Панкреатит диета меню: меню на неделю, что можно и нельзя есть, отзывы диетологов
Диета при панкреатите, диета при панкреатите для детей, рецепты, что запрещено
Правила диеты при панкреатите
Основное правило диеты при панкреатите – ребенка необходимо кормить часто (не менее шести раз в течение дня), причем порции должны быть небольшими, а пища всегда теплой.
Не уговаривайте малыша съесть больше положенного.Железа просто не справиться с лишним, хотя изо всех сил будет стараться вырабатывать пищеварительный сок.
Объем пищи при панкреатите
- Для больного панкреатитом малыша 3-7 лет идеальный объем каши или овощей 130-170 г.
- Доля первого блюда – 110-140 мл.
- Второе из мяса или рыбы – 70-80 г.
Объем белковых блюд для ребенка с панкреатитом должен быть большим, как и для здоровых детей. Поэтому второе подают без гарнира, хотя с овощами мясо и рыба усваиваются прекрасно. Однако гарнир увеличил бы объем обеда, что не допустимо.
Скажем, мясные кнели с морковным пюре или суфле из рыбы со сложным гарниром: пюре картофельное со свекольным либо картофель отварной с пюре из кабачков. Значительно повышает вкус и усвоение мясных, рыбных и овощных блюд молочный соус и его модификация.
На третье обычно готовят компот, кисель, чай или цикорий с молоком, между едой либо на полдник – отвар шиповника. Достаточно полчашки (100 мл) любого из этих напитков.
Животные белки при панкреатите
Поджелудочная железа обожает животные белки: они ее укрепляют. Выбирайте только мясо нежирных сортов: говядину, телятину, а также курицу, индейку и крольчатину в виде фили. Белое мясо переваривается и усваивается легче. Из рыбы для питания детей предпочтительны треска, сайда, судак, сазан, окунь. Вне конкурса ледяная рыба – уж очень она вкусна и нежна! Периодически покупайте минтай, путассу, навагу.
Яйца – составляющая диеты
Это ценный продукт – непременная составляющая диеты при панкреатите.
Белковый омлет назначают при обострениях панкреатита или при ухудшении самочувствия. Врачи, работающие в больнице, сталкиваются именно с такими случаями. Вне обострения вполне можно готовить и полноценный омлет из цельного яйца или даже яйцо всмятку, но варить его следует по всем правилам. Куриное яйцо погружают в горячую воду и варят 2-3 минуты при слабом кипени. При этом белок получается слегка загустевшим и непрозрачным, а желток – полужидким.
Творог для диеты
 Очень вкусно получается, если смешать диетический творог, купленный в магазине, с домашним пресным творогом.
Очень вкусно получается, если смешать диетический творог, купленный в магазине, с домашним пресным творогом.Как готовят творог? Вскипятите литр молока, сняв с огня, влейте 0,5 литра кефира. Остывшее створоженное молоко окиньте на сито. Если самочувствие ребенка ухудшилось, предложите ему лечебное блюдо – кальцинированный творог.
В аптеках без рецепта продается лактат кальция (молочнокислый кальций) в таблетках или в виде порошка. Таблетки придется растолочь. Берете чайную ложку порошка и добавляете в 1 литр только что вскипяченного молока, медленно помешивая. Остудите его и откиньте на сито. Можете заправить готовый творожок столовой ложкой сладкого напитка «Актимель».
Учтите, что творог, даже с разнообразными ягодными и фруктовыми добавками, может надоесть малышу. Иногда полезно угостить ребенку суфле или пудингом из творога. Разнообразят меню творожные пудинги либо сочные запеканки с добавлением моркови, сладкой тыквы, абрикосов, груш, яблок сладких сортов.
Жиры, масла в диете
Сколько жиров нужно малышу? Если вы сварили кашку, разрешается заправить ее сливочным маслом, но не больше 1/3 чайной ложки на порцию. Масло лучше положить в тарелку с горячим пюре, кашей или отварными овощами. То же самое его количество на бутерброде переносится хуже.
Лучше покупать масло в пачках, упакованных в фольгу, по 50-100 г. масло должно быть свежее, высшего сорта (без добавления растительных жиров). При обострении болезни, даже незначительном, масло из меню на время исключается.
Избегайте растительных масел,
Варим на молоке пополам с водой. Продукты с добавлением молока (суп, чай, кисель) предпочтительнее, чем цельное молоко. Какой же кашкой угостить ребенка? Предложите ему на выбор манную, гречневую, овсяную, геркулесовую или рисовую. Разнообразит меню домашняя лапша, вермишель. От пшена воздержитесь: оно содержит трудно перевариваемые полисахариды.
Какой же кашкой угостить ребенка? Предложите ему на выбор манную, гречневую, овсяную, геркулесовую или рисовую. Разнообразит меню домашняя лапша, вермишель. От пшена воздержитесь: оно содержит трудно перевариваемые полисахариды.
Супы в диете при панкреатите
Лучшими считаются вегетарианские супы, без бульонов: мясных, грибных или рыбных. Заправляйте суп овощами и крупами. Идеальным считается протертый суп из сборных овощей, приготовленный на перловом отваре. Горсточку перловой крупы погрузите в 2-3 литра холодной воды и варите на медленном огне 3-4 часа. Слейте отвар и готовьте на нем овощной супчик.
Если нет времени, налейте в тарелку отвар, посолите и добавьте домашние сухарики из белого хлеба. Изредка можно заправить отвар и консервированным овощным пюре специально для детского питания. Но при этом стоит помнить, что для малыша, который из-за болезни получает мало сырых овощей, ягод и фруктов, блюда из натуральных овощей особенно важны.
Зимой и весной используйте наборы замороженных овощей, где хорошо сохраняются витамины. Идеальны наборы, где есть капуста брокколи или цветная, сладкий перец и зелень. В любое первое блюдо добавляйте немного свежеотжатого сока укропа. Это концентрат живых витаминов, особенно витамина С. Для питательности овощные супы можно заправить сметаной или частью желтка, растерев его в столовой ложке сливок. Готовьте и молочные супы, только без добавления сахара.
Идеальны наборы, где есть капуста брокколи или цветная, сладкий перец и зелень. В любое первое блюдо добавляйте немного свежеотжатого сока укропа. Это концентрат живых витаминов, особенно витамина С. Для питательности овощные супы можно заправить сметаной или частью желтка, растерев его в столовой ложке сливок. Готовьте и молочные супы, только без добавления сахара.
Что запрещено при панкреатите?
Есть продукты и блюда, которые не должны попасть на стол малыша:
- Бульоны, жирные сорта мяса: свинина, баранина, утка, гусь;
- любые копчености, колбасные изделия, соленья, маринады, пряности, грибы;
- жирная рыба ( севрюга, осетрина, сом, карп ), а также икра;
- крепкий чай, какао, кофе, шоколад;
- кочанная капуста, репа, щавель, редис, брюква, бобовые;
- сдоба, мороженое, газировка;
- холодные блюда и напитки, черный хлеб.
Полезные напитки
Компоты и кисели можно витаминизировать. Для киселя подслащенную воду заварите крахмалом, добавьте при помешивании свежеотжатые соки некислых ягод, фруктов либо виноградного сока. В качестве самостоятельного напитка давайте малышу понемногу (¼ или 1/3 стакана) свежеотжатые соки из моркови, красной тыквы, сладкого болгарского перца, груш, сладких яблок.
Для киселя подслащенную воду заварите крахмалом, добавьте при помешивании свежеотжатые соки некислых ягод, фруктов либо виноградного сока. В качестве самостоятельного напитка давайте малышу понемногу (¼ или 1/3 стакана) свежеотжатые соки из моркови, красной тыквы, сладкого болгарского перца, груш, сладких яблок.
Свежий сок добавляйте и в компоты. Компот их сухофруктов лучше варить без сахара, но более насыщенный. Отвар сухофруктов полезно заправить крахмалом, чтобы получился компот-кисель.
Овощи на диете
Для малыша, у которого развивается панкреатит, очень полезны морковь, тыква, кабачки, патиссоны, картофель, зеленый горошек, стручки зеленой молодой фасоли, свекла. Все это следует подавать на обеденный стол в отварном, запеченном или протертом виде. Кочанная капуста запрещается – ее полисахариды плохо расщепляются и могут раздражать желудок и кишечник больного. Зато цветную капусту и брокколи хорошо добавлять в супы и готовить из них гарниры. Эти сорта капусты превосходят кочанную по запасам витаминов и микроэлементов.
Сладости при панкреатите
На диете при панкреатите разрешаются галеты, сушки, сухие вафли без начинки. Можно побаловать малыша и кондитерскими изделиями: зефиром, пастилой, пластовым мармеладом, молочными конфетами, но в небольшом количестве. Легко усваиваемые углеводы, в том числе сахар. Некислое варенье, мед, придется ограничить. Почему? Сладости, повышая внутрикишечное давление, способны усилить боли и нарушить отделение сока поджелудочной железы.
Меню дошкольника, рассчитанное на период вне обострения
Завтрак: омлет паровой, геркулесовая каша, кофе злаковый с молоком.
2-й завтрак: Творог кальцинированный.
Обед: Суп рисовый протертый овощной с добавлением сока укропа, заправленный ложечкой сметаны. Суфле из молодой говядины или паровая котлета (то и другое под молочным соусом). Кисель ягодный витаминизированный.
Полдник: Отвар шиповника с добавлением чайной ложечки сиропа шиповника (продается в аптеке), галеты.
Ужин: Котлетка из трески со сложным гарниром из двух видов пюре – картофельного и морковного. Печеное яблоко с медом. Яблоко съедают без кожицы.
На ночь: Ацидофилин, сухарик из белого хлеба.
Диетический соус
Соус ценен небольшим количеством пектина, который улучшает пищеварение и выводит из организма ребенка различные вредные вещества.
Соус яблочныйВозьмите: 300 г яблок, мед, корицу. Небольшие ломтики очищенных яблок варите в малом количестве воды. Затем охладите, протрите яблоки сквозь частое сито, добавьте к полученному пюре немного меда, щепотку корицы и снова варите в течение 10-12 минут, помешивая.
Как питаться при хроническом и остром панкреатите: меню, основные принципы
Если врач поставил диагноз «хронический панкреатит», то не стоит сразу унывать. Патология неприятная, а порой весьма мучительная (в фазе обострения), однако при правильном лечении можно вполне комфортно жить с ней.
Зачем нужна диета?
Панкреатит – это воспалительный процесс, охватывающий поджелудочную железу. Он приводит к постепенному уничтожению клеток органа. Погибшая ткань замещается соединительной. Последняя не способна вырабатывать пищеварительные ферменты и важные гормоны.
Пища, поступившая в организм, при недостатке ферментов не может полностью расщепиться. Она выводится практически в непереваренном виде. Организм не получает необходимых полезных веществ. Дефицит инсулина (гормона, вырабатываемого поджелудочной железой) сопровождается повышением глюкозы в крови. Это может привести к развитию сахарного диабета.
Чтобы защитить воспаленный орган от дальнейшего разрушения, врачи назначают диету. Основные цели лечебного питания:
- снижение нагрузки на поджелудочную железу;
- уменьшение воспалительно-дегенеративного процесса;
- восстановление правильного функционирования органа;
- защита от жировой инфильтрации;
- щажение пищеварительного тракта и профилактика развития болезней ЖКТ.

Основы питания
При панкреатите пациенту назначается диетический стол №5. Подвид рациона зависит от формы болезни.
Во время обострения панкреатита больному рекомендована диета 5п-1. В стадии ремиссии пациента переводят на высокобелковое питание и назначают стол 5п-2.
5 правил диеты
В терапии панкреатита диета служит краеугольным камнем, поэтому пациенты обязательно должны придерживаться лечебного питания. Рацион основан на следующих правилах:
- Частое питание. Больной питается часто и понемногу. Рекомендован 5-6-кратный рацион. Трапезничают через каждые 2,5-3 часа. А размер порции составляет в среднем 200-250 г.
- Консистенция пищи. Для снижения нагрузки на поджелудочную железу все продукты подвергают тщательной термической обработке.
 Разваренные блюда старательно измельчают. Такое питание практикуется во время обострения панкреатита. Когда патология переходит в стадию ремиссии, врачи разрешают переходить на более твердую пищу.
Разваренные блюда старательно измельчают. Такое питание практикуется во время обострения панкреатита. Когда патология переходит в стадию ремиссии, врачи разрешают переходить на более твердую пищу. - Термическая обработка. При панкреатите предпочтение отдается блюдам, приготовленным на пару. Полезны отварные, запеченные, тушеные продукты. И категорически запрещено употреблять жареные блюда.
- Перераспределение нутриентов. При панкреатите (в стадии ремиссии) рекомендовано употреблять больше белковой пищи (рыба, молокопродукты, мясо). Продукты выбирают только нежирные. Суточное количество белка – 110-120 г. Жиры и углеводы, которые нагружают поджелудочную железу, снижают до минимума. Так, суточное количество белков составляет 75-80 г, а углеводов – 300-350 г. Энергетическая ценность меню – 2270-2560 ккал.
- Температурный режим. При патологиях поджелудочной железы не едят горячую и холодную пищу. Температура блюд должна варьироваться в пределах +15°С…+62°С.
 Поэтому о мороженом и обжигающем горло чае лучше забыть.
Поэтому о мороженом и обжигающем горло чае лучше забыть.
При панкреатите пациенту нужно полностью отказаться от употребления спиртных напитков и курения.
Питание при остром панкреатите
Хронический панкреатит протекает волнообразно. Стадия ремиссии сменяется периодом обострения. Чтобы купировать приступ, врачи рекомендуют лечиться «холодом, голодом и покоем». При обострении панкреатита нужно обязательно обращаться к врачу. В некоторых случаях спасти пациента можно только при помощи срочного хирургического вмешательства.
Больному в фазе обострения (если не нужна операция) назначается следующее лечение:
- Холод и покой. Чтобы снизить дискомфорт и уменьшить сильную боль, на зону подреберья кладут ледяную грелку.
- Голод.
 В течение 2-3 суток пациенту нужно полностью отказаться от еды. В это время больной пьет только напитки. При обострении панкреатита полезны: боржоми (без газа), некрепкий чай, отвар шиповника. На протяжении дня можно выпить не больше 6 стаканов жидкости (по 200 мл).
В течение 2-3 суток пациенту нужно полностью отказаться от еды. В это время больной пьет только напитки. При обострении панкреатита полезны: боржоми (без газа), некрепкий чай, отвар шиповника. На протяжении дня можно выпить не больше 6 стаканов жидкости (по 200 мл). - Ввод первой пищи. Когда пик обострения начнёт снижаться, врач разрешит ввести в меню первую еду. Питание должно быть максимально щадящим. Больному разрешены слизистые супы (крупяные или овощные), приготовленные на воде, картофельное пюре, протертые каши, паровые котлеты из нежирных видов рыбы либо мяса, суфле, печеные яблоки.
- Расширение рациона. Через 5-7 дней пациента переводят на высокобелковую диету. Такой рацион соблюдают все пациенты с хроническим панкреатитом вне обострения.
Рацион при хроническом панкреатите
Питание в стадии ремиссии всегда менее жесткое, чем при обострении панкреатита. Оно все так же остается щадящим, но при этом включает значительно больше продуктов. Это позволяет сформировать больному полноценное питание.
Это позволяет сформировать больному полноценное питание.
Рацион строится на следующих правилах:
- Супы. Предпочтение отдается легким овощным либо крупяным (кроме пшена) супам. При этом все ингредиенты хорошо развариваются. В первое время супы тщательно перетираются. Отказаться придется от наваристых бульонов на мясе или рыбе. Неполезны свекольники, щи, запрещено употреблять окрошку, борщ. В стадии глубокой ремиссии врачи разрешают вводить в меню легкие мясные либо рыбные бульоны. После таких блюд нужно внимательно смотреть за состоянием организма.
- Крупы. Больному рекомендованы разваренные каши. Изначально их готовят только на воде. В дальнейшем каши можно варить на молоке, разведенном водой (1:1). Полезны практически все крупы, кроме пшена.
- Хлеб. При панкреатите запрещено употреблять свежий хлеб.
 Нельзя есть сдобу, не стоит вводить в меню изделия из слоеного теста. Пациенту разрешен только вчерашний, немного подсохший хлеб (желательно пшеничный, а не ржаной). Вместо сдобы можно побаловать себя сухим печеньем. Разрешены сухари.
Нельзя есть сдобу, не стоит вводить в меню изделия из слоеного теста. Пациенту разрешен только вчерашний, немного подсохший хлеб (желательно пшеничный, а не ржаной). Вместо сдобы можно побаловать себя сухим печеньем. Разрешены сухари. - Мясо, рыба. Исключаются из рациона все жирные сорта мяса, рыбы. Запрещены копчености, консервы, соленые продукты. Придется отказаться от колбасных изделий, субпродуктов. И, конечно, особый акцент нужно сделать на термической обработке. Рыба и мясо полезны в отварном, запеченном виде, приготовленные на пару. А вот жареная продукция может с легкостью привести к обострению.
- Овощи, фрукты. Из меню исключают капусту белокочанную, щавель, чеснок, лук. Не стоит употреблять баклажаны, шпинат, репу. Эти овощи можно заменить картофелем, морковью, тыквой, свеклой, кабачками. Разрешены томаты и огурцы (но предварительно с овощей нужно снять кожуру). Полезны сладкие фрукты и ягоды. Запрещены виноград, бананы.
- Напитки.
 Отказаться придется от черного кофе, газировок. Не стоит пить какао. Диетологи советуют употреблять легкий чай, различные компоты. Очень полезен для поджелудочной железы отвар шиповника.
Отказаться придется от черного кофе, газировок. Не стоит пить какао. Диетологи советуют употреблять легкий чай, различные компоты. Очень полезен для поджелудочной железы отвар шиповника.
Игнорирование диеты может привести к обострению панкреатита. В этом случае пациенту грозят крайне мучительные несколько дней. Но это лишь вершина айсберга. Каждое обострение панкреатита сопровождается все большим и большим разрушением поджелудочной железы. Воспаленный орган постепенно утрачивает способность выполнять свои функции. И это грозит серьезными последствиями. Поэтому нарушать диету, назначенную врачом, не стоит.
Диета при панкреатите поджелудочной железы: примерное меню на неделю
Поджелудочная железа вырабатывает панкреатический сок, насыщенный ферментами, для расщепления и последующего переваривания пищи. Если протоки поджелудочной железы закупорены, вырабатываемые ферменты задерживаются и начинают расщеплять сам орган, приводя к воспалительному процессу и панкреатиту. В современном мире панкреатит – распространённая болезнь. Более прочих заболеванию подвержен человек, ведущий неправильный образ жизни: когда курит, злоупотребляет алкоголем, вредной пищей. Причины появления болезни разнообразны:
В современном мире панкреатит – распространённая болезнь. Более прочих заболеванию подвержен человек, ведущий неправильный образ жизни: когда курит, злоупотребляет алкоголем, вредной пищей. Причины появления болезни разнообразны:
- Употребление алкоголя.
- Неправильное питание, переедание.
- Травмы живота.
- Инфекционные заболевания пищеварительной системы.
- Желчнокаменная болезнь.
- Паразиты.
- Прием отдельных лекарств и аллергические реакции.
- Осложнение после операций (примерно 5%).
Необходимо устранить факторы, влияющие на развитие болезни. В особых случаях, когда панкреатит выступает следствием травмы или иной болезни, к примеру, желчнокаменной, возможно излечение.
Читайте также дополнительные материалы, это важно знать.Основа питания при панкреатите
К сожалению, часто излечиться полностью невозможно, но вероятны шансы приостановить разрушение поджелудочной железы, попытаться сократить рецидивы. Питание при панкреатите поджелудочной железы имеет большое значение. Медикаментами снимается острое состояние, главным остаётся диетическое питание.
Питание при панкреатите поджелудочной железы имеет большое значение. Медикаментами снимается острое состояние, главным остаётся диетическое питание.
Основной принцип питания при панкреатите – не нагружать поджелудочную железу. Стараться снизить выработку ферментов. Пища должна легко усваиваться, не вызывая брожения. Питаться требуется часто, маленькими порциями. Меньше порция – меньше нагрузка на больной орган. В период обострения частый дробный приём пищи исключается. Чем меньше и реже человек ест, тем лучше. Перерывы в питании достигают 12 часов. Еда при панкреатите приветствуется тёплая, мягкой консистенции.
Больному панкреатитом важно подробно изучить, что нельзя употреблять категорически, каких блюд при панкреатите стоит избегать, а какие продукты кушать разрешается.
Разрешенные продукты
- Подсушенный хлеб или сухари.
- Диетическое мясо: постная говядина, кролик, белая часть курицы и индейки.
- Молочные продукты: молоко, некислый творог и йогурт.
 Необходимо следить за жирностью продукта. Творог не более 2%, лучше обезжиренный. Ряженки, сметану, сливки желательно исключить.
Необходимо следить за жирностью продукта. Творог не более 2%, лучше обезжиренный. Ряженки, сметану, сливки желательно исключить. - Нежирная рыба. Предпочтительнее треска.
- Крупы и любые макаронные изделия.
- Овощи, не вызывающие сильного газообразования. Морковь, картофель, свёкла, тыква, кабачок.
- Фрукты: яблоки исключительно зелёные, груши, бананы, авокадо, хурма. Фрукты желательно запекать.
- Слабые чаи, компоты из сухофруктов или ягод.
Запрещенные продукты
- Алкоголь. Даже слабоалкогольные напитки придётся исключить окончательно!
- Шоколад, сахар, десерты, торты, выпечка и сдоба.
- Свинина и красная рыба.
- Приправы, пряности, соль, копчёности.
- Овощи, вызывающие брожение: белокочанная капуста, редис, лук, чеснок, шпинат, редька.
- Фрукты: виноград, красные яблоки, цитрусовые, персики, сливы.
- Кофе, крепкий чёрный или зелёный чай, какао, газированные напитки, сок.
- Крупы: пшено, перловая, кукурузная.

- Бобовые, грибы, орехи.
В период ремиссии разрешается сделать незначительные послабления. Например, допустимо выпить некрепкий кофе с молоком. Для заправки использовать нежирную сметану, оливковое или льняное масло.
Не рекомендуются при панкреатите супы, стимулирующие желудочную секрецию. Однако вне обострения разрешено питаться супами на овощных бульонах. Ложка мёда на десерт не повредит.
Несмотря на скудное разнообразие продуктов питания при панкреатите, грамотно составленное меню делает рацион питания вариативным.
Разновидность панкреатита и питание
Панкреатит классифицируется по характеру течения болезни:
- Острый панкреатит.
- Хронический панкреатит.
В зависимости от вида назначается соответствующее лечение и диета, которая разрабатывается врачом.
Острый панкреатит лечится в условиях стационара. Это серьёзное состояние и без срочной медицинской помощи может закончиться летальным исходом. Помимо проведённого хирургического вмешательства, при остром панкреатите обязательно требуется соблюдать следующие условия:
- Постельный режим.

- Угнетение функции поджелудочной железы.
- Медикаментозное лечение.
- Голодная диета.
При обострении панкреатита показано голодание. Голодная диета может продолжаться до трёх дней. Человек должен выпить 1,5-2 литра жидкости – подойдет минеральная вода, газ нужно выпустить, слабый чёрный или зелёный чая или настой шиповника, просто чистая вода. Если состояние больного тяжёлое, то голодание продлевается до семи дней, питательные вещества поступают внутривенно.
Диета при остром панкреатите сразу после голодания должна быть щадящей. Разрешено кушать овсяную кашу, слизистые супы, отварной рис. Основное правило при обострении – пища вводится постепенно. В первые дни пища малокалорийная, слизистая, не раздражающая желудочно-кишечный тракт. Объем и калорийность увеличиваются по мере восстановления.
После острой фазы болезнь переходит в хроническое состояние. Хронический панкреатит характеризуется вялотекущим воспалением и периодически возникающими болями. Приступы провоцируются употреблением алкоголя и раздражающей пищи.
Приступы провоцируются употреблением алкоголя и раздражающей пищи.
Чтобы предотвратить частые рецидивы и снизить болевые ощущения, диета при панкреатите поджелудочной железы должна оставаться пожизненной. Обязательно в рационе должен присутствовать белок растительного и животного происхождения. А вот количество жиров снижают до предела. С углеводами обращайтесь осторожнее. Диета при хроническом панкреатите разрабатывается тщательно, чтобы, несмотря на скудный разрешенный список продуктов, больной получал необходимые питательные вещества. Дополнительно могут назначаться витамины.
Лечебная диета при панкреатите
Как правильно питаться при панкреатите, чтобы не навредить поджелудочной железе?
Ещё советскими врачами для больных панкреатитом разработана специальная лечебная диета. Называется диета по Певзнеру № 5. И хотя за годы диетотерапия изменилась, лечебное питание при панкреатите по-прежнему основывается на диете №5. При обострении назначается диета по Певзнеру №5п.
Рацион питания при хроническом панкреатите довольно разнообразен. Диета № 5 разрешает молочные сосиски и докторскую колбасу. Хотя, учитывая современные реалии, от колбасных изделий лучше отказаться. При желании, попробуйте сделать сосиски самостоятельно. Первое время, пока диетическое питание не вошло в привычку, лучше составлять меню на неделю и закупать необходимые продукты по списку. Следует избегать лишних походов в магазин, предвосхищая возможность покупки запрещённого продукта.
Недельное меню при панкреатите
Первый день:
- Завтрак: Овсяные хлопья мелкого помола, варить до вязкой консистенции. Некрепкий зелёный чай.
- Перекус: Йогурт.
- Обед: Пюре из картофеля с паровыми котлетами из индейки, компот из ягод.
- Перекус: Запеченное зеленое яблоко.
- Ужин: Тыквенная каша с манной крупой, некрепкий чёрный чай.
- Перед сном: Обезжиренный творог.
Второй день:
- Завтрак: Омлет на пару или в духовке, настой шиповника.

- Перекус: Вареная морковь с минимальным количеством масла.
- Обед: Овощной суп-пюре. Сухарики. Добавьте ложку растительного масла. Компот из сухофруктов.
- Перекус: Бутерброд с сыром, некрепкий зелёный чай.
- Ужин: Отварная цветная капуста, рыбное филе на пару. Заправить сметаной 10%.
- Перед сном: Простокваша.
Третий день:
- Завтрак: Рисовая каша на молоке, рис разварен, молоко разбавлено водой. Некрепкий чёрный чай.
- Перекус: Творожная запеканка, готовится с манной крупой. Добавьте ложку мёда.
- Обед: Макароны и фрикадельки на пару из постной говядины. Компот из сухофруктов.
- Перекус: Запеченная груша.
- Ужин: Молочный гречневый суп. Чай зелёный.
- Перед сном: Йогурт.
Четвёртый день:
- Завтрак: Овсяные хлопья, чай чёрный.
- Перекус: Отварная или запеченная свёкла.
- Обед: Овощное рагу с паровым куриным филе, шиповник.
- Перекус: постная булочка, кисель.
- Ужин: Молочный суп из вермишели.

- Перед сном: Кефир.
Пятый день:
- Завтрак: Омлет на пару, чай чёрный. Удобно готовить омлет в пакете. Залить сырую смесь в пищевой пакет, крепко завязать и опустить в кипящую воду. Омлет приготовится гораздо быстрее парового, не теряя своих свойств.
- Перекус: Йогурт.
- Обед: Овощной суп с фрикадельками (фрикадельки готовятся отдельно), компот.
- Перекус: Бутерброд с маслом и авокадо, шиповник.
- Ужин: Гречка с паровыми котлетами, кисель.
- Перед сном: обезжиренный творог.
Шестой день:
- Завтрак: Манная каша, приготовленная на воде, слабый кофе с молоком.
- Перекус: фруктовое желе из зеленых яблок.
- Обед: Тыквенный суп-пюре, можно добавить немного молока, компот.
- Перекус: Йогурт.
- Ужин: Рис с филе индейки или курицы, шиповник.
- Перед сном: Кисель из фруктов.
Седьмой день:
- Завтрак: Гречневый молочный суп. Молоко желательно разбавленное.
- Перекус: банан.

- Обед: Вермишель, паровые котлеты из кролика, компот.
- Перекус: Творожная запеканка, ложка мёда.
- Ужин: Овощи на пару, чай.
- Перед сном: Простокваша.
Описано примерное меню при хроническом панкреатите, допускается разнообразить перечень разрешёнными продуктами. Главное – соблюдать условия:
- Питаться желательно продуктами региона места жительства. Экзотические фрукты и овощи не пойдут на пользу, их привозят в магазины зелеными.
- Компоты готовят из сухофруктов с добавлением ягод: брусника, черника, черная смородина. Морс пить разрешено нечасто. Помните – концентрация напитка выше компотной, способна раздражать слизистые.
- Продукты, проходящие термическую обработку, нужно отваривать или готовить на пару. Овощи и фрукты едят исключительно в приготовленном виде.
- Продукты при панкреатите обязаны быть свежими и качественными. Организм здорового человека способен справиться с прокисшим творогом или супом недельной давности.
 Подобное питание при воспалении поджелудочной железы станет причиной обострения болезни.
Подобное питание при воспалении поджелудочной железы станет причиной обострения болезни.
Недельное меню при панкреатите после обострения
После обострения необходимо осторожно вводить продукты, начиная с маленького количества калорий, постепенно доводя до нормы. Питание в первую неделю скудное. После приёма пищи нужно следить за состоянием, в случае ухудшения обязательно обратиться к врачу.
Первые сутки после голодания:
- Подсушенный хлеб и кисель.
- Продолжать пить много жидкости.
Вторые сутки:
- Слизистый рисовый суп.
- Подсушенный хлеб или сухари.
- Чай чёрный слабый, отвар шиповника, кисель.
- Продолжать пить много жидкости.
Третьи сутки:
- Завтрак: Овсяные хлопья, жидкой слизистой консистенции, готовятся на воде.
- Обед: Жидкое пюре из картофеля.
- Ужин: Сухари. Чай чёрный слабый либо шиповник.
Четвёртые сутки:
- Завтрак: Манная каша на воде.
- Обед: Жидкое картофельное пюре.

- Ужин: Галеты. Кисель.
Пятые сутки:
- Завтрак: Гречневый молочный суп.
- Обед: Овощное пюре из картофеля и моркови.
- Ужин: Галеты. Компот.
Шестые сутки:
- Завтрак: Белковый омлет.
- Обед: Слизистый суп из риса.
- Ужин: Овощное пюре из тыквы и кабачков. Чай чёрный.
Седьмые сутки:
- Завтрак: Овсяные хлопья, сваренные на разбавленном молоке.
- Обед: Овощное рагу, паровая фрикаделька из индейки.

- Ужин: Обезжиренный творог. Чай зелёный.
- Перед сном: Кисель овсяный.
- Постепенно в течение 10-14 дней происходит возврат к основной диете.
Последствия несоблюдения диеты
Если человек игнорирует свое состояние и правильное питание при панкреатите не соблюдается, подобное поведение чревато постоянными обострениями. Хронический рецидивирующий панкреатит – опасное состояние поджелудочной железы. Постоянно прогрессирующая болезнь увеличивает площадь поражения клеток, приводит к полной атрофии органа и развитию сопутствующих болезней – холецистита, язвенной болезни, грозя диабетом и раком поджелудочной железы.
Диета больных панкреатитом – основа долгой, качественной жизни.
Диета 5П: меню на неделю при панкреатите поджелудочной железы
Автор Алексей ВострецовВремя чтения 6 мин.Просмотры 114Опубликовано
Панкреатит воспаление поджелудочной железы, которое развивается при нарушении оттока ферментов органа в тонкий кишечник. Секреторные вещества начинают разрушать структуры железы и приводят к развитию некротических процессов в тканях органа. Если своевременно не предпринять меры, воспаление может привести к плачевным последствиям для больного.
Секреторные вещества начинают разрушать структуры железы и приводят к развитию некротических процессов в тканях органа. Если своевременно не предпринять меры, воспаление может привести к плачевным последствиям для больного.
Коррекция питания при панкреатите один из ключевых методов восстановления функциональности поджелудочной железы. Диета №5П один из вариантов диеты №5, которой рекомендуется придерживаться при панкреатите. К ней приступают на 3-4 день обострения заболевания.
Причины и механизм развития
Поджелудочной железой синтезируются неактивные предшественники ферментов. Они становятся активными в 12-перстной кишке, куда попадают по желчным протокам. При воздействии разных патогенных факторов в протоках затрудняется отток секрета. В результате он преждевременно активируется в железе и начинает вместо еды переваривать клетки органа. Возникает острый воспалительный процесс. При хроническом панкреатите происходит постепенное замещение здоровых тканей на соединительную, вызывая экзокринную и эндокринную недостаточность.
95% случаев панкреатита вызваны злоупотреблением алкоголя и заболеваниями желчного пузыря (как правило, желчнокаменная болезнь). Другие возможные причины воспаления:
- язва желудка,
- дуоденит,
- холецистит,
- хирургическое вмешательство в органах ЖКТ,
- травмы живота,
- инфекции (гепатита, паротит),
- терапия некоторыми лекарствами (гормональные препараты, фуросемид, сульфаниламиды),
- дефекты протока поджелудочной железы,
- генетическая предрасположенность,
- гормональный сбой,
- нарушение обменных процессов.
Узнайте инструкцию по применению биодобавки Эндонорм при патологических процессах в щитовидной железе.
Как понизить пролактин у мужчин и какова норма показателей? Ответ прочтите по этому адресу.
Виды и формы заболевания
По характеру течения панкреатит бывает:
- острый,
- хронический панкреатит.

По характеру поражения органа:
- отечный:
- деструктивный (панкреатонекроз), который разделяют на подвиды: мелкоочаговый, среднеочаговый, крупноочаговый, тотально-субтотальный.
Развитие панкреатита проходит в несколько фаз:
- ферментативная,
- реактивная,
- секвестрация,
- фаза исходов.
Клиническая картина
Главные признаки воспалительного процесса болевой синдром, интоксикация организма. При остром и хроническом панкреатите характер боли может быть разным. Острая форма заболевания характеризуется острыми опоясывающими болями в верхней части живота, которые не купируются с помощью анальгетиков и спазмолитиков. У больного появляется рвота, понос, слабость, головокружение. Анализ крови показывает в несколько раз повышенный уровень альфа-амилазы.
Хронический процесс характеризуется болями, сосредоточенными в подложечной области, которые часто иррадируют в подреберье и спину. Часто они носят приступообразный характер и беспокоят человека очень длительное время. Усиление болевого синдрома происходит через 30-40 минут после еды. Боль стихает во время приседаний и наклонов.
Часто они носят приступообразный характер и беспокоят человека очень длительное время. Усиление болевого синдрома происходит через 30-40 минут после еды. Боль стихает во время приседаний и наклонов.
Обострение хронического воспаления может быть вызвано нарушением режима питания, употреблением спиртного и сопровождается:
- тошнотой и рвотой,
- метеоризмом,
- изжогой,
- повышением температуры,
- скачками давления,
- сухостью во рту,
- одышкой,
- повышенной потливостью,
- потерей аппетита,
- иногда быстрой потерей веса.
Общие правила питания при панкреатите
Приемы пищи нужно разделять на 5-6 раз в течение дня небольшими порциями. Рацион можно корректировать на основании анализа работы органов пищеварения, функционирующих при недостаточности ферментов. Обязательно нужно соблюдать суточный норматив питательных веществ.
Питание должно быть разнообразным, поэтому меню лучше расписать на неделю. Поскольку панкреатит предполагает определенные ограничения в еде, составление меню поможет контролировать процесс потребления пищи. Лучше, если составит его диетолог.
Поскольку панкреатит предполагает определенные ограничения в еде, составление меню поможет контролировать процесс потребления пищи. Лучше, если составит его диетолог.
На заметку! При панкреатите пищу нужно принимать в теплом виде, исключить слишком холодное и горячее. Грубую пищу заменить мягкой, отварной или приготовленной на пару.
Разновидности диеты №5П
Любые виды панкреатита требуют соблюдения диеты. При хроническом воспалении поджелудочной железы правильное питание должно соблюдаться всю жизнь, как в период обострения, так и ремиссии. Диета №5П была разработана, как щадящая и восстанавливающая внешнюю секреторную функцию поджелудочной железы и ее каналов. Она предупреждает развитие дистрофии органа, снижает возбудимость желчного пузыря.
Первые 2-3 дня обострения воспаления больной должен совсем отказаться от еды. Допускается только обильное питье. Есть 2 варианта диеты №5П, один из которых применяют на стадии обострения, а второй в стадии ремиссии.
Оба варианта предполагают исключение пищи, которая вызывает:
- повышение секреции желудочного сока,
- газообразование,
- раздражение ЖКТ.
Первый вариант
Рацион должен состоять из низкокалорийных продуктов, максимального ограничения жиров и углеводов. 1/3 белков должна быть животного происхождения.
Нормы веществ на день для взрослых:
- белки 80 г,
- жиры 40-60 г,
- углеводы 200 г,
- соль 8 г,
- жидкость 1,5 л.
Общая калорийность пищи в день должна быть 1500-1700 ккал.
Второй вариант
Назначают с 5-7 дня после 1 варианта и соблюдают в течение 2-4 месяцев.
Питание предполагает увеличение в рационе белковой пищи на 25%. 60-70% рациона должны составлять нерастительные белки. Жиры нужно уменьшить на 20%, углеводы на 50%.
Норма веществ в день:
- белки 130-140 г,
- жиры 80 г,
- углеводы 300-350 г,
- соль -10 г,
- жидкость 1,5 л.

Суточная энергетическая ценность употребляемой пищи должна составлять 2450 2700 ккал.
Разрешенные и запрещенные продукты
В рационе диеты №5П допускается употребление таких блюд:
- супы-пюре овощные,
- нежирное мясо и рыба,
- паровой омлет из белка,
- вчерашний хлеб или пшеничные сухарики,
- отварные овощи,
- растительные жиры и немного сливочного масла,
- творожные запеканки,
- полужидкие каши из всех круп (исключить перловую и пшенную),
- сладкие печеные или перетертые яблоки,
- кисель, желе, зефир,
- молоко для приготовления каш, во 2 варианте диеты в период ремиссии можно пить в чистом виде, если нет противопоказаний (энтероколит, непереносимость молока).
О целесообразности употребления молока и кисломолочных продуктов лучше посоветоваться с врачом. В некоторых случаях эта продукция исключается из рациона.
Узнайте о причинах отклонения и о норме гормонов щитовидной железы ТТГ и Т4 у женщин после 50 лет.
О симптомах опухоли гипоталамуса у мужчин и женщин, а также о том, как избавиться от образования написано на этой странице.
Перейдите по адресу http://fr-dc.ru/hormones/testosteron/preparaty-dlya-povyshenija.html и прочтите о том, как повысить уровень тестостерона у мужчин при помощи лекарственных препаратов.
Продукты, которые должны быть под запретом:
- мучные изделия, сдоба,
- жирное мясо,
- консервация, соленья, маринады,
- жареная рыба,
- животные жиры,
- жирный творог,
- фасоль, бобовые,
- грибы,
- ячневая и пшенная крупа,
- капуста,
- кислые овощи и фрукты,
- специи и приправы,
- кофе,
- спиртные напитки,
- газировка.
Примерное меню на неделю
Для удобства лучше спланировать приемы пищи наперед, чтобы контролировать питание при панкреатите.
Примерное меню:
Меры профилактики
Чтобы избежать приступов обострения воспаления поджелудочной, следует соблюдать определенные правила:
- исключить алкоголь и курение,
- своевременно выявлять и лечить заболевания ЖКТ,
- умеренно заниматься физическими нагрузками,
- питаться дробно, маленькими порциями, желательно не совмещать в одном приеме пищи белки и углеводы,
- не переедать,
- делать упор на продукты, богатые витаминами и минералами,
- избегать жирного, жареного, острого, копченого,
- пить достаточно жидкости.

Панкреатит заболевание, которое требует комплексного подхода к лечению. Правильное питание помогает снять нагрузку с больного органа, восстановить его функциональность. При панкреатите основой питания должна стать диета №5П, которую назначают с учетом стадии патологического процесса.
Так что же можно кушать людям, которым назначили диету «Стол №5П», а от чего нужно отказаться? Узнайте ответ из следующего видео:
понедельник, вторник, среда, четверг, пятница, суббота, воскресенье
При панкреатите важно придерживаться щадящего меню, рекомендуемого врачами. Основная причина воспаления поджелудочной железы — это неправильное питание, поэтому примерное меню при панкреатите на неделю является незаменимой базой для ежедневного рациона пациентов.
При панкреатите важно придерживаться щадящего меню, рекомендуемого врачами.
Основные рекомендации врачей
Меню расписывается на сроки в зависимости от вида заболевания: при остром панкреатите — на 6-9 месяцев, а при хроническом — на несколько лет. При этом обязательным является исключение из меню алкоголя (даже в малых количествах), копченостей и приправ. От сухой еды и пищи в холодном виде также следует отказаться. Шоколад и чрезмерно сладкая пища категорически запрещены (из сладкого в меню разрешается включить кусок зефира или несколько ложек желе).
Читайте также: примерное меню при панкреатите поджелудочной железы.
Меню подбирается с учетом индивидуальных особенностей организма, при этом оно должно содержать все необходимые для организма вещества. Перечислим список продуктов, которые разрешается добавлять в рацион:
- Овощи. Допускается включать в недельное меню практически все овощи (кроме бобовых, капусты и других, способных вызывать вздутие живота). На основе овощей можно готовить супы и гарниры.

- Творог. Нежирный молочный продукт разрешается есть на завтрак или в качестве перекуса, а также из него готовят запеканку или сырники.
- Разрешается варить компоты и кисели из фруктов. Это могут быть яблоки, груши, абрикос. При острой фазе болезни груши исключаются из меню.
- Кисломолочные продукты должны иметь низкий процент жирности, не чаще 2 раз в неделю можно заправлять салаты сметаной.
- Выбирая крупы для меню, предпочтение отдается овсяной, манной или рисовой (они не нагружают поджелудочную железу).
- Можно включать в меню вареные яйца без желтка и омлет на пару.
- При выборе мяса следует остановить выбор на отварной курице.
- Не чаще 1 раза в неделю можно есть макаронные изделия.
При воспалении поджелудочной железы недостаточно одного отказа от вредных продуктов из меню. Добиться длительной ремиссии и отсутствия проявления острых приступов можно, если придерживаться некоторых правил:
- Размер порции. Один прием пищи не должен превышать 250-300 г.
 При возникновении чувства переедания размер порции необходимо уменьшить.
При возникновении чувства переедания размер порции необходимо уменьшить. - В меню предпочтение отдается блюдам, приготовленным на пару, в максимально измельченном или пюреобразном состоянии.
- Температура употребляемой пищи должна соответствовать комнатной.
- Общая калорийность входящих в меню блюд не должна быть ниже 2800-3000.
- Желательно питаться по графику, не пропуская приемы пищи.
- В случае лечебного голодания рекомендуется выпивать около 2 л воды.
- Количество употребляемых белков должно составлять от 80 до 120 г, жиров — от 40 до 80 г, углеводов — от 200 до 350 г.
В случае лечебного голодания рекомендуется выпивать около 2 л воды.
Понедельник
В первый день рекомендуется совсем отказаться от приема пищи и пить целый день воду. Однако если острые боли не беспокоят пациента, то примерное меню будет выглядеть следующим образом:
- На завтрак разрешается выпить стакан зеленого чая (можно добавить 1 ч. л.
 меда) и съесть 150 г рисовой или манной каши.
меда) и съесть 150 г рисовой или манной каши. - Меню второго завтрака: пюре из тыквы (50 г), котлеты из курицы или рыбы, приготовленные на пару, и напиток из шиповника.
- Обеднее меню предусматривает куриный или овощной бульон с сухариками из ржаного хлеба.
- Классический полдник — это кисель из ягод или стакан кефира.
- Ужин состоит из приготовленного на пару омлета и свекольного салата.
- Перед сном можно выпить простоквашу или 1 чашку кипяченой воды с медом.
Классический полдник — это стакан кефира.
Вторник
Если панкреатит не проявляет себя болезненно, то на завтрак можно приготовить любую кашу (овсяную, манную или гречневую).
Первый прием пищи — овсянка на молоке (150 г), кусочек сыра и кисель.
Второй завтрак — это творог 1%-ной жирности с перетертым яблоком.
Обед состоит из отварного риса с куском рыбы, приготовленной на пару.
Классический полдник можно заменить яблочным или морковным пюре.
На ужин разрешается включить в меню диетический винегрет с хлебцем.
Среда
В третий день на первый завтрак можно приготовить салат из яблок и вареной свеклы, заправленный нежирной сметаной. Из напитков — стакан зеленого чая.
В третий день на первый завтрак можно стакан зеленого чая.
Второй завтрак — гречневая каша с кусочком сливочного масла, рыба и хлеб.
Обеденное меню — суп рисовый на курином бульоне и 2 кусочка сыра.
На полдник можно выпить стакан кефира или ряженки.
На ужин разрешается диетическое картофельное пюре (без молока), запеченные овощи и кусочек хлеба.
Четверг
В четвертый день можно приготовить овсяную кашу с кусочком сливочного масла и выпить минеральную воду без газа.
Перекус представляет собой омлет из нескольких яиц с приготовленной на пару котлетой. Также можно выпить стакан нежирного молока.
youtube.com/embed/GYTKzRctEJs?enablejsapi=1″ frameborder=”0″ allowfullscreen=””/>
В обеденное время разрешается съесть тарелку куриного супа с куском рыбы, а на гарнир подойдет вареная морковь или кабачки.
В качестве перекуса — запеченное яблоко.
Ужин состоит из рисово-творожного пудинга и некрепкого чая с молоком.
Пятница
Утренний прием пищи в пятый день недели состоит из рисовой каши и сваренного вкрутую яйца без желтка.
Второй завтрак — это чай с кусочком сыра.
На обед можно съесть тарелку супа с домашней лапшой, кашу из тыквы или морковное пюре. Разрешается выпить стакан чая или молока.
На обед можно съесть тарелку супа с домашней лапшой.
Полдник — нежирный творог со сметаной.
Во время ужина можно побаловать себя овощным салатом, заправленным оливковым маслом, запеченным яблоком и стаканом чая с сахаром.
Суббота
Первый прием пищи — это омлет с приготовленными на пару овощами и стакан молока.
Второй завтрак — гречневая каша с отварной рыбой.
Обед — молочный суп, мясо птицы и зеленый чай (или стакан минеральной воды).
Полдник — напиток из шиповника.
На полдник можно выпить напиток из шиповника.
На ужин меню состоит из отварных овощей с картофелем, фруктового киселя или пудинга.
Воскресенье
При затухании выраженных симптомов разрешается немного разнообразить меню.
На завтрак можно съесть кусочек белого хлеба со сливочным маслом, творог или пудинг и выпить стакан зеленого чая.
При слабовыраженном воспалении поджелудочной железы второй завтрак должен состоять из куриного суфле с морковью. Разрешается кусочек хлеба, чай или минеральная вода.
На обед предусмотрены овощные супы, картофельное пюре и отварная котлета. Из напитков — кефир или чай.
На обед предусмотрены овощные супы.
Полдник — нежирные сырники, легкий овощной салат.
Седьмой день диеты завершает меню, состоящее из молочного супа, отварных овощей и риса, кусочка отварной говядины.
Рецепты блюд при панкреатите
Помимо вышеописанного меню на неделю, можно включить в рацион следующие блюда:
- Напиток (отвар) из шиповника готовится по следующему рецепту: 0,5 кг сухих плодов промывают, кидают в термос и заливают 4 л воды. После чего шиповник настаивается в течение 4 дней (варить его не нужно).
- Морковно-тыквенное пюре. Морковь и тыкву (по 300-400 г) чистят и режут кубиками. Отварив овощи до готовности, воду сливают и взбивают полученную массу блендером.
- Творожная запеканка. Белки отделяются от желтков. 50 г сахара растираются с 2 яичными желтками, куда потом добавляются отдельно взбитые белки. К полученной массе добавляют 400 г творога и 100 г муки. Готовую массу выливают в смазанный маслом противень и ставят в духовку для выпекания.
- Протертый рыбный суп. 0,5 кг нежирной рыбы (подойдет судак, щука или треска) заливают водой и ставят на огонь. Необходимо варить до готовности, после чего вынуть рыбу и измельчить ее в блендере. В подогретое молоко кинуть сливочное масло и ждать, пока оно растопится. После этого добавить бульон и довести до кипения. Следить, чтобы бульон не закипел. Положить рыбу и варить несколько минут.
- Овощное рагу. Картофель, кабачки, морковку и тыкву необходимо очистить от кожуры и нарезать кубиками. Овощи заливаются водой и тушатся в чугунке до мягкого состояния. Добавляется ложка растительного масла, и полученная масса взбивается в блендере до пюреобразного состояния.
Учитывая то, что диета должна быть не только полезной, но и вкусной, вы можете разнообразить свое меню с помощью перечисленных рецептов.
При этом необходимо придерживаться рекомендаций, прописанных врачом.
примерное меню на неделю с рецептами блюд
Правильная диета при панкреатите и гастрите – залог успеха в лечении недуга. Организовать грамотное питание несложно. Для этого нужно знать, какие продукты разрешены, а какие – нет. Также важно помнить советы диетологов касательно режима питания и инструкции по приготовлению тех или иных диетических блюд.
Общие рекомендации по организации питания
Воспаленная поджелудочная железа, как и проблемно работающий желудок нуждается в щадящем режиме питания. Поэтому общие принципы организации диеты одинаковы и при панкреатите, и при гастрите:
- Порции еды должны быть маленькими (до 150 грамм).
- Лучше кушать часто, но мало, не нагружая длительной работой органы пищеварения. Самое рациональное решение – это перейти на 5-ти разовое питание (завтрак – 2-й завтрак – обед – полдник – ужин).
- Все продукты измельчаются еще в процессе приготовления и тщательно пережевываются во время еды.
- Еда не должна быть холодной. Все блюда и напитки лучше усваиваются в теплом виде.
- Продукты не должны быть сухими, жесткими или имеющими острые углы. Сухари или сушки следует размачивать в бульоне или чае.
- Режим питания – строго по часам. Желудок, привыкая к определенному режиму, заранее начинает выделять сок для лучшего усвоения продуктов.
За 2 часа до сна еда исключается совсем. Нужно дать время ЖКТ приостановить работу и хорошо отдохнуть за ночь. Не рекомендуется нагружать организм сразу же при пробуждении или перекусывать на ходу. Есть нужно спокойно и медленно.
Общие советы по организации питания
Основное в диетотерапии – это четкое разграничение пищи на полезную и приносящую вред. Есть ряд продуктов, которые можно встретить в списках разрешенных. Но даже они становятся опасными, если их используют неправильно.
Например, при панкреатите или гастрите допустимо есть яичный омлет, приготовленный на пару. А вот яйца, сваренные вкрутую, категорически запрещены гастроэнтерологами. Запеченное куриное мясо – провокатор обострения панкреатита или гастрита. В то время как куриный бульон оказывает лечебное воздействие на воспаленные органы ЖКТ.
Если говорить о способах приготовления еды, то однозначно исключают жарку, копчение и вяление. Продукты для диетического меню варят или доводят до готовности на пару, в мультиварке, в духовке.
Разрешенные продукты
В периоды, когда панкреатит и гастрит обострены, наименее опасными считаются ингредиенты, не повышающие кислотность желудка и не раздражающие слизистую.
Таблица разрешенных пищевых групп:
| Изделия из муки | Вчерашний хлеб (предпочтение – цельнозерновому, ржаному, пшеничному), сухари домашнего приготовления, сушки, галетное печенье, хлебцы. В периоды ремиссии – лапша и спагетти (до 170 грамм порция). |
| Крупы | Рис, гречка, овсянка, манка. |
| Виды овощей и зелени | Из овощей выбирают картофель, тыкву, свеклу, морковь, баклажаны, кабачки. Ежедневно можно добавлять по 1 ст. л. измельченного сельдерея, петрушки и укропа. |
| Рыбные блюда | Можно есть мякоть сортов с наименьшей жирностью (хек, треска, судак), отваренных или приготовленных в мультиварке. Рыбные тефтели и бульоны. |
| Морепродукты | Морская капуста. |
| Мясное меню | Для приготовления бульонов, паровых котлет и тефтелей предпочтение отдают курице, кролику, индейке, нежирной телятине. |
| Кисломолочное | Кефир, обезжиренный творог, сыр не запрещены с нормальной или пониженной кислотностью желудка. |
| Яйца | Омлет на пару из куриных и перепелиных яиц. |
| Масло | Рафинированное подсолнечное, оливковое, льняное, тыквенное. В стабильной ремиссии – сливочное (не больше 30 грамм в сутки). |
| Фрукты | Бананы, запеченные яблоки. |
| Продукты пчеловодства | Мед, прополис, маточное пчелиное молочко. |
| Специи | Кунжут, фенхель, тмин, куркума, гвоздика. |
В питье рекомендуются отвары из трав или из шиповника, боржоми, некрепкий черный чай, домашние кисели.
Примечание: описанные ингредиенты составляют специальное меню под номером 5 в его расширенном виде, предназначенное людям с панкреатитом, гастритом, холециститом и гепатитом.
Запрещенные продукты
По сути, все компоненты, не вошедшие в таблицу разрешенных гастроэнтерологами, считаются вредными для людей, страдающими панкреатитом и гастритом. Это значит, что «табу» объявляют:
- любым копченостям;
- консервациям и маринадам;
- острым и кислым блюдам;
- жирным сортам рыбы, мяса, сыров;
- грибам;
- сладкой и сдобной выпечке;
- орехам и семечкам;
- кофе, алкоголю, газированным напиткам.
Под запретом бобовые (горох, фасоль, кукуруза) – они вызывают вздутие и отрыжку. Опасна обычная капуста – ее кислота провоцирует изжогу. То же самое относится к щавлю, шпинату, редису, салатному листу. Категорическое «нет» придется сказать хрену, чесноку и луку, в том числе и зеленому.
В стадии ремиссии допускается небольшое количество соли. Лучше всего – йодированной. Подсаливать блюда рекомендуют в конце готовки.
Питание при обострении патологий
Особенно строго контролируется диета при обострении гастрита и панкреатита. После приступа больному показан голод как минимум на 1 день, пока не утихнет боль и тошнота. Отказ от еды нужен для того, чтобы не развить отечность и некрозы.
Когда признаки острого воспаления позади, в меню вводятся целебные отвары, легкие бульоны и черные сухари. На 3–5 день пациента переводят на диету номер 5, включающую продукты из разрешенного списка в таблице выше.
Важно! Блюда добавляются в рацион постепенно, по одному новому ингредиенту в день, с пристальным наблюдением за любыми изменениями в симптоматике.
Вслед за бульонами и отварами, в питание возвращают овощные супы-пюре и каши (сначала без масла). Только затем – отваренное белое мясо и кисломолочные продукты. И если новых признаков воспаления поджелудочной нет – меню разнообразят фруктами, зеленью и разрешенными специями.
Почему нужно правильно питаться при повышенной кислотности и воспалении поджелудочной железы (в период обострения или в хронической стадии)?
Диетическое питание снимает нагрузку с органов пищеварения и тем самым быстрее избавляет от симптомов острого воспаления: резкой боли, диареи, тошноты, вздутия. Правильная диета дает возможность вылечиться от хронической патологии ЖКТ.
А несоблюдение предписанного режима еды, наоборот, приведет к осложнениям:
- эрозийному воспалению кишечника;
- язве желудка;
- дуодениту;
- сахарному диабету;
- холециститу;
- гепатозу;
- гепатиту.
В организме все взаимосвязано. Панкреатит и гастрит дают серьезный повод дать организму очиститься и отдохнуть от вредных привычек (алкоголя, кофе, нездоровой еды). Лечебная диета поможет вывести шлаки и накопившиеся вредные вещества, урегулировать щелочной баланс, восстановить слизистую.
Рекомендации по питанию при заболеваниях
Сбалансированное питание, организуемое при панкреатите и гастрите, учитывает ежедневные нормы ценных компонентов:
- общих калорий – до 2,5 тысяч ккал;
- углеводов – до 300 грамм;
- белков – 120 г;
- жиров – 80 г.
Совокупное количество элементов дано приблизительно. Индивидуальные нормы высчитывает врач-диетолог.
Лечащий гастроэнтеролог может скорректировать перечень разрешаемых продуктов. Это особенно актуально для людей с гастритом и дуоденитом (воспалением слизистой). Если кислотность, повышенная – запрещается употреблять кисломолочные продукты. В стадии ремиссии иногда позволяют немного кипяченого молока.
Чтобы максимально понизить стресс и давление в органах пищеварения, соблюдаются инструкции по приготовлению пищи:
- продукты употребляются измельченными или протертыми;
- мясные и рыбные бульоны – второй варки;
- исключают обжаривание и копчение, пищу нужно варить, тушить, готовить на пару или в мультиварке.
Нельзя забывать и о постоянном графике приема пищи. Лучше не пропускать время запланированных трапез. Не стоит устраивать и дополнительные перекусы.
Примерное меню на неделю (на каждый день), что можно есть и какая должна быть пища?
Диетологами разработаны уже готовые примерные схемы приема пищи для пациентов с гастритом и панкреатитом. Это значительно облегчает задачу организации правильного питания дома.
В таблице показан один из самых распространенных вариантов недельного меню:
| День недели | Название трапезы | Блюда и продукты |
|---|---|---|
| Понедельник | Завтрак | Манная каша, сваренная на воде. |
| Кусочек вчерашнего хлеба с медом. | ||
| Чай. | ||
| Легкий перекус | Овощной салат. | |
| Вода негазированная. | ||
| Обед | Куриный бульон с рисовой лапшой. | |
| Тефтели из крольчатины или индюшатины с овощами. | ||
| Ягодный морс или кисель. | ||
| Полдник | Стакан кефира. | |
| Ужин | Творожная запеканка, приготовленная в мультиварке. | |
| Отвар из подорожника. | ||
| Вторник | Завтрак | Яичный омлет на пару. |
| Легкий перекус | Печеное яблоко с медом. | |
| Обед | Суп-пюре из кабачков. | |
| Полдник | Стакан киселя. | |
| Ужин | Запеканка из рыбы и картофеля. | |
| Среда | Завтрак | Сырники из мультиварки. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Суп-пюре морковный с черными сухарями. | |
| Полдник | Ягодный кисель. | |
| Ужин | Тыквенное пюре. | |
| Четверг | Завтрак | 1 яйцо всмятку. |
| Легкий перекус | Отвар шиповника с медом. | |
| Обед | Картофельно-морковный суп-пюре с обезжиренным сыром. | |
| Полдник | Печеное яблоко. | |
| Ужин | Рыбные котлеты на пару. | |
| Пятница | Завтрак | Рис, сваренный на воде. |
| Легкий перекус | Запеченое яблоко с медом. | |
| Обед | Куриный суп с сухарями. | |
| Полдник | Овсяный кисель. | |
| Ужин | Гречневая каша с льняным маслом. | |
| Суббота | Завтрак | Овсяная каша на воде. |
| Легкий перекус | Банан с медом. | |
| Обед | Суп с фрикадельками из индюшатины. | |
| Полдник | Отвар подорожника с сушками. | |
| Ужин | Отварная рыба. | |
| Воскресенье | Завтрак | Манная каша. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Рисовый суп с кусочками белого мяса курицы. | |
| Полдник | 2 запеченых яблока. | |
| Ужин | Тушеные кабачки. | |
Блюда можно чередовать по кругу. Или переставлять местами для следующей недели. Желательно следить при этом, чтобы соблюдалось разнообразие: если на завтрак уже была овсяная каша, то кисель из овса лучше перенести на следующий день.
Травяные отвары
В меню для лечения проблем ЖКТ должно быть много теплых напитков. Обычный черный чай (некрепкий и чуть подслащенный медом) – очень хороший компонент в комплексном обеде, завтраке или ужине. Но часто его пить нельзя.
Разнообразие и огромную пользу в рацион вносят травяные отвары:
- из подорожника;
- зверобоя;
- тысячелистника;
- шиповника.
Природные лекарства успокаивают воспаленные ткани, способствуют их регенерации, стимулируют нормальную перистальтику желудка и выравнивают кислотно-щелочной баланс.
Самый лучший способ заваривать травы и плоды шиповника – в термосе. Но можно проварить компоненты и на паровой бане. Примерное сочетание ингредиентов – 1 ч. л. на стакан воды.
Рецепты блюд
Еда может быть не только полезной в лечении гастрита и панкреатита, но и вкусной, если знать, как правильно ее готовить. Ниже приведены самые популярные рецепты, которые помогут разнообразить диетическое меню и насладиться вкусом продуктов.
Фрикадельки из мяса с морковью
Небольшая морковь чистится, натирается на мелкой терке и складывается на дно эмалированной посуды. Заливается водой, и ставиться на огонь.
Для фарша можно брать куриное или индюшиное бескостное филе (иногда разрешают нежирную телятину). Два раза прокрутить в мясорубке, добиваясь максимального измельчения. В фарш добавляется мелкорубленая зелень (лучше всего – зеленая петрушка) и маленькая щепотка соли. Из смеси скатывают небольшие шарики столовой ложкой и по очереди опускают в кипящую воду (так они не разваляться).
Фрикадельки варят минут 20–25 затем достают из воды. Воду сливают через друшлаг, а вареную морковь используют в качестве гарнира.
Благодаря тщательной протертости мясо будет легко усваиваемым, а из-за моркови – покажется сочными и очень вкусными.
Суп-пюре из овощей
Обычно подобный суп готовят на курином втором бульоне, но вкусно будет и без него.
В кипящий бульон или просто воду высыпают почищенные и рубленные кубиками овощи (жидкость должна едва покрывать овощи).
Вкусными и не вызывающими вздутие получаются сочетания из:
- моркови и кабачков;
- картофеля с баклажанами;
- тыквы с морковью;
- картофеля со свеклой и сельдереем.
Овощи варятся до полной готовности (при проверке кубик легко перерезается в воде ножом). Часть воды сливается в кружку, чтобы овощи легче было растолочь до однородной консистенции.
К сваренным овощам добавляют измельченную зелень (свежий укроп или петрушку), слегка подсаливают и толкут, постепенно подливая овощной отвар из кружки.
Перед подачей на стол в суп-пюре можно добавить немного сухариков. Можно присыпать блюдо горсткой семян льна или кунжутом – эти полезные и богатые на ценные элементы добавки являются альтернативой хлебу.
Творожно-овсяная запеканка
Овсяные хлопья предварительно мелют в кофемолке. Полученная каша послужит вяжущим компонентом десерта.
В обезжиренный творог добавляют немного меда и смешивают с приготовленной овсяной мукой.
Однородную массу выкладывают в форму и выпекают минут 10 в духовке (а лучше – в мультиварке).
Запеканку кушают в теплом виде, после того как она немного остыла. Разрешается присыпать готовое блюдо небольшим количеством кунжута или щепоткой корицы.
Для разнообразия, внутрь запеканки добавляют тонкие кусочки яблока или банана.
Правила составления меню при хроническом панкреатите, рацион на неделю
Правильное питание должно привести в норму работу больного органаХронический панкреатит — это довольно распространённое заболевание, характеризующееся периодическими острыми приступами, которые вызваны необратимыми патологическими процессами паренхимы поджелудочной железы. Правильно составленное диетическое меню при хроническом панкреатите на неделю должно привести в норму функциональную работу важнейшего органа пищеварительной системы после патологического обострения и свести к минимуму негативное воздействие твёрдой пищи на жизненно важный орган.
Для чего необходимо лечебное голодание
Хронический панкреатит представляет собой ярко выраженную клиническую патологию, которая проявляется в острых приступах воспаления поджелудочной железы, и цель диетического питания – снизить дегенеративное нарушение и воспалительную реакцию в органе пищеварения.
Правильный подбор диеты при хроническом панкреатите (меню на неделю) позволяет обеспечить поражённому органу максимальный комфорт и восстановить активное выделение собственного пищеварительного сока.
Теоретически обоснованным и имеющим практическое подтверждение ограничением приёма пищи в первые дни после хронического обострения является временное голодание, которое минимизирует интенсивность болевого синдрома и способствует секреторному функциональному восстановлению поджелудочной железы. Рекомендуется употребление лишь кипяченой и минеральной негазированной воды. Суточная норма потребления жидкости должна составлять 1,5-2,5 литра.
Во время диетического голодания следует обеспечить больному полный покой с соблюдением постельного режима.
Внимание! Голод, холод и покой — это классическая триада при хроническом обострении поджелудочной железы.
Во время лечения рекомендуется на подложечную область прикладывать лёд, что значительно способствует снижению воспаления в тканевых структурах. Продолжительность лечебного голодания не должна превышать 3-5 дней. Начало приёма пищи после голодания зависит от общего состояния пациента, тяжести воспалительного процесса и данных лабораторного и инструментального обследования.
Во время обострения рекомендуется лечебное голоданиеДиета как вид комплексного лечения хронического обострения
Диетическое питание при хроническом панкреатите — это фактор непрерывного воздействия на патологически изменённую форму хронического воспаления. Меню при хроническом панкреатите на неделю после снятия воспалительного процесса должно быть составлено таким образом, чтобы питание пациента соответствовало основным химическим и биологическим потребностям организма и было физиологически полноценным и разнообразным.
При хроническом панкреатите преимущественным является питание с низким содержанием жиров, белков и углеводов. При диетотерапии суточное употребления жиров не должно превышать 50 г. Рекомендуется постное мясо, например, телятина, птица, нежирные сорта рыбы, обезжиренное молоко (0,5% жира), творог и йогурт. Жир, окружающий мясо, следует обрезать, как и кожу с курицы. Вся пища готовится на воде или на паровой бане. Щадящим питанием является также запеченные в собственном соку мясные и/или рыбные изделия, после приготовления которых весь жир удаляется.
Питание при обострении патологий
Особенно строго контролируется диета при обострении гастрита и панкреатита. После приступа больному показан голод как минимум на 1 день, пока не утихнет боль и тошнота. Отказ от еды нужен для того, чтобы не развить отечность и некрозы.
Когда признаки острого воспаления позади, в меню вводятся целебные отвары, легкие бульоны и черные сухари. На 3–5 день пациента переводят на диету номер 5, включающую продукты из разрешенного списка в таблице выше.
Важно! Блюда добавляются в рацион постепенно, по одному новому ингредиенту в день, с пристальным наблюдением за любыми изменениями в симптоматике.
Вслед за бульонами и отварами, в питание возвращают овощные супы-пюре и каши (сначала без масла). Только затем – отваренное белое мясо и кисломолочные продукты. И если новых признаков воспаления поджелудочной нет – меню разнообразят фруктами, зеленью и разрешенными специями.
Почему нужно правильно питаться при повышенной кислотности и воспалении поджелудочной железы (в период обострения или в хронической стадии)?
Диетическое питание снимает нагрузку с органов пищеварения и тем самым быстрее избавляет от симптомов острого воспаления: резкой боли, диареи, тошноты, вздутия. Правильная диета дает возможность вылечиться от хронической патологии ЖКТ.
А несоблюдение предписанного режима еды, наоборот, приведет к осложнениям:
- эрозийному воспалению кишечника;
- язве желудка;
- дуодениту;
- сахарному диабету;
- холециститу;
- гепатозу;
- гепатиту.
В организме все взаимосвязано. Панкреатит и гастрит дают серьезный повод дать организму очиститься и отдохнуть от вредных привычек (алкоголя, кофе, нездоровой еды). Лечебная диета поможет вывести шлаки и накопившиеся вредные вещества, урегулировать щелочной баланс, восстановить слизистую.
Рекомендации по питанию при заболеваниях
Сбалансированное питание, организуемое при панкреатите и гастрите, учитывает ежедневные нормы ценных компонентов:
- общих калорий – до 2,5 тысяч ккал;
- углеводов – до 300 грамм;
- белков – 120 г;
- жиров – 80 г.
Совокупное количество элементов дано приблизительно. Индивидуальные нормы высчитывает врач-диетолог.
Лечащий гастроэнтеролог может скорректировать перечень разрешаемых продуктов. Это особенно актуально для людей с гастритом и дуоденитом (воспалением слизистой). Если кислотность, повышенная – запрещается употреблять кисломолочные продукты. В стадии ремиссии иногда позволяют немного кипяченого молока.
Чтобы максимально понизить стресс и давление в органах пищеварения, соблюдаются инструкции по приготовлению пищи:
- продукты употребляются измельченными или протертыми;
- мясные и рыбные бульоны – второй варки;
- исключают обжаривание и копчение, пищу нужно варить, тушить, готовить на пару или в мультиварке.
Нельзя забывать и о постоянном графике приема пищи. Лучше не пропускать время запланированных трапез. Не стоит устраивать и дополнительные перекусы.
Примерное меню на неделю (на каждый день), что можно есть и какая должна быть пища?
Диетологами разработаны уже готовые примерные схемы приема пищи для пациентов с гастритом и панкреатитом. Это значительно облегчает задачу организации правильного питания дома.
В таблице показан один из самых распространенных вариантов недельного меню:
| День недели | Название трапезы | Блюда и продукты |
|---|---|---|
| Понедельник | Завтрак | Манная каша, сваренная на воде. |
| Кусочек вчерашнего хлеба с медом. | ||
| Чай. | ||
| Легкий перекус | Овощной салат. | |
| Вода негазированная. | ||
| Обед | Куриный бульон с рисовой лапшой. | |
| Тефтели из крольчатины или индюшатины с овощами. | ||
| Ягодный морс или кисель. | ||
| Полдник | Стакан кефира. | |
| Ужин | Творожная запеканка, приготовленная в мультиварке. | |
| Отвар из подорожника. | ||
| Вторник | Завтрак | Яичный омлет на пару. |
| Легкий перекус | Печеное яблоко с медом. | |
| Обед | Суп-пюре из кабачков. | |
| Полдник | Стакан киселя. | |
| Ужин | Запеканка из рыбы и картофеля. | |
| Среда | Завтрак | Сырники из мультиварки. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Суп-пюре морковный с черными сухарями. | |
| Полдник | Ягодный кисель. | |
| Ужин | Тыквенное пюре. | |
| Четверг | Завтрак | 1 яйцо всмятку. |
| Легкий перекус | Отвар шиповника с медом. | |
| Обед | Картофельно-морковный суп-пюре с обезжиренным сыром. | |
| Полдник | Печеное яблоко. | |
| Ужин | Рыбные котлеты на пару. | |
| Пятница | Завтрак | Рис, сваренный на воде. |
| Легкий перекус | Запеченое яблоко с медом. | |
| Обед | Куриный суп с сухарями. | |
| Полдник | Овсяный кисель. | |
| Ужин | Гречневая каша с льняным маслом. | |
| Суббота | Завтрак | Овсяная каша на воде. |
| Легкий перекус | Банан с медом. | |
| Обед | Суп с фрикадельками из индюшатины. | |
| Полдник | Отвар подорожника с сушками. | |
| Ужин | Отварная рыба. | |
| Воскресенье | Завтрак | Манная каша. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Рисовый суп с кусочками белого мяса курицы. | |
| Полдник | 2 запеченых яблока. | |
| Ужин | Тушеные кабачки. | |
Блюда можно чередовать по кругу. Или переставлять местами для следующей недели. Желательно следить при этом, чтобы соблюдалось разнообразие: если на завтрак уже была овсяная каша, то кисель из овса лучше перенести на следующий день.
Травяные отвары
В меню для лечения проблем ЖКТ должно быть много теплых напитков. Обычный черный чай (некрепкий и чуть подслащенный медом) – очень хороший компонент в комплексном обеде, завтраке или ужине. Но часто его пить нельзя.
Разнообразие и огромную пользу в рацион вносят травяные отвары:
- из подорожника;
- зверобоя;
- тысячелистника;
- шиповника.
Природные лекарства успокаивают воспаленные ткани, способствуют их регенерации, стимулируют нормальную перистальтику желудка и выравнивают кислотно-щелочной баланс.
Самый лучший способ заваривать травы и плоды шиповника – в термосе. Но можно проварить компоненты и на паровой бане. Примерное сочетание ингредиентов – 1 ч. л. на стакан воды.
Рецепты блюд
Еда может быть не только полезной в лечении гастрита и панкреатита, но и вкусной, если знать, как правильно ее готовить. Ниже приведены самые популярные рецепты, которые помогут разнообразить диетическое меню и насладиться вкусом продуктов.
Фрикадельки из мяса с морковью
Небольшая морковь чистится, натирается на мелкой терке и складывается на дно эмалированной посуды. Заливается водой, и ставиться на огонь.
Для фарша можно брать куриное или индюшиное бескостное филе (иногда разрешают нежирную телятину). Два раза прокрутить в мясорубке, добиваясь максимального измельчения. В фарш добавляется мелкорубленая зелень (лучше всего – зеленая петрушка) и маленькая щепотка соли. Из смеси скатывают небольшие шарики столовой ложкой и по очереди опускают в кипящую воду (так они не разваляться).
Фрикадельки варят минут 20–25 затем достают из воды. Воду сливают через друшлаг, а вареную морковь используют в качестве гарнира.
Благодаря тщательной протертости мясо будет легко усваиваемым, а из-за моркови – покажется сочными и очень вкусными.
Суп-пюре из овощей
Обычно подобный суп готовят на курином втором бульоне, но вкусно будет и без него.
В кипящий бульон или просто воду высыпают почищенные и рубленные кубиками овощи (жидкость должна едва покрывать овощи).
Вкусными и не вызывающими вздутие получаются сочетания из:
- моркови и кабачков;
- картофеля с баклажанами;
- тыквы с морковью;
- картофеля со свеклой и сельдереем.
Овощи варятся до полной готовности (при проверке кубик легко перерезается в воде ножом). Часть воды сливается в кружку, чтобы овощи легче было растолочь до однородной консистенции.
К сваренным овощам добавляют измельченную зелень (свежий укроп или петрушку), слегка подсаливают и толкут, постепенно подливая овощной отвар из кружки.
Перед подачей на стол в суп-пюре можно добавить немного сухариков. Можно присыпать блюдо горсткой семян льна или кунжутом – эти полезные и богатые на ценные элементы добавки являются альтернативой хлебу.
Творожно-овсяная запеканка
Овсяные хлопья предварительно мелют в кофемолке. Полученная каша послужит вяжущим компонентом десерта.
В обезжиренный творог добавляют немного меда и смешивают с приготовленной овсяной мукой.
Однородную массу выкладывают в форму и выпекают минут 10 в духовке (а лучше – в мультиварке).
Запеканку кушают в теплом виде, после того как она немного остыла. Разрешается присыпать готовое блюдо небольшим количеством кунжута или щепоткой корицы.
Для разнообразия, внутрь запеканки добавляют тонкие кусочки яблока или банана.
Правила составления меню при хроническом панкреатите, рацион на неделю
Правильное питание должно привести в норму работу больного органаХронический панкреатит — это довольно распространённое заболевание, характеризующееся периодическими острыми приступами, которые вызваны необратимыми патологическими процессами паренхимы поджелудочной железы. Правильно составленное диетическое меню при хроническом панкреатите на неделю должно привести в норму функциональную работу важнейшего органа пищеварительной системы после патологического обострения и свести к минимуму негативное воздействие твёрдой пищи на жизненно важный орган.
Для чего необходимо лечебное голодание
Хронический панкреатит представляет собой ярко выраженную клиническую патологию, которая проявляется в острых приступах воспаления поджелудочной железы, и цель диетического питания – снизить дегенеративное нарушение и воспалительную реакцию в органе пищеварения.
Правильный подбор диеты при хроническом панкреатите (меню на неделю) позволяет обеспечить поражённому органу максимальный комфорт и восстановить активное выделение собственного пищеварительного сока.
Теоретически обоснованным и имеющим практическое подтверждение ограничением приёма пищи в первые дни после хронического обострения является временное голодание, которое минимизирует интенсивность болевого синдрома и способствует секреторному функциональному восстановлению поджелудочной железы. Рекомендуется употребление лишь кипяченой и минеральной негазированной воды. Суточная норма потребления жидкости должна составлять 1,5-2,5 литра.
Во время диетического голодания следует обеспечить больному полный покой с соблюдением постельного режима.
Внимание! Голод, холод и покой — это классическая триада при хроническом обострении поджелудочной железы.
Во время лечения рекомендуется на подложечную область прикладывать лёд, что значительно способствует снижению воспаления в тканевых структурах. Продолжительность лечебного голодания не должна превышать 3-5 дней. Начало приёма пищи после голодания зависит от общего состояния пациента, тяжести воспалительного процесса и данных лабораторного и инструментального обследования.
Во время обострения рекомендуется лечебное голоданиеДиета как вид комплексного лечения хронического обострения
Диетическое питание при хроническом панкреатите — это фактор непрерывного воздействия на патологически изменённую форму хронического воспаления. Меню при хроническом панкреатите на неделю после снятия воспалительного процесса должно быть составлено таким образом, чтобы питание пациента соответствовало основным химическим и биологическим потребностям организма и было физиологически полноценным и разнообразным.
При хроническом панкреатите преимущественным является питание с низким содержанием жиров, белков и углеводов. При диетотерапии суточное употребления жиров не должно превышать 50 г. Рекомендуется постное мясо, например, телятина, птица, нежирные сорта рыбы, обезжиренное молоко (0,5% жира), творог и йогурт. Жир, окружающий мясо, следует обрезать, как и кожу с курицы. Вся пища готовится на воде или на паровой бане. Щадящим питанием является также запеченные в собственном соку мясные и/или рыбные изделия, после приготовления которых весь жир удаляется.
Основным источником при диетическом питании являются углеводы с низким содержанием пищевых волокон. К таковым относятся:
- макаронные изделия с низким содержанием яичного желтка;
- пшеничный хлеб из высших сортов муки;
- картофельное и фруктовое пюре;
- сахар и мёд;
- варенье без косточек.
Однако следует учитывать, что пациентам с хроническим панкреатитом, у которых повышенное содержание сахара в крови, необходимо полностью исключить из рациона сахар, мёд и различные фруктовые джемы и сиропы.
При выборе диеты следует учитывать особенности протекания болезниВо избежание различных проблем, связанных с функциональной работой желудочно-кишечного тракта, пациентам с хроническим воспалением поджелудочной железы не рекомендуется употребление сырых овощей и фруктов, которые могут вызывать дискомфорт в области брюшной полости в виде диареи или запора. Все продукты питания необходимо подвергать термической обработке. Достаточным потреблением белка при составлении примерного меню на неделю при хроническом панкреатите является суточная норма этого компонента не более 1-1,5 г на килограмм веса пациента.
Внимание! Следует помнить, что даже незначительное количество выпитого алкоголя может спровоцировать обострение заболевания.
У большинства пациентов с хроническим обострением панкреатита наблюдается дефицит массы тела, поэтому диетические нормы питания должны строго соответствовать суточному набору калорий, который для здорового человека составляет примерно 2500-3000 ккал. Питание пациента должно быть регулярным. Рекомендуется в день есть 5-6 блюд равной калорийности. Во избежание синдрома мальабсорбции, то есть недостатка в питательных веществах, рекомендуются фармакологические препараты панкреатического замещения и биологические добавки с фолиевой кислотой и витаминами группы A, D, E и K. Ниже приведена таблица рекомендуемых и не рекомендуемых продуктов питания при хронической форме воспаления поджелудочной железы.
| Продукт | Рекомендуется | Не рекомендуется |
| зерновые и мукомольные | овсяные хлопья, рис, манная крупа, ячмень, сухари, пшеничный хлеб, крекеры | грубые крупы, хлеб из цельной пшеницы, блины, оладьи, булочки, песочное печенье, кремовые слойки |
| мясо, птица, дичь | постная говядина, телятина, курица, индейка, кролик, оленина | сердце, печень, мозги, свинина, баранина, гусь, утка |
| рыба | форель, тунец, хек, судак, окунь, щука, минтай, треска | сардины в масле, лосось, палтус, сельдь, камбала |
| мясо и мясные продукты | заливное из телятины, мясо птицы в желе | копчёные виды колбасных изделий, ливерная и кровяная колбаса, паштеты, зельц |
| супы и соусы | овощной бульон, нежирный куриный суп | жирное мясо, майонез, костные отвары (холодец) |
| пастообразные жиры и масла | подсолнечное, льняное, кукурузное и соевое масло | жир свиной, смалец, сало, сливочное масло, маргарин |
| картофель | картофельная лапша и пюре, картофель в мундире, печеный картофель | фри, картофельный салат с майонезом, картофельные оладьи, жареный картофель |
| овощи и салаты | баклажаны, кабачки, укроп, петрушка, брокколи, помидоры, тыква, огурцы, шпинат, морковь | грибы, горох, белокочанная и цветная капуста, бобовые, фасоль, сырой лук и чеснок |
| молоко и молочные продукты | пахта, кисломолочные продукты (кефир, простокваша, ряженка), йогурт | сыворотка, плавленый сыр |
| фрукты и орехи | абрикосы, персики, яблоки без кожуры, малина, клубника, цитрусовые | слива, крыжовник, груша, арахис, миндаль, смородина, банан |
| специи, корни, травы | гвоздика, душистый перец, фенхель, тимьян, базилик, корица | горчица, кетчуп, майонез, красный перец |
| сладости | пряники, бисквит, фруктовый или молочный пудинг | шоколад, слоеное тесто, кремы, пирожные, мороженое |
| напитки | минеральная негазированная вода, отвар шиповника, травяной чай, молочный коктейль, фруктовый компот | чай, в том числе и зелёный, газированная вода, кофе в зернах, пиво, шампанское, коньяк, водка и т.п. |
Особенности диеты № 5
Основоположником диетического питания и клинической гастроэнтерологии в СССР является Михаил Исаакович Певзнер, профессор медицины, один из организаторов Института питания в Советском Союзе. Ему принадлежит авторство в разработке более пятнадцати диет по различным группам заболеваний желудочно-кишечного тракта.
Диетическое питание может грамотно составить только ваш лечащий врачЗнаменитая диета №5 предназначена для функционального восстановления обменных процессов печени и желчевыводящих путей. Основная идея лечебного диетического питания по системе М. И. Певзнера (диета 5) заключается в предотвращении образования камней в желчном пузыре и усилении желчеотделения. Классическая идея здорового питания заключается в ограниченном потреблении жира и введения в организм белковых соединений животного происхождения. В настоящее время диетическое питание по системе М. И. Певзнера широко применяется при лечении хронического панкреатита.
Совет! Для получения полной информации по диетическому питанию необходимо обратиться к диетологу или гастроэнтерологу по месту проживания.
Приводим пример лечебного питания при хроническом панкреатите. Диета 5, меню на неделю:
- Завтрак: обезжиренный творог или сыр, ломтик белого хлеба и чай с молоком.
- Второй завтрак: овсяная или гречневая каша, ломтик черствого белого хлеба и фруктовый сок.
- Обед: куриный или говяжий бульон, отварной картофель (пюре) и кусочек (50 г) мяса или рыбы, фруктовый сок.
- Ужин: творожная запеканка или пудинг, овсяная каша, отвар из шиповника.
- Перед сном для усиления пищеварительной активности следует выпить стакан кефира.
Вся пища приготавливается на паровой основе и исключает добавление соли и специй. Для остроты вкусовых ощущений допускается применение лимонного сока в небольших количествах. Напомним, что лечебное диетическое питание требует индивидуального подхода.
Поэтому перед тем, как приступать к профилактическому комплексному лечению при хроническом панкреатите, следует проконсультироваться у гастроэнтеролога или участкового терапевта.
Следите за собой и будьте всегда здоровы!
Ежедневный план питания при хроническом панкреатите – завтрак, обед, ужин и закуски
Ежедневный план питания при хроническом панкреатите – это то, что вам придется определить экспериментально. Первый шаг, который вам нужно сделать, – это прочитать мои предыдущие посты о продуктах, которые обычно безопасны, и о тех, которые никогда не являются безопасными. Вы можете начать с того, что я считаю основами, которые вы должны знать о правильной диете при панкреатите.
Следующим шагом будет подготовка и ведение дневника питания. Без правильной подготовки и последующего ведения дневника питания вы никогда не узнаете, что безопасно, а что НЕ безопасно для ВАС.Да, это боль в ягодицах, преодолейте это, сделайте это, и вы просто можете обнаружить, что в состоянии вылечить свою поджелудочную железу.
Выбор ПРАВИЛЬНОГО ежедневного плана питания при хроническом панкреатите
За последние несколько лет люди, которые посещают мои блоги, спрашивали меня о моем ежедневном плане питания. Вы знаете, что я ем каждый день. Есть много информации от людей, которые думают, что знают, каким должен быть правильный ежедневный план питания при хроническом панкреатите, но большинство из них опасно НЕПРАВИЛЬНО. В то время как большинство авторитетных сайтов (врачи, больницы, диетологи и т. Д.) Предлагали продукты и блюда с высоким содержанием жира, многие теперь поняли, что жир является одним из главных врагов.Думаю, они читают мои блоги. 🙂
Мой план питания при хроническом панкреатите будет гораздо более ограниченным, чем ваш (в большинстве случаев), потому что у меня также диагностирована целиакия. У меня глютеновая болезнь, и я один из немногих, кто запрещает глютеновую реакцию не только на пшеницу, рожь, ячмень и все, что сделано из этих зерен, но также на кукурузу, овес и рис.
Я не собираюсь вдаваться во все исследования, которые я наконец нашел о том, почему кукуруза, овес и рис вызывают глютеновый ответ у небольшого процента больных целиакией, таких как я, потому что это, скорее всего, не имеет ничего общего с вами и вашей ситуацией, но …
С тех пор, как в 2009 году мне поставили диагноз целиакия, мне пришлось узнать все о целиакии.Мне потребовалось несколько лет, чтобы все это проработать, потому что все (в сети и т. Д.) Говорит о том, что больные целиакией могут безопасно есть кукурузу, рис и овес. Не для некоторых из нас. В любом случае…
Дело в том, что МОЙ ежедневный план питания при хроническом панкреатите в большинстве случаев гораздо более ограничен, чем ваш. Мой реальный ежедневный план питания при хроническом панкреатите заставит вас подумать, что ваш план экстравагантен! Поэтому вместо того, что я ем СЕЙЧАС каждый день, что вы можете ограничить, я дам вам советы, основанные на том, что будет безопасно для как можно большего числа людей.
Ваша цель потребления жиров – 5 граммов или меньше за один прием пищи, всего 25 граммов в день, включая закуски. Воспользуйтесь этим бесплатным инструментом, чтобы определить содержание жира и пищевую ценность (плотность питательных веществ). 5 граммов жира или меньше за один прием пищи и максимум 25 граммов в день – это НЕ легкая цель для тех, кто никогда не вводил реальную, здравую диету при панкреатите в режим реализации.
Ваш врач, диетолог и ваш сосед скажут вам, что ограничение жира до 25 граммов в день небезопасно.Что ж, не они должны страдать, а я еще не умер, а прошли годы; 30 с плюсом сейчас и еще не счесть…
Я могу сказать вам, что может убить вас, если вы не избавитесь от жира – панкреатит.
Панкреатит убьет вас быстрее или заставит желать, чтобы вы умерли задолго до диеты с низким содержанием жиров. Если вам нравится болеть, продолжайте есть так, как вы едите сейчас, или как ваш врач говорит вам, или этот диетолог или больной цыпленок из вашей любимой группы поддержки панкреатита. Но…
ЕСЛИ вам надоело быть тошнотворным и усталым, если вы устали от тошноты, рвоты и боли, если вы просто хотите снова почувствовать себя приличным, даже снова ХОРОШИМ, тогда сделайте что-нибудь другое и обратите внимание на то, что я сказал снова и снова. снова и снова в моих двух блогах о панкреатите и паре Huppages.
Признать факты.
Жир и алкоголь – ваши два врага.
Еда вам не друг, и если вы не начнете серьезно относиться к правильной диете при панкреатите, возможно, вы начнете поднимать глаза с высоты шести футов ниже, чем вы думаете.
Завтрак
Завтрак – мое любимое блюдо дня. Я могу завтракать на завтрак, обед или ужин. Одно из моих любимых блюд, от которого мне пришлось отказаться из-за целиакии, – это овсянка. Раньше я любил овсянку с яблоками, корицей и коричневым сахаром.Еще я любил овсянку с патокой. Овсянка полезна для большинства людей, и у нее есть то качество, которое “прилипает к ребрам”, благодаря чему вы чувствуете сытость на несколько часов. Еще я люблю омлет, жареный картофель и лук. Добавьте немного фруктов (бананов, киви, клубники, черники) или стакан органического овощного сока, и все готово. Хороший омлет со шпинатом, луком и помидорами, жареным картофелем и луком и кофе определенно подойдет.
Завтрак №1: Овсянка
- 1 чашка приготовленной овсянки
- 1/2 стакана кусочков яблока
- корица по вкусу
- 1 чайная ложка коричневого сахара
- 1 тост из цельнозерновой муки
- 1 чайная ложка яблочного масла, виноградное желе, клубничное или малиновое варенье
- 1-2 чашки кофе
Вышеуказанный завтрак содержит примерно 5 граммов жира.Вам нужно посмотреть на содержание жира И ингредиенты любого конкретного хлеба, который вы покупаете для использования в качестве тостов на завтрак. В некоторых может быть более 1 грамма жира. В таком случае вам нужно съесть половину ломтика или отрегулировать количество овсянки. Яблоки, корица, коричневый сахар и варенье не содержат жира.
Завтрак №2: яичница-болтунья, жареный картофель, тосты и овощной сок
- Взбитые 4 яичных белка на сковороде с антипригарным покрытием (без масла и растительного масла), соль и перец по вкусу. Вы также можете добавить свежий зубчик чеснока, кинзы или петрушки, чтобы приправить яичные белки.
- 1 небольшая картошка, обжаренная на сковороде с антипригарным покрытием, с луком, без масла или сливочного масла
- 2 ломтика тоста из цельнозерновой муки с фруктовым джемом или желе
- 1 стакан свежего органического овощного сока
Вышеупомянутый завтрак содержит около 18 граммов белка и 3-4 грамма жира. В яичных белках НУЛЕВОЙ жир, а в картофеле – НУЛЕВОЙ жир. Это сытный завтрак для тех, кому нужно сытно поесть в первый раз. Если вы не хотите так много, оставьте что-то вроде тоста, или есть только один ломтик, или оставьте картофель.Вы можете изменить его несколькими способами. В тосте есть только жир, поэтому проверяйте этикетки!
Завтрак №3: омлет из шпината с помидорами, жареным картофелем и свежей клубникой
- 6 яичных белков, приправленных солью и перцем
- 1 чашка свежего шпината
- 1 стакан свежих нарезанных помидоров (полить омлет перед едой)
- 1 небольшая картошка, обжаренная с луком, без масла или сливочного масла
- 1 стакан свежей клубники (или любых сезонных ягод)
- 1-2 чашки кофе
Этот завтрак содержит около 27 граммов белка и НУЛЕВОГО жира! Это отличный способ начать день.Еды много, для кого-то может быть слишком много, так что вы можете приготовить омлет поменьше или отказаться от картофеля.
Это всего лишь три моих любимых завтрака. К сожалению, я больше не могу есть овсянку или тосты (у меня диагностировали целиакию), но вы, вероятно, можете. Я знаю, что некоторые из вас упоминали, насколько ограниченной может быть диета при панкреатите, но если вы задействуете свое воображение, вы скоро обнаружите, что можете вылечить свою поджелудочную железу, избежать большего ущерба и по-прежнему есть чертовски хорошо!
Полдник
ЕСЛИ вы проголодались перед обедом, съешьте яблоко! Они полезны для вас и не содержат жира.В них также содержится тонна пектина и хорошей клетчатки, которая помогает вывести холестерин ЛПНП из организма, а кожа насыщена флавоноидами. Не забывайте использовать органические продукты, если это вообще возможно.
Еще одна полезная закуска между приемами пищи – стакан органического овощного сока. Да, я использую органический овощной сок, который можно приготовить самостоятельно, потому что он легко усваивается, и, в зависимости от ваших ингредиентов, органический овощной сок является источником витаминов, минералов, антиоксидантов и флавоноидов. И это благоприятно для поджелудочной железы.
Еще одна мощная закуска или даже обед – фруктовый смузи. Помните, я обычно не употребляю сок из фруктов. Я хочу, чтобы фрукт был целиком, когда я его ем, поэтому мой любимый фруктовый смузи готовится в блендере, который дает мне кожуру яблок и ягод, клетчатку и все прохладные питательные вещества, превращенные в пюре в густой питательный напиток с прекрасным вкусом. Попробуйте мой любимый смузи:
- 1-2 банана
- 1 яблоко
- 1 киви
- 1 стакан замороженных синих ягод (делает их красивыми и холодными)
- 8 унций апельсинового сока (свежевыжатого или купленного в магазине)
Смешайте и наслаждайтесь.Он имеет прекрасный вкус и представляет собой мощную закуску с высоким содержанием питательных веществ и НУЛЕВЫМ жиром. Если этого слишком много для одной порции, сохраните ее в холодильнике для следующего перекуса или урежьте по своему усмотрению. Уменьшая размер этого рецепта, я бы предложил 1 банан вместо двух и 4 унции OJ вместо 8. Вы также можете сделать 4 унции OJ и 4 унции ананасового сока (очень вкусно!), Что имеет потрясающий вкус.
Обед ИЛИ Легкий ужин
Я часто пропускаю обед или заменяю его на обед, если я завтракала и голодна.Тогда я либо пропущу ужин, либо поужинаю легким. Я гибкий, и вы должны быть гибкими, особенно если вы еще не исцелились, потому что, если вы плохо себя чувствуете, не хотите есть, тогда не ешьте! Заставить себя есть только потому, что вы или кто-то другой считает, что вам НУЖНО поесть, НЕ поможет вам выздороветь. Если вы чувствуете себя плохо, это может быть признаком того, что вашей поджелудочной железе нужен отдых. Давление пищи на поджелудочную железу, когда вы плохо себя чувствуете, может привести к катастрофе, поэтому обратите внимание на то, что вам говорит ваше тело! Ешьте только тогда, когда вам действительно хочется поесть.Научитесь «есть, чтобы жить», а не «жить, чтобы есть». И все же…
Для тех из вас, кто думает, что вам нужно три или более приемов пищи в день и слышит меня об этом… для многих лучше есть меньше за каждый прием пищи, но чаще, вот несколько советов на обед.
Обед №1: фруктовый смузи
Выше я дал вам рецепт одного из моих любимых фруктовых смузи. Я также дал вам вариант с использованием части OJ и части ананасового сока. Оба хороши. Вы можете добавить практически любой фрукт, какой пожелаете.Я использовал вышеуказанный базовый рецепт и добавил клубнику, чернику, черные ягоды, арбуз и многие другие сезонные фрукты.
Обед №2: Белковые фруктовые смузи
Это может работать или не работать для вас. Все зависит от того, переносите ли вы молочные продукты. Но этот смузи хорош и содержит 9 граммов протеина, которого нет во всех фруктовых смузи.
- 8 унций ХОЛОДНОГО, БЕЗ жирного молока
- 4 унции ХОЛОДНОГО, БЕЗЖИРНОГО йогурта без добавок
- 1 стакан замороженных синих ягод
- 1 банан
Комбинированный смузи содержит 15 граммов протеина и других полезных веществ без жира! И на вкус он похож на чернично-банановый молочный коктейль 🙂 НО, если вы НЕ переносите молочные продукты, это не для вас.Позвольте мне напомнить вам здесь, чтобы ПРОВЕРИТЬ все! Попробуйте продукты, которые я считаю безопасными! Проверьте все, что вы кладете в рот и проглатываете, и следуйте процедурам, изложенным в дневнике питания (включая подготовку).
Обед №3: Салат с безмасляной заправкой
Вы можете приготовить практически любой салат и использовать одну из этих безмасляных заправок для салатов, чтобы оживить вкус! Салаты ограничены только вашей фантазией.
Один из главных фаворитов – Севиче. И…
В основном это много огурцов, помидоров, сельдерея, лука и креветок, смешанных с заправкой из сока лайма, которую вы найдете в моем посте о заправках для салатов без масла.
Еще один мой любимый салат – это комбинация капусты, брокколи, капусты, лука, нарезанных и нарезанных кубиками, с добавлением бобовых. Вы (не я, лол) можете даже добавить рис или ячмень, а затем сбрызнуть его бальзамической медово-горчичной заправкой и насладиться вкусовыми ощущениями.
Оба вышеупомянутых салата обладают прекрасным вкусом и содержат много белка, витаминов и минералов. Снова готовьте салаты и попробуйте заправки для салатов, не содержащие масла, и, надеюсь, у вас улучшится здоровье, пока вы едите чертовски хорошо.
Ужин / ужин
Ужин №1: Курица отварная с овощами
Мне было ужасно трудно найти картинку. Нет, у меня нет цифрового фотоаппарата или смартфона, лол. Так что картинки, которые я нашел, должны подходить для этого раздела, и вам нужно будет заставить свой разум импровизировать его видение 🙂 В любом случае вам понадобится:
- Достаточно куриных грудок без кожи, чтобы накормить ваше племя
- 4-6 красных картофелей хорошего размера
- 4-6 стеблей сельдерея
- 4-6 морковок
- 4-6 пастернаков
- одна хорошая большая луковица
- 2-3 лавровых листа
- 4 зубчика свежего чеснока
- 2 веточки тимьяна или 1 чайная ложка тимьяна
- Базилик свежий
- Соль
- Перец
Обрежьте курицу от видимого жира.Начните варить куриную грудку в большой кастрюле около 14:00, если вы хотите есть в 17:00. После того, как курица прокипела в течение часа, выньте курицу и слейте воду (избавится от большего количества жира). Добавьте курицу и еще воды в кастрюлю ПОСЛЕ того, как вы ее очистите (кастрюлю). Варить еще полтора часа. В ожидании нарежьте / нарежьте все остальные овощные ингредиенты (пока не специи). За 30–45 минут до подачи на стол добавить все овощи и специи (чеснок раздавить, добавить базилик, тимьян, соль и перец по вкусу).Накройте кастрюлю, установите таймер и, когда зазвонит таймер, насладитесь великолепным ужином! Пастернак придает сладковатый вкус, который мне очень нравится. Если вы хотите более густой, тушеный соус, добавьте немного картофельной муки (1-2 чайные ложки). Вот еще один мой рецепт куриного супа, который очень похож.
Ужин №2: треска со спаржей и ямсом
Рыба особенно хороша для тех, кто страдает хроническим панкреатитом, но белое мясо лучше всего, потому что в ней меньше жира. А треска со спаржей и ямсом, посыпанная коричневым сахаром, – одно из моих любимых блюд.
В одном хорошем филе трески (116 грамм) содержится 21 грамм белка, 250+ мг омега-3, 460 мг калия, витамины E, A, B12, кальций и многое другое, всего лишь ОДИН грамм жира.
Добавьте питательные вещества, содержащиеся в спарже, и немного батата, посыпанного коричневым сахаром, и вы получите чертовски красивую, богатую питательными веществами еду!
Это то, что вам понадобится:
- Хороший кусок трески на каждого человека
- Спаржа свежая или замороженная
- Достаточно батата для семьи
- Коричневый сахар
- Соль
- Перец
- Петрушка
- Чеснок измельченный свежий (1-2 зубчика)
- Лимона достаточно, чтобы выжать треску
Я начинаю готовить блюдо с очищенного батата с помощью микроволны.Я обычно делаю два батата хорошего размера, и они готовятся с двумя интервалами по 9 минут, чтобы приготовить так, как я люблю. Я проверяю их на полпути, чтобы узнать, нужны ли им дополнительные 9 минут или меньше может работать. Пока готовится батат, я готовлю треску на сковороде. Никакого масла или спрей только лимонный сок, чеснок, соль, перец, петрушку. Когда батат готов, я откладываю его в сторону и тушу спаржу (нагрейте и подавайте в пакетике) в течение 4-5 минут на сильном огне. Мне нравится 4 минуты, но вы можете сделать больше за 5.Пока моя спаржа нюхает, моя рыба жарится (накрытая). К тому времени, как моя рыба готова, все остальное готово, и я разрезаю батат, посыпаю его большим количеством коричневого сахара, добавляю рыбу и спаржу и начинаю наслаждаться вкусными блюдами
Я не шеф-повар, поэтому, если я могу думать о том, что есть, и как это приготовить, чтобы я не заболела, то можете и вы, или ваша жена. Если я могу это сделать, поверьте мне, любой сможет! Проявив немного воображения, вы сможете приготовить прекрасные блюда. Жареные овощи с рыбой и салатом, то же с куриной грудкой или грудкой индейки.Действительно, только подумайте, сделайте и ешьте! Все, что нужно, – это подумать о тех продуктах, которые вам нравятся, составить из них хорошие комбинации и приготовить их безопасным способом.
Я добавлю больше идей для ужина, когда у меня будет время, но ваш ежедневный план питания при хроническом панкреатите чрезвычайно важен. Помните о целевой жирной цели. Не более 5 граммов жира на один прием пищи, всего 25 граммов жира в день. Большая часть этого жира должна быть растительного происхождения, что значительно снижает воспалительный процесс поджелудочной железы.
Рак поджелудочной железы и проблемы с питанием
Рак поджелудочной железы и такие методы лечения, как хирургическое вмешательство, химиотерапия и лучевая терапия, могут повлиять на вашу способность есть, переваривать и усваивать пищу.Это может существенно повлиять на питание.
Общие проблемы включают:
- потеря веса
- Плохой аппетит и быстрое чувство сытости
- изменение вкуса и запаха
- диарея или другие изменения кишечника
- тошнота и / или рвота
- Плохое переваривание (нарушение пищеварения) и всасывание (нарушение всасывания) жиров и белков, вызванное недостатком ферментов поджелудочной железы
- диабет, вызванный недостаточной выработкой инсулина.
В этом разделе представлены общие предложения по решению этих проблем. То, что вы можете есть и пить, будет зависеть от ваших индивидуальных обстоятельств. У людей, которым сделана процедура Уиппла, может возникнуть много вопросов и опасений по поводу своего питания после операции. Приведенные ниже советы могут быть полезны, когда вы начнете есть после операции.
Диетологи являются экспертами в области питания, которые могут дать вам специализированный совет о том, как справиться с проблемами, связанными с питанием, и проблемами с питанием на разных этапах заболевания.См. Ниже информацию о том, как найти диетолога.
См. «Питание и рак» или позвоните в Совет по борьбе с раком 13 11 20, чтобы поговорить с волонтером Cancer Connect, у которого был аналогичный опыт рака.
Пути лечения рака
Чтобы получить обзор того, чего ожидать на всех этапах лечения рака, прочтите или загрузите руководство What To Expect для рака поджелудочной железы (также доступно на арабском, китайском, греческом, хинди, итальянском, тагальском и вьетнамском языках – см. Подробности на сайт).Справочник «Чего ожидать» – это краткое руководство по тому, что рекомендуется для лучшей онкологической помощи в Австралии, от диагностики до лечения и не только.
Пищевые добавки
Если вы не можете придерживаться сбалансированной диеты или теряете слишком много веса, ваш врач или диетолог может порекомендовать пищевые добавки, такие как Sustagen Hospital Formula, Ensure, Fortisip и Resource. Они содержат энергию, белок и другие питательные вещества. Добавки в виде порошка глюкозы обеспечивают мало питательных веществ и редко рекомендуются.
Пищевые добавки следует принимать в дополнение к обычным приемам пищи, то есть в качестве перекусов между приемами пищи. Они доступны в готовом виде в виде напитков или батончиков или в виде порошка, который можно смешивать с молоком, водой и едой. Спросите диетолога, где купить добавки, и посоветуйте вам их тип и количество.
На прием к диетологу
Диетологи работают во всех государственных и большинстве частных больниц. К вашему центру лечения рака может быть подключен диетолог – посоветуйтесь со своим специалистом или координатором по лечению рака.
Австралийская ассоциация диетологов (DAA) также может помочь вам найти аккредитованного практикующего диетолога, который работает в вашем районе и специализируется на онкологических заболеваниях или имеет опыт работы с определенными клиническими состояниями. Посетите daa.asn.au или позвоните по номеру 1800 812 942.
Если ваш терапевт направит вас к диетологу, вы можете иметь право на скидку по программе Medicare. Большинство частных медицинских страховых компаний предоставляют скидки в зависимости от типа и уровня вашей страховки.
У DAA есть информация о типичной оплате частных консультаций диетолога.
Как справиться с диетическими проблемами
Плохой аппетит
- Ешьте часто небольшими порциями, например, каждые 2–3 часа. Ешьте самый большой прием пищи за день, когда вы больше всего голодны.
- Убедитесь, что еда и закуски питательны и содержат белок, например мясо, курица, рыба, молочные продукты, яйца, тофу и орехи.
- Выбирайте питательные напитки, например, молоко. После операции могут быть назначены пищевые добавки.
- Добавляйте сухое молоко в каши, соусы, десерты, овощное пюре, супы, напитки и блюда из яиц.
- Добавляйте сыр в соусы, супы, печеную фасоль, овощи, запеканки, салаты и блюда из яиц.
- Добавьте золотой сироп или мед в каши, фрукты и напитки.
- Поговорите с диетологом, прежде чем отказываться от определенных продуктов.
- Снимите любые ограничения, связанные с низким уровнем холестерина, и другие диетические ограничения. Набор веса или поддержание веса важнее, чем отказ от лишнего жира и сахара.
Изменение вкуса или запаха
- Если еда кажется безвкусной, используйте приправы, например.г. травы, лимон, лайм, имбирь, чеснок, мед, чили, перец, Вустерширский соус, соевый соус или соленые огурцы.
- Некоторые напитки могут быть разными на вкус или неприятными из-за запаха или текстуры. Выбирайте молочные коктейли, фреш, горячий шоколад и другие безалкогольные напитки.
- Выбирайте холодную пищу или пищу комнатной температуры без резкого запаха.
- Если вас беспокоит запах от готовки, попросите семью или друзей приготовить еду.
- Если у вас во рту горький или металлический привкус, ешьте влажные фрукты, например ягоды, или рассосите вареные леденцы.
- Попробуйте простые хлопья для завтрака с меньшим содержанием сахара, например кашу или хлопья с отрубями, вместо хлопьев с добавлением сухофруктов, меда или других подсластителей.
- Если вам не хочется есть мясо, попробуйте другие источники белка, например сыр, яйца, орехи, молочные продукты или бобовые.
Диарея
- Поговорите со своим врачом, если ваш стул бледный, плохо пахнет или плавает и его трудно смыть. Это может быть признаком того, что вам не хватает ферментов поджелудочной железы.Возможно, вам потребуется начать заместительную ферментную терапию или скорректировать дозу.
- Поговорите со своим врачом о том, принимать ли лекарство от диареи.
- Пейте много жидкости (например, воду, фруктовый сок или слабый ликер), чтобы восполнить потерю жидкости.
- Избегайте алкоголя и ограничьте потребление кофеина и острой пищи, так как они могут усугубить диарею.
- Попробуйте соевое молоко или молоко с пониженным содержанием лактозы, если у вас возникла временная непереносимость сахара в молоке (лактозы). Иногда это может произойти при диарее.Обычно можно употреблять сыр и йогурт в небольших количествах.
- Если диарея возникает через 15–30 минут после еды, возможно, у вас демпинг-синдром. Поговорите об этом со своей терапевтической бригадой.
Тошнота
- Поговорите со своим врачом о приеме лекарства от тошноты за полчаса до еды.
- Перекусывайте мягкими продуктами, такими как сухие крекеры или тосты.
- Старайтесь есть понемногу через равные промежутки времени – отказ от еды может усилить тошноту.
- Ешьте и пейте медленно.Хорошо пережевывайте пищу.
- Избегайте резких запахов и запаха готовки.
- Сосите леденцы со вкусом мяты или лимона.
- Выпейте имбирное пиво, имбирный эль или имбирный чай или сосите засахаренный имбирь.
- См. Ниже советы по борьбе с рвотой.
История Яна
«После операции Уиппла я ел с трудом, и мне приходилось балансировать между собой.
“Я обнаружил, что быстро наедаюсь, но это помогало есть меньшими порциями.Я также не могу пить много жидкости. Об обеде, состоящем из чашки чая и супа, не может быть и речи.
«Мои вкусовые рецепторы изменились, и шоколад больше не привлекал, но мороженое было в порядке. Жирная пища совсем не усваивалась. Чем более необработанная пища, тем легче было ее обрабатывать. С годами моя переносимость увеличилась. , и метод проб и ошибок помог “.
Расскажите свою историю рака.
Рвота
Рвота может возникнуть в результате рака или его лечения.Некоторым людям нездоровится сама мысль о лечении, еде или запахе еды.
Сообщите своему врачу, если рвота длится более суток или если вы не можете удерживать жидкость, поскольку это может привести к обезвоживанию. Существует ряд эффективных лекарств от тошноты (известных как противорвотные). Если тот, который вам прописали, не работает, попросите попробовать другой тип.
Если у вас постоянная рвота, двенадцатиперстная кишка (первая часть тонкой кишки) может быть заблокирована, поэтому важно как можно скорее обратиться к врачу.При закупорке двенадцатиперстной кишки можно избавиться хирургическим путем.
Шаги к выздоровлению после рвоты
1 Делайте маленькие глотки
Не пытайтесь насиловать еду. Как можно чаще пейте небольшое количество жидкости. Попробуйте имбирный эль, холодный лимонад, слабый ликер или холодный яблочный или апельсиновый сок.
2 Ввести питательные жидкости
Если рвота прекратилась, но вы все еще чувствуете себя больным, пейте напитки медленно, но частыми небольшими порциями. Начните с холодных или холодных напитков.Приготовьте молоко или морсы с небольшим количеством воды, чтобы они не были слишком крепкими. Вы также можете попробовать разбавленные жидкости, такие как прозрачный бульон или некрепкий чай.
3 Начало твердой пищи
Затем съешьте небольшое количество твердой пищи, например, сухого печенья, тостов или хлеба с медом или джемом. Также хороши компоты и йогурт. Старайтесь регулярно есть небольшими порциями, а не три раза в день обильно.
4 Вернуться к обычному питанию
Как можно скорее увеличьте потребление пищи, пока не перейдете на нормальную сбалансированную диету.Ограничьте употребление жирных продуктов, например жирного мяса или сливочных молочных продуктов. Ваш врач или диетолог может порекомендовать дополнительное питание (например, пищевые добавки) в хорошие дни, чтобы восполнить те дни, когда вы не можете нормально есть.
Диабет
Инсулин – это гормон, контролирующий количество сахара в крови. Диабет или высокий уровень сахара в крови могут возникнуть, если поджелудочная железа не вырабатывает достаточно инсулина. Вот почему у некоторых людей диабет развивается незадолго до постановки диагноза рака поджелудочной железы (когда рак влияет на то, сколько инсулина может вырабатывать поджелудочная железа) или вскоре после операции (когда часть или вся поджелудочная железа была удалена).
Способы лечения диабета варьируются от человека к человеку, но часто включают сочетание диетических изменений и лекарств. Ваш терапевт может помочь вам справиться с этим заболеванием, но обычно вас направят к эндокринологу, специалисту по гормональным нарушениям. Вас также могут направить к диетологу за помощью в корректировке диеты.
Как справиться с диабетом
- Регулярно ешьте небольшими порциями и перекусывайте, чтобы контролировать уровень сахара в крови.
- Ваш терапевт или эндокринолог может назначить лекарства для контроля диабета.
- Если вы принимаете лекарства от диабета, вам необходимо включать продукты с высоким содержанием углеводов в каждый прием пищи, чтобы избежать этого.
- низкий уровень сахара в крови. Подходящими продуктами являются цельнозерновой хлеб и крупы, овощи и фрукты.
- Для получения дополнительной информации о диабете обратитесь к врачу и диетологу. Вы также можете позвонить в Diabetes Australia по телефону 1300 136 588 или посетить сайт Diabetesaustralia.com.au.
Заместительная ферментная терапия
Поджелудочная железа вырабатывает пищеварительные ферменты, помогающие расщеплять пищу.Когда у вас рак поджелудочной железы или вы перенесли операцию на поджелудочной железе, ваше тело может быть не в состоянии вырабатывать достаточное количество этих пищеварительных ферментов. Это влияет на способность организма переваривать пищу, особенно жир и белок, и усваивать жизненно важные питательные вещества. Это часто называют экзокринной недостаточностью поджелудочной железы (PEI). Признаки PEI включают боль в животе; вздутие живота и сильный ветер; диарея или жирный стул (стул) бледного цвета, пенистый, жидкий и трудно смываемый; и похудание.
Чтобы предотвратить эти симптомы, ваш врач может назначить ферменты поджелудочной железы, иногда вместе с кислотоподавляющими лекарствами. Доза будет зависеть от ваших симптомов и диетического питания и будет адаптирована к ним. Чтобы добиться правильного баланса, может потребоваться время.
Прием ферментных добавок
- Принимайте капсулы с ферментом, запивая водой и первым глотком пищи, чтобы обеспечить надлежащее перемешивание. Если вы принимаете большие порции, возможно, вам придется принимать их в середине приема пищи.
- Всегда принимайте ферменты при употреблении любой пищи или напитков, содержащих жир или белок.При приеме пищи с высоким содержанием жиров могут потребоваться несколько более высокие дозы, например жареные блюда и пицца. Вам не нужно принимать ферменты для простых углеводов, которые легко усваиваются, например фрукты, фруктовый сок, черный чай и кофе.
- Всегда принимайте ферменты в соответствии с предписаниями. Не меняйте дозу, не посоветовавшись предварительно с врачом или диетологом.
Ключевые точки
- Рак поджелудочной железы и его лечение могут существенно повлиять на питание и питание.
- Влияние хирургического вмешательства и других видов лечения на то, что вы можете есть и пить, будет зависеть от человека к человеку.
- Общие проблемы, связанные с питанием, включают плохой аппетит, быстрое чувство сытости, тошноту и рвоту, изменение вкуса, нарушение режима кишечника, а также плохое пищеварение и усвоение пищи. Эти факторы могут способствовать значительной потере веса.
- Важно соблюдать питательную диету с регулярными приемами пищи и закусками. Часто для предотвращения или ограничения потери веса требуется диета с высоким содержанием калорий и белков.
- Вам могут посоветовать принимать пищевые добавки, если вам трудно хорошо питаться или вы слишком сильно теряете вес.
- Диетологи являются экспертами в области питания, которые могут дать вам совет относительно проблем с питанием. Их можно найти во всех государственных и большинстве частных больниц.
- Рвоту можно предотвратить или облегчить с помощью лекарств от тошноты. Как только рвота прекратится, постепенно вернитесь к своему обычному питанию.
- У некоторых людей диабет разовьется до того, как будет диагностирован рак поджелудочной железы, или вскоре после операции. Лечение обычно требует как диетических изменений, так и лекарств. Вас могут направить как к эндокринологу, так и к диетологу, чтобы помочь вам контролировать состояние.
- Если у вас развивается экзокринная недостаточность поджелудочной железы (PEI), потребуются ферменты поджелудочной железы, которые помогут вам переваривать и усваивать жиры и белки. Поговорите с диетологом, имеющим опыт лечения PEI.
Эксперты-рецензенты:
Д-р Лоррейн Чантрилл, старший специалист по медицинской онкологии, Онкологический центр Кингхорн, больница Св. Винсента, и почетный научный сотрудник Института медицинских исследований Гарвана, Новый Южный Уэльс; Дженнифер Арена, координатор по лечению рака поджелудочной железы и нейроэндокринной системы, Онкологический центр Северного Сиднея, Королевская больница Северного побережья и Северный институт рака, Новый Южный Уэльс; Д-р Майкл Бриффа, Паллиативная служба Южной Аделаиды, Медицинский центр Флиндерс, Южная Америка; Рэйчел Корбетт, 13 11 20 консультант, Онкологический совет Виктории; A / Проф. Ник О’Рурк, Университет Квинсленда, заведующий кафедрой общей хирургии, руководитель отделения гепатобилиарной хирургии, Королевский Брисбен и женская больница, QLD; Стив Пендри, потребитель; Кейли Шнайд, аккредитованный практикующий диетолог, Северный институт рака и Wellac Lifestyle, Новый Южный Уэльс; Дин Стэндли, потребитель.
Скачать буклет Заказать буклет БЕСПЛАТНО Посмотреть вебинар
диета | Рак поджелудочной железы | Исследования рака, Великобритания
Рак поджелудочной железы влияет на ваши привычки в еде и питье, независимо от стадии рака или лечения. Многие люди с раком поджелудочной железы худеют. Поджелудочная железа находится не только рядом с желудком и кишечником, она производит инсулин и ферменты, которые помогают переваривать пищу.
Если вам полностью или частично удалили поджелудочную железу, возможно, вам потребуется инсулин или таблетки для регулирования уровня сахара в крови.Вам также может потребоваться принимать ферментные добавки во время еды, чтобы улучшить пищеварение.
Уровень сахара в крови
Если вы принимаете инсулин или таблетки для регулирования уровня сахара в крови, ваш врач попросит вас проверить вашу мочу на сахар. Слишком много сахара в моче указывает на то, что сахарный баланс в вашем организме еще не правильный.
Если вы принимаете инсулин, вам, вероятно, также придется проверить уровень сахара в крови. Вам придется уколоть палец и выдавить каплю крови на тест-полоску.Это покажет, сколько сахара в вашей крови. После этого вы узнаете, сколько нужно принимать инсулина.
Чтобы привыкнуть к этим тестам, нужно время. Перед выпиской из больницы вам покажут, как это сделать.
У вас также может быть медсестра, которая будет приходить к вам домой, чтобы помочь вам и ответить на ваши вопросы.
Энзимные добавки
Пищеварительные ферменты помогают организму расщеплять и усваивать жиры и белки. Без достаточного количества ферментов у вас может быть диарея или стул (стул) может плавать, выглядеть бледным и неприятно пахнуть.Это связано с непереваренным жиром в стуле.
Может быть трудно набрать вес, поскольку вы не можете усваивать питательные вещества из пищи. Если ваша поджелудочная железа не работает должным образом из-за рака или у вас была удалена поджелудочная железа полностью или частично, вам может потребоваться принимать ферментные добавки, чтобы уменьшить эти эффекты.
Виды ферментных добавок
Существует несколько различных типов ферментных добавок. Креон является наиболее часто используемым. Доза зависит от:
- насколько хорошо работает оставшаяся часть поджелудочной железы
- ваша диета
Возможно, вам потребуется принять больше ферментов, если вы собираетесь съесть обильную или жирную пищу.
Как их взять
Вы проглатываете капсулы фермента целиком, непосредственно перед едой. Если вам трудно проглотить капсулы, вы можете открыть их и смешать гранулы с мягкими кислыми продуктами, которые имеют комнатную температуру и которые легко проглотить. Это может быть яблочный соус или банановое пюре.
Гранулы нельзя жевать или раздавливать. После этого выпейте воды, чтобы убедиться, что гранулы не остаются во рту, поскольку они могут раздражать слизистую оболочку и вызывать язвы во рту.
Ваш диетолог подскажет вам подходящую диету и посоветует, как следует принимать добавки. Чтобы получить правильную дозу ферментов, может потребоваться некоторое время.
Закуски и небольшие обеды
Возможно, вам будет проще в течение дня есть много небольших приемов пищи, чем придерживаться традиционного трехразового питания.
Хорошая идея – иметь под рукой множество питательных закусок, которые можно есть, когда захочется поесть. Если вы можете справиться с этим, лучше выбирать жирные версии йогуртов и пудингов, чтобы получить как можно больше калорий.
Вы можете попробовать:
- йогуртов или свежих фруктов
- прочие мягкие пудинги, такие как мелочи или шоколадный мусс
- сухофрукты
- тушеные или свежие фрукты (бананы высококалорийны)
- орехи
- сыр
- супы быстрого приготовления (добавляйте молоко для увеличить калорийность)
- хлопья
- молочные напитки
- оладьи
Некоторые из этих идей могут не подойти вашему пищеварению, но их стоит попробовать.Если сомневаетесь, посоветуйтесь с диетологом.
Постарайтесь придумать быстрые способы получить то, что вам нравится есть. Если возможно, попросите кого-нибудь заранее приготовить ваши любимые блюда и заморозить их небольшими порциями. Микроволновая печь упрощает и ускоряет размораживание и нагревание.
Управление диареей
Если у вас диарея после операции на поджелудочной железе, она, вероятно, связана с затрудненным перевариванием жира. На время избегайте продуктов с высоким содержанием клетчатки (например, хлопьев и сухофруктов), так как это может усугубить ситуацию.Сообщите своему врачу, медсестре или диетологу.
Возможно, вам потребуется сдать образец кала, чтобы проверить, как работает ваша поджелудочная железа. Вам могут потребоваться лекарства, чтобы контролировать симптомы. Если вы принимаете ферментные добавки, вашему диетологу может потребоваться изменить дозу. Они также могут предложить некоторые изменения в вашем рационе, которые могут помочь.
Пищевые добавки
Если вам трудно есть, по рецепту можно приобрести множество пищевых добавок. Некоторые из них представляют собой порошки, которыми вы посыпаете пищу, а некоторые – напитки, которые сами по себе являются полноценными блюдами.
Употребление добавки между приемами пищи в течение дня действительно может увеличить количество потребляемых калорий. Опять же, спросите своего врача или диетолога.
Панкреатит у собак | Purina
Ветеринарные диеты Purina Pro Plan
Нормальное функционирование
Поджелудочная железа, расположенная прямо под желудком и в начале тонкой кишки, известной как двенадцатиперстная кишка, представляет собой небольшой железистый орган розового цвета.В его основные обязанности входит переваривание жиров и крахмалов за счет секреции ферментов, называемых амилазой и липазой, а также регулирование уровня сахара в крови за счет секреции гормонов, известных как инсулин и глюкагон.
Общие сведения о панкреатите
Какой бы ни была причина, воспаление поджелудочной железы вызывает слишком раннее высвобождение пищеварительных и метаболических ферментов, которые обычно хранятся внутри. Затем они фактически начинают переваривать сам орган. Они могут попасть в кровоток и вызвать воспаление в соседних органах, например в печени.В острых случаях поджелудочная железа может восстанавливаться и восстанавливаться. В хронических случаях рубцовая ткань заменяет клетки, и поджелудочная железа теряет способность нормально функционировать, что может привести к другим заболеваниям, таким как диабет.
Диагностика панкреатита
Обычными симптомами панкреатита у собак являются потеря аппетита, боли в животе, рвота и / или диарея и лихорадка. Диагноз ставится на основании сочетания клинических признаков и анализов крови. Исторически уровни амилазы и липазы (пищеварительные ферменты поджелудочной железы) были основой, но они могут быть повышены по другим причинам, поэтому другие тесты, такие как PLI (иммунореактивность липазы поджелудочной железы) и SPEC cPL (специфическая собачья панкреатическая липаза), имеют был разработан.Ветеринар решит, какие тесты лучше всего подойдут для пациента. Наконец, рентгенограммы и ультразвук могут помочь в постановке диагноза, а также исключить другие причины клинических признаков.
Лечение
Пациенту обычно назначают поддерживающую терапию, такую как внутривенные вливания, лекарства от тошноты и обезболивающие, чтобы контролировать клинические признаки. С точки зрения питания собака будет переведена на диету с ограничением жиров, чтобы облегчить нагрузку на поджелудочную железу.Если заболевание носит хронический характер, пациент будет длительное время соблюдать специальную диету. Другие возможные вмешательства включают антибиотики и переливание плазмы в зависимости от тяжести воспаления.
Доктор Рут Энн Лобос
Нажмите здесь, чтобы узнать больше о:
Purina® Pro Plan® Veterinary Diets Корм для собак
Purina® Pro Plan® Veterinary Diets Корм для кошек
6 лучших кормов для кошек при панкреатите в 2021 году: диета и информация
Процесс нашего обзора
Наши обзоры основаны на обширных исследованиях и, по возможности, на практических тестах.Каждый раз, когда вы совершаете покупку по одной из наших независимо выбранных ссылок, мы будем получать процент от выручки. Подробнее о том, как нас поддерживают, читайте здесь.* Эта статья носит ознакомительный характер. Он не предназначен для замены профессиональных ветеринарных рекомендаций, диагностики или лечения.
Лучший корм для кошек с хроническим панкреатитом с низким содержанием остатков, приятен на вкус и легко усваивается. В нашем списке 6 лучших кормов для кошек с панкреатитом первое место занимает Open Farm Homestead Turkey Rustic Blend Wet Food, ультраперевариваемый корм, очень вкусный и не содержащий воспалительных ингредиентов.
Прежде чем читать наш список лучших продуктов, давайте узнаем о панкреатите, его связи с диетой и о том, как выбрать лучший корм для кошек с этим заболеванием.
Краткий обзор: лучший корм для кошек при панкреатите
Хотите быстро взглянуть на продукты, рассмотренные в этой статье? В сравнительной таблице ниже мы выделили некоторые из наиболее важных характеристик каждого продукта. Более подробную информацию о каждом продукте вы найдете позже в статье.
Требуется разрешение рецепта
Что такое панкреатит?
Термин панкреатит относится к любому воспалению поджелудочной железы.Поджелудочная железа – это небольшой важный орган, который выделяет инсулин и пищеварительные ферменты, помогая кошке переваривать пищу.
Воспаление поджелудочной железы чаще всего встречается у кошек старше 10 лет и часто сопровождается другими воспалительными состояниями, особенно воспалительным заболеванием кишечника и холангитом.
Наиболее частыми симптомами панкреатита являются летаргия и потеря аппетита. У кошек с панкреатитом также может быть рвота, боли в животе, жар или другие симптомы болезни.
Панкреатит может быть острым и проявляться тяжелыми симптомами или может быть хроническим, приводя к периодическим эпизодам легкого или умеренного дискомфорта.
Что вызывает панкреатит?
Поджелудочная железа секретирует инсулин и пищеварительные ферменты. Доктор Карен Беккер утверждает, что диета с высоким содержанием углеводов и высокой степенью переработки создает чрезмерную нагрузку на поджелудочную железу. В конце концов, работа поджелудочной железы состоит в том, чтобы производить пищеварительные ферменты и высвобождать инсулин.
Диета с высокой степенью переработки не содержит пищеварительных ферментов и обычно наводняет организм углеводами, заставляя поджелудочную железу работать сверхурочно, производя ферменты и инсулин.В конце концов, как утверждают д-р Беккер и другие, эта диета со временем изнашивает поджелудочную железу.
Как бы убедительно ни звучал аргумент, нет никаких доказательств того, что переработанная диета вызывает панкреатит. Фактически, чрезвычайно сложно определить, что вызывает панкреатит у конкретного пациента. Причины панкреатита разнообразны.
Несколько причин панкреатита:
- Повреждение поджелудочной железы, вызванное воспалением кишечника
- Физическая травма брюшной полости
- Инфекционные заболевания, включая токсоплазмоз, FIP и вирус герпеса
- Паразитарная инфекция
- Липатическая инфекция
- Липатическая инфекция
- Липатическая инфекция
- Гепатическая инфекция
- Употребление лекарств, включая фенобарбитал, катаболические стероиды и диуретики.
Качества лучшего корма для кошек при панкреатите
Во время обострения панкреатита ваша кошка должна придерживаться мягкой диеты.Кошки с панкреатитом могут не хотеть есть, что подвергает их риску липидоза печени. Это состояние возникает, когда кошка не ест достаточно и вынуждена перерабатывать собственный жир в качестве энергии. Без адекватного потребления белка жир неправильно попадает в кровоток и накапливается в печени, нарушая нормальное функционирование органов.
Также читайте: Жировая болезнь печени у кошек: причины, симптомы и лечение
В зависимости от общего состояния здоровья и состояния тела кошки липидоз печени может развиться после двух-десяти дней отсутствия еды.
Некоторым пациентам требуется зонд для кормления и жидкостная терапия, в то время как другие, страдающие хроническим панкреатитом в более легкой форме, могут продолжать есть самостоятельно. Если во время обострения у вашей кошки рвота, возможно, ей потребуется несколько дней отдохнуть в желудочно-кишечном тракте. В противном случае постарайтесь найти еду, которую ваша кошка будет есть. Кошки с панкреатитом часто теряют аппетит, поэтому это может быть проблемой.
Вкусовые продукты, которые не вызывают беспокойства у желудочно-кишечного тракта:- Мясное, несезонное детское питание
- Приготовленное и несезонное куриное мясо
- Другое несезонное мясо, запеченное или вареное
- Костный бульон
Посетите наш путеводитель к лучшему кошачьему корму для чувствительного желудка.
Кошкам не нужна диета с низким содержанием жиров.
Если вы знакомы с панкреатитом у собак или людей, то наверняка знаете, что чрезмерное количество жиров в рационе является частой причиной этого состояния. Пациентам с панкреатитом обычно рекомендуется придерживаться диеты с низким содержанием жиров. Кошки разные. У кошек нет очевидной связи между диетическим жиром и панкреатитом.
Небольшие частые приемы пищи лучше больших.
Принуждение кошки к длительному отказу от еды вызовет всплески гормонов, что не очень хорошо для кошек с панкреатитом.Кошки с хроническим панкреатитом должны есть шесть раз в день небольшими порциями.
Могут помочь дополнительные пищеварительные ферменты.
Поскольку поджелудочная железа естественным образом вырабатывает пищеварительные ферменты, добавление ферментов в рацион вашей кошки может облегчить нагрузку на ее организм. Кошки естественным образом поглощают пищеварительные ферменты в желудочно-кишечном тракте своей добычи.
Хотя эффекты этих ферментов до конца не изучены, вполне возможно, что они могут поддерживать поджелудочную железу. Пищеварительные ферменты доступны в виде порошка или как часть корма вашей кошки.Зеленый рубец – один из естественных источников пищеварительных ферментов.
Помимо пищеварительных ферментов, вы можете рассмотреть возможность приема пробиотических добавок. Эти полезные организмы могут минимизировать воспаление в организме.
Щелкните здесь, чтобы ознакомиться с нашим руководством по лучшим пробиотикам для кошек.
Избегайте воспалительных ингредиентов.
Поскольку панкреатит по своей сути является воспалительным заболеванием, вам следует избегать любых ингредиентов, которые могут способствовать воспалению. К ним относятся каррагинан, подсластители и некоторые искусственные красители.
6 лучших кормов для кошек при панкреатите
Поскольку очень много кошек с панкреатитом также страдают диабетом и воспалительными заболеваниями кишечника, продукты из этого списка также подходят для кошек с этими распространенными сопутствующими заболеваниями.
# 1 Лучшее в целом: усадьба открытой фермы, индейка, деревенская смесь, влажная еда
Посмотреть на открытой ферме
Прочтите наш полный обзор бренда
Первые 5 ингредиентов: гуманно выращенная индейка, костный бульон из индейки, тыква, морковь, шпинат
Если ваша кошка страдает панкреатитом, ей нужна высококачественная, легко усваиваемая диета, основанная на белках животного происхождения и избегающая воспалительных веществ.Влажный корм Open Farm со вкусом индейки – отличный выбор для кошек с панкреатитом.
В этом влажном корме в качестве основного ингредиента и единственного источника животного белка используется гуманно выращенная индейка. Костный бульон из индейки обеспечивает влагу и натуральный аромат индейки, что делает этот рецепт приятным на вкус и легким для переваривания вашей кошки.
Хотя эта формула действительно содержит несколько ингредиентов растительного происхождения, она не содержит воспалительных добавок, таких как каррагинан, а также искусственных красителей или ароматизаторов.Общее содержание углеводов лишь немного превышает рекомендованный нами максимум 10%, и в нем нет наполнителей или побочных продуктов животного происхождения.
Ингредиенты:
Гуманно выращенная индейка, костный бульон индейки, тыква, морковь, шпинат, красная чечевица, агар-агар, клюква без ГМО, фасоль гарбанзо (нут), корень цикория, подсолнечное масло, кокосовое масло (консервированные со смесью токоферолы), соль, добавка витамина A, добавка витамина D3, добавка витамина E, пантотенат D-кальция, мононитрат тиамина, добавка рибофлавина, биотин, фолиевая кислота, добавка витамина B12, хелат аминокислоты цинка, хелат аминокислот меди, железа Хелат, аминокислотный хелат марганца, селенит натрия, сушеные водоросли, хлорид калия, зелень одуванчика, хлорид холина, таурин, куркума.
Гарантированный анализ
Сырой протеин: 8,00%
Сырой жир: 6,00%
Сырая клетчатка: 2,00%
Влажность: 82,00%
Сухое вещество 44,44%
Жир: 33,33%
Клетчатка: 11,11%
Углеводы: 11,11%
Основа калорийности
Белок: 59,56%
30%Углеводы: 8,14%
Плюсы
- Единый источник высококачественного животного белка
- Без наполнителей, побочных продуктов животного происхождения или ингредиентов с неопределенными названиями
- Содержит влагу, необходимую вашей кошке для гидратации
- Сделано из 100% человеческих ингредиентов, полученных из этичных источников
Cons
- Довольно дорого по сравнению со средним кормом для кошек
- Содержит несколько растительных ингредиентов
Посмотреть на Chewy View On Amazon
Читать Полный обзор нашего бренда
Первые 5 ингредиентов: баранина, бульон ягненка, печень ягненка, легкое ягненка, почка ягненка удобный для восприятия формат.В дополнение к мясу и органам ягненка, пища содержит рубец ягненка, источник пищеварительных ферментов, которые могут помочь поддержать поджелудочную железу.
Не содержит каррагинан или других ингредиентов, которые могут способствовать воспалению.
Этот корм известен своей усвояемостью и вкусовыми качествами. По отзывам покупателей, большинству кошек нравится вкус еды.
Как и все продукты Ziwi Peak, эти консервы дорогие, поэтому подходят не для любого бюджета.
Гарантированный анализ
Сырой белок: 9.50%
Сырой жир: 6,00%
Сырая клетчатка: 2,00%
Влажность: 78,00%
Зола: 3,00%
Протеин в сухом веществе
%Жир: 27,27%
Клетчатка: 9,09%
Углеводы: 6,82%
Основа калорийности
Белок: 37,15%
9bs3
9bs3
5.87%Плюсы
- Изготовлен из легкоусвояемой баранины
- Содержит зеленый рубец
- Легкая в употреблении и вкусная еда
- Без искусственных ингредиентов
Консервы
- Дорогой
- Содержит нут
Посмотреть на Chewy View на Amazon
Прочтите наш полный обзор бренда
Первые 5 ингредиентов: оленина, бульон из оленины, лактат кальция, морковь, картофельный крахмал. который является новым белком для большинства кошек и, следовательно, может помочь успокоить чувствительный желудок.
Это легкоусвояемый корм с низким содержанием остатков, который оказывает минимальную нагрузку на организм вашей кошки.
Чтобы помочь бороться с воспалением, пища содержит омега-3 жирные кислоты и не содержит потенциально воспалительных ингредиентов, таких как каррагинан и другие ненужные добавки.
С другой стороны, еда дорогая и непоследовательная. Покупатели говорят, что в некоторых банках было мелко измельченное мясо, а в других – куски.
Гарантированный анализ
Сырой белок: 13.00%
Сырой жир: 3,00%
Сырая клетчатка: 0,50%
Влажность: 78,00%
Основа сухого вещества
Белок: 59,09%
Клетчатка: 2,27%
Углеводы: 25,00%
Основа калорийности
Белки: 50,42%
Жиры: 28,25%
6 9000.3 Углеводы3Минусы
- Дорогой
- Несоответствующая текстура
Посмотреть на Chewy View на Amazon
Прочтите наш полный обзор бренда
Первые 5 ингредиентов: кролик с измельченной костью, оливковое масло, тыква n Семя, хлорид калия, одноосновный фосфат натрия
Многие полагают, что пациентам с панкреатитом полезна диета с минимальной обработкой, богатая ферментами и питательными веществами, содержащимися в сыром мясе.Эти сублимированные продукты – удобная альтернатива сырым блюдам. Его делают в основном из кролика, который является естественной частью рациона кошек и хорошо усваиваемым источником питания.
Он содержит пробиотики, которые помогают уменьшить воспаление в организме. Еда не содержит потенциально воспалительных ингредиентов.
Гарантированный анализ
Сырой белок: 44,00%
Сырой жир: 30,00%
Сырая клетчатка: 5.00%
Влажность: 5,00%
Основа сухого вещества
Белок: 46,32%
Жир: 31,58%
Клетчатка: 5,26%
Углеводы Основа калорийности
Белок: 33,12%
Жир: 54,84%
Углеводы: 12,04%
Плюсы
- Большинство кошек любят вкус корма для кроликов
- Легко усваиваемый кролик
- Без потенциально воспалительных ингредиентов
Минусы
- Для регидратации требуется несколько минут
Просмотр на Chewy View на Amazon
Прочтите наш полный обзор бренда
Первые 5 ингредиентов: Утка, Печень индейки , Утиный бульон, молотое льняное семя, монтмориллонитовая глина
Утка и индейка составляют 95% всего рецепта, что означает, что кошки легко усваиваются и усваиваются. ilize.Помимо утки и индейки, этот корм также содержит растительные ингредиенты, которые не являются необходимыми или полезными для облигатного плотоядного животного.
При этом он не содержит потенциально воспалительных ингредиентов, таких как каррагинан, искусственные красители и химические консерванты. Он содержит рыбий жир менхаден, который является подходящим для вида источником противовоспалительных омега-3 жирных кислот.
Гарантированный анализ
Сырой белок: 9,00%
Сырой жир: 7,00%
Сырая клетчатка: 3.00%
Влага: 78,00%
Основа сухого вещества
Белок: 40,91%
Жир: 31,82%
Клетчатка: 13,64%
Основа калорийности
Белок: 31,03%
Жир: 58,62%
Углеводы: 10,34%
Плюсы
- 95% утка и индейка с высокой степенью усвояемости
- Без потенциально воспалительных ингредиентов Дополнен противовоспалительным рыбьим жиром менхадена.
- Относительно доступный
Минусы
View On Chewy View On Petco.com
Прочтите наш полный обзор бренда
Первые 5 ингредиентов: достаточное количество воды для обработки, субпродукты из свинины, курица, куриная печень, кукурузная мука
Хотя рецептурных продуктов, специально предназначенных для лечения панкреатита, нет, Тем, кто страдает этим заболеванием, может быть полезна рецептурная диета с желудочно-кишечным трактом, подобная этой. Рецептурные диеты редко готовятся из ингредиентов премиум-класса и часто несовершенны с точки зрения питания, но некоторым кошкам они очень нравятся.
Этот корм содержит некоторые неоптимальные ингредиенты, такие как кукурузная мука, модифицированный кукурузный крахмал и порошкообразная целлюлоза. Несмотря на эти недостатки питания, многие обозреватели говорят, что это помогло их кошкам при панкреатите и других воспалительных заболеваниях.
Chewy пользователь Twink говорит, что : «Мой замечательный ветеринар посоветовал моему сладкому мальчику Буббе эту еду, потому что он диабетик, гипертиреоз и уже пережил второй приступ панкреатита. Он любит эту еду! Я так рада, что он ест, и с ним согласна! Я действительно хочу, чтобы у него было больше ароматов.Я боюсь, что ему это надоест “.
Примечательно, что это продукт с очень низким содержанием жира и минимум 9,7% белка в пересчете на сухое вещество.
Гарантированный анализ
Сырой белок: 6,50%
Сырой жир: 1,60%
Сырая клетчатка: 1,70%
Влага: 83,70%
9000
Сухое вещество %Жир: 9,82%
Волокно: 10.43%
Углеводы: 39,88%
Основа калорийности
Белки: 38,49%
Жиры: 23,01%
Углеводы: 38,49% 1 9003 Панкреатит – это воспаление поджелудочной железы.Поджелудочная железа – это большая железа, расположенная за желудком и близкая к двенадцатиперстной кишке – первой части тонкой кишки. Поджелудочная железа выделяет пищеварительные соки или ферменты в двенадцатиперстную кишку через трубку, называемую протоком поджелудочной железы. Ферменты поджелудочной железы соединяются с желчью – жидкостью, вырабатываемой в печени и хранящейся в желчном пузыре, – для переваривания пищи. Поджелудочная железа также выделяет в кровоток гормоны инсулин и глюкагон. Эти гормоны помогают организму регулировать глюкозу, которую он берет из пищи для получения энергии. Обычно пищеварительные ферменты, секретируемые поджелудочной железой, не становятся активными, пока не достигнут тонкой кишки. Но когда поджелудочная железа воспаляется, ферменты внутри нее атакуют и повреждают ткани, которые их производят. Панкреатит может быть острым или хроническим. Любая форма серьезна и может привести к осложнениям. В тяжелых случаях может возникнуть кровотечение, инфекция и необратимое повреждение тканей. Обе формы панкреатита чаще возникают у мужчин, чем у женщин. Хронический панкреатит – это воспаление поджелудочной железы, которое не заживает и не улучшается, а со временем ухудшается и приводит к необратимым повреждениям.Хронический панкреатит, как и острый панкреатит, возникает, когда пищеварительные ферменты атакуют поджелудочную железу и близлежащие ткани, вызывая эпизоды боли. Хронический панкреатит часто развивается у людей в возрасте от 30 до 40 лет. Наиболее частой причиной хронического панкреатита является многолетнее злоупотребление алкоголем. Хроническая форма панкреатита может быть спровоцирована одним острым приступом, повреждающим проток поджелудочной железы. Поврежденный проток вызывает воспаление поджелудочной железы. Развивается рубцовая ткань, и поджелудочная железа медленно разрушается. Другие причины хронического панкреатита: Наследственный панкреатит может проявиться у человека моложе 30 лет, но он может не диагностироваться в течение нескольких лет.Эпизоды боли в животе и диареи, длящиеся несколько дней, приходят и уходят со временем и могут прогрессировать до хронического панкреатита. Диагноз наследственного панкреатита вероятен, если у человека есть два или более члена семьи с панкреатитом в более чем одном поколении. Большинство людей с хроническим панкреатитом испытывают боль в верхней части живота, хотя некоторые люди не испытывают боли вообще. Боль может распространяться на спину, ухудшаться при еде или питье, становиться постоянной и приводить к потере трудоспособности.В некоторых случаях боль в животе проходит по мере ухудшения состояния, скорее всего, из-за того, что поджелудочная железа больше не вырабатывает пищеварительные ферменты. Другие симптомы включают Люди с хроническим панкреатитом часто худеют, даже если их аппетит и пищевые привычки в норме. Снижение веса происходит из-за того, что организм не выделяет достаточно ферментов поджелудочной железы для переваривания пищи, поэтому питательные вещества не усваиваются нормально.Плохое пищеварение приводит к недоеданию из-за выделения жира с калом. Хронический панкреатит часто путают с острым панкреатитом, потому что симптомы схожи. Как и в случае острого панкреатита, врач тщательно изучит историю болезни и проведет физическое обследование. Анализы крови могут помочь врачу узнать, вырабатывает ли поджелудочная железа достаточно пищеварительных ферментов, но иногда эти ферменты кажутся нормальными, даже если у человека хронический панкреатит. На более поздних стадиях панкреатита, когда могут развиться мальабсорбция и диабет, врач может назначить анализы крови, мочи и стула, чтобы помочь диагностировать хронический панкреатит и контролировать его прогрессирование. После заказа рентгена брюшной полости врач проведет один или несколько тестов, используемых для диагностики острого панкреатита: УЗИ брюшной полости, компьютерная томография, EUS и MRCP. Для лечения хронического панкреатита может потребоваться госпитализация для снятия боли, внутривенного введения гидратации и нутритивной поддержки.Назогастральное кормление может потребоваться в течение нескольких недель, если человек продолжает худеть. При возобновлении нормальной диеты врач может назначить синтетические ферменты поджелудочной железы, если поджелудочная железа не вырабатывает достаточного количества собственной. Ферменты следует принимать с каждым приемом пищи, чтобы помочь человеку переваривать пищу и набрать вес. Следующим шагом является планирование питательной диеты с низким содержанием жиров и частых приемов пищи небольшими порциями. Диетолог может помочь составить план питания. Также важно пить много жидкости и ограничивать потребление напитков с кофеином. Людям с хроническим панкреатитом настоятельно рекомендуется не курить и не употреблять алкогольные напитки, даже если панкреатит легкий или находится на ранних стадиях. При обнаружении закупорки может быть рекомендовано хирургическое вмешательство. В тяжелых случаях может быть удалена часть или вся поджелудочная железа. Процедура, при которой функционирующие островковые клетки собирают после удаления поджелудочной железы и затем вводят в печень пациента.Воспаление, связанное с повторяющимися приступами панкреатита, вызывает рубцевание и закупорку протоков поджелудочной железы. Это вызывает хроническую боль, которую часто трудно снять с помощью лекарств. Помимо боли, у пациентов может развиться мальабсорбция из-за нарушения функции пищеварительных ферментов. Удаление всей поджелудочной железы обеспечивает значительное облегчение боли, но оставляет пациентов с тяжелым диабетом, поскольку у них больше нет островков поджелудочной железы, которые производят инсулин. После удаления поджелудочной железы пациенты полностью зависят от внешних источников инсулина, а уровень сахара в крови очень трудно контролировать. У людей с хроническим панкреатитом, которые продолжают употреблять большое количество алкоголя, могут возникать внезапные приступы сильной боли в животе. Как и острый панкреатит, ЭРХПГ используется для выявления и лечения осложнений, связанных с хроническим панкреатитом, таких как камни в желчном пузыре, псевдокисты, сужение или непроходимость протоков. Хронический панкреатит также может привести к кальцификации поджелудочной железы, что означает, что ткань поджелудочной железы затвердевает из-за отложений нерастворимых солей кальция.Для удаления части поджелудочной железы может потребоваться операция. В случаях, связанных с постоянной болью, иногда рекомендуется хирургическое вмешательство или другие процедуры, чтобы заблокировать нервы в области живота, которые вызывают боль. Когда ткань поджелудочной железы разрушается при хроническом панкреатите и инсулин-продуцирующие клетки поджелудочной железы, называемые бета-клетками, повреждены, может развиться диабет. Люди с семейным анамнезом диабета более подвержены заболеванию. Если возникает диабет, необходим инсулин или другие лекарства для поддержания нормального уровня глюкозы в крови.Врач работает с пациентом, чтобы разработать режим приема лекарств, диету и частый мониторинг уровня глюкозы в крови. Внимательное питание и уделение особого внимания диете могут помочь облегчить симптомы поджелудочной железы и ускорить выздоровление. 1 Пациентам с панкреатитом для здоровья поджелудочной железы требуется питание с высоким содержанием белка и питательными веществами. 2 Жареные продукты и продукты с высоким содержанием жира, такие как гамбургеры и картофель фри, могут вызвать воспаление у человека с панкреатитом. 3,4 Поджелудочная железа расположена в задней части живота за желудком, секретирующим инсулин. Он играет жизненно важную роль в переваривании пищи. Воспаление поджелудочной железы приводит к образованию кисты поджелудочной железы. Большинство кист являются доброкачественными, то есть не злокачественными, однако небольшой процент кисты поджелудочной железы может стать злокачественным и привести к раку поджелудочной железы. Независимо от типа лечения кисты поджелудочной железы могут сказываться на организме. Если вы уделяете меньше внимания своей диете, это может усилить воспаление и стать опасным для жизни. для кошек Воспаление желудочно-кишечного тракта
Против
Общая хирургия – хронический панкреатит
Что такое хронический панкреатит?
Симптомы
Диагностика
Лечение
Хирургические доступы
Частичная или полная панкреатэктомия
Трансплантация аутологичных островковых клеток после тотальной панкреатэктомии (TPIAT)
Осложнения
Что есть и чего избегать при кистах поджелудочной железы?
Что есть и чего избегать при кистах поджелудочной железы?
Однако некоторые продукты могут усилить воспаление и ухудшить состояние. Внимательное питание и уделение пристального внимания диете могут помочь облегчить симптомы поджелудочной железы и быстрее выздороветь. Если правильно подобрать пищу, можно избежать проблем и дать поджелудочной железе передохнуть.
Итак, часто важно знать, что есть и чего избегать при кистах поджелудочной железы. Лучшая и наиболее рекомендуемая пища для людей с поджелудочной железой – это фрукты, овощи, цельнозерновые продукты и нежирное мясо.
Избегайте алкоголя – Употребление алкоголя при длительных эпизодах может привести к острому панкреатиту. Острые состояния часто приводят к хроническим заболеваниям и необратимым нарушениям. Алкоголь считается источником высокого риска кисты поджелудочной железы. Они могут повредить клетки и вызвать воспаление. Медицинские исследования показывают, что он может повышать уровень триглицеридов и ухудшать состояние. 1
Worst Foods- Жареная пища и жирная диета с высоким содержанием сахара считаются худшими продуктами при панкреатите.Поэтому избегайте красного мяса и мяса, картофельных чипсов, майонеза, масла и маргарина, молочных продуктов с высоким содержанием жира, выпечки и сладких соков. Ключевая функция поджелудочной железы – переваривание сока поджелудочной железы, однако эти худшие продукты могут затруднить работу поджелудочной железы.
Пища с высоким содержанием жиров повышает уровень глицеридов и повышает риск острого панкреатита. Эксперты предполагают, что обработанные и соответствующие органы увеличивают вероятность рака поджелудочной железы.
Best Foods – Пациентам с панкреатитом для здоровья поджелудочной железы требуется питание с высоким содержанием белка и питательными веществами.Это включает овощи, фрукты, цельнозерновые продукты, бобы, чечевицу и обезжиренные молочные продукты.
Во время лечения кисты поджелудочной железы вы в течение некоторого времени больше не можете есть или пить. Для поддержания уровня питания вас будут кормить жидкостью через зонд для кормления. Со временем вы можете начать есть свою обычную пищу, и ваш диетолог порекомендует вам здоровую и полноценную диету с низким содержанием жиров, которая включает частые приемы небольшими порциями. 2
Советы по диете при выздоровлении от кист поджелудочной железы
Обязательно проконсультируйтесь с врачом, если вы намереваетесь изменить свои привычки в еде.Вот некоторые из общих рекомендаций:
- Ешьте от шести до восьми приемов пищи небольшими порциями в течение дня. Это может помочь облегчить пищеварение и облегчить выздоровление, чем два или три больших приема пищи.
- MCT, полиненасыщенные жиры, рекомендуются пациентам с панкреатитом, у которых есть проблемы с перевариванием определенных продуктов. MCT часто помогает людям с непереносимостью лактозы или глютена и непреднамеренной потерей веса.
- Жареные и жирные продукты, такие как гамбургеры и картофель фри, могут вызывать воспаление у людей с панкреатитом.Так что держитесь от них подальше.


 Разваренные блюда старательно измельчают. Такое питание практикуется во время обострения панкреатита. Когда патология переходит в стадию ремиссии, врачи разрешают переходить на более твердую пищу.
Разваренные блюда старательно измельчают. Такое питание практикуется во время обострения панкреатита. Когда патология переходит в стадию ремиссии, врачи разрешают переходить на более твердую пищу. Поэтому о мороженом и обжигающем горло чае лучше забыть.
Поэтому о мороженом и обжигающем горло чае лучше забыть.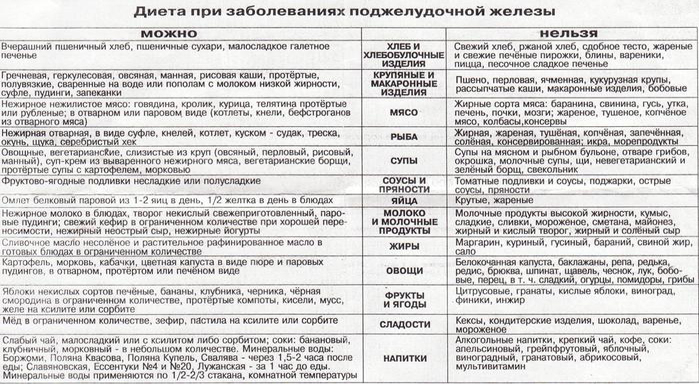 В течение 2-3 суток пациенту нужно полностью отказаться от еды. В это время больной пьет только напитки. При обострении панкреатита полезны: боржоми (без газа), некрепкий чай, отвар шиповника. На протяжении дня можно выпить не больше 6 стаканов жидкости (по 200 мл).
В течение 2-3 суток пациенту нужно полностью отказаться от еды. В это время больной пьет только напитки. При обострении панкреатита полезны: боржоми (без газа), некрепкий чай, отвар шиповника. На протяжении дня можно выпить не больше 6 стаканов жидкости (по 200 мл). Отказаться придется от черного кофе, газировок. Не стоит пить какао. Диетологи советуют употреблять легкий чай, различные компоты. Очень полезен для поджелудочной железы отвар шиповника.
Отказаться придется от черного кофе, газировок. Не стоит пить какао. Диетологи советуют употреблять легкий чай, различные компоты. Очень полезен для поджелудочной железы отвар шиповника. Необходимо следить за жирностью продукта. Творог не более 2%, лучше обезжиренный. Ряженки, сметану, сливки желательно исключить.
Необходимо следить за жирностью продукта. Творог не более 2%, лучше обезжиренный. Ряженки, сметану, сливки желательно исключить.
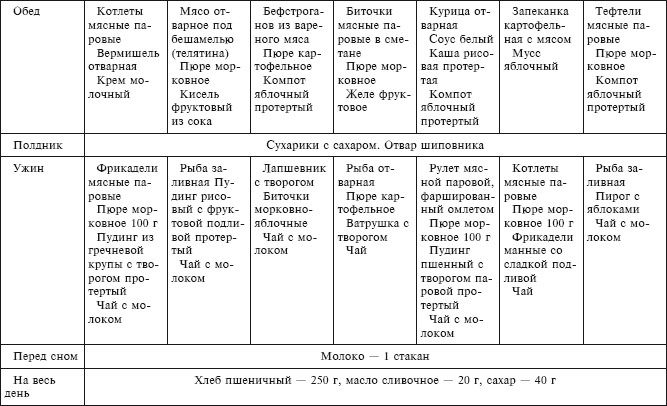

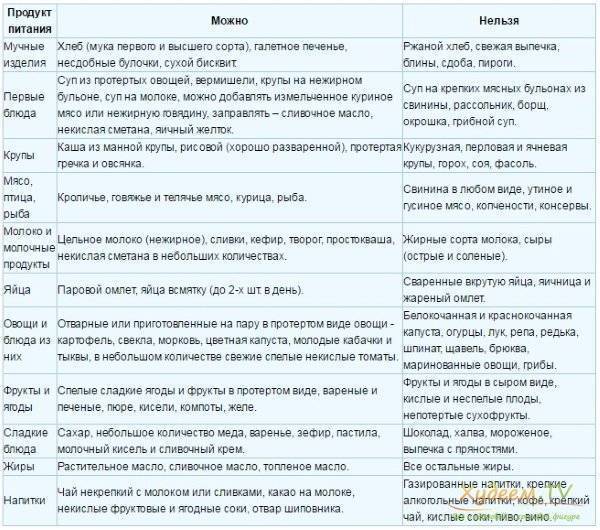
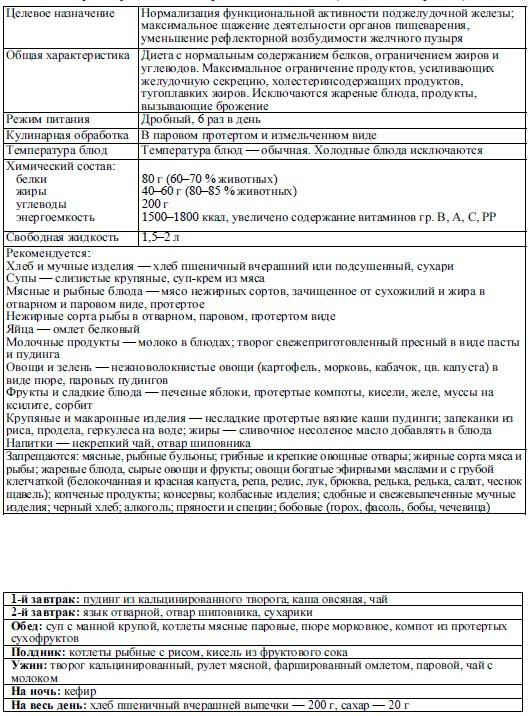 Подобное питание при воспалении поджелудочной железы станет причиной обострения болезни.
Подобное питание при воспалении поджелудочной железы станет причиной обострения болезни.




 При возникновении чувства переедания размер порции необходимо уменьшить.
При возникновении чувства переедания размер порции необходимо уменьшить. меда) и съесть 150 г рисовой или манной каши.
меда) и съесть 150 г рисовой или манной каши.