Меню при хроническом гастрите с повышенной кислотностью – меню на каждый день недели
меню на каждый день недели
Сегодня распространёнными становятся заболевания, связанные с факторами: неправильное питание, частые стрессовые ситуации, быстрые перекусы, злоупотребление фастфудом, вредные привычки (алкогольные напитки, курение). В начале списка болезней выступает гастрит.
Гастрит желудка
При гастрите происходит воспаление слизистого эпителия желудка, возникают неприятные симптомы – изжога, боль в желудке, тошнота, рвота, отрыжка. Присутствуют ощущения тяжести и заполненности в полом органе, пропадает аппетит, снижается масса тела больного.
Спровоцировать развитие гастрита с повышенной кислотностью способны частые стрессы, состояние депрессии, неправильный режим приёма пищи, несбалансированное питание, алкоголизм, употребление вредных продуктов, хеликобактерии.
Выделяют перечень разновидностей гастрита, рацион больных с разными видами течения болезни обычно различается. К примеру, самая строгая, со многими ограничениями – диета при обострении гастрита. С наступлением ремиссии появляется возможность расширить круг употребляемых продуктов. Каждый тип патологии требует обязательного ограничения в употреблении избранных кушаний (к примеру, пересоленные или чрезмерно острые, жирные и жареные).
Выделяют два главных вида болезни: гастрит с повышенным уровнем кислотности и с пониженным. Повышенная кислотность – высокий уровень выделения пищеварительной жидкости в желудке. Вид гастрита называют гиперацидным. Диетотерапия, как и лечение гиперацидного гастрита, отличается по отдельным признакам.
Чаще всего рассматриваемая болезнь определяется у студентов, молодых людей, детей. Причинами становятся погрешности в питании, в итоге приводящие к воспалению оболочки желудка. Требуется уделять внимание рациону больного человека. Медикаментозная терапия не окажется эффективной, если не соблюдена диета при гастрите желудка. Остаётся риск развития различных осложнений, среди которых отмечают хронический гастрит, язву желудка, рак.

Язва желудка
Диета при гастрите с повышенной кислотностью подразумевает разрешение и запрет на отдельные продукты.
Разрешённые блюда
- Несвежая выпечка и хлеб, печенье, сухари.
- Отварные макароны, вермишель.
- Каши, приготовленные на воде, желательно вязкие, обволакивающие.
- Различные овощные супы, можно с добавлением круп (к примеру, гречневый суп). Супы-пюре – оптимальный вариант.
- Отварные или приготовленные на пару блюда из говядины, курицы или из печени, языка.
- Яйца разрешены, если приготовлены всмятку либо в виде омлета из пароварки.
- Вареная рыба, желательно нежирная.
- Избранные виды овощей и фруктов в перетертом виде. Овощи желательно употреблять вареными или тушеными.
- Некислые молочные продукты, молоко, творог, нежирную ряженку.
- Из сладостей допустимы при гастрите зефир, немного мёда, пастила, мармелад, варенье.
- Пить некрепкий чёрный чай, кофе желательно разбавлять молоком или нежирными сливками, какао, соки из разрешённых фруктов и ягод.
- Рацион должен включать масла: оливковое, подсолнечное, кукурузное, сливочное, совсем немного.

Что касается запретных блюд – помните, главной целью становится снижение уровня выработки соляной кислоты. Значит, исключению из рациона подлежат продукты, увеличивающие выделение кислоты в желудке.
Запрещённые блюда
- Свежий хлеб и сдоба, ржаной хлеб.
- Бобы, перловая крупа.
- Насыщенные мясные бульоны, а также грибные и рыбные.
- Нежелательно кушать при гастрите борщ и окрошку.
- Противопоказана соленая, консервированная и копченая рыба.
- Мясные консервы, а также грубое жилистое мясо.
- Лук, маринованные и засоленные овощи, капуста, грибы.
- Из молочных продуктов исключить кислые, сыр соленый или острый, нежелательно мороженое.
- Яичница и вареные вкрутую яйца.
- Сильно газированные напитки, алкоголь, квас, крепкий кофе.
- Категорически не рекомендуются различные специи и приправы, хрен, горчица, блюда с добавлением уксуса, острые соусы.
- Фрукты и ягоды в незрелом виде противопоказаны, избранные сухофрукты. Недопустимы кислые сорта ягод, вызывающие повышенную секрецию желудочного сока.
Выделим отдельный список продуктов, оказывающих негативное воздействие на слизистую оболочку желудка.
Нежелательные продукты
- Чеснок – продукт, повышающий аппетит, следовательно, способный повысить уровень соляной кислоты в желудочном соке.
- Цитрусовые запрещены при гастрите с повышенной кислотностью, способствуют усиленной выработке пищеварительной жидкости.
- Следует ограничить употребление орехов, вызывающих обострению болезни.
- Нельзя шоколад при гастрите, особенно если наблюдается увеличенный уровень кислотности.
- Химические вещества, ароматизаторы, консерванты – содержатся в мороженом, неблагоприятно сказываются на состоянии слизистой оболочки желудка.
- Виноград вызывает брожение в пищеварительном органе, относится к нежелательным продуктам. Допустимо употреблять без кожицы.
- Мясо в копченом виде не рекомендуется при хроническом гастрите с повышенной кислотностью.
- В арбузах, в дынях, содержится масса клетчатки, потребление этих лакомств предписано ограничить.
- В печени обнаружен холестерин, сильно раздражающий внутренние стенки желудка.
Питание при гастрите с повышенной кислотностью предполагает соблюдение неких правил, которых придётся придерживаться в течение длительного времени, порой – пожизненно.
Основные принципы питания
- Употребляемые блюда подаются, достигнув оптимальной температуры, желательно тёплыми, горячая пища, как и холодная, раздражает слизистый желудочный эпителий. Это становится неблагоприятным фактором, оболочка желудка уже воспалена и раздражена из-за гастрита.
- Съедаемая в течение дня еда делится на маленькие, равные порции. Таким образом, выполняется дробный режим питания, когда происходит от 5 приемов пищи за день. Желудку становится легче перерабатывать и переваривать систематически поступающую пищу в небольших количествах. Помните важный момент: ужин принимается за 3 часа до сна.
- Пациент ест в установленное постоянное время, чтобы обеспечить пищеварительному органу эффективную работу без нагрузок.
- Меню больного человека разнообразно. Важно, чтобы организм получал требующееся количество белков, углеводов и жиров, жизненно необходимых витаминов и микроэлементов.
- Чтобы сохранить питательные элементы продуктов, поспособствовать минимальному уровню раздражения слизистого эпителия желудка, блюда для пациента готовят методом пара или варки.
- Рекомендуется тщательное разжевывание пищи, чтобы облегчить работу больному пищеварительному органу.
- Приниматься за еду лучше всегда в приподнятом настроении, наукой доказано, что негативные эмоции мешают эффективности пищеварения.
Любая диета, разработанная для пациентов, страдающих гастритом с повышенной кислотностью, окажется богатой и разнообразной, поскольку список разрешённых блюд широк. Больного человека не начнёт сопровождать чувство постоянного голода, в рацион непременно включаются сладости. Если меню составить правильно, возможно устранить признаки заболевания, восстановить метаболизм в организме человека.
Отдельно следует упомянуть особенности питания при остром гастрите. Потребуется строгий отбор возможных продуктов. Разрешено варить вязкие каши на воде из круп, предварительно измельчённых в кофемолке. Если больному захочется омлета, лучше приготовить блюдо лишь из белков. Супы варят без мяса, для котлет хорошо подойдёт курятина, диетический продукт.
По истечению ряда дней, когда признаки обострения заболевания постепенно утихнут, появится возможность введения в индивидуальное меню пациента мясного и рыбного бульона, молока и прочих полезных продуктов – после осмотра и разрешения гастроэнтеролога.
Диета при хроническом гастрите признана обязательной для постоянного соблюдения, чтобы не провоцировать слишком частые обострения, не вызвать осложнения. Нужно правильно питаться и вести здоровый образ жизни. Правило касается всех, гастритом заболеть может каждый.
Для большинства пациентов назначается диета №1, исключающая употребление блюд, способных повышать выделение желудочного сока. Еда готовится паровым способом или методом варки, фрукты с овощами подают в виде пюре.
Диетолог разрабатывает индивидуальную диету для пациента, в соответствии с течением болезни, с ресурсами организма. Врач чётко обозначает, что можно, что нельзя есть конкретному заболевшему.
Правильным решением будет заранее составить примерное меню на неделю, чтобы больному оказалось проще ориентироваться в позволенных и запрещенных блюдах.
Меню на неделю при гастрите
1 день:
- Для завтрака подойдет пюре из картофеля и тефтели на пару. Из напитков лучше выбрать чай с молоком.
- Вместо второго завтрака лучше выпить стакан молока.
- В обеденное время поесть молочного супа и запеканки из мясного нежирного фарша с картошкой. В качестве десерта – компот с галетным печеньем.
- На полдник – кисель с сухарями.
- Полезно есть гречку при гастрите, для ужина приготовить немного гречневой каши, желательно в перетертом виде. Разрешается съесть банан.
- Перед сном выпить стакан молока с мёдом.
2 день:
- Позавтракать манной кашей на воде и сладкой творожной массой. Завершить утренний приём пищи чашкой чая.
- По время второго завтрака съесть запечённое яблоко и запить его молоком.
- Обед должен быть насыщенным и сытным, поэтому лучше отдать предпочтение какому-нибудь жидкому блюду и мясным паровым котлетам. Полезен салат из варёной свеклы.
- Для полдника подойдет компот или кисель с сухим печеньем.
- На ужин – рис с паровым омлетом и полезный молочный продукт.
- На ночь стакан молока, при желании с мёдом, разрешено употреблять при гастрите.
3 день:
- Овсяная каша и яйцо всмятку в сочетании со сладким чаем хороши для начала дня.
- Затем можно съесть банан.
- В качестве обеда подойдет перетертый суп из овощей и паровые куриные котлеты. Запить любым полезным компотом.
- Кисель, как обычно на полдник.
- Ужин лёгкий и вкусный – запеканка из творога и нежирный натуральный йогурт.
- Перед сном выпить немного молока.
4 день:
- Утренний приём пищи начать с рисовой каши, запить настоем из ромашки.
- Завтрак номер два – запечённое яблоко и молоко.
- На обед суп и свекольное пюре с котлетами из рыбного фарша.
- Компот из дозволенных сухофруктов.
- Поужинать творожной запеканкой.
- Перед отходом ко сну по желанию можно выпить молока.
5 день:
- Варёная картошка на завтрак, куриная грудка и нежирная сметана.
- Банан.
- Суп с вермишелью, котлеты и компот.
- Кисель или компот на выбор.
- Омлет и перетертая каша на ужин.
- Как обычно, стакан тёплого молока.
6 день:
- Пюре из картошки, паровые рыбные котлеты и чай.
- Яблоко в запечённом виде.
- Овощной лёгкий суп, отварная вермишель с куриным мясом.
- Кисель и сухари, либо печенье.
- Фруктовый салат (из дозволенных фруктов и ягод), творожная масса на ужин.
- Завершить день чашкой тёплого молока с мёдом.
7 день:
- Вареный рис, мясные котлеты и чай с молоком – идеальны для завтрака.
- На выбор запечённое яблоко или один банан.
- Картофельный протертый суп, котлеты и гарнир из моркови со свеклой хорошо подойдут для сытного обеда.
- Печенье с компотом.
- Куриный рулет и омлет на пару в сочетании с натуральным йогуртом для легкого ужина.
- Перед сном стакан молока.
Подобным образом возможно составить ежедневное меню. Приведён условный план, допустимо изменить отдельные пункты. К примеру, молоко иногда желательно заменять ряженкой.
Помните, правильное питание считается залогом человеческого здоровья и хорошего самочувствия.
gastrotract.ru
меню при остром и хроническом
Часто диагностируемым недугом считается гастрит с повышенной кислотностью. При такой патологии происходит раздражение и воспаление слизистых тканей, а также расстройство секреторной деятельности желудка. Чтобы лечение было максимально эффективным, стоит придерживаться советов по правильному питанию. Диета при гастрите с повышенной кислотностью подразумевает отказ от употребления пищи, которая способствует раздражению желудочных стенок.
Особенности питания при гастрите с повышенной кислотностью
Под гастритом принято понимать воспаление слизистых тканей желудочной полости. Чаще всего его симптомы относят к острому течению. Если говорить о хроническом характере заболевания, то происходит нарушение регенерационного процесса клеток, наблюдается отсутствие иммунного ответа организма на происходящее.
Причиной развития недуга чаще всего становится неправильно подобранный рацион. Злоупотребление фаст-фудами, алкоголем и полуфабрикатами плохо сказывается на работе пищеварительного тракта. Сопутствующим фактором является употребление пищи на бегу, отсутствие полноценного завтрака.
Острый гастрит часто проявляется на фоне заражения желудочной полости бактерией Хеликобактер пилори. Хроническая форма заболевания возникает при проведении неправильного лечения и несоблюдении диеты.
Весь этот процесс ведет к усилению желудочно-пищеводного рефлюкса. Он сопровождается отрыжкой, срыгиваниями, тошнотой, тяжестью в животе, изжогой. Хроническая форма патологического процесса характеризуется периодическим болевым синдромом в левом боку, расстройством стула, урчанием в животе и вздутием.

Основные симптомы хронического гастрита с повышенной кислотностью проявляются в изжоге, отрыжке кислым содержимым, регулярных запорах, болях после употребления жирной пищи или спиртного
Так как причиной хронического гастрита с повышенной кислотностью зачастую является употребление пищи, которая раздражает слизистую оболочку, то в лечении большое внимание уделяется рациону. Особенно важно придерживаться диеты при гастрите с повышенной кислотностью на этапе обострения.
Основная цель лечебной диеты при гастрите с повышенной кислотностью основывается на создании условий, которые направлены на устранение неприятной симптоматики. Лечебная диета позволяет снизить выделение желудочного сока. Щадящий режим способствует улучшению переваривания и усвоения пищи.
Приготовленные блюда запрещено есть в горячем или холодном виде. Если не придерживаться такой рекомендации, то слизистая оболочка желудка не сможет восстанавливаться и будет повреждаться повторно. Из-за этого симптоматика только усилится.
Питаться нужно ежедневно в одно и то же время. Обязательно должен быть завтрак, обед и ужин. Промежутки между приемами пищи не должны превышать 2-3 часов.
Диета при остром гастрите с повышенной кислотностью
Симптомы гастрита с повышенной кислотностью необходимо убирать с помощью медикаментозного лечения и диеты. При остром течении в первые сутки рекомендовано полностью отказаться от приема пищи. Допускается употребление жидкости — минеральной или кипяченой воды без газов. Эти мероприятия позволяет избавиться от тошноты, болей и рвоты.
На вторые сутки в меню постепенно включают слизистые супы, кисель, отвар шиповника и мясное суфле. На 3-4 день разрешено есть белые сухарики или вчерашний хлеб, овощное пюре, фрикадельки, котлеты на пару, бульон.
Как только симптомы исчезнут, пациента переводят на стол №1.
Диета при хроническом гастрите с повышенной кислотностью
Питание при хроническом гастрите желудка с повышенной кислотностью зависит от стадии. В период обострения необходимо полностью отказаться от приема пищи. Пациента садят на диету при гастрите с повышенной кислотностью №1А. Она подразумевает полное ограничение продуктов, которые могут вызвать даже малейшее раздражение. Лечение длится от 6 до 10 дней.
Важно! После того как состояние немного улучшится, а симптомы пойдут на спад, больному назначают диету при гастрите с повышенной кислотностью №1Б. В среднем длительность диеты при гастрите составляет 2-3 недели.

Употребление жареных блюд, жирных сортов мяса, соленых и маринованных продуктов приведет к повторному обострению гастрита
Стол №1 рекомендован в восстановительный период. Таких правил можно придерживаться и при невыраженном обострении. Питание отличается умеренным щажением желудочных стенок.
Меню диеты при гастрите желудка с повышенной кислотностью
Меню во время соблюдения диеты при гастрите с повышенной кислотностью заключается в максимальном исключении тех продуктов, которые вызывают раздражение слизистых тканей. Такое питание не считается сбалансированным, так как количество белков, жиров и углеводов снижается до минимума.
В период обострения следует придерживаться диетического стола №1А. В таком случае необходимо употреблять:
- Слизистые супы. Их готовят на воде с добавлением овсяной, манной или рисовой крупы. После варки их процеживают. Можно немного подсолить и добавить кусочек сливочного масла.
- Блюда из круп. Каши тщательно разваривают, перетирают. Допускается разбавление воды молоком.
- Молочные продукты в виде молока, кальцинированного творога, сливок, молочного киселя.
- Яйца в отварном виде и омлет на пару.
Пациенту на этапе обострения необходимо принимать пищу 6 раз в сутки маленькими порциями.
Диета при гастрите с повышенной кислотностью №1А исключает прием наваристых бульонов, хлеба в свежем виде, грубых каш, кисломолочных продуктов, жестких сортов мяса.
Как только симптоматика спадет, больного переводят на стол №1Б.
В меню включают:
- перетертые супы на овсяной, манной, гречневой или рисовой крупе с добавлением картофеля, моркови или свеклы;
- пюре из овощей с добавлением молока или сливочного масла;
- сухарики из белого хлеба;
- рыбу нежирных сортов в виде трески, щуки, хека, минтая, путассу;
- молочные продукты — молоко, творог, супы, кисель, каши.
Постепенно рацион расширяют до диеты №1. Увеличивают потребление белковой и углеводной пищи. Нельзя допускать механического или химического раздражения. Можно есть мясо в виде кусочков. Блюда запекают, отваривают или тушат. Пищу принимают от 4 до 6 раз в день.
Необходимо строго придерживаться списка разрешенных и запрещенных продуктов – только тогда удастся предотвратить развития повторного обострения
Разрешенные продукты
Диета при гастрите с повышенной кислотностью заключается в употреблении:
- супов на овощном бульоне с крупами, молоком, перетертым мясом;
- нежирных сортов мяса в виде говядины, курицы, кролика и индейки;
- нежирных сортов рыбы в виде котлет, биточков, тефтелей, зраз без кожи и костей;
- разваренных до вязкого состояния каш на воде;
- вермишели или тонкой лапши;
- овощей в виде картофеля, свеклы, моркови, молодого горошка, цветной капусты;
- вчерашнего хлеба, сухариков и галетов;
- кисломолочных продуктов — простокваши, кефира, сметаны;
- блюд из творога — сырников, пудингов, вареников;
- сыра неострых сортов в перетертом виде;
- отварных яиц, парового омлета.
Разрешено есть десерты из манной крупы и ягод. Фрукты употребляют в запеченном виде. Можно есть немного зефира, пастилы и некислого варенья. В чай разрешено добавлять мед.
Из напитков можно употреблять кисель, компот, овсяный отвар, кофе или чай с добавлением молока.
Запрещенные продукты
Соблюдение диеты при гастрите с повышенной кислотностью желудка подразумевает отказ от:
- овощей — редьки, редиса, репы, белокочанной капусты, фасоли, щавеля, лука;
- продуктов с наличием кожицы, хрящей и жилок;
- щей, концентрированных бульонов, окрошки;
- жирных сортов рыбы и мяса, рыбных консервов;
- некоторых видов каш — пшена, ячки, перловки;
- макарон грубых сортов;
- овощей в квашеном, соленом или маринованном виде;
- мясного или томатного соуса, хрена, горчицы, перца;
- жиров животного или кулинарного происхождения, маргарина;
- свежего и ржаного хлеба, сдобы и слоеного теста;
- кисломолочных продуктов с высокой кислотностью.
Внимание! Пациентам при гастрите с повышенной кислотностью запрещено есть кислые фрукты и ягоды, шоколад и мороженое.
Примерное меню на неделю
Во время обострения необходимо максимально щадить слизистую оболочку. Диета при гастрите с повышенной кислотностью направлена на восстановление слизистой оболочки, устранение симптомов и предотвращение повторного раздражения. Из-за многочисленных ограничений меню получается однообразным, но постепенно его можно расширить.
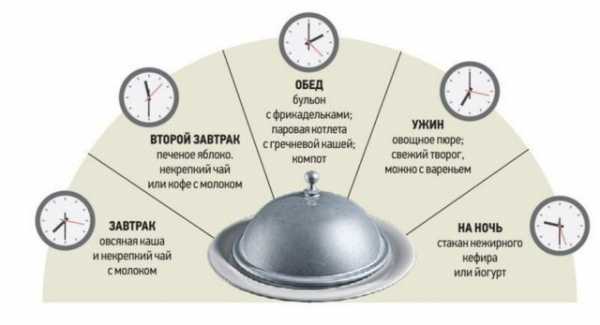
Диета при гастрите с повышенной кислотностью на 1 день выглядит таким образом
В первые сутки:
- На утро — рисовая каша на молоке, отварное яйцо, некрепкий черный чай.
- На ланч — яблочное пюре.
- В обеденное время — суп из гречневой крупы и овощей, котлеты из индейки на пару, отвар шиповника.
- На полдник — 2 шт. галет, фруктовое желе.
- На вечер — каша из манной крупы, рыба в запеченном виде, компот.
- Перед отходом ко сну — молоко в теплом виде.
На вторые сутки:
- На завтрак — омлет на пару, молочная гречневая каша, зеленый чай.
- На ланч — яблоки в запеченном виде.
- В обеденное время — суп с овсяными хлопьями и перетертыми овощами, мясные тефтели, пюре из картофеля, компот.
- На полдник — обезжиренный творог, сок из абрикосов.
- На вечер — рыба в тушеном виде, морковно-тыквенное пюре, чай из трав.
- Перед отходом ко сну — молоко в теплом виде с добавлением 1 ч. л. меда.
На третьи сутки:
- На завтрак — манная каша на молоке, обезжиренный творог, какао со сливками.
- На ланч — груши в запеченном виде.
- В обеденные часы — суп на слабом курином бульоне с добавлением перетертых овощей, котлеты из индейки, кисель.
- На полдник — галеты 2 шт., персиковый сок.
- На ужин — котлеты из рыбы со сметаной, пюре из зеленого горошка, чай с медом.
- Перед отходом ко сну — стакан молока.
На четвертые сутки:
- На утро — молочная рисовая каша, отвар шиповника.
- На ланч — стакан теплого молока.
- На обед — молочный суп, запеканка из нежирного мяса и картофеля.
- На полдник — 2 сухарика, кисель.
- На ужин — гречневая каша, банан, компот.
- Перед отходом ко сну — стакан простокваши.
На пятые сутки:
- На утро – молочная овсяная каша, отварное яйцо, чай с сахаром.
- На ланч — яблоко в запеченном виде.
- На обед — суп-пюре с овощами, куриные котлеты на пару, кисель.
- На полдник — банан, стакан натурального йогурта.
- На вечер — творожная запеканка, отвар шиповника.
- Перед отходом ко сну — ромашковый чай.
На шестые сутки:
- На утро — тыквенное пюре, зеленый чай.
- На ланч — груша в запеченном виде.
- В обеденные часы — суп с вермишелью, куриная грудка с нежирной сметаной, компот.
- На полдник — стакан киселя.
- Вечером — паровой омлет, компот.
- Перед отходом ко сну — кружка теплого молока.
На седьмые сутки:
- Утром — манная каша на молоке, 2 сухарика, чай с сахаром.
- На ланч — кусочек вчерашнего хлеба со сливочным маслом, стакан молока.
- В обед — отварной рис, мясные котлеты, компот.
- На полдник — стакан натурального йогурта и 2 галета.
- Вечером — куриный рулет, омлет на пару, кисель.
- Перед отходом ко сну — отвар шиповника.

Основные рекомендации по диете при гастрите с повышенной кислотностью в период обострения и ремиссии
После того как состояние улучшится, можно использовать различные технологии приготовления. В каши можно добавлять немного сливочного масла. Овощные пюре можно заправлять оливковым маслом, а мясо и рыбу употреблять со сметаной.
На ланч или полдник разрешено есть десерты из творога или манной крупы. В чай рекомендовано добавлять мед, немного сахара или варенья.
Заключение
Диета при гастрите с повышенной кислотностью позволяет быстро избавиться от неприятных симптомов. Такой тип питания считается физиологически полноценным, обеспечивает умеренное щажение органов пищеварительной системы, устраняет воспалительный процесс и быстро восстанавливает слизистую оболочку желудка. Но, к сожалению, диета быстро надоедает, так как считается однообразной.
При повышенной кислотности важно придерживаться всех тех рекомендаций, которые были даны врачом. Их несоблюдение может не только привести к ухудшению состояния, но и спровоцировать развитие серьезных осложнений. В первые дни тяжело соблюдать диету, но постепенно организм привыкает.
Была ли Вам данная статья полезной?
Да Нет
poleznii-site.ru
Диета при хроническом гастрите — меню на неделю
 При хроническом гастрите диета — необходимый лечебный метод в борьбе с таким заболеванием. Благодаря правильно составленному рациону можно не только насытить организм необходимыми веществами, но и вылечить желудок. Нужно знать, что можно есть, а что нельзя.
При хроническом гастрите диета — необходимый лечебный метод в борьбе с таким заболеванием. Благодаря правильно составленному рациону можно не только насытить организм необходимыми веществами, но и вылечить желудок. Нужно знать, что можно есть, а что нельзя.
Принципы питания
Такая система питания помогает улучшить самочувствие, если придерживаться следующих принципов:
- питаться нужно дробно — 5-6 раз в день маленькими порциями;
- следует отказаться от употребления пищи, которая раздражает слизистую оболочку желудка — это грубая клетчатка, жареные блюда, плотная овощная кожура, семечки во фруктах и ягодах;
- с мяса обязательно обирают жир, жилы, пленки, кожу;
- продукты должны обогащать организм белками, жирами и углеводами;
- запрещена пища с усилителями вкуса, кислотой, ароматизаторами, искусственными красителями, т. к. это приводит к разрушению слизистой оболочки;
- еда и напитки должны быть теплыми.
Блюда готовят на пару, тушат, варят. При обострении болезни еду перетирают и употребляют.
 Разрешенные и запрещенные продукты
Разрешенные и запрещенные продукты
Питание во время диеты при хроническом гастрите должно быть сбалансированным и полноценным. Если возникает такая необходимость, то такой рацион соблюдают в течение всей жизни.
Какие продукты разрешены:
- Супы, которые готовят на некрепком бульоне: супы-пюре, овощные супы, причем все ингредиенты в них должны быть измельченными.
- Мясо и рыба нежирных сортов: курятина без кожи, индейка, телятина, говядина, горбуша, минтай, треска и т. д. Эти продукты используют для приготовления фрикаделек, тефтелей, котлет, суфле.
- Каши из гречки, риса, манки, овсянки. Крупу обязательно хорошо разваривают.
- Овощи: цветная капуста, тыква, кабачки, картофель. Запрещено употреблять их в сыром виде.
- Фрукты: яблоки, персики, нектарин, дыня, бананы, арбуз, абрикосы. Из них готовят мусс и желе. В свежем виде разрешено съедать бананы. Яблоки очищают от кожуры и запекают.
- Нежирная сметана, сливки, сливочное масло, молоко, сыр, мягкий творог.
- Омлеты, яйца всмятку.
- Немного черствый белый хлеб, сухие бисквиты, сухое печенье.
- Некислый сок, кисели, некрепкий чай, отвар шиповника.
Что нельзя есть при таком заболевании:
- Супы, сваренные на крепких бульонах. Следует отказаться от употребления таких супов при гастрите, как щи или борщ.
- Мясо и рыба жирных сортов: баранина, свинина, палтус, форель, лосось, семга.
- Крупы: пшеничная, перловая, пшенная.
- Макароны из твердых сортов пшеницы.
- Жирные молочные продукты: сыр, цельное молоко, творог.
- Грубоволокнистые фрукты и овощи, которые могут вызвать раздражение желудка: щавель, редиска, краснокочанная и белокочанная капуста.
- Бобовые.
- Острые продукты, соления.
- Кетчуп, майонез, горчица.
- Кондитерские изделия, выпечка, сдоба, ржаной хлеб.
- Кислые ягоды и фрукты: брусника, клюква, виноград, цитрусовые;
- Кофе, крепкий чай, алкоголь.
Такая система питания предусмотрена и для диеты при хроническом холецистите.
 При повышенной и пониженной кислотности
При повышенной и пониженной кислотности
При хроническом гастрите с повышенной кислотностью необходимо употреблять такие продукты, которые помогли бы сдерживать гиперпродукцию соляной кислоты в желудке. Врач назначает лечебный стол №1. Соль ограничивают по минимуму и ежедневно выпивают до 1,5 л жидкости: чай с молоком, минеральную негазированную воду, кисель. Из рациона исключают продукты, которые могут усилить выделение желудочного сока, долго и трудно перевариваются и раздражают слизистую органа:
- мед, конфеты, варенье, сахар, сладости;
- острые приправы, соусы, специи;
- газированные напитки;
- крепкий чай и кофе;
- сырые фрукты и овощи;
- творог, кисломолочные продукты, сметана, сыр;
- красное жирное мясо;
- хлебобулочные изделия.
Диета при хроническом гастрите с повышенной кислотностью предусматривает включение в меню отварных овощей, куриных яиц, молочных продуктов, белых сортов рыбы, кролика, курицы, мяса индейки, нежирной говядины, телятины, крупяных супов, подсушенных белых сухарей. Первые 3-4 недели соблюдают лечебный стол №1. Когда болевые ощущения станут не такими интенсивными, то начинают вводить продукты, которые предусмотрены для диеты «5 стол».
При гастрите с пониженной кислотностью следует употреблять продукты, усиливающие работу желудочных желез. Врач назначает лечебный стол №2.
Разрешены:
- кисломолочные продукты;
- некрепкие рыбные и мясные бульоны;
- зелень;
- свежие овощи.
Свежевыжатые соки (томатный, морковный, капустный), при их употреблении натощак, хорошо насыщают организм витаминами и стимулируют секреторную функцию. Лимон можно добавлять в чай. Другие фрукты употребляют в виде пюре, причем с них предварительно снимают кожуру.
 При обострении
При обострении
При обострении хронического гастрита пациенту назначают лечебный стол 1а, который состоит из полужидких и жидких блюд. В этот период полностью запрещены сладости, кисломолочные продукты, хлебобулочные изделия, овощи. Такую диету сочетают с постельным режимом.
Разрешенные продукты и блюда:
- обеденный прием пищи: супы из овсянки, манки, риса с нежирными сливками или молоком;
- мед;
- кисели, муссы, желе из ягод и фруктов;
- яйца, омлет;
- протертый свежий творог;
- молоко;
- протертые молочные каши из гречки, риса, овсянки, манки;
- суфле из нежирных сортов рыбы, птицы, мяса.
Такой рацион соблюдают до тех пор, пока не спадут острые симптомы болезни.
Диета при хроническом атрофическом гастрите
Особое внимание уделяют атрофическому гастриту. При таком заболевании воспаляется слизистая желудка, уменьшается количество желез секреции, истончаются некоторые участки оболочки. При такой патологии необходимо придерживаться правильного питания и принимать пищу, которая не будет еще больше раздражать воспаленную слизистую.
 Диета при хроническом атрофическом гастрите предусматривает включение в меню продуктов, которые не будут провоцировать повышение кислотности желудочного сока. Из рациона исключают:
Диета при хроническом атрофическом гастрите предусматривает включение в меню продуктов, которые не будут провоцировать повышение кислотности желудочного сока. Из рациона исключают:
- жареные блюда;
- бобовые;
- грибы;
- жирные бульоны;
- кислые фрукты;
- кондитерские и мучные изделия.
Еду готовят на водяной бане, варят, запекают, тушат без жира. Разрешены такие продукты и блюда:
- подсушенный хлеб;
- свежие овощи и в виде пюре, рагу из овощей;
- супы с крупой, которые готовят на нежирном бульоне;
- омлеты, приготовленные на пару;
- муссы, желе и кисели;
- каши в протертом виде;
- мясные и рыбные тефтели, фрикадельки, зразы, котлеты, приготовленные на пару;
- молоко;
- отвары трав, вода, чай, разбавленные соки, компоты.
Питаться нужно дробно, тщательно пережевывая пищу.
Плюсы и минусы
Такая система питания имеет свои преимущества:
- является физиологически полноценной, насыщает организм необходимыми пищевыми нутриентами, может длиться в течение длительного времени;
- щадяще воздействует на слизистую ЖКТ, избавляет от воспалительного процесса, купирует боль.
Однако эта методика имеет следующие минусы: необходимы кулинарные навыки для приготовления диетических блюд, и трудно придерживаться ее во время трудовой деятельности.
 Меню на неделю
Меню на неделю
Примерное недельное меню при хроническом гастрите:
Понедельник:
- Завтрак: гречневая каша, мясные тефтели, кисель.
- Перекус: пшеничный хлеб со сливочным маслом и сыром, чай с молоком.
- Обед: отварной рис с мясом, овощной суп-пюре на мясном бульоне, компот.
- Полдник: запеченные яблоки.
- Ужин: картофельное пюре, рыбные котлеты, приготовленные на пару, кефир.
Вторник:
- Завтрак: творожная запеканка, кофе с молоком.
- Перекус: сухарик, кисель.
- Обед: вегетарианский борщ с добавлением сметаны, запеченная рыба с овощами, компот.
- Полдник: сухое печенье, отвар шиповника.
- Ужин: вареная вермишель, паровые куриные котлеты, чай с лимоном.
Среда:
- Завтрак: овсяная каша, сваренная на воде с добавлением сливочного масла, сыр, кофе с молоком.
- Перекус: паровой омлет, зеленый чай с лимоном.
- Обед: мясные биточки, куриный суп с вермишелью, овощное пюре, компот.
- Полдник: сухарик, чай с молоком.
- Ужин: запеченная курица с овощами, отвар шиповника.
Четверг:
- Завтрак: гречневая каша, сваренная на воде, с кусочком сливочного масла, творожный пудинг, чай с молоком.
- Перекус: сухое печенье, яблочное пюре.
- Обед: овощной суп с крупами, запеченная рыба с тушеными овощами, компот.
- Полдник: запеченные яблоки, простокваша.
- Ужин: рисовый пудинг со сметаной, какао с молоком.
Пятница:
- Завтрак: манная каша со сливочным маслом, кофе с молоком.
- Перекус: запеченные сырники, кисель.
- Обед: макароны по-флотски, овощной крем-суп, компот.
- Полдник: пирожок с яблочным повидлом, травяной чай.
- Ужин: рагу из индейки с овощами, чай с молоком.
Суббота:
- Завтрак: запеканка из картофеля, какао с молоком.
- Перекус: печеночный паштет с куском пшеничного хлеба, чай с молоком.
- Обед: вареная вермишель с мясными фрикадельками, овощной суп на мясном бульоне, кисель.
- Полдник: пюре из свежих фруктов.
- Ужин: запеченная рыба, вареный картофель, отвар шиповника.
Воскресенье:
- Завтрак: вермишель с сыром, чай с лимоном.
- Перекус: творог с добавлением фруктов.
- Обед: мясное рагу с овощами, овощной суп с фрикадельками, компот.
- Полдник: сухарик, кисель.
- Ужин: вареная гречка, заливное из языка, кофе с молоком.
Рацион дополняют сладостями, фруктами и подсушенным белым хлебом в ограниченном количестве. Лечебное питание при хроническом гастрите также важно, как и терапия лекарственными препаратами.
 Диетические блюда
Диетические блюда
Диета при гастрите предусматривает приготовление различных блюд.
Ленивые вареники. Ингредиенты:
- нежирный творог — 200 г;
- пшеничная мука — 1 ст. л.;
- сахар — 1 ч. л.;
- яйцо — 1 шт.
Все компоненты соединяют и перемешивают. Получают тесто, которое раскатывают и режут на небольшие кусочки. Кладут вареники в воду, которая закипела, и варят в течение 7-8 минут. Подают к столу с 1 ст. л. обезжиренной сметаны.
Суп-пюре с цветной капустой. Ингредиенты:
- цветная капуста — 250 г;
- говяжий бульон — 300 г;
- мука — 10 г;
- растительное масло — 20 мл;
- яичный желток;
- хлебные крошки — 20 г.
Цветную капусту очищают и варят в говяжьем бульоне, после чего протирают через сито. Муку смешивают с маслом и обжаривают, разбавляют водой, добавляют в капусту и все выливают в бульон. Готовят крем: смешивают желток и растительное масло. Суп доводят до кипения и заправляют кремом. Перед подачей на стол добавляют хлебные крошки.
Судак в молочном соусе. Ингредиенты:
- судак — 200 г;
- молоко — 70 г;
- мука — 10 г;
- вареное яйцо — половина;
- сливочное масло — 30 г.
Рыбу очищают от костей и кожуры, режут на куски и готовят на пару. Перед подачей поливают молочным соусом. Готовят его следующим образом: 30 г молока доводят до кипения и смешивают с мукой, которую заранее разбавляют оставшимся количеством молока. Добавляют оставшиеся ингредиенты.
Мясные фрикадельки. Ингредиенты:
- говядина — 250 г;
- хлеб — 10 г.
Мясо прокручивают в мясорубке, добавляют хлеб, который предварительно размачивают в молоке и опять пропускают через мясорубку. В фарш наливают небольшое количество молока, солят, размешивают и формируют шарики небольшого размера. Готовят их на пару. Подают к столу вместе с рисом.
Рисовый суп с сухофруктами. Ингредиенты:
- сухофрукты — 100 г;
- кипяток — 500 мл;
- сахар — 30 г;
- рис — 20 г.
Сухофрукты промывают, заливают горячей водой и кипятят. Добавляют сахар, закрывают крышкой и оставляют на 1 час. Готовят отдельно рис, промывая в теплой воде и добавляя во фруктовый бульон.
Диету при хроническом гастрите желудка должен устанавливать лечащий врач, учитывая индивидуальные особенности организма и протекания заболевания. Самолечение способно усугубить состояние больного. Соблюдая все необходимые рекомендации, нормализуется процесс пищеварения, восстанавливается слизистая желудка, снижается ее раздражение и воспаление.
bolitzheludok.ru
Меню диеты при гастрите желудка на неделю, рецепты блюд
Гастрит – воспаление слизистой оболочки желудка – является одной из наиболее распространенных патологий желудочно-кишечного тракта у современного человека. Одной из главных причин развития патологии является нарушение режима питания. Поэтому и лечение при гастрите включает в себя диету, без которой медикаментозная терапия будет просто неэффективной.
Правильное питание позволяет восстановить воспаленный слизистый слой поврежденного органа, а также предупредить рецидив патологического процесса. Примерное меню при гастрите на неделю составляется на основе главных принципов лечебного питания и особенностей организма.
Диета включает в себя не только правильный подбор продуктов питания, но и соблюдение режима приема пищи. В этой статьи мы рассмотрим варианты меню на неделю для больных с гастритом. В зависимости от формы воспалительного процесса подбор продуктов может несколько отличаться. Поговорим о разрешенных и запрещенных продуктах.
Как составить?
Меню на неделю при гастрите включает в себя внушительный список ограничений. Однако это не означает, что больным придется есть одну лишь овсяную кашу. Проявляйте фантазию и экспериментируйте. При этом учитывайте рекомендации диетологов и гастроэнтерологов. Воспаление желудка сопровождается сильными болями и тошнотой. Для острой фазы заболевания характерны ярко выраженные клинические симптомы.
Диета при гастрите подбирается специалистом. При этом учитывается степень развития патологии, общее состояние больного, а также индивидуальная непереносимость определенных продуктов. В случае острой формы рацион должен иметь жесткие ограничения. Расширять меню можно после достижения ремиссии. Вне зависимости от стадии заболевания подбор продуктов должен обеспечивать организм достаточным количеством витаминов, микроэлементов и полезных веществ.
В первые дни у больных снижен аппетит. Это защитная реакция организма. Привычное употребление пищи может еще больше усугубить ситуацию. В это время лучше употреблять простую воду или чай. На второй–третий день назначается лечебный стол № 1А диета подразумевает прием жидкой пищи, а также вязких молочных и крупяных супов.
Разрешается пюре из нежирного мяса или рыбы, яйца всмятку, отвары, кисели, мед, небольшое количество сливочного и оливкового масла. Под запретом находятся сырые овощи и фрукты, газированные напитки, кофе, мясные бульоны, сыр, кондитерские и хлебобулочные изделия. Количество соли в блюдах должно быть минимальным. Пища ни в коем случае не должна быть острой, пряной, кислой.
Внимание! Диетическое питание при гастрите должно быть щадящим, регулярным и сбалансированным.
Правильное питание при гастрите подразумевает оказание минимальной нагрузки на желудок и употребление пищи в малых количествах. Чем жиже будут блюда, тем лучше. Все продукты должны отвариваться или готовиться на пару. Употреблять пищу следует в теплом виде.
Холодные и слишком горячие блюда находятся под строжайшим запретом. Они замедляют процесс переваривания и негативно отражаются на регенерации воспаленной слизистой. Готовые блюда лучше протереть через сито или пюрировать в блендере. Если вы запекаете продукты, убирайте корочку перед подачей.

Мясные бульоны возбуждают аппетит и усиливают секрецию желудка, поэтому их не включают в лечебное питание
Следует опасаться переедания. Старайтесь употреблять пищу в одно и то же время. Важен питьевой режим. Употребляйте не менее двух литров очищенной воды в день. Жидкость лучше принимать в интервалах между приемами пищи. Диета при гастрите желудка должна состоять из легкоусваиваемых блюд. Это будет способствовать нормализации функциональной активности пищеварительной системы.
Не забывайте тщательно пережевывать пищу, обволакивая ее слюной. Откажитесь от перекусов на ходу. Если регулярно употреблять бутерброды, булочки, печенье, то можно серьезно себе навредить. В качестве перекуса можно использовать полезные продукты. Это может быть кефир, йогурт, фрукты, запеченные яблоки.
Из допустимых напитков при воспалении желудка можно выделить:
- кисель;
- чай с сахаром или медом;
- не кислые фруктовые соки;
- простую воду;
- овощные соки;
- отвары лекарственных трав;
- ягодные отвары.
Из мясных блюд больным можно говядину, варенную или запеченную курицу. Рекомендуется приготовление паровых котлет или тефтель. Основную часть рациона должны составлять овощи. Это может быть морковь, тыква, свекла, картофель. Из сладкого разрешается зефир, пастила, варенье, ягоды.
К опасным продуктам в острый период можно отнести сырые овощи и фрукты. После достижения стойкой ремиссии их в обязательном порядке следует вводить в рацион. Под запретом также находятся кислые фруктовые и ягодные соки, алкоголь, крепкий чай и кофе. Жареное, жирное, копченое – все это категорически запрещено.
Приблизительное меню
Поговорим о том, какие блюда допустимы при различных формах воспаления желудка. Для начала поговорим о первых блюдах.
Первые блюда
При гастрите особую ценность представляют рецепты блюд, которые способны обволакивать слизистую оболочку воспаленного органа, тем самым снижая раздражение. При приготовлении первых блюд важно придерживаться некоторых рекомендаций:
- все ингредиенты измельчаются или протираются;
- овощи отвариваются в готовом мясном бульоне;
- добавление овсяной крупы придаст блюду большую вязкость;
- не допускается переваривание овощей;
- наибольшую ценность принесут супы с добавлением кабачков, тыквы, цветной капусты, брокколи;
- бульон не должен быть наваристым. Его сливают или разбавляют. Суп лучше всего варить на втором или третьем бульоне;
- сметанообразную плотную консистенцию супу придаст добавление взбитого до пены яичного белка;
- использовать в качестве заправки сало или смалец запрещено;
- нельзя добавлять готовые заправки, чеснок, маринады, соленья;
- варить суп на костях нельзя;
- сливочное масло лучше заменить растительным.
Внимание! Первые блюда должны быть каждый день на столе больного гастритом.
Первые блюда в виде пюре готовятся на основе овощей и нежирных сортов рыбы или мяса. Это хорошо усваиваемые продукты, которые служат источником витаминных, минеральных веществ и белка. При острых гастритах рекомендуется готовить слизистые супы без жарки и добавления масла. От соли также при возможности лучше отказаться.

Куриный суп нормализует кислотность желудочной секреции
Рассмотрим рецепты некоторых полезных блюд при гастрите:
- тыквенный суп-пюре. Готовится на овощном или мясном бульоне. Главным ингредиентом представлена тыква, однако в блюдо можно добавлять картофель и морковь. Овощи обязательно измельчаются в блендере. Для более нежного вкуса можно добавить небольшое количество молока. Для придания более пикантного вкуса используют тыквенное масло. Его не нагревают, а добавляют к блюду перед подачей на стол;
- гречневый суп. В качестве основы можно использовать мясо кролика, которое отваривают в течение часа. Туда же добавляют промытую гречневую крупу, морковь и лук и варят до готовности;
- молочный суп. Сначала отварите морковь и картофель. Слейте бульон, оставив лишь незначительное количество жидкости. Залейте овощи молоком. Все ингредиенты доводят до кипения;
- уха. Использовать следует нежирную рыбу, например, хек. После отваривания отделите мякоть от костей. Добавьте в блюдо морковь, картофель и рис.
Читайте также:
При хроническом гастрите в стадии ремиссии рацион расширяется. Пациентам разрешаются овощные супы с морковью, брокколи, цветной капустой, картофелем, сельдереем, тыквой, цуккини. К разрешенным блюдам также относятся молочные супы с вермишелью или крупами (рисом, гречкой, перловкой). При повышенной секреции желудка допустимо использование яичного желтка, нежирной сметаны и сливочного масла.
При гиперацидном гастрите запрещены некоторые первые блюда:
- борщ с добавлением кислой капусты или томатной пасты;
- рассольник;
- щи;
- солянка;
- чечевичный, гороховый и фасолевый суп;
- окрошка.
В качестве альтернативы запрещенным блюдам можно приготовить диетический красный борщ. Он готовится на нежирном бульоне без добавления капусты. При гастрите с пониженной кислотностью следует исключить из рациона продукты, вызывающие брожение: бобовые, лук, чеснок, белокочанную капусту. Рекомендуется приготовление рисового крем-супа. Его можно дополнить овощами (луком, морковью, картофелем). Готовый суп процеживается через сито.
Вторые блюда
Для приготовления вторых блюд больным с гастритом можно использовать следующие продукты:
- нежирное мясо и рыбу;
- овощи;
- яйца;
- молочные продукты.
Пищу разрешается варить, тушить, запекать. В период обострения ингредиенты блюда протирают, а в фазу ремиссии делать это не обязательно. Вторые блюда должны быть максимально простыми. Большое количество ингредиентов усложнит процесс переваривания пищи. Одним из наиболее предпочтительных вторых блюд при гастрите является мелкая овсянка. На ее основе можно готовить слизистые отвары. За счет высокого содержания клетчатки крупа способствует лучшему опорожнению кишечника.
В качестве гарнира также можно использовать рисовую кашу, однако следует помнить, что она обладает скрепляющим эффектом. Манная крупа также хорошо переваривается, однако это калорийный продукт. Гречку можно свободно использовать для приготовления вторых блюд, на нее нет никаких нареканий.

Овсяная крупа благотворно воздействует на воспаленную слизистую оболочку желудка
Рассмотрим вариант полезного второго блюда при гастрите. Для приготовления гречаников с телятиной вам понадобится следующее:
- приготовьте фарш из нежирной телятины;
- добавьте к нему куриное яйцо и немного соли;
- отварите гречневую крупу без добавления соли и добавьте к фаршу;
- для облегчения процесса формирования гречаников смочите руки водой;
- сформируйте котлеты овальной формы и поместите их в глубокую форму, смазанную растительным маслом;
- приготовьте молочный соус из растопленного сливочного масла, муки и молока;
- гречаники отправляются в разогретую духовку для запекания.
Десерты
При гастрите не обязательно полностью отказываться от сладостей. Однако важным условием является то, что они должны быть натуральными, мягкими по консистенции и без химических добавок. Рассмотрим список разрешенных продуктов, которые можно употреблять в качестве десерта:
- зефир. В нем содержится пектин, который улучшает процессы пищеварения. В магазинной продукции могут содержаться красители и стабилизаторы, поэтому лучше всего приготовить зефир дома;
- мармелад на основе натуральных соков содержит большое количество витаминов и аминокислот;
- пудинг, суфле;
- сгущенное молоко, несмотря на калорийность, содержит большое количество молочного белка и кальция. Продукт производится из цельного молока. Он обволакивает внутренние стенки желудка и защищает орган от агрессивного раздражения соляной кислоты.
Употреблять сладкие продукты следует с большой осторожностью. Выбирая ту или иную сладость, следует внимательно ознакомиться с составом и его влиянием на желудок. К примеру, один продукт может принести огромную пользу при гастрите с повышенной кислотностью и в то же время серьезно навредить при пониженной секреции.
Разрешенные сладости употребляют в небольших количествах и в стадии ремиссии. Если на какой-то продукт возникла реакция в виде боли или изжоги, от него лучше отказаться до полного выздоровления. Однако диета при гастрите включает в себя внушительный перечень запрещенных сладких продуктов:
- торты и пирожные богаты жирами, простыми углеводами, красителями, ароматизаторами;
- шоколад – это жирный и трудно усваиваемый продукт. Допустимо незначительное количество черного шоколада без наполнителей;
- печенье. Исключением являются галеты и домашнее овсяное печенье;
- мороженое.
Меню при различных формах гастрита
Диеты при гастрите могут сильно отличаться. К примеру, при пониженной кислотности показана пища, стимулирующая выработку желудочного сока. Если у пациента наблюдается повышенная кислотность, ему придется отказаться от тяжелой и кислой пищи. Рассмотрим самые распространённые формы воспаления желудка и выясним особенности диеты в конкретных случаях.
Атрофический
Атрофический гастрит представляет собой воспаление желудка, при котором происходит отмирание секреторных клеток. Слизистая оболочка истончается и теряет свою способность вырабатывать желудочный сок, слизь и ферменты. В результате желудок уже не может принимать обычную пищу. Пища, поступающая в организм, начинает хуже перевариваться. В итоге развивается дефицит полезных веществ.
Опасность патологии заключается в рисках перерождения здоровых клеток в атипичные и, как следствие, формировании раковой опухоли. При атрофическом гастрите показан лечебный стол № 2. Диета направлена на восполнение важных питательных элементов и нормализацию процессов пищеварения.
За счет правильной обработки пищи и замены тяжелых блюд на легкоусваиваемые снимается нагрузка с желудка. В острый период лечебное питание должно соблюдаться как минимум 7 дней. Рацион должен быть обогащен белками и клетчаткой, а также содержать большое количество витаминов.
Эрозивный
Эрозивный гастрит характеризуется появлением язвочек на стенках желудка. Причинами могут стать агрессивные вещества, некачественная пища, хеликобактерная инфекция. Из-за эрозий может начаться кровотечение. Лечение эрозивной формы продолжается на протяжении длительного периода времени.
Далеко не все овощи и фрукты разрешены при воспалении желудка. Даже небольшой кусочек запрещенного продукта способен вызвать обострение. Обогатить свой рацион разрешается такими овощами и фруктами:
- морковь;
- картофель;
- тыква;
- баклажан;
- свекла;
- цветная капуста;
- сладкие сорта яблок;
- бананы;
- груши;
- арбуз, дыня.

В меню при эрозивном гастрите не должны входить кислые фрукты
Под запретом находятся овощи с высоким содержанием клетчатки и углеводов: репа, редис, капуста, огурцы. Больным нельзя употреблять лук и чеснок. Рассмотрим примерное меню, которого могут придерживаться больные с эрозивным гастритом:
- завтрак. Два отварных яйца, жидкая овсяная каша и ромашковый чай;
- перекус. Галетное печенье и запеченное яблоко;
- обед. Овощной суп с гречневой крупой, картофельное пюре, куриное суфле и компот;
- перекус. Овсяный кисель и сладкая груша;
- ужин. Рисовая каша, отварная рыба и отвар из трав;
- за два часа до сна рекомендуется выпить обезжиренный кефир.
Острый
Первая неделя обострения воспаления вызывает наибольшие сложности для пациента. Необходимость в лечебном голодании дополняется сильными болями, плохим самочувствием, быстрой утомляемостью. Пациентам назначается лечебный стол № 1А, который ограничивает привычное питание.
Примерное меню включает в себя такие блюда:
- каши на воде с добавлением небольшого кусочка сливочного масла;
- пресные супы с добавлением круп;
- паровые омлеты;
- кисель;
- мясное или рыбное суфле;
- травяные чаи.
Запрещены сырые овощи и фрукты, мясные бульоны, кофе, газировка, кондитерские изделия. Сладкое полностью исключается из рациона. Количество соли не должно превышать 1 чайную ложку в сутки. О других специях придется на время забыть.
Хронический
Пациентам с хроническим гастритом показан лечебный стол № 5. Целью этой диеты является химическое и термическое щажение желудка при условиях полноценного и сбалансированного питания. В рационе неизменным остается содержание белков и углеводов, при этом количество жиров снижено. Стол № 5 позволяет восстановить витаминный баланс организма.
Для этого пациентам рекомендуется пить отвар отрубей, шиповника. В меню вводятся каши, супы, свежие овощи, фрукты. При повышенной кислотности больные жалуются на изжогу и сильные боли в промежутках между приемами пищи. Целью диеты является избавление от этих симптомов. Задача лечебного питания при гипоацидном гастрите заключается в повышении уровня кислотности желудка.
Ключевые мысли
Диета при гастрите играет такую же важную роль, как и медикаментозное лечение. Лечебное питание при воспалении желудка должно быть щадящим. Основу рациона составляют слизистые каши, протертые супы и достаточное количество жидкости. В первый день обострения у больного отсутствует аппетит, поэтому ему показано лечебное голодание.
На следующий день при улучшении состояния рацион расширяют. То, что можно при одном виде гастрита, категорически запрещается при другом. Приблизительное меню на неделю составляет специалист исходя из диагноза пациента, общего состояния и индивидуальной непереносимости.
vrbiz.ru
Диета при хроническом гастрите желудка, меню питания, период обострения
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
medside.ru
меню питания, как правильно питаться
Гастрит с повышенной кислотностью специалисты называют гиперацидным. Он проявляется в виде изжоги, отрыжки, тошноты, рвоты, вздутия живота, ноющих болей. Спровоцировать развитие патологического процесса может переедание, радикальные диеты, злоупотребление алкоголем, сильный стресс и многое другое.
Нелеченое заболевание может перерасти в язвенную болезнь или даже в злокачественную опухоль. Лечение гастрита – это не только применение медикаментозных средств, для ускорения процессы выздоровления важно соблюдать диету. Самое главное при гиперацидном воспалении желудка – это принимать пищу чаще, но не в больших количествах.
Одна порция не должна превышать 250 г. Рацион питания должен быть сбалансированным и богатым витаминами. Продукты питания важно употреблять в теплом виде, они не должна быть слишком холодными и горячими. Специалисты рекомендую отказаться от продуктов, которые усиливают выработку соляной кислоты, повышая кислотность желудка, и раздражают слизистую оболочку органа.
Что же это за продукты? Об этом поговорим далее в статье. Вообще, правильное питание играет большую роль не только в лечении, но и в профилактике заболеваний желудка. Диета при гастрите с повышенной кислотностью должна назначаться грамотным специалистом.
Лучше обратиться к квалифицированному диетологу. Но есть и общие рекомендации по составлению правильного питания при гастрите с повышенной кислотностью. Итак, что же можно и чего нельзя есть при воспалении желудка?

Правильное питание при гастрите с повышенной кислотностью поможет снизить болевые ощущения и ускорить процесс выздоровления
Общие рекомендации
Какая диета показана при гиперацидном гастрите? Больным рекомендован стол № 1. Главной задачей диеты при гастрите является соблюдение правильного режима, который обеспечит нормальное пищеварение. Выделим основные рекомендации, которые следует соблюдать при гиперацидном гастрите:
- употребляйте достаточное количество воды;
- не спешите принимать пищу, тщательно пережевывайте пищу;
- питайтесь пять–шесть раз в день;
- завтрак должен быть легким и в то же время питательным;
- обед должен обязательно включать первое блюдо;
- ужин должен быть легким, чтобы не перегружать желудок;
- чувство насыщения приходит лишь через пятнадцать–двадцать минут, поэтому не торопитесь;
- не запивайте еду водой, соками или компотами;
- откажитесь от приемов пищи на ходу;
- после приема пищи отдохните в течение двадцати минут;
- не переедайте, после приема пищи должно оставаться небольшое чувство голода;
- старайтесь принимать еду в одно и то же время;
- минимизируйте употребление твердой пищи, которая может навредить слизистой оболочке желудка.
Что подразумевает под собой правильное питание при гастрите желудка с повышенной кислотностью? Это не значит, что нужно есть безвкусную пищу. Пища может быть разнообразной, питательной и полезной. Лечебный стол при гиперацидном гастрите – это полноценная и здоровая пища, это нормализация образа жизни, а также отказ от вредных привычек и некачественных продуктов.
Диета поможет нормализовать вес, работу всего пищеварительного тракта, метаболизм и, как следствие, укрепить иммунитет.
Несоблюдение диетического питания грозит развитием серьезных последствий, а именно:
- гиповитаминоз;
- заболевания печени, поджелудочной железы, а также кишечника;
- стремительное похудение. У больного формируется страх перед употреблением пищи;
- язва желудка;
- кровотечение;
- атрофия слизистой оболочки желудка;
- злокачественное образование.
Если не соблюдать диету при остром гиперацидном гастрите, заболевание может перерасти в язву или даже рак
Разрешенные и запрещенные продукты
Для начала поговорим про продукты, которые можно и нельзя кушать при остром гастрите:
- крупы. Разрешена гречневая, манная, овсяная, а также рисовая каша. Специалисты не рекомендуют употреблять перловку, кукурузную, ячневую крупу, а также пшено;
- первые блюда. При обострении полезно готовить овощные супы с морковью и картофелем. В молочные супы можно добавлять разваренный рис и макароны из твердых сортов пшеницы. Также разрешается употреблять суп-пюре с отваренной курицей. Запрещено употреблять наваристые грибные, мясные и рыбные бульоны;
- мясо. Разрешены нежирные сорта говядины, кролика, индейки. Специалисты рекомендуют готовить мясо на пару. Жилистые и жирные сорта мяса находятся под запретом. Также нельзя употреблять сосиски, колбасы, а также рыбные и мясные консервы;
- рыба. Из речной рыбы лучше отдать предпочтение щуке или судаку, а из морской – хеку или минтаю. Консервированная и соленая рыба, а также жирные сорта находятся под запретом;
- хлеб. Разрешается подсушенный или вчерашний хлеб. Печенье также можно, только сухое. Свежеиспеченный хлеб, естественно, что нельзя. Вся магазинная выпечка также находится под запретом;
- овощи. Можно есть морковь, картофель, свеклу, цветную капусту. Их лучше готовить на пару или употреблять в виде суфле;
- фрукты. Употреблять можно только в перетертом виде. Ягоды и фрукты можно добавлять в кисель, компот, желе. Кислые фрукты и сухофрукты запрещены;
- молочные продукты. Разрешается употреблять сливки и молоко, а также нежирную кисломолочную продукцию. Исключить следует жирные молочные продукты. Количество употребляемой сметаны следует четко контролировать;
- напитки. Разрешены свежевыжатые соки из сладких фруктов, слабо заваренный зеленый чай, шиповниковый отвар, чай с молоком. Газировка и квас находятся под запретом.

Свежая выпечка запрещена больным при гастрите с повышенной кислотностью, разрешается вчерашний хлеб
Чего нельзя есть?
При повышенной кислотности желудка противопоказаны следующие продукты: стимулирующие выработку желудочного сока (киви, чеснок, апельсин), агрессивно воздействующие на состояние стенок желудка (шоколад, мороженое, орехи), усиливающие процессы брожения (арахис, виноград, бобы, перловка), плохо перевариваемые желудком продукты (консервы, сало, пельмени, печень). Старайтесь избегать запрещенных продуктов.
Что можно есть?
Больным показана такая пища, которая будет нейтрализовать избыток соляной кислоты и облегчать переваривание в желудке – это протертые блюда, жидкие каши, а также разваренное мясо, птица и рыба. Поговорим больше о том, что еще можно при гиперацидном гастрите:
- вчерашний хлеб;
- пюре из моркови, свеклы, цветной капусты, картофеля;
- зефир, пастила, мед;
- растительное и сливочное масло;
- отвар шиповника, какао, кофе с молоком, некрепкий чай, минеральная вода без газа;
- супы на воде, молоке или овощных бульонах.
Читайте также:
Примерное меню
Рассмотрим меню при гастрите с повышенной кислотностью на одну неделю:
- На завтрак можно съесть суфле из нежирного творога, молочную кашу с добавлением гречки, которую предварительно измельчают в кофемолке, а также некрепки чай. Второй завтрак – яйцо всмятку. Обед – слизистый суп с овсянкой, паровые мясные тефтели, овощное пюре и компот из сухофруктов. На ужин можно приготовить рыбные фрикадельки с вермишелью. За два часа до сна можно выпить стакан нежирного молока.
- Завтрак – паровые мясные тефтели, морковно-картофельное пюре, молочная каша из хлопьев и чай с молоком. На второй завтрак можно приготовить свекольно-творожные оладьи. На обед можно приготовить суп-пюре из кабачков, отварную телятину и картофельное пюре. Ужин – ленивые вареники и слабо заваренный чай.
- На завтрак съешьте рисовую кашу, измельченную в блендере. В качестве перекуса выпейте травяной отвар и вчерашний хлеб с сыром. На обед – овощной суп, запеченная индейка с овощами. Ужин – вареный минтай и отвар ромашки. На ночь можно выпить молоко с зоологическим печеньем.
- Завтрак – вареное яйцо с вчерашней булочкой. В качестве перекуса съешьте творожный пудинг. На обед приготовьте овощной суп, куриные зразы и компот. На ужин – картофельное пюре и отварная куриная грудка.
- На завтрак приготовьте творожную запеканку и запейте травяным чаем. Перекусить можно ягодным киселем и вчерашней булочкой. Обед – суп-пюре с курицей, рис, морковно-яблочный салат, компот. Ужин – вермишель с мясными фрикадельками.
- Первый ужин – молочная манная каша. Второй ужин – чай с молоком и суфле. На обед приготовьте овощной суп и запеките яблоки. Ужин – фаршированный перец, творожная запеканка и кисель.
- На завтрак приготовьте яичное суфле и овсяную кашу. На второй завтрак – фруктовый кисель. Обед – морковный суп-пюре и рыбные шарики из хека. На ужин съешьте отварную телятину, шпинат и шиповниковый отвар.

При гиперацидном гастрите назначается диета №1
Питание при атрофическом гастрите
Атрофическое воспаление желудка характеризуется истончением слизистой оболочки и уменьшением функционирующих клеток. Пациенты отмечают чувство переполненности желудка после приема пищи, тяжесть, урчание в животе, отрыжку, изжогу. Болевые ощущения практически всегда отсутствуют.
Патологический процесс сказывается на всасывании питательных веществ, из-за чего со временем развивается гиповитаминоз. Повышенная ферментация и выработка соляной кислоты приводит к патологическим проявлениям в пищеварительном тракте.
Для снижения кислотности важно исключить из своего рациона жирные продукты, жареную пищу, острые соусы и приправы. Спиртные и газированные напитки еще больше будут провоцировать выработку соляной кислоты. Повысить кислотность и увеличить нагрузку на желудок могут и такие продукты: лук, чеснок, капуста, редис, редька.
Рассмотрим приблизительное меню, которое можно при атрофическом гастрите с повышенной кислотностью:
- Понедельник. На завтрак можно съесть паровой омлет, галетное печенье и слабо заваренный зеленый чай. В качестве перекуса выпейте нежирная простокваша. На обед – овощной суп-пюре, рагу и яблочный сок. На полдник приготовьте творожную запеканку. Ужин – куриные шницели с овощным рагу. За два часа до сна можно выпить простоквашу.
- Вторник. Завтрак – сырковая масса с несладкой домашней выпечкой и чаем. На перекус выпейте компот с зоологическим печеньем. На обед приготовьте бульон из куриной грудки, рисовую кашу и кисель. Полдник – запеченное яблоко с компотом. На ужин съешьте паровую котлету с салатом, заправленным оливковым маслом.
- Среда. На завтрак – йогурт с кексом. На перекус приготовьте компот и блинчики с куриной грудкой. В обед можно съесть свекольник и тушеную рыбу. На полдник – оладьи с яблочным компотом. На ужин можно съесть запеченный картофель и кефир.
- Четверг. Завтрак – фруктовое мюсли и манная каша. На перекус – постное печенье с компотом. Обед – суп с фрикадельками, рисовая каша с овощами. Полдник – яблочный компот и творожное суфле. На ужин можно приготовить тушеный картофель с простоквашей.
- Пятница. Завтрак – два яйца всмятку, овощные котлеты и кисель. Второй завтрак – чай и сухарики. Обед – суп-пюре и запеченная рыба. Полдник – манник с простоквашей. На ужин приготовьте яблочные блинчики с кефиром.
- Суббота. На завтрак – овсяная каша, брокколи и кисель. Перекус- фруктовый пирог с чаем. Обед – суп-пюре, рагу и запеченная куриная грудка, а также кисель. Полдник – вчерашняя булочка с чаем. Ужин – отварная рыба с компотом.
- Воскресенье. Завтрак – яйцо всмятку, овсяная каша, черствая булочка и чай. Второй завтрак – ватрушка и чай. Обед – уха, рагу, ломтик вчерашнего хлеба и компот. Полдник – домашний пирожок с тыквой и яблоком с чаем. Ужин – сырники с чаем.

Лечебный стол № 1 подразумевает употребление вареной, тушеной, запеченной пищи, а также приготовленной на пару
Диета при эрозивном гастрите
Для этой формы заболевания характерно образование на слизистой оболочки желудка эрозий. Больных беспокоят болевые спазмы, чем больше образуется язв, тем более выраженной становится болевая вспышка. Появляется также изжога, тяжесть, отрыжка, ухудшение аппетита, запор, сухость во рту, тошнота, рвота.
В рвотных и каловых массах появляются примеси крови. Эрозивные изменения могут быть результатом попадания в желудок некачественной пищи или токсических продуктов, продолжительного приема некоторых медикаментозных средств, гормонального дисбаланса и много другого. Из-за эрозий может начаться кровотечение.
При остром процессе в первый день, вообще говоря, рекомендуется голодать. На второй день позволяется употреблять жидкую пищу и яйца. Больным на протяжении трех недель показана строгая диета. Пищу допустимо употреблять в вареном виде или приготовленном на пару. Основу меню составляют каши, мясо, нежирное молоко, суп-пюре, овощи.
Больным рекомендуется пить минеральную воду с высоким содержанием сульфатов для стабилизации выработки желудочного сока.
Рассмотрим примерное меню при эрозивном гастрите с повышенной кислотностью:
- Овсяная запеканка, печеное яблоко с медом, некрепкий зеленый чай, тыквенный суп-пюре, отварная печень, ягодный кисель, тушеный картофель с куриным филе, обезжиренный кефир.
- Яйца всмятку, зеленый чай, банан, овощной крем-суп из шпината, паровые куриные котлеты с картофельным пюре, компот из кураги, сухое печенье, тушеное мясо с овощами, простокваша.
- Овсяная каша с мятным чаем, сухофрукты с йогуртом, суп-пюре, рыбное филе, приготовленное на пару, суфле, запеченная груша.
- Обезжиренный творог с изюмом, кисель, свекольный суп с рыбной запеканкой, кисель, козье молоко, филе индейки, запеченное с картофелем.
- Гречневая каша и чай с лимоном, кисель с кексом, вермишелевый суп и картофельная запеканка, тефтелька с картофельным пюре, простокваша.
- Рисовая каша с черным слабо заваренным чаем, ягодный мусс, суп с сельдереем, картофельное пюре с фрикадельками, морковный сок, галетное печенье, ряженка.
- Вареники с творогом и шиповниковый отвар, желе, рисовый суп, овощное рагу, макароны, запеченные с мясом, суфле ягодное, обезжиренный кефир.

Нюансы коррекции питания расскажет лечащий врач
Итак, лечение гастрита с повышенной кислотностью – это не только прием медикаментов. Правильное питание поможет ускорить процесс выздоровления и снизить вероятность возникновения обострения. Питаться следует дробно, небольшими порциями. Важно употреблять достаточное количество простой воды. Следует избегать острого, жирного, жареного, копченного.
Основу рациона должны составлять слизистые супы, каши, нежирные сорта мяса и рыбы, отварные или запеченные овощи. Диета – это не временное явление, она должна стать вашим образом жизни. Лечебный стол включает большое разнообразие блюд, не стоит думать, что вы не выдержите такое питание. Важен правильный настрой, не забывайте, что мы это то, что мы едим!
vrbiz.ru
что можно есть, правильное питание при гастрите и варианты меню на неделю
Соблюдение определённых рекомендаций по питанию при заболеваниях пищеварительного тракта считается основополагающим пунктом в лечении и реабилитации. При несоблюдении диеты лечение не принесёт должного результата. Правильное питание при гастрите желудка оказывает прямое положительное действие на функционирование системы пищеварения, действует опосредованно на организм, изменяя обменные процессы.
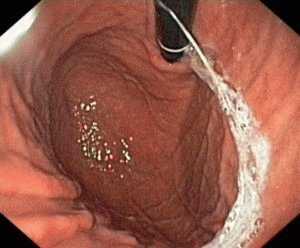
Заболевание желудка – гастрит
Сегодня, благодаря развитию фармакологии, производятся препараты для лечения болезней органов пищеварительной системы. Лечебная диета изменилась: список продуктов, разрешённых к потреблению, расширился. Рекомендаций по питанию полагается придерживаться и понимать необходимость подобного режима. Правильное питание становится востребованным для людей с подвижным образом жизни.
Желудочная секреция
В желудке постоянно вырабатывается соляная кислота – важнейший компонент желудочного сока. Продукты питания по-разному влияют на секреторную активность желудка, стимулируя орган либо активно, либо слабо. Больным гастритом требуется знать запрещённые и разрешённые продукты.
Сильные стимуляторы секреторной активности
Это запрещённые продукты для пациентов, поражённых гастритом с повышенной секрецией, но при атрофическом гастрите перечисленные кулинарные изыски разрешены в небольшом количестве.
- мясные, рыбные, грибные бульоны, концентрированные бульоны на овощах;
- приправы и пряности: горчица, хрен, редька;
- жареные блюда;
- консервы;
- соусы из помидоров;
- тушёные в собственном соку рыба и мясо;
- солёные, копчёные мясо и рыба, селёдка;
- солёные, квашеные, маринованные овощи и фрукты;
- желтки яиц, сваренных вкрутую;
- сдоба;
- ржаной хлеб;
- несвежие пищевые жиры;
- обезжиренное молоко;
- крепкий кофе и чай;
- газированные напитки;
- кислые, неспелые фрукты;
- сырые овощи.
Слабые продукты
В списке разрешённые продукты для любого гастрита.
- вода;
- жирное молоко, творог;
- крахмал;
- яйца с полужидким желтком, омлет;
- долго варёное мясо;
- свежая рыба в отварном виде;
- овощные пюре;
- молочные, слизистые супы;
- молочные каши;
- манная крупа;
- варёный рис;
- щелочные минеральные воды без газа;
- вчерашний белый хлеб;
- некрепкий чай.
Ответственная роль отводится кулинарной обработке. К примеру, жареное мясо более сильный стимулятор, чем отварное. Употреблять при гастрите желудка жареное мясо не рекомендуют по указанной причине.
Жиры вначале подавляют секрецию, а после образования продуктов омыления жиров в кишечнике происходит стимуляция секреции желудка. К примеру, если съесть селедку в растительном масле, первоначально самочувствие покажется хорошим, желудок промолчит. Постепенно появится изжога, диспепсия, боль в желудке, как свидетельство вреда съеденного.
Важно правильно сочетать полезные продукты. К примеру, при сочетании белков с жирами стимуляция секреции не настолько выраженная, как при потреблении просто жиров. Однако растянута по времени, длительная. Пациенты, больные гастритом с эрозиями, призваны избегать подобных сочетаний.
Моторика желудка
При различных видах гастрита, моторика – важный фактор, влияющий на качество жизни пациента. Пациенту приходится составлять примерное ежедневное меню, не питаться в общественных местах, чтобы не попасть впросак.
На двигательную функцию желудка и кишечника влияет консистенция и химический состав пищи, любой съеденный кусочек пищи воздействует на моторику.
Твёрдая еда находится в желудке дольше. Быстрее происходит эвакуация углеводов, потом белков, последними из желудка уходят жиры. При хроническом гастрите знание порядка считается важным фактором, способным ухудшить качество жизни.
Общие принципы питания при гастритах
Главной целью лечебного питания считается лечение желудка и профилактика обострений. Продукты при гастрите разделяются на вредные и полезные, рекомендуемые и не рекомендуемые.
- Питание по расписанию приведёт к тому, что желудок и ферментные системы приготовятся по времени принять и переварить пищу. Правильный режим питания способствует репаративным процессам.
- Питание при гастрите желудка предлагается разнообразным по содержанию полезных веществ и по вкусовым качествам.
- Диета и меню на неделю составляются для конкретного человека, исходя из пола, энергозатрат и прочих факторов.
- Требуется учитывать правильное процентное соотношение Б:Ж:У.
- Правильная обработка продуктов питания.
- При разработке питания учитывается сопутствующая патология.
- Правильно питаться рекомендуется в сочетании со здоровым образом жизни.

Механическое повреждение
Не следует переедать – происходит механическое раздражение желудка из-за перерастяжения. Особенный вред наносит регулярное чрезмерное потребление пищи. Страдающий гастритом обязан понимать, что воспалённая слизистая желудка крайне уязвима, при перерастяжении слизистая травмируется.
Еда, включающая клетчатку, повреждает слизистую желудка, особенно воспалённую. Продукты с грубыми волокнами:
- редька, репа;
- фасоль;
- горох с шелухой;
- неспелые фрукты;
- крыжовник;
- виноград;
- смородина;
- изюм;
- финики;
- хлеб из муки грубого помола.
Кушать продукты с соединительнотканными волокнами не рекомендовано:
- хрящ;
- мясо с жилами;
- кожа рыбы;
- кожа птицы.
Химическое повреждение
При составлении меню при гастрите выбирают продукты, не стимулирующие секреторную активность желудка.
Стоит отменить или минимизировать количество кислых продуктов, однако небольшое количество едят пациенты при пониженной кислотности.
Термическое повреждение
Полезная пища – тёплая пища. Горячие продукты питания, либо холодные, повреждают воспалённую слизистую желудка, усиливая воспаление. Использовать в рационе желательно тёплые блюда.
Щадящий режим
Щадящая диета основана на принципах:
- Питаться полагается мелкими порциями и часто, облегчая работу желудка.
- Постепенный переход от диеты к диете.
- Учёт этапа развития болезни, чередования диет и применения продуктов.
- Учёт сопутствующей патологии.
- Профилактика возможных осложнений.
Острый гастрит
При остром гастрите, до назначения лечебных мероприятий, устраняется причина. Частой причиной становится отравление, обязательным мероприятием станет промывание желудка тёплой водой или содовым раствором, приготовленным из расчёта 12 г соды на литр воды. После промывания однократный приём активированного угля в виде растворённого в воде порошка облегчит самочувствие.
Потом стоит определиться, что разрешается принимать в пищу при гастрите. В первую очередь следует обратиться к врачу, при тяжёлом течении заболевания вызвать на дом. Осмотрев пациента, врач всегда, помимо лечения, порекомендует лечебное питание: диету, продукты, напитки.
Рекомендации по питанию
- Голодание 2 дня, сопровождаемое нормальным питьевым режимом.
Это период очищения организма от попавших токсинов и частичное восстановление пищеварительной системы. В этот период неуместны вопросы, разрешены ли грибы, блины, сметана.
- Переход на питание, согласно диете 0. Предусмотрено потребление жидкой и полужидкой пищи, обогащённой витаминами. Калорийность низкая – до 1000 ккал в сутки.

Диету назначают пациентам после операций, рекомендованная пища подбирается предельно щадящей, а работа желудка – минимальной. В состав диеты входит минимум продуктов, исключительно необходимых.
Длительное следование диете требует назначения парентерального питания, режим включает недостаточно питательных веществ для полноценной жизни. Диета полезна лишь в первые дни после начала заболевания.
Какие продукты допустимо употреблять:
- фруктовые соки с сахаром;
- чай с сахаром;
- слабый бульон на мясе;
- желе;
- яйца всмятку;
- масло сливочное.
Нельзя кушать сильные раздражители. Нельзя курить, табачный дым губительно влияет на слизистую желудка, способствует развитию хронического гастрита.
Питаются понемногу, маленькими порциями. Желудку после голодания нужно «завестись», как прочим ферментным системам организма.
- На третий день – диета 1а.
Соблюдение рекомендаций позволит максимально оградить желудок от механического и химического повреждения. Основной список разрешённых продуктов соответствует диете один. Характерная особенность – еда кашицеобразная, приём 6 раз в день. Суточное количество энергии 1800 ккал за счёт сниженного количества белков и жиров. Диетический стол назначается на короткий период, для продолжительного приёма прослеживается нехватка питательных веществ.
- На седьмой день начинают питание, согласно диете 1б.
Это переходная диета от 1а до 1 для постепенного усложнения работы желудка.
Диета 1б необходима для постепенного перехода к более сложной для желудка пище. Происходит переход преимущественно жидкой пищи к кашицеобразной и полутвёрдой, действие нельзя делать быстро. Суточная калорийность 2500 ккал.
- Длительно диета 1.
- Постепенный переход к обычному здоровому питанию.
Питание призвано соответствовать определённым принципам, потребным для соблюдения человеком, перенёсшим острый гастрит:
- Рацион питания рекомендуется разнообразным, характерным для местности проживания.
- Достаточная энергетичность, рацион состоит из продуктов с достаточной калорийностью. С пищей человек получает энергию для активной и бодрой жизни. Для определения энергетической емкости продукта разработана таблица калорийности.
- Питаться полагается 5-6 раз в день, учитывая перекусы, вкусные и полезные. Перекусывать необходимо не шоколадным батончиком, а яблоком, не чипсами, а орехами.
- Спешка мешает пищеварительной системе работать. При быстром жевании большие куски пищи тормозят работу желудка, перерастягивают орган. Пища задерживается, диетические рекомендации становятся бесполезными.
- Достаточное количество овощей и фруктов, без грубой клетчатки. Если после однажды перенесённого острого гастрита вопросов с желудком не возникало, перечень овощей и фруктов – как у здорового человека.
- Еда должна быть различно приготовлена, нельзя отказываться от супов и кушать вторые блюда. У каждой кулинарной формы собственные плюсы, исключать блюда нельзя.
- Достаточное потребление воды. Суп, сок и чай не относятся к пункту. Полезную жидкость организм получает лишь в виде воды, всё остальное относится к жидкой еде. Требуется соблюдать питьевой режим.
- Правильное распределение Б:Ж:У в течение дня. К примеру, во время завтрака лучше увеличить количество белков, они медленно перевариваются, медленно высвобождают энергию, которой хватит до следующего приёма пищи.
- Последний приём пищи не позднее двух часов до сна. Предпочтение лучше отдавать овощным, молочным блюдам. Если готовить мясные продукты, они тщательно готовятся для снижения нагрузки на желудок.
- Основное правило – свежая еда. Это принцип здорового питания и профилактика острого гастрита.
- Питаться следует, когда присутствует чувство голода.
Характеристика диеты 1
Соотношение Б:Ж:У 100г:100г:400г соответственно.
Суточная энергетическая потребность – 2800 ккал.
Продолжительность соблюдения диеты до полугода.
Как в любой диете, присутствует перечень продуктов, разрешённых и нежелательных к употреблению.
Рассмотрим рекомендованные продукты. Они должны обладать мягкими механическими, химическими свойствами.
- вчерашний хлеб;
- протёртые овощные супы, молочные, супы-пюре из овощей;
- говядина, куриное и мясо индейки в отварном, паровом виде;
- нежирная рыба без кожи или в виде паровых котлет;
- творожная масса, пудинг;
- манная, рисовая каши на молоке или воде в протёртом виде;
- сваренные на пару овощи – картофель, морковь, свёкла, цветная капуста;
- варёный язык;
- фруктовые пюре, с сахаром, мёдом;
При гастрите допустимо пить молоко, сливки, компот, некрепкий чай или чай с молоком.
Теперь рассмотрим запрещённый перечень. Рекомендуют не употреблять в пищу продукты, вызывающие и усиливающие болевые ощущения, возбуждающие желудочную секрецию.
- сдоба, свежий хлеб;
- щи, борщ, окрошка;
- утка, гусь;
- жареные блюда;
- майонез;
- мясные копчёности и консервы;
- кислые молочные продукты;
- пшено, перловка, бобовые культуры;
- макароны;
- соевый соус.
В обязательном порядке рекомендуется учитывать особенности организма. У каждого человека собственный список продуктов, вызывающий боли желудка. Подобные полагается удалить из меню. Часто пациент знает, что при гастрите можно либо нельзя.
Если продукт входит в список разрешённых, но у пациента возникает диспепсия, боль в животе, тошнота, рвота – продукт отменяют. Если желудок человека не реагирует на запрещённый список, не значит, что продукт хороший.
Необходимо учитывать возраст пациента. К примеру, при развитии гастрита у молодых пациентов список продуктов возможно расширить для увеличения калорийности за счёт Б и Ж на 20-30 г. При развитии гастрита у возрастных пациентов большую часть рациона необходимо составлять из легко переваривающихся продуктов. У пожилых людей снижается количество необходимых калорий.
В процессе соблюдения диеты полезно принимать витамины, особенно важно содержание витаминов С, группы В, А, Е, РР. Перед назначением витаминных комплексов врач проведёт медицинский осмотр.
Для достижения лучшего результата необходимо строго следовать рекомендациям врача и помимо диеты получать назначенное врачом лечение.
Ориентировочное меню
Чтобы определиться, как питаться при гастрите, разработаны различные варианты меню. При необходимости следует проконсультироваться с врачом-диетологом или гастроэнтерологом, узнав, как составить примерное меню на неделю.
В течение дня рацион делится на 6 приёмов пищи: первый и второй завтраки, обед, полдник и приём пищи перед сном.
Первый завтрак при гастрите предлагается питательным, включает отварное яйцо с полужидким желтком, творожную запеканку или перетёртый творог, манную кашу, измельчённую гречневую кашу. Из напитков рекомендуется некрепкий чай, чай с молоком, кисель.
Второй завтрак необходим для больных гастритом, для поддержания работы желудка до обеда. Входят продукты – запечённое яблоко или груша, допустимо добавить сахар, компот, отвар шиповника, фруктовый мусс.
Как любое диетическое питание, обед разнообразится. К примеру, разнообразные виды овощных супов-пюре, возможно с добавлением слизистых отваров риса, молочные супы, протёртые овощные супы. Мясо подается в виде суфле или отварное: мясо кролика, индейка, запечённый окунь без кожи. Десерты рекомендуются в виде фруктовых и ягодных муссов и пюре.
Полдник необходим в качестве лёгкого перекуса и представляет отвар шиповника или пшеничных отрубей с сахаром, кисель, творожную запеканку.
В состав ужина входят диетические блюда из отварного мяса и рыбы: фрикадельки, бефстроганов из отварного мяса, паровые котлеты, горбуша в молоке, окунь под сметанным соусом. Перечисленное допустимо дополнить отварными овощами. Ужин не должен перегружать желудок.
Перед сном полезно выпить стакан слегка подогретого молока или сливок. Для быстрейшего заживления слизистой желудка в молоко добавляют чайную ложку облепихового масла.
Хронический гастрит
Диета при гастрите желудка составляется с учетом характера нарушений секреторной активности желудка, насколько выражен воспалительный процесс, индивидуальные предпочтения продуктов питания, адекватное соотношение необходимых веществ в рационе. Следить за полноценностью питания полагается пациентам с гастритом с пониженной секрецией.
Если выражены проявления метеоризма из-за застоя содержимого желудка и процессов брожения в кишечнике, придётся ограничить количество углеводов.
Если у пациента отмечается дефицит питания, положено увеличить количество белка для повышения калорийности рациона.
Большее количество клетчатки включается в рацион питания пациентов с хроническим гастритом (ХГ), превышая указания диеты номер 1.
Особенности диетотерапии хронического атрофического гастрита (ХАГ)
Диета при лечении гастрита необходима в фазу обострения для уменьшения действия повреждающих факторов и стимуляции желудочных желез к секреции.
В период обострения рекомендовано придерживаться диеты 1а на протяжении недели.
Когда состояние стабилизировалось, возможно переходить к диете 2, разработанной специально для пациентов с ХАГ.
Характеристика диеты 2
Содержание Б:Ж:У 100г:90г:400г соответственно.
Суточная энергетическая потребность 3000 ккал. Дробное питание и строгое соблюдение рекомендаций быстро окажет положительный эффект.

Содержание продуктов, методы обработки и консистенция менее щадящие, чем при диете 1. Большее количество продуктов разрешено при гастрите:
- супы на мясном бульоне с перетёртыми крупами и кусочками овощей, если пациент хорошо переносит, щи из свежей капусты, но не ежедневно;
- отварная рыба куском;
- хлеб, приготовленный вчера, несдобное печенье;
- свежие молочные продукты и в блюдах;
- мясо, птица без кожи, можно жареные без корочки;
- овощи, в том числе капуста;
- свежие томаты;
- яйца;
- яблоки запечённые, спелые ягоды и фрукты в протёртом виде;
- зефир, пастила, сахар, мёд.
Требуется знать, что нельзя есть при гастрите, избегая нежелательных последствий. Приведём список продуктов, опасных у пациентов с гастритом.
- свежий хлеб, сдоба;
- супы из бобовых;
- жирное мясо, птица, креветки;
- копчёности, консервы;
- шоколад;
- грубые фрукты в натуральном виде.
Из общих рекомендаций запрещается рацион, состоящий из продуктов, долго находящихся в желудке.
Диета, рекомендуемая в фазу ремиссии, отличается от таковой в фазу обострения ХГ.
При обострении ХАГ и склонности к диарее рекомендуется придерживаться диеты 4 и вариантов: диета 4б и 4в.
Характеристика диеты 4
Питание по диете отличается бережным отношением к желудку и кишечнику.
Снижается количество углеводов для уменьшения проявлений вздутия и излишнего газообразования. Их объем минимален. Полагается уменьшить или исключить количество разрешённых желчегонных продуктов.
Диеты придерживаются не более 5 дней.
Содержание Б:Ж:У 90г:70г:250г соответственно. Суточная энергетическая потребность 2000 ккал.
Пища готовится на пару или варится, потом потребуется протирать.

Разрешённые продукты:
- хлебные пшеничные сухарики;
- супы на нежирном мясе с добавлением слизистых отваров риса, перловки;
- суфле из нежирного мяса, рыбы;
- пресный протёртый творог;
- масло сливочное в блюда;
- яйца с полужидким желтком;
- протёртые каши;
- отвары из овощей;
- зелёный чай, кисель из черники;
- сырые яблоки протёртые.
Не рекомендованные продукты:
- молоко;
- бобовые;
- пшено;
- сдоба;
- свежие овощи, фрукты;
- соусы;
- пряности;
- сладости.
Диета однообразна, лечение дольше 5 дней проводить не следует. Потом совершается переход на диету 2.
Если при ХАГ есть сопутствующая патология прочих органов ЖКТ, рекомендовано соблюдение диеты пять.
Характеристика диеты 5
Содержание Б:Ж:У физиологичное, соответствует 100г:90г:350г.
Продукты питания обрабатываются на пару, варятся или запекаются.
Диета номер 5 считается весьма распространённой при ХГ. Протирают лишь грубую пищу, к примеру, продукты, богатые клетчаткой.
Продукты, богатые клетчаткой
Диета характеризуется большим разнообразием в питании. Разрешённые продукты:
- хлеб пшеничный, ржаной, вчерашний;
- супы с овощами и крупой, молочные с макаронами;
- нежирное мясо и птица;
- морепродукты;
- яйца с полужидким желтком, омлеты;
- нежирные продукты из молока;
- крупы;
- молочные, овощные соусы;
- салаты из свежих овощей;
- фрукты, некислые ягоды;
- компоты;
- мёд, варенье.
Не рекомендуемые продукты:
- солёные щи, окрошка;
- сало;
- жирное мясо и птица;
- свежий хлеб;
- пицца;
- сливки, жирное молоко;
- острые приправы;
- шоколад, кофе, какао.
Следует отметить, что порой продукт входит в оба списка, к примеру, селёдка. Возможность потребления рыбы в пятой диете зависит от кулинарной обработки.
При несильном обострении хронического панкреатита необходимо уменьшить количество углеводов и добавить белка. Однако лучше обратиться к врачу.
При переходе ХГ в фазу ремиссии рекомендуется переход на нормальную физиологическую диету.
Необходимость диеты подтверждает врач, заниматься самолечением не стоит!
Особенности диетотерапии хронического гастрита с нормальной или повышенной секрецией
При ухудшении состояния пару дней полагается воздерживаться от потребления пищи и обильно пить. Прием пищи стимулирует желудочную секрецию, категорически не рекомендуется есть первое время.
Потом придерживаться диеты 1а, через неделю – диета 1б. При стабилизации состояния и уменьшении клинических проявлений через 2 недели возможно переходить на диету 1. Основной критерий перехода от диеты к другой – отсутствие неприятных ощущений от пищи. При соблюдении простого правила работа желудка и кишечника начнёт комфортно усложняться. Если съедаемый разрешённый суп приносит боль в желудке, придётся продлить диету и проконсультироваться с врачом.
Следующим этапом лечения станет диета 5.
Переход между диетами зависит от развития заболевания у конкретного пациента. Желудочный сок у человека вырабатывается по-разному, в каждом случае заболевания усматриваются особенности.
Особенностью диеты при хроническом гастрите с повышенной кислотностью считается рекомендация убрать продукты, возбуждающие секрецию, на длительный срок.
Хронический гастрит и минеральные воды
Большинство минеральных вод уменьшают воспаление желудка, но сильнее минерализованные воды стимулируют секрецию, а менее минерализованные – угнетают.
При повышенной секреторной активности желудка, наличии симптомов изжоги, рекомендуется принимать бикарбонатные минеральные воды, пить за час до еды.
При атрофическом гастрите – соляно-щелочные воды за 20 мин до еды.
Если отнестись серьёзно к распространённому заболеванию гастрит, с лечением соблюдать необходимые ограничения в еде, человек будет не просто существовать, а наслаждаться всеми вкусами жизни.
gastrotract.ru

 Разрешенные и запрещенные продукты
Разрешенные и запрещенные продукты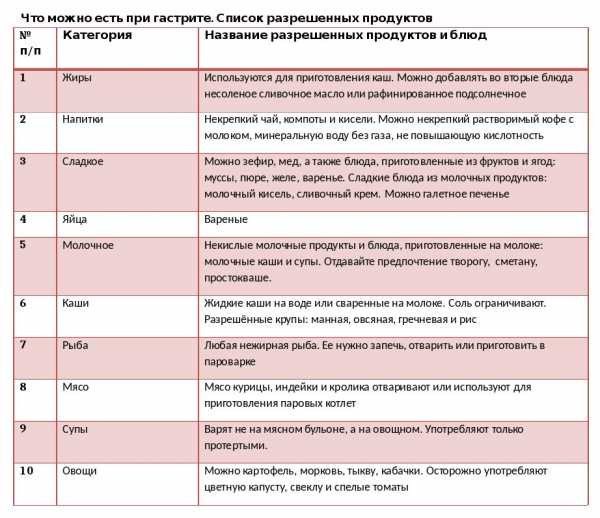 При повышенной и пониженной кислотности
При повышенной и пониженной кислотности При обострении
При обострении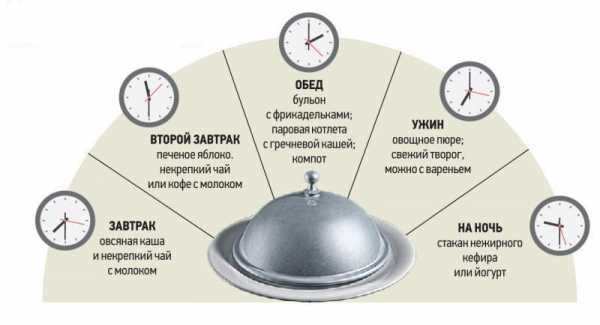 Меню на неделю
Меню на неделю Диетические блюда
Диетические блюда