Хронический панкреатит как лечить: симптомы и лечение у гастроэнтеролога в Санкт-Петербурге в «СМ-Клиника»
Лечение хронического панкреатита – лечение в Медлайн в Кемерово
При остром панкреатите нормальная функция поджелудочной железы может восстановиться, а при хроническом — острые периоды чередуются с ремиссией, но с течением времени наблюдается постоянное снижение функции поджелудочной железы.
Цели лечения хронического панкреатита в условиях отделения гастроэнтерологии медицинского центра «Медлайн»:
- Уменьшение клинических проявлений заболевания (болевого синдрома, синдрома внешнесекреторной недостаточности и др.)
- Предупреждение развития осложнений
- Профилактика рецидивирования
В период обострения хронического панкреатита основные лечебные мероприятия направлены на снятие остроты воспалительного процесса и инактивацию панкреатических ферментов. В период ремиссии лечение в основном сводится к симптоматической и заместительной терапии.
- Частота хронического панкреатита среди заболеваний органов ЖКТ составляет от 5,1 до 9%. За последние 30 лет в мире стали болеть хроническим панкреатитом в два раза больше
- Первый этап заболевания длится до 10 лет, характеризуется чередованием периодов обострения и ремиссии. Больного в основном беспокоят боли
- На втором этапе наблюдаются моторные нарушения кишечника, снижение веса. Боли становятся менее ощутимыми
- Осложнения хронического панкреатита могут возникнуть на любом этапе. Зачастую панкреатит сопровождается выходом пищеварительных ферментов в кровь, что вызывает тяжелую интоксикацию
Виды хронического панкреатита
Хронический панкреатит — это фактически целая группа заболеваний. Существует несколько версий классификации хронического панкреатита.
Классическая система классификации:
- Токсико-метаболический. Развивается под воздействием лекарств и/или алкоголя
- Идиопатический.
 Возникает без видимых предпосылок
Возникает без видимых предпосылок - Наследственный. Результат генетического дефекта
- Аутоиммунный. Возникает в результате атаки собственной иммунной системы организма на поджелудочную железу
- Рецидивирующий. Имеет длительные периоды ремиссии, чередующиеся с обострениями
- Обструктивный. Возникает в результате закупорки или сдавливания протоков поджелудочной железы
- Первичный. Развивается без предшествующего заболевания
- Вторичный. Развивается как осложнение другого заболевания
Различают:
- Первичный: неустановленной этиологии, алкогольный, лекарственный, на почве нарушения питания или обмена веществ
- Вторичный: вызванный другими заболеваниями
Симптомы
При панкреатите больные жалуются на острые боли в животе, чаще – в левой его части, отдающие в спину. Выражена интоксикация, которая проявляется в виде тошноты, рвоты, общей слабости, лихорадки, повышения температуры, снижения аппетита. Стул кашицеобразный, маслянистый, содержит непереваренные частицы пищи. При этом отдельные разновидности панкреатита могут протекать почти бессимптомно для больного, но нарушения пищеварения все же присутствуют, что может выражаться в тяжести в нижней части желудка или легком онемении в этой области после приема пищи или алкоголя.
Выражена интоксикация, которая проявляется в виде тошноты, рвоты, общей слабости, лихорадки, повышения температуры, снижения аппетита. Стул кашицеобразный, маслянистый, содержит непереваренные частицы пищи. При этом отдельные разновидности панкреатита могут протекать почти бессимптомно для больного, но нарушения пищеварения все же присутствуют, что может выражаться в тяжести в нижней части желудка или легком онемении в этой области после приема пищи или алкоголя.
Причины:
- неправильное питание
- злоупотребление алкоголем
- воспаления двенадцатиперстной кишки
- болезни соединительной ткани
- побочные эффекты от приема лекарств
- травмы
- наследственные нарушения обмена веществ
Прогрессирование болезни
Летальность после первичного диагностирования хронического панкреатита составляет до 20% в течение первых 10 лет. Через 20 лет умирает более 50% больных.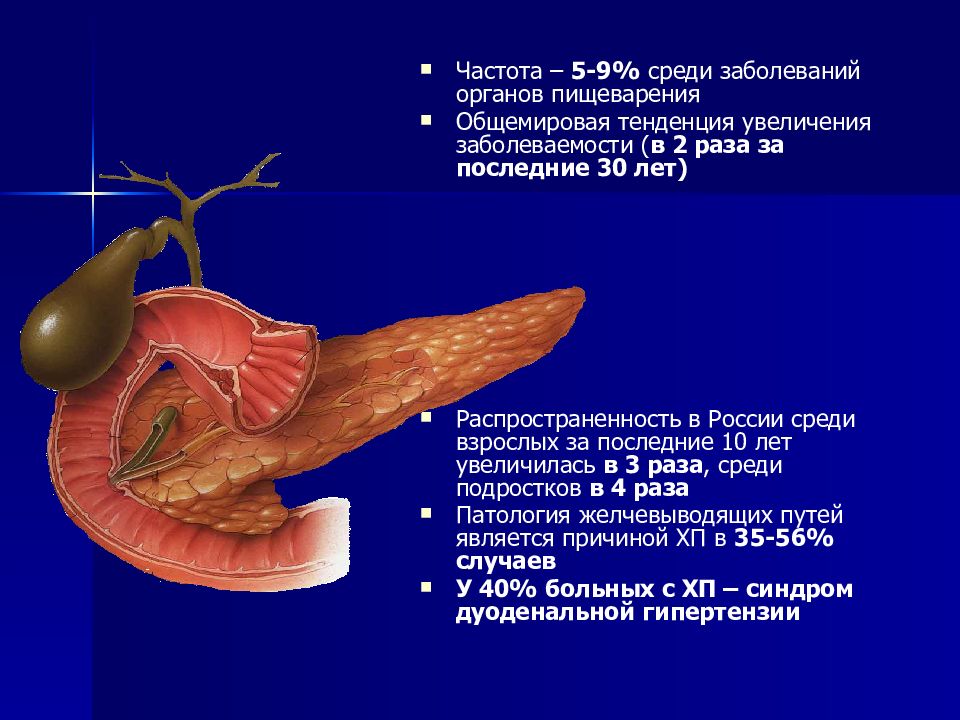 Причинами смерти становятся осложнения, связанные с обострениями панкреатита, сопутствующими нарушениями пищеварения и инфекциями. Риск раковых заболеваний поджелудочной железы при хроническом панкреатите вырастает в 5 раз.
Причинами смерти становятся осложнения, связанные с обострениями панкреатита, сопутствующими нарушениями пищеварения и инфекциями. Риск раковых заболеваний поджелудочной железы при хроническом панкреатите вырастает в 5 раз.
Диагностика
Точный диагноз в медцентре «Медлайн» может быть поставлен только после комплексного обследования, в которое входят:
- Общий клинический анализ крови для обнаружения признаков воспаления по количеству лейкоцитов, увеличению СОЭ и другим показателям
- Биохимический анализ крови для определения уровня ферментов поджелудочной железы
- Анализ мочи для определения наличия в ней амилазы
- Анализ кала на наличие непереваренной клетчатки
- УЗИ органов брюшной полости для выявления изменений поджелудочной железы и других органов ЖКТ
- Гастроскопия
- Рентгенография органов брюшной полости
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)
- Функциональные тесты после глюкозной или медикаментозной нагрузки
Как лечить хронический панкреатит?
Как и диагностика, тактика лечения этого заболевания требуют комплексного подхода и направлены на нормализацию и восстановление функций поджелудочной железы.
Медикаментозное лечение
Прием медикаментов при хроническом панкреатите направлен на устранение нескольких проблем:
- Лечение болевого синдрома. Выраженное обострение хронического панкреатита, как правило, сопровождается сильными болями, купирование которых проводится такими препаратами, как но-шпа, новокаин, папаверин и др
- Подавление секреции поджелудочной железы. Используются ингибитор протонной помпы — омепразол, и медикаменты типа контрикала
- Заместительная терапия — для разгрузки поджелудочной железы в виде приема ферментов липазы, амилазы, протеазы, то есть панкреатина (фестал, мезим, креон, панзинорм и др.)
- Антибактериальная терапия для профилактики развития инфекций в поджелудочной железе. Назначаются легкие антибиотики типа ампицилина
- В случае нарушения водно-электролитного баланса назначается замещающая терапия в виде солевых и физиологических растворов
Лечение хронического панкреатита: симптомы и методы лечения
Панкреатит — медицинский термин, обозначающий воспаление поджелудочной железы, процесс, который может протекать в острой или хронической форме. При остром панкреатите нормальная функция поджелудочной железы может восстановиться, а при хроническом — острые периоды чередуются с ремиссией, но с течением времени наблюдается постоянное снижение функции поджелудочной железы. Рассмотрим подробнее особенности этого заболевания, его диагностики и лечения.
При остром панкреатите нормальная функция поджелудочной железы может восстановиться, а при хроническом — острые периоды чередуются с ремиссией, но с течением времени наблюдается постоянное снижение функции поджелудочной железы. Рассмотрим подробнее особенности этого заболевания, его диагностики и лечения.
Согласно последним данным, распространенность хронического панкреатита на 100 тысяч человек в Европе составляет 25–26,4 случая, в России эта цифра выше — 27,4–50 случаев. За последние 30 лет в мире стали болеть хроническим панкреатитом в два раза больше[1].
В большинстве случаев заболевание развивается в возрасте 35–50 лет[2]. Первый этап болезни длится до 10 лет, характеризуется чередованием периодов обострения и ремиссии. Больного в основном беспокоят боли. На втором этапе наблюдаются моторные нарушения кишечника, снижение веса. Боли становятся менее ощутимыми. Осложнения хронического панкреатита могут возникнуть на любом этапе. Зачастую панкреатит сопровождается выходом пищеварительных ферментов в кровь, что вызывает тяжелую интоксикацию.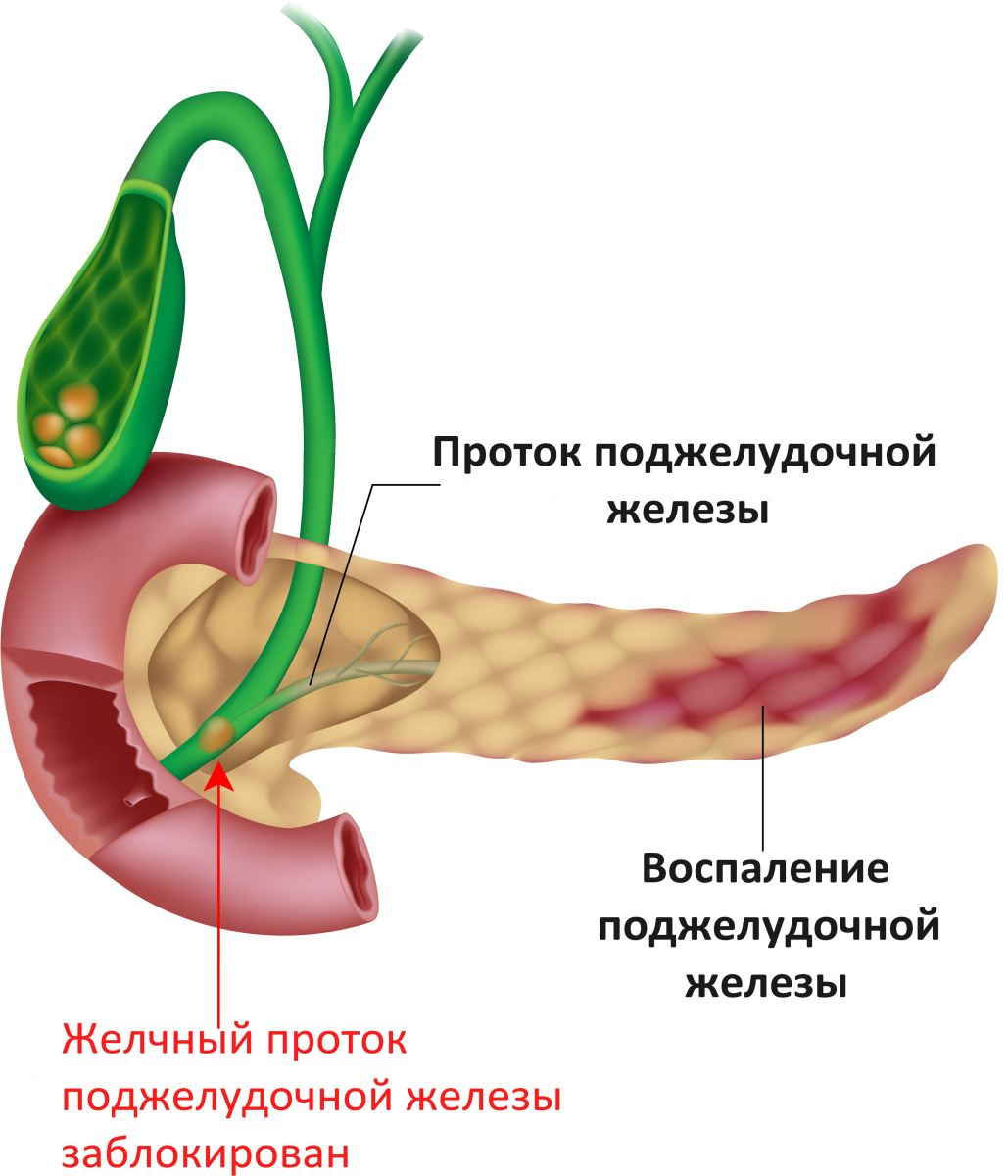
Виды хронического панкреатита
Хронический панкреатит — это целая группа болезней поджелудочной железы различного происхождения, которые в основном имеют воспалительную природу. При этом заболевании происходит замещение функционирующих структур органа соединительной тканью (фиброз).
Понять причины болезни помогает общепринятая международная классификация хронического панкреатита TIGAR-О, согласно которой выделяют следующие виды.
- Токсический (метаболический), который связан со злоупотреблением алкоголем и табакокурением; с гиперкальциемией и гиперпаратиреоидизмом, приводящим к повышению концентрации кальция в плазме крови; с хронической почечной недостаточностью, а также с действием медикаментов и токсинов.
- Идиопатический, характеризующийся жировой дистрофией поджелудочной железы и заменой нормальной ткани органа жировой тканью.
- Наследственный, являющийся результатом генетического дефекта.

- Аутоиммунный, который может сопровождаться другими аутоиммунными заболеваниями, либо развиваться изолированно.
- Хронический панкреатит, появившийся вследствие часто повторяющегося и тяжелого острого панкреатита. К этой же категории относят лучевой панкреатит (появившийся по причине облучения) и ишемический, причиной которого стали сосудистые заболевания.
- Обструктивный, который может быть вызван опухолью либо кистой двенадцатиперстной кишки, осложнением эндоскопических процедур и другим.
Симптомы[3]
При хроническом панкреатите больные жалуются на острые боли в животе, чаще в левой его части, отдающие в спину. Боли усиливаются после приема пищи и уменьшаются в положении сидя или при наклоне вперед. Наблюдаются у 80–90% пациентов, хотя нередко — в 10–20% случаев — хронический панкреатит протекает без болей. Выражена интоксикация, которая проявляется в виде тошноты, рвоты, общей слабости, лихорадки, повышения температуры, снижения аппетита. Стул при этом кашицеобразный, маслянистый, содержит непереваренные частицы пищи. При этом отдельные разновидности панкреатита могут протекать почти бессимптомно для больного, но нарушения пищеварения все же присутствуют — например, тяжесть в нижней части желудка, легкое онемение в этой области после приема пищи или алкоголя.
Стул при этом кашицеобразный, маслянистый, содержит непереваренные частицы пищи. При этом отдельные разновидности панкреатита могут протекать почти бессимптомно для больного, но нарушения пищеварения все же присутствуют — например, тяжесть в нижней части желудка, легкое онемение в этой области после приема пищи или алкоголя.
При снижении функциональной активности поджелудочной железы более чем на 90% отмечается явно выраженная внешнесекреторная недостаточность. Она характеризуется нарушением процессов переваривания и всасывания в кишечнике, а также развитием избыточного бактериального роста в тонкой кишке. Это приводит к стеаторее (выделению с каловыми массами избыточного количества жира) и метеоризму. У 30–52% пациентов это состояние может сопровождаться потерей массы тела[4].
Причины
Основные причины развития воспалений поджелудочной железы связаны с нездоровым образом жизни и наследственностью.
К сведению
Хотя алкоголь является причиной 60–70% случаев хронического панкреатита, термин «токсический панкреатит» не обязательно подразумевает хронический алкоголизм или последствия злоупотребления алкоголем. Базовую роль может играть наследственность и другие причины, в том числе пол больного. Одним из факторов, усиливающих действие алкоголя, является курение. Результаты ряда исследований доказывают, что значение табакокурения для развития болезни может быть более существенным, чем влияние алкоголя[5].
Базовую роль может играть наследственность и другие причины, в том числе пол больного. Одним из факторов, усиливающих действие алкоголя, является курение. Результаты ряда исследований доказывают, что значение табакокурения для развития болезни может быть более существенным, чем влияние алкоголя[5].
Прогрессирование болезни
Летальность после первичного диагностирования хронического панкреатита составляет до 20% в течение первых 10 лет. Через 20 лет умирает более 50% больных. Причинами смерти становятся осложнения, связанные с обострениями панкреатита, сопутствующими нарушениями пищеварения и инфекциями. Риск раковых заболеваний поджелудочной железы при хроническом панкреатите вырастает в 3,6 раза[6].
В тех случаях, когда речь идет о наследственном панкреатите, симптомы обычно проявляются в возрасте до 20 лет. Болезнь имеет стремительное течение, на этом фоне возрастает риск развития такой злокачественной опухоли, как аденокарцинома.
Диагностика
Диагностировать хронический панкреатит на ранней стадии довольно сложно. Для первичного обследования врач назначает комплекс анализов и исследований:
Для первичного обследования врач назначает комплекс анализов и исследований:
- Общий клинический анализ крови для обнаружения признаков воспаления по количеству лейкоцитов, увеличению скорости оседания эритроцитов (СОЭ) и другим показателям.
- Биохимический анализ крови для определения уровня ферментов поджелудочной железы, оценки пищевого статуса.
- Анализ мочи для определения наличия в ней амилазы.
- УЗИ органов брюшной полости для выявления изменений поджелудочной железы и других органов ЖКТ.
- Гастроскопия (ЭГДС) для оценки вовлечения желудка и двенадцатиперстной кишки в воспалительный процесс.
- Копрограмма (анализ кала) позволяет оценить качество усвоения организмом питательных веществ.
- Рентгенография органов брюшной полости для выявления кальцификации поджелудочной железы и внутрипротоковых камней.

- Функциональные тесты (секретин-холецистокининовый тест, тест Лунда, ПАБК-тест и так далее).
Сегодня в отечественной медицине для диагностики хронического панкреатита также применяется мультиспиральная компьютерная томография> с внутривенным контрастированием (МСКТ)[7].
К сведению
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) также позволяет достоверно установить диагноз «хронический панкреатит». При ЭРХПГ с помощью специальной аппаратуры в желчевыводящие пути вводится особое контрастное вещество, которое заметно на рентгене. Затем выполняется ряд рентгеновских снимков, позволяющих выявить изменения структуры протоков, определить псевдокисты. Процедура может быть рекомендована при отсутствии эндоскопического УЗИ или сомнительных результатах магнитно-резонансной холангиопанкреатографии. Однако ЭРХПГ сопровождается риском осложнений[8].
В России наиболее доступным методом оценки состояния поджелудочной железы является эластазный тест. При котором оцениваются антитела к панкреатической эластазе — одному из ферментов, вырабатываемых поджелудочной железой. Преимущество этого теста в том, что он позволяет выявить эндокринную недостаточность еще на ранних сроках заболевания.
В некоторых случаях диагноз «хронический панкреатит» можно поставить исходя из данных анамнеза и клинической картины.
Как лечить хронический панкреатит?
Как и диагностика, тактика лечения этого заболевания требует комплексного подхода. Терапия направлена на нормализацию и восстановление функций поджелудочной железы.
Схема лечения
Хронический панкреатит требует соблюдения диеты, проведения медикаментозной терапии, а в отдельных случаях и хирургического вмешательства. Поскольку хронический панкреатит может иметь различные причины и отличаться разной степенью интоксикации, ответ на вопрос, как лечить приступ панкреатита, может быть только один: следует незамедлительно вызвать скорую помощь и направить больного в стационар для квалифицированного обследования. И ближайшие трое суток необходимы голод, полный покой в горизонтальном положении, чистый воздух и холод (до приезда бригады врачей нужно приложить к области желудка грелку со льдом и проветривать помещение).
И ближайшие трое суток необходимы голод, полный покой в горизонтальном положении, чистый воздух и холод (до приезда бригады врачей нужно приложить к области желудка грелку со льдом и проветривать помещение).
Медикаментозное лечение
Прием медикаментов при хроническом панкреатите направлен на устранение нескольких проблем.
- Лечение болевого синдрома.> Для этого назначается периодическое или курсовое применение ненаркотических анальгетиков, например с действующим веществом парацетамолом. При его неэффективности назначаются наркотические анальгетики (ввиду высокого риска зависимости, принимать не более двух недель). Предпочтение отдается активному веществу трамадолу (суточная доза не должна превышать 800 мг). Подходит для купирования упорной панкреатической боли и прегабалин, который обладает еще и противотревожным действием, что может оказывать положительное влияние на некоторых больных.
Это важно!
Как правило, если происходит усиление боли после приема пищи, врачи рекомендуют принимать анальгетики за 30 минут до еды, чтобы минимизировать болевые ощущения.
 Если подобной зависимости не наблюдается, препараты принимаются после еды с целью уменьшения риска повреждения слизистой желудка.
Если подобной зависимости не наблюдается, препараты принимаются после еды с целью уменьшения риска повреждения слизистой желудка.Для профилактики болевых приступов возможно назначение антиоксидантов. Это бета-каротин, аскорбиновая кислота, токоферол и метионин. При неэффективности консервативных средств привлекаются хирург либо врач-эндоскопист, которые могут предложить щадящие методики для снятия боли (блокады, стентирование и другие) и (или) хирургическое лечение.
- Заместительная ферментная терапия назначается при недостаточности внешнесекреторной функции поджелудочной железы для ее разгрузки и улучшения переваривания и усвояемости основных пищевых веществ. С этой целью могут быть назначены таблетки, содержащие панкреатические ферменты и покрытые кишечнорастворимой оболочкой. В отдельных случаях назначаются препараты, подавляющие желудочную секрецию для улучшения эмульгации жиров. Ферментные средства также могут купировать болевой синдром.

- Лечение выявленной эндокринной недостаточности (панкреатогенный сахарный диабет). В этом случае выполняется регулярный контроль глюкозы и назначается диета с дробным питанием, соответствующая диете в случае сахарного диабета I типа и обеспечивающая профилактику гипогликемии. При неэффективности диетотерапии назначается инсулин.
Хирургическое лечение
Выполнение хирургического вмешательства требуется в том случае, когда не удается купировать боль на протяжении трех месяцев, при нарушении трудоспособности, что заметно снижает качество жизни, или при осложнениях хронического панкреатита, требующих хирургического вмешательства, а также при подозрении на рак поджелудочной железы.
Хирургические методы лечения хронического панкреатита бывают прямыми и непрямыми. Непрямые методы включают операции на желчных путях, желудочно-кишечном тракте и невротомии. К прямым относятся дренаж кист, удаление камней, резекция железы.
Хирургическое лечение хронического панкреатита показано в следующих случаях:
- осложненная форма заболевания, сопровождающаяся обтурационной желтухой;
- острые боли, которые не исчезают при длительном консервативном лечении;
- возникновение кисты.
Диета
Научно обоснованной «панкреатической» диеты нет, поэтому от лечащего врача требуется индивидуальный взгляд на проблему с целью расширения рациона питания (в сочетании с заместительной ферментной терапией) для профилактики дефицита нутриентов. Безусловно, должны быть исключены жареные, копченые, соленые, острые блюда и грубая растительная клетчатка, крепкий чай, кофе, какао, сладкие газированные напитки, грибы, выпечка. В идеале рацион больного не должен отличаться по составу и количеству от питания здорового человека[9].
Также показаны минеральные воды. Режим питания должен быть дробным — пять–шесть, иногда восемь раз в день. Желательно высокое содержание в пище белка и углеводов, если это не усиливает боль, тошноту, изжогу и прочие диспепсические симптомы. При экзокринной панкреатической недостаточности необходимо ограничение жиров — в той степени, насколько это требуется в конкретном случае. Зачастую нерафинированные растительные жиры не ограничиваются, но обеспечивается умеренное равномерное распределение их по порциям в течение дня.
При экзокринной панкреатической недостаточности необходимо ограничение жиров — в той степени, насколько это требуется в конкретном случае. Зачастую нерафинированные растительные жиры не ограничиваются, но обеспечивается умеренное равномерное распределение их по порциям в течение дня.
В период обострения может быть назначено голодание на два–четыре дня.
Профилактика хронического панкреатита
Лечение хронического панкреатита в стационаре и амбулаторно не даст длительного эффекта без дальнейшей профилактики.
Для сохранения жизни и уменьшения серьезных осложнений больному хроническим панкреатитом необходимо полностью прекратить прием алкоголя и отказаться от курения. Это рекомендуется вне зависимости от этиологии заболевания, предполагаемых доз алкоголя и суточного количества выкуриваемых сигарет. Данное правило распространяется на всех больных хроническим панкреатитом, вне зависимости от продолжительности приема спиртных напитков и курения. К тому же у пациентов, не употребляющих алкоголь, отмечается бóльшая эффективность обезболивающей терапии[10].
Также важно своевременно лечить заболевания желчных путей, желудка и двенадцатиперстной кишки, необходимо придерживаться правильного питания. Эти мероприятия позволят при хроническом панкреатите продлить период ремиссии.
Лечение хронического панкреатита требует от человека серьезного пересмотра образа жизни и привычек. Отдельным категориям больных следует находиться под постоянным наблюдением в связи с риском аденокарциномы предстательной железы. Речь идет о людях старше 60 лет, больных с наследственным панкреатитом, а также о тех, кто имеет кровных родственников с онкологическими заболеваниями щитовидной железы.
Панкреатит: симптомы, лечение, диагностика, диета
Панкреатит — это воспаление поджелудочной железы. При первых признаках панкреатита следует незамедлительно обратиться к врачу и начать лечение.
Диагноз «Панкреатит»
Истинный (первичный) панкреатит — очень редкий диагноз.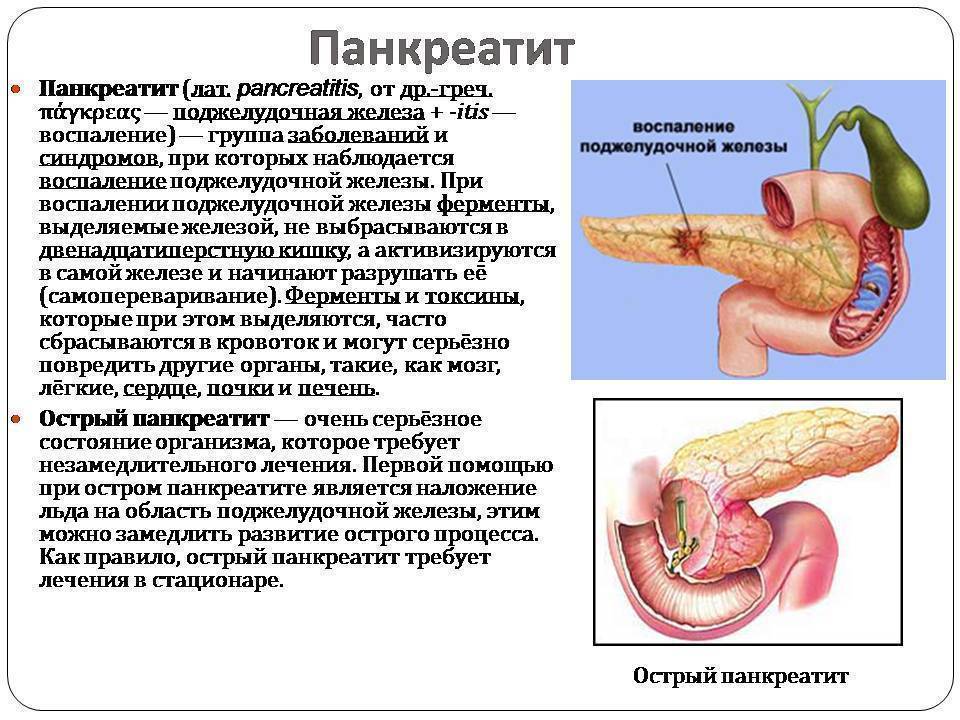 Его причиной в большинстве случаев является злоупотребление алкоголем. Частый приём спиртного вызывает нарушение моторики в сфинктере Одди, из-за этого в протоках поджелудочной железы образуются белковые пробки, отток ферментов нарушается и возникает давление сока поджелудочной железы на ткани самой железы. Это вызывает болевой синдром и воспаление. Длительный приём большого количества лекарств — также довольно частая причина возникновения панкреатита. Спровоцировать заболевание может и систематическое неправильное питание, алкоголь, частые стрессы и гормональные нарушения.
Его причиной в большинстве случаев является злоупотребление алкоголем. Частый приём спиртного вызывает нарушение моторики в сфинктере Одди, из-за этого в протоках поджелудочной железы образуются белковые пробки, отток ферментов нарушается и возникает давление сока поджелудочной железы на ткани самой железы. Это вызывает болевой синдром и воспаление. Длительный приём большого количества лекарств — также довольно частая причина возникновения панкреатита. Спровоцировать заболевание может и систематическое неправильное питание, алкоголь, частые стрессы и гормональные нарушения.
Чаще встречается вторичный (реактивный) панкреатит, который возникает на фоне нарушений в желудочно-кишечном тракте. Главная причина развития вторичного панкреатита — проблемы с желчным пузырём (например, холецистит — воспаление желчного пузыря, желчнокаменная болезнь, постхолецистэктомический синдром, дискинезия желчных протоков и хронический гастродуоденит). Таким образом, развитие панкреатита является следствием других перенесенных заболеваний желудка и желчного пузыря. У детей заболевание может появиться после перенесённых вирусных инфекций и гриппа. Правда, случается такое довольно редко.
У детей заболевание может появиться после перенесённых вирусных инфекций и гриппа. Правда, случается такое довольно редко.
Формы панкреатита
Помимо вышеуказанных типов панкреатита в медицине различают острый и хронический панкреатит. Острый панкреатит возникает внезапно. Хронический панкреатит развивается постепенно и периодически дает о себе знать. Хроническая форма панкреатита опасна своим прогрессированием и может привести к серьезным последствиям.
Симптомы панкреатита
Обе формы панкреатита сопровождаются болями, расстройствами работы желудка и кишечника, тошнотой и рвотой (это самые характерные симптомы панкреатита). Однако стоит подробнее рассмотреть симптомы острой и хронической формы данного заболевания.
Острый панкреатит
Характеризуется очень сильным болевым синдромом. Терпеть такую боль невозможно, поэтому пациенту сразу вызывают скорую и больного везут в хирургическое отделение. Боли при остром панкреатите пациент испытывает как в верхней части живота, так и во всему обхвату живота (опоясывающие боли). Появляется тошнота, рвота, вздутие живота. Пациент жалуется на болезненность при прощупывании живота. Учащается сердцебиение, давление может понизиться.
Боли при остром панкреатите пациент испытывает как в верхней части живота, так и во всему обхвату живота (опоясывающие боли). Появляется тошнота, рвота, вздутие живота. Пациент жалуется на болезненность при прощупывании живота. Учащается сердцебиение, давление может понизиться.
Хронический панкреатит
Симптомы хронического панкреатита проявляются перманентно и периодически обостряются после воздействия различных раздражителей. Человек чувствует постоянную тупую боль в эпигастрии и обоих подреберьях, из-за нехватки ферментов для переваривания пищи может возникать понос, вздутие в животе, неустойчивый стул. В периоды обострения панкреатита пациент должен следовать предписаниям своего лечащего врача или обратиться в службу скорой помощи.
Запор при панкреатите
При реактивном воспалении может появиться запор. Но его причина – не само заболевание, а нарушение оттока желчи. Лечить запор нужно, но сначала необходимо исключить первопричину.
Лечение панкреатита у взрослых
При хронической форме назначаются спазмолитики, которые улучшают отток ферментов, антисекреторные препараты, снимающие воспалительный процесс, и заместительная терапия. Если 90% поджелудочной железы не работает, выписываются ферментные препараты. При острой форме заболевания лечение можно описать тремя словами: голод, холод и покой. Придерживаться такого режима нужно три дня. Кроме того, пациенту ставят капельницу со спазмолитиками и препаратом, который снижает секрецию. В случае некроза поджелудочной железы необходимо хирургическое вмешательство.
Можно ли вылечить панкреатит?
Острая форма панкреатита может закончиться только одним приступом, хронический панкреатит полностью вылечить не получится, но можно добиться ремиссии. Для этого необходимо вовремя принимать лекарства, сдавать анализы (кровь, кал на копрограмму, УЗИ брюшной полости, КТ и МРТ), заниматься профилактикой, соблюдать диету.
Диета при панкреатите
Всех пациентов волнует вопрос: что едят при панкреатите- воспалении поджелудочной железы?
При хроническом течении заболевания нужно соблюдать очень строгую диету всю жизнь, так как её нарушение может спровоцировать обострение. В периоды ремиссии она немного расширяется, но следить за питанием всё равно придётся постоянно. Питание больного должно включать большое количество фруктов и овощей, следует избегать жирной и пряной пищи в рационе, рекомендуется принимать дополнительные ферменты для облегчения пищеварения, а также следить за уровнем сахара в крови.
Можно ли пить алкоголь?
Длительное и регулярное употребление алкоголя недопустимо. По праздникам можно позволить себе немного выпить. Но стоит исключить холодные и газированные напитки: они особенно вредны. Острое воспаление может вызвать даже небольшое количество шампанского в Новый год.
Народные средства
Большинство трав обладают желчегонным действием, а всё желчегонное противопоказано при панкреатите, поэтому от лечения в домашних условиях лучше отказаться.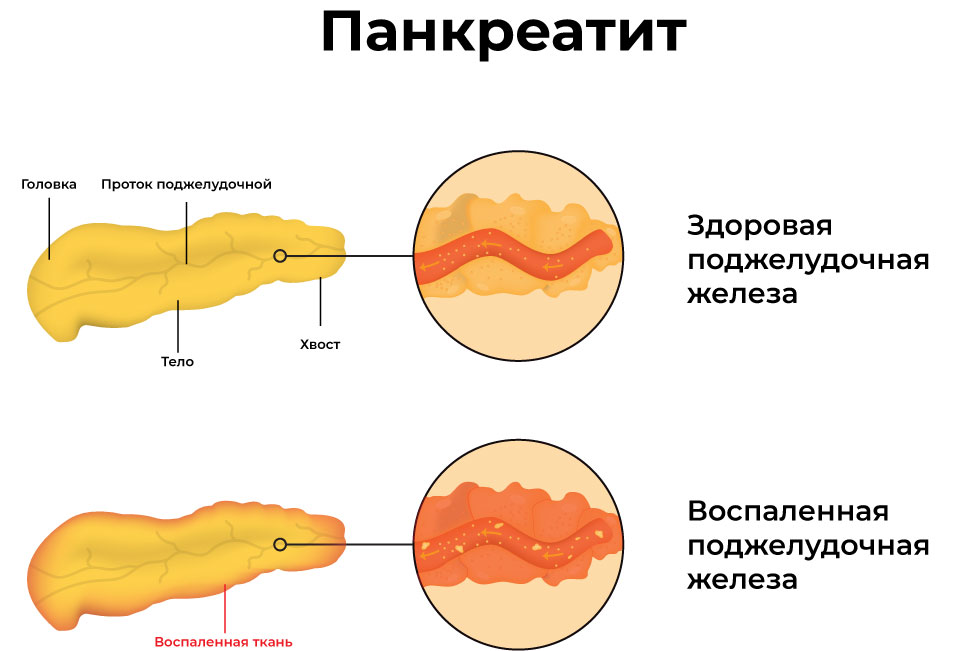
Ранняя диагностика заболеваний желудочно-кишечного тракта позволяет своевременно выявить и предотвратить риск развития инфекционных, воспалительных и опухолевых заболеваний желудочно-кишечного тракта, избежать развития осложнений и перехода заболевания в тяжелую форму. Мы заботимся о здоровье своих пациентов и предлагаем воспользоваться нашими программами для профилактики и лечения заболеваний пищеварительной системы. Данные программы можно пройти за 1 визит в клинику.
Записаться на консультацию к гастроэнтерологу в Клинике Наедине можно по телефону в г. Кирове: (8332) 32-7777
или через форму на сайте
Хронический панкреатит – цены на диагностику и лечение панкреатита в Москве
Первый этап диагностики опрос и осмотр пациента
Боль является доминирующим признаком у 80-90% больных хроническим панкреатитом, а также диспепсические явления, понос, похудание, присоединение сахарного диабета. Боль локализуется в эпигастральной области справа при преимущественной локализации процесса в области головки поджелудочной железы, при вовлечении в воспалительный процесс ее тела – в эпигастральной области слева, при поражении ее хвоста – в левом подреберье; нередко боль иррадиирует в спину и имеет опоясывающий характер, может иррадиировать в область сердца, имитируя стенокардию. Боль может быть постоянной или приступообразной и появляться через некоторое время после приема жирной или острой пищи. Боль усиливается в положении лежа на спине и ослабевает, если больной сидит, наклонившись вперед и подтянув ноги к груди. Диспепсические симптомы при хроническом панкреатите почти постоянны. Часты полная потеря аппетита и отвращение к жирной пище. Однако при развитии сахарного диабета, наоборот, больные могут ощущать сильный голод и жажду. Часто наблюдаются повышенное слюноотделение, отрыжка, приступы тошноты, рвоты, метеоризм, урчание в животе. Стул в легких случаях нормальный, в более тяжелых – понос или чередование запора и поноса.
Боль локализуется в эпигастральной области справа при преимущественной локализации процесса в области головки поджелудочной железы, при вовлечении в воспалительный процесс ее тела – в эпигастральной области слева, при поражении ее хвоста – в левом подреберье; нередко боль иррадиирует в спину и имеет опоясывающий характер, может иррадиировать в область сердца, имитируя стенокардию. Боль может быть постоянной или приступообразной и появляться через некоторое время после приема жирной или острой пищи. Боль усиливается в положении лежа на спине и ослабевает, если больной сидит, наклонившись вперед и подтянув ноги к груди. Диспепсические симптомы при хроническом панкреатите почти постоянны. Часты полная потеря аппетита и отвращение к жирной пище. Однако при развитии сахарного диабета, наоборот, больные могут ощущать сильный голод и жажду. Часто наблюдаются повышенное слюноотделение, отрыжка, приступы тошноты, рвоты, метеоризм, урчание в животе. Стул в легких случаях нормальный, в более тяжелых – понос или чередование запора и поноса. Характерен панкреатический понос с выделением обильного (свыше 400 г/сутки) кашицеобразного зловонного с жирным блеском кала.
Характерен панкреатический понос с выделением обильного (свыше 400 г/сутки) кашицеобразного зловонного с жирным блеском кала.
Лабораторно-инструментальные методы исследования
В крови – в период обострения – повышение СОЭ, нейтрофильный лейкоцитоз, гипопротеинемия и диспротеинемия за счет повышенного содержания глобулинов. При развитии сахарного диабета выявляются гипергликемия и глюкозурия, в более тяжелых случаях – нарушения электролитного обмена, в частности гипонатриемия. Содержание трипсина, антитрипсина, амилазы и липазы в крови и амилазы в моче повышается в период обострения панкреатита, а также при препятствиях к оттоку панкреатического сока (воспалительный отек головки железы и сдавление протоков, рубцовый стеноз фатерова соска и др.).
Дуоденорентгенография выявляет деформации внутреннего контура петли двенадцатиперстной кишки и вдавления, обусловленные увеличением головки поджелудочной железы.
Ультразвуковое исследование и радиоизотопное сканирование показывают размеры и интенсивность тени поджелудочной железы.
В диагностически сложных случаях проводят компьютерную томографию. Внешнесекреторную функцию поджелудочной железы и степень ее нарушения оценивают копрологическим исследованием, а также эластазным тестом. Внутрисекреторную функцию определяют тестом толерантности к глюкозе, исследуют содержание сахара натощак.
Хронический панкреатит (индуративная форма) дифференцируют прежде всего от опухоли поджелудочной железы, при этом большое значение приобретают панкреатоангиорентгенография, ретроградная панкреатохолангиография (вирзунгография), эхография и радиоизотопное сканирование поджелудочной железы. Может возникнуть необходимость дифференциальной диагностики хронического панкреатита с желчнокаменной болезнью, язвенной болезнью желудка и двенадцатиперстной кишки (следует учитывать также возможность сочетания этих заболеваний), хроническим энтеритом и, реже, другими формами патологии системы пищеварения.
Хронический панкреатит / Заболевания / Клиника ЭКСПЕРТ
Хронический панкреатит (ХП) – длительное воспалительное заболевание поджелудочной железы, с проявлениями в виде необратимых измененийструктуры органа, которые вызывают боль и/или стойкое снижение его функции.
Поджелудочная железа осуществляет важные функции:
- секрецию большинства пищеварительных ферментов
- выработку инсулина (гормона, при недостаточности которого развивается сахарный диабет)
В мире наблюдается тенденция к увеличению заболеваемости острым и хроническим панкреатитом, за последние 30 лет — более чем в 2 раза.
Причины развития панкреатита
Наиблее часто встречающаяся причина развития хронического панкреатита – употребление алкоголя, причем качество и сырье, из которого сделан напиток, не имеют значения.
Другие причины
- Токсины и факторы метаболизма:
- злоупотребление алкоголем
- курение
- повышенное содержание кальция в крови (развивается у больных с опухолью паращитовидных желез)
- избыточное питание и употребление жирной пищи
- дефицит белков в пище
- действие медикаментов и токсинов
- хроническая почечная недостаточность
- Закупорка протока поджелудочной железы:
- камнями, находящимися в этом протоке
- вследствие нарушения работы сфинктера Одди
- перекрытие протока опухолью, кистами
- посттравматические рубцы панкреатических протоков (осложнение эндоскопических процедур: папиллосфинктеротомии, удаления камней и т.
 д.)
д.)
- Патология желчного пузыря и желчевыводящих путей.
- Патология двенадцатиперстной кишки.
- Последствие острого панкреатита.
- Аутоиммунные механизмы.
- Наследственность (мутации генов, дефицит 1-антитрипсина и т.д.).
- Гельминты.
- Недостаточное поступление в поджелудочную железу кислорода из-за атеросклероза сосудов, питающих кровью этот орган.
- Врожденные аномалии развития поджелудочной железы.
- Идиопатический хронический панкреатит (причину установить не удается).
Симптомы панкреатита
- боль в животе: обычно боль локализуется в эпигастрии и отдает в спину, усиливаясь после приема пищи и уменьшаясь в положении сидя или наклоне вперед
- тошнота, рвота
- диарея, стеаторея (жирный кал), увеличение объема каловых масс
- вздутие, урчание в животе
- потеря массы тела
- слабость, раздражительность, особенно «на голодный желудок», нарушение сна, снижение работоспособности
- симптом «красных капелек» – появление ярко-красных пятнышек на коже груди, спины и живота.

При появлении подобных симптомов рекомендуется пройти обследование для исключения хронического панкреатита.
Осложнения хронического панкреатита
При отстутствии лечения к возможным осложнениям хронического панкреатита относятся:
- сахарный диабет
- недостаточность витаминов (преимущественно А, Е, D)
- повышенная хрупкость костей
- холестаз (с желтухой и без желтухи)
- воспалительные осложнения (воспаление желчных протоков, абсцесс, киста и т.д.)
- подпеченочная портальная гипертензия (накопление жидкости в брюшной полости, увеличение селезенки, расширение вен передней брюшной стенки, пищевода, нарушение работы печени)
- выпотной плеврит (скопление жидкости в оболочках легких)
- сдавление двенадцатиперстной кишки с развитием кишечной непроходимости
- рак поджелудочной железы.
Степени тяжести хронического панкреатита
Различают три степени тяжести хронического панкреатита:
Легкая степень
- обострения редкие (1-2 раза в год), непродолжительные
- боль умеренная
- уменьшения массы тела нет
- нет диареи, жирного стула
- копрологические исследования кала в норме (нет нейтрального жира, жирных кислот, мылов)
При легкой степени тяжести хронического панкреатита обычно не требуется длительных курсов приема лекарственных препаратов, так как изменение образа жизни и отказ от вредных привычек зачастую предотвращают возникновение рецидивов.
Средняя степень
- обострения 3-4 раза в год, протекают с длительным болевым синдромом
- может появляться повышение амилазы, липазы в крови
- периодические послабления стула, жирный кал
- есть изменения в копрограмме
При средней степени тяжести хронического панкреатита, необходима строгая диета, более длительные курсы терапии, постоянное наблюдение лечащего врача.
Тяжелое состояние
- частые и длительные обострения с выраженным, длительным болевым синдромом
- частый жидкий стул, кал жирный
- падение массы тела, вплоть до истощения
- осложнения (сахарный диабет, псевдокисты и т.д.)
При тяжелом течении хронического панкреатита необходима постоянная поддерживающая терапия, более сильные лекарственные препараты и строжайшая диета. Зачастую пациенты нуждаются в тщательном наблюдении не только врача гастроэнтеролога, но и врачей других специальностей (эндокринолога, хирурга, диетолога). Возникающие обострения, а также осложнения заболевания несут угрозу жизни пациента и, как правило, являются показанием для госпитализации в стационар.
Наличие хронического панкреатита, вне зависимости от степени тяжести, требует немедленного обращения к врачу, так как без лечения и изменения образа жизни,
процесс будет неуклонно прогрессировать.
Диагностика панкреатита
В Клинике ЭКСПЕРТ существует алгоритм диагностики хронического панкреатита, который включает:
Лабораторные методы:
- выполняются клинический, биохимический анализ крови (особое значение имеет уровень ферментов поджелудочной железы в крови – амилазы, липазы)
- копрограмма – оценивается наличие в кале определенных веществ (жиры, мыла, жирные кислоты и т.д.). В норме они должны отсутствовать, а при хроническом панкреатите, из-за недостаточной выработки железой ферментов для расщепления этих веществ, остаются непереваренными и определяются в кале
- эластаза кала – фермент поджелудочной железы, уровень которого при недостаточной ее работе, снижается
- в определенных случаях важно определение маркеров рака
- При подозрении на наследственный генез заболевания, проводится генетическое обследование больного.

Инструментальные исследования
- УЗИ брюшной полости. Оцениваются признаки воспаления ткани поджелудочной железы, наличия камней в протоках, кальцинатов, кист, опухолей железы. Дополнительно определяются изменения со стороны других органов желудочно-кишечного тракта для исключения осложнений заболевания, а так же сопутствующей патологии.
- Дополнительно могут быть назначены КТ и МРТ брюшной полости с холангиографией, РХГП. Необходимы для подтверждения диагноза, а также назначаются при подозрении на наличие патологических образований в поджелудочной железе, закупорке протоков железы камнем, опухолью или кистой.
Лечение панкреатита
Основным лечением хронического панкреатита является диета и отказ от вредных привычек, изменение образа жизни, а также лекарственные препараты:
- средства, снижающие выработку желудком соляной кислоты (ингибиторы протонной помпы)
- ферментные препараты
- спазмолитики
- при наличии боли – анальгетики, НПВС; если боль чрезвычайно сильная и не устраняется этими препаратами, назначаются наркотические анальгетики.

Необходимо выявление в ходе первичного обследования патологии других органов ЖКТ (желчно-каменная болезнь, хронический холецистит, гастрит, дуоденит, язвенная болезнь, гепатит, синдром избыточного бактериального роста, дисбиоз кишечника, болезни почек и др.), так как эти заболевания могут являться причиной и/или усугубляющими факторами хронического воспаления поджелудочной железы. В этом случае необходимо лечение других заболеваний желудочно-кишечного тракта. Решение о срочности и порядке лечение того или иного сопутствующего заболевания принимает лечащий врач.
Если лекарства, принимаемые больным по поводу других заболеваний, могут способствовать развитию болезни, решается вопрос о замене препаратов.
Все виды лекарственной терапии должен назначать и обязательно контролировать врач гастроэнтеролог.
При выявлении какого-либо механического препятствия оттоку желчи больному показано хирургическое лечение.
Прогноз
Хронический панкреатит представляет собой серьезное заболевание. Однако, при следовании рекомендациям врача-куратора по профилактике обострений (соблюдение диетических рекомендация, профилактические курс лечения и пр.) хронический панкреатит протекает «спокойно», без частых обострений и имеет благоприятный прогноз выживаемости.
Однако, при следовании рекомендациям врача-куратора по профилактике обострений (соблюдение диетических рекомендация, профилактические курс лечения и пр.) хронический панкреатит протекает «спокойно», без частых обострений и имеет благоприятный прогноз выживаемости.
При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Профилактика и рекомендации
Профилактика основана на устранении факторов риска, провоцирующих болезнь:
- своевременное лечение заболеваний, провоцирующих возникновения панкреатита
- устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма)
- обеспечение рационального питания и режима дня.
Питание при хроническом панкреатите
При панкреатите все блюда делаются из нежирного мяса и рыбы – и то только в отварном варианте.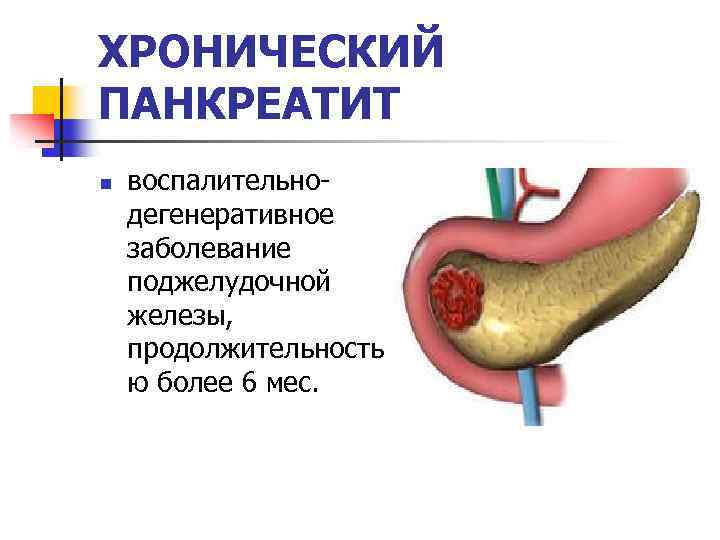 Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Полностью исключить следует:
- все виды алкоголя, сладкие (виноградный сок) и газированные напитки, какао, кофе
- жареные блюда
- мясные, рыбные, грибные бульоны
- свинина, баранина, гусь, утка
- копчености, консервы, колбасные изделия
- соленья, маринады, пряности, грибы
- белокочанная капуста, щавель, шпинат, салат, редис, репа, лук, брюква, бобовые, сырые непротертые овощи и фрукты, клюква
- сдобные мучные, черный хлеб
- кондитерские изделия, шоколад, мороженое, варенье, кремы
- сало, кулинарные жиры
- холодные блюда и напитки
Продумать основы питания при хроническом панкреатите, составить диету и учесть пожелания и привычки пациента поможет квалифицированный врач диетолог.
Часто задаваемые вопросы
При хроническом панкреатите поджелудочная железа отмирает?
Хронический панкреатит представляет собой заболевание, характеризующееся воспалением и дистрофией с последующим развитием соединительной ткани в органе и нарушением пищеварительной и эндокринной функции.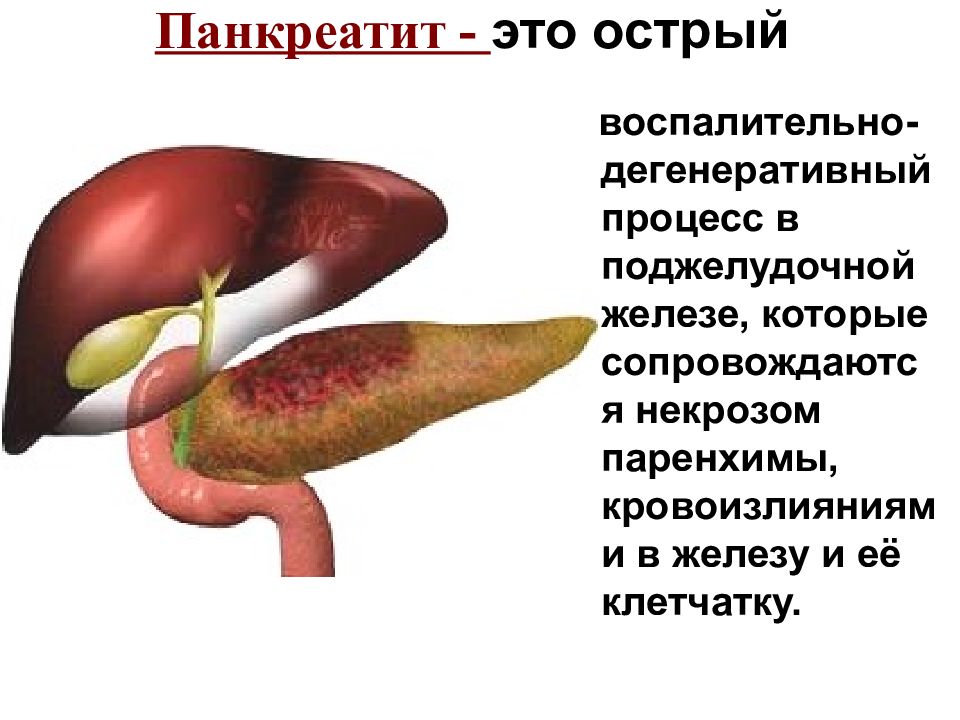 «Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
«Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
Отчего развивается панкреатит, если я не пью?
Действительно, в большинстве случаев развитие панкреатита обусловлено действием алкоголя, но существуют и другие факторы: желчнокаменная болезнь, заболевания печени, характеризующиеся нарушением образования и оттока желчи, заболевания желудка и 12-перстной кишки, наследственность, сбой в иммунной системе, нарушение кровоснабжения органа, фоновые заболевания: вирусные гепатиты, гемохроматоз, муковисцидоз и пр.
Можно ли вылечить панкреатит?
Хронический панкреатит потому и называется хроническим, что полностью не вылечивается, но правильная врачебная тактика позволяет достичь многолетней ремиссии.
Может ли панкреатит привести к развитию сахарного диабета?
Да, длительное течение панкреатита может привести к развитию не только нарушению пищеварительной функции поджелудочной железы, но и изменению эндокринной с развитием сахарного диабета, особенно при наличии наследственной предрасположенности к сахарному диабету.
Важно ли соблюдать диету при панкреатите?
Соблюдение диеты является основополагающим фактором для достижения ремиссии.
Истории лечения
История №1
Пациентка Х., 52 года, обратилась в Клинику ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула.
Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Настоящие жалобы возникли впервые. Кроме того, 20 лет назад в период беременности пациентке говорили о наличии густой желчи при УЗИ. В дальнейшем пациентка не обследовалась, так как ее ничего не беспокоило.
При проведении лабораторно-инструментального обследования были выявлены изменения в анализах крови: повышение СОЭ, активности панкреатической амилазы, а при УЗИ – множественные камни в желчном пузыре.
После купирования болевого синдрома пациентка была направлена на плановое оперативное лечение – удаление желчного пузыря. После успешно проведенной операции, пациентка продолжает наблюдение у гастроэнтеролога, соблюдает диетические рекомендации, жалоб не предъявляет, показатели нормализовались.
История №2
Пациент Б., 56 лет, обратился в Клинику ЭКСПЕРТ с жалобами на периодический интенсивный болевой синдром опоясывающего характера без видимых причин, сопровождающийся тошнотой и поносом. На предыдущем этапе обследования были выявлены диффузные изменения структуры поджелудочной железы, что было расценено как хронический панкреатит. Пациент при этом вел здоровый образ жизни, не употреблял алкоголь и жирную пищу. Назначенное лечение ферментными препаратами существенного эффекта не оказывало.
При попытке выяснить причину развития панкреатита врач гастроэнтеролог Клиники ЭКСПЕРТ исключил ряд заболеваний, способных привести к развитию хронического панкреатита (ЖКБ, язвенную болезнь, нарушение обмена железа и пр. ) и обратил внимание на иммунологический сдвиг в лабораторных анализах. Это послужило основанием проведения углубленного иммунологического обследования, позволившего установить, что причиной поражения поджелудочной железы был сбой в работе иммунной системы – аутоиммунный панкреатит.
) и обратил внимание на иммунологический сдвиг в лабораторных анализах. Это послужило основанием проведения углубленного иммунологического обследования, позволившего установить, что причиной поражения поджелудочной железы был сбой в работе иммунной системы – аутоиммунный панкреатит.
Было назначено патогенетическое лечение, влияющее на механизм развития заболевания – глюкокортикостероиды по схеме, на фоне которого при контрольном обследовании признаки иммунного воспаления были устранены. В настоящее время пациент получает длительную поддерживающую терапию под наблюдением врача-куратора, жалоб не предъявляет. При контрольном УЗИ органов брюшной полости признаки отека поджелудочной железы не определялись.
Лечение хронического панкреатита
(Симптомы и лечение панкреатита)
Хронический панкреатит (панкреатит острый) – хроническое воспаление поджелудочной железы. Встречается обычно в среднем и пожилом возрасте, чаще у женщин. Различают первичные хронические панкреатиты и вторичные, или сопутствующие, развивающиеся на фоне других заболеваний пищеварительного тракта (хронического гастрита, холецистита, энтерита и др. ). В хронический может перейти затянувшийся острый панкреатит, но чаще он формируется постепенно на фоне хронического холецистита, желчнокаменной болезни или под воздействием бессистемного нерегулярного питания, частого употребления острой и жирной пищи, хронического алкоголизма, особенно в сочетании с систематическим дефицитом в пище белков и витаминов, пенетрации язвы желудка или двенадцатиперстной кишки в поджелудочную железу, атеросклеротического поражения сосудов поджелудочной железы, инфекционных заболеваний (особенно при инфекционном паротите, брюшном и сыпном тифе, вирусном гепатите), некоторых гепьминтозов, хронических интоксикаций свинцом, ртутью, фосфором, мышьяком.
). В хронический может перейти затянувшийся острый панкреатит, но чаще он формируется постепенно на фоне хронического холецистита, желчнокаменной болезни или под воздействием бессистемного нерегулярного питания, частого употребления острой и жирной пищи, хронического алкоголизма, особенно в сочетании с систематическим дефицитом в пище белков и витаминов, пенетрации язвы желудка или двенадцатиперстной кишки в поджелудочную железу, атеросклеротического поражения сосудов поджелудочной железы, инфекционных заболеваний (особенно при инфекционном паротите, брюшном и сыпном тифе, вирусном гепатите), некоторых гепьминтозов, хронических интоксикаций свинцом, ртутью, фосфором, мышьяком.
Причины развития панкреатита
– интоксикация алкоголем;
– желчнокаменная болезнь;
– воспалительные заболевания двенадцатиперстной кишки;
– травмы;
– прием некоторых лекарственных препаратов;
– наследственные нарушения обмена веществ, болезни соединительной ткани.
Санаторно-курортное лечение при хроническом панкреатите
Санаторно-курортное лечение показано больным с рецидивирующим или латентным течением хронического панкреатита. Реабилитация таких больных возможна лишь при заболевании легкой или средней тяжести, с редкими обострениями (не чаще 1—2 раз в год), в фазе полной или неполной ремиссии.
Реабилитация таких больных возможна лишь при заболевании легкой или средней тяжести, с редкими обострениями (не чаще 1—2 раз в год), в фазе полной или неполной ремиссии.
При тяжелой форме хронического панкреатита с выраженным болевым синдромом и нарушениями проходимости панкреатических протоков санаторно-курортное лечение строго противопоказано.
Реабилитационное лечение пациентов с хроническим панкреатитом проводится в гастроэнтерологических санаториях.
Основным лечебным фактором являются минеральные воды. Для больных хроническим панкреатитом подходят нейтральные или слабощелочные и слабокислые минеральные воды. Минерализация их должна быть слабой или умеренной. Таким требованиями отвечают «Славяновская», «Смирновская», «Ессентуки» № 4. Питьевые минеральные воды из источника способствуют снятию болевого синдрома, улучшению проходимости панкреатических протоков за счет спазмолитического действия, нейтрализуют разрушительное действие панкреатических ферментов на железу и стенки желудочно-кишечного тракта. Врач подберет питьевой режим. Обычно минеральные воды применяются в небольших дозах, 1—2 раза в день по 1/4—1/2 стакана за 30—60 мин до еды.
Врач подберет питьевой режим. Обычно минеральные воды применяются в небольших дозах, 1—2 раза в день по 1/4—1/2 стакана за 30—60 мин до еды.
Благоприятным воздействием на работу поджелудочной железы обладают также углекислые, углекисло-водородные, хлоридно-натриевые, радоновые ванны. Они нормализуют нейрогуморальную регуляцию деятельности желудочно-кишечного тракта, оказывают успокаивающее воздействие на нервную систему пациента.
В гастроэнтерологических санаториях широко применятся и грязелечение больных хроническим панкреатитом. В зависимости от стадии болезни врач подберет необходимый вид грязелечения. Чаще всего применяются гальваногрязь, озокерит (температура не более 52 ºС) на поясничную область и верхнюю половину живота.
Из питания исключаются все продукты, возбуждающие секрецию поджелудочной железы и стимулирующие кислотообразование.
Врачи, специализирующиеся на гомеопатии, подберут каждому больному настои и отвары целебных сборов. При хроническом панкреатите применяются листья бессмертника, березы, мята, душица, одуванчик, подорожник, чистотел, зверобой, шиповник. Эти лекарственные травы оказывают спазмолитическое, желчегонное действие. Под их воздействием исчезают явления диспепсии. Каждое утро в санатории больным дают соки, обладающие лечебным воздействием на поджелудочную железу. Это морковный, огуречный, свекольный сок.
Эти лекарственные травы оказывают спазмолитическое, желчегонное действие. Под их воздействием исчезают явления диспепсии. Каждое утро в санатории больным дают соки, обладающие лечебным воздействием на поджелудочную железу. Это морковный, огуречный, свекольный сок.
В процессе санаторно-курортного лечения пациент может пройти курс физиотерапии. Физиотерапия, как правило, назначается при болевом синдроме и в фазе затихания обострения хронического панкреатита. Категорически противопоказано физиолечение при тяжелой форме панкреатита, обострении заболевания, а также при нарушении проходимости панкреатических ходов. В санаториях есть оборудованные современной техникой кабинеты для проведения ультразвуковой терапии, индуктотермии, электрофореза лекарственных веществ (новокаина, платифиллина). При болевом синдроме пациентам назначаются процедуры с применением диадинамических токов, синусоидальных модулированных токов, дециметровых волн. Из современных методов используются лазеротерапия, иглоукалывание. Кроме того, в последние годы в санаториях широко применяется электродренинг контрикала, когда препарат наносится на кожу.
Кроме того, в последние годы в санаториях широко применяется электродренинг контрикала, когда препарат наносится на кожу.
Важной частью восстановительного лечения является психологическая реабилитация. Особенно в ней нуждаются лица с болевой формой хронического панкреатита, поскольку постоянные болевые ощущения приводят к стрессу, эмоциональной неустойчивости, депрессии. Уже сама природа, свежий воздух и живописные пейзажи несут в себе положительный заряд эмоций. Помогают восстановить душевное равновесие и профессиональные медицинские психологи.
Лечение хронического панкреатита. Список клиник, рейтинг, отзывы, цены
О заболевании
Хронический панкреатит – это долгосрочный воспалительный процесс, происходящий в поджелудочной железе. Поджелудочная железа – это орган, который вырабатывает ферменты (которые являются специальными белками), необходимые для пищеварения. Она также вырабатывает гормоны инсулина и глюкагона, которые регулируют уровень сахара в крови. Хронический панкреатит чаще встречается у людей в возрасте 30-40 лет, особенно у мужчин.
Хронический панкреатит чаще встречается у людей в возрасте 30-40 лет, особенно у мужчин.
Острый панкреатит чаще встречается, чем хронический панкреатит, и его легче лечить. Процесс обычно длится всего несколько дней и не нарушает пищеварение после окончания острой фазы. При хроническом панкреатите пациент имеет длительные проблемы с перевариванием еды и уровнем сахара в крови. Он может быть активным в течение нескольких месяцев, а затем вернуться через несколько лет.
По данным сайта Healthline, наиболее распространенной причиной хронического панкреатита является долгосрочное потребление алкоголя, которое может необратимо повредить поджелудочную железу. Алкоголизм является причиной около 70% всех случаев хронического панкреатита. В некоторых случаях хронический панкреатит вызван аутоиммунными заболеваниями, которые поражают клетки поджелудочной железы и препятствуют ее нормальной работе. При аутоиммунных заболеваниях некоторые клетки организма начинают бороться против себя, тем самым нанося ущерб связанным с ними органам. Многое остается неясным в отношении взаимосвязи между хроническим панкреатитом и аутоиммунными заболеваниями, но хорошей новостью является то, что эта причина встречается очень редко. Это означает, что в большинстве случаев пациент может предпринять меры для восстановления своего здоровья до того, как поджелудочная железа будет необратимо повреждена.
Многое остается неясным в отношении взаимосвязи между хроническим панкреатитом и аутоиммунными заболеваниями, но хорошей новостью является то, что эта причина встречается очень редко. Это означает, что в большинстве случаев пациент может предпринять меры для восстановления своего здоровья до того, как поджелудочная железа будет необратимо повреждена.
Еще одной распространенной причиной хронического панкреатита являются желчные камни и множественные кисты, но их можно эффективно вылечить до того, как они вызовут более серьезные заболевания, вроде хронического панкреатита.
Тропический панкреатит, который расппространен среди детей Африки и Азии, может стать хроническим, если ребенок страдает от недоедания в течение длительного периода времени.
Симптомы
- Боль в верхнем квадранте живота
- Тошнота
- Головокружение
- Диарея
- Потеря веса
- Отсутствие аппетита
- Постоянная жажда
- Слабость
- Жирный стул
Диагностика
- Во время общего обследования врач попросит пациента рассказать о своих симптомах и количестве потребляемого им алкоголя.
 Врач также пальпирует живот пациента, чтобы выяснить, страдает ли пациент от боли в поджелудочной железе.
Врач также пальпирует живот пациента, чтобы выяснить, страдает ли пациент от боли в поджелудочной железе. - Анализ крови используется для подсчета количества ферментов, вырабатываемых поджелудочной железой, которое может быть ненормальным в случае хронического панкреатита.
- Анализ образца стула используется для определения того, способен ли организм пациента правильно впитывать питательные вещества.
- Выполняется эндоскопическое ультразвуковое исследование, чтобы увидеть изображения поджелудочной железы и выявить признаки воспаления. Его также можно использовать для определения наличия чего-либо, препятствующего желчному пузырю, и поиска желчных камней или кист, которые могли бы вызвать хронический панкреатит.
Виды лечения
- Консервативное лечение включает назначение противовоспалительных средств и обезболивающих. Искусственные ферменты назначают для улучшения пищеварения. Стероиды назначают, если хронический панкреатит был вызван аутоиммунным заболеванием.

- Хирургическое вмешательство может быть необходимо для удаления желчных камней, если они стали причиной хронического панкреатита.
Автор: Доктор Вадим Жилюк
Панкреатит – Диагностика и лечение
Диагностика
Тесты и процедуры, используемые для диагностики панкреатита, включают:
- Анализы крови на повышенный уровень ферментов поджелудочной железы
- Тесты стула при хроническом панкреатите для измерения уровня жира, которые могут указывать на то, что ваша пищеварительная система недостаточно усваивает питательные вещества
- Компьютерная томография (КТ) для поиска камней в желчном пузыре и оценки степени воспаления поджелудочной железы
- УЗИ брюшной полости для поиска камней в желчном пузыре и воспаления поджелудочной железы
- Эндоскопическое ультразвуковое исследование для поиска воспаления и закупорки протока поджелудочной железы или желчного протока
- Магнитно-резонансная томография (МРТ) для поиска аномалий желчного пузыря, поджелудочной железы и протоков
Ваш врач может порекомендовать другие тесты, в зависимости от вашей конкретной ситуации.
Дополнительная информация
Показать дополнительную связанную информациюЛечение
Первичное лечение в больнице может включать:
Пост. В больнице вы перестанете есть на пару дней, чтобы поджелудочная железа могла выздороветь.
После того, как воспаление в поджелудочной железе куплено, вы можете начать пить прозрачные жидкости и есть мягкую пищу. Со временем вы сможете вернуться к своей обычной диете.
Если панкреатит не проходит и вы все еще испытываете боль во время еды, ваш врач может порекомендовать вам зонд для кормления, чтобы облегчить вам питание.
- Обезболивающие. Панкреатит может вызывать сильную боль. Ваша медицинская бригада даст вам лекарства, которые помогут справиться с болью.
- Внутривенные (IV) жидкости. Поскольку ваше тело тратит энергию и жидкости на восстановление поджелудочной железы, вы можете обезвоживаться.
 По этой причине во время пребывания в больнице вы будете получать дополнительную жидкость через вену на руке.
По этой причине во время пребывания в больнице вы будете получать дополнительную жидкость через вену на руке.
Как только панкреатит будет взят под контроль, ваша медицинская бригада сможет вылечить основную причину панкреатита. В зависимости от причины панкреатита лечение может включать:
Процедуры по удалению закупорки желчных протоков. Панкреатит, вызванный сужением или закупоркой желчного протока, может потребовать процедур по открытию или расширению желчного протока.
- Хирургия желчного пузыря. Если панкреатит вызван камнями в желчном пузыре, врач может порекомендовать операцию по удалению желчного пузыря (холецистэктомия).
- Хирургия поджелудочной железы. Может потребоваться операция для удаления жидкости из поджелудочной железы или удаления пораженной ткани.
- Лечение алкогольной зависимости. Употребление нескольких напитков в день в течение многих лет может вызвать панкреатит. Если это причина вашего панкреатита, врач может порекомендовать вам пройти программу лечения алкогольной зависимости. Продолжение питья может обострить панкреатит и привести к серьезным осложнениям.
В процедуре, называемой эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ), используется длинная трубка с камерой на конце для исследования поджелудочной железы и желчных протоков.Трубка проходит по горлу, и камера отправляет изображения вашей пищеварительной системы на монитор.
ERCP может помочь в диагностике проблем в желчном протоке и протоке поджелудочной железы, а также в ремонте. У некоторых людей, особенно пожилых, ЭРХПГ также может привести к острому панкреатиту.
Дополнительные методы лечения хронического панкреатита
В зависимости от вашей ситуации при хроническом панкреатите могут потребоваться дополнительные методы лечения, в том числе:
Обезболивание. Хронический панкреатит может вызывать постоянные боли в животе.
 Ваш врач может порекомендовать лекарства для снятия боли и направить вас к специалисту по боли.
Ваш врач может порекомендовать лекарства для снятия боли и направить вас к специалисту по боли.Сильную боль можно облегчить с помощью таких методов, как эндоскопическое ультразвуковое исследование или хирургическое вмешательство, чтобы заблокировать нервы, которые посылают болевые сигналы от поджелудочной железы в мозг.
- Ферменты для улучшения пищеварения. Добавки ферментов поджелудочной железы могут помочь вашему организму расщеплять и перерабатывать питательные вещества из продуктов, которые вы едите.Ферменты поджелудочной железы принимаются с каждым приемом пищи.
- Изменения в диете. Ваш врач может направить вас к диетологу, который поможет вам составить рацион с низким содержанием жиров и высоким содержанием питательных веществ.
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Образ жизни и домашние средства
После выписки из больницы вы можете предпринять шаги для продолжения выздоровления от панкреатита, например:
- Прекратите употреблять алкоголь. Если вы не можете самостоятельно отказаться от употребления алкоголя, обратитесь за помощью к врачу. Ваш врач может направить вас в местные программы, чтобы помочь вам бросить пить.
- Бросьте курить. Если вы курите, бросьте. Если вы не курите, не начинайте. Если вы не можете бросить курить самостоятельно, обратитесь за помощью к врачу. Лекарства и консультации могут помочь вам бросить курить.
- Выберите диету с низким содержанием жиров. Выберите диету, которая ограничивает потребление жиров и делает упор на свежие фрукты и овощи, цельнозерновые продукты и нежирный белок.
- Пейте больше жидкости. Панкреатит может вызвать обезвоживание, поэтому пейте больше жидкости в течение дня.
 Может оказаться полезным иметь при себе бутылку с водой или стакан воды.
Может оказаться полезным иметь при себе бутылку с водой или стакан воды.
Альтернативная медицина
Альтернативные методы лечения не могут лечить панкреатит, но некоторые альтернативные методы лечения могут помочь вам справиться с болью, связанной с панкреатитом.
Люди с хроническим панкреатитом могут испытывать постоянную боль, которую нелегко контролировать с помощью лекарств.Использование дополнительных и альтернативных методов лечения вместе с лекарствами, прописанными вашим врачом, может помочь вам лучше контролировать свою боль.
Примеры альтернативных методов лечения, которые могут помочь вам справиться с болью, включают:
- Медитация
- Расслабляющие упражнения
- Йога
- Иглоукалывание
Подготовка к приему
Начните с посещения семейного врача или терапевта, если у вас есть какие-либо признаки или симптомы, которые вас беспокоят.Если ваш врач подозревает, что у вас панкреатит, вас могут направить к врачу, специализирующемуся на пищеварительной системе (гастроэнтерологу).
Поскольку встречи могут быть краткими и часто есть что обсудить, хорошо подготовиться. Вот некоторая информация, которая поможет вам подготовиться и узнать, чего ожидать от врача.
Что вы можете сделать
- Помните о любых ограничениях, связанных с предварительной записью. Во время записи на прием обязательно спросите, есть ли что-нибудь, что вам нужно сделать заранее, например, ограничить свой рацион.
- Запишите все симптомы, которые вы испытываете, включая те, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Запишите ключевую личную информацию, включая любые серьезные стрессы или недавние изменения в жизни.
- Составьте список всех лекарств, , а также любых витаминов и добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга. Иногда бывает трудно усвоить всю информацию, предоставленную во время встречи.
 Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли. - Запишите вопросы, которые задайте своему врачу.
При панкреатите вам нужно задать врачу следующие основные вопросы:
- Что, вероятно, вызывает мои симптомы или состояние?
- Каковы другие возможные причины моих симптомов или состояния?
- Какие тесты мне нужны?
- Является ли мое состояние временным или хроническим?
- Как лучше всего действовать?
- Какие альтернативы основному подходу вы предлагаете?
- У меня другие проблемы со здоровьем.Как мне лучше всего управлять панкреатитом наряду с этими состояниями?
- Есть ли какие-то ограничения, которым я должен следовать?
- Стоит ли обратиться к специалисту? Сколько это будет стоить и покроет ли моя страховка?
- Есть ли альтернатива лекарству, которое вы прописываете?
- Есть ли какие-нибудь брошюры или другие печатные материалы, которые я могу взять с собой? Какие сайты вы рекомендуете?
- От чего будет зависеть, стоит ли мне планировать повторный визит?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать и другие вопросы.
Чего ожидать от врача
Ваш врач, вероятно, задаст вам ряд вопросов. Если вы будете готовы ответить на них, у вас будет больше времени, чтобы осветить вопросы, которые вы хотите затронуть. Ваш врач может спросить:
- Когда у вас впервые появились симптомы?
- Ваши симптомы были постоянными или случайными?
- Насколько серьезны ваши симптомы?
- Что может улучшить ваши симптомы?
- Что может ухудшить ваши симптомы?
- Были ли у вас эти симптомы раньше?
- Был ли у вас ранее диагностирован панкреатит?
- Вы употребляете алкоголь? Если да, то сколько и как часто вы пьете?
- Вы начали принимать какие-либо новые лекарства до того, как у вас появились симптомы?
- Есть ли в семейном анамнезе какое-либо заболевание поджелудочной железы?
Хронический панкреатит: лечение, симптомы и причины
Хронический панкреатит – это хроническое прогрессирующее воспалительное заболевание поджелудочной железы, которое приводит к необратимому нарушению структуры и функции поджелудочной железы.
Поджелудочная железа – это орган, расположенный в брюшной полости, за желудком и под грудной клеткой. Он специализируется на производстве важных ферментов и гормонов, которые помогают расщеплять и переваривать пищу. Он также заставляет инсулин снижать уровень сахара в крови.
Наиболее частой причиной является длительное злоупотребление алкоголем – считается, что на него приходится от 70 до 80 процентов всех случаев.
Хронический панкреатит ежегодно вызывает более 122 000 посещений врача и 56 000 госпитализаций в США.
Пострадало значительно больше мужчин, чем женщин. Поджелудочная железа вырабатывает важные ферменты и гормоны, которые помогают расщеплять пищу.
При хроническом панкреатите обычно рекомендуются следующие методы лечения.
Изменение образа жизни
Людям с хроническим панкреатитом необходимо изменить образ жизни. К ним относятся:
- Прекращение употребления алкоголя: Отказ от алкоголя поможет предотвратить дальнейшее повреждение поджелудочной железы.
 Это также значительно облегчит боль. Некоторым людям может потребоваться профессиональная помощь, чтобы бросить алкоголь.
Это также значительно облегчит боль. Некоторым людям может потребоваться профессиональная помощь, чтобы бросить алкоголь. - Прекращение употребления табака: Курение не является причиной панкреатита, но может ускорить прогрессирование заболевания.
Обезболивание
Лечение должно быть направлено не только на облегчение болевых симптомов, но и на депрессию, которая является частым последствием длительной боли.
Врачи обычно используют поэтапный подход, при котором прописываются легкие обезболивающие, которые постепенно усиливаются, пока боль не станет управляемой.
Инсулин
Поджелудочная железа может перестать вырабатывать инсулин, если повреждение обширное. У человека, вероятно, развился диабет 1 типа.
Регулярное лечение инсулином станет частью лечения на всю оставшуюся жизнь человека. Диабет 1 типа, вызванный хроническим панкреатитом, включает инъекции, а не таблетки, потому что пищеварительная система, скорее всего, не сможет их расщепить.
Сильная хроническая боль иногда не поддается лечению обезболивающими.Протоки в поджелудочной железе могут быть заблокированы, вызывая скопление пищеварительного сока, которое оказывает на них давление, вызывая сильную боль. Другой причиной хронической и сильной боли может быть воспаление головки поджелудочной железы.
Для лечения более тяжелых случаев могут быть рекомендованы несколько форм хирургического вмешательства.
Эндоскопическая хирургия
Узкая полая гибкая трубка, называемая эндоскопом, вводится в пищеварительную систему под контролем ультразвука. Через эндоскоп продевают устройство с крошечным спущенным баллоном на конце.Когда он достигает воздуховода, баллон надувается, расширяя воздуховод. Устанавливается стент, чтобы предотвратить сужение протока.
Резекция поджелудочной железы
Головка поджелудочной железы удалена хирургическим путем. Это не только снимает боль, вызванную воспалением, раздражающим нервные окончания, но также снижает давление на протоки. Для резекции поджелудочной железы используются три основных метода:
Для резекции поджелудочной железы используются три основных метода:
- Процедура Бегера: Это включает резекцию воспаленной головки поджелудочной железы с осторожным сохранением двенадцатиперстной кишки, остальная часть поджелудочной железы повторно соединяется с кишечником.
- Процедура Фрея: Используется, когда врач считает, что боль вызвана как воспалением головки поджелудочной железы, так и закупоркой протоков. Процедура Фрея добавляет к резекции головки поджелудочной железы продольную декомпрессию протока – головку поджелудочной железы удаляют хирургическим путем, а протоки декомпрессируют, соединяя их непосредственно с кишечником.
- Панкреатодуоденэктомия с сохранением привратника (PPPD): Желчный пузырь, протоки и головка поджелудочной железы удаляются хирургическим путем.Это делается только в очень тяжелых случаях сильной хронической боли, когда головка поджелудочной железы воспалена, а протоки также заблокированы. Это наиболее эффективная процедура для уменьшения боли и сохранения функции поджелудочной железы.
 Однако у него самый высокий риск инфицирования и внутреннего кровотечения.
Однако у него самый высокий риск инфицирования и внутреннего кровотечения.
Тотальная резекция поджелудочной железы
Это включает хирургическое удаление всей поджелудочной железы. Это очень эффективно при боли. Однако человеку, перенесшему тотальную резекцию поджелудочной железы, будет необходимо лечение некоторых жизненно важных функций поджелудочной железы, таких как высвобождение инсулина.
Трансплантация аутологичных островковых клеток поджелудочной железы (APICT)
Во время процедуры тотальной панкреатэктомии создается суспензия изолированных островковых клеток из хирургически удаленной поджелудочной железы и вводится в воротную вену печени. Островковые клетки функционируют как свободный трансплантат в печени и вырабатывают инсулин.
Принятие диетических мер для уменьшения последствий панкреатита жизненно важно.
Поджелудочная железа участвует в пищеварении, но панкреатит может нарушить эту функцию. Это означает, что люди с этим заболеванием будут испытывать трудности с перевариванием многих продуктов.
Это означает, что люди с этим заболеванием будут испытывать трудности с перевариванием многих продуктов.
Людям с панкреатитом рекомендуется вместо трех обильных приемов пищи в день шесть небольших приемов пищи. Также лучше придерживаться обезжиренной диеты.
Управление диетой при панкреатите направлено на достижение четырех результатов:
- снижение риска недоедания и нехватки определенных питательных веществ
- предотвращение высокого или низкого уровня сахара в крови
- управление или профилактика диабета, заболеваний почек и других осложнений
- снижение вероятность обострения панкреатита
План диеты будет составлен врачом, или пациент может быть направлен к квалифицированному диетологу.План основан на текущих уровнях питательных веществ в крови, показанных при диагностическом тестировании.
Планы питания обычно включают продукты с высоким содержанием белка и высокой питательной ценностью. Скорее всего, они будут включать цельнозерновые, овощи, фрукты, нежирные молочные продукты и нежирные источники белка, такие как курица и рыба без костей.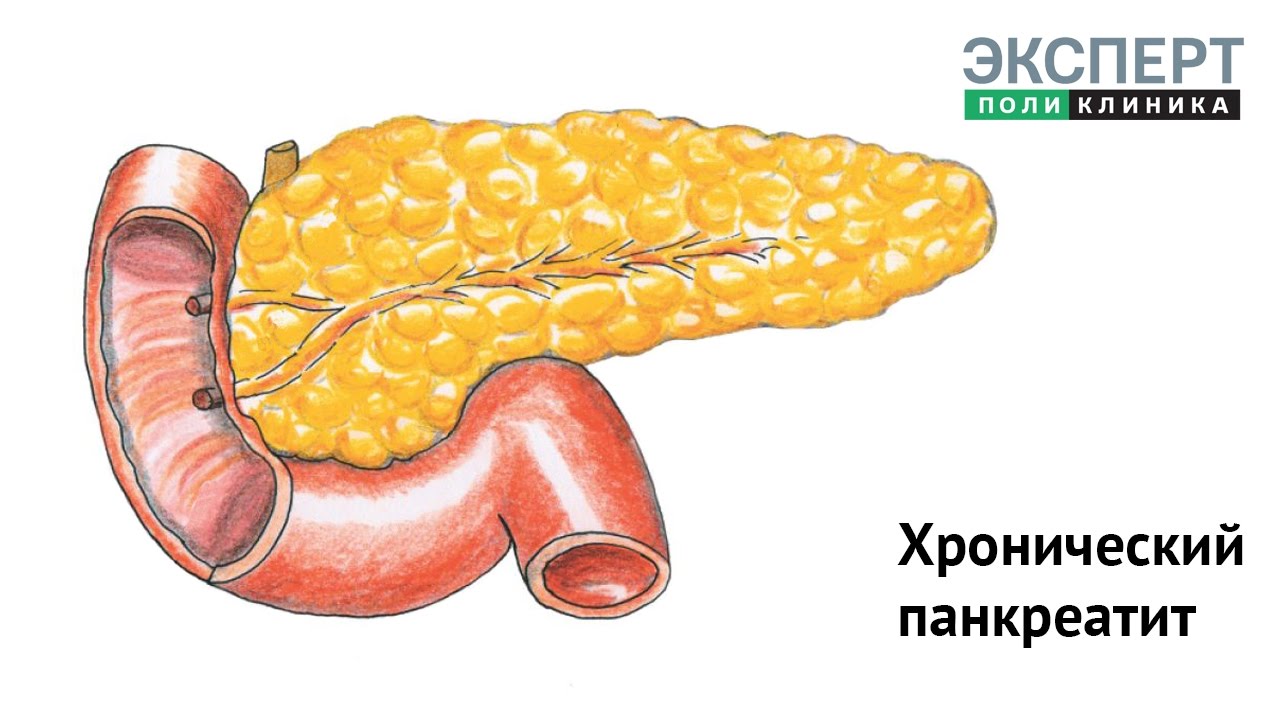
Следует избегать жирной, жирной или жирной пищи, так как они могут вызвать выработку поджелудочной железой большего количества ферментов, чем обычно. Алкоголь, который является основной причиной хронического панкреатита, также лучше избегать при соблюдении диеты, благоприятной для панкреатита.
В зависимости от степени повреждения пациентам, возможно, также придется принимать искусственные версии некоторых ферментов для улучшения пищеварения. Это облегчит вздутие живота, сделает их кал менее жирным и неприятным запахом, а также избавит от спазмов в животе.
Поделиться на Pinterest Человек с хроническим панкреатитом может испытывать боль в животе, которая распространяется вдоль спины.Общие признаки и симптомы хронического панкреатита включают:
- Сильная боль в верхней части живота, которая иногда может распространяться вдоль спины и становится более интенсивной после еды
- тошнота и рвота, которые чаще возникают во время эпизодов боли
Как болезнь по мере прогрессирования приступы боли становятся более частыми и сильными. Некоторые пациенты со временем страдают от постоянной боли в животе.
Некоторые пациенты со временем страдают от постоянной боли в животе.
По мере прогрессирования хронического панкреатита и ухудшения способности поджелудочной железы вырабатывать пищеварительные соки могут появиться следующие симптомы:
- вонючий и жирный стул
- вздутие живота
- спазмы в животе
- может возникнуть метеоризм
не может вообще производить инсулин, что приводит к диабету 1 типа, который может вызывать следующие симптомы:
- жажда
- частое мочеиспускание
- сильный голод
- потеря веса
- усталость
- помутнение зрения
хронический панкреатит обычно является осложнением повторяющихся эпизодов острого панкреатита.Это может привести к необратимому повреждению поджелудочной железы.
Острый панкреатит возникает, когда трипсин активируется в поджелудочной железе. Трипсин – это фермент, который вырабатывается в поджелудочной железе и попадает в кишечник, где он расщепляет белки как часть пищеварительной системы.
Трипсин неактивен, пока не достигнет кишечника. Если трипсин активируется внутри поджелудочной железы, он начинает переваривать поджелудочную железу, что приводит к раздражению и воспалению поджелудочной железы.Это переходит в острый панкреатит.
Злоупотребление алкоголем
Алкоголь может вызвать процесс, который запускает активацию трипсина внутри поджелудочной железы, как и камни в желчном пузыре.
У людей, злоупотребляющих алкоголем, у которых развивается острый панкреатит, как правило, повторяются эпизоды, и в конечном итоге развивается хронический панкреатит.
Повторяющиеся приступы острого панкреатита в конечном итоге сказываются на поджелудочной железе, вызывая необратимые повреждения, которые затем переходят в хронический панкреатит.
Это также известно как хронический алкогольный панкреатит.
Идиопатический хронический панкреатит
Идиопатическое заболевание не имеет известной причины или причины. Идиопатический хронический панкреатит составляет большинство остальных случаев.
Большинство случаев идиопатического хронического панкреатита развивается у людей в возрасте от 10 до 20 лет и старше 50 лет.
Никто не знает, почему другие возрастные группы страдают редко. Гены SPINK-1 и CFTR, типы мутировавших генов, существуют примерно у 50 процентов пациентов с идиопатическим хроническим панкреатитом.Эти генетические мутации могут нарушить функции поджелудочной железы.
Другие гораздо более редкие причины включают:
- аутоиммунный хронический панкреатит, при котором собственная иммунная система человека атакует поджелудочную железу
- наследственный панкреатит, при котором пациенты имеют генетическое заболевание и рождаются с дефектной поджелудочной железой
- кистозный фиброз, другой генетический состояние, повреждающее органы, включая поджелудочную железу
Не существует надежных тестов для диагностики хронического панкреатита.Врач заподозрит заболевание из-за симптомов пациента, повторных обострений острого панкреатита в анамнезе или злоупотребления алкоголем.
Анализы крови могут быть полезны для проверки уровня глюкозы в крови, который может быть повышен.
Анализы крови на повышенный уровень амилазы и липазы на данном этапе не являются надежными. Уровни амилазы и липазы в крови повышаются в течение первых двух дней панкреатита, а затем возвращаются к норме через пять-семь дней. Пациент с хроническим панкреатитом болел бы намного дольше.
Врачам необходимо внимательно осмотреть поджелудочную железу, чтобы правильно диагностировать заболевание. Скорее всего, это будет включать:
- Ультразвуковое сканирование: Высокочастотные звуковые волны создают изображение на мониторе поджелудочной железы и ее окружения.
- КТ: Рентгеновские лучи используются для получения множества снимков одной и той же области под разными углами, которые затем объединяются для получения трехмерного изображения. Сканирование покажет изменения при хроническом панкреатите.
- Магнитно-резонансная холангиопанкреатография (MRCP): Это сканирование показывает желчные и панкреатические протоки более четко, чем компьютерная томография.

- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ): Эндоскоп вводится в пищеварительную систему. Врач проводит эндоскоп с помощью ультразвука.
Пациенты с хроническим панкреатитом имеют повышенный риск развития рака поджелудочной железы. Если симптомы ухудшаются, особенно сужение протока поджелудочной железы, врачи могут заподозрить рак.В таком случае они закажут компьютерную томографию, МРТ или эндоскопическое исследование.
Поделиться на Pinterest Постоянная или повторяющаяся боль может вызывать беспокойство, раздражительность, стресс и депрессию.Есть несколько причин, по которым хронический панкреатит может развиться и стать более опасным для здоровья человека.
Стресс, тревога и депрессия
Заболевание может влиять на психологическое и эмоциональное состояние пациента. Постоянная или повторяющаяся боль, которая часто бывает сильной, может вызывать дистресс, беспокойство, раздражительность, стресс и депрессию.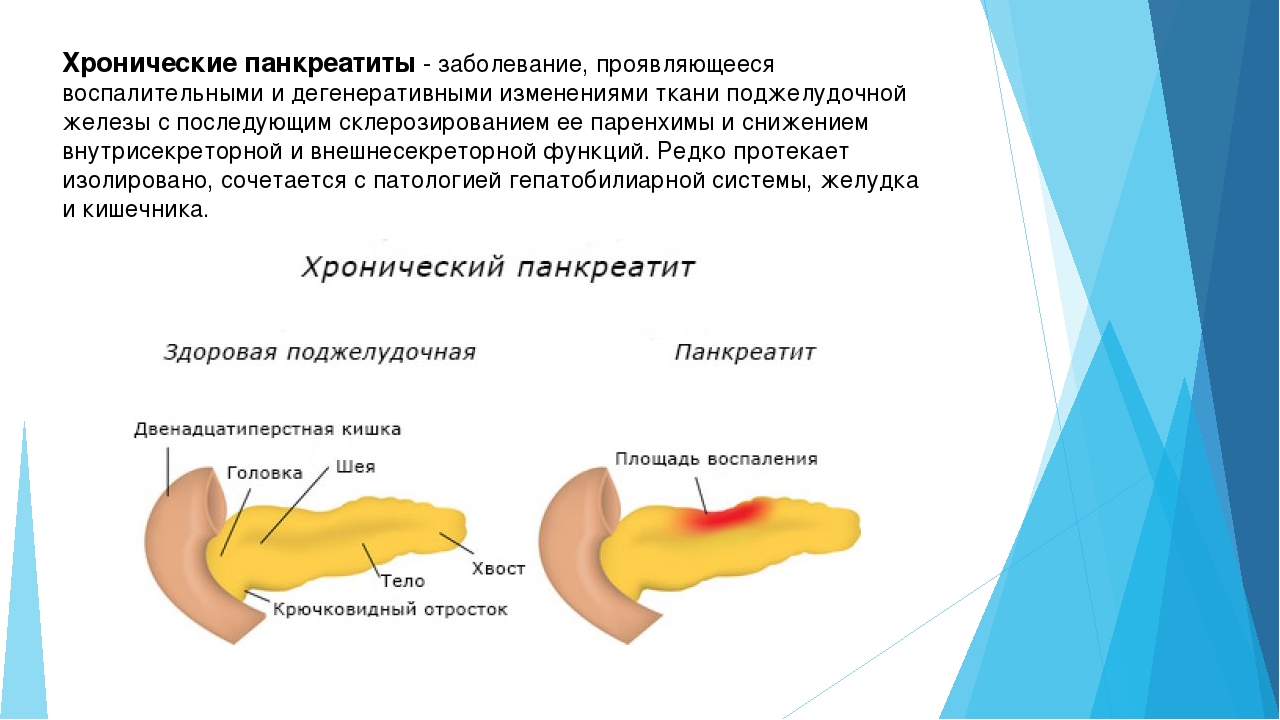
Пациентам важно сообщить врачам, если они страдают эмоционально или психологически. Если в вашем районе есть группа поддержки, возможность поговорить с людьми, имеющими такое же заболевание, может помочь вам почувствовать себя менее изолированным и более способным справиться с ситуацией.
Псевдокиста
Это скопление ткани, жидкости, мусора, ферментов поджелудочной железы и крови в брюшной полости, вызванное утечкой пищеварительной жидкости, выходящей из поврежденного протока поджелудочной железы.
Псевдокисты обычно не вызывают никаких проблем со здоровьем.Однако иногда они могут инфицироваться, вызвать закупорку части кишечника или разрыв и вызвать внутреннее кровотечение. Если это произойдет, кисту придется удалить хирургическим путем.
Рак поджелудочной железы
Несмотря на то, что рак поджелудочной железы чаще встречается у пациентов с хроническим панкреатитом, риск составляет только 1 из 500.
Пациенты с острым панкреатитом значительно снижают риск развития хронического панкреатита, если они отказываются от алкоголя. Это особенно актуально для пациентов, которые много и регулярно пьют.
Это особенно актуально для пациентов, которые много и регулярно пьют.
Хронический панкреатит: лечение, симптомы и причины
Хронический панкреатит – это длительно прогрессирующее воспалительное заболевание поджелудочной железы, которое приводит к необратимому нарушению структуры и функции поджелудочной железы.
Поджелудочная железа – это орган, расположенный в брюшной полости, за желудком и под грудной клеткой. Он специализируется на производстве важных ферментов и гормонов, которые помогают расщеплять и переваривать пищу.Он также заставляет инсулин снижать уровень сахара в крови.
Наиболее частой причиной является длительное злоупотребление алкоголем – считается, что на него приходится от 70 до 80 процентов всех случаев.
Хронический панкреатит ежегодно вызывает более 122 000 посещений врача и 56 000 госпитализаций в США.
Пострадало значительно больше мужчин, чем женщин. Поджелудочная железа вырабатывает важные ферменты и гормоны, которые помогают расщеплять пищу.
При хроническом панкреатите обычно рекомендуются следующие методы лечения.
Изменение образа жизни
Людям с хроническим панкреатитом необходимо изменить образ жизни. К ним относятся:
- Прекращение употребления алкоголя: Отказ от алкоголя поможет предотвратить дальнейшее повреждение поджелудочной железы. Это также значительно облегчит боль. Некоторым людям может потребоваться профессиональная помощь, чтобы бросить алкоголь.
- Прекращение употребления табака: Курение не является причиной панкреатита, но может ускорить прогрессирование заболевания.
Обезболивание
Лечение должно быть направлено не только на облегчение болевых симптомов, но и на депрессию, которая является частым последствием длительной боли.
Врачи обычно используют поэтапный подход, при котором прописываются легкие обезболивающие, которые постепенно усиливаются, пока боль не станет управляемой.
Инсулин
Поджелудочная железа может перестать вырабатывать инсулин, если повреждение обширное. У человека, вероятно, развился диабет 1 типа.
Регулярное лечение инсулином станет частью лечения на всю оставшуюся жизнь человека. Диабет 1 типа, вызванный хроническим панкреатитом, включает инъекции, а не таблетки, потому что пищеварительная система, скорее всего, не сможет их расщепить.
ХирургияСильная хроническая боль иногда не поддается лечению обезболивающими. Протоки в поджелудочной железе могут быть заблокированы, вызывая скопление пищеварительного сока, которое оказывает на них давление, вызывая сильную боль.Другой причиной хронической и сильной боли может быть воспаление головки поджелудочной железы.
Для лечения более тяжелых случаев могут быть рекомендованы несколько форм хирургического вмешательства.
Эндоскопическая хирургия
Узкая полая гибкая трубка, называемая эндоскопом, вводится в пищеварительную систему под контролем ультразвука. Через эндоскоп продевают устройство с крошечным спущенным баллоном на конце. Когда он достигает воздуховода, баллон надувается, расширяя воздуховод.Устанавливается стент, чтобы предотвратить сужение протока.
Через эндоскоп продевают устройство с крошечным спущенным баллоном на конце. Когда он достигает воздуховода, баллон надувается, расширяя воздуховод.Устанавливается стент, чтобы предотвратить сужение протока.
Резекция поджелудочной железы
Головка поджелудочной железы удалена хирургическим путем. Это не только снимает боль, вызванную воспалением, раздражающим нервные окончания, но также снижает давление на протоки. Для резекции поджелудочной железы используются три основных метода:
- Процедура Бегера: Это включает резекцию воспаленной головки поджелудочной железы с осторожным сохранением двенадцатиперстной кишки, остальная часть поджелудочной железы повторно соединяется с кишечником.
- Процедура Фрея: Используется, когда врач считает, что боль вызвана как воспалением головки поджелудочной железы, так и закупоркой протоков. Процедура Фрея добавляет к резекции головки поджелудочной железы продольную декомпрессию протока – головку поджелудочной железы удаляют хирургическим путем, а протоки декомпрессируют, соединяя их непосредственно с кишечником.

- Панкреатодуоденэктомия с сохранением привратника (PPPD): Желчный пузырь, протоки и головка поджелудочной железы удаляются хирургическим путем.Это делается только в очень тяжелых случаях сильной хронической боли, когда головка поджелудочной железы воспалена, а протоки также заблокированы. Это наиболее эффективная процедура для уменьшения боли и сохранения функции поджелудочной железы. Однако у него самый высокий риск инфицирования и внутреннего кровотечения.
Тотальная резекция поджелудочной железы
Это включает хирургическое удаление всей поджелудочной железы. Это очень эффективно при боли. Однако человеку, перенесшему тотальную резекцию поджелудочной железы, будет необходимо лечение некоторых жизненно важных функций поджелудочной железы, таких как высвобождение инсулина.
Трансплантация аутологичных островковых клеток поджелудочной железы (APICT)
Во время процедуры тотальной панкреатэктомии создается суспензия изолированных островковых клеток из хирургически удаленной поджелудочной железы и вводится в воротную вену печени. Островковые клетки функционируют как свободный трансплантат в печени и вырабатывают инсулин.
Островковые клетки функционируют как свободный трансплантат в печени и вырабатывают инсулин.
Принятие диетических мер для уменьшения последствий панкреатита жизненно важно.
Поджелудочная железа участвует в пищеварении, но панкреатит может нарушить эту функцию.Это означает, что люди с этим заболеванием будут испытывать трудности с перевариванием многих продуктов.
Людям с панкреатитом рекомендуется вместо трех обильных приемов пищи в день шесть небольших приемов пищи. Также лучше придерживаться обезжиренной диеты.
Управление диетой при панкреатите направлено на достижение четырех результатов:
- снижение риска недоедания и нехватки определенных питательных веществ
- предотвращение высокого или низкого уровня сахара в крови
- управление или профилактика диабета, заболеваний почек и других осложнений
- снижение вероятность обострения панкреатита
План диеты будет составлен врачом, или пациент может быть направлен к квалифицированному диетологу.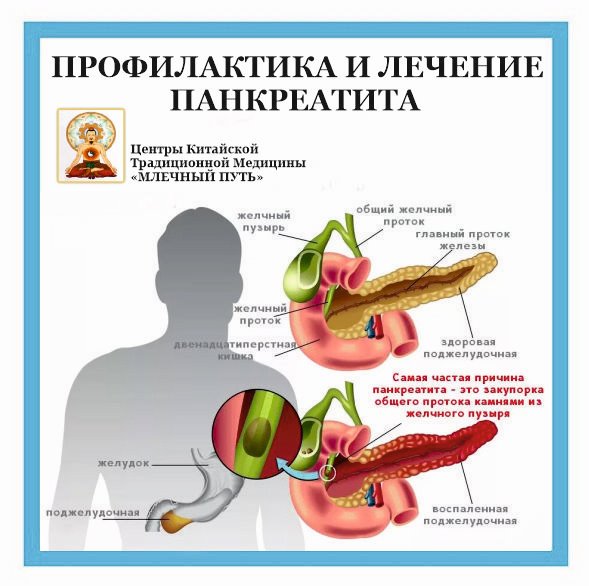 План основан на текущих уровнях питательных веществ в крови, показанных при диагностическом тестировании.
План основан на текущих уровнях питательных веществ в крови, показанных при диагностическом тестировании.
Планы питания обычно включают продукты с высоким содержанием белка и высокой питательной ценностью. Скорее всего, они будут включать цельнозерновые, овощи, фрукты, нежирные молочные продукты и нежирные источники белка, такие как курица и рыба без костей.
Следует избегать жирной, жирной или жирной пищи, так как они могут вызвать выработку поджелудочной железой большего количества ферментов, чем обычно. Алкоголь, который является основной причиной хронического панкреатита, также лучше избегать при соблюдении диеты, благоприятной для панкреатита.
В зависимости от степени повреждения пациентам, возможно, также придется принимать искусственные версии некоторых ферментов для улучшения пищеварения. Это облегчит вздутие живота, сделает их кал менее жирным и неприятным запахом, а также избавит от спазмов в животе.
Поделиться на Pinterest Человек с хроническим панкреатитом может испытывать боль в животе, которая распространяется вдоль спины.
Общие признаки и симптомы хронического панкреатита включают:
- Сильная боль в верхней части живота, которая иногда может распространяться вдоль спины и становится более интенсивной после еды
- тошнота и рвота, которые чаще возникают во время эпизодов боли
Как болезнь по мере прогрессирования приступы боли становятся более частыми и сильными.Некоторые пациенты со временем страдают от постоянной боли в животе.
По мере прогрессирования хронического панкреатита и ухудшения способности поджелудочной железы вырабатывать пищеварительные соки могут появиться следующие симптомы:
- вонючий и жирный стул
- вздутие живота
- спазмы в животе
- может возникнуть метеоризм
не может вообще производить инсулин, что приводит к диабету 1 типа, который может вызывать следующие симптомы:
- жажда
- частое мочеиспускание
- сильный голод
- потеря веса
- усталость
- помутнение зрения
хронический панкреатит обычно является осложнением повторяющихся эпизодов острого панкреатита. Это может привести к необратимому повреждению поджелудочной железы.
Это может привести к необратимому повреждению поджелудочной железы.
Острый панкреатит возникает, когда трипсин активируется в поджелудочной железе. Трипсин – это фермент, который вырабатывается в поджелудочной железе и попадает в кишечник, где он расщепляет белки как часть пищеварительной системы.
Трипсин неактивен, пока не достигнет кишечника. Если трипсин активируется внутри поджелудочной железы, он начинает переваривать поджелудочную железу, что приводит к раздражению и воспалению поджелудочной железы.Это переходит в острый панкреатит.
Злоупотребление алкоголем
Алкоголь может вызвать процесс, который запускает активацию трипсина внутри поджелудочной железы, как и камни в желчном пузыре.
У людей, злоупотребляющих алкоголем, у которых развивается острый панкреатит, как правило, повторяются эпизоды, и в конечном итоге развивается хронический панкреатит.
Повторяющиеся приступы острого панкреатита в конечном итоге сказываются на поджелудочной железе, вызывая необратимые повреждения, которые затем переходят в хронический панкреатит.
Это также известно как хронический алкогольный панкреатит.
Идиопатический хронический панкреатит
Идиопатическое заболевание не имеет известной причины или причины. Идиопатический хронический панкреатит составляет большинство остальных случаев.
Большинство случаев идиопатического хронического панкреатита развивается у людей в возрасте от 10 до 20 лет и старше 50 лет.
Никто не знает, почему другие возрастные группы страдают редко. Гены SPINK-1 и CFTR, типы мутировавших генов, существуют примерно у 50 процентов пациентов с идиопатическим хроническим панкреатитом.Эти генетические мутации могут нарушить функции поджелудочной железы.
Другие гораздо более редкие причины включают:
- аутоиммунный хронический панкреатит, при котором собственная иммунная система человека атакует поджелудочную железу
- наследственный панкреатит, при котором пациенты имеют генетическое заболевание и рождаются с дефектной поджелудочной железой
- кистозный фиброз, другой генетический состояние, повреждающее органы, включая поджелудочную железу
Не существует надежных тестов для диагностики хронического панкреатита. Врач заподозрит заболевание из-за симптомов пациента, повторных обострений острого панкреатита в анамнезе или злоупотребления алкоголем.
Врач заподозрит заболевание из-за симптомов пациента, повторных обострений острого панкреатита в анамнезе или злоупотребления алкоголем.
Анализы крови могут быть полезны для проверки уровня глюкозы в крови, который может быть повышен.
Анализы крови на повышенный уровень амилазы и липазы на данном этапе не являются надежными. Уровни амилазы и липазы в крови повышаются в течение первых двух дней панкреатита, а затем возвращаются к норме через пять-семь дней. Пациент с хроническим панкреатитом болел бы намного дольше.
Врачам необходимо внимательно осмотреть поджелудочную железу, чтобы правильно диагностировать заболевание. Скорее всего, это будет включать:
- Ультразвуковое сканирование: Высокочастотные звуковые волны создают изображение на мониторе поджелудочной железы и ее окружения.
- КТ: Рентгеновские лучи используются для получения множества снимков одной и той же области под разными углами, которые затем объединяются для получения трехмерного изображения.
 Сканирование покажет изменения при хроническом панкреатите.
Сканирование покажет изменения при хроническом панкреатите. - Магнитно-резонансная холангиопанкреатография (MRCP): Это сканирование показывает желчные и панкреатические протоки более четко, чем компьютерная томография.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ): Эндоскоп вводится в пищеварительную систему. Врач проводит эндоскоп с помощью ультразвука.
Пациенты с хроническим панкреатитом имеют повышенный риск развития рака поджелудочной железы. Если симптомы ухудшаются, особенно сужение протока поджелудочной железы, врачи могут заподозрить рак.В таком случае они закажут компьютерную томографию, МРТ или эндоскопическое исследование.
Поделиться на Pinterest Постоянная или повторяющаяся боль может вызывать беспокойство, раздражительность, стресс и депрессию.Есть несколько причин, по которым хронический панкреатит может развиться и стать более опасным для здоровья человека.
Стресс, тревога и депрессия
Заболевание может влиять на психологическое и эмоциональное состояние пациента. Постоянная или повторяющаяся боль, которая часто бывает сильной, может вызывать дистресс, беспокойство, раздражительность, стресс и депрессию.
Постоянная или повторяющаяся боль, которая часто бывает сильной, может вызывать дистресс, беспокойство, раздражительность, стресс и депрессию.
Пациентам важно сообщить врачам, если они страдают эмоционально или психологически. Если в вашем районе есть группа поддержки, возможность поговорить с людьми, имеющими такое же заболевание, может помочь вам почувствовать себя менее изолированным и более способным справиться с ситуацией.
Псевдокиста
Это скопление ткани, жидкости, мусора, ферментов поджелудочной железы и крови в брюшной полости, вызванное утечкой пищеварительной жидкости, выходящей из поврежденного протока поджелудочной железы.
Псевдокисты обычно не вызывают никаких проблем со здоровьем.Однако иногда они могут инфицироваться, вызвать закупорку части кишечника или разрыв и вызвать внутреннее кровотечение. Если это произойдет, кисту придется удалить хирургическим путем.
Рак поджелудочной железы
Несмотря на то, что рак поджелудочной железы чаще встречается у пациентов с хроническим панкреатитом, риск составляет только 1 из 500.
Пациенты с острым панкреатитом значительно снижают риск развития хронического панкреатита, если они отказываются от алкоголя.Это особенно актуально для пациентов, которые много и регулярно пьют.
Хронический панкреатит: лечение, симптомы и причины
Хронический панкреатит – это длительно прогрессирующее воспалительное заболевание поджелудочной железы, которое приводит к необратимому нарушению структуры и функции поджелудочной железы.
Поджелудочная железа – это орган, расположенный в брюшной полости, за желудком и под грудной клеткой. Он специализируется на производстве важных ферментов и гормонов, которые помогают расщеплять и переваривать пищу.Он также заставляет инсулин снижать уровень сахара в крови.
Наиболее частой причиной является длительное злоупотребление алкоголем – считается, что на него приходится от 70 до 80 процентов всех случаев.
Хронический панкреатит ежегодно вызывает более 122 000 посещений врача и 56 000 госпитализаций в США.
Пострадало значительно больше мужчин, чем женщин. Поджелудочная железа вырабатывает важные ферменты и гормоны, которые помогают расщеплять пищу.
При хроническом панкреатите обычно рекомендуются следующие методы лечения.
Изменение образа жизни
Людям с хроническим панкреатитом необходимо изменить образ жизни. К ним относятся:
- Прекращение употребления алкоголя: Отказ от алкоголя поможет предотвратить дальнейшее повреждение поджелудочной железы. Это также значительно облегчит боль. Некоторым людям может потребоваться профессиональная помощь, чтобы бросить алкоголь.
- Прекращение употребления табака: Курение не является причиной панкреатита, но может ускорить прогрессирование заболевания.
Обезболивание
Лечение должно быть направлено не только на облегчение болевых симптомов, но и на депрессию, которая является частым последствием длительной боли.
Врачи обычно используют поэтапный подход, при котором прописываются легкие обезболивающие, которые постепенно усиливаются, пока боль не станет управляемой.
Инсулин
Поджелудочная железа может перестать вырабатывать инсулин, если повреждение обширное. У человека, вероятно, развился диабет 1 типа.
Регулярное лечение инсулином станет частью лечения на всю оставшуюся жизнь человека. Диабет 1 типа, вызванный хроническим панкреатитом, включает инъекции, а не таблетки, потому что пищеварительная система, скорее всего, не сможет их расщепить.
ХирургияСильная хроническая боль иногда не поддается лечению обезболивающими. Протоки в поджелудочной железе могут быть заблокированы, вызывая скопление пищеварительного сока, которое оказывает на них давление, вызывая сильную боль.Другой причиной хронической и сильной боли может быть воспаление головки поджелудочной железы.
Для лечения более тяжелых случаев могут быть рекомендованы несколько форм хирургического вмешательства.
Эндоскопическая хирургия
Узкая полая гибкая трубка, называемая эндоскопом, вводится в пищеварительную систему под контролем ультразвука. Через эндоскоп продевают устройство с крошечным спущенным баллоном на конце. Когда он достигает воздуховода, баллон надувается, расширяя воздуховод.Устанавливается стент, чтобы предотвратить сужение протока.
Резекция поджелудочной железы
Головка поджелудочной железы удалена хирургическим путем. Это не только снимает боль, вызванную воспалением, раздражающим нервные окончания, но также снижает давление на протоки. Для резекции поджелудочной железы используются три основных метода:
- Процедура Бегера: Это включает резекцию воспаленной головки поджелудочной железы с осторожным сохранением двенадцатиперстной кишки, остальная часть поджелудочной железы повторно соединяется с кишечником.
- Процедура Фрея: Используется, когда врач считает, что боль вызвана как воспалением головки поджелудочной железы, так и закупоркой протоков.
 Процедура Фрея добавляет к резекции головки поджелудочной железы продольную декомпрессию протока – головку поджелудочной железы удаляют хирургическим путем, а протоки декомпрессируют, соединяя их непосредственно с кишечником.
Процедура Фрея добавляет к резекции головки поджелудочной железы продольную декомпрессию протока – головку поджелудочной железы удаляют хирургическим путем, а протоки декомпрессируют, соединяя их непосредственно с кишечником. - Панкреатодуоденэктомия с сохранением привратника (PPPD): Желчный пузырь, протоки и головка поджелудочной железы удаляются хирургическим путем.Это делается только в очень тяжелых случаях сильной хронической боли, когда головка поджелудочной железы воспалена, а протоки также заблокированы. Это наиболее эффективная процедура для уменьшения боли и сохранения функции поджелудочной железы. Однако у него самый высокий риск инфицирования и внутреннего кровотечения.
Тотальная резекция поджелудочной железы
Это включает хирургическое удаление всей поджелудочной железы. Это очень эффективно при боли. Однако человеку, перенесшему тотальную резекцию поджелудочной железы, будет необходимо лечение некоторых жизненно важных функций поджелудочной железы, таких как высвобождение инсулина.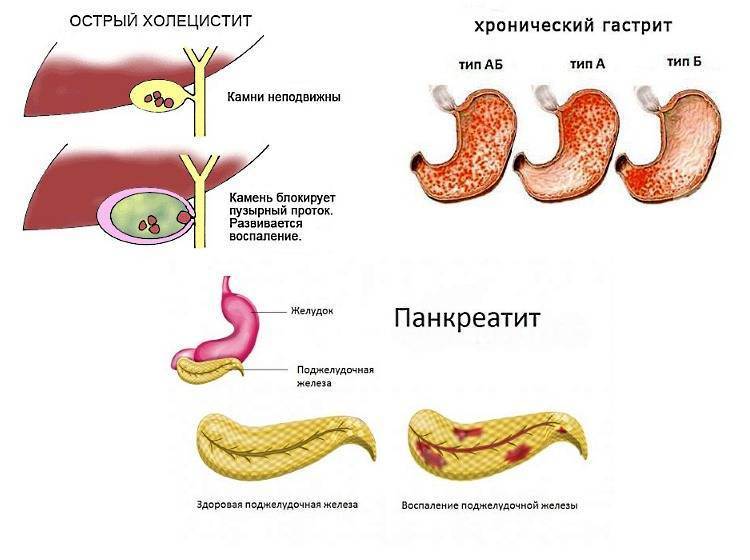
Трансплантация аутологичных островковых клеток поджелудочной железы (APICT)
Во время процедуры тотальной панкреатэктомии создается суспензия изолированных островковых клеток из хирургически удаленной поджелудочной железы и вводится в воротную вену печени. Островковые клетки функционируют как свободный трансплантат в печени и вырабатывают инсулин.
Принятие диетических мер для уменьшения последствий панкреатита жизненно важно.
Поджелудочная железа участвует в пищеварении, но панкреатит может нарушить эту функцию.Это означает, что люди с этим заболеванием будут испытывать трудности с перевариванием многих продуктов.
Людям с панкреатитом рекомендуется вместо трех обильных приемов пищи в день шесть небольших приемов пищи. Также лучше придерживаться обезжиренной диеты.
Управление диетой при панкреатите направлено на достижение четырех результатов:
- снижение риска недоедания и нехватки определенных питательных веществ
- предотвращение высокого или низкого уровня сахара в крови
- управление или профилактика диабета, заболеваний почек и других осложнений
- снижение вероятность обострения панкреатита
План диеты будет составлен врачом, или пациент может быть направлен к квалифицированному диетологу. План основан на текущих уровнях питательных веществ в крови, показанных при диагностическом тестировании.
План основан на текущих уровнях питательных веществ в крови, показанных при диагностическом тестировании.
Планы питания обычно включают продукты с высоким содержанием белка и высокой питательной ценностью. Скорее всего, они будут включать цельнозерновые, овощи, фрукты, нежирные молочные продукты и нежирные источники белка, такие как курица и рыба без костей.
Следует избегать жирной, жирной или жирной пищи, так как они могут вызвать выработку поджелудочной железой большего количества ферментов, чем обычно. Алкоголь, который является основной причиной хронического панкреатита, также лучше избегать при соблюдении диеты, благоприятной для панкреатита.
В зависимости от степени повреждения пациентам, возможно, также придется принимать искусственные версии некоторых ферментов для улучшения пищеварения. Это облегчит вздутие живота, сделает их кал менее жирным и неприятным запахом, а также избавит от спазмов в животе.
Поделиться на Pinterest Человек с хроническим панкреатитом может испытывать боль в животе, которая распространяется вдоль спины.
Общие признаки и симптомы хронического панкреатита включают:
- Сильная боль в верхней части живота, которая иногда может распространяться вдоль спины и становится более интенсивной после еды
- тошнота и рвота, которые чаще возникают во время эпизодов боли
Как болезнь по мере прогрессирования приступы боли становятся более частыми и сильными.Некоторые пациенты со временем страдают от постоянной боли в животе.
По мере прогрессирования хронического панкреатита и ухудшения способности поджелудочной железы вырабатывать пищеварительные соки могут появиться следующие симптомы:
- вонючий и жирный стул
- вздутие живота
- спазмы в животе
- может возникнуть метеоризм
не может вообще производить инсулин, что приводит к диабету 1 типа, который может вызывать следующие симптомы:
- жажда
- частое мочеиспускание
- сильный голод
- потеря веса
- усталость
- помутнение зрения
хронический панкреатит обычно является осложнением повторяющихся эпизодов острого панкреатита. Это может привести к необратимому повреждению поджелудочной железы.
Это может привести к необратимому повреждению поджелудочной железы.
Острый панкреатит возникает, когда трипсин активируется в поджелудочной железе. Трипсин – это фермент, который вырабатывается в поджелудочной железе и попадает в кишечник, где он расщепляет белки как часть пищеварительной системы.
Трипсин неактивен, пока не достигнет кишечника. Если трипсин активируется внутри поджелудочной железы, он начинает переваривать поджелудочную железу, что приводит к раздражению и воспалению поджелудочной железы.Это переходит в острый панкреатит.
Злоупотребление алкоголем
Алкоголь может вызвать процесс, который запускает активацию трипсина внутри поджелудочной железы, как и камни в желчном пузыре.
У людей, злоупотребляющих алкоголем, у которых развивается острый панкреатит, как правило, повторяются эпизоды, и в конечном итоге развивается хронический панкреатит.
Повторяющиеся приступы острого панкреатита в конечном итоге сказываются на поджелудочной железе, вызывая необратимые повреждения, которые затем переходят в хронический панкреатит.
Это также известно как хронический алкогольный панкреатит.
Идиопатический хронический панкреатит
Идиопатическое заболевание не имеет известной причины или причины. Идиопатический хронический панкреатит составляет большинство остальных случаев.
Большинство случаев идиопатического хронического панкреатита развивается у людей в возрасте от 10 до 20 лет и старше 50 лет.
Никто не знает, почему другие возрастные группы страдают редко. Гены SPINK-1 и CFTR, типы мутировавших генов, существуют примерно у 50 процентов пациентов с идиопатическим хроническим панкреатитом.Эти генетические мутации могут нарушить функции поджелудочной железы.
Другие гораздо более редкие причины включают:
- аутоиммунный хронический панкреатит, при котором собственная иммунная система человека атакует поджелудочную железу
- наследственный панкреатит, при котором пациенты имеют генетическое заболевание и рождаются с дефектной поджелудочной железой
- кистозный фиброз, другой генетический состояние, повреждающее органы, включая поджелудочную железу
Не существует надежных тестов для диагностики хронического панкреатита.Врач заподозрит заболевание из-за симптомов пациента, повторных обострений острого панкреатита в анамнезе или злоупотребления алкоголем.
Анализы крови могут быть полезны для проверки уровня глюкозы в крови, который может быть повышен.
Анализы крови на повышенный уровень амилазы и липазы на данном этапе не являются надежными. Уровни амилазы и липазы в крови повышаются в течение первых двух дней панкреатита, а затем возвращаются к норме через пять-семь дней. Пациент с хроническим панкреатитом болел бы намного дольше.
Врачам необходимо внимательно осмотреть поджелудочную железу, чтобы правильно диагностировать заболевание. Скорее всего, это будет включать:
- Ультразвуковое сканирование: Высокочастотные звуковые волны создают изображение на мониторе поджелудочной железы и ее окружения.
- КТ: Рентгеновские лучи используются для получения множества снимков одной и той же области под разными углами, которые затем объединяются для получения трехмерного изображения. Сканирование покажет изменения при хроническом панкреатите.
- Магнитно-резонансная холангиопанкреатография (MRCP): Это сканирование показывает желчные и панкреатические протоки более четко, чем компьютерная томография.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ): Эндоскоп вводится в пищеварительную систему. Врач проводит эндоскоп с помощью ультразвука.
Пациенты с хроническим панкреатитом имеют повышенный риск развития рака поджелудочной железы. Если симптомы ухудшаются, особенно сужение протока поджелудочной железы, врачи могут заподозрить рак.В таком случае они закажут компьютерную томографию, МРТ или эндоскопическое исследование.
Поделиться на Pinterest Постоянная или повторяющаяся боль может вызывать беспокойство, раздражительность, стресс и депрессию.Есть несколько причин, по которым хронический панкреатит может развиться и стать более опасным для здоровья человека.
Стресс, тревога и депрессия
Заболевание может влиять на психологическое и эмоциональное состояние пациента. Постоянная или повторяющаяся боль, которая часто бывает сильной, может вызывать дистресс, беспокойство, раздражительность, стресс и депрессию.
Пациентам важно сообщить врачам, если они страдают эмоционально или психологически. Если в вашем районе есть группа поддержки, возможность поговорить с людьми, имеющими такое же заболевание, может помочь вам почувствовать себя менее изолированным и более способным справиться с ситуацией.
Псевдокиста
Это скопление ткани, жидкости, мусора, ферментов поджелудочной железы и крови в брюшной полости, вызванное утечкой пищеварительной жидкости, выходящей из поврежденного протока поджелудочной железы.
Псевдокисты обычно не вызывают никаких проблем со здоровьем.Однако иногда они могут инфицироваться, вызвать закупорку части кишечника или разрыв и вызвать внутреннее кровотечение. Если это произойдет, кисту придется удалить хирургическим путем.
Рак поджелудочной железы
Несмотря на то, что рак поджелудочной железы чаще встречается у пациентов с хроническим панкреатитом, риск составляет только 1 из 500.
Пациенты с острым панкреатитом значительно снижают риск развития хронического панкреатита, если они отказываются от алкоголя.Это особенно актуально для пациентов, которые много и регулярно пьют.
Хронический панкреатит: лечение, симптомы и причины
Хронический панкреатит – это длительно прогрессирующее воспалительное заболевание поджелудочной железы, которое приводит к необратимому нарушению структуры и функции поджелудочной железы.
Поджелудочная железа – это орган, расположенный в брюшной полости, за желудком и под грудной клеткой. Он специализируется на производстве важных ферментов и гормонов, которые помогают расщеплять и переваривать пищу.Он также заставляет инсулин снижать уровень сахара в крови.
Наиболее частой причиной является длительное злоупотребление алкоголем – считается, что на него приходится от 70 до 80 процентов всех случаев.
Хронический панкреатит ежегодно вызывает более 122 000 посещений врача и 56 000 госпитализаций в США.
Пострадало значительно больше мужчин, чем женщин. Поджелудочная железа вырабатывает важные ферменты и гормоны, которые помогают расщеплять пищу.
При хроническом панкреатите обычно рекомендуются следующие методы лечения.
Изменение образа жизни
Людям с хроническим панкреатитом необходимо изменить образ жизни. К ним относятся:
- Прекращение употребления алкоголя: Отказ от алкоголя поможет предотвратить дальнейшее повреждение поджелудочной железы. Это также значительно облегчит боль. Некоторым людям может потребоваться профессиональная помощь, чтобы бросить алкоголь.
- Прекращение употребления табака: Курение не является причиной панкреатита, но может ускорить прогрессирование заболевания.
Обезболивание
Лечение должно быть направлено не только на облегчение болевых симптомов, но и на депрессию, которая является частым последствием длительной боли.
Врачи обычно используют поэтапный подход, при котором прописываются легкие обезболивающие, которые постепенно усиливаются, пока боль не станет управляемой.
Инсулин
Поджелудочная железа может перестать вырабатывать инсулин, если повреждение обширное. У человека, вероятно, развился диабет 1 типа.
Регулярное лечение инсулином станет частью лечения на всю оставшуюся жизнь человека. Диабет 1 типа, вызванный хроническим панкреатитом, включает инъекции, а не таблетки, потому что пищеварительная система, скорее всего, не сможет их расщепить.
ХирургияСильная хроническая боль иногда не поддается лечению обезболивающими. Протоки в поджелудочной железе могут быть заблокированы, вызывая скопление пищеварительного сока, которое оказывает на них давление, вызывая сильную боль.Другой причиной хронической и сильной боли может быть воспаление головки поджелудочной железы.
Для лечения более тяжелых случаев могут быть рекомендованы несколько форм хирургического вмешательства.
Эндоскопическая хирургия
Узкая полая гибкая трубка, называемая эндоскопом, вводится в пищеварительную систему под контролем ультразвука. Через эндоскоп продевают устройство с крошечным спущенным баллоном на конце. Когда он достигает воздуховода, баллон надувается, расширяя воздуховод.Устанавливается стент, чтобы предотвратить сужение протока.
Резекция поджелудочной железы
Головка поджелудочной железы удалена хирургическим путем. Это не только снимает боль, вызванную воспалением, раздражающим нервные окончания, но также снижает давление на протоки. Для резекции поджелудочной железы используются три основных метода:
- Процедура Бегера: Это включает резекцию воспаленной головки поджелудочной железы с осторожным сохранением двенадцатиперстной кишки, остальная часть поджелудочной железы повторно соединяется с кишечником.
- Процедура Фрея: Используется, когда врач считает, что боль вызвана как воспалением головки поджелудочной железы, так и закупоркой протоков. Процедура Фрея добавляет к резекции головки поджелудочной железы продольную декомпрессию протока – головку поджелудочной железы удаляют хирургическим путем, а протоки декомпрессируют, соединяя их непосредственно с кишечником.
- Панкреатодуоденэктомия с сохранением привратника (PPPD): Желчный пузырь, протоки и головка поджелудочной железы удаляются хирургическим путем.Это делается только в очень тяжелых случаях сильной хронической боли, когда головка поджелудочной железы воспалена, а протоки также заблокированы. Это наиболее эффективная процедура для уменьшения боли и сохранения функции поджелудочной железы. Однако у него самый высокий риск инфицирования и внутреннего кровотечения.
Тотальная резекция поджелудочной железы
Это включает хирургическое удаление всей поджелудочной железы. Это очень эффективно при боли. Однако человеку, перенесшему тотальную резекцию поджелудочной железы, будет необходимо лечение некоторых жизненно важных функций поджелудочной железы, таких как высвобождение инсулина.
Трансплантация аутологичных островковых клеток поджелудочной железы (APICT)
Во время процедуры тотальной панкреатэктомии создается суспензия изолированных островковых клеток из хирургически удаленной поджелудочной железы и вводится в воротную вену печени. Островковые клетки функционируют как свободный трансплантат в печени и вырабатывают инсулин.
Принятие диетических мер для уменьшения последствий панкреатита жизненно важно.
Поджелудочная железа участвует в пищеварении, но панкреатит может нарушить эту функцию.Это означает, что люди с этим заболеванием будут испытывать трудности с перевариванием многих продуктов.
Людям с панкреатитом рекомендуется вместо трех обильных приемов пищи в день шесть небольших приемов пищи. Также лучше придерживаться обезжиренной диеты.
Управление диетой при панкреатите направлено на достижение четырех результатов:
- снижение риска недоедания и нехватки определенных питательных веществ
- предотвращение высокого или низкого уровня сахара в крови
- управление или профилактика диабета, заболеваний почек и других осложнений
- снижение вероятность обострения панкреатита
План диеты будет составлен врачом, или пациент может быть направлен к квалифицированному диетологу.План основан на текущих уровнях питательных веществ в крови, показанных при диагностическом тестировании.
Планы питания обычно включают продукты с высоким содержанием белка и высокой питательной ценностью. Скорее всего, они будут включать цельнозерновые, овощи, фрукты, нежирные молочные продукты и нежирные источники белка, такие как курица и рыба без костей.
Следует избегать жирной, жирной или жирной пищи, так как они могут вызвать выработку поджелудочной железой большего количества ферментов, чем обычно. Алкоголь, который является основной причиной хронического панкреатита, также лучше избегать при соблюдении диеты, благоприятной для панкреатита.
В зависимости от степени повреждения пациентам, возможно, также придется принимать искусственные версии некоторых ферментов для улучшения пищеварения. Это облегчит вздутие живота, сделает их кал менее жирным и неприятным запахом, а также избавит от спазмов в животе.
Поделиться на Pinterest Человек с хроническим панкреатитом может испытывать боль в животе, которая распространяется вдоль спины.Общие признаки и симптомы хронического панкреатита включают:
- Сильная боль в верхней части живота, которая иногда может распространяться вдоль спины и становится более интенсивной после еды
- тошнота и рвота, которые чаще возникают во время эпизодов боли
Как болезнь по мере прогрессирования приступы боли становятся более частыми и сильными.Некоторые пациенты со временем страдают от постоянной боли в животе.
По мере прогрессирования хронического панкреатита и ухудшения способности поджелудочной железы вырабатывать пищеварительные соки могут появиться следующие симптомы:
- вонючий и жирный стул
- вздутие живота
- спазмы в животе
- может возникнуть метеоризм
не может вообще производить инсулин, что приводит к диабету 1 типа, который может вызывать следующие симптомы:
- жажда
- частое мочеиспускание
- сильный голод
- потеря веса
- усталость
- помутнение зрения
хронический панкреатит обычно является осложнением повторяющихся эпизодов острого панкреатита.Это может привести к необратимому повреждению поджелудочной железы.
Острый панкреатит возникает, когда трипсин активируется в поджелудочной железе. Трипсин – это фермент, который вырабатывается в поджелудочной железе и попадает в кишечник, где он расщепляет белки как часть пищеварительной системы.
Трипсин неактивен, пока не достигнет кишечника. Если трипсин активируется внутри поджелудочной железы, он начинает переваривать поджелудочную железу, что приводит к раздражению и воспалению поджелудочной железы.Это переходит в острый панкреатит.
Злоупотребление алкоголем
Алкоголь может вызвать процесс, который запускает активацию трипсина внутри поджелудочной железы, как и камни в желчном пузыре.
У людей, злоупотребляющих алкоголем, у которых развивается острый панкреатит, как правило, повторяются эпизоды, и в конечном итоге развивается хронический панкреатит.
Повторяющиеся приступы острого панкреатита в конечном итоге сказываются на поджелудочной железе, вызывая необратимые повреждения, которые затем переходят в хронический панкреатит.
Это также известно как хронический алкогольный панкреатит.
Идиопатический хронический панкреатит
Идиопатическое заболевание не имеет известной причины или причины. Идиопатический хронический панкреатит составляет большинство остальных случаев.
Большинство случаев идиопатического хронического панкреатита развивается у людей в возрасте от 10 до 20 лет и старше 50 лет.
Никто не знает, почему другие возрастные группы страдают редко. Гены SPINK-1 и CFTR, типы мутировавших генов, существуют примерно у 50 процентов пациентов с идиопатическим хроническим панкреатитом.Эти генетические мутации могут нарушить функции поджелудочной железы.
Другие гораздо более редкие причины включают:
- аутоиммунный хронический панкреатит, при котором собственная иммунная система человека атакует поджелудочную железу
- наследственный панкреатит, при котором пациенты имеют генетическое заболевание и рождаются с дефектной поджелудочной железой
- кистозный фиброз, другой генетический состояние, повреждающее органы, включая поджелудочную железу
Не существует надежных тестов для диагностики хронического панкреатита.Врач заподозрит заболевание из-за симптомов пациента, повторных обострений острого панкреатита в анамнезе или злоупотребления алкоголем.
Анализы крови могут быть полезны для проверки уровня глюкозы в крови, который может быть повышен.
Анализы крови на повышенный уровень амилазы и липазы на данном этапе не являются надежными. Уровни амилазы и липазы в крови повышаются в течение первых двух дней панкреатита, а затем возвращаются к норме через пять-семь дней. Пациент с хроническим панкреатитом болел бы намного дольше.
Врачам необходимо внимательно осмотреть поджелудочную железу, чтобы правильно диагностировать заболевание. Скорее всего, это будет включать:
- Ультразвуковое сканирование: Высокочастотные звуковые волны создают изображение на мониторе поджелудочной железы и ее окружения.
- КТ: Рентгеновские лучи используются для получения множества снимков одной и той же области под разными углами, которые затем объединяются для получения трехмерного изображения. Сканирование покажет изменения при хроническом панкреатите.
- Магнитно-резонансная холангиопанкреатография (MRCP): Это сканирование показывает желчные и панкреатические протоки более четко, чем компьютерная томография.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ): Эндоскоп вводится в пищеварительную систему. Врач проводит эндоскоп с помощью ультразвука.
Пациенты с хроническим панкреатитом имеют повышенный риск развития рака поджелудочной железы. Если симптомы ухудшаются, особенно сужение протока поджелудочной железы, врачи могут заподозрить рак.В таком случае они закажут компьютерную томографию, МРТ или эндоскопическое исследование.
Поделиться на Pinterest Постоянная или повторяющаяся боль может вызывать беспокойство, раздражительность, стресс и депрессию.Есть несколько причин, по которым хронический панкреатит может развиться и стать более опасным для здоровья человека.
Стресс, тревога и депрессия
Заболевание может влиять на психологическое и эмоциональное состояние пациента. Постоянная или повторяющаяся боль, которая часто бывает сильной, может вызывать дистресс, беспокойство, раздражительность, стресс и депрессию.
Пациентам важно сообщить врачам, если они страдают эмоционально или психологически. Если в вашем районе есть группа поддержки, возможность поговорить с людьми, имеющими такое же заболевание, может помочь вам почувствовать себя менее изолированным и более способным справиться с ситуацией.
Псевдокиста
Это скопление ткани, жидкости, мусора, ферментов поджелудочной железы и крови в брюшной полости, вызванное утечкой пищеварительной жидкости, выходящей из поврежденного протока поджелудочной железы.
Псевдокисты обычно не вызывают никаких проблем со здоровьем.Однако иногда они могут инфицироваться, вызвать закупорку части кишечника или разрыв и вызвать внутреннее кровотечение. Если это произойдет, кисту придется удалить хирургическим путем.
Рак поджелудочной железы
Несмотря на то, что рак поджелудочной железы чаще встречается у пациентов с хроническим панкреатитом, риск составляет только 1 из 500.
Пациенты с острым панкреатитом значительно снижают риск развития хронического панкреатита, если они отказываются от алкоголя.Это особенно актуально для пациентов, которые много и регулярно пьют.
Хронический панкреатит – Лечение – NHS
Лечение хронического панкреатита направлено на то, чтобы помочь контролировать состояние и уменьшить любые симптомы.
Изменения образа жизни
Отказ от алкоголя
Самое важное, что вы можете сделать, – это перестать употреблять алкоголь, даже если он не является причиной вашего состояния. Это предотвратит дальнейшее повреждение поджелудочной железы и может уменьшить боль.
Если вы продолжите употреблять алкоголь, скорее всего, вы почувствуете боль, которая мешает вам выполнять повседневные дела, а также с большей вероятностью разовьются осложнения.
Некоторые люди с хроническим панкреатитом зависимы от алкоголя и нуждаются в помощи и поддержке, чтобы бросить пить. Обратитесь к своему терапевту, если это относится к вам.
В курс лечения алкогольной зависимости входят:
- индивидуальные консультации
- посещает группы самопомощи, такие как анонимные алкоголики
- принимать лекарство под названием акампросат, уменьшающее тягу к алкоголю
Подробнее о лечении злоупотребления алкоголем.
Отказ от курения
Если вы курите, вам следует бросить курить. Курение может ускорить повреждение, вызванное хроническим панкреатитом, повышая вероятность того, что ваша поджелудочная железа перестанет работать раньше.
Вы можете использовать лечение против курения, такое как никотиновая заместительная терапия (НЗТ) или бупропион – лекарство, используемое для уменьшения тяги к сигаретам.
Обратитесь к терапевту за помощью и советом по отказу от курения. Они могут направить вас в службу поддержки NHS Stop Smoking или вы можете позвонить на горячую линию NHS Stop Smoking по телефону 0300 123 1044 (только в Англии) для получения дополнительных рекомендаций.
Подробнее о том, как бросить курить.
Диетические изменения
Поскольку хронический панкреатит может повлиять на вашу способность переваривать определенные продукты, вам может потребоваться изменить свой рацион.
Врач общей практики может дать вам совет по питанию, или вы можете попросить его или своего врача в больнице направить вас к диетологу, который составит подходящий план питания.
Обычно рекомендуется низкожировая, высокобелковая и высококалорийная диета с добавками жирорастворимых витаминов.Но не вносите изменения в свой рацион, не посоветовавшись со специалистом в области здравоохранения.
Энзимные добавки
Вам могут назначить добавки с ферментами поджелудочной железы, чтобы помочь вашей пищеварительной системе работать более эффективно.
Побочные эффекты этих добавок включают диарею, запор, плохое самочувствие, рвоту и боли в животе. Обратитесь к терапевту, если у вас возникнут побочные эффекты, поскольку вам может потребоваться корректировка дозировки.
Стероидное лекарство
Стероидный препарат рекомендуется людям с хроническим панкреатитом, вызванным проблемами с иммунной системой, поскольку он помогает снять воспаление поджелудочной железы.
Однако длительный прием стероидных препаратов может вызвать побочные эффекты, такие как остеопороз и увеличение веса.
Обезболивающее
Обезболивание – важная часть лечения хронического панкреатита.
Легкие обезболивающие
В большинстве случаев первыми применяемыми обезболивающими являются парацетамол или противовоспалительные средства, такие как ибупрофен.
Но длительный прием противовоспалительных обезболивающих может увеличить риск развития язвы желудка, поэтому вам могут назначить ингибитор протонной помпы (ИПП) для защиты от этого.
Более сильные обезболивающие
Если парацетамол или противовоспалительные средства не справляются с болью, вам может потребоваться обезболивающее на основе опиатов, такое как кодеин или трамадол. Побочные эффекты включают запор, тошноту, рвоту и сонливость.
С запором бывает трудно справиться, поэтому вам могут прописать слабительное, чтобы облегчить его. См. Дополнительную информацию на странице, посвященной запорам.
Если вы чувствуете сонливость после приема обезболивающего на основе опиатов, избегайте вождения и использования тяжелых инструментов или машин.
Сильная боль
Если у вас сильная боль, вас могут направить к специалисту (гастроэнтерологу или панкреатико-билиарному хирургу) или в центр боли для дальнейшего обследования.
Вам могут предложить операцию, чтобы облегчить боль или вылечить любые осложнения.
В некоторых случаях для облегчения боли может быть рекомендовано дополнительное лекарство – амитриптилин, габапентин или прегабалин.
Если это не эффективно, сильную боль иногда можно облегчить на несколько недель или месяцев с помощью инъекции, называемой блокадой нерва.Это блокирует болевые сигналы от поджелудочной железы.
Тяжелые эпизоды
Если воспаление поджелудочной железы внезапно усиливается, вам может потребоваться короткое пребывание в больнице для лечения.
Это может включать подачу жидкости непосредственно в вену и кислород через трубки в нос.
Подробнее о лечении острого панкреатита.
Хирургия
Хирургия может использоваться для лечения сильной боли у людей с хроническим панкреатитом.
Эндоскопическая хирургия
Пациентам с камнями в желчном пузыре в открытии поджелудочной железы (протока поджелудочной железы) может быть полезна эндоскопическая хирургия и лечение, называемое литотрипсией.
Литотрипсия заключается в использовании ударных волн для разбивания камней на более мелкие части. Затем используется эндоскоп для доступа к протоку поджелудочной железы, чтобы можно было удалить его части.
Это лечение может в некоторой степени уменьшить боль, но эффект может быть непостоянным.
Резекция поджелудочной железы
В случаях, когда определенные части поджелудочной железы воспаляются и вызывают сильную боль, их можно удалить хирургическим путем.Это называется резекцией поджелудочной железы, и ее также могут предложить, если эндоскопическое лечение не помогает.
Точная техника резекции поджелудочной железы зависит от того, какие части необходимо удалить.
Поговорите со своей хирургической бригадой о преимуществах и рисках процедуры, прежде чем принимать решение о ее проведении.
Тотальная резекция поджелудочной железы
В наиболее серьезных случаях хронического панкреатита, когда поджелудочная железа сильно повреждена, может потребоваться удаление всей поджелудочной железы (полная панкреатэктомия).
Это может быть очень эффективным при лечении боли, но вы больше не сможете вырабатывать инсулин, необходимый вашему организму. Чтобы решить эту проблему, иногда используется метод, называемый трансплантацией аутологичных островковых клеток поджелудочной железы (APICT).
Во время APICT островковые клетки, ответственные за выработку инсулина, удаляются из поджелудочной железы до того, как поджелудочная железа удаляется хирургическим путем. Затем островковые клетки смешивают со специальным раствором и вводят в печень.
Если APICT успешен, островковые клетки остаются в печени и начинают вырабатывать инсулин.
В краткосрочной перспективе APICT кажется эффективным, но в долгосрочной перспективе может потребоваться дополнительное лечение инсулином.
Прочие испытания и проверки
Если вам поставили диагноз хронический панкреатит, вам должны предложить:
- ежегодных проверок (каждые 6 месяцев для детей до 16 лет), чтобы убедиться, что ваш рацион дает вам необходимые питательные вещества
- оценка плотности костей каждые 2 года – проблемы с перевариванием пищи могут повлиять на здоровье костей
- анализ крови на диабет каждые 6 месяцев
- ежегодная проверка на рак поджелудочной железы, если причина хронического панкреатита наследственная
Последняя проверка страницы: 31 октября 2018 г.
Срок следующей проверки: 31 октября 2021 г.
Хронический панкреатит | Сидарс-Синай
Не то, что вы ищете?Что такое хронический панкреатит?
Ваш поджелудочная железа – орган, выполняющий множество важных функций.Он вырабатывает ферменты, которые помогают вам переваривать пищу. Он также вырабатывает инсулин, чтобы держать уровень сахара в крови под контролем.
Кратковременный (острый) панкреатит – это внезапное воспаление поджелудочной железы. Это может быть очень болезненный. У вас могут быть тошнота, рвота и жар. Если у вас острый панкреатит не поправляется, а постепенно ухудшается, возможно, у вас хронический панкреатит.
Что вызывает хронический панкреатит?
Если у вас хронический панкреатит, пищеварительные ферменты, которые обычно проходят трубы внутри поджелудочной железы и опорожняются в верхний кишечник, попадают в ловушку внутри поджелудочная железа.Это вызывает боль и рубцы. Захваченные ферменты медленно вызывают тяжелые повреждать в поджелудочную железу.
наиболее частой причиной хронического панкреатита является употребление большого количества алкоголя в течение длительного времени. период времени .. Другие причины включают:
- Приступ острого панкреатита с поражением протоков поджелудочной железы
- Закупорка главного протока поджелудочной железы, вызванная раком
- Некоторые аутоиммунные расстройства
- кистозный фиброз
- Наследственные болезни поджелудочной железы
- Курение
- Неизвестно причина в некоторых случаях
Каковы симптомы хронического панкреатита?
Ранние симптомы хронического панкреатита похожи на симптомы острого панкреатита.Симптомы находятся случайные и включают:
- Боль в верхняя часть живота, переходящая в спину
- Боль в живот, который становится хуже, когда вы едите или пьете алкоголь
- Диарея или жирный стул
- Тошнота и рвота
- Тяжелая боль в животе (брюшной полости), которая может быть постоянной или которая возвращается
- Похудание
Хронический панкреатит вызывает серьезные повреждения поджелудочной железы.Это означает, что ваш тело не сможет производить необходимые ферменты и гормоны. Это может привести к недоеданию, потому что вы не сможете переваривать пищу. Хронический панкреатит также может вызвать диабет. Это происходит потому, что ваша поджелудочная железа не может вырабатывать инсулин. Инсулин контролирует уровень сахара в крови.
Как диагностируется хронический панкреатит?
Ваш лечащий врач поставит вам диагноз хронического панкреатита, если:
- У вас в анамнезе острый панкреатит, который возвращается или не проходит
- У вас симптомы хронического панкреатита
Ваш врач осмотрит ваш живот.Вас также спросят о том, как вы пьете история болезни и любой семейный анамнез заболевания поджелудочной железы или муковисцидоза. Кровь и Визуализирующие обследования – важная часть вашего диагноза. Они могут включать:
- Кровь тесты. Они будут искать высокий уровень двух ферментов поджелудочной железы, амилазы и липаза. Они могут попасть в вашу кровь. Другие тесты могут показать блокировку или повреждение ваш желчный пузырь.Их также можно использовать для проверки определенных унаследованных условий. Вам могут потребоваться уровни витамина и другие лабораторные тесты.
- Компьютерная томография. Этот тест создает трехмерное изображение вашей поджелудочной железы с использованием рентгеновских лучей и компьютер.
- УЗИ брюшной полости. В этом тесте используются звуковые волны для создания изображения поджелудочной железы.
- Эндоскопический ультразвук. В этом тесте используется длинная тонкая трубка (эндоскоп), через которую ваш рот и в желудок и верхний отдел кишечника. УЗИ на прицеле делает изображения протоков поджелудочной железы и желчного пузыря.
- ERCP. В этом тесте используется длинная тонкая трубка (эндоскоп), поместите в область дренажа поджелудочной железы, если необходимо провести лечение.
- Магнитный резонансная холангиопанкреатография. Этот тест делает изображения с помощью радио волны, сильный магнит и компьютер. В некоторых исследованиях МРТ вам понадобится краситель. введен, чтобы показать более подробное изображение вашей поджелудочной железы и протоков вашего желчного пузыря.
Как лечится хронический панкреатит?
Ежедневное лечение включает:
- Лекарство от боли
- Добавки ферментов поджелудочной железы при каждом приеме пищи
- Инсулин, если у вас диабет
- Витамин добавки, если необходимо
Для острый панкреатит или обострение, возможно, вам придется остаться в больнице для лечения.Ваше точное лечение будет зависеть от причины вашего хронического панкреатита, насколько серьезной. симптомы есть, и ваше физическое состояние. Острые методы лечения могут включать:
- Питание через зонд через нос в желудок
- Пост
- IV жидкости
- Боль лекарства
Какие возможные осложнения хронический панкреатит?
Хронический панкреатит поражает инсулин-продуцирующие клетки поджелудочной железы.Это может вызывают эти осложнения:
- Кальцификация поджелудочной железы. Это означает, что ткань поджелудочной железы затвердевает от отложения солей кальция.
- Длительная (хроническая) боль
- Диабет
- Камни в желчном пузыре
- Почечная недостаточность
- Наращивание жидкости и тканевого мусора (псевдокисты)
- Рак поджелудочной железы
- острый вспышки, которые продолжают возвращаться
Как я могу помочь предотвратить хроническое панкреатит?
лучший способ предотвратить хронический панкреатит – пить только умеренно или не все.Умеренное употребление алкоголя считается для женщин не более 1 порции в день. а также 2 напитка в день для мужчин. Бросить курить тоже очень полезно. Облегчает боль и припухлость.
Люди с хроническим панкреатитом
Если вам поставили диагноз хронического панкреатита, ваш лечащий врач может: предложить эти изменения образа жизни:
- Не употребляйте спиртные напитки.
- Пейте много воды.
- Не курите.
- Управлять очистить от кофеина.
- Придерживайтесь здоровой диеты с низким содержанием жиров и белков.
- Ешьте меньше и чаще.
Когда мне следует позвонить в медицинское учреждение провайдер?
Позвонить Ваш лечащий врач, когда у вас начнутся краткосрочные (острые) симптомы, в том числе:
- Сильная боль, которую невозможно облегчить дома
- Рвота и неспособность удерживать жидкость
Основные сведения о хронических панкреатит
- Острый панкреатит – это внезапное воспаление поджелудочной железы.Если ваш острый панкреатит не проходит и постепенно ухудшается, у вас хронический панкреатит.
- Если у вас хронический панкреатит, пищеварительные ферменты, которые обычно проходит по трубкам внутри поджелудочной железы и попадает в верхнюю часть кишечник, застряли внутри поджелудочной железы.
- Ваш лечащий врач осмотрит ваш живот. Ты будешь спросили о вашем анамнезе употребления алкоголя и любом семейном анамнезе заболевания поджелудочной железы или муковисцидоз.
Ежедневное лечение включает обезболивающее, добавки с ферментами поджелудочной железы при каждом приеме пищи, инсулин, если вы заболеть диабетом и при необходимости принимать витаминные добавки.
- Если вам поставили диагноз хронический панкреатит, ваш врач может посоветовать изменить образ жизни.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и вспомнить, что вам нужно. провайдер вам говорит.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые дает вам ваш лечащий врач.
- знать почему прописано новое лекарство или лечение и как они вам помогут.Также знать каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого посещение.
- Узнайте, как вы можете связаться с вашим лечащим врачом, если у вас возникнут вопросы.
Медицинский обозреватель: Джен Лерер, доктор медицины
Медицинский обозреватель: Рита Сатер RN
Медицинский обозреватель: Раймонд Кент Терли BSN MSN RN
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете? .
 Возникает без видимых предпосылок
Возникает без видимых предпосылок

 Если подобной зависимости не наблюдается, препараты принимаются после еды с целью уменьшения риска повреждения слизистой желудка.
Если подобной зависимости не наблюдается, препараты принимаются после еды с целью уменьшения риска повреждения слизистой желудка.
 д.)
д.)


 Врач также пальпирует живот пациента, чтобы выяснить, страдает ли пациент от боли в поджелудочной железе.
Врач также пальпирует живот пациента, чтобы выяснить, страдает ли пациент от боли в поджелудочной железе.
 По этой причине во время пребывания в больнице вы будете получать дополнительную жидкость через вену на руке.
По этой причине во время пребывания в больнице вы будете получать дополнительную жидкость через вену на руке. Ваш врач может порекомендовать лекарства для снятия боли и направить вас к специалисту по боли.
Ваш врач может порекомендовать лекарства для снятия боли и направить вас к специалисту по боли. Может оказаться полезным иметь при себе бутылку с водой или стакан воды.
Может оказаться полезным иметь при себе бутылку с водой или стакан воды. Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли. Это также значительно облегчит боль. Некоторым людям может потребоваться профессиональная помощь, чтобы бросить алкоголь.
Это также значительно облегчит боль. Некоторым людям может потребоваться профессиональная помощь, чтобы бросить алкоголь. Однако у него самый высокий риск инфицирования и внутреннего кровотечения.
Однако у него самый высокий риск инфицирования и внутреннего кровотечения.

 Сканирование покажет изменения при хроническом панкреатите.
Сканирование покажет изменения при хроническом панкреатите. Процедура Фрея добавляет к резекции головки поджелудочной железы продольную декомпрессию протока – головку поджелудочной железы удаляют хирургическим путем, а протоки декомпрессируют, соединяя их непосредственно с кишечником.
Процедура Фрея добавляет к резекции головки поджелудочной железы продольную декомпрессию протока – головку поджелудочной железы удаляют хирургическим путем, а протоки декомпрессируют, соединяя их непосредственно с кишечником.