Острый панкреатит у детей симптомы и лечение – Панкреатит у детей – причины, симптомы, диагностика и лечение
причины, симптомы и лечение ребенка
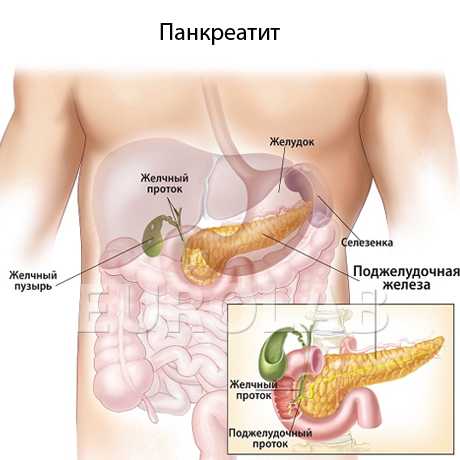
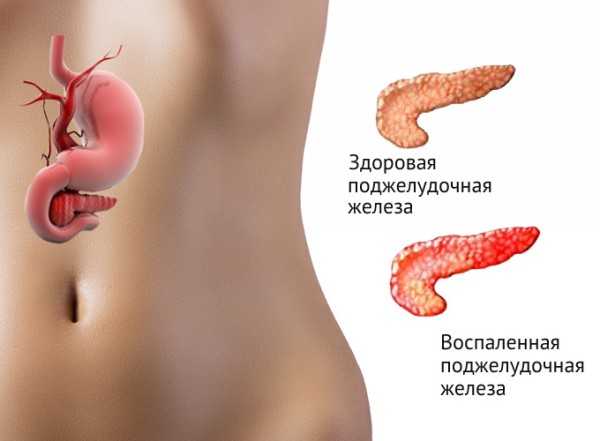
Панкреатит у детей протекает с развитием воспалительной реакции в тканях поджелудочной железы. В детском возрасте эта патология нередко маскируется под другие болезни пищеварительного тракта (гастродуоденит, гастрит, дисбактериоз), может долгое время протекать с незначительными симптомами.
При появлении признаков панкреатита у детей необходимо обратиться к педиатру или детскому гастроэнтерологу. Без лечения заболевание переходит в хроническую форму и может давать осложнения, включая панкреонекроз (осложнение острого панкреатита с омертвлением ткани поджелудочной железы)1.
Причины развития панкреатита у ребенка
Панкреатит у детей развивается под действием различных внешних и внутренних неблагоприятных факторов:
- нерациональное питание, переедание, избыток в рационе жирных, пряных и чрезмерно острых блюд;
- тяжелые аллергические реакции на лекарственные препараты, продукты питания, факторы внешней среды;
- врожденные или приобретенные аномалии развития органов пищеварения;
- повреждения брюшной стенки;
- прогрессирование других болезней ЖКТ;
- доброкачественные и злокачественные новообразования в поджелудочной железе;
- гельминтозы;
- эндокринологические заболевания;
- перенесенные вирусные заболевания;
- гормональные нарушения;
- бесконтрольный прием лекарственных препаратов.
Независимо от причин развития панкреатита у детей, ребенок нуждается в квалифицированной медицинской помощи и проведении комплексного обследования.
По данным диагностики специалисты выявляют факторы, провоцирующие воспалительную реакцию в поджелудочной железе, подбирают эффективную схему лечения, проводят профилактику для предотвращения дальнейших рецидивов.
Симптомы панкреатита у детей

Главными симптомами панкреатита у детей являются:
- жалобы на резкие боли в верхней части живота, которые часто отдают в поясницу и ребра;
- тошнота;
- метеоризм;
- расстройство стула;
- белый налет на языке;
- прогрессирование других болезней ЖКТ;
- частая рвота2.
Острый панкреатит у детей
Острая форма панкреатита может развиваться вследствие инфекционного поражения организма, на фоне повреждений поджелудочной железы. Болезнь часто возникает после переедания и употребления чрезмерно жирной пищи, а также на фоне вирусных инфекций и гельминтозов.
Острое воспаление железы сопровождается выраженным деструктивно-воспалительным процессом. Ребенка необходимо госпитализировать, чтобы избежать развития осложнений и серьезных нарушений в работе пищеварительной системы3. Своевременное обращение к врачу поможет избежать негативных последствий, например, развития гнойного перитонита (инфекционного воспаления брюшины).
Хронический панкреатит у детей
Признаки хронического воспаления поджелудочной железы у детей определяются в первую очередь формой болезни и состоянием других органов пищеварительного тракта. Обычно детей беспокоят ноющие боли под грудью, которые усиливаются после употребления жирных и острых блюд, физического и психоэмоционального переутомления.
Хронический панкреатит в детском возрасте чаще всего развивается на фоне неблагоприятной наследственности. Если у родителей и близких родственников появляется подобное заболевание, риски его развития у ребенка значительно возрастают.
Хроническое течение воспалительного процесса может приводить к необратимым изменениям тканей поджелудочной железы и нарушению функций органа. При появлении характерных признаков обострения, таких как боль в животе, горечь во рту, рвота, частый и жидкий стул, необходимо обращаться к специалистам. Самолечение может усилить воспалительную реакцию.
Реактивный панкреатит у детей
Реактивный панкреатит развивается у детей на фоне других заболеваний желудочно-кишечного тракта, токсического поражения (например, в следствии отравления лекарствами), аллергической реакции. В подавляющем большинстве причина воспалительного процесса кроется в обострении желчнокаменной болезни и болезней печени.
Реактивный панкреатит развивается через несколько часов после неблагоприятного воздействия внутренних и внешних факторов. Отмечаются следующие симптомы:
- боль, нарастающая после еды;
- признаки газообразования;
- изжога;
- тошнота, переходящая в рвоту;
- следы желчи и слизи в рвотных массах4.
Диагностика панкреатита у детей
Диагноз ставится на основании клинической картины, результатов опроса, осмотра ребенка и данных проведенного обследования. При прощупывании живота гастроэнтеролог обнаруживают локальную болезненность в области эпигастрия (в верхней и средней части живота, между реберными дугами). С целью выявления сопутствующих патологий органов пищеварения специалисты могут также назначить:
- обзорную рентгенографию органов ЖКТ;
- компьютерную томографию;
- УЗИ;
- МРТ.
Лечение панкреатита у детей
Выбор методов лечения панкреатита у детей требует внимательного изучения анамнеза, данных обследования и осмотра ребенка. Острая форма заболевания нередко требует госпитализации ребенка. Воспаленная поджелудочная железа нуждается в покое, который можно обеспечить только строгим соблюдением следующих условий:
- постельный режим;
- диета;
- возможное краткосрочное лечебное голодание;
- медикаментозное лечение, включающее введение глюкозы, обезболивающих и противовоспалительных препаратов, а также лекарств, предназначенных для нормализации пищеварения, например, препарат Креон ®.
При выраженной деструкции (нарушении в процессе функционирования) поджелудочной железы требуется срочное хирургическое лечение.
Из-за высокого риска появления осложнений панкреатит в детском возрасте требует контроля специалистов. Даже если симптомы воспалительного процесса слабо выражены, необходимо обратиться к специалисту для предупреждения нежелательных последствий.
Особое внимание гастроэнтерологи уделяют разработке мер профилактики обострений панкреатита у детей. Профилактика включает поддержание рационального питания, соответствующего возрасту ребенка, предупреждение токсикационного поражения организма в результате инфекционных процессов и течения болезней внутренних органов.
Диета при панкреатите у детей
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки:
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки:
- свежий хлеб и выпечка;
- газированная вода;
- жирные молочные продукты;
- копчености, приправы и пряности;
- магазинные соки;
- жирное мясо;
- капуста;
- лимоны;
- кредис;
- бобовые;
- кофе5.

Полезны слизистые каши, приготовленные на овощных отварах. Можно употреблять мясные бульоны, приготовленные из птицы (курица без кожи), телятины, кролика, которые предварительно готовят на пару или отваривают. В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
Употребление ферментных препаратов
При обострении панкреатита у детей осложняется работа поджелудочной железы, что затрудняет ее участие в пищеварении. Чтобы оказать поддержку воспаленном органу и всему желудочно-кишечному тракту, специалисты назначают ферментные препараты. Они содержат панкреатин, который ускоряет процесс расщепления углеводов, жиров и белков, способствуя их активному всасыванию в кровоток.Препарат Креон® является современным ферментным средством, содержащим панкреатин в виде минимикросфер, которые помещены в желатиновую капсулу. Сама капсула растворяется в желудке, из нее высвобождаются минимикросферы, которые перемешиваются с желудочным содержимым. Каждая частичка минимикросфер покрыта кислотоустойчивой оболочкой, что позволяет им в первозданном виде покинуть желудок и вместе с пищей перейти в кишечник. При изменении рН в кишечнике происходит растворение кислотоустойчивого покрытия минимикросфер, пищеварительные ферменты высвобождаются и начинают свою работу. Перемешиваясь с желудочным содержимым, частички активного вещества поступают в кишечник и быстрее оказывают терапевтическое действие.
Материал разработан при поддержке компании Эбботт в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу
RUCRE172288 от 06.06.2017
1. Белоусов Ю.В. Заболевания поджелудочной железы у детей: панкреатит или панкреатопатия? Здоровье Украины. 2004; 26: 28-32
2. Сереброва С.Ю. Хронический панкреатит: современный подход к диагностике и лечению. Русский Медицинский Журнал. Болезни органов пищеварения. 2008; 10
3. Данилов В.Г., Косарев В.А., Дурягин Д.С. и другие. Острый панкреатит у детей // Хирургия. 1995. – № 4.
4. Гудзенко Ж.П., Панкреатит у детей //М: «Медицина», 1980.
5. Асташкин В.А. Панкреатит у детей.//Хирургия. 1975. – № 10.
kreon.ru
Панкреатит у детей: симптомы, лечение, диета
Панкреатит – воспалительное заболевание поджелудочной железы (pancreas, лат.), дебют которого чаще приходится на взрослый или пожилой возраст. Однако в исключительных случаях данная патология встречается у детей и подростков. При этом происходит массивная, бурно протекающая деструкция ткани pancreas с развитием общей интоксикацией организма.
Особенности детского панкреатита
В последние годы произошёл патоморфоз острого панкреатита у детей. Если раньше данная патология встречалась крайне редко, то уже сейчас заболевание диагностируют всё чаще и чаще. Статисты связывают такой скачок заболеваемости с массовым употреблением газированных напитков, сладостей, жевательных резинок, которые можно купить на каждом углу. Ни для кого не секрет, что эти продукты содержат массу химических веществ, которые способны накапливаться в организме, медленно отравляя его.
Панкреатит у детей редко принимает хроническую форму. Острый воспалительный процесс протекает стремительно и бурно, заканчиваясь либо полным выздоровлением, либо летальным исходом.
Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…Читать далее
Классификация
| По течению: | Острый | Хронический | |
|---|---|---|---|
| По распространённости: | Отграниченный | Локальный | |
| По форме некроза: | Геморрагический панкреатит | Жировой панкреатит | Гнойный панкреатит |
| Стадии заболевания: | Отёчная (легкая форма) | Стерильный панкреонекроз | Инфицированный панкреонекроз |
Этиология
В подавляющем большинстве случаев этиологический фактор остаётся невыясненным. Тогда речь идёт об идиопатическом панкреатите. Всего выделяют три группы факторов, которые предрасполагают к развитию воспаления в поджелудочной железе.
- Токсико-аллергические. В отличие от взрослой патологии, в патогенезе детского панкреатита данная группа факторов выходит на первое место. Сюда относится чрезмерное употребление импортных или отечественных сладостей, напитков, жевательных резинок, в состав которых входят красители и другие химические вещества. Эти соединения кумулируются в организме и после достижения токсической концентрации действуют отравляюще на детский организм, в том числе и на поджелудочную железу. Зачастую у таких детей наблюдается сопутствующая общесоматическая патология (хронический гастрит, расстройства пищеварения и др.). К этой же группе относится пищевое отравление, отравление медикаментозными препаратами, действие токсинов различных инфекционных агентов.
- Стрессовые. Длительное психологическое перенапряжение и стресс способствуют расстройствам нервной регуляции деятельности pancreas. Всё это в итоге приводит к нарушению микроциркуляции в органе, нарушению его ферментативной функции. Из-за местных расстройств кровообращения в ткани сначала образуются множественные мелкие очаги некроза, которые затем подвергаются воспалению. Постепенно процесс охватывает железу целиком, что и называется острым панкреатитом.
- Механические. Панкреатит возникает по причине нарушения оттока секрета по протокам из-за возникновения препятствия на его пути. Чаще всего просвет закрывают камни (конкременты), которые образуются в результате неправильного питания, частого употребления жирных, высокоуглеводных блюд. В таких условиях нагрузка на pancreas возрастает, секрет сгущается, и со временем образуются конкременты, препятствующие нормальной циркуляции панкреатического сока. Активные соединения и ферменты, которые содержит в себе секрет, забрасываются обратно. Поджелудочная железа подвергается процессу аутолиза, что даёт выраженную клиническую симптоматику.

Симптомы и клиническая картина
Абдоминальный синдром у детей ярко выражен. Боли носит разлитой характер, по всему животу, изредка концентрируются в эпигастральной области. Опоясывающих болей, как у взрослых, у детей не наблюдается. Боли интенсивные, ребёнок плачет, капризничает, занимает вынужденное положение (на боку с приведёнными к телу ногами). Симптомы возникают внезапно или после приёма «вредных» продуктов питания (жирное, жареное, жевательные резинки, газированные напитки, сладости).
Важно! Груднички, младенцы и дети раннего возраста не страдают панкреатитом. Заболевание может дебютировать только у подростков и у детей старшей возрастной группы. Если похожие симптомы были обнаружены у ребёнка более младшего возраста, патологию стоит поискать в другом органе.
В таком состоянии характерны симптомы интоксикации: повышение температуры тела (до 38 С), слабость, головокружение, нарушения сознания (оглушение или полная потеря сознания). В острую фазу температура может доходить до 39-40 С. Это наблюдается при присоединении инфекционных осложнений (септический панкреонекроз, септический шок, инфицированная киста поджелудочной железы, инфицированная флегмона забрюшинного пространства). Больной дезориентирован, появляется выраженная потливость, бледность кожных покровов, иногда бред и галлюцинации.
Важно! В тяжёлых случаях нарушения сознания бывают по типу шока или коллапса. В этом случае ребёнок немедленно госпитализируется в отделение интенсивной терапии для поддержания функции жизненно важных органов и систем (сердечно-сосудистой и дыхательной). После стабилизации состояния решают вопрос об оперативном вмешательстве и назначении соответствующей терапии.
Диагностика
Диагноз устанавливается после сбора жалоб, анамнеза и первичного осмотра. Врач в обязательном порядке проводит пальпацию живота. При этом при выраженном деструктивном процессе живот будет не доступен глубокой и поверхностной пальпации во всех отделах. Связано это с защитным напряжением мышц передней брюшной стенки в ответ на болевой синдром.
Чтобы окончательно установить диагноз панкреатита, больному назначаются следующие анализы:
- Клинический анализ крови, который покажет наличие воспалительных изменений (увеличение лейкоцитов вплоть до появления юных форм, ускорение СОЭ, появление С-реактивного белка, увеличение количества тромбоцитов).
- Биохимический анализ крови для определения уровня ферментов (амилаза, щелочная фосфатаза, АсАТ, АлАТ), пигментов (прямой и непрямой билирубин), общего белка (в том числе фибриногена).
- Биохимический анализ мочи для определения уровня диастазы (при остром панкреатите увеличение происходит как минимум в 5 раз).
- Ультразвуковое исследование брюшной полости. Самый доступный и распространённый метод. Преимущество его заключается в том, что с помощью визуализации можно увидеть патологические процессы, происходящие не только в железе, но и в других смежных органах (желчный пузырь, печень и их протоки, желудок). Из-за анатомической и функциональной общности этих систем, как правило, в них развивается вторичное инфицирование. Ультразвук с точностью определит наличие диффузных изменений, стриктур и перегибов, нарушающих отток, размер конкрементов и их локализацию.
- В отдельных случаях назначается МРТ и КТ. Эти исследования позволяют определить изменения в pancreas, оценить распространённость и стадию процесса.
- Лапароскопия. Проводится как с диагностической, так и с лечебной целью. Для этого на передней брюшной стенке производится три прокола, через которые осуществляется доступ в брюшную полость. Диагност оценивает состояние органов и тканей, степень поражения и некроза. При лёгком течении заболевания и наличии конкрементов, стриктур или перегибов, врач имеет возможность тут же удалить их малоинвазивным методом.
Лечение панкреатита у ребёнка
Несмотря на остроту процесса, если больной находится в стабильном состоянии, то лечение всегда начинают с консервативной терапии.
Диета
В первые дни острого периода показано голодание для создания функционального покоя поджелудочной железе. Затем переходят на щадящую диету с ограничением пищи, увеличивающей ферментативную активность. Для этого исключается жирная, острая, жареная пища с высоким содержанием углеводов, жиров.
- Овощи: употребляют в любом количестве. Из рациона исключается хрен, чеснок, редька, редис, имбирь.
- Фрукты: рекомендованы к употреблению груши и яблоки в печеном виде. Потребление остальных видов фруктов лучше ограничить. Полностью отказываются от цитрусовых (мандарины, апельсины, лимон).
- Мясо: допускается употребление только нежирных сортов мяса (индейка, курица, кролик, телятина). Его подают в отварном виде либо готовят на пару.
- Все виды орехов, пряностей и грибов исключаются из рациона полностью.
- Потребление цельного молока ограничивают, разрешены кисломолочные продукты (кефир, ряженка, творог).
- В свежем виде хлеб не разрешён, можно употреблять его в подсушенном виде.
- Напитки: компоты, кисели, отвары трав, чаи разрешены в неограниченном количестве. Полностью отказываются от газированных и алкогольных напитков, кваса.
Так как панкреатит у детей протекает остро, то в исходе наблюдается полное выздоровление. Если орган удалось сохранить, то после выписки из стационара данную диету следует соблюдать ещё 2-3 месяца, после чего ограничивают лишь продукты, которые повлекли за собой развитие заболевания. Ребёнку необходимы белки и жиры для правильного развития и роста, рацион его питания должен быть разнообразным.

Медикаментозное лечение
Борьба с болью
Для этого назначаются ненаркотические анальгетики, спазмолитики. Для дополнительного обеспечения стабильности метаболизма в лечение добавляют антисекреторные препараты (ранитидин, фамотидин и др.). Если имеются проблемы с желудком, то назначается препарат Омез (или омепразол).
При осложнённом течении показан препарат Трасилол. Он действует на саму поджелудочную железу, полностью блокируя её функциональную активность.

Инфузионная терапия
Показана всем больным, особенно в состоянии шока и при гиповолемии (низком АД). Назначаются вливания коллоидных и кристаллоидных растворов в объёме 2-3 литра в сутки. Это снимает интоксикацию, выводит продукты распада из организма.
Антибиотикотерапия
Обязательна при присоединении инфекции, а также для профилактики инфекционных осложнений.
В комплексное лечение включают кортикостероиды и антигистаминные препараты (уменьшают воспаление, особенно эффективны при панкреатите от действия собственных ферментов).
Хирургическое лечение
Хирургическое лечение показано при неэффективности консервативного и при прогрессировании патологического процесса в железе, а также при возникновении осложнений. Для этого применяется операция, в ходе которой срединнолапаротомным способом осуществляется доступ в брюшную полость, где проводят ревизию всех органов и тканей.
Цель операции – удалить мертвые участки железы, сохранив при этом как можно больше здоровой ткани. Резекцию проводят частичную. При обширных процессах, когда наблюдается тотальный панкреонекроз, удаляют весь орган по жизненным показаниям. В восстановительный период таким детям показана пожизненная заместительная ферментная терапия (препарат Панкреатин и его аналоги).
Профилактика и режим питания
Для профилактики панкреатита необходимо следить за рационом питания ребёнка. Питание должно быть сбалансированным, правильным, исключающим вредные продукты. Жареные блюда ограничивают, отдавая предпочтение здоровой пище, приготовленной на пару.
Предотвратить развитие панкреатита у ребёнка поможет своевременная терапия глистных инвазий, заболеваний желудочно-кишечного тракта, пищевых отравлений и инфекций. Если он принимает медикаментозные препараты, следите за дозировкой. Зачастую дети принимают дозу, которая соответствует взрослой, а это вредно сказывается на печени и поджелудочной железе.
Видео: Поражение поджелудочной железы у детей
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…Читать далее
pankreatit.su
Острый панкреатит у детей – симптомы болезни, профилактика и лечение Острого панкреатита у детей, причины заболевания и его диагностика на EUROLAB
Что такое Острый панкреатит у детей –
Острый панкреатит у детей – острое поражение поджелудочной железы воспалительно-деструктивного характера, которое связано с активацией панкреатических ферментов внутри самой железы и ферментативной токсемией. У детей эта форма панкреатита встречается не настолько часто, как у взрослых. Тем не менее, клинические случаи есть по всему миру.
Виды острого панкреатита:
- интерстициальный
- деструктивный
Последний вид известен также как панкреонекроз.
Что провоцирует / Причины Острого панкреатита у детей:
Среди наиболее частых причин, вызывающих рассматриваемую болезнь, выделяют:
- инфекции,
- обструкцию и повышение давления в панкреатических протоках,
- тупую травму поджелудочной железы,
- гиперкальциемию,
- гепатобилиарную патологию
- медикаментозные и токсические поражения
Острый панктеатит у детей могут вызвать такие инфекции как вирусный гепатит, эпидемический паротит, Коксаки В, энтеровирус, герпес, ветряная оспа, псевдотуберкулез, грипп, сальмонеллез, дизентерия, сепсис и пр. Тупую травму ребенок может получить вследствие удара в живот большой силы.
Повышение давления и обструкцию в панкреатических протоках вызывают такие болезни:
- холедохолитиаз
- папиллит
- дуоденостаз с дуоденопанкреатическим рефлюксом
- киста или стриктура холедоха
- описторхоз
- закупорка дуоденального соска аскаридами
- клонорхоз
- фасциолез
Что касается гепатобилиарной патологии, сюда относят хронический холецистит и желчнокаменную болезнь. Гиперкальциемия возникает в результате гипервитаминоза D или гиперпаратиреоза у ребенка. Токсические поражения – это отравления свинцом, мышьяком, ртутью, фосфором. А медикаментозные поражения поджелудочной возникают от приема препаратов:
- гипотиазид,
- азатиоприн,
- метронидазол,
- фуросемид,
- сульфаниламиды,
- тетрациклины,
- глюкокортикоиды в высоких дозах
Дополнительный фактор, влияющий на проявления заболевания, это потребление жирной и/или жаренной пищи в больших количествах. Примерно у четверти детей с острым панкреатитом не удается выявить причину начала болезни.
Патогенез (что происходит?) во время Острого панкреатита у детей:
Повреждение ткани поджелудочной железы приводит к развитию воспалительного процесса. Высвобождаются лизосомальные ферменты, которые осуществляют интрапанкреатическую активацию ферментов (трипсиногена), повреждающих железу. В крови повышается уровень биологически активных веществ, что приводит к общим волемическим и микроциркуляторным расстройствам, вероятен коллапс.
Симптомы Острого панкреатита у детей:
Для детей характерен в большинстве случаев интерстициальная форма острого панкреатита. Основным симптомом являются боли в животе такой характеристики:
- ощущаются в эпигастрии или области пупка
- пронизывающие, интенсивные
- сопровождаются чувством тяжести, метеоризмом и отрыжкой
- «отдают» чаще в левое подреберье, левую поясничную область
Может быть и такой симптом как рвота, возможно – повторная. Температура в норме или субфебрильная. Осмотр врача дает возможность зафиксировать такие симптомы:
- небольшое вздутие живота
- нарастание болей после пальпации живота
- иногда – резистентность мышц в эпигастрии
- тахикардия, тенденция к артериальной гипотензии
- положительные симптомы Френкеля, Мейо-Робсона, Бергмана и Калька
- бледность или гиперемия лица
- устойчивая болезненность при глубокой пальпации в зоне Шоффара
Лабораторный анализ крови показывает небольшой лейкоцитоз, нейтрофилез, может быть также повышение АЛТ, гипогликемия. При интерстициальном панкреатите умеренно повышены уровни липазы, амилазы и трипсина, но только непродолжительное время.
Деструктивный острый панкреатит у детей бывает гораздо реже. Для него типичны такие симптомы:
- неукротимая рвота
- очень интенсивная постоянная упорная боль в левом боку
- возможен жировой некроз подкожно-жировой клетчатки на животе, реже на лице и конечностях
- гемодинамические расстройства: шок, коллапс
- вероятны экхимозы, геморрагическая сыпь, желтуха
- субфебрильная или фебрильная температура тела
Осмотр показывает:
- частый слабо наполненный пульс
- артериальную гипотензию
- напряжение и вздутие живота
- утрудненность пальпации из-за напряжения передней брюшной стенки
Анализ крови показывает выраженный нейтрофильный лейкоцитоз, тромбоцитопению, СОЭ выше нормы. Наблюдается выраженная и стойкая гиперферментемия. Панкреонекроз может проходить с осложнениями: ранними и поздники. К ранним относят печеночную недостаточность, шок, ДВС, почечную недостаточность, сахарный диабет, кровотечения. К поздним относят абсцессы и флегмону поджелудочной железы, псевдокисты поджелудочной железы, перитонит, свищи.
При тяжелых формах острого панкреатита у детей может быть летальный исход (смерть). Он наступает в результате кровотечения, шока, гнойного перитонита.
Диагностика Острого панкреатита у детей:
Диагностируют острый панкреатит у детей на основе анамнеза и проявляющихся симптомов. Берут во внимание повышение уровня ферментов поджелудочной железы в крови и моче: амилазы, липазы и трипсина. Как метод диагностики применяют УЗИ и компьютерную томографию. При остром панкреатите отмечают диффузное увеличение поджелудочной железы в размерах, снижение эхогенности ткани, нечеткую визуализацию контуров.
Острый панкреатит у детей в диагностике отличают от болезней, при которых также есть интенсивные боли в животе:
- острый холецистит
- острый аппендицит
- острая кишечная непроходимость
- перфорация язвы
- желчные колики
Лечение Острого панкреатита у детей:
Острую форму заболевания лечат в стационаре. Ребенку нужен как физический, так и психический покой. Для этого нужно придерживаться постельного режима. Что касается пищевого режима, поджелудочной нужен покой. Соблюдают принципы механического и химического щажения пищеварительного тракта. Для этого 1-2 дня ребенок должен полностью голодать. В эти дни ему дают только щелочную минеральную воду типа «Боржоми» без газа, теплую. Доза составляет 5 мл на 1 кг, приниматьб 5-6 раз в сутки. На третий или второй день можно вводить щадящее питание. Необходима индивидуальная диета на 10–15 дней.
В первый день ребенку парентерально вводят глюкозу. Если есть показания, также плазму и белковые препараты. Со 2-го дня можно протертую гречневую или овсяную каши, чай без сахара с сухарями, паровой омлет. С 4-х суток дают несвежий белый хлеб, протертую кашу, творог, молочный кисель. С пятых суток дают овощные пюре, протертые овощные супы.
С 8-10 дня можно давать ребенку паровые котлеты, фарш из отварного мяса, рыбы. С 14-го дня в рацион вводятся печеные яблоки, фруктовые кисели. Еще через несколько суток можно свежие фрукты и овощи в ограниченном количестве. Когда проведена пищевая адаптация, назначают диету №5п с калорийностью 2500–2700 ккал. В ней соблюдается принцип увеличения белка на 30%, уменьшения жиров и углеводов на 20%.
Ребенок обязательно должен кушать 5–6 раз в сутки маленькими порциями только вареные и тушеные блюда. Категорически запрещено давать больному блюда с выраженными холеретическим, сокогонным, холекинетическим эффектами, сырые овощи и фрукты, мясные и рыбные бульоны, копчености, шоколад, маринады.
Медикаментозное лечение острого панкреатита у детей проводится при помощи спазмалитиков: но-шпы, платифиллина и т.д. Одновременно с ними дают болеутоляющие средства в дозировке согласно возрасту. Один их ключевых моментов лечения – дезинтоксикационная терапия путем внутривенного введения 5-10%-ного раствора глюкозы, плазмы. В зависимости от тяжести и формы заболевания назначаются кортикостероидные препараты короткими курсами.
Если есть показания, врачи дают ребенку препараты кальция, антигистаминные препараты, рутин, аскорбиновую кислоту и пр. В тяжелых случаях применяют для лечения острого панкреатита у детей ингибиторы протеаз: контрикал (трасилол), гордокс. В связи с недостаточностью поджелудочной железы ребенка назначаются ферментные препараты, наиболее популярным является панкреатин. При выраженном холестазе применяются легкие желчегонные препараты, отвары трав: кукурузные рыльца, цветки ромашки.
Профилактика Острого панкреатита у детей:
Профилактика первичного и рецидивирующего острого панкреатита начинается с соблюдения режима питания. Запрещено за 1 раз употреблять большие объемы пищи. Спиртное категорически запрещено. Необходимо родителям следить за здоровьем ребенка и своевременно лечить появляющиеся у него заболевания пищеварительной системы.
При остром и хроническом калькулезном холецистите, холедохолитиазе, непроходимости билиопанкреатических протоков оперативное лечение должно проводиться как можно раньше. Предотвратить рецидив острого панкреатита или переход его в хронический панкреатит можно благодаря раннему и правильному лечению первичных форм острого панкреатита. Лечение больных в стационаре должно проводиться до ликвидации острых изменений в поджелудочной железе. Способствуют профилактике острого панкреатита систематическое диспансерное наблюдение за больными гастроэнтерологического профиля, их лечение в амбулатории и поликлинике.
К каким докторам следует обращаться если у Вас Острый панкреатит у детей:
Педиатр
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого панкреатита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.www.eurolab.ua
причины воспаления поджелудочной железы у ребенка, симптомы, лечение, диета, фото, видео
Острый панкреатит у детей – заболевание, которое сопровождается наличием воспалительного процесса в поджелудочной железе. Возникает такое состояние по причине высокой активности собственных панкреатических ферментов. У ребенка 4–17 лет появляются такие признаки: болит живот, плохой аппетит, тошнота, высокая температура, потеря веса.

Виды
Для назначения эффективного лечения, необходимо точно поставить диагноз. А здесь уже следует разобраться с разновидностями этой патологии.
Реактивный
Реактивный панкреатит у детей – частое явление. Он поражает организм ребенка в юном возрасте (10–14 лет). Реактивный панкреатит у детей характеризуется наличием в организме инфекционных процессов, дающих осложнение на работу поджелудочной железы.
Также нагрузка на этот орган осуществляется еще во время приема лекарственных средств и антибиотиков. Реактивный панкреатит у детей имеет такие симптомы, как повышенная температура, болевой приступ и рвота.
Хронический
Хронический панкреатит у детей поражает организм маленького пациента не так часто. Возникает у детей в возрасте от 6 до 17 лет. Причина развития – неправильное питание, способствующее замещению нормальной ткани железы на неактивную. При хронической форме заболевания возможны осложнения, происходит воспалительный процесс в пораженном органе, для которого характерна высокая температура, и болевые ощущения.
Острый
Острый панкреатит у детей возникает в возрасте 10–12 лет. Причины его образования – отек поджелудочной железы, вызванный сильной аллергией на определенный внешний аллерген или медикамент. В случае оказания неверного лечения возникает обострение, характеризующиеся развитием гнойно-некротическим панкреатитом.

Причины
Чтобы начать лечение болезни, следует разобраться, каковы причины провоцируют ее развитие. Ведь, в большинстве случаев терапевтические мероприятия направлены на устранение именно явлений и процессов, вызвавших такое состояние. Выделяют следующие причины образования панкреатита у ребенка:
- чрезмерное употребление жирной и сладкой пищи;
- потребление пищи в больших количествах;
- пищевые отравления;
- застойные и воспалительные процессы в кишечнике;
- болезни пузыря;
- наличие глистов и паразитарных заболеваний;
- применение лекарственных медикаментов;
- прививки.
Симптомы
Приступ панкреатита у детей и подростков в возрасте 8–17 лет протекает в легкой форме. В тяжелой форме недуг проявляется очень редко. У детей 5–8 лет признаки заболевания менее выражены.
Острого:
Острый панкреатит детей в возрасте 1017 лет характеризуется следующими симптомами:
- приступ боли;
- плохой аппетит;
- чувство тошноты;
- вздутие;
- понос;
- рвота;
- температура 37 градусов.
Представленные симптомы острого панкреатита у детей поражают детский организм в возрасте 10–17 –го года и вызывают массу неприятностей. Такие проявления требуют немедленной консультации у специалиста.
Хронического:
Хронический панкреатит у ребенка характеризуется продолжительностью, стадией и формой недуга. Признаки панкреатита в хронической форме поражают детей в возрасте 6–17- го года. Выделяют следующие проявления заболевания:
Приступ боли, который присутствует постоянно или возникают периодами. Такой приступ может продолжаться от 1–2 часов до нескольких дней. Возникает по причине чрезмерной и физической активности.
- плохой аппетит;
- чувство тошноты;
- запор;
- рвота;
- повышенная температура тела.
Диагностика
Диагностика панкреатита у пациентов, возраст которых достигает 5–17-го года, основана на проявлениях недуга, результатах анализов и УЗИ.
[veo class=»veo-yt» string=»V4yP4ZfQfHA»]Анализы
Во время прощупывания ребенка возникают болезненные ощущения. Если имеет место панкреатит острой формы, то общий анализ крови показывает умеренный нейтрофильный лейкоцитоз. Если диагностика показала наличие у детей 4–17 лет стеатореи и креатореи, то это явный признак панкреатита в острой фазе.
УЗИ
Диагностика панкреатита при помощи УЗИ дает возможность увидеть увеличение объема органа, наличие уплотнений. Диагностика при обзорной рентгенографии позволяет обнаружить изменения в органах пищеварения. Если потребуется, то диагностика может включать КТ и МРТ брюшной полости.
Лечение
Что делать при панкреатите у ребенка? Лечение панкреатита у детей возрастной группы 5–17- го года основано на консервативной тактике. Оно направлено на налаживание работы поджелудочной железы, удаление всех признаков (рвота, температура, боли) и этиологических факторов.
Диета
Лечить острую фазу недуга у малышей возрастной группы 5–17 – года нужно в стационаре. Такая терапия сопровождается обязательным соблюдением постельного и питьевого режима. Когда пищевая адаптации прошла, то назначается диета при панкреатите у детей. Кормить ребенка нужно такой пищей, которая не стимулировала панкреатическую секрецию.
На 3-й день питание маленьких пациентов может включать жидкую протертую кашу. Ее можно сварить на молоке или воде. Меню может включать жидкое пюре из отварных овощей, кисель и компоты, сваренные из сухофруктов. При улучшении состояния меню моно расширить и кормить детей вегетарианскими овощными и крупяными супами, омлетом из белков.
Уже, начиная со – второй недели питание, может включать яблоки в запеченном виде, овощные запеканки. Все питание должно подаваться в теплом виде.
Уже спустя месяц меню детей может расшириться. Питание предполагает употребление блюд в тушенном, запеченном виде. Меню предполагает употребление таких продуктов, как:
- курица;
- рыба и мясо;
- творожные запеканки;
- пудинги;
- макаронные изделия.

Питание обязательно должно включать употребление яиц (варенных или в виде омлета). Меню уже предполагает добавление к каше небольшого кусочка сливочного масла, а суп и овощные пюре можно заправить сметаной.
Меню на 14 дней
Чтобы не придумывать самим различные рецепты блюд для детей при панкреатите, можно использовать следующее меню, рассчитанное на 2 недели:
- На завтрак можно использовать рецепты таких блюд, как овсяная каша. Залить 3 больших ложки хлопьев кипятком на ночь, а с утра варите разбухшую овсянку. Спустя 14 дней рецепты приготовления могут расшириться. В питание разрешено включить овсяную кашу с запеченными фруктами.
- На обед желательно использовать рецепты приготовления супа-пюре. Меню предполагает варить суп из моркови, свеклы, с рисовой или гречневой крупы.
- Полдник задействует меню, включающее употребление твороженного пудинга. Рецепты приготовления этого блюда разнообразные. Можно взять 2 больших ложки манки, белок яйца воды и творога.
- На ужин отыщите рецепты приготовления отварного минтая. Также в питание можно включить обезжиренный творог.
Используя такое меню детям в возрасте 5–17-го года можно восстановить ресурсы
железы.
Медикаментозное
Лечить панкреатит у детей возрастной группы 5–17- го года можно при помощи медикаментов. Они помогают не только устранить неприятные симптомы (высокая температура, боли и т. д), но и побороть недуг. Лечение хронического панкреатита у детей включает в себя применение следующих препаратов:
- анальгетики и спазмолитики;
- антисекреторные,
- медикаменты ферментов железы.
Панкреатит у маленьких больных – серьезное расстройство поджелудочной железы. Проявляется болезнь очень неприятными симптомами. Маленьким деткам очень тяжело переносить это состояние. Поэтому не нужно тянуть время. При обнаружении первых проявлений сразу обращайтесь к специалисту.
▼СОВЕТУЕМ ОБЯЗАТЕЛЬНО ИЗУЧИТЬ▼
lecheniedetej.ru
симптомы и лечение, виды заболевания
Доброго времени суток, дорогие родители. Сегодня мы поговорим о таком заболевании, как панкреатит. В этой статье вы узнаете про характерные симптомы данной болезни, способы диагностики, причины развития в детском возрасте. Также вы ознакомитесь с разнообразием видов данной патологии и способами лечения.
Разновидности заболевания
Панкреатит являет собой воспалительные процессы в поджелудочной железе, которые могут иметь обратимые и необратимые последствия.
По типу того, что происходит в поджелудочной железе, различают такие виды:
- Гнойный.
- Отёчный.
- С жировым замещением.
- Геморрагический.
Общая характеристика панкреатита включает в себя три вида:
- Острый. Встречается редко, легко переносится. Чаще всего является ответной реакцией на аллерген. Характерны гипертермия, болезненные ощущения в животе, разжижение стула. У малыша может наблюдаться тошнота, и даже рвота.
Острый панкреатит в свою очередь включает в себя такие подтипы:
- отёчный. Для него нехарактерна деструкция железы, воспалительный процесс является обратимым;
- стерильный панкреонекроз. В такой ситуации наблюдается уничтожение отдельных фрагментов железы;
- панкреатогенный абсцесс. Характерно присутствие полости, наполненной гнойным содержимым (в поджелудочной железе). Такой процесс развивается вследствие подсоединения инфекции.
- Хронический. Чаще всего возникает, как следствие неправильного питания. Характерны структурные изменения в поджелудочной железе, которые являются необратимыми. Происходит замена железистых тканей на соединительные инертные клетки. Наблюдается попеременное обострение и ремиссия. Характерная симптоматика отсутствует, чем затрудняет диагностирование данной патологии. В моменты обострения наблюдается ухудшение аппетита, ощущение тошноты, небольшое повышение температуры тела, возможен запор или рвота. Точное определение наличия хронического панкреатита можно сделать с помощью ультразвуковой диагностики.
- Реактивный. Встречается чаще всего, особенно в грудничковом возрасте. Его формирование происходит на фоне отравление или воспаление.
Причины
- Неправильный режим питания, например, не соблюдаются равные промежутки времени между приёмами пищи.
- Несбалансированное питание. Употребление жареных продуктов в большом количестве.
- Частый приём в пищу фастфуда и газировки.
- Приём некоторых медикаментов провоцируют развитие реактивного панкреатита.
- Отравление.
- Травмированние брюшной полости.
- Лактазная недостаточность у грудничков.
- Анатомические изменения органов пищеварительной системы врождённого характера.
- Пищевая аллергия.
- Глистная инвазия.
- Чрезмерные физические нагрузки.
- Отклонения в работе других органов ЖКТ.
- Вирусные или аутоиммунные заболевания.
Панкреатит у детей, симптомы
Характерными признаками наличия панкреатита являются:
- Болезненные ощущение «под ложечкой», имеющее резкий характер.
- Изжога.
- Бледность кожных покровов.
- Сухость во рту.
- Пожелтение белков глаз.
- Тошнота и чувство тяжести в животе.
- Боли опоясывающего характера, отдающие в плечо (левое) или в спину.
- Небольшой налёт белого цвета на языке.
- Рвота, которая не приносит облегчение.
Если имеет место хронический тип панкреатита, тут также могут наблюдаться снижение аппетита, резкие перепады настроения, снижение массы тела, нестабильный стул, плаксивость, функциональное расстройство ВНС.
Нужно знать, что гипертермия при панкреатите практически не наблюдается.
В начальной стадии заболевание может протекать без симптомов. Но при появлении самых первых признаков, необходимо сразу обращаться к врачу.
Диагностика
- Клинический анализ крови. Повышенный уровень лейкоцитов укажет на воспалительный процесс в организме.
- Биохимический анализ крови.
- Общий анализ мочи. На присутствие панкреатита укажет наличие гликозил – гидролазы.
- Ультразвуковое исследование брюшной полости.
- Рентген с контрастом.
- МРТ и КТ.
- Капрограмма. Панкреатит определяется наличием фракций непереваренной еды.
Лечение панкреатита у детей
Фото девочки, больной панкреатитом
Курс медицинских процедур в себя включает полный покой, специальную диету и приём медикаментов.
Так для лечения будут назначены такие препараты:
- Для снятия болевых ощущений назначаются анальгетики, например, Баралгин или Трамил.
- Чтобы улучшить процесс пищеварения, малышу назначат такие ферментативные препараты, как Креон или Мезим.
- Для устранения воспалительного процесса и сокращения мышц могут назначить Дюспаталин.
- Для регенерации клеток поджелудочной железы назначается Октреотид.
- Обязательно будет назначен Панкреатин. Данный препарат содержит ферменты поджелудочной, чем облегчает её работу.
- Для снижения секреции сока, выделяемого желудком, будет назначен Пирензепин.
- Внутривенное вливание глюкозы.
В случае серьёзных патологий, необратимых процессов могут назначаться хирургические методы лечения.
Диета
- Употребление только жидких продуктов, в измельчённом состоянии. Пища должна быть исключительно тёплой.
- Полное исключение всех возможных аллергенов.
- Употребление только запечённых, отварных или приготовленных на пару продуктов.
- Мясо и рыбу можно употреблять, но только нежирных сортов.
- Исключить кислое, острое и горькое.
Народные методы
При панкреатите народные способы лечения могут оказать благоприятное влияние. Дело в том, что данное заболевание в большей степени лечится соблюдением диеты. Однако, без консультации с лечащим доктором вам всё равно не обойтись.
- Овсяный кисель. Для этого понадобится настаивать зерна в течение 24 часов, потом убрать избыток влаги. Затем вам нужно измельчить овсянку и процедить её через марлю.
- Картофельный сок. Нужно потреблять свежеприготовленный и давать перед приёмом пищи.
- Травяной сбор. Нужно кипятком (пол-литра) залить столовую ложку календулы, столько же ромашки и тысячелистника. Необходимо настоять в течение получаса. Принимать по 100 мл.
- Сбор бессмертника, пустырника и календулы. Для приготовления понадобится литр кипятка и по три столовых ложки каждого ингредиента.
- Кора барбариса (понадобится измельчённый вариант). На 200 мл кипятка ложиться столовая ложка, кипятиться на протяжении 15 минут.
- Сбор зверобоя, бессмертника и пустырника в пропорциях 1:2:1.
Профилактика
- Правильное сбалансированное питание с учётом возраста ребёнка. Важно соблюдать равные промежутки между приёмами пищи.
- При первых подозрениях на проблемы в работе органов ЖКТ, нужно сразу обращаться за помощью к доктору, чтоб своевременно диагностировать и начать лечение недуга.
- Проводите профилактические мероприятия по борьбе с инфекционными заболеваниями.
- Повышайте иммунитет. Хороший способ – закаливание и витаминотерапия.
- Никогда не занимайтесь самолечением.
Теперь вам известно, что собой представляет панкреатит у детей. Помните, что при первых симптомах необходимо сразу же обращаться за помощью к доктору и не ждать пока болезнь перейдёт в запущенное состояние или острая форма перерастёт хроническую. Не забывайте о методах профилактики, ведь болезнь легче предотвратить. Берегите здоровье своих детей с раннего детства!
zdorovyemalisha.ru
Острый панкреатит у детей – симптомы болезни, профилактика и лечение Острого панкреатита у детей, причины заболевания и его диагностика на EUROLAB
Что такое Острый панкреатит у детей –
Острый панкреатит у детей – острое поражение поджелудочной железы воспалительно-деструктивного характера, которое связано с активацией панкреатических ферментов внутри самой железы и ферментативной токсемией. У детей эта форма панкреатита встречается не настолько часто, как у взрослых. Тем не менее, клинические случаи есть по всему миру.
Виды острого панкреатита:
- интерстициальный
- деструктивный
Последний вид известен также как панкреонекроз.
Что провоцирует / Причины Острого панкреатита у детей:
Среди наиболее частых причин, вызывающих рассматриваемую болезнь, выделяют:
- инфекции,
- обструкцию и повышение давления в панкреатических протоках,
- тупую травму поджелудочной железы,
- гиперкальциемию,
- гепатобилиарную патологию
- медикаментозные и токсические поражения
Острый панктеатит у детей могут вызвать такие инфекции как вирусный гепатит, эпидемический паротит, Коксаки В, энтеровирус, герпес, ветряная оспа, псевдотуберкулез, грипп, сальмонеллез, дизентерия, сепсис и пр. Тупую травму ребенок может получить вследствие удара в живот большой силы.
Повышение давления и обструкцию в панкреатических протоках вызывают такие болезни:
- холедохолитиаз
- папиллит
- дуоденостаз с дуоденопанкреатическим рефлюксом
- киста или стриктура холедоха
- описторхоз
- закупорка дуоденального соска аскаридами
- клонорхоз
- фасциолез
Что касается гепатобилиарной патологии, сюда относят хронический холецистит и желчнокаменную болезнь. Гиперкальциемия возникает в результате гипервитаминоза D или гиперпаратиреоза у ребенка. Токсические поражения – это отравления свинцом, мышьяком, ртутью, фосфором. А медикаментозные поражения поджелудочной возникают от приема препаратов:
- гипотиазид,
- азатиоприн,
- метронидазол,
- фуросемид,
- сульфаниламиды,
- тетрациклины,
- глюкокортикоиды в высоких дозах
Дополнительный фактор, влияющий на проявления заболевания, это потребление жирной и/или жаренной пищи в больших количествах. Примерно у четверти детей с острым панкреатитом не удается выявить причину начала болезни.
Патогенез (что происходит?) во время Острого панкреатита у детей:
Повреждение ткани поджелудочной железы приводит к развитию воспалительного процесса. Высвобождаются лизосомальные ферменты, которые осуществляют интрапанкреатическую активацию ферментов (трипсиногена), повреждающих железу. В крови повышается уровень биологически активных веществ, что приводит к общим волемическим и микроциркуляторным расстройствам, вероятен коллапс.

Симптомы Острого панкреатита у детей:
Для детей характерен в большинстве случаев интерстициальная форма острого панкреатита. Основным симптомом являются боли в животе такой характеристики:
- ощущаются в эпигастрии или области пупка
- пронизывающие, интенсивные
- сопровождаются чувством тяжести, метеоризмом и отрыжкой
- «отдают» чаще в левое подреберье, левую поясничную область
Может быть и такой симптом как рвота, возможно – повторная. Температура в норме или субфебрильная. Осмотр врача дает возможность зафиксировать такие симптомы:
- небольшое вздутие живота
- нарастание болей после пальпации живота
- иногда – резистентность мышц в эпигастрии
- тахикардия, тенденция к артериальной гипотензии
- положительные симптомы Френкеля, Мейо-Робсона, Бергмана и Калька
- бледность или гиперемия лица
- устойчивая болезненность при глубокой пальпации в зоне Шоффара
Лабораторный анализ крови показывает небольшой лейкоцитоз, нейтрофилез, может быть также повышение АЛТ, гипогликемия. При интерстициальном панкреатите умеренно повышены уровни липазы, амилазы и трипсина, но только непродолжительное время.
Деструктивный острый панкреатит у детей бывает гораздо реже. Для него типичны такие симптомы:
- неукротимая рвота
- очень интенсивная постоянная упорная боль в левом боку
- возможен жировой некроз подкожно-жировой клетчатки на животе, реже на лице и конечностях
- гемодинамические расстройства: шок, коллапс
- вероятны экхимозы, геморрагическая сыпь, желтуха
- субфебрильная или фебрильная температура тела
Осмотр показывает:
- частый слабо наполненный пульс
- артериальную гипотензию
- напряжение и вздутие живота
- утрудненность пальпации из-за напряжения передней брюшной стенки
Анализ крови показывает выраженный нейтрофильный лейкоцитоз, тромбоцитопению, СОЭ выше нормы. Наблюдается выраженная и стойкая гиперферментемия. Панкреонекроз может проходить с осложнениями: ранними и поздники. К ранним относят печеночную недостаточность, шок, ДВС, почечную недостаточность, сахарный диабет, кровотечения. К поздним относят абсцессы и флегмону поджелудочной железы, псевдокисты поджелудочной железы, перитонит, свищи.
При тяжелых формах острого панкреатита у детей может быть летальный исход (смерть). Он наступает в результате кровотечения, шока, гнойного перитонита.
Диагностика Острого панкреатита у детей:
Диагностируют острый панкреатит у детей на основе анамнеза и проявляющихся симптомов. Берут во внимание повышение уровня ферментов поджелудочной железы в крови и моче: амилазы, липазы и трипсина. Как метод диагностики применяют УЗИ и компьютерную томографию. При остром панкреатите отмечают диффузное увеличение поджелудочной железы в размерах, снижение эхогенности ткани, нечеткую визуализацию контуров.
Острый панкреатит у детей в диагностике отличают от болезней, при которых также есть интенсивные боли в животе:
- острый холецистит
- острый аппендицит
- острая кишечная непроходимость
- перфорация язвы
- желчные колики
Лечение Острого панкреатита у детей:
Острую форму заболевания лечат в стационаре. Ребенку нужен как физический, так и психический покой. Для этого нужно придерживаться постельного режима. Что касается пищевого режима, поджелудочной нужен покой. Соблюдают принципы механического и химического щажения пищеварительного тракта. Для этого 1-2 дня ребенок должен полностью голодать. В эти дни ему дают только щелочную минеральную воду типа «Боржоми» без газа, теплую. Доза составляет 5 мл на 1 кг, приниматьб 5-6 раз в сутки. На третий или второй день можно вводить щадящее питание. Необходима индивидуальная диета на 10–15 дней.
В первый день ребенку парентерально вводят глюкозу. Если есть показания, также плазму и белковые препараты. Со 2-го дня можно протертую гречневую или овсяную каши, чай без сахара с сухарями, паровой омлет. С 4-х суток дают несвежий белый хлеб, протертую кашу, творог, молочный кисель. С пятых суток дают овощные пюре, протертые овощные супы.
С 8-10 дня можно давать ребенку паровые котлеты, фарш из отварного мяса, рыбы. С 14-го дня в рацион вводятся печеные яблоки, фруктовые кисели. Еще через несколько суток можно свежие фрукты и овощи в ограниченном количестве. Когда проведена пищевая адаптация, назначают диету №5п с калорийностью 2500–2700 ккал. В ней соблюдается принцип увеличения белка на 30%, уменьшения жиров и углеводов на 20%.
Ребенок обязательно должен кушать 5–6 раз в сутки маленькими порциями только вареные и тушеные блюда. Категорически запрещено давать больному блюда с выраженными холеретическим, сокогонным, холекинетическим эффектами, сырые овощи и фрукты, мясные и рыбные бульоны, копчености, шоколад, маринады.
Медикаментозное лечение острого панкреатита у детей проводится при помощи спазмалитиков: но-шпы, платифиллина и т.д. Одновременно с ними дают болеутоляющие средства в дозировке согласно возрасту. Один их ключевых моментов лечения – дезинтоксикационная терапия путем внутривенного введения 5-10%-ного раствора глюкозы, плазмы. В зависимости от тяжести и формы заболевания назначаются кортикостероидные препараты короткими курсами.
Если есть показания, врачи дают ребенку препараты кальция, антигистаминные препараты, рутин, аскорбиновую кислоту и пр. В тяжелых случаях применяют для лечения острого панкреатита у детей ингибиторы протеаз: контрикал (трасилол), гордокс. В связи с недостаточностью поджелудочной железы ребенка назначаются ферментные препараты, наиболее популярным является панкреатин. При выраженном холестазе применяются легкие желчегонные препараты, отвары трав: кукурузные рыльца, цветки ромашки.
Профилактика Острого панкреатита у детей:
Профилактика первичного и рецидивирующего острого панкреатита начинается с соблюдения режима питания. Запрещено за 1 раз употреблять большие объемы пищи. Спиртное категорически запрещено. Необходимо родителям следить за здоровьем ребенка и своевременно лечить появляющиеся у него заболевания пищеварительной системы.
При остром и хроническом калькулезном холецистите, холедохолитиазе, непроходимости билиопанкреатических протоков оперативное лечение должно проводиться как можно раньше. Предотвратить рецидив острого панкреатита или переход его в хронический панкреатит можно благодаря раннему и правильному лечению первичных форм острого панкреатита. Лечение больных в стационаре должно проводиться до ликвидации острых изменений в поджелудочной железе. Способствуют профилактике острого панкреатита систематическое диспансерное наблюдение за больными гастроэнтерологического профиля, их лечение в амбулатории и поликлинике.
К каким докторам следует обращаться если у Вас Острый панкреатит у детей:
Педиатр
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого панкреатита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.www.eurolab-portal.ru
Острый панкреатит у детей | Компетентно о здоровье на iLive
Лечение острого панкреатита у детей
В первые 1-3 суток необходим голод, питье щелочных минеральных вод. При тяжелых формах острого панкреатита исключают и питье, через зонд постоянно отсасывают желудочное содержимое. При улучшении состояния больного диету расширяют очень постепенно. С 7-го дня назначают стол № 5 по Певзнеру.
Лекарственная терапия направлена на решение следующих задач:
Ликвидация болей.
С этой целью используют:
- анальгетики: анальгин, баралгин, трамал, промедол;
- спазмолитики: папаверин, но-шпа, галидор;
- холинолитики: платифиллин, бускопан, метацин.
[19], [20], [21], [22], [23], [24], [25], [26]
Угнетение функциональной активности поджелудочной железы.
Для этого назначают:
- холинолитики: гастроцепин, пирензепин, телензепин;
- антациды: альмагель, маалокс, фосфалюгель, протаб и др.;
- антисекреторные средства – Н2-гистаминоблокаторы (ранитидин или фамотидин), ингибиторы Н+/К+АТФазы (омепразол), синтетические простагландины (мизопростол), соматостатин (сандостатин, окреотид).
Уменьшение ферментативной токсемии
При тяжелых формах острого панкреатита применяют:
- ингибиторы протеолиза: контрикал, трасилол, гордокс, зимофен;
- глюкозосолевые растворы, альбумин 10%, плазму, витамины С, В6;
- плазмаферез или гемосорбцию.
На фоне медикаментозного подавления функции поджелудочной железы с заместительной целью назначают ферментативные препараты (панкреатин, панцитрат, креон), для профилактики гнойных осложнений – антибиотики широкого спектра (цефалоспорины, аминогликозиды).
Диспансерное наблюдение после острого панкреатита проводят в течение 3 лет. Клинический осмотр, исследование мочи на амилазу, копрограмму, УЗИ первый год проводят 1 раз в квартал, затем – 2 раза в год,
Острый панкреатит у детей необходимо дифференцировать с заболеваниями, сопровождающимися интенсивными болями в животе: острым аппендицитом, острым холециститом, перфорацией язвы, острой кишечной непроходимостью, желчной коликой.
ilive.com.ua
