Острый панкреатит у детей симптомы и лечение: Реактивный, острый и хронический панкреатит у ребенка
причины, симптомы и лечение ребенка
Панкреатит у детей протекает с развитием воспалительной реакции в тканях поджелудочной железы. В детском возрасте эта патология нередко маскируется под другие болезни пищеварительного тракта (гастродуоденит, гастрит, дисбактериоз), может долгое время протекать с незначительными симптомами.
При появлении признаков панкреатита у детей необходимо обратиться к педиатру или детскому гастроэнтерологу. Без лечения заболевание переходит в хроническую форму и может давать осложнения, включая панкреонекроз (осложнение острого панкреатита с разрушением ткани поджелудочной железы)1.
Причины развития панкреатита у ребенка
Панкреатит у детей развивается под действием различных внешних и внутренних неблагоприятных факторов
2:- нерациональное питание, переедание, избыток в рационе жирных, пряных и чрезмерно острых блюд;
- тяжелые аллергические реакции на лекарственные препараты, продукты питания, факторы внешней среды;
- врожденные или приобретенные аномалии развития органов пищеварения;
- повреждения брюшной стенки;
- прогрессирование других болезней ЖКТ*;
- доброкачественные и злокачественные новообразования в поджелудочной железе;
- гельминтозы;
- эндокринологические заболевания;
- перенесенные вирусные заболевания;
- гормональные нарушения;
- бесконтрольный прием лекарственных препаратов.

Независимо от причин развития панкреатита у детей, ребенок нуждается в квалифицированной медицинской помощи и проведении комплексного обследования.
По данным диагностики специалисты выявляют факторы, провоцирующие воспалительную реакцию в поджелудочной железе, подбирают эффективную схему лечения, проводят профилактику для предотвращения дальнейших рецидивов.
Симптомы панкреатита у детей
Главными симптомами панкреатита у детей являются
2:- жалобы на резкие боли в верхней части живота, которые часто отдают в поясницу и ребра;
- тошнота;
- метеоризм;
- расстройство стула;
- белый налет на языке;
- прогрессирование других болезней ЖКТ*;
- частая рвота.

Острый панкреатит у детей
Острая форма панкреатита может развиваться вследствие инфекционного поражения организма, на фоне повреждений поджелудочной железы. Болезнь часто возникает после переедания и употребления чрезмерно жирной пищи, а также на фоне вирусных инфекций и гельминтозов.
Острое воспаление железы сопровождается выраженным деструктивно-воспалительным процессом. Ребенка необходимо госпитализировать, чтобы избежать развития осложнений и серьезных нарушений в работе пищеварительной системы2.
Своевременное обращение к врачу поможет избежать негативных последствий, например, развития гнойного перитонита (инфекционного воспаления брюшины).
Хронический панкреатит у детей
Признаки хронического воспаления поджелудочной железы у детей определяются в первую очередь формой болезни и состоянием других органов пищеварительного тракта. Обычно детей беспокоят ноющие боли под грудью, которые усиливаются после употребления жирных и острых блюд, физического и психоэмоционального переутомления.
Хронический панкреатит в детском возрасте чаще всего развивается на фоне неблагоприятной наследственности. Если у родителей и близких родственников появляется подобное заболевание, риски его развития у ребенка значительно возрастают.
Хроническое течение воспалительного процесса может приводить к необратимым изменениям тканей поджелудочной железы и нарушению функций органа. При появлении характерных признаков обострения, таких как боль в животе, горечь во рту, рвота, частый и жидкий стул, необходимо обращаться к специалистам. Самолечение может усилить воспалительную реакцию.
Реактивный панкреатит у детей
Реактивный панкреатит развивается у детей на фоне других заболеваний желудочно-кишечного тракта, токсического поражения (например, в следствии отравления лекарствами), аллергической реакции. В подавляющем большинстве причина воспалительного процесса кроется в обострении желчнокаменной болезни и болезней печени.
Реактивный панкреатит развивается через несколько часов после неблагоприятного воздействия внутренних и внешних факторов.
- боль, нарастающая после еды;
- признаки газообразования;
- изжога;
- тошнота, переходящая в рвоту;
- следы желчи и слизи в рвотных массах.
Диагностика панкреатита у детей
Диагноз ставится на основании клинической картины, результатов опроса, осмотра ребенка и данных проведенного обследования. При прощупывании живота гастроэнтеролог обнаруживают локальную болезненность в области эпигастрия (в верхней и средней части живота, между реберными дугами). С целью выявления сопутствующих патологий органов пищеварения специалисты могут также назначить2:
- обзорную рентгенографию органов ЖКТ *;
- компьютерную томографию;
- УЗИ;
- МРТ**.

Лечение панкреатита у детей
Выбор методов лечения панкреатита у детей требует внимательного изучения анамнеза, данных обследования и осмотра ребенка. Острая форма заболевания нередко требует госпитализации ребенка. Воспаленная поджелудочная железа нуждается в покое, который можно обеспечить только строгим соблюдением следующих условий2:
- постельный режим;
- диета;
- возможное краткосрочное лечебное голодание;
- медикаментозное лечение, включающее введение глюкозы, обезболивающих и противовоспалительных препаратов, а также лекарств, предназначенных для нормализации пищеварения, например, препарат Креон
При выраженной деструкции (нарушении в процессе функционирования) поджелудочной железы требуется срочное хирургическое лечение.
Из-за высокого риска появления осложнений панкреатит в детском возрасте требует контроля специалистов. Даже если симптомы воспалительного процесса слабо выражены, необходимо обратиться к специалисту для предупреждения нежелательных последствий.
Даже если симптомы воспалительного процесса слабо выражены, необходимо обратиться к специалисту для предупреждения нежелательных последствий.
Особое внимание гастроэнтерологи уделяют разработке мер профилактики обострений панкреатита у детей. Профилактика включает поддержание рационального питания, соответствующего возрасту ребенка, предупреждение токсикационного поражения организма в результате инфекционных процессов и течения болезней внутренних органов.
Диета при панкреатите у детей
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки
2:- свежий хлеб и выпечка;
- газированная вода;
- жирные молочные продукты;
- копчености, приправы и пряности;
- магазинные соки;
- жирное мясо;
- капуста;
- лимоны;
- кредис;
- бобовые;
- кофе.

Полезны слизистые каши, приготовленные на овощных отварах. Можно употреблять мясные бульоны, приготовленные из птицы (курица без кожи), телятины, кролика, которые предварительно готовят на пару или отваривают. В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
Употребление ферментных препаратов
Поскольку панкреатит связан с поражением поджелудочной железы, это значит, что полноценно выполнять свою функцию этот орган уже не может. Функция подежелудочной железы заключается в том, чтобы обеспечивать организм пищеварительными ферментами:
- амилазой для расщепления белков;
- протеазой дляр асщепления углеводов;
- липазой для расщепления жиров.
Качественная “работа” ферментов влияет на развитие ребенка, поскольку именно с помощью них он получает из пищи необходимые питательные вещества.
Если у ребенка диагностирован хронический панкреатит, то важно осознать, что восстановиться полностью поджелудочная железа не сможет. Для поддержания пищеварительного процесса может потребоваться прием ферментных препаратов. Такую терапию называют заместительной, поскольку с помощью этих средств возможно компенсировать возникшую нехватку пищеварительных ферментов, т. е. заместить. Признанным препаратом для приема детьми является препарат Креон ®. Он содержит комплекс ферментов, идентичных тем, что вырабатываются организмом. Ключевым отличием Креон® является наличие сотен мелких частиц внутри капсулы. Эти частицы были разработаны для лучшего пищеварения и получили название минимикросфер. Именно маленький размер помогает препарату встроиться в физиологический процесс для максимально точного его повторения2.
Узнать большеЕсли капсулу сложно проглотить, то ее можно вскрыть и добавить частицы к мягкой пище, пюре или соку с кислым вкусом. Кроме того, Креон® удобен для подбора индивидуальной дозы, поскольку детям, особенно маленьким, доза подбирается по массе тела4.
Кроме того, Креон® удобен для подбора индивидуальной дозы, поскольку детям, особенно маленьким, доза подбирается по массе тела4.
Самое важное, что интересует маму при выборе лекарства для ребенка – безопасность. При приеме Креон
Лечение панкреатита у детей в Москве
Панкреатит – воспаление поджелудочной железы, к которому приводит повышение активности ферментов. В норме они активируются после поступления в кишечник и обеспечивают функцию переваривания пищи. При задержке секрета ферменты начинают работать еще до выхода из поджелудочной железы, что приводит к воспалению тканей, протоков, сосудов.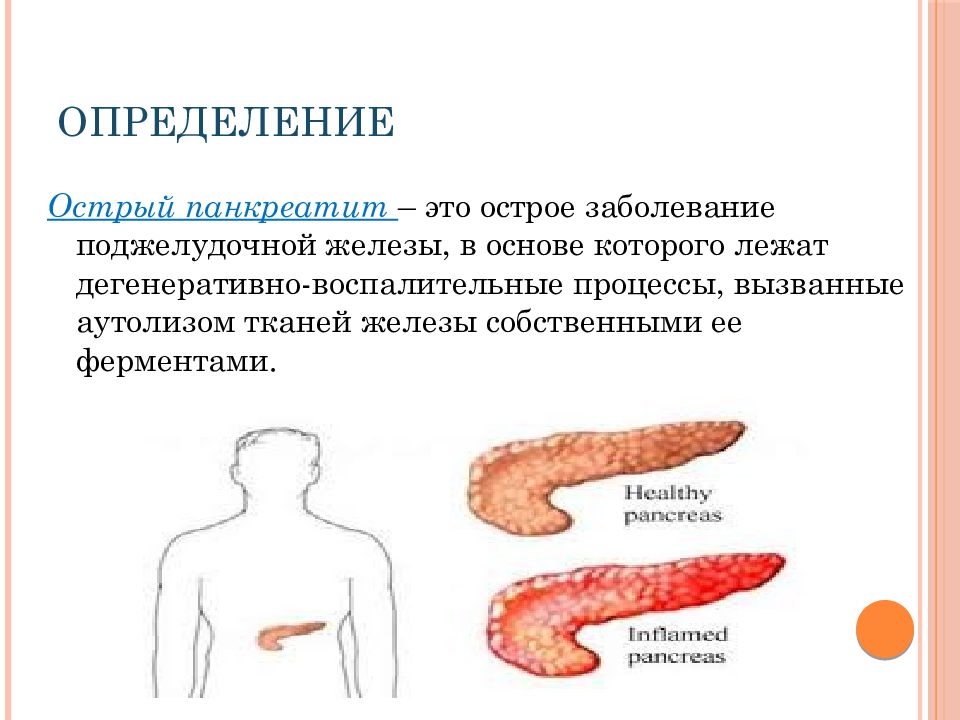 Лечение панкреатита у детей должно быть своевременным, это крайне важно для профилактики серьезных осложнений.
Лечение панкреатита у детей должно быть своевременным, это крайне важно для профилактики серьезных осложнений.
Почему возникает панкреатит
Хроническая форма воспаления является следствием острого процесса. Впервые панкреатит может проявиться в силу разных причин:
-
механических: травмы, диагностические вмешательства, перенесенные операции;
-
токсико-аллергических: пищевые аллергии, инфекционные заболевания, интоксикации и отравления;
-
врожденных: анатомические особенности – дефекты строения протоков железы, желчного пузыря, двенадцатиперстной кишки.
Нередко панкреатит у ребенка возникает на фоне других заболеваний желудочно-кишечного тракта: воспаления желчного пузыря и прочие нарушения функции ЖКТ после перенесенного вирусного и простудного заболевания.
Симптомы панкреатита у ребенка
Воспаление органа приводит к поступлению ферментов и токсинов в кровь и лимфу, поэтому могут возникать симптомы общей интоксикации детского организма. Несмотря на это болезнь часто протекает в стертой, легкой форме. Даже острое воспаление у маленького ребенка может не вызывать сильных болей, обычно не сопряжено с тяжелой симптоматикой.
Несмотря на это болезнь часто протекает в стертой, легкой форме. Даже острое воспаление у маленького ребенка может не вызывать сильных болей, обычно не сопряжено с тяжелой симптоматикой.
У детей старшего возраста возникают приступообразные боли в верхней части живота. Они носят опоясывающий, ноющий характер, могут отдавать в правое подреберье, лопатку, спину. Частым спутником панкреатита является комплекс диспепсических нарушений:
-
снижение аппетита;
-
тошнота;
-
нарушения стула;
-
рвота;
-
вздутие живота и повышенное газообразование.
К другим, менее распространенным симптомам, относят повышение температуры тела (незначительное), бледность кожи или чуть заметную желтушность, редко цианоз и мраморность кожных покровов лица, рук, ног. Могут наблюдаться сухость слизистой полости рта, белесоватый налет на языке.
Могут наблюдаться сухость слизистой полости рта, белесоватый налет на языке.
В целом симптоматика зависит от того, на какой стадии заболевание, как давно оно наблюдается, насколько угнетена функция поджелудочной железы. Лечение панкреатита у ребенка 7–8 лет нередко начинается с посещения врача по поводу периодических ноющих болей в животе, обостряющихся после употребления сладкой пищи, физической нагрузки, стресса.
Приступ боли может длиться от 50–60 минут до нескольких дней. Многие дети отмечают появление изжоги, чередование запоров и диареи. По результатам плановых медицинских осмотров и наблюдениям родителей у многих маленьких пациентов с панкреатитом имеет место потеря веса, астеновегетативный синдром.
Методы диагностики
Врач диагностирует панкреатит на основании жалоб и выявленных симптомов, результатов лабораторных и аппаратных исследований. Обычно прибегают к УЗИ органов брюшной полости, клиническому и биохимическому анализу крови. Иногда требуется компьютерная томография или МРТ внутренних органов, если есть основания подозревать осложнения или другие патологии поджелудочной железы.
Иногда требуется компьютерная томография или МРТ внутренних органов, если есть основания подозревать осложнения или другие патологии поджелудочной железы.
Особенности лечения
Лечение панкреатита у детей направлено на следующие результаты:
-
снятие неприятных симптомов;
-
устранение причин болезни;
-
нормализация функции поджелудочной железы.
Первой задачей является обеспечение функционального покоя органа. Важно быстро купировать неприятные симптомы, а также не допустить действия первопричин. При обострении прописывается лечебное голодание в течение суток, но оно должно проходить под контролем врача. В этот период важно давать ребенку минеральную щелочную воду. Чтобы не допустить упадка сил, первое время целесообразно находиться в стационаре. В это время может быть предложено парентеральное введение питательных растворов.
Дальнейшее медикаментозное лечение основывается на следующих лекарствах:
-
анальгетики и спазмолитики для снятия боли;
-
антисекреторные препараты;
-
ферментные препараты;
-
ингибиторы протеазы при тяжелом течении заболевания.
Важно соблюдать лечебную диету в течение всего курса лечения и некоторое время после. Под запретом – жирная, жареная, тяжелая пища, острые продукты и соусы, газировка. Специалист составит диету с учетом возрастных потребностей, общего состояния здоровья ребенка.
Профилактика панкреатита должна основываться на рациональном питании в соответствии с возрастом ребенка, предупреждении и своевременном лечении заболеваний пищеварительной системы. Задать интересующие вопросы, пройти диагностику и получить эффективное лечение вы можете, обратившись к детским врачам клиники «Семейный доктор».
Для записи к детскому врачу-гастроэнтерологу на удобное для Вас время, позвоните по телефону единого контакт-центра в Москве +7 (495) 775 75 66, заполните форму on-line записи или обратитесь в регистратуру клиники.
Стоимость
врач-педиатр, гастроэнтеролог, ведущий специалист клиники
врач-педиатр, гастроэнтеролог, к.м.н.
Панкреатит у детей: причины, признаки и особенности лечения | Креон®10000
Панкреатит у детей протекает с развитием воспалительной реакции в тканях поджелудочной железы. В детском возрасте эта патология нередко маскируется под другие болезни пищеварительного тракта (гастродуоденит, гастрит, дисбактериоз), может долгое время протекать с незначительными симптомами.
При появлении признаков панкреатита у детей необходимо обратиться к педиатру или детскому гастроэнтерологу. Без лечения заболевание переходит в хроническую форму и может давать осложнения, включая панкреонекроз (осложнение острого панкреатита с омертвлением ткани поджелудочной железы) [1].
Причины развития панкреатита у ребенка
Панкреатит у детей развивается под действием различных внешних и внутренних неблагоприятных факторов:
- нерациональное питание, переедание, избыток в рационе жирных, пряных и чрезмерно острых блюд;
- тяжелые аллергические реакции на лекарственные препараты, продукты питания, факторы внешней среды;
- врожденные или приобретенные аномалии развития органов пищеварения;
- повреждения брюшной стенки;
- прогрессирование других болезней ЖКТ;
- доброкачественные и злокачественные новообразования в поджелудочной железе;
- гельминтозы;
- эндокринологические заболевания;
- перенесенные вирусные заболевания;
- гормональные нарушения;
- бесконтрольный прием лекарственных препаратов.
Независимо от причин развития панкреатита у детей, ребенок нуждается в квалифицированной медицинской помощи и проведении комплексного обследования.
По данным диагностики специалисты выявляют факторы, провоцирующие воспалительную реакцию в поджелудочной железе, подбирают эффективную схему лечения, проводят профилактику для предотвращения дальнейших рецидивов.
Симптомы панкреатита у детей
Главными симптомами панкреатита у детей являются:
- жалобы на резкие боли в верхней части живота, которые часто отдают в поясницу и ребра;
- тошнота;
- метеоризм;
- расстройство стула;
- белый налет на языке;
- прогрессирование других болезней ЖКТ;
- частая рвота [2].
Острый панкреатит у детей
Острая форма панкреатита может развиваться вследствие инфекционного поражения организма, на фоне повреждений поджелудочной железы. Болезнь часто возникает после переедания и употребления чрезмерно жирной пищи, а также на фоне вирусных инфекций и гельминтозов.
Острое воспаление железы сопровождается выраженным деструктивно-воспалительным процессом. Ребенка необходимо госпитализировать, чтобы избежать развития осложнений и серьезных нарушений в работе пищеварительной системы [3]. Своевременное обращение к врачу поможет избежать негативных последствий, например, развития гнойного перитонита (инфекционного воспаления брюшины).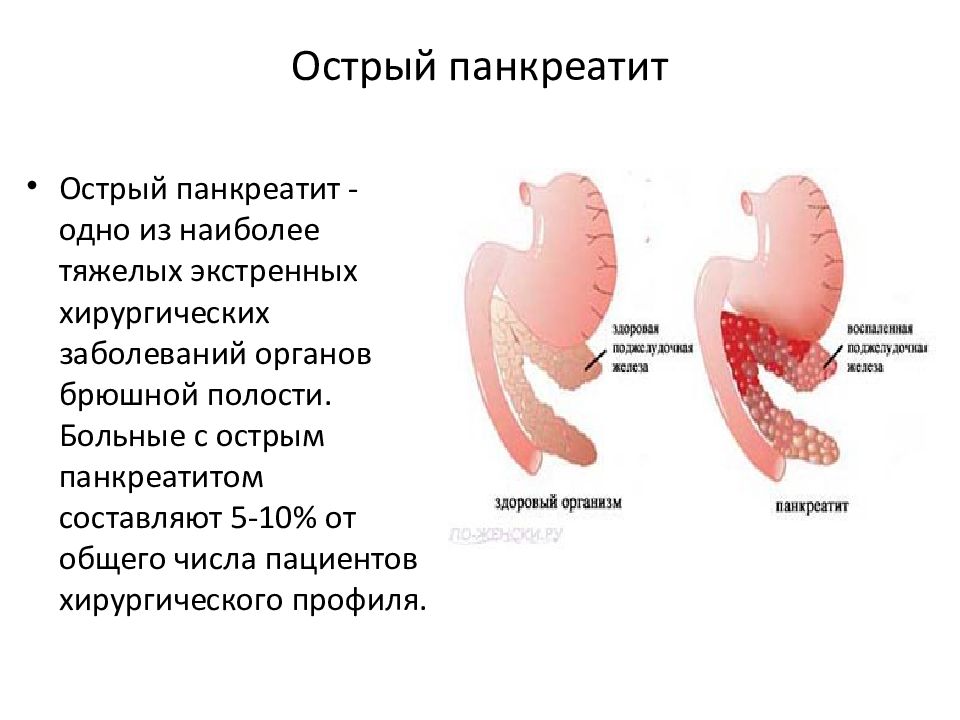
Хронический панкреатит у детей
Признаки хронического воспаления поджелудочной железы у детей определяются в первую очередь формой болезни и состоянием других органов пищеварительного тракта. Обычно детей беспокоят ноющие боли под грудью, которые усиливаются после употребления жирных и острых блюд, физического и психоэмоционального переутомления.
Хронический панкреатит в детском возрасте чаще всего развивается на фоне неблагоприятной наследственности. Если у родителей и близких родственников появляется подобное заболевание, риски его развития у ребенка значительно возрастают.
Хроническое течение воспалительного процесса может приводить к необратимым изменениям тканей поджелудочной железы и нарушению функций органа. При появлении характерных признаков обострения, таких как боль в животе, горечь во рту, рвота, частый и жидкий стул, необходимо обращаться к специалистам. Самолечение может усилить воспалительную реакцию.
Реактивный панкреатит у детей
Реактивный панкреатит развивается у детей на фоне других заболеваний желудочно-кишечного тракта, токсического поражения (например, в следствии отравления лекарствами), аллергической реакции. В подавляющем большинстве причина воспалительного процесса кроется в обострении желчнокаменной болезни и болезней печени.
В подавляющем большинстве причина воспалительного процесса кроется в обострении желчнокаменной болезни и болезней печени.
Реактивный панкреатит развивается через несколько часов после неблагоприятного воздействия внутренних и внешних факторов. Отмечаются следующие симптомы:
- боль, нарастающая после еды;
- признаки газообразования;
- изжога;
- тошнота, переходящая в рвоту;
- следы желчи и слизи в рвотных массах [4].
Диагностика панкреатита у детей
Диагноз ставится на основании клинической картины, результатов опроса, осмотра ребенка и данных проведенного обследования. При прощупывании живота гастроэнтеролог обнаруживают локальную болезненность в области эпигастрия (в верхней и средней части живота, между реберными дугами). С целью выявления сопутствующих патологий органов пищеварения специалисты могут также назначить:
- обзорную рентгенографию органов ЖКТ;
- компьютерную томографию;
- УЗИ;
- МРТ.

Лечение панкреатита у детей
Выбор методов лечения панкреатита у детей требует внимательного изучения анамнеза, данных обследования и осмотра ребенка. Острая форма заболевания нередко требует госпитализации ребенка. Воспаленная поджелудочная железа нуждается в покое, который можно обеспечить только строгим соблюдением следующих условий:
- постельный режим;
- диета;
- возможное краткосрочное лечебное голодание;
- медикаментозное лечение, включающее введение глюкозы, обезболивающих и противовоспалительных препаратов, а также лекарств, предназначенных для нормализации пищеварения, например, препарат Креон®.
При выраженной деструкции (нарушении в процессе функционирования) поджелудочной железы требуется срочное хирургическое лечение.
Из-за высокого риска появления осложнений панкреатит в детском возрасте требует контроля специалистов. Даже если симптомы воспалительного процесса слабо выражены, необходимо обратиться к специалисту для предупреждения нежелательных последствий.
Особое внимание гастроэнтерологи уделяют разработке мер профилактики обострений панкреатита у детей. Профилактика включает поддержание рационального питания, соответствующего возрасту ребенка, предупреждение токсикационного поражения организма в результате инфекционных процессов и течения болезней внутренних органов.
Диета при панкреатите у детей
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки:
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки:
- свежий хлеб и выпечка;
- газированная вода;
- жирные молочные продукты;
- копчености, приправы и пряности;
- магазинные соки;
- жирное мясо;
- капуста;
- лимоны;
- кредис;
- бобовые;
- кофе [5].
Полезны слизистые каши, приготовленные на овощных отварах. Можно употреблять мясные бульоны, приготовленные из птицы (курица без кожи), телятины, кролика, которые предварительно готовят на пару или отваривают. В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
Употребление ферментных препаратов
При обострении панкреатита у детей осложняется работа поджелудочной железы, что затрудняет ее участие в пищеварении. Чтобы оказать поддержку воспаленном органу и всему желудочно-кишечному тракту, специалисты назначают ферментные препараты. Они содержат панкреатин, который ускоряет процесс расщепления углеводов, жиров и белков, способствуя их активному всасыванию в кровоток.
Препарат Креон® является современным ферментным средством, содержащим панкреатин в виде минимикросфер, которые помещены в желатиновую капсулу. Сама капсула растворяется в желудке, из нее высвобождаются минимикросферы, которые перемешиваются с желудочным содержимым. Каждая частичка минимикросфер покрыта кислотоустойчивой оболочкой, что позволяет им в первозданном виде покинуть желудок и вместе с пищей перейти в кишечник. При изменении рН в кишечнике происходит растворение кислотоустойчивого покрытия минимикросфер, пищеварительные ферменты высвобождаются и начинают свою работу. Перемешиваясь с желудочным содержимым, частички активного вещества поступают в кишечник и быстрее оказывают терапевтическое действие.
При изменении рН в кишечнике происходит растворение кислотоустойчивого покрытия минимикросфер, пищеварительные ферменты высвобождаются и начинают свою работу. Перемешиваясь с желудочным содержимым, частички активного вещества поступают в кишечник и быстрее оказывают терапевтическое действие.
Материал разработан при поддержке компании Эбботт в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу
RUCRE172288 от 06.06.2017
1. Белоусов Ю.В. Заболевания поджелудочной железы у детей: панкреатит или панкреатопатия? Здоровье Украины. 2004; 26: 28-32
2. Сереброва С.Ю. Хронический панкреатит: современный подход к диагностике и лечению. Русский Медицинский Журнал. Болезни органов пищеварения. 2008; 10
3. Данилов В.Г., Косарев В.А., Дурягин Д.С. и другие. Острый панкреатит у детей // Хирургия. 1995. – № 4.
4. Гудзенко Ж.П., Панкреатит у детей //М: «Медицина», 1980.
Гудзенко Ж.П., Панкреатит у детей //М: «Медицина», 1980.
5. Асташкин В.А. Панкреатит у детей.//Хирургия. 1975. – № 10.
Материал разработан при поддержке компании Abbott в целях повышения осведомленности пациентов о состоянии здоровья.
Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
причины, симптомы, диагностика, лечение, профилактика
Представляет собой воспалительное поражение тканей и протоков поджелудочной железы, возникающее в результате усиления активности собственных панкреатических ферментов.
ПричиныВозникновение панкреатита у детей связывают с патологическим воздействием на поджелудочную железу собственных активированных ферментов, которые оказывают повреждающее воздействие на ее ткани, выводные протоки и сосуды. Саморазрушение органа сопровождается развитием в нем воспалительной реакции, а поступление в кровь и лимфу ферментов и токсических продуктов распада ее тканей, приводит к тяжелой общей интоксикации.
В большинстве случаев хроническое воспаление возникает вторично и может являться следствием ранее перенесенного острого панкреатита. Дебют заболевания возникает под влиянием самых разных этиологических агентов механической, нейрогуморальной и токсико-аллергической этиологии.
В большинстве случаев заболевание развиваете на фоне нарушения оттока панкреатических ферментов, обусловленное обструкцией или аномалиями развития протоков поджелудочной железы, желчного пузыря и двенадцатиперстной кишки. Иногда панкреатит у ребенка является осложнением других заболеваний пищеварительной системы и злокачественных неоплазий, локализирующихся в брюшной полости.
СимптомыЧаще всего заболевание протекает в легкой форме, тяжелое течение воспалительного поражения поджелудочной железы – достаточно редкое явление. У детей младшего возраста клинические проявления данного патологического состояния отличаются слабой выраженностью.
Острый панкреатит у детей старшего возраста дебютирует резкими приступообразными болями в эпигастральной области, которые могут носить опоясывающий характер, иррадиировать в правое подреберье и область спины.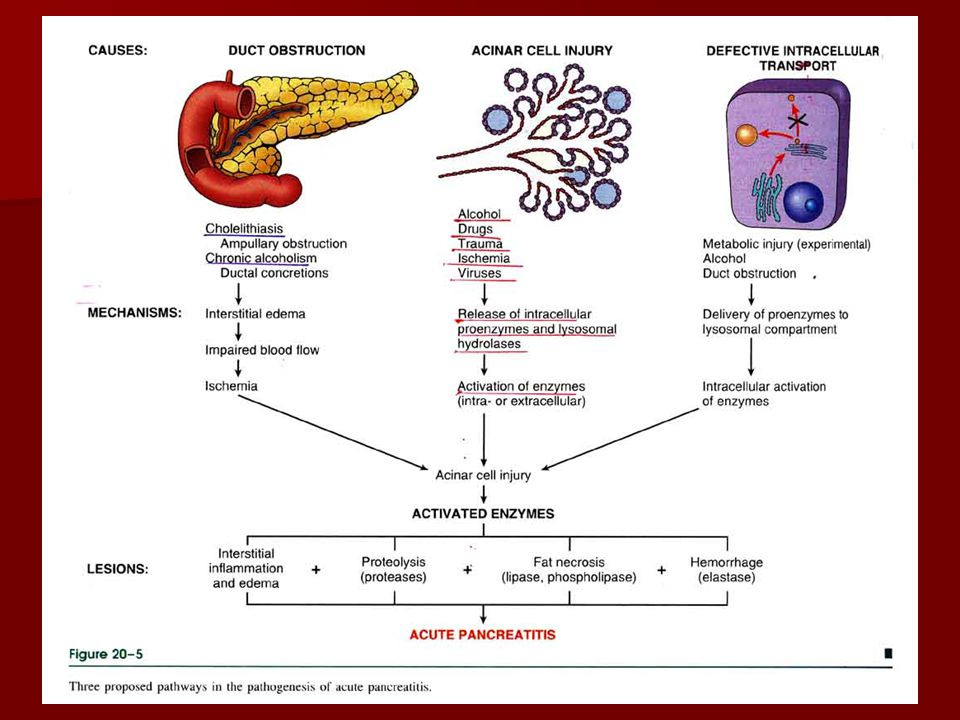 Заболевание сопровождается появлением диспепсических нарушений, таких как потеря аппетита, тошнота, вздутие живота, понос и рвота. Довольно часто обнаруживается повышение температуры тела до субфебрильных значений, бледность и субиктеричность кожных покровов, в редких случаях – цианоз и мраморность кожи лица и конечностей, повышенная сухость слизистой рта и белый налет на языке. При возникновении некроза поджелудочной железы или гнойного панкреатита определяется фебрильная температура, прогрессирующая интоксикация, парез кишечника и симптомы раздражения брюшины, в редких случаях – развитие коллаптоидного состояния.
Заболевание сопровождается появлением диспепсических нарушений, таких как потеря аппетита, тошнота, вздутие живота, понос и рвота. Довольно часто обнаруживается повышение температуры тела до субфебрильных значений, бледность и субиктеричность кожных покровов, в редких случаях – цианоз и мраморность кожи лица и конечностей, повышенная сухость слизистой рта и белый налет на языке. При возникновении некроза поджелудочной железы или гнойного панкреатита определяется фебрильная температура, прогрессирующая интоксикация, парез кишечника и симптомы раздражения брюшины, в редких случаях – развитие коллаптоидного состояния.
Проявления хронического панкреатита у детей определяются длительностью, стадией и формой недуга, а также степенью нарушения функции поджелудочной железы и других органов пищеварения. Ребенка с хронической формой патологии могут беспокоить постоянные или периодические ноющие боли в области эпигастрия, обостряющиеся при нарушении диеты, тяжелых физических нагрузок или эмоционального напряжения. Болевые атаки могут длиться от 1 часа до нескольких суток. На этом этапе у больного наблюдается снижение аппетита, изжога, периодически возникающие – тошнота, рвота, запоры, чередующиеся с диареей, сопровождающиеся потерей веса и астеновегетативным синдромом.
Болевые атаки могут длиться от 1 часа до нескольких суток. На этом этапе у больного наблюдается снижение аппетита, изжога, периодически возникающие – тошнота, рвота, запоры, чередующиеся с диареей, сопровождающиеся потерей веса и астеновегетативным синдромом.
Диагностирование панкреатита у детей происходит на основании клинической картины, результатов лабораторных и инструментальных исследований. Для подтверждения диагноза может потребоваться назначение ультразвуковое исследование органа, общий и биохимический анализ крови, а также компьютерная или магниторезонансная томография органов брюшной полости.
ЛечениеТерапия панкреатита у детей направленна на обеспечение функционального покоя поджелудочной железы, купирование симптомов, устранение этиологических факторов.
В острой фазе больному показано голодание и постельный режим от 1 до 2 суток. Также необходимо обеспечить ребенку питье минеральной щелочной воды, парентеральное введение раствора глюкозы, а по показаниям проведение гемодеза, плазмы, а также введение реополиглюкина, ингибиторов протеолитических ферментов.
Медикаментозная терапия панкреатита у детей включает анальгетики и спазмолитические средства, антисекреторные препараты, препараты ферментов поджелудочной железы, при тяжелом течении – ингибиторов протеазы.
ПрофилактикаПрофилактика панкреатита у детей основана на обеспечении малышу рационального, соответствующего возрасту питания, предупреждении и своевременном лечении заболеваний органов пищеварения.
Панкреатит: симптомы, лечение
Одним из наиболее часто встречающихся заболеваний пищеварительной системы является панкреатит. Эта болезнь в большинстве случаев возникает в качестве расплаты за неправильное питание и частое употребления алкоголя. Вероятно поэтому им так часто страдают мужчины. Раньше это заболевание поражало в основном людей старшей возрастной группы. Однако врачей во всем мире настораживает то, что симптомы панкреатита нередко можно встретить у молодежи и даже у детей. Вероятно, причиной можно назвать широкую распространенность газированных и энергетических напитков, посещение заведений «быстрого питания», раннюю алкоголизацию. Лечением панкреатита занимаются различные специалисты: терапевты, гастроэнтерологи, врачи общей практики. В самых тяжелых случаях, а именно при развитии признаков острого панкреатита, может потребоваться помощь врача-хирурга.
Лечением панкреатита занимаются различные специалисты: терапевты, гастроэнтерологи, врачи общей практики. В самых тяжелых случаях, а именно при развитии признаков острого панкреатита, может потребоваться помощь врача-хирурга.
Панкреатит — это заболевание, при котором в ткани поджелудочной железы возникает воспалительный процесс. В зависимости от его выраженности и характера течения выделяют две основные формы этого заболевания: острый и хронический панкреатит.
Симптомы панкреатита
Острый и хронический панкреатит — это совершенно разные заболевания. Поэтому симптомы панкреатита в обоих случаях будут отличаться.
Для острого панкреатита характерна аутоинтоксикация ферментами, которые вырабатывает железа: вместо того, чтобы участвовать в процессе пищеварения в кишечнике, они остаются в поджелудочной железе и попадают в кровь. При этом в ней развиваются деструктивные процессы, приводящие к некрозу какого-то участка органа. Клинические проявления будут очень яркими, состояние пациентов обычно очень тяжелое, и они нуждаются в стационарном лечении.
Клинические проявления будут очень яркими, состояние пациентов обычно очень тяжелое, и они нуждаются в стационарном лечении.
Симптомы острого панкреатита
Симптомы острого панкреатита чаще всего следующие:
Чаще всего она бывает очень интенсивной. Больные описывают ее как опоясывающую, то есть локализующуюся в верхней части живота с обеих сторон и в спине. При сильном воспалительном процессе может наступить болевой шок.
- Признаки интоксикации.
Лихорадка, сердцебиение, слабость, падение артериального давления, бледность кожных покровов, заострение черт лица, плохое общее состояние. Это результат отравления ферментами железы.
- Нарушение пищеварения.
Проявляется оно интенсивной рвотой, которая практически не приносит облегчение. Помимо этого, у больных может быть диарея или наоборот запор. Также часто возникают такие симптомы, как вздутие живота, отрыжка, сухость во рту.
Кроме того, у каждого больного могут развиться свои, индивидуальные признаки болезни: одышка, появление обильного липкого пота, желтушная окраска кожи, слизистых и склер, появление темных пятен на коже живота и т. д.
Без своевременного лечения острого панкреатита, больной может погибнуть. Поэтому прогноз будет зависеть того, как быстро он будет доставлен в стационар.
Симптомы хронического панкреатита
Хронический панкреатит — это заболевание, которое длится годами и имеет периоды обострений и ремиссий (затишья болезни). Во время ремиссии у больного могут практически отсутствовать какие-либо неприятные симптомы. Обострение заболевания весьма серьезно сказывается на его состоянии и заставляет обращаться за помощью к врачу, а иногда даже вызывать неотложку.
Симптомы хронического панкреатита:
- Тяжесть живота и вздутие, которые возникает через несколько минут после начала приема пищи.
 Это происходит из-за того, что ферментов для переваривания пищи вырабатывается недостаточно.
Это происходит из-за того, что ферментов для переваривания пищи вырабатывается недостаточно. - Боль в верхней половине живота, больше в левой его половине и в эпигастрии (области под мечевидным отростком грудины). Такая боль также имеет четкую связь с приемом пищи.
- Признаки нарушения пищеварения. К ним можно отнести тошноту, рвоту, чередование запоров и поносов, отрыжку, неприятный вкус во рту. Все эти симптомы провоцируются приемом жирной, жареной, острой пищи, особенно — обильной и разнообразной. Больные чаще всего сами могут четко указать, какие продукты питания вызывают у них ухудшение состояния.
- Развитие желтухи и сахарного диабета. Это поздние осложнения панкреатита, развиваются они при длительном стаже заболевания, отсутствии лечения и игнорирования принципов правильного питания.
Лечение панкреатита
Лечение панкреатита также будет разным для острой и хронической его формы.
Лечение острого панкреатита.
Лечебная тактика будет зависеть от выраженности воспалительного процесса в поджелудочной железе. В тяжелых случаях больной нуждается в лечении в отделении интенсивной терапии и реанимации. Основные направления в лечении острого панкреатита:
- Борьба с интоксикацией. Выведение ферментов, которые циркулируют в крови, наружу. Для этого назначается обильная инфузия различных растворов.
- Обезболивание. При выраженной боли иногда требуются даже наркотические анальгетики.
- Снижение выработки ферментов. Для этого назначают препараты, применяемые для блокирования ферментов поджелудочной железы.
- Диета. Первые дни — это голодание, далее — щадящая диета.
- При появлении очагов поражения в в поджелудочной железе прибегают к хирургическим методам лечения (удаление участка железы, постановка дренажа).
Лечение хронического панкреатита
Лечение хронического панкреатита требует соблюдения специальной диеты. Помимо этого, назначают специальные ферменты, которых вырабатывается меньше, чем положено. Какие именно — врач определяет по результатам анализа крови и кала. Также рекомендуют прием различных групп препаратов, которые нормализуют процесс пищеварения.
Помимо этого, назначают специальные ферменты, которых вырабатывается меньше, чем положено. Какие именно — врач определяет по результатам анализа крови и кала. Также рекомендуют прием различных групп препаратов, которые нормализуют процесс пищеварения.
Панкреатит у ребенка. Симптомы, лечение, диета
Воспаление поджелудочной железы крайне неприятная, а временами довольно опасная проблема детского здоровья. При возникновении симптомов обязательно нужен врач.
Источник: instagram @prosto_o_gkt
Что такое панкреатит
Задача поджелудочной железы – выработка специфической жидкости, которая так и называется – сок поджелудочной железы, необходимого для переваривания пищи. В этом соке содержатся активные ферменты, которые в норме начинают «работать», когда сок поджелудочной железы оказывается в двенадцатиперстной кишке, где и происходит один из этапов расщепления белков.
Если случился сбой, и ферменты активизировались в самой поджелудочной железе, возникает воспалительный процесс, который и получил название панкреатит.
Острый панкреатит у детей встречается относительно редко. Это серьезное заболевание при котом меры необходимо предпринимать как можно скорее, поскольку начинается разрушение тканей железы, в кровь попадают биологически активные ферменты, которые могут непредсказуемо повлиять на все органы, до которых доберутся с током крови.
Хронический панкреатит в состоянии покоя практически никак не проявляется, однако, если нарушение существует, то периодически могут возникать обострения, при которых ребенок жалуется на боль в верхней части живота, тошноту, у него пропадает аппетит, возможна рвота и понос.
Реактивный панкреатит, считается, что этот вид панкреатита у детей встречается чаще всего и связано это с незрелостью пищеварительной системы. Воспаление поджелудочной железы могут спровоцировать: любая инфекция, вплоть до ОРЗ, резкое изменение рациона питания, даже сильный стресс.
Burda Media
Диагностика панкреатита
Во время воспалительного процесса происходит изменение состава крови, поскольку в ней обнаруживаются вещества, которых в норме быть не должно. Основной метод диагностики панкреатита – клинический анализ крови на наличие ферментов поджелудочной железы амилазы, липазы и трипсина.
Основной метод диагностики панкреатита – клинический анализ крови на наличие ферментов поджелудочной железы амилазы, липазы и трипсина.
При обострении хронического панкреатита анализ кала ребенка показывает остатки непереваренной пищи, следы нерасщепленного жира и другие примеси.
Возможно, понадобится дополнительное исследование, например УЗИ.
Burda Media
Лечение панкреатита
Любая форма панкреатита острый, реактивный или обострение хронического требует медицинской помощи и наблюдения специалиста. Возможно даже понадобится госпитализация, поскольку могут быть назначены препараты, которые необходимо вводить внутривенно в виде капельниц.
В схему лечения включают обезболивающие препараты, поскольку панкреатит может взывать нестерпимую боль.
При панкреатите одним и основных компонентов лечения является полное голодание, продолжительность которого назначает врач с учетом состояния ребенка, его возраста и степени поражения поджелудочной железы. Как правило этот период продолжается от 1 до 3 дней и в это время ребенку можно и нужно пить воду в достаточном количестве.
Burda Media
Как вести себя после приступа
- После приступа панкреатита любой разновидности и голодания возвращаться к нормальному питанию нужно постепенно.
- В день, когда разрешается прекратить голодание, предложите ребенку немного перетертой каши без масла (гречневая, овсяная), чай с сухариками.
- На следующий день можно съесть несколько ложек протертого овощного супа (исключив белокочанную капусту), а так же паровой омлет.
- Затем разрешают небольшое количество печеного яблока и немного нежирного ворога, разведенного кефиром
- После приступа нельзя есть сырые фрукты и овощи, шоколад, мясные бульоны, жирную пищу.
- Питание ребенка должно быть дробным — мелкими порциями, 5-6 раз в день.
- В дальнейшем ребенку назначают диету по Повзнеру №5 или 5п. Диеты рассчитаны таким образом, чтобы уменьшить количество жиров и грубой клетчатки при нормальном поступлении белков. В диете 5п, которая рассчитана именно на восстановление поджелудочной железы, уменьшено еще и количество углеводов, все блюда позволяется только варить или готовить на пару, в основном предлагать ребенку в перетертом виде. Кроме того, блюда не должны быть холодными либо горячими – только теплыми.
Если придерживаться правильного питания, вполне вероятно, что со временем ребенок проблему перерастет и поджелудочная железа полностью восстановится.
Мнение редакции может не совпадать с мнением автора статьи.
Использование фото: П.4 ст.21 ЗУ “Об авторских и смежных правах – “Воспроизведение с целью освещения текущих событий средствами фотографии или кинематографии, публичное сообщение или сообщение произведений, увиденных или услышанных во время таких событий, в объеме, оправданном информационной целью.”
Панкреатиты у детей | #01/09
Проблема панкреатитов в детском возрасте на сегодняшний день не является новой, однако остается, пожалуй, наименее изученной страницей в детской гастроэнтерологии. Ее активное изучение началось после введения в повседневную практику ультразвукового исследования, которое позволило предположить относительно высокую частоту панкреатитов, в т. ч. и хронических, в структуре заболеваний органов пищеварения у детей. В 60–80-е гг. прошлого столетия эти вопросы интенсивно изучались в нашей стране и, пожалуй, много более интенсивно, чем за рубежом. В отечественной педиатрической литературе можно найти немало статей, посвященных панкреатитам у детей. Во главе этих исследований стояли А. В. Мазурин, А. М. Запрудной, И. В. Дворяковский, Н. Г. Зернов, Б. Г. Апостолов, Г. В. Римарчук, Ж. П. Гудзенко. В 1980 г. вышла книга Ж. П. Гудзенко «Панкреатиты у детей», которая так и осталась единственной монографией, посвященной данной теме. В настоящее время исследования проблемы панкреатитов в детском возрасте продолжаются как в нашей стране, так и за рубежом. Особый посыл для развития этого направления дали выделение и генетическая идентификация т. н. наследственного панкреатита. Тем не менее, многие вопросы, как теоретические, так и непосредственно практические, остаются неразрешенными. На многочисленных форумах по гастроэнтерологии этой проблеме уделяется относительно мало внимания, не в связи с отсутствием актуальности, но из-за отсутствия ощутимого прогресса.
Частота панкреатитов у детей с заболеваниями органов пищеварения по данным различных авторов колеблется от 5 до 25%. Такой значительный разброс связан как с диагностическими сложностями, так и с отсутствием четкого терминологического определения предмета изучения. В повседневной практике обычно фигурируют четыре диагноза, так или иначе вписывающихся в тему настоящего обсуждения: острый панкреатит, хронический рецидивирующий панкреатит, хронический латентный панкреатит, реактивный панкреатит (и/или вторичные панкреатиты). Первые два заболевания достаточно однозначны с диагностической и терминологической точек зрения, и их частота может быть достоверно определена.
Что касается хронического латентного панкреатита, то его диагностика весьма затруднена ввиду отсутствия критериев, доступных для повседневного использования. Основанием для такого диагноза обычно служит выявление уплотнения паренхимы поджелудочной железы (ПЖ) и/или ее неоднородность при ультразвуковом исследовании и отсутствие соответствующей клинической симптоматики. Однако соответствуют ли эти признаки хроническому панкреатиту во всех случаях — вопрос, дать ответ на который достаточно сложно. Широкое внедрение ультразвукового исследования в клиническую педиатрическую практику выявило достаточно большое число таких находок. Это послужило поводом для беспокойства, поскольку свидетельствовало о высокой частоте хронического латентного панкреатита у детей, а также дало повод усомниться в диагностической значимости подобной интерпретации результатов в связи с возможной гипердиагностикой. Вопрос же о реактивном панкреатите вызывает еще большее число споров.
В основе панкреатита лежит деструктивный процесс в ПЖ, сопровождающийся микроциркуляторными расстройствами (которые нередко предшествуют собственно деструкции), воспалительным процессом и, в большей или меньшей степени, фиброзом. На фоне последнего может формироваться экзокринная и/или эндокринная недостаточность ПЖ. Справедливости ради следует отметить, что панкреатическая недостаточность при панкреатитах у детей развивается относительно редко. Активный деструктивный процесс в ПЖ сопровождается феноменом «уклонения панкреатических ферментов в кровь», повышением их концентрации в крови вследствие разрушения ацинарных клеток и повышения проницаемости барьера между ацинусами и кровью. Данный феномен позволяет достоверно идентифицировать деструкцию в ПЖ и диагностировать острый панкреатит или обострение хронического рецидивирующего панкреатита.
В свете представленной общей схемы острый панкреатит (а также обострение хронического) представляет собой активный деструктивный процесс в ткани ПЖ. Хронический панкреатит характеризуется фиброзом ПЖ, на фоне которого время от времени под влиянием различных провоцирующих факторов развиваются деструктивные процессы, т. е. имеют место обострения. Хронический латентный панкреатит теоретически имеет право на существование как фиброз ПЖ, также связанный с периодическими эпизодами деструкции, не проявивший себя документированными обострениями. Предполагается, что деструкция ПЖ в этом случае протекает исподволь, что приводит к отсутствию типичной клинической картины и появлению первичного хронического латентного панкреатита. Данная концепция логична, однако о частоте данного состояния мы судим лишь по данным ультразвукового исследования. Компьютерная томография (не говоря о биопсии), которая могла бы дать нам более достоверную информацию, в массовых масштабах с этой целью применяться не может. Других же признаков латентного панкреатита нет и быть не может по определению (он же латентный!). Данное обстоятельство и составляет первую серьезную проблему, стоящую перед детскими гастроэнтерологами. Причем она же распространяется и на диагностику хронического рецидивирующего панкреатита вне обострения. И именно в связи с этим мы не имеем точной статистики панкреатитов у детей.
Второй вопрос — реактивный панкреатит. Под этим понятием часто скрываются два состояния, иногда различающихся, а иногда и совпадающих. Во-первых, речь может идти о вторичном панкреатите, явившемся следствием какого-либо заболевания, в т. ч. органов пищеварения. Во-вторых, речь может идти о состоянии, предшествующем деструкции ткани ПЖ в виде ее отека, что выявляется на ультразвуковом исследовании в виде увеличения размеров одного или нескольких отделов органа и соответствующих изменений ее паренхимы. Данное состояние чаще всего является вторичным, и термин «реактивный» в данном случае вполне уместен, но собственно «панкреатитом» оно не является. Кроме того, это состояние является обратимым при условии лечения основного заболевания и, может быть, некоторой вспомогательной терапии, направленной на улучшение микроциркуляции. Появление признаков цитолиза, т. е. гиперферментемия, говорит уже однозначно об остром панкреатите или обострении хронического, и в этом случае дополнительная терминология уже не требуется. Таким образом, следует определиться, подразумеваем ли мы под термином «реактивный панкреатит» панкреатит (именно панкреатит) вторичный или мы имеем в виду реактивное состояние ПЖ без деструкции (что в практике чаще всего и имеет место), когда более уместным может быть термин «диспанкреатизм». Однако эти вопросы следует решать централизованно на форумах детских гастроэнтерологов и далее говорить «на одном языке». Важность этой проблемы определяется прогнозом развития данного состояния, которое у одних пациентов на фоне адекватного лечения основного заболевания будет обратимым, но у части из них может развиться «истинный» панкреатит. Механизм данного процесса скорее всего связан с длительной ишемией ткани ПЖ на фоне микроциркуляторных нарушений.
Оставив в стороне терминологические споры, следует признать, что панкреатиты, в том числе панкреатиты хронические, в педиатрической практике являются реальностью. Последний (как любой хронический процесс) может иметь рецидивирующее или латентное течение, что является общепатологической закономерностью.
Также педиатр достаточно часто сталкивается с реактивным состоянием ПЖ, которое может эволюционировать как в сторону восстановления состояния органа, так и по пути его деструкции.
Причины развития панкреатита у детей многочисленны и могут быть объединены в несколько групп.
-
Нарушение оттока панкреатического секрета:
-
аномалии протоков ПЖ, аномалии ПЖ, сдавление протоков извне, обтурация их камнем;
-
патология двенадцатиперстной кишки (наблюдается примерно у 40% больных), повышение интрадуоденального давления различного происхождения;
-
патология желчевыводящих путей (наблюдается примерно у 40% больных).
-
Повышение (абсолютное или относительное) активности панкреатических ферментов в ткани ПЖ:
-
избыточная стимуляция ПЖ, в первую очередь определяемая характером питания;
-
наследственный панкреатит (преждевременная активация ферментов).
-
Инфекционный фактор:
-
вирус эпидемического паротита, вирусы гепатита, энтеровирусы, цитомегаловирусы, герпесвирусы, микоплазменная инфекции, сальмонеллез, инфекционный мононуклеоз и мн. др.
К этой же группе можно отнести развитие панкреатита при гельминтозах (описторхоз, стронгилоидоз, аскаридоз и др.), а также панкреатит при сепсисе.
-
Травма ПЖ.
-
Системные процессы:
-
болезни соединительной ткани;
-
эндокринная патология;
-
гиперлипидемии;
-
гипотиреоз;
-
гиперпаратиреоз;
-
гиперкальцемия различного происхождения;
-
хроническая почечная недостаточность;
-
муковисцидоз.
Последнее заболевание является, безусловно, особым в приведенном списке. Фиброз при муковисцидозе связан в большой степени с особенностями функции фибробластов и имеет врожденный (генетический) характер, хотя фактор нарушения оттока из ПЖ также имеет важное значение. Можно ли расценивать процессы, протекающие в ПЖ при муковисцидозе, как панкреатит — вопрос спорный и требует отдельного обсуждения.
-
Нарушения микроциркуляции, в т. ч. системные:
-
аллергические заболевания, употребление продуктов питания, содержащих ксенобиотики, а также вторичные состояния при болезнях органов пищеварения и многих других.
Данная группа в педиатрической практике является весьма многочисленной, особенно когда речь идет о т. н. реактивном панкреатите.
-
Токсическое действие некоторых лекарственных препаратов:
-
кортикостероиды, сульфаниламиды, цитостатики, фуросемид, метронидазол,нестероидные противовоспалительные препараты и др.
Особого внимания заслуживает панкреатит наследственного происхождения. Описанный в 1952 г. Comfort и Steiberg он в последние годы стал объектом пристального изучения во всем мире. В настоящее время установлено несколько мутаций нескольких генов, ответственных за развитие этого заболевания. При одном из вариантов наследственного панкреатита заболевание передается по аутосомно-доминантному типу с 80% пенетрантностью. В 1996 г. на хромосоме 7 q35 был выявлен ген, ответственный за его развитие, кодирующий катионический трипсиноген. На настоящий момент описано 8 мутаций в данном гене. Мутации D22G, K23R, N29I, N29T, R122H и R122C приводят к повышению аутоактивации трипсиногена, мутации N29T, R122H и R122C стабилизируют трипсин по отношении к его ингибиторам, в то время как мутации D22G, K23R и N29I не связаны с каким-либо известным эффектом. Мутация R122H удаляет точку аутолиза Arg122, мутации D22G и K23R подавляют активацию катепсином В. Во всех случаях этих мутаций нарушается баланс между протеазами и антипротеазами с повышением внутриклеточной протеазной активности и разрушением клеток. Наследственный панкреатит проявляется с первых лет жизни, а в более зрелом возрасте наличие перечисленных мутаций ассоциируется с 50-кратным повышением риска развития рака ПЖ. Кроме изменений в гене трипсиногена, за развитие панкреатитов также могут быть ответственны мутации в гене ингибитора трипсина (Serin Protease Inhibitor Kazal type 1 = SPINK1 или PSTI) на 5 хромосоме, а в гене муковисцидоза на 7 хромосоме. В этих случаях предполагается аутосомно-рецессивный тип наследования.
Вторичное нарушение функции ПЖ наблюдается при многих состояниях, включая синдром нарушенного кишечного всасывания. Так, при целиакии и лактазной недостаточности (ЛН) можно выявить различной степени выраженности вовлечение ПЖ в патологический процесс. По нашим данным, при целиакии в активной стадии заболевания поражение ПЖ наблюдается у 88% больных, в стадии ремиссии — у 79%, а при ЛН — в 76%. Повышение в крови активности трипсина, говорящее о деструктивном процессе в ПЖ, наблюдается у 37% детей в активной стадии целиакии и у 12% больных в стадии ремиссии. При ЛН высокая трипсиногенемия отмечалась только у 7% пациентов. Что касается повышенной экскреции триглицеридов с калом, указывающей на экзокринную недостаточность ПЖ, нами была выявлена обратная картина: низкая частота в активную стадию (18%) и более высокая — в стадии ремиссии (52%). При ЛН умеренная стеаторея за счет триглицеридов наблюдалась у 38% детей. Выявленная закономерность совпала с таковой при оценке частоты выявления признаков хронического панкреатита по данным ультразвукового исследования. Признаки хронического панкреатита не выявлялись в активной стадии целиакии, но встречались у 58% больных с целиакией в стадии ремиссии и у 32% больных детей с ЛН. Можно предположить постепенное формирование хронического панкреатита по мере течения процесса даже на фоне стойкой ремиссии целиакии со снижением экзокринной панкреатической функции.
Механизмы поражения ПЖ при целиакии непосредственно связаны с атрофическим процессом в тонкой кишке. Данная атрофия носит гиперрегенераторный характер, что проявляется значительным углублением крипт и повышенной митотической активностью в них. Вместе с увеличением числа собственно энтероцитов, в криптах увеличивается также число соматостатин-продуцирующих D-клеток в активную стадию целиакии с их нормализацией в стадию ремиссии. Гиперплазия D-клеток сопровождается повышением продукции соматостатина и, как следствие, подавлением активности I-клеток, продуцирующих холецистокинин, и S-клеток, продуцирующих секретин, что приводит к снижению функции ацинарных клеток ПЖ.
Другой механизм повреждения ПЖ при целиакии связан с нарушением ее трофики и, видимо, имеет более долговременные последствия. Тяжелая гипотрофия, независимо от причины, характеризуется нарушением функции всех органов, в т. ч. пищеварительных желез.
Трофические нарушения и снижение стабильности клеточных мембран, безусловно, способствуют развитию цитолиза достаточно чувствительных к различным неблагоприятным факторам ацинарных клеток ПЖ. Деструкция проявляется панкреатической гиперферментемией и является отражением, по существу, неявно (без четких клинических проявлений) острого панкреатита или обострения хронического панкреатита у больного с целиакией. В патогенезе указанных нарушений нельзя также исключить аутоиммунный механизм, так как известно о появлении в крови при целиакии аутоантител к различным органам, в том числе к клеткам ПЖ, хотя аутоагрессия в отношении ацинарных клеток пока остается недоказанной. Ишемия ткани ПЖ, сохраняющаяся длительное время, может быть причиной вялотекущего панкреатита с его хронизацией в дальнейшем. И хотя в стадии ремиссии целиакии происходит восстановление кишечного всасывания и нутритивного статуса, нормализуется число соматостатин-продуцирующих клеток, а уровень ряда трофических факторов даже повышается, ущерб, нанесенный ПЖ в активную стадию, остается не всегда поправимым. Это проявляется высокой частотой хронического панкреатита с экзокринной панкреатической недостаточностью на фоне благополучия по основному заболеванию.
Изменения ПЖ при лактазной недостаточности носят более легкий и транзиторный характер, однако возможность развития хронического панкреатита у этой группы детей также должна учитываться врачами при составлении плана обследования и лечения.
Пищевая аллергия также нередко сопровождается поражением ПЖ. По нашим данным, частота панкреатической гиперферментемии, которая указывает на возможность панкреатита, при пищевой аллергии у детей наблюдается примерно в 40% случаев, а частота экзокринной панкреатической недостаточности различной степени выраженности по результатам косвенных тестов (липидограмма кала) приближается к 60%. При этом частота поражения коррелирует с возрастом больного или, по существу, с длительностью заболевания. Повреждение ПЖ при пищевой аллергии связано с высвобождением значительного количества вазоактивных медиаторов с развитием, с одной стороны, прямого повреждения паренхимы и, с другой стороны, нарушением микроциркуляции в органе, его ишемией, вторичным повреждением и последующим склерозированием. Представленные механизмы демонстрируют возможность развития как острого, так и хронического процессов. Истинный острый панкреатит при пищевой аллергии у детей развивается редко, и описаны лишь единичные случаи. Чаще всего постепенно формируется хронический панкреатит, который может проявляться экзокринной панкреатической недостаточностью. При этом нарушение процессов переваривания способствует аллергии, т. к. различными путями повышает антигенную нагрузку. Таким образом, аллергия и повреждение ПЖ взаимно поддерживают друг друга, что подтверждается высокой частотой аллергии при хроническом панкреатите другого происхождения.
Диагностика панкреатитов, как уже указывалось выше, представляет сложности, когда речь идет о хроническом панкреатите вне обострения. Острый панкреатит и обострение хронического панкреатита характеризуются клинической картиной, в которой, как правило, имеют место боли в животе, рвота, общее тяжелое состояние с явлениями интоксикации. В типичных случаях боли интенсивные, локализуются в параумбиликальной области с иррадиацией в спину или носят опоясывающий характер, однако нередко болевая симптоматика у детей носит стертый характер без отчетливой локализации. Рвота, многократная в типичных случаях, может быть и однократной или даже отсутствовать. Характерным лабораторным маркером данного состояния является гиперферментемия с увеличением активности в крови амилазы, липазы, трипсина, эластазы 1 и ряда других ферментов. Следует отметить невысокое диагностическое значение амилазы. Более информативными являются уровни активности липазы и трипсина в крови. Определение эластазы 1 в крови считается точным маркером деструкции ткани ПЖ, однако ее определение в нашей стране производится лишь в некоторых лабораториях.
При ультразвуковом исследовании ПЖ наблюдается увеличение размера органа и признаки отека. По мере стихания остроты процесса размеры ПЖ уменьшаются и становятся явными признаки, обычно интерпретируемые как склеротические изменения, характерные для хронического панкреатита, в виде уплотнения и неоднородности паренхимы.
Экзокринная секреция ПЖ при панкреатитах у детей страдает относительно мало, однако ее оценка может помочь в диагностическом процессе и имеет большое значение для выработки тактики ведения больного, особенно в стадии ремиссии.
Для оценки экзокринной панкреатической секреции в повседневной практике могут использоваться такие хорошо известные методы, как копрограмма и липидограмма кала, так и относительно новые, включая определения активности эластазы 1 в стуле, ставшее в последние годы современным «золотым стандартом» для оценки функции ПЖ. Панкреатическая эластаза 1 в неизмененном виде достигает дистальных отделов кишечника и определяется иммуноферментным методом с применением моноклональных антител (Elastase 1 stool test). Была показана высокая информативность метода, который в этом отношении сопоставим с панкреозиминовым тестом. В то же время определение эластазы 1 в кале намного дешевле и проще в проведении. Нормой считается значения эластазы 1 в кале выше 200 мкг/мл кала. Более низкие значения указывают на панкреатическую недостаточность. Важно, что на результаты теста не влияют ни характер питания пациента, ни прием препаратов панкреатических ферментов.
С другой стороны, данный метод не позволяет оценить выраженность достаточно часто встречающейся относительной недостаточности ПЖ, показывая при этом нормальные значения эластазы 1 кала. Лишь сопоставляя эти данные с результатами косвенных тестов (копрограммы или липидограммы кала), можно сделать вывод о вторичном характере пищеварительной недостаточности. Исключением является только первичная липазная недостаточность, при которой на фоне выраженной стеатореи за счет триглицеридов будет наблюдаться нормальное значение фекальной эластазы 1.
Наконец, только данные косвенных методов исследования экзокринной функции ПЖ позволяют оценить адекватность заместительной терапии и подобрать дозу препарата.
Лечение обострения хронического рецидивирующего панкреатита начинается с назначения постельного режима и голода. Диета при этом является важным компонентом лечебного комплекса. Назначенный не более чем на одни сутки голод в дальнейшем заменяется постепенным введением продуктов из рациона диеты 5п, характеризующийся механическим, химическим и термическим щажением желудочно-кишечного тракта и исключением стимуляторов панкреатической секреции.
Терапия направлена на ликвидацию нарушений микроциркуляции в ПЖ, обеспечение ее функционального покоя, замещение нарушенных функций и снижение агрессивности повреждающих факторов.
В связи с этими задачами пациентам назначают инфузионную терапию, направленную на ликвидацию микроциркуляторных расстройств и детоксикацию. В состав этой терапии входят также препараты, обладающие антиферментной активностью, такие как Апротинин, а также препараты, влияющие на микроциркуляцию, — Трентал, Курантил, Даларгин.
Функциональный покой ПЖ обеспечивается:
-
диетой, снижающей пищевую стимуляцию органа;
-
антисекреторными препаратами: М-холинолитиками (селективным — пирензепин), Н2-блокаторами (фамотидин) или ингибиторами протонного насоса, понижающими желудочную секрецию и, соответственно, стимуляцию ПЖ кислотой;
-
препаратами ферментов ПЖ, ингибирующих желудочную секрецию по принципу отрицательной обратной связи, разрушая рилизинг-пептиды, вырабатывающиеся в слизистой оболочке двенадцатиперстной кишки.
Высокой эффективностью обладают препараты-аналоги соматостатина (октреотид), которые стали в настоящее время ключевыми в лечении острого панкреатита и при обострении хронического. Соматостатин, вырабатывающийся, в основном, в органах пищеварения и центральной нервной системе, является одним из важнейших нейромедиаторов в организме человека и животных, регулирует (подавляет) секреторные процессы, в т. ч. в ПЖ, пролиферацию, сократимость гладкой мускулатуры, моторику органов пищеварения, кишечное всасывание и многие другие процессы.
В состав комплексной терапии на первом этапе интенсивной терапии также могут входить глюкокортикоидные гормоны и антибиотики.
Важной задачей для нормализации состояния ПЖ является обеспечение оттока панкреатического секрета, основным путем решения которого является назначение спазмолитиков и прокинетиков. Среди спазмолитиков особое место занимает мебеверин (Дюспаталин), в связи с его двойным эффектом: выраженным спазмолитическим, с одной стороны, и предотвращением гипотонии сфинктеров, с другой. Среди прокинетиков предпочтительным является тримебутин (Тримедат), обладающий модулирующим действием на моторику органов пищеварения.
Оптимальным путем коррекции экзокринной панкреатической недостаточности у детей с хроническим рецидивирующим панкреатитом является назначение микросферических препаратов (Креон 10 000) в дозе 3–6 капсул в сутки, быстро устраняющее стеаторею. При этом после длительной (в течение 1–2 месяцев) терапии оказывается возможной отмена препарата, что указывает на высокую компенсаторную способность ПЖ ребенка. Что касается лечения больного при обострении хронического рецидивирующего панкреатита, наш опыт показывает целесообразность кратковременного (при отсутствии признаков панкреатической недостаточности) назначения панкреатических ферментов на фоне расширения диеты после периода интенсивной терапии в дозе, адекватной объему и характеру питания, обычно — до 4 капсул Креона 10 000 в сутки.
Безусловно, неотъемлемой задачей терапии панкреатита является устранение причин, вызвавших его развитие. Эта задача становится особо важной при реактивных состояниях ПЖ в связи с потенциальной их обратимостью. Дополнительно могут назначаться препараты, улучшающие микроциркуляцию (Курантил, Трентал и т. п.)
Хирургическое лечение требуется в случае прогрессирования деструкции, развитии панкреонекроза и неэффективности консервативной терапии.
Несмотря на определенный успех проводимого лечения, требуется приложить еще немало усилий для повышения его эффективности. Важной перспективной задачей является снижение активности и стимуляция обратного развития склеротических изменений в паренхиме ПЖ, на сегодняшний день практически не решаемой.
В целом, проблема панкреатитов у детей требует дальнейшего изучения на современном уровне знаний и технических возможностей, включая аспекты терминологии и связанной с ней эпидемиологии, этиологии и патогенеза, а также диагностики и лечения. Имеющиеся в этом направлении достижения лишь подчеркивают многообразие еще нерешенных проблем.
С. В. Бельмер, доктор медицинских наук, профессор Т. В. Гасилина, кандидат медицинских наук РГМУ, Москва
Острый панкреатит у детей – Национальный фонд поджелудочной железы
Причины острого панкреатита у детей
Многие случаи острого панкреатита возникают у детей, страдающих отдельным заболеванием. Некоторые из этих заболеваний поражают несколько органов и могут привести к тому, что ваш ребенок заболеет настолько, что ему потребуется лечение в отделении интенсивной терапии. К другим частым причинам острого панкреатита у детей относятся физические травмы, прием некоторых лекарств, камни в желчном пузыре или проблемы с анатомией протоков (труб) в печени или поджелудочной железе.Травмы руля велосипеда или тупая травма средней верхней части живота могут вызвать панкреатит. Обычные лекарства, которые связаны с панкреатитом, включают противосудорожные препараты, химиотерапевтические препараты и некоторые антибиотики. У 35% детей с острым панкреатитом причина не может быть определена.
Каковы симптомы панкреатита?
Общие симптомы включают боль в животе, тошноту и рвоту. Однако не у каждого пациента с панкреатитом будут все эти симптомы.Симптомы панкреатита неспецифичны и их легко спутать с признаками другого заболевания. Они также различаются в зависимости от возраста и уровня развития вашего ребенка; например, невербальные младенцы могут проявлять повышенный плач.
Как диагностировать панкреатит?
Не существует единого теста для диагностики панкреатита. Диагноз является клиническим и зависит от наличия симптомов острого панкреатита, отклонений в анализах крови или рентгенологических изображений, показывающих воспаление поджелудочной железы.Диагноз острого панкреатита можно поставить, если соблюдены два или более из этих критериев.
Амилаза и липаза – наиболее часто измеряемые анализы крови. Оба являются ферментами, которые вырабатываются поджелудочной железой и помогают переваривать пищу. Когда поджелудочная железа повреждена или воспалена, уровень амилазы и липазы в крови может подняться выше нормы. Поскольку другие состояния также могут повышать уровень этих ферментов, они неспецифичны для панкреатита. Таким образом, при отсутствии соответствующих симптомов или рентгенологических признаков панкреатита повышение уровня амилазы или липазы не обязательно приводит к диагнозу панкреатита.
Ультразвук и компьютерная томография – наиболее распространенные методы визуализации, которые можно использовать для поиска раздражения поджелудочной железы. Важно отметить, что поджелудочная железа иногда может казаться нормальной на этих снимках во время эпизода панкреатита.
Как лечить панкреатит?
Лечение панкреатита – поддерживающая терапия. Не существует единственного лекарства или лечения, которое помогло бы поджелудочной железе восстановиться. Пациентов, страдающих болями в животе, можно лечить обезболивающими. Некоторым пациентам хорошо помогает парацетамол (тайленол), в то время как другим могут потребоваться более сильные наркотические обезболивающие.Тошнота и рвота лечатся лекарствами от тошноты.
Если пациент не может принимать пищу через рот из-за боли, тошноты или рвоты, ему или ей не разрешат есть, и он будет пить жидкость внутривенно (в / в).
Ваш ребенок может начать есть, когда он или она проголодались и готовы есть. Может быть предложено любое количество начальных диет, от прозрачных жидкостей до обычной пищи. Выбор зависит от того, насколько болен ваш ребенок, и от предпочтений врачей, ухаживающих за вашим ребенком.Большинство детей чувствуют себя достаточно хорошо, чтобы начать есть в первые или два дня после приступа острого панкреатита. Иногда их симптомы могут быть более серьезными или сохраняться в течение более длительного периода времени. В этом случае вашему ребенку может быть назначено питание через зонд или капельницу, чтобы предотвратить недоедание и улучшить заживление.
Должен ли мой ребенок оставаться на ночь в больнице, если он / она заболеет панкреатитом?
Не обязательно. Если ваш ребенок может нормально есть или пить достаточно жидкости, чтобы избежать обезвоживания, а боль можно контролировать с помощью пероральных лекарств, ему может не понадобиться оставаться в больнице для лечения.Раньше диагностировать панкреатит у детей было намного сложнее. Многим детям, у которых действительно был острый панкреатит, вероятно, был поставлен диагноз желудочного вируса, и они без проблем оставались дома.
Как долго продлится панкреатит?
В среднем симптомы панкреатита длятся около недели. Это не означает, что ваш ребенок будет находиться в больнице все это время, поскольку симптомы со временем улучшаются. Некоторые пациенты имеют более тяжелое заболевание и могут оставаться в больнице в течение месяца или более.
Если мой ребенок заболеет острым панкреатитом, есть ли какие-либо долгосрочные осложнения?
Осложнения острого панкреатита зависят от степени раздражения поджелудочной железы. Наиболее частым осложнением является скопление жидкости вокруг поджелудочной железы. Эти скопления могут быть маленькими или достаточно большими, чтобы вызвать вздутие живота. Обычно жидкость со временем уходит. Если карманы с жидкостью вызывают симптомы, врачи могут порекомендовать слить жидкость. Симптомы скопления жидкости включают рвоту из-за закупорки желудка или части тонкой кишки и лихорадку из-за инфекции.В редких случаях скопления жидкости вызывают кровотечение в брюшную полость или кишечник.
Может ли мой ребенок умереть от острого панкреатита?
Смерть от острого панкреатита у детей довольно редка, но это может случиться. Большинство смертей, связанных с панкреатитом, происходит у детей, у которых имеется серьезное заболевание, повреждающее несколько органов.
Может ли рецидив панкреатита?
Да, может. Около 10% детей перенесут очередной приступ острого панкреатита. Еще меньше будет иметь несколько эпизодов.Если у вашего ребенка случился еще один эпизод, его или ее врач проведет дополнительное обследование для поиска известных причин рецидивирующего острого панкреатита.
Как предотвратить панкреатит?
Есть несколько излечимых причин острого панкреатита. К ним относятся желчнокаменная болезнь, высокий уровень кальция в крови, высокий уровень триглицеридов в крови и аномалии желчных протоков, исходящих из печени, или протоков внутри поджелудочной железы. Лечение этих расстройств может помочь предотвратить будущие эпизоды. К сожалению, для большинства пациентов невозможно предотвратить панкреатит.
Национальный фонд поджелудочной железы благодарит следующих врачей за предоставленную информацию:
Марк Э. Лоу, MD, PhD
Профессор педиатрии
Директор отделения детской гастроэнтерологии, гепатологии и питания,
Детская больница Питтсбурга
Джулия Б. Грир MD MPH
Доцент-исследователь
Медицинский факультет Питтсбургского университета
Медицинское отделение, отделение гастроэнтерологии, гепатологии и питания
Арвинд Сринат, М.Д.
Сотрудник по детской гастроэнтерологии
Детская больница Питтсбурга
Панкреатит у детей | Johns Hopkins Medicine
Что такое панкреатит?
Панкреатит – это воспаление поджелудочной железы, большой железы за желудком. Поджелудочная железа выделяет пищеварительные ферменты в тонкий кишечник, чтобы помочь переваривать жиры, белки и углеводы, содержащиеся в пище. Поджелудочная железа также выделяет в кровоток гормоны инсулин и глюкагон.Эти гормоны помогают организму использовать глюкозу, полученную с пищей, для получения энергии. Обычно пищеварительные ферменты не становятся активными, пока не достигнут тонкого кишечника, где они начинают переваривать пищу. Но если эти ферменты становятся активными внутри поджелудочной железы, они начинают «переваривать» саму поджелудочную железу.
Острый панкреатит возникает внезапно и длится непродолжительное время. Хронический панкреатит не проходит сам по себе и приводит к медленному разрушению поджелудочной железы. Любая форма может вызвать серьезные осложнения.В тяжелых случаях может возникнуть кровотечение, повреждение тканей и инфицирование. Также могут развиваться псевдокисты, скопления жидкости и тканевого мусора. Ферменты и токсины могут попасть в кровоток, повредив сердце, легкие, почки или другие органы.
Хронический панкреатит у детей встречается редко. Травма поджелудочной железы и наследственный панкреатит – две известные причины детского панкреатита. Дети с муковисцидозом – прогрессирующим неизлечимым заболеванием легких, приводящим к инвалидности, – также могут болеть панкреатитом.Но чаще всего причина неизвестна.
Симптомы
Острый панкреатит обычно начинается с боли в верхней части живота, которая может длиться несколько дней. Боль может быть сильной и может стать постоянной – она может быть только в животе или может достигать спины и других областей. Она может быть внезапной и интенсивной или начинаться с легкой боли, усиливающейся при приеме пищи. Человек с острым панкреатитом часто выглядит и чувствует себя очень плохо. Другие симптомы могут включать:
Тяжелые случаи могут вызвать обезвоживание и низкое кровяное давление.Сердце, легкие или почки могут перестать работать. Если происходит кровотечение в поджелудочной железе, следует шок и иногда даже смерть.
Диагноз
Врач назначит анализ крови для диагностики острого панкреатита. Врач также может назначить УЗИ брюшной полости для поиска камней в желчном пузыре и компьютерную томографию для выявления воспаления или разрушения поджелудочной железы. Компьютерная томография также полезна для обнаружения псевдокист.
Лечение
Лечение зависит от тяжести приступа.Если не возникают осложнения со стороны почек или легких, острый панкреатит обычно проходит самостоятельно. Лечение в целом направлено на поддержку жизненно важных функций организма и предотвращение осложнений. Для внутривенного восполнения жидкости потребуется пребывание в больнице. Если возникают псевдокисты поджелудочной железы, которые считаются достаточно большими, чтобы препятствовать заживлению поджелудочной железы, ваш врач может дренировать или удалить их хирургическим путем.
Если проток поджелудочной железы или желчный проток не заблокирован желчными камнями, острый приступ обычно длится всего несколько дней.В тяжелых случаях человеку может потребоваться внутривенное кормление в течение трех-шести недель, пока поджелудочная железа медленно заживает. Этот процесс называется полным парентеральным питанием. Однако в легких случаях заболевания полное парентеральное питание не приносит пользы. После того, как все признаки острого панкреатита исчезнут, врач попытается решить, что его вызвало, чтобы предотвратить будущие приступы. У некоторых людей причина приступа ясна, но у других необходимы дополнительные тесты.
Панкреатит у детей | Диагностика и лечение
Как диагностируют панкреатит у детей?
Острый панкреатит
Не существует единого теста для выявления острого панкреатита.Первый шаг в процессе диагностики обычно включает анализ крови. Этот тест покажет, есть ли аномально высокие уровни ферментов, называемых амилазой и липазой.
Визуализирующие обследования острого панкреатита могут включать:.
Анализы крови и рентгенологические исследования, такие как УЗИ, КТ или МРТ, не всегда могут дать четкий диагноз. Когда это произойдет, ваш врач вынесет клиническое заключение на основании истории болезни вашего ребенка и тяжести симптомов.
Хронический панкреатит
В отличие от острого, анализ крови обычно не выявляет хронический панкреатит.Ваш врач проведет различные тесты, чтобы определить, есть ли у вашего ребенка хронический панкреатит.
Визуализирующие тесты при хроническом панкреатите могут включать:
- УЗИ брюшной полости: УЗИ покажет, опухла ли поджелудочная железа или воспалилась.
- Магнитно-резонансная томография (МРТ): это может помочь исключить другие причины боли в животе.
- Компьютерная томография (КТ): может также использоваться для исключения других причин боли в животе.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ): тест, который сочетает в себе рентгеноскопию (рентгеновский метод) с гибкой эндоскопией, включающий телескоп с крошечной камерой высокого разрешения на конце, чтобы заглянуть внутрь тела и помочь выявить проблемы поджелудочной железы, поджелудочной железы. проток, печень, желчный пузырь и желчные протоки.
В некоторых случаях визуализирующие тесты не всегда могут дать четкий диагноз. Когда это произойдет, ваш врач вынесет клиническое заключение на основании истории болезни вашего ребенка и тяжести симптомов.
Какие варианты лечения панкреатита у детей?
Острый панкреатит
Не существует специального лекарства или лечения, которое помогло бы поджелудочной железе восстановиться. Обычно для нормального функционирования организма требуется поддерживающая терапия.
Поддерживающая терапия может включать:
- Предоставление лекарств для облегчения боли.
- Предоставление лекарств от тошноты при постоянной рвоте.
- Введение жидкости для внутривенного введения, чтобы ваш ребенок оставался хорошо гидратированным.
- Ацетаминофен (например, тайленол) может облегчить легкую боль. Однако могут потребоваться более сильные обезболивающие, такие как наркотики, такие как морфин.
В случаях тяжелого панкреатита, из-за которого ребенок не ест в течение многих дней, ваш врач может порекомендовать дать ему необходимое жидкое питание, поместив трубку для кормления через нос в желудок или кишечник. Или они могут порекомендовать внутривенное питание. Питание важно в процессе заживления.
Как только исчезнут боль, рвота и дискомфорт, связанные с острым панкреатитом, к вашему ребенку постепенно вернется аппетит.Их следует побуждать попробовать и поесть. Диета вашего ребенка будет варьироваться от прозрачных жидкостей до обычной пищи. Выбор будет зависеть от того, что ваш ребенок может терпеть.
Хронический панкреатит
В настоящее время не существует специальных лекарств или средств лечения хронического панкреатита. Однако многие врачи предлагают поддерживающую терапию, при которой они лечат симптомы, чтобы поддержать нормальное функционирование организма. Поддерживающая терапия может включать:
- лекарство для облегчения боли, связанной с этим состоянием
- обеспечивает лечение ферментами поджелудочной железы, которые помогают пищеварению
- В тяжелых случаях можно вводить инсулин для контроля уровня сахара у ребенка
Детям с хроническим панкреатитом и болями может быть рекомендовано хирургическое вмешательство, называемое боковой панкреатикоеюностомией, или Пейстовом.Эта процедура соединяет сегмент тонкой кишки с поджелудочной железой для улучшения дренажа из первичного протока поджелудочной железы. Может быть рекомендован другой хирургический вариант, называемый тотальная панкреатэктомия и аутотрансплантация островков (TPIAT). Эта сложная процедура требует удаления поджелудочной железы и клеток, продуцирующих гормоны, а также выделения и возврата клеток путем инъекции в печень пациента.
Панкреатит у детей | Симптомы и причины
Каковы симптомы панкреатита у детей?
Важно помнить, что симптомы панкреатита могут быть расплывчатыми и спутать их с признаками других заболеваний, например, вирусного гастроэнтерита.Если ваш ребенок младенец и не может выразить боль словами, он может быть более суетливым и раздражительным из-за постоянного плача.
Симптомы острого панкреатита
Ребенку с острым панкреатитом требуется немедленная медицинская помощь, обычно требуется госпитализация и тщательное наблюдение. Симптомы могут включать:
- боль в животе
- тошнота
- рвота
- лихорадка
- затрудненное дыхание
Симптомы хронического панкреатита
Наиболее частым признаком хронического панкреатита является боль и дискомфорт в верхней части живота, иногда распространяющиеся на спину, которые могут длиться часами или даже днями и могут быть постоянными или прерывистыми.Эта боль может усиливаться после еды и питья.
Другие симптомы включают проблемы с пищеварением, например:
- хроническая потеря веса, даже если пищевые привычки и количество в норме
- тошнота, рвота и / или диарея
- жирный стул
Что вызывает панкреатит у детей?
Поджелудочная железа – это орган, расположенный за желудком. Он производит химические вещества (называемые ферментами), необходимые для переваривания пищи. Он также производит гормоны инсулин и глюкагон.
Когда происходит рубцевание поджелудочной железы, орган больше не может вырабатывать нужное количество этих ферментов. В результате ваше тело может быть не в состоянии переваривать жир и основные элементы пищи.
Повреждение частей поджелудочной железы, вырабатывающих инсулин, может привести к диабету.
Причины острого панкреатита
Существует множество причин острого панкреатита, однако примерно в 30% случаев причину установить невозможно. Иногда травма живота – например, авария на велосипеде, игровой площадке или спортивная травма – может вызвать острый панкреатит или обычные лекарства и состояния, в том числе:
- противосудорожные препараты
- некоторые антибиотики
- Особые виды химиотерапии
- камни в желчном пузыре или инфекции
- проблемы, когда иммунная система атакует организм
- Закупорка трубок (протоков), отводящих ферменты из поджелудочной железы
- высокий уровень жиров, называемых триглицеридами, в крови
- гиперактивная паращитовидная железа
Другие хронические состояния могут вызывать панкреатит, такие как ВЗК, муковисцидоз или целиакия.
Причины хронического панкреатита
Повторные эпизоды острого панкреатита могут привести к хроническому панкреатиту. В некоторых случаях фактором может быть генетика. Однако иногда причина неизвестна.
Может ли боль в животе у вашего ребенка быть панкреатитом? – Основы здоровья от клиники Кливленда
Автор: Кадаккал Радхакришнан, MD
Клиника Кливленда – некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию.Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Когда у вашего ребенка лихорадка и тошнота из-за боли в животе, это часто всего лишь 24-часовая ошибка. Однако панкреатит – воспаление поджелудочной железы – также имеет симптомы, очень похожие на желудочный вирус. Хотя обычно мы слышим только о том, что панкреатит является проблемой для взрослых, дети также могут пострадать.
У взрослых камни в желчном пузыре и алкоголь являются двумя основными причинами панкреатита и могут вызывать серьезные заболевания при длительной госпитализации.У детей причины часто разные, а болезнь встречается реже.
Чтобы снизить риск осложнений, родителям важно распознать симптомы панкреатита на ранней стадии.
Факторы и причины панкреатита у детей
Поджелудочная железа – пищеварительная железа в задней части брюшной полости. Поджелудочная железа вырабатывает пищеварительные соки, которые стекают в верхнюю часть тонкой кишки и играют важную роль в переваривании углеводов, жиров и белков.
Удивительный феномен, что поджелудочная железа, несмотря на то, что вырабатывает пищеварительные соки, никогда не переваривает себя из-за естественных сдержек и противовесов в железе. Когда эта система сдержек и противовесов прерывается, может возникнуть панкреатит.
Эти системы сдержек и противовесов включают выработку пищеварительного тракта, вторичного по отношению к определенным гормональным сигналам, когда пища достигает начала тонкой кишки, свободное поступление пищеварительного сока в тонкий кишечник по трубкам, называемым протоками, и предотвращение активации пищеварительных ферментов.
Существует два основных типа панкреатита: острый и хронический. Когда панкреатит возникает один раз, он известен как острый панкреатит, а когда он возникает повторно, это называется хроническим панкреатитом. Когда панкреатит не проходит или не проходит, могут возникнуть более долгосрочные проблемы. Например, поджелудочная железа может покрыться рубцами и образовывать отложения кальция в железе, а также отложения и камни в протоке поджелудочной железы.
У детей точная причина панкреатита в половине случаев неизвестна.Острый панкреатит может быть вызван лекарствами, вирусной инфекцией или травмой. Напротив, рецидивирующий панкреатит может быть вызван генетическими дефектами или врожденными аномалиями протока поджелудочной железы.
Два генетических дефекта, связанных с повторным панкреатитом, хотя и встречаются редко, включают изменения гена муковисцидоза и мутации, вызывающие активацию пищеварительного фермента, называемого трипсином, в поджелудочной железе.
Симптомы панкреатита
Панкреатит может быть очень болезненным для детей.Если ваш ребенок жалуется на постоянную боль в верхней части живота – часто в середине и слева, а иногда и с иррадиацией боли в спину, – это может быть признаком, а не просто гриппом или болью в животе.
Боль часто бывает интенсивной и сопровождается тошнотой или рвотой. Боль может быть безжалостной и почти всегда не связана с диареей. Иногда у детей может развиться обезвоживание, затрудненное дыхание и даже шок из-за потери жидкости в тканях.
Диагностика и лечение панкреатита
Панкреатит бывает сложно диагностировать, и для начала тестирования на него требуется высокая степень подозрения.Лучший скрининговый тест на острый панкреатит – это простой анализ крови, который выявляет повышение уровня двух ферментов: амилазы и липазы.
Ультразвук также может быть полезным инструментом при оценке поджелудочной железы, и компьютерная томография может потребоваться, если симптомы тяжелые и есть опасения по поводу значительного воспаления. МРТ может потребоваться, если панкреатит становится рецидивирующим или есть опасения по поводу закупорки желчным камнем, вызывающего панкреатит. Как только панкреатит становится рецидивирующим, можно прибегнуть к помощи врача-генетика для поиска генетических мутаций, которые могут быть связаны с панкреатитом.
При лечении панкреатита следует обращаться за помощью к детскому гастроэнтерологу. Хотя конкретные методы лечения ограничены, многие инструменты управления могут помочь контролировать симптомы. Общее лечение включает адекватное обезболивание и отказ от пероральной диеты для отдыха поджелудочной железы и коррекцию потери жидкости.
Когда боль и тошнота уменьшатся, можно начать пероральное питание или кормление через назогастральный зонд. Медицинские данные показывают, что раннее начало питания орально или через зонд для кормления ускоряет выздоровление и сокращает время пребывания в больнице.
Когда панкреатит становится рецидивирующим, диета с низким содержанием жиров может помочь снизить частоту приступов. Иногда требуется добавление пищеварительных ферментов, если у пациента развивается дефицит пищеварительных ферментов.
Когда приступы панкреатита учащаются, боль может стать изнурительной. Для этого доступны более интенсивные варианты лечения, такие как удаление поджелудочной железы и инъекция собственных вырабатывающих инсулин клеток пациента из поджелудочной железы в печень. Было доказано, что они улучшают качество жизни и снижают риск диабета.
Этот пост основан на из серии статей, подготовленных U.S. News & World Report совместно с медицинскими экспертами клиники Кливленда.
Острый панкреатит у детей – причины и симптомы
Изображение: «DSC_0302 bloom» Панамериканская организация здравоохранения. Лицензия: CC BY-ND 2.0
.Введение в панкреатит у детей
Панкреатит олицетворяет воспаление поджелудочной железы, органа, который выделяет различные ферменты, помогающие пищеварению. Эти ферменты способствуют расщеплению важнейших молекул, таких как белки, жиры и углеводов , и важны для правильного усвоения этих питательных веществ из принятой пищи. Однако эти ферменты имеют вредные эффекты, если секретируются ненадлежащим образом в отношении местоположения и времени, поскольку ферменты вызывают автолиз и воспаление. Панкреатит может иметь незаметные проявления. Панкреатит может быть легким, тяжелым, смертельным или приводящим к потере трудоспособности, серьезно ухудшающим качество жизни.
Эпидемиология панкреатита у детейПанкреатит чаще встречается у взрослого населения; однако данные свидетельствуют о возможном увеличении заболеваемости детским панкреатитом . Такой рост заболеваемости может быть связан с реальным увеличением частоты детского панкреатита или повышением осведомленности об этом состоянии.
Примечание : Заболеваемость панкреатитом у детей по оценкам составляет прибл. 1 из 10 000 детей.
Классификация панкреатитов у детейПанкреатит классически разделен на 2 группы (острый и хронический).
Острый панкреатит часто характеризуется эпизодическими приступами воспаления, тогда как хронический панкреатит представляет собой длительный процесс.
Существует многих систем кумулятивной оценки для оценки и прогнозирования различных аспектов панкреатита, , но существуют также противоречивые данные о превосходстве одного показателя над другими.
Наиболее заметны следующие результаты:
- Критерии Рэнсона
- Оценка APACHE
- Бальтазар сорт
- Индекс тяжести КТ (CTSI)
- Критерии Глазго
- Оценка BISAP
Разработан во второй половине 20 века; Критерии Рэнсона используются для оценки степени тяжести острого панкреатита.
Для пациентов с не желчнокаменным панкреатитом введены следующие параметры:
При поступлении:
- Возраст> 55 лет
- Количество лейкоцитов> 16000 клеток / мм3
- Глюкоза крови> 11 ммоль / л (> 200 мг / дл)
- AST в сыворотке> 250 МЕ / л
- Сыворотка ЛДГ> 350 МЕ / л в течение 48 часов
Уместными считаются следующие параметры:
- Кальций в сыворотке =,> или <2.0 ммоль / л
- Снижение гематокрита> 10%
- Гипоксемия с PaO2 <60 мм рт. Ст.
- Увеличение АМК> 5 мг / дл после внутривенной гидратации
- Базовый дефицит> 4 мг-экв / л
- Улавливание жидкостей> 6 л
Для желчнокаменного панкреатита характерны следующие признаки:
При поступлении:
- Возраст> 70 лет
- Количество лейкоцитов> 18000 клеток / мм3
- Уровень глюкозы в крови> 12.2 ммоль / л
- AST в сыворотке> 250 МЕ / л
- ЛДГ в сыворотке> 400 МЕ / л через 48 часов
Следующие характеристики должны быть оценены:
- Кальций в сыворотке <2,0 ммоль / л
- Падение гематокрита> 10%
- Гипоксемия PaO2 <60 мм рт. Ст.
- Увеличение АМК ≥ 2 мг / дл после внутривенной гидратации
- Отрицательный избыток основания> 5 мэкв / л
- Секвестрация жидкости> 4 л
Если оценка ≥ 3, скорее всего, диагноз – тяжелый панкреатит.Оценка <3 свидетельствует о нетяжелом панкреатите.
Оценка APACHE IIAPACHE – это сокращение от Acute Physiology and Chronic Health Evaluation. При подсчете баллов учитывается несколько факторов, таких как уровень кальция в сыворотке крови, ожирение и показатели органной недостаточности. Показатель APACHE> 8 указывает на тяжелый панкреатит и напрямую связан с повышенным риском смерти.
БалтазарВведенная Эмилем Бальтазаром оценка Balthazar теперь является неотъемлемой частью индекса тяжести компьютерной томографии (CTSI). Сорт Бальтазар можно описать следующим образом:
- Нормальный CT: класс A
- Очаговое или диффузное увеличение поджелудочной железы: степень B
- Аномалии поджелудочной железы и перипанкреатическое воспаление: степень C
- Сбор жидкости в одном месте: класс D
- Два или более скопления жидкости и / или пузырьков газа в поджелудочной железе или вокруг нее: степень E
CTSI имеет в общей сложности 10 баллов.CTSI – это совокупный результат оценки степени по шкале Бальтазара и панкреонекроза. Оценка Balthazar последовательно выставляется от 0 до 4.
Степень панкреонекроза определяет количество баллов, назначенных, как описано ниже:
- Некроза нет: 0 баллов
- Некроз 0–30%: 2 балла
- Некроз 30–50%: 4 балла
- Некроз более 50%: 6 баллов
Критерии Глазго полезны при панкреатите различной этиологии, например при панкреатите, вызванном алкоголем или желчнокаменной болезнью.Оценка ≥ 3 указывает на тяжелый панкреатит.
Изучаемые параметры можно запомнить с помощью аббревиатуры PANCREAS:
- P: PaO2 <60 мм рт. Ст.
- A: Возраст> 55 лет
- N: Нейтрофилия с общим количеством лейкоцитов> 15000 клеток / мм3
- C: Гипокальциемия с уровнем кальция <2 ммоль / л
- R: Нарушение функции почек с уровнем мочевины> 16 ммоль / л
- E: Повышенные ферменты, такие как уровень AST> 200 МЕ / л и уровень LDH> 600 МЕ / л
- A: Уровень альбумина <32 г / л
- S: Уровень глюкозы> 10 ммоль / л
- АМК> 25 мг / дл
- Нарушение психического статуса
- > 2 критерия SIRS
- Возраст> 60
- Наличие плеврального выпота
Пример
17-летний пациент мужского пола, который признался, что употреблял алкоголь со своими друзьями после школы, жалуется на тошноту и выраженную рвоту в течение последних 12 часов, и он связывает свои симптомы с алкоголем.
При медицинском осмотре у него болезненность в животе, лихорадка, снижение шума кишечника и боль в верхней части живота, отдающая в спину и усиливающаяся после еды. Лабораторные исследования показывают повышенный уровень липазы.
Какой патологический процесс имеет отношение к состоянию пациента?
Этиопатогенез панкреатита у детейПанкреатит – это острый или хронический воспалительный процесс поджелудочной железы. Острый панкреатит – это обратимое повреждение, связанное с воспалением, тогда как хронический панкреатит – это необратимое разрушение в результате длительного воспаления. Нарушения обмена веществ и анатомические или механические аномалии повышают риск острого панкреатита, такие как делительная поджелудочная железа, киста холедоха и дисфункция сфинктера Одди.
Этиопатогенез острого панкреатита можно понять по 3 наиболее важным причинам (обструкция протоков, повреждение ацинарных клеток и нарушение внутриклеточного транспорта). Все три причины приводят к активации ферментов, что приводит к острому панкреатиту.
Этиология острого панкреатита у детей отличается от этиологии острого панкреатита у взрослых.
наиболее частых причин острого панкреатита у детей относятся к категории обструкции желчевыводящих путей. Камни в желчном пузыре, желчный ил, делимая поджелудочная железа, киста холедоха, дисфункция сфинктера Одди и кольцевая поджелудочная железа являются наиболее частыми примерами обструкции желчных путей у детей, которые приводят к острому панкреатиту. До одной трети случаев острого панкреатита у детей вызвано обструкцией желчевыводящих путей.
В то время как алкоголь является частой причиной острого панкреатита у взрослых, алкоголь редко является причиной острого панкреатита у детей.На лекарства приходится до четверти случаев острого панкреатита у детей. Вальпроевая кислота, 6-меркаптопурин / азатиоприн, месаламин, триметоприм / сульфаметоксазол, фуросемид, такролимус и стероиды обычно используются у детей и связаны с острым панкреатитом. Эти лекарства могут вызвать прямое повреждение ацинарных клеток.
Системные заболевания являются причиной почти всех оставшихся случаев острого панкреатита у детей. Сепсис, шок и гемолитико-уремический синдром – 3 распространенных примера системных заболеваний, которые могут вызывать острый панкреатит у детей .
К другим менее частым причинам острого панкреатита у детей относятся травмы, вирусные инфекции, диабетический кетоацидоз, гипертриглицеридемия, гиперкальциемия и идиопатическая этиология.
Ключевые особенности клеточного каскада , который следует как следствие любой из ранее упомянутых причин, которые в конечном итоге приводят к панкреатиту, следующие:
- Интерстициальный отек
- Нарушение кровотока
- Ишемия
- Повреждение ацинарных клеток
- Несоответствующая активация литических ферментов поджелудочной железы
Острый панкреатит обычно является клиническим диагнозом с признаками и симптомами, указанными в приведенном выше клиническом эпизоде.Однако панкреатит сложно диагностировать, и он обычно является скрытой имитацией многих, казалось бы, безобидных патологий.
Признаки и симптомы панкреатита можно кратко резюмировать следующим образом:
| Знаки | Симптомы |
| Гипотония | Тошнота |
| Вздутие живота в эпигастральной области | Рвота |
| Снижение кишечных шумов | Лихорадка |
| Желтуха | Болезненное, раздраженное, покрасневшее лицо |
| Пальпируемое образование в брюшной полости при наличии псевдокисты | Диффузная боль в животе, отдающая в спину и усиливающаяся во время еды |
Панкреатит часто устанавливают на основании классических признаков и симптомов.Однако хронический панкреатит трудно диагностировать . Хотя ни одно исследование не предоставило исчерпывающей информации относительно диагноза панкреатита, информации о его диагнозе, был разработан ряд тестов для диагностики панкреатита с высокой чувствительностью и специфичностью.
Исследования для постановки диагноза панкреатит можно разделить на следующие категории:
- Анализ крови
- Визуализирующие исследования, такие как УЗИ брюшной полости, МРТ и контрастная компьютерная томография
- Инвазивные исследования, такие как эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)
Лабораторные исследования на основе крови и сыворотки, а также интерпретации, которые облегчают диагностику панкреатита, указаны ниже:
| Расследование | Устный перевод |
| Липаза | Повышенный |
| CRP | Повышенная (часто отражает тяжелое заболевание) |
| Щелочная фосфатаза | Заметно увеличивается при непроходимости протоков и желчевыводящих путях |
| GGT | Обострение алкогольного панкреатита |
Другими находками, которые часто встречаются при лабораторных исследованиях крови при панкреатите, которые отражают плохой прогноз, являются гипокальциемия, гипергликемия, коагулопатия и метаболический ацидоз.
Диагностические критерии INSPPIRE для острого панкреатита у детейМеждународная исследовательская группа детского панкреатита: в поисках лекарства «INSPPIRE» попыталась определить острый детский панкреатит в 2014 году. Следующие диагностические критерии могут быть использованы для объективного определения случая острого панкреатита у ребенка:
Пациент должен иметь как минимум 2 из следующего:
- Боль в животе, совместимая с острым панкреатитом
- Повышение уровня липазы и / или амилазы в сыворотке> 3 раза выше верхнего предела нормы
- Результаты визуализации, подтверждающие острый панкреатит
Лечение зависит от степени тяжести.При остром неосложненном панкреатите обезболивающих и внутривенное введение жидкости для обезвоживания и контроля электролитов составляют основу терапии . ИПП, подавляющие кислотность и поддерживающие отсутствие пищи во рту (NPO) во время рвоты, также являются важным дополнением к лечению. Лечение хронического панкреатита часто направлено на предотвращение обострений и поддержание нового компенсированного баланса между функцией поджелудочной железы и воспалением органа.
Добавки ферментов поджелудочной железы доступны для пациентов для облегчения пищеварения.Некоторые этиологии, такие как киста холедоха, панкреатит, вторичный по отношению к непроходимости протоков, камни в желчном пузыре и желчный осадок, часто требуют хирургического вмешательства. Хирургические процедуры при тяжелом некротическом панкреатите, такие как некрэктомия, часто связаны с высокой заболеваемостью и смертностью.
Прогноз панкреатита у детейОсновные осложнения панкреатита следующие:
- Образование псевдоцисты
- Тромбоз селезеночной вены
- Острый респираторный дистресс-синдром
- Полиорганная недостаточность
- Сепсис
- Проблемы питания
Тромбоз селезеночной вены встречается у 19% больных панкреатитом.В неосложненных случаях обычно разрешается через 3–7 недель. Имеющиеся данные указывают на повышенный риск карциномы у пациентов с наследственным панкреатитом . Плохой прогноз также присутствует при сопутствующих состояниях, таких как основное системное заболевание и травма.
Дети с острым панкреатитом обычно госпитализируются на срок ок. 1 неделя. Младенцы и дети ясельного возраста, у которых развивается острый панкреатит, могут быть госпитализированы на срок до 3 недель. Ориентировочная стоимость острого панкреатита у детей в США составляет ок.52 миллиона долларов в год.
Профилактика панкреатита у детейПанкреатит, вызванный алкоголем и желчнокаменной болезнью, является наиболее важной этиологией панкреатита.
Панкреатит можно предотвратить, если своевременно устранить известную этиологию. . Кроме того, диета с низким содержанием жиров помогает предотвратить повторяющиеся острые приступы.
Краткое описание панкреатита у детей ЭпидемиологияПанкреатит представляет собой воспаление поджелудочной железы и может быть острым или медленным и вялотекущим, например, при хроническом панкреатите.Хотя панкреатит чаще встречается у взрослых, заболеваемость детским панкреатитом увеличивается. Панкреатит оказывает серьезное негативное влияние на качество жизни; , следовательно, необходимы доскональные знания и своевременная помощь для предотвращения, выявления и лечения детского панкреатита.
Накопительные системы балловКумулятивные системы оценки, основанные на клинических признаках, симптомах, лабораторных исследованиях и исследованиях изображений, были разработаны для оценки степени тяжести панкреатита.Степень тяжести панкреатита () является наиболее важным определяющим фактором при лечении и последующем прогнозе . Ни одна из систем подсчета очков не превосходит другие.
ЭтиологияОсновными причинами панкреатита являются обструкция протоков, повреждение ацинарных клеток и нарушение внутриклеточного транспорта, все из которых приводят к порочному кругу повреждения клеток, несоответствующей активации ферментов поджелудочной железы и воспалению с разрушением поджелудочной железы. В то время как камни в желчном пузыре вызывают обструкцию протоков, алкоголь воздействует на ацинарные клетки и нарушает регуляцию внутриклеточного транспортного механизма .
ДиагнозОстрый панкреатит часто ставят клинический диагноз; однако, если диагноз не определен, можно использовать несколько диагностических тестов , таких как рутинный анализ крови, на инвазивные методы, такие как ERCP. Эти исследования при правильном использовании обеспечивают значительную чувствительность и специфичность в диагностике панкреатита.Анализы крови, которые связаны с плохим прогнозом, включают гипокальциемию, гипергликемию, коагулопатию и метаболический ацидоз.
ЛечениеЛечение зависит от степени тяжести. В то время как лечение острого панкреатита часто основано на симптомах и консервативно с обезболивающими и гидратацией, которые составляют основу лечения, тяжелый некротический панкреатит часто требует хирургического вмешательства. Последнее неизменно связано с высокой заболеваемостью и смертностью. Изменения в диете, добавление ферментов и предотвращение дальнейших приступов также важны для лечения панкреатита.
Панкреатит часто сопровождается осложнениями, такими как тромбоз селезеночной вены, сепсис и образование псевдокист. Панкреатит заметно влияет на качество жизни.
Острый панкреатит у детей
Что делает поджелудочная железа?
Поджелудочная железа – большая железа позади желудка. Он вырабатывает ферменты, которые помогают переваривать пищу, и выделяет инсулин и глюкагон, два гормона, которые помогают контролировать уровень сахара в крови, основного источника энергии организма.Насколько часто встречается острый панкреатит?
Острый панкреатит ежегодно поражает примерно одного из 10 000 детей в Америке.Один из трех случаев является тяжелым, и воспаление поражает другие органы тела. В редких случаях повторяющиеся эпизоды острого панкреатита приводят к хроническому панкреатиту, который со временем приводит к необратимому повреждению поджелудочной железы.Что вызывает острый панкреатит?
Причины острого панкреатита могут включать:
- Травма поджелудочной железы (например, сильный удар в живот)
- Другое заболевание, например системные болезни
- Генетика или наследственность
- Лекарство
- Инфекция
- Камень или аномалия протока
Признаки и симптомы
Острый панкреатит обычно проходит быстро, в течение недели. Но важно распознать симптомы на ранней стадии и обратиться за медицинской помощью, чтобы снизить риск осложнений.
Самый частый симптом острого панкреатита – сильная боль в верхней части живота. Эта боль обычно намного более болезненна, чем обычная боль в животе. Оно может быть постоянным, непредсказуемо приходить и уходить и ухудшаться после еды. Ребенок может описать это как серьезное заболевание, а также проблемы со стоянием или сидением.
Другие симптомы включают:
- Набухший болезненный живот (живот)
- Боль в спине
- Тошнота
- Рвота
- Потеря аппетита
- Лихорадка
- Учащенное сердцебиение
Если вы подозреваете, что у вашего ребенка панкреатит, позвоните лечащему врачу вашего ребенка или обратитесь за помощью в ближайший центр неотложной помощи или отделение неотложной помощи.
Проблемы, связанные с острым панкреатитом
Осложнения острого панкреатита могут возникать у некоторых пациентов и могут включать:
- Обезвоживание и низкое кровяное давление
- Псевдокисты (полости, заполненные жидкостью) в поджелудочной железе, которые могут вызывать рвоту и лихорадку
- Повреждение других органов, включая сердце, легкие и почки
Диагностика острого панкреатита
Симптомы острого панкреатита могут быть аналогичны симптомам других заболеваний, поэтому постановка диагноза часто является сложной задачей.Иногда панкреатит ошибочно принимают за запор, синдром раздраженного кишечника или изжогу.
Чтобы диагностировать острый панкреатит, врач проведет тщательный медицинский осмотр и задаст вопросы об истории болезни ребенка. Врач может заказать:
- Анализы крови для проверки работоспособности поджелудочной железы
- Тесты для получения изображений или изображений поджелудочной железы
- Ультразвук
- Компьютерная томография для проверки признаков повреждения поджелудочной железы.
- МРТ (магнитно-резонансная томография) для проверки патологий протока поджелудочной железы
- Эндоскопическая ретроградная холангиопанкреатография (ERCP) для исследования тонкого кишечника, протока поджелудочной железы и других частей желудочно-кишечного тракта
- Генетические тесты для выявления возможной наследственной причины
Лечение острого панкреатита
Лечение острого панкреатита зависит от тяжести симптомов у ребенка. Дети с легкими формами болезни выздоравливают самостоятельно при минимальной медицинской помощи в больнице.
В тяжелых случаях требуется пребывание в больнице под тщательным наблюдением. Во время пребывания в стационаре на лечение входит:
- Как справиться с детской болью
- Введение жидкости для внутривенного введения жидкости для поддержания водного баланса ребенка
- Диетологические методы лечения, которые могут способствовать правильному заживлению
После возвращения домой вашему ребенку может потребоваться соблюдение специальной диеты, пока уровень ферментов не вернется к норме. Врач захочет увидеть вашего ребенка для повторного осмотра и может назначить анализ крови для оценки уровня ферментов .
Перспективы для людей с острым панкреатитом
Большинство детей, у которых развивается острый панкреатит, выздоравливают в течение недели и имеют мало осложнений или не имеют никаких осложнений.
В большинстве случаев острый панкреатит не повторяется. В пятнадцати – 30 процентах случаев случается еще один эпизод, и врачи назначают дополнительные анализы, чтобы определить причину и помочь выбрать лучшее лечение.
.




 Это происходит из-за того, что ферментов для переваривания пищи вырабатывается недостаточно.
Это происходит из-за того, что ферментов для переваривания пищи вырабатывается недостаточно.