Обследование при панкреатите у взрослых: Развернутое лабораторное обследование поджелудочной железы
ᐈ Диагностика и лечение хронического панкреатита в Санкт-Петербурге
Хронический панкреатит – серьезная медико-социальная проблема современного общества. В последние десятилетия распространенность этой патологии неуклонно растет, причем в основном среди людей молодого и среднего возраста. И все чаще диагностируются осложненные формы, с множественным нарушением функций поджелудочной железы и развитием вторичных заболеваний.
Что это за болезнь
Хронический панкреатит – это длительно существующее и склонное к прогрессированию заболевание поджелудочной железы, которое характеризуется воспалением и последующим склерозированием ее тканей. Природа и выраженность таких процессов может быть различной, а последствия зависят от степени поражения, типа течения и грамотности проводимого лечения.
Панкреатит считают хроническим, если его признаки существуют у пациента в течение 3 и более месяцев. Средняя продолжительность этого заболевания у жителей РФ составляет более 15 лет, причем в последние десятилетия участились случаи его первичной диагностики уже в детско-юношеском возрасте.
Типичный панкреатит поджелудочной железы имеет определенные закономерности развития и протекает в несколько стадий:
- Начальный этап, с признаками активного воспаления и клинически выраженными периодами ухудшения. Обострение панкреатита обычно при этом протекает ярко и с выраженными болевыми проявлениями, а вне приступа практически нет признаков снижения функции поджелудочной железы. Начальный этап в среднем длится 5–7 лет, а грамотно подобранное лечение панкреатита у взрослых способно снизить риск дальнейшего прогрессирования заболевания
- 2 этап, с появлением легкой или умеренной дисфункции поджелудочной железы и сохранением некоторых симптомов в межприступные периоды. Причем нарушается и внешнесекреторная (продукция пищеварительных ферментов), и внутрисекреторная (выработка гормона инсулина) активность пораженного органа. Обострений у большинства пациентов становится меньше, они субъективно легче переносятся, но приобретают склонность к затяжному течению.

- 3 этап, с угасанием клинических признаков воспаления и преобладанием картины выраженной дисфункции железы.
Почти в 2/3 случаев панкреатит протекает не изолированно, а комбинируется с патологией желчевыводящих путей и хроническим гастродуоденитом. Ведь желчный и панкреатический протоки в своих конечных отделах сообщаются друг с другом и обычно открываются в двенадцатиперстную кишку общим выводным отверстием. Поэтому холецистит и панкреатит тесно связаны друг с другом.
Основные причины
Панкреатит относится к многофакторным заболеваниям. Чаще всего поражение поджелудочной железы ассоциируется с погрешностями в питании, алкоголизацией, массивной лекарственной терапией или приемом определенных препаратов, а у женщин предрасполагающим фактором может выступать беременность. Определенное значение имеют травмы живота, анатомические особенности строения органов пищеварения, наследственные заболевания, эндокринная патология.
Что происходит в поджелудочной железе
Ключевым моментом в развитии панкреатита считают аутолиз – поражение ее ткани собственными пищеварительными ферментами. К этому могут приводить нарушение оттока образующегося панкреатического сока или его преждевременная активация, еще до выхода в просвет двенадцатиперстной кишки. Реже встречаются другие механизмы, но и они в итоге приводят к аутолизу.
Под действием панкреатических ферментов в толще поджелудочной железы и в стенках ее протоков начинается разрушение клеток. При этом запускается процесс асептического (неинфекционного) воспаления с последующим фиброзом (развитием соединительной ткани) на месте поражения. В толще поджелудочной железы появляются очаги склероза и кальцинаты (каменистоподобные отложения кальция), прогрессивно снижается масса функционально-активных клеток в паренхиме (основной ткани), становятся малопроходимыми протоки.
Первоначально изменения захватывают в основном железистые структуры, которые продуцируют пищеварительные ферменты. В последующем в процесс вовлекаются и островки Лангерганса – особые эндокринные образования поджелудочной железы, секретирующие гормон инсулин. Поэтому хронический панкреатит даже при отсутствии частых обострений является основным фактором риска развития сахарного диабета.
В последующем в процесс вовлекаются и островки Лангерганса – особые эндокринные образования поджелудочной железы, секретирующие гормон инсулин. Поэтому хронический панкреатит даже при отсутствии частых обострений является основным фактором риска развития сахарного диабета.
Как проявляется хронический панкреатит
Наиболее яркие симптомы при хроническом воспалении поджелудочной железы отмечаются в период обострения. Но у многих пациентов некоторые признаки заболевания сохраняются и в межприступный период.
Симптоматика заболевания включает:
- Болевой синдром. Обострение панкреатита поджелудочной железы сопровождается болями в левой околопупочной области, левом боку, под желудком. Они могут принимать опоясывающий характер, распространяясь до левой поясничной области. Их выраженность может быть различной, от тупой монотонно ноющей до почти нестерпимой. Боли в животе – самый явный симптом обострения болезни и основная причина обращения к врачу.

- Тошнота, нередко мучительная многократная рвота без явного облегчения.
- Признаки нарушения процесса переваривания пищи, связанные со снижением поступления в кишечник панкреатических пищеварительных ферментов. Возможны диарея с примесью непереваренных остатков или ее чередование с запорами, метеоризм, бурление в животе.
- Повышение температуры тела, признаки общей интоксикации.
- Обложенность языка, привкус во рту.
- Астеноневротические проявления: повышенная утомляемость, раздражительность, слабость, сниженное настроение, нарушения сна.
- Признаки дисфункции желчевыводящей системы с застоем желчи. Это может сопровождаться кожным зудом, пожелтением кожи, посветлением кала.
Количество и частота обострений могут различаться, но ошибочно судить о тяжести панкреатита только по этому критерию. Угасание болевого синдрома и уменьшение частоты приступов не всегда свидетельствуют об излечении пациента, это бывает признаком перехода процесса на качественно другой уровень.
Какое обследование необходимо
Обследование при панкреатите должно давать информацию о структурном и функциональном состоянии поджелудочной железы. Необходимо оценивать степень фиброза, выраженность ферментной и эндокринной недостаточности. Очень важна также информация о состоянии желчевыводящей системы.
Комплексное обследование включает:
- Общий анализ крови с оценкой лейкоформулы для уточнения выраженности воспалительной реакции.
- Биохимический анализ крови с определением уровня фракций билирубина, глюкозы, щелочной фосфатазы и др. При этом ключевой тест – оценка в крови уровня амилазы (панкреатического фермента).
- Копрологическое исследование (анализ кала).
- УЗИ органов брюшной полости.
- Прямые и непрямые тесты для оценки внешнесекреторной функции поджелудочной железы.

- ФГДС, позволяющее оценить состояние и функционирование двенадцатиперстной кишки, характер изменений расположенного здесь устья выводного протока, выявить различные признаки поражения головки поджелудочной железы.
- Холецистохолангиография для оценки функционирования желчевыводящей системы и общего выводного протока. С ее помощью можно выявить также патологические забросы желчи в панкреатические протоки, что является важным патогенетическим моментом развития и поддержания панкреатита.
Как правильно лечить
Многие пациенты предпочитают лечить острый панкреатит в домашних условиях и обращаются к врачу лишь в периоды сильного обострения, после малорезультативных попыток самолечения. Такая тактика – это высокий риск прогрессирования заболевания с быстрым нарастанием ферментной недостаточности и предрасположенностью к развитию сахарного диабета.
Поздно начатое лечение воспаления в период обострений и отсутствие поддерживающей терапии между приступами создают предпосылки для массивного поражения поджелудочной железы с нарастанием в ней необратимых изменений.
Грамотное лечение панкреатита включает:
- Отказ от алкоголя и соблюдение диеты. В период обострения она достаточно строгая, в последующем носит рациональный ограничительный характер.
- Купирование обострений. Терапия направлена на купирование боли, ликвидацию воспаления, улучшение оттока желчи и панкреатического сока, нормализацию пищеварения. Для этого назначается диета (в том числе кратковременно лечебное голодание), используются противовоспалительные средства, анальгетики, спазмолитики, ферментные препараты.
- Хирургическое лечение. Обострение хронического заболевания может потребовать операции, если обследование выявит признаки нагноения, выраженного панкреонекроза, закупорки протока камнями. Но такое встречается нечасто, обычно достаточно комплексной консервативной терапии.
- Восполнение ферментной недостаточности в межприступный период. Это нормализует пищеварение, устраняет кишечные расстройства и метеоризм.

- Коррекция эндокринных нарушений. Внимания требует не только уже развившийся сахарный диабет, но и предшествующие ему состояния.
Лечащий врач подбирает схему лечения индивидуально, учитывая характер течения заболевания, данные обследования и текущее состояние пациента.
Куда обращаться
Лечением хронических заболеваний поджелудочной железы и других органов пищеварения нередко занимается терапевт (врач общей практики). Но все же это сфера профессиональной деятельности гастроэнтеролога, и предпочтение желательно отдавать именно этому специалисту.
Многопрофильный специализированный медицинский центр ICLINIC – современная клиника по лечению в СПб заболеваний пищеварительного тракта. Мы используем достоверные, безопасные и высокоинформативные способы обследования, отдавая предпочтение малоинвазивным технологиям.
Наши специалисты имеют высокую квалификацию и необходимые сертификаты, владеют современными лечебно-диагностическими методиками. Прием пациентов с панкреатитом и другими заболеваниями желудочно-кишечного тракта ведет грамотный гастроэнтеролог, при необходимости назначается консультация опытного терапевта и врача-эндоскописта.
Прием пациентов с панкреатитом и другими заболеваниями желудочно-кишечного тракта ведет грамотный гастроэнтеролог, при необходимости назначается консультация опытного терапевта и врача-эндоскописта.
Грамотный подход к диагностике и лечению, использование современных технологий и высокорезультативных проверенных лечебных схем позволяют нашим врачам успешно справляться с заболеваниями желудочно-кишечного тракта. Обращение ICLINIC – это верный шаг к здоровью.
Мы рекомендуем:
Прием врача-гастроэнтеролога
УЗИ органов брюшной полости
УЗИ органов брюшной полости и почек
ФГДС
ФГДС с консультацией ведущего специалиста
Тест на вероятность рака желудка
Ваш возраст более 45 лет?
Да Нет
У Ваших родственников были онкологические заболевания?
Да Нет
У Вас есть хронические заболеваний желудочно-кишечного тракта:
– хронический гастрит,
– язвенная болезнь,
– хронический колит и другие воспалительные заболевания кишечника,
– болезнь Крона,
– неспецифический язвенный колит,
– выявленные ранее полипы желудка и кишечника,
– выявленные подслизистые эпителиальные образования желудочно-кишечного тракта?
Да Нет
Вы переносили операции на желудке и кишечнике?
Да Нет
У Вас есть рубцово-спаечные изменения желудочно-кишечного тракта?
Да Нет
Вы курите (более 1 сигареты в день)?
Да Нет
Вы допускаете погрешности в диете (низкое потребление овощей и фруктов, высокое потребление мяса и животных жиров)?
Да Нет
У Вас есть хотя-бы один из перечисленных симптомов:
– лишний вес,
– затруднения при глотании,
– раздражительность,
– бледность кожи,
– боли за грудиной,
– немотивированная слабость,
– нарушение сна,
– снижение аппетита,
– неприятный запах изо рта,
– отрыжка,
– тошнота и/или рвота,
– чувство тяжести в животе,
– изменение стула (запоры и/или поносы),
– следы крови в стуле,
– боли в животе.

Да Нет
Запишитесь на прием
В чем преимущества ICLINIC?Высочайший уровень специалистов: среди них доктора медицинских наук и члены мировых врачебных сообществ, а средний стаж врачей клиники – 16 лет безупречной работы.
Современное экспертное оборудование: диагностические аппараты медицинского центра выпущены в 2017 году ведущими мировыми производителями (Pentax и другими того же уровня).
Безупречная точность эндоскопической диагностики благодаря высокому разрешению изображения в 1,25 млн.пикселей.
Уникальные технологии ранней диагностики рака, среди которых i-scan – виртуальная хромоэндоскопия. С помощью данной технологии можно распознать даже самые мелкие, начальные опухолевые изменения.
Все для комфорта пациента: эффективное обезболивание, включая общий наркоз; тонкие эндоскопы менее 10мм в диаметре; быстрое и точное проведение манипуляций.

Безопасность: автоматизированная дезинфекция оборудования с контролем качества, мониторинг жизненно важных функций пациента в процессе исследований.
Узкая специализация: медцентр занимается заболеваниями пищеварительной системы, постоянно совершенствуясь именно в своей отрасли. Наши специалисты постоянно проходят повышение квалификации, участвуют в международных конференциях, тренингах и семинарах в России и Европе.
Удобное расположение: Петроградский район Санкт-Петербурга расположен недалеко от ценра. Сюда удобно добираться как на машине, так и на общественном транспорте. Совсем рядом с клиникой находится станция метро Чкаловская, также недалеко от медицинского центра станции СПб Спортивная, Петроградская и Горьковская.
Наш профессионализм всегда на страже вашего здоровья.
Лечение панкреатита | Клиника «Медлайн» в Кемерово
При остром панкреатите нормальная функция поджелудочной железы может восстановиться, а при хроническом — острые периоды чередуются с ремиссией, но с течением времени наблюдается постоянное снижение функции поджелудочной железы.
Цели лечения хронического панкреатита в условиях отделения гастроэнтерологии медицинского центра «Медлайн»:
- Уменьшение клинических проявлений заболевания (болевого синдрома, синдрома внешнесекреторной недостаточности и др.)
- Предупреждение развития осложнений
- Профилактика рецидивирования
В период обострения хронического панкреатита основные лечебные мероприятия направлены на снятие остроты воспалительного процесса и инактивацию панкреатических ферментов. В период ремиссии лечение в основном сводится к симптоматической и заместительной терапии.
- Частота хронического панкреатита среди заболеваний органов ЖКТ составляет от 5,1 до 9%. За последние 30 лет в мире стали болеть хроническим панкреатитом в два раза больше
- Первый этап заболевания длится до 10 лет, характеризуется чередованием периодов обострения и ремиссии. Больного в основном беспокоят боли
- На втором этапе наблюдаются моторные нарушения кишечника, снижение веса.
 Боли становятся менее ощутимыми
Боли становятся менее ощутимыми - Осложнения хронического панкреатита могут возникнуть на любом этапе. Зачастую панкреатит сопровождается выходом пищеварительных ферментов в кровь, что вызывает тяжелую интоксикацию
Виды хронического панкреатита
Хронический панкреатит — это фактически целая группа заболеваний. Существует несколько версий классификации хронического панкреатита.
Классическая система классификации:
- Токсико-метаболический. Развивается под воздействием лекарств и/или алкоголя
- Идиопатический. Возникает без видимых предпосылок
- Наследственный. Результат генетического дефекта
- Аутоиммунный. Возникает в результате атаки собственной иммунной системы организма на поджелудочную железу
- Рецидивирующий. Имеет длительные периоды ремиссии, чередующиеся с обострениями
- Обструктивный. Возникает в результате закупорки или сдавливания протоков поджелудочной железы
- Первичный.
 Развивается без предшествующего заболевания
Развивается без предшествующего заболевания - Вторичный. Развивается как осложнение другого заболевания
Различают:
- Первичный: неустановленной этиологии, алкогольный, лекарственный, на почве нарушения питания или обмена веществ
- Посттравматический: на почве тупой или открытой травмы поджелудочной железы, после хирургического вмешательства
- Вторичный: вызванный другими заболеваниями
Симптомы
При панкреатите больные жалуются на острые боли в животе, чаще – в левой его части, отдающие в спину. Выражена интоксикация, которая проявляется в виде тошноты, рвоты, общей слабости, лихорадки, повышения температуры, снижения аппетита. Стул кашицеобразный, маслянистый, содержит непереваренные частицы пищи. При этом отдельные разновидности панкреатита могут протекать почти бессимптомно для больного, но нарушения пищеварения все же присутствуют, что может выражаться в тяжести в нижней части желудка или легком онемении в этой области после приема пищи или алкоголя.
Причины:
- неправильное питание
- злоупотребление алкоголем
- воспаления двенадцатиперстной кишки
- болезни соединительной ткани
- побочные эффекты от приема лекарств
- травмы
- наследственные нарушения обмена веществ
Прогрессирование болезни
Летальность после первичного диагностирования хронического панкреатита составляет до 20% в течение первых 10 лет. Через 20 лет умирает более 50% больных. Причинами смерти становятся осложнения, связанные с обострениями панкреатита, сопутствующими нарушениями пищеварения и инфекциями. Риск раковых заболеваний поджелудочной железы при хроническом панкреатите вырастает в 5 раз.
Диагностика
Точный диагноз в медцентре «Медлайн» может быть поставлен только после комплексного обследования, в которое входят:
- Общий клинический анализ крови для обнаружения признаков воспаления по количеству лейкоцитов, увеличению СОЭ и другим показателям
- Биохимический анализ крови для определения уровня ферментов поджелудочной железы
- Анализ мочи для определения наличия в ней амилазы
- Анализ кала на наличие непереваренной клетчатки
- УЗИ органов брюшной полости для выявления изменений поджелудочной железы и других органов ЖКТ
- Гастроскопия
- Рентгенография органов брюшной полости
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)
- Функциональные тесты после глюкозной или медикаментозной нагрузки
Как лечить хронический панкреатит?
Как и диагностика, тактика лечения этого заболевания требуют комплексного подхода и направлены на нормализацию и восстановление функций поджелудочной железы.
Медикаментозное лечение
Прием медикаментов при хроническом панкреатите направлен на устранение нескольких проблем:
- Лечение болевого синдрома. Выраженное обострение хронического панкреатита, как правило, сопровождается сильными болями, купирование которых проводится такими препаратами, как но-шпа, новокаин, папаверин и др
- Подавление секреции поджелудочной железы. Используются ингибитор протонной помпы — омепразол, и медикаменты типа контрикала
- Заместительная терапия — для разгрузки поджелудочной железы в виде приема ферментов липазы, амилазы, протеазы, то есть панкреатина (фестал, мезим, креон, панзинорм и др.)
- Антибактериальная терапия для профилактики развития инфекций в поджелудочной железе. Назначаются легкие антибиотики типа ампицилина
- В случае нарушения водно-электролитного баланса назначается замещающая терапия в виде солевых и физиологических растворов
Панкреатит у собак: симптомы и диагностика
Точная этиология панкреатита собак до сих пор остается неизвестной. Несмотря на это, установлено, что воспаление появляется из-за сбоя в защитном механизме поджелудочной железы, высвобождая и/или активизируя ферменты железы в ее тканях с последующим самоперевариванием. Эти ферменты сразу же повреждают клетки ацинуса, промежуточную ткань поджелудочной, а также васкулярный эндотелий. Данный протеолитический каскад нарушений вызывает некрозы в парапанкреатической жировой ткани, а благодаря системе кровообращения – острые реперкуссии далеко за пределами поджелудочной железы. Данные системные осложнения могут привести к синдрому системной воспалительной реакции (ССВР), ДВС-синдрому и/или множественным повреждениям организма (к примеру, синдрому острой дыхательной недостаточности).
Несмотря на это, установлено, что воспаление появляется из-за сбоя в защитном механизме поджелудочной железы, высвобождая и/или активизируя ферменты железы в ее тканях с последующим самоперевариванием. Эти ферменты сразу же повреждают клетки ацинуса, промежуточную ткань поджелудочной, а также васкулярный эндотелий. Данный протеолитический каскад нарушений вызывает некрозы в парапанкреатической жировой ткани, а благодаря системе кровообращения – острые реперкуссии далеко за пределами поджелудочной железы. Данные системные осложнения могут привести к синдрому системной воспалительной реакции (ССВР), ДВС-синдрому и/или множественным повреждениям организма (к примеру, синдрому острой дыхательной недостаточности).
У особей с наследственным панкреатитом выявлены несколько мутаций. Согласно предварительным результатам, эти мутации воздействуют на ген ингибитор трипсина, который является важным компонентом защиты от панкреатического самопереваривания, проявляющегося у цвергшнауцеров из-за острого течения заболевания. Данные мутации являются фактором риска, поскольку имеются в небольшой степени даже у здоровых цвергшнауцеров.
Данные мутации являются фактором риска, поскольку имеются в небольшой степени даже у здоровых цвергшнауцеров.
Цели:
– представить метод диагностирования собак с подозрением на панкреатит;
– рассмотреть возможные осложнения панкреатита у собак;
– представить текущую концепцию лечения панкреатита собак.
У собак панкреатит может принимать различные формы. Острая форма панкреатита является самой опасной их всех. Она представляет собой заболевание, связанное с высоким риском смертности и многочисленными сопутствующими патологиями. Хронический панкреатит раннее считался редким заболеванием среди собак, но последние патологические и клинические исследования подтвердили, что данное заболевание широко распространено и занимает далеко не последнее место по значимости с медицинской точки зрения.
Распространение
Подтверждений широкой распространенности острой формы панкреатита среди собак нет на текущий момент. Несмотря на это панкреатит считается общим заболеванием, которое всегда следует включать в дифференциальный диагноз при острой рвоте и при отсутствии болей в животе. Согласно последним британским исследованиям, основанным на выявленных нарушениях работы поджелудочной железы у собак по результатам вскрытия, хронические формы заболевания являются широко распространеными среди животных, несмотря на то, что они зачастую остаются без должного внимания с медицинской точки зрения.
Согласно последним британским исследованиям, основанным на выявленных нарушениях работы поджелудочной железы у собак по результатам вскрытия, хронические формы заболевания являются широко распространеными среди животных, несмотря на то, что они зачастую остаются без должного внимания с медицинской точки зрения.
Американские эпидемиологические исследования, фиксирующие случаи заболевания собак острым панкреатитом, обнаружили увеличившийся риск проявления болезни среди малых пород, таких как терьеры (к примеру, йоркширский терьер), пудели и цвергшнауцеры. Вдобавок ко всему, среди всех собак у йоркширских терьеров существенно преобладают случаи панкреатита с летальным исходом. С другой стороны, исследование, проведенное при вскрытии 200 собак в Великобритании, показало, что у таких пород, как колли, кавалер кинг-чарльз-спаниель и боксер, имеется высокий риск проявления хронической формы панкреатита. Вдобавок, у собак породы кокер-спаниель наблюдается высокий риск развития как острого, так и хронического панкреатита.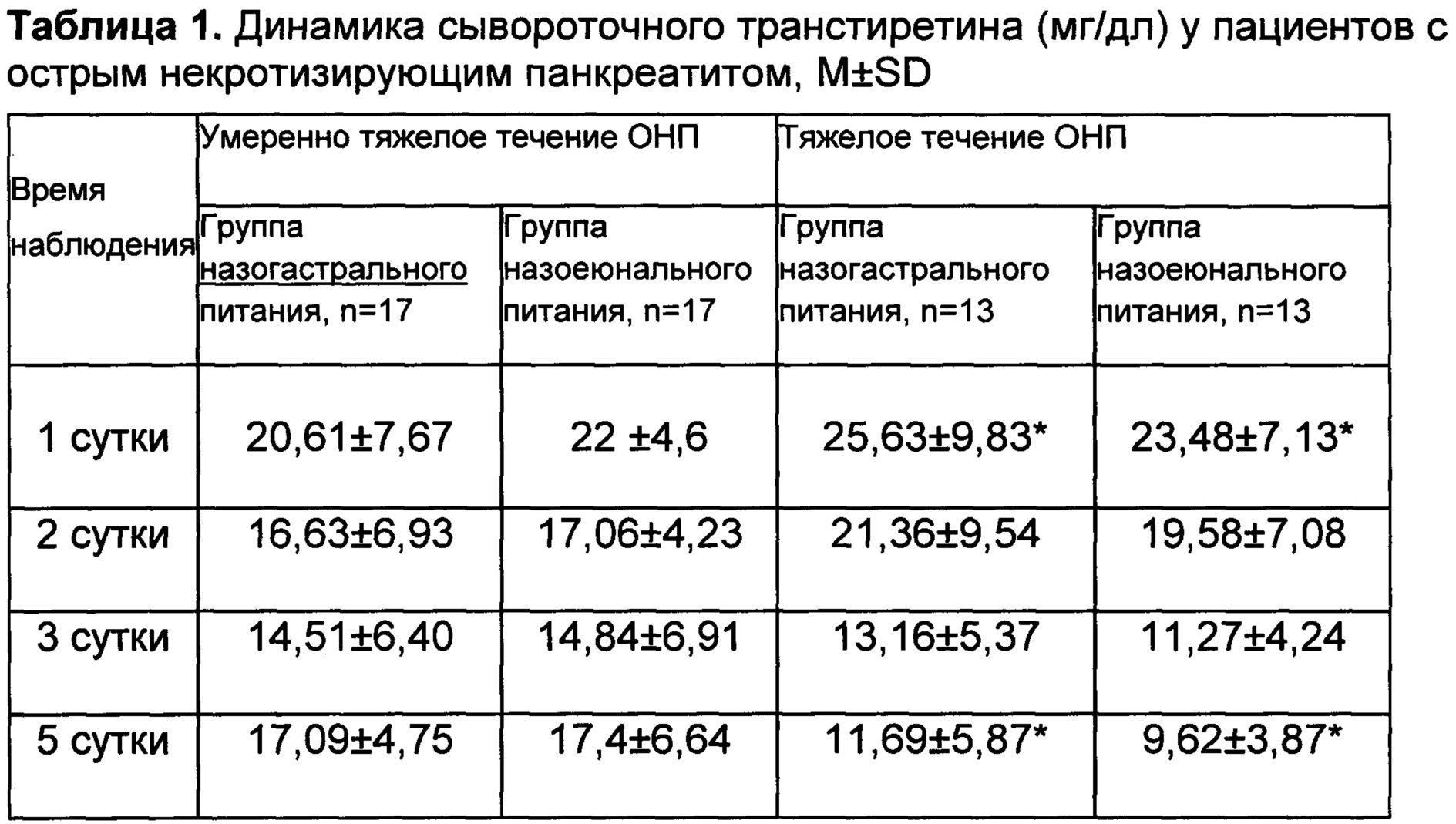 Наконец, у большинства собак средних и пожилых лет выявлялась острая форма панкреатита.
Наконец, у большинства собак средних и пожилых лет выявлялась острая форма панкреатита.
Этиология
Точная этиология панкреатита собак остается неизвестной на сегодняшний момент. Некоторые исследования попытались установить факторы риска, которые могут способствовать запуску заболевания. Традиционно внимание фокусируется на режиме питания собаки, особенно на высокожировой диете. Взаимосвязь между рационом питания и панкреатитом в последнее время исследовалась различными учеными. Потребление непривычной пищи в течение недели до появления острой формы панкреатита является существенным риском заболевания. Вдобавок, предварительные результаты показали, что гипертриглицеридемия является распространенным заболеванием у собак породы цвергшнауцер, которые ранее имели панкреатит, предполагая возможную взаимосвязь между увеличившимися липидами крови и панкреатитом. Что касается острых болевых форм панкреатита, избыточный вес, вероятней всего, является довольно значительным фактором риска развития заболевания, однако косвенным, так как отражает пищевые предпочтения собаки. Риск может увеличиваться из-за наличия сопутствующих заболеваний, таких как сахарный диабет, гиперадренокортицизм, гипотиреоидизм или заболевания ЖКТ.
Риск может увеличиваться из-за наличия сопутствующих заболеваний, таких как сахарный диабет, гиперадренокортицизм, гипотиреоидизм или заболевания ЖКТ.
Многие препараты могут способствовать запуску острого панкреатита (azathioprine, asparaginase, potassium bromide, antimony derivatives и clomipramine). Их следуют применять с особой осторожностью у собак с предрасположенностью к панкреатиту. В то же время назначение кортикостероидов не причисляется к факторам риска развития данного заболевания.
Активизация фермента панкреатина в поджелудочной железе вызывает серию совокупных проявлений, приводящих к началу и развитию воспаления с образованием хемокина и воспалительного цитокина. Перфузия железы может быть подвержена риску, который приводит к образованию активных кислородсодержащих радикалов и тем самым существенно усиливает воспалительный процесс.
Медицинские симптомы
Снижение острого воспаления поджелудочной железы обычно связано с характерными медицинскими симптомами: анорексией, рвотой (иногда с присутствием крови), сильным обезвоживанием, болями в животе и слабостью. Диарея, кровавый или дегтеобразный стул иногда указывают на распространение воспалительного процесса в соседних с поджелудочной железой органах, таких как толстый кишечник. Другие симптомы, такие как жар, менее распространены.
Диарея, кровавый или дегтеобразный стул иногда указывают на распространение воспалительного процесса в соседних с поджелудочной железой органах, таких как толстый кишечник. Другие симптомы, такие как жар, менее распространены.
Диагностический подход
Наиболее эффективными методами диагностики являются анализ крови и рентгенография. Широкий спектр патологий можно обнаружить у собак с острым панкреатитом, в зависимости от степени развития вторичного системного воспалительного процесса. Общий анализ крови может показать лейкоцитоз, нейтрофилию, а иногда и тромбоцитопению. Биохимический состав может показать гипокалиемию, гипохлоремию, проявляющиеся вследствие рвоты. Азотемия (увеличенный креатинин в крови и/или концентрация азота мочевины в образцах крови) на начальной стадии связанны с обезвоживанием. Гипоальбуминемия может указывать на застой желчи из-за распространения воспаления на желчные протоки и печень, или же на констрикцию желчных путей. Она может сопровождаться увеличенной активностью ферментов печени (аланинаминотрансферазы, гамма-глютамилтранспептидазы, щелочной фосфотазы). Изредка гиперглицеринемия может быть выявлена благодаря сахарному диабету. В острых случаях она может отражать степень тяжести разрушений в тканях поджелудочной железы. Панкреатит – это относительно распространенное осложнение сахарного диабета, которое зачастую запускает кетоацидоз, особенно у собак мелких пород.
Изредка гиперглицеринемия может быть выявлена благодаря сахарному диабету. В острых случаях она может отражать степень тяжести разрушений в тканях поджелудочной железы. Панкреатит – это относительно распространенное осложнение сахарного диабета, которое зачастую запускает кетоацидоз, особенно у собак мелких пород.
Подтверждение диагноза «панкреатит» долгое время зависело от выявления увеличенной амилазы и активности липазы. К сожалению, данный анализ имеет скудную диагностическую точность. То же самое касается измерения в сыворотке иммунореактивности трипсина. В отличие от него иммунореактивность липазы поджелудочной железы имеет большие перспективы, даже несмотря на то, что медицинские данные все еще нуждаются в полном понимании пользы анализа и его ограничений. Иммунореактивность липазы поджелудочной железы может оказаться увеличенной у собак с особенным экстра-панкреатическим заболеванием, таким как воспалительное заболевание кишечника (ВЗК) и т. д.
Диагностическая рентгенография является ключевым элементом в постановке диагноза «панкреатит». Рентгенограмма брюшной полости считается менее результативным тестом. Изменения могут включать: снижение брюшного контраста, массовое повреждение в проксимальном правом квадрате с отклонением опустившейся 12-перстной кишки, которое может выглядеть как окаменение и содержать газы (или функциональную кишечную непроходимость). Методом осмотра поджелудочной железы является ультразвук брюшной полости. Он может распознать многие повреждения: увеличенный размер железы, присутствие узелков, кист или абсцессов в поджелудочной железе, гипо- или гиперэхогенное повреждение, наличие парапанкреатического асцита и др. Диагностическая точность ультразвука брюшной полости достаточно высока. Хотя детальное ультразвуковое обследование поджелудочной железы (особенно ее левой доли) может быть затруднено у собак, страдающих ожирением, или же из-за болей в брюшной области, а также воздуха в желудке и кишечнике.
Рентгенограмма брюшной полости считается менее результативным тестом. Изменения могут включать: снижение брюшного контраста, массовое повреждение в проксимальном правом квадрате с отклонением опустившейся 12-перстной кишки, которое может выглядеть как окаменение и содержать газы (или функциональную кишечную непроходимость). Методом осмотра поджелудочной железы является ультразвук брюшной полости. Он может распознать многие повреждения: увеличенный размер железы, присутствие узелков, кист или абсцессов в поджелудочной железе, гипо- или гиперэхогенное повреждение, наличие парапанкреатического асцита и др. Диагностическая точность ультразвука брюшной полости достаточно высока. Хотя детальное ультразвуковое обследование поджелудочной железы (особенно ее левой доли) может быть затруднено у собак, страдающих ожирением, или же из-за болей в брюшной области, а также воздуха в желудке и кишечнике.
На данный момент медицинский диагноз «острый панкреатит» у собак основывается на сочетании 4 факторов: наличие типичных медицинских симптомов, исключение других возможных дифференциальных диагнозов, повышенная иммунореактивность липазы поджелудочной железы и установление с помощью УЗИ типичных повреждений поджелудочной железы и окружающих ее тканей.
Проявления хронического панкреатита обычно менее заметны. Фактически чаще всего не проявляется каких-либо симптомов, хотя в некоторых случаях рецидив хронического панкреатита может вызывать симптомы, схожие с симптомами острого панкреатита.
Терапевтический подход
Лечение острого панкреатита собак основывается на 4 основных принципах:
1) быстрое восстановление водного и электролитического баланса;
2) противорвотная терапия;
3) контроль болевых ощущений;
4) назначение энтерального питания как можно раньше после отказа от корма.
Быстрое восстановление достаточной поджелудочной перфузии является очень важным моментом. Инфузионная терапия должна быть достаточно агрессивной, поэтому для достижения этой цели обычно требуется большой объем внутривенного раствора, так как потеря жидкости в результате рвоты и диареи весьма существенна. Нарушение уровня электролитов (особенно при гипокалиемии) должно быть устранено максимально тщательно. При этом кислотно-щелочной дисбаланс (особенно при метаболическом ацидозе) обычно проявляется при инфузионной терапии. Использование синтетических коллоидов (таких как гидроксиэтиловый крахмал) в сочетание с солевым раствором является полезным для собак при гиповолемическом шоке или для тех, у кого нарушено коллоидное осмотическое давление (к примеру, гипоальбуминемией). Переливание плазмы крови рекомендовано для способствования активации естественного ингибитора протеазы, но, согласно последним данным, эффект от данного метода ничтожно мал. Хотя переливание остается эффективным способом лечения ДВС-синдрома, который может усугубить острый случай панкреатита.
Использование противорвотных средств очень важно, особенно в случае ее частого проявления. Препараты назначать лучше внутривенно для обезвоженных собак (к примеру, maropitant 1мг/кг подкожно, внутривенно раз в день, dolasetron 1 мг/кг подкожно, внутривенно раз в день, metoclopramide 0,3–0,5 мг/кг подкожно каждые 8 часов). Эффективность metoclopramide довольно высока, когда препарат назначается для постоянного внутривенного введения (CRI) по 1–2 мг/кг/в день вдобавок к ингибиторам протонного насоса или n2-блокаторов гистаминового типа, он предотвращает повреждение слизистой желудка и может быть очень полезным для организма. Противорвотная терапия должна приостановить рвоту, поскольку данные препараты снижают тошноту, что может быть преимуществом для дальнейшего лечения.
Уровень боли может контролироваться опиатными анальгетиками. Препараты, которые использовали авторы: buprenorphine (0,01–0,05 мг/кг внутривенно, внутримышечно или подкожно каждые 6–8 часов) или постоянное введение фентанила (2–10 микрограмм/кг/ч, дозировка для лучшего эффекта после начального внутривенного болюсного введения – от 2 до 4 микрограмм/кг). Однако в случае назначения фентанила обычно требуется от 12 до 24 часов до достижения терапевтического уровня в плазме крови. Дозировка фентанила может быть снижена добавочным введением и поддержанием уровня лидокаина 0,02–0,04 мг/кг/мин. и кетамина 2–7 микрограмм/кг/мин.
Зачастую рекомендуется, чтобы собаки с острым панкреатитом находились как можно дальше от пищи и воды. Данный подход полезен в течение первых часов госпитализации, когда у собаки проявляется тошнота и постоянная рвота. При этом не рекомендуется подвергать животное голоданию более, чем на 48–72 часа с момента, когда она последний раз принимала пищу. Длительное пищевое голодание может привести к подавлению иммунной системы, отсрочить заживление и увеличить риск распространения бактерий в слизистой оболочке кишечника (риск возникновения сепсиса). Поэтому длительное голодание обычно приводит к снижению вероятности выживания животного. Другим методом является энтеральное питание, которое наиболее предпочтительно, если животное способно его переносить, поскольку данный тип питания улучшает функционирование слизистой оболочки кишечника. Мы рекомендуем легкоперевариваемую низкожировую диету, назначаемую животному в небольшом количестве несколько раз в день. Цель – избежать полного насыщения собаки. Теоретически предпочтительно было бы обойти желудок и 12-перстную кишку, чтобы избежать стимулирования секреции поджелудочной железы, хотя безоперационная процедура установки кишечной трубки является трудной задачей. По мнению автора, если у собаки есть все признаки анорексии, в таком случае установка пищеводной трубки является более предпочтительной для осуществления кормления животного. Трубка легко устанавливается и сохраняется во время всего периода госпитализации животного.
В случае постоянной рвоты рекомендуется применять парентеральное питание (частично или полностью). Внутривенный катетер для введения питания должен быть установлен строго асептически, чтобы снизить риск возникновения инфекции. Собаки, получающие данный тип питания, должны находиться под тщательным наблюдением.
Спорным вопросом остается применение антибиотиков. Панкреатит и панкреатитный абсцесс обычно протекает стерильно у собак, хотя распространение бактерий по слизистой оболочке кишечника представляет серьезный риск, особенно у животных в критическом состоянии. В таких случаях назначение внутривенно широкого спектра антибиотиков может быть полезным для предотвращения сепсиса.
Осложнения местного масштаба
Поджелудочная железа может иметь различные повреждения, появляющиеся в результате возникновения воспаления. В железе могут образоваться омертвевшие или флегмонозные ткани и псевдокисты. Довольно трудно отличить данные повреждения от панкреатической неоплазии. Омертвевшие ткани обычно образуются из-за парапанкреатических жировых некрозов. У собак большинство панкреатических абсцессов стерильны, хотя в последнем исследовании говорится о положительной бактериальной культуре перитонеального экссудата в трети случаев. Абсцессы наблюдаются в менее чем 6,5% случаев острого панкреатита. Медицинские симптомы данного осложнения существенно не отличаются от симптомов острого панкреатита. Констрикция желчного протока или уменьшение его сократительной способности является возможным осложнением, приводящим к разлитию желчи и вынужденному хирургическому вмешательству. Диагноз обычно основан на показаниях ультразвука. Цитологическое обследование аспирационной диагностической пункцией (АДП) полезно для отличия абсцесса от других повреждений железы. Осушение псевдокист может быть произведено уколом, управляемым ультразвуком или во время лапаротомии. Терапевтический метод действия на очаги некроза и абсцессов более щадящий. Так как большинство клиник считают хирургическую обработку раны необходимостью, то в постоперационный период хирургическое вмешательство обычно сопровождается высоким уровнем смертности. В последних ретроспективных исследованиях 71% собак, подвергавшихся хирургическому вмешательству из-за панкреатического абсцесса, не удалось спасти.
Прогнозирование
Большинство случаев умеренной и слабой формы панкреатита благоприятно реагирует на рекомендуемое лечение, описанное выше. На ранних стадиях заболевания зачастую необходимо назначить наиболее агрессивное лечение, чтобы избежать системных нарушений в организме. Хотя не существует исследований, доказывающих значение изменения концентрации лактата, которые могут быть полезны для оценки степени системного поражения и прогнозирования хода заболевания. Конечно, острая форма гиперлактатемии обычно указывает на наличие серьезных ишемических процессов.
В некоторых случаях панкреатит может запустить комплекс бесконтрольных осложнений, приводящих к синдрому системного воспаления и поражению множества органов. Инфицированные собаки должны подвергаться лечению в больнице с тщательным уходом и круглосуточным наблюдением. Прогнозировать панкреатический абсцесс или некрозы у собак очень сложно.
Статья на нашем канале Яндекс Дзен.
причины, симптомы и лечение ребенка
Панкреатит у детей протекает с развитием воспалительной реакции в тканях поджелудочной железы. В детском возрасте эта патология нередко маскируется под другие болезни пищеварительного тракта (гастродуоденит, гастрит, дисбактериоз), может долгое время протекать с незначительными симптомами.
При появлении признаков панкреатита у детей необходимо обратиться к педиатру или детскому гастроэнтерологу. Без лечения заболевание переходит в хроническую форму и может давать осложнения, включая панкреонекроз (осложнение острого панкреатита с разрушением ткани поджелудочной железы)1.
Причины развития панкреатита у ребенка
Панкреатит у детей развивается под действием различных внешних и внутренних неблагоприятных факторов
2:- нерациональное питание, переедание, избыток в рационе жирных, пряных и чрезмерно острых блюд;
- тяжелые аллергические реакции на лекарственные препараты, продукты питания, факторы внешней среды;
- врожденные или приобретенные аномалии развития органов пищеварения;
- повреждения брюшной стенки;
- прогрессирование других болезней ЖКТ*;
- доброкачественные и злокачественные новообразования в поджелудочной железе;
- гельминтозы;
- эндокринологические заболевания;
- перенесенные вирусные заболевания;
- гормональные нарушения;
- бесконтрольный прием лекарственных препаратов.
Независимо от причин развития панкреатита у детей, ребенок нуждается в квалифицированной медицинской помощи и проведении комплексного обследования.
По данным диагностики специалисты выявляют факторы, провоцирующие воспалительную реакцию в поджелудочной железе, подбирают эффективную схему лечения, проводят профилактику для предотвращения дальнейших рецидивов.
Симптомы панкреатита у детей
Главными симптомами панкреатита у детей являются
2:- жалобы на резкие боли в верхней части живота, которые часто отдают в поясницу и ребра;
- тошнота;
- метеоризм;
- расстройство стула;
- белый налет на языке;
- прогрессирование других болезней ЖКТ*;
- частая рвота.
Острый панкреатит у детей
Острая форма панкреатита может развиваться вследствие инфекционного поражения организма, на фоне повреждений поджелудочной железы. Болезнь часто возникает после переедания и употребления чрезмерно жирной пищи, а также на фоне вирусных инфекций и гельминтозов.
Острое воспаление железы сопровождается выраженным деструктивно-воспалительным процессом. Ребенка необходимо госпитализировать, чтобы избежать развития осложнений и серьезных нарушений в работе пищеварительной системы2.
Своевременное обращение к врачу поможет избежать негативных последствий, например, развития гнойного перитонита (инфекционного воспаления брюшины).
Хронический панкреатит у детей
Признаки хронического воспаления поджелудочной железы у детей определяются в первую очередь формой болезни и состоянием других органов пищеварительного тракта. Обычно детей беспокоят ноющие боли под грудью, которые усиливаются после употребления жирных и острых блюд, физического и психоэмоционального переутомления.
Хронический панкреатит в детском возрасте чаще всего развивается на фоне неблагоприятной наследственности. Если у родителей и близких родственников появляется подобное заболевание, риски его развития у ребенка значительно возрастают.
Хроническое течение воспалительного процесса может приводить к необратимым изменениям тканей поджелудочной железы и нарушению функций органа. При появлении характерных признаков обострения, таких как боль в животе, горечь во рту, рвота, частый и жидкий стул, необходимо обращаться к специалистам. Самолечение может усилить воспалительную реакцию.
Реактивный панкреатит у детей
Реактивный панкреатит развивается у детей на фоне других заболеваний желудочно-кишечного тракта, токсического поражения (например, в следствии отравления лекарствами), аллергической реакции. В подавляющем большинстве причина воспалительного процесса кроется в обострении желчнокаменной болезни и болезней печени.
Реактивный панкреатит развивается через несколько часов после неблагоприятного воздействия внутренних и внешних факторов. Отмечаются следующие симптомы3:
- боль, нарастающая после еды;
- признаки газообразования;
- изжога;
- тошнота, переходящая в рвоту;
- следы желчи и слизи в рвотных массах.
Диагностика панкреатита у детей
Диагноз ставится на основании клинической картины, результатов опроса, осмотра ребенка и данных проведенного обследования. При прощупывании живота гастроэнтеролог обнаруживают локальную болезненность в области эпигастрия (в верхней и средней части живота, между реберными дугами). С целью выявления сопутствующих патологий органов пищеварения специалисты могут также назначить2:
- обзорную рентгенографию органов ЖКТ*;
- компьютерную томографию;
- УЗИ;
- МРТ**.
Лечение панкреатита у детей
Выбор методов лечения панкреатита у детей требует внимательного изучения анамнеза, данных обследования и осмотра ребенка. Острая форма заболевания нередко требует госпитализации ребенка. Воспаленная поджелудочная железа нуждается в покое, который можно обеспечить только строгим соблюдением следующих условий2:
- постельный режим;
- диета;
- возможное краткосрочное лечебное голодание;
- медикаментозное лечение, включающее введение глюкозы, обезболивающих и противовоспалительных препаратов, а также лекарств, предназначенных для нормализации пищеварения, например, препарат Креон®.
При выраженной деструкции (нарушении в процессе функционирования) поджелудочной железы требуется срочное хирургическое лечение.
Из-за высокого риска появления осложнений панкреатит в детском возрасте требует контроля специалистов. Даже если симптомы воспалительного процесса слабо выражены, необходимо обратиться к специалисту для предупреждения нежелательных последствий.
Особое внимание гастроэнтерологи уделяют разработке мер профилактики обострений панкреатита у детей. Профилактика включает поддержание рационального питания, соответствующего возрасту ребенка, предупреждение токсикационного поражения организма в результате инфекционных процессов и течения болезней внутренних органов.
Диета при панкреатите у детей
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки
2:- свежий хлеб и выпечка;
- газированная вода;
- жирные молочные продукты;
- копчености, приправы и пряности;
- магазинные соки;
- жирное мясо;
- капуста;
- лимоны;
- кредис;
- бобовые;
- кофе.
Полезны слизистые каши, приготовленные на овощных отварах. Можно употреблять мясные бульоны, приготовленные из птицы (курица без кожи), телятины, кролика, которые предварительно готовят на пару или отваривают. В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
Употребление ферментных препаратов
Поскольку панкреатит связан с поражением поджелудочной железы, это значит, что полноценно выполнять свою функцию этот орган уже не может. Функция подежелудочной железы заключается в том, чтобы обеспечивать организм пищеварительными ферментами:
- амилазой для расщепления белков;
- протеазой дляр асщепления углеводов;
- липазой для расщепления жиров.
Качественная “работа” ферментов влияет на развитие ребенка, поскольку именно с помощью них он получает из пищи необходимые питательные вещества.
Если у ребенка диагностирован хронический панкреатит, то важно осознать, что восстановиться полностью поджелудочная железа не сможет. Для поддержания пищеварительного процесса может потребоваться прием ферментных препаратов. Такую терапию называют заместительной, поскольку с помощью этих средств возможно компенсировать возникшую нехватку пищеварительных ферментов, т. е. заместить. Признанным препаратом для приема детьми является препарат Креон®. Он содержит комплекс ферментов, идентичных тем, что вырабатываются организмом. Ключевым отличием Креон® является наличие сотен мелких частиц внутри капсулы. Эти частицы были разработаны для лучшего пищеварения и получили название минимикросфер. Именно маленький размер помогает препарату встроиться в физиологический процесс для максимально точного его повторения2.
Узнать большеЕсли капсулу сложно проглотить, то ее можно вскрыть и добавить частицы к мягкой пище, пюре или соку с кислым вкусом. Кроме того, Креон® удобен для подбора индивидуальной дозы, поскольку детям, особенно маленьким, доза подбирается по массе тела4.
Самое важное, что интересует маму при выборе лекарства для ребенка – безопасность. При приеме Креон® организм не перестает сам переваривать пищу2, Креон® лишь дополняет собственное пищеварение4. Более того, Креон® разрешен детям с рождения4 и имеет более 300 научных публикаций. Подробнее о правилах приема можно узнать здесь.
Заболевания поджелудочной железы у детей: панкреатит или панкреатопатия?
Авторы: Ю. В. Белоусов, д. м. н., профессор, заведующий кафедрой детской гастроэнтерологии ХМАПО
Своевременная диагностика и терапия заболеваний поджелудочной железы у детей являются одной из наиболее сложных проблем клинической гастроэнтерологии. Практика показывает, что, с одной стороны, отмечается определенная тенденция к нарастанию частоты этих заболеваний, с другой, распознавание их представляет значительные трудности и вне специализированных учреждений нередко сопровождается диагностическими ошибками.
Это касается и выявления патологии pancreas как основного заболевания, и дифференциальной диагностики воспалительных (панкреатит) и функциональных ее изменений (панкреатопатия). Необходимо также учитывать возможность аномалий и пороков развития поджелудочной железы, среди которых чаще встречается врожденная гипоплазия поджелудочной железы (синдром Швахмана). Достаточно сложен также вопрос адекватной терапии болезней поджелудочной железы, которая должна быть дифференцирована в зависимости от наличия или отсутствия воспалительных изменений, периода заболевания и характера нарушения внешнесекреторной функции pancreas.
Ключевое заболевание поджелудочной железы у детей хронический панкреатит, который протекает в детском возрасте достаточно тяжело и требует дифференцированной поэтапной терапии в стационарных условиях. По современным представлениям, хронический панкреатит это прогрессирующее воспалительное заболевание, характеризующееся очаговыми или диффузными деструктивными и дегенеративными изменениями ацинарной ткани и протоковой системы с развитием различной функциональной недостаточности органа. Морфологические изменения ткани поджелудочной железы носят стойкий характер, сохраняются и прогрессируют даже после прекращения воздействия этиологических факторов и приводят к экзокринной и эндокринной недостаточности. Морфологическим субстратом хронического панкреатита являются отек, воспаление и очаговые некрозы поджелудочной железы, нарушающие отток панкреатического сока, способствующие внутрипротоковой гипертонии, прогрессированию некроза ацинарной ткани с последующими атрофией ацинусов, интралобулярным и перилобулярным фиброзом органа. В начальной стадии патологический процесс может носить ограниченный характер и локализоваться в каком-либо одном отделе поджелудочной железы, по мере развития заболевания диффузно поражается вся железа.
Этиологические факторы хронического панкреатита
Хронический панкреатит у детей чаще вторичен и развивается на фоне заболеваний органов пищеварения, прежде всего двенадцатиперстной кишки и желчевыводящих путей. Значительно реже встречается первичный хронический панкреатит, но именно эта форма протекает наиболее тяжело и имеет выраженную клиническую симптоматику.
Этиологические факторы хронического панкреатита многочисленны, обычно на организм ребенка действует не один, а комплекс факторов, обусловливающих развитие заболевания на фоне измененной реактивности организма. Наиболее частые причины развития панкреатита у взрослых алкогольное и токсическое воздействия, у детей эксквизитны. Значительно большее влияние в детском возрасте имеет травматическое повреждение поджелудочной железы с сотрясением органа, разрушением определенного количества ацинусов и высвобождением биологически активных веществ. Причиной повышения давления в протоках поджелудочной железы может стать их аномалия или обтурация камнем, что приводит к нарушению пассажа панкреатического сока с развитием воспалительных изменений и гиперферментемии. Прямое повреждающее действие на ткань поджелудочной железы оказывают инфекционные агенты, в частности велика роль вируса эпидемического паротита; нельзя исключить и участие иерсиний, влияние других бактериальных инфекций. Важное значение в развитии хронического панкреатита имеет активация ферментов панкреатического сока вследствие регургитации в протоки содержимого двенадцатиперстной кишки, в том числе желчи. К развитию заболевания может привести длительный прием лекарственных средств, прежде всего антибиотиков тетрациклинового ряда, сульфаниламидов, диуретиков, сульфасалазина, 6-меркаптопурина. Возможно возникновение наследственного панкреатита с аутосомно-доминантным типом наследования с неполной пенетрантностью патологического гена. Эта патология проявляется обычно у детей в возрасте 10-12 лет. Наконец, заболевание может носить аутоиммунный характер с образованием аутоантител к ткани поврежденного органа. Несмотря на многообразие этиологических факторов, у 10-40% больных установить причину хронического панкреатита не удается (идиопатическая форма заболевания).
Патогенетические механизмы хронического панкреатита
Патогенетические механизмы хронического панкреатита чрезвычайно сложны и во многом остаются неясными. Одним из ведущих факторов развития заболевания является активация панкреатических ферментов в протоках и паренхиме железы, что приводит к возникновению отека, некроза и последующему фиброзу с экзокринной и эндокринной недостаточностью. Развитию гиперферментемии способствуют факторы, приводящие к нарушению оттока панкреатического сока, существенную роль при этом играют нарушения микроциркуляции, в результате которых развиваются ишемия, отек, нарушение проницаемости клеточных мембран, деструкция ацинарных клеток. В системный кровоток выходят панкреатические ферменты и другие биологически активные вещества, в частности вазоактивные амины, что нарушает микроциркуляцию вне поджелудочной железы и вызывает повреждение других органов и систем. В последние годы обсуждается проблема окислительного стресса накопления в ацинарных клетках продуктов перекисного окисления липидов, свободных радикалов, вызывающих повреждение клеток, воспаление, синтез белков острой фазы. Предполагается также роль врожденного или приобретенного дефекта синтеза литостатина, приводящего к преципитации белка и кальция и обструкции мелких протоков с последующими перидуктальным воспалением и фиброзом.
Особенности клинического течения панкреатитов у детей
Хронический панкреатит обычно развивается постепенно и характеризуется наличием латентной (субклинической) стадии, во время которой отмечаются ухудшение самочувствия, аппетита, неинтенсивная боль в животе, признаки микроциркуляционных расстройств: акроцианоз, экхимозы, иногда геморрагическая сыпь, нарастает ферментемия. На этом фоне появляется наиболее характерный и постоянный признак хронического панкреатита боль в верхнем отделе живота (преимущественно в околопупочной области), прогрессивно нарастающая, усиливающаяся после приема пищи и физической нагрузки и ослабевающая в положении сидя при наклоне туловища вперед. У значительной части детей отмечается иррадиация боли в поясницу, нижнюю часть спины; опоясывающая боль в детском возрасте наблюдается редко. Продолжительность болевых приступов различна: от нескольких часов до нескольких суток, иногда они перемежаются достаточно длительными безболевыми периодами. Возникновение болевого синдрома при хроническом панкреатите обусловлено внутрипротоковой гипертонией за счет сохраняющейся секреции панкреатических ферментов воспаленной железой в условиях обструкции ее протоков, воспалением внутрипанкреатических нервных стволов с развитием перипанкреатического воспаления и вовлечением в процесс двенадцатиперстной кишки и ретроперитонеального пространства.
Болевой синдром при хроническом панкреатите обычно сопровождается диспептическим, наиболее характерные проявления которого тошнота, рвота, резкое снижение аппетита. Позднее присоединяются изменения со стороны кишечника, обусловленные развитием синдрома нарушенного всасывания с диареей и панкреатической стеатореей, о чем свидетельствует появление «жирного» блестящего кала, трудно смываемого со стенок унитаза. Кал, особенно в начальных стадиях и при легком течении заболевания, может оставаться оформленным, иногда отмечается склонность к запору. На фоне болевого и диспептического синдромов всегда наблюдаются признаки хронической интоксикации: общая слабость, повышенная утомляемость, головная боль, эмоциональная лабильность, реже повышение температуры тела.
У больных иногда снижается масса тела (у некоторых детей во время обострения заболевания потеря массы тела весьма значительна). Следует подчеркнуть, что клиническая картина хронического панкреатита у детей весьма вариабельна и во многом определяется периодом заболевания, тяжестью процесса, степенью гиперферментемии, наличием осложнений и сопутствующих заболеваний.
Обострение хронического панкреатита следует дифференцировать с острым панкреатитом, в основе которого лежит активация панкреатических ферментов, обусловливающая аутолиз железы с развитием реактивного воспаления и токсемии. Острый панкреатит у детей протекает по типу интерстициального, реже геморрагического, при наличии инфекции он может трансформироваться в гнойный панкреатит. Острый отек поджелудочной железы при интерстициальном панкреатите обусловливает развитие болевого синдрома, заставляющего ребенка принять вынужденное положение на левом боку или коленно-локтевое. При этом характерно несоответствие между интенсивным характером боли и результатами пальпации: живот остается мягким, доступным пальпации; характерные для заболевания болевые зоны и мышечная защита отсутствуют. В большинстве случаев процесс ограничивается воспалением без развития некроза.
В отличие от интерстициального, геморрагический панкреатит характеризуется не только выраженным болевым синдромом, но и типичными пальпаторными признаками: болезненность и мышечная защита в верхнем отделе живота, положительные симптомы Керте, Кача, Мейо-Робсона, прогрессирующее ухудшение состояния ребенка, нарастание болевого синдрома, резкое повышение температуры тела, развитие токсикоза с эксикозом; при гнойном процессе развивается септическое состояние с симптоматикой острого раздражения брюшины. При панкреонекрозе и гнойном процессе прибегают к хирургическому вмешательству, лечение при интерстициальном панкреатите консервативное. Цель инструментального исследования (ультразвукового, рентгенологического, томографического, а при необходимости лапароскопии) прежде всего определение показаний к операции: геморрагическая жидкость в брюшной полости, абсцедирование, очаги некроза и кисты поджелудочной железы.
Функциональные нарушения поджелудочной железы панкреатопатии
Значительно чаще хронический панкреатит у детей дифференцируют с функциональными нарушениями поджелудочной железы панкреатопатиями, при которых нарушается преимущественно внешнесекреторная функция органа (диспанкреатизм) со слабовыраженной клинической симптоматикой. Воспалительные изменения поджелудочной железы при этом отсутствуют, процесс развивается по типу висцеро-висцерального рефлекса и, по-видимому, ограничивается преходящим отеком. Панкреатопатия обычно сопутствует заболеваниям гастродуоденальной зоны и гепатобилиарной системы и проявляется кратковременной болью преимущественно в левом подреберье, снижением аппетита, иногда неустойчивым стулом, стеатореей, реже креатореей. Область левого реберно-позвоночного угла, куда проецируется и непосредственно прилежит забрюшинно расположенная поджелудочная железа, иногда слегка напряжена и чувствительна при пальпации. При ультразвуковом исследовании поджелудочная железа практически не отличается от нормальной и лишь динамическое наблюдение в некоторых случаях позволяет выявить незначительное ее увеличение.
Осложнения хронического панкреатита
Осложнения хронического панкреатита у детей встречаются значительно реже, чем у взрослых. На фоне обострения заболевания (и при остром панкреатите) возможно формирование ложной кисты, образующейся в результате аутолиза поджелудочной железы и реактивного воспаления брюшины. Внутренняя поверхность кисты не имеет эпителиального покрова, содержимое ее состоит из панкреатического секрета бурого цвета. Формирование ложной кисты обычно сопровождается усилением боли в области проекции тела и хвоста железы с иррадиацией в спину, температурной реакцией, периодической рвотой. При пальпации живота отмечается защитное напряжение мышц в верхнем отделе, чаще слева; при значительных размерах кисты может прощупываться плотное образование. Диагноз устанавливается с помощью ультразвукового исследования или ретроградной панкреатохолангиографии. Лечение консервативное, лишь при значительных по объему ложных кистах, а также при их осложнениях острой кишечной непроходимости, образовании свищей, нагноении, разрыве кисты проводится оперативное вмешательство. Ложная киста, в свою очередь, может служить одним из механизмов формирования стеноза дистального отдела общего желчного протока и стеноза двенадцатиперстной кишки, а при присоединении вторичной инфекции абсцесса поджелудочной железы. Однако такие случаи в детской практике исключительно редки.
Диагностика заболеваний поджелудочной железы у детей
Диагностика заболеваний поджелудочной железы основывается на данных анамнеза и характерных клинических симптомах, оценке экзокринной и эндокринной деятельности органа и результатах инструментальных исследований, способных определить наличие структурных изменений pancreas. К прямым методам исследования экзокринной (внешнесекреторной) функции поджелудочной железы относится изучение показателей секреторной деятельности органа натощак и после введения стимуляторов.
Для диагностики обострения хронического панкреатита важное значение имеет определение активности панкреатических ферментов амилазы, липазы и трипсина в крови, а также амилазы и липазы в моче. Однократного определения активности фермента может быть недостаточно, поскольку показатели амилазы и липазы в крови натощак обычно повышаются в 1,5-2 раза на короткий период времени (через 2-12 часов после обострения и достигает максимума к концу первых суток с последующим быстрым падением и нормализацией в течение 2-4 дней). Активность амилазы в моче возрастает примерно на 6 часов позже сывороточной. В то же время повышение активности сывороточной амилазы в два и более раз в сочетании с увеличением липазы и трипсина (или одного из них) является достаточно достоверным тестом обострения заболевания. Однако и нормальные показатели концентрации ферментов в крови и моче не дают основания исключить диагноз хронического панкреатита. В таких случаях применяется «провокационный» тест, при котором определяется активность ферментов до и после стимуляции. Наиболее широко используют определение амилазы в крови после стимуляции панкреозимином или глюкозой, а также уровень амилазы в моче на фоне стимуляции прозерином. После введения раздражителей наблюдается феномен «уклонения ферментов» (гиперферментемия), что свидетельствует о поражении ткани поджелудочной железы или препятствии для оттока панкреатического сока. Иногда провокационные тесты могут быть отрицательными (уровень ферментов не изменяется или даже снижается), что связано с уменьшением числа ацинарных клеток, продуцирующих эти ферменты при тяжелом панкреатите.
В последние годы альтернативой достаточно инвазивному секретин-панкреозиминовому тесту стало определение в кале эластазы-1. Этот фермент секретируется поджелудочной железой и не метаболизируется в кишечнике, его активность в кале объективно отражает состояние экзокринной функции органа, а органоспецифичность исключает возможность ошибки, связанной с активностью кишечных ферментов. В отличие от других тестов, определение эластазы-1 можно проводить, не отменяя препараты заместительной терапии. В норме активность эластазы-1 в кале более 200 мкг/г кала, снижение концентрации эластазы свидетельствует о панкреатической недостаточности.
Признаком внешнесекреторной недостаточности поджелудочной железы является полифекалия, когда кал имеет сальный вид, сероватого цвета, кашицеобразный, вязкий, с резким гнилостным запахом, плохо смывается со стенок унитаза. При микроскопическом исследовании могут обнаруживаться непереваренные мышечные волокна (креаторея) признак тяжелого течения панкреатита; наличие капель нейтрального жира (стеаторея) один из ранних симптомов панкреатической недостаточности.
Для оценки внутрисекреторной функции поджелудочной железы применяется метод определения гликемической кривой.
Из инструментальных методов диагностики хронического панкреатита наиболее доступным, но не всегда достаточно информативным, особенно в начальном периоде заболевания, является ультразвуковое исследование, позволяющее наблюдать больного в динамике. При ультразвуковом исследовании определяют размеры поджелудочной железы и степень эхогенности паренхимы. В норме толщина головки поджелудочной железы у детей колеблется от 8 до 18 мм, тела от 5 до 15 мм и хвоста от 5 до 16 мм, ширина главного протока не превышает 2 мм. В периоде обострения хронического панкреатита отмечается диффузное или локальное увеличение головки, тела или хвоста поджелудочной железы, нечеткость ее контуров, расширение протока, усиление эхогенности органа. В таких случаях необходимо провести повторные исследования, чтобы оценить динамику состояния железы. При длительном течении хронического панкреатита контуры железы становятся неровными, отмечается негомогенное усиление эхогенности, признаки фиброза, очаги обызвествления. Ультразвуковое исследование позволяет выявить калькулез в протоках железы, псевдокисты, гематому или разрыв поджелудочной железы при травме брюшной полости. Чувствительность метода (60-70%) и его специфичность (80-90%) позволяют использовать ультразвуковое исследование в качестве одного из основных диагностических методов верификации хронического панкреатита. Для уточнения диагноза панкреатита используют также компьютерную томографию (чувствительность ее около 90%, специфичность 85%). Метод дополняет и уточняет результаты ультразвукового исследования, позволяя выявить изменения контуров и размеров поджелудочной железы, очаги обызвествления и некроза, расширение панкреатического протока, псевдокисты и кисты, все это ставит компьютерную томографию в ряд наиболее информативных исследований при диагностике заболеваний pancreas.
Рентгенологическое исследование, включающее прицельный снимок брюшной полости в проекции поджелудочной железы, контроль пассажа бария по верхним отделам желудочно-кишечного тракта, дуоденографию в условиях гипотонии, в связи с большой лучевой нагрузкой и внедрением в практику более информативных методов диагностика хронического панкреатита в настоящее время применяется редко. Значительно более информативным методом исследования является эндоскопическая ретроградная панкреатохолангиография золотой стандарт в диагностике хронического панкреатита, позволяющая выявить стеноз протока и локализацию обструкции, обнаружить структурные изменения мелких протоков, внутрипротоковые кальцинаты и белковые пробки. На основании результатов исследования диагностируют вероятный хронический панкреатит (если изменены один-два мелких протока), легкий (более трех мелких протоков), умеренный (поражение главного протока и ответвлений) и выраженный (изменение главного протока и ответвлений, внутрипротоковые дефекты или камни, обструкция протока, стриктуры или значительная неравномерность поражения). В связи со сложностью исследования разработаны четкие показания: хронический панкреатит с выраженным болевым синдромом и повторными обострениями; вторичный панкреатит, развившийся на фоне калькулезного холецистита; рецидивирующая желтуха неясной этиологии; боль в верхних отделах брюшной полости, появившаяся после травмы живота; дуоденостаз с расширением петли двенадцатиперстной кишки на рентгенограмме.
Радионуклидное сканирование поджелудочной железы с метионином, меченным 75-Se обеспечивает возможность визуального контроля, определяет при хроническом панкреатите снижение накопления в поджелудочной железе радионуклида, нечеткость и размытость ее контуров, ускорение поступления меченного панкреатического содержимого в кишечник. Однако из-за значительной лучевой нагрузки в педиатрической практике метод применяется редко.
Термографические методы исследования (дистанционная и контактная жидкокристаллическая термография) используют на догоспитальном этапе в качестве скрининг-метода. Результаты термографического исследования с учетом клинических данных позволяют дифференцировать воспалительные и реактивные изменения железы (панкреатопатия) и наметить план исследования с использованием более сложных диагностических методов.
Лечение хронического панкреатита
Терапия при хроническом панкреатите предполагает устранение провоцирующих факторов, купирование болевого синдрома, коррекцию экзокринной и эндокринной функций поджелудочной железы, устранение сопутствующих расстройств со стороны пищеварительной системы.
В периоде обострения хронического панкреатита и при остром панкреатите больные должны находиться на стационарном лечении с ежедневным (до стихания острых явлений) контролем гемодинамических параметров (пульс, артериальное давление, центральное венозное давление), водного баланса, гематокрита, кислотно-основного состояния, содержания гемоглобина, лейкоцитов, амилазы, липазы, калия, кальция, глюкозы, мочевины в сыворотке крови.
Чрезвычайно важную роль на всех этапах лечения больного хроническим панкреатитом играет диетическое питание, которое должно обеспечивать физиологический покой поджелудочной железе, облегчать всасывание пищевых веществ и компенсировать энергетические затраты организма. При остром панкреатите и тяжело протекающем обострении хронического панкреатита в первые 2-3 дня назначается «голодная» пауза с одновременным обильным питьем (отвар шиповника, несладкий чай, щелочные минеральные воды без газа). В периоде голодания следует несколько раз в день проводить отсасывание желудочного секрета с помощью назогастрального зонда.
После стихания острых явлений ребенку назначают диету с физиологической нормой содержания белка от 80 до 120 г в сутки в виде легкоусвояемых продуктов ( молочные блюда, яйца, нежирные сорта мяса и рыбы), углеводов ( 250-300 г в сутки высокомолекулярных полисахаридов), ограничивая жиры до 55-60 г в сутки за счет уменьшения количества животных жиров и использования хорошо переносимых растительных, не вызывающих усиления панкреатической секреции. Необходимо соблюдать принцип частого питания небольшими порциями (диета №5-П). Диета должна быть максимально индивидуализирована с учетом личностных особенностей больного ребенка и соответствующей гастродуоденальной патологии. Диетическое лечение в период ремиссии предусматривает использование диеты №5-П в течение 5-6 месяцев, которая обеспечивает физиологическую потребность организма ребенка в основных пищевых ингредиентах и энергии.
Важнейший принцип лечения больных с хроническим панкреатитом в периоде обострения купирование болевого синдрома.
Основная причина боли внутрипротоковая гипертония, поэтому препаратами выбора являются средства, блокирующие стимулированную панкреатическую секрецию, Соматостатин (октреотид) и даларгин.
Являясь мощным ингибитором нейроэндокринных гормонов желудочно-кишечного тракта, окреотид угнетает стимулированную секрецию поджелудочной железы путем прямого действия на экзокринную ткань и уменьшения высвобождения секретина и холецистокинина. Препарат активен также при лечении больных с псевдокистами, быстро улучшается состояние больных, уменьшается боль в животе, ликвидируется парез кишечника, нормализуется активность панкреатических ферментов. Назначают октреотид детям 25-100 мкг 3 раза в день подкожно или внутривенно в течение 5-7 дней.
Даларгин синтетический аналог опиоидных пептидов также антагонист панкреатической секреции, его применяют по 1 мг 2-3 раза в день внутримышечно или внутривенно капельно в 100-200 мл изотонического раствора хлорида натрия.
Эффективность использования антипротеазных препаратов как ингибиторов протеолитических ферментов, прежде всего циркулирующего в крови трипсина, в настоящее время подвергается сомнению, поскольку они не влияют на активность липолитических ферментов, обладающих выраженным деструктивным действием, и не могут купировать некротические процессы в железе даже при высоких суточных дозах введения. В то же время, при условии применения антипротеазных препаратов в первые часы обострения панкреатита, удается получить обезболивающий эффект за счет подавления трипсиновой и кининовой активности.
В остром периоде заболевания могут быть использованы панкреатические ферменты в комбинации с блокаторами Н2-рецепторов гистамина или жидкими антацидами (Маалокс, Фосфалюгель) для предупреждения инактивации экзогенных панкреатических ферментов кислотой желудочного сока. Эффективность панкреатических ферментов в остром периоде заболевания основывается на их свойстве уменьшать болевой синдром за счет включения механизма обратной связи: повышение уровня протеаз в просвете двенадцатиперстной кишки вызывает уменьшение высвобождения и синтеза холецистокинина, что приводит к снижению стимуляции экзокринной функции поджелудочной железы, уменьшению внутрипротокового и тканевого давления, поскольку холецистокинин является основным стимулятором экзогенной функции поджелудочной железы. Назначают ферментные препараты, не содержащие желчных кислот (Панкреатин, Мезим Форте, трифермент, Креон).
При неосложненном панкреатите болевой синдром обычно купируют в течение 2-3 дней. Если болевой синдром сохраняется дольше, используют аналгезирующие препараты: 50% раствор Аналгина 1-2 мл или Баралгина 3-5 мл 2-3 раза в день. При отсутствии эффекта дополнительно назначают нейролептики: 0,25% раствор дроперидола по 1-2 мл (2,5-5мг) с 0,05-0,1 мг (1-2 мл 0,005% раствора) фентанила внутримышечно или внутривенно 1-2 раза в сутки. С первых суток обострения для профилактики развития септических осложнений применяют антибиотики.
Инфузионная терапия при обострении хронического панкреатита проводится с первых часов обострения заболевания (желательно под контролем центрального венозного давления). Внутривенно применяют 5% раствор глюкозы, изотонический раствор хлорида натрия, полиионный раствор, на основе которых вводят необходимые для интенсивной терапии при болевом синдроме препараты: октреотид, даларгин, антипротеазные препараты, аналгетики, нейролептики и другие.
При обострении заболевания минимальные исследования должны включать: определение амилазы мочи (ежедневно), биохимический нализ крови (уровни амилазы, аминотрансфераз, щелочной фосфатазы) один раз в 2 дня. В дальнейшем эти исследования проводятся не реже одного раза в неделю.
При уменьшении или ликвидации болевого синдрома и диспептических расстройств, стабилизации гемодинамических показателей, нормализации содержания в крови и моче панкреатических ферментов начинается следующий этап лечения больных с хроническим панкреатитом. Решают вопрос о необходимости коррекции внешнесекреторной функции поджелудочной железы путем компенсации ее недостаточности. Последняя проявляется в первую очередь стеатореей. Заместительная ферментативная терапия с общепринятой точки зрения необходима в тех случаях, когда ежедневное выделение жира превышает 15 г, и (или) больной теряет массу тела, и (или) имеют место диарея и диспептические симптомы. Во всех случаях, когда предполагается экзокринная недостаточность и решается вопрос о назначении панкреатических ферментов, целесообразно определение эластазы-1, это позволяет избежать необоснованного их назначения или, напротив, подтвердить необходимость. Из большого числа предлагаемых ферментных препаратов (табл.) при экзокринной недостаточности поджелудочной железы следует прежде всего предпочесть формы, не содержащие желчь и экстракты слизистой оболочки желудка. Важным условием успешной терапии является оптимальное содержание в препарате липазы, особенно учитывая ее нестабильность при транзите после приема пищи (сохраняется только около 8% липазной активности панкреатина в кишечнике). Максимальное количество липазы содержат (в порядке убывания) Панцитрат, Креон, Панзинорм и Фестал, однако последние два препарата малоприемлемы из-за наличия в них желчи. Наконец, ферментный препарат не должен инактивироваться в кислом содержимом желудка, хотя этого можно избежать дополнительным одновременным назначением жидких антацидов или блокаторов Н2-рецепторов гистамина. Большинство гастроэнтерологов отдают предпочтение при лечении больных с экзокринной недостаточностью поджелудочной железы Креону защищенному от воздействия соляной кислоты ферментному препарату.
При затяжном течении хронического панкреатита ферментные препараты принимают длительно, дозы подбирают индивидуально и корректируют в процессе лечения с учетом диетического питания (уменьшают при строгой диете, увеличивают при ее расширении). Принимая во внимание, что при хроническом панкреатите ферментные препараты используют в различные периоды заболевания, в остром периоде следует предпочесть препараты, содержащие высокие дозы трипсина и химотрипсина, а при внешнесекреторной недостаточности высокие дозы липазы.
Симптоматическая терапия при хроническом панкреатите чаще включает препараты, нормализующие нарушения моторики двенадцатиперстной кишки, желчного пузыря и сфинктеров большого дуоденального сосочка (холинолитики, прокинетики), гипосенсибилизирующие средства (Кларитин, Фенистил), пробиотики (бифидум- и лактобактерины, Симбитер).
В фазе ремиссии после выписки из стационара ребенка наблюдает гастроэнтеролог. Стабильное состояние больного поддерживается соблюдением диетического режима (диета №5-П в течение 6-12 месяцев, иногда и более) после обострения. Обязательным компонентом диспансеризации является противорецидивная терапия, которая на первом году наблюдения проводится 3-4 раза в год, через 2-3 года 1-2 курса в год. Продожительность курса противорецидивной терапии от 4 до 6 недель. В диспансерном периоде для профилактики широко используют лекарственные растения и сборы из них, основным показанием к назначению которых является недостаточность внешнесекреторной функции поджелудочной железы.
Благоприятные результаты в предупреждении рецидивов хронического панкреатита дает курортное лечение, которое следует проводить только в период ремиссии при нормальных показателях экзокринной и эндокринной функций поджелудочной железы.
Успех комплексной терапии хронического панкреатита состоит в тщательном соблюдении последовательности корригирующих мероприятий с учетом основных показателей функционирования поджелудочной железы в различные периоды заболевания.
СТАТТІ ЗА ТЕМОЮ
20.07.2021 Неврологія Оптимізація лікування неврологічних проявів у пацієнтів з COVID-19Перші випадки гострої респіраторної хвороби, яку спричиняє коронавірус COVID‑19, були зафіксовані в середині грудня 2019 року в місті Ухань у центральному Китаї, де в місцевих мешканців зареєстровано спалах респіраторної інфекції, що була пов’язана з ринком тваринних і морепродуктів Уханю. В січні 2020 року китайські науковці виділили новий бетакоронавірус, який щонайменше на 70% схожий за генетичною послідовністю на вірус SARS-CoV. Влада Китаю оголосила надзвичайний стан….
20.07.2021 Інфекційні захворювання Коінфекції та вторинні легеневі інфекції в пацієнтів із COVID-19: складнощі діагностики й лікуванняПандемія коронавірусної хвороби (СOVID-19) зумовлює виникнення великої кількості випадків коінфекцій із широким різноманіттям патогенів. Наразі виявляється й описується лише незначна частка коінфекцій у разі COVID-19. Така ситуація спричинена обмеженими можливостями доступних методів діагностики, що не завжди можуть підтвердити наявність живого патогена та схильні до значної варіабельності лабораторних даних. Водночас приєднання вторинних бактеріальних інфекцій значно погіршує стан пацієнта та підвищує ризик несприятливого перебігу COVID-19, особливо її тяжких форм. Покращити ситуацію може вчасна діагностика бактеріальних ускладнень і призначення адекватної антибіотикотерапії….
20.07.2021 Алергія та імунологія Чому результати лабораторної діагностики алергічних захворювань не завжди корелюють із клінічним діагнозом?У рамках онлайн-конференції «Життя без алергії. УкраїнаNEXT», яка відбулася 12 березня, президент Асоціації алергологів України, професор кафедри фтизіатрії і пульмонології Національного університету охорони здоров’я України ім. П. Л. Шупика (м. Київ), доктор медичних наук Сергій Вікторович Зайков представив доповідь «Чому результати лабораторної діагностики алергічних захворювань не завжди корелюють із клінічним діагнозом пацієнта?». Основний акцент доповідач зробив на особливостях діагностики алергічних захворювань і визначив найбільш доказові методи дослідження in vitro….
20.07.2021 Інфекційні захворювання Менінгококова інфекція: діагностика та профілактикаНа Нараді експертів були розглянуті питання епідеміологічної ситуації та стану діагностики менінгококової інфекції (МІ) в Україні, розробки рекомендацій щодо тактики та стратегії її вакцинопрофілактики в розрізі чинних національних і міжнародних настанов з імунопрофілактики інфекційних захворювань….
цены на лечение, симптомы и диагностика гастроэнтерологом в «СМ-Клиника»
Нужна дополнительная информация?
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Нужна дополнительная информация?
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалистыпроконсультируют Вас.
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Спасибо за обращение.
Ваша заявка принята.
Наш специалист свяжется с Вами в ближайшее время
Общая информация
Панкреатит – это одно из самых распространенных заболеваний пищеварительной системы. Острое воспаление поджелудочной железы может привести к разрушению тканей органа и нарушению жизненно важных функций. При несвоевременном лечении воспалительный процесс осложняется бактериальной инфекцией, способной распространяться на другие ткани. Обычно первым симптомом патологии является сильная боль в левом подреберье, однако хроническая форма панкреатита может иметь скрытое течение.Поджелудочная железа является важным органом пищеварительной системы, необходимым для усвоения питательных веществ. Этот орган выделяет ферменты, расщепляющие белки, жиры и сложные углеводы в кишечнике. Еще одной функцией поджелудочной железы является эндокринная регуляция, необходимая для запасания и использования глюкозы в организме. При остром воспалении пищеварительные ферменты задерживаются в органе и начинают разрушать ткани.
Симптомы панкреатита
Признаки заболевания зависят от формы воспалительного процесса. Острый панкреатит проявляется интенсивным болевым ощущением в левом подреберье и верхней части живота (под грудиной). Хронический панкреатит может долго оставаться бессимптомным.Другие симптомы и признаки:
- Тошнота и рвота;
- Увеличение температуры тела;
- Вздутие живота;
- Диарея или задержка стула;
- Пожелтение кожных покровов и склер;
- Учащенное сердцебиение;
- Необъяснимое уменьшение массы тела.
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья. Телефон для записи +7 (495) 292-39-72
Иногда боль является важным признаком, позволяющим определить форму болезни. При остром воспалении поджелудочной железы интенсивная боль в левом подреберье обычно возникает внезапно и не проходит без лечения. Напротив, при хроническом панкреатите чаще наблюдается приступообразная боль, усиливающаяся после приема пищи.
Причины панкреатита
Главным механизмом формирования панкреатита является преждевременная активация пищеварительных ферментов. В норме эти вещества транспортируются в кишечник в неактивном виде, однако при патологических состояниях ферменты начинают разрушать поджелудочную железу. Болезнетворные микроорганизмы могут мигрировать в орган из других отделов пищеварительной системы через кровь и лимфу.Факторы, обуславливающие воспаление поджелудочной железы:
- Злоупотребление алкогольными напитками;
- Желчнокаменная болезнь;
- Неконтролируемый прием лекарственных средств;
- Вирусные и бактериальные инфекции;
- Курение;
- Высокая концентрация триглицеридов и кальция в крови;
- Нарушение функций иммунной системы;
- Анатомические дефекты, при которых происходит задержка ферментов в органе;
- Воспаление кишечника и желчных протоков;
- Травма живота;
- Злокачественная опухоль поджелудочной железы.
Причины острого и хронического панкреатита могут различаться, однако к главным негативным факторам, влияющим на орган, гастроэнтерологи всегда относят алкоголизм и болезни желчных путей.
Диагностика панкреатита в «СМ-Клиника»
При появлении симптомов панкреатита необходимо обратиться к врачу. Гастроэнтерологи «СМ-Клиника» проводят первичный осмотр и быстро выявляют основные признаки заболевания. После обнаружения объективных симптомов специалист нашей клиники назначает инструментальные и лабораторные обследования для постановки окончательного диагноза и выбора метода лечения.Необходимые исследования:
- Общий и биохимический анализ мочи. Специалисты нашей клиники производят забор венозной крови для обнаружения основных признаков болезни. Повышенная активность поджелудочных ферментов и высокий уровень лейкоцитов указывают на воспалительный процесс в органе;
- Анализ мочи и кала – дополнительные лабораторные исследования, позволяющие обнаружить клинические признаки панкреатита. При хроническом воспалении поджелудочной железы копрограмма нередко выявляет избыточное содержание жиров в стуле;
- Ультразвуковое обследование органов брюшной полости. Это самый безопасный метод визуальной диагностики, дающий врачу возможность изучить структуру тканей и обнаружить причину воспаления;
- Эндосонография – передовой способ исследования, объединяющий достоинства УЗИ и эндоскопии. Для более точного осмотра тканей поджелудочной железы врач вводит в желудочно-кишечный тракт пациента гибкую трубку, оснащенную специальным датчиком;
- Компьютерная или магнитно-резонансная томография – методы эффективной визуальной диагностики. Послойные изображения, получаемые с помощью КТ или МРТ, необходимы для более точного диагностического поиска;
- Рентгеноконтрастная визуализация протоков поджелудочной железы, применяемая для определения первопричины воспаления органа.
Диагностика разных форм панкреатита может различаться, поэтому гастроэнтерологи «СМ-Клиника» подбирают только самые необходимые обследования.
Терапевтическое лечение панкреатита в «СМ-Клиника»
Для улучшения самочувствия пациента и предотвращения развития опасных осложнений необходимо устранить воспалительный процесс в поджелудочной железе. Врачи нашей клиники обнаруживают первопричину болезни по результатам диагностики и подбирают наиболее эффективную терапию недуга. При остром панкреатите лечение проводится в стационаре. Хроническая форма болезни вне обострения может быть вылечена в амбулаторном режиме под строгим контролем гастроэнтеролога «СМ-Клиника».Терапия острого панкреатита, проводимая в нашей клинике:
- Врачи назначают обезболивающие препараты и спазмолитики для облегчения состояния пациента;
- Производится восстановление баланса жидкости и питательных веществ в организме с помощью внутривенного введения специальных растворов. Такая процедура также способствует выведению токсинов из организма;
- Гастроэнтерологи назначают дополнительные средства для очищения организма от токсинов;
- Внутривенное введение противомикробных препаратов широкого спектра действия. Это важный этап лечения, позволяющий предотвратить развитие инфекции или устранить уже имеющиеся в органе патогенные бактерии.
В первые дни лечения требуется воздержание от самостоятельного приема пищи для восстановления поджелудочной железы. Врачи вводят все необходимые питательные вещества внутривенно.
Терапия хронического панкреатита вне обострения в «СМ-Клиника»:
- Лечебная диета. Наши гастроэнтерологи назначают пациентам с панкреатитом оптимальный рацион, снижающий нагрузку на поджелудочную железу;
- Назначение ферментов поджелудочной железы в виде препаратов. Воспаленный орган не всегда выделяет достаточное количество ферментов для обеспечения пищеварительной функции, поэтому поступление веществ извне помогает улучшить усвоение питательных веществ.
Важно понимать, что правильное питание играет ключевую роль в терапии болезни, поэтому строгое соблюдение рекомендаций врачей нашей клиники позволяет достичь положительных результатов.
Хирургическое лечение панкреатита в «СМ-Клиника»
При гнойных процессах, закупорке протоков железы, некрозе органа и других тяжелых осложнениях проводится оперативное вмешательство. «СМ-Клиника» обеспечена собственным хирургическим отделением и скорой помощью, поэтому наши врачи своевременно устраняют опасные патологии. При сильной боли в левом подреберье и лихорадке рекомендуется как можно скорее обратиться за врачебной помощью, поскольку осложнения панкреатита могут угрожать жизни пациента.В зависимости от диагностических показаний назначаются следующие варианты лечения:
- Вскрытие очагов нагноения и удаление нежизнеспособных тканей. После удаления мертвых тканей врач устанавливает дренаж для последующего выведения гноя;
- Удаление желчного пузыря при остром панкреатите, обусловленном желчнокаменной болезнью;
- Дренирование кисты органа: проводится удаление жидкостного образования поджелудочной железы;
- Частичное или полное удаление поджелудочной железы при обширном поражении тканей органа;
- Удаление конкрементов из протоков поджелудочной железы;
- Рассечение большого сосочка двенадцатиперстной кишки при сужении сфинктера Одди. Эта операция восстанавливает выведение желчи и поджелудочного сока в кишечник;
- Создание искусственного сообщения (анастомоза) между главным протоком органа и просветом двенадцатиперстной кишки.
Основные хирургические методы лечения болезни направлены на улучшение оттока поджелудочного сока и желчи. Хирурги «СМ-Клиника» проводят наиболее безопасные вмешательства с применением эндоскопической техники.
Профилактика панкреатита
Воспаление поджелудочной железы можно предотвратить с помощью простых мероприятий. Консультация гастроэнтеролога нашей клиники поможет пациенту узнать об индивидуальном риске возникновения панкреатита и необходимых способах профилактики болезни. В «СМ-Клиника» можно пройти обследования для раннего обнаружения патологии, вызывающей воспаление поджелудочной железы.Эффективные способы профилактики:
- Отказ от алкогольных напитков. Этиловый спирт оказывает токсическое воздействие на ткани поджелудочной железы;
- Отказ от курения и необоснованного приема медикаментов, включая гормональные препараты, диуретики и кортикостероиды;
- Своевременное лечение заболеваний органов брюшной полости.
Опытные гастроэнтерологи нашей клиники также помогают предотвращать осложнения хронического панкреатита с помощью профилактических мер.
Наши преимущества:
Более 40 ведущих гастроэнтерологов
Все специалисты
в одной клинике
Передовое медицинское оборудование
Гарантия качества обслуживания
Хотите, мы Вам перезвоним?
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Диагностика панкреатита или как защитить свою поджелудочную?
Обилие жирной пищи, употребление большого количества алкоголя, лишний вес, низкая двигательная активность – все эти факторы, негативно влияющие на поджелудочную железу и вызывающие ее воспаление, а точнее панкреатит.
Долгое время может не возникать симптомов, однако при обострении заболевания и пакретическом приступе возникает боль в верхней части живота, которая не купируются обезболивающими, а из-за снижения выработки пищеварительных ферментов ухудшается работа всего ЖКТ.
Какие проблемы решает?
- 1. Нарушения работы ЖКТ
- 2. Лечение панкреатита и сопутствующих заболеваний, так как пакреатит может возникать на фоне холелитиаза, закупорки желчными камнями прямой кишки, желчекаменной болезни
- 3. При лечении пациентов с подозрением на острый панкреатит и наличии таких симптомов как, боль высокой интенсивности с иррадиацией в область спины, тошнота, рвота, лихородка, желтуха
- 4. При лечении пациентов с симптомами хронического панкреатита, сопровождающегося постоянными или периодическими болями, снижением аппетитов, вздутием живота, потерей веса, тошнотой, рвотой, задержкой стула и т.д.
Консультации специалистов:
Прием гастроэнтеролога – сбор анамнеза и жалоб, осмотр пациента, расшифровка результатов анализов и выдача рекомендаций по лечению при необходимости.
УЗИ брюшной полости – визуальный осмотр органов желудочно-кишечного тракта и оценка их функциональности на фоне течения заболевания.
Состав комплекса:
Клинический анализ крови (c лейкоцитарной формулой) проводится для оценки количества и физиологических свойств основных клеток крови – эритроцитов, лейкоцитов и тромбоцитов, включая их форму, цвет, размер и объем в крови пациента.
Аланинаминотрансфераза (АЛТ) является ферментом печени, его повышение в крови при комплексном обследовании на панкреатит является дополнительным маркером оценки развития этого заболевания и сопутствующих нарушений.
Амилаза общая в сыворотке.
Амилаза это фермент, который вырабатывается слюнными железами и поджелудочной, затем попадает в полость рта и двенадцатиперстную кишку, где участвует в процессе пищеварения и расщепляет углеводы. Повышение ее уровня свидетельствуют об остром пакреатите или приеме некоторых лекарственных препаратов, а снижение – о разрушении клеток поджелудочной железы.
Глюкоза в плазме
Глюкоза является одним из основных источников энергии в нашем организме и участником энергетического обмена, ее уровень регулируется различными гормонами. Оценка ее уровня важна в обследовании панкреатита и диабета, так как зачастую диабет становится осложнением развития панкреатита и функций поджелудочной железы.
Липаза – основной фермент, который отвечает за расщепление жиров и вырабатывается рядом органов и тканей, включая поджелудочную железу. Активность данного фермента – это важный фактор при переваривании жиров, а ее повышение свидетельствуют о патологии поджелудочной железы и ее повреждении. Такое состояние требует немедленной коррекции.
Билирубин общий
Биллирубин – это один из основных компонентов желчи, содержится также в сыворотке в виде двух фракций: прямого (связанного, или конъюгированного) и непрямого (свободного, или несвязанного) билирубина, вместе составляющих общий билирубин крови. Повышение уровня данного компонента свидетельствует об усилении разрушении гемоглобина и о том, что на пути оттока желчи существует препятствие –отек, спазм или камень.
С-реактивный белок, количественно (метод с нормальной чувствительностью) – белок острой фазы, высокочувствительный и неспецифический маркер активного воспаления и повреждения тканей, в том числе и тканей поджелудочный железы.
Записаться можно по телефону или заполнив форму записи на сайте
Клиническая картина острого панкреатита: анамнез, физикальное обследование
Telem DA, Bowman K, Hwang J, Chin EH, Nguyen SQ, Divino CM. Избирательное ведение пациентов с острым билиарным панкреатитом. Дж Гастроинтест Сург . 2009 13 декабря (12): 2183-8. [Медлайн].
Banks PA, Bollen TL, Dervenis C и др., Для Рабочей группы по классификации острого панкреатита. Классификация острого панкреатита – 2012: пересмотр классификации и определений Атланты на основе международного консенсуса. Кишечник . 2013 Январь 62 (1): 102-11. [Медлайн].
Haydock MD, Mittal A, van den Heever M и др., Для Сети поджелудочной железы Новой Зеландии. Национальное исследование инфузионной терапии при остром панкреатите: в текущей практике отсутствует надежная доказательная база. Мир J Surg . 2013 Октябрь 37 (10): 2428-35. [Медлайн].
Ai X, Qian X, Pan W. и др. Чрескожный дренаж под контролем УЗИ может снизить смертность от тяжелого острого панкреатита. Дж Гастроэнтерол . 2010. 45 (1): 77-85. [Медлайн].
Li H, Qian Z, Liu Z, Liu X, Han X, Kang H. Факторы риска и исход острой почечной недостаточности у пациентов с тяжелым острым панкреатитом. J Crit Care . 2010 июн.25 (2): 225-9. [Медлайн].
Whitcomb DC, Yadav D, Adam S, et al, для Североамериканской группы по изучению поджелудочной железы. Многоцентровый подход к рецидивирующему острому и хроническому панкреатиту в США: Североамериканское исследование панкреатита 2 (NAPS2). Панкреатология . 2008. 8 (4-5): 520-31. [Медлайн]. [Полный текст].
Эльмунцер Б.Дж., Шейман Дж.М., Леман Г.А. и др., Для Американского кооператива по исследованию исходов в эндоскопии (USCORE). Рандомизированное исследование ректального применения индометацина для профилактики панкреатита после ЭРХПГ. N Engl J Med . 2012 апр. 12, 366 (15): 1414-22. [Медлайн].
Камисава Т., Фуната Н., Хаяси Ю. и др. Новый клинико-патологический субъект аутоиммунного заболевания, связанного с IgG4. Дж Гастроэнтерол . 2003. 38 (10): 982-4. [Медлайн].
Yadav D, Lowenfels AB. Эпидемиология панкреатита и рака поджелудочной железы. Гастроэнтерология . 2013 июнь 144 (6): 1252-61. [Медлайн]. [Полный текст].
Пири А.Ф., Деллон Э.С., Лунд Дж. И др. Бремя желудочно-кишечных заболеваний в США: обновление 2012 г. Гастроэнтерология . 2012 ноябрь 143 (5): 1179-1187.e3. [Медлайн]. [Полный текст].
Singla A, Csikesz NG, Simons JP, et al.Объем общенациональной больницы при остром панкреатите: анализ общенациональной стационарной выборки за 1998-2006 гг. Е.П.Б. (Оксфорд) . 2009 11 августа (5): 391-7. [Медлайн]. [Полный текст].
Кришна С.Г., Камбодж А.К., Харт П.А., Хинтон А., Конвелл Д.Л. Изменяющаяся эпидемиология госпитализаций при остром панкреатите: десятилетие тенденций и влияние хронического панкреатита. Поджелудочная железа . 2017 Апрель 46 (4): 482-8. [Медлайн]. [Полный текст].
Пири А.Ф., Крокетт С.Д., Мерфи С.К. и др.Бремя и стоимость заболеваний желудочно-кишечного тракта, печени и поджелудочной железы в США: обновление 2018 г. Гастроэнтерология . 2019 января 156 (1): 254-72.e11. [Медлайн]. [Полный текст].
Банки П.А. Эпидемиология, естественное течение и предикторы исхода заболевания при остром и хроническом панкреатите. Гастроинтест Endosc . 2002 г., декабрь 56 (6 доп.): S226-30. [Медлайн].
Morinville VD, Barmada MM, Lowe ME. Рост заболеваемости острым панкреатитом в американском педиатрическом центре третичной медицинской помощи: есть ли большая осведомленность среди ответственных врачей ?. Поджелудочная железа . 2010 января 39 (1): 5-8. [Медлайн].
Ахтар А.Дж., Шахин М. Экстрапанкреатические проявления острого панкреатита у афроамериканцев и латиноамериканцев. Поджелудочная железа . 2004 29 ноября (4): 291-7. [Медлайн].
Huh JH, Jeon H, Park SM, et al. Сахарный диабет связан со смертностью при остром панкреатите. Дж Клин Гастроэнтерол . 2018 Февраль 52 (2): 178-83. [Медлайн].
Уиткомб округ Колумбия.Клиническая практика. Острый панкреатит. N Engl J Med . 2006 18 мая. 354 (20): 2142-50. [Медлайн].
Суппиа А., Малде Д., Араб Т. и др. Прогностическая ценность соотношения нейтрофилов и лимфоцитов (NLR) при остром панкреатите: определение оптимального NLR. Дж Гастроинтест Сург . 2013 Апрель 17 (4): 675-81. [Медлайн].
Хан А., Сарма Д., Гауда С., Родригес Г. Роль модифицированной шкалы раннего предупреждения (MEWS) в прогнозе острого панкреатита. Оман Мед. J . 2021 май. 36 (3): e272. [Медлайн]. [Полный текст].
Mikolasevic I, Orlic L, Poropat G, et al. Безалкогольная жировая дистрофия печени и тяжесть острого панкреатита. Eur J Intern Med . 2017 Март 38: 73-8. [Медлайн].
Котари С., Калиновский М., Кобешко М., Альмуради Т. Компьютерная томография в диагностике острого неосложненного панкреатита: полезность против стоимости . Мир Дж. Гастроэнтерол .2019 7 марта. 25 (9): 1080-7. [Медлайн]. [Полный текст].
Имамура Ю., Хирота М., Ида С. и др. Значение степени почечного края при компьютерной томографии в оценке тяжести острого панкреатита. Поджелудочная железа . 2010 январь 39 (1): 41-6. [Медлайн].
Balthazar EJ, Ranson JH, Naidich DP, Megibow AJ, Caccavale R, Cooper MM. Острый панкреатит: прогностическое значение КТ. Радиология . 1985 Сентябрь 156 (3): 767-72. [Медлайн].
Бальтазар Э.Дж., Робинсон Д.Л., Мегибоу А.Дж., Рэнсон Дж. Х.Острый панкреатит: значение КТ для установления прогноза. Радиология . 1990 Февраль 174 (2): 331-6. [Медлайн].
Balthazar EJ. Стадия острого панкреатита. Радиол Клин Норт Ам . 2002 Декабрь 40 (6): 1199-209. [Медлайн].
Бадалов Н., Теннер С., Бэйли Дж. Профилактика, распознавание и лечение панкреатита после ЭРХПГ. СОП . 2009 9 марта. 10 (2): 88-97. [Медлайн].
Тестони П.А., Мариани А., Джуссани А. и др. Для группы компаний SEIFRED.Факторы риска пост-ЭРХПГ панкреатита в центрах с большим и низким объемом операций, а также среди опытных и неспециализированных операторов: проспективное многоцентровое исследование. Ам Дж. Гастроэнтерол . 2010 августа 105 (8): 1753-61. [Медлайн].
Parihar V, Ridgway PF, Conlon KC, Huggett M, Ryan BM. Роль эндоскопического вмешательства в лечении воспалительных скоплений жидкости поджелудочной железы. евро J Гастроэнтерол Hepatol . 2017 Апрель 29 (4): 371-9. [Медлайн].
Имри CW.Прогностические показатели при остром панкреатите. Банка J Гастроэнтерол . 2003 май. 17 (5): 325-8. [Медлайн].
Кришнан К. Нутритивное лечение острого панкреатита. Curr Opin Gastroenterol . 2017 марта 33 (2): 102-6. [Медлайн].
Jacobson BC, Vander Vliet MB, Hughes MD, Maurer R, McManus K, Banks PA. Проспективное рандомизированное исследование прозрачных жидкостей в сравнении с твердой диетой с низким содержанием жиров в качестве начального приема пищи при легком остром панкреатите. Клин Гастроэнтерол Гепатол . 2007 августа, 5 (8): 946-51; викторина 886. [Medline]. [Полный текст].
Баккер О.Дж., ван Бруншот С., ван Сантворт Х.С. и др. Для Голландской исследовательской группы по панкреатиту. Раннее кормление через назоэнтерический зонд в сравнении с кормлением по требованию при остром панкреатите. N Engl J Med . 2014 20 ноября. 371 (21): 1983-93. [Медлайн].
Марави-Пома Е., Дженер Дж., Альварес-Лерма Ф. и др., Испанская группа по изучению септических осложнений при тяжелом остром панкреатите.Раннее лечение антибиотиками (профилактика) септических осложнений при тяжелом остром некротическом панкреатите: проспективное рандомизированное многоцентровое исследование, в котором сравниваются две схемы лечения имипенем-циластатином. Intensive Care Med . 2003 29 ноября (11): 1974-80. [Медлайн].
Изенманн Р., Рунци М., Крон М. и др. Для Немецкой исследовательской группы по антибиотикам при тяжелом остром панкреатите. Профилактическое лечение антибиотиками у пациентов с прогнозируемым тяжелым острым панкреатитом: плацебо-контролируемое двойное слепое исследование. Гастроэнтерология . 2004 апр. 126 (4): 997-1004. [Медлайн].
Джонсон С.Д., Кингснорт А.Н., Имри К.В. и др. Двойное слепое рандомизированное плацебо-контролируемое исследование антагониста фактора активации тромбоцитов, лексипафанта, в лечении и профилактике органной недостаточности при прогнозируемом тяжелом остром панкреатите. Кишечник . 2001, январь, 48 (1): 62-9. [Медлайн]. [Полный текст].
Абулиан А., Чан Т., Ягубиан А. и др. Ранняя холецистэктомия безопасно сокращает время пребывания в стационаре у пациентов с желчнокаменным панкреатитом легкой степени: рандомизированное проспективное исследование. Энн Сург . 2010 Апрель 251 (4): 615-9. [Медлайн].
Guadagni S, Cengeli I, Palmeri M, et al. Ранняя холецистэктомия при нетяжелом остром желчнокаменном панкреатите: легче сказать, чем сделать. Минерва Чир . 2017 Апрель 72 (2): 91-7. [Медлайн].
van Santvoort HC, Besselink MG, Bakker OJ, et al, для Голландской исследовательской группы по панкреатиту. Пошаговый подход или открытая некрэктомия при некротическом панкреатите. N Engl J Med .2010, 22 апреля. 362 (16): 1491-502. [Медлайн].
[Рекомендации] Теннер С., Бэйли Дж., ДеВитт Дж., Ведж С.С. и Американский колледж гастроэнтерологии. Рекомендации Американского колледжа гастроэнтерологии: ведение острого панкреатита. Ам Дж. Гастроэнтерол . 2013 сентябрь 108 (9): 1400-15; 1416. [Медлайн].
[Рекомендации] Crockett SD, Wani S, Gardner TB, Falck-Ytter Y, Barkun AN, Комитет клинических рекомендаций Института Американской гастроэнтерологической ассоциации.Руководство Института Американской гастроэнтерологической ассоциации по начальному ведению острого панкреатита. Гастроэнтерология . 2018 Март 154 (4): 1096-101. [Медлайн].
[Рекомендации] Веге С.С., Зиринг Б., Джайн Р., Моайеди П. и Комитет по клиническим рекомендациям Американской гастроэнтерологической ассоциации. Руководство института Американской гастроэнтерологической ассоциации по диагностике и лечению бессимптомных неопластических кист поджелудочной железы. Гастроэнтерология .2015 апр. 148 (4): 819–22; викторина 12-3. [Медлайн].
[Рекомендации] Леппаниеми А., Толонен М., Тараскони А. и др. Рекомендации WSES 2019 по ведению тяжелого острого панкреатита. Мир J Emerg Surg . 2019. 14:27. [Медлайн]. [Полный текст].
Грейнджер Дж., Ремик Д. Острый панкреатит: модели, маркеры и медиаторы. Ударная . 2005 24 декабря, приложение 1: 45-51. [Медлайн].
Wu BU, Hwang JQ, Gardner TH, et al.Лактатный раствор Рингера уменьшает системное воспаление по сравнению с физиологическим раствором у пациентов с острым панкреатитом. Клин Гастроэнтерол Гепатол . 2011 августа, 9 (8): 710-7.e1. [Медлайн].
Ким С.Б., Ким Т.Н., Чунг Х.Х., Ким К.Х. Небольшой размер желчных камней и отсроченная холецистэктомия увеличивают риск рецидивов панкреатобилиарных осложнений после разрешения острого билиарного панкреатита. Dig Dis Sci . 2017 Март 62 (3): 777-83. [Медлайн].
Петров М.С., Ядав Д.Глобальная эпидемиология и комплексная профилактика панкреатита. Нат Рев Гастроэнтерол Гепатол . 2019 16 марта (3): 175-84. [Медлайн]. [Полный текст].
Мачикадо Дж. Д., Ядав Д. Эпидемиология рецидивирующего острого и хронического панкреатита: сходства и различия. Dig Dis Sci . 2017 Июль 62 (7): 1683-91. [Медлайн]. [Полный текст].
[Рекомендации] Веге С.С., ДиМаньо М.Дж., Форсмарк С.Е., Мартель М., Баркун А.Н. Первичное лечение острого панкреатита: Технический обзор Института Американской Гастроэнтерологической Ассоциации. Гастроэнтерология . 2018 Март 154 (4): 1103-39. [Медлайн].
Jeon CY, Papachristou GI, Pisegna JR, et al. Дизайн исследования Case-CrossovEr для информирования о специальных мероприятиях по предотвращению прогрессирования заболевания при остром панкреатите (ACCESS-AP) – дизайн исследования и популяция. Панкреатология . 2021, 24 июня. [Medline].
Дузенци Д., Ялныз М., Испироглу М. Сравнение прогностических показателей при органной недостаточности с острым панкреатитом. Ulus Travma Acil Cerrahi Derg . 2021 июля 27 (4): 410-20. [Медлайн].
Тестирование и диагностика – Национальный фонд поджелудочной железы
Диагностика острого панкреатита
Острый панкреатит подтверждается анамнезом, физическим осмотром и, как правило, анализом крови (амилаза или липаза) на пищеварительные ферменты поджелудочной железы. При остром панкреатите уровни амилазы или липазы в крови обычно повышаются в 3 раза по сравнению с нормальным уровнем. В некоторых случаях, когда анализы крови не повышены и диагноз все еще остается под вопросом, может быть выполнено сканирование брюшной полости, такое как компьютерная томография (КТ).
Тестирование
После подтверждения диагноза во время госпитализации или после нее могут быть выполнены определенные визуализационные тесты, чтобы помочь определить причину. К таким испытаниям относятся:
Трансабдоминальное УЗИ
Это обычно выполняется во время госпитализации, чтобы специально обследовать желчный пузырь на наличие камней, поскольку камни в желчном пузыре являются наиболее частой причиной острого панкреатита. Ультразвук использует звуковые волны, которые отражаются от поджелудочной железы, желчного пузыря, печени и других органов, а их эхо генерирует электрические импульсы, которые создают изображение, называемое сонограммой, на видеомониторе.Если желчные камни вызывают воспаление, звуковые волны также будут отражаться от них, показывая их местоположение.
Эндоскопическое УЗИ (EUS)
Этот тест обычно не требуется при остром панкреатите. По сравнению с трансабдоминальным ультразвуком, он относительно более инвазивен, поскольку врач вводит гибкую тонкую трубку в желудок. К концу трубки прикреплены камера и ультразвуковой датчик, которые позволяют врачу просматривать изображения желчного пузыря, поджелудочной железы и печени.Изображения более чувствительны, чем трансабдоминальное УЗИ, при обнаружении небольших камней в желчном пузыре и желчных протоках, которые могли быть пропущены. Он также может визуализировать поджелудочную железу на предмет аномалий. Чтобы узнать больше об этом, нажмите здесь.
Магнитно-резонансная холангиопанкреатография (MRCP)
MRCP использует магнитно-резонансную томографию (МРТ), неинвазивную процедуру, которая позволяет получать изображения поперечных сечений частей тела. После легкого успокоения пациент ложится в трубку цилиндрической формы.Техник вводит краситель в вены пациента, что помогает увидеть поджелудочную железу, желчный пузырь, а также поджелудочные и желчные протоки. Это еще один чувствительный тест для выявления причин острого панкреатита в желчном пузыре, желчных протоках и поджелудочной железе.
Компьютерная томография (КТ)
Компьютерная томография – это неинвазивный рентгеновский снимок (рентгеновский снимок), который дает трехмерные изображения частей тела. Пациент лежит на столе, который вставляется в устройство в форме пончика. Обычно не выполняется первоначально при эпизоде острого панкреатита, но может выполняться, когда диагноз не определен, или через несколько дней после госпитализации, чтобы оценить степень поражения поджелудочной железы, когда пациент не выздоравливает так быстро, как ожидалось.
Острый панкреатит – причины – расследования – лечение
Острый панкреатит относится к воспалению поджелудочной железы . Его заболеваемость увеличивается на , с примерно 30 случаями на 100 000 ежегодно в Великобритании. Показатели смертности могут составлять от 5 до 30%, в зависимости от степени тяжести.
Его можно отличить от хронического панкреатита по ограниченному повреждению секреторной функции железы без развития грубого структурного повреждения.Повторяющиеся эпизоды острого панкреатита в конечном итоге могут привести к хроническому панкреатиту.
Этиология
Большинство случаев острого панкреатита возникает вследствие желчнокаменной болезни или чрезмерного употребления алкоголя. Однако причины очень разнообразны, и популярная мнемоника – «РАЗБИЛИСЬ»:
.- G allstones
- E танол (спирт)
- Т раума
- S тероидов
- M мкм
- A Утоиммунное заболевание, такое как SLE
- S яд корпиона (редкая и маловероятная причина в большинстве стран)
- H иперкальциемия
- E Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)
- D коврики, такие как Азатиоприн, НПВП или диуретики
К сожалению, у 10-20% пациентов с острым панкреатитом не обнаруживается явной причины
Рис. 1. Желчное дерево, включая проток поджелудочной железы [/ caption]Патогенез
Каждая описанная выше причина вызывает преждевременную и чрезмерную активацию пищеварительных ферментов в поджелудочной железе.Возникающая в результате воспалительная реакция поджелудочной железы вызывает увеличение проницаемости сосудов и последующий сдвиг жидкости (часто называемый «третьим интервалом»).
Ферменты высвобождаются из поджелудочной железы в системный кровоток, вызывая самопереваривание жиров (что приводит к «жировому некрозу») и кровеносных сосудов (иногда приводя к кровотечению в забрюшинном пространстве). Некроз жира может вызывать высвобождение свободных жирных кислот, которые вступают в реакцию с кальцием сыворотки с образованием меловых отложений в жировой ткани, что приводит к гипокальциемии .
Тяжелая терминальная стадия панкреатита в конечном итоге приводит к частичному или полному некрозу поджелудочной железы .
Клинические особенности
Пациенты обычно обращаются с внезапным появлением сильной боли в эпигастрии , которая может распространяться до спины, с тошнотой и рвотой .
При осмотре часто обнаруживается болезненность в эпигастрии , с защитой или без нее. В тяжелых случаях может наблюдаться гемодинамическая нестабильность из-за воспалительной реакции.
Менее распространенные признаки, которые часто описываются, – это признак Каллена (синяк вокруг пупка, фиг. 2A) и признак Грея Тернера (синяк на боках, рис. 2B), представляющий забрюшинное кровотечение . Тетания может быть вызвана гипокальциемией (вторичной по отношению к некрозу жировой ткани), а в некоторых случаях желчнокаменная этиология может также вызывать сопутствующую механическую желтуху.
Рис. 2. Клинические признаки забрюшинного кровотечения при остром панкреатите (A) Знак Каллена (B) Признак Грея-Тернера [/ caption]Дифференциальная диагностика
Существует множество причин острой боли в животе, о которых говорилось в другом месте.Однако причины, конкретно приводящие к боли в животе, которая иррадирует в спину, включают аневризму брюшной аорты, почечные камни, хронический панкреатит, расслоение аорты или язвенную болезнь.
Расследования
Лабораторные испытания
Требуются рутинные анализы крови для обследования любого острого живота. Специально при остром панкреатите важно учитывать:
- Сывороточная амилаза – диагностика острого панкреатита, если в 3 раза выше верхний предел нормы *
- Уровень амилазы может незначительно повышаться при таких патологиях, как перфорация кишечника, внематочная беременность или диабетический кетоацидоз
- LFT – оцените наличие любого сопутствующего холестатического элемента в клинической картине
- Сывороточная липаза – Повышенный уровень липазы в сыворотке более точен при остром панкреатите (поскольку он остается повышенным дольше, чем амилаза), однако он недоступен или обычно не проводится в каждой больнице
* Уровни амилазы в сыворотке напрямую не связаны коррелируют с тяжестью заболевания
[старт-клиническая]
Оценка риска
Модифицированные критерии Глазго используются для оценки тяжести острого панкреатита в течение первых 48 часов после госпитализации.Любой пациент, набравший ≥3 положительных факторов в течение первых 48 часов, должен рассматриваться как страдающий тяжелым панкреатитом, и требуется направление к специалисту с высокой степенью зависимости.
Полезно, что пневмония, которую нужно запомнить, – это ПОДЖЕЛЫЕ: pO2 <8 кПа, возраст> 55 лет, нейтрофилы (/ WCC)> 15×109 / л, кальций <2 ммоль / л, функция почек (мочевина)> 16 ммоль / л, ферменты LDH> 600U / Л или АСТ> 200 Ед / л, альбумин <32 г / л, сахар (глюкоза крови)> 10 ммоль / л
Другие шкалы стратификации риска, которые можно использовать для оценки тяжести острого панкреатита, включают шкалу APACHE II, критерии Рэнсона и шкалу Бальтазара (система оценки КТ).
[окончание клинической]
Изображения
УЗИ брюшной полости может быть запрошено, если основная причина неизвестна; обычно используется для выявления камней в желчном пузыре (как потенциальная первопричина) и любых признаков расширения протока
Хотя AXR обычно не проводится при остром панкреатите, он может показать «сигнальную петлю ». Это расширенная петля проксимального отдела кишечника, прилегающая к поджелудочной железе, которая возникает на фоне локализованного воспаления.Для выявления плеврального выпота или признаков ОРДС необходимо выполнить рентгенографию.
КТ с контрастным усилением (рис. 3) может потребоваться, если первоначальная оценка и исследования окажутся неубедительными. При выполнении через 48 часов после первоначального обследования часто будут обнаружены области отека поджелудочной железы и припухлости или любые неусиленные области, указывающие на некроз поджелудочной железы .
Текущие руководящие принципы Великобритании гласят, что любую компьютерную томографию, используемую для оценки тяжести заболевания, следует проводить только через 6-10 дней после госпитализации у пациентов с признаками стойкой воспалительной реакции или органной недостаточности *.
* До этого срока было показано, что системы оценки тяжести на основе КТ не соответствовали системам клинической оценки при прогнозировании тяжести, в то же время увеличивая продолжительность пребывания в больнице без улучшения клинического исхода
Рис. 3. Панкреатит на аксиальной компьютерной томографии (A) Локализованный отек вокруг поджелудочной железы (B) Обширные скопления жидкости вокруг поджелудочной железы [/ caption]Менеджмент
Не существует лечебных средств острого панкреатита, поэтому поддерживающие меры являются основой лечения. При необходимости лечите любую первопричину (например, экстренная ERCP и сфинктеротомия по поводу камней в желчном пузыре).
Поддерживающая терапия включает:
- Внутривенная инфузионная реанимация и кислородная терапия при необходимости
- Следует использовать сбалансированный кристаллоид
- Назогастральный зонд , если у пациента обильная рвота
- Если пациент может есть, можно рекомендовать пероральный прием, если он переносится
- Катетеризация для точного контроля диуреза и запуска диаграммы баланса жидкости (из-за возможности быстрой потери третьего пространства)
- Стремитесь к диурезу не менее> 0.5 мл / кг / час
- Опиоидная анальгезия *
Действующие в Великобритании руководящие принципы гласят, что всех пациентов с тяжелым острым панкреатитом следует лечить в отделении интенсивной терапии или отделении интенсивной терапии (хотя это часто непрактично).
Антибиотик широкого спектра действия , такой как имипенем, следует рассматривать для профилактики инфекции в случаях подтвержденного панкреонекроза .
Лечение первопричины следует рассматривать, как только состояние пациента стабилизируется.Пациентам, вызванным камнями в желчном пузыре, рекомендуется ранняя лапароскопическая холецистэктомия , а пациентам, возникшим вторично по отношению к избытку алкоголя, следует обеспечить доступ к соответствующим услугам.
* В Кокрановском обзоре говорится, что в настоящее время нет доказательств того, что следует избегать опиоидной анальгезии из-за повышенного риска осложнений панкреатита или других нежелательных явлений по сравнению с другими видами анальгезии
Осложнения
Системные осложнения
Системные осложнения острого панкреатита, как правило, возникают в течение нескольких дней после его появления:
- Диссеминированная внутрисосудистая коагуляция (DIC)
- Острый респираторный дистресс-синдром (ARDS)
- Гипокальциемия
- Некроз жира из-за высвобождения липаз, приводит к высвобождению свободных жирных кислот, которые реагируют с кальцием сыворотки с образованием меловых отложений в жировой ткани
- Гипергликемия
- Вторично по отношению к разрушению островков Лангерганса и последующим нарушениям метаболизма инсулина
Местные осложнения
Некроз поджелудочной железы
Продолжающееся воспаление в конечном итоге приводит к ишемическому инфаркту ткани поджелудочной железы, поэтому такое прогрессирование следует подозревать у пациентов с признаками персистирующего системного воспаления в течение более 7-10 дней после начала панкреатита.
Любое подозрение на панкреонекроз должно быть подтверждено компьютерной томографией , и лечение часто требует панкреатической некрозэктомии (открытой или эндоскопической) *.
Некроз поджелудочной железы подвержен инфекции и должен быть заподозрен, если у пациента клиническое ухудшение , связанное с повышенными маркерами инфекции (или на основании положительного посева крови или изменений низкой плотности в поджелудочной железе на КТ). Окончательный диагноз инфицированного панкреонекроза может быть подтвержден с помощью тонкой иглы из некроза .
* Общий консенсус в отношении вмешательства в случаях подтвержденного панкреонекроза следует отложить до тех пор, пока не разовьется огороженный некроз, обычно через 3-5 недель после появления симптомов
Псевдокиста поджелудочной железы
Псевдокиста поджелудочной железы – это скопление жидкости , содержащей ферменты поджелудочной железы, кровь и некротическую ткань; они могут возникать где угодно внутри или рядом с поджелудочной железой, однако обычно наблюдаются в малом мешочке , перекрывая желудочно-сальниковое отверстие воспалительными спайками ..
Они обычно образуются через несколько недель после первого эпизода острого панкреатита. У них отсутствует эпителиальная выстилка , поэтому они называются псевдокистами, и вместо этого имеют сосудистую и фиброзную стенку, окружающую коллекцию.
Псевдоцисты могут быть обнаружены случайно при визуализации или могут иметь симптомов массового эффекта , таких как непроходимость желчных путей или обструкция выходного отверстия желудка. Они склонны к кровотечениям или разрывам, а также могут инфицироваться.
Около 50% проходят спонтанно, поэтому консервативное лечение обычно является первым методом выбора. Кисты, которые существуют дольше 6 недель, вряд ли разрешатся спонтанно . Варианты лечения включают хирургическую обработку раны или эндоскопический дренаж (часто в желудок).
Рис. 5. Схема, демонстрирующая некроз поджелудочной железы [/ caption][старт-клиническая]
Ключевые моменты
- Большинство случаев острого панкреатита вызвано желчными камнями или алкоголем
- Уровень амилазы в сыворотке, в 3 раза превышающий верхнюю границу нормы, указывает на острый панкреатит
- УЗИ брюшной полости используется для исследования потенциальных первопричин, в то время как компьютерная томография используется только при подозрении на осложнения или неясном диагнозе
- Лечение консервативное, а антибиотики следует использовать только в качестве профилактики в случаях подтвержденного панкреонекроза
[окончание клинического испытания]
Острый панкреатит | MUSC Health
Что такое острый панкреатит?
Острый панкреатит – это обычно внезапное и тяжелое заболевание, вызванное быстрым воспалением поджелудочной железы.Ферменты поджелудочной железы и различные яды (токсины) могут попасть в кровоток при остром приступе и повредить другие органы, такие как сердце, легкие и почки. Однако поджелудочная железа может вернуться в нормальное состояние, если причина приступа будет обнаружена и устранена.
К сожалению, у некоторых пациентов большая часть ткани поджелудочной железы разрушена с сильным воспалением, происходящим вместе с утечкой ферментов, жидкостей и ядов. Это состояние, известное как «геморрагический» панкреатит, приводит к тому, что поджелудочная железа становится очень опухшей и слякотной, которая затем может развиться в скопление жидкости и поврежденную ткань поджелудочной железы, называемую «псевдокистой».Если псевдокиста инфицирована, это называется абсцессом поджелудочной железы.
Кроме того, тяжелые приступы геморрагического панкреатита приводят к снижению артериального давления и нарушению кровообращения к коже и другим органам. Может возникнуть почечная недостаточность, требующая лечения диализом.
Легкие формы панкреатита (так называемый отечный панкреатит) могут исчезнуть довольно быстро, в течение нескольких дней, без остаточного повреждения поджелудочной железы или других органов.
Каковы причины острого панкреатита?
Двумя наиболее частыми причинами острого панкреатита являются:
- камни в желчном пузыре
- чрезмерное употребление алкоголя
Желчные камни и острый панкреатит
Желчные камни обычно образуются в желчном пузыре.Однако, если камень попадает в желчный проток (через пузырный проток), он может застрять на выходе в двенадцатиперстную кишку (сосочек Фатера). Это выходное отверстие обычно совпадает с протоком поджелудочной железы, так что пораженный камень может заблокировать поджелудочную железу … и вызвать панкреатит.
Алкоголь и острый панкреатит
Алкоголь вызывает острый панкреатит в результате прямого отравления железы. Пациенты (и поджелудочная железа) различаются по своей чувствительности к алкоголю. Не существует полностью безопасного уровня потребления, и тем не менее многие люди много лет много пьют, не забывая при этом ни о каком панкреатите (или других связанных с алкоголем заболеваниях, таких как болезни печени и сердца).
Мы действительно знаем, что женщины более чувствительны к алкоголю, чем мужчины, и большинство авторитетов рекомендует три или меньше порции алкоголя в день для мужчин и два для женщин. После возникновения панкреатита следует полностью избегать употребления алкоголя. Алкоголь может усугубить панкреатит, даже если он изначально был вызван чем-то другим.
Другие причины острого панкреатита
Другие известные причины острого панкреатита включают:
- плохой дренаж протока поджелудочной железы в результате частичной обструкции – причины непроходимости включают небольшие опухоли, а также рубцевание и спазм мышечного сфинктера (сфинктера Одди).Некоторые пациенты рождаются с необычными дренажными системами (например, делением поджелудочной железы), которые могут мешать дренажу.
- тяжелый удар или прямая травма верхней части живота, часто возникающая во время дорожно-транспортного происшествия, но иногда являющаяся результатом осложнения в результате медицинского обследования или лечения (например, ERCP или хирургического вмешательства)
- – осложнение, связанное с приемом некоторых лекарств и / или когда в крови содержится слишком много кальция или жира (особенно триглицеридов).
Панкреатит также может быть вызван крошечными камнями (осадком или кристаллами), которые невозможно увидеть при стандартных рентгеновских исследованиях и сканировании.Их можно обнаружить с помощью специальных методов, таких как введение трубки в двенадцатиперстную кишку (дуоденальный дренаж) и стимуляция сокращения желчного пузыря или во время обследования ERCP. При обнаружении камней, осадка или кристаллов желчный пузырь следует (почти всегда) удалить с помощью холецистэктомии.
Когда причина панкреатита не может быть определена, он называется «идиопатическим».
Каковы симптомы острого панкреатита?
Общие симптомы острого панкреатита могут включать:
- внезапная сильная боль в верхней части живота (часто называемая болью в эпигастрии)
- сильная боль, которая также может ощущаться в спине
- тошнота и рвота
- диарея
- лихорадка и озноб
- учащенное сердцебиение (также известное как тахикардия)
Симптомы часто бывают достаточно серьезными, чтобы потребовать немедленной медицинской помощи и, как правило, госпитализации для приема обезболивающих (анальгетиков) и внутривенных (IV) жидкостей.
Диагностика острого панкреатита
Типичный острый панкреатит обычно легко распознать:
- Боль находится в определенной области
- Начало боли внезапное
- Степень боли такова, что человек обращается за неотложной медицинской помощью
- повышенное количество лейкоцитов в кровотоке (что нормально при всех типах воспалений)
- В кровотоке можно обнаружить заметно повышенные уровни амилазы, а иногда и липазы – двух ферментов, вырабатываемых поджелудочной железой.
Нормальные уровни амилазы и липазы не исключают полностью панкреатит, особенно если поджелудочная железа была повреждена заранее (и, следовательно, не может производить много амилазы или липазы).
Пара острых заболеваний брюшной полости, которые могут имитировать панкреатит, включают:
- Проникнувшие камни в желчном пузыре (желчная колика)
- Прободение желудка или язва двенадцатиперстной кишки
Реже подобная клиническая картина может быть результатом внезапной потери кровоснабжения кишечника (кишечная ишемия).
Лечение острого панкреатита
Воспаление при остром панкреатите затрагивает всю поджелудочную железу, поэтому диабет может возникнуть (временный или постоянный) из-за повреждения частей, которые обычно вырабатывают инсулин, известных как островки Лангерганса.Пациентам может потребоваться многопрофильная помощь в отделении интенсивной терапии, включая искусственную вентиляцию легких и другие формы жизнеобеспечения.
Когда камни в желчном пузыре вызывают тяжелый приступ острого панкреатита, план лечения может включать попытки удалить камень (камни). Обычно это сначала делается с помощью ERCP, но также может быть сделано с помощью стандартной хирургической операции.
К сожалению, специфического лечения панкреатита не существует. Лечение острого панкреатита в основном является поддерживающим, например:
- адекватный контроль боли
- Замена жидкости и питания (которые должны вводиться через вену)
- покой кишечника для снижения выработки ферментов поджелудочной железой, тем самым уменьшая отек
Антибиотики необходимы при обнаружении инфекции поджелудочной железы или других органов.Существуют экспериментальные лекарства, направленные на снижение секреции ядов поджелудочной железы и нейтрализацию их действия.
Пациентам может потребоваться лечение местных осложнений панкреатита, таких как псевдокисты и абсцессы. Когда псевдокисты вызывают продолжающиеся симптомы (например, боль или давление на другие органы), жидкость необходимо слить. Это можно сделать по:
- прохождение трубки через брюшную стенку (чрескожный дренаж кисты)
- операция (псевдокиста-гастростомия)
- ЭРХПГ (эндоскопический дренаж кисты)
Когда это выполняется, обычно необходимо оставить трубку для продолжения дренажа.
Рецидивирующий острый панкреатит
Большинство пациентов выздоравливают после острых приступов панкреатита без остаточных жалоб. Тесты функции поджелудочной железы (ферменты и секреция инсулина) и структуры (УЗИ и компьютерная томография) могут полностью вернуться к норме.
Однако очень важно тщательно искать причинные факторы (такие как чрезмерное употребление алкоголя и камни в желчном пузыре), чтобы предотвратить дальнейшие приступы.
Все причины необходимо тщательно искать и устранять по возможности.Анализы крови покажут, когда в организме слишком много кальция или жира (триглицеридов). Присутствие какой-либо формы обструкции протока часто можно заподозрить при сканировании (УЗИ, КТ или MRCP), поскольку проток может стать больше (расшириться). Тем не менее, обследование на предмет обструкции лучше всего проводить с помощью ERCP, которая может детально исследовать дренажные системы, включая измерения мышечной активности. Некоторые причины плохого дренажа можно устранить во время обследования ERCP с помощью сфинктеротомии или стентирования, в то время как другие могут потребовать открытой хирургической операции.
MUSC – признанный центр Национального фонда поджелудочной железы (НПФ).
| Определение (MEDLINEPLUS) | Поджелудочная железа – большая железа позади желудка, расположенная рядом с первой частью тонкой кишки. Он выделяет пищеварительные соки в тонкий кишечник через трубку, называемую протоком поджелудочной железы.Поджелудочная железа также выделяет в кровоток гормоны инсулин и глюкагон. Панкреатит – это воспаление поджелудочной железы. Это происходит, когда пищеварительные ферменты начинают переваривать саму поджелудочную железу. Панкреатит может быть острым или хроническим. Любая форма серьезна и может привести к осложнениям. Острый панкреатит возникает внезапно и обычно проходит через несколько дней после лечения. Часто это вызвано желчными камнями.Общие симптомы – сильная боль в верхней части живота, тошнота и рвота. Обычно лечение проводится в больнице в течение нескольких дней с использованием внутривенных (IV) жидкостей, антибиотиков и лекарств для облегчения боли. Хронический панкреатит не лечит и не улучшается. Со временем ситуация ухудшается и приводит к необратимым повреждениям. Наиболее частая причина – чрезмерное употребление алкоголя. Другие причины включают муковисцидоз и другие наследственные заболевания, высокий уровень кальция или жиров в крови, некоторые лекарства и аутоиммунные состояния.Симптомы включают тошноту, рвоту, потерю веса и жирный стул. Лечение также может заключаться в несколько дней в больнице для внутривенных (IV) жидкостей, лекарств для облегчения боли и нутритивной поддержки. После этого может потребоваться начать прием ферментов и соблюдать особую диету. Также важно не курить и не употреблять алкоголь. NIH: Национальный институт диабета, болезней органов пищеварения и почек | |
| Определение (MSHCZE) | Akutní p.je náhle vzniklé, prudce a těžce probíhající onemocnění s výraznou bolestí břicha, zvracením, horečkou až vznikem šoku (náhlá příhoda břišní). Někdy vzniká v souvislosti se žlučovými kaménky, může být vyprovokována těžkou dietní chybou, alkoholem nebo některými celkovými onemocněními např. hyperparatyreózou. Těžká forma vede k hemoragické nekróze. Vyžaduje intenzivní léčbu (tlumení bolesti, somatostatin, blokátory žaludeční sekrece, infuze, umělou výživu, antibiotika, léčbu šoku atd.). Lehčí formy se někdy označují jako «podráždění» (iritace) pankreatu.Chronická p. vznikne někdy po akutní, jindy se rozvíjí samostatně. Má různé projevy bolesti, záchvaty akutní p., Pruchy trávení. Komplikací zánětů může být vznik dutiny (cysty či spíše pseudocysty), která může stlačovat některé okolní orgány a být někdy důvodem k operaci. Onemocnění slinivky vyžaduje přísnou tzv. pankreatickouietu. Jsou zakázány přepalované tuky a tučná jídla vůbec, káva, alkohol apod. (Cit. Velký lékařský slovník online, 2013 http://lekarske.slovniky.cz/) | |
| Определение (NCI_NCI-GLOSS) | Воспаление поджелудочной железы.Хронический панкреатит может вызвать диабет и проблемы с пищеварением. Боль – главный симптом. | |
| Определение (NCI_CTCAE) | Заболевание, характеризующееся воспалением поджелудочной железы. | |
| Определение (NCI) | Воспаление поджелудочной железы. | |
| Определение (CSP) | острое или хроническое воспаление поджелудочной железы из-за самопереваривания ткани поджелудочной железы собственными ферментами. | |
| Определение (MSH) | ВОСПАЛЕНИЕ ПОДЖЕЛОГО ЖЕЛЕЗА.Панкреатит классифицируется как острый, если нет результатов компьютерной томографии или эндоскопической ретроградной холангиопанкреатографии ХРОНИЧЕСКОГО ПАНКРЕАТИТА (Международный симпозиум по острому панкреатиту, Атланта, 1992). Двумя наиболее распространенными формами острого панкреатита являются АЛКОГОЛЬНЫЙ ПАНКРЕАТИТ и желчно-каменный панкреатит. | |
| Концепции | Болезнь или синдром ( T047 ) | |
| МСХ | D010195 | |
| ICD10 | K85.9 | |
| SnomedCT | 3935 | , 197461009, 75694006 |
| LNC | LA15860-2 | |
| Английский | Панкреатиты, панкреатит, панкреатит, панкреатит (диагноз), панкреатит, панкреатит БДУ, панкреатит [заболевание / обнаружение], воспаление поджелудочной железы, уже нанесено на карту выше ID № AAHA: 933, поджелудочная железа воспалена, панкреатит (заболевание), панкреатит47, БДУ 908 | |
| Французский | ПАНКРЕАТИТ, Панкреатит SAI, Панкреатит | |
| Португальский | ПАНКРЕАТИТ, панкреатит NE, панкреатит | |
| Испанский | ПАНКРЕАТИТ, панкреатит NEOM, воспаление поджелудочной железы, панкреатит (трасторный), панкреатит, панкреатит | |
| Немецкий | ПАНКРЕАТИТ, Панкреатит NNB, Панкреатит, Bauchspeicheldrüsenentzündung | |
| Голландский | панкреатит НАК, панкреатит, панкреатит | |
| Итальянский | Панкреатит НАС, Панкреатит | |
| Японский | 膵 炎, 膵 炎 NOS, ス イ エ ン NOS, ス イ エ ン | |
| Шведский | Букспотткёртельвоспаление | |
| Чешский | pankreatitida, slinivka břišní – zánět, pankreas – zánět, Pankreatitida, Pankreatitida NOS, zánět slinivky břišní | |
| финский | Haimatulehdus | |
| Русский | ПАНКРЕАТИТ, ПАНКРЕАТИТ | |
| Хорватский | ПАНКРЕАТИТ | |
| Польский | Запаление трзустки | |
| Венгерский | Панкреатит, панкреатит k.м.н. | |
| Норвежский | Bukspyttkjertelbetennelse, Pankreatitt |
Хронический панкреатит. Симптомы и причины панкреатита
Панкреатит – это воспаление поджелудочной железы. Подробнее о поджелудочной железе и панкреатите вы можете узнать из отдельной брошюры «Острый панкреатит».
Каковы симптомы хронического панкреатита?
Симптомы могут различаться в зависимости от случая.Наиболее частые симптомы включают:
- Боль в животе (животе) – часто встречается чуть ниже ребер. Боль обычно распространяется на спину. Это имеет тенденцию быть настойчивым, и его можно частично облегчить, наклонившись вперед. Сначала он может быть легким, но может стать серьезным. Прием пищи часто усиливает боль. Это может привести к тому, что вы будете меньше есть, а затем потеряете вес. Боль может быть непостоянной – поэтому не присутствует постоянно. Примечание : примерно каждый пятый человек с хроническим панкреатитом не испытывает боли в животе.
- Плохое пищеварение (мальабсорбция) – возникает, если поврежденная поджелудочная железа вырабатывает недостаточное количество химических веществ (ферментов). В частности, нарушается переваривание жиров и некоторых витаминов. Непереваренные жиры из рациона могут оставаться в кишечнике и выделяться с калом (фекалиями). Это вызывает бледный, зловонный жидкий стул, который трудно смыть (стеаторея). Похудание также может происходить, если пища не полностью переваривается.
- Диабет – встречается примерно в 1 из 3 случаев.Это происходит, когда поджелудочная железа не может вырабатывать достаточно инсулина. Симптомы обычно включают чрезмерную жажду, выделение большого количества мочи и дальнейшую потерю веса, если диабет не лечить. Однако хронический панкреатит на самом деле является редкой причиной диабета.
- Чувство тошноты (тошнота) – и общее недомогание также может возникать.
Хронический панкреатит, связанный с алкоголем, обычно развивается по типичной схеме. Часто бывает первый приступ острого панкреатита с сильной болью в животе и рвотой.Это может утихнуть, но, если пить продолжится, поджелудочная железа повреждается все больше и больше. Могут развиться рецидивирующие приступы острого панкреатита. В отличие от «одноразового» острого панкреатита, боль может не исчезнуть, а затем может развиться постоянная хроническая боль и другие симптомы.
Каковы причины хронического панкреатита?
- Алкоголь – частая причина (примерно 7 из 10 случаев). Мужчины в возрасте 40-50 лет являются наиболее распространенной группой людей. В большинстве случаев человек много пил в течение 10 или более лет до появления первых симптомов.
- Курение – недавно было обнаружено, что оно связано с хроническим панкреатитом.
- Генетические состояния – есть несколько редких генетических состояний, которые могут привести к развитию хронического панкреатита. Одной из причин может быть муковисцидоз. «Генетический» означает, что вы родились с ним, и он передается через семьи через специальные коды внутри клеток, называемые генами.
- Аутоиммунные заболевания – ваша собственная иммунная система атакует поджелудочную железу. Это может быть связано с другими аутоиммунными заболеваниями – например, синдромом Шегрена и первичным билиарным циррозом.
- Прочие причины – нечасто. К ним относятся аномалии поджелудочной железы, такие как сужение протока поджелудочной железы (по разным причинам) и состояния, унаследованные от одного из ваших родителей (по наследству).
- Недоедание – в некоторых странах причиной может быть употребление большого количества маниоки.
- Неизвестно – в некоторых случаях причину установить невозможно. Причина не обнаруживается примерно в 2 из 10 случаев хронического панкреатита.
Примечание : камни в желчном пузыре, которые являются частой причиной острого панкреатита , не вызывают хронического панкреатита , если только маленькая трубка, соединяющая желчный пузырь с печенью (желчный проток), не повреждена камень или инфекция.
Около 4 из 100 человек в мире одновременно страдают хроническим панкреатитом. Точно неизвестно, сколько людей в Великобритании страдают этим заболеванием, но считается, что с годами оно значительно увеличилось. Это чаще встречается у мужчин, чем у женщин. Средний возраст этого заболевания – 51 год.
Как диагностируется хронический панкреатит?
К сожалению, в настоящее время не существует единого теста на хронический панкреатит.
Часто бывает сложно диагностировать хронический панкреатит на ранних стадиях.Многие клетки поджелудочной железы могут быть повреждены еще до того, как аномалии будут обнаружены на тестах, рентгеновских снимках или сканировании. Количество ферментов, вырабатываемых поджелудочной железой, и количество клеток, продуцирующих инсулин, может стать довольно низким до того, как появятся какие-либо симптомы плохого пищеварения или диабета.
Когда повреждение и рубцевание поджелудочной железы становятся более серьезными или когда начинают формироваться кальциевые камни, поврежденную поджелудочную железу можно обнаружить с помощью рентгеновских лучей или сканирования. Однако к этому времени могут уже развиться мальабсорбция или симптомы диабета.
Обычно проводятся следующие обследования:
- Анализы крови для проверки общего количества крови, функции почек и печени.
- Анализ крови на сахарный диабет.
- Ваш врач может также запросить образец вашего стула (фекалий) для анализа.
- Вам могут сделать рентген или компьютерную томографию вашего живота (брюшной полости).
- Холангиограмма – это тест, который позволяет получить изображение желчных протоков. Часто это делается с помощью МРТ.
- Взгляд на поджелудочную железу через телескоп, вставленный в желудок, – это более новый метод, который иногда используется.Иногда краситель впрыскивается в трубку, ведущую к поджелудочной железе (проток поджелудочной железы), чтобы получить более четкую картину происходящего.
Как лечить хронический панкреатит?
- Бросьте алкоголь навсегда – это самая важная часть лечения. Не употребляйте алкоголь, даже если он не является причиной хронического панкреатита.
- Обезболивающие – обычно нужны для облегчения боли. Иногда бывает трудно контролировать боль, и может потребоваться направление в клинику боли.Помимо обезболивающих, можно рассмотреть другие методы блокирования боли, такие как блокада нервов поджелудочной железы.
- Препарат для замены фермента – может потребоваться, если низкий уровень химических веществ (ферментов) вызывает плохое переваривание пищи и стеаторею. Капсулы, содержащие искусственные ферменты, принимают во время еды.
- Ограничение жиров в рационе – можно посоветовать, если стеаторея – серьезное заболевание.
- Инсулин – при развитии диабета потребуются инъекции инсулина для контроля уровня сахара в крови.
- Витамины – может потребоваться прием.
- Не курите – чтобы минимизировать риск развития рака поджелудочной железы.
Если у вас аутоиммунный панкреатит, вам могут назначить курс стероидных таблеток.
Хирургия
Большинству людей с хроническим панкреатитом операция не требуется, но иногда требуется операция. Распространенной причиной хирургического вмешательства является постоянная сильная боль, которая не купируется обезболивающими или другими методами.Уменьшение боли наблюдается примерно у 7 из 10 пациентов, перенесших операцию. Операция обычно включает удаление части поджелудочной железы.
Существуют разные методы удаления поджелудочной железы в разной степени. Выбор зависит от тяжести вашего состояния, от того, заблокирована ли трубка, ведущая к поджелудочной железе (проток поджелудочной железы), а также от различных других факторов.
В некоторых случаях могут быть рекомендованы другие операции – например, удаление большого кальциевого камня, блокирующего главный проток поджелудочной железы.Другая процедура, которая может помочь некоторым людям, – это «растянуть» суженный проток поджелудочной железы, чтобы улучшить дренаж ферментов поджелудочной железы.
При развитии осложнения также может потребоваться операция. Например, если развивается закупорка желчного протока или псевдокиста.
Вводятся новые методы лечения. В некоторых случаях поджелудочная железа удаляется, а некоторые из ваших собственных клеток пересаживаются обратно в печень. Было показано, что это улучшает как боль, так и контроль диабета.
Если боль не проходит, вам могут предложить процедуру, чтобы заблокировать нервную систему в этой области.Примерами лечения, включающего этот подход, являются блокада чревного сплетения и стимуляция спинного мозга.
Если вам нужна операция, ваш хирург сможет подробно обсудить с вами тип операции, которая вам нужна.
Что происходит при хроническом панкреатите?
Стойкое воспаление поджелудочной железы. Причина, по которой алкоголь или другие факторы вызывают это воспаление, неясна, хотя у некоторых людей считается, что это связано с их генами. Со временем воспаление вызывает рубцевание и повреждение частей поджелудочной железы.Это может привести к тому, что вырабатывается недостаточно химикатов (ферментов) и инсулина. Недостаток ферментов вызывает плохое переваривание пищи (нарушение всасывания). Недостаток инсулина вызывает диабет.
Со временем в поджелудочной железе откладываются скопления кальция, которые могут образовывать камни. Кальциевые камни и / или рубцы трубок (протоков) поджелудочной железы могут блокировать ток ферментов по протокам поджелудочной железы.
Хронический панкреатит со временем часто ухудшается. Время от начала воспаления до повреждений, рубцов и кальциевых камней, а затем до развития проблем с пищеварением или диабета часто составляет несколько лет.Однако этот процесс может продолжаться много месяцев или лет, прежде чем какие-либо симптомы будут впервые замечены.
Какие осложнения могут развиться?
Большинство людей с хроническим панкреатитом не имеют осложнений. Однако может произойти следующее:
- Псевдокиста – развивается примерно у 1 из 4 человек с хроническим панкреатитом. Это происходит, когда жидкость поджелудочной железы, богатая химическими веществами (ферментами), собирается в кисту из-за закупорки трубки, ведущей к поджелудочной железе (протоку поджелудочной железы).Они могут набухать до разных размеров. Они могут вызывать такие симптомы, как усиление боли, плохое самочувствие (тошнота) и тошнота (рвота). Иногда они проходят без лечения. Иногда их нужно осушить или удалить хирургическим путем.
- Асцит – иногда встречается. Это жидкость, которая скапливается в брюшной полости между органами и кишечником (кишечником).
- Закупорка желчного протока – редкое осложнение. Это вызывает желтуху, поскольку желчь не может попасть в кишечник и попадает в кровоток.Это делает вашу кожу желтой.
- Рак поджелудочной железы – чаще встречается у людей с хроническим панкреатитом. Риск увеличивается у курильщиков и с возрастом.
- Редкие осложнения – включают закупорку кишечника, кровотечение или тромбоз (тромбоз) в кровеносных сосудах рядом с поджелудочной железой.
При хроническом панкреатите часто бывает слабость, особенно если вы испытываете боль. Некоторые люди даже впадают в депрессию, что хорошо поддается лечению.Важно обсудить со своим врачом любые симптомы депрессии, которые могут у вас возникнуть.
Каковы перспективы (прогноз) хронического панкреатита?
Если алкоголь является причиной хронического панкреатита, то обычно также развиваются другие связанные с алкоголем заболевания. Если вы продолжаете употреблять алкоголь и панкреатит становится тяжелым, продолжительность жизни обычно сокращается на 10-20 лет. Это связано с осложнениями панкреатита или других заболеваний, связанных с алкоголем. Если вы полностью прекратите употребление алкоголя на ранних стадиях заболевания, прогноз будет лучше.
Прогноз для других, менее распространенных причин хронического панкреатита зависит от причины и тяжести состояния.
Острый панкреатит – AMBOSS
Резюме
Острый панкреатит – это воспалительное заболевание поджелудочной железы, чаще всего вызываемое заболеванием желчных путей или злоупотреблением алкоголем. Повреждение поджелудочной железы вызывает местное высвобождение пищеварительных протеолитических ферментов, которые самостоятельно переваривают ткань поджелудочной железы. Острый панкреатит обычно проявляется болью в эпигастрии с иррадиацией в спину, тошнотой и рвотой, а также болезненностью в эпигастрии при пальпации.Диагноз ставится на основании клинических проявлений, повышенных уровней ферментов поджелудочной железы в сыворотке крови и результатов визуализации (КТ, МРТ, УЗИ), которые указывают на острый панкреатит. Лечение в основном поддерживающее и включает в себя покой кишечника, жидкостную реанимацию и прием обезболивающих. Энтеральное питание обычно быстро возобновляют, как только боль и воспалительные маркеры начинают утихать. Интервенционные процедуры могут быть показаны для лечения основных состояний, таких как ERCP или холецистэктомия при желчнокаменном панкреатите.Локальные осложнения панкреатита включают некроз, псевдокисты поджелудочной железы и абсцессы. Системные осложнения включают сепсис, ОРДС, органную недостаточность и шок и связаны со значительным увеличением смертности.
Этиология
- Наиболее частые причины
- Билиарный панкреатит; (например, камни в желчном пузыре, сужение ампулы Фатера) ∼ 40% случаев
- Вызванный алкоголем (∼ 30% случаев)
- Идиопатический (∼ 15–25% случаев)
- Другие причины
Чтобы вспомнить наиболее частые причины острого панкреатита, подумайте: «Я РАЗБИЛСЯ» (идиопатические, желчные камни, этанол, травмы, стероиды, эпидемический паротит, аутоиммунные заболевания, яд скорпиона, гиперкальциемия, гипертриглицеридемия, ERCP, лекарства).
Каталожные номера: [1] [2] [3]
Патофизиология
Механизмы развития
Последовательность событий, ведущих к панкреатиту
Последствия панкреатита (в зависимости от тяжести панкреатита)
Клинические особенности
Ссылки: [5] [6] [7]
314 Диагностика острого панкреатита
Диагностика панкреатита при типичной клинической картине с болью в животе с иррадиацией в спину, а также при обнаружении повышенного уровня ферментов поджелудочной железы или характерных данных при визуализации.Гематокрит сыворотки крови – это простой тест, который следует проводить, чтобы помочь быстро предсказать тяжесть заболевания.Лабораторные исследования
- Анализы для подтверждения клинического диагноза
- Тесты для оценки степени тяжести
- Тесты для определения этиологии
Определение содержания кальция очень важно: гиперкальциемия может вызвать панкреатит, который, в свою очередь, может вызвать гипокальциемию!
Изображения
- Ультразвук (наиболее полезный начальный тест): показан всем пациентам с острым панкреатитом
- КТ: обычно не указывается
- Показания
- При поступлении: только при сомнении диагноза (напр.g., не очень высокий уровень ферментов поджелудочной железы, неспецифические симптомы)
- > 72 часа после появления симптомов: при таких осложнениях, как некротический панкреатит или абсцесс поджелудочной железы (например, стойкая лихорадка и лейкоцитоз, отсутствие клинических улучшений или признаков органной недостаточности> 72 часа терапии) есть подозрения
- Результаты
- Показания
- MRCP и ERCP
- Показания: подозрение на обструкцию желчных или панкреатических протоков
- MRCP неинвазивен, но менее чувствителен, чем ERCP
- ЭРХПГ можно сочетать со сфинктеротомией и удалением камня; но может усугубить панкреатит.
- Обычный рентгеновский снимок
Каталожные номера: [5] [6] [7] [8] [9] [10] [11] [12] [13] [14] [15] [16] [17]
Дифференциальные диагнозы
Перечисленные здесь дифференциальные диагнозы не являются исчерпывающими.
Лечение
Общие меры
Медикаментозная терапия
Процедуры / операции
Самая важная терапевтическая мера – адекватное восполнение жидкости (минимум 3–4 литра кристаллоидов в день)!
«Поджелудочные железы» – перфузия (восполнение жидкости), обезболивание, питание, клиническое (наблюдение), радиология (визуализация), ERC (эндоскопическое извлечение камня), антибиотики, хирургия (хирургическое вмешательство, если необходимо).
Ссылки: [18] [19] [20] [21] [22] [23] [24]
Контрольный список для неотложной помощи
Осложнения
Системный
Ссылки: [7] [14] [18] [28]
Перечислим наиболее важные осложнения.


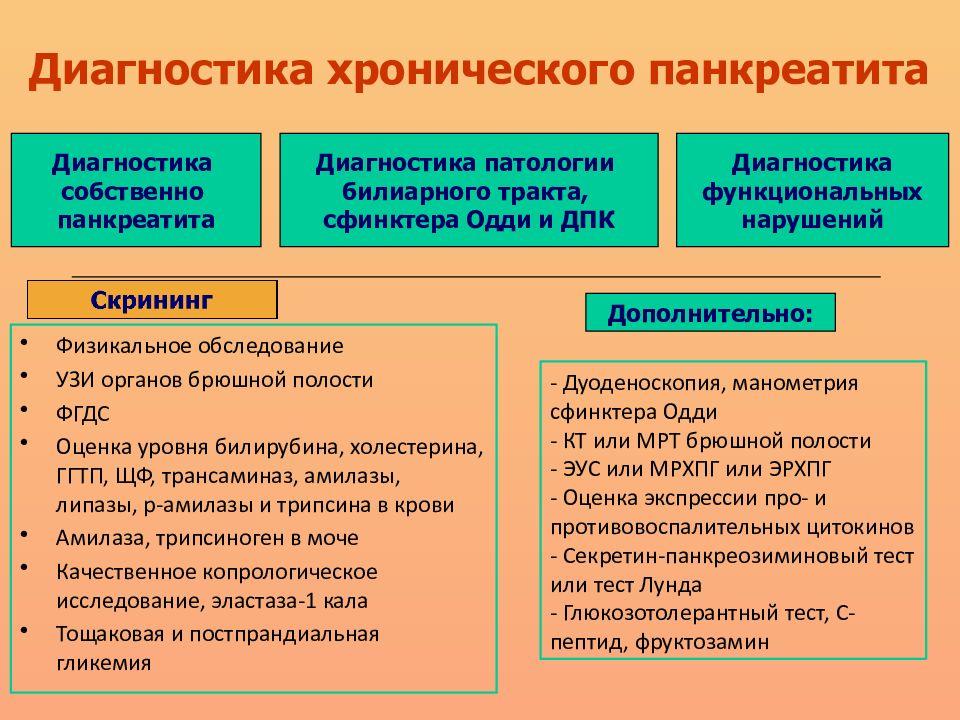



 Боли становятся менее ощутимыми
Боли становятся менее ощутимыми Развивается без предшествующего заболевания
Развивается без предшествующего заболевания