Панкреатит какой врач лечит: цены на лечение, симптомы и диагностика гастроэнтерологом в «СМ-Клиника»
цены на лечение, симптомы и диагностика гастроэнтерологом в «СМ-Клиника»
Нужна дополнительная информация?
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Нужна дополнительная информация?
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалистыпроконсультируют Вас.
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Спасибо за обращение.
Ваша заявка принята.
Наш специалист свяжется с Вами в ближайшее время
Общая информация
Панкреатит – это одно из самых распространенных заболеваний пищеварительной системы.
Поджелудочная железа является важным органом пищеварительной системы, необходимым для усвоения питательных веществ. Этот орган выделяет ферменты, расщепляющие белки, жиры и сложные углеводы в кишечнике. Еще одной функцией поджелудочной железы является эндокринная регуляция, необходимая для запасания и использования глюкозы в организме. При остром воспалении пищеварительные ферменты задерживаются в органе и начинают разрушать ткани.
Симптомы панкреатита
Признаки заболевания зависят от формы воспалительного процесса. Острый панкреатит проявляется интенсивным болевым ощущением в левом подреберье и верхней части живота (под грудиной).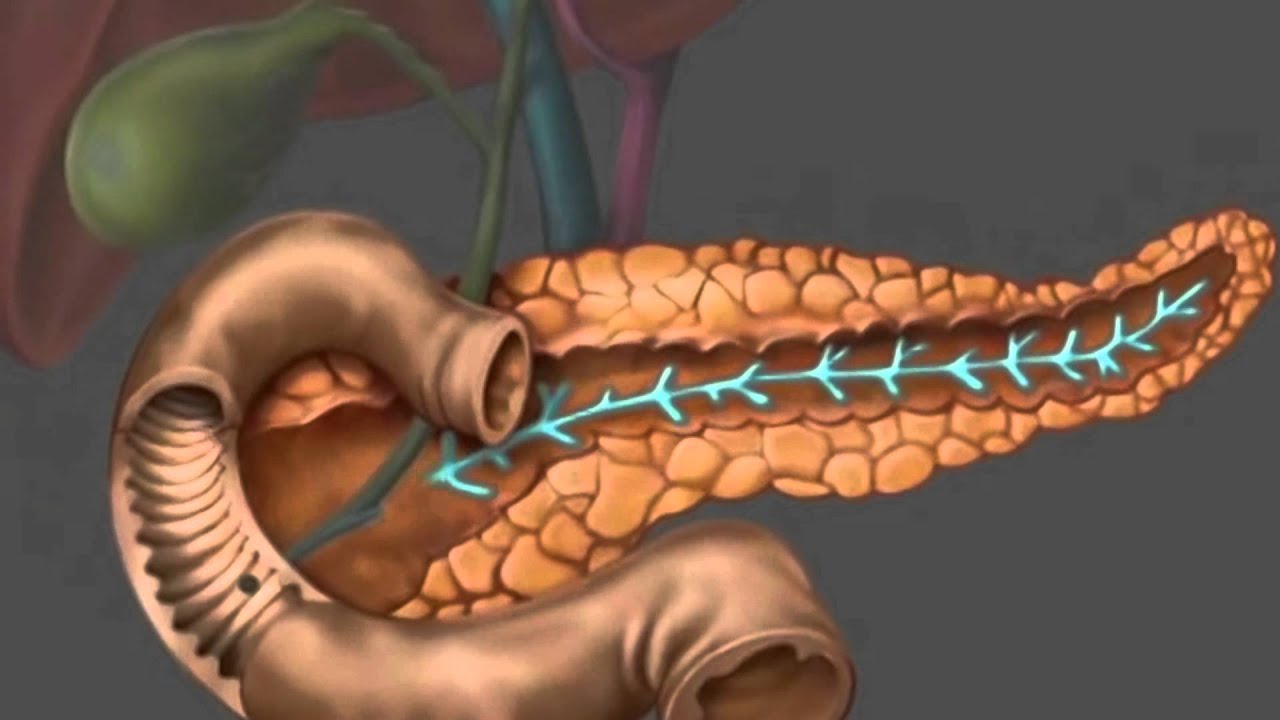 Хронический панкреатит может долго оставаться бессимптомным.
Хронический панкреатит может долго оставаться бессимптомным.Другие симптомы и признаки:
- Тошнота и рвота;
- Увеличение температуры тела;
- Вздутие живота;
- Диарея или задержка стула;
- Пожелтение кожных покровов и склер;
- Учащенное сердцебиение;
- Необъяснимое уменьшение массы тела.
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья. Телефон для записи +7 (495) 292-39-72
Иногда боль является важным признаком, позволяющим определить форму болезни. При остром воспалении поджелудочной железы интенсивная боль в левом подреберье обычно возникает внезапно и не проходит без лечения. Напротив, при хроническом панкреатите чаще наблюдается приступообразная боль, усиливающаяся после приема пищи.
Причины панкреатита
Главным механизмом формирования панкреатита является преждевременная активация пищеварительных ферментов.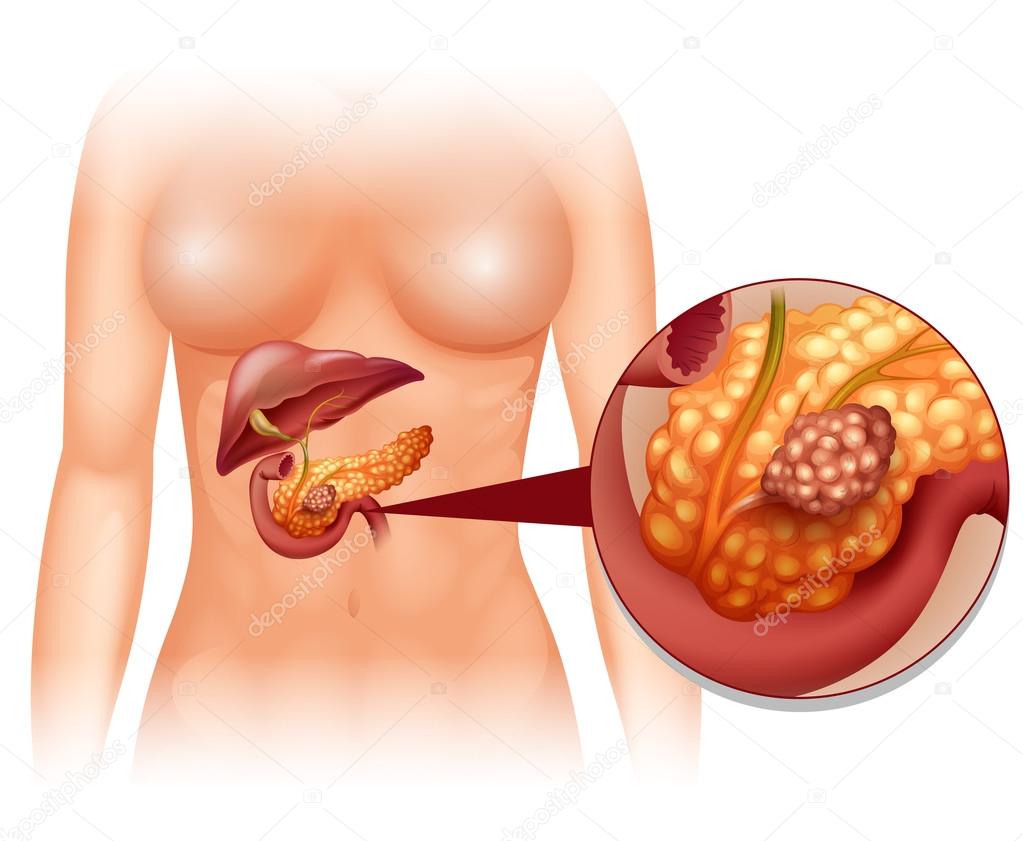 В норме эти вещества транспортируются в кишечник в неактивном виде, однако при патологических состояниях ферменты начинают разрушать поджелудочную железу. Болезнетворные микроорганизмы могут мигрировать в орган из других отделов пищеварительной системы через кровь и лимфу.
В норме эти вещества транспортируются в кишечник в неактивном виде, однако при патологических состояниях ферменты начинают разрушать поджелудочную железу. Болезнетворные микроорганизмы могут мигрировать в орган из других отделов пищеварительной системы через кровь и лимфу.Факторы, обуславливающие воспаление поджелудочной железы:
- Злоупотребление алкогольными напитками;
- Желчнокаменная болезнь;
- Неконтролируемый прием лекарственных средств;
- Вирусные и бактериальные инфекции;
- Курение;
- Высокая концентрация триглицеридов и кальция в крови;
- Нарушение функций иммунной системы;
- Анатомические дефекты, при которых происходит задержка ферментов в органе;
- Воспаление кишечника и желчных протоков;
- Травма живота;
- Злокачественная опухоль поджелудочной железы.
Причины острого и хронического панкреатита могут различаться, однако к главным негативным факторам, влияющим на орган, гастроэнтерологи всегда относят алкоголизм и болезни желчных путей.

Диагностика панкреатита в «СМ-Клиника»
При появлении симптомов панкреатита необходимо обратиться к врачу. Гастроэнтерологи «СМ-Клиника» проводят первичный осмотр и быстро выявляют основные признаки заболевания. После обнаружения объективных симптомов специалист нашей клиники назначает инструментальные и лабораторные обследования для постановки окончательного диагноза и выбора метода лечения.- Общий и биохимический анализ мочи. Специалисты нашей клиники производят забор венозной крови для обнаружения основных признаков болезни. Повышенная активность поджелудочных ферментов и высокий уровень лейкоцитов указывают на воспалительный процесс в органе;
- Анализ мочи и кала – дополнительные лабораторные исследования, позволяющие обнаружить клинические признаки панкреатита. При хроническом воспалении поджелудочной железы копрограмма нередко выявляет избыточное содержание жиров в стуле;
- Ультразвуковое обследование органов брюшной полости.
 Это самый безопасный метод визуальной диагностики, дающий врачу возможность изучить структуру тканей и обнаружить причину воспаления;
Это самый безопасный метод визуальной диагностики, дающий врачу возможность изучить структуру тканей и обнаружить причину воспаления; - Эндосонография – передовой способ исследования, объединяющий достоинства УЗИ и эндоскопии. Для более точного осмотра тканей поджелудочной железы врач вводит в желудочно-кишечный тракт пациента гибкую трубку, оснащенную специальным датчиком;
- Компьютерная или магнитно-резонансная томография – методы эффективной визуальной диагностики. Послойные изображения, получаемые с помощью КТ или МРТ, необходимы для более точного диагностического поиска;
- Рентгеноконтрастная визуализация протоков поджелудочной железы, применяемая для определения первопричины воспаления органа.
Диагностика разных форм панкреатита может различаться, поэтому гастроэнтерологи «СМ-Клиника» подбирают только самые необходимые обследования.
Терапевтическое лечение панкреатита в «СМ-Клиника»
Для улучшения самочувствия пациента и предотвращения развития опасных осложнений необходимо устранить воспалительный процесс в поджелудочной железе.
Терапия острого панкреатита, проводимая в нашей клинике:
- Врачи назначают обезболивающие препараты и спазмолитики для облегчения состояния пациента;
- Производится восстановление баланса жидкости и питательных веществ в организме с помощью внутривенного введения специальных растворов. Такая процедура также способствует выведению токсинов из организма;
- Гастроэнтерологи назначают дополнительные средства для очищения организма от токсинов;
-
Внутривенное введение противомикробных препаратов широкого спектра действия. Это важный этап лечения, позволяющий предотвратить развитие инфекции или устранить уже имеющиеся в органе патогенные бактерии.

В первые дни лечения требуется воздержание от самостоятельного приема пищи для восстановления поджелудочной железы. Врачи вводят все необходимые питательные вещества внутривенно.
Терапия хронического панкреатита вне обострения в «СМ-Клиника»:
- Лечебная диета. Наши гастроэнтерологи назначают пациентам с панкреатитом оптимальный рацион, снижающий нагрузку на поджелудочную железу;
- Назначение ферментов поджелудочной железы в виде препаратов. Воспаленный орган не всегда выделяет достаточное количество ферментов для обеспечения пищеварительной функции, поэтому поступление веществ извне помогает улучшить усвоение питательных веществ.
Важно понимать, что правильное питание играет ключевую роль в терапии болезни, поэтому строгое соблюдение рекомендаций врачей нашей клиники позволяет достичь положительных результатов.
Хирургическое лечение панкреатита в «СМ-Клиника»
При гнойных процессах, закупорке протоков железы, некрозе органа и других тяжелых осложнениях проводится оперативное вмешательство. «СМ-Клиника» обеспечена собственным хирургическим отделением и скорой помощью, поэтому наши врачи своевременно устраняют опасные патологии. При сильной боли в левом подреберье и лихорадке рекомендуется как можно скорее обратиться за врачебной помощью, поскольку осложнения панкреатита могут угрожать жизни пациента.
«СМ-Клиника» обеспечена собственным хирургическим отделением и скорой помощью, поэтому наши врачи своевременно устраняют опасные патологии. При сильной боли в левом подреберье и лихорадке рекомендуется как можно скорее обратиться за врачебной помощью, поскольку осложнения панкреатита могут угрожать жизни пациента.В зависимости от диагностических показаний назначаются следующие варианты лечения:
- Вскрытие очагов нагноения и удаление нежизнеспособных тканей. После удаления мертвых тканей врач устанавливает дренаж для последующего выведения гноя;
- Удаление желчного пузыря при остром панкреатите, обусловленном желчнокаменной болезнью;
- Дренирование кисты органа: проводится удаление жидкостного образования поджелудочной железы;
- Частичное или полное удаление поджелудочной железы при обширном поражении тканей органа;
- Удаление конкрементов из протоков поджелудочной железы;
-
Рассечение большого сосочка двенадцатиперстной кишки при сужении сфинктера Одди.
 Эта операция восстанавливает выведение желчи и поджелудочного сока в кишечник;
Эта операция восстанавливает выведение желчи и поджелудочного сока в кишечник; - Создание искусственного сообщения (анастомоза) между главным протоком органа и просветом двенадцатиперстной кишки.
Основные хирургические методы лечения болезни направлены на улучшение оттока поджелудочного сока и желчи. Хирурги «СМ-Клиника» проводят наиболее безопасные вмешательства с применением эндоскопической техники.
Профилактика панкреатита
Воспаление поджелудочной железы можно предотвратить с помощью простых мероприятий. Консультация гастроэнтеролога нашей клиники поможет пациенту узнать об индивидуальном риске возникновения панкреатита и необходимых способах профилактики болезни. В «СМ-Клиника» можно пройти обследования для раннего обнаружения патологии, вызывающей воспаление поджелудочной железы.Эффективные способы профилактики:
- Отказ от алкогольных напитков. Этиловый спирт оказывает токсическое воздействие на ткани поджелудочной железы;
- Отказ от курения и необоснованного приема медикаментов, включая гормональные препараты, диуретики и кортикостероиды;
-
Своевременное лечение заболеваний органов брюшной полости.

Опытные гастроэнтерологи нашей клиники также помогают предотвращать осложнения хронического панкреатита с помощью профилактических мер.
Наши преимущества:
Более 40 ведущих гастроэнтерологов
Все специалисты
в одной клинике
Передовое медицинское оборудование
Гарантия качества обслуживания
Хотите, мы Вам перезвоним?
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Какой врач лечит поджелудочную железу и панкреатит?
Каждому человеку, столкнувшемуся с заболеваниями поджелудочной железы, необходимо знать ответ на вопрос: «Какой врач лечит поджелудочную железу?» Лечением этих недугов могут заниматься различные узкопрофильные специалисты, и в этой статье мы расскажем вам о них.
К какому врачу обращаться при появлении приступа острого панкреатита?
Появление острых и интенсивных болей в верхней части живота пронизывающего, колющего или жгучего характера может указывать на развитие острого воспаления поджелудочной железы, которое требует незамедлительной медицинской помощи. Болевой синдром при остром панкреатите приносит больному невыносимые мучения, а длительное отсутствие адекватной терапии может приводить к тяжелейшим и необратимым последствиям.
Единственным правильным решением в таких случаях будет вызов бригады «Скорой помощи». Врач скорой помощи осмотрит больного, проведет первые мероприятия по оказанию неотложной помощи, которые можно выполнить вне условий стационара, и госпитализирует пациента для проведения дифференциальной диагностики и лечения.
При приступе острого панкреатита больного госпитализируют в отделение реанимации, в котором его могут осмотреть реаниматолог и хирург. При невозможности такой госпитализации (например, при дальнем расположении клиники с отделением интенсивной терапии) врач скорой помощи может принимать решение о доставке больного в отделение хирургии, гастроэнтерологии или терапии.
После госпитализации для подтверждения диагноза «острый панкреатит» оценивается характер жалоб и анамнез пациента. Далее проводится дифференциальная диагностика этого заболевания с другими недугами, которые могут сопровождаться похожей клинической картиной. Для этого больному могут проводиться такие виды лабораторной и инструментальной диагностики:
- Клинический и биохимический анализ крови;
- Общий анализ мочи;
- Анализ мочи на амилазу;
- Копрограмма;
- ЭКГ;
- УЗИ органов брюшной полости;
- Ретроградная холецистопанкреатография;
- КТ;
- МРТ;
- Ангиография поджелудочной железы.
Тактика диагностических мероприятий избирается врачом индивидуально и зависит от показателей, которые были собраны при осмотре и опросе больного. На основании полученных данных специалист может подтвердить или опровергнуть диагноз «острый панкреатит» и назначить необходимое лечение.
При остром воспалении поджелудочной железы больному проводят мероприятия по завершению оказания неотложной помощи, и врач-хирург назначает дальнейшую терапию. При необходимости план лечения может корректироваться в зависимости от показателей инструментальных и лабораторных исследований.
После стабилизации состояния больного с острым панкреатитом переводят в отделение хирургии или гастроэнтерологии. В дальнейшем его лечение занимается хирург или гастроэнтеролог. При выписке каждый пациент получает детальные рекомендации доктора о приеме лекарственных препаратов, соблюдении диеты и необходимости диспансерного наблюдения у участкового терапевта. Именно этот врач будет в дальнейшем наблюдать за состоянием поджелудочной железы и направлять больного к специалистам узкой специализации (гастроэнтерологу, эндокринологу или онкологу).
К какому врачу обращаться при хроническом панкреатите?
При первых обострениях хронического панкреатита у больного может развиваться достаточно тяжелый приступ и в таких случаях ему должна оказываться такая же помощь, как и при остром панкреатите. В лечении таких больных принимают участие те же врачи, что при первом приступе воспаления поджелудочной железы.
В лечении таких больных принимают участие те же врачи, что при первом приступе воспаления поджелудочной железы.
Со временем хронический панкреатит начинает проявлять себя диспепсическими расстройствами и менее выраженными болями. В таких случаях больной может обратиться к участковому терапевту, который проведет лечение пациента или направит его на консультацию к гастроэнтерологу. После детального обследования специалист сможет дать рекомендации по дальнейшему лечению хронического панкреатита или порекомендует госпитализацию в отделение гастроэнтерологии.
В каких случаях может понадобиться консультация врача-эндокринолога?
В паренхиме поджелудочной железы располагаются клетки, которые вырабатывают гормоны: глюкагон, инсулин и соматостатин. Поступая в кровь, они регулируют обмен глюкозы. Однако во время воспаления поджелудочной железы может происходить некроз этих клеток, приводящий к развитию сахарного диабета.
В таких случаях больному необходима консультация эндокринолога, который поставит пациента на диспансерный учет, будет контролировать состояние его здоровья и подбирать правильную дозировку инсулина или других гормонозаместительных препаратов. При необходимости больному рекомендуется стационарное лечение в эндокринологическом отделении.
При необходимости больному рекомендуется стационарное лечение в эндокринологическом отделении.
В каких случаях может понадобиться консультация врача-онколога?
Длительное течение хронического панкреатита и отсутствие его адекватной терапии может приводить к развитию различных опухолевых процессов в тканях железы. Они могут выявляться при ультразвуковом исследовании, КТ, МРТ и других диагностических процедурах, которые назначаются больному во время диспансерного наблюдения или при обострениях панкреатита.
В тканях поджелудочной железы могут образовываться кисты, псевдокисты или злокачественные новообразования. При подозрении на опухолевые процессы больному рекомендуется консультация врача-онколога. Именно этот специалист сможет принять решение о необходимости выполнения хирургического вмешательства или проведения курса химиотерапии.
Диагноз «панкреатит» требует от больного внимательного отношения к состоянию своего здоровья, соблюдений всех рекомендаций врача и регулярного наблюдения у специалистов. Только такой подход к этому заболеванию позволяет избежать развития тяжелых осложнений.
Только такой подход к этому заболеванию позволяет избежать развития тяжелых осложнений.
Какой врач лечит поджелудочную железу – куда идти при панкреатите?
Иногда болезнь застает врасплох, человек теряется, не знает, что ему предпринять и не может понять, к какому врачу ему нужно идти. Особенно это актуально, если требуется экстренная помощь. Когда воспаляется поджелудочная железа – боль атакует мгновенно, сопровождаясь рвотой, диареей, тошнотой – к какому врачу обратиться в этой ситуации – необходимо точно знать. Своевременное лечение – гарантия выздоровления!
Какой врач лечит воспалившуюся поджелудочную железу?
К сожалению, многие даже не знают, как называется врач по поджелудочной железе и в целом по органам пищеварения. Если у человека никогда не было проблем с данным органом, то при его воспалении больному будет сложно понять, что конкретно у него болит и как это лечить.
Чаще всего в такой ситуации люди обращаются к терапевту с жалобами на боль в животе. Это правильное решение, потому что именно он может первоначально определить диагноз, уточнить характер боли и предположить, какая патология у больного. После осмотра терапевт сообщит, болит поджелудочная железа, которую нужно лечить, или же это проблемы иного характера. При проявлении определенных симптомов, ссылаясь на жалобы больного и его состояние, врач направляет пациента к профильному специалисту:
Это правильное решение, потому что именно он может первоначально определить диагноз, уточнить характер боли и предположить, какая патология у больного. После осмотра терапевт сообщит, болит поджелудочная железа, которую нужно лечить, или же это проблемы иного характера. При проявлении определенных симптомов, ссылаясь на жалобы больного и его состояние, врач направляет пациента к профильному специалисту:
- гастроэнтерологу;
- эндокринологу;
- хирургу.
При заболеваниях внутренних органов, особенно в состоянии острого приступа, важно оказать медицинскую помощь своевременно и квалифицированно, начав правильное лечение, поэтому следует знать, какой врач лечит поджелудочную железу. Сделать это может доктор, у которого наблюдался больной, тем более, если ранее возникали подобные проблемы. Если сталкиваетесь с такими симптомами впервые, то к какому врачу обращаться подскажет терапевт. Необходимо пойти на прием к участковому доктору, он проводит первичный осмотр, назначает необходимые анализы, возможно в экспресс варианте, дает направление на ультразвуковую диагностику.
Когда воспаление поджелудочной железы носит характер острого панкреатита – пациенту с лечением поможет врач-гастроэнтеролог. Он специализируется на заболеваниях поджелудочной железы, без труда определит, какая часть органа воспалена. Точную картину поможет установить УЗИ. Анализы пациента расскажут о содержании ферментов в крови, ориентируясь на которые гастроэнтеролог назначит интенсивную медикаментозную терапию.
Если терапевт устанавливает острый панкреатит, а поджелудочную железу можно нащупать методом пальпации, то направление дается к хирургу, но это не означает, что обязательно будет хирургическое вмешательство. Пациента помещают на лечение в стационаре, где врач разработает индивидуальную схему лечения, назначит уколы и введение препаратов. Это необходимо в тяжелых случаях, при панкреатите с осложнениями. Если есть закупорка протоков органа, либо страдает желчный пузырь – могут назначить в целях лечения операцию, которую инициирует лечащий врач, а проводит хирург.
При панкреатите поджелудочной железы на фоне сахарного диабета, терапевт направит пациента к эндокринологу. Этот медик выясняет по анализам гормональный фон больного, назначает корректирующую терапию, в особенности, если есть нарушения в выработке инсулина.
Этот медик выясняет по анализам гормональный фон больного, назначает корректирующую терапию, в особенности, если есть нарушения в выработке инсулина.
Какой врач лечит острый панкреатит?
К какому врачу идти с поджелудочной железой – главный вопрос при приступе острого панкреатита. Состояние больного во время приступа – тяжелейшее, поэтому самым верным будет вызов скорой помощи для экстренного купирования синдромов. В зависимости от состояния пациента, врач принимает решение о госпитализации, с помещением в реанимационный блок, либо оказанием помощи на месте, с дальнейшими назначениями и лечением.
Лечением занимается врач-гастроэнтеролог, который сам даст направление на ультразвуковое исследование, выпишет необходимые анализы. Не всегда больного кладут в стационар, иногда заболевание можно вылечить дома, но от похода к врачу это не освобождает. Воспаление поджелудочной железы острой стадии необходимо лечить медикаментозно, самостоятельно орган не справится. Если за помощью не обратиться и не начать лечение, то заболевание может перерасти в более серьезную стадию и дать осложнения.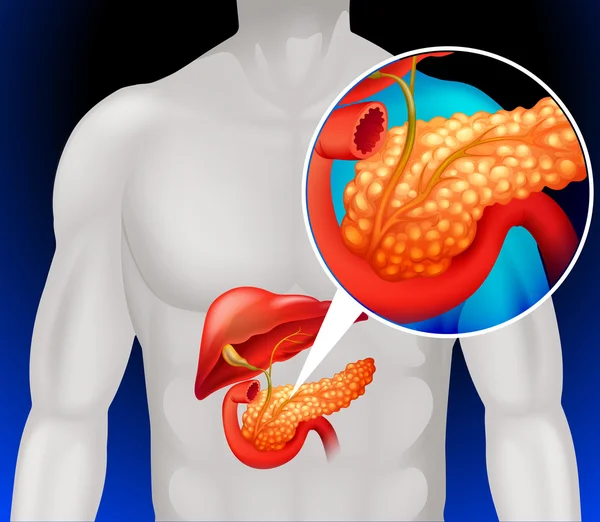
Острый панкреатит – сильная боль, постоянная рвота, систематическое испражнение жидким жирным калом. Чтобы снять воспаление с органа необходимо выровнять в крови уровень ферментов, которые не успевает вырабатывать пораженная железа. Это под силу медикаментам:
- Сандостатин;
- Панкреатин;
- Промедол;
- Платифиллин;
- Цапол;
- Гордокс.
Гастроэнтеролог способен устранить не только симптомы заболевания, но и причину патологии поджелудочной железы, назначив адекватное и своевременное лечение. Если придерживаться его советов и рекомендаций, пройдя лечение, можно забыть о панкреатите навсегда, однако, возвращаться к привычному образу жизни уже не получится, нужно будет пересмотреть свой рацион и привычки.
Кто лечит хронический панкреатит?
Когда панкреатит перерастает в хроническую форму, то пациент может самостоятельно справляться с заболеванием, посещая лишь участкового терапевта или лечащего врача-гастроэнтеролога для консультаций. Чаще всего человек обращается к докторам лишь при усилении симптомов, либо, когда ранее назначенное лечение не действует. В этой стадии болевые ощущения менее выражены, поскольку по назначению врача больной принимает препараты, которые уже оказывали лечебное действие.
Чаще всего человек обращается к докторам лишь при усилении симптомов, либо, когда ранее назначенное лечение не действует. В этой стадии болевые ощущения менее выражены, поскольку по назначению врача больной принимает препараты, которые уже оказывали лечебное действие.
Если же приступ случается впервые, он может быть довольно сильным и причинять невыносимую боль, больному панкреатитом необходимо срочно вызвать бригаду скорой помощи, врач сам решит, куда госпитализировать пациента и какой доктор ему может помочь. Чаще всего оказывают помощь реаниматолог и хирург, основываясь на результатах анализов, показаниях диагностических приборов. После купирования болевого синдрома, снятия воспаления, пациенту назначают лечебную диету, прием препаратов и отпускают домой. Для устранения симптоматики хронического панкреатита на стационаре необходимо лежать не менее недели.
При развитии острого панкреатита страдают желчный пузырь и печень, что сказывается на состоянии пациента и его анализах, поэтому после завершения лечения в стационаре пациенту важно наблюдаться у участкового терапевта, который контролирует состояние здоровья и уровень ферментов в крови.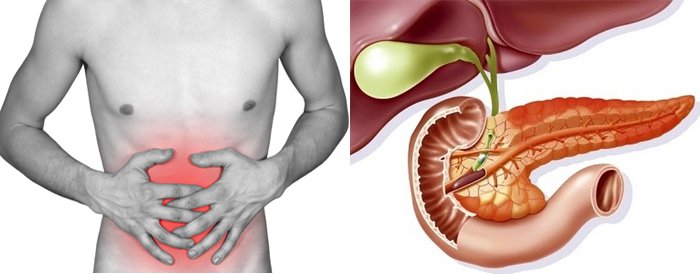 Хронический панкреатит требует особого внимания, диеты и лечения медикаментами в определенное время. Если нарушать предписания лечащего врача и игнорировать диету – приступы будут учащаться, на их фоне станет снижаться иммунитет, разовьются заболевания печени, кишечника, желчного пузыря.
Хронический панкреатит требует особого внимания, диеты и лечения медикаментами в определенное время. Если нарушать предписания лечащего врача и игнорировать диету – приступы будут учащаться, на их фоне станет снижаться иммунитет, разовьются заболевания печени, кишечника, желчного пузыря.
Консультация эндокринолога и онколога
Иногда заболевание сопровождается осложнениями или проявляются симптомы, которые указывают на развитие новообразования. Долгий отказ от терапии тоже может привести к образованию опухолевых процессов в протоках поджелудочной железы, какой врач при этих процессах может помочь, будет особо неважно – главное результат. Если УЗИ подтверждает опухоль доброкачественного или злокачественного характера, то необходима консультация врача-онколога. Его задача скорректировать терапию, назначенную гастроэнтерологом, в соответствии с диагнозом пациента. Онколог старается обойтись медикаментозным лечением, поддерживая интенсивную терапию, которая не доведет до хирургического вмешательства. Хорошо поддаются лечению псевдокисты, кисты и полипы.
Хорошо поддаются лечению псевдокисты, кисты и полипы.
Сомнений, кто лечит пациента при панкреатите поджелудочной железы, на фоне сахарного диабета, возникать не может, так как это делает эндокринолог. Его консультация и понадобится, если в организме пациента на фоне панкреатита развились проблемы с выработкой инсулина. Чтобы избежать прогрессирования диабета, или не запустить его в более сложную стадию – необходимо вовремя обратиться к врачу. Кроме того, поджелудочная железа вырабатывает гормоны и ферменты, способствующие обмену веществ и расщеплению пищи, если есть нарушения в уровне этих гормонов, то эндокринолог назначит гормональную терапию, которая устранит их.
Заниматься самолечением при воспалении поджелудочной железы категорически запрещено, чтобы не вызвать осложнений или ухудшения состояния больного. Даже при незначительных проявлениях заболевания следует обратиться к врачу. Важно честно назвать доктору все проявления болезни, симптомы, для выявления четкой картины заболевания и назначения эффективного лечения. Для постановки диагноза может потребоваться проведение биопсии поджелудочной железы: https://metod-diagnostiki.ru/zhkt/vidy-procedur/biopsiya-podzheludochnoy-zhelezy/
Для постановки диагноза может потребоваться проведение биопсии поджелудочной железы: https://metod-diagnostiki.ru/zhkt/vidy-procedur/biopsiya-podzheludochnoy-zhelezy/
Какой врач лечит панкреатит и поджелудочную железу?
Одну из главных ролей в процессе пищеварения играет поджелудочная железа. В органе вырабатываются ферменты, которые по протокам поступают в кишечник и, активизируясь, участвуют в расщеплении жиров, углеводов и белков. В случае, когда выход ферментов в силу ряда причин затруднен, они накапливаются в самой железе и разрушают её изнутри. Возникает воспаление поджелудочной железы – панкреатит, имеющий две разновидности – острую и хроническую. Вылечить болезнь непросто. Поэтому важно вовремя обратиться к доктору, чтобы избежать серьёзных осложнений.
Какой врач лечит панкреатит? Ответить на этот вопрос можно, разобравшись с симптомами заболевания и методикой лечения.
Читайте также дополнительные материалы, это важно знать.Острый панкреатит
При острой форме панкреатита происходит стремительное разрушение клеток поджелудочной железы. Без оказания помощи это приводит к серьёзным осложнениям, вплоть до смертельного исхода.
Без оказания помощи это приводит к серьёзным осложнениям, вплоть до смертельного исхода.
Симптомы
Приступ острого панкреатита сопровождается явными симптомами, на которые требуется обратить внимание, чтобы не допустить ухудшения:
- Сильная режущая боль в верхней части живота, часто носящая опоясывающий характер, отдающая в поясницу. Боль почти не снимается спазмолитическими препаратами. Возможно возникновение болевого шока.
- Постоянная тошнота и упорная рвота, при тяжёлых формах даже с кровью.
- Вздутие живота, как правило, слева, расстройство кишечника, метеоризм.
- Слабость, головокружение, вплоть до потери сознания.
- Повышение температуры тела, учащение пульса.
- Желтушность кожных покровов и склер глаз.
Что нужно делать
При выявлении перечисленных симптомов полагается сразу же принимать меры. К какому врачу обратиться? Самым разумным в данной ситуации будет вызвать медиков скорой помощи. Врач проведет первый осмотр больного, выполнит нужные мероприятия по облегчению состояния и примет решение о госпитализации.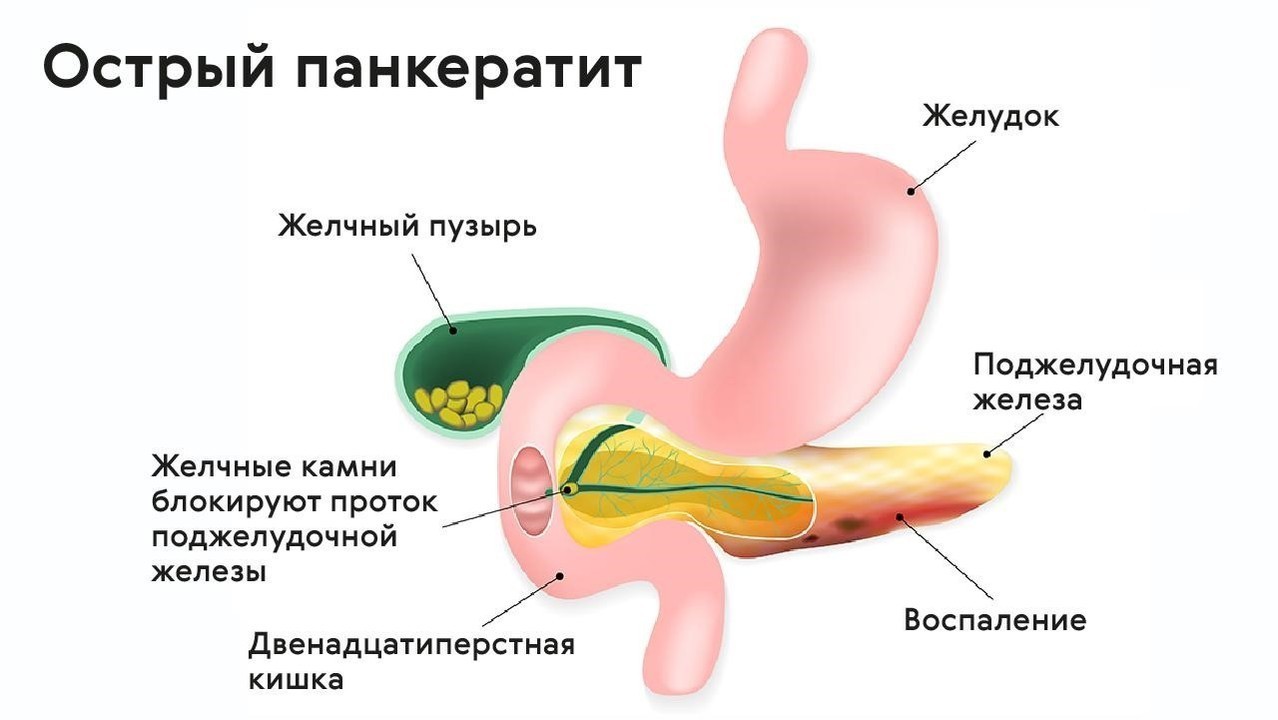
Если состояние больного тяжёлое, но не вызывает опасений, человек поступает в хирургическое отделение и лечение проводит врач-хирург. Симптомы острого воспаления поджелудочной железы часто схожи с симптомами аппендицита, холецистита или язвы двенадцатиперстной кишки. Поэтому хирург сможет поставить правильный диагноз. В случае если состояние пациента заставляет опасаться за жизнь, госпитализация проводится в реанимационное отделение.
Чтобы уточнить первоначально поставленный диагноз, проводят комплексное обследование, включающее:
- Анализы крови (общий и биохимия).
- Общий анализ мочи.
- Рентген органов брюшной полости.
- Ультразвуковое исследование поджелудочной железы.
УЗИ поджелудочной железы
На основании диагностических мероприятий, а также показаний, полученных при осмотре и опросе пациента, больному назначается лечение. Как правило, приём болеутоляющих средств и препаратов, восстанавливающих функциональность ферментов в поджелудочной железе, позволяет снять острое воспаление. В первые дни больному предписывается полное голодание. Принимать разрешается только лечебно-столовую минеральную воду без газа в небольших количествах. В дальнейшем назначается строгая диета, исключающая употребление продуктов, вызывающих обострение заболевания.
В первые дни больному предписывается полное голодание. Принимать разрешается только лечебно-столовую минеральную воду без газа в небольших количествах. В дальнейшем назначается строгая диета, исключающая употребление продуктов, вызывающих обострение заболевания.
В отдельных случаях, в частности, при непроходимости протоков поджелудочной железы или при тяжёлом гнойном воспалении, требуется оперативное вмешательство.
Когда состояние больного острым панкреатитом стабилизируется, пациента переводят в отделение гастроэнтерологии. Здесь человек находится вплоть до полного выздоровления. Лечащий врач-гастроэнтеролог сделает подробные назначения по приёму лекарств, соблюдению режима сбалансированного питания и разрешенным физическим нагрузкам. После выписки пациент обращается в поликлинику по месту жительства, где встаёт на учет под наблюдение врача-терапевта.
Хронический панкреатит
При острой форме заболевания после проведенного лечения поджелудочная железа полностью восстанавливает работоспособность. При хроническом течении заболевания наблюдается постепенное снижение функции. К главным причинам болезни относятся злоупотребление алкогольными напитками, желчнокаменная болезнь, наследственность, постоянный приём некоторых лекарственных препаратов.
При хроническом течении заболевания наблюдается постепенное снижение функции. К главным причинам болезни относятся злоупотребление алкогольными напитками, желчнокаменная болезнь, наследственность, постоянный приём некоторых лекарственных препаратов.
Симптомы
Хроническое воспаление поджелудочной железы бывает диффузным, распространяющимся на орган целиком, или локальным, если воспаляется только часть. К симптомам хронического панкреатита относятся:
- Постоянные болевые ощущения с левой стороны, усиливающиеся после употребления алкогольных напитков или тяжёлой жирной пищи.
- Ощущение тяжести в животе после еды, метеоризм, вздутие живота, тошнота.
- Нарушение работы кишечника – поносы и запоры.
- Снижение веса, вплоть до анемии.
- Слабость, нарушение сна, частые головные боли.
- Постоянная субфебрильная температура тела.
Заболевание характеризуется периодически возникающими приступами, схожими по симптомам с острой формой панкреатита.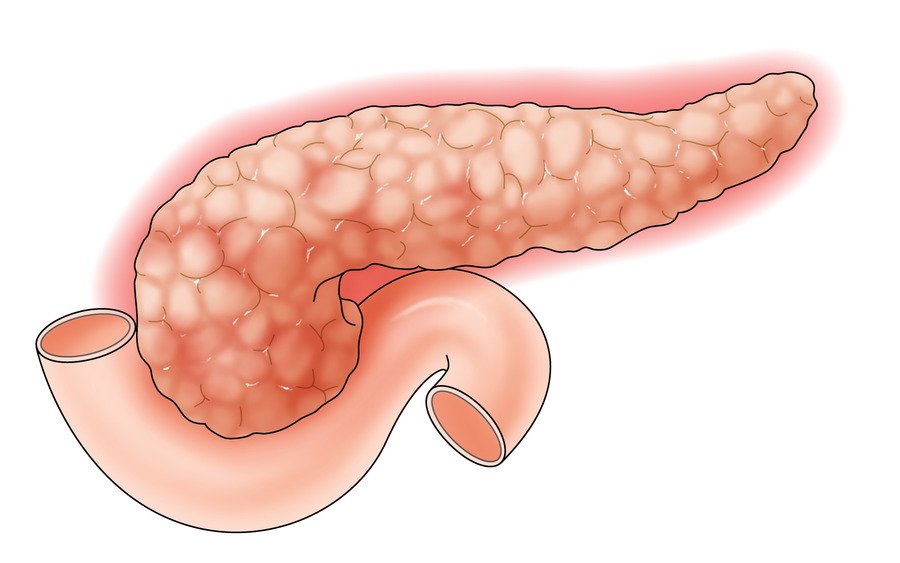
Лечение заболевания
Если не начинать действовать, то хроническая форма воспаления поджелудочной железы вызовет серьёзные осложнения, вплоть до некроза. К какому врачу нужно обращаться при этой форме заболевания? В случае острого приступа следует поступать так же, как и в предыдущем случае. Больного госпитализируют и лечат в стационаре хирургического отделения.
Обнаружив симптомы хронического воспаления, полагается обратиться к участковому терапевту. Анализы и ультразвуковое исследование помогут медику выбрать правильную методику лечения в каждом конкретном случае. При необходимости, терапевт направляет пациента на консультацию к гастроэнтерологу, который определит, достаточно ли амбулаторного лечения или обнаружены показания к госпитализации. Больным с воспалением в состоянии ремиссии показано ежегодное санаторно-курортное лечение.
К каким ещё докторам обращаются при болезнях поджелудочной железы
В поджелудочной железе находятся клетки, вырабатывающие гормоны – инсулин и глюкагон, регулирующие обмен углеводов в организме.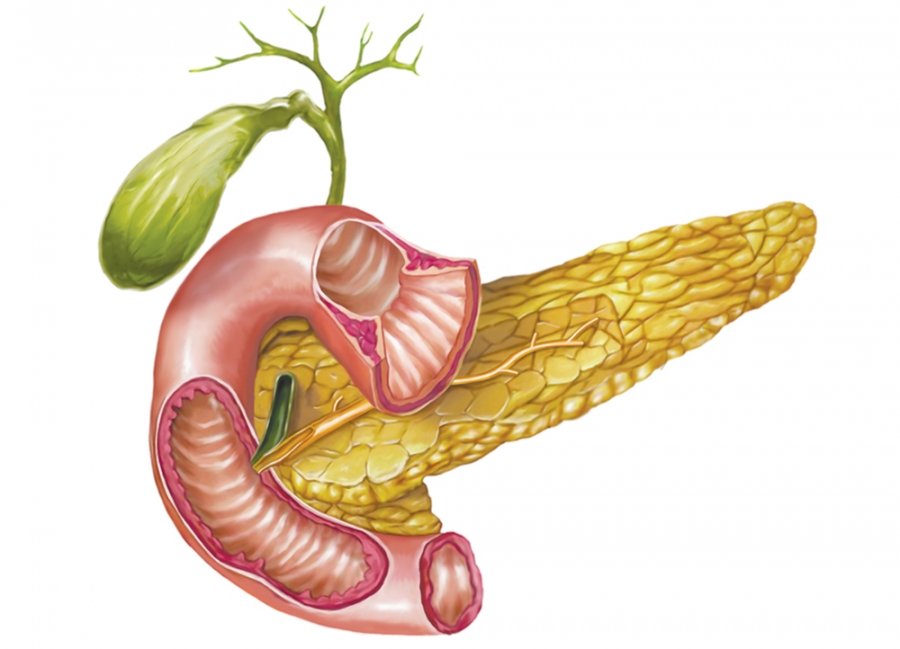 При вялом течении болезни в течение протяжённого времени эти клетки отмирают, что приводит к возникновению сахарного диабета. В таких случаях показано обратиться к эндокринологу, который проведет обследование, назначит лечение, подберет нужную дозировку инсулина, порекомендует диетическое питание. Пациенты с диагнозом сахарный диабет на фоне панкреатита должны два раза в год проходить лечение в стационаре эндокринологического отделения.
При вялом течении болезни в течение протяжённого времени эти клетки отмирают, что приводит к возникновению сахарного диабета. В таких случаях показано обратиться к эндокринологу, который проведет обследование, назначит лечение, подберет нужную дозировку инсулина, порекомендует диетическое питание. Пациенты с диагнозом сахарный диабет на фоне панкреатита должны два раза в год проходить лечение в стационаре эндокринологического отделения.
Часто при длительном течении хронического панкреатита в тканях поджелудочной железы начинаются опухолеобразующие процессы. Чаще прочих встречаются таковые у людей пожилого возраста. Это могут оказаться кисты или злокачественные новообразования. Как правило, опухоли выявляются при прохождении планового медицинского обследования. Но пациент и сам должен прислушаться к следующим признакам:
- Постоянная изнуряющая боль.
- Резкое снижение веса.
- Полная потеря аппетита.
- Тошнота, рвота.
- Диарея, светлый стул.
Следует незамедлительно проконсультироваться у врача-онколога. К сожалению, в большинстве случаев злокачественные опухоли поджелудочной железы обнаруживаются на поздних стадиях, что приводит к высокой смертности.
К сожалению, в большинстве случаев злокачественные опухоли поджелудочной железы обнаруживаются на поздних стадиях, что приводит к высокой смертности.
Врачи, кто лечит заболевания поджелудочной железы, сходятся во мнении, что своевременная профилактика – лучший способ не допустить в организм серьёзную болезнь. Отказ от курения и чрезмерного употребления алкогольных напитков, соблюдение режима питания, здоровый образ жизни и прохождение медицинского обследования не реже двух раз в год помогут сохранить здоровье. А при выявлении признаков, указывающих на наличие болезни, не нужно лечиться самостоятельно, а следует обратиться к врачам. Своевременно назначенное правильное лечение и соблюдение рекомендаций – залог результативного лечения и полного выздоровления.
Панкреатит – заболевание желудка, которое нужно лечить у врача
Что такое панкреатит?
Панкреатит – это воспаление поджелудочной железы.
Панкреатитом называют целую группу заболеваний и недугов, которые возникают вследствие воспаления поджелудочной железы или нарушения функционирования поджелудочной железы.
При заболевании панкреатит в поджелудочной железе начинает происходить процесс, при котором ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а активизируются в самой железе и начинают разрушать её, то есть происходит самопереваривание.
Ферменты и токсины, которые выделяются при этом процессе, выбрасываются в кровь и могут нанести серьезный вред другим органам, таким, как мозг, лёгкие, сердце, почки и печень.
Причины панкреатита.
- Наследственность.
- Вредные привычки: злоупотребление алкоголем и курением. Более половины случаев заболевания панкреатитом – это результат ведения нездорового образа жизни.
- Нарушение в иммунной системе человека – аутоиммунные проблемы.
- Закупорка протока поджелудочной железы или общего желчного протока.
- Повреждения протоков и поджелудочной железы при хирургических манипуляциях.
- Послеоперационные осложнения.
- Наличие синдрома Рейе.

- Наличие гемолитического уремического синдрома.
- Наличие гиперпаратиреоза.
- Наличие гипертриглицеридемии, то есть высокая концентрация в организме триглицеридов.
- Нарушение кровообращения поджелудочной железы.
- Травма поджелудочной железы в результате несчастного случая.
- Вирусные инфекции, в том числе эпидемический паротит и кампилобактерии.
- Заболевания двенадцатиперстной, тонкой и толстой кишок, сопровождающиеся запором, такие как энтерит, энтероколит, дивертикулы.
- Длительное бесконтрольное применение лекарственных препаратов, например, эстрогенов, кортикостероидов, тиазидных диуретиков и азатиоприна.
- Нарушение обмена веществ, особенно жиров.
- Некачественное питание, переедание.
В зоне риска заболеть панкреатитом находятся мужчины и женщины в возрасте 30 – 40 лет. Причем мужчины здесь преобладают над женщинами.
Люди, злоупотребляющие алкоголем, табакокурением, наркоманией, больше находятся в опасности заболеть панкреатитом, чем люди, не подверженные вредным привычкам.
Во многих случаях генетическая предрасположенность становится решающим фактором развития панкреатита.
Панкреатит приводит к образованию рубцов на поджелудочной железе.
В таком состоянии поджелудочная железа прекращает производить нужное количество пищеварительных ферментов. В результате нарушения функционирования поджелудочной железы становится невозможным переваривание некоторых микроорганизмов, в частности жиров.
Если повреждается часть поджелудочной железы, которая занимается выработкой инсулина, то может развиться диабет.
Симптомы панкреатита.
Характерным признаком панкреатита является сильный болевой синдром.
При панкреатите боль появляется в области живота, в подреберье, может пронизывать человека в области лопаток, спины или груди.
О панкреатите могут свидетельствовать такие симптомы:
- Боль, иногда опоясывающая, в правом либо левом подреберьях.
- Приобретение кожей землистого оттенка, особенно в области пупка, на пояснице.

- При панкреатите происходит ухудшение общего самочувствия человека, повышается температура тела.
- Панкреатит приводит к состоянию слабости, общему недомоганию.
- При панкреатите происходит изменение артериального давления в сторону повышения или понижения.
- Панкреатит провоцирует рвоту, тошноту, продолжительную икоту, отрыжку тухлыми яйцами.
- Панкреатит сопровождается запором или диарей.
- Одышки, повышенная потливость может быть симптомами панкреатита.
Вышеописанные симптомы относятся к острому панкреатиту.
Если панкреатит имеет хроническую форму, то обычно у него нет ярко выраженных симптомов. Хронический панкреатит сопровождается снижением аппетита и потерей массы тела.
При хроническом панкреатите часто появляются боли в верхней части живота, особенно после еды или после приема спиртных напитков.
Опасность хронического панкреатита в том, что такая форма болезни может часто протекать бессимптомно, при этом длится годами. Больной хроническим панкреатитом может не подозревать о наличии болезни, потому что практически не ощущает недуг. Хронический панкреатит характеризуется частым ощущением тяжести желудка, ощущением переедания, дискомфортом.
Больной хроническим панкреатитом может не подозревать о наличии болезни, потому что практически не ощущает недуг. Хронический панкреатит характеризуется частым ощущением тяжести желудка, ощущением переедания, дискомфортом.
Псевдоопухолевый панкреатит имеет признаки рака, которые выражаются в желтушности тела и склер глаза.
Диспепсический панкреатит выражается в расстройстве кишечника, поносе, запоре, вздутие, беспричинной потери веса.
Панкреатит, особенно хронический, приводит к диабету.
Диагностика панкреатита.
Для установления диагноза «панкреатит» необходимо обратиться к врачу – гастроэнтерологу и пройти обследование.
Доктор – гастроэнтеролог Онли Клиник для диагностики панкреатита назначает обследование, выслушивает жалобы и собирает анамнез.
Назначаемое обследование и диагностические процедуры, как правило, включают в себя:
- анализы, определяющие уровень амилазы крови и диастазы мочи;
- анализ крови на определение биохимии;
- общий анализ крови;
- общий анализ мочи;
- УЗИ поджелудочной железы;
- гастроскопия;
- рентгенография органов брюшной полости;
- функциональные тесты;
- эндоскопическое обследование – ретроградная холангиопанкреатография.

Если панкреатит обостряется и происходит приступ панкреатита, то нужно немедленно обратиться к врачу, или даже лечь в стационар. Только срочная медицинская помощь поможет стабилизировать состояние пациента, снять острую симптоматику и исключить возможность развития панкреонекроза.
Острый панкреатит нужно лечить в стационаре и под наблюдением специалистов.
Хронический панкреатит имеет неярко или слабовыраженные симптомы. Больной хроническим панкреатитом обязан постоянно проводить поддерживающую терапию и принимать медикаменты.
В моменты обострения хронического панкреатита больному также показана госпитализация и терапия, аналогичная острому процессу панкреатита.
Больной панкреатитом должен на протяжении всей жизни соблюдать рекомендации врачей для борьбы с этим недугом. Для исключения рецидивов панкреатита необходимо соблюдает диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Также больным панкреатитом специалисты рекомендуют как минимум один раз в год проходить санаторно – курортное лечение в здравницах Ставропольского, Краснодарского края (Кисловодск, Железноводск, Пятигорск) с использованием натуральных минеральных вод.
Очень важна при лечении панкреатита – диета. Если немного ее нарушить – сразу наступает обострение и необходим прием лекарств.
Для уменьшения болей при панкреатите и снижения рецидивов панкреатита, врачи – гастроэнтерологи назначают следующую медикаментозную терапию:
- спазмолитики — Но-Шпа, Дротаверин, которые снижают болевой синдром, уменьшая тем самым воспалительный процесс в поджелудочной железе.
- мебеверин (Дюспаталин, Спарекс) — спазмолитик, миотропного действия, устраняет спазмы ЖКТ.
- антисекреторные препараты (или диакарб по таблетке на три дня под прикрытием аспаркама при отечной форме).
- лекарственные препараты, которые подавляют выработку гормонов железой, например, Октреотид.

Хронический панкреатит за продолжительный промежуток времени приводит к тому, что происходит замещение нормальных клеток органа соединительной тканью. Следовательно,функциональность органа нарушается, может развиться сахарный диабет и нарушиться пищеварение.
В этих случаях врач – гастроэнтеролог назначает лекарства, содержащие панкреатические ферменты:
Фестал, Панкреатин или «Энзистал», «Гастенорм», «Биозим», «Мезим», «Микразим», «Пангрол», «Панзинорм», «Пензитал», «Креон», «Эрмиталь».
Для диагностирования и лечения панкреатита обращайтесь в Центр Современной Медицины Онли Клиник.
Какой врач лечит поджелудочную
О врачах, специализирующихся на лечении заболеваний поджелудочной железы.
Какой врач лечит поджелудочную железу, вероятно, это один из первых вопросов, возникающих в голове у человека, испытывающего острые боли в области живота, и подозревающего, что они могут быть симптомами такого серьезного заболевания, как панкреатит.
Если болевой синдром причиняет невыносимые страдания, оптимальным решением в данном случае будет госпитализация, в зависимости от тяжести болезни, либо в гастроэнтерологическое отделение, либо в отделение реанимации.
Если в острой фазе панкреатита происходит интонсикация организма, диагностику и лечение поджелудочной железы должен производить хирург. Целесообразной, а в отдельных случаях необходимой, является консультация у эндокринолога. Лечение нарушений нормальной деятельности пищеварительной системы, в том числе и поджелудочной железы, находится в компетенции врача-гастроэнтеролога. Он же лечит и хронический панкреатит.
Назначенная узким специалистом терапевтическая схема лечения панкреатита может проводиться, как под его наблюдением, так и под контролем терапевта.
Именно к врачу-терапевту следует обратиться, если проявляется характерная симптоматика, но форма заболевания не настолько тяжелая, чтобы ставился вопрос о госпитализации в стационар.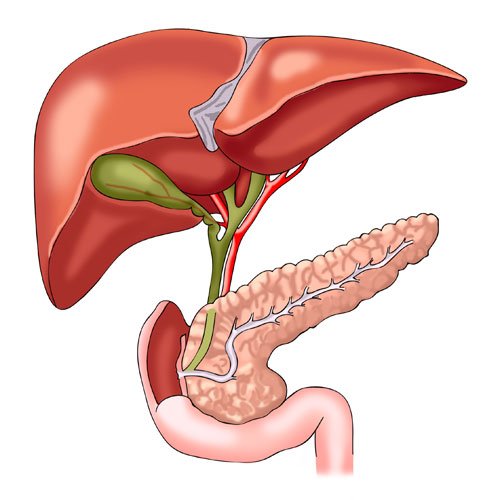 Путем осмотра и пальпации пациента терапевт установит природу боли, и ее относимость к поджелудочной железе, выяснит ее характер и локализацию.
Путем осмотра и пальпации пациента терапевт установит природу боли, и ее относимость к поджелудочной железе, выяснит ее характер и локализацию.
Диагностика панкреатита
Диагностирование заболевания поджелудочной железы производится врачом на основании анализа и оценки диспепсических жалоб и анамнеза больного, а также результатов инструментального и лабораторного исследований следующих видов:
- Грубые нарушения режима здорового питания – употребление жирной еды, чрезмерного количества пищи в целом, и мясных блюд в частности, продуктов с высокой степенью обжарки, ночной прием пищи.
- Общий анализ мочи.
- Клинический и биохимический анализ крови.
- УЗИ органов брюшной полости.
- МРТ, ЭКГ.
- Копрограмма.
- Ангиография поджелудочной железы.
- Ретроградная холецистопанкреатография.
- Липидограмма, глюкоза крови.
- Липаза и амилаза крови.
- Печеночные пробы – АЛТ, билирубин, АСТ и др.

Конкретный метод диагностики определяет лечащий врач индивидуально для каждого больного, и в большинстве случаев зависит от технической оснащенности лечебного учреждения и показателей, полученных в результате осмотра и опроса пациента. Таким образом, специалист должен опровергнуть либо подтвердить предварительный диагноз – панкреатит, и назначить курс необходимой терапии.
К какому врачу обращаться при остром панкреатите
Если установлен диагноз острый панкреатит, неотложную медицинскую помощь оказывает хирург. При стабилизации клинической картины заболевания пациент переводится в отделение гастроэнтерологии или хирургическое отделение. Дальнейшая терапия осуществляется и корректируется врачом-гастроэнтерологом или хирургом. После завершения лечебного курса больного выписывают из стационара и переводят на амбулаторное лечение и диспансерный контроль со стороны терапевта по месту проживания.
Участковый терапевт контролирует функционирование поджелудочной железы, дает рекомендации о приеме лекарственных препаратов, организации режима питания, и, в случае необходимости, обязывает пациента обратиться к врачам определенной специализации – эндокринологу, гастроэнтерологу, либо онкологу. Кроме императивных мер терапевт разъясняет больному о необходимости проявлять самодисциплину и неукоснительно следовать полученным от врачей предписанием, поскольку панкреатит относится к трудноизлечиваемой категории болезней.
Кроме императивных мер терапевт разъясняет больному о необходимости проявлять самодисциплину и неукоснительно следовать полученным от врачей предписанием, поскольку панкреатит относится к трудноизлечиваемой категории болезней.
В каких случаях следует обратиться к врачу-эндокринологу
Воспалительные процессы в поджелудочной железе нередко приводят к развитию сахарного диабета. Это происходит в результате некроза клеток, секретирующих такие гормоны, как инсулин, глюкагон, соматостатин, регулирующие концентрацию глюкозы в крови.
При таких условиях пациент должен обратиться за помощью к врачу-эндокринологу. Специалист назначит необходимую дозировку инсулина, либо направит на стационарное лечение в отделении эндокринологии. Больной будет поставлен на диспансерный учет, предполагающий регулярный мониторинг состояния его здоровья лечащим врачом.
Панкреатит все еще лечат по старинке — Российская газета
Среди самых тяжелых недугов чуть ли не в лидерах болезни поджелудочной железы. И потому, что выявлять их на ранней стадии непросто, и потому, что нередко они ведут к инвалидности, хотя и не являются злокачественными.
И потому, что выявлять их на ранней стадии непросто, и потому, что нередко они ведут к инвалидности, хотя и не являются злокачественными.
Пути избавления? Их немало, но далеко не всегда эффективных. Однако в последнее время ситуация начинает меняться к лучшему. Об этом обозреватель “РГ” беседует с главным онкологом московской клинической больницы N 5 профессором Вячеславом Егоровым.
Вячеслав Иванович, вы только что вернулись с международного конгресса по проблемам лечения болезней поджелудочной железы. Выступали там с докладом о новых операциях по поводу особых форм хронического панкреатита. Насколько мне известно, доклад вызвал не только интерес, но и немало вопросов. Почему?
Вячеслав Егоров: Да потому, что речь о таких формах панкреатита (воспаления поджелудочной железы), которые встречаются редко, а ущерб здоровью наносят огромный и лечатся по старинке. А многим практикующим врачам и вовсе неведомы. Потому нередко ведут к инвалидности. Между тем страдающих заболеваниями поджелудочной железы в России всегда немало в силу того, что у нас масса любителей спиртного, даже профессионалов в этом деле.
Помню первого пациента, которому была выполнена такая операция. Он забыл о болях и вернул свой вес. Недавно мы говорили по телефону
В результате исследований, и не только российских, медики пришли к выводу, что хронический панкреатит у каждого десятого пациента возникает сначала не в самой поджелудочной железе, а в стенках двенадцатиперстной кишки.
И к чему привело это открытие?
Вячеслав Егоров: К тому, что если выявить болезнь на ранней стадии, то можно человека избавить от нее навсегда и сделать его совершенно здоровым. При этой операции не надо удалять половину поджелудочной железы, как это принято. Достаточно ограничиться удалением части двенадцатиперстной кишки. Поджелудочная железа при этом остается абсолютно нетронутой.
Это важно?
Вячеслав Егоров: Да. Ведь если половину железы удалить, то высока вероятность развития у такого пациента сахарного диабета и недостаточности выработки ферментов поджелудочной железы.
Вы разработчик такой операции?
Вячеслав Егоров: Российским хирургам принадлежит приоритет в разработке этого вида операций. Я и мои коллеги предложили ее еще в 2009 году. Впервые доложили ее результаты в Гонолулу на объединенном съезде американской и японской панкреатологических ассоциаций.
Помню первого пациента, которому была выполнена такая операция. Это был военнослужащий среднего возраста из Хабаровска. Его мучили постоянные боли в животе, рвота, он похудел на 36 килограммов. После нашей операции он забыл о болях и вернул свой вес. Недавно мы говорили по телефону с ним и с его женой, она тоже врач. Узнали, что наш пациент чувствует себя здоровым и не имеет никаких ограничений.
С тех пор прошло немало лет. Саму методику проведения операции вы изложили в нескольких специальных российских и иностранных журналах. Кстати, сколько подобных операций на вашем личном счету?
Вячеслав Егоров: Я сделал их 12. Все с положительным результатом. Мало? Нет последователей? Дело в том, что такая форма хронического панкреатита встречается относительно редко. Кроме того, до сих пор некоторые специалисты в этой области убеждены, что корень зла находится в головке поджелудочной железы. Хотя наши исследования и операции показали, что причина развития этой формы хронического панкреатита находится не в железе, а в двенадцатиперстной кишке. И значит, для излечения не надо трогать саму поджелудочную, достаточно удалить пораженную часть кишки.
Мало? Нет последователей? Дело в том, что такая форма хронического панкреатита встречается относительно редко. Кроме того, до сих пор некоторые специалисты в этой области убеждены, что корень зла находится в головке поджелудочной железы. Хотя наши исследования и операции показали, что причина развития этой формы хронического панкреатита находится не в железе, а в двенадцатиперстной кишке. И значит, для излечения не надо трогать саму поджелудочную, достаточно удалить пораженную часть кишки.
Да, болезнь редкая. Но редкость эта, можно сказать, относительная: в первую очередь, связанная с малой информированностью врачей.
И что же делать? Как выявить болезнь на ранней стадии? Как она себя проявляет?
Вячеслав Егоров: Главные ее симптомы – боль в животе, тошнота, рвота. Иногда желтуха. При таких симптомах обязательно надо “заподозрить”, в том числе, и это заболевание. Обязательно провести КТ или МРТ, или эндоскопический ультразвук. Эти исследования позволяют обнаружить такую форму хронического панкреатита практически в ста процентах случаев.
А если коллеги овладеют техникой проведения предложенной операции, это значительно улучшит качество жизни таких пациентов. Наше отделение готово в этом всячески помочь коллегам, независимо от того, где они живут и работают. Чтобы эта органосохраняющая операция вышла из стен нашей клиники, начала тиражироваться.
Панкреатит | Мичиган Медицина
Обзор темы
Что такое панкреатит?
Панкреатит – это воспаление поджелудочной железы, органа в животе, вырабатывающего гормоны инсулин и глюкагон. Эти два гормона контролируют то, как ваше тело использует сахар, содержащийся в еде, которую вы едите. Поджелудочная железа также вырабатывает другие гормоны и ферменты, которые помогают расщеплять пищу.
Пищеварительные ферменты вырабатываются в одной части поджелудочной железы и попадают в кишечник по протоку.Если проток заблокирован или поврежден, эти ферменты могут вытечь наружу и вызвать боль и отек. Это может произойти внезапно или через много лет. Со временем это может повредить поджелудочную железу и вызвать ее рубцевание.
Со временем это может повредить поджелудочную железу и вызвать ее рубцевание.
Что вызывает панкреатит?
Большинство случаев вызвано желчными камнями или сильным употреблением алкоголя. Заболевание также может быть вызвано травмой, инфекцией или некоторыми лекарствами.
Длительный или хронический панкреатит может развиться после одного приступа. Но это также может происходить в течение многих лет. В западных странах употребление алкоголя в больших количествах является наиболее частой причиной хронических заболеваний.
В некоторых случаях врачи не знают, чем вызвано заболевание.
Каковы симптомы?
Основным симптомом панкреатита является боль в верхней части живота от средней до сильной. Боль также может распространяться на середину спины.
У некоторых людей есть и другие симптомы, например тошнота, рвота, жар и потливость.
Как диагностируется панкреатит?
Ваш врач проведет медицинский осмотр и задаст вам вопросы о ваших симптомах и прошлом состоянии здоровья. Вы также можете сдать анализ крови, чтобы узнать, не превышает ли ваш уровень определенных ферментов нормальный уровень. Это может означать, что у вас панкреатит.
Вы также можете сдать анализ крови, чтобы узнать, не превышает ли ваш уровень определенных ферментов нормальный уровень. Это может означать, что у вас панкреатит.
Ваш врач может также попросить вас сделать общий анализ крови (CBC), анализ печени или анализ стула.
Другие тесты включают компьютерную томографию или ультразвуковое исследование живота (УЗИ брюшной полости) для поиска камней в желчном пузыре. Иногда используется специальный тест МРТ (магнитно-резонансная холангиопанкреатография (MRCP)) для выявления признаков закупорки протоков как причины панкреатита.
Тест, называемый эндоскопической ретроградной холангиопанкреатограммой или ЭРХПГ, может помочь вашему врачу определить, есть ли у вас хронический панкреатит. Во время этого обследования врач также может удалить камни в желчном пузыре, застрявшие в желчном протоке.
Как лечится?
Большинство приступов панкреатита требуют лечения в больнице. Ваш врач будет вводить вам обезболивающее и жидкости через вену (IV) до тех пор, пока боль и отек не исчезнут.
При проблемах с поджелудочной железой в желудке могут скапливаться жидкости и воздух.Это скопление может вызвать сильную рвоту. Если происходит скопление, ваш врач может ввести зонд через нос в желудок, чтобы удалить лишнюю жидкость и воздух. Это поможет сделать поджелудочную железу менее активной и опухшей.
Хотя большинство людей выздоравливают после приступа панкреатита, проблемы могут возникнуть. Проблемы могут включать кисты, инфекцию или отмирание тканей поджелудочной железы.
Вам может потребоваться операция по удалению желчного пузыря или части поджелудочной железы, которая была повреждена.
Если ваша поджелудочная железа серьезно повреждена, вам может потребоваться прием инсулина, чтобы помочь вашему организму контролировать уровень сахара в крови. Вам также может потребоваться принимать таблетки ферментов поджелудочной железы, чтобы помочь вашему организму переваривать жир и белок.
Если у вас хронический панкреатит, вам необходимо соблюдать диету с низким содержанием жиров и отказаться от употребления алкоголя. Вы также можете принимать лекарства от боли. Внесение подобных изменений может показаться сложным. Но при планировании, разговоре с врачом и поддержке семьи и друзей эти изменения возможны.
Вы также можете принимать лекарства от боли. Внесение подобных изменений может показаться сложным. Но при планировании, разговоре с врачом и поддержке семьи и друзей эти изменения возможны.
Причина
Обычно структура поджелудочной железы и протока поджелудочной железы предотвращает повреждение поджелудочной железы пищеварительными ферментами. Но могут развиться определенные состояния, вызывающие повреждение и панкреатит.
Острый панкреатит
Большинство приступов панкреатита вызываются желчными камнями, которые блокируют ток ферментов поджелудочной железы, или чрезмерным количеством алкоголя. Внезапный (острый) панкреатит может возникнуть после запоя или после многих эпизодов пьянства.
Другие причины острого панкреатита:
Иногда причина неизвестна.
Хронический панкреатит
Чрезмерное употребление алкоголя является наиболее частой причиной продолжающегося панкреатита (хронического панкреатита). сноска 1
Другие причины хронического панкреатита включают муковисцидоз или закупорку поджелудочной железы. Хронический панкреатит может передаваться по наследству. А курение сигарет, похоже, увеличивает риск этого заболевания. Примерно в 1 из 4 случаев врачи не уверены, чем это вызвано. сноска 2
Хронический панкреатит может передаваться по наследству. А курение сигарет, похоже, увеличивает риск этого заболевания. Примерно в 1 из 4 случаев врачи не уверены, чем это вызвано. сноска 2
Специалисты не знают, как алкоголь раздражает поджелудочную железу. Большинство считает, что алкоголь либо заставляет ферменты возвращаться в поджелудочную железу, либо изменяет химический состав ферментов, вызывая их воспаление.
Симптомы
Основным симптомом внезапного (острого) панкреатита является внезапная умеренная или сильная боль в верхней части живота (живота). Иногда боль бывает легкой. Но может казаться, что боль проникает через живот в спину.Иногда боль уменьшается, если вы сидите или наклоняетесь вперед. Другие симптомы приступа панкреатита:
- Тошнота и рвота.
- Лихорадка.
- Быстрый пульс.
- Потоотделение.
- Пожелтение кожи или белков глаз (желтуха).
- Шок.
Длительный (хронический) панкреатит также вызывает боль в верхней части живота.
Другие состояния с похожими симптомами включают непроходимость кишечника, аппендицит, холецистит, язвенную болезнь и дивертикулит.
What Happens
Панкреатит обычно проявляется как внезапный (острый) приступ боли в верхней части живота (живота). Заболевание может быть легким или тяжелым.
Острый панкреатит
У большинства людей панкреатит легкий острый панкреатит. Болезнь не затрагивает другие их органы, и эти люди выздоравливают без проблем. В большинстве случаев болезнь проходит в течение недели после начала лечения. Лечение проходит в больнице с применением обезболивающих и внутривенных (в / в) жидкостей.После исчезновения воспаления поджелудочная железа обычно приходит в норму.
В некоторых случаях ткань поджелудочной железы необратимо повреждена или даже отмирает (некроз). Эти осложнения повышают риск инфекции и органной недостаточности.
В тяжелых случаях панкреатит может быть смертельным.
Хронический панкреатит
Длительный панкреатит (хронический панкреатит) может развиться после одного или нескольких эпизодов острого панкреатита. Наиболее частой причиной хронического панкреатита является длительное употребление алкоголя.
Наиболее частой причиной хронического панкреатита является длительное употребление алкоголя.
То, что происходит при хроническом панкреатите, бывает разным. Часто возникают постоянные боли и осложнения. Осложнения могут включать обострение симптомов, скопление жидкости и закупорку кровеносных сосудов, желчных протоков или тонкой кишки.
Если большая часть ткани поджелудочной железы отмерла, вы можете недоедать. Это происходит потому, что поджелудочная железа больше не производит ферменты, необходимые для переваривания жиров и белков. Так жир выделяется в стул. Это состояние, называемое стеатореей, вызывает жидкий, бледный стул с необычно неприятным запахом, который может плавать в унитазе.
Если поврежденная поджелудочная железа перестает вырабатывать достаточно инсулина, у вас также может развиться диабет.
Хронический панкреатит увеличивает риск рака поджелудочной железы. Около 4 из 100 человек с хроническим панкреатитом заболевают этим раком. сноска 3
Что увеличивает ваш риск
Несколько вещей могут повысить ваш риск панкреатита, в том числе:
- Злоупотребление алкоголем.
 Количество, необходимое для возникновения панкреатита, неизвестно. Толерантность к алкоголю варьируется от человека к человеку.Умеренным считается употребление не более 2-х алкогольных напитков в день для мужчин и 1 в день для женщин и пожилых людей.
Количество, необходимое для возникновения панкреатита, неизвестно. Толерантность к алкоголю варьируется от человека к человеку.Умеренным считается употребление не более 2-х алкогольных напитков в день для мужчин и 1 в день для женщин и пожилых людей. - Семейный анамнез панкреатита.
- Высокий уровень жира (триглицеридов) в крови.
- Камни в желчном пузыре. Небольшой желчный камень может продвинуться в желчный проток достаточно далеко, чтобы заблокировать поступление ферментов поджелудочной железы в тонкий кишечник.
- Муковисцидоз.
- Курение сигарет.
- Структурные проблемы поджелудочной железы или желчных и панкреатических протоков, особенно состояние, при котором поджелудочная железа разделена и имеет два основных протока (pancreas divisum).
- Прием некоторых лекарств, включая терапию эстрогенами и некоторыми антибиотиками.
Когда вам следует позвонить своему врачу?
Немедленно позвоните своему врачу , если у вас сильная боль в животе (в животе) с рвотой, которая не проходит через несколько часов, или легкая или умеренная боль, которая не проходит после лечения в домашних условиях через пару дней.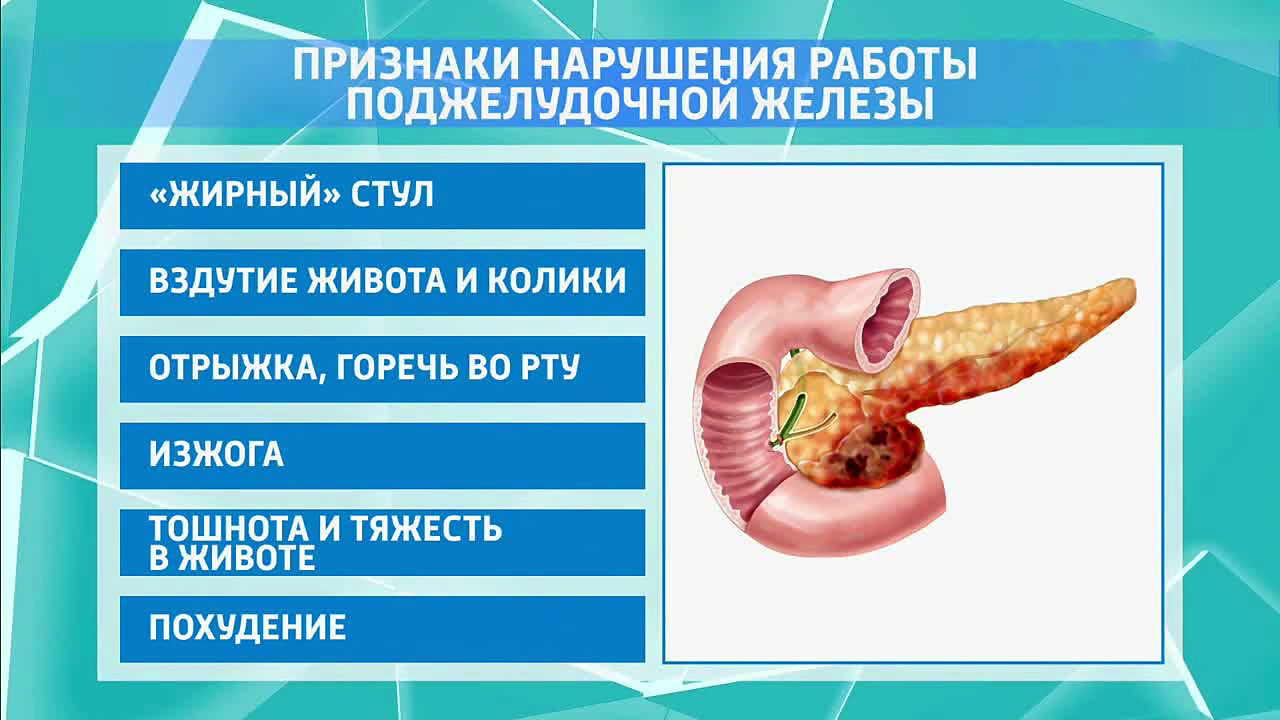 Эти симптомы могут быть вызваны панкреатитом.
Эти симптомы могут быть вызваны панкреатитом.
Бдительное ожидание
Панкреатит может быть тяжелым, потенциально опасным для жизни заболеванием.Если у вас сильная боль в верхней части живота, которая не проходит в течение нескольких часов, неуместно использовать выжидательный подход, который называется бдительным ожиданием.
К кому обратиться
Диагностировать и лечить панкреатит могут следующие специалисты в области здравоохранения:
Экзамены и тесты
Если ваш врач считает, что у вас панкреатит, он или она задаст вопросы о вашей истории болезни и проведет медицинский осмотр, а также лабораторные тесты и визуализацию.
Два анализа крови, измеряющие ферменты, используются для диагностики приступа панкреатита. Это следующие тесты:
- Амилаза сыворотки. Повышение уровня амилазы в крови обычно указывает на панкреатит.
- Липаза сыворотки. Внезапный (острый) панкреатит почти всегда повышает уровень липазы в крови.

Могут быть сделаны другие анализы крови, например:
Визуализирующие тесты, которые могут быть выполнены, включают:
- Компьютерная томография с контрастным красителем. КТ может помочь исключить другие причины боли в животе, определить, отмирает ли ткань (некроз поджелудочной железы), и найти такие осложнения, как жидкость вокруг поджелудочной железы, закупорка вен и непроходимость кишечника.
- УЗИ брюшной полости. Этот тест может обнаружить камни в желчном пузыре. Он также может показать увеличенный общий желчный проток.
- Эндоскопическая ретроградная холангиопанкреатограмма (ЭРХПГ). Эта процедура позволяет врачу увидеть структуру общего желчного протока, других желчных протоков и протока поджелудочной железы. ERCP – единственный диагностический тест, который также может использоваться для лечения узких участков (стриктур) желчных протоков и удаления камней из общего желчного протока.
- Магнитно-резонансная холангиопанкреатограмма (MRCP).
 Эта форма МРТ позволяет обнаружить камни в желчном протоке. Этот тест доступен не везде.
Эта форма МРТ позволяет обнаружить камни в желчном протоке. Этот тест доступен не везде. - Эндоскопическое УЗИ. В этой форме ультразвука зонд, прикрепленный к освещенной области, помещается в горло и в желудок. Звуковые волны показывают изображения органов в брюшной полости. Эндоскопическое ультразвуковое исследование может выявить камни в желчном протоке.
- МРТ. Иногда МРТ используется для поиска признаков панкреатита. Он предоставляет информацию, аналогичную КТ.
Если ваш врач не уверен, инфицирована ли ваша ткань поджелудочной железы, он может использовать иглу, чтобы взять немного жидкости из воспаленной области. Затем жидкость проверяется на наличие организмов, которые могут вызвать инфекцию.
При тяжелом хроническом панкреатите может быть проведен анализ стула для поиска жира в стуле, что является признаком того, что вы, возможно, не получаете достаточного питания. Это происходит, когда поджелудочная железа больше не вырабатывает ферменты, необходимые для переваривания жира.
Обзор лечения
Лечение панкреатита зависит от того, есть ли у вас внезапный (острый) приступ панкреатита или у вас это состояние длительное время (хроническое).
Первичное лечение
Для острого панкреатита. Вы будете проходить лечение в больнице, чтобы поджелудочная железа зажила. Вам будут вводить жидкости внутривенно, чтобы восполнить потерю жидкости и поддержать кровяное давление. И вы получите лекарства от боли, пока не пройдет воспаление.
Чтобы поджелудочная железа успокоилась, вам, скорее всего, не будут давать ничего есть в течение нескольких дней.
Если камни в желчном пузыре вызывают панкреатит, вам может быть назначена процедура, называемая эндоскопической ретроградной холангиопанкреатограммой (ЭРХПГ), чтобы удалить камни из общего желчного протока.После выздоровления от панкреатита вам может быть сделана операция по удалению желчного пузыря. Эта операция часто предотвращает будущие приступы панкреатита. Дополнительные сведения см. В разделе «Хирургия» в этом разделе.
Дополнительные сведения см. В разделе «Хирургия» в этом разделе.
При хроническом панкреатите. У людей с хроническим панкреатитом также могут быть эпизоды острого панкреатита, которые лечатся так же, как начальный эпизод острого панкреатита.
Текущее лечение
Чрезмерное употребление алкоголя является наиболее частой причиной хронического панкреатита.Чрезвычайно важно не употреблять алкоголь. Даже небольшое количество алкоголя может вызвать сильную боль и осложнения. Употребление большого количества алкоголя при хроническом панкреатите может сократить вашу жизнь. Дополнительную информацию о том, как бросить алкоголь, см. В разделе Расстройство, вызванное употреблением алкоголя.
Если у вас хронический панкреатит, вы можете бороться с постоянной болью. Лечение боли включает отказ от алкоголя, соблюдение диеты с низким содержанием жиров, использование обезболивающих и, в некоторых случаях, прием ферментных таблеток, чтобы успокоить поджелудочную железу.
Вам может потребоваться операция или другая процедура для расширения узкого протока поджелудочной железы или удаления ткани или камней, которые блокируют проток поджелудочной железы. Хирургия также может дренировать псевдокисту или закупорку протока.
Ваш врач захочет регулярно посещать вас, чтобы убедиться, что ваше обезболивающее помогает вам и что у вас нет осложнений хронического панкреатита. Осложнения хронического панкреатита могут включать повторяющиеся обострения симптомов, накопление жидкости и закупорку кровеносных сосудов, желчных протоков или тонкой кишки.Хронический панкреатит также увеличивает риск рака поджелудочной железы.
Лечение при ухудшении состояния
При запущенном хроническом панкреатите ваше тело может не усваивать жир. Это вызывает жидкий, маслянистый стул с особенно неприятным запахом (так называемый стеаторея). В результате вы можете похудеть, потому что ваша поджелудочная железа больше не вырабатывает ферменты, необходимые для переваривания жиров и белков. Таблетки с ферментами поджелудочной железы могут заменить потерянные ферменты.
Таблетки с ферментами поджелудочной железы могут заменить потерянные ферменты.
Вам может потребоваться инсулин, если ваша поджелудочная железа перестала вырабатывать его в достаточном количестве.
Если инфекция разовьется, вам могут потребоваться антибиотики и вам может быть сделана операция по удалению инфицированной и мертвой ткани. Но по возможности следует избегать хирургического вмешательства, поскольку поджелудочная железа легко повреждается.
Вам может потребоваться операция, если у вас развиваются осложнения в результате острого или хронического панкреатита. Операция также может быть сделана, если нет инфекции и ваше состояние не улучшилось.
Профилактика
Полностью предотвратить панкреатит, вызванный желчными камнями, невозможно.Но вы можете снизить риск образования камней в желчном пузыре, сохранив здоровый вес, соблюдая сбалансированную диету и регулярно занимаясь физическими упражнениями. Дополнительную информацию см. В разделе «Камни в желчном пузыре».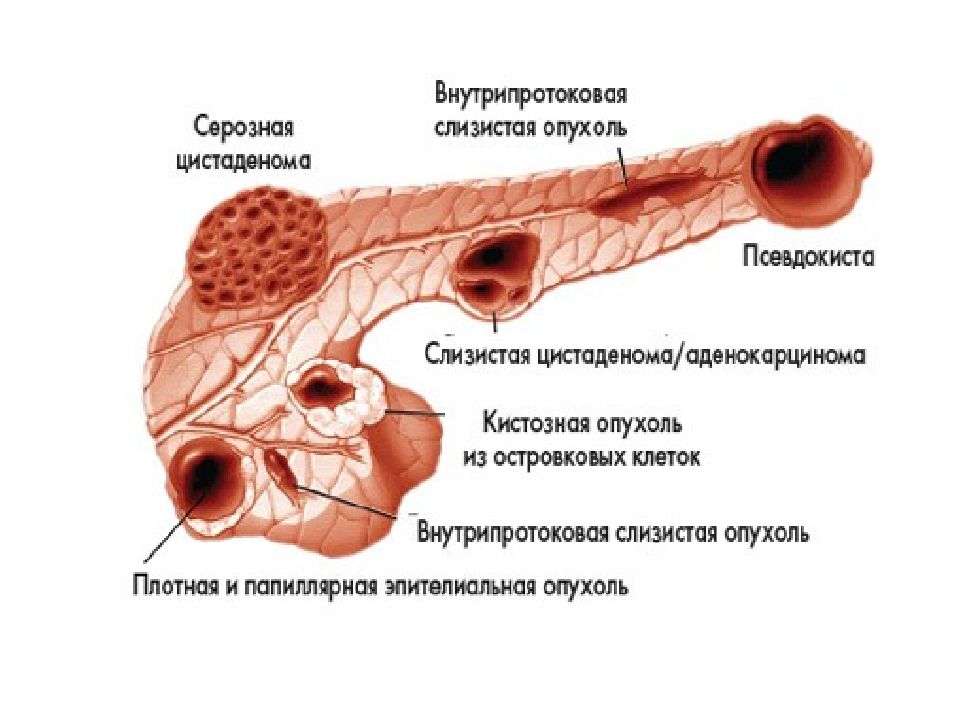
Вы можете снизить вероятность заболевания панкреатитом, если не будете злоупотреблять алкоголем. Количество алкоголя, необходимое для возникновения панкреатита, варьируется от человека к человеку. Как правило, умеренным считается употребление не более 2 алкогольных напитков в день для мужчин и 1 для женщин и пожилых людей.
Курение увеличивает риск панкреатита. Если вы курите, бросить курить – хорошая идея.
Домашнее лечение
Если у вас продолжающийся (хронический) панкреатит, вызванный чрезмерным употреблением алкоголя, вам необходимо бросить пить, чтобы уменьшить сильную боль и осложнения. Употребление большого количества алкоголя при хроническом панкреатите может сократить вашу жизнь. Дополнительную информацию о том, как бросить алкоголь, см. В разделе Расстройство, вызванное употреблением алкоголя.
Хотя роль диеты при панкреатите не ясна, врачи рекомендуют придерживаться диеты с низким содержанием жиров и сохранять здоровую массу тела.
Лекарства
Хронический панкреатит
Помимо обезболивающих, люди с хроническими заболеваниями могут принимать ферменты поджелудочной железы и инсулин, поскольку их поврежденная поджелудочная железа больше не производит их в достаточном количестве.
Выбор лекарств
Вам может потребоваться одно или несколько лекарств для лечения хронического панкреатита. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
- Лекарство от боли. Легкую боль сначала лечат такими лекарствами, как парацетамол или ибупрофен.Если боль сильнее, вам могут дать опиоидное обезболивающее.
- Добавки ферментов поджелудочной железы. При запущенном хроническом панкреатите поджелудочная железа может перестать вырабатывать ферменты, необходимые для переваривания жиров, белков и углеводов. Добавки с ферментами во время еды могут помочь организму переваривать жиры, позволяя сохранять питательные вещества и набирать вес.

- Инсулин. Продвинутый хронический панкреатит может привести к диабету, если повреждена часть поджелудочной железы, вырабатывающая инсулин.
Что думать о
Побочные эффекты ферментов поджелудочной железы, которые назначают для лечения хронического панкреатита, включают дискомфорт в животе и болезненность рта и ануса. Людям, страдающим аллергией на свинину или не употребляющим свинину по другим причинам, не следует принимать эти ферменты, потому что они сделаны из свиного белка. У маленьких детей высокие дозы ферментов поджелудочной железы могут вызвать непроходимость кишечника.
Хирургия
По возможности следует избегать хирургического вмешательства на поджелудочной железе, потому что железа легко повреждается.Но может потребоваться операция для удаления инфицированной или поврежденной ткани (некроз поджелудочной железы). Желчный пузырь может быть удален, чтобы предотвратить будущие приступы желчных камней.
Выбор операции
Одна из двух операций может быть сделана для удаления желчного пузыря, если желчные камни вызывают панкреатит:
Хирурги могут выбрать один из нескольких методов удаления поврежденной ткани поджелудочной железы.
Другое лечение
Эндоскопическая ретроградная холангиопанкреатограмма (ЭРХПГ) – это процедура, используемая для удаления одного или нескольких желчных камней из общего желчного протока.ERCP также может использоваться для расширения или дренажа закупоренных протоков и установки стентов.
Список литературы
Цитаты
- Форсмарк CE (2010). Хронический панкреатит. В M Feldman et al., Eds., , «Болезни желудочно-кишечного тракта и печени» Слейзенгера и Фордтрана , 9-е изд., Том. 1. С. 985–1015. Филадельфия: Сондерс.
- Cote G, et al.
(2011). Алкоголь и курение как факторы риска в эпидемиологическом исследовании пациентов с хроническим панкреатитом. Клиническая гастроэнтерология и гепатология , 9 (3): 266–273.
- Форсмарк CE (2010). Хронический панкреатит. В M Feldman et al., Eds., , «Болезни желудочно-кишечного тракта и печени» Слейзенгера и Фордтрана , 9-е изд., Том. 1. С. 985–1015. Филадельфия: Сондерс.
Консультации по другим работам
- Институт Американской Гастроэнтерологической Ассоциации (2007).Изложение врачебной позиции по поводу острого панкреатита. Гастроэнтерология, 132 (5): 2019–2021.
- Институт Американской Гастроэнтерологической Ассоциации (2007). Технический обзор острого панкреатита. Гастроэнтерология, 132 (5): 2022–2044.
- Banks PA, et al. (2006). Практическое руководство при остром панкреатите. Американский журнал гастроэнтерологии, 101 (10): 2379–2400.
- Conwell DL, et al.
(2015). Острый и хронический панкреатит. В DL Kasper et al., ред., Harrison’s Principles of Internal Medicine, 19 ed., vol. 2. С. 2090–2102. Нью-Йорк: McGraw-Hill Education.
- Кочер Х.М., Кадаба Р. (2015). Хронический панкреатит: биологически активные добавки. Клинические данные BMJ. http://clinicalevidence.bmj.com/x/systematic-review/0417/overview.html. По состоянию на 14 апреля 2016 г.
- Steer ML (2006 г.). Острый панкреатит. В MM Wolfe et al., Под ред., «Терапия расстройств пищеварения», 2-е изд., Стр. 417–426. Филадельфия: Сондерс Эльзевьер.
- Tolstrup JS, et al. (2009). Курение и риск острого и хронического панкреатита среди женщин и мужчин: популяционное когортное исследование. Архивы внутренней медицины, 169 (6): 603–609.
Кредиты
Текущий по состоянию на:
15 апреля 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
E.Грегори Томпсон, врач внутренних болезней
Адам Хусни, доктор медицины, семейная медицина
Кэтлин Ромито, доктор медицины, семейная медицина
Питер Дж. Кахрилас, доктор медицины, гастроэнтерология
Заболевания поджелудочной железы и желчевыводящих путей | Гора Синай
На горе Синай действует одна из самых опытных в стране программ лечения заболеваний поджелудочной железы и желчевыводящих путей. Национальный фонд поджелудочной железы признал нас центром передового опыта в лечении заболеваний поджелудочной железы.
Наша команда экспертов принимает пациентов со всеми типами проблем, связанных с поджелудочной железой и желчным деревом, системой, которая переносит жидкости, вырабатываемые печенью, желчным пузырем и поджелудочной железой. Наш опыт основан на глубоком понимании того, как заболевания могут влиять на вашу поджелудочную железу, желчные протоки и желчный пузырь.
Факторы риска
Хотя каждое состояние уникально, ряд общих факторов риска развития заболеваний поджелудочной железы и желчевыводящих путей включает:
- Употребление табака
- Употребление сильного алкоголя
- Генетика и семейный анамнез проблем поджелудочной железы
Мы используем междисциплинарный подход к вашему уходу, объединяя экспертов в области гастроэнтерологии, хирургии, онкологии, патологии и радиологии, чтобы предоставить вам клиническую помощь высочайшего уровня
Болезни поджелудочной железы
Ваша поджелудочная железа вырабатывает пищеварительные ферменты, которые позволяют вашему организму расщеплять пищу, чтобы ваше тело получало необходимое ему питание.Когда поджелудочная железа нарушена, ваше пищеварение тоже.
Хронический панкреатит
При хроническом панкреатите поджелудочная железа поражается рубцовой тканью и воспалением поджелудочной железы. Кроме того, в ткани поджелудочной железы и протоках поджелудочной железы могут образовываться большие камни и отложения кальция.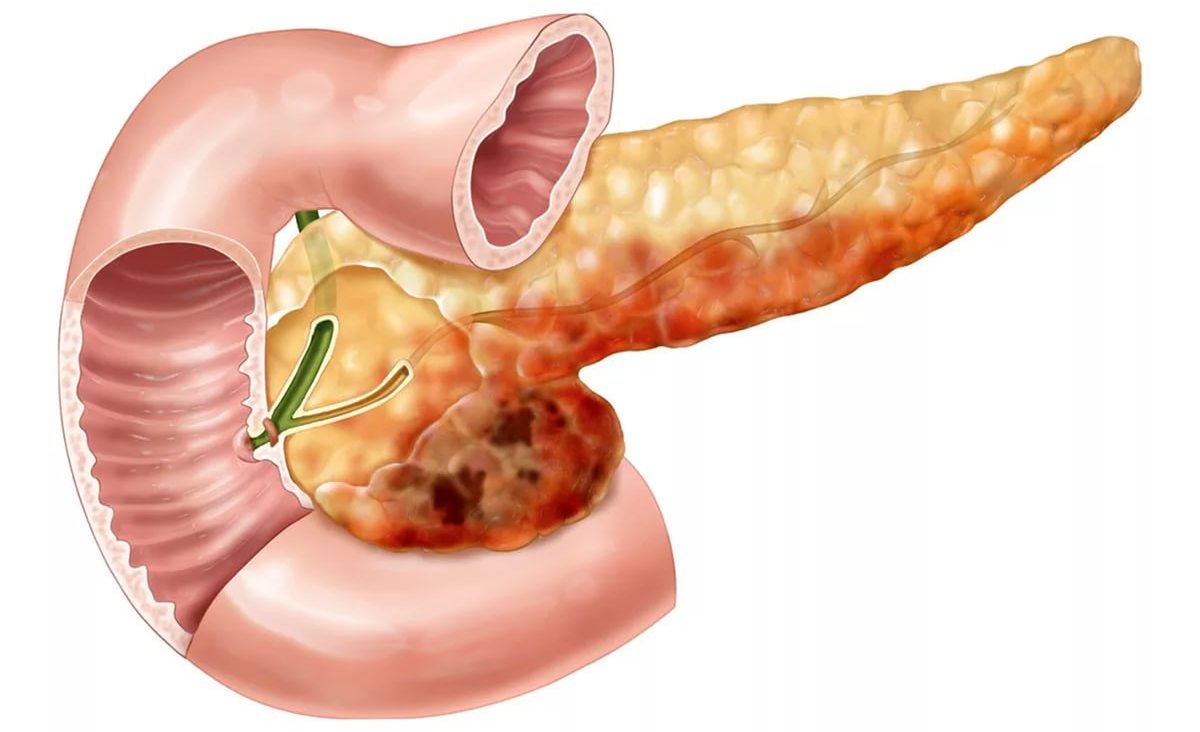
Факторы риска хронического панкреатита включают хроническое употребление алкоголя и табака. Если у вас острый панкреатит, он может повториться.
Хроническая непроходимость протока поджелудочной железы, аутоиммунные заболевания или ваша генетика также могут быть факторами риска.
Хронический панкреатит может вызывать серьезные симптомы, такие как боль в животе и спине, потеря веса, диарея и диабет.
Во время лечения мы поможем устранить возможные причины хронического панкреатита. Ваше лечение также устранит любые осложнения, которые могут у вас возникнуть. В некоторых случаях лекарства могут быть эффективными. Другие варианты лечения могут включать эндоскопические процедуры, такие как ERCP или EUS, или могут потребоваться хирургические вмешательства для облегчения ваших симптомов.
Острый панкреатит
Острый панкреатит является результатом воспаления поджелудочной железы. Обычно это вызывает сильную боль в животе, тошноту и рвоту.
Причины острого панкреатита включают камни, которые образуются, оседают в желчных протоках или проходят через них, чрезмерное употребление алкоголя и высокий уровень триглицеридов или повышенный уровень кальция. Если проток поджелудочной железы сужается или растет опухоль, у вас может развиться острый панкреатит. Это также может быть побочным эффектом приема лекарств.Или вы можете быть генетически предрасположены к развитию этого состояния.
Мы диагностируем острый панкреатит на основе результатов физикального обследования, анализов крови и результатов компьютерной томографии (КТ) или магнитно-резонансной холангиопанкреатографии (MRCP).
Острый панкреатит – это серьезное заболевание, которое часто требует лечения в больнице, где мы можем ввести вам жидкости и проконтролировать вас с помощью анализов крови.
Кисты поджелудочной железы
Киста поджелудочной железы – это аномальное поражение поджелудочной железы.Киста похожа на пузырь, заполненный жидкостью. В поджелудочной железе могут развиваться многие типы кист. Воспалительная киста (псевдокиста) может расти после острого панкреатита, или доброкачественные новообразования могут стать злокачественными.
В поджелудочной железе могут развиваться многие типы кист. Воспалительная киста (псевдокиста) может расти после острого панкреатита, или доброкачественные новообразования могут стать злокачественными.
Часто симптомы могут не проявляться, если киста не становится очень большой или злокачественной, что может вызвать пожелтение глаз или кожи (желтуху), боль в животе, боль в спине, потерю веса, тошноту, рвоту или диарею.
Мы можем удалить кисту поджелудочной железы хирургическим путем, только если киста поджелудочной железы является симптоматической или если ваше здоровье находится под угрозой.Как правило, мы отслеживаем кисты поджелудочной железы с помощью периодических визуализирующих исследований, чтобы определить необходимость удаления или другого лечения.
Сбор жидкости поджелудочной железы
Накопление жидкости поджелудочной железы может происходить во время острого или хронического панкреатита. Жидкость может скапливаться после травмы поджелудочной железы, которая повреждает проток поджелудочной железы. Состояние развивается из-за утечки ферментов поджелудочной железы и жидкостей.
Сбор жидкости поджелудочной железы может привести к серьезным заболеваниям, таким как непроходимость желчных протоков, кишечная непроходимость, боль и рецидивный панкреатит.Коллекции панкреатической жидкости могут инфицироваться и потребовать эндоскопического, хирургического, интервенционного радиологического лечения или сочетания подходов.
Аутоиммунный панкреатит
Аутоиммунный панкреатит редко возникает, когда собственная иммунная система организма атакует поджелудочную железу. Симптомы включают пожелтение кожи или глаз (желтуху), боль в животе, боль в спине, потерю веса и диарею.
Мы часто диагностируем аутоиммунный панкреатит с помощью визуализационных исследований и анализов крови.Эндоскопическое ультразвуковое исследование (ЭУЗИ) позволяет вашему врачу провести биопсию поджелудочной железы, когда анализы крови и визуализация не дают результатов.
Мы лечим аутоиммунный панкреатит иммунодепрессантами, такими как стероиды. Эти методы лечения снижают иммунный ответ против поджелудочной железы и, таким образом, уменьшают воспаление.
Рак поджелудочной железы
Ранняя диагностика рака поджелудочной железы является ключом к успешному лечению. Наши врачи являются экспертами в определении симптомов и предоставят вам необходимые тесты для определения прогрессирования вашего заболевания.Узнайте больше о раке поджелудочной железы, только об одном из видов рака желудочно-кишечного тракта, который мы лечим.
Болезни желчного пузыря и желчных протоков
Желчный пузырь накапливает и концентрирует желчь, которую организм использует в процессе пищеварения в тонком кишечнике. Мы лечим все виды заболеваний желчного пузыря и желчных протоков.
Холецистит
Холецистит возникает при сильном воспалении и инфицировании желчного пузыря. Наиболее частая причина холецистита – закупорка желчного пузыря желчными камнями.Симптомы обычно включают боль в правой или верхней средней части живота. Вы можете испытывать тошноту, рвоту и жар. Лечение может включать хирургическое удаление желчного пузыря и, возможно, процедуры эндоскопии для очистки желчного протока.
Камни в желчном пузыре и желчные протоки
Камни могут образовываться в желчном пузыре или системе желчных протоков. Эти камни вызывают закупорку, боль в животе и инфекцию. Наиболее частыми симптомами камней в желчном пузыре являются внезапная и быстро усиливающаяся боль в животе, а также боль в спине, тошнота и рвота.
Кисты холедоха (холедохоцеле)
Кисты холедоха (холедохоцеле) встречаются редко. Когда эти кисты возникают, это потому, что вы родились с этим заболеванием (врожденным). Кисты представляют собой мешочки, увеличенные в размерах желчных протоков, систему трубчатых структур, которые переносят желчь из печени в тонкий кишечник для пищеварения. Существует пять основных типов кист холедоха, классифицируемых в зависимости от их местоположения. Если не лечить, может развиться холангит – инфекция желчевыводящих путей.Кроме того, некоторые типы кист холедоха могут представлять риск развития рака желчных протоков. Хирургическое лечение обычно включает удаление кист и реконструкцию желчных протоков.
Стриктуры желчных протоков
Стриктуры желчных протоков возникают, когда желчные протоки слишком узкие. Эти стриктуры могут быть доброкачественными (доброкачественными) или злокачественными (злокачественными). Это состояние может быть вызвано травмой желчного протока, обычно в результате хирургического вмешательства. Злокачественные стриктуры могут быть результатом разрастания внутри желчных протоков или компрессии из-за разрастания за пределами желчного протока, как правило, рака поджелудочной железы.Некоторые стриктуры желчных протоков протекают бессимптомно. Другие могут вызвать серьезные осложнения, такие как холангит, абсцесс печени или вторичный билиарный цирроз.
Заболеваний поджелудочной железы | Кливлендская клиника
ОбзорОбзор
Клиника поджелудочной железыCleveland Clinic – один из немногих центров в стране, который специализируется на лечении, ориентированном на пациента, и на передовых исследованиях всех типов заболеваний поджелудочной железы.
Клиника поджелудочной железы занимается лечением таких заболеваний, как осложненный острый панкреатит, хронический панкреатит и рак поджелудочной железы. Ежегодно более 1500 пациентов доверяют Клинике поджелудочной железы свои медицинские потребности. Клиника Кливленда входит в число лучших больниц страны по версии U.S. News & World Report .
Клиника поджелудочной железы предлагает пациентам лучшее лечение и варианты лечения заболеваний поджелудочной железы в одном месте. Пациенты путешествуют со всей страны, чтобы получить наши инновационные методы лечения и услуги, в том числе:
- Эндоскопическая, малоинвазивная и рентгенодиагностическая визуализация
- Самостоятельная трансплантация островка
- Роботизированная хирургия рака поджелудочной железы
- Роботизированная панкреатодуоденэктомия
- Управление хронической болью с помощью ферментов поджелудочной железы, подкожных инъекций октреотида и других альтернативных методов лечения.
Текущие исследования в клинике поджелудочной железы могут привести к разработке нового теста для раннего выявления рака поджелудочной железы.
Для получения дополнительной информации о заболевании поджелудочной железы посетите Национальный фонд поджелудочной железы.
Почему выбирают нас
Поскольку количество заболеваний поджелудочной железы в стране продолжает расти, Клиника поджелудочной железы Cleveland Clinic решает задачу диагностики и лечения заболеваний, связанных с поджелудочной железой. Клиника поджелудочной железы, входящая в состав Института болезней пищеварительной системы и хирургии Кливлендской клиники (DDSI), специализируется на междисциплинарном, ориентированном на пациента лечении и инновационных исследованиях для всех типов заболеваний и расстройств поджелудочной железы.
Наша клиника объединяет специалистов со всей клиники Кливленда, в том числе хирургов поджелудочной железы, гастроэнтерологов, радиологов, анестезиологов, психологов и онкологов из онкологического центра Тауссига, когда это необходимо, которые вместе работают над оптимальным лечением пациентов и улучшением их качества жизни. Это сотрудничество также означает, что пациенты сразу получают необходимую помощь, а не ждут отдельных приемов у разных специалистов.
ПрограммаCleveland Clinic по лечению рака поджелудочной железы предлагает высококачественную помощь по диагностике и лечению рака поджелудочной железы.
Что мы лечимЧто мы лечим
Панкреатит
Панкреатит – болезненное воспаление поджелудочной железы. Повреждение поджелудочной железы происходит, когда пищеварительные ферменты атакуют поджелудочную железу. В тяжелых случаях панкреатит может вызвать потерю кровотока в железе, что приведет к серьезному повреждению тканей, инфекции и образованию кист.
Тяжелый панкреатит может вызвать повреждение, если ферменты и токсины попадают в кровоток и наносят вред другим жизненно важным органам, таким как сердце, легкие и почки.Обычно панкреатит развивается постепенно и становится все хуже. Различают две формы панкреатита: острую и хроническую.
Острый панкреатит – это внезапное воспаление поджелудочной железы, которое возникает в течение короткого периода времени. Более 80 процентов случаев острого панкреатита вызваны чрезмерным употреблением алкоголя или желчными камнями. В последнем случае желчные камни, выходящие из желчного пузыря, могут застрять в ампуле (открывающейся в протоки, дренирующие желчный пузырь и поджелудочную железу). Эта закупорка вызывает непроходимость протока поджелудочной железы.Затем сок поджелудочной железы может вернуться в поджелудочную железу и привести к острому панкреатиту.
Симптомы острого панкреатита варьируются от легкого дискомфорта в животе до тяжелого, опасного для жизни заболевания.
Рак поджелудочной железы
Более 53000 человек в США ежегодно заболевают раком поджелудочной железы.
Рак поджелудочной железы – злокачественное заболевание, которое начинается в протоковых клетках поджелудочной железы. Заболевание возникает, когда клетки поджелудочной железы бесконтрольно растут, делятся и распространяются, образуя злокачественную опухоль.Помимо раковых опухолей, существует множество доброкачественных (доброкачественных) опухолей, которые могут развиваться в поджелудочной железе.
Известно, что рак поджелудочной железы распространяется незаметно, поэтому в большинстве случаев симптомы не проявляются, пока болезнь не перейдет в запущенную стадию. К сожалению, на данный момент возможности лечения ограничены.
Анализы и лечениеАнализы и лечение
Диагностические тесты
Наша клиника поджелудочной железы предлагает современные диагностические тесты для заболеваний, связанных с поджелудочной железой, в том числе:
- УЗИ брюшной полости
- Обнаруживает камни в желчном пузыре и жидкость от воспаления в брюшной полости (асцит)
- УЗИ также может показать увеличенный общий желчный проток, абсцесс или псевдокисту (скопление ткани, жидкости и ферментов поджелудочной железы)
- Компьютерная томография (КТ)
- Может помочь исключить другие причины боли в животе и определить, отмирает ли ткань
- КТ может выявить осложнения (жидкость вокруг поджелудочной железы, абсцесс или псевдокиста)
- ERCP (эндоскопическая ретроградная холангиопанкреатография)
- Трубка вводится через горло в желудок, а затем в тонкий кишечник
- Краситель помогает врачу увидеть желчные протоки и протоки поджелудочной железы на рентгеновском снимке
- Эндоскопическое УЗИ
- Прицел вводится через горло в желудок.Звуковые волны показывают органы брюшной полости и могут открывать камни в желчном пузыре
- Эндоскопическое ультразвуковое исследование может помочь диагностировать хронический панкреатит, когда инвазивный тест может усугубить состояние
- Функциональные пробы поджелудочной железы
- Тест фекальной эластазы: измерение эластазы (фермента, обнаруженного в поджелудочной железе) в образце стула, чтобы проверить, насколько хорошо работает поджелудочная железа
- Магнитно-резонансная холангиопанкреатография (MRCP): тип МРТ, используемый для просмотра желчных протоков и протока поджелудочной железы
- Тест функции поджелудочной железы с секретином: измеряет способность поджелудочной железы реагировать на гормон секретин.
Лечебные процедуры
Мы предлагаем множество вариантов лечения для пациентов с панкреатитом и раком поджелудочной железы, в том числе:
- Ферментное лечение недостаточности поджелудочной железы
- Эндоскопические, малоинвазивные и рентгенографические вмешательства
- Устранение хронической боли с помощью лекарств, блокада чревного сплетения, внутренняя радиочастотная абляция, стимуляция спинного мозга и другие альтернативные методы лечения.
- Удаление поджелудочной железы аутотрансплантацией Islet
- Роботизированная и лапароскопическая хирургия рака поджелудочной железы и кисты
Диагностика, тесты, ведение и лечение
Обзор
Что такое панкреатит?
Панкреатит – это воспаление (опухоль) поджелудочной железы.Когда поджелудочная железа воспаляется, производимые ею мощные пищеварительные ферменты могут повредить ее ткань. Воспаленная поджелудочная железа может вызвать выброс воспалительных клеток и токсинов, которые могут нанести вред вашим легким, почкам и сердцу.
Есть две формы панкреатита:
- Острый панкреатит – это внезапный и короткий приступ воспаления.
- Хронический панкреатит продолжается воспаление.
Где находится поджелудочная железа?
Поджелудочная железа – это орган в верхней части живота (брюшной полости).Он соединяется с началом тонкой кишки (двенадцатиперстной кишки). Он содержит проток поджелудочной железы (трубку), который выводит пищеварительные ферменты (химические вещества) в тонкий кишечник (двенадцатиперстную кишку).
Какова функция поджелудочной железы?
Поджелудочная железа выполняет две основные функции. Во-первых, он производит пищеварительные ферменты (химические вещества) и высвобождает их в тонкий кишечник. Эти ферменты расщепляют углеводы, белки и жиры из пищи.
Ваша поджелудочная железа также вырабатывает несколько гормонов и выделяет их в кровь.Среди этих гормонов есть инсулин, который регулирует количество сахара в крови (глюкозы). Инсулин также помогает обеспечить энергию сейчас и сохраняет ее на потом.
Кто болеет панкреатитом?
У вас больше шансов заболеть панкреатитом, если вы:
- Мужчины.
- Афроамериканцы.
- Есть ли в вашей семье другие люди, болевшие панкреатитом.
- У вас есть камни в желчном пузыре или у членов семьи есть камни в желчном пузыре.
- У вас ожирение, повышенный уровень триглицеридов (жир в крови) или диабет.
- Курильщик.
- Пьет (три или более порции в день).
Симптомы и причины
Что вызывает панкреатит?
Желчные камни или злоупотребление алкоголем обычно являются причиной панкреатита. В редких случаях панкреатитом также можно заразиться от:
.- Лекарства (многие могут раздражать поджелудочную железу).
- Высокий уровень триглицеридов (жир в крови).
- Инфекции.
- Травма живота.
- Нарушения обмена веществ, например диабет.
- Генетические нарушения, такие как муковисцидоз.
Каковы симптомы панкреатита?
Симптомы панкреатита различаются в зависимости от типа состояния:
Симптомы острого панкреатита
Если у вас острый панкреатит, вы можете испытать:
- Боль в верхней части живота от умеренной до сильной, которая может распространяться на спину.
- Боль, которая возникает внезапно или усиливается в течение нескольких дней.
- Боль, усиливающаяся во время еды.
- Вздутие, болезненность живота.
- Тошнота и рвота.
- Лихорадка.
- ЧСС быстрее обычного.
Симптомы хронического панкреатита
Хронический панкреатит может вызывать те же симптомы, что и острый панкреатит. Вы также можете разработать:
- Постоянная, иногда выводящая из строя боль, которая распространяется на спину.
- Необъяснимая потеря веса.
- Пенистый понос с видимыми каплями масла (стеаторея).
- Диабет (повышенный уровень сахара в крови), если инсулин-продуцирующие клетки поджелудочной железы повреждены.
Диагностика и тесты
Как диагностируется панкреатит?
Ваш врач может заподозрить панкреатит на основании ваших симптомов или факторов риска, таких как злоупотребление алкоголем или желчнокаменная болезнь.Для подтверждения диагноза можно пройти дополнительные анализы.
Диагностика острого панкреатита
При остром панкреатите ваш врач может назначить анализ крови, который измеряет уровни двух пищеварительных ферментов (амилазы и липазы), вырабатываемых поджелудочной железой. Высокий уровень этих ферментов указывает на острый панкреатит. Ультразвук или компьютерная томография (компьютерная томография) позволяет получить изображения поджелудочной железы, желчного пузыря и желчных протоков, на которых могут быть обнаружены отклонения от нормы.
Диагностика хронического панкреатита
Диагностика хронического панкреатита более сложна.Вам также может понадобиться:
- Секретин Тест функции поджелудочной железы: Этот тест проверяет реакцию вашей поджелудочной железы на гормон (секретин), выделяемый тонкой кишкой. Секретин обычно заставляет поджелудочную железу выделять пищеварительный сок. Медицинский работник вводит трубку из вашего горла через желудок в верхнюю часть тонкой кишки, чтобы ввести секретин и измерить реакцию.
- Пероральный тест на толерантность к глюкозе: Этот тест может потребоваться, если ваш врач подозревает, что панкреатит повредил ваши инсулин-продуцирующие клетки поджелудочной железы.Он измеряет, как ваше тело обрабатывает сахар, с помощью анализа крови до и после того, как вы выпьете сладкую жидкость.
- Тест стула: Ваш врач может заказать тест стула, используя образец вашего стула, чтобы определить, есть ли у вашего тела проблемы с расщеплением жира.
- Эндоскопическое УЗИ (эндосонография): Внутреннее (эндоскопическое) УЗИ позволяет получить более четкие изображения поджелудочной железы и соединительных протоков (трубок). Медицинский работник вставляет тонкую трубку с крошечной ультразвуковой насадкой в ваше горло, через желудок и в тонкий кишечник.Эндоскопическое ультразвуковое исследование позволяет получить подробные изображения ваших внутренних органов, включая поджелудочную железу, часть печени, желчный пузырь и желчный проток.
- ERCP (эндоскопическая ретроградная холангиопанкреатография): Трубка с крошечной камерой вводится из горла в желудок и в тонкую кишку до области, называемой ампулой, где открывается поджелудочная железа и желчный проток. Краситель вводится в проток поджелудочной железы и / или желчный проток. Тест позволяет вашему врачу заглянуть внутрь поджелудочной железы и желчного протока.Все, что блокирует поджелудочную железу или желчный проток, например, камень в желчном пузыре или поджелудочной железе, можно удалить.
Ведение и лечение
Как лечится панкреатит?
Если у вас панкреатит, ваш основной лечащий врач, вероятно, направит вас к специалисту. За вашим лечением должен следить врач, специализирующийся на пищеварительной системе (гастроэнтеролог).
Врачи используют один или несколько из этих методов для лечения острого панкреатита:
- Госпитализация с поддерживающей терапией и наблюдением.
- Обезболивающее для комфорта.
- Эндоскопическая процедура или операция по удалению желчного камня, другой закупорки или поврежденной части поджелудочной железы.
- Дополнительные ферменты поджелудочной железы и инсулин, если ваша поджелудочная железа не функционирует должным образом.
Процедуры лечения панкреатита
Большинство осложнений панкреатита, таких как псевдокиста поджелудочной железы (тип воспалительной кисты) или инфицированная ткань поджелудочной железы, лечатся с помощью эндоскопической процедуры (введение трубки в горло, пока она не достигнет тонкой кишки, которая находится рядом с поджелудочной железой).Камни в желчном пузыре и поджелудочной железе удаляются эндоскопически.
Если рекомендуется операция, хирурги часто могут выполнить лапароскопическую процедуру. Этот хирургический метод предполагает меньшие порезы, на заживление которых уходит меньше времени.
Во время лапароскопической операции ваш хирург вставляет лапароскоп (инструмент с крошечной камерой и светом) в надрезы размером с замочную скважину в брюшной полости. Лапароскоп отправляет изображения ваших органов на монитор, чтобы помочь хирургу во время процедуры.
Профилактика
Можно ли предотвратить панкреатит?
Лучший способ предотвратить панкреатит – это вести здоровый образ жизни. Цель:
- Поддерживайте здоровый вес.
- Регулярно выполняйте физические упражнения.
- Бросьте курить.
- Избегайте алкоголя.
Этот выбор здорового образа жизни также поможет вам избежать камней в желчном пузыре, которые являются причиной 40% случаев острого панкреатита. Ваш врач может порекомендовать удалить желчный пузырь, если у вас неоднократно появлялись болезненные камни в желчном пузыре.
Перспективы / Прогноз
Как долго длится панкреатит?
Обычно острый панкреатит длится всего несколько дней.Но если у вас более серьезный случай, на выздоровление может уйти от нескольких недель до месяцев. Хронический панкреатит требует пожизненного лечения.
Пройдет ли панкреатит?
При лечении большинство людей с острым панкреатитом полностью выздоравливают.
Хронический панкреатит – хроническое заболевание. Когда ваша поджелудочная железа серьезно повреждена, она перестает функционировать должным образом. Вам нужна постоянная поддержка, чтобы переваривать пищу и контролировать уровень сахара в крови.
Может ли панкреатит вернуться?
При хроническом панкреатите болезненные приступы могут приходить и уходить или сохраняться (продолжаться долгое время).
У вас также может быть новый приступ острого панкреатита, особенно если вы не решили основную проблему. Например, если у вас есть другой камень в желчном пузыре, который блокирует вход в поджелудочную железу, вы можете снова заболеть острым панкреатитом.
Смертельно ли панкреатит?
Большинство людей с легкой формой острого панкреатита полностью выздоравливают. Однако у людей с тяжелым панкреатитом больше шансов иметь опасные для жизни осложнения, такие как:
- Инфекция поджелудочной железы.
- Кровотечение в псевдокисте или поврежденной поджелудочной железе.
- Сердечная, легочная или почечная недостаточность в результате распространения инфекции или утечки токсинов из поджелудочной железы в кровь.
Жить с
Как мне позаботиться о себе после панкреатита?
Вы можете предпринять несколько шагов, чтобы предотвратить новый приступ панкреатита:
- Соблюдайте диету с низким содержанием жиров.
- Прекратить употребление спиртных напитков.
- Бросить курить.
- Следуйте рекомендациям врача и диетолога.
- Принимайте лекарства в соответствии с предписаниями.
О чем я должен спросить своего врача?
Если у вас панкреатит, вы можете спросить своего врача:
- Есть ли у меня камни в желчном пузыре?
- Моя поджелудочная железа повреждена?
- Есть ли осложнения?
- Я все еще производю инсулин?
- Какие продукты мне следует есть?
- Какие добавки мне следует принимать?
Записка из клиники Кливленда
Панкреатит – это болезненный процесс, но в большинстве случаев лечение в сочетании с изменением образа жизни может помочь вам полностью выздороветь и предотвратить дальнейшие эпизоды острого панкреатита.Хотя хронический панкреатит не проходит, вы можете справиться с симптомами и избежать осложнений с помощью врача.
Ресурсы
Где я могу найти дополнительную информацию о панкреатите?
Для получения дополнительной информации о панкреатите:
Лучший доктор панкреатита рядом со мной в Нью-Йорке, NY
Поджелудочная железа – важный орган, жизненно важный для эндокринной функции вашего тела.Он высвобождает важные гормоны и ферменты непосредственно в кровоток и играет ключевую роль в контроле уровня глюкозы и пищеварении. Когда ваша поджелудочная железа не функционирует должным образом, это может иметь далеко идущие негативные последствия для всего тела, поэтому важно найти опытного врача, который понимает лучшие варианты лечения панкреатита, чтобы оставаться здоровым сейчас и надолго.
Что такое панкреатит?
Панкреатит – это воспаление поджелудочной железы, которое может быть хроническим (длится не менее нескольких месяцев или дольше) или острым (длится непродолжительное время).Панкреатит может быть легким, средним или тяжелым и может вызывать все, от легкого дискомфорта до серьезного повреждения тканей, кист и даже других жизненно важных внутренних органов, таких как почки, легкие и сердце. Хронический панкреатит часто возникает после эпизода острого панкреатита, а также может быть результатом чрезмерного употребления алкоголя. Употребление алкоголя может вызвать проявление симптомов панкреатита после многих лет отсутствия симптомов. Панкреатит может вызвать повреждение поджелудочной железы, поскольку пищеварительные ферменты в органе активируются слишком рано и атакуют поджелудочную железу до того, как эти ферменты могут быть выпущены в кишечнике, как они должны быть.
Каковы симптомы панкреатита?
Человек с острым панкреатитом заметит учащенное сердцебиение, жар, опухший или болезненный живот, тошноту и рвоту, а также боль в животе, которая может распространяться через верхнюю часть живота и в спину, которая часто раздражается при приеме пищи с высоким содержанием жира. . Хронический панкреатит проявляет симптомы, очень похожие на симптомы острой версии болезни. Пациенты с хроническим панкреатитом также могут терять вес в результате плохого усвоения питательных веществ из-за дисфункции поджелудочной железы.
Диабет также может быть результатом хронического панкреатита, потому что иногда инсулин-продуцирующие клетки, содержащиеся в органе, повреждаются в результате другого состояния. Если вы заметили эти симптомы, важно поговорить с опытным врачом по панкреатиту, который предложит точный диагноз и комплексное лечение.
Как врач диагностирует и лечит мой панкреатит?
Первым шагом в диагностике панкреатита является измерение уровней важных пищеварительных ферментов в крови.Амилазу и липазу можно проверить во время забора крови, и аномально высокие уровни этих двух веществ могут указывать на то, что человек борется с острым панкреатитом. Функциональный тест поджелудочной железы может определить, вырабатывает ли ваша поджелудочная железа необходимое количество определенных ферментов, а тест на толерантность к глюкозе определит повреждения, которые могут повлиять на количество вырабатываемого вашим организмом инсулина. Радиологическое изображение может использоваться для диагностики других проблем и изучения потенциальных желчных протоков. После того, как вы получите диагноз, вам, скорее всего, дадут обезболивающее или внутривенно введут жидкости для лечения острого панкреатита.
В зависимости от тяжести вашего заболевания может потребоваться госпитализация или операция по удалению поврежденных тканей. Лечение хронического панкреатита будет сосредоточено на облегчении боли и улучшении мальабсорбции путем введения пациенту необходимых пищеварительных ферментов и инсулина, если это необходимо, а также на изменении диеты.
Если вы ищете ведущего врача по панкреатиту в районе Нью-Йорка, свяжитесь с Vanguard Gastroenterology сегодня. Мы обеспечиваем комплексное тестирование, постоянное лечение и поддержку пациентов с острым и хроническим панкреатитом в доброжелательной и комфортной офисной обстановке.
Центр панкреатита | Стоуни Брук Медицина
Университетская больница Стоуни-Брук определена Национальным фондом поджелудочной железы (НПФ) как Центр панкреатита . Это первая больница в округе Саффолк, получившая это звание, уважаемый знак одобрения.
Это обозначение NPF важно для тех в нашем сообществе, кто страдает панкреатитом и которым может быть сложно найти медицинский центр, способный предоставить необходимую помощь.
НПФ Центры панкреатита должны продемонстрировать, что они обеспечивают мультидисциплинарное лечение панкреатита путем лечения «всего пациента» с акцентом на наилучшие возможные исходы и улучшение качества жизни.
Критерии признания центра НПФ были разработаны группой внешних экспертов и защитников интересов пациентов (см. Критерии НПФ, использованные при оценке Университетской больницы).
При оценке центра на предмет назначения, НПФ проводит обширный аудит, чтобы определить, что центр занимается лечением панкреатита и предоставляет пациентам высочайший уровень ухода.
Обозначение NPF означает, что мы предоставляем многопрофильную помощь «пациенту в целом» с акцентом на наилучшие возможные результаты и улучшение качества жизни.
| Наш факультет хирургической онкологии: (слева направо) д-р Аарон Р. Сассон, д-р Георгиос В. Георгакис, д-р Шериф Р. Абдель-Мизих |
Центр должен соответствовать строгим критериям, включая наличие обширной команды опытных специалистов, таких как гастроэнтерологи, хирурги поджелудочной железы, интервенционные радиологи и патологи, имеющие опыт лечения желудочно-кишечных заболеваний.
Центр должен предлагать ориентированные на пациента программы, такие как услуги по обезболиванию, психосоциальная поддержка, программы диабета / эндокринологии и другие услуги.
Центр должен участвовать в клинических исследованиях панкреатита, иметь программу трансплантации аутоостровков и многое другое.
В центре также должно быть не менее двух опытных хирургов, имеющих опыт проведения основных ведущих операций на поджелудочной железе.
Аарон Р. Сассон, доктор медицины, широко уважаемый хирург поджелудочной железы и специалист по злокачественным и доброкачественным заболеваниям поджелудочной железы, является директором Центра панкреатита.Он координировал процесс отбора для получения специального обозначения НПФ.
Доктор Сассон объясняет: «Оптимальное лечение панкреатита требует наличия многопрофильной команды с большим опытом ухода за пациентами, страдающими этим сложным заболеванием. Это именно то, что у нас есть в Stony Brook с нашими хирургами поджелудочной железы и гастроэнтерологами.
«В нашу команду также входят специалисты по обезболиванию, диетологи и социальные работники, которые сотрудничают с нами, чтобы обеспечить высочайший уровень ухода за пациентами с панкреатитом.”
Доктор Сассон и другой хирург поджелудочной железы Георгиос В. Георгакис, доктор медицинских наук, оба специализируются на сложных процедурах, используемых для лечения панкреатита, включая процедуру Уиппла.
Обозначение НПФ также означает мы стремимся продвигать лечение панкреатита с помощью фундаментальных научных и клинических исследований, чтобы спасти больше жизней.
Панкреатит – это болезненное и иногда смертельное воспалительное заболевание поджелудочной железы. Его основным симптомом является боль в верхней части живота, которая может распространяться на спину, при этом люди могут ощущать боль по-разному.
Ежегодно в Соединенных Штатах почти 220 000 человек страдают острым панкреатитом, и более У 80 000 человек будет диагностирован хронический панкреатит.
Несмотря на большие успехи в области реанимации за последние 20 лет, уровень смертности от острого панкреатита остается на уровне около 5%.
Диагностика хронического панкреатита часто затруднена, и лечение часто откладывается. Пациенты с хроническим панкреатитом часто переносят сильную боль и недоедание и имеют более высокий риск рак поджелудочной железы.
Некоммерческая организация, основанная в 1997 году, НПФ дает надежду тем, кто страдает панкреатитом и раком поджелудочной железы, финансируя исследования, пропагандируя новые и более эффективные методы лечения, а также обеспечивая поддержку и обучение.
Конечная цель НПФ – способствовать последовательному, высококачественному, многопрофильному лечению пациентов с панкреатитом, а также продвигать исследования и понимание панкреатита среди местных врачей, смежных медицинских работников, пациентов, семей и широкой общественности.
Узнайте больше о панкреатите от Национального фонда поджелудочной железы. Для консультации / записи на прием к нашим хирургам поджелудочной железы звоните по телефону 631-444-8086. Посмотрите это видео НПФ (4:57 мин) об операции на поджелудочной железе:
Хронический панкреатит Денвер, Колорадо | Гастроэнтерология Скалистых гор
Гастроэнтерология Скалистых гор лечит панкреатитВрачи-гастроэнтерологи клиники Rocky Mountain Gastroenterology могут лечить практически любое заболевание пищеварительного тракта, включая панкреатит.Имея 15 офисов, шесть современных центров эндоскопии и специализированную лабораторию патологии, наша команда включает в себя крупнейшую гастроэнтерологическую клинику в Денвере, штат Колорадо. Ежегодно мы принимаем тысячи пациентов, но по-прежнему поддерживаем прочные отношения с каждым в результате нашей приверженности обеспечению наилучшего медицинского обслуживания. Панкреатит, острый или хронический, может вызвать множество проблем у больных. Чтобы облегчить боль и облегчить любые сопутствующие симптомы, мы предоставляем исключительное лечение во всех удобных местах.Если вы подозреваете, что страдаете острым или хроническим панкреатитом, позвоните нам сегодня, чтобы узнать, чем мы можем помочь.
Что такое панкреатит?Панкреатит – это воспаление поджелудочной железы. Если со временем состояние не улучшается, состояние считается хроническим. Поджелудочная железа – это железа за желудком в верхней части живота, которая помогает пищеварению и регулирует процесс переработки сахара в организме. Хронический панкреатит – это хроническое воспаление поджелудочной железы, которое может привести к необратимому повреждению, рубцеванию и развитию кальциевых камней и кист, которые блокируют пищеварение.Такое препятствие может вызвать дополнительные проблемы со здоровьем, включая недоедание и диабет.
Различия между хроническим и острым панкреатитомХронический панкреатит – стойкое воспаление поджелудочной железы. Это воспаление вызывает необратимое повреждение органа, и с ним необходимо бороться с помощью различных форм комплексного лечения. И наоборот, острый панкреатит – это изолированный эпизод активного воспаления поджелудочной железы. Четыре из пяти случаев острого панкреатита связаны с употреблением алкоголя или желчными камнями и сопровождаются повышением уровня ферментов в крови.Однако острый панкреатит может привести к хроническому панкреатиту.
Причины панкреатитаХотя существует множество потенциальных причин панкреатита, примерно 70% всех случаев связаны с употреблением алкоголя. Любой, кто злоупотреблял алкоголем, подвергается повышенному риску развития этого состояния. Другие причины включают аутоиммунные заболевания, узкий или заблокированный проток поджелудочной железы, муковисцидоз и генетику. У больных панкреатитом существует наследственная связь.Заболевание чаще всего развивается среди людей в возрасте от 30 до 40 лет и чаще встречается у мужчин, чем у женщин.
Распознавание симптомов панкреатитаК сожалению, симптомы панкреатита часто не обнаруживаются до тех пор, пока состояние не перейдет в относительно запущенную стадию. Из-за такого позднего уведомления важно обратиться за помощью в гастроэнтеролог Роки-Маунтин, как только вы заметите какие-либо симптомы. Быстрые действия помогут облегчить ваше лечение и выздоровление.Помимо плохого самочувствия панкреатит может вызывать:
- Боль в верхней части живота
- Тошнота и рвота
- Диарея
- Жировой стул
- Одышка
- Желтуха
- Внутреннее кровотечение
- Непроходимость кишечника
Визуализирующие обследования – самый надежный способ для гастроэнтерологии Рокки Маунтин диагностировать панкреатит.Анализы крови часто не дают результатов, потому что изменения в поджелудочной железе трудно заметить с помощью крови. Однако после постановки диагноза наши специалисты все равно могут провести анализ вашей крови, чтобы определить концентрацию ферментов поджелудочной железы. Методы визуализации, которые лучше всего подходят для диагностики панкреатита, включают рентген, ультразвук, компьютерную томографию и магнитно-резонансную томографию (МРТ). Мы также можем использовать эндоскопический ультразвук для создания подробных изображений вашей поджелудочной железы и других областей вашего пищеварительного тракта.
RMG может эффективно лечить панкреатитЦель лечения хронического панкреатита – уменьшить боль и улучшить пищеварительную функцию.Невозможно исправить какой-либо ущерб, нанесенный вашей поджелудочной железе, но мы можем управлять симптомами, используя различные методы, в том числе:
- Лекарство – Мы можем прописать болеутоляющие, чтобы облегчить дискомфорт, и искусственные пищеварительные ферменты, чтобы помочь вам переваривать пищу, среди других лекарств.
- Эндоскопия – Наши специалисты по гастроэнтерологии могут использовать эндоскоп для удаления камней поджелудочной железы и установки стентов в поджелудочную железу, чтобы минимизировать боль, улучшить кровоток и закрыть утечки.
- Хирургия – Обычно в инвазивной хирургии нет необходимости, но нам, возможно, придется удалить часть вашей поджелудочной железы, чтобы облегчить вашу боль. Хирургия также может разблокировать или расширить проток поджелудочной железы и дренировать кисты.
Если у вас сильная боль в животе, жирный стул или тошнота и рвота, вам необходимо пройти обследование у гастроэнтеролога. Все эти симптомы могут быть вызваны хроническим панкреатитом, поэтому вам необходимо посетить гастроэнтерологическую клинику для диагностики и лечения.Пациенты во всем регионе Скалистых гор доверяют гастроэнтерологию Скалистых гор с 1997 года.

 Это самый безопасный метод визуальной диагностики, дающий врачу возможность изучить структуру тканей и обнаружить причину воспаления;
Это самый безопасный метод визуальной диагностики, дающий врачу возможность изучить структуру тканей и обнаружить причину воспаления;
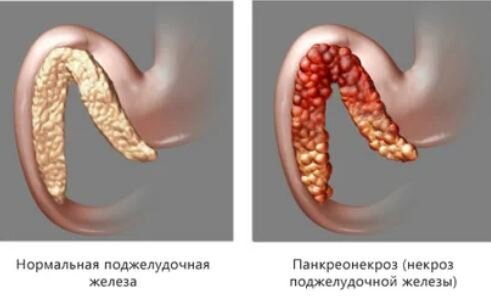 Эта операция восстанавливает выведение желчи и поджелудочного сока в кишечник;
Эта операция восстанавливает выведение желчи и поджелудочного сока в кишечник;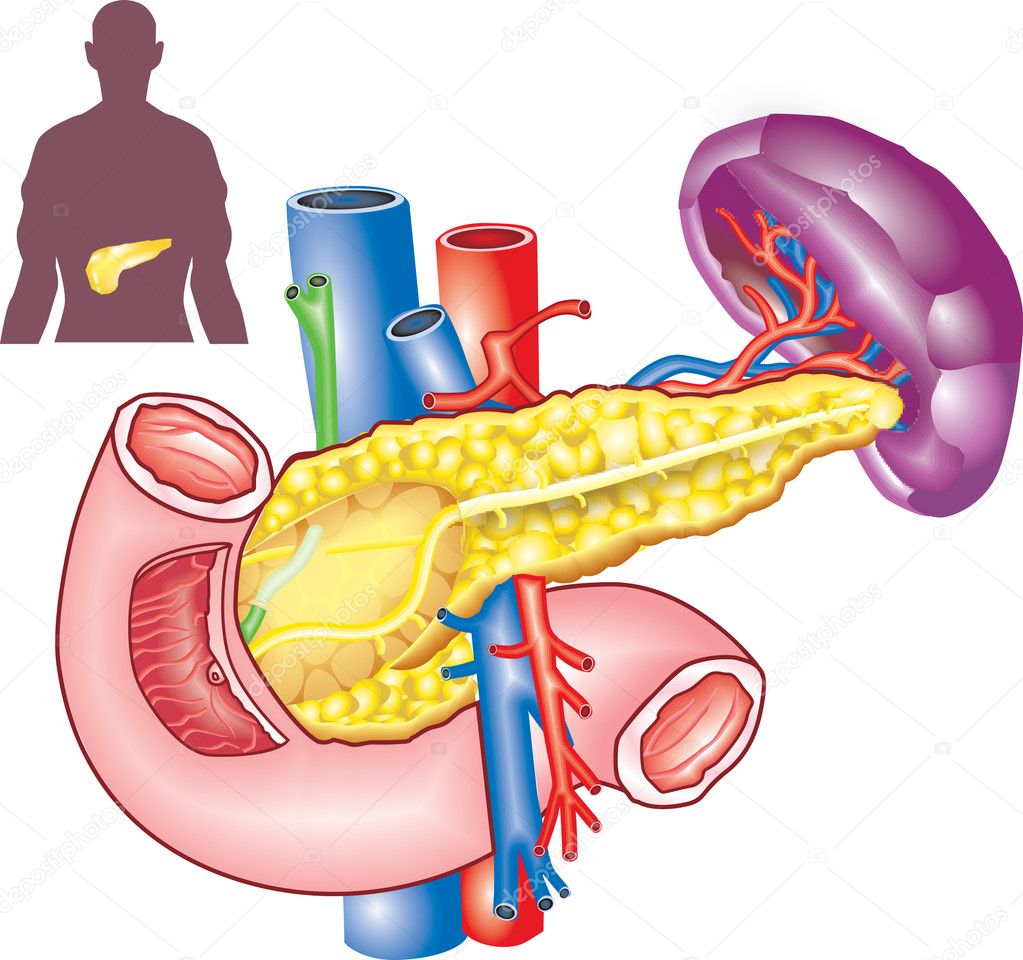



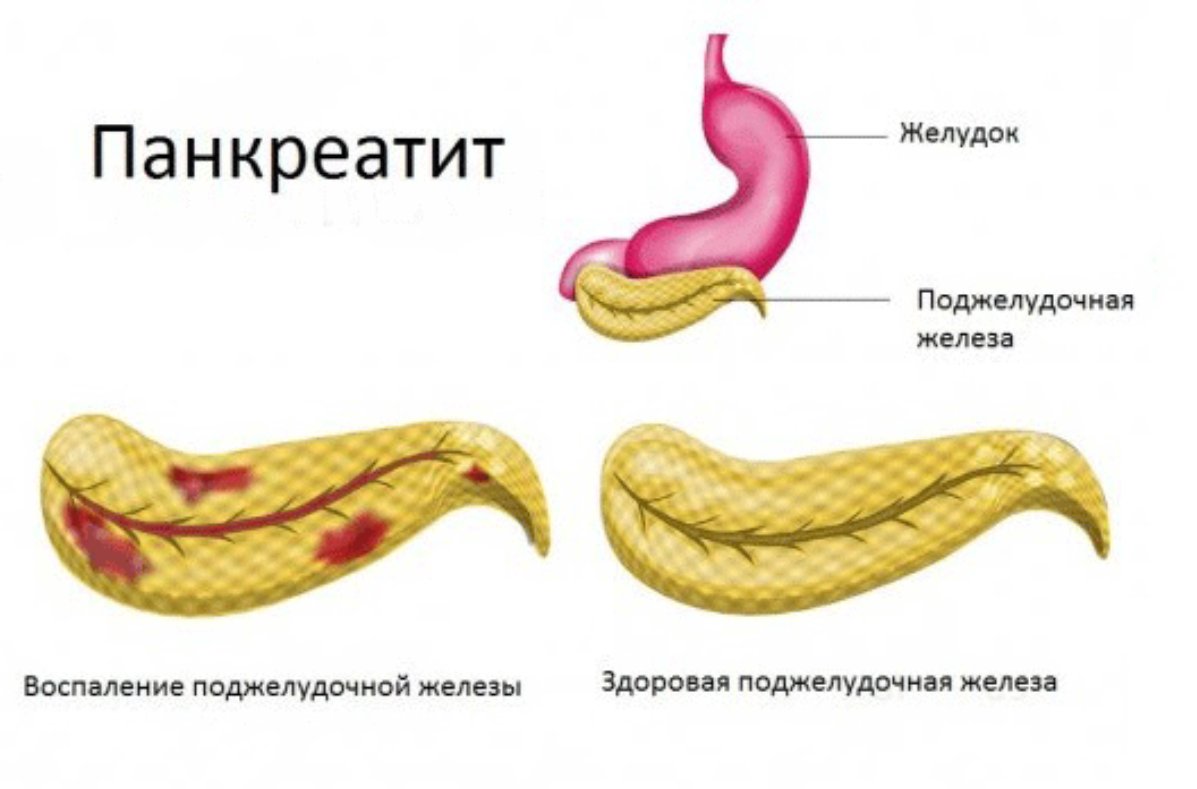 Количество, необходимое для возникновения панкреатита, неизвестно. Толерантность к алкоголю варьируется от человека к человеку.Умеренным считается употребление не более 2-х алкогольных напитков в день для мужчин и 1 в день для женщин и пожилых людей.
Количество, необходимое для возникновения панкреатита, неизвестно. Толерантность к алкоголю варьируется от человека к человеку.Умеренным считается употребление не более 2-х алкогольных напитков в день для мужчин и 1 в день для женщин и пожилых людей.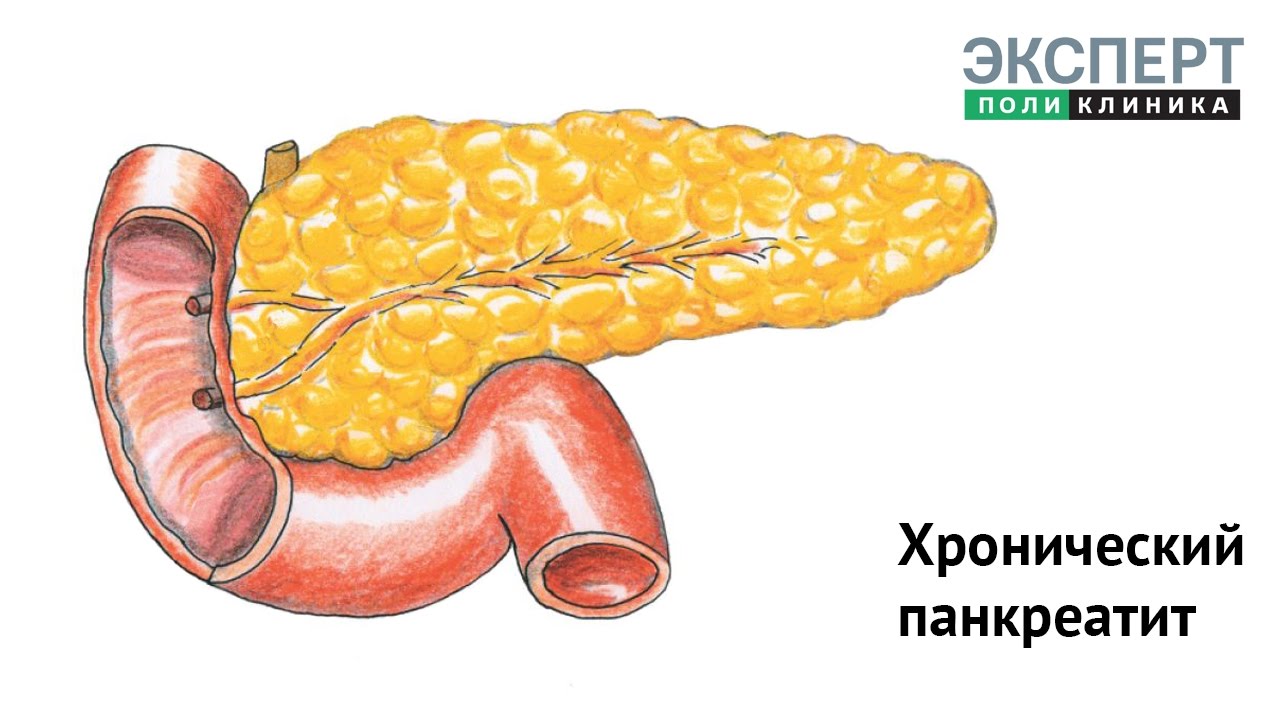
 Эта форма МРТ позволяет обнаружить камни в желчном протоке. Этот тест доступен не везде.
Эта форма МРТ позволяет обнаружить камни в желчном протоке. Этот тест доступен не везде.
 (2011). Алкоголь и курение как факторы риска в эпидемиологическом исследовании пациентов с хроническим панкреатитом. Клиническая гастроэнтерология и гепатология , 9 (3): 266–273.
(2011). Алкоголь и курение как факторы риска в эпидемиологическом исследовании пациентов с хроническим панкреатитом. Клиническая гастроэнтерология и гепатология , 9 (3): 266–273. (2015). Острый и хронический панкреатит. В DL Kasper et al., ред., Harrison’s Principles of Internal Medicine, 19 ed., vol. 2. С. 2090–2102. Нью-Йорк: McGraw-Hill Education.
(2015). Острый и хронический панкреатит. В DL Kasper et al., ред., Harrison’s Principles of Internal Medicine, 19 ed., vol. 2. С. 2090–2102. Нью-Йорк: McGraw-Hill Education.