Рвота при панкреатите: причины, способы и средства лечения. Таблетки от рвоты при остром панкреатите
Рвота при панкреатите
Панкреатит сопровождается множеством симптомов, которые вызываются воспалительными и некротическими процессами, происходящими в тканях железы. Они вызываются интоксикацией, приводящей к перевариванию тканей этого органа панкреатическими ферментами (трипсином, стеапсином и амилазой) и образованием некротических масс.
Одним из таких симптомов является и рвота, которая не приносит облегчения и в тяжелых случаях может быть неоднократной или неукротимой. Наряду с этим мучительным симптомом у больного наблюдаются боли опоясывающего характера, постоянная тошнота и вздутие живота.
Природа появления рвоты при панкреатите
Рвота при любой форме острого панкреатита всегда сопровождается усилением болей, не приносит облегчения и доставляет больному множество страданий. Причин ее появления может быть несколько.
Интенсивная боль во время приступа панкреатита, сопровождающаяся страхом, ощущением сильной тревоги и/или развитием кровотечения, способна вызывать коллапс и шоковое состояние, которые, в свою очередь, провоцируют появление тошноты и рвоты.
Появление в желчи в рвотных массах объясняется выходом желчи за пределы пилорического клапана, который во время приступа панкреатита находится в расслабленном состоянии. Желчь поступает в пределы желудка и кишечника и смешивается с их содержимым.
По данным статистики около 65-70% острых, рецидивирующих и обострившихся хронических панкреатитов провоцируются именно острыми и хроническими патологиями желчевыводящих путей – дискинезиями, холециститами, калькулезными холециститами, механическими желтухами и желчекаменной болезнью. При механической желтухе наблюдается спазм сфинктера Одди, дискинезия желчевыделительных протоков и их закупорка камнем. Эти процессы сопровождаются выбросом желчи в кишечник и желудок и появлением ее в рвотных массах.
Появление в рвотных массах желчи при панкреатитах, вызванных обильным приемом пищи или алкогольных напитков, объясняется нарушением панкреатической секреции и желчевыделения. Эти продукты способствуют чрезмерной активации этих процессов и появлению желчи в рвотных массах. Алкоголь вызывает спазм сфинктера Одди, и, в результате, внутрипротоковое давление повышается, что и является пусковым механизмом развития приступа острого панкреатита или обострения хронического панкреатита.
Эти продукты способствуют чрезмерной активации этих процессов и появлению желчи в рвотных массах. Алкоголь вызывает спазм сфинктера Одди, и, в результате, внутрипротоковое давление повышается, что и является пусковым механизмом развития приступа острого панкреатита или обострения хронического панкреатита.
В некоторых случаях отек или склерозирование в области головки железы приводит к появлению симптомов, которые схожи со сдавлением желчных протоков и Вирсунгова протока (поджелудочный проток). Такие структурные изменения железы приводят к нарушению оттока желчи и вызывают не только поступление желчи в желудок и кишечник, но и механическую желтуху.
В периоде выздоровления тошнота и рвота у больных с острым или хроническим панкреатитом может возникать довольно часто, т. к. недостаточность панкреатических ферментов и наличие сопутствующих патологий ЖКТ приводит к появлению диспепсических расстройств.
Характер рвоты при остром и хроническом панкреатите
Характер рвоты при панкреатите во многом зависит от формы воспаления поджелудочной железы и фазы заболевания. Острый и хронический панкреатит отличаются и по своей клинике, по выраженности этого часто наблюдающегося симптома.
Острый и хронический панкреатит отличаются и по своей клинике, по выраженности этого часто наблюдающегося симптома.
Рвота при остром панкреатите
При легкой форме заболевания рвота может быть одно- или двукратной, а в некоторых случаях отсутствует. Она не приносит больному облегчения и может появляться на более поздних сроках заболевания. В таких случаях она провоцируется различными расстройствами пищеварения или несоблюдением диеты.
Совсем иная картина наблюдается у больных с острым интерстициальным (отечным) или геморрагическим (с панкреонекрозом) панкреатитом. При интерстициальном панкреатите у больного присутствуют сильные боли и непрекращающаяся рвота с обильным выделением рвотных масс. Вначале они состоят из непереваренной пищи, а затем из слизи и желчи. Рвота не приносит больному облегчения, часто сопровождается ощущениями горечи во рту и не прекращается в течение 3-7 дней. Ее исчезновению способствует устранение отечности тканей железы и консервативное лечение.
При геморрагическом панкреатите в тканях железы происходят некротические процессы, и больной испытывает очень интенсивные и мучительные боли. Отмершие ткани железы и кровь распространяются по брюшной полости, провоцируя развитие интоксикации. В ответ на эти процессы у больного появляется неукротимая рвота с кровью. Рвотные массы имеют резкий запах алкоголя и напоминают кашицу из крови, пищи и желчи. На фоне всех этих процессов у больного развивается коллапс (или шок) и резкое обезвоживание организма с тяжелыми электролитными нарушениями.
Рвота при хроническом панкреатите
Выраженность и характер рвоты при обострении хронического панкреатита во многом зависят от тяжести приступа. При выраженном воспалении такие рецидивы болезни приводят к появлению многократной рвоты при приступе, но чаще у больного наблюдаются ее 2-3 разовые проявления.
Она появляется на фоне болевого синдрома, который провоцируется приемом жирной, острой или жаренной пищи или алкогольных напитков. Приступ возникает спустя 6-12 часов после погрешностей в диете или через 48-72 часа после приема алкоголя. Рвотные массы содержат дуоденальное содержимое, желчь и в них редко наблюдаются примеси крови.
Приступ возникает спустя 6-12 часов после погрешностей в диете или через 48-72 часа после приема алкоголя. Рвотные массы содержат дуоденальное содержимое, желчь и в них редко наблюдаются примеси крови.
На фоне тошноты и рвоты, не приносящей облегчения, у больного наблюдается отсутствие аппетита, отрыжка, избыточное газообразование, ощущения переливания или урчания в животе, вздутие живота, жидкий стул и, иногда, изжога. Боли и рвота могут наблюдаться на протяжении 3-4 часов. Но в некоторых случаях тошнота, рвота и другие нарушения пищеварения бывают единственными признаками обострения хронического панкреатита.
Вне стадии обострения хронический панкреатит может сопровождаться периодическими эпизодами тошноты и рвоты, которые вызываются диспепсическими расстройствами, связанными с нарушениями диеты, недостаточностью панкреатических ферментов или проявлениями обострений хронических заболеваний органов пищеварительного тракта – язвенной болезнью, гастритами, холециститами, дискинезиями желчевыводящих протоков, гепатитами. В таких случаях рвота, как правило, приносит временное облегчение и сопровождается менее выраженным болевым синдромом или протекает на фоне отсутствия болей.
В таких случаях рвота, как правило, приносит временное облегчение и сопровождается менее выраженным болевым синдромом или протекает на фоне отсутствия болей.
Что делать при появлении рвоты при панкреатите?
При появлении рвоты вызванной приступом необходимо успокоить больного и провести мероприятия по неотложной помощи при остром панкреатите. Для устранения обезвоживания и электролитных нарушений больному назначают симптоматическое лечение, анальгетики (наркотические или ненаркотические) и инфузионную терапию, направленную на устранение интоксикации и восполнение утраченной жидкости и электролитов.
Если рвота не проходит на фоне медикаментозного лечения панкреатита, то для ее предупреждения и облегчения состояния больного – после исключения развития желудочно-кишечного кровотечения, кишечной непроходимости, перфораций кишечника или желудка – больному может назначаться такое противорвотные средства как церукал (или его аналог – метоклопрамид). Этот препарат вводится внутримышечно или внутривенно. Разовая дозировка для взрослого составляет 20 мг (или до 80 мг в сутки), а длительность применения определяется индивидуально. Помимо устранения рвоты церукал помогает стабилизировать тонус и перистальтику стенок желудка и нормализует вывод пищи в просвет кишечника. Вместо церукала больному могут назначаться и такие противорвотные средства как тримебутин, итоприд и домперидон.
Разовая дозировка для взрослого составляет 20 мг (или до 80 мг в сутки), а длительность применения определяется индивидуально. Помимо устранения рвоты церукал помогает стабилизировать тонус и перистальтику стенок желудка и нормализует вывод пищи в просвет кишечника. Вместо церукала больному могут назначаться и такие противорвотные средства как тримебутин, итоприд и домперидон.
При геморрагическом панкреатите больному проводят мероприятия для остановки кровотечения и торможения некроза железы. При интерстициальной форме панкреатита показан прием мочегонных средств для снижения отечности.
В первые дни больной должен соблюдаться строгий постельный режим и голод. В дальнейшем двигательную активность и диету расширяют.
При появлении рвоты вызванной приступом обострившегося панкреатита больному оказывают помощь по устранению приступа (при необходимости в составе медикаментозной терапии назначают противорвотные средства). В первые дни необходимо соблюдение постельного режима и голод.
При появлении рвоты на фоне ремиссии хронического панкреатита больному рекомендуется пройти обследование для выявления причин ее возникновения. После проведения ряда диагностических процедур и установления диагноза врач сможет назначить лечение и диету, способствующую устранению основного заболевания, рвоты или часто появляющихся ощущений тошноты.
Рвота при панкреатите: что делать
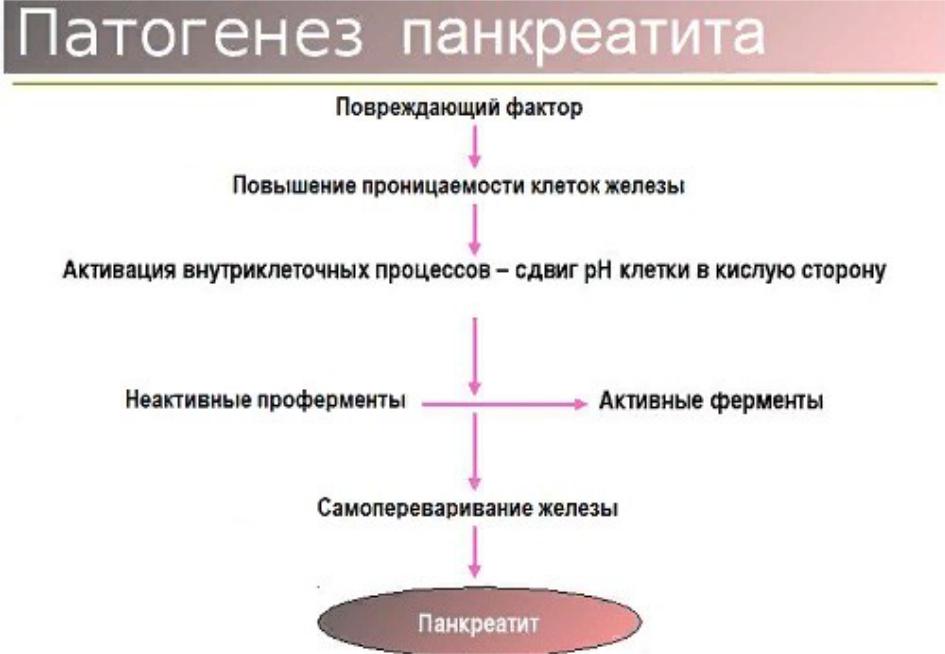
Панкреатит — тяжелое заболевание, симптомы которого обусловлены воспалительными и некротическими процессами в тканях поджелудочной железы. Они связаны с интоксикацией, возникающей в результате переваривания поджелудочной железы собственными ферментами и образования некротических масс. Рвота при панкреатите — один из главных симптомов, сопровождающих эту болезнь.
Кроме этого, беспокоят интенсивные боли, часто опоясывающего характера, практически постоянная тошнота, метеоризм, жидкий стул.
Острый и хронический панкреатиты разнятся клиническими проявлениями и выраженностью симптомов, в т. ч. интенсивностью и частотой рвоты, которая практически всегда наблюдается при остром панкреатите и обострении хронического. Она сопровождает болевой приступ и метеоризм.
Острый панкреатит — проявления
Легкая форма острого панкреатита проявляется рвотой, которая повторяется один-два раза, а может и отсутствовать. Иногда она развивается через определенное время от начала болезни и связана с воспалением желчевыводящих путей или с нарушениями диеты.
В основном неукротимая рвота при остром панкреатите облегчения не приносит. Наличие позывов при отсутствии рвотных масс — частый признак острого панкреатита. Боль сопровождается тревогой, страхом. При этом нередко развивается тяжелое кровотечение, в результате — шок или коллапс, которые также могут явиться причиной тошноты и рвоты.
На фоне возникшего острого панкреатита развивается интоксикация. Токсины и продукты распада, попадающие в кровь, раздражают рвотный центр и приводят к развитию рвоты.
Токсины и продукты распада, попадающие в кровь, раздражают рвотный центр и приводят к развитию рвоты.
Интерстициальное и некротическое воспаление железы
У пациентов с острым интерстициальным (отечным) или геморрагическим (панкреонекрозом) панкреатитом клиническая картина отличается.
Интерстициальный (отечный) панкреатит
Характеризуется:
- выраженными болями;
- многократной повторной рвотой с большим количеством рвотных масс (иногда — до 4–6 литров), в которых содержатся остатки непереваренной пищи, в дальнейшем появляются слизь и желчь;
- отсутствием облегчения после приступа;
- усилением рвоты после нескольких глотков воды;
- продолжительностью 3–7 дней;
- горечью во рту;
- иногда — рвотой «кофейной гущей», связанной с кровотечением из эрозированных сосудов поджелудочной железы.
Для прекращения рвоты назначается консервативная терапия и терапия, способствующая снижению отека.
Геморрагический (некротический) панкреатит
При некротическом панкреатите, который провоцируется алкоголем, развивается некроз тканей поджелудочной железы, что сопровождается:
- мучительными болями высокой интенсивности;
- запахом алкоголя, исходящих от рвотных масс;
- изнурительной рвотой с кашицеобразными массами, состоящими из крови, непереваренной пищи и желчи;
- меленой, указывающей на возникшее кровотечение в верхних отделах пищеварительного тракта.

Все это приводит к резкому обезвоживанию. Происходит:
- потеря ионов натрия, кальция и хлора;
- развитие коллапса или шока;
- аспирация рвотных масс;
- остановка дыхания.
Проявления хронического панкреатита
При хроническом панкреатите обычно наблюдается умеренная рвота 2–3 раза. При тяжелом приступе она может быть многократной, возникает на фоне сильной боли, спровоцированной грубым несоблюдением диеты или приемом алкоголя.
Приступ развивается через 6–12 часов после нарушения питания или через 48–72 часа после употребления алкогольных напитков.
Характеризуется:
- рвотой с примесью желчи и дуоденального содержимого;
- отсутствием крови в рвотных массах;
- длительностью приступа в течение четырех часов;
- болью.
Кроме перечисленного, беспокоят также:
- горечь во рту;
- поносы;
- метеоризм;
- изжога;
- отсутствие аппетита.

Симптомы хронического воспаления в ремиссии
В период ремиссии хронический панкреатит проявляется тошнотой и единичными эпизодами рвоты. Обычно это связано с:
- нарушением питания;
- недостатком энзимов;
- патологией органов пищеварения.
К последним относятся:
- язвенная болезнь ДПК;
- гастриты,
- дискинезия желчевыводящих путей;
- холециститы.
В этих случаях рвота не сопровождается болью и вызывает заметное облегчение. Если присутствует болевой синдром, он не такой интенсивный, как при остром панкреатите. После каждого приема пищи тошнота усиливается, учащается рвота. Чем больше человек ест, тем большему риску он подвергается.
Отсутствие аппетита может рассматриваться как защитная реакция организма от возможного ухудшения состояния. В таких случаях нужно уменьшить порции, увеличить частоту приема пищи, соблюдать режим и рацион питания.
Панкреатит — результат патологии желчевыводящих путей
По статистике около 70% острых панкреатитов или обострений хронических провоцируются заболеваниями желчевыводящих путей. К ней относятся:
- дискинезии желчевыводящих путей;
- обострение калькулезного холецистита;
- обтурационная желтуха.
При обтурационной желтухе происходит спазм сфинктера Одди, развивается дискинезия желчевыводящих путей и закупорка их камнем. Желчь попадает в кишечник и желудок и появляется в рвотных массах.
Подобная картина развивается при отеке и склерозировании головки поджелудочной железы.
При остром панкреатите или при воспалении поджелудочной железы при хроническом течении заболевания, вызванных приемом алкоголя, в рвотных массах также обнаруживается желчь. Злоупотребление алкогольными напитками вызывает спазм сфинктера Одди, повышение внутрипротокового давления, итогом чего становится воспаление поджелудочной железы.
Тошнота и рвота продолжают беспокоить еще продолжительное время в период выздоровления. Воспалительный процесс не выражен, а наличие диспепсических явлений объясняется недостатком ферментов и болезнями других органов пищеварительной системы.
Что делать, если развилась рвота
При возникновении рвоты применяются медикаменты, способствующие восполнению потерянной жидкости и восстановлению электролитного баланса:
- инфузионная терапия для нормализации объема жидкости и электролитов;
- анальгетики;
- средства против рвоты.
Последние применяются, когда на фоне проводимого лечения приступ продолжается. Они относятся к различным фармакологическим группам, их применение является симптоматической терапией: Домперидон, Домидон, Церукал, Метоклопрамид, Реглан, Осетрон, Сиэль и др.
Самостоятельное лечение рвоты терпит неудачу, т. к. прием препаратов в таблетированной форме неэффективен: они не успевают всасываться в желудке. Необходима инфузионная терапия в стационарных условиях. Она назначается в зависимости от тяжести состояния индивидуально в каждом конкретном случае. Купирование рвоты без дальнейшей дезинтоксикационной терапии вызовет накопление токсических веществ и усиление интоксикации.
к. прием препаратов в таблетированной форме неэффективен: они не успевают всасываться в желудке. Необходима инфузионная терапия в стационарных условиях. Она назначается в зависимости от тяжести состояния индивидуально в каждом конкретном случае. Купирование рвоты без дальнейшей дезинтоксикационной терапии вызовет накопление токсических веществ и усиление интоксикации.
Высокая смертность от панкреатита и его осложнений обусловлена поздним обращением за медицинской помощью.
При появлении рвоты необходимо обратиться к специалисту для обследования, уточнения диагноза и назначения лечения с учетом выявленных причин. Только врач может адекватно оценить состояние и назначить полноценное лечение, которое приведет к успеху.
Почему возникает рвота при остром панкреатите и как с ней справиться
Рвота при остром панкреатитеПри заболевании острый панкреатит рвота является распространенным симптомом. Она представляет собой рефлекторное опорожнение желудка через ротовую полость и возникает при активизации рвотного центра в стволе мозга. Обеспечивается за счет сокращения мышц пресса и диафрагмы. Сигнал к опорожнению желудка появляется в поврежденном органе, то есть в поджелудочной. Затем сигнал передается в рвотный центр.
Помимо рвоты проявляются различные признаки болезни. Они вызваны происходящей в организме интоксикацией, которая приводит к усиленной выработке ферментов поджелудочной железы. В результате выработки ферментов происходит «переваривание» поджелудочной, образуются некротические массы.
При разных формах острого панкреатита рвота сопровождается сильной опоясывающей болью, вздутием живота, и, как правило, улучшения не приносит. При самых серьезных формах заболевания рвота повторяется несколько раз, бывает неукротимой.
Характер рвоты при остром панкреатите различается в зависимости от степени проявления заболевания:
- в легкой форме;
- интерстициальный панкреатит;
- геморрагический панкреатит с панкреонекрозом.
Если заболевание проявляется слабо, то выделение рвотной массы может наблюдаться не более двух раз, а нередко вовсе отсутствует. Если панкреатит протекает в легкой форме, самое главное – вовремя пройти лечение, так как в этом случае оперативное вмешательство не потребуется.
Острый панкреатит в более сложных формах – отечный (интерстициальный) или с панкреонекрозом (геморрагический). Отечный панкреатит сопровождается интенсивной болью и долго не прекращающейся рвотой. Первоначально рвотные массы состоят из частиц пищи, позднее – только из желчи и слизи. Улучшения самочувствия не наступает, рвота может повторяться в течение недели. Чтобы избавиться от рвоты, необходимо направить усилия на устранение отека тканей поджелудочной железы. Больному так же прописывают консервативное лечение.
Отечный панкреатит сопровождается постоянной рвотойПри развитии геморрагического острого панкреатита рвота становится неукротимой, часто имеет вкрапления крови и алкогольный запах. В поджелудочной начинаются некротические процессы. Кровь и частицы некротизированной ткани попадают в брюшную полость, вызывая интоксикацию. Пациента мучают очень сильные и мучительные боли. В результате наступает шоковое состояние или коллапс, наблюдается сильное обезвоживание.
Причины появления рвоты при панкреатите
Появление рвоты вызвано разными причинами. Самая первая – эмоциональное состояние. При каждом приступе панкреатита усиливается боль, иногда появляется кровотечение. Пациент начинает беспокоиться, чувствует сильный страх. В результате может впасть в шок, что спровоцирует появление рвоты. Чем больше интенсивность боли, тем более интенсивный сигнал поступает в рвотный центр, тем чаще начинается рвота.
Вторая причина – интоксикация организма, начинающаяся во время приступа. В крови повышается уровень токсинов, способных активировать рвотный центр, расположенный в продолговатом мозге.
Важно! Самой распространенной причиной рвоты считается патология желчевыводящих путей, острая или хроническая. Согласно статистике, именно по этой причине в 60% случаев возникает рвота.
Нередко рвота появляется даже в период улучшения самочувствия. В это время ее появление объясняется сочетанием двух факторов: понижением уровня панкреатических ферментов при наличии заболеваний желудочно-кишечного тракта. В результате возникают диспепсические расстройства.
Распространенная причина рвоты при остром панкреатите – непроходимость кишечника, развивающаяся из-за воспалительных процессов. Поврежденный орган влияет на нерв, проходящий по брыжейке поперечно-ободочной кишки. В результате длительного влияния на нерв начинается невралгический синдром, называемый парезом, и непроходимость. Эти факторы вызывают скопление газов, вздутие живота. Повышается давление, которое может вызывать рвоту. Характерным симптомом в таком случае становится отрыжка с характерным неприятным запахом.
Осложнения рвоты при панкреатите
Частые приступы при геморрагическом панкреатите вызывают заброс содержимого кишечника. Из-за агрессивного воздействия могут сформироваться язвы, эрозии. Частые рвотные позывы могут стать причиной так называемого синдрома Маллори-Вейсса, то есть поражения слизистой оболочки пищевода.
Внимание! Одно из самых тяжелых последствий, которые при остром панкреатите вызывает рвота, – это электролитные нарушения.
В результате рвотных приступов из организма выходят ионы хлора, натрия, кальция. Электролитическое нарушение приводит к дисфункции мышц, ухудшению нервной регуляции, что может вызвать тяжелые последствия: нарушение сознания, попадание рвотных масс в дыхательные пути. Возможна остановка дыхания.
Еще одно возможное осложнение – гиповолемический шок, характеризующийся сильным уменьшением объема крови из-за потери воды и электролитов. Характерными симптомами данного патологического состояния являются гипоксия (снижение концентрации кислорода), ухудшение сознания, пониженное артериальное давление.
По сути, гиповолемический шок – это механизм компенсации, позволяющий не допустить недостатка тока крови к наиболее важным внутренним органам если объем крови недостаточен. Это патологическое состояние считается неотложным – при возникновении симптомов необходима срочная врачебная помощь. Если же обратиться на прием при первых признаках перитонита, гиповолемического шока можно вовсе избежать.
Обратите внимание! Панкреатит легче вылечить на начальном этапе, на поздних сроках происходит некроз тканей поджелудочной железы, из-за чего орган уже вылечить невозможно.
Известные случаи смерти от панкреатита объясняются не столько сложностью лечения, сколько поздним обращением к врачу, когда пациент протянул до последнего. Поэтому не стоит экспериментировать с лекарствами, лучше сразу обратиться на прием.
Первая помощь во время приступа рвоты
Если начинается рвотный приступ, можно выполнить те же действия, что и при обострении панкреатита. В первую очередь необходимо успокоить больного, ведь, как известно, стресс может усугубить рвотный приступ. Человеку нужно обеспечить покой. Одежду, которая может стеснять движения и дыхание, необходимо расстегнуть или снять.
Нужно следить, чтобы пострадавший не делал глубоких и резких вдохов, помочь ему принять комфортное положение, чтобы минимизировать боль. Принимать пищу в это время категорически запрещается, а воду пить только небольшими порциями (примерно по 50 мл) через каждые полчаса.
При обострении панкреатита предпочтительнее внутривенное или внутримышечное введение лекарствПри рвоте, вызванной обострением панкреатита, нельзя делать промывание желудка растворами. Единственное, что можно сделать – облегчить удаление рвотной массы, надавливая на корень языка.
Рвотоостанавливающие препараты принимать не запрещается, а вот от обезболивающих лучше отказаться, так как они могут помешать врачу правильно поставить диагноз. Под строгим запретом ферментные препараты вроде мезима или фестала, так как они воздействуют на ткани поджелудочной и могут ухудшить состояние.
Для снятия боли можно давать спазмолитики: Но-Шпа, Дротаверин или Папаверин. Они способствуют расслаблению гладкой мускулатуры. Лекарство можно принимать в любой форме, но предпочтительнее внутривенное или внутримышечное введение. Таблетки принимать тоже можно, но велика вероятность, что они выйдут вместе с рвотной массой, и лекарственные вещества не успеют подействовать.
Мероприятия по лечению рвоты
Неотложная помощь врачей имеет первостепенное значение, так как панкреатит в острой форме может угрожать жизни пациента. Панкреатит развивается очень быстро, а симптомы проявляются тяжело. При этом заболевании быстро уменьшаются силы, что может привести к летальному исходу. Первое время панкреатит проходит в легкой форме, сопровождаются однократной рвотой или даже вовсе без нее, но если не обратиться на прием вовремя, дальнейшее лечение будет проходить сложнее. Неоднократная рвота и сильная боль уже являются показанием к хирургическому вмешательству.
Если таблетки не дают результата, больному внутримышечно вводят ЦерукалЧтобы предотвратить электролитическое нарушение, больному назначают симптоматическое лечение. Если медикаментозные способы остановки рвоты не дают результата, больному внутримышечно вводят Церукал (до 80 мг). Лечение заключается во введении обезболивающих, спазмолитиков. Если симптомы постепенно стихают, больному прописывают препараты, действие которых направлено на подавление влияния панкреатических ферментов.
При сильной боли пациенту дают наркотические анальгетики, чаще всего Опион. Еще одно распространенное средство – Морфин, но сейчас это лекарство назначают все реже, так как считается, что оно может плохо повлиять на отток желчи.
Рвота при панкреатите: снятие симптомов тошноты
Автор Самуэль МаркусВремя чтения 9 мин.Просмотры 122
Рвота при панкреатите — это один из основных симптоматических признаков данного заболевания. Она возникает на фоне прогрессирования воспалительно-некротического процесса, развивающегося в области альвеолярно-трубчатых тканевых структур поджелудочной железы. Панкреатический сок, включающий в свой состав амилазу, трипсин и стеапсин, при активации в полости паренхиматозной железы способствует перевариванию ее тканевых структур, что ведет к развитию отечности и некротических процессов. Последствия данных процессов заключаются в общей интоксикации всего организма. Клинические признаки проявляются в образовании сильной болезненности с опоясывающим характером в области живота, возникновении чувства тошнотности на регулярной основе и интенсивной рвоты, которая не приносит облегчения общего самочувствия при окончании. В материалах данной статьи разберемся с тем, почему возникает рвота, что делать при ее появлении и как облегчить общее самочувствие при помощи таблеток и народных средств лечения.
Природа появления рвоты при патологии
Образование рвоты при любом течении панкреатической болезни всегда способствует усилению интенсивности боли в зоне эпигастрия, не сопровождается облегчением после ее окончания и причиняет массу страданий пациенту. Появляться она может под влиянием многих провоцирующих факторов.
Развитие интенсивных болей при образовании панкреатического приступа сопровождается чувством страха и тревожности, слабостью, а также не редко и кровотечением.
Боль способна спровоцировать образование коллапса, а также шокового состояния, которые в свою очередь способствуют развитию чувства тошноты и образованию отхождения рвотных масс.
При возникновении панкреатического приступа в организме пациента начинают активизироваться процессы интоксикации, при которой в составе плазмы крови начинают циркулировать токсины экзогенного и эндогенного типа, отчего происходит активизация рвотных центров в области продолговатого мозга.
Наличие желчи в составе рвотных масс обуславливается выбросом желчи за границы клапана пилорус, который при возникновении приступа панкреатического заболевания приходит в расслабленное состояние. Желчь начинает поступать в полость желудка, а затем и в кишечник, смешиваясь со всем содержимым, и выходит при активации рвотного рефлекса.
Согласно проведенной статистике, примерно 60-70% случаев с острым, рецидивирующим либо обостренным хроническим течением панкреатической патологии возникают на фоне острых и хронических форм заболеваний, поражающих желчевыводящие пути, таких как холецистит, желчекаменная болезнь, или механическая желтуха. При развитии механической желтухи происходит образование спазма в районе сфинктера Одди, развитие дискинезии желчевыводящих протоков и их закупоривание образовавшимися кальцинатами. Все это в комплексе сопровождается попаданием желчи в полость желудка и кишечника и ее наличием в составе рвотных масс.
Характер рвоты при остром и хроническом панкреатите
Процессы отхождения рвотных масс напрямую зависит от формы панкреатической патологии и от фазы ее развития. Острый и хронический тип заболевания также имеют отличия в проявляющейся клинической картине и в интенсивности рефлекторных реакций.
Поэтому развитие острого интерстициального панкреатического заболевания сопровождается интенсивными болями, головокружением, повышением температуры тела, а также не прекращающимися отхождениями рвотных масс. После того, как полость желудка будет опустошена, у пациента возникает вместо чувства облегченности, невыносимая усталость. Прекращение рвоты достигается на третьи сутки после применения комплексной консервативной терапии и снижения отека железы.
Геморрагический панкреатит протекает в комплексе с некротическим поражением паренхиматозного органа, возникающего при аутолизе ферментов. Происходит параллельное распространение некротических масс с потоком крови в полости брюшины. При достижении пика интоксикации организма пациента, возникает обильная и непрекращающаяся рвота, содержащая в своем составе примеси крови. Данной разновидности патологии характерна внезапность обострения и развитие серьезных осложнений, представляющих большую опасность для жизни пациента.
Проявление рвоты в периоды обострения хронической формы воспалительного процесса в полости паренхиматозной железы также зависит от тяжести приступа. При выраженной интенсивности воспаления в полости железы возникает многократная рвота, но в большинстве случаев она проявляется 3-4 разовыми проявлениями.
Тошнота при панкреатите хронического характера способствует развитию следующих последствий:
- потерю аппетита;
- появление отрыжки;
- изменений стула, в виде поноса;
- образование изжоги;
- головокружения, при которых может болеть еще и затылок.
Отхождение рвотных масс при хронической патологии чаще происходит на фоне болевого синдрома, но может быть и такое, что признаки нарушения пищеварительных процессов, проявляющиеся в виде тошноты, рвоты и нарушения стула, являются единственными симптоматическими проявлениями обострения хронической болезни поджелудочной железы.
Что делать при появлении рвоты?
При возникновении рвоты на фоне панкреатического приступа, нужно изначально успокоить пациента и оказать первую неотложную помощь. Для ликвидации процессов обезвоживания организма и нарушения электролитного баланса, пациенту назначается:
- симптоматическая терапия;
- прием анальгетиков наркотического либо ненаркотического спектра действия, либо спазмолитиков для удаления болезненности в области живота, таких как Но-Шпа, Дюспаталин, Папаверин, которые вводятся внутривенно, или внутримышечно;
- инфузионная терапия, заключающаяся в ликвидации интоксикационных процессов и нормализации водно-электролитного баланса;
- снижение секреторной функциональности железы посредством анти секреторных препаратов, таких как Маалокс, Алмагель, или Омепразол.
Возможен ли панкреатит без рвоты?
Появление вторичного панкреатита образованного на фоне язвенного поражения полости желудка и 12-ти перстной кишки, гастритном поражении желудка, наличия врожденного аномального строения железы, прогрессирования дивертикулита, развития инвазии гельминтными представителями кишечника, почки, желчного пузыря и желчевыводящих протоков – происходит без чувства тошноты и рвоты.
Стоит также отметить, что рвота и тошнота при хроническом панкреатите и в некоторых случаях при рецидивах также может отсутствовать.
Причины возникновения тошноты
В большинстве случаев, развитие тошноты при хроническом панкреатите начинается после еды. Какая-то пища усваивается хорошо, но есть отдельные продукты питания способные повысить интенсивность спазмов. Панкреатические протоки начинают сильнее сужаться, результатом чего является возвращение ферментов, предназначенных для переработки пищи в полости кишечника, в полость поджелудочной железы, где активизируются процессы по самоперевариванию органа.
Среди провоцирующих факторов, наибольшей опасностью обладают:
- блюда, приготовленные на сковороде;
- острая пища и обогащенная клетчаткой;
- кофейные и газированные напитки;
- спиртные напитки.
Употребление вышеуказанной пищи ведет к серьезным нарушениям в работе поджелудочной железы. Тошнота, или рвота возникают в зависимости от объема съеденного и тяжести пищи.
Как снять тошноту и рвоту?
При развитии острого панкреатита с характерной симптоматикой, долго тянуть не стоит, необходимо срочно вызывать врача. Лечение данной патологии может проводиться как консервативными методами, так и хирургическими, в зависимости от тяжести и степени поражения паренхиматозной железы.
Многие пациенты интересуются: «Как снять тошноту при развитии панкреатита в домашних условиях?».
Если чувство тошноты и рвоты становится чрезмерно интенсивным и терпеть уже невозможно, рекомендуется прием парацетамола и препарата спазмолитического спектра действия в виде Но-шпы либо Дротаверина. Но убрать неприятные симптомы при помощи данных медикаментов вряд ли удастся. Лучше всего, до приезда бригады скорой помощи обеспечить полный покой пациенту, убрать любую пищу и приложить на больное место холод, это может быть пластиковая бутылка, или пузырь со льдом. Транспортировка пациента в больницу должна быть максимально щадящей.
Препараты от тошноты
При развитии любой разновидности панкреатита, медикаментозная терапия заключается в следующем:
- во внутривенной постановке солевого раствора в виде Регидрона, или Хлорида Натрия;
- постановке препаратов с обезболивающим спектром действия, таких как Промедол, или Анальгин;
- в приеме лекарств спазмолитического действия, типа Но-шпы, или Папаверина.
Также, на постоянную основу приема назначается препарат Креон, обеспечивающий снижение чувства тошноты и рвоты, а также медикаменты с блокирующим действием центральных и периферических рвотных рецепторов, такие как Домперидон либо Ондансетрон.
Важно помнить, что основная задача устранения тошноты заключается в нормализации функционирования поджелудочной железы, что в большей степени достигается правильным рационом питания, соблюдением диеты и режима приема пищи.
У маленьких деток тошнота всегда ведет к отхождению рвотных масс, поэтому вызов врача не стоит откладывать. После окончания рвоты, спустя 50-60 минут ребенку рекомендуется дать попить ромашкового чая. На животик необходимо положить холод.
Лечение самого чувства тошноты заключается лишь в ее временном снятии при агрессивном проявлении и сопровождении рвотой. Чаще всего применяются для устранения именно тошноты противорвотные медикаменты, в виде Мотилака, или Церукала.
Если сильно рвет, рекомендуется принять Церукал, но стоит учитывать его противопоказания:
- детский возраст до 14 лет;
- беременность;
- язвенная болезнь желудка и 12-ти перстной кишки;
- непроходимость кишечника.
Мезим либо Фестал также способствуют снятию тошнотности и улучшению пищеварительных процессов. А для того чтобы восстановить моторику кишечника лучше использовать Тримедат, не имеющий никаких противопоказаний и побочных эффектов. Поэтому его можно принимать взрослым, детям с малого возрасти и даже беременным женщинам.
Применение народных средств
Из списка рецептов от народных целителей наибольшей эффективностью в остановке тошноты и устранении рвоты обладают отвары трав и напитки с кислым привкусом:
- Избавиться от тошноты можно при помощи лимонной воды. Для этого необходимо стакан воды смешать с несколькими каплями лимонного сока и выпить.
- Бороться с тошнотой активно помогает яблочный уксус, который в количестве 1 чайная ложка нужно размешать в 200 мл воды и употребить за один утренний прием.
- Останавливать рвоту хорошо помогает употребление мятного чая, для этого необходимо траву перечной мяты залить кипятком и настоять в течение 2-х часов. Когда настой будет готов, употреблять его необходимо по чайной ложечке утром, в обед и вечером.
- При развитии позывов к рвоте, избавляться от них можно, употребляя зеленый чай. А если сухие листовые пластинки зеленого чая немного пожевать, то чувство тошноты сразу исчезнет.
Когда просто немного подташнивает, рекомендуется сделать ромашковый чай, а также чайный напиток из цветов календулы, или аира болотного.
Снимать чувство тошноты можно при помощи лекарственных сборов трав из перечной мяты, полевой ромашки и календулы, собранных и измельченных в равных пропорциях, из чего затем изготавливаются целебные настои.
Хорошо убирают тошнотность и аптечные сборы, которые можно приобрести в любой розничной аптеке.
Диета и профилактика
Для предотвращения чувства тошноты и развития рвоты необходимо предпринимать все меры по предупреждению обострения панкреатической патологии, а именно:
- Питаться правильно, соблюдая диету со столом №5, исключив из рациона все жирные продукты питания, консервы, острое, копченое и другие разновидности еды, обладающей раздражающим воздействием на слизистые органов ЖКТ.
- Еда должна готовиться методом варки, запекания, или путем приготовления на пару.
- Как можно чаще пить чаи на основе лекарственных трав, чтобы обеспечить регулярную очистку организма от вредных шлаков и токсинов.
- Исключить переедание и голодовку.
- Полностью устранить вредные привычки в виде алкоголя и табачной продукции.
Здоровый образ жизни, правильное питание, разумное соотношение физического труда и отдыха, а также максимальное исключение стрессовых ситуаций будет лучшей профилактикой различных патологических нарушений в организме каждого человека.
58. Наиболее характерная рвота при остром панкреатите:
Однократная
Многократная, не приносящая облегчения
Однократная, приносящая облегчение
Уменьшается и проходит после приема жидкости
«Кофейной гущей»
59. Во время операции у больного выявлен отек поджелудочной железы. Желчный пузырь не напряжен, камней нет. Каким образом следует завершить операцию?
Ушить рану без каких-либо хирургических пособий
Наложить холецистостому
Дренировать сальниковую сумку, в окружающую поджелудочную железу клетчатку ввести антибиотики, актиферменты на новокаине, канюлировать (катетеризировать) круглую связку печени для введения лекарственных препаратов после операции
Произвести ходецистэктомию
Произвести абдоминизацию поджелудочной железы
Раздел 6. ЗАБОЛЕВАНИЯ ЖЕЛЧНОГО ПУЗЫРЯ И ЖЕЛЧНЫХ ПРОТОКОВ. ОСЛОЖНЕНИЯ ХОЛЕЦИСТИТА
1. Острый холецистит может развиваться вследствие:
Поступления в желчный пузырь инфицированной желчи
Застоя желчи в желчном пузыре
Наличия камней в желчном пузыре
Тромбоза пузырной артерии
Дуодено-гастрального рефлюкса
Правильным будет:
а)1 и 3
б)1, 2, 3, 4
в)2, 4, 5
г)3, 4, 5
д)4 и 5
2. Для острого катарального холецистита характерно все перечисленное, кроме:
62
Тошноты и рвоты
Симптома Кера
Симптома Мерфи
Напряжения мышц брюшной стенки в правом подреберье и положительного симптома Щеткина-Блюмберга
Симптома Мюсси-Георгиевского
3. При остром деструктивном холецистите операция холецистостомия показана при:
Сопутствующем остром отечном панкреатите
Сопутствующей механической желтухе
При тяжелом общем состоянии больного
Сопутствующем холангите
Все верно
4. У больной поступившей в клинику с флегмонозным холециститом в последующие три дня появились ознобы, желтуха, повысилась температура до 380С; симптомы перитонита отсутствовали. Какое осложнение основного заболевания развилось у больной?
Стеноз большого дуоденального сосочка
Эмпиема желчного пузыря
Пилефлебит
Подпеченочный абсцесс
Гнойный холангит
5. Для решения вопроса о срочности операции при остром холецистите наибольшее значение имеет:
Интенсивность болей
Давность заболевания
Число приступов в анамнезе
Наличие перитонита
Наличие камней в желчном пузыре
Холецистэктомию от дна выполняют в одном из следующих случаев:
У больного пожилого возраста
При наличии явлений холангита
При сморщенном желчном пузыре
При вколоченном камне шейки желчного пузыря
При наличии воспалительного инфильтрата в области шейки желчного пузыря
7. В хирургическое отделение поступил больной 81 года. При обследовании: заподозрен острый флегмонозный холецистит. Какой метод исследования следует использовать в первую очередь для уточнения диагноза?
Ультразвуковое сканирование брюшной полости
Инфузионную холецистхолангиографию
Лапароскопию
Ретроградную панкреатохолангиографию
Чрескожную чреспеченочную холецистохолангиографию
8. Какую операцию необходимо произвести больному 81 года с острым флегмонозным холециститом и тяжелым общим состоянием:
63
Холецистэктомию
Лапароскопическую холецистостомию под местной анестезией
Холецистостомию на протяжении
Лапароскопическое дренирование подпеченочного пространства
Холецистолитотомию
9. Для диагностики неосложненной желчнокаменной болезни следует отдать предпочтение:
1.Эндоскопической ретроградной холангиопанкреатографии 2.Лапароскопии
Ультрасонографии
Чрескожной чреспеченочной холангиографии 5.Фракционному дуоденальному зондированию
10. К основным методам диагностики характера и причины механической желтухи относятся:
1.Обзорная рентгенография печени и подпеченочного пространства 2.Инфузионная холецистохолангиография
3.Чрескожная чреспеченочная холангиография 4.Эндоскопическая ретроградная панкреатохолангиография 5.Ультрасонография
Выберите правильное сочетание ответов:
а)1 и 5
б)2 и 4
в)1, 2, 4
г)2, 3, 5
д)3, 4, 5
Рвота и тошнота при панкреатите
Одним из обязательных симптомов панкреатита является рвота. При тяжелом течении заболевания извержение содержимого желудка происходит многократно, и справиться с позывами обычными средствами невозможно.
Не зависимо от формы заболевания и стадии его развития, рвотные позывы характеризуются усилением болезненных ощущений, а регургитация желудочного содержимого не приносит больному облегчения.
Этиология явления
Причины возникновения рвоты при заболеваниях поджелудочной железы различаются по механизмам, предполагающим появление симптома.
Факторы, способные провоцировать рвотные позывы у больных панкреатитом:
- cильные боли во время острого приступа панкреатита сопровождаются состоянием тревоги и страха. При развитии кровотечения нередко возникает коллапс и тяжелые шоковые состояния, которыми обусловлено появление рвоты;
- механическая желтуха, возникающая на фоне патологических процессов желчевыводящих путей, вызывает спазматические сокращения сфинктера Одди, выбросы желчи в полость кишечника и желудка. Появление желчи в желудочном содержимом становится причиной развития острого приступа панкреатита и усиления клинических проявлений заболевания;
- переедание, обилие жиров в продуктах питания или злоупотребление алкоголем может стать причиной патологических нарушений в составе панкреатического сока, а также вызвать сбои в функционировании желчевыводящих протоков. Несоблюдение лечебной диеты пациентами с предрасположенностью к панкреатиту неизбежно вызовет острые приступы рвоты;
- диспепсические расстройства наблюдаются у больных в период выздоровления или ремиссии при хронической форме панкреатита. Это происходит на фоне дефицита панкреатических ферментов и сопутствующих патологий органов желудочно-кишечного тракта.
Присутствие желчи в рвотных массах иногда означает наличие заболеваний, при которых затруднен естественный отток печеночного секрета. Например, отек или склеротические изменения головки поджелудочной железы.
Соблюдение режима питания и полный отказ от спиртосодержащих напитков – основная профилактическая мера для предупреждения рвоты при панкреатических приступах.
Особенности рвоты при разных формах панкреатита
Острая и хроническая формы панкреатита отличаются не только общей клинической картиной, но и характером отдельных симптомов. Тот же принцип действует на разных стадиях воспалительного процесса.
Рвота при остром течении заболевания
На начальном этапе заболевания рвота проявляется одним, двумя эпизодами или отсутствует вовсе. Чаще приступы сигнализируют о наличии нарушений пищеварения, могут быть следствием несоблюдения лечебной диеты.
Тяжелая форма острого панкреатита с выраженной отечностью и некротическими изменениями тканей железы сопровождается непрекращающейся рвотой с сильными опоясывающими болями. Отечность поджелудочной железы при рвоте проявляется многократными актами регургитации. Сначала рвотные массы преимущественно состоят из непереваренных продуктов питания. После опорожнения желудка, продолжается обильное извержение содержимого с примесью слизи и желчи. Приступы рвоты не приносят больному облегчения, симптоматика может сохраняться от 3 дней до недели.
Для смягчения клинических проявлений и устранения отечности показано консервативное лечение в условиях стационара.
Если в рвотных массах обнаружена кровь, имеется отчетливый запах алкоголя, следует предположить геморрагическую форму панкреатита. Некротизированные ткани железы и кровотечение вызывают интоксикацию, обезвоживание организма, нарушения электролитного баланса и сильнейшие боли, вплоть до шокового состояния.
Тошнота и рвота при панкреатите с острым течением при существенном ухудшении состояния больного предполагает незамедлительную госпитализацию и соответствующее лечение.
Рвота при хроническом панкреатите
В отличие от острой формы, приступы рвоты при хроническом панкреатите возникают эпизодически. Обострения могут возникать при обстоятельствах, которых по возможности следует избегать:
- погрешности в диете. Жирная, острая, копченая пища противопоказана пациентам с хроническими заболеваниями органов пищеварения и поджелудочной железы в частности;
- алкоголь. Стоит отказаться от употребления алкогольной продукции даже в небольшом количестве пациентам с панкреатитом;
- обострения сопутствующих заболеваний органов пищеварительного тракта. Необязательно становятся причиной панкреатических приступов, но могут вызвать рвоту и другие симптомы патологических процессов поджелудочной железы;
- тяжелые физические нагрузки. Создают дополнительное давление на органы брюшной полости, что способствует развитию приступов;
- нервное перенапряжение. Стрессовые ситуации предрасполагающим фактором в случаях с проявлениями диспепсических расстройств.
При тяжелых обострениях рвота повторяется многократно, но в большинство случаев ограничено 2-3 приступами. Позывы начинаются только через несколько часов после приема жирной пищи. Последствия употребления спиртосодержащих напитков в виде тошноты и рвоты могут проявиться на вторые или третьи сутки. Рвотные массы имеют вид каши, состоящей из частично переваренной пищи, слизи, вкраплений желчи. Кровяные прожилки наблюдаются очень редко.
Рвотные позывы и тошнота при панкреатите дополняются отсутствием аппетита, изжогой, многократной отрыжкой, вздутием живота и дискомфортными ощущениями в брюшной области. Возникает диарея, повышенное газообразование, боли опоясывающего характера. Подобные приступы длятся не более 4 часов и не требуют обязательной срочной госпитализации.
как снять тошноту народными средствами?
Панкреатит не зря считают одним из самых неприятных и опасных недугов. Поджелудочная железа напрямую отвечает за пищеварение в человеческом организме.
Любое нарушение или изменение в железе приводит к целому ряду симптомов, которые подрывают здоровье и самочувствие больного. Тошнота при панкреатите считается основным из признаков развития патологии.
Причины тошноты при панкреатите?
Для того, чтобы понять отчего тошнит при воспалительных процессах поджелудочной железы, нужно понять этиологию заболевания.
Поджелудочная железа – это специфический орган в брюшной полости, который отвечает за производство инсулина и выработку панкреатических ферментов для пищеварения. Соединена железа протоками с двенадцатиперстной кишкой. По протоках ферменты попадают к пище, которую принял человек, и начинают ее переваривание и расщепление на белки, углеводы и жиры.
При отклонениях в работе железистой панкреатической ткани ферменты могут частично или полностью не попадать в двенадцатиперстную кишку, не находя выхода, они накапливаются в органе, который их произвел. Такое состояние сопровождается острой болью в животе, которая не проходит сама собой.
Но кроме болевых ощущений пациента, попутно беспокоит и тошнота. Это связано с тем, что пищеварительный тракт без помощи ферментов не может полноценно переработать пищу и готовится вернуть наружу ту пищу, что больной скушал.
Тошноту часто сменяет рвота при панкреатите и это говорит о том, что ферменты совсем не попадают в желудочно-кишечный тракт.
Тошнота и рвота при острой стадии панкреатита
Рвота при остром панкреатите практически всегда мучает больных воспалением поджелудочной железы. Каждый приступ не приносит облегчения, и пациент чувствует себя все хуже и хуже.
Если человек ощущает острую и не проходящую боль в области ребер и брюшной полости, которая иногда охватывает и позвоночник, то необходимо срочно обращаться к доктору.
Острый панкреатит – это смертельное состояние, которое в единичных случаях проходит самостоятельно. Если не прибегнуть к помощи специалистов, то существует очень большая вероятность развития перитонита и некроза тканей железы.
Народными средствами лучше не лечить такие состояния, поскольку без тщательного медицинского обследования невозможно установить стадию развития патологии и возможные последствия. Известны случаи, когда больные пытались подручными средствами устранить симптомы панкреатита, и это приводило к летальному исходу.
Снять тошноту при панкреатите острой формы может только лечащий врач. Для этого используют целый спектр медикаментозных препаратов. В первую очередь нейтрализуют ферменты, которые накопились в теле железы, чтобы устранить возможность некроза. Потом терапия направлена на то, чтобы устранить тошноту и рвотные позывы, для этого используют ферментные медикаменты и те, которые усиливают работу гладких мышц желудка.
После того, как рвота прекратилась нужно начинать принимать пищу небольшими порциями. Главное правило после острой стадии воспаления поджелудочной – четко разработанная и сбалансированная диета, которая не позволит симптомам вернуться.
Тошнота при хроническом панкреатите
Тошнота при хроническом панкреатите также имеет место, в основном это состояние начинает мучить больного после приема жирной или тяжелой для желудка пищи.
Важно понимать, что снимать можно только легкую тошноту, которая просто немного вносит дискомфорт в жизнь больного. Если же тошнота сильная, носит постоянный или систематический характер, то стоит обратиться к доктору и не экспериментировать со своим здоровьем.
Как снять тошноту при хроническом панкреатите, чтобы вернуться к нормальному образу жизни?
Во-первых, необходимо отказаться от пищи хотя бы на день. Появление неприятных ощущений вызвано тем, что железа не смогла выработать нужное количество ферментов для той пищи, которую пациент принял. То есть первое средство от дальнейших позывов – отказ от той пищи, которая провоцирует такое состояние.
В день голодовки нужно пить отвар из плодов шиповника. Отвар не должен быть сильно концентрированным и в него нельзя добавлять сахар или мед. Спелые плоды шиповника и без добавок придадут напитку кислинку и аромат. Именно шиповник снижает воспаление в железе и нормализует пищеварительный процесс.
Для тех, кто категорически не любит шиповник или имеет аллергию на него, питье можно заменить минеральной водой с небольшим количеством лимонного сока. Стоит брать только негазированную минеральную воду, поскольку пузырьки газа сильно раздражает двенадцатиперстную кишку и поджелудочную железу.
Во время домашнего лечения пациента лучше поместить в прохладную комнату и ограничить его от резких перепадов температуры. Это значит, что человеку нельзя ни в коем случае принимать горячий душ или ванную и посещать баню с сауной. Тепло только активизирует метаболизм в организме человека и это провоцирует нагрузку на железу.
Существует и народный способ борьбы с тошнотой – холодный компресс. Некоторые пациенты утверждают, что холодный компресс помогает устранить симптомы панкреатита. Для этого берут грелку с холодной водой и прикладывают на 10–15 минут на спину в область ребер. Но этот метод имеет и свои противопоказания.
Сильно холодная грелка может спровоцировать развитие заболеваний легких, если не придерживаться временных рамок. Некоторые грелку прикладывают на живот – это тоже может спровоцировать воспалительные процессы в органах брюшной полости. Потому необходимо взвесить все «за» и «против» такого метода. Если пациент во время приступа имеет все признаки простуды, то нужно прибегнуть к другим вариантам снятия симптоматики панкреатита.
Диета как средство от тошноты и рвоты
Как бы больной ни старался снимать симптомы народными методами или при помощи медикаментов, но самым надежным способом остается диета. Только правильно подобранный рацион может повлиять на проявление заболевания.
Человеку тяжело отказаться от любимых блюд и напитков, но если этого не сделать, то существование будет сведено лишь к борьбе с воспалением поджелудочной и постоянному лечению.
В первую очередь необходимо навсегда забыть об алкоголе и курении. Жирная, соленая, кислая, острая пища должна навсегда покинуть рацион человека, больного панкреатитом.
Ежедневное меню должны наполнять легкие и питательные продукты, такие как каши, нежирные супы на легком бульоне, отварные овощи и творожные запеканки. На самом деле рацион можно составить таким образом, чтобы блюда из полезных продуктов были максимально вкусными.
И всегда стоит помнить о том, что действеннее избавляться от причин заболевания, нежели просто устранять его проявления.
Что такое острый панкреатит?: Здоровье одной семьи: семейная медицина
Острый панкреатит – это заболевание, при котором поджелудочная железа страдает от острого воспаления. Поджелудочная железа – жизненно важный орган тела. Располагается за животом. Он отвечает за производство и распределение пищеварительных ферментов и гормонов, которые помогают контролировать уровень сахара в крови (инсулин и глюкагон). Учитывая роль, которую он играет, воспаление поджелудочной железы может быстро стать опасным для жизни состоянием.
Давайте посмотрим на симптомы острого панкреатита и можно ли его лечить.
Человек, страдающий острым панкреатитом, будет чувствовать боль в верхней левой части брюшной полости. Боль обычно возникает или усиливается после еды или питья. Это может длиться несколько дней. Вы также можете испытывать боль, когда пытаетесь сесть или лечь на спину. Эта боль часто распространяется от живота к левому плечу и спине.
Другие симптомы острого панкреатита включают тошноту, лихорадку, рвоту, вздутие живота и потливость.Вы также можете страдать от диареи или желтухи.
Существует ряд факторов, которые могут вызвать острый панкреатит. К ним относятся:
- Наличие камней в общем желчном протоке. Это может заблокировать проток поджелудочной железы и вызвать повреждение поджелудочной железы.
- Атака иммунной системы на поджелудочную железу.
- Повреждение поджелудочной железы или желчного пузыря в результате травмы или операции.
- Накопление триглицеридов в крови.
- Хроническое злоупотребление алкоголем.
Острый панкреатит также может быть вызван другими заболеваниями, такими как муковисцидоз, болезнь Кавасаки, синдром Рея, вирусные инфекции и бактериальные инфекции.
Если у вас диагностирован острый панкреатит, то будут приняты следующие меры лечения:
- Введение жидкостей. Это предотвращает обезвоживание. Он также поддерживает процесс заживления, обеспечивая адекватный кровоток в ваших органах.
- Нутритивная поддержка через 48 часов.Большинство пациентов могут начать принимать пищу самостоятельно. Если они не могут этого сделать, то вставляют зонд для кормления. Он проходит через ноздри в кишечник.
- Внутривенное введение обезболивающих.
- Осуществляется оценка и лечение любых основных причин.
Острый панкреатит – это воспаление поджелудочной железы. В первую очередь на это указывает боль в животе. Другие симптомы острого панкреатита включают тошноту, диарею, рвоту и потливость.Боль также может распространяться на спину или плечо. Если вы испытываете такие симптомы, немедленно обратитесь за медицинской помощью. Острый панкреатит поддается лечению, но если игнорировать это заболевание, это может привести к осложнениям. Например, это может вызвать образование псевдокист в поджелудочной железе. Это может привести к внутреннему кровотечению и инфекциям. У вас также может развиться диабет или проблемы с почками.
Если вам нужна дополнительная информация о лечении острого панкреатита, мы рекомендуем вам записаться на прием к врачу в Health One Family Medicine.
Посетите https://www.healthonemedicine.com/ или позвоните по телефону (469) 262-5762.
АвторЗдоровье одной семьи
Симптомы панкреатита | Колумбийский университет, хирургический факультет
Обзор | Причины | Генетика | Симптомы | Диагностика | Лечение | Автоматическая пересадка островков | Диета | Прогноз | FAQ
Симптомы острого панкреатита
- Сильная, постоянная боль в верхней средней части живота, часто отдающая в спину
- Желтуха
- Субфебрильная температура
- Тошнота или рвота
- Пониженное давление
- Липкая кожа
- Необычная твердость или масса живота, которые можно почувствовать
- Вздутие и болезненность живота
- Ушиб (экхимоз) на боках и животе
- Ткань поджелудочной железы может стать некротической (отмирание ткани)
- Абсцесс поджелудочной железы
- Псевдокиста поджелудочной железы, представляющая собой аномальное отложение ткани, жидкости и мусора, которое может возникнуть после эпизодов острого панкреатита, обычно через 1-4 недели после начала
Симптомы хронического панкреатита
Симптомы могут развиваться в течение определенного периода времени без внезапного драматического возникновения острого приступа.Однако у людей с недиагностированным хроническим панкреатитом могут развиться обострения. При хроническом панкреатите наблюдается снижение секреции ферментов, необходимых для пищеварения и всасывания пищевых жиров. Нарушается переваривание жиров, в результате стул становится жирным. Это называется экзокринной недостаточностью. Рецидивирующие боли в животе могут сопровождаться тошнотой и похуданием. Диагностическое сканирование может обнаружить камни или участки кальцинированной ткани в поджелудочной железе.
Симптомы хронического панкреатита включают:
- Боль в животе и / или спине
- Похудание
- Тошнота и рвота
- Заболевание сахарным диабетом
- Бледный жирный стул
Следующие шаги
Если вы или кто-то, о ком вы заботитесь, страдаете панкреатитом, Центр поджелудочной железы здесь для вас.Если вам нужен диагноз, лечение или другое мнение, у нас есть специальная программа по панкреатиту, готовая помочь.
Позвоните нам по телефону (212) 305-4795 или воспользуйтесь нашей онлайн-формой, чтобы связаться с нами сегодня.
Чтобы узнать больше о панкреатите:
Обзор | Причины | Генетика | Симптомы | Диагностика | Лечение | Автоматическая пересадка островков | Диета | Прогноз | FAQ
Сопутствующие услуги
Связанные темы
Симптомы панкреатита
Панкреатит – это воспаление поджелудочной железы, которое может вызывать боль и отек в верхней части живота.Боль может быть сильной и часто напоминает жжение. Другие общие симптомы включают тошноту и рвоту.
Изображение предоставлено: Chinnapong / Shutterstock.com
Поджелудочная железа расположена в верхней части живота, за желудком. Этот орган играет ключевую роль в процессах пищеварения, вырабатывая как пищеварительные соки, так и пищеварительные гормоны. Пищеварительные соки содержат ферменты и бикарбонат. Ферменты расщепляют белки и жиры, присутствующие в пище, так что питательные вещества могут усваиваться, а бикарбонат нейтрализует кислоту, присутствующую в желудке.Два основных пищеварительных гормона – это инсулин и глюкагон, которые попадают в кровоток и помогают контролировать уровень сахара в крови, циркулирующего в организме.
При воспалении поджелудочной железы сама железа и окружающие ее кровеносные сосуды начинают набухать, что может привести к кровотечению, инфекции и повреждению поджелудочной железы. Закупорка поджелудочной железы может привести к тому, что пищеварительные соки застрянут внутри, где они начнут «переваривать» сам орган. Постоянное повреждение может в конечном итоге привести к потере функции поджелудочной железы.
Панкреатит бывает двух форм. При острой форме заболевания поджелудочная железа временно воспаляется, и состояние обычно улучшается в течение нескольких дней. При хронической форме панкреатита воспаление сохраняется и вызывает все большие повреждения. Хронический панкреатит может развиться после неоднократных повторений острого панкреатита. Любая форма панкреатита может вызвать серьезные симптомы и опасные для жизни осложнения.
Острый панкреатит
Острый панкреатит встречается реже, чем хронический панкреатит, хотя заболеваемость несколько возросла за последние четыре десятилетия, возможно, из-за общего увеличения потребления алкоголя и особенно запоя.Помимо алкоголя, камни в желчном пузыре являются еще одной основной причиной этого состояния. Средний возраст, в котором у пациентов развиваются симптомы острого панкреатита из-за употребления алкоголя, составляет 38 лет, в то время как для острого панкреатита, связанного с желчными камнями, средний возраст появления симптомов составляет 69 лет.
Основным симптомом острого панкреатита является боль в животе, которая обычно возникает чуть ниже ребер. Боль может быстро нарастать и становиться сильной, или сначала она может проявляться как легкая, а затем постепенно усиливаться. Обычно боль распространяется по спине и усиливается от еды.В редких случаях боль не возникает, но это более вероятно при диабете или заболевании почек. Другие общие симптомы включают:
- Рвота,
- Общее недомогание
- Лихорадка
- Вздутие живота
Если панкреатит становится тяжелым и начинает поражать другие органы, такие как почки или сердце, могут развиться различные дополнительные симптомы, такие как обезвоживание или гипотензия (низкое кровяное давление).
Хронический панкреатит
Хронический панкреатит – это продолжающееся воспаление, которое вызывает рубцевание и повреждение поджелудочной железы.Устойчивые повреждения и рубцы в конечном итоге сменяются отложениями кальция и образованием камней поджелудочной железы. Рубцы и / или камни в протоках поджелудочной железы могут вызвать закупорку протоков, что нарушает отток пищеварительного сока.
Поврежденная поджелудочная железа также не может вырабатывать пищеварительные гормоны. Следовательно, питательные вещества не усваиваются должным образом, а недостаток выработки инсулина приводит к диабету. Эти проблемы с пищеварением и диабет могут развиться через много лет, при этом воспалительный процесс сохраняется в течение очень долгого времени, прежде чем какие-либо симптомы действительно станут очевидными.
Хронический панкреатит часто развивается после серии эпизодов связанного с алкоголем острого панкреатита. Когда пациент продолжает пить после этих событий, состояние в конечном итоге становится хроническим. Более подробно симптомы хронического панкреатита описаны ниже.
Боль в животе возникает ниже ребер и, как правило, постоянная, хотя ее можно облегчить, свернув тело в форме шара. Если панкреатит вызван желчными камнями, боль часто появляется после обильного приема пищи.Примерно пятая часть пациентов с хроническим панкреатитом не испытывает боли.
Похудание и бледный стул могут возникать в результате плохого пищеварения. Недостаток пищеварительных ферментов влияет на переваривание жиров и некоторых витаминов. Непереваренный жир, оставшийся в кишечнике, в конечном итоге выводится со стулом, в результате чего стул становится жидким, вонючим и бледным. Плохое усвоение жиров и питательных веществ также может привести к потере веса.
Недостаточное производство инсулина вызывает диабет примерно у одной трети пациентов с хроническим панкреатитом.Признаки развития диабета включают чрезмерную жажду, повышенное количество выделяемой мочи и потерю веса.
Хронический панкреатит | Видео исследования осмоса Воспроизвести
Список литературы
Дополнительная литература
Острый панкреатит | Университетские больницы
Что такое острый панкреатит?
Ваш поджелудочная железа – трудолюбивый орган. Он производит ферменты, которые помогают переваривать пищу.Это также вырабатывает инсулин, чтобы держать уровень сахара в крови под контролем. Панкреатит – это воспаление поджелудочной железы. Это может быть очень болезненно. У вас также может быть тошнота, рвота и лихорадка. Острый панкреатит – это неотложная медицинская помощь. Острый панкреатит является обычным и становится все более распространенным явлением.
Что вызывает острый панкреатит?
Среди множества возможных причин острого панкреатита:
- Алкоголь потребление
- Камни в желчном пузыре
- Генетический аномалии поджелудочной железы
- Высокая уровни триглицеридов, типа холестерина
- Очень высокий уровень кальция
- Инфекции
- Лекарства
- Токсины
- Травма или травма
Кто подвержен риску острого панкреатита?
Острый панкреатит может развиться у любого человека.Но у некоторых людей риск выше:
- Люди с заболеванием желчного пузыря
- Люди, употребляющие много алкоголя
Каковы симптомы острого панкреатита?
Симптомы острого панкреатита:
- Лихорадка
- Тошнота
- Боль после еды
- Боль, которая, кажется, переходит в другие части тела, например, из верхней живот к спине, груди, бокам или нижней части живота
- Боль это может быть немного ослаблено, если вы наклонитесь вперед над коленями
- Тяжелая боль в верхней части живота, которая может возникать медленно или быстро
- Рвота, но после этого не становится лучше
Как диагностируется острый панкреатит?
Чтобы поставить диагноз, ваш лечащий врач примет во внимание:
- Общее состояние вашего здоровья и история болезни
- Ваш симптомы, включая то, где боль, насколько она интенсивна, когда и как она начал
- Медицинский осмотр
- Лаборатория анализы крови.Ферменты поджелудочной железы часто выше нормы.
- г. результаты визуализирующих исследований, таких как КТ брюшной полости, УЗИ и МРТ
Как лечится острый панкреатит?
Лечение будет зависеть от ваших симптомов, возраста и общего состояния здоровья. Это также будет зависеть на насколько тяжелое состояние.
Вы может потребоваться госпитализация из-за острого панкреатита.Лечение может включать:
- А процедура по удалению желчного камня, блокирующего желчный проток от поджелудочной железы
- Консультации, лечение и терапия для отказа от алкоголя, если необходимо
- Ограничьте еду и питье через рот, чтобы поджелудочная железа могла получить лучше
- Лекарства обезболивающие
- Кислород
- Жидкости через катетер в ваш вена
- Подающая трубка для обеспечения питание
- Хирургия при необходимости удалить желчный пузырь
- Операция по удалению поврежденных тканей при необходимости
Какие возможные осложнения острый панкреатит?
Осложнения – это проблемы, вызванные вашим состоянием.Они могут включать:
- Другой эпизод острого панкреатита
- Развитие псевдокисты поджелудочной железы (мешочка, заполненного жидкостью)
- Инфекции
- Почки отказ
- Легкое отказ
- Ударная
- Хроническая (длительный) панкреатит
- Смерть от отказа нескольких органов
Можно ли предотвратить острый панкреатит?
В зависимости от причины острого панкреатита ваш лечащий врач может: рекомендуют эти шаги, чтобы помочь вам предотвратить другое событие:
- Нет употребление алкоголя вообще
- Изготовление изменение образа жизни или прием лекарств для снижения уровня триглицеридов
- Удаление желчного пузыря, если причиной вашего заболевания стал камень
Живущие с острым панкреатитом
Следуйте рекомендациям врача по уходу за собой после у вас был острый панкреатит.Это может означать:
- Нет употребление алкоголя
- Остановка курение
- Еда иначе
- Редукторный триглицериды через диету, упражнения, потерю веса и лекарства
- Получение ваш уровень сахара в крови регулярно проверяется
- Имея больше операций или лечения, чтобы снизить риск
Когда мне следует звонить в медицинское учреждение провайдер?
Искать Немедленно обращайтесь, если у вас есть симптомы острого панкреатита, особенно тяжелого боль в животе, рвота и лихорадка.
Ключевые моменты об остром панкреатит
- Острый панкреатит требует неотложной медицинской помощи.
- Камни в желчном пузыре, употребление алкоголя, некоторые лекарства, травмы, инфекции и генетические проблемы могут вызвать острый панкреатит.
- Симптомы включают боль в верхней части живота, боль после еды, тошноту и лихорадку.
- Вы можете нужно госпитализировать для лечения острого панкреатита.
- Лечение включает кислород, лекарства и, возможно, операцию.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения врача:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и вспомнить, что вы лечите. провайдер вам говорит.
- На посетите, запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш лечащий врач.
- Знать почему прописано новое лекарство или лечение и как они вам помогут. Также знать каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого визит.
- Знайте, как вы можете связаться с вашим лечащим врачом, если у вас возникнут вопросы.
Панкреатит – wikidoc
| Панкреатит | |
| Поджелудочная железа [1] |
Для получения информации о пациенте щелкните здесь
Главный редактор: С.Майкл Гибсон, M.S., M.D. [1], Заместитель главного редактора: ; Икра Камар, доктор медицины [2]
Обзор
Панкреатит – воспалительное заболевание поджелудочной железы, характеризующееся обратимыми или необратимыми изменениями структуры и функции поджелудочной железы, ведущими к воспалению и фиброзу. Концепция поджелудочной железы и протока поджелудочной железы была впервые описана Иоганном Вирсунгом из Падуи в 1642 году. Панкреатит можно разделить на острый панкреатит, хронический панкреатит, аутоиммунный панкреатит и наследственный панкреатит.Общие причины панкреатита могут включать камни в желчном пузыре, гипертриглицеридемию, алкоголь, лекарства, генетические, аутоиммунные, ятрогенные, травмы, инфекции, хирургические причины и непроходимость. Острый панкреатит обычно проявляется лихорадкой, острой болью в животе, тошнотой и рвотой. У пациентов с хроническим панкреатитом наблюдаются тупая боль в животе, стеаторея, сахарный диабет, тошнота, потеря веса, псевдокиста и рак поджелудочной железы.
Причины
Классификация
Панкреатит можно классифицировать как:
Дифференциальная диагностика
Дифференциация панкреатита от других заболеваний на основании боли в животе и похудания:
Панкреатит чаще всего проявляется болями в животе.Панкреатит следует дифференцировать от различных заболеваний, которые проявляются болью в животе и потерей веса, таких как язвенная болезнь, карцинома поджелудочной железы, гастрит и воспалительное заболевание кишечника.
Сокращения: RUQ = правый верхний квадрант живота, LUQ = левый верхний квадрант, LLQ = левый нижний квадрант, RLQ = правый нижний квадрант, LFT = тест функции печени, SIRS = синдром системной воспалительной реакции, ERCP = Эндоскопическая ретроградная холангиопанкреатография, IV = Внутривенное, N = Нормальное, AMA = Антимитохондриальные антитела, LDH = Лактатдегидрогеназа, GI = Chestrointestinal = Chestrointestinal IgA = иммуноглобулин A, IgG = иммуноглобулин G, IgM = иммуноглобулин M, CT = компьютерная томография, PMN = полиморфноядерные клетки, CR- = скорость реактивного оседания эритроцитов = скорость оседания эритроцитов , TS = насыщение трансферрина, SF = сывороточный ферритин, SMA = верхняя брыжеечная артерия, SMV = верхняя брыжеечная вена, ЭКГ = электрокардиограмма
Шаблон: WikiDoc Sources
Острый панкреатит.| Домашняя страница Henriette’s Herbal
Синоним . – Острый геморрагический панкреатит.
Этиология . – Заболевание гораздо чаще встречается у мужчин, чем у женщин, возможно, из-за большей рассредоточенности среди мужского пола, поскольку алкоголизм является важным фактором, вызывающим заболевание. Однако наиболее частой причиной является распространение воспаления с двенадцатиперстной кишки на поджелудочную железу через проток Вирсунга. Глюкозурия, камни в желчном пузыре, травмы, острый туберкулез, инфекционные лихорадки и кровотечения считаются причиной панкреатита.
Патология . — Орган увеличен, гиперемирован и сильно залит кровью, имеет красновато-коричневый или шоколадный цвет. Железа может быть твердой и плотной или мягкой, мясистой и рыхлой. На разрезе видна геморрагическая инфильтрация интерстициальной ткани, цвет которой изменен жировыми тканями, что придает ей пятнистый вид. «Инфильтрация может охватывать перипанкреатическую ткань, брыжейку, толстую кишку, сальник и подбрюшинную жировую ткань, вплоть до края таза.«(Фитц.)» «Некроз жира Бальзера может также проявляться в виде непрозрачных белых пятнышек, пятен или полос».
Симптомы . – Хотя в анамнезе могла быть усугубленная диспепсия, предшествующая заболеванию, начало обычно бывает внезапным, неожиданным и бурным. Сильная мучительная боль локализуется в эпигастрии или под левой грудью и распространяется в спину и плечо или вниз, охватывая весь живот.
Боль сопровождается рвотой или, чаще, стойкой рвотой, состоящей из желчи, слизи или темной крови, или всех вместе взятых.Сильная прострация с симптомами коллапса – первые признаки болезни. Запор – это правило. Тимпаниты не редкость, с выраженной болезненностью в эпигастрии.
Обычно температура невысока, а иногда и ниже нормы. Пульс небольшой, слабый и частый, выражена одышка, иногда присутствует делирий. Икота часто бывает неприятным симптомом. В смертельных случаях смерть обычно наступает через сорок восемь или семьдесят два часа.
Диагностика .- Это делается с трудом и может быть ошибочно принято за кишечную непроходимость или острый перфорирующий перитонит. Внезапный приступ мучительной боли в эпигастральной области у здорового человека, который сопровождается постоянной рвотой, ограниченным отеком и болезненностью в области поджелудочной железы, а также болезненными пятнами на животе с симптомами коллапса. панкреатит.
Предшествующий анамнез пролил бы некоторый свет на этот случай, особенно в различении перитонита и панкреатита, и рвота будет другой, если будет ключом к непроходимости кишечника.
Прогноз . – Болезнь обычно заканчивается смертельным исходом, хотя выздоровление наступило.
Лечение . – Наши первые усилия будут направлены на облегчение боли. Это будет достигнуто путем подкожной инъекции морфия и местного воздействия тепла или ткани, смоченной хлороформом. Для предотвращения или преодоления симптомов коллапса будут использоваться подкожные инъекции стрихниума, камфары и эфира или нормального солевого раствора. Последующее лечение будет симптоматическим и будет соответствовать показаниям по мере их появления.
«Эклектическая медицинская практика», 1907 г., была написана Роллой Л. Томас, М. С., М. Д.
Острый панкреатит – рефлюкс, боль в желудке, язвы
Острый панкреатит возникает внезапно, вызывая сильную боль и рвоту. По данным Национального фонда поджелудочной железы, более 300000 человек ежегодно попадают в больницы США из-за острого панкреатита.
Что вызывает острый панкреатит?
Если у вас камни в желчном пузыре, у вас может быть повышенный риск развития острого панкреатита.Состояние может возникать, когда камни застревают в общем желчном протоке и препятствуют свободному оттоку жидкости поджелудочной железы. Камни также могут заставить желчь течь обратно в поджелудочную железу, что может привести к ее повреждению.
У вас также может развиться острый панкреатит, если у вас очень высокий уровень кальция или триглицеридов, или у вас есть аутоиммунное заболевание, инфекция, сверхактивная паращитовидная железа, муковисцидоз или если вы регулярно принимаете определенные лекарства. Высокое потребление алкоголя может вызвать панкреатит, особенно если вы много лет пьете.В некоторых случаях причину острого панкреатита установить невозможно.
Каковы симптомы острого панкреатита?
Боль от острого панкреатита ощущается в верхней части живота, но может распространяться на спину. Сначала боль может быть легкой, но может стать сильной и постоянной и усиливаться после еды или употребления алкоголя. Другие симптомы включают жар, тошноту, рвоту, диарею и учащенный пульс. При появлении любого из этих симптомов необходимо незамедлительное лечение.Состояние может вызвать кровотечение, инфекции и даже повредить почки, легкие и сердце, если приступ серьезный. Хотя большинство людей выздоравливают от острого панкреатита, это состояние может быть опасным для жизни.
Как лечится острый панкреатит?
Если ваше состояние вызвано желчными камнями, вам потребуется операция по их удалению. В некоторых случаях может потребоваться операция, чтобы сохранить желчные протоки открытыми.