Какие продукты можно есть при панкреатите: какие продукты нельзя и что можно есть при панкреатите?
Диета при панкреатите
Диету при панкреатите, особенно при хроническом, соблюдать очень важно. Следует есть как можно больше белка и при этом нужно уменьшить или полностью исключить жиры и углеводы, в особенности сахар, который на 99 % состоит из углеводов, исключить жареные блюда и любые продукты, содержащие грубую клетчатку. Желательно начать принимать витамины.
Есть следует понемногу, но часто, то есть по 5–6 раз в день.
Поджелудочная железа необходима для обеспечения нормальной жизнедеятельности организма: именно благодаря пищеварительному соку, который она выделяет в просвет двенадцатиперстной кишки, где происходит расщепление основных компонентов пищевых продуктов – белков, жиров и углеводов.
В результате процесса пищеварения, происходящего на данном участке пищеварительного тракта, получаются более простые соединения, поступающие в общий кровоток после всасывания слизистой кишечника.
Таким образом, питательные вещества, аминокислоты и витамины, необходимые для протекания обменных процессов в клетках и для построения тканей, образуются из пищевых продуктов в области двенадцатиперстной кишки и достигают всех органов и систем организма.
Кроме того, поджелудочная железа вырабатывает инсулин, необходимый для нормального протекания углеводного обмена, и липокин, который предотвращает жировое перерождение печени.
Причиной панкреатита чаще всего становится злоупотребление жирной пищей и алкогольными напитками. Заболевание может протекать как в острой, так и в хронической форме. Диета при панкреатите зависит от особенностей течения патологического процесса: острый период требует более строго отношения к режиму питания и продуктам, употребляемым в пищу.
При остром или хроническом воспалении поджелудочной железы происходят кардинальные нарушения пищеварения, в том числе:
· изменяется рН среды тонкого кишечника в кислую сторону, в следствие этого больной ощущает изжогу, жжение в кишечнике;
· ферменты скапливаются внутри железы, начинают процесс самопереваривания тканей, вызывая сильнейшие боли в области живота в области пупка, справа;
· накапливаются токсические вещества, происходит самоотравление организма;
· нарушение выделения инсулина, провоцирует сахарное мочеизнурение.
Патогенез панкреатита развивается по типу острого или хронического воспаления. Принцип лечения всех форм панкреатита включает, по показаниям:
· хирургическое вмешательство;
· медикаментозную заместительную терапию, с учетом характера воспаления, состояния больного;
· лечебное диетическое питание.
Правильное питание на этапах реабилитации панкреатита поджелудочной железы, особенно после выписки больного из лечебного учреждения значительно повышает шансы на полное выздоровление или стабилизацию патологии.
Именно в домашних условиях, часто нарушается принцип диетического питания. Между тем важно соблюдать непреложные правила лечебной диеты. Тем более, что диеты не содержат дорогие продукты, приготовление их самое простое, в том числе: измельчение, отваривание, приготовление на пару.
Диета при панкреатите, протекающем в острой форме
В период обострения приступа панкреатита, до приезда скорой помощи, допускается применять холодные компрессы на участок боли, обычно боль под подложечкой.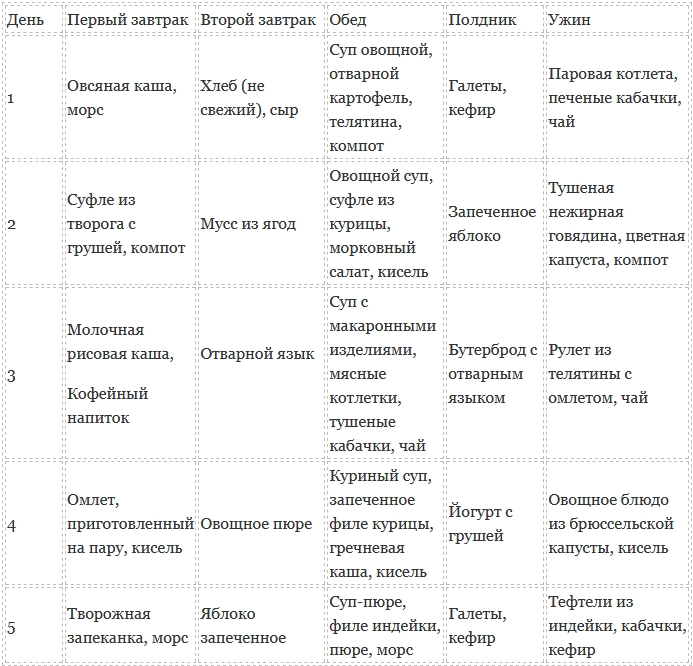 В этот период разрешается пить минеральную воду (например боржоми, нарзан).
В этот период разрешается пить минеральную воду (например боржоми, нарзан).
Суточный объем жидкости до пяти-шести стаканов, при нормальном мочевыделении. Простые жидкости подавляют выделение панкреатического сока в просвет двенадцатиперстной кишки, снижают болевой синдром, выводят токсины из организма.
При поступлении заболевшего в лечебное учреждение пациенту будет назначено диетическое питание, разработанное врачом-диетологом.
Наборы продуктов, наименования диеты, другие сведения утверждены приказом МЗ РФ №330 от 5 августа 2003 г «О мерах по совершенствованию лечебного питания в лечебно-профилактических учреждениях РФ» и письмом МЗ РФ от 07.04.2004 № 2510/2877-04-32. Указанные документы действуют на момент написания статьи.
Для иллюстрации принципов диет при панкреатите мы сделали выписки из указанных документов. Номерные диеты, официально, в лечебных учреждениях не используются. При панкреатите рекомендованы диеты с аббревиатурой – ЩД и ВБД.
При остром панкреатите в первые двое суток пациенту прописывается голод. Допускается пить только отвар шиповника или минеральную воду – по одному стакану до пяти раз в день. На третий день разрешается принимать пищу, но только низкокалорийные продукты, исключая жиры, соль и блюда, повышающие секрецию желудочного сока и стимулирующие процесс газообразования в кишечнике.
Все последующие дни, пока пациент находится в стационаре, он должен четко придерживаться указанной врачом диеты!
Стадия затухающего обострения панкреатита
Рекомендована диета с учетом механического и биохимического щадения слизистых оболочек кишечника.
Данное питание предусматривает:
· физиологический уровень основных компонентов пищи – белков, липидов, углеводов;
· повышенное количество жиро- и водорастворимых витаминов;
· низкое содержание веществ, раздражающих слизистые оболочки кишечника, в том числе пищевые приправы;
· запрещено использовать острое, соленое, пряное, копченое.
Способы приготовления: термическая обработка на пару. Пищу измельчают, протирают, допускаются мелкие куски готовой пищи. Температура подаваемой на стол пищи не должна превышать 650С. Рекомендуемое количество приемов пищи – пять-шесть в день.
· Содержание в дневной порции общего белка 90 граммов, животного происхождения 40 граммов.
· Содержащие в дневной порции жиров, 80 граммов, растительных 30 граммов.
· Содержание углеводов в дневной порции 300 граммов, легкоусвояемых 60 граммов.
· Энергетическая ценность 2480 килокалорий.
После стихания симптомов острого панкреатита лучше перейти на вегетарианские супы, употреблять нежирные сорта мяса и рыбы, свежий творог, крупы и овощи, а также пудинги, фруктовые соки, мед, варенье, сахар. Перед сном полезны послабляющие напитки: кефир, простокваша и пр. Важно полностью отказаться от жирной пищи, сдобы, жареной рыбы, сала, сметаны, соленых и копченых блюд, маринадов, лука, чеснока, редьки, алкогольных напитков.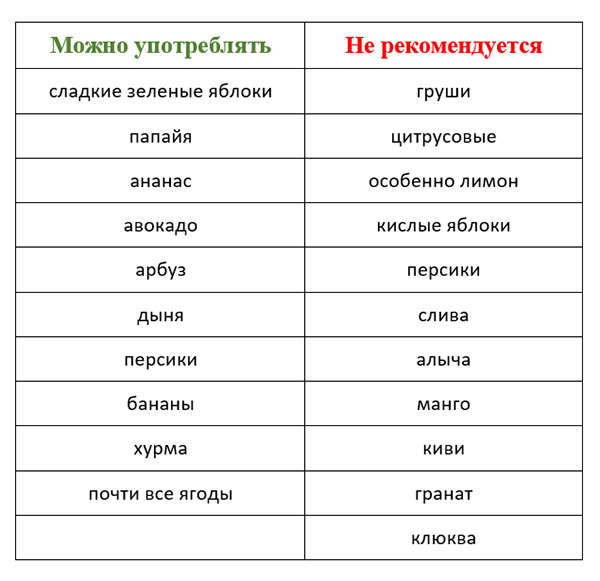
Рекомендованная диета при панкреатите в острой форме должна соблюдаться от шести месяцев до года. Практически на сто процентов здоровье больного зависит от того, насколько строго он придерживается предписаний врача относительно пищевого рациона. Важно помнить, что все погрешности в диете незамедлительно отражаются на состоянии поджелудочной железы.
Хронический панкреатит в стадии ремиссии
В данном варианте иной подход к питанию больного. В этот период диетологи рекомендуют включать в рацион повышенное содержание протеина, физиологическую норму жиров. Более сложный подход к углеводам. Рацион питания на стадии ремиссии предполагает:
· протеин допускается чуть выше физиологической нормы;
· норма по жирам и сложным углеводам в виде круп;
· ниже нормы включать в рацион сахар, мед, варенье, торты, сладкая сдоба, также ниже нормы поваренная соль.
При данном варианте запрещено употреблять в пищу вещества раздражающие слизистые оболочки желудочно-кишечного тракта. К таким продуктам относят уксус, алкоголь, другие вещества употребляемые в качестве приправ.
Блюда готовят отваренными, тушеными, запечёнными, на пару. Допускается подавать пищу в протертом, не протертом виде. Кормление через небольшие промежутки времени, небольшими порциями 4-6 раз в день. Пищу подают в теплом виде. Её температура не выше шестидесяти градусов по Цельсию.
· Содержание в дневной порции общего белка120 граммов, в том числе животного происхождения 50 граммов.
· Содержание в дневной порции жиров 90 граммов, растительных жиров 30 граммов.
· Содержание в дневной порции углеводов 350 граммов, легкоусвояемых 40 граммов.
· Энергетическая ценность 2690 килокалорий.
Диета при панкреатите, протекающем в хронической форме
Хронический панкреатит поджелудочной железы развивается в большинстве случаев на фоне острого заболевания. В то же время он может быть и первичным, если пациент страдает циррозом печени, гепатитом, патологией двенадцатиперстной кишки, желчнокаменной болезнью, аллергией, атеросклерозом, злоупотребляет алкоголем.
В то же время он может быть и первичным, если пациент страдает циррозом печени, гепатитом, патологией двенадцатиперстной кишки, желчнокаменной болезнью, аллергией, атеросклерозом, злоупотребляет алкоголем.
Диета при панкреатите, протекающем в хронической форме, считается основной при терапии данного заболевания. В стадии ремиссии число калорий, содержащихся в ежедневном рационе, должно соответствовать физической нагрузке. Пищу рекомендуется принимать до шести раз в сутки, не забывая про продукты питания, которым свойственно послабляющее действие.
Важно следить за суточным потреблением белка. Так как он необходим для нормального протекания восстановительных процессов, его необходимо употреблять в достаточном количестве – до 130 грамм в сутки, причем только 30 % белка должно быть растительного происхождения.
В рацион пациента, страдающего хроническим панкреатитом, необходимо включать говядину, телятину, мясо кролика, курицу, индейку, нежирную свинину.
Мясные и рыбные блюда с низким содержанием жира помогают пациенту избежать жирового перерождения печени, что при хроническом панкреатите имеет большое значение. Подобное свойство есть и у домашнего творога, но только если он некислый и свежий, магазинный творог не рекомендуется.
Молоко в чистом виде при хроническом панкреатите чаще всего плохо переносится, поэтому его лучше добавлять в каши, супы, кисели при их приготовлении. Даже в том случае, если молоко больными переносится хорошо, не следует им злоупотреблять, выпивая не более половины стакана теплого молока в сутки маленькими глотками.
Гораздо полезнее для людей, страдающих панкреатитом, свежие кисломолочные продукты. Запрещенный при обострении заболевания сыр в стадии ремиссии можно съесть в небольшом количестве при условии хорошего самочувствия. Сыр должен быть нежирным и неострым. Цельные яйца из рациона исключаются, в то же время разрешаются белковые омлеты, приготовленные на пару, блюда со взбитыми белками, кроме того, яйца могут присутствовать в виде добавки в других блюдах.
Запрещенный при обострении заболевания сыр в стадии ремиссии можно съесть в небольшом количестве при условии хорошего самочувствия. Сыр должен быть нежирным и неострым. Цельные яйца из рациона исключаются, в то же время разрешаются белковые омлеты, приготовленные на пару, блюда со взбитыми белками, кроме того, яйца могут присутствовать в виде добавки в других блюдах.
Белки растительного происхождения могут быть представлены рисом, вчерашним хлебом, сухарями, манной кашей, овсянкой, гречкой, макаронными изделиями. Бобовые культуры употреблять в пищу при панкреатите запрещено.
Жиров в пищевом рационе должно быть не более 70 граммов, причем 80 % из них – жиров животного происхождения, их лучше съедать вместе с прочими блюдами и пищевыми продуктами. Масло лучше класть в готовое блюдо непосредственно перед едой, растительное масло допустимо только при условии хорошей переносимости. Запрещены кулинарные жиры, маргарин, говяжий и свиной жир.
Углеводов в суточном рационе должно содержаться не более 350 граммов, они могут быть представлены сахаром, мёдом, вареньем, сиропом. Из продуктов, богатых углеводами, допускаются сухари, манка, овсянка, гречка, перловка, рис, макаронные изделия.
Из продуктов, богатых углеводами, допускаются сухари, манка, овсянка, гречка, перловка, рис, макаронные изделия.
Также пациентам разрешено есть картофель, морковь, свеклу, тыкву, кабачки, патиссоны. Овощные блюда должны быть приготовлены на пару или на воде, можно съесть овощной паровой пудинг. Отварные овощи лучше употреблять в протертом виде с добавлением крупяного отвара.
Из фруктов рекомендуются некислые сорта яблок: спелые плоды можно запекать, протирать, готовить из них компот, также полезен компот из сухофруктов.
Из всех соусов самым оптимальным считается бешамель на основе молока и муки, причем мука не пассируется, а соли добавляется совсем немного.
· Первые блюда (супы из круп, овощей, можно на молоке, мясные из нежирных сортов мяса, рыбы, а также сладкие супы из фруктов).
· Вторые блюда (отварное мясо говядины, птицы, рыба, омлет из куриных яиц).
· Продукты, содержащие злаки (каши, макароны, хлеб белый, черный, растительное масло).
· Молочные, кисломолочные продукты (молоко 2,5%, кисломолочные продукты, масло сливочное).
· Ягоды, фрукты, овощи (спелые, сладкие) в сыром, запеченном виде, морковь, свекла – вареные, как заправка супов, в качестве гарниров и самостоятельных блюд.
· Десерт (легкоусвояемые углеводы при панкреатите дают ограничено, то есть ниже физиологической нормы, варенье, мед, сахар).
· Напитки (чай с молоком, овощные, фруктовые соки).
· Специализированные продукты (смесь белковая композитная сухая) Добавляют жиро- и водорастворимые витамины.
Важно также не переедать, сокращая суточный объем пищи до 2,5 килограмма с учетом выпитой жидкости. Пищу принимают часто и маленькими порциями.
Следование всем правилам питания при панкреатите может существенно повысить эффективность терапии в целом.
Меню диеты при панкреатите
Количество продуктов необходимо рассчитывать исходя из указанных выше нормативных документов.
Вот примерное дневное меню диеты при панкреатите:
Первый приём пищи (7:00- 7:30): отварная говядина, овсяная каша на молоке, чай.
Второй приём пищи (9:00-9:30) омлет, печеное яблоко, отвар шиповника.
Третий приём пищи (12:00-13:00): овощной суп, суфле из говядины, макароны, желе из сладких ягод, компот.
Четвертый приём пищи (16:00-16:30): творог и чай.
Пятый приём пищи (20:00-20:30): суфле рыбное, чай.
Что исключить?
Как видите, в диете при панкреатите поджелудочной железы все блюда делаются из нежирного мяса и рыбы – и то только в отварном варианте. Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Полностью исключить следует:
· Все виды алкоголя, сладкие (виноградный сок) и газированные напитки, какао, кофе
· Продукты животного происхождения: субпродукты, в том числе первой категории, мясо и сало свиное, жирные виды рыб, все копчености, острое, жареное, продукты быстрого приготовления на основе экстрактивных веществ.
· Продукты растительного происхождения: бобовые, грибы, шпинат, щавель, лук, хлебобулочные продукты на основе сдобного теста.
· Десерты: шоколад, жирные кремы.
· Инжир, виноград, бананы, финики.
· Кондитерские изделия, шоколад, мороженое, варенье.
· Сало, кулинарные жиры.
· Сваренные вкрутую яйца, блюда с цельными яйцами, жареные яйца
Ответы на популярные вопросы
· Разрешается ли козье молоко? Это достаточно жирный продукт, который тяжело воспринимается поджелудочной. Оно в два раза жирнее коровьего. Народы, рацион которых испокон веков включает козье молоко, более приспособлены к продукту. У непривыкшего организма молоко может спровоцировать расстройство желудка. Продукт нужно включать в рацион постепенно, начиная с маленьких порций. Если организм реагирует хорошо (нет тошноты и рвоты, нормальный стул), порции можно увеличивать.
Оно в два раза жирнее коровьего. Народы, рацион которых испокон веков включает козье молоко, более приспособлены к продукту. У непривыкшего организма молоко может спровоцировать расстройство желудка. Продукт нужно включать в рацион постепенно, начиная с маленьких порций. Если организм реагирует хорошо (нет тошноты и рвоты, нормальный стул), порции можно увеличивать.
· Разрешается ли мацони? Этот кисломолочный продукт разрешен при панкреатите. Перед употреблением нужно обратить внимание на жирность молока, из которого он изготовлен. Молоко высокой жирности не рекомендовано к употреблению.
· Разрешаются ли сдоба, слоеное тесто, пряники? На стадии обострения перечисленные продукты есть нельзя. На стадии ремиссии дрожжевая выпечка допускается в небольших количествах. Меню может включать изделия из слоеного теста. Что касается пряников, важно качество и количество глазури (если имеются инсулиновые нарушения, они должны быть минимально сладкими). Недорогие изделия покрывают глазурью, приготовленной на пальмовом или кокосовом масле, что крайне вредно для железы.
· Разрешается ли корица? Корица – приправа, которую можно купить в специализированном магазине или которая поставляется распространителями. То, что представлено в гипермаркетах в пакетированном виде – недорогой вариант, именуемый кассией. С таким «аналогом» связаны мифы о его оздоравливающем воздействии при диабете второго типа. Это сопряжено не с работой железы, а ответом инсулиновых рецепторов в тканях. Никаких официальных подтверждений тому нет. Что касается настоящей корицы, то она усиливает продуцирование пищеварительного сока, что нежелательно при обострении заболевания. (Читайте также: Польза и вред корицы)
· Разрешаются ли субпродукты? Сердце, желудки и печень не являются противопоказанием при панкреатите при условии правильного приготовления. Такие продукты можно есть в вареном или тушеном виде. Жареными есть их не рекомендуется.
· Разрешается ли плавленый сыр, хлеб, шоколадки, кофе? Плавленый сыр должен быть самым простым, т. е. без каких-либо приправ и добавок. Хлеб можно включать в меню. Шоколад допускается в малых количествах. Кофе не рекомендован на любой стадии заболевания. Как вариант – можно пить кофе с молоком и в малых количествах.
· Разрешается ли рис, оливковое масло? Рис разрешается. Оливковым маслом можно заправлять салаты и другие блюда.
· Разрешается ли рассол? На стадии ремиссии небольшое количество рассола не навредит, однако пить его большими объемами не следует.
· Разрешается ли соленое сало? Сало тяжело для печени и желчного пузыря. При его употреблении поджелудочная страдает вторично. Вне стадии обострения сало есть разрешается, однако в небольших количествах (до двух ломтиков в день до двух раз в неделю).
Автор статьи: Врач-диетолог, Кузьмина Вера Валерьевна, специально для сайта ayzdorov.ru
19201
Другие новости раздела:
Узнаем можно ли есть бананы при панкреатите: разрешенные продукты
Что такое панкреатит? Это заболевание поджелудочной железы, при которой может начаться отмирание ее тканей. Если не спохватиться вовремя и не начать лечение – все может закончиться весьма печально. То есть, летальным исходом.
Жуткий прогноз, не правда ли? С чего начинается лечение? В первую очередь, с корректировки питания. Что можно кушать? А что исключить? Можно ли есть бананы при панкреатите и другие фрукты? Сейчас все подробно изложим.
Формы панкреатита
Это заболевание может быть хроническим и острым. Чем характеризуются обе формы? При хроническом панкреатите болей нет. Человек может годами жить с ним и даже не догадываться о своей болезни. Пока не произойдет приступ.
Острый панкреатит – это и есть приступ. Его сопровождают тошнота и изнуряющая рвота, излишняя потливость, сильные боли. Причем боль зависит от того, что именно обострилось: головка поджелудочной, ее хвост или она полностью.
Симптомы острого панкреатита
Как уже говорилось, это боль. Если обострение идет в хвостовой части органа, человек испытывает сильную боль в области левого подреберья, отдает она в грудную клетку и в левый бок. Если речь идет о головке поджелудочной, тогда боль ощущается в районе правого подреберья. Если поражен весь орган, то боль носит опоясывающий характер.
Что делать?
Срочно вызывать скорую помощь. Острый приступ сопровождается, кроме боли, еще и изнуряющей рвотой. Человека рвет постоянно, но облегчения он не испытывает. Кроме того, может возникнуть понос. Он тяжело смывается, имеет очень острый запах. И в нем видны кусочки пищи.
В случае неоказания должной медицинской помощи, состояние больного ухудшится. И это может привести к летальному исходу.
Как лечиться
При острой форме лечение ведется в стационаре. Это лекарства и жесткая диета. При хроническом панкреатите больной лечится дома. В первую очередь, он должен строго соблюдать диету. Если, конечно, хочет избавиться от ненавистного заболевания.
при панкреатите поджелудочной? А яблоки? Какие фрукты разрешены, вообще? Сейчас и побеседуем об этом.
Что можно кушать?
Каково питание при панкреатите? Какие продукты допустимы?
Начнем с того, что при острой форме в первые дни полезен голод. Два – три дня больной пьет только воду. Затем постепенно начинает кушать.
Что касается хронической формы, то здесь диета на первом месте. Следует обратить внимание на вязкие каши и супы – пюре. Это теперь основная пища страдальца. Ниже есть перечень допустимых продуктов.
- Вязкие каши из овсяной, манной и рисовой крупы.
- Супы – пюре на овощных бульонах. Протертые супы.
- Суп – лапша на некрепком курином бульоне.
- Подсушенный белый хлеб в небольших количествах.
- Мясо отварное постное: курица, индейка, говядина.
- Отварная рыба.
- Кисели, желе и компоты.
- Овощи в отварном виде.
- Фрукты: яблоки и бананы.
- Молочные продукты: кефир нежирный и творог. Можно неострый сыр, но не в период обострения.
Можно ли бананы при панкреатите поджелудочной железы? Как мы видим, можно. Однако есть одно “но”. Бананы разрешаются только в запеченном виде, равно как и яблоки.
Немного о разрешенной пище
Как готовить и употреблять блюда? Вот что важно знать:
- Супы готовятся только на овощных бульонах. Все продукты, входящие в состав блюда, перетираются или взбиваются блендером.
- Мясо и рыбу можно кушать куском или в виде паровых котлет, суфле и тефтелей.
- Овощи употребляются в пищу только в отварном виде. Больному придется перейти на картофель, морковь, свеклу. Никакого лука и чеснока в рационе не должно быть.
- Фрукты, как упоминалось выше, можно есть в запеченном виде.
- От молока, чая и кофе нужно отказаться. На смену им приходят кисели и домашние компоты. Что касается соков, то только домашние и разбавленные водой. Никаких покупных, они вредные.
- Каши готовятся на воде, с добавлением соли и сахара.
- Дневная норма соли – не более 5 грамм.
- Питание дробное – 5 или 6 раз в день.
- Пища не должна быть слишком холодной или горячей. Только теплая.
Польза бананов
Можно ли кушать бананы при панкреатите? Как мы выяснили – можно. В запеченном виде и не более того.
Эти желтые фрукты довольно полезны по своему составу. Богаты витаминами группы В и РР. Они содержат фосфор, кальций, клетчатку и углеводы. По своей питательной ценности не уступают картошке. Дает хорошую насыщаемость.
Вред от них
Можно ли бананы при гастрите и панкреатите? Не навредит эта сладость здоровью?
При этих заболеваниях можно кушать, но следует учитывать некоторые вещи:
- Бананы очень сладкие, их не рекомендуют людям с сахарным диабетом.
- Это тяжелая пища, поэтому придется кушать не более одного плода в день.
- Можно пить банановый сок, но только самодельный. То, что продают в магазинах, напичкано вредными добавками.
Таблица питания
Можно ли бананы при панкреатите и холецистите? При первом заболевании они разрешены к употреблению.
А чтобы больному было не так грустно от соблюдения диеты, мы сделали сопровождающую таблицу. В ней подробно расписано меню на неделю.
| День недели | Завтрак | Перекус | Обед | Полдник | Ужин |
| Понедельник | Каша овсяная на воде | Печеный банан | Суп-пюре с картофелем и протертой курицей. На овощном бульоне. | Творог нежирный | Картофельное пюре с курицей, без молока и масла. |
| Вторник | Каша рисовая жидкая на воде | Одно яйцо всмятку | Суп-пюре с добавлением томата и протертой говядиной. | Запеченное яблоко | Запеченный банан и кефир нежирный |
| Среда | Каша овсяная на воде с протертым бананом | Сухарики из пшеничного хлеба | Суп – лапша с курицей | Суфле морковное | Детское питание из овощей |
| Четверг | Каша манная на воде с протертым яблоком | Кисель | Гречневый суп с курицей | Кнели говяжьи | Пюре картофельное с рыбой (куском) |
| Пятница | Овсяная каша на воде | Банан запеченный | Суп – лапша с курицей | Запеченное яблоко | Морковное суфле |
| Суббота | Каша манная с добавлением детского питания из фруктов | Сухарики из пшеничного хлеба | Суп овсяный с биточками говяжьими | Запеченный банан | Тефтели куриные паровые |
| Воскресение | Рисовый пудинг | Кисель | Суп – пюре с овощами и говядиной | Творог | Запеченные банан и яблоко |
Как видно из меню, нигде не прописаны напитки. Это можно объяснить тем, что при панкреатите нельзя запивать пищу. Что можно пить в промежутках между трапезой? Обязательно минеральную воду, не менее 1,5 литров в день. Разрешаются кисели и компоты. Отвары фруктовые и напиток из шиповника. От кофе, чая, какао и молока придется отказаться.
Общие рекомендации
Мы выяснили, можно ли есть бананы при хроническом панкреатите. А теперь поговорим о том, как правильно их кушать и не только.
- Бананы, как уже неоднократно говорилось, можно есть в запеченном виде. Такую диету придется выдержать три недели. Затем, в меню постепенно вводятся протертые бананы. Их смешивают с кашей, например.
- Банановый сок – очень вкусная вещь. Если есть возможность, его можно приготовить дома. Но не забываем, что для этого понадобиться достаточно большое количество желтых фруктов.
- Банан кушают только один раз в день.
- Можно съесть баночку детского питания, в состав которого входит банан. Не более одной банки в сутки.
- Можно ли есть бананы при панкреатите? Да, да и еще раз да.
- Прием пищи дробный, 5-6 раз в день.
- Перед сном можно выпить половину стакана кефира нежирного.
- Пища должна быть теплой. Нельзя есть чрезмерно горячие блюда. И слишком холодные – тоже.
- Разница между приемами пищи – не более трех часов. Ни в коем случае нельзя допускать голодного состояния.
- Каков объем пищи? Не больше пяти столовых ложек за один прием.
Резюмируем
Основная цель статьи – рассказать читателю, можно ли есть бананы при панкреатите. Теперь мы знаем, что – да, можно.
Какие аспекты стоит выделить?
- Бананы очень полезны, благодаря своим свойствам и содержанию полезных веществ.
- Это природный антисептик. Бананы удаляют токсичные вещества из организма.
- Дают чувство насыщения, поэтому рекомендуется съедать банан утром.
- Диабетикам эти фрукты запрещены, к сожалению.
Заключение
Панкреатит лечится, даже хронический. Для этого потребуется соблюдать диету, как минимум полгода. Но лучше уж отказаться от вредной еды, чем страдать от сильных болей.
Особое утешение для сладкоежек в том, что ответ на вопрос, можно ли есть бананы при панкреатите – положительный. Любимые булочки и шоколад они вполне способны заменить.
Что можно употреблять в пищу при хроническом панкреатите: диета, правильное питание, разрешенные и запрещенные продукты, правила приготовления, рецептыХронический панкреатит – это распространенное заболевание, из-за которого возникают необратимые изменения паренхимы поджелудочной железы. В данной форме оно склонно к прогрессированию и обострениям. Лечение, направленное на борьбу с токсемией, шоком, ликвидацию боли и подавление активности ферментов, должно быть дополнено диетой. Что можно есть при хроническом панкреатите, а что нет, сейчас рассмотрим в подробностях.
далее Банан при гастрите: запретный плод или лекарство?Гастрит сегодня является распространенным недугом у людей разных возрастов. Его начальная стадия не несёт серьёзной опасности для здоровья, но последующее развитие способно привести с существенным осложнениям. По этой причине необходимо крайне ответственно отнестись к симптомам этого заболевания. Осложнения не застанут врасплох только при своевременном прохождении профилактики и лечения.
далее Овощи при панкреатите: что можно и что нельзя. Стол № 5Основой здорового питания являются овощи. Они содержат большое количество клетчатки и витаминов, сложных углеводов. Все они необходимы для метаболических процессов. Они входят в состав всех диетических столов, причем как для здоровых людей, так и для лиц с хроническими заболеваниями. Овощи при панкреатите являются основой рациона наряду со злаками и кисломолочными продуктами.
далее Овощной суп при панкреатите: рецепты приготовления и ингредиенты. Что можно есть и что нельзя при панкреатитеПанкреатит представляет собой воспаление тканей поджелудочной железы. Пациент часто ощущает опоясывающие резкие боли, которые усиливаются и становятся нестерпимыми после приема тяжелой для переваривания пищи. Панкреатит опасен в первую очередь возможностью развития панкреонекроза. Эта болезнь очень часто приводит к летальному исходу при отсутствии своевременной медицинской помощи. В статье описаны принципы диеты: что можно есть, что нельзя.
далее Что можно употреблять в пищу при панкреатите: список разрешенных продуктовВ этой статье будет рассказано подобно о том, что необходимо есть при панкреатите, как правильно составлять свой рацион, сколько раз в день положено кушать и какие продукты будут запрещены для приема в пищу.
далееМолочные продукты при панкреатите
Разнообразные молочные продукты обладают не только высокими вкусовыми качествами, но и служат источником белка и кальция. Без ежедневного употребления в пищу какого-нибудь продукта на основе молока сложно получить необходимые организму вещества и оставаться здоровым. Белок крайне необходим для обеспечения нормального синтеза ферментов поджелудочной железы, поэтому он обязательно присутствует в рационе больных панкреатитом. При этом белок животного происхождения, лучшим поставщиком которого являются молочные продукты, должен составлять не меньше, чем 30% от суточной нормы общего белка при обострении заболевания и до 60% от нормы в фазу ремиссии. Однако тем, кто страдает панкреатитом, необходимо крайне внимательно относиться к составлению своего меню, ограничив или полностью исключив некоторые молочные продукты из питания.
Молочные продукты при остром панкреатите и в период обострения хронического
Спустя 2-3 дня от момента обострения хронического заболевания или после атаки острого панкреатита уже можно вводить первый молочный продукт – жидкую протертую кашу, сваренную на молоке с жирностью не выше 2,5% и разведенном водой в пропорции 1:1.
С 5-6 суток добавляется свежий обезжиренный некислый творог, начиная от 50 и доводя до 100 г в день. На основе разбавленного молока готовят также паровой омлет.
Через 10-14 дней при положительной динамике рацион несколько расширяется: вводится 1% кефир, начиная с 50 мл и до 1 стакана в сутки, допускается добавлять в блюда (кашу, овощное или фруктовое пюре) несоленое сливочное масло до 5 г в день. Такой ассортимент молочных продуктов сохраняется на протяжении примерно 2 месяцев – до стабилизации состояния пациента и перехода обострения в стадию стойкой ремиссии.
Молочные продукты в период ремиссии хронического панкреатита
Молоко по-прежнему используется разбавленным для приготовления каш, супов, омлетов и киселей. Сливочное масло добавляется в кашу или пюре до 10 г в сутки. В меню сохраняется обезжиренный творог и 1% кефир. Кефир можно заменить на другие кисломолочные продукты с жирностью не выше 2,5% (йогурт, ряженка, бифидок, домашняя простокваша), но они обязательно должны присутствовать в питании каждый день, поскольку служат прекрасным источником легкоусвояемого животного белка. Для улучшения вкусовых качеств в кисломолочные напитки добавляют фруктовое или ягодное пюре, мед или сахарозаменители. Кроме того, допускается употребление неострых мягких сыров. Сливки и сметана разрешаются с низкой жирностью (10%) и только в блюдах – по 1 столовой ложке через день.
Запрещенные молочные продукты
- цельное молоко;
- мороженное;
- острые, плавленые и копченые сыры;
- сгущенное молоко;
- любые молочные продукты заводского приготовления с использованием ароматизаторов, красителей и других вкусовых добавок (фруктово-ягодные йогурты, молочные коктейли и т.д.).
Ни в коем случае не покупайте молочные продукты на рынке – в отличие от промышленных, они не проходят пастеризации и могут содержать сальмонелл или других возбудителей кишечных инфекций. А кишечные инфекции у больных с панкреатитом могут спровоцировать тяжелейшее обострение заболевания.
Перед покупкой в магазине обязательно изучайте информацию о товаре – процент жира, состав, дату выпуска. Вся приобретаемая вами продукция должна быть свежей, нежирной и не содержать добавок.
Диета при панкреатите: особенности, меню
Панкреатит – воспаленное состояние поджелудочной железы. Первым проявлением патологии обычно является сильная боль в области живота. Кроме болевого синдрома, который многие глушат таблетками, в организме начинают происходить изменения.
В частности, поджелудочная железа прекращает вырабатывать ферменты, которые требуются для адекватной работы пищеварительной системы. В результате этих процессов в двенадцатиперстную кишку не поступает желудочный сок, что мешает нормальному расщеплению пищи.
Главной причиной развития панкреатита является обилие жирной пищи и неумеренные порции алкоголя. Вот почему кроме медикаментозного лечения, пациентам прописывают строжайшую диету. Это помогает купировать острую фазу болезни и препятствует ее дальнейшему развитию.
Диета в фазе обострения
Болевой синдром, который возникает во время приступа панкреатита, заставляет пациента находиться в условиях стационара. Врачи первым делом промывают желудок и прописывают нулевую диету на 2-3 дня. Нулевая диета – это полное исключение еды. Разрешается пить только щелочную воду не более 1,5 литров в день.
Голодание – отнюдь не прихоть врачей. Проблема в том, что при поступлении пищи поджелудочная железа начинает синтезировать ферменты для расщепления белков, жиров и углеводов. Однако эти же ферменты «расщепляют» и сам орган, отсюда и появляется острая боль. Поэтому желудку необходим хотя бы краткосрочный отдых в течение нескольких дней.
Обычно хватает 2-3 дней нулевой диеты, но бывают случаи, когда нужно ее продлить. Тогда специалисты начинают вводить в организм пациента питательные микроэлементы капельным путем.
Но если состояние заметно улучшилось, в рацион вводится простая пища. Разрешены каши на водые кисели без сахара, компоты. Сама еда должна содержать минимум белка, быть похожей на пюре по консистенции. Чуть позже добавляются более сложные блюда: овощи, рыба и мясо диетических сортов.
Полный покой поджелудочной железы в фазе обострения, и относительный покой при хронической форме – главное, что нужно для выздоровления или ремиссии. Соответственно, диета – лучшее лекарство при воспалительном заболевании.
Ключевые моменты диеты
В медицинской практике существуют определенные понятия, незнакомы тем, кому не пришлось с ними столкнуться. Так, в лечебных заведениях диеты разделены на категории, обозначенные цифрами. При панкреатите назначают диету №5 (стол №5).
Такой режим питания характеризуется исключением из рациона жирных, жареных, копченых и соленых продуктов. Кроме того, запрещены продукты, которые усиливают производство кислоты в желудке. Пациенты вынуждены придерживаться пятой диеты не менее 6 месяцев, но и после этого не рекомендуется срываться.
При постановке хронического панкреатита, человек должен питаться согласно некоторым принципам:
- Дробные приемы пищи не менее 5 раз в день;
- Минимум белков, жиров не больше 90 г, углеводов – 400;
- Есть медленно, долго разжевывая;
- Исключение из рациона жареной пищи;
- Отдавать предпочтение блюдам на пару или вареным продуктам.
Кроме этого, важно полностью исключить алкоголь, фастфуд, острые специи и приправы. Употребление любого из запрещенных продуктов спровоцирует выработку ферментов и сильный болевой синдром. В результате о ремиссии можно снова забыть на неопределенный срок.
Что разрешено есть при панкреатите
С первого взгляда кажется, что ежедневное меню при панкреатите довольно скудное. Но на самом деле рацион может быть очень богатым, правильным и полезным. Пациентам разрешено употреблять множество продуктов:
- Пшеничный хлеб двухдневной давности, сухари, галеты;
- Каши, суфле, пудинги;
- Вареное или приготовленное на пару мясо диетических сортов;
- Нежирная рыба в отварном виде или паровом виде;
- Печеные и протертые яблоки сладких сортов;
- Овощные супы без лука и капусты, молочные супы, разрешены бульоны на вторичном мясном бульоне во время ремиссии;
- Нежирное молоко, свежий творог, омлеты, запеканки;
- Варенье в ограниченном количестве.
Также разрешены напитки: слабо заваренный чай, кисель, компот, травяные отвары, щелочная вода.
Что запрещено при панкреатите
На поджелудочную железу не должна приходиться большая нагрузка. Органу нужен покой, поэтому стоит ограничить или полностью исключить из рациона следующие продукты:
- Свежий хлеб, хлебобулочные изделия, пицца, пирожки;
- Жирные мясные супы и бульоны;
- Кукурузная крупа, бобовые культуры;
- Баранина, гусь, свинина, мясные субпродукты, копченые и колбасные изделия;
- Маринованные продукты, любые консервы;
- Сливки, соусы, майонез;
- Йогурты, глазированные сырки;
Запрещены также крепкий кофе, какао, квас, алкоголь. Жирную рыбу и острые приправы и специи также необходимо полностью исключить. Нельзя есть кислые фрукты и любые цитрусовые.
Меню на каждый день
Диета при панкреатите должна строго соблюдаться около 6 месяцев. Однако пациентам порой сложно придерживаться новых для себя принципов питания. Большинство быстро срывается, в результате чего происходит рецидив болезни. Надо выдержать хотя бы 2 месяца жесткой диеты. После чего можно переходить к более разнообразному рациону.
- Завтраки. Салат из свеклы и компот; омлет, слабо заваренный чай и галеты; овсянка на нежирном молоке или воде и кисель; гречневая каша и чай из шиповника.
- Бранчи (второй завтрак). Морковный салат; рис с сухофруктами; отварная свёкла; запеченное яблоко сладкого сорта; галеты с неострым сыром.
- Обеды. Вегетарианские супы; отварной или запеченный кабачок; рыба на пару с рисом; кролик на пару с гречкой; творожная запеканка, овощное соте.
- Перекусы. Сухофрукты, тертые яблоки, фруктовое желе, кисель, бутерброд из пшеничного хлеба с неострым сыром.
- Ужины. Овсянка на воде; морковное пюре и котлета на пару; картофельное пюре без масла и отварная цветная капуста; макароны из твердых сортов и кабачковая икра.
Меню может быть разнообразным, если комбинировать разрешенные продукты. Первое время будет тяжело контролировать себя, но в противном случае возникнет новый приступ боли. Чтобы этого избежать, придется придерживаться правил. Диета и медикаментозное лечение – верные друзья на пути к выздоровлению.
Профилактика и основы питания при панкреатите у ребенка
Панкреатит – сложное заболевание, последствия которого могут быть очень серьезными. Он требует длительного лечения и постоянного поддержания диеты. Здоровый образ жизни, правильное питание, хорошая эмоциональная атмосфера в семье и внимание к изменениям состояния организма ребенка помогут справиться с этим недугом, предотвратить обострение патологии.
В основе профилактики панкреатита у детей лежит создание идеальных жизненных условий. Сбалансированное питание, режим дня, регулярные физические упражнения, отсутствие стрессов, закаливание, профилактика и своевременное лечение инфекций и иных заболеваний желудочно-кишечного тракта сведут к минимуму возможность возникновения панкреатита.
Если заболевание уже давало о себе знать, то стоит обратить внимание на питание ребенка. Исключение жирного, жареного, острого является необходимым фактором в профилактике заболевания. Следует ограничить и количество принимаемой за один прием пищи. При появлении первых признаков обострения заболевания необходимо сразу же перейти к диетическому питанию, чтобы исключить его дальнейшее развитие.
Обязательным является наблюдение у гастроэнтеролога, дети с хроническим панкреатитом не снимаются с учёта до передачи во взрослую сеть. Если у ребёнка имеется так называемый реактивный панкреатит, рецидивирующий панкреатит, то пациент наблюдается в течение 5 лет после возникновения последнего рецидива. Если за этот период времени обострений заболевания не было, отсутствуют изменения при УЗИ органов брюшной полости, в пределах нормы лабораторные показатели, то решается вопрос о снятии с диспансерного учета или продолжении наблюдения.
А теперь поговорим об основах питания. Вегетарианские супы могут включать в состав картофель, морковь, гречневую и овсяную крупы, вермишель. Допустимо употребление нежирных сортов мяса и рыбы. Это могут быть нежирная говядина, курица, индейка, кролик, хек, навага, минтай, судак, лещ. Суточная норма молочных продуктов составляет 200 г. Нежирные молоко, творог, сыр можно употреблять как в чистом виде, так и в виде запеканок и суфле. Яйца могут быть вареными или в виде омлета, но не более 1 яйца в день. Каши разных сортов, сваренные на молоке, отварные овощи дополнят дневной рацион. Спелые некислые фрукты и ягоды разрешаются после тепловой обработки, они служат источником клетчатки, витаминов и минеральных веществ. Придется отказаться от кофе, какао, газированных напитков. Разрешается некрепкий чай с лимоном и небольшим количеством сахара, некислые фруктово-ягодные соки – лучше пополам с водой и только после еды – в период ремиссии. Строгое соблюдение диеты поможет улучшить качество жизни, избежать обострений заболевания. Поэтому даже при длительной ремиссии и хорошем самочувствии не стоит нарушать режим питания и диету.
Для лечения панкреатита у детей показано диетическое питание по Певзнеру 5п, при достижении стойкой ремиссии можно перейти на стол номер 5. Пищу для больных желательно готовить в пароварке, можно варить. Под строгим запретом находятся продукты, способствующие появлению метеоризма и стимулирующие секрецию пищеварительных соков – жареная, жирная пища, очень холодные или горячие блюда и напитки. Не рекомендуют копчёности, маринады, грибы, кетчупы, майонез, пряности, лук, чеснок, редиска, щавель, ограничивают растительное и сливочное масло – только в блюдах. Исключаются продукты, содержащие ксенобиотики, т.е. чужеродные для организма вещества: консерванты, красители, разрыхлители, усилители вкуса и т.д. Прием пищи осуществляется 5-6 раз в день небольшими порциями. Нельзя есть на ночь, перед сном.
Диетическое питание наиболее эффективно в сочетании с другими лечебными и оздоравливающими факторами: здоровый образ жизни, достаточный сон, адекватная физическая нагрузка, ЛФК, личная гигиена, применение минеральных вод (Липецкая, Славяновская, Боржоми, Смирновская, Ессентуки-4). Противорецидивный курс лечения с целью профилактики обострений заболевания можно проводить в санаторно-курортных условиях.
Главный детский специалист по гастроэнтерологии
УЗО Липецкой области, кандидат медицинских наук- О.Н. Пучнина
блюда, продукты, советы по питанию
Панкреатит приносит не только сильный болевой синдром, но и существенные изменения в работе пищеварительной системы. Впервые столкнувшись с этой болезнью, человек вынужден составить особое меню и детально разобраться, что можно есть при панкреатите и что нельзя. Правильная организация питания крайне важна, потому что от этого зависит общее состояние здоровья.
При панкреатите нарушается действие активности ферментов. Они становятся агрессивными к окружающим средам и разрушающе воздействуют на них. Первый приступ в большинстве случаев наступает внезапно. Дальнейшее развитие болезни зависит от особенностей организма человека и от системы его питания. На первом приеме пациент получает информацию, что можно есть при приступе панкреатита и как такие обострения избегать. Как правило, речь идет о диетическом столе, называемом «5П».
Разрешенные продукты при панкреатите
Факторы, позволяющие свести количество приступов к минимуму:
- определенная диета;
- отказ от вредных привычек;
- регулярные диагностические обследования;
- спокойный образ жизни.
Еда как важный элемент хорошего самочувствия должна состоять не только из безопасных продуктов, но и быть правильно приготовлена. Список блюд фиксирован. Некоторые продукты могут употребляться в ограниченном количестве.
Разрешенные овощи
Здесь достаточно большой список продуктов. Отваривать, готовить на пару или тушить разрешено картофель, тыкву и кабачки, свеклу и морковь, зеленый горошек, брокколи, пекинскую и цветную капусту. Их можно пюрировать или протирать, подавать в виде запеканок и супов.
При панкреатите стоит с осторожностью кушать томаты и белокочанную капусту. Перед употреблением их обязательно нужно термически обработать. В период обострения болезни употребление томатов лучше ограничить либо вовсе исключить. Интересны результаты огуречной диеты при этом заболевании. Они позволяют рекомендовать овощ к употреблению.
Разрешенные фрукты, ягоды
В свежем виде большинство представителей этой группы продуктов запрещены. Иногда побаловать себя можно куском дыни или арбуза. Остальное должно быть в запеченном виде. Компоты, кисели и пюре – еще один способ почувствовать фруктовый вкус. Найти хорошие вкусовые сочетания продуктов можно в детском отделе продуктовых магазинов.
Разрешенные продукты, содержащие животный белок
Мясо животных должно быть нежирным. Кушать его можно в виде котлеток (приготовленных на пару) или фрикаделек. Индюшатина и курятина, крольчатина, телятина и говядина – то, что можно спокойно есть при панкреатите.
Рыба также может присутствовать в рационе. Но обязательно должна быть приготовлена правильным образом. Котлетки и запеканки готовятся из минтая, щуки, трески, камбалы и судака. Многие гастроэнтерологи не против присутствия моллюсков и креветок в рационе даже при хронической степени болезни.
Разрешенные молочные продукты
Молочный белок может быть в меню хоть каждый день. Но только не в виде цельного молока. Простокваша, ряженка, кефир входят в список разрешенных продуктов. Жирность творога не более 5%. Из него можно делать вкусные ленивые вареники или запеканки. Что касается сыра, то разнообразить рацион при панкреатите стоит теми сортами, которые имеют небольшой срок хранения. Это адыгейский, брынза, российский, моцарелла, костромской, гауда, голландский, эдам, тильзитер. Ложку сметаны можно добавить в суп.
Разрешенные крупы, зерновые продукты
В качестве гарнира предпочтение стоит отдавать овсяной, гречневой, рисовой крупам и манной каше. Варить их можно на воде, либо разбавленном водой молоке (соотношение один к одному). Изредка второе блюдо можно заменять кукурузной или ячневой кашей. Иногда можно употреблять пшено и перловку.
Макаронные изделия и соус – блюда, которые при панкреатите совмещать никак нельзя. Любая острая приправа должна быть исключена из рациона питания совсем. Только если легкий томатный соус приготовлен самостоятельно и без добавления вредных компонентов, им можно слегка заправить макароны. Также не стоит злоупотреблять заправками на основе растительного или сливочного масла.
Что касается хлеба, то он должен быть белым и подсушенным. Пакетированные сухарики строго запрещены. Они являются одним из главных запретов стола 5П. Печенье можно кушать несдобное, несладкое. Продукты без лишних добавок легко приготовить самостоятельно.
Разрешенные сладости и напитки
Даже разрешенные продукты этой группы кушать следует в небольшом количестве. После их употребления очень внимательно следует мониторить состояние пищеварительной системы. В качестве десерта можно скушать самостоятельно приготовленное желе, зефир, пастилу или мусс. Запить вкуснятину разрешается минеральной водой (негазированной), чаем (лучше травяным), компотом или киселем (фрукты, оставшиеся после варки можно скушать), отваром шиповника. Любимый какао можно заменить кэробом.
Запрещенные продукты при панкреатите
Этот список возглавляют все спиртные напитки, некачественные полуфабрикаты, острые приправы, пища из фаст-фуда (картофель фри, хот-доги, бургеры, орешки, фабричные сухарики).
Запрещенные овощи
Не все крестоцветные овощи разрешены. Ни в каком виде человеку, больному панкреатитом, нельзя кушать редис, редьку и репу. Из зелени табу пало на шпинат и щавель. Томаты относятся к спорным продуктам, но зеленые плоды однозначно кушать не стоит.
Запрещенные фрукты, ягоды
Нельзя употреблять свежими любые фрукты или ягоды. Особенно это правило касается кислых сортов. В продуктовую корзину никогда нельзя класть апельсины и клюкву. Также лучше обходить стороной груши, алычу, сливы, персики. Слишком сладкие представители этой группы также вредны. В рационе больного панкреатитом рекомендуется избегать сладкого винограда, бананов, фиников, инжира.
Запрещенный животный белок
Важно отказаться от любого жирного мяса. Следить стоит и за жирностью даров морей и рек. К жирным сортам мяса относят свинину, баранину, гусятину и утятину. Нельзя кушать любой белок, если он прошел процесс обжарки. Табу накладывается на шашлыки, колбасы и консервы, субпродукты. Из готовых блюд на столе не должно быть наваристых супов и студней.
Если «белая» рыба была закопчена или засолена, то ее стоит убрать с тарелки. Нельзя кушать жирные сорта речных и морских рыб. Среди них сельдь, скумбрия, сом, лосось, угорь, килька (каспийская). Запрещены при панкреатите консервы и обильно приправленные полуфабрикаты. Гастроэнтерологи не разрешают употреблять суши, если в их составе присутствует сырая рыба, васаби, маринованные компоненты.
Запрещенные молочные продукты
Если вам дорого ваше здоровье, жирный творог необходимо исключить из рациона при панкреатите. Домашний творог не редко имеет жирность около 20%. Глазированные сырки и сладкие творожки вовсе не стоит покупать. Твердые, острые, копченые сорта сыров также должны быть исключены.
Запрещенные сладости и напитки при панкреатите
Этот список очень велик. Проще назвать, что можно есть при панкреатите из сладкого. Однозначно даже смотреть нельзя в сторону булочек и сдобы, пирожных, мороженого и шоколада. Под запретом орехи. Многие привычные для нашего менталитета напитки также не могут быть включены в меню. Это все газированные напитки (в том числе квас), крепкие какао, кофе, чай.
Спорные продукты
Самый первый пункт в этом вопросе – яйца. Желток нельзя назвать диетическим. Именно поэтому продукт включают или нет в диету в каждом конкретном случае. При этом накладывается ограничение на его употребление. Речь идет, как правило, об одном яйце раз в два дня. Употреблять его лучше в виде яичницы, омлета или сваренным вкрутую.
Еще один спорный продукт при диагнозе «панкреатит» – цельное молоко. Переносится оно при такой болезни плохо. Его употребление может спровоцировать метеоризм, запоры или, наоборот, понос.
Мед не способен оказывать свои лечебные свойства, если в организме воспалена поджелудочная железа. При нарушении в работе эндокринной системы мед вовсе не рассматривается как продукт, входящий в рацион питания. Если панкреатит не находится в стадии обострения, то подсластить негорячий напиток ложечкой меда можно. Но стоит знать, что температура выше 40 градусов превращает полезный продукт в канцероген.
Соленое сало – один из первых продуктов, о котором спрашивают гастроэнтерологов. Оно при попадании в ЖКТ сильно нагружает печень и желчные пути. Поджелудочная железа хоть и вторично, но тоже страдает. В редких случаях скушать немного сала можно. Важно, чтобы оно было не слишком соленым и без приправ. И только на фоне ремиссии. Несколько кусочков в день будет вполне достаточно.
Организация питания при панкреатите: практические советы
О разнообразном питании стоит забыть, если наступило обострение. В этот период человек вообще о многом забывает. И о еде в том числе. Приступ приводит к отказу от еды в течение двух-трех дней. И это правильно. Голод и покой – главные помощники острого периода.
В зависимости от стадии панкреатита диетический стол 5П назначается на разный период времени. Как минимум такой рацион должен соблюдаться 1,5-2 месяца. Как правило, пациент получает рекомендацию придерживаться разработанного плана питания значительно дольше.
Чтобы не переполнять желудок, питаться нужно дробно. Для набора необходимого для жизнедеятельности количества калорий кушать лучше 5-6 раз в день. Еда должна проходить быстро. Стоит изучить правила употребления одних продуктов с другими. Например, не рекомендуется кушать фруктовые блюда вместе с мясными. Мясной белок долго расщепляется. За это время фруктовые сахара могут забродить и болевые ощущения не заставят себя долго ждать.
При первом употреблении продуктов, входящих в список спорных, не стоит налегать на них. Достаточно несколько кусочков, чтобы оценить обратную связь от поджелудочной железы. Вводить новый продукт рекомендуется по следующей схеме: один продукт в три-пять дней.
Фрукты при панкреатите и список разрешенных ягод
Автор Самуэль МаркусВремя чтения 9 мин.Просмотры 393
Для скорейшего выздоровления, восстановления функций органов пищеварения при панкреатите пациенту нужно соблюдать специально подобранную лечебную диету. Она составляется врачом с соблюдением принципов механического, температурного, химического щажения слизистых оболочек ЖКТ. Продукты должны быть безопасными для состояния органов пищеварения и насыщать организм человека всеми нужными ему витаминами, минералами. Любимые взрослыми и детьми фрукты при панкреатите прекрасно решают эти задачи при соблюдении правил их употребления, рекомендаций лечащего доктора.
Рекомендации по выбору фруктов и ягод при воспалении поджелудочной железы
Заболевание сопровождается развитием тяжелой симптоматики из-за хронического повреждения поджелудочной железы, угнетения ее основных функций: экзокринной (секреция пищеварительных ферментов) и эндокринной – образование гормонов инсулина и глюкагона, участвующих в углеводном обмене.
Для того чтобы не усугубить состояние пациента и не спровоцировать развитие тяжелых осложнений патологии (панкреонекроз, сахарный диабет), ягоды и фрукты разрешается вводить в лечебный рацион только с разрешения диетолога или гастроэнтеролога. Больному стоит быть готовым к тому, что употребление большинства плодов при патологии ЖКТ придется ограничить, а некоторые из них – полностью исключить из рациона.
Какие фрукты и ягоды разрешено есть при панкреатите?
Данные продукты – это кладезь полезных соединений, необходимых для нормальной жизнедеятельности, ускорения восстановления поврежденных воспалительным процессом тканей железы, поэтому их обязательно включают в лечебное меню. Продукты, разрешенные при панкреатите, не должны иметь много агрессивных кислот, грубых волокон в составе.
Список разрешенных продуктов при воспалительных заболеваниях поджелудочной железы:
- сладкие яблоки;
- бананы;
- груши;
- клубника, земляника;
- малина;
- персики, абрикосы;
- авокадо;
- арбуз, дыня;
- киви;
- хурма;
- шиповник;
- черника, голубика.
Какие фрукты нельзя есть при панкреатите?
Воспаление железы характеризуется выраженной отечностью, повреждением ее тканей и выводных протоков. Фрукты, ягоды с высоким содержанием кислот в составе провоцируют усиление выработки желчи печенью, соляной кислоты в желудке, панкреатического сока, поэтому продукты с кислым вкусом при панкреатите запрещены.
Список запрещенных продуктов при воспалении (остром и хроническом) поджелудочной железы:
- кислые зимние яблоки;
- гранаты;
- лимоны, помело, грейпфруты и большинство других цитрусовых;
- айва;
- черемуха;
- рябина.
Такие ягоды с фруктами, как вишня, черешня, смородина, клюква, калина, брусника, ананасы, мандарины, апельсины, относительно противопоказаны при заболеваниях пищеварительного тракта (панкреатите, холецистите, гиперацидном гастрите, желчнокаменной болезни). То есть в определенных ситуациях – на стадии ремиссии болезни – их допустимо употреблять в виде полезных, правильно приготовленных блюд.
Фрукты и острый панкреатит
В период приступа хронического или реактивного панкреатита первые 1–3 суток больному запрещено есть что-либо, он и сам ничего не хочет, так как у него сильно болит живот, его мучает тошнота, рвота, понос. Симптомы усиливаются из-за попадания в ЖКТ любой пищи. На этом этапе можно только пить чистую негазированную воду или слабо заваренный шиповниковый отвар. При стихании сильных болей в животе, рвоты, диареи доктор разрешает есть жидкие или пюреобразные блюда из продуктов, которые разрешены (некоторые овощи, крупы, кисломолочные продукты, фрукты).
Список полезных фруктов и ягод при остром процессе
В острую стадию панкреатита после консультации врача, сдачи необходимых анализов в рацион постепенно вводят следующие плоды:
- яблоки сладких сортов;
- бананы;
- шиповник;
- малина, клубника;
- смородина и некоторые другие.
Из этих продуктов в период усиления воспалительного процесса можно готовить кисели, компоты. Их можно подавать запеченными, добавлять к разнообразным блюдам перетертыми. Ягодные, фруктовые пюре добавляют в каши, творожные запеканки, пудинги, муссы. По возможности фрукты очищают от кожицы, семечек: они содержат много вредной для ЖКТ клетчатки. Грубые волокна растений усиливают перистальтику органов ЖКТ и абдоминальные боли, усугубляют проявления диспепсического синдрома, то есть, свежими эти продукты при обострении панкреатита кушать нельзя.
Фрукты на этапе ремиссии хронического панкреатита
После достижения этапа ремиссии заболевания рацион питания может стать более разнообразным. К меню добавляют большее количество свежих плодов. При стойкой, продолжительной ремиссии, хорошем состоянии пациента (отсутствии абдоминальных болей, симптомов диспепсии), нормализации данных клинических анализов, абдоминального УЗИ гастроэнтеролог разрешает есть некоторые плоды и ягоды термически обработанными: печеными, вареными, приготовленными на пару или даже свежими.
Список полезных фруктов, ягод на этапе ремиссии
При ремиссии панкреатита больному разрешаются многие фрукты и ягоды из следующего списка:
- груши;
- персики, абрикосы;
- арбуз;
- черника;
- виноград;
- вишня;
- дыня;
- хурма;
- смородина и другие.
Перед введением в рацион какого-либо нового продукта нужно проконсультироваться с гастроэнтерологом или диетологом для того, чтобы врач определил, нет ли у пациента противопоказаний к употреблению того или иного продукта. Если диагностирована серьезная сопутствующая патология: сахарный диабет, выраженное ожирение, то нельзя есть много фруктов и ягод с большим количеством глюкозы в составе. А также перед употреблением продуктов красного или оранжевого цвета необходимо убедиться, что пациент не страдает аллергией, которая усугубит состояние больной поджелудочной железы, а также функциональное состояние многих других органов и систем.
Основные правила употребления фруктов при панкреатите
Для быстрой регенерации тканей железы после перенесенного приступа панкреатита, а также для профилактики развития осложнений (обострения патологии, панкреонекроза, сахарного диабета), расширяя лечебное меню, необходимо придерживаться рекомендаций специалиста.
Правила введения в рацион фруктов или ягод:
- Свежие плоды разрешают кушать только на этапе ремиссии воспалительного заболевания.
- Оптимальный способ приготовления блюд из этих продуктов – запекание, варение, приготовление на пару и другие методы термической обработки: так клетчатка, содержащаяся в плодах, провоцирующая вздутие живота и диарею, становится мягче, легче переваривается в пищеварительном тракте. Органические кислоты, способствующие стимуляции секреторной активности поджелудочной железы, могут привести к развитию панкреонекроза. Под воздействием высокой температуры кислотность продуктов уменьшается.
- Начинают кушать новое блюдо маленькими порциями. Фруктовое пюре в первый раз пробуют в объеме одной чайной ложки. Сырые плоды – в количестве, которое может разрешить лечащий врач. Постепенно, при хорошей переносимости продукта объем порции увеличивают примерно до 100–200 г за сутки, в зависимости от вида плодов.
- Сразу несколько видов ягод, фруктов добавлять к меню нельзя: следует давать больному по одному продукту, а затем следить за его состоянием в течение нескольких дней.
- Фруктовые напитки и блюда, особенно приготовленные из сырых продуктов, рекомендуется употреблять после еды, так как натощак они значительно усиливают перистальтику кишечника, желчного пузыря: это опасно при желчнокаменной болезни, диарее любой этиологии.
- Перед введением в рацион ягод и фруктов нужно убедиться в отсутствии аллергии на продукт.
- Полезно употреблять блюда, напитки теплыми, так как горячая или холодная пища раздражает слизистые органов пищеварительного тракта, а рефлекторно усиливается и секреция поджелудочной железы: это при хроническом воспалении чревато развитием обострения.
Правильный выбор при покупке в магазине
Лучше всего кушать фрукты, собранные с плодовых деревьев в собственном саду, огороде в экологически чистой местности, так как такие продукты не содержат вредных химикатов (нитраты, пестициды и другие). Если такой возможности нет, любые фрукты, в том числе – экзотические, можно круглый год приобрести в магазине. Ягоды лучше покупать замороженными: так сохраняется большинство витаминов, микроэлементов, антиоксидантов, требующихся организму человека.
При выборе свежих фруктов следует помнить следующие моменты:
- Покупать нужно полностью спелые плоды: недозрелые аналоги – очень твердые, содержат грубую клетчатку, провоцирующую ухудшение самочувствия при панкреатите.
- Цвет продукта должен быть натуральным, естественным, характерным для того или иного фрукта / ягоды.
- Признаки гниения, заплесневения должны отсутствовать.
- Кожица плодов не должна быть порезанной, лопнувшей.
На прилавках магазинов можно найти разнообразные консервированные фрукты или ягоды: они вкусные, ароматные, но больному панкреатитом, особенно если это ребенок, их употреблять нельзя, так как в них содержится огромное количество сахара. А глюкоза, в свою очередь, повышает нагрузку на функциональность островков Лангерганса (эндокринный отдел железы). К тому же для долгого хранения и усиления вкуса в продукты промышленного производства добавляют консерванты, загустители, ароматизаторы и многие другие химические соединения, вредные для ЖКТ.
Предварительная подготовка фруктов
Перед употреблением сырыми, добавлением их в разные блюда или напитки плоды нужно правильно подготовить:
- очистить ягоды от мусора, загрязнений;
- тщательно промыть под проточной горячей водой;
- сухофрукты необходимо замочить в кипятке на несколько минут, чтобы сделать их более мягкими – так их легче переварить;
- кожуру следует удалять с большинства фруктов даже таких, как яблоки и груши, потому что кожица накапливает все вредные химикаты, а также в ней много грубых растительных волокон;
- а также нужно убрать по возможности все прожилки, семечки или косточки из фруктов, так как они не только не перевариваются в ЖКТ, но и оказывают дополнительную нагрузку на органы пищеварения.
Рецепты фруктовых соков
Эти напитки очень полезны для больного с панкреатитом, холециститом, гастритом и другими заболеваниями ЖКТ, так как они имеют в составе меньше растительных волокон, чем в свежих продуктах. Но также эти напитки в довольно большом количестве содержат органические кислоты, поэтому пить их разрешают разведенными водой и только при стойкой ремиссии болезни.
Приготовить сок (яблочный, грушевый и другие разрешенные) очень легко с помощью соковыжималки:
- Сначала надо правильно подготовить фрукты: промыть, почистить.
- Из подготовленной мякоти выжать сок.
- При необходимости – добавить немного сахара (это противопоказано при сахарном диабете) или сахарозаменителя.
- Развести полученный фруктовый фреш водой или соками из овощей, лучше − морковным. Количество воды определяется индивидуально, в зависимости от состояния пациента.
Рецепты ягодных морсов при панкреатите
Для приготовления ягодных морсов сначала рекомендуют использовать один сорт ягод. Впоследствии при удовлетворительном состоянии больного, готовят морсы из нескольких видов разрешенных плодов. Рецепт целебного, ароматного ягодного морса довольно простой:
- Тщательно очистить ягоды от мусора, промыть.
- Растолочь их толкушкой или измельчить блендером.
- Залить полученную пюреобразную ягодную смесь кипятком, можно проварить до полной готовности на медленном огне несколько минут.
- Тщательно отфильтровать полученный напиток от мякоти, добавить немного сахарозаменителя или меда, при необходимости.
Фрукты с ягодами незаменимы для получения необходимых человеку витаминов, микроэлементов, антиоксидантов, способствующих быстрому восстановлению тканей, омоложению организма, предупреждению рака и других онкопатологий любой локализации. Но при болезнях ЖКТ, особенно при панкреатите, их употребление должно быть ограничено во избежание серьезных осложнений заболевания. Почти все плоды добавляются в рацион лишь при ремиссии панкреатита. Приемлемыми способами их употребления считаются запекание, приготовление пюре, муссов, желе, компотов, киселей, морсов. Обязательна консультация специалиста (гастроэнтеролога или диетолога) перед введением любого нового фрукта в меню.
| Название фрукта | Углеводы (г) | Белки (г) | Жиры (г) | Энергетическая ценность (Ккал) |
| Абрикосы | 10,5 | 0,9 | 0 | 46 |
| Авокадо | 1,83 | 2 | 14,6 | 160 |
| Айва | 9,6 | 0,6 | 0,5 | 48 |
| Ананас | 11,8 | 0,3 | 0,1 | 52 |
| Апельсины | 8,4 | 0,9 | 0 | 38 |
| Арбуз | 9,2 | 0,7 | 0 | 38 |
| Банан | 21 | 1,5 | 0,1 | 100 |
| Брусника | 8,2 | 0,7 | 0,5 | 46 |
| Виноград | 17,5 | 0,4 | 0 | 69 |
| Вишня | 10 | 0,9 | 0 | 45 |
| Гранат | 14,5 | 0,7 | 0,6 | 72 |
| Грейпфрут | 6,5 | 0,7 | 0,2 | 35 |
| Груши | 10,7 | 0,4 | 0 | 43 |
| Дыня | 9,6 | 0,6 | 0 | 39 |
| Калина | 7 | 0 | 0 | 26,3 |
| Киви | 14,5 | 1,1 | 0,5 | 60 |
| Клубника | 7,5 | 0,8 | 0,4 | 41 |
| Клюква | 4,8 | 0,5 | 0 | 28 |
| Красная смородина | 8 | 0,6 | 0 | 38 |
| Крыжовник | 9,9 | 0,8 | 0 | 42,8 |
| Лимон | 0,4 | 1 | 0,3 | 30 |
| Малина | 8,3 | 0,8 | 0,5 | 46 |
| Манго | 15,2 | 0,51 | 0,27 | 65 |
| Мандарины | 7,5 | 0,8 | 0,2 | 38 |
| Облепиха | 5,5 | 0,9 | 0 | 80 |
| Оливки и маслины | 0,54 | 1,03 | 15,32 | 145 |
| Персики | 9,5 | 0,9 | 0,1 | 45 |
| Слива | 9,9 | 0,8 | 0 | 42,8 |
| Хурма | 15,3 | 0,5 | 0,5 | 67 |
| Черешня | 10,6 | 1,1 | 0,4 | 52 |
| Черная смородина | 7,3 | 1 | 0,4 | 44 |
| Черника | 8,6 | 1,1 | 0 | 38,8 |
| Яблоко | 11,3 | 0,4 | 0,4 | 53 |
| Ягоды Годжи | 45,2 | 11,7 | 2,7 | 253 |
Какой корм для собак с низким содержанием жира лучше всего при панкреатите?
Рецептурные продукты, которые ветеринары могут рекомендовать специально для собак с желудочно-кишечными проблемами, такими как панкреатит: Hill’s Prescription Diet i / d или Royal Canin Gastrointestinal Low Fat. Обычно рекомендуется, чтобы пища для больных панкреатитом содержала менее 18% жира.
Какой корм для собак с низким содержанием жира самый лучший?
– Формула с пониженным содержанием жира Annamaet Lean.
– Корм для собак с пониженным содержанием жира Eagle Pack.
– Сухой корм для собак Nulo Freestyle Adult Trim.
– Твердое золото, подходящее и великолепное.
– Рецепт здорового веса без злаков Меррик.
– Корм для собак с низким содержанием жира Royal Canin Veterinary Diet Gastrointestinal Low Fat Dog Food.
– Корм для собак с пониженным содержанием жира Wellness Core.
– Др.
Можно ли есть яйца при панкреатите?
Ограничьте потребление жиров и масел, таких как сливочное масло, маргарин, майонез и заправка для салатов, до не более 1 столовой ложки во время еды. Избегайте продуктов с высоким содержанием жира, таких как: шоколад, цельное молоко, мороженое, плавленый сыр и яичные желтки.
Какой корм подходит для собак с избыточным весом?
– Здоровый вес Blue Buffalo Life Protection.
– Корм для собак со здоровым весом Victor Purpose Senior.
– Корм для собак Orijen Fit and Trim.
– Hill’s Science Diet Adult Perfect Weight.
– Здоровый вес без зерна Merrick.
– Корм для собак с пониженным содержанием жира Wellness Core.
– Корм для собак Solid Gold Fit и Fabulous.
Какие напитки помогают при панкреатите?
Иногда лучше дать отдых поджелудочной железе и ограничить прием пищи.Если у вас обострение, ваш врач может даже порекомендовать воздержаться от еды в течение дня или двух. При сильной боли можно соблюдать диету, состоящую из прозрачных жидкостей. К прозрачным жидкостям относятся яблочный, клюквенный и белый виноградный сок, желатин и бульон.
Сколько тыквы я могу давать собаке в день?
Как правило, 1 чайная ложка консервированной (или приготовленной и протертой) тыквы на 10 фунтов веса в день является хорошим стандартом. Если у вашей собаки такое заболевание, как диабет, поговорите с ветеринаром, прежде чем кормить ее тыквой.
Что я могу приготовить для моей собаки, чтобы похудеть?
– Готовьте овощи на пару до готовности.
– Нарезать кубиками и перемешать овощи.
– Консервированный тунец измельчить и равномерно перемешать с приготовленными овощами.
– Добавьте 2 ½ чайных ложки оливкового масла первого отжима.
– Добавьте 1 столовую ложку без горки порошка псиллиума.
– Взвесьте приготовленный продукт и порцию в соответствии с калорийностью рациона вашей собаки.
Полезен ли сладкий картофель для собак с панкреатитом?
Эта диета требует рекомендации ветеринара.Для получения дополнительной информации нажмите здесь. Наша поддержка поджелудочной железы: диета рыба + сладкий картофель обеспечивает высокий уровень белка и чрезвычайно низкий уровень жира. Он разработан для длительного ежедневного кормления собак с панкреатитом на всех этапах жизни.
Полезен ли лимонад при панкреатите?
Лимоны – Кислые фрукты, такие как лимоны, способствуют высвобождению жизненно важных пищеварительных ферментов из поджелудочной железы. Лайм и киви также ценны для нормальной работы поджелудочной железы. Календула, или бархатцы, веками использовалась как лечебное растение.
Как успокоить воспаленную поджелудочную железу?
– Прекратите употреблять алкоголь. Если вы не можете самостоятельно отказаться от употребления алкоголя, обратитесь за помощью к врачу. …
– Бросьте курить. Если вы курите, бросьте. …
– Выберите диету с низким содержанием жиров. Выберите диету, которая ограничивает потребление жиров и делает упор на свежие фрукты и овощи, цельнозерновые продукты и нежирный белок.
– Пейте больше жидкости.
Как я могу вылечить поджелудочную железу естественным путем?
Чтобы ваша поджелудочная железа была здоровой, сосредоточьтесь на продуктах, богатых белком, с низким содержанием животных жиров и содержащих антиоксиданты.Попробуйте постное мясо, бобы и чечевицу, прозрачные супы и альтернативные молочные продукты (например, льняное и миндальное молоко). Вашей поджелудочной железе не придется так много работать, чтобы их обработать.
Что такое диета с низким содержанием жиров при панкреатите?
Для наилучшего достижения этих целей пациентам с панкреатитом важно придерживаться диеты с высоким содержанием белка и питательными веществами, включая фрукты, овощи, цельнозерновые продукты, обезжиренные молочные продукты и другие источники нежирного белка. Воздержание от алкоголя и жирной или жареной пищи важно для предотвращения недоедания и боли.
Какое мясо можно есть при панкреатите?
Лучший выбор для людей, страдающих хроническим панкреатитом, – это фрукты, овощи, цельнозерновые, бобовые, обезжиренные / обезжиренные молочные продукты и нежирные куски мяса. Полезные жиры, такие как авокадо, оливковое масло, жирная рыба, орехи и семена, можно употреблять при тщательном контроле порций.
Полезен ли сладкий картофель при панкреатите?
Продукты, богатые антиоксидантами, такие как темные листовые овощи, красные ягоды, черника, сладкий картофель, виноград, морковь, грецкие орехи и гранаты, также полезны.Но ешьте авокадо, оливковое масло, жирную рыбу, орехи и семена в умеренных количествах.
Помогают ли пробиотики при панкреатите?
Было высказано предположение, что пробиотики уменьшают бактериальную транслокацию (при остром панкреатите) за счет благоприятного воздействия на три уровня взаимодействия между хозяином и бактерией; просвет кишечника, эпителий кишечника и иммунная система.
Подходит ли тыква собакам с панкреатитом?
Консервированная тыква без специй или измельченная сырая тыква лучше всего.Пищеварительные ферменты необходимы всем домашним животным, страдающим заболеваниями поджелудочной железы. Если они хотят иметь хорошие шансы на выздоровление, это необходимо. Это снимает нагрузку с поджелудочной железы, которая вырабатывает все ферменты, необходимые для пищеварения.
Какой корм лучше всего кормить собаку при панкреатите?
Вареная курица, нежирная говядина, яичные белки, йогурт, ячмень и вареные овощи также считаются безопасными продуктами для пациентов с панкреатитом.
Какие продукты лучше есть при панкреатите?
Лучший выбор для людей, страдающих хроническим панкреатитом, – это фрукты, овощи, цельнозерновые, бобовые, обезжиренные / обезжиренные молочные продукты и нежирные куски мяса.Полезные жиры, такие как авокадо, оливковое масло, жирная рыба, орехи и семена, можно употреблять при тщательном контроле порций.
Полезна ли курица при панкреатите?
Белок. Ищите источники белка с низким содержанием жира, чтобы включить их в свой рацион при панкреатите, например белую рыбу и нежирные куски мяса птицы без кожи. Из фасоли, бобовых и чечевицы, а также из злаков, таких как киноа, также можно легко и вкусно приготовить белковые блюда.
Можно ли есть курицу при панкреатите?
Белок. Ищите источники белка с низким содержанием жира, чтобы включить их в свой рацион при панкреатите, например белую рыбу и нежирные куски мяса птицы без кожи.Из фасоли, бобовых и чечевицы, а также из злаков, таких как киноа, также можно легко и вкусно приготовить белковые блюда.
Полезен ли йогурт при панкреатите?
Больше продуктов для питания поджелудочной железы Йогурт с пробиотиками: 3 порции обезжиренного или обезжиренного йогурта, содержащего активные культуры (пробиотики или полезные бактерии), помогают облегчить пищеварение, защитить поджелудочную железу и пищеварительную систему.
Цитирования:
https://www.dogfoodadvisor.com/best-dog-foods/suggested-low-fat-dog-food/
https: // myhealth.alberta.ca/Health/aftercareinformation/pages/conditions.aspx?hwid=abk6873#:~:text=Limit%20fats%20and%20oils%2C%20such,processed%20cheese%2C%20and%20egg%20yolks.
https://www.dogfoodadvisor.com/best-dog-foods/weight-loss-dog-foods/
https://pancreasfoundation.org/patient-information/nutrition-advice-recipes/#:~:text=Sometimes%20it%20is%20best%20to,juice%2C%20gelatin%2C%20and%20broth.
https://blog.homesalive.ca/health-benefits-of-pumpkin-for-dogs#:~:text=Geneally%2C%201%20tsp%20of%20canned,feeding%20pumpkin%20to%20your%20dog.
https://dogslim.com/articles/homemade-dog-food-recipes-for-dieting-dogs.html
https://wynwooddogfood.com/products/pancreatic-fish-sweet-potato#:~:text=This%20diet%20requires%20a%20recommendation,pancreatitis%20in%20all%20life%20stages%20.
https://www.medihospital.com.cy/robotics/blog/78-the-12-best-foods-herbs-for-a-healthy-pancreas#:~:text=Lemons%20%E2%80% 93% 20Sour% 20fruit% 20such% 20as, a% 20healing% 20herb% 20for% 20centuries.
https: //www.mayoclinic.организация / заболевания-состояния / панкреатит / диагностика-лечение / drc-20360233
https://www.healthline.com/health/pancreatitis-diet#:~:text=To%20get%20your%20pancreas%20healthy,as%20hard%20to%20process%20these.
https://columbiasurgery.org/pancreas/pancreatitis-diet#:~:text=To%20best%20achieve%20those%20goals,to%20prevent%20malnutrition%20and%20pain.
https://columbiasurgery.org/news/2013/04/11/help-take-pain-out-pancreatitis-your-diet#:~:text=The%20best%20food%20choices%20for,consumed%20with% 20 осторожно% 20часть% 20контроль.
https://health.clevelandclinic.org/best-and-worst-foods-for-pancreatitis-pain/#:~:text=Antioxidant%2Drich%20foods%20such%20as,nuts%20and%20seeds%20in%20moderation .
https://www.pancreapedia.org/reviews/prophylaxis-and-treatment-with-antibiotics-or-probiotics-in-acute-pancreatitis#:~:text=Probiotics%20have%20been%20suggested%20to,epithelium% 20и% 20система% 20иммунная% 20.
https://www.3pnaturals.com/blog/pancreatitis-how-you-can-help-your-pet-with-food#:~:text=Canned%20pumpkin%20with%20no%20spices%20or%20pulped% 20raw% 20pumpkin% 20is% 20best.& text = Пищеварительные% 20 ферменты% 20 – это% 20a% 20, из% 20 ферментов% 20 необходимо% 20 для% 20 пищеварения.
https://ncvs.net.au/nutritional-requirements-for-canine-pancreatitis-patients/#:~:text=Boiled%20chicken%2C%20low%20fat%20beef,safe%20foods%20for%20pancreatitis%20patients .
https://columbiasurgery.org/news/2013/04/11/help-take-pain-out-pancreatitis-your-diet#:~:text=The%20best%20food%20choices%20for,consumed%20with% 20 осторожно% 20часть% 20контроль.
https: //www.verywellhealth.com / diet-and-chronic-pancreatitis-2507165 #: ~: text = Protein% 3A% 20 Look% 20for% 20low% 2Dfat и% 20tasty% 20protein% 2Dpacked% 20meals.
https://www.verywellhealth.com/diet-and-chronic-pancreatitis-2507165#:~:text=Protein%3A%20Look%20for%20low%2Dfat,and%20tasty%20protein%2Dpacked%20meals.
https://www.pancare.org.au/diet-pancreatic-health/#:~:text=More%20Foods%20to%20nourish%20your%20pancreas&text=Probiotic%20Yogurt%20eating%203%20servings,the%20pancreas % 20и% 20пищеварительный% 20система.
Рекомендации по диете для людей с панкреатитом
Автор: Д-р Суреш Бабу Д. – Консультант по общей лапароскопической хирургии и хирургической гастроэнтерологии.
Диета для людей с панкреатитом состоит из отдыха кишечника в течение нескольких дней. Покой кишечника означает отказ от приема пищи или жидкости через рот. Затем пациент постепенно переходит к пероральному приему, начиная с прозрачных жидкостей, а затем с супов.
Примите жидкую диету, состоящую из таких продуктов, как бульон, желатин и супы.Эти простые продукты могут улучшить воспалительный процесс.
- Пациентам с панкреатитом рекомендуется придерживаться диеты с низким содержанием жиров (максимум 30 г / день), с высоким содержанием углеводов – есть небольшими порциями и чаще (примерно от 5 до 6 в день).
- Если в поджелудочной железе разовьется обострение, пациенту следует вернуться в режим покоя кишечника примерно на день, но не обезвоживаться при приеме жидкостей для перорального применения.
- Некоторые из продуктов с высоким содержанием антиоксидантов, которые следует употреблять при лечении панкреатита, включают сою, зеленые листовые овощи, сладкий перец, вишню, гранаты и ягоды.
- Вам также могут посоветовать есть продукты с высоким содержанием углеводов, чтобы уменьшить давление на поджелудочную железу.
- Птица на пару, куриный суп и овощной бульон легкие и полезные для здоровья, поэтому вас могут попросить есть их регулярно. Для вас полезны все виды жидкостей, в том числе свежий фруктовый сок (без сахара).
Некоторые продукты, которых следует строго избегать:
- Насыщенные жиры, содержащиеся в шортенинге, маргарине, некоторых маслах, чипсах, печенье, тортах, выпечке и крекерах
- Жареная пища и нездоровая пища
- Рафинированные углеводы, присутствующие в белом хлебе, макаронах, закусках и некоторых злаках
- Сахар и сладости
- Кофеин, содержащийся в кофе, чае и шоколаде
- Продукты, которых следует избегать при диете при панкреатите, включают кофеин, табак, острую пищу, яйца, масло, сыр, жареные продукты, бекон, пиццу, пиво, бобы и другие общие газы. формирование продуктов, которые могут вызвать воспаление поджелудочной железы.
- Красное мясо, обычное молоко, орехи (все виды), кокос, заправки для салатов, мороженое, обработанные пищевые продукты, трансжиры (пальмовое масло, масло семян хлопка, кокосовое масло, гидрогенизированное масло или частично гидрогенизированное масло) следует избегать.
ПРОДУКТЫ, КОТОРЫЕ МОГУТ БЫТЬ ВКЛЮЧЕНЫ:
- Яичные белки
- Бобовые
- Овощи (все виды – листовые овощи и клубни)
- Фрукты (кроме авокадо)
- Цельные зерна (пшеница, ячмень, овес, рис и т. Д.)
- Специи (кайенский перец, чеснок, куркума, черный перец, лучше всего имбирь, они противовоспалительные вещества).(не используйте избыточное количество)
| ВРЕМЯ | ЕДА | КОЛИЧЕСТВО |
| РАННЕЕ УТРО | Нежная кокосовая вода / суп / каша | 1 чашка | 3/4 катори 1/2 стакана |
| БРАНЧ | Пахта / каша (рава / рис) / овощной суп (томат / шпинат) / | 200 мл |
| Обед | Рис с тонкими отварными овощами самбар | 3/4 катори 1/2 стакана |
| закуски | кокосовая вода / пахта / фруктовые соки / фрукты (кроме авокадо) / овощной суп | 200 мл |
| Ужин | Любая пища на основе риса (мягкая и легкая пища) | 3/4 catorie |
1 чайная ложка = 5 г, 1 столовая ложка = 15 г
4 важных совета по соблюдению диеты при панкреатите
Поджелудочная железа – большая железа, расположенная в брюшной полости.Он выделяет пищеварительные ферменты и высвобождает гормоны инсулин и глюкагон. Эти гормоны регулируют уровень сахара в крови в организме.
Панкреатит – это воспаление поджелудочной железы. Обычно ферменты поджелудочной железы не активны, пока не достигнут тонкой кишки. Но при резком воспалении эти ферменты вызывают разрушение соединительной ткани поджелудочной железы. Панкреатит может протекать как острый панкреатит или хронический панкреатит.
- Острый панкреатит сопровождается диареей, тошнотой, рвотой, лихорадкой, вздутием живота и внезапным появлением иррадиации боли из верхней части живота в спину.Большинство людей полностью выздоравливают через несколько дней после лечения. Однако некоторые воспаления серьезно повреждают поджелудочную железу и прогрессируют до хронического панкреатита.
- Хронический панкреатит со временем ухудшается и приводит к необратимому повреждению поджелудочной железы. Хронический панкреатит в основном возникает из-за употребления алкоголя и чаще встречается у мужчин, чем у женщин. Другие причины включают заболевание желчного пузыря, гиперпаратиреоз и травму поджелудочной железы.
Итак, вы имеете дело с приступом панкреатита – что теперь? Вам нужно быть очень осторожным со всем, что вы пьете.В конце концов, поджелудочная железа – это часть пищеварительной системы. Так что диета при панкреатите имеет решающее значение для выздоровления. Цель – дать поджелудочной железе отдохнуть и стать сильнее. Обращение вспять мальабсорбции также является ключевым моментом, поскольку поджелудочная железа обычно вырабатывает ферменты, которые переваривают пищу.
4 важных совета по диете при панкреатите
Итак, если вы только начинаете диету при панкреатите, помните об этих четырех частях.
1. Жидкости
Жидкая диета при панкреатите – первый шаг к выздоровлению.Вам придется придерживаться прозрачных жидкостей, таких как желатин и бульон. Другие варианты включают воду, фруктовые соки без мякоти, чай, ледяное мороженое и бесцветные спортивные напитки. Эти продукты нежны для вашей пищеварительной системы. Вашему телу не нужно много работать, чтобы их сломать! А поскольку ваша поджелудочная железа все еще заживает, лучше не торопиться.
Даже когда вы готовы есть твердую пищу, продолжайте пить достаточно воды. Гидратация предотвратит обострения и ускорит процесс заживления.
2. Маленькие обеды
Выздоровление как от острого, так и от хронического панкреатита может быть успешным, если есть небольшими порциями. Таким образом, ваша система не будет перегружена, а поджелудочная железа сможет зажить. Но эти небольшие порции все же следует есть часто, поскольку вашему организму нужны калории.
Если вы соблюдаете диету при остром панкреатите, вы можете начать есть небольшими порциями после нескольких дней приема жидкости. Тем не менее, хроническим больным может потребоваться сначала жидкое кормление через нос. Жидкие, мягкие и твердые продукты появятся позже.
3. С низким содержанием жиров
Как только ваши симптомы улучшатся, вам нужно будет придерживаться обезжиренной диеты от панкреатита. Это даст вашей поджелудочной железе время отдохнуть! Но убедитесь, что он полезен для здоровья и содержит много белков и углеводов. Цель состоит в том, чтобы дать вашему организму достаточно питательных веществ и калорий для восстановления после мальабсорбции. Ежедневное потребление жира не должно превышать 30 граммов.
Варианты с низким содержанием жира включают яичные белки, светлый тунец, нежирную индейку, фасоль и чечевицу. Что касается углеводов, вы можете есть такие продукты, как рогалики, горячая овсянка, английские кексы и крендели.Заправки для салатов и соусы разрешены, если они нежирные или обезжиренные. Как всегда, не забывайте о фруктах и овощах. Если вы не уверены, всегда проверяйте этикетку или спрашивайте своего врача.
Употребление меньшего количества жиров – важная часть пожизненной диеты при хроническом панкреатите. Этот тип панкреатита тяжелый, что означает, что он повторяется. Нежирная пища может предотвратить болезненные приступы в будущем.
4. Без спирта
Алкоголь – плохая новость при панкреатите. Это может привести к обезвоживанию и воспалению поджелудочной железы.Употребление алкоголя также связано с более низким уровнем антиоксидантов, которые являются химическими веществами, которые могут предотвратить воспаление.
Неудивительно, что от 70 до 80 процентов случаев хронического панкреатита вызваны алкоголизмом. На него также приходится 35 процентов случаев острого панкреатита. В этой форме воспаление может развиваться через несколько часов или дней после употребления алкоголя. Но даже если ваше состояние не вызвано алкоголем, его избегание по-прежнему является важной частью диеты для лечения панкреатита.
Как предотвратить панкреатит
Если вы подвержены риску заболевания поджелудочной железы, научитесь предотвращать панкреатит.Это также может остановить рецидив в будущем.
Снижает уровень холестерина
Диета с высоким содержанием холестерина подвергает вас риску развития желчных камней – основной причины панкреатита. Избегайте насыщенных жиров и полуфабрикатов. Сосредоточьтесь на клетчатке и полезных жирах из орехов, авокадо и жирной рыбы.
Управление весом
Поддержание здорового веса снижает как уровень холестерина, так и риск образования желчных камней. В вашей поджелудочной железе также будет меньше окислительного стресса, особенно если ваш рацион богат антиоксидантами.
Избегайте курения
Курение может вызвать панкреатит, раздражая пищеварительную систему. Это также может привести к образованию камней в желчном пузыре, что является еще одним фактором риска.
Лимит алкоголя
Помимо камней в желчном пузыре, еще одной важной причиной является злоупотребление алкоголем. Поэтому, если вы употребляете алкоголь, делайте это умеренно. Мужчинам следует выпивать не более двух порций в день, а женщинам – одну.
Кроме того, регулярные упражнения помогут снизить риск панкреатита. Он будет держать ваш вес под контролем, укрепляя ваше тело! Физическая активность также может предотвратить и контролировать диабет, который часто развивается из-за панкреатита.
Подходящий корм для панкреатита – Ботанический онлайн
В этом разделе вы найдете информацию о файлах cookie, которые могут быть созданы с помощью этого веб-сервиса. Botanical-online, как и большинство других веб-сайтов в Интернете, использует свои собственные и сторонние файлы cookie, чтобы улучшить взаимодействие с пользователем и предложить доступный и адаптированный просмотр. Ниже вы найдете подробную информацию о файлах cookie, типах файлов cookie, используемых на этом веб-сайте, о том, как отключить их в вашем браузере и как заблокировать их во время просмотра, таким образом, соблюдение нормативных требований в отношении файлов cookie (Закон 34/2002, г. 11 июля об услугах информационного общества и электронной коммерции (LSSI), который переносит Директиву 2009/136 / CE, также называемую «Директивой о файлах cookie», в испанское законодательство).
Что такое файлы cookie?
Файлы cookie – это текстовые файлы, которые браузеры или устройства создают при посещении веб-сайтов в Интернете. Они используются для хранения информации о посещении и соответствуют следующим требованиям:
- Для обеспечения правильной работы веб-сайта.
- Для установки уровней защиты пользователей от кибератак.
- Для сохранения предпочтений просмотра.
- Чтобы узнать опыт просмотра пользователем
- Для сбора анонимной статистической информации для повышения качества.
- Предлагать персонализированный рекламный контент
Файлы cookie связаны только с анонимным пользователем. Компьютер или устройство не содержат ссылок, раскрывающих личные данные. В любое время можно получить доступ к настройкам браузера, чтобы изменить и / или заблокировать установку отправленных файлов cookie, не препятствуя доступу к контенту. Однако сообщается, что это может повлиять на качество работы служб.
Какую информацию хранит файл cookie?
Файлы cookie обычно не хранят конфиденциальную информацию о человеке, такую как кредитные карты, банковские реквизиты, фотографии, личную информацию и т. Д.Данные, которые они хранят, носят технический характер.
Какие типы файлов cookie существуют?
Существует 2 типа файлов cookie в зависимости от их управления:
- Собственные файлы cookie: те, которые отправляются в браузер или устройство и управляются исключительно нами для наилучшего функционирования Веб-сайта.
- Сторонние файлы cookie: те, которые отправляются в браузер или устройство и управляются третьими сторонами. Они созданы не в нашем домене. У нас нет доступа к сохраненным данным (например, путем нажатия кнопок социальных сетей или просмотра видео, размещенных на другом веб-сайте), которые устанавливаются другим доменом нашего веб-сайта.Мы не можем получить доступ к данным, хранящимся в файлах cookie других веб-сайтов, когда вы просматриваете вышеупомянутые веб-сайты.
Какие файлы cookie используются на этом веб-сайте?
При просмотре Botanical-online будут созданы собственные и сторонние файлы cookie. Они используются для хранения и управления информацией о конфигурации навигации, веб-аналитики и персонализации рекламы. Сохраненные данные являются техническими и ни в коем случае не личными данными для идентификации навигатора.
Ниже приведена таблица с указанием наиболее важных файлов cookie, используемых на этом веб-сайте, и их назначения:
Собственные файлы cookie
| Имя файла cookie | Назначение |
| aviso_idioma | Принятие раздела уведомление (язык в соответствии с браузером посетителя).Технические файлы cookie. |
| tocplus_hidetoc | Отображение или сбор содержания. Технические файлы cookie |
| adGzcDpEokBbCn XztAIvbJNxM sdLtvFO | Создает случайные буквенно-цифровые данные для защиты веб-сайта путем обнаружения и предотвращения вредоносных действий. Технические файлы cookie. |
Сторонние файлы cookie
| Имя файла cookie | Назначение |
| _gid _ga _gat_gtag_Идентификаторы сохраняются для подсчета количества посещений, дат доступа, географического положения, а также других статистических функций. Аналитический cookie. | |
| __gads | Относится к рекламе, отображаемой на веб-сайте. Рекламный файл cookie |
| IDE DSID СОГЛАСИЕ NID | Создано службами Google (например, reCaptcha, Youtube, поиск. Технические файлы cookie. |
| Youtube | Файлы cookie для интеграции видеосервиса YouTube на веб-сайт.Социальный файл cookie. |
Как изменить настройки файлов cookie?
Вы можете ограничить, заблокировать или удалить файлы cookie Botanical-online или любой другой веб-сайт, используя свой интернет-браузер. У каждого браузера своя конфигурация. Вы можете увидеть, как действовать дальше, в разделе «Помощь». Затем мы показываем список для работы с основными текущими браузерами:
Как изменить настройки файлов cookie на этом сайте?
Напоминаем, что вы можете в любое время просмотреть предпочтения относительно принятия или отказа от файлов cookie на этом сайте, щелкнув «Дополнительная информация» в сообщении о принятии или щелкнув «Политика использования файлов cookie», постоянно присутствующая на всех страницах. сайта.
Эти полезные фрукты и овощи могут стать хорошей закуской для собак с панкреатитом – Dogster
Панкреатит – распространенное, но непростое заболевание для собак. Часто бывает трудно обнаружить это на ранней стадии, потому что симптомы панкреатита очень похожи на симптомы других вещей, даже довольно безобидных. Но, к сожалению, при неправильном обращении панкреатит может быть очень серьезным для вашей собаки, даже смертельным. Выявление этого заболевания на ранней стадии и получение лечения и консультации с учетом особенностей вашего питомца имеют решающее значение.
Связанный: Панкреатит у собакПанкреатит у собак может быть вызван множеством факторов, в том числе ожирением, диетами с высоким содержанием жиров, тупой травмой, гипертиреозом и диабетом. Он представляет собой некоторые типичные симптомы, такие как частая рвота, диарея, потеря аппетита, вялость и лихорадка. Как вы, возможно, заметили, эти симптомы ваша собака может испытывать время от времени в результате других заболеваний или даже из-за употребления в пищу необычных предметов, найденных на улице.
Если у вашей собаки действительно развивается панкреатит и ветеринар диагностировал ее, он быстро разработает индивидуальный план лечения с учетом конкретных потребностей здоровья и физического состояния вашей собаки. Типичные методы лечения включают тщательный мониторинг, диету с ультранизким содержанием жиров, лекарства, скорректированный размер еды и даже внутривенную терапию (в тяжелых случаях). Основным требованием будет держать вашу собаку подальше от любой жирной пищи – строго никаких объедков со стола. Это может очень быстро ухудшить состояние.
Тем не менее, есть некоторые фрукты и овощи, которые подходят к этой категории закусок с низким содержанием жира и могут быть здоровой альтернативой лакомствам, которые ваш питомец ел.Конечно, очень важно проконсультироваться с ветеринаром по поводу того, чем вы хотите кормить свою собаку, если у нее диагностирован панкреатит. Но, с их одобрения, вы, возможно, захотите время от времени добавлять в их план питания несколько полезных для здоровья угощений:
- Яблоки
- Бананы
- Клубника и черника
- Морковь
- Брокколи
- Зеленая фасоль
- Огурец
Имейте в виду: панкреатит очень сложно предсказать. Представлять новые закуски нужно медленно, чтобы не спровоцировать рецидив или обострение. Ешьте очень небольшое количество новой пищи за раз, даже в течение нескольких дней или недель. Затем внимательно следите за появлением любых признаков дискомфорта или непереносимости закуски. После того, как вы убедились, что они не испытывают негативных реакций на фрукты или овощи, можно безопасно включать их в свой рацион в количествах, рекомендованных ветеринаром.Оттуда вы можете попробовать вводить что-то новое, осторожно и медленно, как всегда.
Поскольку панкреатит – это заболевание, связанное с пищевыми продуктами и пищеварением, мониторинг диеты вашей собаки после постановки диагноза чрезвычайно важен, если вы хотите, чтобы у нее была долгая жизнь, которой она заслуживает. Поговорите со своим ветеринаром о том, чтобы включить в его план лечения полезные фрукты и овощи с низким содержанием жира; если все сделано правильно, это может стать отличным компонентом их лечения болезни.
Верхняя фотография: hobo_018 / Getty Images
Читать дальше: Что такое вздутие живота? И действительно ли это чрезвычайная ситуация?В поисках лучшей диеты для собак с панкреатитом
Наше понимание того, как лучше кормить (или не кормить) собак с панкреатитом, претерпело значительные изменения за последние несколько лет.Еще когда я учился в ветеринарной школе в 1990-х, мы узнали, что собак с панкреатитом следует голодать в течение 24-48 часов. Этот протокол был основан на разумном предположении – пища, проходящая через кишечник, будет стимулировать поджелудочную железу к секреции пищеварительных ферментов, тем самым увеличивая воспаление поджелудочной железы.
Но теперь исследования на людях и собаках показывают вредное воздействие длительного голодания на структуру и функцию желудочно-кишечного тракта, включая его важную роль в иммунной системе.Клетки, выстилающие кишечник, зависят от поглощения энергии и питательных веществ, которые проходят после еды. Когда собака не ест, слизистая оболочка кишечного тракта изменяется: ворсинки (пальцевидные выступы, увеличивающие абсорбирующую поверхность кишечника) сжимаются, местная иммунная ткань уменьшается, стенка кишечника становится «протекающей», способствуя всасыванию бактерий и токсинов. , и воспаление усиливается как в пищеварительном тракте, так и системно. Кроме того, есть некоторые свидетельства того, что когда поджелудочная железа воспалена, она не выделяет пищеварительные ферменты в ответ на присутствие пищи так же, как это делает здоровая поджелудочная железа, что ставит под еще большие сомнения практику длительного голодания.
У нас нет исследований на собаках, которые бы прямо отвечали на вопрос, когда и как лучше всего начинать кормить собак с панкреатитом, но многие ветеринары переходят к мышлению «как можно скорее». Мы по-прежнему не должны кормить собак, которые активно рвут (нет смысла, если они не могут ее сдержать), но эффективные противорвотные препараты, которые сейчас доступны (например, маропитант), часто позволяют нам контролировать рвоту собаки внутри 24 часа госпитализации. Именно в это время следует возобновить прием пищи.
Известно, что у собак диетический жир связан с развитием панкреатита и может стимулировать секрецию гормона, который заставляет поджелудочную железу выделять свои пищеварительные гормоны. Поэтому рекомендуются продукты с низким содержанием жира. Повторное кормление всегда следует начинать медленно. Обычная рекомендация – начинать с четверти потребности собаки в энергии в покое, разделенной на четыре приема пищи в течение дня. Другими словами, собака будет получать четыре приема пищи, состоящие примерно из 1/16 от того, что она обычно ест, в течение 24 часов.Пока состояние собаки продолжает улучшаться, количество предлагаемой еды может увеличиваться на четверть каждый день, так что через четыре дня пациент будет получать полную потребность в энергии в состоянии покоя.
Поскольку мы хотим, чтобы собаки, страдающие панкреатитом, получали как можно больше пищи даже при приеме небольшого количества пищи, предпочтение отдается высокоперевариваемой диете. Пища должна быть с низким содержанием клетчатки и должна быть приготовлена из высококачественных ингредиентов. Некоторые производители кормов для домашних животных делают для собак легкоперевариваемые рационы с низким содержанием жира.Большинство ветеринаров носят в своих клиниках хотя бы один такой корм, чтобы накормить госпитализированных пациентов и отправить домой с собаками, пока они выздоравливают. Краткосрочная альтернатива – кормить смесью вареной курицы с белым мясом и белым рисом, но если домашняя диета требуется дольше, чем несколько дней, ветеринарный диетолог должен разработать полноценный рацион питания, который будет отвечать всем требованиям. потребности собаки.
Доктор Дженнифер Коутс
См. Также:
Изображение: Мишель Д.Миллиман / Shutterstock
Домашняя нежирная мягкая диета для собак с панкреатитом
Панкреатит у собак возникает в результате внезапного воспаления поджелудочной железы. Приступы могут быть легкими или тяжелыми, и рекомендуется диета с низким содержанием жиров, а также другие методы лечения, такие как антибиотики. Обезжиренная или мягкая диета помогает поджелудочной железе отдыхать и предохраняет ее от раздражения пищей. Следите за болью в животе, рвотой, диареей, потерей аппетита и летаргией, пока ваша собака сидит на диете с низким содержанием жиров, поскольку эти симптомы могут указывать на ухудшение состояния.Большинство собак выздоравливают от панкреатита, и им потребуется только мягкая диета с низким содержанием жиров в течение короткого периода времени.
Обезжиренный белок
Обезжиренный белок для собак с панкреатитом может включать куриную грудку без костей и кожи, белое мясо индейки, оленину, баранину и мясо гамбургеров. Можно купить мясо для гамбургеров 96-процентным постным, в котором будет наименьшее количество жира. Слейте воду из гамбургера после приготовления, чтобы избавиться от как можно большего количества жира. Оленина также хороша для диеты с низким содержанием жиров, поскольку оленина считается более постной, чем говядина.
Полностью приготовьте мясо (курица и гамбургер не должны быть розовыми) и удалите все кости.
Bland Diet Ingredients
Крахмал получают из белого риса, коричневого риса и картофеля. Очистите картофель и нарежьте мелкими кубиками, чтобы его было легче пережевывать. Рис должен быть полностью приготовлен, а также овощи, такие как горох и морковь. Замороженные пакеты с горохом и морковью можно полностью приготовить и использовать для мягкой диеты для собак.
Идеи для смешивания и кормление
Смешайте белок с вареным рисом и овощами в блендере и перемешайте до получения однородной массы.Спросите ветеринара собаки, можно ли добавить к корму подливку, чтобы сделать ее более привлекательной. Некоторые собаки едят без подливки или с добавлением ложки обезжиренного творога.
Ветеринар даст конкретные инструкции о том, как часто следует кормить собаку, в зависимости от веса собаки и тяжести панкреатита. Вначале можно рекомендовать кормить собаку одной-двумя ложками мягкой диеты каждые два часа.
