Запрещенные продукты при панкреатите список: какие продукты нельзя и что можно есть при панкреатите?
список запрещённых продуктов при панкреатите
Решающую роль в возникновении и развитии острого панкреатита играют два сложных процесса. Один из них происходит в самой железе, другой – в системе кровоснабжения организма. Первый процесс заключается в активации ферментов в поджелудочной железе с последующим перевариванием ткани органа. Второй процесс – общетоксическое действие на организм поступающих в кровь ферментов поджелудочной железы.Как показали исследования, любой фактор, который вызывает повреждение паренхимы поджелудочной железы, резкое повышение отделения панкреатического секрета с одновременным затруднением его оттока, а также забрасывание в панкреатические протоки желчи содержимого двенадцатиперстной кишки, может привести к активации агрессивных ферментов в самой железе и развитию острого панкреатита.
При закупорке протоков и повышении в них давления, панкреатический сок, содержащий ферменты, в поисках выхода проникает из мелких ходов в окружающую их ткань железы, вызывая её воспаление – панкреатит.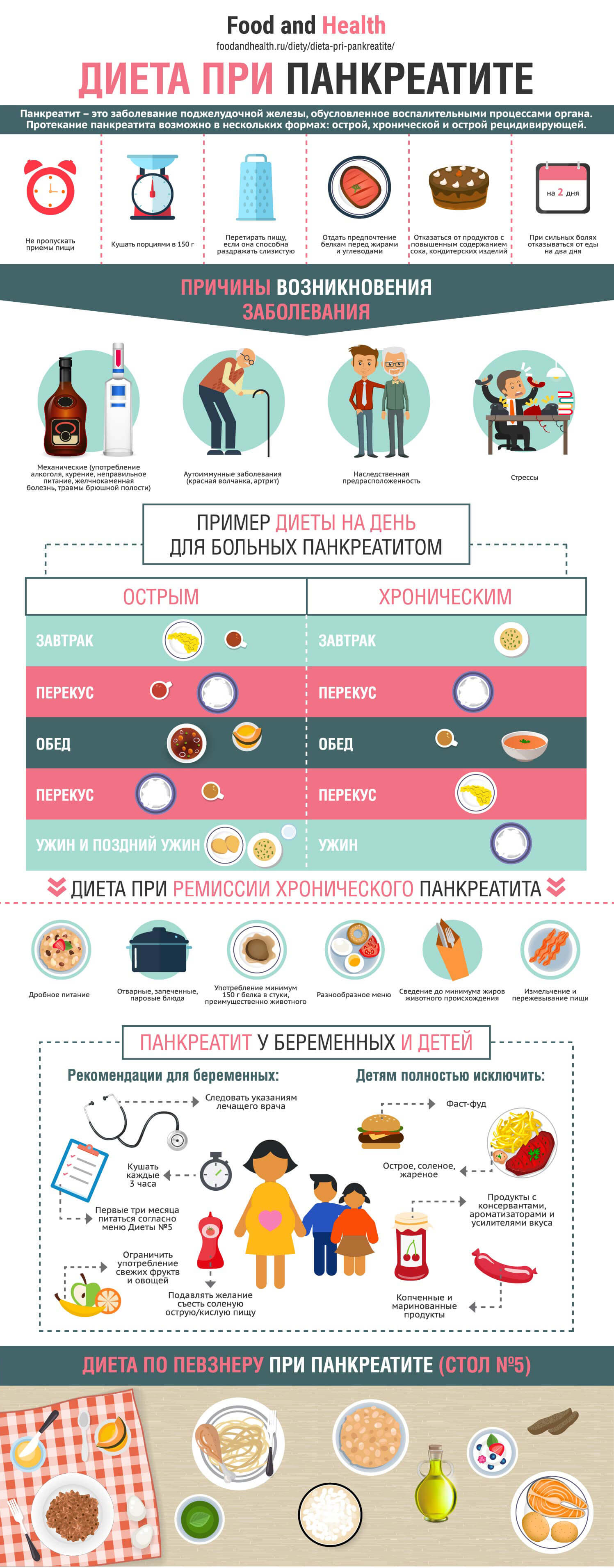
Какие продукты нельзя есть при остром панкреатите?
Важно помнить, что сок поджелудочной железы и желудочный секрет обильно выделяются при употреблении в пищу острых блюд (солёные и маринованные грибы и огурцы, квашеная капуста, мясные и рыбные консервы, наваристые мясные бульоны, разные копчёности). Способствуют повышению выделения сока некоторые напитки, такие, как брусничный, яблочный, лимонный и клюквенный. Сюда же относятся пиво и квас.
Если отток панкреатического сока происходит нормально, то есть он беспрепятственно попадает в двенадцатиперстную кишку, повышение секреции не представляет опасности для человека. Другое дело, когда отток сок затруднён, а протоки заполнены до отказа и внутреннее давление в них возрастает.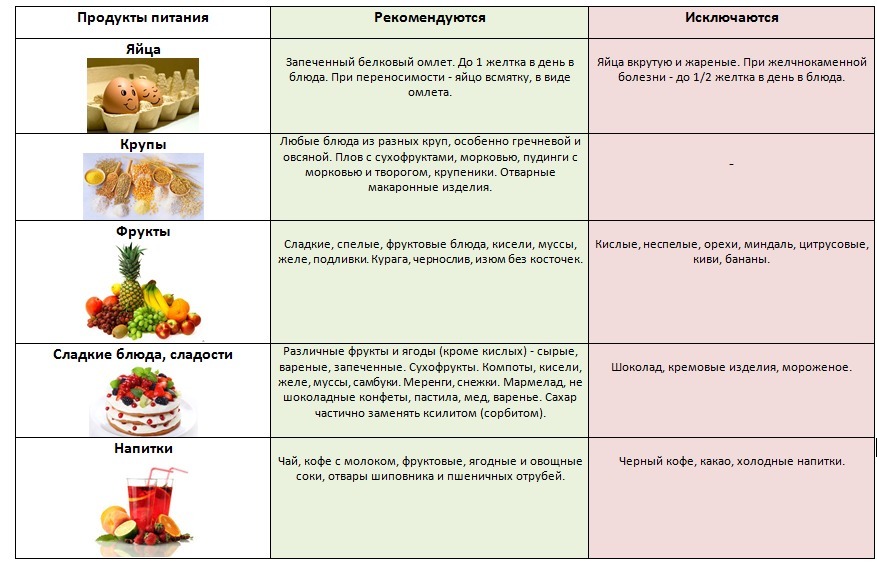
При составлении статьи использовались материалы с Verbotene Lebensmittel bei akuter Pankreatitis (gesundessen.xyz)
Запрещенные продукты при панкреатите: что нельзя есть
Содержание статьи:
Всех без исключения больных панкреатитом интересует вопрос, какие продукты запрещены при этом заболевании. При панкреатите, точнее при его первом приступе, врач объясняет, что длительная, а часто, и пожизненная диета является основополагающим условием лечения.
Как известно, многие продукты питания и блюда сильно раздражают поджелудочную железу, что приводит к постоянным и тяжелым рецидивам заболевания. Это означает, что к выбору составляющих своего рациона нужно относиться очень ответственно, нужно точно знать, какие продукты можно есть, а какие лучше игнорировать.
Когда строгую диету с ограниченным перечнем блюд назначает врач, больному все понятно. Но в дальнейшем для полного восстановления нужно постепенное расширение диеты. В рацион включается большее количество продуктов, имеющих полезные компоненты. Важно понимать, какие можно употреблять продукты.
Но в дальнейшем для полного восстановления нужно постепенное расширение диеты. В рацион включается большее количество продуктов, имеющих полезные компоненты. Важно понимать, какие можно употреблять продукты.
Строгая диета полезна на первых порах, но потом не сможет обеспечивать организм всеми необходимыми веществами. Меню следует расширять, зная, какие конкретно можно продукты употреблять, а какие запрещены.
Для диеты при панкреатите можно создать два перечня запрещенных продуктов. Первый список будет относиться к острой форме панкреатита, а второй потребуется для периода ремиссии и обозначит какие продукты разрешены.
Продукты под запретом
- Чистые жиры. Сливочное, растительное масло и сало; жирные сорта рыбы, мяса и птицы.
- Пряные и острые приправы.
- Все свежие фрукты, овощи, ягоды и зелень.
- Запрещено употреблять овощи и фрукты даже после кулинарной обработки. Особенно это относится к белокочанной капусте, редису, чесноку, лимону и щавелю.

- Кукуруза и бобовые.
- Пшено.
- Сахар.
- Свежая выпечка: несдобная и сдобная.
- Продукты, имеющие большой объем натуральных сахаров: ягоды, сладкие фрукты и мед.
- Алкоголь.
- Грибы.
- Соль.
- Консервы, маринады, копчености.
Кроме того, под запрет попадают продукты с содержанием искусственных вредных элементов.
Продукты, запрещенные в период ремиссии хронического панкреатита
Буквально 10 лет назад ученые советовали в ремиссионный период при панкреатите соблюдать диету 5 «П», которая состояла из немногих продуктов. Расширение диеты вне периодов обострения осуществлялось чаще всего разными способами обработки блюд: тушением или запеканием.
В настоящее время большая часть врачей-гастроэнтерологов высказывают более мягкую точку зрения. Считается, что для полноценного протекания восстановительного периода при панкреатите, еда должна быть полезной и вкусной, а диета обязана быть подобрана индивидуально и в ней есть определенные разрешенные продукты.
Важно, чтобы диета учитывала тяжесть воспаления при панкреатитен, степень повреждения поджелудочной, сохранность ее инкреторной (выработка инсулина) и экскреторной (выработка пищеварительных ферментов) функций.
Дополнительно следует учитывать и знать индивидуальную реакцию на все запрещенные продукты питания. Помимо этого, большое внимание отводится самоконтролю больного, он должен:
- систематические и ответственно оценивать общее состояние
- распознавать «первые звоночки» — признаки ухудшения самочувствия
- корректировать свое питание в соответствии с актуальной ситуацией.
Диета, которая построена по вышеизложенным принципам, может сильно различаться для больных. Например, у пациентов с тяжелой формой заболевания и частыми рецидивами, даже во время ремиссии, перечень запрещенных продуктов остается таким же, как и в фазу обострения и есть он может только то, что разрешено.
Существует также и диета при панкреонекрозе, но это уже осложненное течение панкреатита, и эта диета всегда крайне жестко соблюдается.
Продукты при стойкой ремиссии
Для других больных со стойкой ремиссией и нормальной сохранностью функций поджелудочной железы предусмотрено употребление почти всех продуктов.
Однако даже при наличии длительной ремиссии при панкреатите врачи советуют не есть следующие продукты:
- Любые грибы;
- Маринады и копчености;
- Острые приправы и специи.
Плюс, можно полностью исключить алкоголь.
Продукты с высоким процентном жирности, острые фрукты и овощи, и сдобная выпечка – исключаются полностью. Более того, перечисленные продукты питания нежелательны к употреблению даже людям с поверхностным здоровьем органов пищеварения.
Помимо этого, всем больным при панкреатите следует использовать только щадящие способы обработки продуктов:
- приготовление на пару
- отваривание
- запекание
- тушение.
Жареные блюда полностью исключаются при панкреатите.
Вводить новые продукты из списка запрещенных ранее, следует с особой осторожностью. В первый раз новый продукт можно есть в количестве всего 5-10 граммов.
В первый раз новый продукт можно есть в количестве всего 5-10 граммов.
Если нет настораживающих проявлений от поджелудочной железы, то можно постепенно увеличивать порцию, но есть все равно осторожно. К негативным проявлениям относится:
Важно знать, что переносимость продуктов питания напрямую зависит не только от состава, но и от объема. Разовые порции должны быть средними, не рекомендуется употреблять потенциально опасную еду и блюда.
Минимальные неприятные симптомы, которые появились после употребления новой пищи, сигнализируют о ее замене.
Воспаленная поджелудочная железа ни в коем случае не сможет обработать продукты, имеющие много железа.
Что можно и нельзя есть при панкреатите: списки продуктов
Панкреатит – это воспалительное заболевание поджелудочной железы.
Рекомендованные врачом и правильно приготовленные продукты обеспечивают быстрое выздоровление и длительную ремиссию при панкреатите
Диета при обострении и острой форме панкреатита
При обострении заболевания первые три дня рекомендуется вообще не кушать, чтобы обеспечить максимальный покой поджелудочной железе. Далее в малых дозах надо вводить наиболее приемлемые продукты, чтобы не усугубить и без того тяжелое состояние больного.
После истечения 10 дней от начала заболевания и по мере стихания болевых ощущений, надо чтобы диета содержала блюда, которые безопасны при воспалении железы, но при этом обеспечивают организм необходимыми веществами.
Питание больных панкреатитом должно быть регулярным, небольшими порциями. Блюда желательно употреблять не горячими и не холодными, температурой от 40 до 45°C.
Какие продукты разрешены при остром панкреатите
Блюда, употребляемые при панкреатите, должны содержать много белков и витаминов, с малым количеством углеводов и жира. Диета подразумевает разумное ограничение соли в блюдах, также необходимо пить около 2 литров чистой воды ежедневно.
Вода обеспечивает нормальное функционирование всех органов и систем человеческого организма
Список разрешенных продуктов при остром панкреатите включает в себя:
- Хлебобулочные изделия: подсушенный или суточной давности хлеб, сухари, несдобные булочки, пирожки с нежирной начинкой, крекер, галетное печенье.
- Молочная продукция с низким процентом жира: кефир, простокваша, йогурт, творог и молоко. Перед употреблением молоко нужно разбавить водой 1:1. Можно есть качественное сливочное масло, но не более 15 грамм в сутки.

- Рыба с пониженным содержанием жира: щука, камбала, треска, минтай, судак и др. Кушать надо рыбу либо сваренную, либо приготовленную в пароварке.
- Полувязкие и жидкие крупяные каши. Разрешены крупы: гречка, геркулес, манка и рис. Варить каши на воде, либо разбавленном молоке.
- Яйца: можно омлет из белков, готовить который нужно на пару. Желательно использовать перепелиные яйца, поджелудочной железе их легче усвоить, нежели куриные. Кушать яйца нужно не слишком часто, максимум до 4 штук в неделю.
- Мясо без прожилок и жира. Разрешаются нежирные сорта: говядина, курятина, индейка, крольчатина, а также телятина. Готовить мясо необходимо в пароварке или отваривать.
Для приготовления мясных блюд лучше выбирать нежирное куриное филе или грудку
- Супы с перетертыми крупами или с макаронами. Готовить их нужно либо на воде, либо на овощном или некрепком курином бульоне.
- Масла растительного происхождения: кукурузное, подсолнечное или оливковое.
 Употреблять в небольших количествах.
Употреблять в небольших количествах. - Сладкие спелые фрукты: арбуз, клубника, ананас и т.д. Некислые красные яблоки также можно употреблять в пищу, желательно их запекать. Фрукты надо кушать в небольших количествах.
- Овощи: кабачок, тыква, огурцы, картофель, морковь, свекла, зеленый горошек. Их надо перетирать в пюре, запекать, либо отваривать.
- Сыр: разрешено кушать нежирные сорта без добавления острых приправ.
- Шиповник в виде настоя либо отвара, фруктово-ягодные соки, компоты, муссы.
- Из сладкого: варенье, джем, желе, пастила, зефир — все в небольших количествах.
- Брокколи, цветная или пекинская капуста.
- Некрепко заваренный чай (черный, зеленый).
Зеленый чай не только обладает приятным вкусом, но и содержит множество полезных для организма веществ
При воспалении поджелудочной железы надо употреблять вареные, тушеные или приготовленные на пару блюда. Можно запечь продукты без жира. Также рекомендуется употреблять перетертую либо измельченную пищу, так она усвоится легче.
Обострение: что нельзя есть при панкреатите
Диета при острой форме заболевания категорически запрещает жареные, жирные, острые и слишком соленые блюда. Они могут вызвать воспаление и без того ослабленной поджелудочной железы.
Список запрещенных продуктов:
- Мясо, содержащее много жира: баранина, свинина, гусь. Запрещено жареное, вяленое, копченое мясо, также шашлык. Под запретом мясные консервы.
- Свежий белый хлеб, выпечка из слоеного или сдобного теста. Противопоказан хлеб из цельнозерновой муки, по причине высокого содержания в ней клетчатки.
- Рыба жирных сортов: скумбрия, форель, сом, осетровые и лососевые. Запрещена рыба копченая, жареная или вяленая. Рыбий жир также нельзя употреблять.
Копченая рыба абсолютно противопоказана больным панкреатитом
- Жирные мясные бульоны, а также супы из них, уха. Нежелательны щи, борщ и молочные супы.
- Мороженое при панкреатите надо исключить, как и напитки со льдом. Также запрещенные блюда: излишне горячие супы, чай, или компот.

- Бобовые: чечевица, горох, фасоль, а также консервированный зеленый горошек.
- Колбасы и прочие колбасные изделия: сосиски, сардельки и т.д.
- Овощи: белокочанная капуста, помидоры, шпинат.
- Грибы и блюда их содержащие.
- Фрукты: инжир, банан, манго, виноград, цитрусовые.
- Творог: кислый или с высокой долей жира.
- Майонез, а также прочие острые соусы к блюдам.
- Цельное или сгущенное молоко.
- Крупы: перловая, ячневая и пшеничная.
- Острые и пряные приправы.
- Животный жир, сало.
- Алкоголь и сигареты, газированные напитки.
- Кофе, какао, шоколад, сахар, конфеты.
При воспалении поджелудочной железы придется отказаться от конфет, шоколада, кондитерских изделий с высоким содержанием сахара
При панкреатите категорически запрещен шпинат, столь популярный в диетическом питании.
Несмотря на кажущийся мягкий вкус, шпинат относится к продуктам, которые входят в список абсолютно запрещенных при любой форме панкреатита. Помимо огромного количества витаминов, шпинат содержит твердую клетчатку и щавелевую кислоту, которые затрудняют усвоение пищи, и вызывают воспаление слизистых оболочек органов пищеварения. Шпинат также способствует накоплению желчи в протоках, что является одной из причин панкреатита.
Помимо огромного количества витаминов, шпинат содержит твердую клетчатку и щавелевую кислоту, которые затрудняют усвоение пищи, и вызывают воспаление слизистых оболочек органов пищеварения. Шпинат также способствует накоплению желчи в протоках, что является одной из причин панкреатита.
Хронический панкреатит: что можно употреблять в пищу
Диета пациентов с устойчивой ремиссией, страдающих хронической формой воспаления железы уже много лет, допускает некоторые послабления. Вдобавок к списку разрешенных продуктов при обострении, дополнительно разрешается есть:
- Семена и масло льна, которые оказывают противовоспалительное действие на поджелудочную железу, благодаря своим антиоксидантным свойствам. Также они служат для профилактики запоров, которыми часто страдают больные. Пить масло или отвар семян нужно во время еды.
Льняное масло оказывает оздоравливающее действие на весь организм
- Фрукты: груши, бананы, дыня, сладкий виноград, брусника, сухофрукты.

- Чернослив, активизирующий обмен веществ в организме и выводящий шлаки, что помогает лечению панкреатита.
- Морепродукты: креветки, кальмары и мидии, которые содержат множество полезных для организма минералов и витаминов.
- Пророщенную пшеницу. Особенно полезно при панкреатите пить кисель из нее, ввиду его заживляющих свойств.
- Кофе и какао, желательно с молоком.
- Пряности: корица, куркума.
- Сельдерей, укроп, петрушка.
- Арахис, кешью, грецкие орехи.
- Качественную вареную колбасу.
- Лук, баклажаны (после термической обработки).
Газированная минеральная вода может оказать негативное воздействие на органы пищеварения
Что еще нужно кушать и пить при панкреатите
Диета больных хроническим панкреатитом допускает применение минеральной воды в лечебных целях. Эффективным будет употребление минеральной воды прямо из источника, но и бутилированная тоже подойдет, однако пить ее нужно спустя некоторое время после открытия, для того чтобы вышел газ. Длительность приема и дозировку должен определить врач, выбирать самостоятельно – какую минеральную воду пить при панкреатите – не рекомендуется.
Пить воду необходимо медленно, небольшими глотками, не залпом. Особенно полезны минеральные воды Ессентуки 17, Архыз, Славяновская, Боржоми.
Полезным продуктом при хроническом панкреатите является и черный тмин, в виде масла или настойки семян. Обладает желчегонным эффектом и способностью растворять сухую желчь, которая накапливается в желчных протоках из-за воспаления поджелудочной железы. Но надо помнить, что черный тмин категорически противопоказан при обострении заболевания.
Целебными свойствами в лечении хронического панкреатита обладает корица, которая очищает всю желчевыделительную систему и налаживает пищеварение, чем помогает поджелудочной железе при воспалении. Употреблять ее в стадии ремиссии можно как в качестве приправы, так и пить в виде настойки, для чего берется столовая ложка пряности на стакан воды.
Отвар шиповника укрепляет иммунитет и способствует уменьшению симптомов воспаления
Если нет индивидуальных противопоказаний, то отличным целебным напитком при панкреатите станет шиповник, в виде настоя или отвара. Шиповник производит желчегонный эффект, и убивает бактерии. Пить его можно как в течение дня, так и перед сном.
Диета играет очень важную роль в том, как быстро больной выйдет из стадии обострения панкреатита, и насколько устойчива будет его ремиссия. Очень важно не только не употреблять продукты, запрещенные при воспалении поджелудочной железы, но и использовать правильные способы приготовления разрешенных блюд. Также нужно пить достаточно жидкости, а обо всех изменениях в диете советоваться с врачом-терапевтом или гастроэнтерологом.
В видео рассказывается о правилах приготовления омлета в пароварке:
Продукты при панкреатите – Панкреатит и образ жизни | Панкреатит
Вредные и полезные продукты при панкреатите знать необходимо, если вы на себе испытали что такое воспаление поджелудочной железы. Принципы питание при панкреатите список продуктов, диета обо всем этом вам подробно рассказывает больному врач-диетолог. Под запрет попадают те блюда и их компоненты, которые могут спровоцировать ухудшение самочувствия органа. Напротив, продукты, облегчающие нагрузку на железу, приветствуются.
Панкреатит может протекать в острой или хронической форме. Каждой из стадий показано отдельное меню.
Что нельзя есть при панкреатите: запрещенные продуктыЛечение острого воспаления начинают со спасительного голодания. Наверняка, каждый хоть раз слышал такое выражение, как «Холод. Голод. Покой». Эти три составляющие – то, в чем нуждается железа, в первую очередь. До приезда скорой помощи, которую в обязательном порядке вызывают при подозрении на острое течение воспалительного процесса, можно приложить на область живота грелку со льдом. Пациенту после проведения требуемых вмешательств, показан абсолютный покой и постельный режим.
Голод, как правило, выдерживают два/три дня. В это время разрешается пить минеральную воду «Боржоми», «Нарзан» или «Ессентуки 4» по 1 стакану четырежды в сутки. Далее начинают ввод продуктов, подаваемых в измельченном жидком виде. Еду готовят на пару или варят. Запрещается запекать в духовке, жарить и тушить.
По достижении ремиссии рацион заметно обогащается, однако многое все же остается под запретом.
Список запрещенных продуктов при панкреатите возглавляет алкоголь, как одна из самых вероятных причин возникновения заболевания. Отказаться желательно и от курения. Негативным образом на функционировании поджелудочной отражается жирная и приправленная пища. Любые продукты, которые могут нагрузить железу, раздражать слизистую или стимулировать синтез ферментов и сока попадают под строгое табу.
Запрещенные продукты при панкреатите: таблица| Мучное | Свежий хлеб, слоенное тесто, ржаной хлебсдобная выпечка |
| Супы | Бульон из рыбы, бульон из грибов, бульон из мяса, бульон из птицы, борщ, окрошка, свекольник, щи |
| Жирные сорта птицы, рыбы и мяса | Свинина, куриная печень, баранина, утка, мозги, говяжья печень, семга, сало, пельмени, печень трески, куриные желудки |
| Копчения | Колбасы, сосиски |
| Маринады | Грибы,овощи, рыба, фрукты, мясо |
| Соленья | Квашенная капуста, огурцы, помидоры, болгарский перец, баклажаны |
| Сладкое | Сгущенка, вафли, кондитерские крема, конфеты, варенье, халва, восточные сладости, мороженое, кукурузные палочки, |
| Бобовые | Чечевица, горох, фасоль, соя, нут, кукуруза |
| Молочные продукты | Сливки, сметана, сыр с пряностями, молоко |
| Холодные закуски | Бутерброды, сырные шарики, сырная и мясная нарезка, крабовые палочки, красная икра, холодец, суши и роллы |
| Овощи | Редька, имбирь, чеснок, шпинат, помидоры, хрен, редис, капуста, огурцы, репчатый и зеленый лук, щавель |
| Фрукты и ягоды | Лимон, груши, грейпфрут, гранат, киви, клюква, оливки и маслины, вишня |
| Соусы и приправы | На бульоне из рыбы, соевый соус, на бульоне из мяса, майонез, уксус, кетчуп, кабачковая икра, лавровый лист |
| Напитки | Алкогольные, газированные, кофе, чайный гриб, охлажденные, виноградный сок, квас, какао |
Разрешенные продукты: панкреатит
Продукты при панкреатите и что можно кушать представлен следующим перечнем- овощами, фруктами, ягодами, нежирным мясом, птицей, морепродуктами и рыбой, напитками и пр. Питание при острой форме воспаления показано восьмиразовое, по достижении ремиссии – пятиразовое. Порции должны быть по объему как горсть одной ладони. Приблизительный интервал между приемам пищи – 3-4 часа. Обильное питье – обязательная составляющая диеты. Пить нужно минимум два литра в день.
С фруктов, овощей и ягод желательно снимать кожуру. Выбирать нужно свежие и спелые плоды. От кислых сортов по-прежнему придется воздерживаются. Орехи употребляют с опаской. Каждый новый продукт вводится с минимальной порции в несколько грамм или штук, постепенно наращивая объем до допустимого.
Что можно есть при панкреатите список продуктов- Напитки: не концентрированный чай, отвар из шиповника, чай с молоком, клюквенный и брусничный морс, Боржоми, кисель, яблочный сок, Нарзан, некислые свежие соки домашнего приготовления, Ессентуки-4,Монастырский чай.
- Мучное и сладкое: мед, вчерашний хлеб, мармелад, зефир, сухари,овсяное печенье.
- Первые блюда: супы с крупами и вермишелью,супы на бульоне из овощей.
- Нежирные мясо, птица рыба и морепродукты: щука, креветки, телятина, лещ, треска, мидии, сазан, кальмары, судак, говядина, крольчатина, индейка, мясные паштеты, мойва, курица.
- Кисломолочная продукция: домашние творог ийогурт, простокваша, козье молоко, ряженка, соевое молоко, сыворотка, сыр без специй, кефир.
- Яйца: омлеты из белков куриных яиц, перепелиные яйца.
- Крупы: гречка, геркулес, рис,манка.
- Лапша и вермишель.
- Овощи и зелень: тыква, сельдерей, кабачки, цветная капуста, картофель,морковь, брокколи, морская капуста, укроп, свекла, артишок.
- Фрукты, сухофрукты и ягоды: яблоко, финики, чернослив, изюм, курага, черника, клубника, калина, дыня, арбуз, малина, персики, черешня, слива, ананас, бананы, годжи, черная смородина, авокадо, инжир, манго, абрикосы, брусника, мандарины.
- Орехи: кешью, фисташки, фундук, миндаль, арахис.
Вышеприведенный список состоит из продуктов, которые можно включать в свой рацион по достижении ремиссии и отсутствии симптомов панкреатита на протяжении долгого времени. Если на какие-то из них у вас последует негативная реакция (желудочно-кишечное расстройство, слабость, повышение температуры тела), исключите до лучших времен.
Питание должно быть разнообразным и сбалансированным. При хроническом панкреатите упор нужно делать белки.Такое меню подойдет не только людям с нарушениями в работе поджелудочной железы, но и всем тем, кто сталкивается с проблемами пищеварительной системы. Более того, всем, кто хочет питаться правильно и привести фигуру в порядок, эти рекомендации будут как нельзя кстати.
Поджелудочная железа где находится у человека, функции, и как болит.
Основные признаки и симптомы панкреатита
Поджелудочная железа размеры у человека, норма у взрослых и строение органа головка, тело, хвост.
Панкреатит что это — ответы ведущих врачей гастроэнтерологов на вопросы пациентов.
Диета при панкреатите поджелудочной железы как главный фактор успешного лечения.
особенность, меню, рецепты, советы диетолога
Диета при панкреатите – важная тема, поскольку пища несет функции не только обеспечения организма энергией, но и лечебные функции.
Еще Гиппократ указывал на то, что пища должна иметь лечебный эффект, и напротив, лечение должно происходить через пищу.
В основе реализации лечебных функций питания при панкреатите лежит ПАМЯТКА, в которой прописано, что можно есть при панкреатите и какие продукты и блюда следует исключить из своего пищевого рациона.
«Наши пищевые вещества должны быть лечебным средством» — Гиппократ
ПОЛНЫЙ СБОРНИК РЕЦЕПТОВ
ЛЕЧЕБНОГО ПИТАНИЯ ПРИ ПАНКРЕАТИТЕ — узнать сейчас >>
1. Диета при панкреатите — Читать полностью
В статье дана характеристика диеты при панкреатите -Диета №5п, диета №5п первый вариант, диета №5п второй вариант. Цели и показания к применению диеты. Описаны принципы диетического питания при панкреатите.
2. Соответствует ли диета при панкреатите №5п требованиям рационального питания? — Читать полностью
Необходимые составляющие рационального лечебного питания при панкреатите — это белки, жиры, углеводы, витамины и минеральные вещества. Недостаточное количество любого из компонентов влечет сбои в здоровье. Соответствует ли диета №5п требованиям рационального питания?
3. Что можно есть при панкреатите — Читать полностью
Рекомендации диетотерапии. Памятка: Перечень разрешенных и запрещенных продуктов.
4. Примерное меню при хроническом панкреатите — читать полностью
Составлено примерное меню на один день. Диета N5п, второй вариант — вне обострения. Закажите индивидуальное меню при панкреатите на один или несколько дней.
Продукты при панкреатите
1. Какие молочные продукты можно есть при панкреатите. — Читать полностью
Полный перечень молочных продуктов, которые можно есть при остром и хроническом панкреатите. Ответ на вопрос — Можно ли есть молоко, кефир, творог при остром панкреатите и обострении хронического. Дана схема ввода молочных продуктов при обострении заболевания до состояния ремиссии.
2. Можно ли есть морковь при панкреатите? А также рецепты:
3. Яйца в питании при панкреатите.
Рецепты при панкреатите
1. Рецепты. Меню на один день — Читать полностью
Предлагаю вашему вниманию меню на один день, рецепты прилагаются. Цель этой статьи -формирование навыков диетического питания при панкреатите.
2. Супы диетические — Читать полностью
Список диетических супов, соответствующих диете при панкреатите №5 п приведен ниже.
3. Суп-пюре рыбный — Читать полностью
Панкреатит вне стадии обострения можно лечить диетой. Суп-пюре рыбный соответствует требованиям диеты №5п — да еще и очень вкусный! Ниже дан пошаговый рецепт рыбного супа-пюре.
4. Супы молочные — читать полностью
В диете при панкреатите рекомендуется употребление молочных супов. Молоко рекомендуется разбавлять водой (1:1) Даны рецепты молочных супов, входящие в диету №5п.
5. Блюда из овсяных хлопьев — читать полностью
Благодаря полезным и лечебным свойствам овсяные хлопья Геркулес используют в диетическом питании. Овсянка считается королевой круп. Даны рецепты блюд из овсяных хлопьев Геркулес — суп слизистый, овсяная каша, овсяная каша с черносливом…
6. Овсяный кисель Изотова — читать полностью
О целебных свойствах овсяного киселя Изотова много пишут и говорят. Здесь — рецепт приготовления, полезные свойства, мнения врачей-экспертов.
7. Бешамель соус — Читать полностью
Рецепт классического соуса Бешамель с пошаговыми инструкциями. Рецепт соуса Бешамель для диетического питания при панкреатите и заболеваниях желудочно-кишечного тракта.
8. Все статьи о диете при панкреатите — здесь >>
9. Что можно есть при панкреатите? — узнать >>
в начало-
Самым необходимым условием, а также эффективным методом в лечении панкреатита является соблюдение диеты. Во время обострения заболевания необходим голод в течение нескольких дней для того, чтобы обеспечить покой поджелудочной железе. Во время поступления пищи в пищевод в поджелудочной железе вырабатываются ферменты, так необходимые для переваривания пищи, но вследствие воспаления железы ферменты не могут поступить в двенадцатиперстную кишку, как это положено, а остаются внутри железы и переваривают «съедают» ее саму. Вот почему необходим голод на этом этапе заболевания. Нет пищи — не поступают ферменты и не «переваривается» поджелудочная железа.
Больной панкреатитом должен употреблять в пищу блюда, приготовленные по принципу «механического щажения» органов пищеварения: продукты предпочтительно готовить на пару или, в крайнем случае, отваривать, употреблять в протертом или измельченном виде. Не допускается обжаривание, готовка грилем, копчение, смоление. Жиры, которые прошли термическую обработку, также принесут вред поджелудочной железе, поэтому любые виды масел – и сливочное, и растительное – следует добавлять уже в готовые блюда в холодном виде.
ПИТАЙТЕСЬ ПРАВИЛЬНО И БУДЬТЕ ЗДОРОВЫ!
Желаю Вам здоровья и долголетия!
а также —
Я Вам буду благодарна, если Вы поделитесь этой статьей:
Диета при панкреатите поджелудочной железы. Меню, рецепты
Панкреатит характеризуется воспалительно-деструктивным поражением поджелудочной железы. Данное патологическое состояние может протекать в острой и хронической форме. Наиболее серьёзным вариантом является острая форма, которая сопровождается панкреонекрозом и приводит к летальному исходу с вероятностью 90%.
Чаще всего у людей различного возраста диагностируется хроническая форма заболевания, которая сопровождается нарушением ферментообразующей функции поджелудочной железы, в результате чего появляются расстройства пищеварительной деятельности, диспепсические нарушения, боль и другие клинические симптомы.
Если человека беспокоят такие признаки, как тошнота и рвота, не приносящая облегчения, боль в левом подреберье опоясывающего характера, расстройства стула в виде диареи с частицами непереваренной пищи, то ему рекомендовано безотлагательно обратится к терапевту и гастроэнтерологу.
Диета при панкреатите поджелудочной железы является не просто вспомогательным методам комплексной терапии данного заболевания, но и выступает ключевым звеном успешного лечения болезни. Именно от регулярности и характера питания напрямую зависит уровень выработки пищеварительных ферментов.
Характеристики диеты
Хроническое воспалительное поражение поджелудочной железы является постоянным спутником людей, злоупотребляющих алкоголем, жирной и жареной пищей, блюдами из фаст фуда и другими вредными пищевыми составляющими. Под воздействием внешних или внутренних факторов, наблюдается периодическое рецидивирование острого воспалительного процесса в железе, поэтому медицинские специалисты рекомендуют в первые два дня с момента появления острых симптомов соблюдать абсолютный голод. Радикальный отказ от употребления пищи на 1-2 дня позволяет избежать агрессивного воздействия пищеварительных ферментов на ткань поджелудочной железы, так как под их влиянием может развиться панкреонекроз, чреватый летальным исходом.
Диетические рекомендации при диагностированной хронической форме заболевания подбираются таким образом, чтобы воспаленный орган и другие звенья желудочно-кишечного тракта не подвергались агрессивному термическому, механическому и химическому воздействию. Дробное и частое употребление специально подобранных продуктов позволяет снизить нагрузку на все отделы пищеварительной системы и ускорить процесс структурно-функционального восстановления поджелудочной железы.
Список основных критериев эффективной диеты при данном заболевании, включает такие десять пунктов:
- Употреблять малые порции еды необходимо каждые 3 часа.
- Суточная норма углеводов должна составлять не более 350 г, а суточное количество жиров находится в пределах 80 г.
- Блюда для человека с воспалительным поражением поджелудочной железы готовятся на пару, путем запекания и отваривания.
- Из рациона полностью исключают жареную и жирную пищу, копчёные продукты, алкоголь.
- При употреблении пищи, не рекомендовано запивать ее жидкостью.
- Процесс механической обработки блюд в ротовой полости должен быть тщательным, а проглатываемая пища не должна содержать грубых комков и крупных частиц.
- Блюда необходимо употреблять в тёплом виде, а их консистенция должна быть кашицеобразной. Блюда с высокой и низкой температурой полностью исключаются из рациона, так как они не только стимулируют выработку агрессивных ферментативных компонентов, но и раздражают слизистую оболочку желудочно-кишечного тракта.
- С учетом индивидуальных рекомендаций врача гастроэнтеролога, необходимо ежедневно употреблять минеральные воды. Кроме лечебно-столовой воды, пациентам с воспалительным поражением поджелудочной железы назначают приём отваров и настоев из плодов шиповника.
- Для приготовления блюд используются те продукты, которые находятся в перечне допустимых к употреблению. Важно помнить, что малейшее отклонение от диетических рекомендаций способно привести к серьёзному обострению воспалительного процесса.
- Фруктово-ягодные компоненты и овощи категорически запрещено употреблять в сыром виде.
Терапия людей при острых проявлениях болезни, осуществляется в условиях стационара. Этой категории пациентов рекомендована диета при панкреатите в стадии обострения, предполагающая выраженное ограничение рациона питания с пристальным контролем медицинского персонала.
Особенности рациона в острую фазу
В течение первых 48 часов с момента появления симптомов острого панкреатита, человеку рекомендован абсолютный голод.
В первые 24 часа под запрет попадает не только пища, но и любая жидкость. Такие ограничительные меры дают возможность уменьшить количество вырабатываемых ферментов и снизить их агрессивное воздействие на ткань органа. На 2 сутки пациентам назначается обильное питье подогретой минеральной воды с щелочным составом без углекислого газа. Частота употребления жидкости составляет не менее 6 раз в сутки. В зависимости от характера симптомов и общего состояния человека, на 3-4 сутки, рацион пополняют компонентами с повышенным содержанием углеводов. Разрешается употребление кремообразных супов, пюре из кабачков, тыквы, моркови и картофеля, разбавленных киселей, отвара из плодов шиповника, а также некрепкого черного чая с пшеничными сухарями.
На 5-6 сутки вводятся белковые компоненты. В качестве источника белка рекомендованы паровые суфле из нежирной рыбы и мяса, яичные паровые омлеты из белка, цельное молоко с минимальным процентом жирности, полностью обезжиренный творог, котлеты и битки из диетического мяса птицы или кролика. Если пациент заметно идет на поправку, то на 7 день в его ежедневный рацион вводят жировую составляющую. Источником полезного жира выступает натуральное сливочное масло без добавления соли. Данный ингредиент рекомендовано использовать в качестве заправки к протертым крупам.
Важно! При быстром течении воспалительного поражения поджелудочной железы, пациентам назначают стол № 5А по Певзнеру, предусматривающий строгие пищевые ограничения.
Придерживаться такой диеты рекомендовано около 14 дней с момента появления острых симптомов болезни. По мере улучшения общего состояния, человека переводят на стол № 5 по Певзнеру, так как его состав оптимален для людей с панкреатитом на этапе стойкой ремиссии.
Перечень разрешённых продуктов
Людям, столкнувшимся с воспалительным поражением данного органа, разрешено употреблять в пищу такие пищевые компоненты:
- Рыба. В список безопасных рыбных компонентов входит минтай, карась, хек, лещ, хоки, судак, карп, щука.
- Мясо. В качестве мясной составляющей диетических блюд, рекомендовано использовать мясо теленка, кролика, индейки, курицы и перепелов без кожи.
- Первые блюда. Щадящее воздействие на пищеварительный тракт оказывают первые блюда на рыбном, курином и мясном бульоне, приготовленном путем вторичного проваривания. Кроме того, разрешены протёртые супы из круп, постные первые блюда, супы на овощном бульоне с протертыми овощами. В стадии ремиссии допустимо употреблять кремообразные супы из разрешенных овощей.
- Хлебобулочные изделия. Разрешены бисквиты без добавления сахара, галетное печенье, вчерашний хлеб из пшеничной муки.
- Молочная и кисломолочная продукция. При данном патологическом состоянии разрешено употреблять творог с 0% жирности, сметану 15% жирности, простоквашу, домашний обезжиренный йогурт, нежирную ряженку, цельное молоко с 1,5% жирности, а также натуральный кефир.
- Бакалея. В протертом виде допустимо употреблять манную, рисовую, овсяную и гречневую крупу, приготовленную на воде. В период ремиссии, блюда из круп разрешено заправлять сливочным маслом без соли.
- Сладости и десерты. В период стихания острых симптомов в ограниченном количестве допустимо употреблять не более 4-5 плодов чернослива или кураги, творожные пудинги и запеканки, натуральный мёд в количестве не более 2 чайных ложек в сутки, пастилу, зефир и мармелад.
- Фруктово-ягодные компоненты. В протертом виде можно употреблять чёрную и красную смородину, клубнику, сливы, абрикосы, чернику и другие ягоды. При употреблении персиков, их необходимо предварительно опускать в кипяток на 5-10 секунд. Допустимо употребление сладких сортов яблок, предварительно запечённых без добавления сахара и мёда.
- Напитки. Восполнять жидкость в организме разрешено при помощи натуральных компотов из сладких фруктово-ягодных компонентов, чая без добавления молока, минеральной воды с щелочным составом, растворимого напитка из цикория, отвара из плодов шиповника, а также настоев лекарственных трав.
- Овощные компоненты. В виде кремообразных супов или пюре можно употреблять морковь, цукини, тыкву, картофель, зелень укропа и петрушки. Свекла в перетертом виде разрешена к употреблению только спустя месяц с момента появления острых симптомов заболевания. Свежие огурцы разрешены пациентам только в состоянии уверенной ремиссии, через 2-3 месяца после обострения панкреатита.
- Блюда из яиц. Пациентам с диагностированным панкреатитом разрешено добавлять в рацион паровые яичные омлеты из перепелиных или куриных белков.
- Приправы и специи. В качестве добавок к первым и вторым блюдам разрешено использовать зелень петрушки и укропа в сушеном виде.
- Масла. В качестве добавок к первым и вторым блюдам, допустимо использовать нерафинированное подсолнечное масло холодного отжима и сливочное масло без добавления соли. Вводить данные ингредиенты в ежедневный рацион, необходимо через 14 дней после появления острых симптомов болезни.
Список запрещённых продуктов
При развитии воспалительного процесса в области поджелудочной железы, из ежедневного рациона питания рекомендовано полностью исключить такие ингредиенты:
- Хлебобулочные изделия — свежеприготовленный бисквит, сдобная выпечка, хлеб из ржаной муки.
- Молочная и кисломолочная продукция — молочные сливки, жирная сметана, йогурт с добавлением сахара и других наполнителей, сладкие сырки, покрытые глазурью, все виды твердых сыров, домашнее цельное молоко.
- Первые блюда — наваристые бульоны из овощного, рыбного и мясного сырья, блюда, содержащие приправы, пряности, белокочанную капусту, репчатый лук и чеснок.
- Мясо — Любые мясные ингредиенты, содержащие большое количество жира.
- Рыба — рыбные субпродукты, лосось, сельдь, рыба холодного и горячего копчения, красная и чёрная икра.
- Напитки — газированные воды с добавлением сахара и красителей, энергетические напитки, какао, крепкий кофе и чай, алкоголь.
- Бакалея — пшеничная, кукурузная и перловая крупа, вермишель.
- Сладости и десерты — какао, семена подсолнечника и орехи, шоколад, любые виды конфет, изделия из слоеного теста, сдобная выпечка, торты и пирожные, свекольный и тростниковый сахар, мороженое.
- Овощные ингредиенты — пастернак, корни и побеги сельдерея, репчатый лук, белокочанная капуста, чеснок, горчица, щавель, болгарский и острый перец, баклажаны, редис, корень и листья хрена, томаты.
- Масла — масляные спреды, рафинированное растительное масло, топлёное сливочное масло, маргарин, кулинарный жир.
- Яичные блюда — перепелиные и куриные яйца, сваренные вкрутую, жареные яйца на растительном и сливочном масле.
- Фруктово-ягодные компоненты — цитрусовые, а также любые ягоды и фрукты, содержащие малое количество сахара.
- Грибы — под абсолютный запрет попадают все разновидности грибов, приготовленные в любом виде.
Кроме того, не рекомендовано употреблять любые приправы, специи и соусы, которые усиливают секрецию желудочного сока, и стимулируют выработку ферментативных компонентов.
Питание при хроническом течении болезни
Если у человека была диагностирована хроническая форма воспалительного поражения поджелудочной железы, то ежедневный рацион такого пациента должен включать не менее 130 г белковой составляющей. Данное количество белков позволит нормально функционировать обмену веществ, и обеспечит организм необходимым пластическим материалом. Не менее 90 г из 130 необходимых должны составлять белки животного происхождения, которые рекомендовано черпать из обезжиренных мясных и рыбных ингредиентов. Блюда из рыбы и мяса необходимо готовить на пару или в отварном виде. Нельзя забывать о необходимости употребления растительных белков, которые предупредят формирование жировой дистрофии печени. Суточное количество жиров животного происхождения должно составлять не менее 80%.
С целью восполнения жировой составляющей рекомендовано использовать натуральное сливочное масло без добавления соли в качестве заправки к первым блюдам и крупам. Для нормализации эвакуаторной функции кишечника, в рацион включают размоченные плоды кураги и чернослива. В качестве альтернативы цельному молоку используется домашний кефир с низким процентом жирности. Диету при незначительном воспалительном поражении поджелудочной железы можно дополнить паровыми яичными омлетами, твердыми и мягкими сырами. Суточное количество углеводов при хронической форме панкреатита составляет не более 350 г. Для приготовления блюд необходимо использовать те продукты питания, которые находятся в перечне разрешенных. На этапе стойкой ремиссии, а также при вялотекущем панкреатите допустимо употреблять продукты из списка запрещенных, но в ограниченном количестве.
Продолжительность диеты
Общая продолжительность соблюдения диеты при воспалительно-деструктивных процессах в данном органе, напрямую зависит от таких факторов, как форма заболевания, тяжесть клинических проявлений, возраст и пол пациента. Лечение хронической формы патологии осуществляется в амбулаторных условиях. Если пациент предъявляет жалобы на острые симптомы панкреатита, то ему показана госпитализация в стационар. При соблюдении всех врачебных рекомендаций, общая продолжительность терапии может составлять от 2 недель до 1 месяца.
Придерживаться диетических рекомендаций необходимо не только в течение курса лечения, но и на протяжении 6 месяцев с момента перехода состояния в ремиссию.
Только добросовестное соблюдение диетических рекомендации и пищевых ограничений позволит предотвратить тяжёлые осложнения и не допустить обострение панкреатита в будущем. При хроническом вялотекущем воспалительном процессе, щадящую диету соблюдают на протяжении всей жизни, исключая употребление алкоголя и табакокурение. Важно помнить, что улучшение общего состояния и перехода болезни в ремиссию не является гарантией полного выздоровления и отсутствия риска обострения панкреатита.
Рекомендации в питании и меню на неделю
Составлять индивидуальное меню для человека с подобным диагнозом можно с включением тех продуктов питания, которые входят в список разрешенных.
Таблица рациона питания на семь дней при панкреатите:
| Завтрак. Крупа гречневая в протёртом виде, сваренная на воде, некрепкий черный чай без добавления молока, галетное печенье, паровой яичный омлет из белков, узвар из плодов шиповника, салат из моркови с добавлением 1 чайной ложки нерафинированного растительного масла, каша из протертой отварной тыквы. Второй завтрак. Протертая отварная свекла в небольшом количестве, паровой яичный омлет из белков, 1-2 запеченных сладких яблока без кожуры, пюре из отварной тыквы и моркови, горсть размоченных плодов кураги или чернослива, протёртая отварная рисовая крупа, сваренная на воде с добавлением изюма. Обед. Куриные биточки на пару, запеканка из обезжиренного творога, говяжье мясо в отварном виде, протертая рисовая крупа, сваренная на воде, протертый суп на овощном бульоне. Полдник. Вчерашний хлеб из пшеничной муки со сливочным маслом без соли и с сыром, пюре из отварной фасоли или молодого горошка, яблочный или ягодный пудинг, рулет из разрешенных овощей, картофель, приготовленный в запеченном или отварном виде. Ужин. Паровой яичный омлет из белков, домашняя ряженка с низким процентом жирности, обезжиренный йогурт, пудинг из рисовой крупы, цветная капуста или брокколи в отварном виде, овощной винегрет, пюре из сладких яблок без кожуры. | |
| Завтрак. Суфле, приготовленное из куриного филе, каша из овсяных хлопьев, некрепкий чёрный или зелёный чай. Второй завтрак. Порция обезжиренного творога с добавлением сахара и сметаны. Обед. Паровые говяжьи котлеты, протертый суп из овсяных хлопьев, картофельно-морковное пюре, 1 запеченное яблоко. Полдник. Полувязкая овсяная каша на воде, тушеное мясо кролика. Ужин. Пюре из отварной моркови, куриные фрикадельки, некрепкий чёрный чай. Перед сном допустимо употребить 1 стакан обезжиренного кефира. | |
| Завтрак. Говяжьи или куриные тефтели, приготовленные на пару, пюре из картофеля, морс из красной смородины или сок из сладких яблок. Второй завтрак. Порция обезжиренного творога без добавления сахара и сметаны. Обед. Суп-пюре из отварной моркови и картофеля, паровое мясное суфле, компот из разрешенных фруктов, каша из гречневой крупы, 1 хлебная гренка. Полдник. Паровой омлет, приготовленный из яичных белков. Ужин. Диетическая рыба, приготовленная на пару, некрепкий чёрный чай без добавления сахара и молока. Перед сном необходимо употребить 1 стакан домашней обезжиренной простокваши. | |
| Завтрак. Каша, приготовленная из овсяных хлопьев, 1 ломтик вчерашнего белого хлеба, 1 стакан минеральной воды без углекислого газа. Второй завтрак. Пюре из запеченных яблок, творожный пудинг, некрепкий чёрный или зелёный чай без сахара. Обед. Каша из тыквенной мякоти и овсяных хлопьев, суп-пюре из разрешенных овощей, обезжиренный творог. Ужин. Творожная запеканка из обезжиренного творога, куриное филе, приготовленное на пару, домашний фруктовый кисель. | |
| Завтрак. Овсяная каша, приготовленная с добавлением молока, отварная телятина или куриная грудка, некрепкий чёрный чай. Второй завтрак. Паровой яичный омлет, узвар из плодов шиповника, 1 запечённое яблоко. Обед. Говяжье суфле, суп из разрешенных овощей, домашнее желе из сладких сортов ягод или 1 стакан фруктового компота. Полдник. Порция обезжиренного творога и некрепкий чёрный чай. Ужин. Суфле из диетической рыбы, некрепкий зелёный или травяной чай. | |
| Завтрак. Куриная грудка или телятина, приготовленная в отварном виде, чай из цветков ромашки или узвар из плодов шиповника. Второй завтрак. Овсяная каша, приготовленная с добавлением молока, некрепкий черный чай. Обед. Морковно-тыквенный суп-пюре, паровая диетическая рыба, некрепкий чёрный чай. Полдник. Мясное или овощное пюре, используемое в качестве детского питания. Ужин. Морковно-кабачковое рагу, отварная куриная грудка, компот из сухофруктов без добавления сахара. Перед сном разрешено употребить 1 стакан обезжиренного кефира. | |
| Завтрак. Отварная диетическая рыба или творожный пудинг, некрепкий черный чай с добавлением молока. Второй завтрак. Порция обезжиренного творога, некрепкий черный чай с добавлением молока. Обед. Протертый картофельный суп, паровые мясные котлеты, узвар из плодов шиповника. Полдник. Паровой омлет из яичных белков, галетное печенье, чай из цветков ромашки. Ужин. Паровой рулет из куриного филе, пюре из отварной моркови, некрепкий черный чай с добавлением молока. Перед сном разрешено употребить 1 стакан домашнего фруктового киселя. |
Лечебная диета при возникновении клинических проявлений острого или хронического панкреатита, играет ключевую роль в вопросах успешного лечения и реабилитации таких пациентов. При тяжелом течении данного заболевания, пациентам выполняется капельное введение физиологических растворов и зондовое кормление смесями для энтерального питания. В диете людей со среднетяжелым и легким течением данного заболевания важно осуществить поэтапный переход от режима абсолютного голода к полноценному и разнообразному рациону. Правильно составленная диета успешно регулирует уровень выработки ферментов поджелудочной железы, уменьшая тем самым воспаление и устраняя клинические проявления болезни.
Несмотря на большое количество пищевых ограничений при хроническом и остром панкреатите, рацион питания при данном заболевании может быть вкусным и разнообразным. Умело подбирая пищевые компоненты для приготовления блюд, можно не только избежать негативного воздействия на воспаленный орган, но и регулярно насыщать организм необходимыми компонентами, витаминами, белками, углеводами, жирами и микроэлементами.
Так как поджелудочная железа является неотъемлемым звеном пищеварительного тракта, от ее состояния напрямую зависит не только здоровье, но и жизнь человека. В целях личной безопасности, не рекомендовано бесконтрольно вводить или исключать продукты питания, а также нарушать основные правила питания при данном заболевании. Правильно организовать образ жизни и рацион питания при диагностированном панкреатите поможет лечащий врач гастроэнтеролог или терапевт, который составит рекомендации исходя из особенностей течения болезни.
Поделиться в соц. сетях:
Оцените материал:
Что можно есть при панкреатите? (+список продуктов)
Диета и употребляемые вами продукты могут оказать огромное влияние на то, как вы себя чувствуете. Особенно если у вас панкреатит – состояние, когда воспаляется орган, вырабатывающий пищеварительные ферменты. Уделяя пристальное внимание своему питанию, выбирая здоровые продукты, вы даете своей поджелудочной железе отдых и помогаете ей выздороветь. Поэтому важно знать, что можно есть при панкреатите, чего следует избегать, и каким образом это может повлиять на ваше здоровье.
Правила кулинарной обработки и особенности питания
Вашу пищу при панкреатите нужно обогатить такими продуктами, которые не перегружают поджелудочную, независимо от силы и остроты воспаления. Выбранные продукты при панкреатите вы можете готовить любым кулинарным способом, за исключением жарения.
Когда начнут затухать острые симптомы, вам нужно будет:
- Контролировать ежедневное потребление жира в продуктах – диетологи разрешают до 30 г в сутки. Большую часть из них должны составлять растительные мононенасыщенные жиры, которыми богаты оливковое, подсолнечное, кунжутное, льняное масла.
- Обеспечивать свой организм продуктами, богатыми витаминами А, Д, Е, К, B12, цинком и фолиевой кислотой.
- Выпивать 8-10 стаканов воды ежедневно.
- Навсегда распрощаться со спиртными продуктами и курением.
При обострении хронического панкреатита
Можно существенно облегчить свое самочувствие с помощью здоровых диетических продуктов и привычек при панкреатите в период обострения.
Все, что можно кушать при обострении, надолго составит основу вашего ежедневного рациона. Питаться при панкреатите придется дробно, исключить раздражающие продукты.
В первые 2-3 дня при остром приступе панкреатита рекомендуется голод. Он даст передышку вашему больному органу. За это время утихнет болевой синдром, пройдет вздутие, тошнота, диарея. Во время голодания можно пить воду без газов.
В следующие 3 дня можно вводить понемногу чай, небольшие порции полужидких первых и вторых блюд.
Затем, при условии хорошего самочувствия, маленькими порциями можно есть мягкие некалорийные продукты – творог малой жирности, кашу-размазню, мясные кнели, которые готовятся на пару.
При панкреатите рекомендуется употребление более маленьких порций за один приём пищи и более частое питание в течение дня.Со 2 недели уже можно есть рыбу – она должна быть отварная. При готовке старайтесь меньше ее солить и сдабривать специями.
В период стойкой ремиссии
Большинство пациентов при хроническом панкреатите пьют пищеварительные ферменты для лучшего усвоения еды. Им также приходится соблюдать диету во время ремиссии, которая подразумевает, что питание состоит из пищи, имеющей кремообразную консистенцию. Можно есть крем-супы, пюре, кисели, желе.
Что можно кушать и пить при панкреатите
Вопрос, что можно есть при панкреатите поджелудочной железы, непременно встанет, если вы хоть раз столкнетесь с этой патологией. Питание при панкреатите призвано щадить пострадавший орган и подразумевает некалорийные блюда из мяса, рыбы, яиц, крупы, макарон, сквашенной молочки, тушенных и запечённых овощных смесей, вчерашний или подсушенный хлеб, фильтрованную воду и компоты в качестве питья.
Овощи и фрукты
Диетологи рекомендуют больным панкреатитом готовить полезные продукты при панкреатите в пароварке. Но их можно также тушить, варить и запекать. Картофельные, морковные, тыквенные, кабачковые запеканки, кремовые супы с капустой, свекольники – вот самые предпочтительные блюда при панкреатите.
Свежие фрукты тоже ограничены. Можно варить яблочные, вишневые, клубничные, абрикосовые варенья, джемы, компоты.
Мясо
Мясо при панкреатите – основной источник протеина. Но определенные мясные продукты могут усугублять симптомы панкреатита. Поскольку такому больному надо ежедневно кушать мясные продукты, перед ним всегда стоит вопрос, какое мясо можно есть при панкреатите.
Ешьте крольчатину, курятину индюшатину и говядину. Из готовых мясопродуктов при панкреатите можно отварную докторскую колбасу, приготовленную из качественного сырья и без вкусовых улучшителей.
Рыба и морепродукты
Рыба при панкреатите должна быть постной, это является основным критерием при ее выборе. Повышенная жирность морепродуктов спровоцирует болевые симптомы. Выбирайте такие нежирные виды, как треска, минтай, судак, камбала, щука.
Из рыбы можно готовить разнообразные диетические блюда. Даже при очень большой любви к ароматным и зажаристым корочкам, вам придется отказаться от жареной рыбы.
Молочная продукция
От свежего коровьего молока при панкреатите придется отказаться, зато с ним можно приготовить кашу или омлет. Если вы любитель цельномолочного продукта, то вам можно козье молоко. Оно насыщено минералами и макроэлементами, благодаря чему восстанавливает функцию поджелудочной при панкреатите.
Но не стоит сильно расстраиваться из-за данного запрета. Он компенсируется большим набором кисломолочки. Основной критерий выбора здесь тоже небольшая жирность – до 8-9%.
При обострении панкреатита на первое время нужно отказаться от молочных продуктов.Список продуктов из сквашенного молока позволяет готовить творожные запеканки, выпивать на протяжении дня несколько чашек кефира, ряженки, йогурта и простокваши. Можно неострый сыр – он внесет вкусовое разнообразие и обогатит рацион кальцием.
Крупы и хлебобулочные изделия
Завтрак больного панкреатитом немыслим без утренней каши. Но не все крупы одинаково полезны. Отдайте предпочтение разваренной овсянке с сухофруктами, манной крупе, сваренной на молоке, а также кашам из гречихи и рисовой крупы. Разрешенные продукты при панкреатите вы можете чередовать, чтобы снабдить себя максимальным количеством микро- и макроэлементов.
Вареные макароны также можно при панкреатите, только не надо их сдабривать соусами и специями. Хлеб старайтесь есть белый и вчерашний.
Десерты
При панкреатите употребление сладостей сильно ограничено из-за обилия в них сахара. Из магазинных товаров можно попробовать зефир, пастилу, помадку. Но следите за самочувствием после их употребления.
Напитки
Исключить придется все газированные напитки при панкреатите. Но для правильного пищеварения вам надо пить достаточно воды. Поэтому, пациенты всегда интересуются, какие напитки можно пить при панкреатите.
Утолить жажду при панкреатите помогут 7-8 стаканов негазированной воды, 2-3 чашки чая в день, в летний сезон можно побаловать себя отварами из шиповника, свежесваренными компотами и морсами.
Специи и соусы
О большинстве специй и соусов при панкреатите придется забыть. Слегка приправить блюда можно базиликом, зеленью петрушки и укропа.
Запрещенные продукты: таблица
К сожалению, список того, что нельзя есть при панкреатите, очень внушительный, и часто подталкивает больных самостоятельно его регулировать, периодически включая в него то, что не позволено. Это приводит к новым вспышкам обострения.
При выборе желаемых продуктов не стоит полагаться лишь на собственное мнение. Правильно определить, какие продукты нельзя кушать в данный момент, может только ваш врач.
Что нельзя есть:
| Категория | Наименование |
| Мясо | свиное, баранье, утиное, гусиное |
| Морепродукты | лосось, осетр, сельдь, скумбрия, консервы |
| Молочка | молоко коровье, сырковые десерты, творог, сметана, острый сыр высокой жирности |
| Яйца | крутые, глазунья |
| Овощи | редис, редька, чеснок, лук, щавель, хрен, грибы |
| Бобы | все сушеные сорта, за исключением свежего горошка |
| Фрукты | все цитрусовые и кислые фрукты и ягоды |
| Масло и жир | животный жир, за исключением сливочного, орехи |
| Сладкое | конфеты, шоколадные изделия, торты, мороженое |
| Напитки | алкоголь, газировка, кофеиновые напитки |
Примерное меню на 1 день
Ваш повседневный рацион при панкреатите разработайте таким образом, чтобы можно было включать компоненты из всех основных пищевых групп. Вы также должны получать все необходимые витамины и не увлекаться животными жирами.
- Завтрак: слизистая каша из овсянки, гречки или риса, кусочек отварного филе курицы, некрепкий чай.
- Перекус: нежирный творог с вареньем или кефиром, подсушенный хлеб.
- Обед: овощной суп, рыбные тефтели, желе из фруктов или ягод, компот, на гарнир подойдет пюре.
- Перекус: нежирный йогурт, творожник с сухофруктами, морс.
- Ужин: рыба запечённая, овощное рагу, компот.
Вкусные и полезные рецепты
Несмотря на столь жесткие ограничения, те продукты, которые можно есть, тоже позволят вам наслаждаться сытной и вкусной едой. Вы можете обогатить свой рацион при панкреатите следующими рецептами.
Паровые кнели
Смешайте в миске следующие продукты: 75 г вымоченного в молоке и отжатого хлеба, 400 г перемолотого филе курицы, 20 г сливочного масла, 2 желтка и щепотку соли. В фарш добавьте взбитые белки, все компоненты вымешайте, сформуйте шарики и отварите их на пару.
Тефтели
Чтобы приготовить диетические тефтели, вам понадобятся следующие продукты: полстакана отварного риса, полкилограмма телятины, 1 луковица, 1 яйцо и щепотка соли. Соедините в миске предварительно отваренный рис, пропущенное через мясорубку мясо с луком, соль. Хорошенько вымешайте фарш, сформируйте небольшие тефтели и готовьте их в пароварке, не переворачивая, в течение 20 минут.
Гречка на кефире
Замоченная с вечера гречка в кефире выводит шлаки и токсины, поддерживает нормальный уровень сахара, а содержащиеся в кефире лакто- и бифидобактерии улучшают пищеварение при панкреатите. Возьмите 2 ст.л. гречки, вымойте и залейте кефиром, 1 чашки будет достаточно. Диетическое блюдо можно съесть натощак, заменяя им завтрак.
Все врачи сходятся во мнении, что в первые дни болезни (после приступа) пациенту необходим голод. Многие доктора любят повторять, что поджелудочная железа любит «холод, голод и покой».Молочный кисель
Для молочного киселя вам понадобятся:
- 2 ст.л. крахмала;
- 2 ст.л. сахара;
- 500 мл молока;
- 150 мл воды;
- щепотка ванилина.
Разведите предварительно крахмал в воде, а молоко доведите до кипения. Тонкой струйкой вливайте разведенный крахмал в кипящее молоко и дайте ему закипеть, непрерывно помешивая. Кисель слегка остужаем и подаем теплым.
Овощной крем-суп с цветной капустой
Сразу подготовьте:
- 10 соцветий цветной капусты;
- 2 морковки;
- 4 картошки;
- 400 мл молока;
- 400 мл воды;
- 200 г нежирного сыра.
Помытые, очищенные и нарезанные овощи варят в молоке, затем взбивают блендером, слегка присолив, добавляют натертый сыр и проваривают в течение 3-4 минут. Блюдо подают на стол слегка остуженным.
Другие рецепты
Можно попробовать приготовить вкусную творожную запеканку. Для приготовления творожника вам понадобятся следующие продукты: 5 куриных белков, полкило маложирного творога, 1 ст.л. манной крупы, 1 ст.л. сахара, 3 сладких яблока, 50 г вишни.
В блендере надо взбить предварительно очищенные от шкурок и косточек фрукты. Затем смешать творог, манку, сахар, белки, вылить сюда же фрукты из блендера. Полученную смесь поставить в духовку на полчаса и выпекать при 180°C. Этот же рецепт подойдет и для режима «Выпекание» в мультиварке.
Запеченные яблоки с изюмом и медом готовятся из таких ингредиентов:
- 3-4 некислых спелых яблока;
- 2 ст.л. изюма;
- 3-4 ч.л. меда;
- корица и сахарная пудра.
Предварительно замочите изюм кипятком. Яблоки вымойте и удалите сердцевину. В каждый фрукт положите по 1 ч.л. меда и изюм, сложите их в форму и запекайте в духовке около 30 мин. Приготовленные яблоки нужно немного остудить, присыпать сахарной пудрой и корицей.
Последствия нарушения режима питания
Любые диетические новшества при панкреатите можно вводить только с одобрения вашего врача. Придерживаться щадящего рациона надо даже после того, как миновал кризис. Нарушение диеты может вызвать у вас новые обострения панкреатита, которые будут прогрессировать и дадут старт более опасным осложнениям – желтухе, опухоли, диабету.
Держите всегда перед глазами шпаргалку с разрешенными продуктами. Вам будет легче ориентироваться во время готовки дозволенных блюд при панкреатите и облегчит закупку нужных товаров в супермаркете.
продуктов, которых следует избегать при панкреатите
Если у вас панкреатит, возможно, вам придется перейти на внутривенную или жидкую диету.
Кредит изображения: Mizina / iStock / GettyImages
Панкреатит – серьезное заболевание, при котором воспаляется поджелудочная железа. Это иногда опасное для жизни заболевание может привести к необратимому повреждению органов. Питание является неотъемлемой частью лечения этого состояния, хотя рекомендации по немедленному и долгосрочному питанию зависят от вашей ситуации и наличия у вас проблем с перевариванием питательных веществ.Поговорите со своим врачом и попросите направление к диетологу, чтобы разобраться в вашей индивидуальной диете и рекомендациях по питанию.
Что такое панкреатит?
Поджелудочная железа вырабатывает ферменты, которые помогают расщеплять пищу, но при панкреатите эти ферменты могут активироваться, еще находясь в поджелудочной железе, и вызывать повреждение и потерю функции органов поджелудочной железы.
Панкреатит приводит к симптомам, включая сильную боль, диарею, потерю веса, тошноту и рвоту, а если повреждение является серьезным и продолжительным, последствия включают плохое пищеварение и усвоение пищевых жиров, углеводов, белков и других питательных веществ, а также недоедание.
Поскольку поджелудочная железа также вырабатывает гормоны, регулирующие уровень сахара в крови, длительное повреждение этого органа может привести к нарушению выработки инсулина, повышению уровня сахара в крови и диабету. Типичные причины панкреатита – камни в желчном пузыре и чрезмерное употребление алкоголя, но другие заболевания могут вызывать это состояние.
Правильная диета при панкреатите
При легком панкреатите жидкую или твердую пищу можно начинать сразу после исчезновения симптомов боли, тошноты и рвоты.Более тяжелый панкреатит может потребовать подачи жидкого питания через зонд для кормления, который достигает желудка или кишечника, что должно быть временным, пока врач не сочтет целесообразным начать прием пищи или жидкости через рот.
В это время ваша диета перейдет на прозрачные жидкости, такие как бульон, спортивные напитки, ледяной лед или чистый фруктовый сок, или на обычную диету с низким содержанием жиров. Важно следовать рекомендациям вашей медицинской бригады, поскольку существует множество факторов, которые влияют на ваши конкретные рекомендации по диете.
Другие общие диетические рекомендации
При хроническом или длительном панкреатите диета, включающая частые небольшие приемы пищи, помогает минимизировать симптомы и улучшает пищеварение, а диета с низким содержанием жиров важна, особенно при нарушении переваривания жиров.
Плохое питание является обычным явлением после тяжелого или хронического панкреатита, поэтому важно адекватное потребление калорий. Добавки ферментов поджелудочной железы обычно назначают во время еды, если присутствует плохое пищеварение, и если диабет является следствием панкреатита, необходимо следить за тем, чтобы прием пищи соответствовал действию инсулина или лекарств от диабета, чтобы контролировать уровень сахара в крови.
Продукты, которых следует избегать при панкреатите
Ваш врач может порекомендовать диету с низким содержанием жиров после эпизода панкреатита, особенно если у вас нарушено переваривание жиров. Это будет включать ограничение или отказ от таких продуктов, как:
- Колбасы, говядина, свинина и баранина, мясо птицы в кожуре или мясные полуфабрикаты, такие как болонья или салями
- Сыр, молоко обычной жирности или йогурт
- Жареные и панированные продукты, такие как курица или рыба в панировке или картофель фри
- Пончики, жирные крекеры, чипсы для закусок или круассаны
- Мороженое, чизкейк, пироги и прочие десерты с высоким содержанием жира
- Сметана, масло сливочное, маргарин, растительные масла, шортенинг и жирные заправки для салатов
- Орехи, арахисовое масло, авокадо
Поскольку употребление алкоголя является частой причиной панкреатита, ваш врач также посоветует вам строго ограничить или избегать употребления алкогольных напитков.
Всегда консультируйтесь с врачом
Не существует универсального подхода к лечению панкреатита. Важно работать с диетологом, который может оценить ваши потребности в питании и составить план, который подойдет вам.
Если вы похудели из-за болезни или страдаете от недоедания по другой причине, для достижения оптимального количества калорий вам нужно будет есть столько и виды пищи, сколько предписано, и, возможно, вам придется принимать специальные витамины, минералы или жидкие пищевые добавки, чтобы помочь. улучшить свой пищевой статус.
И если панкреатит вызвал диабет, вам также необходимо поработать со своим диетологом и командой диабетиков, чтобы понять, как управлять своим питанием для контроля сахара в крови.
Предупреждения
Управляйте панкреатитом, следуя инструкциям врача относительно диеты, лекарств и регулярно посещая медицинскую бригаду для получения постоянного ухода. Придерживайтесь здоровой диеты и худейте, если у вас избыточный вес, поскольку ожирение может увеличить риск образования желчных камней, которые могут вызвать панкреатит.Не курите и избегайте употребления алкоголя.
Если вы испытываете какие-либо симптомы панкреатита, такие как боль в верхней части живота, которая распространяется на спину, а также тошноту, рвоту или жар, обратитесь к врачу. Также сообщите своему врачу, если у вас есть признаки плохого пищеварения, включая диарею или жирный стул, или если вы непреднамеренно теряете вес.
Отзыв Кей Пек, MPH RD
Диета при панкреатите в клинике Мэйо | Здорово
Панкреатит или воспаление поджелудочной железы – болезненное состояние, которое может быть вызвано множеством различных факторов. Те, кто страдает панкреатитом, считают необходимым изменить свои пищевые привычки, чтобы оставаться здоровыми и предотвратить развитие диабета. Вот несколько советов по диете от экспертов клиники Майо о том, как добиться здорового и успешного выздоровления от панкреатита 1.
Прекратите употреблять алкоголь и курить
Первые две рекомендации клиники Майо – бросить курить и пить. алкоголь, так как они являются частыми причинами панкреатита и усугубляют его состояние 12.Если вы чувствуете, что вам нужна помощь в прекращении любого из этих видов поведения, посоветуйтесь со своим врачом. Существует множество групп поддержки, как в сообществе, так и в Интернете, которые могут обеспечить столь необходимый импульс, пока вы делаете эти трудные шаги. Некоторые лекарства также могут помочь вам бросить курить.
- Первые две рекомендации клиники Мэйо – отказаться от курения и употребления алкоголя, поскольку они являются частыми причинами панкреатита и усугубляют его состояние 1.
- Существует множество групп поддержки, как в сообществе, так и в Интернете, которые могут обеспечить столь необходимый импульс, пока вы делаете эти трудные шаги.
Выбирайте продукты с низким содержанием жиров
Продукты, которые исцеляют поджелудочную железу
Клиника Майо рекомендует, чтобы ваша диета была с низким содержанием жира, состоящая в основном из свежих фруктов и овощей, цельнозерновых и нежирного мяса . Шпинат, черника и красный виноград – три продукта, которые оказались наиболее полезными из-за высокого уровня железа, витаминов группы В и антиоксидантов.
Некоторые считают, что замена мяса тофу – отличный способ получить необходимый белок. В любом случае избегайте красного мяса, так как оно содержит много жира, а также колбас, бекона и других видов мяса с высоким содержанием жира. Индейка, курица, рыба и свинина – это некоторые из нежирных альтернатив.
Многие больные панкреатитом также обнаружили, что они не могут есть большинство молочных продуктов из-за высокого содержания жира. Это включает сыр, масло, сливки и молоко. Йогурт, с другой стороны, может быть очень полезен, если вы едите разновидность, содержащую живые активные культуры или пробиотики, которые помогают пищеварению и помогают уменьшить воспаление поджелудочной железы.
- Клиника Майо рекомендует, чтобы ваша диета была с низким содержанием жиров, в основном из свежих фруктов и овощей, цельного зерна и нежирного мяса.
- Шпинат, черника и красный виноград – три продукта, которые оказались наиболее полезными из-за высокого уровня железа, витаминов группы B и антиоксидантов.
Пейте много воды
Люди с панкреатитом имеют тенденцию быстро обезвоживаться, поэтому убедитесь, что вы пьете воду в течение дня.По словам экспертов клиники Майо, потребление жидкости должно составлять от двух до трех литров в день, в зависимости от вашего здоровья и от того, мужчина вы или женщина. Их общее эмпирическое правило таково: «если вы пьете достаточно жидкости и редко испытываете жажду и производите 1,5 литра (6,3 стакана) или более бесцветной или слегка желтой мочи в день, то, вероятно, вы потребляете достаточное количество жидкости».
Ассоциация диетических привычек и тяжести острого панкреатита
Curr Dev Nutr.2018 Dec; 2 (12): nzy075.
, 1 , 1 , 1 , 2 , 1 , 3 , 2 , 1 , 1 , 1 , 1 , 1 , 1 1, 4Mohannad Dugum
1 Отделение гастроэнтерологии, гепатологии и питания, Медицинский факультет, Университет Питтсбурга, Питтсбург, Пенсильвания
Амир Гугол
22 Отделение гепатологии Гепатологии и питания, Медицинский факультет, Университет Питтсбурга, Питтсбург, ПенсильванияПедрам Парагоми
1 Отделение гастроэнтерологии, гепатологии и питания, Медицинский факультет, Университет Питтсбурга, Питтсбург, Пенсильвания
Сяотян Гао
9012
Департамент биостатистики, Школа общественного здравоохранения, Университет Питтсбурга, Питтсбург, ПенсильванияБассем Матта
1 Отделение гастроэнтерола ogy, гепатология и питание, Медицинский факультет, Университет Питтсбурга, Питтсбург, Пенсильвания,
Джемаль Язичи
3 Отделение гастроэнтерологии и гепатологии, Медицинский факультет, Иллинойский университет, Чикаго, Иллинойс
Гонг Тан
2 Департамент биостатистики, Школа общественного здравоохранения, Университет Питтсбурга, Питтсбург, Пенсильвания
Фил Грир
1 Отделение гастроэнтерологии, гепатологии и питания, Департамент медицины, Университет Питтсбурга, Питтсбург, Пенсильвания
Иоаннис Пот
1 Отделение гастроэнтерологии, гепатологии и питания, Медицинский факультет, Университет Питтсбурга, Питтсбург, Пенсильвания,
Стивен Дж. Д. О’Киф
1 Отделение гастроэнтерологии, гепатологии и питания, Медицинский факультет Университета Питтсбург, Питтсбург, Пенсильвания
Дэвид К. Уиткомб
1 Divi Отделение гастроэнтерологии, гепатологии и питания, Медицинский факультет, Университет Питтсбурга, Питтсбург, Пенсильвания
Дхирадж Ядав
1 Отделение гастроэнтерологии, гепатологии и питания, Медицинский факультет, Университет Питтсбурга, Питтсбург, штат Пенсильвания,
I Papachristou
1 Отделение гастроэнтерологии, гепатологии и питания, Медицинский факультет Питтсбургского университета, Питтсбург, Пенсильвания
4 Отделение гастроэнтерологии, гепатологии и питания, по делам ветеранов Pittsburgh Healthcare System, PA
1 Отделение гастроэнтерологии, гепатологии и питания, Медицинский факультет, Университет Питтсбурга, Питтсбург, Пенсильвания2 Отделение биостатистики, Школа общественного здравоохранения, Университет Питтсбурга, Питтсбург, Пенсильвания
3 Отделение Гастроэнтерология и гепатология, медицинское отделение, университеты Иллинойс, Чикаго, Иллинойс
4 Отдел гастроэнтерологии, гепатологии и питания, по делам ветеранов Система здравоохранения Питтсбурга, Питтсбург, штат Пенсильвания
Поступила в редакцию 5 июня 2018 г .; Пересмотрено 30 июля 2018 г .; Принята в печать 6 сентября 2018 г.
Эта статья цитируется в других статьях в PMC.Abstract
Предпосылки
Влияние диеты на риск острого панкреатита (ОП) предполагалось в предыдущих исследованиях, но связь диетических привычек с тяжестью ОП ранее не оценивалась.
Цель
Целью исследования было оценить различия в описанных диетических привычках у пациентов с тяжелым АД по сравнению с пациентами с легким или умеренным АД.
Методы
Использовалась проспективно поддерживаемая когорта пациентов с ОП.Была внедрена краткая анкета по диетическим привычкам. Диетические привычки были классифицированы на основе общего типа диеты, количества фруктов / овощей, содержания жира, потребления молочных продуктов, десертов / сладостей и потребления жидкости. Пациенты были разделены на АП легкой / средней и тяжелой степени. Многовариантный анализ использовался, чтобы определить, имеют ли пищевые привычки независимую связь с тяжестью ОП.
Результаты
Обследовано 407 пациентов с ОП. Средний возраст пациентов составил 51 год, из них 202 человека (50%) были мужчинами.29% пациентов были курильщиками и 46% активно употребляли алкоголь. У 225 пациентов было АП легкой степени, у 103 – умеренное АП и у 79 – тяжелое АД. Три группы были сопоставимы по расе, индексу массы тела, этиологии АП и сопутствующим заболеваниям. Диетические факторы в группах были в целом сопоставимы, за исключением типа диеты: пациенты с тяжелым ОП имели более высокий процент употребления мясной диеты (84%), чем пациенты с легким ОП (72%) и умеренным ОП (67%) (). P = 0,04). На основании многовариантной логистической регрессии OR развития тяжелого АД составляло 2.5 (95% ДИ: 1,24–5,32, P = 0,01) между пациентами, которые придерживаются диеты, богатой мясом, и теми, кто придерживается диеты на основе овощей.
Ключевые слова: острый панкреатит, пересмотренная атлантская классификация, тяжесть заболевания, диета, диетические анкеты
Введение
Острый панкреатит (ОП) является ведущей причиной госпитализаций по поводу желудочно-кишечного тракта, и его частота продолжает расти (1) . Пересмотренная атлантская классификация (RAC) – это международный консенсус, который классифицирует AP в зависимости от тяжести заболевания на 3 категории: легкая (без органной недостаточности и местных осложнений), умеренная (транзиторная органная недостаточность продолжительностью <48 часов и / или местные осложнения), и тяжелый АП (стойкая органная недостаточность ≥48 ч, с местными осложнениями или без них) (2).Пациенты с тяжелым ОП обычно нуждаются в длительной госпитализации и имеют значительную заболеваемость и смертность (3). Кроме того, примерно у одной пятой пациентов после эпизода АП может развиться рецидив АП, и примерно у 10% пациентов с течением времени развивается хронический панкреатит (4).
Существует несколько этиологий развития ОП, включая камни в желчном пузыре, гипертриглицеридемию и некоторые лекарства. Воздействие двух основных изменяемых факторов риска, употребления алкоголя и курения сигарет, было тщательно оценено как способствующие развитию и прогрессированию ОП (5, 6).Однако еще один потенциально важный модифицируемый фактор риска ОП, который также не изучался, – это диета. В нескольких популяционных исследованиях оценивалась связь между определенными диетическими компонентами и заболеваемостью ОП (7–11). Однако в некоторых из этих исследований отсутствовали данные отдельных пациентов по ключевым клиническим параметрам. Кроме того, насколько нам известно, связь диетических привычек с тяжестью ОП ранее не оценивалась.
Выявление конкретных диетических привычек, которые могут потенциально повлиять на клиническое течение и тяжесть ОП, может иметь серьезные последствия для консультирования пациентов, стратификации риска и профилактики заболеваний.Целью этого исследования было оценить различия в описанных диетических привычках между пациентами с тяжелым ОП и пациентами с легким или умеренным ОП, а также определить ключевые диетические переменные, на которые можно было бы направить разработку эффективных стратегий профилактики ОП.
Методы
Популяция исследования
Это исследование зарегистрировано на сайте www.clinicaltrials.gov ({“type”: “клиническое испытание”, “attrs”: {“text”: “NCT03075605”, “term_id”: “NCT03075605) “}} NCT03075605). Связанный с панкреатитом риск органной недостаточности – это текущее проспективное обсервационное исследование, проводимое в Медицинском центре Университета Питтсбурга и одобренное наблюдательным советом учреждения (идентификатор протокола PRO08010374).Пациенты, которые соответствуют ≥2 из 3 критериев для диагностики AP и поступают в течение 7 дней с момента появления боли, считаются подходящими для включения в исследование: наличие боли в животе, характерной для AP, уровень липазы в сыворотке ≥3 раз выше верхней границы нормы и / или перекрестный – результаты секционной визуализации согласуются с AP. Пациенты с визуализацией и / или клиническими данными, указывающими на хронический панкреатит или рак поджелудочной железы, исключаются. После получения информированного согласия каждый пациент включается в исследование после поступления или перевода в наш центр и проспективно отслеживается до выписки из больницы.Период включения в это конкретное исследование был с августа 2008 года по декабрь 2015 года. Никакого конкретного расчета размера выборки не производилось, и во время статистического анализа использовались перспективные данные.
Проспективно регистрируются соответствующие демографические, лабораторные и радиологические данные. Проверяются внешние медицинские карты переведенных пациентов. Регистрируют этиологию ОП, длительность органной недостаточности (при наличии) и развитие местных осложнений (при наличии). Подробная информация об употреблении алкоголя и курении сигарет в анамнезе получается путем личного опроса пациентов.
Опросник по питанию
Краткий опросник о диетических привычках заполняется перспективным способом путем личного опроса зарегистрированных пациентов во время их госпитализации. Диетические привычки классифицируются на основе общего типа диеты (богатая мясом по сравнению с овощной), порций фруктов / овощей, потребления жиров (низкого, среднего или высокого), потребления молочных продуктов, потребления десертов / сладостей и потребления жидкости ( ). Мы решили использовать этот базовый FFQ для оценки наличия потенциальных ассоциаций для целей данного исследования, потому что не существует утвержденных вопросников о диете для расстройств поджелудочной железы, а подробный опросник по частоте приема пищи было трудно использовать, потому что пациенты были опрошены во время госпитализации с острое заболевание.
Статистический анализ
Для сравнения исходных характеристик пациентов и клинических факторов среди пациентов с ОП в трех группах RAC, дисперсионный анализ применялся к непрерывным переменным, а критерий хи-квадрат Пирсона применялся к категориальным переменным. Для непрерывных переменных, распределение которых далеко от нормального (ИМТ, индекс коморбидности Чарлсона и потребление жидкости), вместо этого использовался непараметрический тест Краскела – Уоллиса. Категориальные переменные с ≤10 наблюдениями в любой из категорий RAC были свернуты с соседней переменной для сохранения статистической мощности.Этими переменными были раса, этиология ОП, тип диеты, потребление молочных продуктов и порции фруктов / овощей. Модели многовариантной логистической регрессии использовались для изучения связи между различными диетическими привычками и риском тяжелого ОП (по сравнению с легким и умеренным ОП). В моделях были скорректированы пол, возраст, раса, ИМТ и тип диеты. Здесь пациенты с легким и средним ОП были сгруппированы вместе и сравнивались с пациентами с тяжелым ОП на основании клинической точки зрения, согласно которой лечение этих пациентов отличается от лечения пациентов с тяжелым ОП.Переменные с нескорректированными значениями P ≤0,2 были включены в многопараметрический анализ. Переменные, которые не были статистически значимыми в многопараметрическом анализе, впоследствии не были включены в окончательную модель, за исключением возраста, пола, расы, ИМТ и активного употребления алкоголя, которые мы скорректировали. Возможные взаимодействия между полом, возрастом, ИМТ и типом диеты в этих регрессионных моделях были протестированы с помощью теста Вальда. Гамма-статистика использовалась для оценки степени соответствия между обычными переменными, связанными с диетой.Все тесты были двусторонними, и значение P ≤0,05 считалось статистически значимым. Анализы проводились с использованием R (R Foundation for Statistical Computing, 2017, версия 3.3.3).
Результаты
Обследовано 407 пациентов с ОП. Средний возраст пациентов составлял 51 год (стандартное отклонение 18 лет), 202 года (49,6%) были мужчинами. Исходно 29% пациентов курили, а 46% активно употребляли алкоголь. Согласно RAC, у 225 пациентов было АД легкой степени, у 103 – умеренное АД и у 79 – тяжелое АД.суммирует характеристики всех пациентов с ОП, сравнивая клинические характеристики пациентов с легким, средним и тяжелым заболеванием. В целом, 3 группы были сопоставимы по расе, этиологии ОП (билиарный по сравнению с другими) и индексу коморбидности Чарлсона. Описательный анализ показал значительные различия по возрасту, полу и ИМТ между 3 группами.
ТАБЛИЦА 1
Демографические и клинические характеристики среди пациентов с легким, средним и тяжелым АП 1
| Легкое АП ( N = 225) | Умеренное АП ( N = 103) | Тяжелая ОП ( N = 79) | Всего ( N = 407) | P значение | |||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Средний возраст, лет | 49.8 ± 17,7 | 50,6 ± 17,8 | 56,5 ± 15,9 | 51,3 ± 17,6 | 0,01 | ||||||
| Мужской, n (%) | 98 (43,6) | 55 (53,4) 49 (62,0 | ) ) | 202 (49,6) | 0,01 | ||||||
| Кавказский, n (%) | 198 (88,0) | 95 (92,2) | 69 (87,3) | 362 (88,9) 0,46 | |||||||
| ИМТ ≥30 кг / м 2 , n (%) | 96 (42.7) | 45 (43,7) | 46 (58,2) | 187 (45,9) | 0,05 | ||||||
| Активный курильщик, n (%) | 66 (29,3) | 31 (30,1) | 31 (30,1) | 21 (26,6) | 118 (29,0) | 0,86 | |||||
| Активное употребление алкоголя, n (%) | 93 (41,3) | 54 (52,4) | 39 (49,4) | 186 (45,7 ) | 0,13 | ||||||
| Средний индекс коморбидности Чарлсона 2 | 0 [0, 1] | 0 [0, 1] | 1 [0, 2] | 0 [0, 1] | 0 .31 | ||||||
| Билиарная этиология ОП, n (%) | 95 (42,2) | 37 (35,9) | 39 (49,4) | 171 (42,0) | 0,19 | ||||||
| Рецидив n (%) | 84 (37,3) | 41 (39,8) | 16 (20,3) | 141 (34,6) | 0,01 | ||||||
| Переведено из стационара, n (%) | 92 (40,9) | 68 (66) | 67 (84.8) | 227 (55,8) | <0,001 | ||||||
| Смертность, n (%) | 0 | 0 | 16 (20,3) | 16 (3,9) | |||||||
| Легкое АП ( N = 225) | Среднее АП ( N = 103) | Тяжелая ОП ( N = 79) | Всего ( N = 407) | P значение | |||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Тип диеты, n (%) | |||||||||||
| Мясо минимум несколько раз в неделю | 156 (71.6) | 64 (67,4) | 59 (84,3) | 279 (72,8) | 0,04 | ||||||
| В основном овощи | 62 (28,4) | 31 (32,6) | 11 (15,7) 104 | (27,2)||||||||
| Диетический жир, n (%) | |||||||||||
| Высокий жир | 21 (12,3) | 11 (15,5) | 12 (25,0) | 44 (15,2) | 0,15|||||||
| Средний жир | 88 (51.5) | 36 (50,7) | 26 (54,2) | 150 (51,7) | |||||||
| С низким содержанием жира | 62 (36,3) | 24 (33,8) | 10 (20,8) | 96 ( 33,1) | |||||||
| Молочные продукты, n (%) | |||||||||||
| ≥1 порция / день | 152 (69,1) | 73 (77,7) | 52 (75,4) | 277 (72,3) | 0,25 | ||||||
| Редко или несколько раз в неделю | 68 (30.9) | 21 (22,3) | 17 (24,6) | 106 (27,7) | |||||||
| Фрукты / овощи, n (%) | |||||||||||
| ≥3 порций в день | 74 (33,9 ) | 31 (32,6) | 21 (30,9) | 126 (33,1) | 0,89 | ||||||
| <3 порций в день | 144 (66,1) | 64 (67,4) | 47 (69,1) | 255 (66,9) | |||||||
| Десерт, n (%) | |||||||||||
| Ежедневно | 52 (23.7) | 22 (23,7) | 22 (31,9) | 96 (25,2) | 0,66 | ||||||
| Несколько раз в неделю | 57 (26,0) | 26 (28,0) | 18 (26,1) | 101 (26,5) | |||||||
| 1 раз в неделю | 49 (22,4) | 15 (16,1) | 11 (15,9) | 75 (19,7) | 61345 | (27,9) | 30 (32,3) | 18 (26,1) | 109 (28.6) | ||
| Среднее потребление жидкости, 2 унций | 60 [40, 74] | 64 [40, 76] | 58 [35,5, 70] | 60 [40, 72] | 0,77 | ||||||
Связь типа диеты с серьезностью АР
На основе модели многомерной логистической регрессии () и с поправкой на возраст, пол, расу, ИМТ и активное употребление алкоголя, отношение шансов развития тяжелой АР составило 2,5 (95% ДИ: 1,24–5,32, P = 0.01) между пациентами, которые придерживаются диеты, богатой мясом, и теми, кто придерживается в основном растительной диеты. Тип диеты был единственной переменной, значимо связанной с тяжестью АР после поправки на демографические данные. Важно отметить, что статистика гамма среди порядковых переменных, связанных с диетой, показала, что тип диеты (потребление мяса) и диетический жир умеренно коррелировали (γ 0,60).
ТАБЛИЦА 3
Модель многомерной логистической регрессии
| OR (тяжелый AP vs.легкая / умеренная АД) | 95% ДИ | P значение | ||||
|---|---|---|---|---|---|---|
| Возраст, лет | 1,03 | 1,01–1,05 | <0,01 | |||
| Пол, мужской | 1,51 | 0,87–2,67 | 9034 0,10,87–2,67 | 30 кг / м 22,12 | 1,23–3,72 | 0,01 |
| Раса, европеоид | 1,41 | 0,61–3,02 | 0,4 | |||
| Активное употребление алкоголя.53 | 0,86–2,74 | 0,15 | ||||
| Диета, богатая мясом | 2,47 | 1,24–5,32 | 0,01 |
Обсуждение
АП ассоциируется со значительной заболеваемостью и высокой смертностью, связанной со здоровьем расходы в США (12). Учитывая отсутствие текущей терапии, специфической для конкретного заболевания, особенно важно выявить изменяемые факторы риска для предотвращения ОП или изменения его потенциально тяжелого клинического течения.Влияние диеты на развитие ОП уже много лет упоминается в медицинской литературе, поскольку она представляет собой привлекательный модифицируемый фактор риска для этого потенциально разрушительного заболевания. Однако точное влияние привычного рациона питания на клиническое течение ОП и тяжесть заболевания ранее не изучалось.
Недавний популяционный проспективный анализ большой многоэтнической когорты пациентов с ОП выявил, что потребление насыщенных жиров и холестерина и их пищевые источники, включая красное мясо, положительно связаны с риском АП, связанного с желчными камнями.Это исследование также показало, что потребление клетчатки было обратно пропорционально связано как с АД, связанным с желчными камнями, так и с АД, не связанным с камнями (7). Эти результаты согласуются с исследованием здоровья женщин в Айове, которое показало повышенный риск ОП при более высоком общем потреблении и насыщенных жирах (8). В двух других популяционных проспективных исследованиях сообщалось о защитном эффекте овощей и рыбы в отношении заболеваемости АП, не связанной с камнями (9, 10). Кроме того, подтверждая влияние диеты на воспаление поджелудочной железы, было показано, что диетические привычки также влияют на хронический панкреатит.Крупное поперечное исследование показало, что диета с высоким содержанием жиров связана с более молодым возрастом при постановке диагноза, более молодым возрастом появления симптомов и более высокой вероятностью продолжающейся боли в животе у пациентов с хроническим панкреатитом (13).
Насколько нам известно, это первое исследование, в котором оцениваются различия в описанных диетических привычках у пациентов с тяжелым АД по сравнению с пациентами с легким или умеренным АД. В нашей проспективно включенной когорте пациентов с ОП, госпитализированных или переведенных в крупный медицинский центр третичного уровня, и после поправки на демографические данные и активное употребление алкоголя мы сообщаем, что OR развития тяжелого AP составляет 2.5 (95% ДИ: 1,24, 5,32) у пациентов, которые придерживаются диеты, богатой мясом, по сравнению с пациентами, которые в основном придерживаются растительной диеты ( P = 0,01). Важно отметить, что мы демонстрируем, что тип диеты (потребление мяса) и диетический жир умеренно коррелируют (γ 0,60), что указывает на то, что сам диетический жир также может быть косвенно связан с тяжелым ОП. Это неудивительно, потому что диета, богатая мясом, в западных странах обычно также имеет высокое содержание жира. В рамках лечения АП рекомендуется избегать жирного и красного мяса, и наши результаты подтверждают эту практику.Хотя наши результаты частично аналогичны результатам популяционного поперечного исследования, проведенного в Китае, в котором сообщается о 2-кратном увеличении риска ОП среди субъектов с высоким потреблением мяса [ОШ: 2,85 (95% ДИ: 1.20–6.74), P = 0,017], в предыдущем исследовании не оценивалась корреляция диеты с клиническим течением, т. Е. Тяжестью ОП (11).
Существует множество гипотетических механизмов, с помощью которых диета, богатая мясом (и, следовательно, жиром) и бедная овощами, может влиять на клиническое течение ОП.Во-первых, и мясо, и жир оказывают сильное стимулирующее действие на поджелудочную железу и связаны с повышенной секрецией холецистокинина. Во-вторых, определенные диетические компоненты могут влиять на воспалительный каскад, внося активный кислород и азотные формы, которые участвуют в патогенезе ОП (14). Дисбаланс антиоксидантного статуса, частично вызванный диетическими факторами, может повысить чувствительность поджелудочной железы к окислительному стрессу и усилить АД. Эта гипотеза была подтверждена результатами проспективного исследования шведской популяции старше 12 лет, в котором сообщалось о значительной обратной линейной зависимости доза-ответ между потреблением овощей и риском АП, не связанного с камнями, в результате чего овощи (богатые антиоксидантами, такими как как витамин C и β-каротин) для обеспечения окислительно-восстановительного баланса и защиты от развития AP (10).В-третьих, было показано, что диета с высоким содержанием жиров (которая состоит в основном из мяса) вызывает повреждение поджелудочной железы на моделях крыс и усугубляет вызванное алкоголем повреждение поджелудочной железы (15, 16). В-четвертых, диета оказывает значительное влияние на состав микробиоты кишечника (17). Вполне вероятно, что диета может действовать как ключевой модифицирующий заболевание фактор, изменяя состав микробиома кишечника и вызывая провоспалительное состояние, тем самым увеличивая риск ОП и ухудшая его клиническое течение. Tan et al. (18) сообщили, что популяции кишечника Enterobacteriaceae и Enterococcus были выше, а популяция Bifidobacterium была ниже у пациентов с ОП (как легкой, так и тяжелой), чем у здоровых субъектов.В этом исследовании полиорганная недостаточность чаще встречалась у пациентов с ОП с дисбактериозом, что свидетельствует о потенциальном влиянии микробиома кишечника на тяжесть заболевания.
Основными достоинствами этого исследования являются проспективный метод включения пациентов, большой размер выборки, включение всех пациентов с ОП независимо от этиологии заболевания, личное интервью для получения вопросника о диете и адекватный контроль искажающих факторов.
У нашего исследования есть ряд ограничений. Дизайн исследования запрещает определение механистической связи между диетой и тяжестью ОП.Мы использовали анкету базовой частоты, чтобы оценить наличие потенциальных ассоциаций. Мы понимаем, что большинство обследований частоты приема пищи не дают достоверного представления о диетических привычках и что в вопроснике по идеальному рациону питания следует многократно подробно описывать состав и количество пищи. Однако не существует утвержденных опросников по диете при заболеваниях поджелудочной железы. Кроме того, существующие FFQ отнимают много времени, потому что они могут включать ≤70 наименований продуктов питания / напитков, и большинство из них оценивают потребление пищи за предыдущий год, и поэтому их было бы невозможно применять в условиях нашего исследования, поскольку пациенты были опрошены во время госпитализации с острая болезненная болезнь.Кроме того, данные о диете и других факторах риска панкреатита, включая потребление алкоголя и курение, были получены только на основе исходного вопросника. Возможны изменения в диете во время последующего наблюдения, и, поскольку ОП является динамическим заболеванием, более серьезная тяжесть заболевания может быть связана с вариациями воздействия определенных пищевых продуктов. Кроме того, систематическая ошибка воспоминаний и ошибка измерения в вопросниках по питанию неизбежны и могут привести к неправильной классификации воздействия. Наконец, исследование проводится в специализированном специализированном центре со значительным количеством переведенных пациентов, и поэтому наши результаты не могут быть репрезентативными для всех пациентов с ОП.
Таким образом, наше исследование показывает, что диета, богатая мясом, независимо связана с тяжелым течением ОП. Если эти предварительные результаты подтвердятся в последующих проспективных исследованиях, они могут иметь важное значение для консультирования пациентов и стратификации риска и могут быть использованы в качестве основы для дальнейших исследований роли диетических вмешательств в качестве профилактических и терапевтических стратегий для AP.
Выражение признательности
Обязанности авторов были следующими – MD, AG и GIP: разработали и спроектировали исследование, собрали данные, выполнили статистический анализ, интерпретировали данные и написали рукопись; XG, GT и PG: провели статистический анализ и интерпретировали данные; PP, BM и IP: сбор и интерпретация данных; CY: интерпретировал данные и критически рассмотрел рукопись на предмет интеллектуального содержания; SJDO, DCW и DY: собрали данные и критически проанализировали рукопись на предмет интеллектуального содержания; GIP: несла основную ответственность за окончательный контент; и все авторы: прочитали и утвердили окончательную версию рукописи.
Примечания
Эта работа была частично поддержана наградой за заслуги перед ветеранами (IQ1CX000272-Q1A2) Георгиосу Папахристу.
Раскрытие информации об авторах: MD, AG, PP, XG, BM, CY, GT, PG, IP, SJDO, DCW, DY и GIP: нет конфликта интересов.
Дополнительная таблица 1 доступна по ссылке «Дополнительные данные» в онлайн-публикации статьи и по той же ссылке в онлайн-оглавлении по адресу https://academic.oup.com/cdn/.
Список литературы
1.Peery AF, Crockett SD, Barritt AS, Dellon ES, Eluri S, Gangarosa LM, Jensen ET, Lund JL, Pasricha S, Runge T. et al. . Бремя заболеваний желудочно-кишечного тракта, печени и поджелудочной железы в США. Гастроэнтерология 2015; 149: 1731–41.e3. [Бесплатная статья PMC] [PubMed] [Google Scholar] 2. Бэнкс ПА, Боллен Т.Л., Дервенис С., Гуззен Х.Г., Джонсон С.Д., Сарр М.Г., Циотос Г.Г., Веге СС; Рабочая группа по классификации острого панкреатита. Классификация острого панкреатита – 2012: пересмотр классификации и определений Атланты на основе международного консенсуса.Gut 2013; 62: 102–11. [PubMed] [Google Scholar] 3. Маунзер Р., Лэнгмид С.Дж., Ву Б.Ю., Эванс А.С., Бишехсари Ф., Муддана В., Сингх В.К., Сливка А., Уиткомб, округ Колумбия, Ядав Д. и др. . Сравнение существующих систем клинической оценки для прогнозирования стойкой органной недостаточности у пациентов с острым панкреатитом. Гастроэнтерология 2012; 142: 1476–82. [PubMed] [Google Scholar] 4. Шанкаран С.Дж., Сяо А.Ю., Ву Л.М., Виндзор Дж.А., Форсмарк С.Е., Петров М.С. Частота прогрессирования острого панкреатита в хронический и факторы риска: метаанализ.Гастроэнтерология 2015; 149: 1490–500 [PubMed] [Google Scholar] 5. Ядав Д., О’Коннелл М., Папахристу Г.И. Естественный анамнез после первого приступа острого панкреатита. Am J Gastroenterol 2012; 107: 1096–103 [PubMed] [Google Scholar] 6. Бертилссон С., Свард П., Калайцакис Э. Факторы, влияющие на прогрессирование заболевания после первого приступа острого панкреатита. Clin Gastroenterol Hepatol 2015; 13: 1662–9 [PubMed] [Google Scholar] 7. Setiawan VW, Pandol SJ, Porcel J, Wei PC, Wilkens LR, Le Marchand L, Pike MC, Monroe KR.Факторы питания снижают риск острого панкреатита в большой многоэтнической когорте. Clin Gastroenterol Hepatol 2017; 15: 257–65 [Бесплатная статья PMC] [PubMed] [Google Scholar] 8. Prizment AE, Jensen EH, Hopper AM, Virnig BA, Anderson KE. Факторы риска панкреатита у пожилых женщин: исследование здоровья женщин Айовы. Энн Эпидемиол 2015; 25: 544–8. [Бесплатная статья PMC] [PubMed] [Google Scholar] 9. Оскарссон В., Орсини Н., Садр-Азоди О., Волк А. Потребление рыбы и риск острого панкреатита, не связанного с желчнокаменной болезнью: проспективное когортное исследование.Am J Clin Nutr 2015; 101: 72–78. [PubMed] [Google Scholar] 10. Оскарссон В., Садр-Азоди О., Орсини Н., Андрен-Сандберг А., Волк А. Овощи, фрукты и риск острого панкреатита, не связанного с желчными камнями: популяционное проспективное когортное исследование. Gut 2013; 62: 1187–92 [PubMed] [Google Scholar] 11. Ян Х, Ван Л., Ши Й.Х., Суй Г.Т., Ву Й.Ф., Лу XQ, Ли М.Я., Ся Цюй, Бянь ХХ, Ли ХХ и др. . Факторы риска острого панкреатита у пожилого населения Китая: популяционное поперечное исследование. J Dig Dis 2014; 15: 501–7 [PubMed] [Google Scholar] 12.Peery AF, Crockett SD, Barritt AS, Dellon ES, Eluri S, Gangarosa LM, Jensen ET, Lund JL, Pasricha S, Runge T. et al. . Бремя заболеваний желудочно-кишечного тракта, печени и поджелудочной железы в США. Гастроэнтерология 2015; 149: 1731–41e3. [Бесплатная статья PMC] [PubMed] [Google Scholar] 13. Castiñeira-Alvariño M, Lindkvist B, Luaces-Regueira M, Iglesias-García J, Lariño-Noia J, Nieto-García L, Domínguez-Muñoz JE. «Роль диеты с высоким содержанием жиров в развитии осложнений хронического панкреатита».Clin Nutr 2013; 32 (5): 830–6. [PubMed] [Google Scholar] 14. Люн П.С., Чан Ю.С. Роль окислительного стресса в воспалении поджелудочной железы. Антиоксидный окислительно-восстановительный сигнал 2009; 11: 135–65. [PubMed] [Google Scholar] 15. Ян MX, Li YQ, Meng M, Ren HB, Kou Y. Длительная диета с высоким содержанием жиров вызывает травмы поджелудочной железы из-за нарушений микроциркуляции поджелудочной железы и окислительного стресса у крыс с гиперлипидемией. Biochem Biophys Res Commun 2006; 347: 192e9. [PubMed] [Google Scholar] 16. Цукамото H, Towner SJ, Yu GS, French SW. Потенцирование вызванного этанолом повреждения поджелудочной железы диетическим жиром.Вызвание хронического панкреатита алкоголем у крыс. Am J Pathol 1988; 131: 246e57. [Бесплатная статья PMC] [PubMed] [Google Scholar] 17. Мемба Р., Дугган С.Н., Ни Чончубхейр Х.М., Гриффин О.М., Башир Ю., О’Коннор Д. Б., Мерфи А., МакМахон Дж., Волков Ю., Райан Б. М. и др. . Потенциальная роль микробиоты кишечника в заболевании поджелудочной железы: систематический обзор. Панкреатология 2017; 17 (6): 867–74. [PubMed] [Google Scholar] 18. Тан Ц, Лин З, Хуан И, Цао И, Лю Цюй, Цай Т., Юань Х, Лю Ц, Ли И, Сюй К. Дисбактериоз кишечной микробиоты, связанный с воспалением, вовлеченный в прогрессирование острого панкреатита.Поджелудочная железа 2015; 44 (6): 868e75. [PubMed] [Google Scholar]Продукты и травы, полезные для панкреатита
Продукты и травы, полезные для поджелудочной железы
Приведенный ниже список продуктов и трав может помочь защитить и восстановить поджелудочную железу. Однако вам следует проконсультироваться с врачом, чтобы подобрать то, что может быть лучше для вас.
1. Корень солодки – считается исключительным средством от множества недугов поджелудочной железы. Китайцы использовали имбирь в своей традиционной медицине десятки тысяч лет.Солодка обладает противовоспалительными свойствами, которые уменьшают отек и боль, связанные с панкреатитом.
2. Харитаки – натуральное средство в Индии из плодов растения Терминалия Чебула и в целом остается малоизвестным. Исследования показали, что он благотворно влияет на поджелудочную железу в дополнение к мощным противораковым свойствам. Считается, что харитаки обладает способностью предотвращать развитие раковых опухолей в поджелудочной железе, потому что считается, что он вызывает апоптоз (естественную смерть раковых клеток).Заметных побочных эффектов нет. Пероральный прием экстракта харитаки снижает уровень глюкозы в крови на 43,2%, что делает его ценным подспорьем для диабетиков.
3. Чеснок – Чеснок не только помогает поджелудочной железе, но также снижает количество сахара в кровотоке, стимулируя поджелудочную железу вырабатывать значительный уровень инсулина. Вы должны съедать один-два слегка измельченных зубчика чеснока в день в дополнение к добавлению его в пищу. Вместо этого можно выпить чесночный чай, а пара веточек петрушки сделает дыхание более сладким.
4. Goldenseal входит в число самых полезных трав на планете благодаря своим лечебным и терапевтическим свойствам. Он может фактически снизить уровень глюкозы и помочь поджелудочной железе в ее общей функции, а также стимулировать бета-клетки, содержащиеся в поджелудочной железе, что может быть очень полезно для диабетиков. Желтокорень также обладает антибактериальными, мятными, мятными, тонизирующими, мышечными, противовоспалительными и противоспазматическими свойствами.
5. Лимоны – Кислые фрукты, такие как лимоны, способствуют высвобождению жизненно важных пищеварительных ферментов в поджелудочной железе.Лайм и киви также могут быть полезны для нормального функционирования поджелудочной железы.
6. Календула , или календула, на протяжении веков использовалась как лечебное растение. Благодаря противовирусным и противовоспалительным свойствам, помимо антигенотоксических соединений, он очень эффективен в борьбе с раком. Исследования показали, что календула, вероятно, может остановить рост опухолевых клеток на 70–100%. Это означает, что календула обладает значительными цитотоксическими опухолевыми свойствами и может вызывать образование лимфоцитов.
7. Хвощ – Эта трава богата кремнеземом, который помогает организму в заживлении и восстанавливает поврежденные ткани, которые ухудшились в результате воспаления поджелудочной железы. В отчете о влиянии хвоща на диабетических крыс было обнаружено, что всего через пять недель лечения было продемонстрировано, что хвощ обладает заметными антидиабетическими свойствами, а также способствует регенерации поджелудочной железы.
8. Одуванчик – Этот узнаваемый сорняк является мощным лекарством от раковых клеток поджелудочной железы, особенно тех, на которые не действуют другие методы лечения рака.Исследования показали, что настой корня одуванчика вызывает гибель раковых клеток, но не влияет на нормальные клетки. Чай из одуванчиков отлично очищает кишечник от токсинов и помогает предотвратить повреждение тканей поджелудочной железы.
9. Оливковые листья – содержат питательные вещества, которые выводят токсины из крови и улучшают кровообращение. Прием настоя оливкового масла не позволит свободным радикалам вызвать повреждение, которое приводит к заболеванию, и снижает кровяное давление. При регулярном приеме этот настой укрепит печень, щитовидную железу и поджелудочную железу.Олеуропеин – это активная земля в оливковых листьях, которая является противовоспалительным комплексом в поджелудочной железе. Использование дополнительного количества олеуропеина поможет уменьшить отек и боль, вызванные панкреатитом. Оливковые листья также содержат молочную кислоту, которая помогает разрушать свободные радикалы, которые могут вызвать повреждение клеток поджелудочной железы. Исследования показали, что эти листья могут сдерживать рост раковых клеток и могут снизить риск рака груди в дополнение к раку поджелудочной железы.
10. Горечавка – красивый синий цветок, это трава, которая способствует здоровью поджелудочной железы. Корни горечавки побуждают желчный пузырь, слизистые оболочки желудка и поджелудочную железу повышать выработку ферментов поджелудочной железы, желудочного сока, желчи и других соков, которые способствуют здоровью пищеварительной системы.
11. Ягоды кедра – Эти ягоды расположены на юго-западе США и похожи на виноград. Они также содержат сильные питательные вещества, способствующие укреплению здоровья, которые очень полезны для организма.Стручки и семена используются для улучшения функций поджелудочной железы и пищеварения. Ягоды кедра регулируют нормальную работу поджелудочной железы, что также способствует стабилизации уровня глюкозы в крови.
12. Орегано – Эта кулинарная трава полна природных фенольных антиоксидантов, что делает ее полезной при лечении окисления, вызванного диабетом. Исследования на свиньях показали, что орегано может замедлять выработку амилазы поджелудочной железы. Считается, что орегано обладает сильными анти-гипергликемическими свойствами, которые могут помочь справиться с гипергликемией и / или долгосрочными осложнениями, возникающими при диабете.
Индийская диета при панкреатите (Список продуктов для острого и хронического панкреатита)
Последнее обновление: | RD, Payal Banka (зарегистрированный диетолог) 3 комментария
Наше тело – прекрасное творение природы. Он настолько сложен, что без труда функционирует в здоровых условиях. Основой этого эффективного функционирования является эндокринная система организма. Эндокринная система – это сеть желез, вырабатывающих гормоны, которые помогают клеткам правильно функционировать.Поджелудочная железа – одна из таких эндокринных желез, которая регулирует уровень глюкозы в крови. Читайте дальше, чтобы узнать об индийской диете при панкреатите (список продуктов для острого и хронического панкреатита).
Все о панкреатите:
Что такое панкреатит?
Поджелудочная железа – это длинная плоская железа, расположенная в верхней части живота. Его функции:
- Выпуск пищеварительных ферментов в тонкий кишечник. Следовательно, это помогает переваривать пищу.
- Выпуск инсулина и глюкагона в кровоток.Эти гормоны помогают вашему организму контролировать использование глюкозы в качестве топлива для получения энергии.
Панкреатит возникает, когда пищеварительные ферменты активируются еще в поджелудочной железе. Он раздражает клетки поджелудочной железы, вызывая воспаление. Воспаление поджелудочной железы известно как панкреатит.
Типы панкреатитаДве формы панкреатита – острая и хроническая.
- Острый панкреатит: Острый панкреатит – это внезапное воспаление, продолжающееся очень короткое время.Своевременное лечение приводит к более быстрому выздоровлению.
- Хронический панкреатит: При повторном возникновении острого панкреатита постоянное повреждение поджелудочной железы приводит к хроническому панкреатиту.
- Высокая температура.
- Учащение пульса.
- Тошнота и рвота.
- Вздутие живота.
- Боль в верхней части живота с иррадиацией в сторону спины.Боль усиливается после диеты с высоким содержанием жиров.
- Постоянная боль в верхней части живота с иррадиацией в сторону спины.
- Понос из-за неполного переваривания пищи.
- Несварение, вызывающее потерю веса.
- Рвота, особенно после еды.
- Аутоиммунные заболевания: Он приводит к повреждению собственных клеток, вызывая рубцевание и воспаление.
- Злоупотребление алкоголем: Пьянство в течение короткого периода времени приводит к острому панкреатиту.
- Повторные инфекции: Рецидив инфекций приводит к перегрузке поджелудочной железы, что приводит к воспалению.
- Камни в желчном пузыре: Блокирует проток, по которому выделяются ферменты поджелудочной железы. Следовательно, это приводит к ферментам, переваривающим клетки поджелудочной железы.
- Нарушения обмена веществ: Нарушения обмена веществ, такие как застарелый диабет, истощают клетки поджелудочной железы, что приводит к панкреатиту.
- Травма: Любая травма поджелудочной железы может привести к ее воспалению.
- Причины хронического панкреатита включают:
- Семейный анамнез: Это может быть наследственность.
- Камни в желчном пузыре: Повторные камни в желчном пузыре приводят к хроническому воспалению поджелудочной железы. (Прочтите о холецистэктомии)
- Высокие триглицериды: Избыточные триглицериды выше 1000 мг / дл приводят к воспалению поджелудочной железы.
- Злоупотребление алкоголем: Поджелудочная железа метаболизирует алкоголь в токсичный побочный продукт метаболизма, вредный для клеток поджелудочной железы. Ферменты перед высвобождением начинают переваривать клетки поджелудочной железы, что приводит к хроническому панкреатиту.
- Сахарный диабет: Воспаление может повредить клетки поджелудочной железы, влияя на секрецию инсулина и глюкагона.
- Инфекция поджелудочной железы: Острый панкреатит ослабляет клетки поджелудочной железы, делая их склонными к инфекциям.
- Недоедание: Повреждение клеток поджелудочной железы влияет на секрецию пищеварительных ферментов. Недостаток ферментов приводит к меньшему усвоению питательных веществ и расстройству пищеварения. Это приводит к недоеданию, диарее и потере веса.
- Рак поджелудочной железы: Длительное воспаление делает клетки склонными к рубцеванию тканей. Это может быть фактором риска развития рака поджелудочной железы.
- Некроз поджелудочной железы: Клетки поджелудочной железы умирают из-за повреждения клеток поджелудочной железы.
- Псевдокиста: Острый панкреатит может вызывать задержку жидкости и мусора в клетках поджелудочной железы, что приводит к его инфекции, известной как псевдокиста. Он может лопнуть и инфицировать поджелудочную железу, а также вызвать внутреннее кровотечение.
- Инфицированной поджелудочной железе необходимы антибиотики.
- Прием пищи не на должном уровне, поэтому вводят жидкости внутривенно.
- Имеется несварение желудка, поэтому предпочтительнее диета с низким содержанием жиров или жидкая диета.
Лечение острого или хронического панкреатита включает аналогичные советы по питанию для поддержания здоровья поджелудочной железы.
- Поджелудочная железа может увеличить секрецию кислоты в желудке. Следовательно, это обычно сопровождается тошнотой и рвотой.
- Избыток воды в кишечнике может вызвать диарею.
- Переваривание и всасывание питательных веществ нарушается из-за нарушения активности ферментов поджелудочной железы.
- Недостаточное переваривание жиров также может привести к жирному стулу или стеатореи. Таким образом, диета с низким содержанием жиров или без видимых жиров подходит для лечения обоих типов панкреатита.
Вот список продуктов, которые нужно включить в панкреатическую диету. Диета для лечения панкреатита должна быть умеренной по белку, с низким содержанием видимого жира или без него, а также с умеренным количеством сложных углеводов.
- Белки: Потребляйте умеренное количество нежирного белка или белков хорошего качества.Включите нежирную курицу, рыбу, нежирное молоко и продукты, яичные белки, орехи, а также обезжиренную сою. Чечевица, далс, ростки и фасоль.
- Жиры: Потребляйте обезжиренное молоко и продукты, жиры хорошего качества, масла MCT, такие как кокосовое, косточек или топленое масло.
- Углеводы: Употребляйте разнообразные фрукты и овощи. Включите цельнозерновые крупы, просо, отруби, псиллиум, а также нерафинированную муку.
- Продукты, богатые антиоксидантами: Включите достаточное количество фруктов, овощей, орехов, содержащих антиоксиданты.Это снижает нагрузку на железу и способствует лучшему выздоровлению и улучшению прогноза.
- Продукты с высоким содержанием жира: Избегайте жирной, жареной пищи. А также субпродукты и мусор, так как они содержат очень много жиров. Избегайте жирного молока и продуктов из него. Диета с высоким содержанием жиров оказывает нагрузку на секрецию и действие ферментов поджелудочной железы. Избегайте употребления трансжиров в рационе.
- Рафинированные продукты: Нежелательная, рафинированная мука, сахар, а также все процеженные соки требуют ферментов поджелудочной железы для пищеварения и всасывания.
Острый панкреатит требует очень строгой диеты с низким содержанием жира или без него. Первоначально пациенты находятся на приеме НБМ (перорально – ноль). Когда боль и симптомы утихают (тошнота, рвота, диарея или расстройства желудочно-кишечного тракта), мы начинаем с жидкой диеты. Начинайте с мягкой пищи только тогда, когда жидкая диета хорошо воспринимается организмом.
Пример диеты при остром панкреатите: (жидкая обезжиренная диета)Раннее утро: Лимонная вода (без сахара)
Завтрак: 1 стакан кокосовой воды
Обед: Смешанный дал
Вечерний перекус: Смесь овощного и фруктового сока или пахта
Ужин: Смешанный кандзи рава
Время отхода ко сну: Обезжиренное миндальное молоко с куркумой
Индийская диета при хроническом панкреатите:Хронический панкреатит требует нормальной диеты с низким содержанием жиров с изменениями или модификациями в зависимости от симптомов.
Пример диеты при хроническом панкреатите:Раннее утро: 1 чайная ложка замоченных семян зиры в 1 стакане воды
Завтрак: 1 чашка зеленого чая + 2 идли на пару или 1 простая доса с самбаром
Mid -Утро: 1 фрукт
Обед: 1 чашка овощного супа + 2 чапати + 1 чашка овощей + 1 чашка нежирного творога
Полдень: 1 чашка вареного риса + 1 чашка дал
Вечерняя закуска: 1 стакан нежирного молока с корицей + 1 стакан Упма или Рава Аппам
Ужин: 1 стакан мягкого вареного риса + 1 стакан самбара + 1 стакан овощного сока
Время отхода ко сну: 1 стакан нежирного молока
Что есть после панкреатита Эпизод:- Первое правило панкреатита – избегать алкоголя и курения.Алкоголь и курение напрямую влияют на поражение поджелудочной железы.
- Постоянно поддерживайте водный баланс. Тошнота, рвота или любые проблемы с желудком могут привести к обезвоживанию.
- Ешьте часто небольшими порциями в течение дня. Это снижает нагрузку на поджелудочную железу. При остром панкреатите сначала может потребоваться только жидкая диета, а затем мягкая диета по мере уменьшения симптомов. Хронический панкреатит, который возникает после повторного острого панкреатита, требует диеты с низким содержанием жиров под руководством профессионалов.
- Ешьте фрукты и овощи как обычно, но избегайте избыточного потребления клетчатки за один прием пищи. Это может привести к вздутию живота или любой другой желудочной проблеме, еще более усугубляющей симптомы панкреатита.
- Используйте МСТ в качестве источника видимого масла, поэтому для пищеварения не требуются ферменты поджелудочной железы. Лучше всего использовать кокосовое масло, косточковое пальмовое масло или топленое масло.
- Включите в рацион поливитаминные добавки. Диета должна быть с низким содержанием жиров или без видимых жиров для более быстрого восстановления поджелудочной железы.
EndNote:
В любом состоянии острая или хроническая спасительная функция поджелудочной железы является главной целью. Основная цель диеты поджелудочной железы – облегчить симптомы и не перегружать поджелудочную железу. Диета с умеренным содержанием белка и низким содержанием жиров с достаточным количеством клетчатки делает свое дело.
Кормление панкреатита у собак
Поджелудочная железа вашей собаки – жизненно важный орган, выполняющий две основные функции. Он производит ферменты, которые помогают переваривать пищу в кишечнике вашей собаки, а также гормоны инсулин и глюкагон, которые, помимо прочего, помогают регулировать уровень сахара в крови вашей собаки.
Когда поджелудочная железа работает нормально, пищеварительные ферменты становятся активными только тогда, когда достигают тонкой кишки. Считается, что панкреатит развивается из-за преждевременной активации ферментов. Когда это происходит, ферменты начинают переваривать любые собственные ткани собаки, с которыми они сталкиваются, что приводит к боли, воспалению и общему плохому самочувствию.
Существует два типа панкреатита: острый, который возникает внезапно и имеет тенденцию быть более тяжелым, и хронический, который представляет собой постоянное, непрерывное состояние, которое часто менее тяжелое.
Хотя нет единого мнения о том, что вызывает панкреатит, существует несколько возможных причин.
Например, повреждение или травма поджелудочной железы, некоторые лекарства и токсины, а также высокий уровень кальция в крови могут быть связаны с началом панкреатита. Ожирение, связанное с диетой с высоким содержанием жиров, также считается фактором риска развития расстройства.
Обычно панкреатит возникает у собак среднего и пожилого возраста. И хотя это может произойти у всех собак, это чаще встречается у некоторых пород, включая боксеров, кокер-спаниелей и колли.
Некоторые из признаков и симптомов болезни, о которых следует знать, включают:
- Лихорадка
- Рвота и диарея
- Боль в животе от легкой до сильной, которая может усилиться после еды
- Учащение пульса
Это не исчерпывающий список, поэтому важно поговорить со своим ветеринаром, если вы заметите что-нибудь необычное в своей собаке и ее поведении.
Как лечить панкреатит
Если у вашей собаки был диагностирован панкреатит, первое, что рекомендуется, – дать поджелудочной железе время отдохнуть и восстановиться.
Для этого обычно рекомендуется воздерживаться от еды на срок от 24 до 48 часов. В это время может потребоваться введение жидкости внутривенно (IV) для предотвращения обезвоживания. Ваш ветеринар посоветует вам, нужно ли вам отказываться от приема жидкостей и требуется ли внутривенное введение жидкости, а также о том, как долго следует отказываться от еды.
Вашей собаке могут быть прописаны различные лекарства, которые помогут ей выздороветь. Это могут быть инъекции бупренорфина для контроля и уменьшения боли или противорвотные средства, такие как хлорпромазин, для остановки рвоты.
В некоторых случаях ветеринары могут также назначать антибиотики для борьбы с инфекциями, которые могут возникнуть в результате панкреатита. А в более тяжелых случаях может потребоваться операция или переливание плазмы, но это относительно редко.
Диетическое лечение панкреатита
Помимо лечения панкреатита лекарствами, хорошо известно, что изменение диеты собаки может помочь ей выздороветь. В частности, предпочтение отдается домашнему питанию, поскольку оно обеспечивает гибкость и полный контроль над списком ингредиентов.
Углеводы вызывают наименьшее количество секреции ферментов поджелудочной железы по сравнению с белками и липидами. По этой причине диета при панкреатите должна быть ограничена жиром, низким содержанием белка и высоким содержанием углеводов.
Если ваша собака не принимала внутрь в течение нескольких дней после того, как ей поставили диагноз панкреатит, корм следует вводить постепенно. Во-первых, пища должна быть мягкой и даваться в небольших количествах через равные промежутки времени в течение дня. Частые небольшие приемы пищи меньше стимулируют поджелудочную железу и легче перевариваются, а это означает, что они с меньшей вероятностью вызовут рвоту или дискомфорт.
Однако также рекомендуется вносить долгосрочные изменения в рацион, чтобы помочь вашей собаке быстро выздороветь и предотвратить повторение. В случае хронического продолжающегося панкреатита долгосрочные изменения в питании могут помочь контролировать симптомы и сдерживать болезнь.
Одно из самых больших изменений, которое вы можете внести в рацион вашей собаки, если ей поставили диагноз панкреатит, – это уменьшить количество жиров в ее рационе.
Очень важно придерживаться диеты с низким содержанием жиров.В частности, будьте внимательны во время праздников, когда люди склонны кормить свою собаку большим количеством “лакомств”, которые чаще всего содержат много жира, и когда ветеринары сообщают, что наблюдают увеличение случаев заболевания.
Еще одно серьезное изменение, которое вы можете сделать, – это отказ от сырой пищи для собак. Приготовление корма для собаки имеет много преимуществ – оно уничтожает бактерии, облегчает переваривание пищи и, что, возможно, наиболее важно, снижает содержание жира. В большинстве случаев позже собака может есть сыроедение, но сначала поджелудочной железе требуется всяческая помощь для восстановления.
Готовить нужно не только мясо. Приготовление – и даже переваривание – крахмалистых продуктов, таких как рис и картофель, увеличивает их усвояемость и может помочь успокоить желудок и пищеварительный тракт.
Белый рис – это обычно предпочтительный углевод, особенно если он приготовлен с избытком воды. Также можно давать картофель или сладкий картофель, но кожуру следует снимать, чтобы снизить потребление клетчатки. В качестве источника белка можно включить куриную грудку без кожи или белую рыбу.
Некоторые собаки, страдающие панкреатитом легкой и средней степени тяжести, могут вернуться к «нормальной» диете через несколько недель; однако, если у них повторяются приступы, им следует придерживаться обезжиренной диеты.
| Панкреатит – это состояние, при котором у пациента воспалена поджелудочная железа. Различные ферменты, выделяемые этим органом, отвечают за переваривание пищи. Когда высвобождение этих ферментов ограничено, пациент испытывает сильную или постоянную боль в животе, а также тошноту, лихорадку и рвоту. Некоторые другие симптомы включают жирный стул, учащенное дыхание, низкое кровяное давление, обезвоживание, учащенный пульс и внутреннее кровотечение.Причины хронического панкреатита включают злоупотребление алкоголем, такие заболевания, как волчанка, наследственный панкреатит, кистозные мутации или фиброз, а также закупорку протока поджелудочной железы из-за камней, опухоли и травм. План диеты при хроническом панкреатите для лечения болезни предполагает употребление только здоровых и натуральных ингредиентов. Важно соблюдать меню диеты при хроническом панкреатите и изменить свой образ жизни, потому что, если не лечить вовремя, панкреатит может превратиться в длительное заболевание.В рамках диеты для лечения хронического панкреатита большинство диетологов рекомендуют овощи и фрукты. Вместо этого можно есть свежие овощи или овощной сок. Овощи содержат большое количество ферментов, минералов и витаминов, которые помогают вылечить панкреатит. Например, в шпинате содержится много железа, которое полезно при панкреатите. Если вы хотите получить пользу от диеты для лечения хронического панкреатита, обязательно включайте рис в свой ежедневный рацион. Салаты также хороши при воспалении поджелудочной железы. Вы также можете есть овсянку, хлопья и хлеб на завтрак или во время перекусов между приемами пищи.Продукты на основе сои являются отличным источником антиоксидантов, которые помогают предотвратить дальнейшее повреждение поджелудочной железы. Чтобы избежать панкреатита из-за диеты с высоким содержанием белка, обязательно добавляйте пробиотики в свой ежедневный прием пищи. Сюда могут входить такие продукты, как йогурт, которые помогают регулировать пищеварение, уменьшают воспаление и повышают иммунитет. Диетические ограничения при хроническом панкреатите включают острую пищу, газированные напитки и напитки, содержащие кофеин, такие как кофе и чай. Также желательно сократить потребление продуктов с высоким содержанием жира.Это связано с тем, что поджелудочная железа должна усерднее работать, чтобы расщепить молекулы жира. Если вы страдаете острым панкреатитом, в вашем рационе не должно быть много углеводов, жиров и белков, вместо этого нужно есть большие порции овощей и фруктов для оптимального здоровья поджелудочной железы. Продукты для хронического панкреатитаВот некоторые продукты, которые вы должны включить в свой список продуктов для хронического панкреатита.
Питание при хроническом панкреатитеЕсли вы хотите избавиться от панкреатита, необходимо следовать правильному плану питания при хроническом панкреатите.Вот несколько рекомендаций по питанию при хроническом панкреатите, о которых вы должны помнить.
|


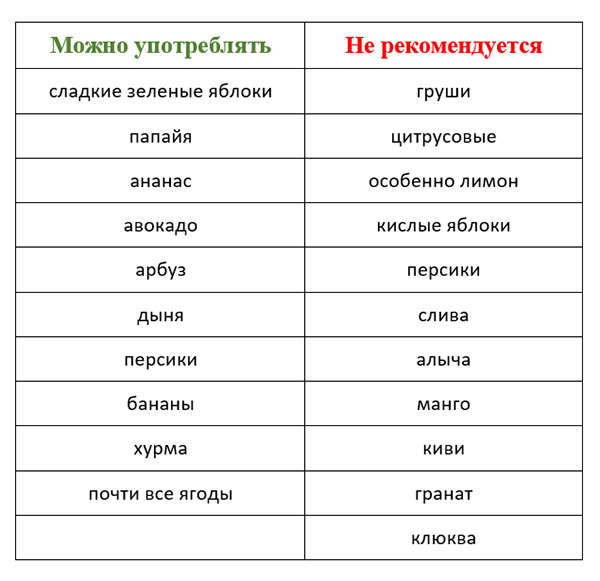
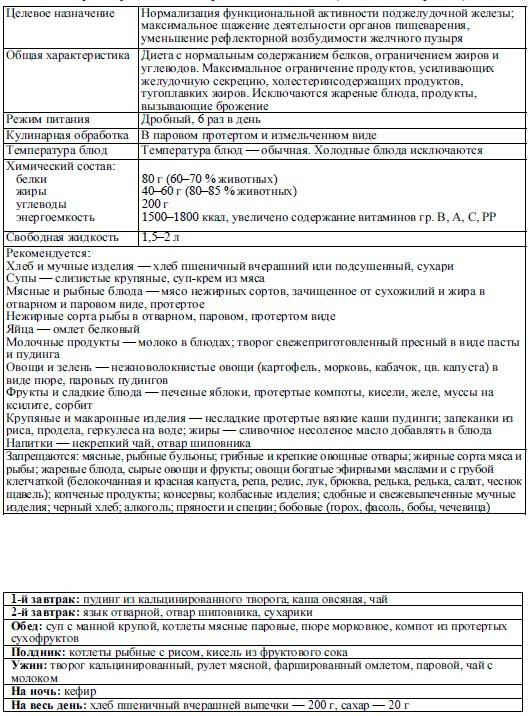
 Употреблять в небольших количествах.
Употреблять в небольших количествах.
