Боль в пищеводе после еды: Заболевания пищевода, желудка и двенадцатиперстной кишки – Гастроэнтерология – Отделения
Болезни пищевода: как отличить от проблем с сердцем | Здоровая жизнь | Здоровье
Наш эксперт – доктор медицинских наук, руководитель отделения хирургии пищевода и желудка ГУ РНЦХ РАМН им. академика Б. В. Петровского Федор Черноусов.
Сердце ни при чем
Пищевод – орган, соединяющий глотку с желудком – представляет из себя мышечную трубку, длиной примерно 25 см. Но, несмотря на свой относительно небольшой размер, заболеваний, касающихся непосредственно этого органа, существует множество. Среди них – злокачественные и доброкачественные опухоли, дивертикулы, ожоговые стриктуры пищевода, кардиоспазм, свищи и т. д.
Пищевод достаточно глубоко расположен и чрезвычайно нежен, поэтому хирургическое вмешательство на нем достаточно затруднительно и трудоемко, соответственно, такие операции должны осуществляться только в медицинских учреждениях, специализирующихся именно в этой области. В другом случае достичь положительного результата бывает очень сложно.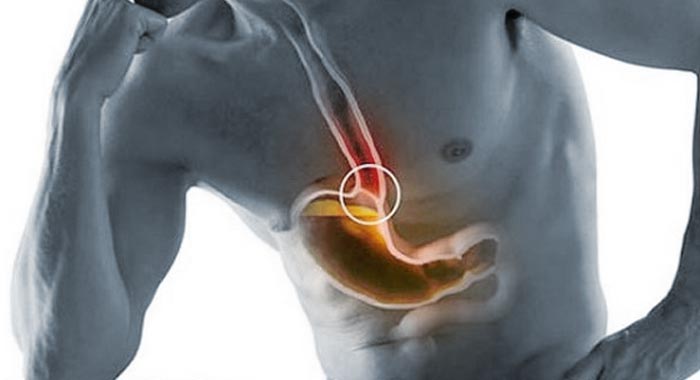
«Кардия» – это верхняя часть желудка. Часто у людей встречается спазм в области перехода пищевода в желудок. В норме, когда пища проходит по пищеводу, внизу открывается клапан и все то, что мы съели на завтрак или обед, благополучно попадает в желудок. Это достаточно сложный механизм, в котором иногда может возникать сбой – клапан вовремя не открывается, и тогда пища застаивается в пищеводе (иногда очень долго – несколько суток). Это явление даже физически ощущается вполне явственно. Со временем пищевод расширяется, что приносит новые проблемы. Причиной вышеперечисленных заболеваний является нарушение иннервации (проведения нервных импульсов) пищевода.
Основным способом лечения кардиоспазма желудка является дилатация (растягивание места перехода пищевода в желудок). Через рот в область кардии устанавливается специальный баллончик, который надувается до определенного давления. Сеанс занимает около нескольких минут. Всего требуется от 3 до 6 таких процедур с интервалом в 1–2 дня, и затем человека можно выписывать из больницы.
Если на начальном этапе заболевания пищевод практически не расширен, то в запущенных случаях он, наоборот, расширяется в несколько раз, превращаясь в огромный мышечный мешок с S-образными изгибами. Мускулатура органа атрофируется, и поэтому пищевод уже не может справляться со своей главной задачей – продвигать пищу. Поэтому при IV (последней) стадии заболевания, как правило, эффективна только операция.
Опасное сужение
Следующая частая проблема – пептическая стриктура (сужение) пищевода – происходит за счет заброса кислого содержимого из желудка в пищевод. Основной симптом болезни – чувство жжения за грудиной (изжога). Последствием постоянного повреждения слизистой пищевода является ожог, а в дальнейшем – сужение нижней части пищевода.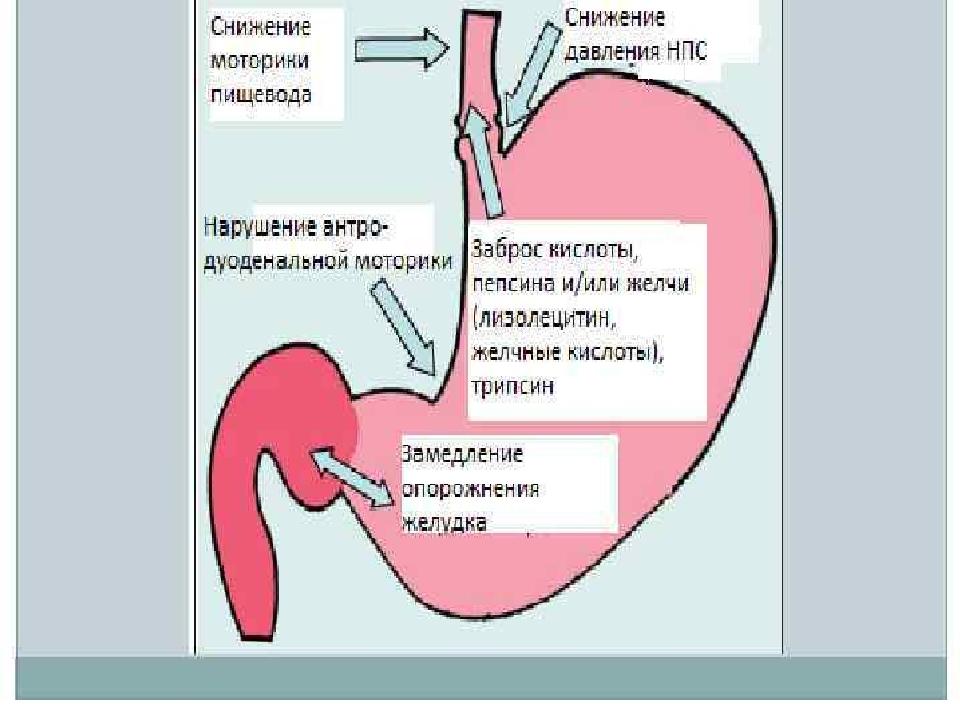
При этих состояниях важно вовремя обращаться к врачам – часто достаточно консервативной терапии, и только при ее неэффективности может проводиться оперативное лечение.
Стриктура (сужение) пищевода может возникать, и когда человек по ошибке или, как это ни печально звучит, по собственному желанию употребляет внутрь какое-то отравляющее вещество. Спектр жидкостей, которые люди выпивают, самый разный – электролит, уксусная эссенция. Из-за контакта агрессивной жидкости с пищеводом или желудком возникает повреждение слизистой оболочки, и может образовываться стриктура пищевода. При коротких сужениях можно проводить расширение органа (бужирование) с помощью специальных инструментов (бужей). При протяженных стриктурах зачастую приходится создавать больному новый пищевод из собственных тканей организма (желудка, толстой или тонкой кишки).
Новообразования пищевода можно наблюдать, только если они небольших размеров и нет сомнений в том, что это действительно доброкачественные опухоли. Если новообразование больше 1 см или оно начинает быстро расти – необходимо хирургическое лечение. Небольшие полипы можно удалить эндоскопическим путем, крупные – с помощью полостной операции. В случае злокачественной опухоли всегда производится полное удаление пищевода и одномоментно создается искусственный пищевод.
Не упустить время!
Преследующая человека изжога или затрудненное прохождение пищи обязательно должны настораживать человека. Не стоит ждать, пока эти неприятные явления пройдут сами собой, также опасно заниматься и самолечением, принимая широко рекламируемые препараты от изжоги или пищеварительные ферменты. Ведь как при лечении любого заболевания одно из самых важных условий благоприятного исхода недугов пищевода – это своевременное обращение к врачу.
Болезни пищевода могут проявляться и такими симптомами, которые на первый взгляд никак не связаны с пищеварительным трактом. Например, при рефлюксе (забрасывании) желудочного содержимого в пищевод может возникать стенокардия. Человек страдает от боли и жжения за грудиной, исправно (но, увы, безуспешно) лечится у кардиолога, тогда как истинная причина его недомогания кроется в несостоятельности клапана между пищеводом и желудком.
Например, при рефлюксе (забрасывании) желудочного содержимого в пищевод может возникать стенокардия. Человек страдает от боли и жжения за грудиной, исправно (но, увы, безуспешно) лечится у кардиолога, тогда как истинная причина его недомогания кроется в несостоятельности клапана между пищеводом и желудком.
Другой симптом – хронические трахеиты и бронхиты. Зачастую по утрам у человека «садится» голос. Порой пациенту с кардиоспазмом ставят такой диагноз, как бронхиальная астма, в то время как главным виновником неприятностей с бронхами является… застоявшаяся в пищеводе пища, которая обычно по ночам, когда человек долго находится в горизонтальном положении, затекает в дыхательные пути и вызывает там воспаление. Поэтому человек, страдающий кардиоспазмом, особенно III и IV стадиями заболевания, рискует не только заполучить более серьезные проблемы с пищеводом, но и заболеть пневмонией.
Главное исследование, которое необходимо провести, – рентген с контрастным веществом. Второе – эзофагогастроскопия. Практически любая существующая патология пищевода будет таким образом выявлена с высокой долей вероятности.
Практически любая существующая патология пищевода будет таким образом выявлена с высокой долей вероятности.
Смотрите также:
Грыжа пищеводного отверстия диафрагмы — (клиники Di Центр)
Грыжа пищеводного отверстия диафрагмы
Грыжа пищеводного отверстия диафрагмы — это смещение в грудную полость через пищеводное отверстие диафрагмы нижней части пищевода, части желудка, а иногда и петель кишечника. В норме связочный аппарат пищеводного отверстия диафрагмы, поддиафрагмальная жировая ткань и естественное анатомическое расположение органов брюшной полости препятствуют перемещению органов, лежащих под диафрагмой, в грудную полость. Заболевание способствует забрасыванию кислого содержимого желудка в пищевод, поэтому основным его симптомом является изжога. Грыжа существует у каждого двадцатого взрослого человека, а в возрасте старше 50-ти лет — у каждого второго.
Каковы причины возникновения грыжи?
Причиной возникновения грыжи может быть ослабление связочного аппарата.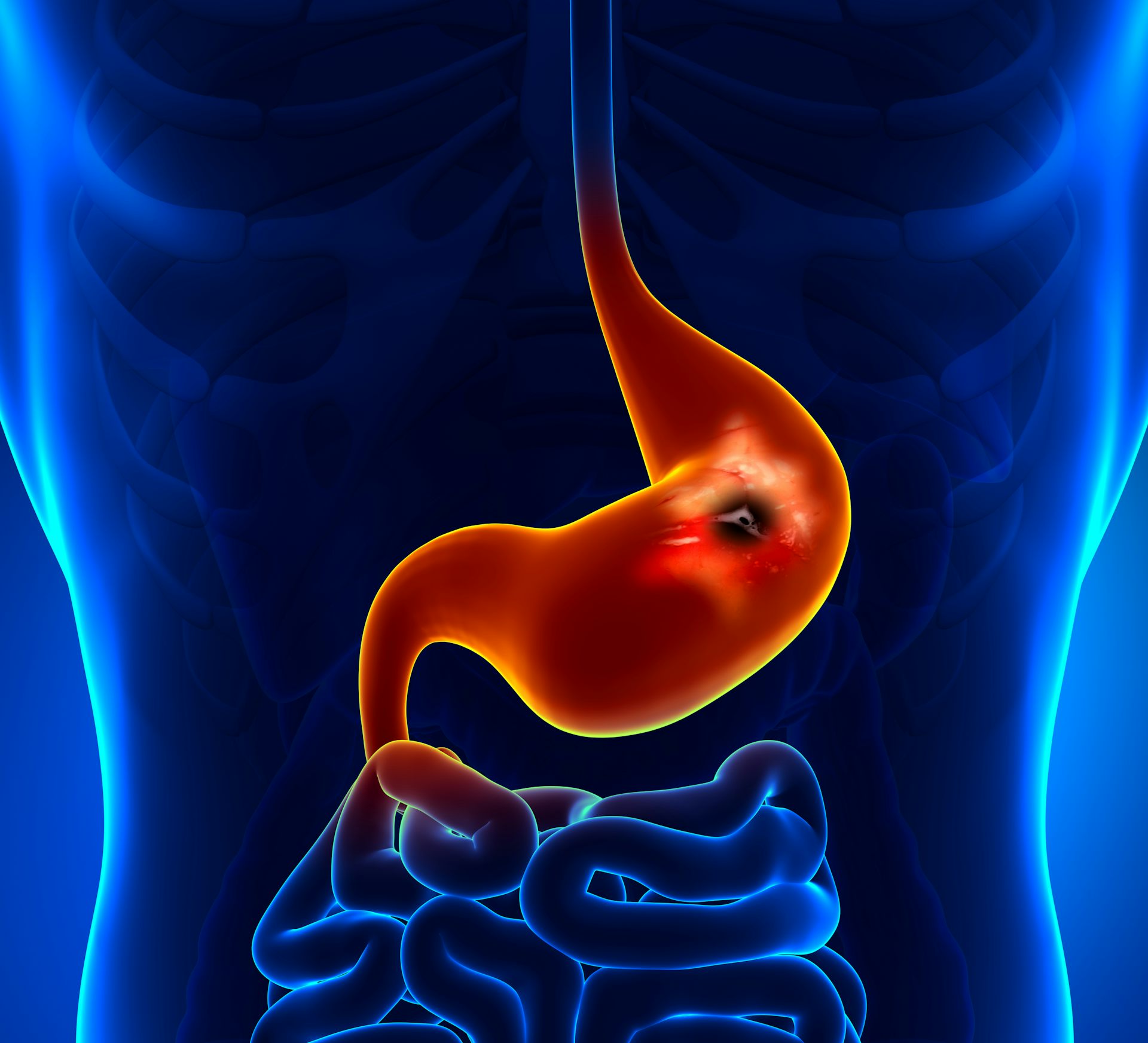 Она присутствует у 5% всего взрослого населения и примерно у 50% – в возрасте старше 50 лет (возрастное ослабление связочного аппарата), чаще встречается у нетренированных, астеничных людей. Другим фактором, провоцирующим развитие этого заболевания, является значительное повышение внутрибрюшного давления вследствие выраженного метеоризма, беременности, травм или крупных опухолей брюшной полости, приступов неукротимой рвоты или упорного кашля (например, у больных хроническим обструктивным бронхитом). Дискенизия (нарушения перистальтики) органов пищеварительного тракта, в частности пищевода, которые часто наблюдаются на фоне хронических воспалительных заболеваний язвенная болезнь желудка и 12-типерстной кишки, гастродуоденит, панкреатит холецистит), также может приводить к развитию грыжи. В редких случаях причиной ее возникновения являются пороки эмбрионального развития (короткий пищевод, грудной желудок).
Она присутствует у 5% всего взрослого населения и примерно у 50% – в возрасте старше 50 лет (возрастное ослабление связочного аппарата), чаще встречается у нетренированных, астеничных людей. Другим фактором, провоцирующим развитие этого заболевания, является значительное повышение внутрибрюшного давления вследствие выраженного метеоризма, беременности, травм или крупных опухолей брюшной полости, приступов неукротимой рвоты или упорного кашля (например, у больных хроническим обструктивным бронхитом). Дискенизия (нарушения перистальтики) органов пищеварительного тракта, в частности пищевода, которые часто наблюдаются на фоне хронических воспалительных заболеваний язвенная болезнь желудка и 12-типерстной кишки, гастродуоденит, панкреатит холецистит), также может приводить к развитию грыжи. В редких случаях причиной ее возникновения являются пороки эмбрионального развития (короткий пищевод, грудной желудок).
Какие наблюдаются симптомы?
 Небольшая по размеру грыжа может не проявляться какими-либо симптомами и обнаруживается, как правило, во время диагностического обследования, связанного с другим заболеванием.
Небольшая по размеру грыжа может не проявляться какими-либо симптомами и обнаруживается, как правило, во время диагностического обследования, связанного с другим заболеванием.
В тех случаях, когда грыжа большая, но запирательные механизмы на границе пищевода и желудка еще функционируют адекватно, основным проявлением заболевания являются боли за грудиной, в области сердца или в эпигастральной области. Боли возникают сразу после еды, при подъеме тяжестей или на фоне стресса, могут длиться от нескольких минут до нескольких суток. Нередко отмечается дисфагия (нарушение проглатывания пищи). Если грыжевой мешок сдавливается, то возникают тупые ноющие боли в эпигастральной или подложечной области или за грудиной.
При недостаточности запирательных механизмов основным симптомом грыжи пищеводного отверстия диафрагмы является изжога. Она возникает после еды, резкой перемены положения тела, чаще — в ночное время, что объясняется повышением тонуса блуждающего нерва.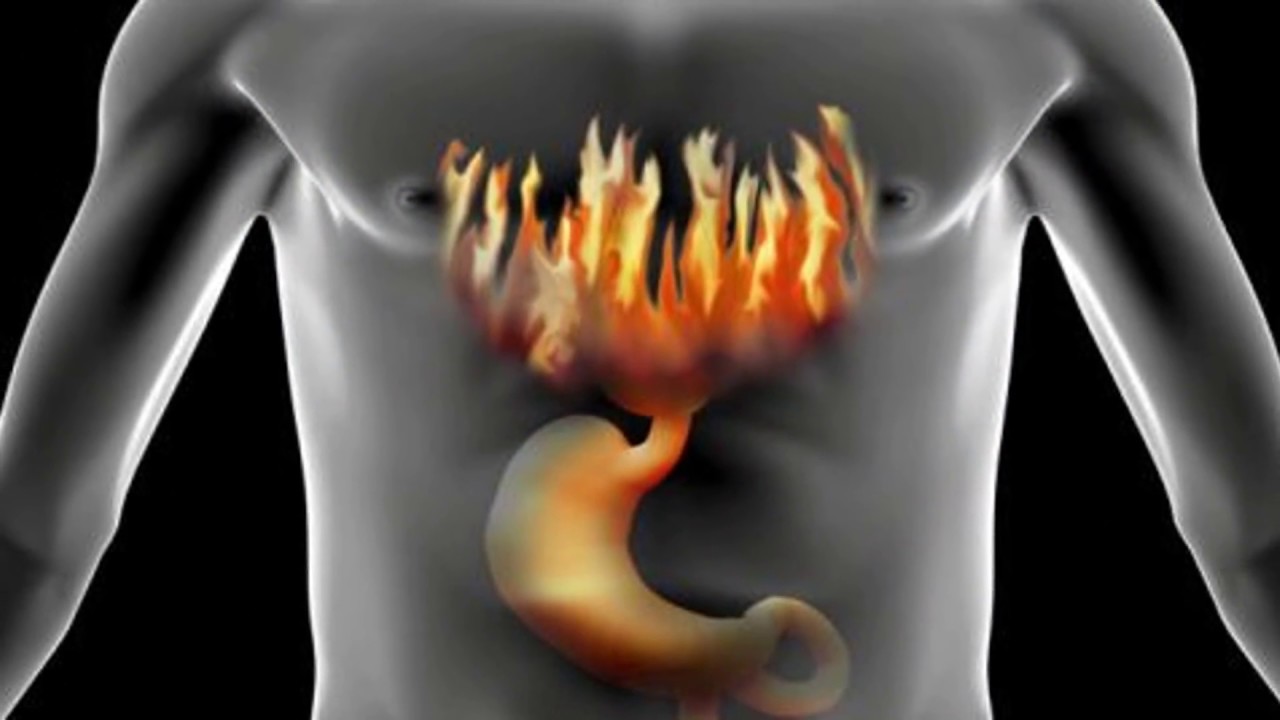 Начавшись как жгучая изжога, неприятные ощущения могут превращаться в болевые.
Начавшись как жгучая изжога, неприятные ощущения могут превращаться в болевые.
Какие осложнения может вызвать грыжа?
Грыжа пищеводного отверстия диафрагмы может вызывать и действительно коронарные боли за счет раздражения блуждающего нерва и последующего спазма венечных сосудов сердца, такая ситуация чревата развитием серьезных сердечно-сосудистых осложнений вплоть до инфаркта миокарда. Еще одним крайне неприятным симптомом является отрыжка желудочным содержимым или воздухом. Если срыгивается большой объем желудочного содержимого, особенно в ночное время, это может привести к развитию аспирационной пневмонии. Срыгиванию не предшествуют тошнота или сокращения желудка, оно происходит за счет сокращения пищевода.
Диагностические обследования
Диагностика грыжи пищеводного отверстия диафрагмы затруднена, так как симптомы ее весьма многообразны, она часто сочетается с другими заболеваниями желудочно-кишечного тракта и протекает с осложнениями. Недаром это заболевание образно называют «маскарадом верхнего отдела живота». Для постановки диагноза выполняют рентгенографию пищевода с констрастированием сульфатом бария, исследуют моторику пищевода с помощью эзофагоманометрии, проводят суточную pH-метрию.
Недаром это заболевание образно называют «маскарадом верхнего отдела живота». Для постановки диагноза выполняют рентгенографию пищевода с констрастированием сульфатом бария, исследуют моторику пищевода с помощью эзофагоманометрии, проводят суточную pH-метрию.
Лечение и профилактика грыжи
Поскольку клиническая картина заболевания в подавляющем большинстве случаев определеяется рефлюксом желудочного содержимого, то и лечение назначается такое же, как при рефлюкс-эзофагите.
В тяжелых случаях и при безуспешности медикаментозной терапии выполняют хирургическое лечение (ушивание грыжевых ворот, укрепление пищеводно-диафрагмальной связки, различные методы фиксации желудка в брюшной полости, фундопликация). После завершения основного курса лечения, все больные должны быть поставлены на диспансерный учет у врача-гастроэнтеролога.
причиной боли в горле может быть неправильный режим питания
ЛОР: причиной боли в горле может быть неправильный режим питания
Сейчас одним из частых поводов для обращения к врачу является острая боль в горле. О том, что чаще всего она не связана с вирусной инфекцией и как предотвратить возникновение таких проблем, рассказывает заведующая отделением оториноларингологии Международного медицинского центра «СОГАЗ» Ольга Владиславовна Плоткина:
О том, что чаще всего она не связана с вирусной инфекцией и как предотвратить возникновение таких проблем, рассказывает заведующая отделением оториноларингологии Международного медицинского центра «СОГАЗ» Ольга Владиславовна Плоткина:
— Многие люди думают, что постоянное пребывание дома может значительно уменьшить количество ЛОР-заболеваний. Но поскольку я и мои коллеги продолжаем работать, оказывая пациентам неотложную помощь, мы наблюдаем заметное изменение структуры обращений. Так одной из частых причин обращений к оториноларингологу сейчас является боль в горле, не связанная с развитием какой-либо инфекции.
Все дело в том, что в режиме самоизоляции у большинства людей изменился образ жизни и рацион питания. Сидя дома, многие стали вести малоподвижный образ жизни и сразу после приема пищи принимать горизонтальное положение. Из-за этого происходит выброс кислого содержимого из желудка в пищевод — так называемый гастроэзофагеальный рефлюкс. Он вызывает боль в горле, а также может провоцировать першение, кашель и осиплость.
Он вызывает боль в горле, а также может провоцировать першение, кашель и осиплость.
Особенно часто он развивается у людей с уже имеющимися заболеваниями желудочно-кишечного тракта (например, грыжей пищеводного отверстия диафрагмы или повышенной кислотностью на фоне поражения Helicobacter pilory), а также у беременных женщин.
При этом предотвратить возникновение такой проблемы очень легко: нужно питаться дробно, то есть небольшими порциями через определенные промежутки времени. Такие продукты как кофе, шоколад и цитрусовые способствуют усилению кислотности, а значит, провоцируют заброс кислоты из желудка. Поэтому сейчас я рекомендую ограничить их употребление. После приема пищи в течение трех часов не стоит ложиться и наклоняться вниз головой. Если в силу каких-то причин послеобеденный отдых все-таки необходим, лучше использовать, например, кресло-качалку. Также стоит по возможности увеличить физическую активность.
Однако если вы следуете всем этим рекомендациям, а боль в горле, кашель или другие неприятные симптомы все-таки возникли, стоит немедленно обратиться к врачу за консультацией на дому. Задать все интересующие вопросы, вызвать оториноларинголога на дом или записаться на прием для получения неотложной помощи можно по телефону: 8(812) 406-88-88.
Задать все интересующие вопросы, вызвать оториноларинголога на дом или записаться на прием для получения неотложной помощи можно по телефону: 8(812) 406-88-88.
30 Апреля 2020
Синдром эпигастралгии: особенности клиники и возможности лечения
Болевой синдром в эпигастральной области — один из наиболее частых признаков большого числа абдоминальной патологии и экстраабдоминальных заболеваний. Учитывание его особенностей (характера, интенсивности, провоцирующих обстоятельств, иррадиации, факторов, благоприятствующих уменьшению или ликвидации) и дополнительных клинических проявлений, сопутствующих возникновению боли, обеспечивает максимальную информативность в аспекте диагностики различной патологии, протекающей с болевым синдромом, что представляется важным для адекватного лечения больного. Не менее важно учитывать указанные выше обстоятельства для оценки механизма болевого синдрома, а следовательно, и надлежащего его лечения.
Различают висцеральную, париетальную (соматическую) и иррадиирующую (отраженную) абдоминальную боль [12].
Висцеральная боль связана с раздражением нервных окончаний и возникает на почве спазма гладкой мускулатуры (спастические боли) или растяжения (дистензионные боли) полых органов пищеварения, растяжения капсулы паренхиматозных органов, ишемии органов брюшной полости (сосудистые боли) или натяжения брыжейки.
В основе спастических и дистензионных болей может быть органическое поражение тканей или нарушение нейрогуморальной регуляции двигательной активности полых органов.
Сосудистые (ишемические) боли связаны с ограничением кровотока в органах брюшной полости на почве спазма или обструкции сосудов (атероматозные бляшки, тромб, сдавление).
Париетальные (соматические) боли возникают в связи с раздражением нервных окончаний париетальной брюшины на почве асептического воспалительного процесса (аутоиммунного генеза, метастазирования раковой опухоли по брюшине), химического раздражения брюшины (желудочным и панкреатическим секретом, на почве панкреонекроза).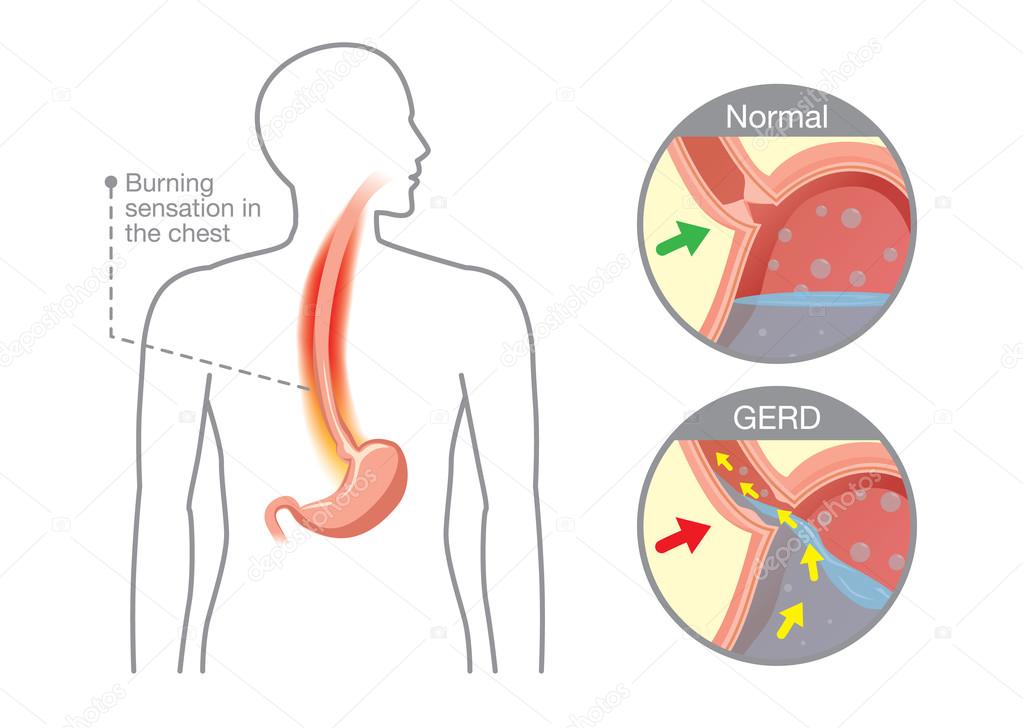
Иррадиирующая (отраженная) боль возникает при висцеральной или париетальной (соматической) боли в результате наличия в спинальных или таламических центрах близости афферентных путей иннервации пораженного органа и области, в которую иррадиирует боль. Появление и стабилизацию этой боли может вызывать снижение порога восприятия боли, обусловленное дефицитом в организме серотонина, норадреналина, эндорфинов, энкефалинов, особенностями высшей нервной деятельности и психологическим статусом пациента.
Одной из наиболее частых причин болей в эпигастрии являются заболевания желудка и двенадцатиперстной кишки.
Боль при язвенной болезни чаще является относительно локальной, нередко иррадиирует в спину или область сердца. Стойкий характер иррадиирующей боли в спину может быть при пенетрации язвы двенадцатиперстной кишки в поджелудочную железу. При локализации язвы в кардиальном отделе и малой кривизне желудка боль появляется или усиливается через 15–20 минут после еды, а при локализации в области большой кривизны желудка — через 30–45 минут, в антральном отделе желудка и двенадцатиперстной кишке — через 1–1,5 часа после этого. В последнем случае боль утихает вскоре после еды и возобновляется либо усиливается натощак, в ночное время, в осенне-весенний период, после волнений и отрицательных эмоций.
В последнем случае боль утихает вскоре после еды и возобновляется либо усиливается натощак, в ночное время, в осенне-весенний период, после волнений и отрицательных эмоций.
При выраженном болевом синдроме может наблюдаться рвота, после которой боль обычно утихает в отличие от других заболеваний органов пищеварения, когда после рвоты боль не исчезает, а может даже усиливаться (хронический панкреатит, холецистит, желчнокаменная болезнь и др.).
Боль существенно уменьшается или исчезает при осложнении пептических язв желудка и двенадцатиперстной кишки кровотечением, после употребления антацидов.
Усиление боли в эпигастральной области при язвенной болезни может быть вызвано употреблением сокогонной пищи (мясные и рыбные бульоны, холодец, острые приправы и специи, сочное мясо, сваренное путем его погружения в горячую воду).
Следует отметить возможное уменьшение боли на почве пептической язвы после употребления алкоголя, что, по-видимому, связано с анальгезирующим его действием, однако в дальнейшем эти боли возобновляются или даже усиливаются в большей степени. Аналогичный эффект нередко прослеживается после выкуривания сигареты.
Аналогичный эффект нередко прослеживается после выкуривания сигареты.
Нередко констатируется наличие язвенной болезни у близких родственников.
Во время выраженных болей на почве язвы желудка и двенадцатиперстной кишки больные могут занимать вынужденное положение в отличие от желчной и почечной колики, при которых они проявляют двигательное беспокойство.
При поверхностной пальпации эпигастральной области над областью локализации язвы определяется резистентность, а при глубокой пальпации у больных с пилородуоденальной язвой — болезненный тяж.
Описываемая ранее боль под мечевидным отростком как проявление язвенной болезни двенадцатиперстной кишки в свете современных возможностей использования эндоскопической техники, по-видимому, сигнализирует о наличии эзофагита (с большой вероятностью — с эрозивными изменениями в пищеводе). При сопутствующей отрыжке и изжоге указанная боль может быть связана с гастроэзофагеальной рефлюксной болезнью (ГЭРБ). Хотя полного параллелизма между морфологическими изменениями в пищеводе и клиническими проявлениями у больных с ГЭРБ не прослеживается [1, 2].
Выраженным усилением боли может сопровождаться перфорация язвы в брюшную полость («кинжальная» боль). В этом случае наблюдается локальная ригидность мышц брюшной стенки, повышение температуры тела, в крови — лейкоцитоз и увеличение СОЭ.
При пилоростенозе на почве язвенной болезни боли обычно поздние по отношению к приему пищи. Они нередко сочетаются с усилением желудочной перистальтики и могут сопровождаться поздней рвотой давно съеденной пищей.
Боль при хронических гастритах в отличие от локальной при пептической язве, напротив, разлитая в эпигастрии, возникает или усиливается вскоре после еды, особенно употребления грубой, острой и термически неиндифферентной пищи, обычно без иррадиации. Она нередко сопровождается тяжестью в эпигастрии после еды, тошнотой. Наличие рвоты дает основание заподозрить сопутствующие эрозивные изменения. Диагноз хронического гастрита считается доказанным при выявлении соответствующих изменений в биоптате слизистой желудка.
При функциональной (неязвенной) желудочной диспепсии боль в эпигастрии появляется или уменьшается после еды и может быть натощак, без иррадиации. Ей нередко сопутствует ощущение жжения (жара) в эпигастральной области, а также постпрандиальный дистресс-синдром (чувство полноты в эпигастрии после еды и раннее насыщение, не пропорциональное объему съеденной пищи). При этом отсутствуют морфологические изменения в желудке [3, 12].
При хроническом дуодените боль локализуется в правой половине эпигастральной области, она появляется через 2–3 часа после еды, особенно употребления грубой, острой пищи, и может иррадиировать в левое подреберье. Однако в отличие от язвы двенадцатиперстной кишки при поверхностной пальпации не выявляется локальная резистентность в правой половине эпигастральной области, а при глубокой пальпации менее закономерно выявление спастического состояния пилородуоденального отдела.
При сочетании хронического гастрита и хронического дуоденита, что наблюдается весьма часто, при их обострении вначале вскоре после еды появляется разлитая боль в эпигастральной области, которая не исчезает, как при изолированных гастритах, через 1–1,5 часа после еды, а остается и сосредотачивается преимущественно в правой половине эпигастрия (в пилородуоденальной зоне) и иногда в верхнем левом квадранте живота.
Боль в эпигастрии на почве острого гастрита обычно нередко сочетается с тошнотой и рвотой, повышением температуры тела, ознобами, энтеральным синдромом (вздутие, урчание, боль в околопупочной области, понос с остатками непереваренной пищи).
При раке желудка боль в эпигастрии обычно поздний симптом. Она может приобретать постоянный характер с усилением после еды, особенно употребления острой и грубой пищи, нередко сочетается с тошнотой и рвотой, не приносящей облегчения, отсутствием аппетита, похуданием, отвращением к мясной пище, потерей интереса к жизни.
Полипоз желудка также может сопровождаться появлением боли в эпигастрии, в основном вскоре после еды. В отличие от хронического гастрита при этом у большинства больных менее выражены диспептические нарушения.
Для такого редкого заболевания, как острое расширение желудка, характерны интенсивные «распирающие» боли в верхней части живота. Они сопровождаются обильной рвотой, вздутием верхней части живота и значительным опущением нижней границы желудка. Отмечается общее коллаптоидное состояние больного.
При завороте желудка в связи с острым его перекручиванием, нередко у больных с желудком в виде песочных часов, появляются сильные боли в эпигастрии, которые сопровождаются рвотой, вздутием и напряжением верхней части живота.
При ущемленной диафрагмальной грыже боль появляется внезапно под мечевидным отростком, может иррадиировать в левое плечо и спину.
Кардиоспазм характеризуется наличием боли за грудиной и в верхнем отделе эпигастральной области с возможной иррадиацией в межлопаточное пространство, ощущением застревания проглатываемой пищи за грудиной.
При остром и хроническом панкреатите боли локализуются в средней части эпигастральной области и верхнем отделе левой половины живота с иррадиацией в спину, под левую лопатку, в область сердца. Они усиливаются после еды, особенно употребления жирной, жареной, копченой пищи, сдобы. Отмечается болезненность при пальпации в зонах проекции поджелудочной железы (ПЖ). При этом боль может иррадиировать в спину.
При опухолях ПЖ с локализацией в ее головке боль мало выражена в отличие от ее локализации в теле и хвосте ПЖ, когда отмечается постоянная выраженная боль в левой половине эпигастрия и верхнем отделе левой половины живота с иррадиацией в спину. Опухоли головки ПЖ часто сочетаются с желтухой с серо-зеленым оттенком, обесцвеченным стулом и зудом кожи.
Большие опухоли и кисты ПЖ нередко сопровождаются распирающими болями в эпигастральной области и верхнем отделе левой половины живота, асимметричным, плотным при ощупывании, выпячиванием в этой области. Обнаруживаются два характерных признака: передаточная пульсация аорты и боль при пальпации, иррадиирующая в спину, плечи, область селезенки и левую реберную дугу [5].
При заболеваниях печени (гепатиты, циррозы, гепатокарцинома), сопровождающихся ее увеличением, часто отмечаются распирающие боли в верхнем отделе эпигастрия и правом подреберье, нередко с иррадиацией в правую половину грудной клетки и под правую лопатку. Они могут усиливаться после физической нагрузки, употребления алкоголя, острой, жирной и жареной пищи.
Боль, обусловленная холециститом, локализуется в правой половине эпигастрия, усиливается вскоре после еды, особенно жирной, жареной, острой, пряной пищи, иррадиирует в правую половину грудной клетки, правое плечо, под правую лопатку. Причастность боли к воспалительному процессу в желчном пузыре (ЖП) может быть верифицирована наличием положительных симптомов Кера, Мерфи, Ортнера, Георгиевского — Мюси, утолщением стенки ЖП > 4 мм по данным УЗИ.
О наличии перихолецистита может свидетельствовать появление или усиление боли в правой половине эпигастральной области в положении на левом боку, при резких движениях, тряской езде, сотрясении тела.
Желчнокаменная болезнь (ЖКБ) может «заявлять» о себе приступами сильных болей в правой половине эпигастральной области (желчная колика) с иррадиацией в правую половину грудной клетки, правое плечо, под правую лопатку. Их могут провоцировать те же факторы, что и при холецистите.
Функциональное расстройство (дисфункция) ЖП может проявляться болевым синдромом в правой половине эпигастральной области и правом верхнем квадранте живота. Связать эту боль с указанным диагнозом по критериям III Римского консенсуса [12] можно при условии нормальных показателей печеночных ферментов (АЛТ, АСТ), конъюгированного билирубина, амилазы и липазы в крови, исключении влияния принимаемых лекарственных препаратов на моторику ЖП, структурных изменений в нем (по данным УЗИ), органической патологии пищевода, желудка и двенадцатиперстной кишки (по данным эндоскопии), СРК, наличия холестериновых кристаллов (микролитиаз) или гранул билирубината кальция в свежедобытой при дуоденальном зондировании порции пузырной желчи и при выявлении с помощью холесцинтиграфии или трансабдоминального УЗИ нарушений опорожнения ЖП при его стимуляции внутривенной инфузией холецистокинина или приемом пищи (фракция выброса < 40 %).
Следует иметь в виду возможную локализацию боли в эпигастральной области первые 2–3 часа при остром аппендиците с последующим ее сосредоточением в правой подвздошной области.
Боль в эпигастральной области может иметь место при тромбозе в системе воротной вены. Ей обычно сопутствуют признаки портальной гипертензии.
Хорошо известно возможное сосредоточение боли в эпигастральной области при инфаркте миокарда (status gastralgicus). О причастности болевого синдрома в эпигастральной области к указанному заболеванию может свидетельствовать наличие прочих признаков инфаркта миокарда (падение артериального давления, появление аритмий, признаков сердечной недостаточности, повышение температуры тела, лейкоцитоз, увеличение СОЭ и др.).
Причинная связь болей в эпигастральной области с аневризмой аорты может быть заподозрена на основании выявления интенсивной пульсации в указанной области. При этом боль не связана с приемом пищи и обычно иррадиирует в спину.
При ишемическом абдоминальном синдроме (АИС), который чаще наблюдается у лиц пожилого возраста, боль в эпигастральной области на почве ишемической гастропатии чаще ноющая, в основном после еды (на высоте пищеварения), и в большей степени ее выраженность зависит не от качества, а от количества принятой пищи. Боли нередко сопутствует тяжесть в эпигастрии, возможны желудочно-кишечные кровотечения на почве эрозивно-язвенного поражения гастродуоденального отдела, сопутствующая сердечно-сосудистая патология (ИБС, гипертоническая болезнь, инфаркт миокарда, атеросклероз сосудов нижних конечностей). У большинства этих больных определяется при пальпации болезненная и пульсирующая брюшная аорта, систолический шум в области проекции брюшной аорты на 3–4 см ниже мечевидного отростка по средней линии [11]. В верификации АИС важная роль принадлежит допплерографии брюшной аорты и ее ветвей.
Боль в эпигастрии может иметь место при сухом плеврите, особенно с локализацией в области базальных отделов легких. При этом боль может усиливаться при глубоком вдохе и при кашле.
Необходимо иметь в виду возможную причастность болей в эпигастрии к наличию грыжи белой линии, миозита прямых мышц живота. В последнем случае боль усиливается при попытке поднять ноги лежа на спине.
Боль в эпигастральной области может быть при тиреотоксическом кризе, начинающейся диабетической коме, аддисоновой болезни, отравлении никотином, свинцом, морфином, при спинной сухотке (табетические кризы), межреберной невралгии.
Связь приведенной патологии с болями в эпигастральной области определяет пути их правильного лечения.
Представленная выше характеристика эпигастралгии при разных патологических состояниях, несомненно, может способствовать уточнению ее причины, а следовательно, определять адекватные подходы к ее устранению. Основным при этом является лечение заболевания, вызвавшего боль в эпигастрии. Вместе с тем необходимо учитывать и современные возможности фармакотерапии болевого синдрома с учетом его механизма в каждой конкретной ситуации.
При острой абдоминальной боли, сопровождающейся симптомами раздражения брюшины и/или желудочно-кишечного кровотечения, больной должен быть осмотрен хирургом для решения вопроса о необходимости хирургического вмешательства.
При исключении необходимости оперативного лечения решается вопрос о диагнозе с привлечением необходимых лабораторных и инструментальных методов исследования. С учетом наиболее вероятного диагноза назначается лечение, которое, в частности, должно предусматривать мероприятия по купированию болевого синдрома. Они направлены на противодействие механизмам, участвующим в формировании боли в каждом конкретном случае.
При спастическом механизме возникновения боли возможно назначение М-холинолитиков или миотропных спазолитиков.
Неселективные М-холинолитики наряду с подавлением тонуса и перистальтической активности гладкой мускулатуры подавляют тошноту и рвоту, угнетают секреторную активность желудка. Последнее ослабляет раздражение язв и эрозий соляной кислотой и пепсином. Таким образом, М-холинолитики способствуют уменьшению боли за счет двойного механизма. Однако неселективные М-холинолитики обладают многочисленными побочными эффектами, обусловленными системным действием (сухость во рту, нарушение аккомодации, повышение внутриглазного давления, тахикардия, атония мочевого пузыря и задержка мочеотделения, атонические запоры, головные боли, головокружения, усиление гастроэзофагеального рефлюкса, нарушение опорожнения желудка и др.). Поэтому использование М-холинолитиков противопоказано при глаукоме, обструктивных заболеваниях мочевыводящих путей, грыже пищеводного отверстия диафрагмы, ГЭРБ, гипокинетической дискинезии кишечника, мочевого пузыря. Селективные холинолитики почти не влияют на моторику желудочно-кишечного тракта, что ограничивает целесообразность их использования для купирования спастических болей.
Из миотропных спазмолитиков возможно использование препаратов группы ингибиторов фосфодиэстеразы (папаверин, дротаверин — но-шпа), блокаторов медленных каналов (пинаверия бромид — дицетел, отилония бромид — спазмомен) и блокаторов натриевых каналов (мебеверин — дуспаталин). Последний вызывает расслабление спазмированной гладкой мускулатуры, но не оказывает влияния на моторику кишечника и желчных путей [7]. Следует отметить, что спазмолитическое действие блокаторов медленных каналов более выражено в сравнении с ингибиторами фосфодиэстеразы.
Следует также иметь в виду наличие спазмолитического эффекта у некоторых желчегонных препаратов, показанных для лечения больных хроническим холециститом с гипермоторной дискинезией ЖП (гепабене, гимекромон — одестон, холагогум, холагон).
Уменьшению болевого синдрома, обусловленного панкреатитом, способствуют естественные (контрикал, гордокс, трасилол и др.) и искусственные (эпсилон-аминокапроновая кислота, пентаксил и др.) ингибиторы протеаз за счет торможения активности калликреин-кининовой системы. В результате замедления синтеза брадикинина уменьшается отек поджелудочной железы и в связи с этим болевой синдром [6].
Подавлению болевого синдрома у больных панкреатитом может способствовать использование перед едой препаратов панкреатических ферментов с достаточным содержанием протеаз и без кислотоустойчивой оболочки в сочетании с приемом антисекреторных средств (для предупреждения инактивации панкреатических ферментов соляной кислотой) [16]. Альтернативой могут служить препараты панкреатических ферментов с энтеросолюбильной оболочкой, которая быстро и легко растворяется в двенадцатиперстной кишке при рН 5,5–6,0. Таким требованиям отвечает препарат креон. Использование указанных лекарственных средств обеспечивает по механизму обратной связи торможение секреторной активности ПЖ (инактивация протеазами холецистокинин-релизинг-пептида ведет к уменьшению синтеза холецистокинина, стимулирующего внешнесекреторную активность и синтез ферментов ПЖ).
Для уменьшения болевого синдрома у больных панкреатитом важно устранять спазм сфинктера Одди путем использования нитратов, миотропных спазмолитиков и холинолитиков, что улучшает отток секрета ПЖ и, таким образом, способствует ликвидации боли.
При ишемических болях показаны нитраты (изосорбид мононитрат, изосорбид динитрат), антагонисты кальция, антиагреганты, низкомолекулярные гепарины (фраксипарин).
У больных с кислотозависимыми заболеваниями (ГЭРБ, пептическая язва желудка и двенадцатиперстной кишки, функциональная желудочная диспепсия, синдром Золлингера — Эллинсона и др.) возможно купирование боли за счет снижения кислотно-пептической активности Н2-блокаторами и особенно ингибиторами протонной помпы (ИПП).
По своему конечному эффекту в сопоставимых дозах все ИПП примерно одинаковы [9]. Их различия касаются в основном скорости наступления и продолжительности кислотоснижающего эффекта, что обусловлено их рН-селективностью, взаимодействием с другими одновременно принимаемыми препаратами, которые метаболизируются в системе цитохрома Р450 [4, 8, 9, 15]. В связи с этим заслуживают внимания ИПП, в которых наилучшим образом сочетаются цена и эффективность. В их числе препарат лансопразол, который в дозе 30 мг тормозит продукцию соляной кислоты приблизительно на 80–97 %. Препарат обладает в 4 раза большей антихеликобактерной активностью в сравнении с омепразолом. Минимальная ингибирующая кислотную продукцию доза лансопразола в 4 раза меньше, чем у омепразола. По быстроте и стойкости ингибирования кислотопродуцирующей функции желудка, сродству к изоферментам цитохрома Р450 и предсказуемости эффекта лансопразол уступает только рабепразолу. Лансопразол надежно обеспечивает оптимальный клинический эффект при кислотозависимых заболеваниях. Он хорошо переносится больными, побочные эффекты встречаются редко.
В качестве средства неотложной помощи для кратковременного купирования болевого синдрома, обусловленного кислотно-пептической активностью, могут использоваться невсасывающиеся антациды (маалокс, фосфалюгель и др.).
У больных хроническим панкреатитом для уменьшения выраженности болевого синдрома возможно использование новокаина (0,25% 100–200 мл внутривенно). Он тормозит активность фосфолипазы А 2 , снижает тонус сфинктера Одди [6]. При недостаточной эффективности в устранении болевого синдрома патогенетически об-основанных препаратов, выраженном и стойком болевом синдроме у больных с исключенной острой абдоминальной патологией, требующей хирургического вмешательства, оправдано использование анальгетиков (парацетамол, метамизол, трамадол и др.) [14].
Коррекции болевого синдрома при заболевании органов пищеварения может способствовать соблюдение показанных лечебных диет, кратковременного голода и холода на область поджелудочной железы при обострении панкреатита [6].
Уменьшению выраженности хронической абдоминальной боли могут также способствовать психотерапия и фармакотерапевтическая коррекция часто сопутствующих указанной боли состояний тревоги, депрессии, психосоматизации (преобразование эмоционального перенапряжения в телесные ощущения) [10, 14].
Язва пищевода, симптомы, диагностика и лечение | Альфа
Язва пищевода: симптомы и лечение
Язва пищевода – это участок слизистой, поврежденной в результате попадания желудочного сока. Изъязвление может быть острым или хроническим. Дефект слизистой возникает в результате гастроэзофагеального рефлюкса, поэтому лечение направлено на устранение причин заброса желудочного сока в пищевод. Иногда заболевание может быть также связано с патологией сосудов пищевода.
Прогноз для сохранения трудоспособности благоприятный, заболевание не представляет угрозы жизни пациента, но снижает ее качество. Лечением язвы пищевода занимается врач-гастроэнтеролог или терапевт.
Причины болезни
Различают симптоматические и пептические (истинные) язвы.
Причины пептической патологии:
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
- Диафрагмальная грыжа пищевода.
- Операции на желудке.
- Системная склеродермия.
- Недостаточность кардиального отдела желудка.
Заболевания пищеварительного тракта, приводящие к снижению тонуса желудочной стенки.
Симптоматическая язва встречается реже, чем пептическая, и диагностируется в отсутствие ГЭРБ. Возможные причины патологии:
- Вирусная инфекция (туберкулез, ВИЧ, цитомегаловирус, герпес и т. д.).
- Опухоль пищевода, вызывающая механическое сдавливание органа.
- Аутоиммунные процессы (синдром Бехчета, болезнь Шегрена).
- Глубокие ожоги слизистой оболочки, сепсис.
- Длительное использование желудочного зонда.
Причинами острой язвы пищевода чаще всего являются операции и болезни с обильной рвотой. Хроническая патология развивается на фоне других системных проблем со здоровьем.
Симптомы язвы пищевода
Заболевание имеет характерную клиническую картину. Симптомами язвы пищевода являются боли за грудиной, изжога, нарушение глотательной функции, тошнота. В результате недостаточного питания пациент теряет вес. При локализации дефекта вблизи кардиального сфинктера боли в пищеводе часто путают с симптомами стенокардии. Если изъязвление существует длительное время, возможно сужение просвета и частые срыгивания пищи сразу после еды.
Выраженная изжога – один из характерных симптомов язвы пищевода на ранних сроках развития. Заброс кислого желудочного сока высокий. Многие пациенты отмечают облегчение изжоги только после рвоты.
При отсутствии лечения дефект разрастается, возникают осложнения. Наиболее опасное состояние – перфорация стенки пищевода в средостение (медиастинит), в брюшную полость (состояние «острого живота», в плевральную полость (плеврит), в аорту (редко – профузное кровотечение).
Диагностика язвы пищевода
Обращаться к врачу нужно сразу после появления первых симптомов. Диагностика язвы на ранних сроках – это залог успешного лечения.
Пациенту назначают комплексное обследование:
- Рентгенография с контрастом. На снимке видны признаки изъязвления слизистой, определяются сопутствующие патологии: хиатальная грыжа, эзофагит.
- Эндоскопия. Основной метод диагностики язвы пищевода. С помощью видеокамеры врач обследует слизистую пищевода, проводит краевую биопсию для дифференциальной диагностики рака. По результатам эндоскопии определяют тип язвы: очаговая (до 10 мм в диаметре, без изменения перистальтики и моторики), углубленная (до 10 мм, высокие края), плоскоинфильтративная (границы гиперемированы, фибрин на дне дефекта).
- Суточное измерение кислотности. Результаты обследования позволяют говорить о ГЭРБ.
- Общий анализ крови. Данные необходимы для определения сопутствующих заболеваний.
- Копрограмма. Назначают анализ кала на содержание скрытой крови.
Лечение язвы пищевода
Диета
Питание пациента должно быть дробным, небольшими порциями, без переедания. Рекомендуется придерживаться лечебной диеты № 1а или № 1б по Певзнеру, но врач может внести в меню корректировки с учетом особенностей конкретного клинического случая. Вся пища должна быть вареной или приготовленной на пару. Исключают острые, кислые, жареные, продукты, любую еду, способную вызвать раздражение слизистой.
Медикаментозное лечение
Больному назначают комплекс препаратов, направленных на защиту и заживление слизистой:
- Антацидные средства, снижающие активность Н+ ионов.
- Препараты, нормализующие кислотность желудочного сока.
- Прокинетики, которые повышают тонус желудочной стенки, устраняют застойные явления.
- Антибактериальные препараты (если была обнаружена H. Pylori).
- Витамины и общеукрепляющие средства.
Успокаивающие препараты на растительной основе, если язва сопряжена с длительным стрессом.
Диагностика и лечение язвы пищевода в Нижнем Новгороде
Приглашаем пройти полное обследование в современной клинике «Альфа-Центр Здоровья». Мы используем новейшее цифровое оборудование и собственный лабораторный комплекс для точной диагностики язвы пищевода. Записаться на прием к врачу можно по телефону, указанному на сайте.
Сердечная маска гастрита – The Healthy Way
Боль в области сердца чаще всего воспринимается нами, как угрожающий симптом, и это вполне объяснимо. Однако далеко не всегда такие боли действительно вызваны сердечными патологиями. В непосредственной близости от сердца находятся такие важные органы, как желудок и пищевод, легкие, позвоночник, ребра, грудина. Их заболевания могут создавать болевой синдром, который очень сильно напоминает боли в сердце. В частности, наиболее распространенными внесердечными причинами болей в грудной клетке являются заболевания желудочно-кишечного тракта и остеохондроза позвоночника. Об остеохондрозе я рассказывала в предыдущем номере журнала, а сегодня я хочу поговорить о гастрите.
Закладываются предпосылки гастрита еще в школьном возрасте, когда учебные нагрузки требуют здорового питания, достаточного количества витаминов и микроэлементов, а их дефицит ведет к нарушениям роста, снижению памяти и внимания. Нервный аппарат сердца, регулирующий сердечную деятельность у подростков, не всегда справляется со своей задачей, поэтому могут наблюдаться перебои в его работе. Школьный возраст – это период бурного роста неравномерность созревания и развития, повышение возбудимости нервной системы, усиленное развитие половой системы, и поэтому правильное питание в этот период имеет огромное значение. Родителям необ-ходимо помнить об этом, чтобы предупредить у своих детей такие серьезные заболевания, как ожирение, сахарный диабет, язва и гастрит, сердечно-сосудистые болезни и т. п.
Гастрит – это воспаление слизистой оболочки желудка. Основной причиной его возникновения служит неправильное питание. Жалобы могут быть на боль в животе, тошноту, чувство наполненности желудка, как во время еды, так и после нее, отрыжку, запоры и диарею. Если гастрит не лечить, то со временем он может превратиться в язву, поэтому при первых же признаках гастрита, надо сразу наладить режим питания, а в более сложных случаях – начать соблюдать диету.
Я хочу немного подробнее остановиться на описании гастрита, так как в наше время довольно сложно найти человека, не страдающего острой или хронической формой гастрита. Среди причин его появления можно назвать нарушение обмена веществ, такие вредные привычки, как курение и склонность к алкоголю, которые отрицательно влияют на работу желудочно- кишечного тракта, работу на вредных производствах, а также влияние других заболеваний.
Хроническая форма гастрита встречается гораздо чаще и ведет себя довольно коварно. У таких больных редко наблю¬даются выраженные симптомы, а острые боли могут вообще отсутствовать. Поэтому при подозрении на гастрит необходима серьезная диагностика. Возникновению гастрита могут способствовать и сопутствующие заболевания, в том числе и сердечнососудистые, так как они ведут к нарушениям кровообращения, из-за чего желудочные ткани страдают от кислородного голодания.
При гастрите и язвенной болезни отраженные боли в сердце чаще всего возникают после еды или, напротив, натощак. Они носят колющий характер, могут держаться длительное время и не проходят после приема сердечных препаратов. «Желудочное» происхождение болей в сердце можно заподозрить по следующим дополнительным симптомам:
- тошнота или иногда рвота;
- чувство тяжести под левым ребром;
- ощущение кислого привкуса во рту, изжога;
- частая и сильная отрыжка.
Чаще всего пациенты, страдающие подобными «болями в сердце», отправляются на прием к кардиологу, который, проведя необходимые тесты, может правильно диагностировать заболевание и направить больного к гастроэнтерологу.
Симптомы хронического гастрита во многом зависят от того, каким образом нарушается секреция желез в желудке, снижается или, наоборот, усиливается. При повышенной кислотности больных больше беспокоят кислая отрыжка, изжога и рвота через некоторое время после приема пищи. А пониженная кислотность проявляется тошнотой, расстройством пищеварения в виде запоров и поносов, а также отмечается снижение аппетита.
При прогрессировании заболевания у больных наблюдается бледность кожи, ломкость ногтей и волос, заеды в уголках рта. Характерны также понижение веса и повышенная кровоточивость десен.
Лечение гастрита включает целый комплекс процедур и подбирается индивидуально для каждого больного с учетом выявленного типа заболевания, стадии болезни и наличия сопутствующих заболеваний. Однако в основе лечения любого типа хронического гастрита лежит диетотерапия. Она должна быть полноценной и сбалансированной, но в период обострения возможно существенное ограничение в питании, вплоть до полного голодания в течение нескольких дней.
Независимо от типа гастрита, употребляемые блюда должны быть теплыми, а не холодными или горячими. Готовить их лучше путем запекания в духовке, на пару или отваривая. Питание обязательно должно быть регулярным и дробным, то есть принимать пищу следует 5-7 раз в день небольшими порциями, не допуская перее¬дания. Пищу надо тщательно пережевывать или при необходимости предварительно измельчать.
Использование народных средств для лечения хронического гастрита тоже допустимо, но перед их применением нужно проконсультироваться с врачом. Я расскажу о некоторых простых, но достаточно эффективных народных способах.
Если у вас повышенная кислотность, то очень хорошо перед завтраком выпить гло¬ток воды без газа. Это нужно для того, чтобы желудок «проснулся». Затем в течение дня перед едой (два-три раза в день, не чаще) выпивайте столовую ложку оливкового масла. Масло должно быть прозрачным и не горчить при употреблении. Уже через две недели вы почувствуете значительное облегчение.
Для другого способа нужен хороший цветочный (лучше от белой акации) или горный мед. Каждый день утром и вечером съедайте по 1-2 ст. ложке меда, запивая его теплой водой. Делать это надо за 15 минут до еды и стараться, чтобы еда не была острой или кислой.
Для больных с пониженной кислотностью эффективным средством является капустный сок. Он буквально творит чудеса. Выпивать нужно по полстакана сока два раза в день за час до еды. Капустный сок можно приго-тавливать заранее, максимальный срок его хранения – 48 часов. Особенно это важно для тех, кто не переносит вкуса капустного сока, так как через четыре часа после отжа- тия, неприятный привкус исчезает.
Очень полезным и вкусным средством при пониженной кислотности является следующая смесь: 250 гр. меда смешать с равным количеством размягченного сливочного масла, прибавить 200 гр. измельченных листьев алоэ и 2 ст. л. какао, предварительно разведенного небольшим количеством теплой воды. Смесь поставить в духовку на средний огонь на три часа, периодически помешивая, чтобы не пригорело. Из готового средства шумовкой удалить остатки алоэ и разлить в стеклянные банки темного стекла. Принимать не более трех раз в день перед едой.
Помните, пожалуйста, о том, что ваше здоровье – это результат любви к самому себе. Так что любите себя и будьте здоровы.
Кашель и боль в груди? Проверьте желудок – Статьи – Здоровье
Изжога, отрыжка, боль при глотании — знакомые симптомы, неприятные, но терпимые. К врачу с ними редко кто обращается. Однако, возникая регулярно, они могут сигналить о наличии хронического заболевания — гастроэзофагеального рефлюкса (ГЭРБ). И это уже серьезно!
Портрет с натуры
Сегодня по распространенности ГЭРБ лидирует среди всех гастроэнтерологических заболеваний. По статистике изжога — самый распространенный симптом ГЭРБ — наблюдается у 20−40 процентов населения развитых стран. В России этот же показатель доходит почти до 46 процентов.
Тем не менее, по словам доктора медицинских наук, главного ученого секретаря Российской гастроэнтерологической ассоциации Александра Трухманова, ГЭРБ конечно же отличается от «обычной» изжоги, которую хотя бы иногда испытывает практически каждый из нас. Так, если изжога встречается чаще двух раз в неделю — это уже признак болезни и обращение к врачу необходимо, — поясняет Трухманов.
Симптомы, которыми проявляется ГЭРБ, врачи разделяют на пищеводные и непищеводные. Но и те, и другие серьезно отравляют нашу жизнь, снижая ее качество. В первой группе симптомов — частые изжога и отрыжка, ощущение кислого вкуса во рту. «Если изжога хроническая, наблюдается более пяти лет, она может вызвать изменения эпителия пищевода и даже в некоторых случаях — предраковое состояние», — считает врач и телеведущий программы «О самом главном» Александр Мясников.
Читайте по теме
После пенсий у россиян заберут льготные лекарстваКак отмена госзакупок фармацевтических препаратов скажется на нашей жизни?
Известен также «синдром шнурка», когда, наклоняясь, человек не может завязать шнурок из-за внезапного жжения и болей. Возникновение ГЭРБ может спровоцировать и прием некоторых лекарственных препаратов.
Помимо пищеводных симптомов ГЭРБ иногда проявляется регулярной осиплостью голоса, упорным, хроническим кашлем, который возникает утром, во время разговора по телефону или после приема пищи. Начинают беспокоить боли в грудной клетке, которые не всегда можно связать с заболеванием желудка. По рассказам врачей не редки случаи, когда больных с ГЭРБ доставляют по скорой в кардиологию, настолько боли, связанные с патологией пищевода были схожи с признаками инфаркта миокарда.
Надо помнить, что развитие ГЭРБ может протекать и без характерной изжоги, подчеркнул Александр Трухманов. Поэтому для уточнения диагноза пациенту назначают дополнительные исследования.
Как рассказали врачи-эксперты из Венской Частной клиники, чтобы избежать ошибки при постановке диагноза ГЭРБ, по европейским протоколам пациенту обязательно проводится дифференциальная диагностика — манометрия, оценивающую степень расслабления мускулатуры пищевода, рН-метрия, измеряющая кислотность желудочно-кишечного тракта, эндоскопическое исследование желудка (гастроскопия) и барриевый рентген пищевода.
Три причины начать лечение
Одно из популярных заблуждений: лечить ГЭРБ необязательно, потому что это «не смертельно». Да и в Интернете можно найти миллион способов справиться с изжогой, в любой аптеке без рецепта предложат лекарственные препараты, нейтрализующие кислоту. Однако, к сожалению, и народные, и даже лекарственные средства лишь на время «потушат пожар», — предупреждают врачи.
В запущенной форме гастроэзофагеальный рефлюкс может спровоцировать как минимум образование язвы, как максимум — желудочно-кишечные кровотечения и даже рак пищевода. Поэтому гастроэнтерологи, глубоко изучившие гастроэзофагеальный рефлюкс, настаивают на комплексном лечении этого заболевания. Во-первых, потому, что почти в 40 процентах случаев одного медикаментозного лечения просто недостаточно, чтобы вылечить болезнь. Во-вторых, длительное медикаментозное лечение может иметь свои серьезные побочные эффекты.
Свои плюсы и минусы имеет и широко применяемый в европейских клиниках хирургический метод лечения ГЭРБ. Считается, что он эффективнее всех остальных с точки зрения долгосрочного результата, однако и здесь не исключена вероятность рецидива. Сегодня гастроэнтерологи связывают большие надежды с такими новейшими технологиями как, например, использование магнитных имплантов. Устройство представляет собой небольшой имплантат, который состоит их титановых колец с магнитными ядрами внутри. Все кольца взаимосвязаны между собой, магнитное притяжение между ними дополняет существующую барьерную защиту сфинктера от протечки без прямого вмешательства в организм пациента. По мнению хирурга Себастьяна Шоппманна из Венской Частной клиники, уже сделавшего немало успешных операций по установке магнитных имплантов, этот метод сводит к минимуму побочные эффекты, которые не исключены при традиционном хирургическом вмешательстве. Устройство имплантируется с помощью обыкновенной лапароскопии.
Важно
Что вызывает появление рефлюкса?
Существуют несколько факторов, которые напрямую связаны с развитием рефлюкса. Часто причиной становится понижение тонуса сфинктера, который вызывает:
чрезмерное употребление напитков с большой концентрацией кофеина: чая, кофе и кока-колы;
некоторые медикаменты угнетающе действуют на тонус сфинктера, например, спазмолитики и анальгетики;
курение;
алкоголь;
при беременности гормональные сбои вызывают гипотензию нижнего пищеводного сфинктера.
Также, когда пациент страдает ожирением, метеоризмом или асцитом, происходит повышение внутреннего давления в брюшине, что вызывает обратное движение пищевых масс в пищевод.
Читайте также
Запад отказался от ядовитого пальмового масла, утопив в нем РоссиюКто больше всего наваривается на том, что травит нас фальсификатом
Аналогично может проявить себя грыжа в диафрагме, которая диагностируется у многих пациентов в возрасте старше 50 лет.
Переедание или еда впопыхах и на ходу, во время чего происходит чрезмерное заглатывание воздуха, вызывает повышение давления внутри пищеварительного органа, что провоцирует его освободиться от части еды, забросив ее в пищевод,.
Чаще всего данному заболеванию подвержены люди, злоупотребляющие нездоровой пищей, курением и алкоголем, а так же беременные женщины и пациенты с язвой двенадцатиперстной кишки или другими патологиями пищеварительного органа (по данным портала gasterinfo.ru).
Новости здоровья: Первый разработанный в Китае препарат для лечения рака поступит на рынок
Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 26 января 2021 г.
Что такое эзофагит?
Пищевод – это мышечная трубка, по которой пища проходит через грудную клетку ото рта к желудку. Обычно вы этого не чувствуете, кроме как когда глотаете. Однако, если внутренняя оболочка пищевода воспаляется, вы можете испытывать боль или проблемы с глотанием. Это воспаление пищевода называется эзофагитом.
Эзофагит имеет несколько распространенных причин:
Кислотный рефлюкс – Наиболее частой причиной эзофагита является кислотный рефлюкс (также называемый гастроэзофагеальной рефлюксной болезнью или ГЭРБ). Это обратный поток пищеварительной кислоты из желудка, приводящий к химическому ожогу пищевода.
- Расстройства пищевого поведения – Подобно кислотному рефлюксу, частая рвота может вызвать кислотный ожог пищевода.Эзофагит иногда наблюдается у людей с расстройствами пищевого поведения, такими как булимия.
Лекарства («Таблеточный эзофагит») – Некоторые распространенные лекарства также могут вызвать химический ожог пищевода. Таблетки, которые с наибольшей вероятностью могут вызвать эзофагит, включают:
Химиотерапия и лучевая терапия рака – Некоторые из этих методов лечения могут повредить слизистую оболочку пищевода, что приведет к эзофагиту.
Инфекции – Инфекции пищевода также могут вызывать эзофагит. Обычно они возникают у людей со слабой иммунной системой. Эзофагит, вызванный инфекциями, часто встречается у людей, инфицированных ВИЧ, длительно принимающих стероидные препараты, перенесших трансплантацию органов или пролеченных химиотерапией от рака.
В пищеводе распространены только несколько типов инфекций, например:
Даже у того, у кого уже есть герпетическая инфекция во рту, она редко распространяется до пищевода, если иммунная система в норме.
дрожжи
вирус герпеса (HSV)
цитомегаловирус (CMV)
Симптомы
Основные симптомы эзофагита:
Боль в груди (за грудиной) или в горле.Боль может быть жгучей, тяжелой или острой. Если кислотный рефлюкс является причиной эзофагита, боль может усиливаться после еды или в положении лежа. Боль при эзофагите может быть постоянной или приходить и уходить.
Проблемы с глотанием, включая усиление боли в груди при глотании или ощущение прилипания пищи к груди после проглатывания
Кровотечение, проявляющееся кровью в рвоте или потемнением стула
Диагностика
Диагноз часто ставится на основании ваших симптомов.
Самый точный способ проверить эзофагит – это осмотреть врач прямо на внутреннюю часть пищевода с помощью видеокамеры, называемой эндоскопом. Эндоскоп имеет камеру на конце гибкого шнура с пластиковым покрытием. Эта трубка достаточно длинна, чтобы пройти через желудок до первой части кишечника (двенадцатиперстной кишки). Процедуру иногда называют эзофагогастродуоденоскопией или ФГДС.
С помощью эндоскопа врач может увидеть следы травмы от эзофагита.Врач будет искать области, где слизистая оболочка пищевода изношена (называемые эрозиями или язвами), волдыри или рубцы. Некоторые инфекции оставляют на стенках пищевода отложения, которые можно взять через эндоскоп с помощью щетки с дистанционным управлением. В некоторых случаях врач проводит биопсию пищевода, вырезая небольшой образец внутренней оболочки через конец эндоскопа. Эта ткань исследуется под микроскопом.
Поскольку эзофагит – лишь одна из причин, вызывающих симптомы боли в груди или проблем с глотанием, ваш врач может назначить другие тесты для оценки состояния вашего сердца, легких или пищеварительного тракта.
Ожидаемая длительность
Как долго длятся симптомы, зависит от того, насколько легко устранить их причину. Например, в тяжелых случаях рефлюкса или резистентных вирусов может потребоваться несколько попыток, прежде чем будет найдено правильное лекарство или лечение. В большинстве случаев симптомы начинают улучшаться в течение нескольких дней после начала правильного лечения. Но для полного исчезновения симптомов могут потребоваться недели. Эзофагит, вызванный инфекцией, может быть труднее вылечить, если иммунная система сильно ослаблена.
Профилактика
Самую частую причину эзофагита, кислотный рефлюкс, иногда можно предотвратить с помощью очень простых мер:
- Избегайте тяжелой пищи, особенно за несколько часов до сна
- Вырезать сигареты и алкоголь
- Избегайте большого количества кофеина, шоколада, мяты и продуктов с высоким содержанием жира.
- Контролируйте свой вес.
Если, несмотря на эти меры, у вас возникла изжога, ваш врач может посоветовать вам принять профилактическое лекарство, блокирующее кислоту.
Все таблетки, отпускаемые по рецепту и без рецепта, следует принимать в вертикальном положении и запивать водой. Это особенно важно для лекарств, которые часто вызывают эзофагит.
Лечение
Лечение зависит от причины эзофагита.
Кислотный рефлюкс – Изменения образа жизни помогают уменьшить рефлюкс:
Препараты, блокирующие кислоту, в том числе h3-блокаторы и ингибиторы протонной помпы, обычно назначаются.При стойком эзофагите врач может порекомендовать операцию по подтяжке нижнего сфинктера пищевода.
Таблеточный эзофагит – Может помочь выпить полный стакан воды после приема таблетки. Обычно, если возник эзофагит, вам необходимо прекратить прием лекарства, по крайней мере, временно, пока вы выздоравливаете. Поскольку кислота может усугубить эзофагит, вызванный лекарствами, ваш врач также может назначить блокирующее кислоту лекарство для ускорения заживления.
Инфекции – Выбор лечения зависит от инфекционного агента, вызывающего эзофагит. Некоторые инфекции пищевода трудно лечить проглоченными таблетками или жидкостями, поэтому лекарства можно вводить внутривенно (в вену).
Пока ваш пищевод восстанавливается, ваш врач может облегчить ваши болевые симптомы, назначив болеутоляющие.
Когда звонить профессионалу
Если вы не можете есть или пить из-за боли при глотании, вам следует обратиться к врачу.Если вы не можете пить жидкости, может быстро развиться опасное для жизни обезвоживание.
Иногда в поврежденном пищеводе может образоваться отверстие, вызывающее внезапное усиление боли в груди, одышку или лихорадку. Немедленно сообщите об этих симптомах своему врачу.
Если ваши симптомы не исчезнут после начального лечения, проконсультируйтесь с врачом. Иногда рубцы в пищеводе вызывают стойкие затруднения при глотании, что может потребовать проведения дилатационной терапии через эндоскоп.
Прогноз
Почти все случаи эзофагита излечимы. Некоторые причины, например кислотный рефлюкс, могут потребовать длительного лечения.
Узнать больше об эзофагите
Сопутствующие препараты
IBM Watson Micromedex
Mayo Clinic Reference
Внешние ресурсы
Американский колледж гастроэнтерологии
http://www.acg.gi.org/
Американская гастроэнтерологическая ассоциация
http: // www.gastro.org/
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Эзофагит – Harvard Health
Что это такое?
Пищевод – это мышечная трубка, по которой пища проходит через грудную клетку ото рта к желудку. Обычно вы этого не чувствуете, кроме как когда глотаете. Однако, если внутренняя оболочка пищевода воспаляется, вы можете испытывать боль или проблемы с глотанием.Это воспаление пищевода называется эзофагитом.
Эзофагит имеет несколько общих причин:
Кислотный рефлюкс – Наиболее частой причиной эзофагита является кислотный рефлюкс (также называемый гастроэзофагеальной рефлюксной болезнью или ГЭРБ). Это обратный поток пищеварительной кислоты из желудка, приводящий к химическому ожогу пищевода.
- Расстройства пищевого поведения – Как и при кислотном рефлюксе, частая рвота может вызвать кислотный ожог пищевода.Эзофагит иногда наблюдается у людей с расстройствами пищевого поведения, такими как булимия.
Лекарства («Таблеточный эзофагит») – Некоторые распространенные лекарства также могут вызвать химический ожог пищевода. Таблетки, которые с наибольшей вероятностью могут вызвать эзофагит, включают:
аспирин
доксициклин
препараты железа
нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (Адвил, Мотринен) или , Naprosyn)
Лекарства от остеопороза, такие как алендронат (Fosamax) или ризедронат (Actonel)
Химиотерапия и лучевая терапия при раке – Некоторые из этих методов лечения могут повредить слизистую оболочку пищевода, что приведет к эзофагиту.
Инфекции – Инфекции пищевода также могут вызывать эзофагит. Обычно они возникают у людей со слабой иммунной системой. Эзофагит, вызванный инфекциями, часто встречается у людей, инфицированных ВИЧ, длительно принимающих стероидные препараты, перенесших трансплантацию органов или пролеченных химиотерапией от рака.
В пищеводе распространены только несколько типов инфекции, например:
Даже у тех, у кого уже есть герпетическая инфекция во рту, она редко распространяется вниз по пищеводу, если иммунная система в норме.
дрожжи
вирус герпеса (HSV)
цитомегаловирус (CMV)
Симптомы
Основными симптомами эзофагита являются:
Боль в груди за грудиной ) или горло. Боль может быть жгучей, тяжелой или острой. Если кислотный рефлюкс является причиной эзофагита, боль может усиливаться после еды или в положении лежа. Боль при эзофагите может быть постоянной или приходить и уходить.
Проблемы с глотанием, включая усиление боли в груди при глотании или ощущение прилипания пищи к груди после проглатывания
Кровотечение, проявляющееся кровью в рвоте или потемнением стула
Диагноз
Диагноз часто ставится на основании ваших симптомов.
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента. Обратите внимание на дату последнего обзора или обновления всех статей.На этом сайте нет контента, независимо от даты, никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Причины, симптомы, диагностика и лечение
Обзор
Что такое спазмы пищевода?
Спазмы пищевода – это аномальные сокращения мышц пищевода (трубки, соединяющей горло с желудком). Эти спазмы затрудняют попадание пищи в желудок. Они могут быть болезненными.
Что такое пищевод?
Пищевод – это мышечная трубка, составляющая часть вашей пищеварительной системы.После глотания пища или питье попадают в желудок.
Как работает пищевод?
Мышцы, составляющие пищевод, работают вместе сложным образом. Сфинктеры (мышечные клапаны) на обоих концах пищевода открываются и закрываются, позволяя еде и напиткам проходить изо рта в желудок. Эти клапаны также предотвращают попадание пищи или жидкости обратно в пищевод (например, из желудка) без причины.
После глотания мышцы пищевода сокращаются (сгибаются и расслабляются).Когда пищевод работает должным образом, эта волна скоординированных сокращений перемещает пищу или жидкость в желудок. Эта серия сокращений называется перистальтикой.
Если у вас спазмы пищевода, эти сокращения не работают должным образом. Необычно сильные или неэффективные сокращения мышц пищевода могут затруднить прохождение пищи или жидкости по пищеводу.
Существует более одного типа спазма пищевода?
Спазмы пищевода могут по-разному влиять на мышцы пищевода.Два основных типа:
- Диффузный (или дистальный) спазм пищевода: Несогласованные сокращения мышц происходят в основном в нижней части пищевода. Этот тип спазма пищевода часто заставляет уже проглоченную пищу или жидкость возвращаться в пищевод (это называется срыгиванием).
- Пищевод щелкунчика: Подобное заболевание также влияет на работу мышц пищевода. В пищеводе «щелкунчик» (или «отбойный молоток») мышечные сокращения слишком сильные или сильные.Это может вызвать боль, особенно при глотании. Боль может быть сильной и может ощущаться сдавливанием в груди.
Насколько распространены спазмы пищевода?
Спазмы пищевода встречаются редко. По оценкам медицинских экспертов, от диффузного спазма пищевода страдает каждый 100000 человек.
Симптомы и причины
Что вызывает спазмы пищевода?
Точная причина спазмов пищевода неизвестна. Некоторые представители медицинского сообщества считают, что проблема связана с повреждением нервов, которые отвечают за работу мышц пищевода.Слишком много кислоты в пищеводе также может привести к проблеме. Избыток кислоты может быть следствием продолжительной изжоги.
Некоторые люди замечают симптомы спазма пищевода после употребления горячей или очень холодной пищи или напитков. Но судороги могут случиться в любое время, даже когда вы не едите и не пьете.
Каковы симптомы спазма пищевода?
Спазмы пищевода могут вызывать симптомы от легкой до тяжелой. У некоторых людей симптомы отсутствуют.
В некоторых случаях спазмы пищевода могут вызывать боль в груди, напоминающую сердечный приступ. Позвоните своему врачу или немедленно обратитесь за медицинской помощью, если вы испытываете усиливающуюся необъяснимую боль в груди в течение более пяти минут.
Симптомы спазма пищевода обычно приходят и уходят. Вы можете заметить симптомы в определенное время, например, после еды или питья чего-то очень горячего или холодного. Или симптомы могут появиться внезапно, ниоткуда. Симптомы могут длиться от нескольких минут до более часа.
На что похожи спазмы пищевода?
Если у вас спазмы пищевода, у вас может быть:
- Боль в груди, которая может ощущаться как изжога (ощущение жжения в груди) или, что реже, сердечный приступ.
- Проблемы с глотанием пищи или жидкости (дисфагия).
- Боль возле грудины при глотании или в другое время.
- Ощущение, будто что-то застряло в горле.
- Еда или жидкость возвращается обратно после того, как вы ее проглотили (срыгивание).
Диагностика и тесты
Как диагностируются спазмы пищевода?
Спазмы пищевода сложно диагностировать. Ваш лечащий врач сначала осмотрит вас физически, чтобы оценить ваши симптомы.Если у вас болит грудь, ваш врач может назначить тесты, такие как электрокардиограмма (ЭКГ), чтобы исключить сердечные заболевания.
Другие тесты, которые помогают диагностировать спазмы пищевода, включают:
- Барий проглотить: Этот тест требует, чтобы вы проглотили раствор, содержащий барий. Рентген делают, когда барий движется по пищеводу. Если имеется стриктура (сужение), барий может застрять или замедлиться.
- Эндоскопия : В этом тесте, если ваш врач подозревает наличие структурной аномалии, в пищевод вводится узкая трубка, называемая эндоскопом.У эндоскопа есть свет и крошечная камера на одном конце, чтобы врач мог видеть внутреннюю часть пищевода.
- Манометрия пищевода : Если структурные отклонения не обнаружены, этот тест выполняется для измерения волн давления внутри пищевода. Наличие необычно большого количества одновременных сокращений в нижних отделах пищевода является основным индикатором спазмов.
Ведение и лечение
Как лечат спазмы пищевода?
Лечение спазма пищевода направлено на расслабление мышц пищевода для облегчения симптомов.Если спазмы пищевода не вызывают симптомов, возможно, вам не потребуется лечение.
Лечебные процедуры включают:
- Домашние средства: Исследования показали, что масло перечной мяты может помочь успокоить мышцы пищевода. Питьевая вода с несколькими каплями масла мяты перечной может облегчить незначительные симптомы. Определение того, что вызывает ваши симптомы, может помочь вам избежать будущих спазмов.
- Лекарство: Лекарство лечит спазмы пищевода разными способами. Прием блокаторов кальциевых каналов (лекарства от кровяного давления) перед едой помогает многим людям легче глотать.Трициклические антидепрессанты могут воздействовать на поврежденные нервы пищевода, облегчая боль.
- Инъекции ботулотоксина (ботокса®): Инъекции ботокса временно парализуют мышцы пищевода, купируя спазмы. Если другие методы лечения не помогли, ваш врач может порекомендовать этот вариант. Эффект от лечения обычно длится один год.
- Хирургия: В тяжелых случаях ваш врач может порекомендовать операцию, чтобы навсегда решить проблему. Во время операции миотомии врач делает разрез вдоль нижней части мышцы пищевода.Этот разрез полностью останавливает работу мышцы, что останавливает ненормальные сокращения. Когда мышца пищевода больше не используется, сила тяжести помогает перемещать пищу и жидкость в пищевод.
Профилактика
Могу ли я предотвратить спазмы пищевода?
К сожалению, поскольку исследователи не выяснили, что вызывает спазмы пищевода, вы не можете полностью предотвратить возникновение этого состояния. Тем не менее, определение того, что вызывает ваши симптомы (например, определенные продукты или напитки), может помочь вам предотвратить появление или ухудшение симптомов.
Перспективы / Прогноз
Опасны ли спазмы пищевода?
Спазмы пищевода могут быть разрушительными. Иногда они вызывают боль или затруднения при глотании. Но это состояние не считается серьезной угрозой для вашего здоровья. Не известно, что спазмы пищевода вызывают рак пищевода.
Боль, похожая на изжогу, и проблемы с глотанием часто являются признаками рутинной проблемы (например, ГЭРБ или хронического кислотного рефлюкса). Реже эти симптомы могут указывать на более серьезное заболевание (например, рак).Всегда консультируйтесь со своим врачом, если вы испытываете подобные симптомы дольше двух недель.
Каков прогноз (перспективы) для людей со спазмами пищевода?
Прогноз спазмов пищевода варьируется в зависимости от тяжести ваших симптомов. Многие люди испытывают незначительные или незначительные симптомы спазмов пищевода.
Лечение часто может значительно улучшить симптомы спазма пищевода. Обратитесь к своему врачу, если у вас проблемы с глотанием или постоянная изжога.
Жить с
Когда мне позвонить врачу?
Спазмы пищевода иногда могут вызывать симптомы, очень похожие на сердечный приступ. Сердечный приступ может быть опасным для жизни, если его не лечить сразу. Позвоните в службу 911 или немедленно обратитесь за медицинской помощью, если у вас есть:
- Тяжесть или стеснение в груди, которые не проходят через пять минут.
- Боль в других областях возле груди, например в плече, руке или шее.
- Проблемы с дыханием (так называемая одышка).
- Учащенное сердцебиение, такое как учащенное или нерегулярное сердцебиение.
- Головокружение, обморок или слабость (как будто вы можете потерять сознание).
- Холодный пот.
- Тошнота или рвота.
Записка из клиники Кливленда
При отсутствии лечения умеренные и тяжелые спазмы пищевода могут негативно повлиять на качество вашей жизни. Симптомы могут затруднять прием пищи, что со временем может привести к нарушению баланса питания. Хроническая боль может заставить вас отказаться от занятий, которые вам нравятся, или нанести эмоциональный урон.Если изжога, проблемы с глотанием или другие симптомы спазма пищевода ограничивают то, сколько вы получаете от жизни, спросите своего врача о вариантах лечения. Всегда обращайтесь за немедленной медицинской помощью, если у вас возникла необъяснимая боль в груди.
Изображение, симптомы, причины и многое другое
Несмотря на название, изжога не имеет ничего общего с сердцем. Это случается, когда пищевод, трубка, идущая от горла к желудку, раздражается кислотой, поступающей из желудка. Это происходит, если клапан в верхней части желудка не работает должным образом.
Большинство людей то или иное время испытывали изжогу. Это неудобно, но обычно не вызывает серьезных проблем со здоровьем.
Если это случается часто, у вас может быть более серьезное заболевание, называемое ГЭРБ. Это означает гастроэзофагеальную рефлюксную болезнь. При отсутствии лечения ГЭРБ иногда может привести к другим проблемам, включая:
Симптомы
У вас могут быть:
- Чувство жжения в груди сразу за грудиной, которое возникает после еды и длится от нескольких минут до нескольких часов
- Боль в груди, особенно после наклона, лежа или еды
- Жжение в горле – или горячая, кислая, кислая или солоноватая жидкость в задней части горла
- Проблемы с глотанием
- Ощущение еды ” застревание »в середине груди или горла
Причины
У вас больше шансов получить изжогу, если вы:
- Ешьте большие порции
- Ешьте определенные продукты, включая лук, шоколад, мяту, жирные или острые продукты питания, цитрусовые, чеснок, помидоры или продукты на основе томатов
- Пить соки цитрусовых, алкоголь, напитки с кофеином и газированные напитки
- Ешьте перед сном
- Имеете избыточный вес 90 019
- Дым
- Носите плотно прилегающую одежду или ремни
- Лягте или наклонитесь после еды
- Напряжены
- Беременны
- У вас грыжа пищеводного отверстия диафрагмы, что означает, что часть вашего желудка выпячивается в грудь
- Принимайте определенные лекарства, особенно некоторые антибиотики и НПВП, в том числе аспирин.
- У вас запор
Что я могу сделать, чтобы почувствовать себя лучше?
Попробуйте эти советы, чтобы облегчить, уменьшить или предотвратить изжогу:
- Поднимите изголовье кровати примерно на 6 дюймов.Это помогает гравитации удерживать содержимое желудка в желудке. Не спите на грудах подушек. Это приводит к согнутому телу, что на самом деле ухудшает его состояние. Вместо этого положите блоки или кирпичи под ножки кровати, чтобы поднять ее.
- Ешьте как минимум за 3-4 часа до того, как лечь, и не ешьте закуски перед сном.
- Ешьте небольшими порциями.
- Поддерживайте здоровый вес.
- Ограничьте употребление жирной пищи, шоколада, мяты, кофе, чая, колы и алкоголя.Все это может расслабить клапан в верхней части пищевода.
- Ограничьте потребление помидоров и цитрусовых или соков. Они содержат кислоту, которая может раздражать пищевод.
- Спросите своего врача, нужно ли вам попробовать «исключающую диету», чтобы найти другие продукты, которые вас беспокоят. На элиминационной диете вы прекращаете есть определенные продукты, чтобы узнать, не вызывают ли они проблемы.
- Избегайте запоров.
- Если куришь, брось. Курение расслабляет клапан, разрешающий рефлюкс.
- Носите свободные ремни и одежду.
Лечение
Лекарства, отпускаемые без рецепта или отпускаемые без рецепта, – это те, на которые вам не нужен рецепт. От изжоги безрецептурные лекарства включают:
Антациды. Эти лекарства нейтрализуют излишнюю кислотность желудка, облегчая изжогу, кислое состояние в желудке, кислотное расстройство желудка и расстройство желудка. Карбонат кальция и гидроксид магния могут принести облегчение. Принимайте их точно так, как вам велит врач, или следуйте указаниям на этикетке. Вопросов? Спросите своего врача или фармацевта.
Если вы принимаете таблетки антацида, хорошо разжевывайте их, прежде чем проглотить. Это будет означать более быстрое облегчение. Если вы случайно примете слишком много или будете использовать их слишком часто, у вас могут возникнуть побочные эффекты. Они могут включать запор, диарею, изменение цвета дефекации и спазмы желудка.
Блокаторы кислоты. Эти препараты облегчают изжогу, кислотное расстройство желудка и раздражение желудка. Они сокращают выработку кислоты в желудке.
Следуйте инструкциям на упаковке или следуйте инструкциям врача.В случае сомнений обратитесь к врачу или фармацевту. Некоторые из безрецептурных препаратов от изжоги также доступны по рецепту. Проконсультируйтесь со своей страховой компанией. Рецепт может стоить меньше, чем отпускаемый без рецепта.
Побочные эффекты могут включать легкую головную боль, головокружение и диарею. Обычно они временные и, скорее всего, пройдут сами по себе.
Примеры блокаторов кислоты:
Когда мне следует обратиться к врачу?
Немедленно сообщите своему врачу, если у вас есть спутанность сознания, стеснение в груди, кровотечение, боль в горле, лихорадка, нерегулярное сердцебиение, слабость или необычная усталость.
Немедленно обратитесь за медицинской помощью, если у вас не проходит боль, давление или жжение в груди (даже после приема лекарств и изменения образа жизни). Это также может быть признаком сердечного приступа.
Также немедленно обратитесь за медицинской помощью, если вас рвет кровью или что-то похожее на темную кофейную гущу. Немедленно обратитесь к врачу, если ваш стул черный, кровянистый или темно-бордовый.
Если у вас сильная изжога и лекарства, отпускаемые без рецепта, не помогают, или если вы принимали их более 2 недель, позвоните своему врачу.Также обратитесь к врачу, если вы теряете вес, не пытаясь или у вас возникают проблемы с глотанием. Ваш врач может выяснить, что вызывает проблему и какое решение будет для вас лучшим.
Нужна ли мне операция?
Вам он не понадобится, если у вас обычная изжога. Это редко, но вам может потребоваться операция, если:
- Другие методы лечения не помогли.
- Мышца, управляющая клапаном в верхней части живота, не работает должным образом.
- У вас рак пищевода.Имейте в виду, что проблемы с глотанием, а не изжога или ГЭРБ, являются наиболее частыми симптомами этого типа рака.
Симптомы рака пищевода | Признаки рака пищевода
У большинства людей рак пищевода диагностируется на основании симптомов. Этот рак редко диагностируется у людей без симптомов. Когда это случается, рак обычно обнаруживают случайно из-за тестов, сделанных для других медицинских проблем.
К сожалению, большинство видов рака пищевода не вызывают симптомов, пока не достигнут продвинутой стадии, когда их труднее лечить.
Наиболее частыми симптомами рака пищевода являются:
- Проблемы с глотанием
- Боль в груди
- Похудание
- Охриплость
- Хронический кашель
- Рвота
- Боль в костях (если рак распространился на кости)
- Кровотечение в пищевод. Затем эта кровь проходит через пищеварительный тракт, в результате чего стул может стать черным. Со временем эта кровопотеря может привести к анемии (низкому уровню эритроцитов), что может вызвать у человека чувство усталости.
Наличие одного или нескольких симптомов не означает, что у вас рак пищевода. Фактически, многие из этих симптомов с большей вероятностью вызваны другими состояниями. Тем не менее, если у вас есть какие-либо из этих симптомов, особенно проблемы с глотанием, важно, чтобы их проверил врач, чтобы можно было найти причину и при необходимости лечить.
Проблемы с глотанием
Наиболее частым признаком рака пищевода является нарушение глотания (так называемая дисфагия , ).Может возникнуть ощущение, что еда застряла в горле или груди, и даже может заставить кого-то подавиться своей едой. Это часто бывает легким, когда начинается, а затем со временем ухудшается по мере роста рака и сужения отверстия внутри пищевода.
Когда глотание становится труднее, люди часто меняют свой рацион и пищевые привычки, даже не осознавая этого. Они берут меньшие кусочки и более осторожно и медленно пережевывают пищу. По мере того, как рак становится больше, проблема может усугубляться. Тогда люди могут начать есть более мягкую пищу, которая может легче проходить через пищевод.Они могут избегать хлеба и мяса, поскольку эти продукты обычно застревают. Проблема глотания может даже стать настолько серьезной, что некоторые люди полностью перестают есть твердую пищу и переходят на жидкую диету. Если рак продолжает расти, в какой-то момент может быть трудно глотать даже жидкости.
Чтобы помочь прохождению пищи по пищеводу, организм вырабатывает больше слюны. Это заставляет некоторых людей жаловаться на выделение большого количества густой слизи или слюны (слюны).
Боль в груди
Иногда люди испытывают боль или дискомфорт в средней части груди.Некоторые люди испытывают чувство давления или жжения в груди. Эти симптомы чаще вызваны другими проблемами, помимо рака, такими как изжога, поэтому они редко рассматриваются как сигнал о том, что у человека может быть рак.
Глотание может стать болезненным, если рак достаточно велик, чтобы ограничить прохождение пищи через пищевод. Медицинский термин для болезненного глотания – одинофагия . Боль может ощущаться через несколько секунд после глотания, когда пища или жидкость достигают опухоли и не могут обойти ее.
Похудание
Многие люди с раком пищевода худеют, даже не пытаясь этого сделать. Это происходит потому, что из-за проблем с глотанием они не едят достаточно, чтобы поддерживать свой вес. Рак может также снизить аппетит и повысить метаболизм.
Симптомы рака пищевода | Исследования рака, Великобритания
К наиболее частым симптомам рака пищевода относятся:
- затруднение глотания (дисфагия)
- несварение желудка или изжога, которые не проходят
- необъяснимая потеря веса
- боль в горле или за грудиной
Есть много других состояний, которые вызывают эти симптомы.Большинство из них встречаются гораздо чаще, чем рак пищевода.
Вам следует обратиться к врачу, если у вас есть проблемы с глотанием или у вас есть симптомы, которые необычны для вас или которые не исчезнут. Маловероятно, что ваши симптомы связаны с раком, но важно, чтобы их проверил врач.
Затруднение глотания (дисфагия)
Вы можете почувствовать боль или жжение при глотании, еда может застрять в горле или груди.
Это наиболее частый симптом рака пищевода.
Безобидное сужение пищевода, называемое стриктурой, также может затруднить глотание. Важно проконсультироваться с врачом по поводу этого симптома.
Не проходит несварение или изжога
У вас может возникнуть расстройство желудка, когда кислота из желудка снова поднимается (рефлюкс) в пищевод. Или при воспалении или раздражении желудка.
Клапан между желудком и пищеводом обычно предотвращает это. Клапан называется сердечным сфинктером.Развивающаяся здесь опухоль может остановить работу клапана, что приведет к расстройству желудка.
Помните, что несварение желудка является обычным явлением и обычно не вызвано раком. Это может быть очень болезненно, даже если все в порядке.
Обратитесь к врачу, если у вас изжога в течение 3 или более дней была в большинстве случаев, даже если вы принимаете лекарство, и оно помогает. Изжога – это жгучая боль в груди или дискомфорт, возникающий после еды.
Похудание
Вы можете отложить прием пищи, если вам трудно глотать или испытываете боль при глотании пищи.Это может заставить вас похудеть.
В редких случаях резкое похудание может быть признаком запущенной формы рака.
Боль в горле или за грудиной
Вы можете чувствовать боль в центре груди, реже в спине или между лопатками. Это может ухудшиться при глотании или несварении желудка.
Другие симптомы
Другие симптомы могут включать:
Еда возвращается
Вы можете отрыгивать пищу – это когда пища возвращается вскоре после того, как вы ее проглотили.Обычно все начинается с такой еды, как мясо и хлеб. Вы можете начать употреблять мягкую пищу, такую как картофельное пюре, напитки и слюну, если не лечитесь.
Кашель, который не проходит
Кашель, который не проходит или возникает при попытке поесть, может быть вызван раком пищевода.
Охриплость
Ваш голос может стать хриплым или хриплым.Это не общий симптом и может быть вызван другими безвредными состояниями.
Кашляет кровью
Вы можете кашлять кровью или иметь кровь в рвоте (или в пище, которую вы приносите), если ваш пищевод кровоточит. Это не обычное дело.
Темный какашек
Ваш фекалий может быть темнее – почти черным – если из-за рака пищевод кровоточит.Это необычно. Вы можете потемнеть, если принимаете таблетки железа.
Жгучая боль в пищеводе
6 сен 2019
Мы все были там – вкусная тарелка шашлыка и смех с друзьями, а через час у вас появился явный ожог в горле, и вы начали искать антациды. Однако мы можем не осознавать, что иногда проблема заключается не только в дополнительном соусе на блюдо для барбекю.
Вы не одиноки: почти каждый в какой-то момент своей жизни испытывал или испытает приступ изжоги. Возможно, это была тарелка начо на футбольном матче, а может быть, это произошло после пикантной еды в отпуске. Изжога также очень часто встречается во время беременности.
Это неприятное чувство обычно вызвано кислотным рефлюксом, состоянием, которое возникает, когда желудочная кислота попадает в пищевод, вызывая симптомы изжоги или кислого привкуса во рту.Но это может быть нечто большее. Хроническим случаем дискомфортного, даже болезненного кислотного рефлюкса может быть гастроэзофагеальная рефлюксная болезнь или ГЭРБ. При отсутствии лечения ГЭРБ может вызвать воспаление и кровотечение в пищеводе, респираторные проблемы, проблемы с глотанием, а в некоторых случаях – более высокий риск развития рака пищевода.
Для постановки диагноза ГЭРБ врач обычно использует следующий диагностический тест:
– Рентгенография верхних отделов желудочно-кишечного тракта.
– Эндоскопия и биопсия верхних отделов желудочно-кишечного тракта.
– Манометрия пищевода или pH-тест пищевода (для измерения кислоты, которая попадает в пищевод).
Изменения в образе жизни могут иметь значение
Если вы только начинаете испытывать более частую изжогу или кислотный рефлюкс, изменение образа жизни может помочь решить эту проблему.
Остерегайтесь лекарств, которые вызывают изжогу, например некоторых болеутоляющих и антибиотиков.
Избегайте лекарств, которые могут усугубить кислотный рефлюкс, таких как некоторые седативные средства, блокаторы кальциевых каналов и трициклические антидепрессанты. При необходимости переключитесь на другое лекарство.
– Бросьте курить.
– Избегайте жирной или жареной пищи.
– Избегайте обильной еды, особенно поздно вечером.
– Остерегайтесь таких продуктов, как помидоры и цитрусовые, которые, как известно, способствуют кислотному рефлюксу.
– Не ложитесь сразу после еды.
– Избегайте или уменьшите потребление кофеина и алкоголя.
– Если вы храпите, у вас больше шансов заболеть ГЭРБ и апноэ во сне. Обязательно обсудите это со своим врачом.
Некоторым людям, страдающим кислотным рефлюксом, может потребоваться прием антацидов, ингибиторов протонной помпы или других лекарств, чтобы притупить дискомфорт в груди.А поскольку ожирение является большим фактором риска, снижение веса также может принести пользу.
Когда вы страдаете от ГЭРБ
Если вам поставили диагноз ГЭРБ, изменения образа жизни, скорее всего, недостаточно, хотя все советы для пациентов с регулярной старой изжогой и кислотным рефлюксом все еще применимы.
По мнению Американского колледжа гастроэнтерологии, поскольку ГЭРБ является хроническим заболеванием, целью является долгосрочное лечение.
Почему так важно лечить ГЭРБ? Если не лечить (или лечить неадекватно), ГЭРБ может привести к сужению пищевода и пищеводному кровотечению.Это может даже вызвать постепенные изменения в слизистой оболочке пищевода, которые, по мнению экспертов, в конечном итоге могут привести к раку, состоянию, известному как пищевод Барретта.
Чтобы подобрать правильные лекарства, которые помогут контролировать симптомы ГЭРБ, может потребоваться метод проб и ошибок. Например, некоторым людям блокатор h3 может помочь излечить пищевод, а также частично облегчить боль. Но другие могут найти лучшее облегчение с помощью других лекарств.
А часть людей может даже обнаружить, что изменение образа жизни и лекарства недостаточно эффективны.Для таких людей возможно хирургическое вмешательство.
Поддерживайте открытый диалог со своим врачом
Различия между изжогой, кислотным рефлюксом и ГЭРБ могут сбивать с толку. Поскольку лучшее лечение для каждого пациента редко бывает одинаковым, будет полезно, если вы будете держать своего врача в курсе своих реакций на лекарства и изменения образа жизни.
Наконец, критически важное замечание: боль в груди и одышка, особенно если вы чувствуете, что вас сжимают, требуют немедленного вызова неотложной помощи.Это все еще может быть кислотный рефлюкс или ГЭРБ, но они также могут быть предупреждающими признаками сердечного приступа.
.