Часто крутит живот и понос: что это, причины, симптомы, что делать при диарее и что можно есть при диарее?
Почему крутит живот: первая помощь при инфекциях ЖКТ | Здоровая жизнь | Здоровье
Наш организм очень восприимчив к кишечным инфекциям, и в 90% случаев они развиваются из-за употребления испорченных продуктов или некачественной воды. Последствия бывают самые печальные – боли в животе и диарея. Примерно две трети всех обращений к врачам по поводу пищевых отравлений приходится на лето и в начало осени. Ведь привычные продукты в жару хранятся хуже. А если, к тому же, блюда приготовлены с нарушением технологии или правил личной гигиены, из продуктов второй свежести – кишечной инфекции не избежать.
Проявление болезни во многом зависит от вида токсина, вырабатываемого определенным видом микробов. Заболевание всегда начинается остро. После короткого инкубационного периода (2 – 3 часа) появляются острые боли в животе, тошнота, иногда рвота. А затем и расстройство желудка. Через сутки эти признаки пропадают.Чаще всего кишечные палочки поражают мясную, рыбную и овощную пищу, крем в кондитерских изделиях.
При лечении пищевых инфекций бороться следует с проявлением заболевания (рвота и понос). Самолечением можно заниматься, если вы уверены, что это пищевое отравление, а не более серьезная инфекция (ботулизм, дизентерия, сальмонеллез и т.д.). Промывание желудка кипяченой водой или слабым раствором марганцовки удаляет инфицированные продукты и токсины. Хорошо помогает активированный уголь. Недомогание обычно длится 2 – 3 дня. Но если дело дошло до повышенной температуры или обморока – вызывайте «скорую», потому что нередко помимо отравления человек заболевает сальмонеллезом или другими опасными кишечными инфекционными болезнями, и об этом нужно знать.
Сальмонеллез в Украине проявляет себя почти каждый год. Сальмонеллы – опасные бактерии, способные вызвать брюшной тиф, паратиф и сальмонеллез. Основные источники этой инфекции – крупный рогатый скот и домашняя птица. Т.е., съев инфицированное и недостаточно прожаренное мясо или выпив яйцо, можно гарантированно получить тяжелое заболевание. Поэтому яйца, перед тем, как употреблять или складывать в холодильник, необходимо обязательно промывать с содой. Ни в коем случае не пейте сырые яйца.
Сальмонеллы – опасные бактерии, способные вызвать брюшной тиф, паратиф и сальмонеллез. Основные источники этой инфекции – крупный рогатый скот и домашняя птица. Т.е., съев инфицированное и недостаточно прожаренное мясо или выпив яйцо, можно гарантированно получить тяжелое заболевание. Поэтому яйца, перед тем, как употреблять или складывать в холодильник, необходимо обязательно промывать с содой. Ни в коем случае не пейте сырые яйца.
Мясо не только в летний сезон необходимо тщательно варить или тушить. Обсемененность мяса увеличивается в фарше.
Если произошло заражение, первые симптомы: повышение температуры до 40 градусов, тошнота, рвота, понос, боли в суставах и головокружение. Стул – водянистый и напоминает болотную тину. Изнуряющий понос может привести к обезвоживанию организма. Сальмонеллез протекает тяжело, способен вызвать осложнения сердечно-сосудистой и нервной системы, поэтому требует неотложной госпитализации. Микробы дизентерии очень живучи и могут спокойно обитать в пресной и морской воде, на посуде, на овощах и фруктах (около 14 дней).
Микробы дизентерии очень живучи и могут спокойно обитать в пресной и морской воде, на посуде, на овощах и фруктах (около 14 дней).Заболевание начинается внезапно, с недомогания и потери аппетита. Позже появляются боли в животе и понос, повышается температура. Характерны постоянные ложные позывы. Стул состоит из слизи и гноя с примесью крови.Лечение этого опасного заболевания может проводиться только в условиях стационара.
Заражаются холерой, как правило, в летне-осенний период при использовании зараженной воды, в том числе для мытья рук, посуды, овощей и фруктов. Можно также ее подхватить через грязные руки или употребляя продукты, зараженные холерными бактериями, которые, возможно, перенесли мухи.
Заболевание начинается с рвоты и поноса (частый стул, напоминающий рисовый отвар). Организм теряет до 20 л воды в сутки, поэтому меняется внешний облик больного: кожа приобретает синюшный оттенок, заостряется лицо. Температура остается нормальной или понижается.
Холера – особо опасная кишечная инфекция, поэтому лечение даже легкой формы должно проводиться в больнице.
Появление поноса не всегда может иметь инфекционный характер. Но все же постарайтесь избежать этихнеприятностей, ведь многое зависит от нас самих. Поэтому изначально соблюдайте простые правила гигиены, особенно летом и на отдыхе.
- Не покупайте продукты на стихийных рынках или с рук у частных лиц. Не употребляйте продукты и напитки, если они просрочены или возникло хоть малейшее подозрение относительно их качества или условий хранения. Покупатель имеет право, приобретая продукты в торговой сети, потребовать документы, подтверждающие качество и безопасность продукта.
- Не употребляйте в пищу незнакомые грибы, ягоды и травы.
- Не используйте для питья, приготовления еды и мытья посуды воду из рек, озер и подземных источников. Для этих целей пригодна питьевая вода бутилированная или из централизованных источников водоснабжения. В крайнем случае, мыть руки и посуду можно только профильтрованной и кипяченой водой.
- Перед употреблением овощи и фрукты необходимо хорошо промыть кипяченой водой, а для употребления их детьми – обдать кипятком;
- Не берите в дорогу скоропортящиеся продукты.

- На отдыхе не готовьте многокомпонентные блюда, не имеющие достаточной термической обработки (паштет, салат с майонезом и т.д.). Приготовленные блюда должны быть сразу съедены.
- Перед едой или приготовлением пищи, после туалета обязательно мойте руки с мылом. Приучите к гигиене детей.
- Купайтесь только в известных водоемах, которые официально считаются пляжами.
- При первых же признаках кишечного заболевания обращайтесь в ближайшее лечебное учреждение. При групповом отдыхе до прибытия врача заболевшего желательно временно изолировать от коллектива. При тяжелом состоянии немедленно вызывайте «скорую».
Смотрите также:
Что делать при диарее – Лайфхакер
Диарея — это нормально. Рано или поздно с ней сталкиваются абсолютно все, и в большинстве случаев понос благополучно проходит сам собой — в течение дня или двух. Но иногда диарея может стать серьёзной проблемой.
Когда надо срочно обращаться к врачу
Чаще всего по поводу поноса можно не переживать. Но быстрее проконсультируйтесь с терапевтом или, в зависимости от тяжести симптомов, звоните в скорую, если:
Но быстрее проконсультируйтесь с терапевтом или, в зависимости от тяжести симптомов, звоните в скорую, если:
- У вас не только жидкий стул, но и кровь в нём. Или же он чёрного цвета — это признак свернувшейся крови.
- Вместе с поносом вы отмечаете высокую (выше 38,3 °C) температуру.
- У вас сильная тошнота или рвота, которая мешает пить, чтобы возместить потерянную жидкость.
- Вы чувствуете сильную боль в животе или в районе анального отверстия.
- Понос появился после того, как вы вернулись из-за границы.
- У вас моча насыщенного тёмного цвета.
- У вас ускорилось сердцебиение.
- Понос сопровождается сильной головной болью, раздражительностью, помутнениями сознания.
Эти симптомы говорят либо об остром воспалительном процессе, связанном с инфекцией, либо о сильной степени обезвоживания. Обе ситуации одинаково опасны — вплоть до смертельного исхода. Поэтому не надейтесь обойтись домашними средствами и не медлите с обращением к врачу.
Если же зловещих признаков нет, с диареей можно справиться простыми методами.
Откуда берётся диарея
Понос называют болезнью немытых рук, и это правда: чаще всего диарея настигает тех, кто не слишком-то озабочен соблюдением гигиены. Но бывает и иначе. Вот самые распространённые причины , которые вызывают понос.
1. Вирусные инфекции
Не вымыли руки, глотнули воды из реки или прогретого моря, надкусили немытое яблоко. И получили, например, ротавирусную инфекцию. А, возможно, и вирусный гепатит. Из этих же источников — вирус Норуолка, цитомегаловирус и прочие желудочно-кишечные гадости, сопровождающиеся разжижением стула.
2. Бактерии и паразиты
Берутся они примерно оттуда же, что и вирусные инфекции — из неосторожной привычки тащить в рот что-то некачественно вымытое или отфильтрованное. Понос, вызванный бактериями и паразитами, нередко настигает людей в незнакомых странах, поэтому и носит «романтичное» название диарея путешественников.
3. Приём некоторых лекарств
К поносу нередко приводят:
- антибиотики;
- препараты-антациды, особенно содержащие магний;
- некоторые средства для лечения онкологических заболеваний.
4. Искусственные подсластители
Сорбитол, маннит, аспартам — пищеварительная система человека не всегда бывает готова к встрече с этими сладкими синтетическими веществами. Они плохо перевариваются, иногда вызывают вздутие живота и диарею.
5. Непереносимость фруктозы или лактозы
Лактоза — это натуральный сахар, который содержится в молочных продуктах. Фруктоза — то же самое, но родом из фруктов или мёда. Несмотря на естественное происхождение этих простых углеводов, организм некоторых людей не умеет их перерабатывать. Отсюда пищеварительные проблемы, в том числе и понос.
Кстати, количество ферментов, помогающих переваривать лактозу, снижается с возрастом. Поэтому непереносимость молочных сахаров нередко проявляется у пожилых людей.
6.
 Расстройства пищеварения
Расстройства пищеваренияВот список заболеваний, способных время от времени (необязательно на постоянной основе) провоцировать понос:
- язвенный и микроскопический колиты;
- целиакия;
- синдром раздражённого кишечника;
- болезнь Крона — воспалительное заболевание желудочно-кишечного тракта.
7. Злоупотребление алкоголем
Большое количество спирта может повредить слизистую оболочку кишечника и нарушить состав его микрофлоры.
8. Некоторые гормональные заболевания
Понос — нередкое явление при сахарном диабете и гипертиреозе (сверхактивной щитовидной железе).
9. Бег
У некоторых людей это увлечение тоже провоцирует понос. Он так и называется — диарея бегуна.
Что делать при диарее
В большинстве случаев диарея не нуждается в лечении, поскольку быстро проходит самостоятельно. Чтобы ускорить этот процесс:
- Пейте больше жидкости: воду, бульон, морсы, компоты, соки. Избегайте кофеина и алкоголя.

- Включите в рацион продукты с низким содержанием клетчатки: варёные яйца, отварной рис или курицу, тосты из белого хлеба или крекеры.
- На некоторое время откажитесь от жирных продуктов, пищи с высоким содержанием клетчатки (сырых фруктов и овощей, цельнозернового хлеба), а также специй и приправ.
- Подумайте о приёме пробиотиков — веществ, которые помогают восстановить нормальную микрофлору кишечника. Выбирать необходимый препарат лучше всего с терапевтом.
Что делать, если диарея не проходит
Понос, который длится дольше двух дней, — прямое показание для консультации с терапевтом. Вероятно, диарея вызвана каким-то внутренним серьёзным сбоем в организме.
Врач расспросит о сопутствующих симптомах, заглянет в вашу историю болезни. Возможно, вам придётся сдать анализы крови, мочи, кала. В зависимости от результатов осмотра и тестов медик поставит диагноз и назначит лечение.
Читайте также 🌡💊😰
Крутит, режет и ноет? Когда боль в животе нельзя игнорировать
Нет такого человека, у которого хотя бы раз в жизни не болел живот. Причин может быть много, порой достаточно одного немытого фрукта или овоща. Но, как рассказала корреспонденту агентства «Минск-Новости» врач-терапевт одного из частных столичных медцентров Светлана Дятлова, есть также несколько видов боли в животе, которые могут быть признаком серьезной проблемы со здоровьем, и их нельзя игнорировать.
Причин может быть много, порой достаточно одного немытого фрукта или овоща. Но, как рассказала корреспонденту агентства «Минск-Новости» врач-терапевт одного из частных столичных медцентров Светлана Дятлова, есть также несколько видов боли в животе, которые могут быть признаком серьезной проблемы со здоровьем, и их нельзя игнорировать.
— Белорусы в целом такие люди, что им лучше потерпеть, перехватив пару таблеток активированного угля. А потом, после недели мучений, человек попадает в больницу с острым аппендицитом или чем похуже, — делится наблюдениями врач. — Потому я хочу рассказать о тех случаях, когда поход к врачу ни в коем случае откладывать нельзя.
1) Боль долго не проходит
Любой хронический дискомфорт в желудке, то есть постоянная или периодическая боль, которая длится три месяца или дольше, требует визита к врачу. Особенно если наблюдаются такие симптомы, как диарея, запор, боль после еды, ощущение сытости после нескольких укусов, вздутие живота и газы.
— Важно обратиться к врачу, чтобы исключить что-либо более серьезное, например воспалительное заболевание кишечника или целиакию. Как только доктор узнает, в чем заключается проблема, можно поставить правильный диагноз и назначить соответствующее лечение, — отмечает С. Дятлова.
2) Боль сопровождается тошнотой или рвотой
Такая боль может возникнуть по ряду причин. Это может быть кишечная непроходимость, желудочно-кишечные инфекции, воспаление, камни в почках, разрыв кисты яичников, язва или даже сердечный приступ. В таких случаях лучше незамедлительно вызывать скорую.
Конечно, иногда причина тошноты — обыкновенное переедание или пищевое отравление, в таком случае она проходит в течение дня или двух.
3) Боль сопровождается с кровью в стуле
Кровь в стуле зачастую очень дурной знак. При этом имейте в виду, что кровь в кале не всегда бывает красной — она также может быть запекшейся черной, что часто свидетельствует о кровотечении где-то выше в пищеварительном тракте, например в желудке. Желудочно-кишечное кровотечение может происходить по разным причинам, включая колит, дивертикулез, геморрой, кровоточащую язву желудка и рак желудочно-кишечного тракта.
Определенные продукты питания (например черника или свекла) и лекарства (к примеру содержащие железо или висмут) также могут вызывать изменения цвета кала.
4) Боль внезапная и сильная
Специфическая и локализованная, стреляющая, приступообразная боли могут свидетельствовать о камнях в желчном пузыре или в почках.
Одна из причин острой боли — аппендицит. Сильная боль также может быть вызвана язвой, панкреатитом или закупоркой желчных протоков.
Сильная боль также может быть вызвана язвой, панкреатитом или закупоркой желчных протоков.
В любом случае стоит обратиться к врачу — в ряде случаев может потребоваться операция.
5) Боль сопровождается необъяснимой потерей веса
Неожиданная потеря веса, конечно, может вызывать радость у некоторых представительниц прекрасного пола. Но если она сопровождается болью в животе, это может быть предвестником очень серьезных заболеваний, таких как рак, хронический панкреатит и других.
6) Боль вкупе с лихорадкой
Если вы испытываете дискомфорт в желудке, а температура тела при этом выше, чем обычно, это может указывать на наличие инфекции. Холодный пот, затуманивание мыслей — серьезные поводы обратиться к доктору.
— В конце концов, вы знаете свое тело лучше, чем кто-либо. Если вы думаете, что что-то не так, — даже если вы не уверены, что это серьезно, — всегда лучше обратиться за квалифицированной медицинской помощью, чем искать свои симптомы и их объяснение в Интернете, — отмечает С. Дятлова.
Дятлова.
Симптомы дисбаланса микрофлоры кишечника | Энтерожермина
Вздутие живота
Газы в кишечнике образуются постоянно. Человек производит от 400 до 1 200 мл газов в сутки. Их объем зависит от количества попадающего в желудочно-кишечный тракт воздуха и от количества газа, производимого микробной флорой. Некоторые микроорганизмы имеют особый фермент, отвечающий за образование водорода и метана в толстой кишке из поступающей ферментированной пищи.
Объем газов, одномоментно находящихся в желудочно-кишечном тракте, обычно не превышает 100 мл, но в некоторых случаях выработка газа может увеличиваться и вызывать заметный дискомфорт. Человек начинает страдать от вздутия живота. Одним из примеров является синдром раздраженного кишечника, который обычно сопровождается симптомами: вздутый живот, боли в животе, тяжесть в животе с урчанием, метеоризмом. При этом чувство дискомфорта от вздутия живота заметно снижается или отсутствует в период ночного отдыха.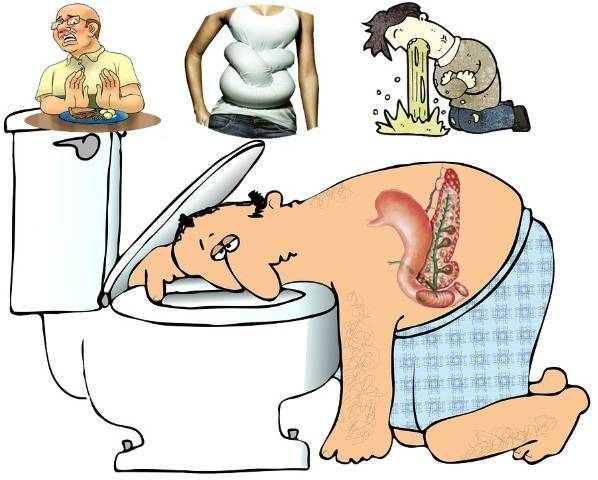
Расстройство кишечника
Почти у каждого десятого человека имеют место проблемы с кишечником (или кишечные расстройства), в том числе диарея и запор. Расстройство кишечника проявляется плохим пищеварением, вздутием живота, метеоризмом, запором, который чередуется с диареей, перепадами настроения, нарушением сна, кандидозом, истощением, отрыжкой.
Расстройство кишечника чаще всего возникает в результате нарушения баланса микрофлоры, которое, в свою очередь, вызывается чрезмерным использованием лекарственных средств (в частности, антибиотиков), различными заболеваниями, недавней операцией, сидячим образом жизни, стрессом, неправильным питанием. Поспешные, нерегулярные или чрезмерно большие приемы пищи, разговоры во время еды, жевательная резинка, избыточное потребление газированных напитков или рацион, бедный фруктами и овощами и богатый сахарами и жирами, могут способствовать нарушению баланса микрофлоры кишечника.
Диарея (понос)
Диарея (понос) — это расстройство кишечника, проявляющееся увеличением содержания жидкости, объема или частоты дефекаций (испражнений). Когда начинается диарея, дефекация происходит несколько раз в день, иногда и в ночное время.
Когда начинается диарея, дефекация происходит несколько раз в день, иногда и в ночное время.
Причини диареи (поноса)
Существует много причин возникновения диареи: инфекция, возникающая в случае употребления продуктов питания, которые содержат патогенные микроорганизмы; ускорение естественных сокращений кишечника, вызванное внезапным воздействием холода. Причина поноса у взрослых также может крыться в употреблении токсичных химических веществ или испорченных продуктов питания, или продуктов, на которые у человека аллергия. Чрезмерное потребление алкоголя — еще одна причина поноса. Также диарея может сопровождаться другими симптомами, такими как спазмы кишечника, чувство жжения в анусе при прохождении фекалий и общее недомогание. В наиболее серьёзных случаях могут наблюдаться лихорадка (признак инфекции), а также обезвоживание из-за потери жидкости.
Боль в животе
Боль в животе может быть различной интенсивности и обычно локализуется в подреберной области (под диафрагмой и в наджелудочной области), а также распространяться в область малого таза и другие области расположения кишечника. Различают два типа боли в животе. Первый тип – схваткообразная боль в животе (колики), во время которой наблюдается спонтанное чередование спазма и расслабления. Другим типом является непрекращающаяся боль в животе, которая не изменяет интенсивность при дефекации или выводе газов. Существует множество разных причин боли в животе. Проблема становится более сложной, если боль в животе сопровождается лихорадкой, диареей, тошнотой и рвотой, которые вызваны бактериальной или вирусной инфекцией желудка либо кишечника.
Различают два типа боли в животе. Первый тип – схваткообразная боль в животе (колики), во время которой наблюдается спонтанное чередование спазма и расслабления. Другим типом является непрекращающаяся боль в животе, которая не изменяет интенсивность при дефекации или выводе газов. Существует множество разных причин боли в животе. Проблема становится более сложной, если боль в животе сопровождается лихорадкой, диареей, тошнотой и рвотой, которые вызваны бактериальной или вирусной инфекцией желудка либо кишечника.
Тяжесть в животе
Такие ощущения, как тяжесть в животе и боль в животе, могут возникать при расстройстве кишечника, диарее и/или запоре с разной консистенцией и/или частотой стула. «Почему тяжесть в животе?», «Почему болит живот?» — эти вопросы всегда появляются при дисбалансе микрофлоры кишечника. Тяжесть в животе и боль в животе являются наиболее частым видом дискомфорта, время от времени эти проявления могут быть достаточно тяжелыми и стать причиной визита к врачу.
Симптомы могут сохраняться в течение длительного времени, прогрессируя с возникновением рецидивов: периоды нормального самочувствия чередуются с периодами повторного появления расстройства; боли в животе и тяжесть
в животе часто вызываются стрессом, неправильным питанием, изменением погоды и приемом лекарственных средств, которые могут влиять на транспорт в кишечнике или вызвать дисбиоз.
Шесть причин «красной диареи»
Как известно, нормальный здоровый стул оформлен, однороден, мягок и имеет буро-коричневый цвет. Диарея, или понос, – состояние само по себе неприятное, но обычно оно не является симптомом чего-то клинически серьезного. Другое дело, если отмечается диарея «красная» или кровавая, – это признак тревожный, а возможно, и угрожающий.
Диарея возникает в том случае, когда пищевые продукты и жидкости продвигаются по кишечнику слишком быстро. Не успевая оформиться в однородную массу, продукты пищеварения выводятся в жидкой форме.
Диарея с примесью крови – в любом случае серьезный симптом, и оттенок стула может помочь установить причину явления. В данной статье рассматриваются наиболее вероятные причины и диагностическое значение некоторых специфических оттенков каловых масс.
В данной статье рассматриваются наиболее вероятные причины и диагностическое значение некоторых специфических оттенков каловых масс.
Причины
1. Дизентерия. Воспаление кишечника, вызываемое болезнетворными бактериями или протозойными кишечными паразитами , может быть настолько сильным, что стенки кишечника начинают кровоточить.
2. Красная пища. Пищевые продукты, от природы имеющие красный цвет или содержащие красные пищевые красители, особенно если они к тому же токсичны или способны оказывать раздражающее действие. К наиболее распространенным продуктам такого рода относятся свекла, клюква, красные конфеты или красная глазурь, лакрица, помидоры и томатный соус.
3. Желудочно-кишечное кровотечение. Может возникать при ряде патологических состояний и условий, включая толстокишечные полипы, язвенный колит, рак желудка и т.д. В таких случаях кровопотеря может быть весьма значительной, что и приводит к появлению красной диареи.
4. Геморрой. Аномальное расширение и набухание кровеносных сосудов внутри прямой кишки и ануса может становиться причиной ректального кровотечения и красной диареи.
5. Прием медикаментов. Стул с примесью крови может быть побочным эффектом некоторых лекарств, которые раздражают желудок и в этом случае становятся причиной кровавого поноса. Примером выступают жидкие лекарственные формы антибиотиков.
6. Анальная трещина. В некоторых случаях незаживающая язва в ректально-анальной зоне также начинает кровоточить, что приводит к появлению в стуле небольших объемов ярко-алой крови.
Другие необычные оттенки стула
Аномальная окраска экскрементов может быть обусловлена различными причинами.
1. Черный оттенок. Дегтеобразный черный стул или стул с консистенцией кофейной гущи может свидетельствовать о выраженном гастроинтестинальном кровотечении. Характерный вид и цвет кровавая диарея приобретает в связи с более продолжительным пассажем масс из верхних отделов ЖКТ. Кроме того, аналогичный эффект может вызываться потреблением лакричного сиропа или виноградного сока в больших количествах.
2. Зеленый оттенок. Возникает из-за присутствия желчи в каловых массах, или же при приеме железосодержащих пищевых продуктов/добавок (в этом случае кал приобретает темно-зеленый оттенок).
3. Бесцветный стул. Напоминающий глину слабоокрашенный стул нередко наблюдается при желчнокаменной болезни. Если одновременно отмечается темная моча, это еще одно указание на возможные проблемы с печенью или желчным пузырем. Кроме того, к «выцветанию» стула может приводить прием некоторых антацидных препаратов, содержащих гидроксид алюминия, а также отдельные формы вирусного гепатита.
4. Желтоватый маслянисто-жирный стул с примесью слизи является частым симптомом кишечной инфекции или серьезных нарушений всасывающей функции кишечника (синдром мальабсорбции), например, при целиакии.
Когда обращаться за помощью
Поскольку красная диарея может оказаться одним из ранних симптомов (или первым проявлением) жизнеугрожающего состояния, обратиться к врачу следует как можно скорее.
В особенности это необходимо сделать в тех случаях, когда дополнительно к красной диарее наблюдается следующее:
- — озноб;
- — тенденция к жидкому столу на протяжении более двух недель, или же выраженный понос, который продолжается более двух дней подряд;
- — полуобморочные состояния или обмороки, общая слабость;
- — температура выше 38 градусов;
- — рвота
- — боли или спазмы, которые с течением времени прогрессивно усугубляются.

Диарея после антибиотиков: причины и лечение
В кишечнике каждого человека живет множество разнообразных микроорганизмов. Какие-то приносят безусловную пользу, участвуя, например, в синтезе витамина В12: какие-то абсолютно индифферентны и проходят ЖКТ транзитом; некоторые вызывает болезни.
Есть особенная группа микроорганизмов, которые мы называем «условно патогенными». Это грамположительные облигатные анаэробы, название которых происходит от греческого «клостед» — веретено. Клостридии спокойно живут в кишечнике множества людей, не принося никакого вреда. До определенного момента.
Своеобразным «пусковым механизмом» для активизации патогенных свойств антибиотиков клостридий становится прием антибиотиков. Антибиотики имеют свойство убивать микроорганизмы, причем — все без разбора. Но для клостридий, в большинстве своем, они безвредны. Из-за отсутствия конкурирующих микроорганизмов, «условно патогенные» клостридии переходят в разряд «патогенных». Микроорганизмы активно размножаются, создают колонии. А потом, в один момент, как по команде, все члены «клостридиального сообщества» начинают выделять токсины, которые и вызывают заболевание, именуемое «псевдомембранозный колит».
Микроорганизмы активно размножаются, создают колонии. А потом, в один момент, как по команде, все члены «клостридиального сообщества» начинают выделять токсины, которые и вызывают заболевание, именуемое «псевдомембранозный колит».
Клостридиальная инфекция опасна тем, что эти микроорганизмы выделяют сразу 2 токсина — цитотоксин и энтеротоксин. Один вызывает разрушение клеток слизистой кишечник, вплоть до изъязвления и перфорации.
Второй токсин через разрушенную слизистую кишечника беспрепятственно проникает в кровяное русло, разносится по всему организму и вызывает общую интоксикацию.
Клиническая картина псевдомембранозного колита может развиваться как на 3 день с начала приема антибиотика, так и спустя 1-10 дней с момента окончания его приема. А возможно и более отсроченное развитие колита — до 8 недель после антибиотикотерапии. Поэтому сложно бывает выявить этиологию диареи и поставить диагноз.
Типичным проявлением псевдомембранозного колита является жидкий стул, иногда с зеленоватой, бурой или кровянистой слизью. Больного мучают режущие боли в животе, усиливающиеся при пальпации. Боль объясняется повреждениями слизистой и воспалительным процессом в кишечнике.
Больного мучают режущие боли в животе, усиливающиеся при пальпации. Боль объясняется повреждениями слизистой и воспалительным процессом в кишечнике.
В отдельных случаях манифестация заболевания может начинаться с лихорадки. Температура может подниматься до 40°С, а в некоторых случаях и выше.
Степень проявления симптомов у разных пациентов сильно варьирует.
При исследовании кишечника на всем протяжении слизистой обнаруживаются беловато-желтые псевдомембранозные бляшки. В тяжелых случаях видны фокальные некрозы, глубокие язвы с перфорацией. Неизмененная слизистая оболочка в виде мостиков перекинута между участками изъязвления.
Чаще всего причиной активации становится прием таких антибиотиков, как линкомицин, клиндамицин, тетрациклин, ампициллин, цефалоспорины. Даже однократный прием антибиотиков, может привести к появлению псевдомембранозного колита. При легких проявлениях антибиотикоассоциированной диареи иногда для излечения достаточно отмены антибиотика. При более тяжелых терапия состоит в назначен ванкомицина и/или метронидазола. Важную роль в лечении больно: играет регидратация и восстановление электролитического баланса. Пациенту необходимо рекомендовать больше теплого питья и щадящую диету.
При более тяжелых терапия состоит в назначен ванкомицина и/или метронидазола. Важную роль в лечении больно: играет регидратация и восстановление электролитического баланса. Пациенту необходимо рекомендовать больше теплого питья и щадящую диету.
Но прием антибиотика — это полумера. Одновременно с антибиотиками необходимо назначение пробиотиков (препаратов, содержащих живые микроорганизмы.) Если бы врачи помнили об этом и назначали пробиотики одновременно с назначением антибиотикотерапии, то развития псевдомембранозного колита в большинстве случаев удалось бы избежать.
Среди врачей ведутся споры по поводу корректности термина «дисбактериоз». Но к какому бы выводу в итоге не пришли спорящие стороны, реальность остается реальностью — в результате приема антибиотиков нормальная микрофлора кишечника нарушается и на смену привычным для организма бактериям приходят вредоносные микробы.
С 1995 г. микроорганизмы со специфическими терапевтическими свойствами, ингибирующие рост патогенных бактерий, используются в официальной медицине и называются пробиотиками. Эти микроорганизмы при естественном способе введения оказывают положительное действие на физиологические, метаболические функции, а также биохимические и иммунные реакции организма.
Эти микроорганизмы при естественном способе введения оказывают положительное действие на физиологические, метаболические функции, а также биохимические и иммунные реакции организма.
Если верить не рекламным проспектам, а контролируемым рандомизированным исследованиям, то наиболее эффективными в лечении антибиотик-ассоциированных поражений кишечника являются дрожжевые грибы — сахаромицеты. Не зря издавна людям с расстройством пищеварения рекомендовали принимать кефир — сбраживающим агентом кефира является симбионт лактобактерий и сахаромицес. Но содержание полезных дрожжей в молочнокислых продуктах недостаточно, чтобы оказать терапевтический эффект. Поэтому в качестве профилактики развития нарушения баланса бактериальной флоры в кишечнике и для лечения антибиотик-ассоциированных диарей рекомендуется принимать препараты с живыми сахаромицетами.
Предрасполагающие факторы для развития псевдомембранозного колита
- Антибиотикотерапия
- Возраст старше 60 лет.

- Нахождение в стационаре (особенно в одной палате с инфекционным больным или в реанимационном отделении).
- Недавно перенесенная операция на органах брюшной полости.
- Применения цитостатических препаратов (особенно метотрексата).
- Гемолитико-уремический синдром.
- Злокачественные заболевания.
- Ишемия кишечника.
- Почечная недостаточность.
- Некротический энтероколит
- Хронические воспалительные заболевания кишечника.
Коронавирус: что за опасный синдром обнаружен у британских детей и как он связан с Covid-19?
- Мишель Робертс
- BBC News online
Автор фото, Getty Images
Британским терапевтам настоятельно рекомендовано обращать внимание на редкий, но очень опасный синдром у детей, который может быть связан с коронавирусом.
В экстренном оповещении, которое было разослано британским семейным врачам, говорится, что в отделения реанимации Лондона и других городов страны стали поступать дети в очень тяжелом состоянии и с необычными симптомами, которые включают множественные воспаления с признаками гриппа.
При этом у некоторых, хотя и не у всех больных детей, при анализе на коронавирус оказались положительные результаты.
Пока неизвестно, у какого именно числа детей проявилась подобная реакция, но скорее всего их будет немного.
По словам руководителя Национальной службы здравоохранения (NHS) Англии Стивена Повиса, властям известно о редких случаях тяжелого заболевания среди детей.
“Сообщения об этом стали поступать лишь в последние дни, и мы уже обратились к специалистам, чтобы они безотлагательно изучили этот вопрос”, – заверил Повис.
В обращении NHS выражается растущая озабоченность тем, что у детей проявляется воспалительный синдром, связанный с коронавирусом, или это может быть другая инфекция, природа которой пока не установлена.
Между тем, все заболевшие дети разных возрастов находятся в крайне тяжелом состоянии. Их симптомы схожи с так называемым синдромом токсического шока, выражающемся в высокой температуре, низком кровяном давлении, сыпи и трудностях с дыханием.
У некоторых детей наблюдаются и признаки желудочно-кишечного расстройства – боли в животе, рвота и понос – а также воспаление сердечной мышцы и негативные изменения в составе крови.
По словам специалистов, все эти признаки наблюдаются при перенапряжении организма, который пытается бороться с инфкцией.
Для просмотра этого контента вам надо включить JavaScript или использовать другой браузер
Подпись к видео,“Победить огромного коронавируса!” Как видят жизнь при пандемии дети
В рекомендации терапевтам говорится, что все подобные случаи требуют неотложного врачебного вмешательства.
При этом эксперты подчеркивают, что очень мало детей по-настоящему тяжело заболевают коронавирусом. По данным со всего мира именно эта категория населения менее всего страдает от этой инфекции.
Консультант педиатрического отделения реанимации Кембриджа доктор Назима Патан указывает на то, что медики в Италии и Испании сообщают о схожих симптомах у детей в этих странах.
“У некоторых детей там присутствовали признаки токсического шока и сыпь, то есть ровно то, что обычно наблюдается при синдроме токсического шока или болезни Кавасаки (которая затрагиват кровеносные сосуды и сердце), – говорит доктор Патан. – Но в целом у детей лучше сопротивляемость к серьезной легочной инфекции, вызванной коронавирусом, и число пациентов-детей, поступивших в отделения реанимации, сравнительно невелико”.
В NHS Англии известно менее чем о 20 таких случаях, и хотя расследование связи между этим синдромом и коронавирусом продолжается, пока что она не была установлена.
В Королевском колледже педиатрии и детского здоровья (RCPCH) полагают, что это должно успокоить родителей, но если их по какой-то причине беспокоит состояние здоровья их ребенка, они должны немедленно обращаться к специалистам.
Как отмечает профессор Саймон Кенни, отвечающий за детское здравоохранение в национальной системе NHS, совет родителям остается прежним: если вас что-то тревожит, немедленно звоните по специально выделенной горячей линии, своему семейному врачу или прямо в неотложку, и если врачи скажут вам ехать в больницу – немедленно туда поезжайте.
На что нужно обратить особое внимание?
Автор фото, Getty Images
Хотя дети в принципе могут заразиться коронавирусом, у большинства из них болезнь вряд ли будет протекать тяжело. Плохое самочувствие ребенка, скорее всего, означает простуду или обычный грипп, а не коронавирус.
Однако RCPCH рекомендует немедленно вызывать скорую помощь или самим везти ребенка в больницу в следующих случаях:
- Ребенок побледнел, покрылся пятнами и на ощупь стал необычно холодным
- Делает паузы между вдохами, дышит неровно или начинает хрипеть
- Ему очень тяжело дышать, он ведет себя беспокойно или теряет сознание
- У него синеют губы
- Происходят судороги или припадки
- Находится в явно бедственном состоянии (безостановочно плачет, несмотря на попытки отвлечь его), дезориентирован, чрезмерно сонлив (его трудно разбудить) или не реагирует на внешние раздражители
- У него появилась сыпь, которая не пропадает при нажатии (если, к примеру, надавить на кожу стенкой стеклянного стакана)
- Испытывает боль в мошонке, особенно в случае подростка
Одним из главных методов борьбы с распространением коронавируса является социальное дистанцирование: карантин. Вот как это работает.
Вот как это работает.
Для просмотра этого контента вам надо включить JavaScript или использовать другой браузер
Подпись к видео,Почему мы должны оставаться дома? Простой ответ
Если у вас нет санитайзера, его можно изготовить в домашних условиях.
Для просмотра этого контента вам надо включить JavaScript или использовать другой браузер
Подпись к видео,Антисептик в дефиците. Как сделать его дома?
И важно, конечно, держать в чистоте не только руки, но и ваш смартфон. Вот инструкция:
Для просмотра этого контента вам надо включить JavaScript или использовать другой браузер
Подпись к видео,Как помыть свой смартфон и не испортить его
Боль в животе и диарея: 7 распространенных причин
Диарея может быть острой и возникать внезапно или хронической и развиваться медленно и длиться несколько дней.
Некоторые из наиболее частых причин боли в животе и острой или хронической диареи включают:
1.
 Инфекция
ИнфекцияДиарея может быть результатом бактериальной или вирусной инфекции желудка и кишечника, которую врачи называют гастроэнтеритом.
Люди могут заразиться бактериальным гастроэнтеритом при употреблении в пищу или питье зараженной пищи или воды.Симптомы обычно возникают в течение нескольких часов или дней после употребления зараженной пищи.
Люди также могут заразиться вирусным гастроэнтеритом, который некоторые называют желудочным гриппом, от инфицированного человека.
В обоих случаях симптомы обычно проходят без лечения через несколько дней. Люди могут попробовать домашние средства, такие как пить много жидкости, отдыхать и принимать безрецептурные лекарства, чтобы облегчить дискомфорт.
Паразитарные инфекции также могут вызывать острую диарею и боли в животе.Этот тип инфекции часто проходит в течение нескольких недель. Постоянные вспышки могут потребовать лечения.
2. Реакции на пищу
Что-то, что человек ел или пил, потенциально может вызвать диарею, боль в животе и другие проблемы с желудком. Симптомы обычно возникают в течение коротких периодов времени и проходят через несколько часов после еды.
Симптомы обычно возникают в течение коротких периодов времени и проходят через несколько часов после еды.
Диарея после еды может иметь следующие причины:
- внезапные изменения в диете
- употребление богатой жирной пищи
- пищевой чувствительности
- целиакия, при которой организм не может расщеплять глютен, белок, содержащийся в пшенице, ржи и ячмень
Согласно некоторым исследованиям, более 20 процентов людей испытывают пищевую чувствительность.
Не всегда понятно, почему диарея возникает после еды. Ведение дневника питания может помочь. Как только люди узнают, какие продукты вызывают проблему, они смогут ее решить.
Средства правовой защиты могут включать в себя введение новых продуктов и постепенное изменение диеты, употребление меньшего количества обильных блюд и ограничение или отказ от продуктов, вызывающих раздражение. Людям с глютеновой болезнью необходимо навсегда исключить глютен из своего рациона.
3.
 Расстройство желудка и переедание
Расстройство желудка и перееданиеПереедание может привести к расстройству желудка, диарее и боли в желудке, потому что пищеварительная система с трудом справляется с большим количеством пищи.
И взрослые, и дети могут испытывать побочные эффекты переедания, но у детей это может быть больше. Это потому, что дети не всегда могут отличить чувство голода от чувства сытости.
Чтобы избежать переедания, люди могут:
- потренироваться в контроле порций и отмерить продукты
- съесть низкокалорийные продукты с высоким содержанием клетчатки, такие как овощи
- найти время, чтобы тщательно пережевывать пищу
Еще одно полезное Техника питания – это осознанное питание, при котором следует обращать внимание на вкус и текстуру каждого кусочка пищи.Это включает в себя отказ от отвлекающих факторов, таких как телевизор, во время еды.
4. СРК
Стойкая диарея может указывать на хроническое заболевание, такое как СРК. Это состояние не повреждает пищеварительный тракт, но может вызывать следующие симптомы:
- диарея
- спазмы желудка
- вздутие живота
- газ
По данным Национального института диабета, болезней органов пищеварения и почек (NIDDK) около 12 процентов люди в Соединенных Штатах болеют СРК. Большинство составляют женщины.
Большинство составляют женщины.
Нет лекарства, но люди могут управлять своими симптомами с помощью:
- снижения стресса
- изменения диеты
- получения достаточного количества качественного сна
- употребления большого количества жидкости
- упражнений
- приема добавок
- лекарств
5. Воспалительное заболевание кишечника
Воспалительное заболевание кишечника (ВЗК) относится к группе состояний, поражающих кишечник, включая болезнь Крона и язвенный колит.По данным Центров по контролю и профилактике заболеваний (CDC), до 1,3 миллиона человек в США страдают ВЗК.
Симптомы включают:
- диарею
- усталость
- боль в животе
- кровавый стул
- потеря веса
ВЗК может привести к повреждению пищеварительного тракта, в отличие от СРК. Поэтому очень важно, чтобы люди с этим заболеванием справлялись со своими симптомами.
Лечение направлено на уменьшение воспаления, которое вызывает повреждение кишечника и симптомы пищеварения. Варианты включают лекарства, добавки, диетические изменения и хирургическое вмешательство.
Варианты включают лекарства, добавки, диетические изменения и хирургическое вмешательство.
6. Стресс
Стресс и беспокойство могут стимулировать дефекацию, что может привести к диарее.
Стресс также может играть роль в развитии СРК или усугублять симптомы.
Между мозгом и кишечником существует связь, которая может объяснить, почему стресс может приводить к проблемам с пищеварением.
Например, профессиональный стресс может стимулировать желудочную реакцию.
Люди могут уменьшить стресс, попробовав:
- медитацию и осознанность
- регулярные упражнения
- техники глубокого дыхания
- искусство или музыкальная терапия
Люди должны обратиться к врачу или специалисту в области психического здоровья, который может порекомендовать лекарства, терапию или сочетание того и другого при постоянном или тяжелом стрессе.
6. Лекарства и алкоголь
Слишком большое количество алкоголя может нарушить пищеварение и вызвать боль в желудке, диарею, рвоту или другие симптомы. Люди могут подумать об ограничении употребления алкоголя, чтобы избежать этих проблем.
Люди могут подумать об ограничении употребления алкоголя, чтобы избежать этих проблем.
В рекомендациях США по питанию для американцев указано умеренное потребление алкоголя: до 1 напитка в день для женщин и до 2 порций в день для мужчин. Люди должны стараться избегать употребления алкоголя несколько дней в неделю.
Некоторые лекарства также могут вызывать проблемы с желудком, при этом для многих лекарств диарея указывается как побочный эффект.
К лекарствам, которые могут вызвать диарею, относятся:
Диарея иногда проходит через несколько дней после приема нового лекарства, когда организм приспосабливается к ней. Если диарея сохраняется в течение нескольких дней после начала приема нового препарата, людям следует обратиться к врачу, который может предложить альтернативу.
7. Беременность
Беременные часто испытывают диарею и другие изменения кишечника, возможно, из-за гормональных и структурных изменений в организме.
Изменения в диетических привычках и повышенная чувствительность к пище также могут вызывать диарею во время беременности.
Обратитесь к врачу для осмотра и консультации, если диарея сохраняется более нескольких дней во время беременности.
Что вызывает спазмы кишечника? – Центр здоровья пищеварительной системы
Пищеварительный тракт состоит из ряда полых органов, соединенных в длинную извилистую трубку, которая расщепляет пищу на энергию или отходы. Путешествие еды начинается во рту и спускается по пищеводу в желудок. Находясь в желудке, пища распадается, и все лишние материалы отправляются через тонкий кишечник в толстую кишку (включая толстую и прямую кишку), а затем из заднего прохода.Попутно газы и другие раздражители могут вызвать болезненное вздутие живота и судороги. Это происходит, когда спонтанное и внезапное сокращение мышц, называемое спазмом кишечника, заставляет область сжиматься и нерегулярно двигаться. Нормальные сокращения редко заметны, в то время как кишечные спазмы часто болезненны и очевидны.
Синдром раздраженного кишечника
Спазмы кишечника часто являются признаком или симптомом синдрома раздраженного кишечника (СРК). Синдром раздраженного кишечника – это функциональное расстройство пищеварения, при котором пищеварительный тракт выглядит неповрежденным, но все же вызывает симптомы.От него страдают от 10 до 15 процентов людей во всем мире, что делает его наиболее распространенным функциональным расстройством пищеварения. Наряду со спазмами кишечника СРК вызывает боль в животе, вздутие живота, запор, диарею и газы. Спазмы настолько распространены при СРК, что кишечное расстройство также называют «спастической толстой кишкой».
Синдром раздраженного кишечника – это функциональное расстройство пищеварения, при котором пищеварительный тракт выглядит неповрежденным, но все же вызывает симптомы.От него страдают от 10 до 15 процентов людей во всем мире, что делает его наиболее распространенным функциональным расстройством пищеварения. Наряду со спазмами кишечника СРК вызывает боль в животе, вздутие живота, запор, диарею и газы. Спазмы настолько распространены при СРК, что кишечное расстройство также называют «спастической толстой кишкой».
Воспалительное заболевание кишечника
После СРК как наиболее частой причины спазмов кишечника, воспалительное заболевание кишечника – это термин, обозначающий группу хронических состояний, включающих воспаление пищеварительного тракта.Наиболее распространенными типами ВЗК являются болезнь Крона и язвенный колит. Болезнь Крона – это хроническое заболевание, которое может вызвать воспаление любой части пищеварительного тракта. Это заболевание вызывает неприятные симптомы, такие как язвы кишечника, дискомфорт и боль.
Язвенный колит возникает при воспалении слизистой оболочки толстой кишки. Это воспаление вызывает образование крошечных язв, называемых язвами, на слизистой оболочке толстой кишки. Обычно он начинается в прямой кишке и распространяется вверх, иногда затрагивая всю толстую кишку.Воспаление вызывает быстрое опорожнение кишечника и его содержимое. Когда клетки на поверхности слизистой оболочки кишечника умирают, образуются язвы. Язвы могут вызвать кровотечение и выделение слизи и гноя.
Оба состояния могут вызывать спазмы и другие сопутствующие симптомы, такие как запор, диарея, усталость, частые позывы к дефекации и даже потерю веса. Спазмы кишечника имеют много общих симптомов с СРК, поэтому важно записаться на прием к врачу, чтобы определить основную причину вашего состояния.
Гастроэнтерит
Слишком много газа в кишечнике может привести к спазму, поскольку мышцы напрягаются, чтобы выпустить газ. Гастроэнтерит – это воспаление желудка и кишечника. Состояние обычно вызывается вирусами, бактериями или зараженной пищей (пищевое отравление). Хотя обычные кислотоснижающие препараты и пробиотики являются болезненными и раздражающими, они могут снизить интенсивность и частоту.
Хотя обычные кислотоснижающие препараты и пробиотики являются болезненными и раздражающими, они могут снизить интенсивность и частоту.
Растяжение мышц
Слишком интенсивная или слишком частая работа мышц живота может привести к усилению спазмов желудка и кишечника.Люди, которые регулярно выполняют основные упражнения, такие как скручивания и приседания, в результате подвергаются более высокому риску возникновения спазмов. Грыжа – это состояние, при котором орган или другая структура выступает через слабую часть ткани или мышцы. Паховые грыжи являются наиболее распространенным типом грыж и возникают, когда часть кишечника выступает через мышцы живота в паховую область. Это неестественное давление может привести к более серьезным проблемам с пищеварением, включая спазмы кишечника.
Возможные причины спазмов кишечника
Мышцам для правильного функционирования требуется правильное питание и гидратация.При нехватке питательных веществ мышцы вынуждены выполнять небольшое количество работы с меньшим количеством энергии, вызывая напряжение и давление. Обезвоживание может вызвать дисбаланс электролитов в организме, особенно натрия. Наблюдение за правильным ежедневным потреблением воды и других витаминов может помочь всему работать на должном уровне. Помимо перечисленных выше причин, спазмы толстой кишки могут быть результатом других основных заболеваний или проблем. Эти причины могут быть неизвестны неподготовленному глазу, поэтому вам следует обратиться к врачу, если кишечные спазмы сохраняются более нескольких дней.
Обезвоживание может вызвать дисбаланс электролитов в организме, особенно натрия. Наблюдение за правильным ежедневным потреблением воды и других витаминов может помочь всему работать на должном уровне. Помимо перечисленных выше причин, спазмы толстой кишки могут быть результатом других основных заболеваний или проблем. Эти причины могут быть неизвестны неподготовленному глазу, поэтому вам следует обратиться к врачу, если кишечные спазмы сохраняются более нескольких дней.
Облегчение кишечного спазма в Нью-Джерси
Степень тяжести симптомов спазма толстой кишки может варьироваться от человека к человеку. При правильном лечении и уходе возможно лечение этих хронических заболеваний. Для получения дополнительной информации о спазмах кишечника и других вопросах, связанных со здоровьем пищеварительной системы, свяжитесь со специалистами Центра здоровья пищеварительной системы. Наша фантастическая команда специализируется на обеспечении отличного лечения желудочно-кишечного тракта. Запишитесь на прием сегодня, чтобы подобрать для вас подходящее лечение!
Запишитесь на прием сегодня, чтобы подобрать для вас подходящее лечение!
Непроходимость кишечника | Michigan Medicine
Обзор темы
Что такое кишечная непроходимость?
Непроходимость кишечника возникает, когда тонкая или толстая кишка частично или полностью заблокирована.Закупорка препятствует нормальному движению пищи, жидкостей и газов через кишечник. Закупорка может вызвать сильную боль, которая приходит и уходит.
В этом разделе рассматривается закупорка, вызванная опухолями, рубцовой тканью, скручиванием или сужением кишечника. Он не распространяется на кишечную непроходимость, которая чаще всего возникает после операции на животе (абдоминальная хирургия).
Что вызывает непроходимость кишечника?
Опухоли, рубцовая ткань (спайки), перекручивание или сужение кишечника могут вызвать непроходимость кишечника.Это называется механическими препятствиями.
Чаще всего причиной является рубцовая ткань в тонком кишечнике. Другие причины включают грыжи и болезнь Крона, которая может вызвать перекручивание или сужение кишечника, и опухоли, которые могут блокировать кишечник. Закупорка также может произойти, если одна часть кишечника складывается, как телескоп, в другую, что называется инвагинацией.
Другие причины включают грыжи и болезнь Крона, которая может вызвать перекручивание или сужение кишечника, и опухоли, которые могут блокировать кишечник. Закупорка также может произойти, если одна часть кишечника складывается, как телескоп, в другую, что называется инвагинацией.
Чаще всего причиной является рак толстой кишки. Другие причины – сильный запор из-за твердого стула и сужение кишечника, вызванное дивертикулитом или воспалительным заболеванием кишечника.
Каковы симптомы?
Симптомы включают:
- Спазмы и боли в животе, которые приходят и уходят. Боль может возникать вокруг пупка или под ним.
- Рвота.
- Вздутие живота и большой твердый живот.
- Запор и нехватка газов при полной закупорке кишечника.
- Диарея при частичной закупорке кишечника.
Немедленно позвоните своему врачу , если боль в животе сильная и постоянная.Это может означать, что кровоснабжение вашего кишечника прекращено или у вас образовалась дыра в кишечнике. Это срочно.
Это срочно.
Как диагностируется непроходимость кишечника?
Ваш врач задаст вам вопросы о ваших симптомах, других проблемах с пищеварением, которые у вас были, а также о любых операциях или процедурах, которые вы перенесли в этой области. Он или она проверит ваш живот на нежность и вздутие живота.
Ваш врач может сделать:
- Рентген брюшной полости, который может обнаружить закупорку в тонком и толстом кишечнике.
- Компьютерная томография живота, которая поможет вашему врачу определить, является ли закупорка частичной или полной.
Как лечится?
Большинство случаев непроходимости кишечника лечат в больнице.
В больнице ваш врач введет вам лекарства и жидкости через вену (IV). Чтобы помочь вам чувствовать себя комфортно, врач может ввести крохотную трубку, называемую назогастральной (НГ), через нос и вниз, в желудок. Трубка удаляет жидкость и газ и помогает уменьшить боль и давление.Вам не дадут ничего есть и пить.
Большинство непроходимостей кишечника – это частичные закупорки, которые проходят сами по себе. Трубка NG может помочь кишечнику разблокироваться при удалении жидкости и газа. Некоторым людям может потребоваться дополнительное лечение. Эти методы лечения включают использование жидкости или воздуха (клизмы) или небольших сетчатых трубок (стентов) для устранения закупорки.
Операция требуется почти всегда, когда кишечник полностью заблокирован или когда прекращено кровоснабжение. После операции вам может потребоваться колостома или илеостома.Больная часть кишечника удаляется, а оставшаяся часть пришивается к отверстию в коже. Стул выходит из тела через отверстие и собирается в одноразовый мешок для стомы. В некоторых случаях колостома или илеостома временные, пока вы не выздоровеете. Когда вам станет лучше, концы кишечника прикрепляются и стома восстанавливается.
Если закупорка была вызвана другой проблемой со здоровьем, например дивертикулитом, закупорка может вернуться, если вы не лечите эту проблему со здоровьем.
Желудочно-кишечные осложнения | MHealth.org
Источник: Национальный исследовательский институт рака, www.cancer.gov
Осложнения со стороны желудочно-кишечного тракта
Общая информация
Желудочно-кишечный тракт (ЖКТ) является частью пищеварительной системы, которая обрабатывает питательные вещества (витамины, минералы, углеводы, жиры, белки и воду) из съеденных продуктов и помогает выводить отходы тела. Желудочно-кишечный тракт включает желудок и кишечник (кишечник).Желудок – это J-образный орган в верхней части живота. Пища перемещается из горла в желудок по полой мышечной трубке, называемой пищеводом. После выхода из желудка частично переваренная пища попадает в тонкий кишечник, а затем в толстый кишечник. Ободочная кишка (толстая кишка) – это первая часть толстой кишки, ее длина составляет около 5 футов. Вместе прямая кишка и анальный канал составляют последнюю часть толстой кишки и имеют длину 6-8 дюймов. Анальный канал заканчивается у заднего прохода (отверстие толстой кишки, выходящее за пределы тела).
Анатомия нижних отделов пищеварительной системы с изображением толстой кишки и других органов.
Осложнения со стороны желудочно-кишечного тракта часто встречаются у онкологических больных. Осложнения – это проблемы со здоровьем, которые возникают во время болезни, после процедуры или лечения. Они могут быть вызваны заболеванием, процедурой или лечением или могут иметь другие причины. В этом резюме описаны следующие осложнения со стороны желудочно-кишечного тракта, их причины и методы лечения:
- Запор.
- Фекальное уплотнение.
- Обструкция носа.
- Диарея.
- Лучевой энтерит.
Это краткое изложение посвящено осложнениям желудочно-кишечного тракта у взрослых, больных раком. Лечение осложнений со стороны желудочно-кишечного тракта у детей отличается от лечения взрослых.
Запор
При запоре опорожнение кишечника затруднено или происходит не так часто, как обычно.

Запор – это медленное движение стула по толстому кишечнику. Чем дольше стул проходит по толстой кишке, тем больше он теряет жидкости, становится суше и тверже.Пациент может быть не в состоянии опорожнить кишечник, ему нужно больше толкать, чтобы опорожнить кишечник, или у него меньше, чем обычно, количество испражнений.
Некоторые лекарства, изменение диеты, недостаточное потребление жидкости и меньшая активность – частые причины запоров.
Запор – обычная проблема для онкологических больных. Больные раком могут заболеть запором из-за любого из обычных факторов, которые вызывают запор у здоровых людей. К ним относятся пожилой возраст, изменения в диете и потреблении жидкости, а также недостаточное количество упражнений.Помимо этих распространенных причин запора, у онкологических больных есть и другие причины.
К другим причинам запора относятся:
- Лекарства
- Опиоиды и другие обезболивающие. Это одна из основных причин запоров у онкологических больных.

- Химиотерапия.
- Лекарства от тревоги и депрессии.
- Антациды.
- Диуретики (препараты, увеличивающие количество вырабатываемой организмом мочи).
- Добавки, такие как железо и кальций.
- Лекарства от сна.
- Препараты, используемые для анестезии (чтобы вызвать потерю чувствительности при хирургическом вмешательстве или других процедурах).
- Опиоиды и другие обезболивающие. Это одна из основных причин запоров у онкологических больных.
- Диета
- Недостаточное употребление воды или других жидкостей. Это обычная проблема для онкологических больных.
- Недостаточное количество пищи, особенно с высоким содержанием клетчатки.
- Привычки к опорожнению кишечника
- Не ходить в туалет, когда чувствуется потребность в опорожнении кишечника.
- Слишком частое использование слабительных и / или клизм.
- Состояния, препятствующие физической активности и физической нагрузке
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или другой причины.

- Сломанные кости.
- Усталость.
- Слабость.
- Длительные периоды постельного режима или бездействие.
- Проблемы с сердцем.
- Проблемы с дыханием.
- Беспокойство.
- Депрессия.
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или другой причины.
- Кишечные расстройства
- Раздражение толстой кишки.
- Дивертикулит (воспаление небольших мешков в толстой кишке, называемых дивертикулами).
- Опухоль кишечника.
- Мышечные и нервные расстройства
- Опухоли головного мозга.
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или по другой причине.
- Паралич (потеря способности двигаться) обеих ног.
- Инсульт или другие нарушения, вызывающие паралич части тела.
- Периферическая невропатия (боль, онемение, покалывание) стоп.
- Слабость диафрагмы (дыхательная мышца ниже легких) или мышц брюшного пресса. Это затрудняет опорожнение кишечника.

- Изменения в метаболизме тела
- Низкий уровень гормонов щитовидной железы, калия или натрия в крови.
- Слишком много азота или кальция в крови.
- Окружающая среда
- Необходимость идти дальше, чтобы добраться до ванной.
- Нужна помощь, чтобы сходить в туалет.
- Пребывание в незнакомых местах.
- Уединение практически отсутствует.
- Ощущение спешки.
- Жить в условиях сильной жары, вызывающей обезвоживание.
- Требуется совок или прикроватный туалет.
- Узкая кишка
- Рубцы от лучевой терапии или хирургии.
- Давление растущей опухоли.
- Опиоиды и другие обезболивающие. Это одна из основных причин запоров у онкологических больных.
- Химиотерапия.
- Лекарства от тревоги и депрессии.
- Антациды.
- Диуретики (препараты, увеличивающие количество вырабатываемой организмом мочи).

- Добавки, такие как железо и кальций.
- Лекарства от сна.
- Препараты, используемые для анестезии (чтобы вызвать потерю чувствительности при хирургическом вмешательстве или других процедурах).
- Недостаточное количество питьевой воды или других жидкостей. Это обычная проблема для онкологических больных.
- Недостаточное количество пищи, особенно с высоким содержанием клетчатки.
- Не ходить в туалет, когда чувствуется потребность в дефекации.
- Слишком частое использование слабительных и / или клизм.
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или по другой причине.
- Сломанные кости.
- Усталость.
- Слабость.
- Длительные периоды постельного режима или бездействие.
- Проблемы с сердцем.
- Проблемы с дыханием.
- Беспокойство.
- Депрессия.
- Раздражение толстой кишки.

- Дивертикулит (воспаление небольших мешков в толстой кишке, называемых дивертикулами).
- Опухоль кишечника.
- Опухоли головного мозга.
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или по другой причине.
- Паралич (потеря способности двигаться) обеих ног.
- Инсульт или другие нарушения, вызывающие паралич части тела.
- Периферическая невропатия (боль, онемение, покалывание) стоп.
- Слабость диафрагмы (дыхательная мышца ниже легких) или мышц брюшного пресса. Это затрудняет опорожнение кишечника.
- Низкий уровень гормона щитовидной железы, калия или натрия в крови.
- Слишком много азота или кальция в крови.
- Приходится идти дальше, чтобы добраться до ванной.
- Нужна помощь, чтобы сходить в туалет.
- Пребывание в незнакомых местах.
- Уединение практически отсутствует.
- Ощущение спешки.
- Жить в условиях сильной жары, вызывающей обезвоживание.

- Требуется совок или прикроватный туалет.
- Рубцы от лучевой терапии или хирургии.
- Давление растущей опухоли.
Оценка проводится, чтобы помочь спланировать лечение.
Оценка включает физический осмотр и вопросы об обычных испражнениях пациента и о том, как они изменились.
Следующие тесты и процедуры могут быть выполнены, чтобы помочь найти причину запора:
- Физический осмотр : Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки заболевания, такие как опухоли или все остальное, что кажется необычным.Врач проверит наличие звуков кишечника и опухшего болезненного живота.
- Цифровое ректальное исследование (DRE) : Исследование прямой кишки. Врач или медсестра вводят смазанный палец в перчатке в нижнюю часть прямой кишки, чтобы нащупать уплотнения или что-то еще, что кажется необычным. У женщин также можно исследовать влагалище.
- Анализ кала на скрытую кровь : Тест для проверки стула на наличие крови, которую можно увидеть только в микроскоп.
 Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа.
Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа.Набор для анализа кала на скрытую кровь (FOBT) для проверки наличия крови в стуле. - Проктоскопия : осмотр прямой кишки с помощью проктоскопа, вставленного в прямую кишку. Проктоскоп – это тонкий трубчатый инструмент с подсветкой и линзой для просмотра. У него также может быть инструмент для удаления ткани, которую нужно проверить под микроскопом на наличие признаков болезни.
- Колоноскопия : процедура осмотра прямой и толстой кишки на предмет полипов, аномальных участков или рака. Колоноскоп вводится через прямую кишку в толстую кишку.Колоноскоп – это тонкий трубчатый инструмент с подсветкой и линзой для просмотра. Он также может иметь инструмент для удаления полипов или образцов тканей, которые проверяются под микроскопом на наличие признаков рака.
- Рентген брюшной полости : Рентгеновский снимок внутренних органов брюшной полости.
 Рентген – это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела.
Рентген – это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела.
Набор для анализа кала на скрытую кровь (FOBT) для проверки наличия крови в стуле.
Не существует «нормального» количества испражнений для онкологического больного.Каждый человек индивидуален. Вас спросят о режимах работы кишечника, еде и лекарства:
- Как часто у вас возникает дефекация? Когда и сколько?
- Когда вы в последний раз опорожнялись? На что это было похоже (сколько, твердое или мягкое, цвета)?
- Была ли кровь в стуле?
- У вас болит живот или были ли у вас спазмы, тошнота, рвота, газы или ощущение распирания возле прямой кишки?
- Вы регулярно пользуетесь слабительными средствами или клизмами?
- Что вы обычно делаете, чтобы избавиться от запора? Это обычно работает?
- Какую еду вы едите?
- Сколько и какой жидкости вы пьете каждый день?
- Какие лекарства вы принимаете? Сколько и как часто?
- Этот запор – недавнее изменение ваших обычных привычек?
- Сколько раз в день у вас выделяются газы?
Для пациентов, у которых есть колостома, будет обсуждаться уход за колостомой.
Лечение запора важно для комфорта пациента и предотвращения более серьезных проблем.
Запор легче предотвратить, чем избавить от него. Медицинская бригада будет работать с пациентом, чтобы предотвратить запор. Пациентам, принимающим опиоиды, возможно, потребуется сразу же начать прием слабительных, чтобы предотвратить запор.
Запор может быть очень неприятным и причинять страдания. Если не лечить, запор может привести к закупорке каловых масс. Это серьезное заболевание, при котором стул не выходит из толстой или прямой кишки.Важно лечить запор, чтобы предотвратить застой в кале.
Профилактика и лечение не одинаковы для каждого пациента. Чтобы предотвратить и лечить запор, выполните следующие действия:
- Записывайте все испражнения.
- Выпивайте восемь стаканов жидкости по 8 унций каждый день. Пациентам с определенными заболеваниями, такими как болезни почек или сердца, может потребоваться меньше пить.
- Регулярно выполняйте физические упражнения.
 Пациенты, которые не могут ходить, могут выполнять упражнения для пресса в постели или переходить с кровати на стул.
Пациенты, которые не могут ходить, могут выполнять упражнения для пресса в постели или переходить с кровати на стул. - Увеличьте количество клетчатки в рационе, потребляя больше следующих продуктов:
- Фрукты, такие как изюм, чернослив, персики и яблоки.
- Овощи, например кабачки, брокколи, морковь и сельдерей.
- Цельнозерновые крупы, цельнозерновой хлеб и отруби.
- Выпейте теплый или горячий напиток примерно за полчаса до обычного времени дефекации.
- Найдите уединение и тишину, когда пришло время испражнения.

- Используйте унитаз или прикроватный комод вместо унитаза.
- Принимайте только те лекарства, которые назначил врач. Лекарства от запора могут включать наполнители, слабительные, размягчители стула и лекарства, вызывающие опорожнение кишечника.
- Используйте свечи или клизмы только по назначению врача. У некоторых онкологических больных это лечение может привести к кровотечению, инфекции или другим вредным побочным эффектам.
- Фрукты, такие как изюм, чернослив, персики и яблоки.
- Овощи, например кабачки, брокколи, морковь и сельдерей.
- Цельнозерновые крупы, цельнозерновой хлеб и отруби.
Когда запор вызван опиоидами, лечением могут быть препараты, которые останавливают действие опиоидов или других лекарств, смягчители стула, клизмы и / или ручное удаление стула.
Фекальное уплотнение
Каловое уплотнение – это масса сухого твердого стула, который не выходит из толстой или прямой кишки.

Кал представляет собой сухой стул, который не может выйти из организма. Пациенты с калом могут не иметь симптомов со стороны желудочно-кишечного тракта (ЖКТ). Вместо этого у них могут быть проблемы с кровообращением, сердцем или дыханием. Если не лечить фекальную закупорку, состояние может ухудшиться и привести к смерти.
Распространенной причиной закупорки каловых масс является слишком частое употребление слабительных.
Многократное употребление слабительных в более высоких дозах снижает способность толстой кишки естественным образом реагировать на потребность в опорожнении кишечника. Это частая причина каловых пробок. Другие причины включают:
- Опиоидные обезболивающие.
- Незначительная активность или ее отсутствие в течение длительного периода.
- Диетические изменения.
- Запор, который не лечится. См. Раздел выше о причинах запора.
Некоторые типы психических заболеваний могут приводить к дефекации.
Симптомы каловых пробок включают невозможность опорожнения кишечника и боли в животе или спине.

Симптомы фекальной закупорки могут быть следующими:
- Отсутствие дефекации.
- Необходимость прилагать больше усилий для опорожнения кишечника из-за небольшого количества твердого сухого стула.
- Количество испражнений меньше обычного.
- Боль в спине или животе.
- Мочеиспускание чаще или реже, чем обычно, или невозможность мочеиспускания.
- Проблемы с дыханием, учащенное сердцебиение, головокружение, низкое кровяное давление и вздутие живота.
- Внезапная взрывоопасная диарея (когда стул движется вокруг места поражения).
- Подтекающий стул при кашле.
- Тошнота и рвота.
- Обезвоживание.
- Вы сбиты с толку и теряете чувство времени и места, с учащенным сердцебиением, потоотделением, лихорадкой и повышенным или пониженным кровяным давлением.
Об этих симптомах следует сообщать лечащему врачу.
Оценка включает медицинский осмотр и вопросы, подобные тем, которые задаются при оценке запора.

Врач задаст вопросы, аналогичные тем, которые используются при оценке запора:
- Как часто у вас возникает дефекация? Когда и сколько?
- Когда вы в последний раз опорожнялись? На что это было похоже (сколько, твердое или мягкое, цвета)?
- Была ли кровь в стуле?
- У вас болит живот или были ли у вас спазмы, тошнота, рвота, газы или ощущение распирания возле прямой кишки?
- Вы регулярно пользуетесь слабительными средствами или клизмами?
- Что вы обычно делаете, чтобы избавиться от запора? Это обычно работает?
- Какую еду вы едите?
- Сколько и какой жидкости вы пьете каждый день?
- Какие лекарства вы принимаете? Сколько и как часто?
- Этот запор – недавнее изменение ваших обычных привычек?
- Сколько раз в день у вас выделяются газы?
Врач проведет физический осмотр, чтобы выяснить, есть ли у пациента каловая закупорка.Могут быть выполнены следующие тесты и процедуры:
- Физический осмотр : Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки болезни, такие как опухоли или что-либо еще, что кажется необычным.

- Рентгеновские лучи : Рентгеновские лучи – это тип энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела. Чтобы проверить наличие каловых пробок, можно сделать рентген брюшной полости или грудной клетки.
- Цифровое ректальное исследование (DRE) : Исследование прямой кишки.Врач или медсестра вводят смазанный палец в перчатке в нижнюю часть прямой кишки, чтобы нащупать застой в кале, уплотнения или что-то еще, что кажется необычным.
- Ригмоидоскопия : процедура для осмотра прямой и сигмовидной (нижней) толстой кишки на предмет закупорки каловых масс, полипов, аномальных участков или рака. Сигмоидоскоп вводится через прямую кишку в сигмовидную кишку. Сигмоидоскоп – это тонкий трубчатый инструмент с подсветкой и линзой для просмотра. Он также может иметь инструмент для удаления полипов или образцов тканей, которые проверяются под микроскопом на наличие признаков рака.

Ригмоидоскопия. Тонкая трубка с подсветкой вводится через задний проход и прямую кишку в нижнюю часть толстой кишки для поиска аномальных участков. - Анализы крови : тесты, проводимые на образце крови для измерения количества определенных веществ в крови или для подсчета различных типов клеток крови. Анализы крови могут проводиться для поиска признаков заболевания или агентов, вызывающих заболевание, для проверки антител или онкомаркеров или для проверки эффективности лечения.
- Электрокардиограмма (ЭКГ) : тест, который показывает активность сердца.Маленькие электроды помещают на кожу груди, запястий и лодыжек и прикрепляют к электрокардиографу. Электрокардиограф строит линейный график, который показывает изменения электрической активности сердца с течением времени. На графике могут отображаться аномальные состояния, такие как закупорка артерий, изменения в электролитах (частицы с электрическими зарядами) и изменения в способе прохождения электрических токов через ткань сердца.

Ригмоидоскопия. Тонкая трубка с подсветкой вводится через задний проход и прямую кишку в нижнюю часть толстой кишки для поиска аномальных участков.
При дефекации обычно применяют клизму.
Основное лечение закупорки – увлажнение и смягчение стула, чтобы его можно было удалить или вывести из организма. Обычно это делается с помощью клизмы. Клизмы назначают только по назначению врача, так как слишком много клизм может повредить кишечник. Могут быть назначены смягчители стула или глицериновые свечи, чтобы сделать стул более мягким и облегчить его отхождение. Некоторым пациентам может потребоваться удаление стула из прямой кишки вручную после ее размягчения.
Слабительные, вызывающие движение стула, не используются, поскольку они также могут повредить кишечник.
Непроходимость кишечника
Непроходимость кишечника – это закупорка тонкой или толстой кишки чем-либо, кроме фекальной закупорки.
Обструкции (закупорки) кишечника препятствуют движению стула через тонкий или толстый кишечник.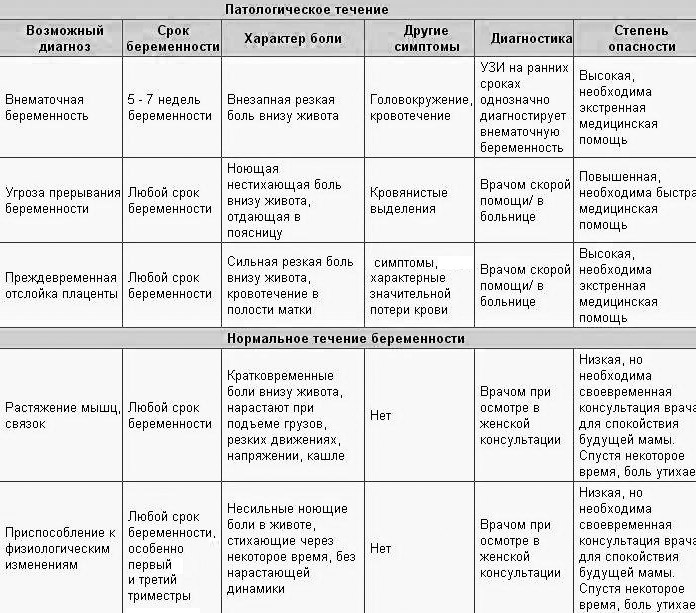 Они могут быть вызваны физическими изменениями или условиями, которые мешают мышцам кишечника нормально двигаться. Кишечник может быть частично или полностью заблокирован.Большинство препятствий возникает в тонком кишечнике.
Они могут быть вызваны физическими изменениями или условиями, которые мешают мышцам кишечника нормально двигаться. Кишечник может быть частично или полностью заблокирован.Большинство препятствий возникает в тонком кишечнике.
Физические изменения
- Кишечник может искривляться или образовывать петлю, закрывая ее и задерживая стул.
- Воспаление, рубцы после операции и грыжи могут сделать кишечник слишком узким.
- Опухоли, растущие внутри или снаружи кишечника, могут вызвать его частичную или полную блокировку.
Если кишечник заблокирован по физическим причинам, это может уменьшить приток крови к заблокированным частям.Необходимо скорректировать кровоток, иначе пораженная ткань может погибнуть.
Заболевания, поражающие мышцы кишечника
- Паралич (потеря способности двигаться).
- Заблокированы кровеносные сосуды, идущие к кишечнику.
- Слишком мало калия в крови.

Наиболее распространенными видами рака, вызывающими непроходимость кишечника, являются рак толстой кишки, желудка и яичников.
Другие виды рака, такие как рак легких и молочной железы, а также меланома, могут распространяться на брюшную полость и вызывать непроходимость кишечника.Пациенты, перенесшие операцию на брюшной полости или лучевую терапию на живот, имеют более высокий риск непроходимости кишечника. Непроходимость кишечника чаще всего встречается на поздних стадиях рака.
Оценка включает физический осмотр и визуализацию.
Следующие тесты и процедуры могут быть выполнены для диагностики непроходимости кишечника:
- Физический осмотр : Осмотр тела для проверки общих признаков здоровья, включая проверку на наличие признаков заболевания, таких как уплотнения или что-либо еще, что кажется необычным.Врач проверит, есть ли у пациента боль в животе, рвота, газы или стул в кишечнике.
- Общий анализ крови (CBC) : Процедура, при которой образец крови берется и проверяется на следующее:
- Количество эритроцитов, лейкоцитов и тромбоцитов.

- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Часть образца крови, состоящая из эритроцитов.
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Панель электролитов : анализ крови, измеряющий уровни электролитов, таких как натрий, калий и хлорид.
- Общий анализ мочи : Тест для проверки цвета мочи и ее содержимого, например сахара, белка, эритроцитов и лейкоцитов.
- Рентген брюшной полости : Рентгеновский снимок внутренних органов брюшной полости. Рентген – это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела.
- Бариевая клизма : серия рентгеновских снимков нижних отделов желудочно-кишечного тракта. В прямую кишку вводится жидкость, содержащая барий (серебристо-белое металлическое соединение). Барий покрывает нижнюю часть желудочно-кишечного тракта, делают рентген. Эта процедура также называется серией нижних GI.
 Этот тест может показать, какая часть кишечника заблокирована.
Этот тест может показать, какая часть кишечника заблокирована.Процедура бариевой клизмы. Пациент лежит на рентгеновском столе. Жидкий барий вводится в прямую кишку и проходит через толстую кишку. Рентген используется для поиска аномальных участков.
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Часть образца крови, состоящая из эритроцитов.
Бариевая клизма. Пациент лежит на рентгеновском столе. Жидкий барий вводится в прямую кишку и проходит через толстую кишку. Рентген используется для поиска аномальных участков.
Лечение острой и хронической непроходимости кишечника различается.
Острая кишечная непроходимость
Острая кишечная непроходимость возникает внезапно, может не возникать раньше и непродолжительна. Лечение может включать в себя следующее:
- Заместительная терапия: лечение для восстановления нормального количества жидкости в организме.
 Могут быть назначены внутривенные (IV) жидкости и лекарства.
Могут быть назначены внутривенные (IV) жидкости и лекарства. - Коррекция электролитов: лечение, направленное на получение необходимого количества химических веществ в крови, таких как натрий, калий и хлорид.Жидкости с электролитами можно вводить в виде инфузий.
- Переливание крови: процедура, при которой человеку делают вливание цельной крови или ее частей.
- Назогастральный или колоректальный зонд: назогастральный зонд вводится через нос и пищевод в желудок. Колоректальная трубка вводится через прямую кишку в толстую кишку. Это делается для уменьшения набухания, удаления скоплений жидкости и газа и снятия давления.
- Хирургия: Операция по устранению непроходимости может быть сделана, если она вызывает серьезные симптомы, которые не купируются другими методами лечения.
Пациенты с симптомами, которые продолжают ухудшаться, будут проходить последующее обследование, чтобы проверить признаки и симптомы шока и убедиться, что обструкция не ухудшается.
Хроническая злокачественная непроходимость кишечника
Хроническая непроходимость кишечника со временем ухудшается. Пациенты с запущенным раком могут иметь хроническую непроходимость кишечника, которую нельзя удалить хирургическим путем. Кишечник может быть заблокирован или сужен более чем в одном месте, или опухоль может быть слишком большой для полного удаления.Лечение включает следующее:
- Операция: препятствие удаляется, чтобы облегчить боль и улучшить качество жизни пациента.
- Стент: металлическая трубка, вводимая в кишечник для открытия заблокированной области.
- Гастростомическая трубка: трубка, вводимая через стенку брюшной полости непосредственно в желудок. Гастростомическая трубка может удалять скопление жидкости и воздуха в желудке и позволяет вводить лекарства и жидкости непосредственно в желудок, выливая их по трубке.К гастростомической трубке также может быть прикреплен дренажный мешок с клапаном. Когда клапан открыт, пациент может есть или пить через рот, а пища стекает прямо в мешок.
 Это дает пациенту возможность попробовать пищу на вкус и сохранить во рту влажность. Избегайте твердой пищи, поскольку она может заблокировать трубку, ведущую к дренажному мешку.
Это дает пациенту возможность попробовать пищу на вкус и сохранить во рту влажность. Избегайте твердой пищи, поскольку она может заблокировать трубку, ведущую к дренажному мешку. - Лекарства: инъекции или вливания лекарств от боли, тошноты и рвоты и / или для опорожнения кишечника. Это может быть назначено пациентам, которым нельзя помочь с установкой стента или гастростомической трубки.
Диарея
Диарея – это частые, жидкие и водянистые испражнения.
Диарея – это частый жидкий и водянистый стул. Острая диарея длится более 4 дней, но менее 2 недель. Симптомами острой диареи могут быть жидкий стул и прохождение более 3-х несформированных стула за один день. Диарея является хронической (длительной), если длится более 2 месяцев.
Диарея может возникнуть в любое время во время лечения рака. Это может вызвать физический и эмоциональный стресс у больных раком.
У онкологических больных наиболее частой причиной диареи является лечение рака.
Причины диареи у онкологических больных включают следующее:
- Лечение рака, такое как химиотерапия, лучевая терапия, трансплантация костного мозга и хирургическое вмешательство.
- Некоторые химиотерапевтические препараты вызывают диарею, изменяя способ расщепления и всасывания питательных веществ в тонком кишечнике. Более половины пациентов, получающих химиотерапию, страдают диареей, которую необходимо лечить.
- Лучевая терапия живота и таза может вызвать воспаление кишечника. У пациентов могут быть проблемы с перевариванием пищи, газы, вздутие живота, судороги и диарея. Эти симптомы могут длиться от 8 до 12 недель после лечения или не проявляться в течение месяцев или лет. Лечение может включать изменение диеты, прием лекарств или хирургическое вмешательство.
- Пациенты, проходящие лучевую терапию и химиотерапию, часто страдают тяжелой диареей. Больничное лечение может не потребоваться. Лечение может проводиться в амбулаторных условиях или на дому.Могут быть введены внутривенные (IV) жидкости или прописаны лекарства.
- У пациентов, перенесших трансплантацию донорского костного мозга, может развиться болезнь «трансплантат против хозяина» (РТПХ). Желудочные и кишечные симптомы РТПХ включают тошноту и рвоту, сильную боль и спазмы в животе, а также водянистую зеленую диарею. Симптомы могут проявиться от 1 недели до 3 месяцев после трансплантации.
- Операция на желудке или кишечнике.
- Сам рак.
- Стресс и тревога из-за рака и лечения от рака.
- Другие медицинские состояния и заболевания, кроме рака.
- Инфекции.
- Антибактериальная терапия при некоторых инфекциях. Антибиотикотерапия может раздражать слизистую оболочку кишечника и вызывать диарею, которая часто не проходит при лечении.
- Слабительные.
- Фекальное уплотнение, при котором стул протекает вокруг закупорки.
- Определенные продукты с высоким содержанием клетчатки или жира.
- Некоторые химиотерапевтические препараты вызывают диарею, изменяя способ расщепления и всасывания питательных веществ в тонком кишечнике.Более половины пациентов, получающих химиотерапию, страдают диареей, которую необходимо лечить.
- Лучевая терапия живота и таза может вызвать воспаление кишечника. У пациентов могут быть проблемы с перевариванием пищи, газы, вздутие живота, судороги и диарея. Эти симптомы могут длиться от 8 до 12 недель после лечения или не проявляться в течение месяцев или лет. Лечение может включать изменение диеты, прием лекарств или хирургическое вмешательство.
- Пациенты, проходящие лучевую терапию и химиотерапию, часто страдают тяжелой диареей.Больничное лечение может не потребоваться. Лечение может проводиться в амбулаторных условиях или на дому. Могут быть введены внутривенные (IV) жидкости или прописаны лекарства.
- У пациентов, перенесших трансплантацию донорского костного мозга, может развиться болезнь «трансплантат против хозяина» (РТПХ). Желудочные и кишечные симптомы РТПХ включают тошноту и рвоту, сильную боль и спазмы в животе, а также водянистую зеленую диарею. Симптомы могут проявиться от 1 недели до 3 месяцев после трансплантации.
- Операция на желудке или кишечнике.
Оценка включает физический осмотр, лабораторные тесты и вопросы о диете и дефекации.
Поскольку диарея может быть опасной для жизни, важно выяснить причину, чтобы лечение можно было начать как можно скорее. Врач может задать следующие вопросы, чтобы помочь спланировать лечение:
- Как часто вы испражнялись за последние 24 часа?
- Когда вы в последний раз опорожнялись? На что это было похоже (сколько, насколько твердое или мягкое, какого цвета)? Была ли кровь?
- Была ли кровь в стуле или ректальное кровотечение?
- Были ли у вас головокружение, сильная сонливость, судороги, боль, тошнота, рвота или жар?
- Что вы ели? Что и сколько вы выпили за последние 24 часа?
- Вы недавно похудели? Сколько?
- Как часто Вы мочились за последние 24 часа?
- Какие лекарства вы принимаете? Сколько и как часто?
- Вы недавно путешествовали?
Анализы и процедуры могут включать следующее:
- Физический осмотр и история болезни : Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки заболевания, такие как уплотнения или что-либо еще, что кажется необычным.Также будет записан анамнез пациента, его привычки в отношении здоровья, перенесенные болезни и способы лечения. Обследование будет включать проверку артериального давления, пульса и дыхания; проверка на сухость кожи и тканей, выстилающих ротовую полость; и проверка на боли в животе и звуки кишечника.
- Цифровое ректальное исследование (DRE) : Исследование прямой кишки. Врач или медсестра вводят смазанный палец в перчатке в нижнюю часть прямой кишки, чтобы нащупать уплотнения или что-то еще, что кажется необычным.Осмотр позволит проверить наличие признаков закупорки каловых масс. Стул можно собирать для лабораторных исследований.
- Анализ кала на скрытую кровь : Тест для проверки стула на наличие крови, которую можно увидеть только в микроскоп. Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа.
- Тесты стула : Лабораторные тесты для проверки уровня воды и натрия в стуле, а также для поиска веществ, которые могут вызывать диарею. Стул также проверяется на наличие бактериальных, грибковых или вирусных инфекций.
- Общий анализ крови (CBC) : Процедура, при которой образец крови берется и проверяется на следующее:
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Часть образца крови, состоящая из эритроцитов.
- Панель электролитов : анализ крови, измеряющий уровни электролитов, таких как натрий, калий и хлорид.
- Общий анализ мочи : Тест для проверки цвета мочи и ее содержимого, например сахара, белка, эритроцитов и лейкоцитов.
- Рентген брюшной полости : Рентгеновский снимок внутренних органов брюшной полости. Рентген – это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела. Рентген брюшной полости также может быть сделан для выявления непроходимости кишечника или других проблем.
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Часть образца крови, состоящая из эритроцитов.
Лечение диареи зависит от того, что ее вызывает.
Лечение зависит от причины диареи. Врач может изменить лекарства, диету и / или жидкости.
- Может потребоваться изменение в использовании слабительных.
- Лекарство от диареи может быть прописано для замедления работы кишечника, уменьшения жидкости, выделяемой кишечником, и улучшения всасывания питательных веществ.
- Диарею, вызванную лечением рака, можно вылечить путем изменения диеты. Ешьте часто небольшими порциями и избегайте следующих продуктов:
- Молоко и молочные продукты.
- Острые продукты.
- Спирт.
- Еда и напитки, содержащие кофеин.
- Некоторые фруктовые соки.
- Еда и напитки, вызывающие газообразование.
- Продукты с высоким содержанием клетчатки или жира.
- Диета из бананов, риса, яблок и тостов (диета BRAT) может помочь при легкой диарее.
- Употребление более прозрачных жидкостей может помочь уменьшить диарею. Лучше всего выпивать до 3 литров прозрачной жидкости в день. К ним относятся вода, спортивные напитки, бульон, некрепкий чай без кофеина, безалкогольные напитки без кофеина, прозрачные соки и желатин. При тяжелой диарее пациенту может потребоваться внутривенное (в / в) введение жидкости или другие формы внутривенного питания. (Для получения дополнительной информации см. Раздел «Диарея» в сводке PDQ по питанию при лечении рака.)
- Диарея, вызванная реакцией «трансплантат против хозяина» (РТПХ), часто лечится с помощью специальной диеты.Некоторым пациентам может потребоваться длительное лечение и соблюдение диеты.
- Могут быть рекомендованы пробиотики. Пробиотики – это живые микроорганизмы, которые используются в качестве пищевой добавки для улучшения пищеварения и нормальной работы кишечника. Бактерия, содержащаяся в йогурте, под названием Lactobacillus acidophilus, является наиболее распространенным пробиотиком.
- Пациентам с диареей с другими симптомами могут потребоваться жидкости и лекарства, вводимые внутривенно.
- Молоко и молочные продукты.
- Острые продукты.
- Спирт.
- Еда и напитки, содержащие кофеин.
- Некоторые фруктовые соки.
- Еда и напитки, вызывающие газообразование.
- Продукты с высоким содержанием клетчатки или жира.
Радиационный энтерит
Лучевой энтерит – воспаление кишечника, вызванное лучевой терапией.
Лучевой энтерит – это состояние, при котором слизистая оболочка кишечника набухает и воспаляется во время или после лучевой терапии брюшной полости, таза или прямой кишки. Тонкая и толстая кишка очень чувствительны к радиации.Чем больше доза облучения, тем больший ущерб может быть нанесен нормальной ткани. Большинство опухолей брюшной полости и таза требуют больших доз радиации. Почти все пациенты, получающие облучение брюшной полости, таза или прямой кишки, страдают энтеритом.
Лучевая терапия для уничтожения раковых клеток в брюшной полости и тазу воздействует на нормальные клетки слизистой оболочки кишечника. Лучевая терапия останавливает рост раковых и других быстрорастущих клеток. Поскольку нормальные клетки слизистой оболочки кишечника быстро растут, лучевая обработка этой области может остановить рост этих клеток.Это затрудняет самовосстановление тканей. Поскольку клетки умирают и не заменяются, в течение следующих нескольких дней и недель возникают желудочно-кишечные проблемы.
Врачи изучают, влияет ли назначение лучевой терапии, химиотерапии и операции на степень тяжести энтерита.
Симптомы могут появиться во время лучевой терапии или спустя несколько месяцев или лет.
Лучевой энтерит может быть острым или хроническим:
- Острый лучевой энтерит возникает во время лучевой терапии и может длиться до 8–12 недель после прекращения лечения.
- Хронический лучевой энтерит может появиться через месяцы или годы после окончания лучевой терапии, или он может начаться как острый энтерит и продолжать повторяться.
Суммарная доза радиации и другие факторы влияют на риск радиационного энтерита.
Только от 5% до 15% пациентов, получавших облучение брюшной полости, будут иметь хронические проблемы. Продолжительность энтерита и степень его тяжести зависят от следующих факторов:
- Общая полученная доза радиации.
- Объем обработанного нормального кишечника.
- Размер опухоли и степень ее распространения.
- Если химиотерапия проводилась одновременно с лучевой терапией.
- Если использовались радиационные имплантаты.
- Если у пациента высокое кровяное давление, диабет, воспалительные заболевания органов малого таза или плохое питание.
- Если у пациента была операция на животе или тазу.
Симптомы острого и хронического энтерита во многом схожи.
Пациенты с острым энтеритом могут иметь следующие симптомы:
- Тошнота.
- Рвота.
- Спазмы в животе.
- Частые позывы к дефекации.
- Ректальная боль, кровотечение или слизь в стуле.
- Водянистый понос.
- Чувствую себя очень уставшим.
Симптомы острого энтерита обычно проходят через 2–3 недели после окончания лечения.
Симптомы хронического энтерита обычно появляются через 6–18 месяцев после окончания лучевой терапии.Иногда бывает сложно поставить диагноз. Сначала врач проверит, вызваны ли симптомы рецидивирующей опухолью в тонкой кишке. Врачу также необходимо знать всю историю лучевой терапии пациента.
Пациенты с хроническим энтеритом могут иметь следующие признаки и симптомы:
- Спазмы в животе.
- Кровавый понос.
- Частые позывы к дефекации.
- Стул жирный и жирный.
- Похудание.
- Тошнота.
Оценка радиационного энтерита включает физический осмотр и вопросы пациенту.
Пациентам будет проведен медицинский осмотр и им зададут следующие вопросы:
- Обычный характер дефекации.
- Тип диареи:
- Когда она началась.
- Как долго это длилось.
- Как часто это происходит.
- Количество и вид табуретов.
- Другие симптомы диареи (например, газы, спазмы, вздутие живота, позывы, кровотечение и болезненность прямой кишки).
- Питание здоровья:
- Рост и вес.
- Обычные пищевые привычки.
- Изменения в пищевых привычках.
- Количество клетчатки в рационе.
- Признаки обезвоживания (например, плохой тон кожи, повышенная слабость или чувство сильной усталости).
- Уровни стресса и способность справляться.
- Изменения образа жизни, вызванные энтеритом.
- Когда это началось.
- Как долго это длилось.
- Как часто это происходит.
- Количество и вид табуретов.
- Другие симптомы диареи (например, газы, спазмы, вздутие живота, позывы, кровотечение и болезненность прямой кишки).
- Высота и вес.
- Обычные пищевые привычки.
- Изменения в пищевых привычках.
- Количество клетчатки в рационе.
- Признаки обезвоживания (например, плохой тон кожи, повышенная слабость или чувство сильной усталости).
Лечение зависит от того, является ли лучевой энтерит острым или хроническим.
Острый лучевой энтерит
Лечение острого энтерита включает лечение симптомов. Симптомы обычно улучшаются при лечении, но если симптомы ухудшаются, лечение рака, возможно, придется на время прекратить.
Лечение острого лучевого энтерита может включать следующее:
- Лекарства от диареи.
- Опиоиды для облегчения боли.
- Стероидные пены для снятия воспаления прямой кишки.
- Замена ферментов поджелудочной железы для пациентов с раком поджелудочной железы.Снижение ферментов поджелудочной железы может вызвать диарею.
- Диетические изменения. Кишечник, поврежденный лучевой терапией, может не вырабатывать достаточно определенных ферментов, необходимых для пищеварения, особенно лактазы. Лактаза необходима для переваривания лактозы, содержащейся в молоке и молочных продуктах. Безлактозная диета с низким содержанием жиров и клетчатки может помочь контролировать симптомы острого энтерита.
- Продукты, которых следует избегать:
- Молоко и молочные продукты, кроме пахты, йогурта и безлактозных добавок к молочным коктейлям, таких как Ensure.
- Хлеб из цельных отрубей и крупы.
- Орехи, семена и кокос.
- Жареные, жирные или жирные продукты.
- Свежие и сушеные фрукты и некоторые фруктовые соки (например, сливовый сок).
- Овощи сырые.
- Сытная выпечка.
- Попкорн, картофельные чипсы и крендели.
- Сильные специи и зелень.
- Шоколад, кофе, чай и безалкогольные напитки с кофеином.
- Алкоголь и табак.
- Продукты на выбор:
- Жареная или жареная рыба, птица и мясо.
- Бананы.
- Яблочное пюре и очищенные яблоки.
- Яблочный и виноградный соки.
- Белый хлеб и тосты.
- Макароны и лапша.
- Запеченный, вареный или пюре.
- Приготовленные мягкие овощи, такие как кончики спаржи, зеленая и вощеная фасоль, морковь, шпинат и кабачки.
- Мягкий плавленый сыр. Плавленый сыр может не вызывать проблем, потому что лактоза удаляется при его приготовлении.
- Пахта, йогурт и безлактозные добавки для молочных коктейлей, например Ensure.
- Яйца.
- Арахисовое масло гладкое.
- Полезные советы:
- Ешьте пищу комнатной температуры.
- Выпивайте около 12 стаканов жидкости по восемь унций в день.
- Дайте газировке потерять свою газировку, прежде чем пить ее.
- Добавьте мускатный орех в пищу. Это помогает замедлить движение переваренной пищи в кишечнике.
- Начните диету с низким содержанием клетчатки в первый день лучевой терапии.
- Продукты, которых следует избегать:
- Продукты, которых следует избегать:
- Молоко и молочные продукты, за исключением пахты, йогурта и безлактозных добавок для молочных коктейлей, таких как Ensure.
- Хлеб из цельных отрубей и крупы.
- Орехи, семена и кокос.
- Жареные, жирные или жирные продукты.
- Свежие и сушеные фрукты и некоторые фруктовые соки (например, сливовый сок).
- Овощи сырые.
- Сытная выпечка.
- Попкорн, картофельные чипсы и крендели.
- Сильные специи и зелень.
- Шоколад, кофе, чай и безалкогольные напитки с кофеином.
- Алкоголь и табак.
- Продукты на выбор:
- Жареная или жареная рыба, птица и мясо.
- Бананы.
- Яблочное пюре и очищенные яблоки.
- Яблочный и виноградный соки.
- Белый хлеб и тосты.
- Макароны и лапша.
- Запеченный, вареный или пюре.
- Приготовленные мягкие овощи, такие как кончики спаржи, зеленая и вощеная фасоль, морковь, шпинат и кабачки.
- Мягкий плавленый сыр. Плавленый сыр может не вызывать проблем, потому что лактоза удаляется при его приготовлении.
- Пахта, йогурт и безлактозные добавки для молочных коктейлей, например Ensure.
- Яйца.
- Арахисовое масло гладкое.
- Полезные советы:
- Ешьте пищу комнатной температуры.
- Выпивайте около 12 стаканов жидкости по восемь унций в день.
- Дайте газировке потерять свою газировку, прежде чем пить ее.
- Добавьте мускатный орех в пищу. Это помогает замедлить движение переваренной пищи в кишечнике.
- Начните диету с низким содержанием клетчатки в первый день лучевой терапии.
- Молоко и молочные продукты, кроме пахты, йогурта и безлактозных добавок к молочным коктейлям, таких как Ensure.
- Хлеб из цельных отрубей и крупы.
- Орехи, семена и кокос.
- Жареные, жирные или жирные продукты.
- Свежие и сушеные фрукты и некоторые фруктовые соки (например, сливовый сок).
- Овощи сырые.
- Сытная выпечка.
- Попкорн, картофельные чипсы и крендели.
- Сильные специи и зелень.
- Шоколад, кофе, чай и безалкогольные напитки с кофеином.
- Алкоголь и табак.
- Жареные или жареные рыба, птица и мясо.
- Бананы.
- Яблочное пюре и очищенные яблоки.
- Яблочный и виноградный соки.
- Белый хлеб и тосты.
- Макароны и лапша.
- Запеченный, вареный или пюре.
- Приготовленные мягкие овощи, такие как кончики спаржи, зеленая и вощеная фасоль, морковь, шпинат и кабачки.
- Мягкий плавленый сыр. Плавленый сыр может не вызывать проблем, потому что лактоза удаляется при его приготовлении.
- Пахта, йогурт и безлактозные добавки для молочных коктейлей, например Ensure.
- Яйца.
- Арахисовое масло гладкое.
- Ешьте пищу комнатной температуры.
- Выпивайте около 12 стаканов жидкости по восемь унций в день.
- Дайте газировке потерять свою газировку, прежде чем пить ее.
- Добавьте мускатный орех в пищу. Это помогает замедлить движение переваренной пищи в кишечнике.
- Начните диету с низким содержанием клетчатки в первый день лучевой терапии.
Хронический лучевой энтерит
Лечение хронического лучевого энтерита может включать следующее:
- Те же методы лечения, что и при симптомах острого лучевого энтерита.
- Хирургия. Немногие пациенты нуждаются в операции, чтобы контролировать свои симптомы. Могут использоваться два типа хирургического вмешательства:
- Кишечный обходной анастомоз: процедура, при которой врач создает новый канал для потока кишечного содержимого вокруг поврежденной ткани.
- Тотальная резекция кишечника: операция по полному удалению кишечника.
- Кишечный обходной анастомоз: процедура, при которой врач создает новый канал для потока кишечного содержимого вокруг поврежденной ткани.
- Тотальная резекция кишечника: операция по полному удалению кишечника.
Текущие клинические испытания
Ознакомьтесь со списком клинических испытаний рака NCI для испытаний поддерживающей и паллиативной помощи в США, посвященных запорам, непроходимости, непроходимости кишечника и диарее, которые сейчас принимают участников.Список испытаний можно дополнительно сузить по местоположению, препарату, вмешательству и другим критериям.
Общая информация о клинических испытаниях также доступна на веб-сайте NCI.
Было ли это полезно?
да НетПоследний вопрос: Насколько уверенно вы заполняете медицинские формы самостоятельно?
Нисколько Маленький В некотором роде Немного Очень сильноСпасибо!
Начать поиск нового образования для пациентов>Грыжи и непроходимость кишечника | Хирургическая клиника
Кишечник может испытывать множество осложнений, включая тяжелые грыжи и непроходимость кишечника.Эти сопутствующие расстройства вызывают сильную боль и могут быть смертельными, если их не остановить. К счастью, несколько вариантов лечения могут помочь человеку преодолеть эти проблемы и жить счастливой и здоровой жизнью.
Здесь вы можете узнать о связи между грыжами и непроходимостью кишечника. Мы также поделимся некоторыми советами, которые помогут вам принять правильные решения в отношении здоровья для себя или своей семьи.
Триггеры и причины брюшной грыжиГрыжи брюшной полости возникают, когда кишечник проходит через слабое место в брюшной стенке.Если грыжа сдавливает кишечник, это может привести к еще большим проблемам. Кишечник может оказаться отрезанным от кровоснабжения и превратиться в ущемленную грыжу.
Эта болезненная ситуация возникает, когда на кишечник оказывается чрезмерное давление, вызывающее первичную слабость тканей. Множественные виды силы могут способствовать развитию этого болезненного состояния и его ухудшению.
Например, люди, поднимающие тяжелые предметы, могут чрезмерно растягивать живот, что вызывает грыжу.Обычно этот тип подъема возникает у людей, которые занимаются физическим трудом, когда подъем тяжестей является важной задачей.
Другие факторы, оказывающие давление на живот, включают диарею, запор или постоянный кашель и чихание. Плохое питание или ожирение также могут быть причиной возникновения грыж. Фактически, эти факторы могут сочетаться с такими проблемами, как плохое питание и ожирение. Эти факторы увеличивают риск развития грыж и, что еще хуже, проблемной непроходимости кишечника.
Симптомы грыжи
Когда в теле человека развивается грыжа, он может испытывать несколько симптомов. Некоторые симптомы включают сильную боль внизу живота, общую слабость, урчание в животе, кислотный рефлюкс и боль в груди. Другие очевидные симптомы грыжи включают:
- Боль в животе общая
- Выпуклости вокруг живота
- Болезненность вокруг выпуклости
- Жжение вокруг выпуклости
- Боль при движении
Разрывы в брюшной стенке или мышцах живота обычно приводят к появлению грыж вокруг пупка.Однако они также могут появляться около паха или вокруг него и называются паховыми грыжами. Иногда паховые грыжи можно вернуть на место без хирургического вмешательства, но в конечном итоге потребует хирургического вмешательства.
Грыжа, вызывающая непроходимость кишечникаПри грыже тонкой кишки кишечник сужается и обычно отключается от кровоснабжения. Ограничение также затрудняет прохождение перевариваемых материалов в толстую кишку.
Серьезность этой проблемы зависит от уровня грыжи и типа развивающейся грыжи.
К распространенным типам грыж, вызывающих кишечную непроходимость, относятся паховые грыжи, бедренные грыжи и послеоперационные грыжи. Хиатальные грыжи – еще один распространенный тип грыж, но он возникает в верхних отделах пищеварительной системы.
К сожалению, непроходимость кишечника может вызвать множество других проблем со здоровьем. Фактически, некоторые кишечные непроходимости могут объединиться и стать потенциально смертельным набором проблем.Немедленное обращение к врачу за помощью и вниманием поможет свести к минимуму и предотвратить опасные осложнения.
Симптомы непроходимости кишечникаДля развития непроходимости кишечника может потребоваться некоторое время, но симптомы этого состояния часто возникают очень внезапно. Например, эти симптомы могут включать сильную боль в животе, потерю аппетита, сильный запор, тошноту, рвоту и отек. Некоторые пациенты даже не могут выводить газы.
Часто эти симптомы становятся более острыми и интенсивными по мере ухудшения непроходимости.
В некоторых случаях непроходимость кишечника может ухудшиться и вызвать множественные осложнения. Например, такие проблемы, как обезвоживание, могут вызвать дисбаланс электролитов, проколы в кишечнике и даже смерть окружающих тканей. Эта кавалькада симптомов может вызвать длительное пребывание в больнице, кому и даже смерть, если ее не лечить.
Запор, вызванный грыжей, можно снять несколькими способами:
- Питье большего количества воды может помочь смягчить стул
- Употребление в пищу продуктов, богатых клетчаткой, поможет продвигать пищу вдоль
- Употребление йогурта или продуктов с другими пробиотиками может помочь пищеварительному тракту
- Ходьба помогает расслабить стул при движении
- Возьмите смягчитель стула
- Используйте слабительное с одобрения врача при грыжевом запоре
Тяжелая кишечная непроходимость, вызванная грыжами, требует лечения, состоящего из двух частей.Методы раннего лечения непроходимости включают назогастральный зонд, вводимый в петлю для удаления жидкости и газа. Затем врачи ждут и надеются, что препятствие пройдет. Врачи также могут проводить такие процедуры, как клизмы или хирургическое вмешательство, чтобы удалить непроходимость или восстановить грыжу.
После того, как опасность кишечной непроходимости миновала, пациенту требуется операция по пластике грыжи. В зависимости от расположения грыжи будут разные варианты лечения.
Типы операций по восстановлению грыжи
Этот вариант лечения зависит от типа грыжи и тяжести травмы.Например, открытая пластика грыжи требует открытия тела и установки грыжи на место. При лапароскопической пластике грыжи используются меньшие разрезы и трубка для аккуратного введения инструментов.
Благодаря новым достижениям в технологии, роботизированная лапароскопическая хирургия теперь доступна здесь, в Теннесси. Эти процедуры гораздо менее инвазивны, чем открытая операция, что позволяет пациенту выздороветь за меньшее время.
КОГДА ПОСЕТИТЬ СПЕЦИАЛИСТА ПО ГЕРНИИ
Опасности грыж и непроходимости кишечника слишком серьезны, чтобы их игнорировать.Хирургическое вмешательство необходимо, если вы хотите облегчить болезненные последствия кишечной непроходимости.
Если у вас или вашего близкого есть грыжа или подобное заболевание, запишитесь на прием в Хирургическую клинику сегодня. Наша команда изучит проблему и примет меры для быстрого и эффективного решения.
Расширение желудка-заворот (вздутие живота) – Ветеринарный медицинский центр CNY
Расширение желудка-заворот (вздутие живота)
Хотите узнать о смертельном, но предотвратимом состоянии, которое может повлиять на вашу собаку? Конечно! К сожалению, мы так часто обнаруживаем, что владельцы собак с этим заболеванием даже не подозревали о его существовании, прежде чем оно активно угрожало жизни их питомцев.Мы хотим проинформировать владельцев домашних животных об этом опасном состоянии, прежде чем они столкнутся с тяжелобольным домашним животным и дорогостоящей операцией, которая потребуется для спасения жизни питомца.
В то время как количество собак, у которых ежегодно диагностируется заворот желудка (GDV) в США, неизвестно (данные просто никогда не собирались), по достоверным оценкам это число исчисляется десятками тысяч, а по некоторым оценкам достигает 60 000 случаев в год. Все владельцы собак должны быть знакомы с этим состоянием, в том числе знать, как распознать признаки вздутия живота и как реагировать на них.Для тех из вас, кто владеет одной из пород высокого риска (перечисленных ниже), это необходимо прочитать.
Что такое расширение желудка-заворот (вздутие живота)?
Заворот желудка (GDV) – серьезное заболевание, которое при отсутствии лечения приводит к летальному исходу. GDV, обычно называемый «вздутием живота», возникает, когда желудок собаки наполняется газом, пищей или жидкостью, а затем скручивается. ГРВ развивается без предупреждения и может быстро прогрессировать. Это всегда срочно.
Растяжение живота само по себе называется «простым вздутием живота» или дилатацией.Это простое вздутие живота может возникнуть само по себе и может исчезнуть само по себе. По словам Морин Лушини, VMD, DACVECC, сертифицированного специалиста по неотложной ветеринарной и интенсивной терапии, вздутие живота без скручивания может быть опасным для жизни, но риск зависит от тяжести и продолжительности. В некоторых случаях это может длиться часами, не представляя угрозы для жизни.
«Проблема в том, что он может перейти к GDV, когда желудок скручивается и переворачивается вокруг своей оси, в любое время», – объясняет д-р Лушини.«Владелец питомца не узнает, когда это произойдет. Это делает наблюдение за вздутием живота в доме очень опасным делом для владельца ».
Именно это скручивание и переворачивание живота создает опасное для жизни состояние вашей собаки. Когда желудок сильно растягивается из-за газа, жидкости или пищи, это оказывает давление на окружающие органы и снижает приток крови к этим органам и от них. Перекрученный живот более серьезен, так как он полностью препятствует кровоснабжению основных органов и может повлиять на кровоток по всему телу, что приведет к шоку.Именно это состояние называется заворотом желудка (GDV).
«По мере того, как желудок расширяется, он оказывает давление на несколько крупных артерий и вен. Кровоснабжение желудка прекращается, накапливаются токсичные продукты, и ткани начинают умирать », – объясняет доктор Лушини. «Собаки могут очень быстро впасть в шок после возникновения ГРВ, и каждая минута без лечения увеличивает риск дальнейшего повреждения и потенциальной смерти».
Расширение желудка и заворот – Фонд здоровья колли
Синди Боссарт, VMD
Расширение желудка и заворот желудка (GDV) – это острое опасное для жизни заболевание у собак.Это считается неотложной медицинской помощью / хирургическим вмешательством. Чем раньше это заболевание будет обнаружено и вылечено, тем больше шансов на выживание.
Расширение желудка начинается с расширения желудка преимущественно воздухом, но это расширение может быть также вызвано едой или водой. После того, как желудок расширяется, как воздушный шар, он может скручиваться, а может и не скручиваться. Если живот скручивается, это называется заворотом желудка. В этот момент желудок откручивается от пищевой трубки и остального кишечника. Ничто не может попасть в желудок или выйти из него.Из-за желудочного сока в желудке содержимое желудка начинает ферментировать и производить все большее количество захваченного газа.
По мере увеличения количества захваченного газа может возникнуть серия смертельных побочных эффектов. Расширение желудка приводит к увеличению давления на основные кровеносные сосуды, что мешает нормальному кровотоку по всему телу. Поражаются все основные органы, что приводит к сердечной аритмии, почечной недостаточности, печеночной недостаточности и эндотоксическому шоку (серьезное состояние, которое возникает, когда обширная инфекция приводит к опасному для жизни низкому кровяному давлению).Если не лечить немедленно и агрессивно, собака умрет. К предрасположенности к ГРВ относятся следующие:
Собака с глубокой грудью
Глотание воздуха
Задержка опорожнения желудка
Переедание
Физические упражнения или возбуждение после еды
Диета с высоким содержанием плохо усваиваемых жиров
Стресс у собаки
Клинические признаки ГРВ являются классическими. Собака будет стоять так, чтобы передние и задние лапы были треугольником по отношению к туловищу. Глаза потускнеют. Собака будет пытаться рвать, и в начале вздутия у нее может появиться пена или отрыжка.Он будет пытаться опорожнить кишечник и опорожнить кишечник, пока не выйдет ничего, кроме поноса. Он пытается уменьшить давление в желудке, но из-за того, что желудок скручен, он не может снять давление. Из-за давления на диафрагму и боли, связанной с GDV, собака будет становиться все более беспокойной, выделять слюну и задыхаться.
При медицинском осмотре у собаки будет учащенное сердцебиение со слабым нитевидным (едва заметным) пульсом. Цвет десен будет от бледно-лилового.Желудок не всегда ВЫГЛЯДИТ раздутым, но если его «ткнуть» пальцем, он будет звучать как стальной барабан. На этом этапе обязательно ветеринарное вмешательство.
Медицинское вмешательство требует лечения шока, включая внутривенное введение жидкости, анализы крови, электрокардиограмму, рентген и лекарственную терапию, направленную на возникшие изменения. Если возможно, ветеринар попытается уменьшить давление в желудке с помощью зондирования, введенного в желудок. Если это невозможно, для лечения ГРВ требуется операция.Хирургия включает замену желудка и, возможно, селезенки, если она повернулась вместе с желудком при скручивании. Возможно, придется удалить селезенку и часть желудка из-за длительного отсутствия кровотока как к органам, так и из-за их смерти. Гастропексия (хирургическая процедура, при которой живот прикрепляют к брюшной стенке) проводится, чтобы предотвратить скручивание желудка в будущем.
Даже при медицинском и хирургическом вмешательстве собака может не выжить из-за воздействия ГРВ на все тело. Сердечная недостаточность может развиться через 72 часа после лечения.
Поскольку 70-75% вздутия живота повторяются после лечения, важно попытаться предотвратить повторение. Профилактика включает ограничение физических упражнений и потребления воды в течение 1 часа после еды, частое кормление небольшими порциями, использование противогазовых препаратов и, поскольку существует пристрастие к типу телосложения, разумные программы разведения, позволяющие избежать вздутия живота
.
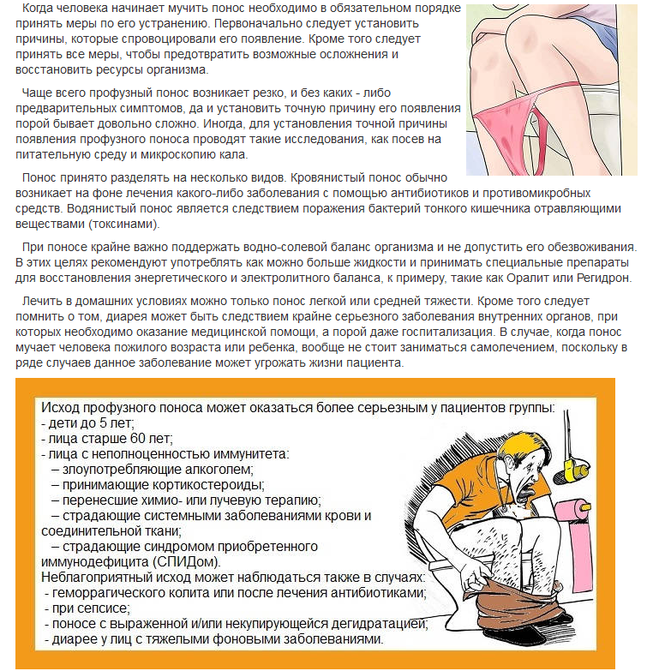





 Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа.
Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа. Рентген – это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела.
Рентген – это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела. Пациенты, которые не могут ходить, могут выполнять упражнения для пресса в постели или переходить с кровати на стул.
Пациенты, которые не могут ходить, могут выполнять упражнения для пресса в постели или переходить с кровати на стул.




 Этот тест может показать, какая часть кишечника заблокирована.
Этот тест может показать, какая часть кишечника заблокирована. Могут быть назначены внутривенные (IV) жидкости и лекарства.
Могут быть назначены внутривенные (IV) жидкости и лекарства. Это дает пациенту возможность попробовать пищу на вкус и сохранить во рту влажность. Избегайте твердой пищи, поскольку она может заблокировать трубку, ведущую к дренажному мешку.
Это дает пациенту возможность попробовать пищу на вкус и сохранить во рту влажность. Избегайте твердой пищи, поскольку она может заблокировать трубку, ведущую к дренажному мешку.