Что можно кушать при воспалении поджелудочной железы: Диета при панкреатите: что можно есть при обострении, хроническом панкератите – меню, можно ли – 5 марта 2021
Диета при хроническом панкреатите (Диета №5)
Если поставлен диагноз хронический панкреатит, то больному придётся уже всю оставшуюся жизнь придерживаться определённых ограничений в питании. Нередко страдальцы тяжело переносят вынужденные перемены в привычном рационе, а бедные родственники не знают чем накормить близкого человека, чтобы и диета при хроническом панкреатите была соблюдена, и пища отличалась вкусом и разнообразием. На самом деле всё не столь печально, при современном уровне кухонной техники и широком ассортименте продуктов на прилавках магазина, больного можно накормить вкусно и быстро с соблюдением всех врачебных рекомендаций.
Особенности питания при хроническом панкреатите
Ещё советскими диетологами была разработана специальная диета при хронической форме заболевания, которая получила название “диета № 5”. Несмотря на солидный возраст этой диеты, она по-прежнему незаменима и действенна для тех, кто живёт с диагнозом хронический панкреатит.
Диета № 5 отличается повышенным содержанием белка и большим количеством паровых блюд. Поэтому, если в семье есть больной панкреатитом, то лучше приобрести пароварку. Кстати, на ней можно готовить вкусные и полезные для здоровья блюда для всех членов семьи.
В период приступа болезни рекомендуется впервые дни вообще отказаться от еды и ограничиться лишь питьём воды и слабого отвара шиповника. Тем более, что употреблять пишу в это время обычно и не хочется. Начиная с третьего дня можно включать постепенно в рацион протёртые вегетарианские супы, нежирные сорта рыбы и птицы, каши, постный свежий творожок и сыр. Фрукты и овощи необходимо употреблять в запечённом виде. А для питья готовить отвар плодов шиповника, зелёный чай с молоком, овощные и фруктовые некислые соки. Вкусно и полезно готовить также муссы из натуральных сиропов и соков, а так же картофельные соки.
Диета при хронической форме заболевания
Мусс на вишнёвом сиропе. Один стакан вишнёвого сиропа развести одним стаканом охлаждённой кипячёной воды, добавить полторы столовые ложки замоченного загодя желатина. Смесь довести до кипения и охладить. Полученную массу взбить венчиком и разлить в специальные формочки, поставить в холодильник.
Смесь довести до кипения и охладить. Полученную массу взбить венчиком и разлить в специальные формочки, поставить в холодильник.
Рекомендации к питанию больного хроническим панкреатитом
1. Ешьте только слегка теплую пищу. Исключите навсегда холодные напитки и горячие блюда!
2. Питайтесь дробно, по 5-6 раз в сутки и никогда не переедайте!
3. По возможности кушайте в одно и то же время, тогда поджелудочная железа не будет работать впустую.
4. Если после употребления какого-либо продукта вы почувствовали, хоть малейшее недомогание – немедленно исключайте его из рациона!
5. Поджелудочная железа “любит” белковую пищу – она восстанавливается на ней. Поэтому потребление жиров и углеводов необходимо снизить до минимума.
6. Осторожно вводите в свой рацион любой новый продукт, даже разрешённый диетой. При малейшей непереносимости – сразу исключайте!
7. Ограничьте количество потребляемой соли до 10 грамм в сутки.
Минеральная вода при хроническом панкреатите
Как правило, диета при хроническом панкреатите включает рекомендации специалистов – пить минеральные воды. Причём для достижения лечебного эффекта пить минеральную воду нужно не от случая к случаю, а регулярно в течение длительного времени, рекомендованного врачом, и по определённой системе. Прописанный объём воды употребляется через равные промежутки времени.
Причём для достижения лечебного эффекта пить минеральную воду нужно не от случая к случаю, а регулярно в течение длительного времени, рекомендованного врачом, и по определённой системе. Прописанный объём воды употребляется через равные промежутки времени.
Лечебный свойства минеральных вод обусловлены содержанием в них активных биологических компонентов. Особенно полезны для пищеварительной системы такие воды, как Архыз, Нафруся, Ессентуки № 17 и Славяновская. Они хорошо себя зарекомендовали при лечении патологий кишечника, желудка, печени и поджелудочной железы. При попадании внутрь минеральная вода, благодаря содержащимся в ней микроэлементам, газам и солям, оказывает благотворное химическое воздействие. Наиболее эффективно пить воду прямо из источника, где присутствуют все её естественные свойства. Но лечение минеральной водой можно проводить и дома. Бутылку с водой необходимо открыть за 10-15 минут до употребления, либо подогреть на водяной бане. При заболеваниях поджелудочной железы рекомендуется употреблять минеральную воду 3 раза в день за 40-60 минут до еды.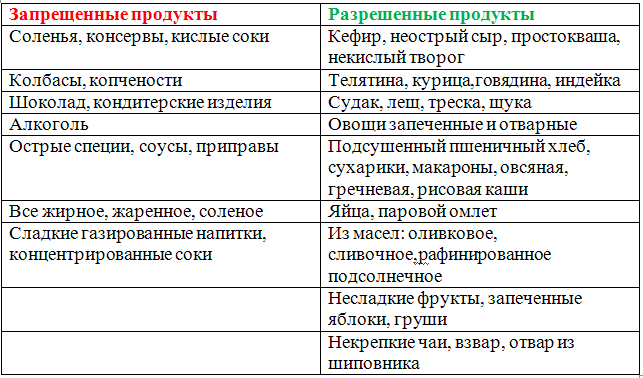
Минеральные воды марки Ессентуки № 4, Боржоми и Смирновская:
обладают хорошим противовоспалительным эффектом;
снимают застойные процессы в поджелудочной железе и желчных протоках;
Употреблять их нужно в тёплом виде, начав приём с 1/4 стакана, постепенно доведя дозу до полстакана. Пить воду надо медленно, маленькими глоточками. Обычно продолжительность курса колеблется от 3-х недель до полугода. Необходимо помнить, что лечение минеральной водой при хроническом панкреатите можно проводить лишь в стадии ремиссии, и ни коем случае нельзя при обострении заболевания!
Нередко больные панкреатитом отличаются сварливым характером, оправдывая себя тем, что вынуждены постоянно терпеть боли и ограничения в еде. Хотя болезнь – это чаще всего следствие подобного поведения человека. Ведь недаром есть меткое народное определение – “желчный” характер. Поэтому не стоит рассматривать ограничения в питании как пожизненный приговор, а из еды делать культ. Ведь мы едим лишь для того, чтобы жить.
Ведь мы едим лишь для того, чтобы жить.
Что можно и что нельзя кушать при панкреатите? | Нетгастриту
Для тех, кого интересует, что можно есть при панкреатите, список продуктов существует определенный. Из-за воспаления поджелудочной железы возникает резкие боли в желудке, тошнота, нередко рвота. Только правильное питание поможет при панкреатите.
Зачем придерживаться диеты при воспалении поджелудочной железы?
На работу органов пищеварения влияют в первую очередь, продукты, которые составляют рацион человека. Никакие медикаменты не помогут справиться с панкреатитом, если не соблюдать диету.
Необходимо четко понимать, какие блюда при воспалении поджелудочной железы нельзя кушать. Различается меню в период обострения и ремиссии. Отдельный набор продуктов существует для пациентов с хронической формой панкреатита.
Многие считают диету при заболеваниях поджелудочной железы голодной и изнуряющей.Напротив, такая система питания сбалансирована и полезна. Соблюдение ее – путь к здоровому образу жизни и избавлению от панкреатита.
Список разрешенных продуктов при панкреатите
При остром панкреатите больного мучают изнуряющие симптомы: резкие боли в животе, тошнота и рвота. В первые дни рекомендуется полный физический покой и голод.
Отказываться от еды придется до улучшения состояния. Это может занять от одного до трех дней . Разрешено пить при панкреатите минеральную щелочную воду, отвар шиповника, несладкий кисель. Голодные дни помогут снять нагрузку с пораженного органа и уменьшить воспаление.
После того как неприятные симптомы прекратят беспокоить больного, начинают вводить некоторые продукты питания небольшими порциями. При острой форме недуга в список разрешенных продуктов включают:
- Мучные изделия. Допускается подсушенный или черствый хлеб, галетное нежирное печенье, сухари и бублики .
- Молочные продукты. Их выбирают с низким содержанием жирности.
 Йогурты при панкреатите допускаются только несладкие без фруктовых наполнителей, а молоко разбавляют с водой. Допускается нежирный и не слишком соленый сыр.
Йогурты при панкреатите допускаются только несладкие без фруктовых наполнителей, а молоко разбавляют с водой. Допускается нежирный и не слишком соленый сыр. - Крупы. Не все крупы полезны и допустимы при воспалении поджелудочной. Врачи разрешают только гречку, рис, манку и овсянку. Их варят на воде с небольшим количеством молока. Готовая каша должна быть полужидкая.
- Рыба и мясо. Людям, страдающим воспалением пищеварительных органов, разрешены нежирные сорта. В их число входят судак, треска, телятина, кролик, индюшка, куриное филе.
- Напитки. Полезен отвар из плодов шиповника, ягодный кисель. Разрешены при панкреатите – компот из сухофруктов, некрепкий черный или зеленый чай.
- Фрукты. Допускаются арбуз, клубника, абрикосы. Кислые яблоки перед употреблением запекают. В больших количествах в период обострения фрукты лучше не употреблять.
- Овощи. От сырых овощей придется отказаться полностью. Кабачки, тыкву, цветную капусту, картофель, зеленый горошек, морковь отваривают и употребляют в пюреобразном виде.

- Суп. Его варят на овощном или постном бульоне. Для пациентов готовят супы-пюре.
- Десерты. В минимальных количествах допускаются варенье, желе, джем и зефир.
- Яйца. В меню больного панкреатитом этот продукт разрешено включать не чаще 4 раз в неделю. Лучше отдать предпочтение перепелиным яйцам. Они легче усваиваются.
Что можно добавить в меню при хроническом панкреатите
При хронической форме заболевания список разрешенных продуктов пополняется. В меню больного разрешено добавить некоторые фрукты. Это, например, груши, бананы, дыня. Полезно добавлять в рацион сухофрукты.
Любители кофе и шоколада могут побаловать себя какао с добавлением нежирного молока или некрепким кофе. Помимо нежирных сортов рыбы разрешены морепродукты. На столе больного могут присутствовать мидии, кальмары, креветки, крабовое мясо.
Запрещенные в период обострения симптомов орехи и семечки вводят в рацион при отсутствии жалоб на плохое самочувствие. Эти продукты содержат большое количество белков и жиров. Однако важно знать, что семечки можно употреблять только в сыром виде. Жареный продукт и козинаки все еще запрещены.
Однако важно знать, что семечки можно употреблять только в сыром виде. Жареный продукт и козинаки все еще запрещены.
В список допустимых овощей теперь входят также лук, баклажаны, зелень. Разрешены сельдерей, петрушка и укроп. Допускается вводить в рацион колбасные изделия. Но это касается только продуктов высокого качества без добавления соевого мяса и усилителей вкуса.
Полезны при хронической форме недуга специи. Способствует пищеварению корица. Ее добавляют в готовые блюда или растворяют в воде приправу и пьют напиток в лечебных целях. Допустимы при панкреатите тмин и куркума. Рекомендуются также пророщенные зерна пшеницы и льняное масло.
Запрещенное питание
Любая форма заболевания исключает употребление в пищу жирного мяса, рыбы, наваристых бульонов. Запрещена тушенка и другие консервации. В их число входят рыба и овощи. Полностью исключены горячительные напитки, крепкий кофе, шоколад, сдоба, мороженое, сгущенное молоко.
В перечень вредных продуктов входят практически все колбасные изделия, грибы, перловка, пшеничная каша, томаты, редиска, цитрусовые, свежая белокочанная капуста.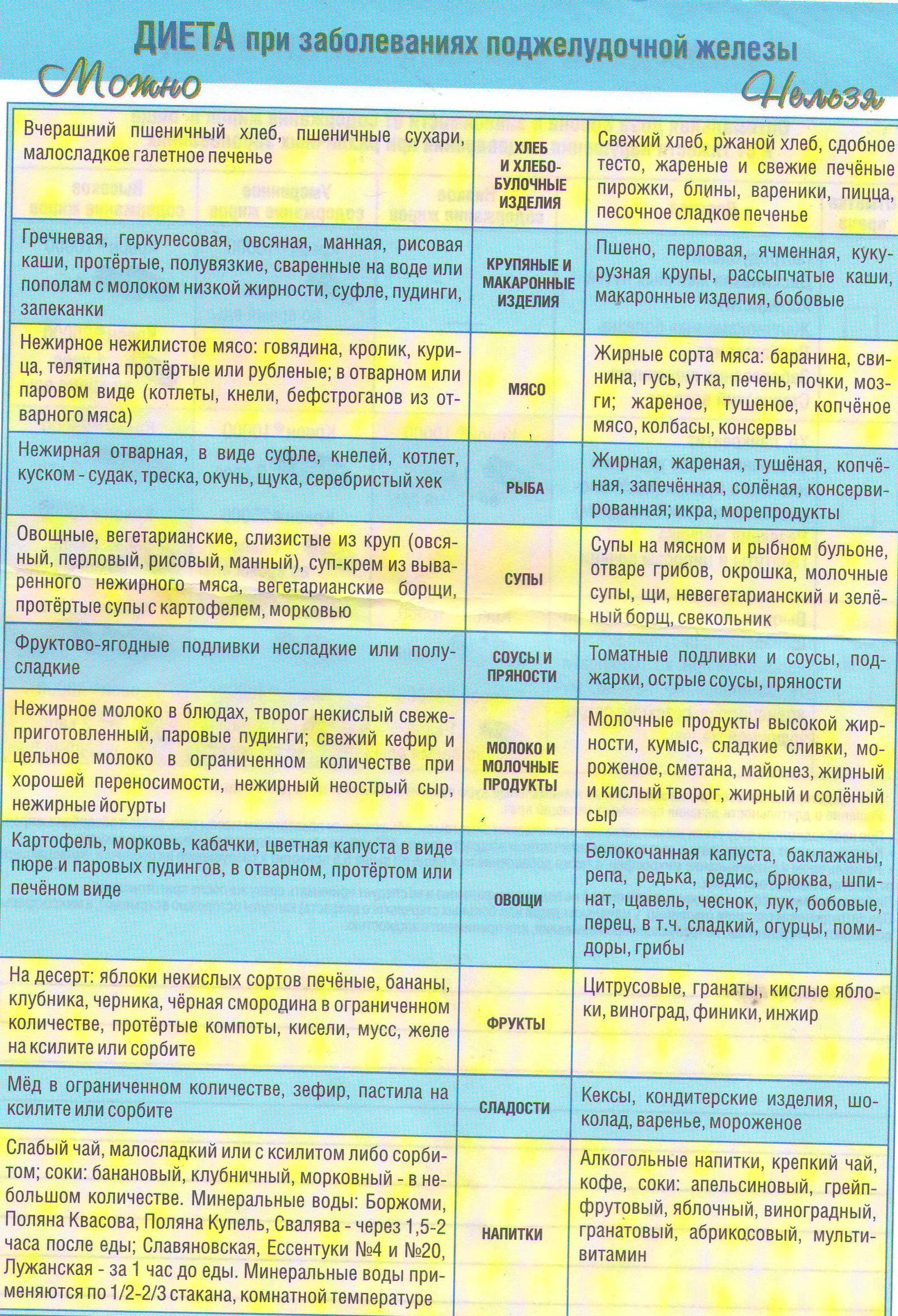 Исключить придется острые приправы и соусы – майонез и кетчуп.
Исключить придется острые приправы и соусы – майонез и кетчуп.
Многих интересует, можно мюсли, или нет. Этот продукт допускается только при отсутствии болей и тошноты. Мюсли заливают водой, обезжиренным молоком или кефиром.
Несмотря на то, что зелень разрешено добавлять в блюда, шпинат относят к числу запрещенных растений. Он содержит щавелевую кислоту, которая приводит к воспалению поджелудочной железы. Нельзя есть также бобовые: фасоль и чечевицу.
Рекомендации по питанию для больных панкреатитом
Для пациентов, страдающих воспалением поджелудочной железы, важно не только знать таблицу запрещенных и разрешенных продуктов. Большое значение при панкреатите имеет режим питания и способ приготовления пищи.
Избежать воспаления поджелудочной железы помогут несколько правил:
- Самые полезные для больных панкреатитом – белковые продукты. В меню включают большое количество нежирной пищи, богатой протеинами. Они восстановят поврежденный орган.

- Врачи рекомендуют дробное питание: 4 раза в день плюс перекусы.
- Блюда готовят в пароварке, отваривают, тушат и запекают без добавления жира.
- Предотвратит раздражение слизистой теплая пища. Горячая или слишком холодная еда запрещена.
- Овощи в период обострения симптомов панкреатита в сыром виде исключены.
- Для улучшения пищеварения полезно пить много жидкости, лучше минеральной воды без газа или бутылированной.
- В период обострения пищу необходимо перетирать до жидкого или кашеобразного состояния. Это поможет облегчить работу пищеварительных органов. .
- Нельзя переедать и ограничивать себя в питании. Общая калорийность продуктов должна составлять примерно 2500 ккал в сутки.
- Больным панкреатитом следует отказаться от спиртного и курения.
- Рекомендуется принимать витаминные комплексы и липотропные средства.
Видео – что можно есть при панкреатите?
Список разрешенных продуктов при нарушении работы поджелудочной железы вполне велик.Больному панкреатитом нет необходимости придерживаться очень строгой диеты. В меню пациента входит большой набор блюд, богатых важными витаминами и микроэлементами. При соблюдении всех правил и рекомендаций можно избежать повторных приступов панкреатита и навсегда забыть о неприятных симптомах болезни.
особенности, что можно есть и что нельзя
Панкреатит – это тяжелое воспалительное поражение поджелудочной железы при котором происходит нарушение процесса пищеварения. Причины заболевания могут быть любые, и сама патология протекает в нескольких формах. Чтобы предупредить опасные последствия и купировать симптомы болезни, необходимо начать своевременную терапию, среди которой немаловажное место занимает лечебная диета.
Содержание:
Особенности диеты при панкреатите поджелудочной железы
Поджелудочная железа является главным помощником правильного пищеварения. Без нее невозможен процесс усвоения еды и полезных веществ. Орган вырабатывает особые ферменты, благодаря которым происходит расщепление продуктов на более простые вещества и их успешное всасывание. С такой задачей справляется только здоровая железа. При воспалительных поражениях прием жирной, острой и тяжелой пищи значительно увеличивает нагрузку на орган и переваривание пищи нарушается.
Орган вырабатывает особые ферменты, благодаря которым происходит расщепление продуктов на более простые вещества и их успешное всасывание. С такой задачей справляется только здоровая железа. При воспалительных поражениях прием жирной, острой и тяжелой пищи значительно увеличивает нагрузку на орган и переваривание пищи нарушается.
При возникновении панкреатита различной клинической формы важно не только есть разрешенные продукты, а также придерживаться определенных рекомендаций в диете:
-
Питаться следует маленькими порциями и часто до 5-6 раз. За один прием желательно съедать не более 300 г.
-
В процессе варки продуктов, их стоит подвергать химическому щажению. Поэтому из рациона больного полностью убирают все, что может вызвать раздражение органа. Пищу рекомендуется варить, выпекать или готовить на пару.
-
Важно соблюдать механическое щажение желудочно-кишечного тракта.
С этой целью всю еду употребляют исключительно в измельченном виде или протирают через терку.
-
Необходимо контролировать потребление жиров. Их максимально разрешенное количество 50 г. Данный объем равномерно распределяется на все приемы пищи в течение дня. Различные жиры допустимы только в процессе варки, в чистом виде жирные продукты противопоказаны.
-
Суточная норма белка животного происхождения не выше 60% или приблизительно 200 г в день.
-
Важно убрать из рациона пищу, которая провоцирует развитие метеоризма.
-
Диета предполагает ограничение соли и соленых блюд. В сутки допустимо не более 3 г.
-
Не стоит налегать на сладости и сахар в чистом виде. Его количество в день не должно превышать 40 г. Общее количество углеводистой еды в рационе 350 г.

Что можно кушать при панкреатите
Согласно диете, при воспалительном поражении поджелудочной железы можно есть:
-
Каши, приготовленные исключительно на воде – гречневая, рисовая, манная и с овсяными хлопьями.
-
Супы – жидкие овощные и суп-пюре.
-
Обезжиренные молочные продукты – кефир, творог, сыр.
-
Диетическая рыба и мясо, сваренные на пару или запеченные.
-
Овощи – картофель, тыква, морковь, помидоры, огурцы, кабачки, капуста.
-
Фрукты предпочтительны не кислые и не сильно сладкие – яблоки, груши, сливы, банан.
-
Сладости – мед, галеты, пастила.
-
Растительное масло в процессе приготовления пищи.

-
Яйца, сваренные на пару без желтка.
-
Несвежий хлебобулочные изделия.
-
Домашние соки из овощей, минеральная вода, чай листовой слабой заварки.
Что нельзя есть при панкреатите
Запрещается при любой форме панкреатита употреблять:
-
Крупы – бобовые, кукуруза, ячка, являются тяжелыми для переваривания.
-
Наваристые жирные супы, с добавлением гороха, фасоли и мяса.
-
Овощи – перец, лук, баклажаны.
-
Острые и кислые соусы, майонез, кетчуп, хрен и горчица.
-
Жирные виды мяса и рыбы, копчения, колбаса.
-
Сладости – дрожжевые изделия, свежий хлеб, крем, шоколад.

-
Питье – кислые и сладкие соки, любой кофе, черный чай, алкогольные напитки.
Диета при остром панкреатите поджелудочной железы
При остром панкреатите, особенно в стадии обострения важно обеспечить больному полный покой. В этот период рекомендуют голод, чтобы снизить нагрузку с поджелудочной железы. Поэтому в первые 1-3 дня назначают внутривенные вливания для поддержания жизнедеятельности организма. Если отсутствует тошнота и рвота, дают воду Ессентуки, Боржоми или слабый теплый чай, отвар до 1-1,5 л в сутки. В зависимости от состояния, на 2-3 день пациенту разрешают привычно питаться, но небольшими порциями.
Диета при остром воспалении органа предполагает употребление овощных супов, постного мяса и рыбы, пюре из полусладких, некислых фруктов и овощей. Из напитков разрешаются кисели, компоты, отвар из ягод шиповника, чай слабой заварки. Следует исключить жиры и соль при приготовлении блюд.
Режим питания при хронической форме панкреатита
Диета при хронической форме воспаления железы должна соответствовать главным требованиям лечебного питания. Но в данном случае еду вовсе не обязательно измельчать или перетирать.
При таком состоянии важно придерживаться полноценного питания, которое позволит снизить воспаление и улучшит работу органа.
Пациенту запрещается употреблять жирное, острое, продукты, провоцирующие процесс брожения и раздражение железы. Также исключают эфирные масла, специи и приправы с яркими вкусами и экстракты.
Больным назначают диету 1 и 5. Разрешается употреблять здоровую пищу с низким содержанием жиров. Блюда следует готовить на пару, варить или запекать. Есть можно диетические сорта мяса, рыбы, яйца без желтка, некислые овощи – огурцы, помидоры, кабачки, картофель, свекла, свежий зеленый горошек.
Из ягод разрешается рябина, смородина, малина в виде напитков. Фрукты едят обязательно, это главный источник витаминов и микроэлементов. При хронической форме допустимо есть бананы, дыню, сливы, запеченные груши и яблоки без сахара.
Фрукты едят обязательно, это главный источник витаминов и микроэлементов. При хронической форме допустимо есть бананы, дыню, сливы, запеченные груши и яблоки без сахара.
Основная пища при воспалении поджелудочной железы – это каши. Их рекомендуется варить на воде, добавляя немного растительного масла и соли. Употреблять можно манную, рисовую, гречневую и овсяную крупу.
Супы должны быть овощными. Хлеб больным дают несвежий. В качестве питья станут полезными отвар шиповника, компот, кисель, минеральная вода.
Следует ограничить сладости, из молочных продуктов предпочтительны обезжиренный творог, сметана, кефир и йогурт без добавок.
что можно кушать при воспалении поджелудочной железы – ЭЛ Клиника
Диета при панкреатите имеет ключевое значение в терапии этого состояния. Только правильное питание поможет привести к длительной ремиссии. В данном случае роль диеты ничуть не меньше роли медикаментозных препаратов. Как питаться при панкреатите — узнаем далее.
Как питаться при панкреатите — узнаем далее.
Факторы появления и симптомы панкреатита
Для течения панкреатита характерны постоянные рецидивы, которые возникают из-за выделения недостаточного количества гормонов и ферментов. Дело даже не в постоянных рецидивах, а в том, что с каждым последующим состояние ухудшается. Ткани постепенно разрушаются, что в последствии грозит серьёзными проблемами со здоровьем.
Очень важно помнить о том, что воспаление поджелудочной может говорить о самостоятельности болезни, так и быть проявлением других патологий (цирроза печени, алкогольной интоксикации или атеросклероза).
Симптомы панкреатита
Основные симптомы панкреатита:
- Ощущение переполненности желудка после приема пищи.
- Боли в области пупка.
- Постоянная изжога, вздутие и метеоризм.
- Тошнота.
- Плохой запах изо рта.
- Отрыжка.
- Отеки лица (прочитайте полезную статью, как можно быстро избавиться от отеков на лице).

- Жирный стул.
- Сухость кожи.
- Покраснение кожи.
Кроме того, в организме накапливается большое количество токсинов, что способны отравлять организм.
Особенности специального рациона
Что можно кушать при воспалении поджелудочной железы? В рационе человека, который болеет панкреатитом, должно быть достаточное количество белка. А вот жир должен присутствовать в минимальных количествах. Это оптимизирует работу не только поджелудочной железы, но и желчного пузыря. Если и добавлять жир, то только растительного происхождения, да и то в небольших количествах. Белок послужит строительным материалом для восстановления структуры поджелудочной. Углеводы таким пациентам употреблять можно. Только если риск развития диабета повышен, то их количество также нужно умерить.
диета при панкреатитеК тому же, стоит намного ограничить уровень соли в рационе. Дело в том, что при панкреатите железа отекает, это вызывает болевые ощущения. Именно снижение уровня соли в рационе за три недели приведет к нормализации ее размеров. При серьёзном обострении патологии нужно употреблять только перетертую и щадящую еду. Вся еда при панкреатите должна быть теплой, чтобы не вызывать раздражения и лучше усваивалась. Вся еда должна быть пресной, никаких приправ и пряностей. Только свежие и качественные продукты.
Именно снижение уровня соли в рационе за три недели приведет к нормализации ее размеров. При серьёзном обострении патологии нужно употреблять только перетертую и щадящую еду. Вся еда при панкреатите должна быть теплой, чтобы не вызывать раздражения и лучше усваивалась. Вся еда должна быть пресной, никаких приправ и пряностей. Только свежие и качественные продукты.
Со временем нужно обогатить рацион мясом, рыбой, белком яиц и сухим хлебом. Но блюда при панкреатите должны быть маленькими, хотя и частыми. Оптимальным считается питание до шести раз в день.
Когда назначается диета при панкреатите?
Рацион нужно менять сразу, как только был поставлен диагноз панкреатит. Особое внимание стоит уделить питанию во время обострения заболевания. Главное, обеспечить пациенту три главных принципа: голод, холод и покой. В период обострения нужно употреблять минеральную негазированную воду, разные отвары и некрепкие чаи. После того, как самый острый период прошел, постепенно ввести в рацион овощной бульон и овсяный отвар.
На последующий период стоит сохранять дробное щадящее питание. Лучше придерживаться его от 6 до 12 месяцев. Именно этого времени достаточно для восстановления органа. К тому же, пациент уже привыкнет к новому образу питания, да и к жизни вообще. Диетические ограничения вне периода обострения не являются слишком строгими. Их достаточно просто придерживаться, а результат превзойдет все ожидания. Правильно подобранное питание поможет не только уменьшить количество и время приема препаратов, но и исключить необходимость операций.
Очень важно! Все лечебные мероприятия, вне зависимости от пола, возраста и степени тяжести должны быть согласованы с врачом. Только врач может оптимально подобрать препараты и расписать корректную диету. Ведь только он имеет правильное представление о состоянии панкреатической железы пациента на основе дополнительных исследований.
Если вам пришлось сесть на диету при панкреатите, придерживайтесь правилам питания, чтобы в дальнейшем не столкнуться с осложнениями.
можно или нет есть свежие или маринованые зеленцы
Когда речь заходит о здоровом питании и диете, то огурцы практически всегда включаются в рацион. Переваривание этого продукта не требует ферментативной активности, поэтому нагрузка на пищеварительную систему не существенная. Но, тем не менее, есть некоторые ограничения на употребление огурцов, тем более соленых или маринованных. Например, диагноз панкреатит запрещает целый ряд продуктов, входят ли сюда огурцы, попробуем разобраться.
Свежие огурцы при панкреатите
На вопрос можно ли есть свежие огурцы при панкреатите, официальная медицина отвечает однозначно положительно. В некоторых случаях даже назначается огуречная диета, когда пациентам разрешается употреблять в пищу только огурцы и пить воду. Больному панкреатитом достаточно в течение нескольких дней есть только огурцы, чтобы разгрузить работу поджелудочной железы и восстановить ее нормальное функционирование.
Витаминно-минеральный комплекс, содержащийся в огурцах, благотворно сказывается на работе поджелудочной железы, оказывает стимулирующее действие и снимает воспаление слизистой оболочки. Несмотря на то, что 95% огурца — это вода, тем не менее, полезного в них тоже достаточно. Здесь присутствуют витамины: А, В (1, 2,3,6,9), Е, РР, С, Н; а также микроэлементы: железо, цинк, калий, хром, кальций, фтор, магний, молибден, натрий, медь, фосфор, марганец, хлор, кобальт, йод, алюминий.
Несмотря на то, что 95% огурца — это вода, тем не менее, полезного в них тоже достаточно. Здесь присутствуют витамины: А, В (1, 2,3,6,9), Е, РР, С, Н; а также микроэлементы: железо, цинк, калий, хром, кальций, фтор, магний, молибден, натрий, медь, фосфор, марганец, хлор, кобальт, йод, алюминий.
Людям при панкреатите, можно есть салат из огурцов, заправленный растительным маслом. Готовить такой салат впрок не рекомендуется. Если поставить салат в холодильник, то пользы от него будет меньше. Зеленцы лучше очищать от кожицы, в который содержится грубая клетчатка, не очень полезная для воспаленной поджелудочной железы. Измельчать овощи рекомендуется на терке, так усвоение продукта будет наиболее эффективным и полным.
Несмотря на очевидную пользу, при употреблении этого овоща все-таки нужно соблюдать меру. Дело в том, что огурцы имеют мочегонный эффект и вместе с вредными для организма веществами могут вымываться и полезные. Это приводит к истощению организма.
Важно! Наиболее полезными считаются зеленцы с горечью.
Чем больше горчит огурец, то более очевидна его польза для организма.
Соленые огурцы при панкреатите
Мы привыкли к тому, что традиционно в зимний период на столе присутствуют заготовленные впрок маринованные помидоры и огурцы. Без разносолов стол нам кажется скудным, а пища пресной. К сожалению, людям страдающим заболеваниями поджелудочной железы, в том числе панкреатитом, придется пересмотреть свое отношение к питанию.
Маринованные и соленые огурцы нельзя употреблять при панкреатите, причем независимо от того в какой форме протекает заболевание: хронической или острой. Дело в том, что при заготовке овощей на зиму используются ингредиенты, которые не только вредны, но и опасны при патологиях в работе поджелудочной железы. Этими ингредиентами являются: соль, уксус, лимонная кислота, черный перец, чеснок, острый перец и хрен.
Хотелось бы отметить, что больным панкреатитом не стоит слишком расстраиваться из-за того, что придется отказаться от «солененького». Дело в том, что и для здоровых людей эти продукты не являются полезными. При термической обработке все витамины и микроэлементы разрушаются, и овощи становятся бесполезными сами по себе, а соль и уксус делают их вредными. Поэтому бесконтрольно есть соленые огурцы нельзя никому, даже если нет никаких заболеваний ЖКТ.
Дело в том, что и для здоровых людей эти продукты не являются полезными. При термической обработке все витамины и микроэлементы разрушаются, и овощи становятся бесполезными сами по себе, а соль и уксус делают их вредными. Поэтому бесконтрольно есть соленые огурцы нельзя никому, даже если нет никаких заболеваний ЖКТ.
Последствия игнорирования диеты при панкреатите
Панкреатит — это заболевание, которое вылечить окончательно невозможно. Состояние пациента зависит от того, какой образ жизни он ведет, как питается и занимается ли лечением. При игнорировании симптомов заболевания, последствия могут быть плачевными. На фоне панкреатита может развиваться сахарный диабет, печеночная и почечная недостаточность. В некоторых случаях при запущенном панкреатите развиваются процессы, требующие полного удаления поджелудочной железы. После этого навсегда забыть придется не только о соленых огурцах, но и вообще диета станет очень жесткой.
Важно! Нельзя заниматься самолечением при панкреатите. Одной диетой здесь не обойтись, необходимо медикаментозное лечение. Чем раньше будет диагностировано заболевание и назначено правильное лечение, тем благоприятнее будет прогноз.
можно есть или нет, польза и вред, особенности употребления
Добавить в избранноеВоспаление поджелудочной железы или панкреатит — серьёзное заболевание, которое предусматривает строгое соблюдение диетического питания и полный отказ от алкогольных напитков. Однако очень часто хочется побаловать себя вкусными, ароматными и полезными фруктами, например, арбузом. Разрешается ли кушать арбуз при данном недуге и какие нормы его употребления, давайте разберёмся.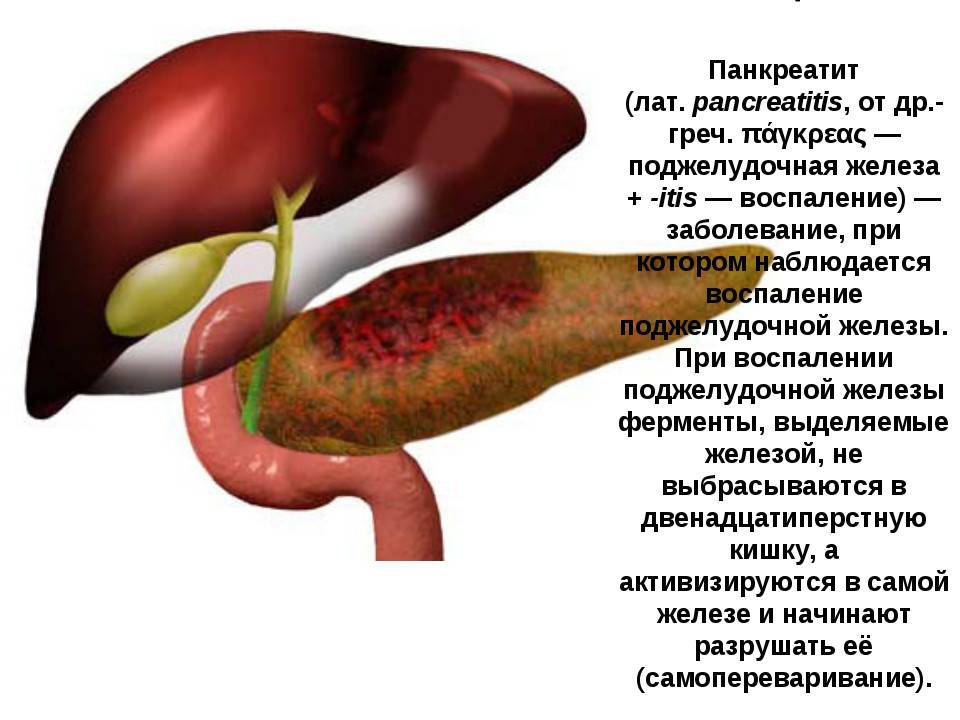
Химический состав и калорийность арбуза
Арбуз представляет собой плод-тыквину травянистого однолетнего растения семейства Тыквенных. Он считается самой большой ягодой, форма которой может варьироваться от правильного шара, овала до куба. Согласно кулинарной классификации арбуз считается фруктом.
По количеству полезных компонентов среди фруктов описываемый плод занимает лидирующие позиции. Его химический состав представлен витаминами и минералами.
Витамины:
- группы В (В1, В2, В6, В9): принимают активное участие в энергообмене, улучшают и нормализуют функционирование сердечно-сосудистой и нервной систем, избавляют от бессонницы, способствуют уменьшению стресса;
- витамин Е: обладает ярко-выраженными антиоксидантными свойствами, препятствует быстрому старению организма, участвует в регенерации клеток, благотворно влияет на состояние кожных покровов, волос и ногтей;
- витамин Н: нормализует свёртываемость крови, принимает участие в работе почек, печени, мочеполовой системы, позволяет нейтрализовать действие ядов и химических веществ;
- витамин РР: регулирует уровень холестерина в крови, поддерживает требуемый уровень глюкозы, борется со свободными радикалами;
- аскорбиновой кислотой: укрепляет иммунитет, помогает вырабатывать коллаген, укрепляет стенки сосудов и капилляров, повышает защитные функции организма.

Минеральные вещества:
- калий: регулирует кислотно-щелочной баланс, активизирует работу многих ферментов, улучшает функционирование пищеварительного тракта;
- кальций: укрепляет костно-мышечную ткань, отвечает за свёртываемость крови, нормализует уровень гормонов, требуется для передачи нервных импульсов;
- магний: активизирует синтез коллагена, взаимодействует со многими ферментами, обеспечивает важнейшие процессы обмена, нормализует работу нервной системы;
- железо: транспортирует кислород к клеткам крови, предупреждает риск развития анемии, положительно влияет на метаболизм, принимает участие в процессах кроветворения;
- фосфор: необходим для формирования костей, участвует в энергетическом клеточном обмене, принимает участие во многих физиологических процессах, регулирует кислотно-щелочное равновесие в организме;
- натрий: необходим для работы почек, печени, отвечает за транспортировку аминокислот и глюкозы в клетки крови, сохраняет в крови минеральные вещества, защищает клетки и ткани от обезвоживания.

Кроме этого, ягода содержит воду, клетчатку, пищевые волокна, моно- и дисахариды, органические кислоты, крахмал. Она обладает низкой калорийностью, где на 100 г мякоти приходится всего 25–27 кКал.
БЖУ фрукта:
- белки — 0,6 г;
- жиры — 0,1 г;
- углеводы — 5,8 г.
Знаете ли вы? Удивительно, но родиной арбузов считается Африка. Плоды являются родственниками тыкве, кабачку и даже огурцу.
Можно ли есть арбуз при панкреатите
Богатый химический состав ягоды определяет её высокие целебные качества и неоценимую пользу для человеческого организма. Арбуз в народной медицине назначают для употребления при многих заболеваниях, в частности, панкреатите. Но кушать плоды необходимо, соблюдая несколько важных правил.
Польза употребления
Воспаление поджелудочной железы является достаточно серьёзным недугом, которое часто приобретает хроническую форму. Полакомиться сочной и ароматной ягодой разрешается, только когда болезнь находится в стадии ремиссии.
Полакомиться сочной и ароматной ягодой разрешается, только когда болезнь находится в стадии ремиссии.
- Употребление плода в данный период имеет ряд положительных качеств, ведь он:
- низкокалорийный, может применяться в диетическом питании;
- содержит антиоксидантные вещества, которые снимают воспаление, борются со свободными радикалами, очищают организм;
- обладает мочегонными свойствами, что способствует улучшению работы мочевыводящих путей и мочеполовой системы;
- является одним из главных источников фолиевой кислоты, которая улучшает переработку белка, принимает участие в процессе деления клеток;
- служит поставщиком магния, необходимого для улучшения работы нервно-мышечной системы, регуляции сердечного ритма, предотвращения образования камней в почках и мочевых протоках;
- позволяет утолить жажду при лихорадке.
В фазе ремиссии максимально допустимой дозой потребления солнечного плода считается до 1,5 кг в зависимости от самочувствия человека и его индивидуальных потребностей.
Употреблять фрукт лучше в сыром виде, в составе салатов и нехолодных десертов, пить арбузный сок.
Вред
- При неправильном потреблении сладкой ягоды во время воспалительных процессов в поджелудочной она может нанести существенный вред человеку:
- разовое употребление арбуза в больших объёмах может спровоцировать сильные болевые ощущения в животе, привести к развитию тяжести, усилить нагрузку на поджелудочную железу;
- усиление перистальтики желчного пузыря способно спровоцировать движение камней, которые при больших размерах могут застревать в протоках и провоцировать развитие механической желтухи. При закупорке протока, находящегося у входа в кишечник, может произойти застой панкреатического секрета и, как следствие, развитие опаснейшего заболевания — панкреонекроза;
- бесконтрольное поедание арбузов при панкреатите способно спровоцировать тошноту, сильный понос, усиление метеоризма и кишечных колик, что существенно усиливает неприятные ощущения при недуге.

Особенности употребления
Арбуз благодаря сбалансированному витаминно-минеральному составу является компонентом многих лечебных диет. Однако употреблять его следует в строго дозированных порциях, только после полного обследования организма и консультации профессионала.
Важно! Некоторые отдают предпочтение маринованному арбузу, однако при панкреатите кушать такое блюдо крайне нежелательно, поскольку оно может спровоцировать обострение.
При обострении
Категорически запрещается употреблять арбуз в любом виде в фазе обострения болезни, поскольку он способен принести человеческому организму серьёзный вред. Когда в поджелудочной железе проходят воспалительные процессы, необходимо обязательно отказаться от потребления каких-либо фруктов, ягод и овощей в сыром виде.
Арбуз в своём составе имеет пищевые волокна, которые во время обострения болезни способны усилить образование газов в области кишечника, тем самым спровоцировать проблемы с пищеварением, развитие острой диареи, сильные болевые ощущения в пищеварительном тракте.
Потребление арбуза при остром панкреатите только усугубит проблему и приведёт к усилению воспалительных процессов, появлению кишечных колик, диареи.
При хроническом панкреатите
После того как прекратятся сильные болевые ощущения в области желудка, пройдёт тошнота, диарея, нормализуется общее состояние организма, врачи разрешают в ежедневное меню ввести арбуз. Допускается потребление ягоды в сыром, варёном виде, в составе салатов, соков и компотов.
Потреблять ягоду начинают с 1 столовой ложки мякоти за один раз, постепенно увеличивая дозировку до 200 г. В день разрешается съедать до 1–1,5 кг при отсутствии негативной реакции со стороны организма. Очень важно потреблять ягоду комнатной температуры, не из холодильника.
Знаете ли вы? Все самого большого в мире арбуза составил 159 кг. Ягоду вырастил американский фермер Крис Кент в 2013 году. Рекордсменом по весу на европейско-азиатском континенте стал плод весом 61,4 кг, выращенный российским овощеводом Игорем Лихосенко в 2009 году.
При холецистите
Холецистит представляет собой заболевание, при котором происходит воспаление желчного пузыря, являющегося важнейшим органом брюшной полости по выполнению жизненно важных функций. Как и при обострении панкреатита, кушать арбуз в период острой фазы холецистита запрещается.
Полакомиться вкусным фруктом разрешается в период стойкой ремиссии.
При этом следует соблюдать несколько правил:
- питаться дробно, небольшими порциями;
- за один приём употреблять не более 250 г мякоти;
- добавить в рацион растительные масла и достаточное количество жидкости (от 1,5 л чистой воды).
Важно! Категорически запрещается практиковать разгрузочные дни или методики очищения на арбузе при наличии любых хронических патологий ЖКТ.
Нормы употребления
Как говорилось выше, норма потребления арбуза при панкреатите может варьироваться от 150 г до 1,5 кг в день. При этом поедание фрукта возможно только при стойкой фазе ремиссии недуга.
Кушать мякоть следует, начиная с маленьких дозировок, постепенно увеличивая порцию до комфортной для организма. Разрешается включать плод в разумных количествах в салаты, десерты, делать соки или варенья. Нельзя потреблять ягоду в маринованном или солёном виде, а также за один приём кушать по 1–2 кг мякоти.
Как выбрать хороший арбуз без вреда для здоровья
Пользу от потребления арбуза человек может получить только при поедании качественного, натурального плода. Арбузы обладают способностью накапливать вредные вещества и токсины, именно поэтому не рекомендуется приобретать ягоды, выращенные недалеко от трассы, проезжей части, химзаводов, на загрязённых токсинами территориях. Специалисты при выборе арбуза советуют руководствоваться следующими правилами:
- Сорт.
 Не следует отдавать предпочтение сортам с ранним сроком созревания, поскольку очень часто для ускорения процесса созревания ягоду «пичкают» химикатами. Лучшим временем для покупки плодов считается конец августа — начало сентября.
Не следует отдавать предпочтение сортам с ранним сроком созревания, поскольку очень часто для ускорения процесса созревания ягоду «пичкают» химикатами. Лучшим временем для покупки плодов считается конец августа — начало сентября. - Размер. Необходимо выбирать ягоды среднего размера, весом 5–7 кг. Если вес маленький, то существует риск приобретения недозрелого фрукта, если большой — то, вполне вероятно, плод выращивался с применением нитратов.
- Внешний вид. Следует обратить внимание на внешний вид ягоды: она должна иметь чётко выраженный арбузный рисунок, гладкую, блестящую и довольно плотную кожуру, полностью сухой хвостик. Наличие зелёного хвостика указывает на то, что ягода не дозрела.
- Звук. Одним из лучших методов проверки спелости арбуза считается лёгкое постукивание по его поверхности: если звук гулкий — плод спелый, если глухой — не спелый, сорванный раньше нужного срока.
Определить качество арбуза можно в домашних условиях, используя несколько простых методов:
- немного арбузной мякоти поместить в стакан с водой: если жидкость приобрела насыщенный розовый цвет — арбуз с нитратами, если вода стала мутной с небольшим оттенком розового — плод выращен без применения химии;
- целый арбуз разместить в большую ёмкость с водой: если ягода всплывёт — она без химии, если тонет — плод выращивался с использованием химпрепаратов.

Арбуз — сочный, ароматный и полезный фрукт, который обладает не только превосходным вкусом, но и отменными лечебными свойствами. Однако, перед тем как включить его в меню, людям с панкреатитом следует обязательно проконсультироваться с врачом, не кушать ягоду в период обострения недуга и следовать чётко расписанной схеме потребления.
Какие фрукты и овощи можно есть при панкреатите?
Проблемы с небольшим, но чрезвычайно важным органом – поджелудочной железой, заставляют человека придерживаться специальной системы питания. Правильное меню способствует улучшению самочувствия. И наоборот – неправильный рацион вызывает плачевные последствия. Мы расскажем вам о том, какие фрукты и овощи можно есть при панкреатите, эта информация вам потребуется для того, чтобы повысить качество жизни и не спровоцировать ухудшение заболевания.
Особенности питания при панкреатите
Универсальные рекомендации:
- употребление овощей, ягод, фруктов в свежем состоянии допустимо исключительно в ремиссии, их нельзя есть в острый период, так как требуется строгая диета;
- учитывая, что грубая клетчатка и вредные вещества нитраты провоцируют процессы брожения в ЖКТ и в основном концентрируются в кожице, ее стоит удалять перед употреблением;
- продукты должны быть спелыми, сладкими, не острыми, они не употребляются на голодный желудок;
- во всем нужна умеренность – если лечащий врач разрешил употреблять определенные продукты, то стоит кушать их маленькими порциями без переедания;
- если не беспокоит рвота, то в любой стадии болезни уместен слабо концентрированный шиповниковый отвар, его пьют по 150 миллилитров, 3 раза в день;
- с согласия лечащего врача можно постепенно вводить несладкие кисели на основе фруктового сока, понемногу пить компоты, далее добавляются пюре из термически обработанных полезных фруктов, потом меню советуем разбавить желе или пудингом из ягод и фруктов;
- консервированная продукция однозначно вредна (соки и компоты промышленного или домашнего производства).

Заметки о продуктах для больных панкреатитом
Лечащий врач подскажет, какие фрукты и овощи можно есть при панкреатите. Врач объяснит, как правильно обрабатывать продукты. Наверняка, вам будет интересно ознакомиться со свойствами некоторых распространенных продуктов.
Огурцы при панкреатите
Огурчики, состоящие на 90% из влаги, заключают в себе немало ценных витаминов и микроэлементов. При данном заболевании не противопоказан этот доступный продукт, существует даже интересная огуречная диета. В режиме такой диеты пациент кушает за неделю 7 килограмм огурцов. Такой подход к питанию способствует предупреждению развития воспалительных процессов и разгрузке пораженной поджелудочной железы. А В целом, следует соблюдать умеренность при поедании огурцов и отдавать предпочтение продуктам без вредных пестицидов и нитратов.
Помидоры при панкреатите
Не нужно употреблять в пищу неспелые помидоры, в них немало токсинов, перегружающих пищеварительную систему. Такого нельзя сказать о самодельном томатном соке – этот напиток является желчегонным средством. Томатный сок полезен особенно в сочетании с морковным соком, так как данный микс улучшает функционирование поджелудочной железы. Во время ремиссии можно кушать запеченные и тушеные помидоры. Обычно если отсутствует повышенная амилаза, диастаза, эластаза, нет признаков воспалительного процесса и отечности, данные ультразвуковых исследований в норме, и у пациента ничего не болит, то врач разрешает употреблять помидоры.
Такого нельзя сказать о самодельном томатном соке – этот напиток является желчегонным средством. Томатный сок полезен особенно в сочетании с морковным соком, так как данный микс улучшает функционирование поджелудочной железы. Во время ремиссии можно кушать запеченные и тушеные помидоры. Обычно если отсутствует повышенная амилаза, диастаза, эластаза, нет признаков воспалительного процесса и отечности, данные ультразвуковых исследований в норме, и у пациента ничего не болит, то врач разрешает употреблять помидоры.
Вредные овощи для больных панкреатитом
В спектр запрещенных входят следующие продукты: репа, бобы, шпинат, редька и редиска, фасоль, перец, хрен, щавель, грибы, чеснок, салат, свежий лук – все это желательно исключить из рациона, независимо от вида обработки. Остальные не названные здесь овощи вредны только в сыром состоянии. К примеру, сырую морковку кушать нельзя, а вареную наоборот полезно.
Груши и яблоки для больных панкреатитом
Когда проходит обострение, разрешается кушать не кислые яблоки, груши. Главное извлечь центральную часть и кожуру заранее. Зимние сорта яблок – не лучший вариант, так как у них грубая структура. Допустимо варить компоты из спелых зимних груш, такой напиток помогает облегчить диарею, которая иногда беспокоит пациентов с хроническим панкреатитом. Попробуйте сварить компот, положив в него груши с яблоками, может использоваться как свежее, так и сухое сырье. Вместо сахара лучше добавить сорбит, ксилит. Считается, что запеченные и перетертые фрукты безопасны для больных уже на 4 день после начала острой фазы заболевания.
Фруктово-ягодный рацион для больных панкреатитом
Авокадо
Растительные жиры, содержащиеся в изобилии в авокадо, организмом усваиваются наилучшим образом – гораздо легче, нежели животные жиры.
Дыни и ананасы
Спелые дыни с ананасами тоже уместны в рационе. Обозначенные продукты допускается вводить исключительно в ремиссии, когда заболевание себя практически не проявляет.
Цитрусы
Апельсины с мандаринами разрешаются, но в малых количествах. Агрессивные цитрусовые соки, свити, помело и грейпфрут – обладают значительной кислотностью, поэтому нежелательны.
Малина и клубника
В чистом виде ягоды клубника и малина вызывают пагубные последствия, поэтому их не рекомендуют кушать даже в состоянии затихания заболевания. Из сочных ягод можно делать мусс или кисель, в таком виде ягоды невредны. Полезен ягодный компот. При стойком улучшении можно позволить себе свежие ягоды в минимальном количестве.
Смородина и крыжовник
Крыжовник и смородину лучше разминать и пропускать через фильтр, чтобы не употреблять жесткую оболочку и семена.
Виноград
Спелый виноград без косточек уместен в рационе, а его сок может нанести вред.
Голубика, черешня, брусника
Без обострения вкусные и полезные ягоды – брусника, голубика и даже черешня уместны в свежем виде. Также хорошо употреблять эти ягодки в составе желе, киселя, компота.
Сливы и абрикосы
Абрикосы, сливы – не всем можно есть, их разрешают исключительно при долгой ремиссии. Следует отдавать предпочтение мягким полностью спелым плодам, перед поеданием снимать кожицу.
Черемуха и рябина
Черноплодная рябина, черемуха – наделены сильным закрепляющим эффектом, по этой причине данные продукты вредны для больных хроническим панкреатитом, которых мучают постоянные запоры.
Правильная диета позволяет чувствовать себя превосходно и повысить эффективность лечебных мер. При составлении диеты нужен строго индивидуальный подход, поэтому придется непрерывно сотрудничать с лечащим врачом.
Диетические рекомендации при панкреатите
Воспаление поджелудочной железы называется панкреатитом. Поджелудочная железа представляет собой плоскую железу в форме головастика, расположенную в задней части желудка в верхней части живота; он высвобождает определенные ферменты и гормоны, которые помогают пищеварению и регулируют метаболизм сахара в организме.
Панкреатит может проявляться как в тяжелой, так и в острой форме. Острая форма панкреатита проявляется внезапно и обычно проходит в течение нескольких дней; однако хронический панкреатит может сохраняться в течение нескольких лет.Хроническая форма может привести к серьезным осложнениям, таким как почечная недостаточность, диабет, недоедание и рак поджелудочной железы.
Острый панкреатит 3d иллюстрации. Кредит изображения: медицинские материалы / Shutterstock
Каковы причины и симптомы панкреатита?
Основной причиной панкреатита является чрезмерная активация пищеварительных ферментов, что приводит к воспалению клеток поджелудочной железы. Было замечено, что повторяющиеся эпизоды острого панкреатита в конечном итоге приводят к хроническому панкреатиту.
Различные факторы могут вызвать панкреатит, такие как чрезмерное употребление алкоголя, камни в желчном пузыре, абдоминальные операции в анамнезе, потребление определенных лекарств, курение, муковисцидоз, панкреатит в семейном анамнезе, повышенный уровень кальция в крови или высокий уровень уровень триглицеридов в крови.
Острый панкреатит может вызывать боль в верхней части живота, которая усиливается после еды, лихорадки, тошноты, рвоты или болезненности в области желудка. Хронический панкреатит также может привести к боли в верхней части живота, потере веса или иногда к стулу с неприятным запахом.
При появлении этих симптомов необходимо обратиться за медицинской помощью.
Какую роль играет еда в лечении панкреатита?
Воспаление поджелудочной железы приводит к снижению выработки пищеварительных ферментов, что приводит к снижению всасывания питательных веществ, высвобождаемых из пищи. Снижение всасывания жизненно важных питательных веществ приводит к потере веса и способствует общему недоеданию и общей слабости.
Хотя пища сама по себе не способствует лечению панкреатита, было замечено, что пациенты с панкреатитом получают пользу от модификации диеты и других изменений образа жизни.
Продукты, которые можно употреблять в пищу и которых следует избегать при панкреатите
Хотя острый панкреатит обычно проходит в течение одной-двух недель, твердую пищу в этот период обычно не рекомендуют, чтобы минимизировать нагрузку на поджелудочную железу. Врачи обычно рекомендуют есть небольшое количество пищи после постановки диагноза панкреатит; однако наблюдения показывают, что большинство людей начинают мало есть, как только симптомы исчезают.
Врачи обычно рекомендуют есть небольшое количество пищи после постановки диагноза панкреатит; однако наблюдения показывают, что большинство людей начинают мало есть, как только симптомы исчезают.
Твердая пища безопасна после лечения панкреатита; тем не менее, рекомендуется употреблять в пищу легкие для переваривания продукты с низким содержанием жира.
Врачи обычно рекомендуют диету с высоким содержанием белка и умеренным содержанием животных жиров и сахаров. В следующем списке показаны продукты, безопасные при панкреатите:
- Продукты, богатые белком, такие как чечевица или фасоль
- Обезжиренное или обезжиренное молоко или молочные продукты
- Свежие фрукты и овощи
- Продукты с высоким содержанием антиоксидантов, такие как ягоды, зеленые листовые овощи, орехи или ягоды
- Цельное зерно
Тем не менее, рекомендуется употреблять меньшее количество продуктов, таких как оливковое масло, жирные фрукты, такие как авокадо, орехи и жирная рыба, из-за их высокого содержания жира. Средиземноморская диета рекомендуется при панкреатите, так как она легко переваривается, особенно если вы выздоравливаете от острого или легкого панкреатита.
Средиземноморская диета рекомендуется при панкреатите, так как она легко переваривается, особенно если вы выздоравливаете от острого или легкого панкреатита.
Здоровое питание при панкреатите Play
Как эти продукты помогают вылечиться от панкреатита?
Употребление овощей и фруктов увеличивает потребление клетчатки и снижает общее потребление холестерина. Снижение потребления холестерина сводит к минимуму вероятность образования камней в желчном пузыре и высокого уровня триглицеридов, которые являются одними из факторов риска развития острого панкреатита.Богатая антиоксидантами диета также помогает вывести из организма свободные радикалы, что еще больше снижает воспаление поджелудочной железы.
Также было замечено, что продукты, богатые триглицеридами со средней длиной цепи (MCT), такие как кокосовое масло, также помогают улучшить общее усвоение питательных веществ после начала панкреатита.
Каких продуктов следует избегать при панкреатите?
Следует полностью избегать продуктов с высоким содержанием жира, особенно жареных продуктов, продуктов с большим содержанием жира и / или продуктов с высоким содержанием сахара. Воздержитесь от таких продуктов, как красное мясо, сладкие напитки, жирные десерты и жирное молоко или молочные продукты.
Воздержитесь от таких продуктов, как красное мясо, сладкие напитки, жирные десерты и жирное молоко или молочные продукты.
Как жирная пища мешает заживлению панкреатита?
Поджелудочная железа отвечает за переработку жиров в организме. Воспаленной поджелудочной железе трудно выделять ферменты, отвечающие за переваривание жирной пищи. Диета, богатая жирами и сахаром, также повышает уровень триглицеридов в организме, что еще больше увеличивает шансы на развитие острого панкреатита.Исследования также показывают, что диета, содержащая большое количество красного мяса и обработанного мяса, увеличивает риск развития рака поджелудочной железы.
Какие изменения в диете и образе жизни могут помочь во время выздоровления от панкреатита?
Несколько основных изменений в питании и образе жизни могут облегчить выздоровление от острого панкреатита. Ниже приведены различные простые шаги, которые можно включить в процесс восстановления, чтобы ускорить его:
- Частое питание небольшими порциями; разделение общего приема пищи на шесть-восемь небольших приемов пищи в день снижает нагрузку на поджелудочную железу
- Добавление одной-двух столовых ложек МСТ в день к еде помогает вылечиться от умеренно тяжелого или тяжелого хронического панкреатита.

- Полезна поливитаминная добавка, содержащая A, D, E, K, B12, цинк и фолиевую кислоту
- Потребление менее 30 граммов жиров в день; отказ от насыщенных жиров
- Воздерживаться от курения и алкоголя
- Пейте много воды ежедневно
Дополнительная литература
10 удивительных продуктов для лечения поджелудочной железы
Поджелудочная железа выделяет важные ферменты и гормоны, необходимые для поддержания важных биологических функций, включая обмен веществ.
Важность этого органа становится еще более очевидной, когда человек борется с заболеваниями поджелудочной железы, такими как диабет, который может медленно, но неуклонно поражать различные органы, если его не лечить или контролировать.
Таким образом, поддержание здоровья поджелудочной железы не может быть достаточно напряженным. Есть много способов сделать это, но, пожалуй, самый важный из них – это приведение в порядок своего рациона.
В этой статье обсуждается роль поджелудочной железы в организме и продукты питания, которые могут помочь излечить этот жизненно важный орган.
Роль поджелудочной железы в организме человека
Поджелудочная железа – это железистый орган, расположенный в брюшной полости. Этот важный орган выполняет две основные функции:
- Экзокринная функция, помогающая переваривать пищу . Во время пищеварения поджелудочная железа вырабатывает ферменты поджелудочной железы, которые расщепляют более крупные молекулы – углеводы, белки и жиры – на более мелкие всасываемые молекулы.
- Эндокринная функция, регулирующая уровень глюкозы в крови .Поджелудочная железа контролирует гомеостаз глюкозы в крови, вырабатывая гормоны инсулин и глюкагон.
Проблемы со здоровьем, связанные с дисфункциональной поджелудочной железой
Основные проблемы со здоровьем, которые могут возникнуть, когда поджелудочная железа не функционирует должным образом, включают:
Панкреатит – воспаление поджелудочной железы; если его не лечить, он может ухудшиться или стать опасным для жизни. Диабет – это заболевание, при котором организм не может адекватно поддерживать уровень глюкозы в крови.
Диабет – это заболевание, при котором организм не может адекватно поддерживать уровень глюкозы в крови.
Контрольные признаки повреждения поджелудочной железы
Заметными симптомами проблем с поджелудочной железой являются боль в животе, вздутие живота, тошнота, рвота, диарея и непреднамеренная потеря веса, все из которых могут увеличить риск недоедания.
Признаки и симптомы неконтролируемого уровня глюкозы в крови включают чрезмерную жажду, мочеиспускание, головокружение, помутнение зрения и непреднамеренную потерю веса.
Лечебные продукты для поджелудочной железы
Упор на растительную диету поддерживает здоровье поджелудочной железы. Разнообразные фрукты, овощи и цельнозерновые продукты при каждом приеме пищи содержат клетчатку, нежирный белок и множество витаминов, минералов и фитохимических веществ, которые предотвращают воспаление, улучшают здоровье кишечника и контролируют уровень сахара в крови.
Выбирайте продукты, которые обладают естественными противовоспалительными свойствами, а также обладают антиоксидантными свойствами, чтобы защитить пищеварительную систему и уменьшить повреждение клеток.
Ниже перечислены важные продукты, которые помогают вылечить поджелудочную железу и сохранить ее здоровье.
1. Листовые зеленые овощи
Листовые зеленые овощи, такие как шпинат и капуста, содержат витамин К, который снижает воспаление тканей.
Исследования также показали связь между потреблением темно-зеленых листовых овощей и снижением риска рака поджелудочной железы.(1)
2. Плоды с пурпурной кожурой
Плоды с пурпурной кожурой, такие как черника и красный виноград, содержат антоцианы. Один из многих антиоксидантных флавоноидов, содержащихся в кожуре фруктов, антоцианы могут оказывать благотворное влияние на контроль уровня сахара в крови и чувствительность к инсулину. (2)
3. Корень куркумы
Корень куркумы, входящий в семейство корней имбиря, представляет собой желто-оранжевую специю, распространенную в индийской кухне. Его биоактивное соединение куркумин помогает уменьшить воспаление.
Исследования показали, что куркумин может снизить частоту развития диабета от преддиабета, уменьшить воспаление при панкреатите, а также подавить рост клеток и вызвать апоптоз при раке поджелудочной железы. [rjdc1] (3) (4)
ТАКЖЕ ПРОЧИТАЙТЕ: Куркума: питание и преимущества
4. Корень солодки
Корень солодки уже давно используется в традиционной китайской медицине для лечения пищеварительных заболеваний, а также бактериальных и вирусных инфекций.
Также известно, что он сдерживает клеточное воспаление с участием нейтрофилов при остром панкреатите (5) и может оказаться полезным при лечении рака поджелудочной железы. (6)
Известно, что употребление солодки увеличивает уровень калия и артериальное давление в организме, что может оказаться опасным для людей с диагнозом гипертония. Поэтому следует избегать чрезмерного употребления солодки, чтобы предотвратить внезапный скачок артериального давления.
5. Пробиотики
Пробиотики – это живые культуры бактерий и дрожжей.Продукты с живыми культурами, такие как греческий йогурт, квашеная капуста и кефир, защищают пищеварительный тракт, улучшая микробиом.
Было изучено, что дисбаланс в микробиоме кишечника, вызванный чрезмерным ростом нездоровых бактерий (дисбактериоз), может проявляться в виде заболеваний поджелудочной железы. (7) Йогурт – один из лучших диетических источников полезных бактерий, которые могут помочь исправить этот дисбаланс и восстановить здоровую среду кишечника.
Употребление 3 порций обезжиренного или обезжиренного йогурта, содержащего активные пробиотические культуры, может облегчить пищеварение, защитить поджелудочную железу и улучшить пищеварительную систему в целом.
ТАКЖЕ ПРОЧИТАЙТЕ: Пробиотики: продукты питания, польза для здоровья и побочные эффекты
6. Крестоцветные овощи
Брокколи и другие крестоцветные овощи, такие как цветная капуста, брюссельская капуста и капуста, содержат флавоноиды апигенин и лютеолин, а также серосодержащие соединения, которые придают горький вкус.
Эти флавоноиды и соединения также обладают антиоксидантными и противовоспалительными свойствами, которые, как показали исследования, могут помочь предотвратить повреждение клеток и уменьшить маркеры воспаления.(8)
Исследователи также предположили, что повышенное потребление овощей семейства крестоцветных может помочь предотвратить рак поджелудочной железы. (9)
7. Сладкий картофель (
батат )Батат (батат) считается ценным лекарственным растением из-за его противодиабетических и противовоспалительных свойств.
В недавнем исследовании белый сладкий картофель проявлял антигипергликемические эффекты, вызывая регенерацию клеток поджелудочной железы и улучшая инсулинорезистентность.(10)
8. Чеснок
Чеснок и его серосодержащие соединения обладают множеством преимуществ, включая противовоспалительное и антиоксидантное действие. Исследования также показывают, что он может снизить токсичность поджелудочной железы. (11)
(11)
ТАКЖЕ ПРОЧИТАЙТЕ: Подробное руководство по чесноку: что в нем, почему он полезен и многое другое
9. Грибы рейши
Грибы рейши являются сильными противовоспалительными и пребиотическими средствами. Исследования показали, что переваренные углеводы в этом виде грибов подавляют панкреатит за счет регуляции микробиоты.(12)
10. Имбирь
Имбирь – это противовоспалительное растение, которое также улучшает биохимические параметры диабета 2 типа, в том числе снижает уровень гликозилированного гемоглобина (HbA1C) и улучшает инсулинорезистентность и чувствительность. (13)
Советы по уходу за здоровой поджелудочной железой
Вот как вы можете изменить свой рацион и образ жизни для улучшения здоровья поджелудочной железы:
- Включите в каждый прием пищи разнообразные растительные продукты и ограничьте потребление рафинированных продуктов, а также насыщенных и трансжиров.
- Выполняйте упражнения каждый день и постепенно повышайте уровень физической активности по мере роста выносливости.
 Начните с разминки, чтобы растянуть тело, а затем переходите к 30-минутной тренировке, сочетая кардио и силовые упражнения.
Начните с разминки, чтобы растянуть тело, а затем переходите к 30-минутной тренировке, сочетая кардио и силовые упражнения. - Держите себя должным образом гидратированным, выпивая не менее 8 унций воды в течение дня.
- Сведите к минимуму употребление алкоголя, насколько это возможно.
- Бросьте курить и присоединитесь к программе отказа от курения, если вам трудно сделать это самостоятельно.
Примечание: Добавки ферментов поджелудочной железы – коммерческая смесь амилазы, липазы и протеазы – могут облегчить симптомы мальабсорбции, вызванной заболеваниями поджелудочной железы.
Наиболее часто задаваемые вопросы о здоровье поджелудочной железы
Безопасно ли есть мясо и сладости при любом заболевании поджелудочной железы?
Мясо с высоким содержанием жира и добавление сахара в рацион не помогут, если вы страдаете каким-либо заболеванием поджелудочной железы. Чтобы улучшить здоровье поджелудочной железы, сосредоточьтесь на продуктах, богатых белком, с низким содержанием животных жиров и высоким содержанием антиоксидантов.
Если вы едите мясо или продукты животного происхождения, выбирайте нежирное мясо. А еще лучше перейти на растительный белок, который также увеличит потребление клетчатки. Выбирайте фасоль и чечевицу.
Также рассмотрите альтернативные молочные продукты (например, овсяное или миндальное молоко). А для сладкого варианта съешьте свежие фрукты.
Какие продукты вредны для поджелудочной железы?
Употребление в пищу продуктов с высоким содержанием жиров и сахара, а также чрезмерное потребление алкоголя могут нанести вред поджелудочной железе.
Поскольку некоторым людям может быть трудно исключить определенные продукты, рекомендуется ограничить употребление этих продуктов, включая все жареные продукты, обработанное мясо (хот-доги и колбасы), выпечку и десерты с добавлением сахара, напитки с добавлением сахара и полные продукты. -жирные молочные.
Обратите внимание на размер порции приправ, таких как майонез, заправки и масло / маргарин, поскольку эти продукты обычно полностью жирные.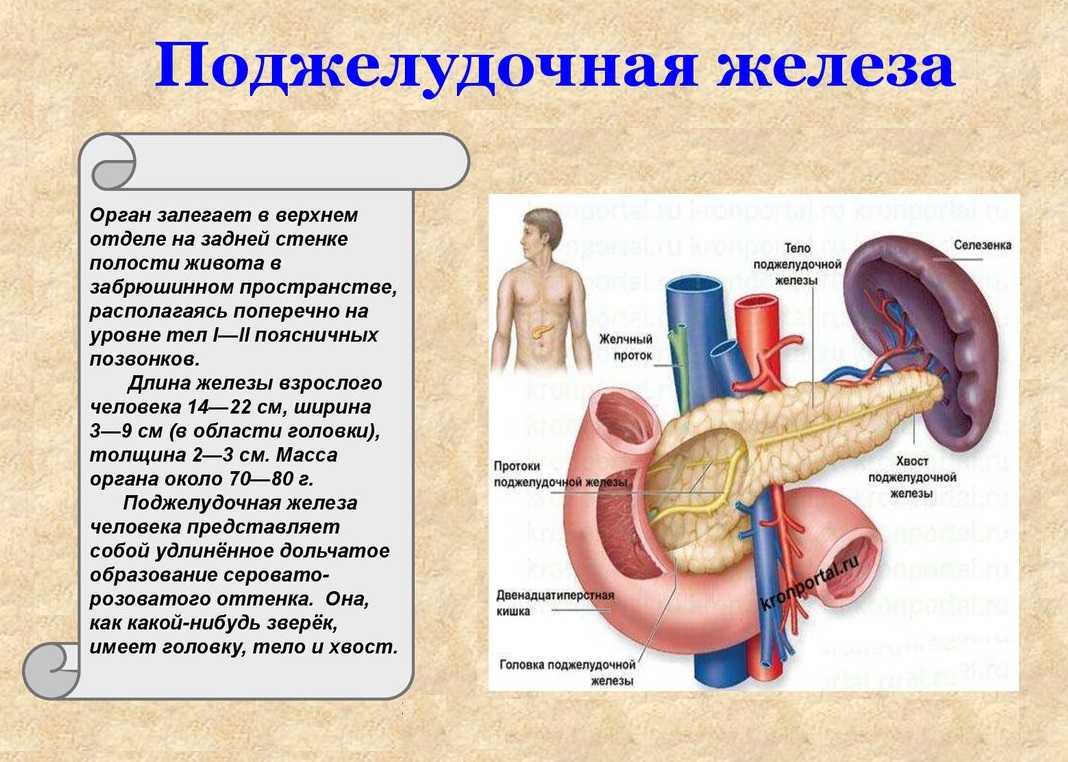
Может ли здоровый образ жизни обратить вспять повреждение поджелудочной железы?
Здоровый образ жизни необходим для выздоровления и профилактики.Не существует волшебной диеты. Выбирайте продукты, которые естественным образом поддерживают процесс детоксикации организма, и поддерживайте обезвоживание с помощью воды.
Употребляйте богатые клетчаткой фрукты и овощи, нежирный белок и продукты, содержащие пробиотики. Изменение поведения может стать ключом к устранению любого ущерба здоровью. Итак, ограничьте потребление алкоголя, не курите и начните соответствующий режим упражнений.
Заключительное слово
Поджелудочная железа – это орган, вырабатывающий как ферменты, так и гормоны, и играет важную роль в регулировании метаболизма и облегчении функционирования других жизненно важных органов.Таким образом, здоровье поджелудочной железы имеет большое значение для общего состояния здоровья.
Правильное питание, активный образ жизни, употребление большого количества воды и отказ от алкоголя – это основополагающие шаги для защиты и сохранения поджелудочной железы.
- Янсен Р.Дж., Робинсон Д.П., Штольценберг-Соломон Р.З. и др. Употребление фруктов и овощей обратно связано с раком поджелудочной железы. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3522747/. Опубликовано в декабре 2011 г.
- Khoo HE, Azlan A, Tang ST, Lim SM.Антоцианидины и антоцианины: цветные пигменты в качестве продуктов питания, фармацевтических ингредиентов и потенциальные преимущества для здоровья. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5613902/. Опубликовано 13 августа 2017 г.
- Chuengsamarn S, Rattanamongkolgul S, Luechapudiporn R, Phisalaphong C, Jirawatnotai S. Экстракт куркумина для профилактики диабета 2 типа. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3476912/. Опубликовано в ноябре 2012 г.
- Бимонте С., Барбьери А., Леонгито М. и др. Куркумин противоопухолевые исследования при раке поджелудочной железы.https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4963909/. Опубликовано 16 июля 2016 г.
- Fakhari S, Abdolmohammadi K, Panahi Y, et al.
 Глицирризин ослабляет повреждение тканей и уменьшает накопление нейтрофилов при экспериментальном остром панкреатите. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3885464/. Опубликовано 15 декабря 2013 г.
Глицирризин ослабляет повреждение тканей и уменьшает накопление нейтрофилов при экспериментальном остром панкреатите. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3885464/. Опубликовано 15 декабря 2013 г. - Yue Q, Gao G, Zou G, Yu H, Zheng X. Натуральные продукты в качестве дополнительного лечения рака поджелудочной железы: последние тенденции и достижения. https: //www.ncbi.nlm.nih.gov/pmc/articles/PMC5292383/. Опубликовано 2017.
- Акшинтала В.С., Талукдар Р., Сингх В.К., Гоггинс М. Микробиом кишечника при заболеваниях поджелудочной железы. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6314887/. Опубликовано: январь 2019 г.
- Cartea ME, Francisco M, Soengas P, Velasco P. Фенольные соединения в овощах Brassica. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6259264/. Опубликовано 30 декабря 2010 г.
- Ли Л-и, Ло И, Лу М-дон, Сюй С-у, Линь Х-дуо, Чжэн Цзян. Потребление крестоцветных овощей и риск рака поджелудочной железы: метаанализ.https://www.ncbi.
 nlm.nih.gov/pmc/articles/PMC4336706/. Опубликовано 12 февраля 2015 г.
nlm.nih.gov/pmc/articles/PMC4336706/. Опубликовано 12 февраля 2015 г. - Shih C-K, Chen C-M, Varga V и др. Белый сладкий картофель уменьшает гипергликемию и восстанавливает островки поджелудочной железы у мышей с диабетом. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7217293/. Опубликовано 2 марта 2020 г.
- H; DMZAH. Чеснок (allium sativum) как противоядие или защитное средство от естественной или химической токсичности: всесторонний обновленный обзор. https://pubmed.ncbi.nlm.nih.gov/32068926/.Опубликовано 2020.
- Джаячандран М., Сяо Дж., Сюй Б. Критический обзор полезных для здоровья свойств съедобных грибов через микробиоту кишечника. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5618583/. Опубликовано 8 сентября 2017 г.
- Khandouzi N, Shidfar F, Rajab A, Rahideh T., Hosseini P, Mir Taheri M. Влияние имбиря на сахар в крови натощак, гемоглобин A1c, аполипопротеин B, аполипопротеин A-I и МАЛОНДИАЛДЕГИД у пациентов с диабетом 2 типа. https://www.ncbi.
 nlm.nih.gov/pmc/articles/PMC4277626/.Опубликовано 2015.
nlm.nih.gov/pmc/articles/PMC4277626/.Опубликовано 2015.
Диета при панкреатите: продукты, которые стоит есть и избегать
Панкреатит – это воспаление поджелудочной железы.
Характеризуется болью в животе, которая часто исходит из спины, рвотой, тошнотой и нарушением всасывания.
Диета играет важную роль в лечении панкреатита.
В этой статье объясняется, что такое панкреатит, что его вызывает, а также какие продукты следует есть или избегать при диете при панкреатите.
Поджелудочная железа
Поджелудочная железа – это орган, расположенный за желудком.
Он выделяет важные ферменты и гормоны, которые помогают переваривать пищу и регулировать уровень сахара в крови.
Эти ферменты и гормоны включают:
- Протеазы: Они расщепляют белки на более мелкие компоненты, называемые аминокислотами.Двумя основными протеазами поджелудочной железы являются трипсин и химотрипсин.
- Липаза поджелудочной железы: Этот фермент расщепляет пищевые жиры на более мелкие компоненты, называемые моноглицеридами и свободными жирными кислотами.
- Амилаза: Этот фермент расщепляет углеводы на более мелкие молекулы сахара.
- Инсулин: Этот гормон снижает уровень сахара в крови, транспортируя глюкозу из крови в клетки для получения энергии и хранения.
- Глюкагон: Этот гормон увеличивает уровень сахара в крови, стимулируя ваше тело высвобождать накопленную глюкозу в кровь.
Что такое панкреатит?
Панкреатит – это воспаление поджелудочной железы, возникающее в результате травмы.
Есть два типа панкреатита: острый и хронический.
Острый панкреатит
Острый панкреатит – одна из самых частых причин госпитализации.
Возникает внезапно, непродолжительно и обычно длится всего несколько дней.
Наиболее частыми причинами острого панкреатита являются камни в желчном пузыре и чрезмерное употребление алкоголя (1).
Камни в желчном пузыре – это небольшие твердые образования, образующиеся из желчи. Если они достаточно большие, они блокируют желчный проток, вызывая резервное копирование ферментов или желчи.
Следовательно, эта закупорка может привести к острому панкреатиту.
В большинстве случаев камни в желчном пузыре нельзя предотвратить, но поддержание здорового веса, соблюдение здорового режима питания и физические упражнения могут помочь снизить риск (2, 3).
Хронический панкреатит
Хронический панкреатит длится долго и может нанести непоправимый вред здоровью.
Он мешает нормальному пищеварению и усвоению питательных веществ, что может увеличить риск недоедания.
Наиболее частой причиной хронического панкреатита является длительное злоупотребление алкоголем (4).
При метаболизме большого количества алкоголя образуются вредные молекулы, называемые активными формами кислорода, которые со временем повреждают клетки поджелудочной железы, вызывая хроническое воспаление и рубцевание (5).
Люди с панкреатитом, вызванным алкоголизмом, подвергаются наибольшему риску развития синдрома возобновления питания, нежелательной реакции, которая возникает, когда люди, страдающие от недоедания, снова едят.
Диета при панкреатите
Рекомендации по питанию при панкреатите различаются в зависимости от его тяжести, острого или хронического.
Диета при остром панкреатите
Острый панкреатит может варьироваться от легкого до тяжелого.
В легких и умеренных случаях вам могут назначить NPO (ноль перорально или ничего не перорально), чтобы поджелудочная железа успокоилась и уменьшила воспаление.
По мере исчезновения симптомов ваша диета может быть переведена на жидкую диету с низким содержанием жиров и твердую диету.
Однако исследования все чаще показывают, что люди с острым панкреатитом от легкой до умеренной степени переносят твердую диету так же хорошо, как и чистую жидкую диету (6, 7, 8).
Если у вас тяжелый острый панкреатит, рекомендуется энтеральное питание (зондовое питание) в течение 24–48 часов после госпитализации для улучшения результатов для здоровья (9).
Вам может потребоваться парентеральное питание (внутривенное питание), если есть осложнения с энтеральным питанием или если ваши потребности в питании не могут быть удовлетворены за счет энтерального питания или перорального приема.
Диета при хроническом панкреатите
Если у вас хронический панкреатит, придерживайтесь обычной диеты с максимальным содержанием жиров, не вызывающей увеличения боли в животе или нарушения всасывания.
Симптомы недоедания включают чувство несварения желудка, неприятный запах газа или стула, плавающий или жирный стул, частый или жидкий стул, а также непреднамеренную потерю веса.
Прием ферментов поджелудочной железы во время еды и перекусов может улучшить пищеварение и усвоение пищи.
Вы можете получить ферменты поджелудочной железы без рецепта или по рецепту врача.
Необходимо избегать употребления алкоголя в любых количествах, чтобы уменьшить осложнения хронического панкреатита.
Питание при панкреатите
Ограничьте количество потребляемых жиров до 25–35% от общего количества калорий.
Этот процент представляет от 50 до 75 граммов жира в день для среднего человека.
Рекомендуемые продукты:
- Зерновые: Цельнозерновой хлеб, крупы и макаронные изделия, коричневый рис и нежирные крекеры или крендели.
- Белок: Нежирные куски говядины и свинины (филе, круглые, нежирные гамбургеры), мясо птицы и рыбы без кожи.
- Молочные продукты: Обезжиренное (обезжиренное) или нежирное (1%) молоко, йогурт или творог.
- Фрукты и овощи: Свежие, замороженные или консервированные фрукты и овощи.
- Жиры и масла (используйте умеренно): Оливковое масло, масло канолы, мягкий или жидкий маргарин и спреды из растительных масел.
Не рекомендуемые продукты включают:
- Зерновые: Жирные хлебобулочные изделия, такие как пончики, печенье, пироги и печенье.
- Белок: Куски мяса с высоким содержанием жира (ребра, стейк на косточке, обычный гамбургер), бекон, колбасы, мясное ассорти и хот-доги.
- Молочные продукты: Цельное молоко и молоко с пониженным содержанием жира (2%), мороженое, сливочный сыр и сметана.
- Фрукты и овощи: Фрукты со сливками и овощи, приготовленные с сыром или сливочным соусом.
- Жиры и масла: Сливочное масло, маргарин в стиках, шортенинг и кокосовое или пальмовое масло.
Пример однодневной диеты при панкреатите
Вот пример однодневной диеты при панкреатите:
Завтрак
- 3/4 чашки овсянки
- 1 банан среднего размера
- 1 чашка обезжиренного молока
- Свежезаваренный кофе
Обед
- 4 унции тилапии
- 1 стакан коричневого риса с 1 чайной ложкой мягкого маргарина
- Горсть шпината
- 1 цельнозерновой булочка с 1 чайной ложкой мягкого маргарина
- 1/2 стакана обезжиренного замороженного йогурта с фруктами на выбор
Снэк
- 1 унция миндаля
- 1 стакан нежирного (1%) творога
- 10 нежирных крекеров
The Bottom Line
Панкреатит возникает при воспалении поджелудочной железы.
Он различается по степени тяжести и может быть классифицирован как острый или хронический.
При остром панкреатите вам может быть назначен NPO, а затем по мере улучшения симптомов перейти на чистую жидкую или твердую пищу.
В случае хронического панкреатита вам может потребоваться дополнительный прием ферментов поджелудочной железы или соблюдение диеты с низким содержанием жиров.
Вам следует полностью отказаться от алкоголя, если у вас панкреатит, чтобы предотвратить дальнейшие осложнения.
Как лечится острый панкреатит? – InformedHealth.орг
Острый панкреатит обычно проходит в течение одной-двух недель. Обычно на какое-то время избегают твердой пищи, чтобы снизить нагрузку на поджелудочную железу. Поддерживающие меры, такие как инфузия (капельное вливание) для введения жидкости и обезболивающих, могут помочь облегчить симптомы и предотвратить осложнения.
Основными признаками острого панкреатита являются внезапные сильные боли в верхней части живота, тошнота и рвота. Обычно это вызвано желчными камнями, блокирующими отверстие поджелудочной железы, или употреблением слишком большого количества алкоголя.
У 80% людей с острым панкреатитом воспаление либо полностью проходит, либо значительно улучшается в течение одной-двух недель. Но иногда это приводит к серьезным осложнениям, поэтому обычно лечат в больнице.
Что является самым важным первым шагом в лечении панкреатита?
Острый панкреатит приводит к быстрой потере организмом большого количества жидкости, что также приводит к потере важных минералов. Тошнота и рвота также затрудняют получение достаточного количества жидкости.Обезвоживание может вызвать такие осложнения, как низкое кровяное давление или даже нарушение кровообращения. Чтобы этого не произошло, пациенту ставят капельницу, которая снабжает его жидкостью и электролитами.
Обезболивание
Острый панкреатит обычно очень болезненный. Есть ряд лекарств, облегчающих боль. Часто необходимы сильнодействующие обезболивающие (опиоиды). Обезболивающие также обычно вводятся через капельницу или катетер (эпидуральную анестезию).
Иногда можно самостоятельно изменить дозу обезболивающего.Это называется «обезболивание, контролируемое пациентом» или PCA. Вы используете помпу, чтобы контролировать, сколько лекарства доставляется. Существуют проверки для предотвращения передозировки.
В прошлом опиоиды, такие как морфин, применялись с осторожностью, поскольку опасались, что они еще больше затруднят вывод пищеварительного сока из поджелудочной железы. Но исследования не подтвердили этого. В настоящее время нет известных причин, почему бы не лечить боль при остром панкреатите опиоидами.
Более слабые обезболивающие, такие как ацетаминофен (парацетамол) или НПВП, такие как ибупрофен, можно использовать, когда боль начинает утихать.
Когда ты снова сможешь начать есть?
Пациентам больше не рекомендуется полностью отказываться от еды. Исследования показали, что многие люди могут снова начать есть немного, как только их симптомы улучшатся и они почувствуют голод. Это справедливо даже для людей с повышенным риском осложнений.
Часто можно начать есть твердую пищу через один-два дня, но врачи рекомендуют начинать с пищи, которая легко переваривается и с низким содержанием жира. Тем не менее, если кто-то чувствует тошноту, нуждается в рвоте или имеет такие осложнения, как непроходимость кишечника, лучше всего подождать, прежде чем снова есть твердую пищу.
Когда необходимо использовать зонд для кормления?
Если невозможно снова начать есть в течение нескольких дней, можно использовать зонд для кормления для подачи важных питательных веществ, таких как белки, углеводы, жиры, витамины и минералы, в специально приготовленную жидкую пищу. Питательные трубки вводятся через нос и осторожно продвигаются по пищевой трубке в желудок или тонкий кишечник.
В редких случаях может потребоваться парентеральное питание. Он доставляет питательные вещества непосредственно в кровоток с помощью капельницы.Это может быть сделано, если, например, кто-то не может есть вообще, потому что пищеварение вызывает немедленную боль. По возможности вместо капельницы используют зонд для кормления. Это связано с тем, что многие исследования показали, что парентеральное питание через капельницу связано с большим количеством инфекций и осложнений и даже с большим количеством смертей.
Могут ли антибиотики или другие лекарства предотвратить осложнения?
Острый панкреатит может привести к инфекциям. Они могут повлиять на саму поджелудочную железу или другие органы, такие как легкие или желчные протоки.Инфекции лечат антибиотиками.
Но лучше бы их в первую очередь предотвратить. В прошлом антибиотики часто использовались в качестве профилактических мер, особенно если часть ткани поджелудочной железы отмерла (некротический панкреатит). Это было сделано для предотвращения инфицирования мертвых тканей и возникновения состояния, называемого инфицированным панкреонекрозом. Но исследования четко не показали, что прием антибиотиков в качестве меры предосторожности может предотвратить осложнения. Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют регулярно использовать антибиотики в качестве меры предосторожности.
Несколько исследований изучали, может ли использование пребиотиков или пробиотиков предотвратить осложнения или повлиять на степень тяжести панкреатита. Считается, что эти вещества способствуют росту безвредных молочнокислых бактерий, снижая риск инфекций. Но исследования не подтвердили этого.
Как лечат камни в желчном пузыре?
Если острый панкреатит вызван желчными камнями, камни можно удалить с помощью эндоскопической ретроградной холангиографии (ERC).Это включает в себя осторожное проталкивание эндоскопа через пищевод, желудок и первую часть тонкой кишки к отверстию желчного протока. Затем в желчный проток вводится контрастное вещество, чтобы любые камни, которые там были, обнаружились на рентгеновском снимке. С помощью небольшого проволочного инструмента в форме корзины на конце эндоскопа эти камни также можно удалить во время процедуры.
Если панкреатит вызван желчными камнями, желчный пузырь обычно удаляют позже.Это снижает риск образования большего количества желчных камней и повторного воспаления поджелудочной железы. Около 20 из 100 человек, которым не удалили желчный пузырь, снова страдают воспалением поджелудочной железы в течение нескольких месяцев. Если нет осложнений, желчный пузырь можно удалить в течение нескольких дней после госпитализации. Чем раньше он будет удален, тем раньше можно будет выписаться из больницы. Согласно исследованиям, в неосложненных случаях панкреатита в раннем удалении желчного пузыря нет никаких недостатков.В тяжелых случаях или при возникновении осложнений лучше подождать, пока пациент не выздоровеет. В противном случае риск осложнений во время процедуры слишком велик.
Тяжелые случаи панкреатита
Примерно в 15-20 из 100 случаев острый панкреатит приводит к осложнениям, поражающим поджелудочную железу или другие органы. Псевдокисты (пузыри в поджелудочной железе, похожие на кисты, заполненные жидкостью) являются частым осложнением. Если они маленькие и не вызывают никаких симптомов, их не нужно лечить.Более крупные псевдокисты могут разорваться и кровоточить или инфицироваться и образовать абсцесс. Чтобы этого не происходило, кисту можно проколоть и дренировать снаружи с помощью полой иглы. В некоторых случаях требуется операция.
Если это не инфицировано, мертвые ткани не всегда нужно обрабатывать. Однако инфицированные мертвые ткани необходимо лечить антибиотиками. Также может потребоваться удаление мертвой ткани. В зависимости от того, какая часть поджелудочной железы поражена, используются различные процедуры.Если отмершая ткань не вызывает каких-либо серьезных проблем, лучше всего подождать около четырех недель, прежде чем удалять ее, чтобы пациент мог сначала вылечиться от болезни. К тому времени мертвая ткань также затвердеет, что позволит легче отличить ее от здоровой и удалить.
Очень тяжелые случаи панкреатита могут привести к воспалению всего тела, известному как синдром системной воспалительной реакции (SIRS). SIRS может вызвать одно- или полиорганную недостаточность и требует лечения в отделении интенсивной терапии.Там врачи и медсестры стараются поддерживать работу органов до тех пор, пока не пройдет воспаление.
Что происходит после восстановления?
Если была обнаружена конкретная причина острого панкреатита, например, камни в желчном пузыре или (редкое) нарушение обмена веществ, эта причина лечится. В противном случае после неосложненного острого панкреатита никакие другие методы лечения не требуются. Если панкреатит был связан с алкоголем, людям рекомендуется после этого употреблять намного меньше алкоголя. Некоторые специалисты рекомендуют вообще не употреблять алкоголь в течение 6–12 месяцев после каждого эпизода панкреатита.Но не было исследований, посвященных тому, может ли отказ от алкоголя помочь предотвратить новые случаи панкреатита, если причина не связана с алкоголем.
Людям, у которых был тяжелый случай острого панкреатита с осложнениями, может потребоваться дальнейшее лечение после выписки из больницы. При остром панкреатите часто наблюдается сильная потеря веса. Иногда может потребоваться несколько недель, чтобы ваш аппетит вернулся и набрал вес. В это время может помочь совет диетолога. У некоторых людей поджелудочная железа не вырабатывает достаточно пищеварительного сока (в течение некоторого времени) после того, как панкреатит прошел.Если это произойдет, можно принимать искусственные ферменты поджелудочной железы во время еды, чтобы помочь организму усваивать пищевые жиры. Люди, перенесшие острый панкреатит, также с большей вероятностью разовьются диабетом, который затем необходимо лечить.
Источники
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG – немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения. Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Ты можешь найти подробное описание того, как создается и обновляется наша медицинская информация в наши методы.
Увеличенная поджелудочная железа: причины, симптомы и лечение
Увеличенная поджелудочная железа может возникнуть по многим причинам. Поджелудочная железа – это железа, которая находится за животом в верхней части живота и помогает пищеварению. Он производит ферменты, которые секретируются в тонкий кишечник, переваривая белки, жиры и углеводы. Поджелудочная железа также производит инсулин, который помогает регулировать уровень сахара в крови (глюкозы), основного источника энергии организма.
Причины увеличенной поджелудочной железы
Увеличенная поджелудочная железа может ничего не значить.У вас может просто поджелудочная железа больше обычного. Или это может быть из-за анатомической аномалии. Но другие причины увеличения поджелудочной железы могут включать следующее:
- Панкреатит возникает, когда пищеварительные ферменты становятся активными внутри поджелудочной железы, поражая и повреждая ее ткани. Это может вызвать увеличение поджелудочной железы.
- Острый панкреатит – это внезапное воспаление поджелудочной железы. Это может быть очень серьезно, даже опасно для жизни. Но обычно это проходит в течение нескольких дней после лечения.Желчные камни и алкоголь – частые причины острого панкреатита. Другие причины включают высокий уровень жиров или кальция в крови, определенные лекарства, определенные медицинские процедуры и некоторые инфекции.
- Хронический панкреатит – это воспаление, которое со временем ухудшается и приводит к необратимому повреждению поджелудочной железы. Наиболее частой причиной является чрезмерное употребление алкоголя. Другие причины включают наследственность, муковисцидоз, высокий уровень кальция или жиров в крови, некоторые лекарства и некоторые аутоиммунные состояния.
- Псевдокиста поджелудочной железы – это скопление жидкости и остатков тканей в поджелудочной железе, которое может возникнуть после панкреатита.
- Цистаденома – это опухоль, обычно доброкачественная.
- Абсцесс – это полость, заполненная гноем, обычно вызванная бактериальной инфекцией. Зараженная псевдокиста поджелудочной железы может превратиться в абсцесс.
- Рак поджелудочной железы – это аномальный рост клеток поджелудочной железы, который может распространяться на другие части тела.
Симптомы увеличенной поджелудочной железы
Боль в верхней части живота – частый симптом. Боль может распространяться на спину и усиливаться во время еды и питья, например, при панкреатите. Немедленно обратитесь к врачу, если у вас есть эти симптомы.
Другие причины увеличения поджелудочной железы могут вызывать незначительные симптомы или вовсе не вызывать их. Рак поджелудочной железы считается одним из самых смертоносных видов рака. Заразиться на ранней стадии сложно из-за обычного отсутствия симптомов.
Врач задаст вопросы и проведет тщательный медицинский осмотр. Ваш врач может также назначить анализы крови, мочи или стула и сканирование для диагностики и подтверждения причины увеличения поджелудочной железы. Например, вам могут пройти рентген, УЗИ, компьютерную томографию (компьютерная томография), ERCP (эндоскопическая ретроградная холангиопанкреатография) или MRCP (магнитно-резонансная холангиопанкреатография).
Другие симптомы, которые могут сопровождать увеличенную поджелудочную железу, включают:
Лечение увеличенной поджелудочной железы
Лечение зависит от причины увеличения поджелудочной железы.
Лечение острого панкреатита включает в себя пребывание в больнице с:
- Внутривенными (IV) жидкостями
- При необходимости антибиотиками
- Обезболивающими
Лечение также может включать удаление камней в желчном пузыре или желчном пузыре. Врач, скорее всего, также посоветует вам бросить курить, употреблять алкогольные напитки и есть жирную пищу.
Лечение хронического панкреатита также может включать госпитализацию, блокаду нервов или даже операцию.Лечение и самолечение аналогичны таковым при остром панкреатите. После того, как вы вернетесь к нормальной диете, вам могут потребоваться ферменты поджелудочной железы для улучшения пищеварения. На поздней стадии хронический панкреатит также может привести к диабету, требующему инсулина.
Лечение различных заболеваний поджелудочной железы может включать специализированную технику с использованием эндоскопа. Это называется терапевтической эндоскопической ретроградной холангиопанкреатографией (ЭРХПГ). Врач может использовать эту технику, чтобы:
- Увеличить отверстие протока
- Удалить камни поджелудочной железы или желчного протока
- Установить стент, чтобы сохранить поджелудочную или желчный проток открытым
- Расширить или растянуть суженный проток поджелудочной железы или желчного протока
- Дренировать псевдокисты
В некоторых случаях требуется хирургическое вмешательство или другие процедуры.
Лечение рака поджелудочной железы может включать хирургическое вмешательство, лучевую терапию или химиотерапию.
Панкреатит у собак – симптомы, лечение и профилактика
Панкреатит у собак – одно из тех состояний, о которых владельцы должны быть проинформированы до того, как он поразит, потому что предупреждающие признаки могут быть не всегда очевидны сначала, симптомы могут быть ошибочно приняты за что-то менее серьезное, но тем не менее это потенциально опасно для жизни. Медицинское определение панкреатита простое: «воспаление поджелудочной железы.«Но, как и в случае с любыми другими серьезными заболеваниями, здесь есть нечто большее.
Поскольку это опасно, при подозрении на панкреатит необходимо как можно быстрее обратиться к ветеринару, а не лечить его самостоятельно. Как и в случае со всеми медицинскими проблемами, даже лучший онлайн-ресурс не заменяет медицинские рекомендации ветеринара.
Прежде чем рассматривать панкреатит в деталях, давайте уберем слово «итит» и расскажем о маленьком, но жизненно важном органе:
Поджелудочная железа отвечает за высвобождение ферментов, которые помогают пищеварению.Когда орган работает нормально, ферменты становятся активными только тогда, когда достигают тонкой кишки. Однако у собаки с панкреатитом ферменты активируются, когда они высвобождаются, воспламеняя и вызывая повреждение поджелудочной железы, окружающей ее ткани и других органов. Согласно Whole Dog Journal, ферменты могут начать переваривать саму поджелудочную железу, что причиняет вашей собаке сильную боль.
Классические признаки панкреатита у собак
- Сгорбленная
- Повторяющаяся рвота (несколько раз в течение нескольких часов или периодически в течение нескольких дней)
- Боль или вздутие живота (собака кажется неудобной или вздутая)
- Диарея
- Потеря аппетита
- Обезвоживание
- Слабость / вялость
- Лихорадка
Если у вашей собаки есть один из этих признаков, но нечасто, следите за ней.Но если она проявляет несколько симптомов одновременно и неоднократно, незамедлительно позвонить ветеринару будет жизненно необходимо.
Обезвоживание и панкреатит у собак
Обезвоживание происходит из-за большей потери жидкости, чем при приеме жидкости. Диарея или рвота могут вызвать обезвоживание, но вместе эти признаки вызовут больший дефицит жидкости и обезвоживание, потому что потребление жидкости собакой (питье) не может поспевать за потерями жидкости. Если диарея становится кровянистой, состояние ухудшается, и обезвоживание может стать неотложным.
Другие факторы, такие как лихорадка, требуют увеличения потребления жидкости и могут привести к обезвоживанию вместе с другими метаболическими проблемами, такими как заболевание почек и т. Д.
Кровь в стуле собаки указывает на туалет и значительную воспалительную реакцию, требующую внимания ветеринара, но она может быть вызвана множеством факторов, от язвы до паразитов. Обезвоживание – серьезное заболевание, которое может привести к смерти. Это экстренная ситуация, требующая немедленной ветеринарной помощи.
Любая летаргическая собака, которая не пьет воду или не может удерживать воду, должна быть заподозрена на обезвоживание и должна быть осмотрена ветеринаром.Сухие слизистые оболочки (например, десны) могут быть быстрым способом оценки обезвоживания, но, как всегда, в случае сомнений проконсультируйтесь с ветеринаром.
Причины панкреатита у собак
Существует ряд причин и факторов риска, которые могут вызвать панкреатит. Хотя часто атака возникает как бы неожиданно. Среди них:
- Диета с высоким содержанием жиров
Это основная причина панкреатита, особенно у собаки, которая получает одну большую порцию жирной пищи за один присест - Неосмотрительность в питании в анамнезе (медицинский термин, означающий, что ваша собака будет есть что угодно)
- Ожирение
- Гипотиреоз (или другие эндокринные заболевания)
- Тяжелая тупая травма
- Сахарный диабет
- Некоторые лекарства или другие токсины
К ним относятся ингибиторы холинэстеразы, кальций, бромид калия, фенобарбитал, l-аспарагиназа, эстроген, салицилаты, азатиоприн, тиазидные диуретики и алкалоиды барвинка. - В некоторых случаях может быть генетическая предрасположенность. Определенные породы или типы собак связаны с более высоким риском панкреатита, например, шнауцеры и некоторые более мелкие породы игрушечных и терьеров.
Подробнее об этих жирах: Человеческая пища особенно опасна, хотя даже жирная собачья пища может вызвать панкреатит. Так что бдительность хозяина особенно необходима во время праздников и других торжественных случаев – они могут привести благонамеренных гостей, которые подсовывают вашему приятелю жирный кусок баранины или поднос с масляным печеньем, оставленный в пределах досягаемости нетерпеливой морды.На самом деле, день после Дня Благодарения известен не только сделками в честь Черной пятницы. Это один из самых загруженных дней в году для срочных визитов к ветеринару по поводу панкреатита.
Обычно, если ваша собака показывает какие-либо признаки боли в животе, худшее, что можно сделать, – это кормить ее жирной диетой. Это одна из многих причин, по которым давать собаке обрезки со стола, какими бы соблазнительными они ни казались, не рекомендуется.
Как ветеринар диагностирует панкреатит у собак?
- История болезни вашей собаки
- Анализы крови для измерения ферментов поджелудочной железы
- Физикальное обследование, включая желудок, десны, сердце, температуру
- Рентгенограммы или УЗИ для исключения других причин
- Тонкоигольная аспирация поджелудочной железы
Как отмечается в Ветеринарном руководстве Merck, как и при любом заболевании, ни один тест не должен использоваться изолированно для постановки диагноза, и все клинические данные должны использоваться вместе для постановки наиболее подходящего диагноза.
В чем разница между острым и хроническим панкреатитом?
Острый панкреатит
Острый приступ панкреатита означает, что он возникает внезапно, без предшествующих проявлений состояния. При распространении воспаления он может стать опасным для жизни других органов.
Хронический панкреатит
Хроническое заболевание – это заболевание, которое развивается с течением времени, медленно и часто без симптомов. Это состояние может возникнуть в результате повторных приступов острого панкреатита.
И острая, и хроническая формы могут быть тяжелыми или легкими, и обе приводят к боли.
Лечение и лечение панкреатита у собак
Нет никакого необычного лечения острого панкреатита. Прежде всего, необходимо контролировать боль вашей собаки, и ключевое значение имеет раннее вмешательство для предотвращения дальнейших осложнений. Наиболее распространенные варианты лечения и ведения:
- Внутривенная инфузионная терапия при тяжелом панкреатите
- Тщательный мониторинг ухудшения состояния
- Противорвотное средство при рвоте (для предотвращения обезвоживания)
- Отдых поджелудочной железы (отказ от еды и воды в течение 24 часов)
Долгосрочное лечение включает: - Бдительный контроль за потреблением жира – обрезки со стола не допускаются!
- Использование рецептурной диеты, состоящей из продуктов с низким или сверхнизким содержанием жира, поддерживающих желудочно-кишечный тракт.
- Кормите более частыми небольшими порциями вместо одной большой порции
- Регулярно проверяйте уровень амилазы и липазы у ветеринара
Можно ли использовать добавки для профилактики или лечения панкреатита у собак?
Важно повторить, что панкреатит – серьезное заболевание, поэтому не следует использовать домашние средства вместо ветеринарного вмешательства. Тем не менее, некоторые ветеринары считают, что добавки пищеварительных ферментов с панкреатином могут помочь некоторым (не всем) собакам, уменьшая работу поджелудочной железы и подавляя секрецию поджелудочной железы.Они бывают как без рецепта, так и по рецепту.
Поначалу рыбий жир может показаться нелогичным из-за высокого содержания жира, но на самом деле он может помочь снизить уровень липидов в крови. Исследования показывают, что высокий уровень рыбьего жира (около 1000 мг на 10 фунтов веса тела для собак с высоким уровнем липидов; около половины этого количества для собак с нормальным уровнем) полезен для собак с острым панкреатитом. При добавлении рыбьего жира также добавляйте от 5 до 10 МЕ витамина Е.
Были проведены исследования на людях, подтверждающие, что витамин E (вместе с селеном), витамин C, бета-каротин и метионин могут помочь предотвратить панкреатит. И наоборот, другое исследование на людях показывает, что пробиотики могут усугубить острый панкреатит.
Всегда консультируйтесь со своим ветеринаром, прежде чем предлагать какие-либо добавки вашему питомцу.
Пример из практики кинолога: ее собственная собака
Кэролайн Койл, доктор философии, обозреватель «Питание и здоровье» для AKC Family Dog и двукратный победитель премии AKC Canine Health Foundation.Койл хорошо знает панкреатит не только как профессиональный исследователь и писатель, но и потому, что ее собака, салюки по кличке Бини, пережила тяжелый и стрессовый опыт. Здесь она делится своей историей:
Шапочка, в отличие от большинства салюки, любит поесть. Но однажды, съев свое любимое лакомство – слоеный бисквит, его вырвало. Он стоял с сгорбленной спиной. Я нежно надавила на его живот, и он взвизгнул. Вышел термометр, который сказал мне, что его температура была 103 градуса.Пока я звонила ветеринару, его снова вырвало, потом он лег в угол. Мы были в машине через несколько минут.
Ветеринар ощупал его живот, который определенно был болезненным; измерил его температуру, которая все еще была высокой; и пролил кровь. Бини получила обезболивающее, антибиотики и внутривенные жидкости для борьбы с потерей жидкости и пришла домой со строгими инструкциями не есть в этот день. Поедание чего-либо – или даже запах еды – могло вызвать выработку ферментов поджелудочной железой и замедлить ее заживление.Он мог лизать кубики льда, а затем выпить немного воды.
На следующий день ему разрешили съесть примерно шесть крошечных порций нежирной, высокоуглеводной пищи. Это означало рис, картофель или макароны. Переварка этих крахмалистых продуктов облегчает их переваривание. Мы варили одну чашку белого риса (не быстрого приготовления) в четырех чашках воды в течение 30 минут, чтобы приготовить рисовую кашу, называемую отваром. Мы постепенно добавляли источники белка, такие как куриная грудка без кожи, нежирный творог или отварное мясо для гамбургеров.При кормлении собаки с панкреатитом важно готовить всю пищу, даже если вы обычно придерживаетесь сырого рациона. Поскольку кишечник собаки нарушен, необходимо удалить жир и уничтожить бактерии.
Через неделю Бини перешла на ветеринарную диету для собак с панкреатитом. Он ненавидел это. Многие собаки с острым панкреатитом в анамнезе должны находиться на специальной диете до конца своей жизни. Если им не нравится диета при панкреатите, диета с низким содержанием жиров часто работает также.Поскольку собаки с ожирением более склонны к панкреатиту, им в любом случае необходимо похудеть. Даже если еда с высоким содержанием жиров не стала причиной начального приступа, она может вызвать рецидив, как только у собаки будет панкреатит.
Через месяц Бини смог постепенно вернуться к своей старой диете без жирных угощений. В конце концов, он даже получил печенье на завтрак – но не больше масла. У него больше никогда не было приступов панкреатита.
На вынос
Как пишет Canine Journal, «панкреатит подобен тому родственнику, который просто не может уйти: даже когда они ушли, мысль об их возвращении витает в глубине души.«К сожалению, после приступа панкреатита у собаки высока вероятность рецидива. Лучшая защита от повторного появления этого нежелательного злоумышленника – это двоякий подход: следите за предупреждающими знаками и контролируйте все, что вы можете. Не допускайте ожирения у собаки (упражнения полезны для вас обоих), строго следуйте инструкциям ветеринара по кормлению и, если необходимо, честно давайте собаке лекарства.
Легкие случаи панкреатита обычно имеют хороший прогноз.В тяжелых случаях прогноз более осторожный из-за вероятности системных осложнений. Но как бдительный, ответственный и, прежде всего, знающий владелец собаки, теперь вы знаете, что вы можете сделать, чтобы снизить риск панкреатита, как распознать его, если он действительно наступит, и как управлять им в будущем.
Что можно съесть на завтрак при панкреатите? – Mvorganizing.org
Что можно съесть на завтрак при панкреатите?
- Фрукты и овощи: выбирайте продукты с большим содержанием клетчатки, свежие или замороженные.
- Молочные продукты: выбирайте обезжиренное или обезжиренное молоко и йогурт или альтернативы без молока, такие как миндальное, соевое и рисовое молоко.
Можно ли есть кашу при панкреатите?
Ешьте цельнозерновые хлопья, хлеб, крекеры, рис или макароны. Избегайте продуктов с высоким содержанием жира, таких как круассаны, булочки, печенье, вафли, пончики, кексы, мюсли и жирный хлеб. Приправляйте пищу травами и специями (например, базиликом, эстрагоном или мятой), обезжиренными соусами или лимонным соком вместо масла.
Как я могу восстановить поджелудочную железу естественным путем?
Чтобы ваша поджелудочная железа была здоровой, сосредоточьтесь на продуктах, богатых белком, с низким содержанием животных жиров и содержащих антиоксиданты. Попробуйте нежирное мясо, бобы и чечевицу, прозрачные супы и альтернативные молочные продукты (например, льняное и миндальное молоко). Вашей поджелудочной железе не придется так много работать, чтобы их обработать.
Могу ли я снова пить алкоголь после панкреатита?
При остром панкреатите, даже если он не вызван алкоголем, следует полностью избегать употребления алкоголя в течение как минимум шести месяцев, чтобы поджелудочная железа успела восстановиться.
Каких лекарств следует избегать при панкреатите?
К лекарственным средствам, определенно связанным с острым панкреатитом, относятся следующие:
- Азатиоприн.
- Сульфаниламиды.
- Sulindac.
- Тетрациклин.
- Вальпроевая кислота,
- Диданозин.
- Methyldopa.
- Эстрогены.
Насколько сильно болит панкреатит?
Боль может быть сильной и может стать постоянной – только в животе – или может достигать спины и других областей.Она может быть внезапной и сильной или начинаться с легкой боли, усиливающейся при приеме пищи. Человек с острым панкреатитом часто выглядит и чувствует себя очень плохо.
Какие препараты повреждают поджелудочную железу?
Наиболее выраженное повреждение поджелудочной железы, вызванное злоупотреблением психоактивными веществами, происходит в результате злоупотребления алкоголем, но повреждение также может быть вызвано употреблением героина, кокаина и лекарств, отпускаемых по рецепту. Чрезмерное употребление алкоголя приводит к прекращению секреции пищеварительных ферментов поджелудочной железой.11
Как узнать, воспалена ли поджелудочная железа?
Признаки и симптомы острого панкреатита включают:
- Боль в верхней части живота.
- Боль в животе, отдающая в спину.
- Боль в животе, усиливающаяся после еды.
- Лихорадка.
- Учащенный пульс.
- Тошнота.
- Рвота.
- Болезненность при прикосновении к животу.
Тайленол вызывает панкреатит?
На сегодняшний день зарегистрировано более 130 видов лекарств, вызывающих острый панкреатит, включая парацетамол [2]. Хорошо известно, что передозировка парацетамолом вызывает гепатотоксичность, но это редкая причина острого панкреатита.6
Помогает ли омепразол при панкреатите?
Также можно использовать препараты для снижения кислотности желудочного сока. Это может быть либо блокатор рецептора h3, такой как ранитидин, либо ингибитор протонной помпы, такой как омепразол. Эти препараты снижают инактивацию дополнительных ферментов поджелудочной железы из желудочного сока. Лечение хронического панкреатита также может быть направлено на устранение его причины.3
Как уменьшить воспаление поджелудочной железы?
Образ жизни и домашние средства
- Прекратить употреблять алкоголь.Если вы не можете самостоятельно отказаться от употребления алкоголя, обратитесь за помощью к врачу.
- Бросьте курить. Если вы курите, бросьте.
- Выберите диету с низким содержанием жиров. Выберите диету, которая ограничивает потребление жиров и делает упор на свежие фрукты и овощи, цельнозерновые продукты и нежирный белок.
- Пейте больше жидкости.
Может ли лекарство от кислотного рефлюкса вызвать панкреатит?
Нежелательные лекарственные реакции, влияющие на центральную нервную систему, почки, гематологическую систему, желудочно-кишечный тракт и сердечно-сосудистую систему, были приписаны этим препаратам, подавляющим кислоту [4].Циметидин и ранитидин были связаны с острым панкреатитом в нескольких отчетах [5–9].
Может ли кислотный рефлюкс повлиять на поджелудочную железу?
Советы по профилактике. Важно знать, что даже минутный кислотный рефлюкс из-за расстройства пищеварения может вызвать воспаление поджелудочной железы.
Туммы вредны при панкреатите?
Заключение. Данное тематическое исследование подтверждает связь между гиперкальциемией и панкреатитом у пациентов, которые принимают более рекомендуемые дозы антацидов, содержащих кальций.Безрецептурные антациды популярны, но могут вызывать серьезные побочные эффекты при неправильном применении.
Сколько нужно пить, чтобы заболеть панкреатитом?
Они пришли к выводу, что порог между употреблением алкоголя и панкреатитом составляет 4 порции напитка в день. Однако считается, что около 70% случаев панкреатита связаны с хроническим тяжелым употреблением алкоголя, но этот процент различается между странами [.7
Как долго заживает воспаленная поджелудочная железа?
Острый панкреатит обычно проходит в течение одной-двух недель.Обычно на какое-то время избегают твердой пищи, чтобы снизить нагрузку на поджелудочную железу. Поддерживающие меры, такие как инфузия (капельное вливание) для введения жидкости и обезболивающих, могут помочь облегчить симптомы и предотвратить осложнения22.
Какая сторона болит при панкреатите?
Симптомы хронического панкреатита Самый частый симптом хронического панкреатита – повторяющиеся эпизоды сильной боли в животе.

 Йогурты при панкреатите допускаются только несладкие без фруктовых наполнителей, а молоко разбавляют с водой. Допускается нежирный и не слишком соленый сыр.
Йогурты при панкреатите допускаются только несладкие без фруктовых наполнителей, а молоко разбавляют с водой. Допускается нежирный и не слишком соленый сыр.
 Больному панкреатитом нет необходимости придерживаться очень строгой диеты. В меню пациента входит большой набор блюд, богатых важными витаминами и микроэлементами. При соблюдении всех правил и рекомендаций можно избежать повторных приступов панкреатита и навсегда забыть о неприятных симптомах болезни.
Больному панкреатитом нет необходимости придерживаться очень строгой диеты. В меню пациента входит большой набор блюд, богатых важными витаминами и микроэлементами. При соблюдении всех правил и рекомендаций можно избежать повторных приступов панкреатита и навсегда забыть о неприятных симптомах болезни.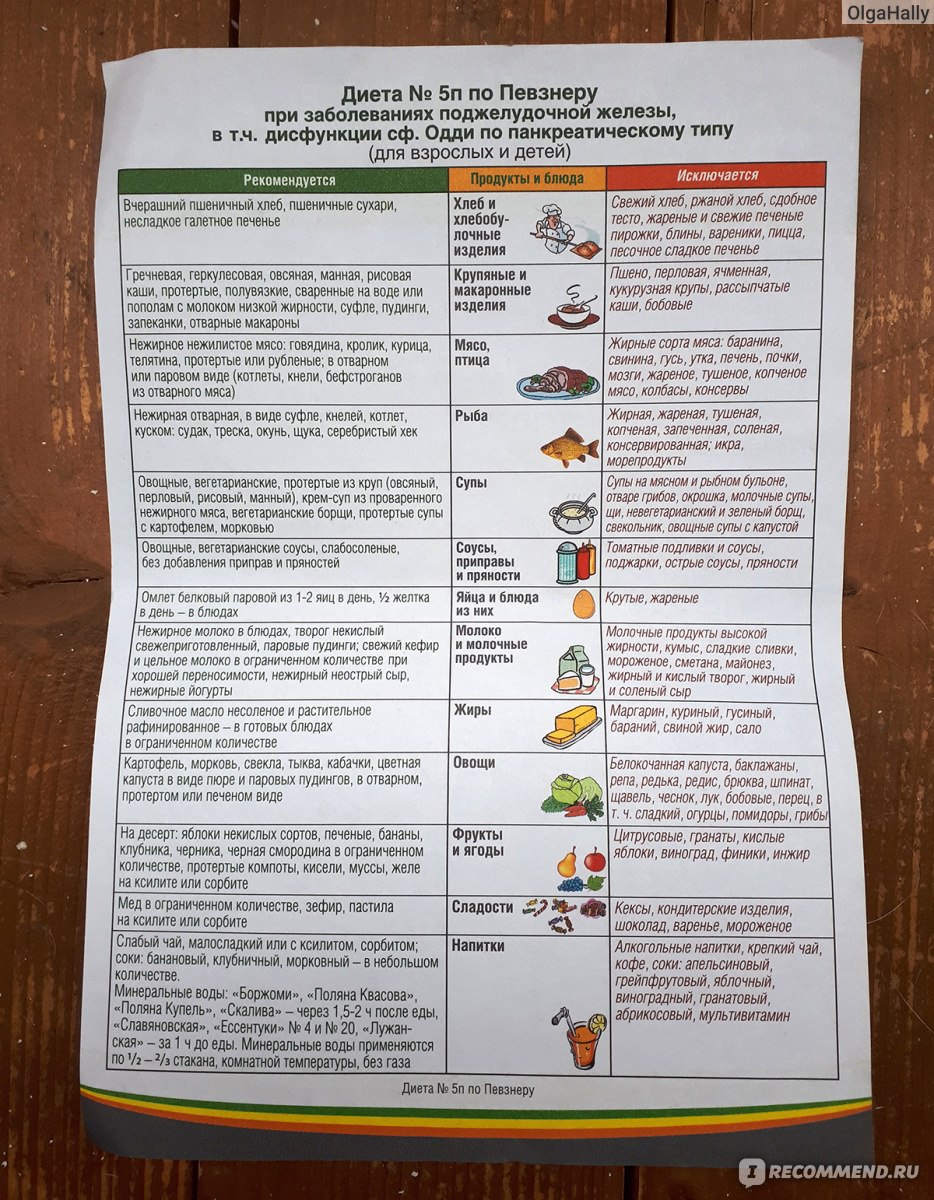



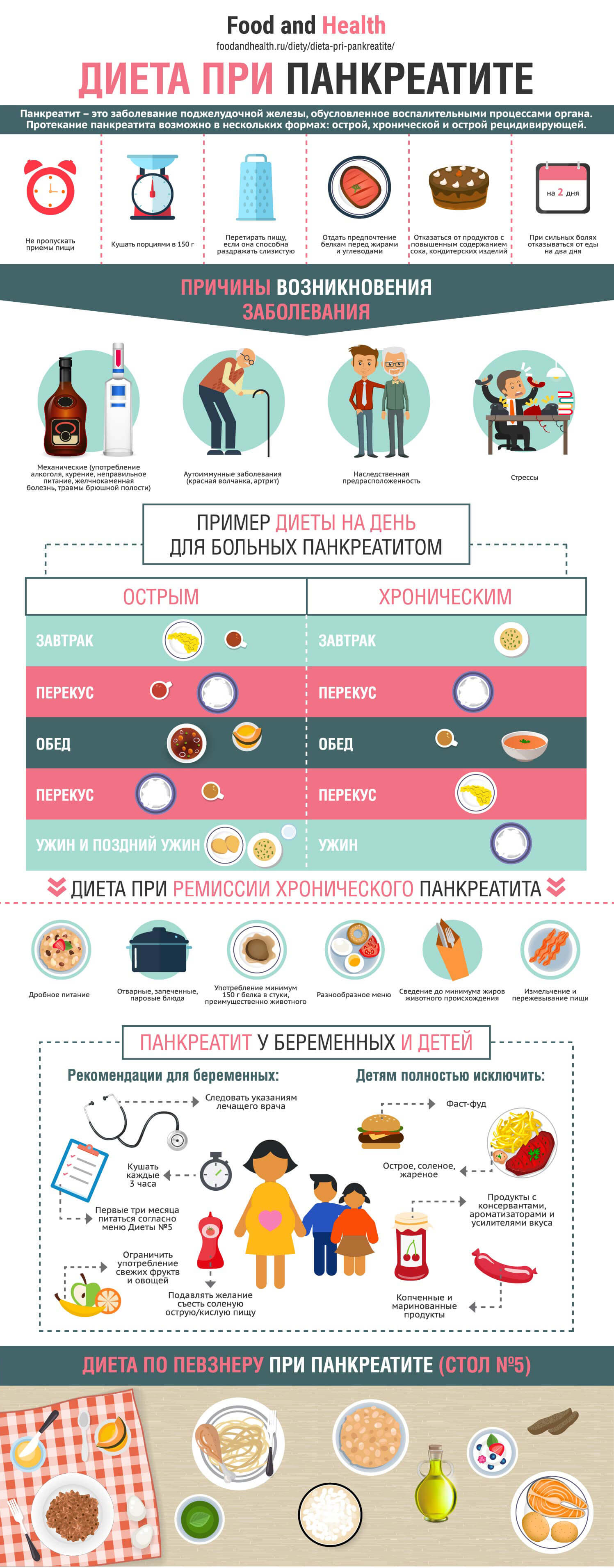

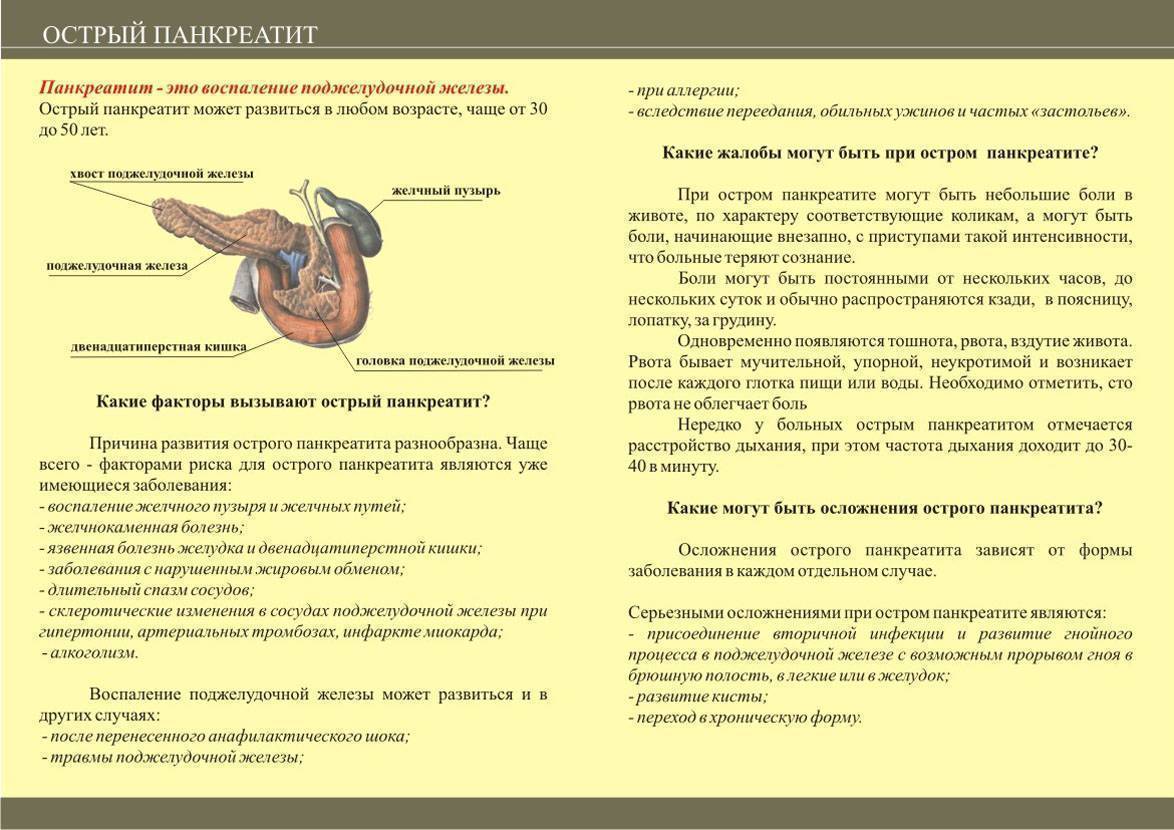 Не следует отдавать предпочтение сортам с ранним сроком созревания, поскольку очень часто для ускорения процесса созревания ягоду «пичкают» химикатами. Лучшим временем для покупки плодов считается конец августа — начало сентября.
Не следует отдавать предпочтение сортам с ранним сроком созревания, поскольку очень часто для ускорения процесса созревания ягоду «пичкают» химикатами. Лучшим временем для покупки плодов считается конец августа — начало сентября.

 Начните с разминки, чтобы растянуть тело, а затем переходите к 30-минутной тренировке, сочетая кардио и силовые упражнения.
Начните с разминки, чтобы растянуть тело, а затем переходите к 30-минутной тренировке, сочетая кардио и силовые упражнения. Глицирризин ослабляет повреждение тканей и уменьшает накопление нейтрофилов при экспериментальном остром панкреатите. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3885464/. Опубликовано 15 декабря 2013 г.
Глицирризин ослабляет повреждение тканей и уменьшает накопление нейтрофилов при экспериментальном остром панкреатите. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3885464/. Опубликовано 15 декабря 2013 г. nlm.nih.gov/pmc/articles/PMC4336706/. Опубликовано 12 февраля 2015 г.
nlm.nih.gov/pmc/articles/PMC4336706/. Опубликовано 12 февраля 2015 г. nlm.nih.gov/pmc/articles/PMC4277626/.Опубликовано 2015.
nlm.nih.gov/pmc/articles/PMC4277626/.Опубликовано 2015.