Гастродуоденостаз: Гастродуоденостаз – что это, симптомы и методы лечения у взрослых
Гастродуоденостаз – что это, симптомы и методы лечения у взрослых
Гастродуоденит – причины, симптомы, лечение и диета
Гастродуоденит — воспалительный процесс, который поражает пилорический отдел желудка и двенадцатипёрстную кишку. Как правило, это заболевание является осложнением хронической формы гастрита. Возрастных и половых ограничений гастродуоденит не имеет. При своевременно начатом лечении не провоцирует существенных осложнений. В обратном случае, такое заболевание может стать причиной развития серьёзных осложнений, в том числе и онкологических процессов.
Этиология этого заболевания достаточно хорошо изучена. Клиницисты выделяют две группы этиологических факторов – эндогенные и экзогенные. Реже встречается неуточненный гастродуоденит. К эндогенным причинам развития воспалительного процесса относят следующие факторы:
- недуги эндокринного характера;
- повышенное кислотообразование;
- сбои гормональной выработки секреции;
- недуги печени и желчевыводящих путей.

Следует отметить и то, что развитие гастродуоденита более вероятно в том случае, если у человека будет ослаблена иммунная система.
К экзогенным факторам развития воспалительного процесса относят следующее:
- бактерия Хеликобактер пилори;
- чрезмерное употребление слишком холодной или слишком горячей пищи;
- злоупотребление острым и солёным;
- длительная терапия «тяжёлыми» медикаментами;
- химическое отравление;
- осложнения после недугов ЖКТ.
Клиницисты отмечают, что развитие этого воспалительного процесса, чаще всего, наблюдается как осложнение после гастрита или дуоденита, о чём и свидетельствует название недуга.
В зависимости от преобладающего этиологического фактора рассматривают следующие формы этого недуга:
- первичные;
- вторичные.
По степени локализации различают:
- локализованные;
- распространённые.
Кроме этого, различают гастродуодениты по уровню кислотности:
- с нормальной секреторной функцией;
- с повышенным уровнем;
- с пониженным уровнем секреторной функции.

Также клиницисты выделяют следующие формы развития этого патологического процесса:
- поверхностный;
- эритематозный гастродуоденит;
- гипертрофический гастродуоденит;
- диффузный гастродуоденит.
В более сложных клинических случаях развивается атрофический гастродуоденит, который сопровождается атрофией слизистой оболочки.
Симптомы гастродуоденита
Симптомы гастродуоденита у взрослых и детей проявляются индивидуально и зависят от формы развития воспалительного процесса. Что касается общих клинических признаков гастродуоденита, то можно выделить следующие факторы:
- потеря веса, без видимой на то причины;
- тошнота и рвота;
- нестабильный стул;
- урчание в животе;
- вздутие, ощущение дискомфорта в желудке после приёма пищи;
- спастические боли;
- слабость;
- бледность кожных покровов.
Боли при гастродуодените являются специфическим симптомом развития воспалительного процесса и могут продолжаться до двух недель.
Следует отметить, что эта клиническая картина может указывать и на другие патологические процессы в области ЖКТ, поэтому самостоятельно сопоставлять симптомы и лечение не следует. Самовольный приём препаратов или средств народной медицины может привести к развитию серьёзных осложнений.
При хронической форме недуга интенсивное проявление клинической картины может резко сменяться периодами ремиссии. Однако улучшение состояния больного не может свидетельствовать о том, что недуг отступил.
При наличии вышеописанных симптомов следует незамедлительно обратиться за медицинской помощью. Корректное лечение может назначить только врач после полного обследования.
Изначально проводится физикальный осмотр больного с выяснением общего анамнеза и пальпацией. При гастродуодените при пальпации боли усиливаются и сохраняются довольно длительное время, что является характерным признаком этого недуга.
Для точной постановки диагноза проводится комплекс инструментально-лабораторных исследований. В стандартную программу входит следующее:
В стандартную программу входит следующее:
- общий и биохимический анализ крови;
- тест на онкомаркер, для исключения развития онкологического заболевания;
- эндоскопическое диагностирование;
- гистологическое исследование – является обязательным методом, так как позволяет оценить степень развития воспалительного процесса;
- анализ секреторной функции;
- УЗИ желудка с предварительным заполнением его водой;
- электрогастрография;
- бактериоскопия.
Если по результатам исследования не удаётся поставить точный диагноз, то проводится дифференциальная диагностика, для того чтобы исключить хронический гастрит, панкреатит и другие недуги ЖКТ с типичной этиологией.
Лечение гастродуоденита у взрослых, как и у детей, только комплексное. Терапия этого недуга подразумевает медикаментозное лечение и обязательную диету. Радикальные методы устранения недуга используют крайне редко и только в тех случаях, когда наблюдается обострение гастродуоденита, и развиваются сопутствующие патологии.
Если в этиологии недуга присутствует бактериальное поражение, то проводится антибиотикотерапия. В целом медикаментозная терапия включает в себя приём препаратов такого спектра действия:
- обезболивающие;
- ферменты;
- седативные;
- стимулирующие репаративные процессы;
- антациды.
Медикаментозная схема лечения зависит от этиологии недуга и формы развития воспалительного процесса.
Диета при гастродуодените является обязательным условием и назначается только лечащим врачом. Питание в таком случае исключает следующее:
- чрезмерно холодная или горячая пища;
- жирное, острое, слишком солённое;
- алкоголь;
- газированные напитки;
- крепкий чай и кофе;
- продукты, которые стимулируют выработку соляной кислоты.
Диета при гастродуодените
Вместо этого, рацион больного должен включать в себя такие продукты:
- супы на основе рыбного, овощного бульона;
- нежирные сорта мяса и рыбы;
- кисломолочные продукты;
- протёртые или разваренные каши;
- вчерашний хлеб;
- овощные и фруктовые соки, но не концентрированные;
- отварные яйца, омлет на пару.

Предпочтение должно отдаваться пище, приготовленной на пару, в перетёртом или пюреобразном виде. Блюда должны быть тёплыми, питание больного должно быть дробным, небольшими порциями. Приём пищи должен осуществляться 5–6 раз в день, но и с перерывом не менее 3-х часов.
Отдельно следует сказать о лечении хронической формы гастродуоденита. Поскольку течение такой формы недуга подразумевает резкую смену обострения и ремиссии, лечение должно осуществляться по таким принципам:
- в период обострения нужно соблюдать строгий постельный режим;
- строгое соблюдение прописанной диеты;
- физиотерапия;
- медикаментозное лечение.
Как лечить этот недуг правильно, может сказать только гастроэнтеролог. Принимать препараты или средства народной медицины самостоятельно, в этом случае, строго не рекомендуется, так как это может привести к развитию серьёзных осложнений.
Как правило, гастродуоденит хорошо поддаётся лечению и редко приводит к серьёзным осложнениям. Однако, если терапия не будет начата своевременно, то возможно развитие таких патологических процессов:
Однако, если терапия не будет начата своевременно, то возможно развитие таких патологических процессов:
- переход острой формы недуга в хроническую;
- язва 12-перстной кишки;
- аденокарцинома 12-перстной кишки;
- сопутствующие патологии ЖКТ.
Профилактика этого заболевания подразумевает применение на практике следующих рекомендаций:
- сбалансированное, своевременное питание;
- своевременное и полное лечение всех недугов ЖКТ;
- умеренные физические нагрузки;
- приём медикаментов только по предписанию врача;
- исключение стрессов и нервного перенапряжения;
- соблюдение диеты при наличии хронических недугов ЖКТ.
Применение на практике таких рекомендаций позволит избежать не только гастродуоденита, но и других патологических процессов ЖКТ. При первых же проявлениях вышеописанной клинической картины следует обращаться за квалифицированной медицинской помощью.
okgastro.ru
Симптомы гастродуоденита хронического и эрозивного и лечение у взрослых
Одно из заболеваний желудочно-кишечного тракта – гастродуоденит. Болезнь сочетает в себе воспаления желудка и двенадцатиперстной кишки. Симптомы гастродуоденита напоминают признаки простого гастрита, потому часто игнорируются. Если вы почувствовали что-то необычное для своего организма, то обязательно должны без промедления пойти к врачу. Диагностировать разновидность заболевания способен лишь специалист.
Статьи по темеОсновные виды гастродуоденита
Это заболевание по своим проявлениям очень напоминает простой гастрит. Существуют такие симптомы гастродуоденита, при обнаружении которых вы обязательно должны обратиться к врачу:
- тяжесть в желудке;
- зловонный запах изо рта, отрыжка;
- боль в животе;
- расстройство кишечника;
- изжога;
- газы;
- слабость, головная боль, повышение температуры.

При обнаружении любого из вышеперечисленных симптомов гастродуоденита вы обязательно должны посетить гастроэнтеролога. Проигнорировав требование визита к врачу, можно пропустить начальные этапы развития серьезного заболевания. При малейшем недомогании обязательно посетите специалиста, ведь гастродуоденит очень опасен: есть много типов этого заболевания.
Острый
При данной форме гастродуоденита человек страдает от сильных болей в животе, желудке. Как правило, без медицинской помощи симптомы не проходят. Человек ощущает тошноту, головокружение. Все эти симптомы он воспринимает как отравление и не спешит обращаться к врачу. Катаральный гастродуоденит часто обнаруживается у людей старше сорока, состояние слизистой оболочки желудка у которых ухудшено негативными факторами.
Хронический
Его разновидности:
- Поверхностный. Самый простой и распространенный тип гастродуоденита.
 Возникает из-за приема антибиотиков, несбалансированного рациона, инфекций. Симптом – боли в районе желудка.
Возникает из-за приема антибиотиков, несбалансированного рациона, инфекций. Симптом – боли в районе желудка. - Гипертрофический. Самый опасный тип гастродуоденита: глубокая деформация слизистой. Она отекшая, покрыта налетами, кистами, мелкими кровоизлияниями. Гастродуоденит такой формы развивается из-за хронической интоксикации, несвоевременного лечения.
- Атрофический. Серьезное нарушение секреции слизистой, при которых осложнен процесс расщепления и усвоения пищи. Симптомы атрофического гастродуоденита нельзя оставлять без внимания, так как заболевание предшествует раку. Диагностируется у стариков из-за устойчивой привычки неправильно питаться.
- Эрозивный. Заболевание возникает от неконтролируемого приема сильных лекарств, кишечных инфекций, болезней ЖКТ. Симптомы эрозивного гастродуоденита: кал и рвотные массы с кровью. Во время ремиссии заболевание практически не дает о себе знать.
- Хеликобактерный. Эту форму гастродуоденита стали выделять недавно. Симптомы проявляются из-за появления в желудке бактерий, которые выделяют углекислый газ.
 В результате нормальная кислотность слизистой нарушается.
В результате нормальная кислотность слизистой нарушается.
Причины возникновения
Эндогенные:
- образование чрезмерно большого количества кислоты;
- нарушения секреции;
- образование недостаточного количества слизи;
- проблемы с эндокринной системой;
- болезни желчевыводящих путей, печени.
Экзогенные:
- Неправильное питание. В группе риска находятся люди, которые едят нерегулярно, перекусывают, пренебрегают первыми блюдами, увлекаются жареными и жирными продуктами. Симптомы могут усилиться от острой, слишком холодной либо горячей еды.
- Употребление спиртного.
- Психологические проблемы. При гастродуодените симптомы могут усиливаться на фоне стрессов, депрессий.
- Наследственность.
- Попадание в организм бактерий Helicobacter Pylori.
Признаки и симптомы обострения у взрослых
Гастродуоденит иногда напоминает язву или гастрит. У взрослого человека обострения протекают чаще с язвенными симптомами. Пациент чувствует снижение аппетита, изжогу, боль. При гастродуодените симптомы вызываются нарушениями питания, стрессами, инфекциями. В большинстве случаев без медицинского вмешательства справиться с ними невозможно. Симптомы гастродуоденита у взрослых делятся на первичные и вторичные.
У взрослого человека обострения протекают чаще с язвенными симптомами. Пациент чувствует снижение аппетита, изжогу, боль. При гастродуодените симптомы вызываются нарушениями питания, стрессами, инфекциями. В большинстве случаев без медицинского вмешательства справиться с ними невозможно. Симптомы гастродуоденита у взрослых делятся на первичные и вторичные.
Первичные
Эти симптомы проявляются при гастродуодените после еды:
- тяжесть и вздутие;
- отрыжка, тошнота, изжога;
- боль в животе;
- рвота, которая не помогает облегчить состояние;
- снижение аппетита;
- нарушения стула.
Вторичные
О заболевании могут говорить такие симптомы:
- сонливость, быстрая утомляемость;
- неприятный затхлый привкус во рту;
- небольшое повышение температуры тела;
- головная боль;
- бледность кожи и слизистых.
Особенности течения заболевания у детей и подростков
Болезнь возникает по тем же самым причинам, что и у пациентов старшей возрастной группы: неправильный рацион, лечение сильными медикаментами, стрессы. Гастродуоденит у детей возникает при наличии очагов постоянной инфекции, нарушениях секреции желудка. Часто это заболевание передается по наследству. Гастродуодениту более подвержены те дети, которые появились на свет после тяжелого течения беременности и родовой деятельности.
Гастродуоденит у детей возникает при наличии очагов постоянной инфекции, нарушениях секреции желудка. Часто это заболевание передается по наследству. Гастродуодениту более подвержены те дети, которые появились на свет после тяжелого течения беременности и родовой деятельности.
У ребенка заболевание чаще напоминает гастрит и выражается такими симптомами:
- сильные боли в районе пупка после еды, на пустой желудок, схватки ночью;
- тяжесть в животе, распирание;
- тошнота, рвота, не снимающиеся даже лекарственными препаратами;
- отрыжка;
- подростки могут чувствовать изжогу;
- выделение большого количества слюны;
- сильное потоотделение;
- нарушение стула;
- снижение веса;
- белесый или желтый налет на языке;
- синяки под глазами;
- быстрая утомляемость, сонливость;
- волосы выпадают, ногти становятся ломкими.
Диагностика
Для выявления гастродуоденита при появлении его симптомов применяются такие виды исследований:
- Эндоскопия.
 Позволяет выявить отек слизистой, очаги инфекции. Если исследование показало, что оболочка слишком тонкая и бледная, то диагностируются атрофические процессы.
Позволяет выявить отек слизистой, очаги инфекции. Если исследование показало, что оболочка слишком тонкая и бледная, то диагностируются атрофические процессы. - Гистологический анализ. Помогает оценить степень воспаления.
- Оценка функции секреции. Для этого измеряют уровень рН внутри желудка. У детей при гастродуодените степень секреции нормальная или повышенная. У взрослых – напротив, пониженная.
- Оценка моторной функции. Чтобы определить этот параметр, назначают андродуоденальную манометрию, электрогастрографию или УЗИ. В последнем варианте пациент должен предварительно наполнить желудок водой.
- Рентген. Проводится для диагностики сопутствующих гастродуодениту заболеваний.
- Выявление Нр-инфекции. Обязательная процедура, чтобы определить тип гастродуоденита. Проводится гистологический анализ либо бактериоскопия.
Методы лечения
Нужно обязательно соблюдать жесткую диету для того чтобы убрать симптомы заболевания. Надо ввести в рацион нежирные супы с овощами, крупами. От жареных блюд рекомендуется отказаться в пользу отварных, пареных. Необходимо есть нежирное мясо, к примеру, курятину. Разрешены блюда из рыбы, каши. Сдобная выпечка запрещена. Потребление соли, сахара, сладостей требуется ограничить. Правила диеты:
Надо ввести в рацион нежирные супы с овощами, крупами. От жареных блюд рекомендуется отказаться в пользу отварных, пареных. Необходимо есть нежирное мясо, к примеру, курятину. Разрешены блюда из рыбы, каши. Сдобная выпечка запрещена. Потребление соли, сахара, сладостей требуется ограничить. Правила диеты:
- ешьте пять раз в день по чуть-чуть;
- откажитесь от чрезмерно горячих либо холодных блюд;
- тщательно пережевывайте еду, не глотайте крупные куски;
- откажитесь от алкоголя;
- следите, чтобы с едой поступало достаточное количество витаминов, микроэлементов, питательных веществ.
Медикаментозное лечение патологии подбирается специалистом в индивидуальном порядке. Назначают антибиотики, «Де-Нол», «Метронидазол», «Кларитромицин», «Ранитидин», «Омепразол», «Амоксициллин». При обострениях симптомов следует не менее недели соблюдать постельный режим, соблюдать диету, строго следовать рекомендациям врача. Периодически надо лечиться в специализированных санаториях.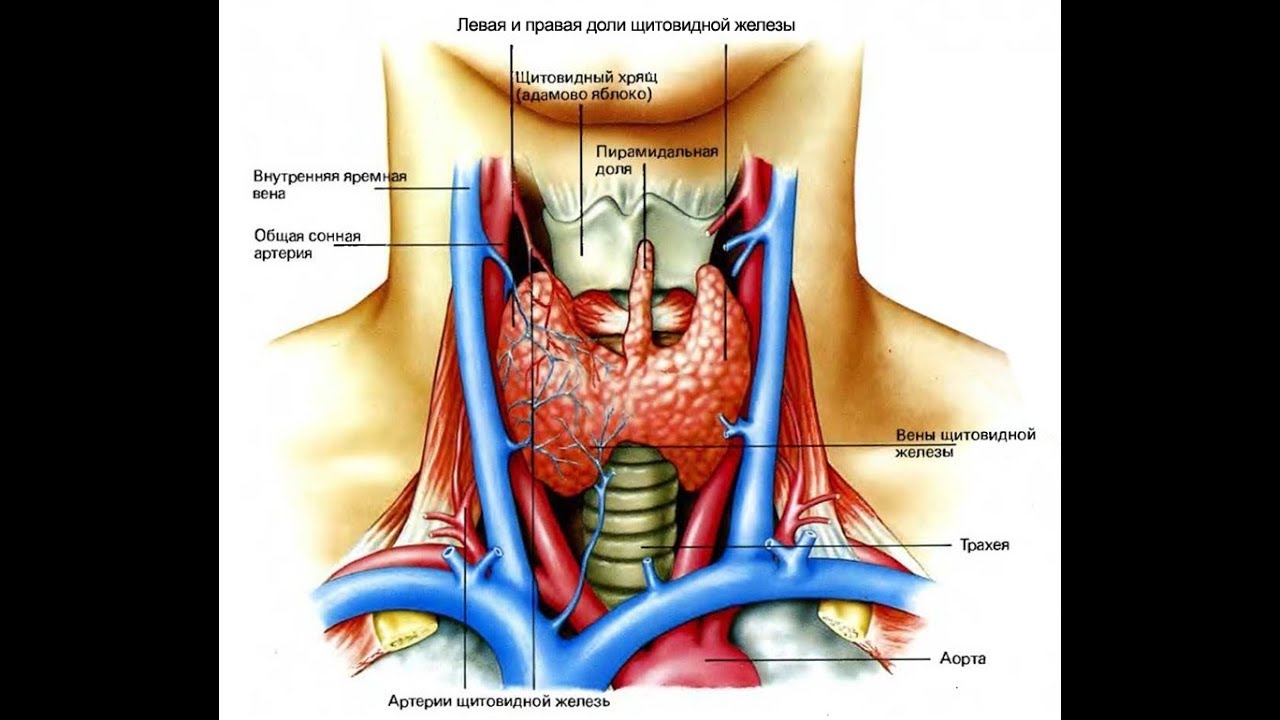
В борьбе с симптомами гастродуоденита вам помогут такие народные средства:
- Залейте 100 г ягод калины тремя литрами воды, закипятите. Настаивайте сутки. Добавьте в отвар 2 стакана мелко порезанного березового гриба, настаивайте в холодильнике 2 дня. Процедите жидкость, добавьте 100 мл алоэ, 300 г меда. Пейте по 100 мл трижды в день.
- Крапиву, подорожник, зверобой и ромашку смешайте в равных долях, высушите, измельчите в мясорубке. 2 ст. л. сбора залейте 500 мл горячей воды. Оставьте закрытым на день. Пейте по 50 мл перед едой.
- Смешайте в равных долях корень аира, полынь, золототысячник, апельсиновую корку. Просушите и измельчите. 2 ст. л. сбора залейте 500 мл кипятка. Пейте по трети стакана трижды в день.
Видео о симптомах и лечении гастродуоденита
Гастродуоденит. Какие симптомы? Как лечить?
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Статья обновлена: 13.05.2019
sovets.net
Гастродуоденит: причины, признаки, симптомы, лечение
В качестве такого заболевания как гастродуоденит принято определять состояние, при котором воспалению подвергается пилорическая зона желудка и слизистая двенадцатиперстной кишки. Гастродуоденит, симптомы которого могут возникнуть по причине воздействия внешних или внутренних факторов, является одним из самых распространенных заболеваний для ЖКТ.
Общее описание
Гастродуоденит представляет собой комбинацию двух существующих одновременно состояний в виде воспалительного процесса, актуального для желудка (что определяется как гастрит) и патологии, сосредоточенной в рамках двенадцатиперстной кишки (эта патология определяется как дуоденит). Развитие острой формы дуоденита зачастую комбинируется с острой формой гастрита, при этом в обоих случаях причины возникновения патологических состояний практически идентичны.
Развитие острой формы дуоденита зачастую комбинируется с острой формой гастрита, при этом в обоих случаях причины возникновения патологических состояний практически идентичны.
Появиться гастродуоденит может в силу ряда воздействующих на него обстоятельств и, соответственно, факторов. Все они, как уже отмечено нами выше, могут быть разделены на факторы экзогенные и эндогенные, то есть факторы внутренние и внешние. Эндогенные причины гастродуоденита заключаются в повышенном кислотообразовании, а также в нарушениях, связанных с процессами гормональной секреции и в пониженном образовании слизи. Предрасполагающими факторами для развития гастродуоденита, помимо факторов уже нами перечисленных, определены, помимо прочего, и заболевания желчных путей и печени.
Что касается экзогенных факторов, то они, в частности, заключаются в физическом воздействии, что основывается на употреблении слишком горячей, холодной или острой пищи, в том числе и в воздействии химическом, основываемом на влиянии, оказываемом со стороны пестицидов. Также крайне важным фактором является инфицирование helicobacter pylori.
Также крайне важным фактором является инфицирование helicobacter pylori.
В целом возникновение гастродуоденита основано на сочетании воздействующих факторов, к которым могут комплексно относиться погрешности питания (по части перечисленного воздействия экзогенного типа), инфицирование бактерией helicobacter pylori и психогенное воздействие. Помимо этого не исключается и наследственный фактор, при котором предрасположенность к гастродуодениту определяется исходя из наличия у ближайших родственников как рассматриваемого заболевания, так и любого другого типа заболеваний, связанных с ЖКТ.
Останавливаясь на психогенных причинах, провоцирующих развитие гастродуоденита, можно выделить повышенную нервозность и частые стрессы. В любом масштабе стрессы, идет ли речь о мелких и постоянных их вариантах или о стрессах единичных и острых, оказывают негативное воздействие на общее состояние ЖКТ вдоль всего пути его протяжения, что начинается с полости рта и выделения здесь слюны и заканчивается процессами, связанными с дефекацией (то есть с испражнением кишечника). Подвергшееся определенного рода нарушениям пищеварение активизирует механизм, реагирующий на любую стрессовую неустойчивость со стороны пациентов, в результате чего круг становится замкнутым, причем без его разрыва эффективное лечение заболеваний ЖКТ становится попросту невозможным.
Подвергшееся определенного рода нарушениям пищеварение активизирует механизм, реагирующий на любую стрессовую неустойчивость со стороны пациентов, в результате чего круг становится замкнутым, причем без его разрыва эффективное лечение заболеваний ЖКТ становится попросту невозможным.
Что касается погрешностей, актуальных для питания в целом, то они сегодня стали едва ли не привычными на практике. Между тем, именно этот фактор исключительно важен в контексте рассмотрения развития гастродуоденита. Здесь можно выделить и отсутствие какого-либо режима в питании, и употребление в пищу недоброкачественных продуктов, причем нередко в том их состоянии, которое исключает любую их полезность. Это, в свою очередь, может подразумевать под собой поспешность в самом процессе питания, питание всухомятку или в любом из перечисленных ранее вариантов (слишком горячая, острая или холодная пища).
Отмеченная выше бактерия helicobacter pylori также является важным фактором в развитии заболевания.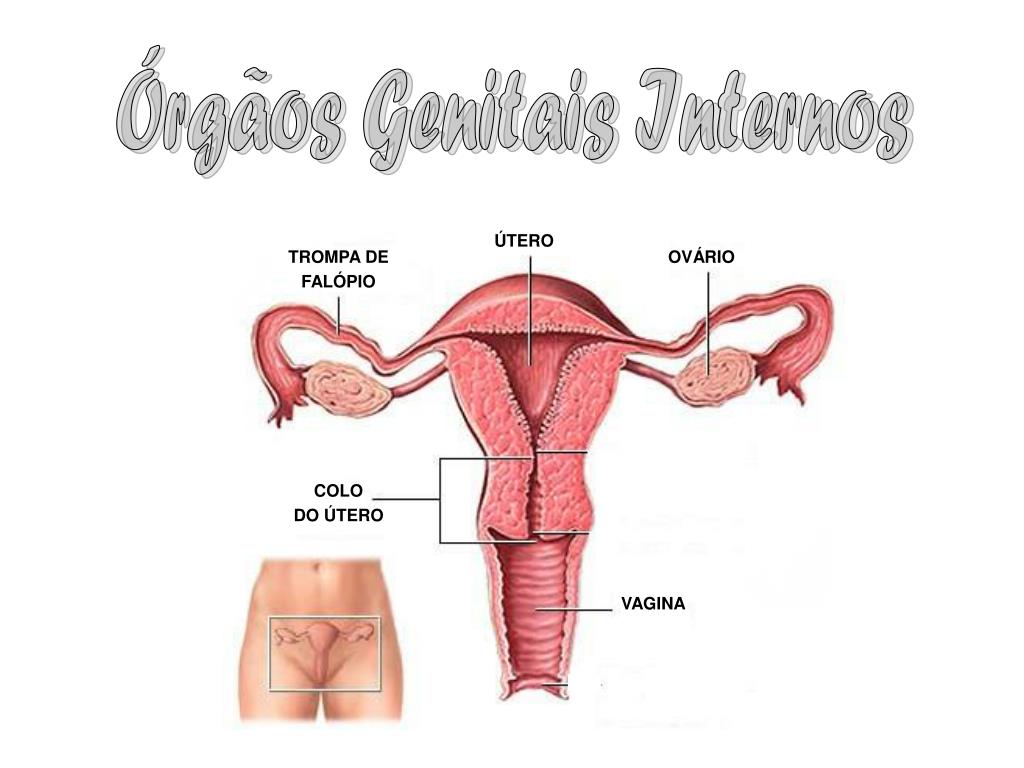 При ее попадании в организм и последующем размножении в области слизистой происходит нарушение свойственных последней функций. Из-за этого, в свою очередь, на поверхности слизистой образуются дефекты в виде эрозий и язв. В результате агрессивное воздействие желудочного сока в отношении этих дефектов приводит к усугублению образовавшегося воспаления.
При ее попадании в организм и последующем размножении в области слизистой происходит нарушение свойственных последней функций. Из-за этого, в свою очередь, на поверхности слизистой образуются дефекты в виде эрозий и язв. В результате агрессивное воздействие желудочного сока в отношении этих дефектов приводит к усугублению образовавшегося воспаления.
Гастродуоденит: виды заболевания
Гастродуоденит, аналогично с любым другим заболеванием воспалительного характера, может быть острым или хроническим, а также обострившимся. Чаще всего на практике приходится иметь дело с хронической формой этого заболевания, потому как за оказанием соответствующей помощи и за назначением требуемого лечения, как правило, пациенты обращаются в момент обострения состояния.
В основном хронический гастродуоденит развивается на фоне острой формы заболевания в результате отсутствия лечения либо незавершенного варианта этого лечения. Между тем, не исключается и вариант первично-хронического гастродуоденита, который появляется уже в хронической форме и характеризуется чередованием состояний ремиссии с обострением..jpg)
Хронический гастродуоденит, симптомы которого определяются в зависимости от особенностей патологического процесса, может протекать в следующих формах:
- поверхностный гастродуоденит;
- гипертрофический гастродуоденит;
- гастродуоденит смешанный;
- гастродуоденит эрозивный.
Также имеет значение в определении формы заболевания и связь секреторной функцией. В частности возможны следующие варианты:
- гастродуоденит с пониженной кислотностью, то есть со сниженной секреторной функцией;
- заболевание, течение которого характеризуется нормальной формой секреторной функции;
- гастродуоденит с повышенной кислотностью, то есть, соответственно, с повышенной секреторной функцией.
Хронический гастродуоденит: симптомы
Хронический гастродуоденит, симптомы которого достаточно разнообразны в своих проявлениях, характеризуется еще и тем, что форма самого заболевания определяется, как мы уже выяснили, исходя из особенностей его течения. Почти всегда эта форма заболевания протекает в комплексе с актуальным состоянием гормональной дуоденальной недостаточности.
Почти всегда эта форма заболевания протекает в комплексе с актуальным состоянием гормональной дуоденальной недостаточности.
Так, железами 12-перстной кишки, анатомически расположенной под слизистой, выделяется значительный объем гормоноподобных элементов и, собственно, самих гормонов, характеризующихся общим и местным воздействием. Воздействие это оказывается в адрес множества систем и органов в организме.
Если же развивается дуоденит, то это, соответственно, сопровождается воспалительным процессом в области 12-перстной кишки. В конечном итоге ряд процессов приводит к нарушению работы механизма, выделяющего такие гормоны. Учитывая тот факт, что двенадцатиперстная кишка собой представляет не только лишь центральный орган в системе пищеварения, но и в целом определяет пищеварительное поведение, дуоденит заключает в себе целый ряд признаков и симптомов, на основании которых нередко появляются сложности в диагностировании конкретного состояния пациента.
12-перстная кишка обеспечивает процессы переваривания и всасывания каждого из поступающих с пищей компонентов (углеводы, белки, жиры, минеральные вещества, витамины).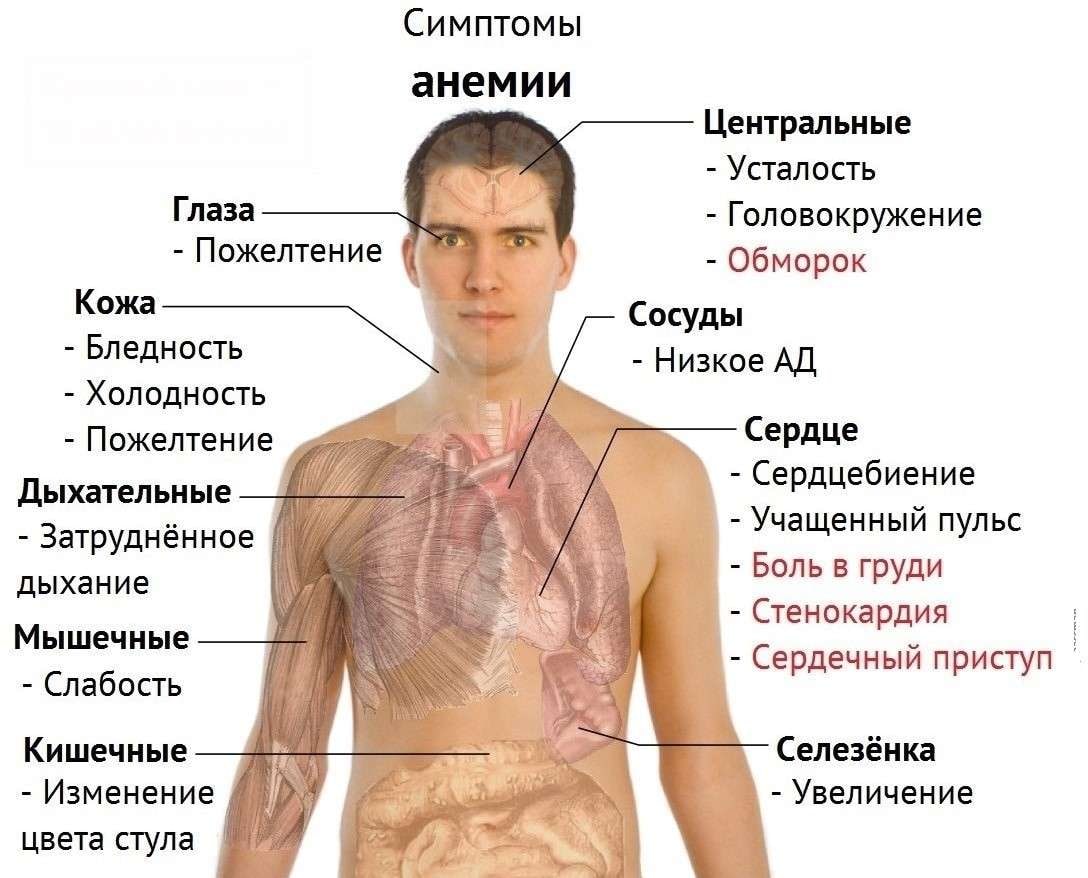 Клиника симптомов гастродуоденита крайне разнообразна, что нами уже отмечено, однако по большей своей части она определена именно актуальными на конкретный момент признаками воспаления рассматриваемых областей (желудка и 12-перстной кишки). Также симптомы гастродуоденита отличаются в зависимости от возраста пациентов и их пола, и это также определяет некоторые сложности для уточнения диагноза.
Клиника симптомов гастродуоденита крайне разнообразна, что нами уже отмечено, однако по большей своей части она определена именно актуальными на конкретный момент признаками воспаления рассматриваемых областей (желудка и 12-перстной кишки). Также симптомы гастродуоденита отличаются в зависимости от возраста пациентов и их пола, и это также определяет некоторые сложности для уточнения диагноза.
Если рассматривать острый гастродуоденит, симптомы которого имеют резко выраженный характер проявления при одновременной кратковременности собственного течения, то хронический гастродуоденит отличается от него тем, что симптомы его имеют постоянный характер при усилении их проявлений в моменты обострения заболевания.
Итак, прежде всего, симптомы хронического гастродуоденита проявляются в ощущении тяжести и распирания наряду с общим дискомфортом, отмечаемым со стороны эпигастральной области (то есть в области надчревья). Также пациенты жалуются на чувство переполненности желудка, на появление ноющих и схваткообразных болей в животе, которые в особенности усиливаются после принятия пищи (спустя 1-1,5 часа).
Также отмечается изжога и тошнота, нередко появляется рвота. Помимо этого пациенты также жалуются на отрыжку кислым, частую диарею, запоры (не исключается и вариант чередования обоих этих состояний). На языке появляется налет желтоватого цвета, сам язык приобретает отечность, со стороны его боковых поверхностей могут быть замечены отпечатки зубов на этом фоне.
Кроме перечисленных симптомов также можно выделить и то, что при хроническом гастродуодените отмечаются другого типа проявления, которые также актуальны для больных им пациентов. Так, сюда относится быстрая утомляемость и раздражительность, бледность кожных покровов. Часто возникают те или иные нарушения сна, снижается вес. Ощупывание (пальпация) области живота определяет болезненность.
Рассматривая особенности хронического гастродуоденита, важно остановиться на цикличности его течения (то есть на смене обострений фазами ремиссии). В частности обострение заболевания, как правило, приходится на осень и на весну, что объясняется нарушениями в режиме питания, перегруженностью в обучении/работе, появлением стрессовых ситуаций, перенесением соматических и инфекционных заболеваний и рядом других факторов, актуальными для этого периода времени. Обострение по тяжести собственного течения напрямую зависит от степени выраженности болевого синдрома и его продолжительности, а также от выраженности диспепсических нарушений и состояния больного в целом.
Обострение по тяжести собственного течения напрямую зависит от степени выраженности болевого синдрома и его продолжительности, а также от выраженности диспепсических нарушений и состояния больного в целом.
В течении хронического гастродуоденита исчезновение спонтанных болей отмечается в срок до 10 дней, в то время как болезненность при пальпации (прощупывании) сохраняться может на срок до трех недель. Длительность обострения заболевания, как правило, составляет от 1 до 2 месяцев.
Состояние неполной ремиссии при гастродуодените протекает при отсутствии со стороны больного жалоб при одновременном наличии свойственных заболеванию умеренных эндоскопических, объективных и морфологических проявлений. Сама стадия ремиссии протекает с отсутствием морфологических, эндоскопических и клинических проявлений, свидетельствующих об актуальности воспалительного процесса.
Симптомы форм гастродуоденита
Поверхностный гастродуоденит, симптомы которого развиваются на фоне актуального утолщения складок двенадцатиперстной кишки и их отечности, проявляется, как и другие формы этого заболевания, в виде состояний, уже перечисленных выше. Причины поверхностного гастродуоденита могут заключаться в воздействии, оказываемом на организм (и на область ЖКТ в частности) при приеме антибиотиков, опять же, в воздействии, актуальном при неправильном режиме питания, в воздействии инфекционном или в генетической предрасположенности. Соответственно, отличие этого варианта течения, как и следующих вариантов, заключается именно в особенностях воспалительного процесса, а также в большей интенсивности и выраженности симптоматики.
Причины поверхностного гастродуоденита могут заключаться в воздействии, оказываемом на организм (и на область ЖКТ в частности) при приеме антибиотиков, опять же, в воздействии, актуальном при неправильном режиме питания, в воздействии инфекционном или в генетической предрасположенности. Соответственно, отличие этого варианта течения, как и следующих вариантов, заключается именно в особенностях воспалительного процесса, а также в большей интенсивности и выраженности симптоматики.
Гипертрофический гастродуоденит, симптомы которого также определяются особенностями, свойственными течению заболевания в целом, характеризуется гиперемией слизистой оболочки, а также наличием мелкоточечных кровоизлияний, отечностью и появлением фибринозно-слизистого налета.
Смешанный гастродуоденит, в свою очередь, характеризуется проявлениями атрофии в области определенных участков слизистой, а также ее усилением гиперемии и отечности.
Эрозивный гастродуоденит, симптомы которого мы рассмотрим в отдельности, характеризуется отечностью слизистой желудка и все также актуальной гиперемией, однако помимо в целом-то свойственных заболеванию черт, эта форма выделяется и собственной важной в ней чертой, которая заключается в появлении множественных эрозивных образований. Это, собственно, и определяет ее название.
Это, собственно, и определяет ее название.
Эрозивная форма течения гастродуоденита является самой опасной из перечисленных ранее форм, потому как вслед за ней у больного может начать развиваться уже язва. Основная особенность проявлений, свойственных эрозивной форме гастродуоденита, заключается в том, что отмечаются они в период первой половины дня. Пациенты жалуются на достаточно острые боли в желудке, тошнота становится постоянным спутником этого состояния, аппетит отсутствует. Не исключается возможность появления рвоты, причем нередко – с кровью. Кровь также может отмечаться и в стуле, при этом в обоих вариантах (рвота, стул), кровь указывает на то, что из эрозий открывается кровотечение.
Гастродуоденит у детей: симптомы
Симптомы рассматриваемого нами заболевания у детей имеют сходство с симптомами гастрита, что, в свою очередь, несколько затрудняет первичную его диагностику. Выделить из других возможных вариантов гастродуоденит у детей можно при помощи эндоскопии.
В качестве основного симптома выделяется, прежде всего, боль, локализованная в рамках эпигастральной области (в пределах желудка). Появиться боль может как после пробуждения ото сна, так и при наступлении голода. Что примечательно, прием пищи в этом случае способствует если не полному исчезновению боли, то, как минимум, ее уменьшению.
Помимо боли отмечается также снижение аппетита, длительные боли могут привести и к полному его отсутствию. Изжога, актуальная при данном заболевании для взрослых, у детей появляется нечасто, несколько чаще ее проявление отмечается среди подростков.
Характерным проявлением хронического гастродуоденита является тошнота, которая у детей зачастую имеет мучительный и устойчивый характер, причем тошнота в основном отмечается в утреннее время, как и боль, а устранить ее, используя лекарственные препараты, достаточно тяжело. К слову говоря, именно тошнота может выступать в качестве едва ли не единственной жалобы в числе разнообразия симптоматики в целом, указывая не только на актуальность хронического дуоденита, но и на актуальность начала развития гормональной дуоденальной недостаточности. Что касается рвоты, то она появляется редко.
Что касается рвоты, то она появляется редко.
Помимо перечисленных проявлений у маленьких пациентов могут отмечаться запоры и поносы, часто появляется так называемая дуоденальная мигрень, которая подразумевает под собой выраженную головную боль с тошнотой, появление этой симптоматики отмечается также либо на голодный желудок, либо через какое-то время после принятия пищи.
Дополнительно отметим слабость, которая может проявляться по-разному, будучи волнообразной или нарастающей, приступообразной или иной. Часто слабость появляется и после еды, что сопровождается также и состоянием сонливости.
Нередко отмечаются и нарушения аппетита, причем как в пользу его усиления, так и в пользу полного отсутствия. Что примечательно, голод появляется при гастродуодените спустя порядка 1-2 часов после предыдущего принятия пищи.
Как можно заметить, симптоматика весьма разнообразна, потому для назначения соответствующего лечения необходима серьезная диагностика состояния ребенка (что, собственно, касается и взрослых с этими симптомами).
Диагностирование
Диагностирование заболевания может быть произведено с применением нескольких способов. В частности одним из них является эндоскопическое исследование, с помощью которого появляется возможность установления состояния слизистой оболочки, степень ее гиперемии.
В качестве другого варианта может быть использован метод гистологического обследования, на основании которого определяется степень актуального воспалительного процесса. Кроме того, гистологическое обследование также дает возможность определить наличие или отсутствие атрофического процесса.
Нередко для установления диагноза используется процедура рентгеноскопии и рН-метрии. В последнем случае подразумевается проглатывание специального зонда.
Общее исследование интересующей нас в данном случае области можно провести и методом ультразвукового исследования (УЗИ). Данный способ предполагает необходимость предварительного заполнения водой желудка, остальные его особенности, как и особенности предыдущих процедур, пояснит лечащий врач.
Крайне важно определить конкретный тип патологии при диагностировании заболевания. Добиться этого можно, используя, например, такой метод, как диагностика рН-инфекции. После установления соответствующего состоянию типа патологии может быть назначено и подходящее для него лечение.
Лечение
Лечение гастродуоденита подразумевает под собой учет конкретной формы заболевания. Прежде всего, схема лечения гастродуоденита заключается в соблюдении постельного режима на протяжении недели. Также назначается диета №1, которую следует соблюдать неукоснительно. При обнаружении helicobacter pylori назначаются антибиотики, для регулирования кислотности наряду с моторикой 12-перстной кишки и желудка также назначаются соответствующие препараты.
Постепенно, при затихании острой симптоматики гастродуоденита, диета №1 заменяется диетой №5. Дополнительно назначаются процедуры немедикаментозного типа действия, в частности это лечебная физкультура и употребление лечебных минеральных вод, процедуры физиотерапии и пр.
Вне зависимости от вида хронического гастродуоденита, подход к лечению этого заболевания должен быть исключительно комплексным. Ремиссии заболевания требуют соблюдения диеты №5 и режима в отдыхе и питании. Достаточно эффективным методом по достижению результатов в лечении является бальнеотерапия. Помимо этого рекомендуется ежегодный курс санаторно-курортного лечения. При полной ремиссии на фоне производимого лечения важно учитывать впоследствии собственную склонность к данному заболеванию, соблюдая в течение всей жизни правила, предусмотренные для обеспечения здорового питания.
Для диагностирования гастродуоденита при наличии симптомов, ему присущих, необходимо обратиться к гастроэнтерологу.
simptomer.ru
Гастродуоденит – симптомы, лечение, диета, запрещенные продукты
Заболевания органов пищеварительной системы на сегодня являются лидерами среди самых распространённых заболеваний, которые поражают современное человечество, что, к сожалению, встречается нередко как у взрослых, так и у детей. Неправильное питание, постоянные стрессы и нехватка времени заняться своим здоровьем зачастую приводят к серьезным заболеваниям, которые нуждаются в комплексном лечении, а иногда и требуют оперативного вмешательства.
Неправильное питание, постоянные стрессы и нехватка времени заняться своим здоровьем зачастую приводят к серьезным заболеваниям, которые нуждаются в комплексном лечении, а иногда и требуют оперативного вмешательства.
Гастродуоденит является последствием комплексного поражения слизистых оболочек желудка и двенадцатиперстной кишки
Одним из таких заболеваний и является гастродуоденит, симптомы которого трудно не заметить, так как эта болезнь является последствием комплексного поражения слизистых оболочек желудка и двенадцатиперстной кишки. Это заболевание несет серьезную угрозу для жизнедеятельности человека, потому что нарушает работу всех главных процессов, связанных с перевариванием еды и получением питательных веществ в организм. В случаях поздно диагностированной болезни и несвоевременно назначенного лечения последствия могут быть непрогнозируемыми и усложниться дисфункцией других органов.
Основные причины развития гастродуоденита
Такое заболевание, как гастродуоденит, возникает в силу многих причин и может являться как результатом сбоев в других областях жизнедеятельности организма, так и быть приобретенным заболеванием, возникшим из-за воздействия агрессивных факторов извне. В зависимости от причины возникновения болезни можно классифицировать болезнь по факторам воздействия на эндогенные и экзогенные.
В зависимости от причины возникновения болезни можно классифицировать болезнь по факторам воздействия на эндогенные и экзогенные.
К эндогенным факторам внутренней причины заболевания относятся:
• Сбой иммунной системы человека, нередко приводящий к выработке антител, которые воспринимают эпителий внутренних органов человека как угрозу и начинают его поглощать. Такая дисфункция приводит к воспалению слизистых оболочек желудка и 12-перстной кишки и, соответственно, к гастродуодениту. Если не восстановить нормальную функцию иммунной системы, то полное восстановление после гастродуоденита может и не наступить.
• Гормональный сбой из-за неправильной работы надпочечников также может стать причиной гастродуоденита. Потому что этот фактор приводит к снижению защитных свойств эпителия органов пищеварения.
• Постоянные стрессовые ситуации и проблемы в работе ЦНС также могут привести к воспалению слизистых оболочек этих органов. Это воспаление в основном и возникает в результате спазма сосудов.
• При наличии генетической предрасположенности может возникнуть такое заболевание, как гастродуоденит, у людей разных возрастов.
К экзогенным факторам внешней причины заболевания относятся:
• Попадание в систему пищеварения, то есть непосредственно в желудок, такой бактерии, как Хеликобактер пилори, которая является уникальной в своем роде и может жить и размножаться даже в условиях воздействия агрессивного желудочного сока. Современная медицина в один голос утверждает, что причиной возникновения гастродуоденита по внешним причинам чаще всего является именно этот микроорганизм. Его лечение проводится при помощи антибиотиков и специальной диеты, которая поможет воспалённому слою слизистой восстановиться.
• Чрезмерное чревоугодничество, то есть переедание, может стать причиной нарушения нормальной жизнедеятельности пищеварительной системы и в результате привести к воспалению эпителия.
Переедание – одна из причин появления гастродуоденита
• Неправильное питание также может спровоцировать хронический гастродуоденит, обострение которого будет учащаться до того времени, пока больной не скорректирует свой образ жизни и начнет питаться правильно, а самое главное – вовремя.
• «Агрессивная» еда также может существенно влиять на органы пищеварения. Жирные, соленые, острые и чересчур сладкие блюда способны вызвать воспаление желудка и близлежащих органов, потому как избыток желудочного сока, который вырабатывается при контакте с такой едой, способен в чрезмерном количестве перетравливать собственные ткани.
• Вредные привычки обязательно сказываются на нашем здоровье, то есть на всех самых важных функциональных системах роботы организма, не является исключением и система пищеварения. Никотин, в свою очередь, вызывает спазм сосудов, которые провоцируют воспалительный процесс, а алкоголь несет агрессивное воздействие на слой эпителия, да еще и приводит к интоксикации и нервным расстройствам.
Данное заболевание, как и каждый недуг, имеет свою причину возникновения и степень поражения, которую показала полная диагностика. То есть большую роль в оглашении окончательного диагноза играет, конечно же, длительность болезни и характер ее течения. В зависимости от таких факторов гастродуоденит можно классифицировать по типам:
• острый гастродуоденит;
• хронический гастродуоденит;
• эрозивный гастродуоденит;
• катаральный гастродуоденит;
• поверхностный гастродуоденит.
Эти стадии заболевания характеризуются разной степенью повреждения эпителия желудка и двенадцатиперстной кишки и, конечно же, требуют разного подхода к лечению. В любом случае первые признаки и симптомы заболевания в основном проявляются внешними расстройствами, а также внутренними патологическими процессами в органах пищеварения. Поэтому с точностью поставить диагноз может только врач на основе эндоскопического обследования и дополнительных анализов.
к содержанию ↑
Симптомы заболевания
Каждому типу гастродуоденита присущи свои симптомы, которые проявляются как внешними, так и внутренними изменениями. На основе всестороннего обследования больного устанавливается полная картина заболевания и назначается лечение. Рассмотрим основные симптомы, исходя из классификации гастродуоденита.
• Хронической форме заболевания присущи переменные состояния обострения и ремиссии, то есть временного улучшения. Острые формы в основном возникают сезонно, то есть весной и осенью. Это связано со многими факторами, которые провоцируют болезнь именно в это время года. При наличии такого заболевания человек постоянно ощущает тяжесть в области желудка, тошноту, сонливость, которые увеличиваются при обострении и нередко принимают характер спазмолитической боли.
Это связано со многими факторами, которые провоцируют болезнь именно в это время года. При наличии такого заболевания человек постоянно ощущает тяжесть в области желудка, тошноту, сонливость, которые увеличиваются при обострении и нередко принимают характер спазмолитической боли.
• Проявления острого гастродуоденита имеют более выраженный характер и сопровождаются повышением температуры до высоких показателей, частой рвотой с желчью, металлическим привкусом во рту, диареей, резкой потерей веса, понижением аппетита, сонливостью и слабостью. Симптомы гастродуоденита у взрослых могут игнорироваться годами, поэтому именно эта возрастная группа более склонна к переходу болезни в язвенное состояние.
Каждому типу гастродуоденита присущи свои симптомы, которые проявляются как внешними, так и внутренними изменениями
• Катаральным гастродуоденитом можно считать состояние, когда в воспалительном процессе задействована и двенадцатиперстная кишка. Его симптомы, в частности, напоминают проявления острого гастродуоденита, но полное обследование больного при помощи эндоскопа способно определить более точный диагноз, который устанавливается на основании полной картины поражения органов пищеварения.
• Начальной стадией заболевания можно назвать поверхностный гастродуоденит, характеризующийся началом воспаления органов, которое еще не привело к серьезным изменениям их функциональности. Его симптомы менее выражены и больше напоминают обычное расстройство пищеварения, но если же такого рода подсказки организма сохраняются на протяжении длительного времени, обязательно нужно обратиться к гастроэнтерологу за своевременным лечением.
• Присутствие эрозивного гастродуоденита означает реальную угрозу для вашей жизни. Стоит понимать, что наличие таких ран на флоре желудка или 12-перстной кишке чреваты серьезными последствиями и кровотечениями, которые могут значительно повлиять на ваше здоровье и стать причиной летального исхода. Симптомами такого заболевания можно считать кровь в рвотных массах или же в стуле, головокружение, слабость, повышенную температуру тела, частые боли желудке, напоминающие схватки, которые в основном возникают до обеда.
На основании тщательной диагностики врачом ставится точный диагноз и назначается лечение, которое не проводится на основании одного «лекарства от всех болезней», а назначается комплексно и с учетом индивидуальных особенностей больного и типа заболевания.
к содержанию ↑
Лечение и профилактика гастродуоденита
При лечении гастродуоденита, как и других недугов, очень важным фактором выступает комплексность в ликвидации болезни, а также систематическое выполнение пациентом всех предписаний врача. Основное лечение при гастродуодените должно быть направлено на:
1. Устранение причин образования болезни как основных, связанных с внутренними дисфункциями, так и внешних, к ним можно отнести питание, вредные привычки.
2. Питание при гастродуодените имеет чуть ли не основное значение, потому как даже вовремя начатое лечение может закончиться неудачей, если не внести коррекцию в свой рацион. Такой вид как хронический гастродуоденит, достаточно часто возникает именно на фоне несбалансированного питания и переедания, поэтому хотите быть здоровым – начинайте с коррекции меню.
3. Ликвидацию патогенной микрофлоры, если выявлена таковая. Такая терапия назначается в основном при острых и хронических формах заболевания, именно от формы и будет зависеть курс лечения. Хронический гастродуоденит, лечение которого длительное время не эффективно другими способами, также требует такого подхода. Конечно же, самым разумным действием можно считать предварительный посев из биоматериалов при эндоскопии, что покажет неоспоримое присутствие патогенной микрофлоры.
Хронический гастродуоденит, лечение которого длительное время не эффективно другими способами, также требует такого подхода. Конечно же, самым разумным действием можно считать предварительный посев из биоматериалов при эндоскопии, что покажет неоспоримое присутствие патогенной микрофлоры.
При лечении гастродуоденита важным фактором выступает комплексность в ликвидации болезни и систематическое выполнение всех предписаний врача
4. Восстановление нормальной кислотности желудка. Современная медицина для этих целей использует разнообразные препараты, таблетки антацидного действия, которые обеспечивают нормализацию кислотной среды желудка. Лечение гастродуоденита с повышенной кислотностью имеет значительное отличие в подборе препаратов в сравнении с состояниями с пониженной кислотностью, поэтому схему избавления от болезни обязательно должен назначать врач.
5. На защиту уже повреждённого воспалением слоя эпителия органов пищеварения. Для таких целей врачи зачастую назначают препараты, которые обладают вяжущим свойством и способны воссоздать защитную оболочку на желудке, что минимизирует ее повторное раздражение. Препараты такого типа принимаются за некоторое время до еды и, конечно же, по рецепту врача.
Препараты такого типа принимаются за некоторое время до еды и, конечно же, по рецепту врача.
Основная методика лечения гастродуоденита должна подразумевать систематическое купирование обострений и устранение неблагоприятных факторов, которые могут повлиять на повторное возобновление болезни. То есть основная профилактика недуга — нормальный образ жизни и, соответственно, правильное питание. Такой комплексный подход обязательно обеспечит вам длительную ремиссию, а со временем и полное излечение.
Лечение гастродуоденита народными средствами также широко применяется на практике больными, но стоит понимать, что такое лечение возможно только после прохождения полного обследования и только с одобрения врача. Народные методы идеально подойдут как средство для профилактики болезни, потому как их действие более мягкое, поэтому их можно использовать длительное время. Многие народные средства также способны не только вылечить, но и навредить, поэтому соблюдать дозировку в зависимости от возраста и характера заболевания нужно обязательно.
Гастродуоденит у детей. К большому сожалению, наши детки так же часто, как и мы, подвергаются этой болезни, так как зачастую являются заложниками невнимания своих родителей. Неконтролируемое питание (фаст-фуды, полуфабрикаты, газированные напитки с красителями), стрессы в школе, недостаточная физическая подготовка провоцируют этот недуг, который при несвоевременном диагностировании может даже стать причиной частичной или полной потери трудоспособности малыша.
Детский хронический гастродуоденит, лечение которого очень длительно и может затянуться на годы, уже не редкость, поэтому стоит понимать, что ваш ребенок ни в коем случае не должен питаться только блюдами из пакетов, даже если мама говорит, что очень занята на работе, а папе всегда некогда!
к содержанию ↑
Диета при заболевании
Как уже говорилось выше, питание при наличии такого заболевания органов пищеварения должно быть сбалансированным и включать именно те продукты, которые не только помогут восстановить нормальную функциональность желудка и 12-перстной кишки, но и не будут раздражать их эпителий во время пищеварительного процесса.
Именно для таких целей и разработаны диеты, которые врач назначает больному в зависимости от секреторной дисфункции, проявляющейся как повышенная и пониженная кислотность. Точно так же, как действует лекарственный препарат на производительность кислоты желудка, воздействует и еда. Ее возможности, конечно же, не столь выражены, но с помощью даже самой диеты на ранних этапах болезни можно добиться отличных результатов. Поэтому диета – первое лекарство против гастродуоденита и основное, с чего нужно начинать его лечение. Рассмотрим основные диеты, которые применяются при лечении заболевания с недостаточным выделением кислоты (диета № 2) и с чрезмерным (диета № 1).
Диета – первое лекарство против гастродуоденита и основное, с чего нужно начинать его лечение
Стол диеты № 1. Должен состоять из:
• Напитков: можно пить некрепкий чай или добавлять в него сливки, также рекомендуется слабое какао с добавлением молока.
• Из хлебобулочных изделий: пшеничного вчерашнего хлеба, белых сухарей, несдобного или галетного печенья.
• Из закусок: рекомендуются неострые сорта сыров, постная ветчина без специй, разнообразные салаты с овощами, мясо и рыба, нежирные колбасные изделия.
• Из молочных продуктов: рекомендуется молоко сухое или цельное, можно также в рационе использовать сгущенку, а также сливки и творог.
• Жиров: рекомендуется рафинированное растительное масло.
• Яиц и яичных блюд: рекомендуется яйца всмятку, а также омлеты на пару в ограниченном количестве.
• Супов: рекомендуются протертые блюда из отварных овощей с добавлением вермишели.
• Овощей: можно использовать картошку, свеклу, тыкву, небольшое количество зеленого горошка, укроп.
• Из мяса и рыбы: блюда должны быть из нежирного мяса говядины или телятины, отлично подойдут курица или индейка. Сорт рыбы также должен быть нежирным и проходить только паровую обработку.
• Круп. Рисовой, манки, гречневой, овсянки, которые должны готовиться с молоком или же на воде.
• Сладостей: зрелые фрукты, компоты, кисели. Можно побаловать себя вареньем, зефиром, пастилой.
Запрещенные продукты: кофе, наваристые бульоны, жареные и острые блюда, консервация, копченые продукты и др.
Стол диеты № 2. Должен состоять из:
• Хлеба ржаного или белого, не свежей выпечки.
• Несдобной выпечки.
• Сухих бисквитов.
• Сыров с низким содержанием жира, специй.
• Осетровой икры.
• Сливочного и рафинированного масла.
• Яиц.
• Протёртых супов на постном бульоне из мяса и овощей.
• Нежирного мяса и рыбы.
• Круп, хорошо разваренных.
• Макаронных изделий.
• Сладких фруктов и ягод.
• Из зелени и овощей.
• Из варенья, сахара, конфет и меда.
• Из неконцентрированных соусов.
Запрещенные продукты: жирные кремы, сдоба, фрукты с косточками, кофе, редиска, лук, чеснок, огурцы, наваристые бульоны, жареные и острые блюда, консервация, копченые продукты и др.
к содержанию ↑
Видео
simptom. org
org
Что такое гастродуоденит, симптомы и лечение у взрослых
Гастродуоденит – это воспаление слизистой оболочки желудочно-кишечного тракта. Хронический гастродуоденит возникает как следствие гастрита, при распространении воспаления на двенадцатиперстную кишку. Эта форма наиболее опасна, так как происходит полное изменение оболочек желудка. Заболевание имеет общий с гастритом код по мкб – К29. В зависимости от вида и особенностей болезни, международная классификация подразумевает подпункты, для более точного определения типа.
При наличии подозрений на гастродуоденит, симптомы и лечение у взрослых отличаются от детей, но болезнь всегда приводит к патологии всего желудочно-кишечного тракта. Хронический гастродуоденит проявляется в идее следующих симптомов:
- появление схваткообразных ноющих болей в области живота;
- болевые ощущения при пальпации живота;
- частое присутствие тошноты, рвотные позывы;
- бледность кожи;
- на языке появляется желтоватый налет, а по бокам отпечатываются зубы;
- регулярно беспокоит изжога.

Признаки имеют разную степень выраженности, если присутствует поверхностный гастродуоденит, они могут быть немного ослаблены. У детей симптомы проявляются ярче, при этом дополнительно могут появиться проблемы с вегетативным расстройством. Эрозивный гастродуоденит и другие виды могут включать дополнительные симптомы, индивидуальные для каждого человека.
Этот диагноз ставится не так часто, как гастрит. Развитие болезни связано с несколькими причинами:
- Неправильное питание – основная причина развития болезни. Вызвать ее может пристрастие к жирной и острой пище; частое употребление алкоголя; нерегулярное питание; пристрастие есть всухомятку; слишком большие порции; большое количество грубой пищи в рационе.
- Наследственный фактор. Больше шансов заболеть, если у старших родственников имеется хронический гастродуоденит или другие его виды.

- Постоянное нервное напряжение, стрессы, депрессии способствуют развитию болезни.
- Кишечные инфекции без своевременного лечения.
- Длительный прием некоторых лекарственных препаратов, негативно влияющих на слизистую желудка.
- Осложнение из-за заболеваний печени, желчного пузыря, поджелудочной железы.
- Хронические инфекции во рту и в полости глотки.
Независимо от причин возникновения, лечение гастродуоденита нужно начинать как можно раньше, чтобы избежать осложнений и неприятных последствий.
Виды и формы заболевания
Независимо от вида заболевания, все можно разделить на две группы. Формы представлены в таблице:
| Атрофические гастриты. | В этом варианте причиной болезни является нарушение в строение слизистой оболочки желудка и секреторная недостаточность. Патология передается по наследству и развивается, как правило, после 30 лет. Отличаются пониженной кислотностью. |
Гастродуодениты, вызванные бактерией хеликобактер пилори. | Воспаление в слизистой оболочке возникает под воздействием этой бактерии, кислотность в этом случае обычно повышена. |
Видов этого заболевания существует достаточно много, и каждый имеет свои особенности и нюансы в лечении. Различают следующие виды:
- Поверхностный гастродуоденит. В этом случае болезнь поражает только слизистую оболочку, при исследовании наблюдается отечность и покраснение оболочек желудка и кишечника. После того, как врач ставит диагноз «поверхностный гастродуоденит», что это такое пациент узнает позже. Но с гастритом сталкивается практически каждый, кого коснулась эта патология. По мкб 10 этому виду присвоен номер К29.3.
- Эрозивный гастродуоденит. Этот вид отличается тем, что повышает риск развития язвы. При этой разновидности болезни имеется множество эрозий и небольших язв на слизистой оболочке желудка и кишечника. Эрозивный гастродуоденит считается разновидностью поверхностного варианта.
- Катаральный гастродуоденит.
 Это вид характеризуется наличием воспаления как в полости желудка, так и двенадцатиперстной кишки. В основном, страдает верхний отдел кишки.
Это вид характеризуется наличием воспаления как в полости желудка, так и двенадцатиперстной кишки. В основном, страдает верхний отдел кишки.
Определить, к какому именно виду относится заболевание, не всегда может даже врач, но без лечения любой вид перетечет в хроническую форму и доставит множество неприятностей. Существует две формы болезни:
- острая;
- хроническая.
При своевременном лечении есть все шансы предотвратить развитие второго варианта.
Острый
Нередко такая форма возникает в тот момент, когда гастрит начинает распространяться на слизистую оболочку кишечника. Симптомы такого заболевания следующие:
- острые боли в области желудка;
- головокружение;
- тошнота и рвота.
Существует множество других симптомов, которые проявляются, в зависимости от сопутствующих диагнозов. Болевые ощущения редко проходят самостоятельно, без медицинского вмешательства. Отсутствие необходимого лечения может привести к серьезным осложнениям и к хронической форме болезни.
Хронический
Хронический гастродуоденит – очень серьезное заболевание, которое достаточно сложно выявить. Сложно заключается в том, что в стадии ремиссии симптомы полностью отсутствуют, определить болезнь невозможно ни одним из доступных способов. Обычно при рецидиве наблюдаются резкие боли в области желудка, тошнота и рвота. При самостоятельных болях они длятся около 10 дней, а дискомфорт при пальпации может беспокоить не менее трех недель. Для выявления болезни делают рентген, берут биопсию и исследуют желудочную секрецию. Диагноз может поставить только гастроэнтеролог по результатам обследования, он же подбирает правильное лечение.
Лечение гастродуоденита
Как лечить гастродуоденит – это первый вопрос, который слышит гастроэнтеролог после постановки диагноза. Лечащий врач подбирает подходящие препараты и сообщает, что необходима диета при гастродуодените, без которой выздоровление не наступит, а ситуация усугубится. Если диагностируется хронический гастродуоденит, лечение назначается курсами, в периоды рецидива.
В остальное время необходимо соблюдение диеты, чтобы уменьшить частоту обострений. Поверхностный гастродуоденит многие предпочитают лечить народными средствами, но делать этого не рекомендуется.
Прибегать к народной медицине можно только в качестве дополнения к традиционным методам и по согласованию с врачом.
Диета
Диета при гастродуодените включает в себя основные правила, которые требуется соблюдать постоянно, особенно в стадии обострения. К ним относится:
- Измельчение или тщательное пережевывание твердой пищи.
- Не употреблять слишком горячую или холодную пищу.
- Есть не реже 5 раз в сутки маленькими порциями.
- Полностью исключить слишком жирную, острую и копченую пищу.
Питание при гастродуодените должно быть сбалансированным, включать в себя все необходимые микроэлементы, при этом не раздражать слизистую оболочку. При гастродуодените диета может включать в себя следующие продукты:
- Овощи: картофель, кабачки, тыкву.
 В супы разрешено добавлять немного зеленого горошка или укроп.
В супы разрешено добавлять немного зеленого горошка или укроп. - Крупы: рис, овсянка, греча.
- Мясо: кролик, телятина, курица. Нежирные сорта рыбы.
- Подсушенный хлеб, галеты, сухари.
- Каши, приготовленные на воде или на нежирном молоке.
- Напитки: чай, какао.
- Любые супы на втором мясном бульоне или овощные.
- Молоко, сливки и творог.
- Не больше двух яиц в день.
Эрозивный гастродуоденит, как и все остальные виды, требует исключения из рациона следующих продуктов:
- практически все виды выпечки;
- мороженое;
- сырые фрукты и многие овощи;
- копчености, консервы, жирные сорта мяса и рыбы, специи.
В период обострения и пару недель после него следует употреблять только измельченную пищу, постепенно переходят к обычной, твердой. При гастродуодените симптомы, лечение и диета всегда должна согласовываться с врачом, чтобы избежать негативных последствий.
Лечение народными средствами
youtube.com/embed/HryQDeS1nH8″ frameborder=”0″ allow=”autoplay; encrypted-media” allowfullscreen=””/>
Лечение гастродуоденита народными средствами не принесет нужного результата. Хронический гастродуоденит отличается тем, что можно активно прибегать к народной медицине в период ремиссии, что приведет к уменьшению частоты рецидивов. Прежде чем гастродуоденит лечить народными средствами, необходимо посоветоваться со специалистом, чтобы исключить осложнения болезни. Существует множество действенных способов, которые помогут улучшить состояние при заболевании. К ним относится:
- Семена льна. Необходимо измельчить их и высыпать 1 ст.л. в 500 мл воды, после чего прокипятить в течение 15 минут. Настоять отвар не менее часа, после чего употреблять по пол стакана 3 раза в день за час до еды. Лечение гастродуоденита таким способом должно продолжаться не менее 4 недель, после чего нужно сделать перерыв 10 дней и повторить еще 2 курса.
- Лечение травами. Показывает хороший результат, когда диагностирован поверхностный гастродуоденит. Для приготовления настоя необходимо смешать в равных частях ромашку, зверобой и тысячелистник, после чего залить стаканом кипятка 1 ст.л. этой смеси. Пить настой нужно 10 дней за полчаса до еды 3 раза в сутки.
Не рекомендуется лечиться только при помощи народных средств, так как это может привести к серьезным осложнениям.
Медикаментозное лечение
Самые эффективные препараты – те, которые прописаны лечащим врачом по результатам анализов и исследований. Эрозивный гастродуоденит, в большинстве случаев, предполагает госпитализацию больного. При обострении патологии требуется соблюдение постельного режима и строгая диета, если речь идет о детях – врачи всегда предлагают лечь в стационар для контроля над состоянием ребенка. Методы лечения зависят от того, какой вид болезни присутствует. Например, поверхностный гастродуоденит требует меньшего внимания, чем эрозивный, особенно в хронической форме.
Для лечения назначаются седативные средства, препараты, способствующие нормализации уровня кислотности. Антибиотики в таблетках применяются в случаях, когда заболевание вызвано хеликобактерной инфекцией.
При любых подозрениях на гастродуоденит, необходимо вовремя обратиться к специалисту, чтобы начать лечение. После обследования и осмотра, врач определит вид заболевания, после чего будут назначены подходящие препараты и даны рекомендации по корректировке образа жизни. Отсутствие лечения может привести к серьезным осложнениям, вылечить которые гораздо сложнее.
fashion101.ru
Гастродуоденит: симптомы и лечение
Расстройство работы ЖКТ, боли в желудке, недомогание – все это симптомы гастродуоденита и лечение нужно начинать как можно скорее. Это заболевание поражает слизистую оболочку двенадцатиперстной кишки и стенки желудка. По своему течению оно может быть схоже с гастритом и дуоденитом, откуда и получило свое название.
Симптомы гастродуоденита
Признаками проявления гастродуоденита в любой его форме являются неприятные ощущения в эпигастральной области. Наиболее частые симптомы гастродуоденита:
- тошнота и рвота;
- расстройство стула;
- боли в желудочной области;
- раздражительность;
- повышенное чувство усталости;
- дискомфорт в животе;
- частое урчание и вздутие;
- кислая отрыжка;
- налет на языке и его припухлость;
- колики;
- головокружение;
- изжога;
- боли перед и после приема пищи;
- снижение веса;
- неприятный запах изо рта.
При всем этом следует различать некоторые признаки. Которые указывают на форму болезни. Так, например, симптомы острого гастродуоденита выражаются в более интенсивной форме. Приступы боли возникают чаще всего внезапно и могут длиться очень долго.
Более сглаженными являются симптомы поверхностного гастродуоденита. Лечение его ориентировано на устранение раздражителей и нормализацию пищеварительных процессов. При этом слизистая оболочка воспаляется только в верхних слоях, стенки могут утолщаться, но атрофические процессы не наблюдаются.
Самыми неприятными и болезненными являются симптомы эрозивного гастродуоденита и лечение поэтому требуется незамедлительно. Желудок и кишка покрываются многочисленными очагами воспаления с маленькими язвочками – так называемыми эрозиями. При тошноте в рвотной массе могут присутствовать частички слизи и кровянистые примеси.
Симптомы хронического гастродуоденита особенно четко проявляются в период обострения. Во время ремиссии они не уходят, но тревожат больного в гораздо меньшей степени.
Причины
Прежде чем лечить гастродуоденит нужно выяснить причины его появления. Их можно разделить на несколько групп. Так, эндогенными считаются те факторы, которые повлияли на желудок изнутри. Это сбои в пищеварительной и иммунной системе, влияние гормонов, а также расстройства нервной системы, которые были спровоцированы частыми стрессами. К тому же, если в семье кто-то страдает заболеваниями ЖКТ, риск возникновения гастродуоденита увеличивается вдвое, так как здесь важную роль играет генетическая предрасположенность к заболеваниям подобного рода.
К внешним, то есть экзогенным факторам относят проблемы питания, вредные привычки и бактерию Helicobacter pylori. Она вызывает воспаление слизистой оболочки в местах своей жизнедеятельности. Что касается вредных привычек, к ним относится злоупотребление алкоголем и газированными напитками, курение, недостаток сна, то есть нарушение режима отдыха, что ведет к переутомлению и стрессам.
Одну из важнейших ролей играет питание. Пища должна быть обработана наиболее полезным способом. Жареная и жирная еда пагубно влияет на организм. Также не стоит злоупотреблять острой и кислой пищей. Несоблюдение режима приема пищи, длительное голодание в течение дня, а также переедание нарушают работу ЖКТ и стимулируют раздражение стенок желудка.
Лечение
При первых же проявлениях вышеуказанных симптомов следует обратиться к врачу-гастроэнтерологу. Он проведет обследование и поставит точный диагноз. Каждая форма заболевания имеет свою специфику, что также следует учитывать при назначении терапевтических мероприятий.
Лечение поверхностного гастродуоденита в принципе несложное, ведь задеты только верхние слои стенок желудка. Достаточно устранить причину воспаления и снять раздражение. Временно нужно сесть на диету до улучшения состояния.
Лечение эрозивного гастродуоденита более длительное и сложное, ведь в этом случае уже имеет место повреждение внутренней оболочки желудка. При этом нужно обеспечить полноценное заживление эрозий. Из рациона исключаются все агрессивные продукты.
А вот лечение хронического гастродуоденита может продолжаться на протяжении всей жизни. С ним очень трудно покончить раз и навсегда, особенно если болезнь долгое время игнорировалась. В период ремиссий можно не прикладывать особых усилий. Но вот во время обострений ситуация складывается иначе. Нужно устранить приступы болей, диета и народные средства выходят на первый план.
Традиционный подход к лечению
Эта методика включает лечение гастродуоденита медикаментами и проведение общей оздоровительной терапии. Для борьбы с инфекцией используются антибиотики.
Лечение гастродуоденита с повышенной кислотностью предполагает прием препаратов, нормализующий кислотно-щелочную среду желудка. При пониженной кислотности наоборот используют стимулирующие препараты и средства, облегчающие процесс переваривания пищи. Также прописываются обволакивающие препараты висмута.
Еще одно важное понятие при симптомах и лечении гастродуоденита – диета. В зависимости от формы и стадии болезни назначаются различные по составу меню диеты. Основным правилом является ограничение в употреблении вредных продуктов и их замена на натуральные. Особенно полезны вязкие каши: овсянка, перловка, кукурузная, манная.
Народные средства
Если были замечены симптомы гастродуоденита, лечение народными средствами окажется достаточно уместным. В основном используют травяные сборы и продукты с дачного огорода. Например, от тошноты и дискомфорта помогает избавиться ромашковый чай или мята. Эффективным средством для защиты желудка является капустный сок. Его нужно выпивать перед едой.
Лечение гастродуоденита народными средствами ориентировано на защиту слизистой от агрессивных факторов. Для этой цели рекомендуется использовать вязкие продукты. Одним из них является отвар семян льна. Также можно выпивать перед едой ложку облепихового или льняного масла, которые также создают защитную пленку на поверхности слизистой оболочки.
Лечение хронического гастродуоденита народными средствами – это скорее необходимость, нежели желание испробовать бабушкины методы. Травяные чаи и настои из лекарственных растений помогают справиться с неприятными проявлениями в период ремиссии и снижают периодичность обострений.
Нельзя откладывать лечение гастродуоденита в долгий ящик. Это может привести к серьезным последствиям. Чем быстрее вы справитесь с воспалением, тем больше у вас шансов полностью избавиться от этой проблемы.
gastros.ru
что это такое? Хронический гастродуоденит: симптомы и лечение
Сегодня одним из наиболее распространенных заболеваний пищеварительной системы является гастродуаденит. Что это такое? Каковы симптомы и причины такого недуга? Какие существуют эффективные методы лечения? Давайте обсудим эти вопросы в статье.
От гастрита данную патологию отличает то, что воспалительный процесс распространяется на слизистые оболочки не только желудка, но и двенадцатиперстной кишки. При гастродуодените наряду с нарушением процессов пищеварения ухудшается и общее состояние организма, потому как двенадцатиперстная кишка принимает участие в выработке гормонов и гормоноподобных веществ.
Причины
Гастродуоденит — это недуг, который не может возникнуть сам по себе. Его развитию способствуют определенные факторы. К ним относятся:
Усиленное кислотообразование.
Эндокринные патологии и гормональный дисбаланс.
Болезни желчных путей и печени.
Проникновение в ЖКТ бактерии Helicobacter pylori.
Неправильное питание, подразумевающее регулярное употребление горячей, острой, холодной пищи, особенно если это продуты ненатурального происхождения или подвергались химической обработке.
Итак, гастродуоденит — что это такое? Это сложный многофакторный недуг, на силу и характер которого оказывает влияние не только форма, в которой он протекает (острая или хроническая), но и локализация изменений слизистых оболочек внутренних органов.
Различают острый и хронический гастродуоденит. Симптомы и лечение каждого из них рассмотрим ниже.
Острый гастродуоденит
Заболевание на этой стадии, кроме слизистых оболочек желудка, затрагивает и двенадцатиперстную кишку, в результате чего нарушается моторика пищеварительной системы, прохождение еды становится затруднительным. Острая форма гастродуоденита является следствием гастрита, нередко недуг перерастает в хроническую стадию.
Такая форма заболевания проявляется острыми болями в области живота, которые могут не прекращаться в течение длительного времени. Болезненные ощущения в этом случае можно устранить только после медицинского вмешательства.
Как правило, данная проблема развивается у людей среднего возраста, так как последствия неправильного образа жизни дают о себе знать. Также острый гастродуоденит может развиться вследствие перенесенных заболеваний поджелудочной железы, желчного пузыря, печени.
Хронический гастродуоденит
Симптомы и лечение в этом случае более серьезные. Приступы будут более частыми, особенно в период межсезонья.
Хронический гастродуоденит – что это такое и каковы симптомы данной патологии? При таком заболевании резкий стресс или проникновение инфекции в пищевую систему будут вызывать острые режущие боли. Для хронической формы недуга характерны следующие признаки:
бледность кожных покровов;
внезапное возникновение болей;
неприятный запах изо рта;
головокружения;
тошнота, рвота;
диарея или запор;
в редких случаях — обмороки.
Признаки гастродуоденита хронического можно спутать с другими заболеваниями. Поэтому диагностировать данный недуг способен только врач-гастроэнтеролог после тщательного обследования.
Рассмотрим также катаральный и атрофический гастродуоденит.
Катаральный гастродуоденит
Что это такое? Это вид недуга, при котором воспалительный процесс локализуется в двенадцатиперстной кишке. Спровоцировать катаральный гастродуоденит могут табакокурение, злоупотребление алкоголем, стрессы, некачественная пища. Проявляется заболевание неприятным привкусом во рту, изжогой, тошнотой, рвотой. При таком недуге, как катаральный гастродуоденит, госпитализация не требуется. Улучшить состояние больного поможет постельный режим и нормализация режима питания. При исключении раздражающих факторов поврежденный слой слизистой восстанавливается в короткие сроки.
Гастродуоденит атрофический
При таком заболевании отмечаются значительные нарушения секреции: обеспечивающие ее гландулоциты заменяются более простыми образованиями, в частности клетками, производящими слизь. При утрате гландулоцитов происходят определенные изменения в функционировании желез, которые производят вещества, обеспечивающие химические реакции пищеварения. Выработка пепсиногена и соляной кислоты сокращается, что приводит к осложнению расщепления и усвоения пищи. Неправильная регенерация клеток эпителия ни в коем случае не должна оставаться без внимания — очень часто атрофия является предшественником рака.
Да уж, нелегкое заболевание – атрофический гастродуоденит. Что это такое, мы разобрались, теперь рассмотрим признаки патологии. Основные симптомы следующие:
тяжесть в желудке после приема пищи;
изжога;
отрыжка;
усиленное газообразование;
тошнота;
ноющая боль в подреберье.
Диагностика
Прежде чем поставить диагноз «гастродуоденит», врач должен провести определенные манипуляции.
Эндоскопическое обследование
Такая процедура позволяет выявить воспаление кровеносных сосудов, увеличенные складки и отеки на стенках желудка.
Исследование слизистой оболочки
Для проведения процедуры пациенту требуется проглотить зонд со специальными электродами, которые фиксируют уровень рН. Показатель 5 рН считается нормальным уровнем кислотности антрального отдела желудка. При отклонении данного показателя в большую или меньшую сторону диагностируют соответственно повышенную или пониженную секреторную функцию.
УЗИ
Для проведения ультразвукового исследования необходимо, чтобы желудок пациента был полностью заполнен водой. Такое обследование позволяет с высокой точностью определить отклонения в пищеварительном тракте.
Рентген
Рентгенографию назначают в случае врожденных дефектов у пациента или возможной опухоли.
Лечение
Как устранить гастродуоденит? Что это такое, мы выяснили, теперь ознакомимся с методами лечения данного заболевания. Терапия назначается только после тщательного обследования пациента и зависит от общего состояния больного и его истории болезни.
Прежде всего, доктор назначает строгую диету, которая оказывается достаточно эффективной на ранней стадии заболевания. Если выявлена повышенная кислотность, прописывают прием антацидов, которые эффективно снимают болевые ощущения.
Как правило, лечение осуществляется в домашних условиях, госпитализация требуется в редких случаях. Необходимо отказаться от употребления жирной, сладкой, копченой, слишком холодной или горячей пищи. Основу рациона должны составлять каши, супы, молочные продукты, сыр, нежирное вареное мясо. Также рекомендуется исключить кофе, крепкий чай, алкогольные напитки. Питаться следует 5-6 раз в день небольшими порциями. Это позволит поддерживать нормальное функционирование желудка и двенадцатиперстной кишки и исключить крайне нежелательное в этот период голодание.
В рамках медикаментозной терапии назначаются препараты, уничтожающие бактерию Helicobacter pylori (антибиотики “Метронидазол”, “Амоксициллин”), лекарства, снижающие кислотность в желудке (“Алмагель”, “Маалокс”).
Народная медицина
При гастродуодените хороший терапевтический эффект оказывают средства народной медицины.
Мята
Листья мяты (свежие или сухие) заливают горячей водой, настаивают в термосе в течение суток. Полученный настой принимают перед едой и после приема пищи по 50 мл. Мята окажет дезинфицирующее и успокаивающее действие на пищеварительную систему. Увеличивать указанную дозу и частоту приема средства нельзя, так как в больших количествах оно может спровоцировать развитие сердечных заболеваний.
Чистотел
Растение заливают спиртом и настаивают на протяжении двух недель. Спиртовую настойку принимают по несколько капель в день. С каждым днем количество лекарства постепенно увеличивают до 50 капель в сутки, затем начинают обратный отсчет.
Лен
Столовую ложку измельченного семени льна заливают водой и ставят на медленный огонь, доводят до кипения и проваривают несколько минут. Полученное средство принимают по 50 г в течение месяца.
Гастродуоуденит у ребенка
Такая патология может развиться и в детском возрасте. Наиболее частая причина заболевания — отсутствие нормального режима питания. Особенно это касается учебных заведений, где ребенок вместо полноценного обеда может перекусить чипсами, сухариками, орешками. Часто все эти вредные продукты дети закладывают в рот немытыми руками, а это в несколько раз увеличивает вероятность проникновения инфекции в пищеварительный тракт. Кроме этого, в продуктах быстрого питания содержится большое количество соли, которая способствует вымыванию из организма витаминов и других ценных веществ.
При питании всухомятку в течение длительного времени недуг может приобрести хроническую форму. Хронический гастродуоденит у детей сопровождается вегетативными и психоэмоциональными расстройствами: периодическими головными болями, головокружением, нарушением сна, быстрой утомляемостью. Такие вегетативные расстройства, как слабость, сонливость, потливость, повышенная активность перистальтики кишечника, возникают спустя 2-3 часа после еды. Длительные перерывы между приемами пищи способствуют развитию признаков гипогликемии: мышечной слабости, дрожи в теле, повышенного аппетита.
Обострения заболевания
Для хронического гастродуоденита характерно циклическое течение: фазу обострения сменяет ремиссия. Обостряется заболевание чаще всего весной и осенью. Помимо нарушения режима питания, активизировать недуг могут различные стрессовые ситуации, перегрузки в школе, инфекционные и соматические заболевания. На тяжесть обострения оказывают влияние выраженность и продолжительность болевого синдрома, диспептические явления, нарушение общего состояния организма. Как правило, спонтанные боли проходят спустя 7-10 дней, болезненные ощущения при пальпации сохраняются 2-3 недели. В среднем обострение хронического гастродуоденита длится 1-2 месяца. В стадии ремиссии какие-либо проявления заболевания (клинические, эндоскопические, морфологические) отсутствуют.
Терапия гастродуоденита у детей такая же, как и у взрослых. Как правило, проявления недуга исчезают при длительном соблюдении здорового режима питания.
Профилактические меры
Итак, врач поставил диагноз «гастродуаденит». Что это такое и как лечить недуг, вы после прочтения данной статьи уже знаете. Однако любую болезнь лучше предупредить, чем потом лечить. Необходимо придерживаться следующих простых рекомендаций:
регулярно питаться и не допускать голоданий;
основу рациона должна составлять белковая пища, богатая витаминами;
отказаться от поздних и ночных приемов пищи;
кушать в одно и то же время;
включать в ежедневный рацион кисломолочные продукты;
отказаться от курения;
употребление спиртных напитков сократить до минимума;
не соблюдать слишком строгих диет;
по возможности избегать стрессовых ситуаций и любых конфликтов;
следить за нормальным питанием ребенка вне дома.
Эти правила соблюдать совсем несложно, но именно они помогут вам избежать такого заболевания, как гастродуаденит.
fb.ru
причины, симптомы, диагностика и лечение
Дуоденостаз – это нарушение проходимости двенадцатиперстной кишки механической или функциональной природы. Проявляется симптомами диспепсии (отрыжка, тошнота, рвота желчью, боли в животе спастического характера), явлениями интоксикации (быстрая утомляемость, раздражительность или апатия, значительное похудение). Показано проведение ЭГДС, рентгенологического исследования ДПК с контрастированием, дуоденального зондирования, мезентериальной ангиографии и др. Лечение на начальных стадиях консервативное (прокинетики, спазмолитики, лаваж двенадцатиперстной кишки, витамины), при его неэффективности – оперативное.
Общие сведения
Дуоденостаз – полиэтиологическое заболевание, характеризующееся нарушением прохождения пищевого химуса по начальным отделам тонкого кишечника с дискоординацией перистальтики двенадцатиперстной кишки, ее постепенным расширением, вовлечением в патологический процесс близлежащих органов. Чаще всего впервые проявляется в молодом возрасте (20-40 лет), преимущественно поражает женщин.
В большинстве случаев причиной развития дуоденостаза являются хронические заболевания желудка и двенадцатиперстной кишки, гепатобилиарной системы, поджелудочной железы, опухоли пищеварительного тракта. Но в некоторых случаях органическую причину патологии выявить не удается, что говорит о ее функциональной основе. Для данного заболевания характерны частые ошибки диагностики с последующим принятием неправильной хирургической тактики, поэтому обследованию больных с подозрением на дуоденостаз должно уделяться достаточное внимание.
Дуоденостаз
Причины дуоденостаза
Причинами патологии могут служить различные заболевания пищеварительного тракта: гастриты, язвенная болезнь желудка и язвенная болезнь 12п. кишки, дуоденит, холецистит, панкреатит и прочие. Кроме того, болезнь может развиться на фоне механического препятствия прохождению пищи: при сдавлении ДПК сосудами брыжейки (из-за их аномального расположения), опухолями брюшной полости; при попадании в луковицу двенадцатиперстной кишки камней из желчного пузыря, паразитов; при аномалиях развития ДПК, ее перегибах, спайках.
Достаточно частой причиной заболевания служат операции на желудке, двенадцатиперстной кишке, желчных путях. Не всегда при подозрении на дуоденостаз удается выявить его органическую причину. В этом случае говорят о функциональной природе патологии вследствие вегетативных расстройств, на фоне заболеваний нервной системы, пищеварительного тракта, эндокринных органов.
Классификация
В классификации современные гастроэнтерологи различают первичную форму (если не выявлено других заболеваний, которые могли привести к патологии) и вторичную; дуоденостаз функциональной природы (на фоне расстройства вегетативной иннервации) и механической (при наличии препятствия для продвижения пищевого комка). Кроме того, в течении заболевания различают следующие стадии:
- Компенсация. Изменения моторики ДПК непостоянны, носят временный характер. Может отмечаться спазм одних участков двенадцатиперстной кишки с одновременной релаксацией других, из-за чего нарушается нормальная перистальтика кишки, возможен обратный заброс содержимого в луковицу ДПК.
- Субкомпенсация. Изменения приобретают постоянный характер, в процесс вовлекаются привратник и антральный отдел желудка, из-за застоя в двенадцатиперстной кишке формируется дуоденогастральный рефлюкс, пилорус зияет.
- Декомпенсация. Образуется стойкое расширение нижних отделов двенадцатиперстной кишки, рефлюкс-гастрит с последующим растяжением полости желудка. В дальнейшем эти изменения могут приводить к развитию воспалительного процесса в желчевыводящих путях и поджелудочной железе.
Таким образом, формируется порочный круг – заболевания пищеварительной системы приводят к развитию дуоденостаза, а его прогрессирование ведет к ухудшению течения этих боленей и возникновению другой сопутствующей патологии.
Симптомы дуоденостаза
От начала патологии до развития стадии декомпенсации может пройти от нескольких недель до нескольких лет. Известен случай, когда симптоматика у пациента сохранялась в течение 35 лет, только после этого наступила полная тонкокишечная непроходимость, было проведено оперативное лечение. Однако следует помнить – чем дольше сохраняются симптомы заболевания без надлежащего лечения, тем выше вероятность необратимых изменений в кишечнике и неблагоприятного исхода для больного.
Все симптомы дуоденостаза делятся на две группы: диспепсические и интоксикационные. К диспепсической симптоматике относят боли в животе, тошноту, рвоту, отрыжку и срыгивания, урчание и повышенный метеоризм кишечника. Боли в животе носят приступообразный, спастический характер. Чаще всего боль возникает через некоторое время после еды, ее интенсивность может снижаться после рвоты. Локализация боли – в подложечной области и правом подреберье.
Тошнота может носить изнуряющий характер, вызывать у пациента отвращение к еде. Рвота чаще возникает после еды, в рвотных массах различается примесь желчи. В начальных стадиях заболевания после рвоты наступает облегчение, в стадии декомпенсации боли и тошнота сохраняются даже после рвоты. Пациенты предъявляют жалобы на вздутие живота в эпигастрии, урчание кишечника, неопределенный дискомфорт в верхних отделах брюшной полости.
Симптомы интоксикации связаны с застоем содержимого в ДПК, брожением пищевого комка, всасыванием токсических продуктов в кровоток. Больные жалуются на повышенную утомляемость, апатию либо раздражительность, отсутствие аппетита, истощение и потерю массы тела. Если не начать лечение дуоденостаза вовремя, тяжелейшая интоксикация может привести к поражению почек и сердца, развитию полиорганной недостаточности и летальному исходу.
Диагностика
При подозрении на данную патологию необходима консультация не только гастроэнтеролога, но и хирурга. Дуоденостаз бывает достаточно сложно отличить от другой патологии ЖКТ, в дифференциальной диагностике поможет консультация врача-эндоскописта. При проведении эзофагогастродуоденоскопии отмечается зияние привратника, заброс дуоденального содержимого и желчи в полость желудка, расширение и релаксация двенадцатиперстной кишки. При длительном течении формируются дистрофические изменения в стенке кишки, что приводит к усугублению симптоматики. Для выявления этих изменений проводится эндоскопическая биопсия.
Большое значение в постановке диагноза имеет рентгенография пассажа бария по тонкому кишечнику. В норме при обследовании ДПК возможно замедление продвижения содержимого в местах естественных изгибов кишки, участки антиперистальтики с незначительным ретроградным забросом пищевых масс и дуоденальных соков. При дуоденостазе антиперистальтика будет выраженной, перемещение масс по кишечнику затруднено. Главный критерий дуоденостаза – задержка продвижения контраста из ДПК более чем на 40 секунд.
Релаксационная дуоденография (в условиях гипотонии), антродуоденальная манометрия также подтвердят снижение тонуса кишечной стенки, расширение полости двенадцатиперстной кишки, отсутствие пассажа содержимого в тонкий кишечник. Дуоденальное зондирование с исследованием содержимого двенадцатиперстной кишки поможет определить степень застоя в кишечнике, оценить возможность развития интоксикационного синдрома.
Выяснить механическую причину дуоденостаза позволят такие исследования, как УЗИ органов брюшной полости, ангиография мезентериальных сосудов (мезентерикография). Данные методики помогают обнаружить опухоли, аномальные сосуды, конкременты и спайки, а также оказывают значительную помощь в дальнейшем планировании лечебного процесса, решении вопроса об оперативном лечении.
Лечение дуоденостаза
При обнаружении значительного нарушения проходимости ДПК требуется госпитализация пациента в отделение гастроэнтерологии для более тщательного обследования и консервативного лечения. Начинать с нехирургических методик терапии рекомендуется в любой стадии (в том числе и декомпенсации) – даже при их недостаточной радикальности улучшится состояние кишечника, купируются явления интоксикации, благодаря чему операция переносится пациентом намного легче, а результаты ее будут лучше.
Консервативная терапия включает в себя соблюдение диеты, назначение витаминов и спазмолитиков. Диета заключается в дробных частых приемах пищи, богатой питательными веществами и витаминами, но бедной клетчаткой. Значительно облегчает состояние пациента самомассаж живота, занятия лечебной физкультурой. Умеренные физические нагрузки позволят укрепить мышечный корсет туловища, нормализовать деятельность кишечника. Исследователями отмечено, что достаточно благоприятный эффект на состояние больного оказывает нормализация веса – восстановление жировой прослойки вокруг внутренних органов позволит кишечнику вернуть свое нормальное положение, предотвратить его перегибы, передавливание аномальными сосудами.
Важным элементом терапии дуоденостаза является лаваж кишечника. Для этого в ДПК вводится специальный зонд, по нему несколько раз в сутки вливается 300-350 мл минеральной воды. Улучшенная методика позволяет ввести двупросветный зонд, по одному из каналов которого в кишечник поступает жидкость, а по другому – выводится. Такая процедура позволяет нормализовать эвакуацию содержимого из ДПК, улучшить ее перистальтику, предупредить интоксикацию организма продуктами брожения в кишечнике.
При неэффективности консервативной терапии показана операция, чаще всего это дуоденэктомия с наложением дуоденоеюноанастомоза. Возможно также проведение разнообразных операций по выключению ДПК из процесса продвижения пищевого комка (в частности, резекция желудка по Бильрот II). Перед принятием решения об оперативном лечении должны быть испробованы все возможности консервативной терапии, так как операция в трети случаев не приносит желаемого эффекта.
Прогноз и профилактика
Прогноз более благоприятный при своевременной диагностике и начале лечения патологии, однако во многом зависит от вызвавшей ее причины. При длительном отсутствии лечения прогноз значительно ухудшается, выраженная интоксикация может привести к летальному исходу. Профилактика заключается в соблюдении режима физических нагрузок и питания, своевременном лечении заболеваний, которые могут привести к дуоденостазу.
причины, симптомы, диагностика и лечение
Дуоденостаз – это нарушение проходимости двенадцатиперстной кишки механической или функциональной природы. Проявляется симптомами диспепсии (отрыжка, тошнота, рвота желчью, боли в животе спастического характера), явлениями интоксикации (быстрая утомляемость, раздражительность или апатия, значительное похудение). Показано проведение ЭГДС, рентгенологического исследования ДПК с контрастированием, дуоденального зондирования, мезентериальной ангиографии и др. Лечение на начальных стадиях консервативное (прокинетики, спазмолитики, лаваж двенадцатиперстной кишки, витамины), при его неэффективности – оперативное.
Общие сведения
Дуоденостаз – полиэтиологическое заболевание, характеризующееся нарушением прохождения пищевого химуса по начальным отделам тонкого кишечника с дискоординацией перистальтики двенадцатиперстной кишки, ее постепенным расширением, вовлечением в патологический процесс близлежащих органов. Чаще всего впервые проявляется в молодом возрасте (20-40 лет), преимущественно поражает женщин.
В большинстве случаев причиной развития дуоденостаза являются хронические заболевания желудка и двенадцатиперстной кишки, гепатобилиарной системы, поджелудочной железы, опухоли пищеварительного тракта. Но в некоторых случаях органическую причину патологии выявить не удается, что говорит о ее функциональной основе. Для данного заболевания характерны частые ошибки диагностики с последующим принятием неправильной хирургической тактики, поэтому обследованию больных с подозрением на дуоденостаз должно уделяться достаточное внимание.
Дуоденостаз
Причины дуоденостаза
Причинами патологии могут служить различные заболевания пищеварительного тракта: гастриты, язвенная болезнь желудка и язвенная болезнь 12п. кишки, дуоденит, холецистит, панкреатит и прочие. Кроме того, болезнь может развиться на фоне механического препятствия прохождению пищи: при сдавлении ДПК сосудами брыжейки (из-за их аномального расположения), опухолями брюшной полости; при попадании в луковицу двенадцатиперстной кишки камней из желчного пузыря, паразитов; при аномалиях развития ДПК, ее перегибах, спайках.
Достаточно частой причиной заболевания служат операции на желудке, двенадцатиперстной кишке, желчных путях. Не всегда при подозрении на дуоденостаз удается выявить его органическую причину. В этом случае говорят о функциональной природе патологии вследствие вегетативных расстройств, на фоне заболеваний нервной системы, пищеварительного тракта, эндокринных органов.
Классификация
В классификации современные гастроэнтерологи различают первичную форму (если не выявлено других заболеваний, которые могли привести к патологии) и вторичную; дуоденостаз функциональной природы (на фоне расстройства вегетативной иннервации) и механической (при наличии препятствия для продвижения пищевого комка). Кроме того, в течении заболевания различают следующие стадии:
- Компенсация. Изменения моторики ДПК непостоянны, носят временный характер. Может отмечаться спазм одних участков двенадцатиперстной кишки с одновременной релаксацией других, из-за чего нарушается нормальная перистальтика кишки, возможен обратный заброс содержимого в луковицу ДПК.
- Субкомпенсация. Изменения приобретают постоянный характер, в процесс вовлекаются привратник и антральный отдел желудка, из-за застоя в двенадцатиперстной кишке формируется дуоденогастральный рефлюкс, пилорус зияет.
- Декомпенсация. Образуется стойкое расширение нижних отделов двенадцатиперстной кишки, рефлюкс-гастрит с последующим растяжением полости желудка. В дальнейшем эти изменения могут приводить к развитию воспалительного процесса в желчевыводящих путях и поджелудочной железе.
Таким образом, формируется порочный круг – заболевания пищеварительной системы приводят к развитию дуоденостаза, а его прогрессирование ведет к ухудшению течения этих боленей и возникновению другой сопутствующей патологии.
Симптомы дуоденостаза
От начала патологии до развития стадии декомпенсации может пройти от нескольких недель до нескольких лет. Известен случай, когда симптоматика у пациента сохранялась в течение 35 лет, только после этого наступила полная тонкокишечная непроходимость, было проведено оперативное лечение. Однако следует помнить – чем дольше сохраняются симптомы заболевания без надлежащего лечения, тем выше вероятность необратимых изменений в кишечнике и неблагоприятного исхода для больного.
Все симптомы дуоденостаза делятся на две группы: диспепсические и интоксикационные. К диспепсической симптоматике относят боли в животе, тошноту, рвоту, отрыжку и срыгивания, урчание и повышенный метеоризм кишечника. Боли в животе носят приступообразный, спастический характер. Чаще всего боль возникает через некоторое время после еды, ее интенсивность может снижаться после рвоты. Локализация боли – в подложечной области и правом подреберье.
Тошнота может носить изнуряющий характер, вызывать у пациента отвращение к еде. Рвота чаще возникает после еды, в рвотных массах различается примесь желчи. В начальных стадиях заболевания после рвоты наступает облегчение, в стадии декомпенсации боли и тошнота сохраняются даже после рвоты. Пациенты предъявляют жалобы на вздутие живота в эпигастрии, урчание кишечника, неопределенный дискомфорт в верхних отделах брюшной полости.
Симптомы интоксикации связаны с застоем содержимого в ДПК, брожением пищевого комка, всасыванием токсических продуктов в кровоток. Больные жалуются на повышенную утомляемость, апатию либо раздражительность, отсутствие аппетита, истощение и потерю массы тела. Если не начать лечение дуоденостаза вовремя, тяжелейшая интоксикация может привести к поражению почек и сердца, развитию полиорганной недостаточности и летальному исходу.
Диагностика
При подозрении на данную патологию необходима консультация не только гастроэнтеролога, но и хирурга. Дуоденостаз бывает достаточно сложно отличить от другой патологии ЖКТ, в дифференциальной диагностике поможет консультация врача-эндоскописта. При проведении эзофагогастродуоденоскопии отмечается зияние привратника, заброс дуоденального содержимого и желчи в полость желудка, расширение и релаксация двенадцатиперстной кишки. При длительном течении формируются дистрофические изменения в стенке кишки, что приводит к усугублению симптоматики. Для выявления этих изменений проводится эндоскопическая биопсия.
Большое значение в постановке диагноза имеет рентгенография пассажа бария по тонкому кишечнику. В норме при обследовании ДПК возможно замедление продвижения содержимого в местах естественных изгибов кишки, участки антиперистальтики с незначительным ретроградным забросом пищевых масс и дуоденальных соков. При дуоденостазе антиперистальтика будет выраженной, перемещение масс по кишечнику затруднено. Главный критерий дуоденостаза – задержка продвижения контраста из ДПК более чем на 40 секунд.
Релаксационная дуоденография (в условиях гипотонии), антродуоденальная манометрия также подтвердят снижение тонуса кишечной стенки, расширение полости двенадцатиперстной кишки, отсутствие пассажа содержимого в тонкий кишечник. Дуоденальное зондирование с исследованием содержимого двенадцатиперстной кишки поможет определить степень застоя в кишечнике, оценить возможность развития интоксикационного синдрома.
Выяснить механическую причину дуоденостаза позволят такие исследования, как УЗИ органов брюшной полости, ангиография мезентериальных сосудов (мезентерикография). Данные методики помогают обнаружить опухоли, аномальные сосуды, конкременты и спайки, а также оказывают значительную помощь в дальнейшем планировании лечебного процесса, решении вопроса об оперативном лечении.
Лечение дуоденостаза
При обнаружении значительного нарушения проходимости ДПК требуется госпитализация пациента в отделение гастроэнтерологии для более тщательного обследования и консервативного лечения. Начинать с нехирургических методик терапии рекомендуется в любой стадии (в том числе и декомпенсации) – даже при их недостаточной радикальности улучшится состояние кишечника, купируются явления интоксикации, благодаря чему операция переносится пациентом намного легче, а результаты ее будут лучше.
Консервативная терапия включает в себя соблюдение диеты, назначение витаминов и спазмолитиков. Диета заключается в дробных частых приемах пищи, богатой питательными веществами и витаминами, но бедной клетчаткой. Значительно облегчает состояние пациента самомассаж живота, занятия лечебной физкультурой. Умеренные физические нагрузки позволят укрепить мышечный корсет туловища, нормализовать деятельность кишечника. Исследователями отмечено, что достаточно благоприятный эффект на состояние больного оказывает нормализация веса – восстановление жировой прослойки вокруг внутренних органов позволит кишечнику вернуть свое нормальное положение, предотвратить его перегибы, передавливание аномальными сосудами.
Важным элементом терапии дуоденостаза является лаваж кишечника. Для этого в ДПК вводится специальный зонд, по нему несколько раз в сутки вливается 300-350 мл минеральной воды. Улучшенная методика позволяет ввести двупросветный зонд, по одному из каналов которого в кишечник поступает жидкость, а по другому – выводится. Такая процедура позволяет нормализовать эвакуацию содержимого из ДПК, улучшить ее перистальтику, предупредить интоксикацию организма продуктами брожения в кишечнике.
При неэффективности консервативной терапии показана операция, чаще всего это дуоденэктомия с наложением дуоденоеюноанастомоза. Возможно также проведение разнообразных операций по выключению ДПК из процесса продвижения пищевого комка (в частности, резекция желудка по Бильрот II). Перед принятием решения об оперативном лечении должны быть испробованы все возможности консервативной терапии, так как операция в трети случаев не приносит желаемого эффекта.
Прогноз и профилактика
Прогноз более благоприятный при своевременной диагностике и начале лечения патологии, однако во многом зависит от вызвавшей ее причины. При длительном отсутствии лечения прогноз значительно ухудшается, выраженная интоксикация может привести к летальному исходу. Профилактика заключается в соблюдении режима физических нагрузок и питания, своевременном лечении заболеваний, которые могут привести к дуоденостазу.
причины, симптомы, диагностика и лечение
Дуоденостаз – это нарушение проходимости двенадцатиперстной кишки механической или функциональной природы. Проявляется симптомами диспепсии (отрыжка, тошнота, рвота желчью, боли в животе спастического характера), явлениями интоксикации (быстрая утомляемость, раздражительность или апатия, значительное похудение). Показано проведение ЭГДС, рентгенологического исследования ДПК с контрастированием, дуоденального зондирования, мезентериальной ангиографии и др. Лечение на начальных стадиях консервативное (прокинетики, спазмолитики, лаваж двенадцатиперстной кишки, витамины), при его неэффективности – оперативное.
Общие сведения
Дуоденостаз – полиэтиологическое заболевание, характеризующееся нарушением прохождения пищевого химуса по начальным отделам тонкого кишечника с дискоординацией перистальтики двенадцатиперстной кишки, ее постепенным расширением, вовлечением в патологический процесс близлежащих органов. Чаще всего впервые проявляется в молодом возрасте (20-40 лет), преимущественно поражает женщин.
В большинстве случаев причиной развития дуоденостаза являются хронические заболевания желудка и двенадцатиперстной кишки, гепатобилиарной системы, поджелудочной железы, опухоли пищеварительного тракта. Но в некоторых случаях органическую причину патологии выявить не удается, что говорит о ее функциональной основе. Для данного заболевания характерны частые ошибки диагностики с последующим принятием неправильной хирургической тактики, поэтому обследованию больных с подозрением на дуоденостаз должно уделяться достаточное внимание.
Дуоденостаз
Причины дуоденостаза
Причинами патологии могут служить различные заболевания пищеварительного тракта: гастриты, язвенная болезнь желудка и язвенная болезнь 12п. кишки, дуоденит, холецистит, панкреатит и прочие. Кроме того, болезнь может развиться на фоне механического препятствия прохождению пищи: при сдавлении ДПК сосудами брыжейки (из-за их аномального расположения), опухолями брюшной полости; при попадании в луковицу двенадцатиперстной кишки камней из желчного пузыря, паразитов; при аномалиях развития ДПК, ее перегибах, спайках.
Достаточно частой причиной заболевания служат операции на желудке, двенадцатиперстной кишке, желчных путях. Не всегда при подозрении на дуоденостаз удается выявить его органическую причину. В этом случае говорят о функциональной природе патологии вследствие вегетативных расстройств, на фоне заболеваний нервной системы, пищеварительного тракта, эндокринных органов.
Классификация
В классификации современные гастроэнтерологи различают первичную форму (если не выявлено других заболеваний, которые могли привести к патологии) и вторичную; дуоденостаз функциональной природы (на фоне расстройства вегетативной иннервации) и механической (при наличии препятствия для продвижения пищевого комка). Кроме того, в течении заболевания различают следующие стадии:
- Компенсация. Изменения моторики ДПК непостоянны, носят временный характер. Может отмечаться спазм одних участков двенадцатиперстной кишки с одновременной релаксацией других, из-за чего нарушается нормальная перистальтика кишки, возможен обратный заброс содержимого в луковицу ДПК.
- Субкомпенсация. Изменения приобретают постоянный характер, в процесс вовлекаются привратник и антральный отдел желудка, из-за застоя в двенадцатиперстной кишке формируется дуоденогастральный рефлюкс, пилорус зияет.
- Декомпенсация. Образуется стойкое расширение нижних отделов двенадцатиперстной кишки, рефлюкс-гастрит с последующим растяжением полости желудка. В дальнейшем эти изменения могут приводить к развитию воспалительного процесса в желчевыводящих путях и поджелудочной железе.
Таким образом, формируется порочный круг – заболевания пищеварительной системы приводят к развитию дуоденостаза, а его прогрессирование ведет к ухудшению течения этих боленей и возникновению другой сопутствующей патологии.
Симптомы дуоденостаза
От начала патологии до развития стадии декомпенсации может пройти от нескольких недель до нескольких лет. Известен случай, когда симптоматика у пациента сохранялась в течение 35 лет, только после этого наступила полная тонкокишечная непроходимость, было проведено оперативное лечение. Однако следует помнить – чем дольше сохраняются симптомы заболевания без надлежащего лечения, тем выше вероятность необратимых изменений в кишечнике и неблагоприятного исхода для больного.
Все симптомы дуоденостаза делятся на две группы: диспепсические и интоксикационные. К диспепсической симптоматике относят боли в животе, тошноту, рвоту, отрыжку и срыгивания, урчание и повышенный метеоризм кишечника. Боли в животе носят приступообразный, спастический характер. Чаще всего боль возникает через некоторое время после еды, ее интенсивность может снижаться после рвоты. Локализация боли – в подложечной области и правом подреберье.
Тошнота может носить изнуряющий характер, вызывать у пациента отвращение к еде. Рвота чаще возникает после еды, в рвотных массах различается примесь желчи. В начальных стадиях заболевания после рвоты наступает облегчение, в стадии декомпенсации боли и тошнота сохраняются даже после рвоты. Пациенты предъявляют жалобы на вздутие живота в эпигастрии, урчание кишечника, неопределенный дискомфорт в верхних отделах брюшной полости.
Симптомы интоксикации связаны с застоем содержимого в ДПК, брожением пищевого комка, всасыванием токсических продуктов в кровоток. Больные жалуются на повышенную утомляемость, апатию либо раздражительность, отсутствие аппетита, истощение и потерю массы тела. Если не начать лечение дуоденостаза вовремя, тяжелейшая интоксикация может привести к поражению почек и сердца, развитию полиорганной недостаточности и летальному исходу.
Диагностика
При подозрении на данную патологию необходима консультация не только гастроэнтеролога, но и хирурга. Дуоденостаз бывает достаточно сложно отличить от другой патологии ЖКТ, в дифференциальной диагностике поможет консультация врача-эндоскописта. При проведении эзофагогастродуоденоскопии отмечается зияние привратника, заброс дуоденального содержимого и желчи в полость желудка, расширение и релаксация двенадцатиперстной кишки. При длительном течении формируются дистрофические изменения в стенке кишки, что приводит к усугублению симптоматики. Для выявления этих изменений проводится эндоскопическая биопсия.
Большое значение в постановке диагноза имеет рентгенография пассажа бария по тонкому кишечнику. В норме при обследовании ДПК возможно замедление продвижения содержимого в местах естественных изгибов кишки, участки антиперистальтики с незначительным ретроградным забросом пищевых масс и дуоденальных соков. При дуоденостазе антиперистальтика будет выраженной, перемещение масс по кишечнику затруднено. Главный критерий дуоденостаза – задержка продвижения контраста из ДПК более чем на 40 секунд.
Релаксационная дуоденография (в условиях гипотонии), антродуоденальная манометрия также подтвердят снижение тонуса кишечной стенки, расширение полости двенадцатиперстной кишки, отсутствие пассажа содержимого в тонкий кишечник. Дуоденальное зондирование с исследованием содержимого двенадцатиперстной кишки поможет определить степень застоя в кишечнике, оценить возможность развития интоксикационного синдрома.
Выяснить механическую причину дуоденостаза позволят такие исследования, как УЗИ органов брюшной полости, ангиография мезентериальных сосудов (мезентерикография). Данные методики помогают обнаружить опухоли, аномальные сосуды, конкременты и спайки, а также оказывают значительную помощь в дальнейшем планировании лечебного процесса, решении вопроса об оперативном лечении.
Лечение дуоденостаза
При обнаружении значительного нарушения проходимости ДПК требуется госпитализация пациента в отделение гастроэнтерологии для более тщательного обследования и консервативного лечения. Начинать с нехирургических методик терапии рекомендуется в любой стадии (в том числе и декомпенсации) – даже при их недостаточной радикальности улучшится состояние кишечника, купируются явления интоксикации, благодаря чему операция переносится пациентом намного легче, а результаты ее будут лучше.
Консервативная терапия включает в себя соблюдение диеты, назначение витаминов и спазмолитиков. Диета заключается в дробных частых приемах пищи, богатой питательными веществами и витаминами, но бедной клетчаткой. Значительно облегчает состояние пациента самомассаж живота, занятия лечебной физкультурой. Умеренные физические нагрузки позволят укрепить мышечный корсет туловища, нормализовать деятельность кишечника. Исследователями отмечено, что достаточно благоприятный эффект на состояние больного оказывает нормализация веса – восстановление жировой прослойки вокруг внутренних органов позволит кишечнику вернуть свое нормальное положение, предотвратить его перегибы, передавливание аномальными сосудами.
Важным элементом терапии дуоденостаза является лаваж кишечника. Для этого в ДПК вводится специальный зонд, по нему несколько раз в сутки вливается 300-350 мл минеральной воды. Улучшенная методика позволяет ввести двупросветный зонд, по одному из каналов которого в кишечник поступает жидкость, а по другому – выводится. Такая процедура позволяет нормализовать эвакуацию содержимого из ДПК, улучшить ее перистальтику, предупредить интоксикацию организма продуктами брожения в кишечнике.
При неэффективности консервативной терапии показана операция, чаще всего это дуоденэктомия с наложением дуоденоеюноанастомоза. Возможно также проведение разнообразных операций по выключению ДПК из процесса продвижения пищевого комка (в частности, резекция желудка по Бильрот II). Перед принятием решения об оперативном лечении должны быть испробованы все возможности консервативной терапии, так как операция в трети случаев не приносит желаемого эффекта.
Прогноз и профилактика
Прогноз более благоприятный при своевременной диагностике и начале лечения патологии, однако во многом зависит от вызвавшей ее причины. При длительном отсутствии лечения прогноз значительно ухудшается, выраженная интоксикация может привести к летальному исходу. Профилактика заключается в соблюдении режима физических нагрузок и питания, своевременном лечении заболеваний, которые могут привести к дуоденостазу.
Спастическая абдоминальная боль в клинической практике
Резюме. Ведущую роль в структуре абдоминального болевого синдрома играет спастическая боль при различной патологии желудочно-кишечного тракта, являющаяся одним из наиболее частых поводов для вызова скорой медицинской помощи и госпитализации пациентов в хирургические и терапевтические отделения. При отсутствии необходимости экстренного хирургического вмешательства основным способом купирования спастической абдоминальной боли (как органического, так и функционального генеза) является введение анальгетиков и спазмолитических средств. В настоящее время с этой целью все чаще применяют комбинированные препараты, обеспечивающие быстрое и эффективное обезболивание и устранение спазма гладких мышц. Примером такой комбинации является препарат Спазмалгон («Sopharma», Болгария), широко применяющийся во многих странах мира для лечения пациентов с абдоминальной болью спастического происхождения.
Актуальность проблемы
Острую абдоминальную боль рассматривают как ургентную ситуацию: хирургическая оценка этого распространенного в клинической практике симптома необходима для опровержения или подтверждения острой хирургической патологии. В США из 5–10 млн человек, ежегодно обращающихся за медицинской помощью с жалобами на острую боль в животе, у 40% диагностируют признаки острого живота. В то же время у каждого четвертого отмечают «функциональную», или «неспецифическую» абдоминальную боль (Бабак О.Я., 2006).
Следует отметить, что функциональные расстройства (ФР) желудочно-кишечного тракта (ЖКТ) чрезвычайно распространены в популяции: у 20–30% населения земного шара отмечают те или иные их проявления. При этом большинство ФР сопровождается гиперкинетическими реакциями гладких мышц и развитием спазма (Вейн А.М. (ред.), 2000; Белоусова Е.А., 2002). По данным Э.П. Яковенко и соавторов (2009), почти у половины всех больных гастроэнтерологического профиля (в том числе с органической патологией органов пищеварения) отмечают симптомы гипермоторной, и в первую очередь — спастической, дискинезии гладких мышц ЖКТ.
Нередко спазм гладких мышц при ФР ЖКТ является ведущим проявлением заболевания и главной причиной боли. Так, функциональная дисфагия, функциональная боль за грудиной, пилороспазм, кишечные дисфункции (синдром раздраженного кишечника, функциональная диарея, функциональный запор, функциональная абдоминальная боль) в большинстве случаев проявляются нарушением кишечного транзита и спастической болью в животе.
Нарушение эвакуации желчи и растяжение желчного пузыря (ЖП) при ФР его работы также сопровождается абдоминальной болью спастического характера. Среди факторов, способствующих развитию дисфункции ЖП, существует и ряд специфических причин (генетически обусловленная патология гладких мышц ЖП, дискоординация работы ЖП и пузырного или общего желчного протока, воспалительные изменения стенки ЖП и др.) (Белоусова Е.А., 2002).
По данным А.А. Ильченко (2004), 85–90% всех нарушений функции желчевыводящей системы возникает в результате развития органической билиарной патологии. При этом основными причинами боли являются спазм гладких мышц, перерастяжение стенки ЖП и желчных протоков в результате развития билиарной гипертензии, механическое раздражение стенки ЖП и протоковой системы билиарным сладжем или конкрементом.
Тесная анатомо-функциональная взаимосвязь билиарной системы и гастропанкреатодуоденальной зоны обусловливает смешанный характер боли при билиарной патологии. Так, дисфункция сфинктера печеночно-поджелудочной ампулы (сфинктера Одди) проявляется симптомами поражения билиарного тракта, поджелудочной железы или обоими симптомокомплексами. Нарушения работы сфинктерного аппарата также могут быть вызваны органическими нарушениями (стенозом сфинктера Одди или дистальной части общего желчного протока после холецистэктомии, опухолью большого дуоденального (Фатерова) соска).
Спастическая абдоминальная боль при органической патологии ЖКТ (пилороспазм при язвенной болезни, спазм шейки ЖП при желчнокаменной болезни и др.) имеет вторичный характер и усугубляет болевой синдром, вызванный основным деструктивным, воспалительным или неопластическим процессом (Белоусова Е.А., 2002).
Таким образом, в симптомокомплексе различных заболеваний ЖКТ спастическая висцеральная боль является ведущим клиническим проявлением органической и/или функциональной патологии.
Патофизиологические механизмы развития спастической висцеральной боли
В формировании абдоминальной боли участвуют висцеральные болевые рецепторы (ноцицепторы) и окончания чувствительных нервных волокон. Висцеральные ноцицепторы включают:
- высокопороговые механорецепторы (находятся в сердце, пищеводе, бронхах, желчевыводящих путях, тонкой и толстой кишке, мочеточнике, мочевом пузыре, матке), которые реагируют только на выраженный стимул (например чрезмерное сокращение и спазм полых органов), формируя острую боль;
- ноцицепторы «интенсивности» (находятся в сердце, пищеводе, толстой кишке, мочевом пузыре), возбуждающиеся в ответ на слабые механические стимулы;
- «немые», или «молчащие», ноцицепторы, которые активизируются только при повреждении клеток в результате воспаления, ишемии, некроза и обусловливают длительную диффузную боль (Баранская Е.К., 2009; Яковенко Э.П. и соавт., 2009).
Болевые рецепторы локализуются в мышечной и серозной оболочке стенок полых органов и капсуле паренхиматозных органов брюшной полости. Брыжейка и париетальная брюшина также обладают чувствительностью к болевым стимулам, тогда как висцеральная брюшина и большой сальник ее лишены (Яковенко Э.П. и соавт., 2009).
Истинно висцеральная боль возникает при возбуждении ноцицепторов в результате растяжения стенки полого органа (в комбинации с сокращением его гладких мышц) или капсулы паренхиматозного органа, натяжении брыжейки, сосудистых нарушениях. Таким образом, по механизму развития выделяют: спастическую (обусловленную спазмом гладких мышц ЖКТ), дистензионную (связанную с гипомоторной дискинезией гладких мышц и растяжением полого органа), перитонеальную (в основе которой лежит натяжение капсулы или висцерального листка брюшины) и сосудистую висцеральную боль (Садовникова И.И., 2009; Яковенко Э.П. и соавт., 2009).
Сообщение о ноцицептивном раздражении, воспринятое болевыми рецепторами, передается по различным каналам периферической нервной системы (в большинстве случаев проводниками висцеральной боли являются немиелинизированные С-волокна малого диаметра, обладающие низкой скоростью проведения импульса, при раздражении которых ощущается отсроченная тупая диффузная жгучая длительная боль) и затем обрабатывается в центральной нервной системе сложным нейрофизиологическим комплексом, включающим как специфические, так и неспецифические механизмы (Лиманский Ю.П., 1986; Ивашкин В.Т., Шульпекова Ю.О., 2002; Хвисюк А.Н., Федоренко Н.А., 2007; Баранская Е.К., 2009).
Регуляция моторной функции ЖКТМоторная функция ЖКТ контролируется многочисленными регулирующими влияниями со стороны центральной и периферической нервной системы, а также большой группой желудочно-кишечных пептидов и биоактивных молекул, действующих на уровне подслизистого (Мейснеровского) и межмышечного (Ауэрбаховского) нервных сплетений ЖКТ. Все компоненты этой системы поддерживают равновесие между стимулирующими и ингибирующими импульсами, что способствует поддержанию нормального тонуса и сократительной активности гладких мышц.
Вегетативная нервная система (внешняя иннервация двигательной функции ЖКТ) оказывает разнонаправленное сбалансированное действие: парасимпатическая стимуляция вызывает сокращение, симпатическая — расслабление гладких мышц. Таким образом, усиление парасимпатических или ослабление симпатических влияний способствует нарушению двигательной функции ЖКТ. Наличие интрамуральных нейронов в межмышечном сплетении (внутренняя иннервация) позволяет осуществлять автономный контроль двигательной активности ЖКТ (Белоусова Е.А., 2002; Садовникова И.И., 2009).
Немаловажную роль в развитии спастической абдоминальной боли играет нарушение баланса нейротрансмиттеров и регуляторных пептидов, контролирующих основные кишечные функции.
Серотонин, активирующий несколько подтипов рецепторов (наиболее изучены 5-НТ3 и 5-НТ4), играет существенную роль в регуляции моторики ЖКТ, вызывая диаметрально противоположные эффекты. Так, его связь с рецепторами 5-НТ3 способствует расслаблению, с 5-НТ4 — сокращению мышечного волокна.
Определенная роль в регуляции моторной функции кишечника отводится эндогенным опиатам: при связывании их с μ- и δ-опиоидными рецепторами миоцитов происходит стимуляция, а с κ- рецепторами — замедление моторики ЖКТ.
Субстанция Р (группа тахикининов), связываясь с рецепторами миоцитов, повышает моторную функцию последних за счет прямой активации и выделения ацетилхолина.
Соматостатин может как стимулировать, так и ингибировать интрамуральные нейроны, что приводит к аналогичным изменениям моторики.
Непосредственное влияние полипептида мотилина на рецепторы мышечных клеток повышает тонус нижнепищеводного сфинктера, ускоряет опорожнение желудка и усиливает сократительную активность толстого кишечника.
Вазоактивный интестинальный пептид (преимущественная область секреции — подслизистое и межмышечное сплетения в толстом кишечнике) способствует расслаблению мышц нижнепищеводного сфинктера, фундальной части желудка, толстой кишки (Белоусова Е.А., 2002; Ивашкин В.Т. (ред), 2003; Садовникова И.И., 2009).
Таким образом, патогенез гладкомышечного спазма, независимо от уровня поражения, обусловлен нарушением взаимодействий между больным органом-мишенью и регуляторными системами, поскольку любой висцеральный орган и весь ЖКТ в целом находятся под контролем многочисленных регулирующих влияний (Белоусова Е.А., 2002).
Механизмы сокращения и расслабления гладких мышцСостояние сократительного аппарата гладкомышечных клеток находится в прямой зависимости от ионного состава, где главенствующую роль играют ионы кальция (Са2+). Повышение их концентрации в цитоплазме миоцитов сопровождается сокращением, а снижение — релаксацией мышечного волокна.
Транспорт ионов Са2+ через клеточные мембраны осуществляется посредством специальных кальциевых, или медленных, каналов, которые представлены встроенными в мембрану клетки макромолекулярными белками, содержащими рецепторы, распознающие ионы Са2+. В регуляции транспорта ионов Са2+ участвует ряд нейрогенных медиаторов — ацетилхолин, катехоламины (норадреналин), серотонин, холецистокинин, мотилин и др. Так, связывание ацетилхолина с М-холинорецепторами способствует открытию натриевых каналов и вхождению ионов натрия в клетку, что сопровождается деполяризацией мембраны и открытием потенциалзависимых кальциевых каналов, через которые ионы Са2+ поступают в клетку. Взаимодействуя с цитоплазматическим кальцийсвязывающим белком кальмодулином, они активируют киназу легких цепей двигательного белка миозина. Последняя отщепляет фосфорный остаток от молекулы аденозинтрифосфорной кислоты, связанной с волокнами миозина. Благодаря этому миозин приобретает способность к взаимодействию с другим двигательным белком — актином. В результате между актином и миозином устанавливаются «молекулярные мостики», благодаря которым они «сдвигаются» по отношению друг к другу, что приводит к укорочению клетки.
Одним из условий, необходимых для сокращения мышечного волокна, является высокая активность фермента фосфодиэстеразы, которая участвует в расщеплении циклического аденозинмонофосфата (цАМФ) и циклического гуанозинмонофосфата (цГМФ), молекулы которых снижают содержание ионов Са2+ в цитоплазме и тем самым способствуют снижению сократительной активности клетки (Ивашкин В.Т. (ред), 2003; Яковенко Э.П. и соавт., 2009).
Основной механизм снижения тонуса и сократительной активности гладких мышц зависит от импульсов со стороны симпатической нервной системы и стимуляции норадреналином α1-адренегических рецепторов наружной мембраны миоцитов, что приводит к открытию быстрых ионных каналов, утечке положительно заряженных ионов из клетки и ее гиперполяризации. В условиях нарастания мембранного потенциала медленные кальциевые каналы прекращают функционировать, концентрация цитозольного Са2+ резко падает и наступает релаксация мышечного волокна.
Клиническая характеристика спастической абдоминальной боли
Классическое проявление висцеральной абдоминальной боли — колика (греч. kōlikē — кишечная болезнь) — характеризуется схваткообразной болью в животе высокой интенсивности, при которой периоды нарастания боли чередуются со «светлыми промежутками». Во время очередной «схватки» интенсивность боли быстро нарастает, затем наступает «плато» — период, когда выраженность боли максимальна по интенсивности (продолжается от 15 мин до нескольких часов), после чего боль постепенно стихает. Между приступами болевые ощущения полностью отсутствуют (Губергриц Н.Б., 2010).
Коликообразная боль, как правило, характеризуется высокой интенсивностью. На высоте боли пациенты беспокойны, часто меняют положение тела, мечутся либо принимают вынужденную позу, стараясь найти положение, которое уменьшит страдания.
При чрезмерной интенсивности импульса (например при прохождении камня) или анатомическом повреждении органа (например ущемлении кишки) возникает иррадиирующая боль в участках тела, имеющих общую корешковую иннервацию с пораженным органом (Бабак О.Я., 2006; Яковенко Э.П. и соавт., 2009).
Висцеральная боль характеризуется отсутствием четкой локализации — зоны восприятия ее, как правило, размыты. При повреждении пищевода, желудка, ЖП, билиарных протоков, поджелудочной железы боль локализуется в эпигастральной; при патологии тонкой, слепой кишки — мезогастральной; при поражении толстой кишки, органов малого таза — гипогастральной области. При этом боль ощущается ближе к срединной линии живота, поскольку внутренние органы имеют билатеральную иннервацию.
Абдоминальная боль редко отмечается как самостоятельный симптом и часто сопровождается тошнотой, рвотой, горечью во рту, изжогой, ощущением переполнения в желудке, метеоризмом, поносом, запором и другими симптомами. При острой висцеральной боли нередко отмечают сопутствующие вегетативные реакции (слабость, бледность, потливость, одышку и др.), лихорадку рефлекторного генеза, локальное напряжение мышц передней брюшной стенки (Баранская Е.К., 2005; Садовникова И.И., 2009).
Дифференциально-диагностические признаки различных типов висцеральной абдоминальной боли представлены в таблице.
Таблица. Характеристика висцеральной абдоминальной боли (Яковенко Э.П. и др., 2009)
| Показатель | Висцеральная боль, обусловленная | ||
|---|---|---|---|
| гипертонической (спастической) и гиперкинетической дискинезией полого органа | гипотонической дискинезией полого органа | растяжением капсулы, брыжейки органа | |
| Характер | Острая или тупая, приступообразная, жгучая | Давящая, тупая, монотонная | Острая, колющая, тянущая, сверлящая, режущая, кинжальная |
| Локализация | Разлитая, неопределенная, чаще по срединной линии | Разлитая, неопределенная, по срединной линии | Разлитая, но может соответствовать пораженному органу |
| Длительность | От минуты до месяцев | Длительная (от недели до месяцев) | Длительная (от недели до месяцев) |
| Ритмичность (связь с приемом пищи, временем суток, актом дефекации и др.) | Характерна (ритм может быть правильным и неправильным) | Неотчетлива | Усиливается при физических нагрузках, в определенных положениях тела, в ночные часы |
| Иррадиация | Возникает при интенсивном характере и соответствует пораженному органу | Отсутствует | Характерна и соответствует пораженному органу |
| Болезненность при пальпации | В месте локализации боли | В месте локализации боли | В месте локализации больного органа |
| Лекарственная терапия | Эффективны спазмолитические препараты | Эффективны прокинетики | Эффективны анальгетики (возможно сочетание с миотропными спазмолитиками) |
| Клинические примеры | Неосложненная язвенная болезнь, хронический обструктивный панкреатит, синдром раздраженного кишечника, желчная колика, функциональное нарушение сфинктера Одди, спастическая дискинезия толстой кишки, ассоциированная с любым заболеванием органов пищеварения (дивертикулярная болезнь, язвенный колит и др.), тенезмы при патологии прямой кишки | Гастродуоденостаз, гипомоторная дискинезия кишечника, функциональное расстройство ЖП гипомоторного типа | Острый панкреатит, хронический кальцифицирующий панкреатит, поражение лимфатических узлов, острый гепатит, опухоли органов брюшной полости |
Купирование спастической абдоминальной боли: Спазмалгон
Известно, что пациентам с неуточненным диагнозом и/или признаками острого живота введение анальгетиков противопоказано. Так, большинство авторов считают ошибочным решение купировать острую абдоминальную боль на догоспитальном этапе в связи с риском нивелирования картины острой хирургической патологии: обезболивание может затруднить диагностику и создать впечатление мнимого благополучия. Отличить в этот период острое хирургическое заболевание от нехирургических причин боли в животе трудно, поэтому при любых проявлениях острой абдоминальной боли от применения анальгетиков следует воздержаться (Бабак О.Я., 2006). В то же время клиническая практика свидетельствует, что в большинстве случаев приступ спастической абдоминальной боли сопровождается значительно выраженным болевым синдромом: страдания пациента в этот период настолько мучительны, что требуют обезболивания. Таким образом, при отсутствии необходимости экстренного оперативного вмешательства применение анальгетиков является необходимым компонентом лечения.
Спазмолитическая терапия не сопровождается непосредственным вмешательством в механизмы болевой чувствительности, не затрудняет диагностику острой хирургической патологии (Ивашкин В.Т. (ред.), 2003). Кроме того, применение спазмолитиков в данном случае является патофизиологически обоснованным. Так, с целью достижения релаксационного эффекта на периферическом уровне, снижения сократительной активности гладких мьшц, устранения спазма и восстановления нормального транзита показано применение релаксантов гладких мышц ЖКТ — холинолитиков и миотропных спазмолитиков, терапевтический эффект которых основан на вмешательстве в механизмы сокращения гладкомышечных клеток.
Антихолинергические средства обладают способностью блокировать мускариновые рецепторы клеточной мембраны, в результате чего снижается внутриклеточная концентрация ионов Са2+, что в конечном итоге приводит к расслаблению мышечного волокна. В настоящее время применение антихолинергических средств в купировании спастической боли считается абсолютно обоснованным и достаточно эффективным. В свою очередь, миотропные спазмолитики, являющиеся препаратами выбора для устранения спазма любого генеза и купирования боли (особенно при ФР), способствуют расслаблению гладких мышц, что сопровождается снижением тонуса полого органа и внутрипросветного давления, восстановлением пассажа содержимого и улучшением кровоснабжения стенки органа (Белоусова Е.А., 2002).
В настоящее время для купирования боли спастического характера все чаще применяют комбинированные препараты, активные компоненты которых обладают взаимодополняющими механизмами действия и способствуют быстрому и эффективному устранению и боли, и спазма.
Оптимальным примером такой комбинации является препарат Спазмалгон («Sopharma», Болгария). Согласно унифицированной анатомо-терапевтической и химической классификации лекарственных средств — классификационной системе АТС (Anatomical Therapeutic Chemical classification system), препарат относят к спазмолитическим средствам в комбинации с анальгетиками (код препарата — А03D А02) (Компендиум 2010 — лекарственные препараты, 2010). В его составе — три действующих вещества (ненаркотический анальгетик метамизол натрий, миотропный спазмолитик питофенона гидрохлорид и антихолинергическое средство фенпивериния бромид), оказывающих выраженный анальгезирующий и спазмолитический эффект.
Представитель нестероидных противовоспалительных препаратов (НПВП) группы производных пиразолона — метамизол натрий, входящий в состав препарата Спазмалгон, с 1922 г. известен клиницистам как лекарственное средство, обладающее мощным анальгезирующим и жаропонижающим эффектом в сочетании с менее выраженной противовоспалительной и спазмолитической активностью (Fendrich Z., 2000). Отметим, что НПВП нашли широкое применение во всем мире и включены в алгоритмы обезболивающей терапии при болевом синдроме различной степени выраженности (Мазуренко О., 2006). За долгую историю применения фармакологические свойства метамизола натрия подробно изучены, а терапевтическая эффективность подтверждена многими исследованиями. В настоящее время препарат по-прежнему очень популярен во многих странах в качестве монокомпонента терапии и в комбинации со спазмолитиками.
По сути метамизол натрий является пролекарством — предшественником лекарственного средства, который превращается в организме в активную форму. Хорошо всасываясь в пищеварительном тракте, он гидролизируется с образованием активного метаболита, 50–60% которого связывается с белками плазмы крови.
Механизм противовоспалительного, анальгезирующего и жаропонижающего действия метамизола натрия обусловлен ингибированием фермента циклооксигеназы и блокированием синтеза простагландинов из арахидоновой кислоты (напомним, что являясь медиаторами воспалительного процесса, эти вещества повышают чувствительность ноцицепторов и таким образом участвуют в механизме восприятия боли). Помимо этого, под влиянием метамизола натрия происходит нарушение проведения болевых экстра- и проприоцептивных импульсов, повышение порога возбудимости таламических центров болевой чувствительности, повышение теплоотдачи (Денисенко П.П. и соавт., 2004; Компендиум 2010 — лекарственные препараты, 2010).
Благодаря вышеуказанным свойствам метамизол натрий незаменим при сильной боли, обусловленной спазмом гладких мышц. Его высокая анальгезирующая активность подтверждена в ряде контролируемых исследований (Бутров А.В. и соавт., 2009), а по наблюдениям некоторых авторов, при применении в равных дозах анальгезирующий эффект препарата сравним и в отдельных случаях даже превосходит таковой некоторых опиоидных анальгетиков (Schmieder G. et al., 1993; Fendrich Z., 2000; Haen Е., 2007). Обзор литературы, проведенный F. Arellano, J.A. Sacristán (1990), свидетельствует о целесообразности парентерального введения метамизола натрия в качестве препарата первого выбора при колике в случаях необходимости применения ненаркотических анальгетиков. По наблюдениям Z. Fendrich (2000), побочные эффекты терапии метамизолом натрием выражены нечетко, а лекарственное взаимодействие — минимально, что делает возможным его применение для купирования болевого синдрома различного происхождения.
Второй активный компонент препарата Спазмалгон — питофенона гидрохлорид — обладает прямым миотропным (по отношению к гладким мышцам) спазмолитическим (папавериноподобным) действием. По механизму релаксирующего действия питофенона гидрохлорид является ингибитором фосфодиэстеразы (последняя, как отмечено выше, разрушает внутриклеточный цАМФ и цГМФ, участвующие в механизмах регуляции гомеостаза Са2+ в миоцитах). Это способствует накоплению в миоците цАМФ и цГМФ, что снижает концентрацию Са2+ и приводит к расслаблению гладких мышц. Выраженный и продолжительный антиспастический эффект питофенона гидрохлорида подтвержден в исследованиях in vitro и in vivo, проведенных S. Bal-Tembe и соавторами (1997).
Фенпивериния бромид, оказывая М-холиноблокирующее действие, способствует дополнительному расслаблению гладких мышц ЖКТ.
Таким образом, выраженная спазмолитическая и анальгезирующая активность препарата Спазмалгон позволяют применять его с целью симптоматического лечения приступов желчной и кишечной колики, спастической дискинезии желчевыводящих путей и другой патологии, сопровождающейся абдоминальной болью спастического характера.
Форма выпуска препарата (раствор для внутримышечного введения в ампулах по 2 и 5 мл) удобна при необходимости быстрого купирования боли как в домашних условиях, так и в стационаре. При острых эпизодах боли препарат применяют однократно (при необходимости дозу повторяют через 6–8 ч) или короткими курсами — 2–3 дня. После достижения быстрого терапевтического эффекта можно продолжить лечение пероральными обезболивающими и спазмолитическими средствами.
Литература
- Бабак О.Я. (2006) Острая боль в животе: где хирург, где терапевт? Острые и неотложные состояния в практике врача, 2: 8–13.
- Баранская Е.К. (2005) Боль в животе: клинический подход к больному и алгоритм лечения. Место спазмолитической терапии в лечении абдоминальной боли. Гастроэнтерология, 14(109): 49–57.
- Баранская Е.К. (2009) Терапия абдоминальной боли. Справочник поликлинического врача, 1: 40–43.
- Белоусова Е.А. (2002) Спазмолитики в гастроэнтерологии: сравнительная характеристика и показания к применению. Фарматека, 9: 40–46.
- Бутров А.В., Кондрашенко Е.Н., Ибарра-Пенья Н.А. (2009) Современные НПВП в практике врача анестезиолога-реаниматолога. РМЖ (Русский медицинский журнал), 17(25): 1631–1635.
- Вейн А.М. (ред.) (2000) Вегетативные расстройства: клиника, лечение, диагностика. Медицинское информационное агентство, Москва, 752 с.
- Губергриц Н.Б. (2010) Желчнокаменная болезнь: от классики к современности. Гастроэнтерология, 1: 83–95.
- Денисенко П.П., Бурбелло А.Т., Шабров А.В. (2004) Современные лекарственные средства: клинико-фармакологический справочник практического врача. Нева, Санкт-Петербург, 896 с.
- Ивашкин В.Т. (ред.) (2003) Рациональная фармакотерапия заболеваний органов пищеварения: руководство для практикующих врачей. Литтерра, Москва, 1046 с.
- Ивашкин В.Т., Шульпекова Ю.О. (2002) Нервные механизмы болевой чувствительности. Российский журнал гастроэнтерологии, гепатологии, колопроктологии, 4(12): 16–20.
- Ильченко А.А. (2004) Билиарная патология и абдоминальная боль. Врач, 2: 51–53.
- Компендиум 2010 — лекарственные препараты (2010) В.Н. Коваленко, А.П. Викторов (ред.) МОРИОН, Киев, с. С-122.
- Лиманский Ю.П. (1986) Физиология боли. Здоров’я, Киев, 96 с.
- Мазуренко О. (2006) Если боль застала врасплох… Препарат выбирает посетитель аптеки. Еженедельник Аптека, 19(540) .
- Садовникова И.И. (2009) Абдоминальный болевой синдром: диагностика, лечение. РМЖ (Русский медицинский журнал), 2: 72–75.
- Хвисюк А.Н., Федоренко Н.А. (2007) Нейрофизиологические механизмы боли. Медицина неотложных состояний, 6(13): 7–11.
- Яковенко Э.П., Яковенко А.В., Агафонова Н.А. и др. (2009) Абдоминальные боли: механизмы формирования, рациональный подход к выбору терапии. РМЖ (Русский медицинский журнал), 11(2): 48–53.
- Arellano F., Sacristán J.A. (1990) Metamizole: reassessment of its therapeutic role. Eur. J. Clin. Pharmacol., 38(6): 617–619.
- Bal-Tembe S., Bhedi D.N., Mishra A.K. et al. (1997) HL 752: a potent and long-acting antispasmodic agent. Bioorg. Med. Chem., 5(7): 1381–1387.
- Fendrich Z. (2000) Metamizol — a new effective analgesic with a long history. Overview of its pharmacology and clinical use. Cas. Lek. Cesk., 139(14): 440–444.
- Haen E. (2007) Clinical pharmacology of analgesics. Orthopade, 36(1): 17–22.
- Schmieder G., Stankov G., Zerle G. et al. (1993) Observer-blind study with metamizole versus tramadol and butylscopolamine in acute biliary colic pain. Arzneimittelforschung, 43(11): 1216–1221.
К вопросу о творчестве… | mgzt.ru
Как совместить «полёт мысли» хирурга и принципы повторной реконструкции?
В своей практике абдоминальным хирургам часто приходится иметь дело с нарушениями анатомии и физиологии органов, которые сформировались в результате длительной болезни.
Однако клиническое наблюдение, о котором пойдёт речь, особенное. В этот раз специалистам пришлось исправлять анатомический казус, ставший результатом либо случайной ошибки, либо злого умысла самой природы. И что удивительно, не у новорождённого ребёнка, а у взрослого человека. Последнее обстоятельство само по себе вызывает многочисленные «почему», но сегодня это уже не так важно, как то, что хирургам всё-таки удалось преодолеть «сопротивление материала».
В отделение реконструктивной хирургии пищевода и желудка Национального медицинского исследовательского центра хирургии им. А.В.Вишневского поступила 35-летняя пациентка в состоянии тяжёлой кахексии, к которой привела врождённая аномалия двенадцатиперстной кишки (ДПК).
– Поскольку у нас не было заключений детских хирургов, наблюдавших эту пациентку с раннего возраста, мы могли только строить предположения, какой именно порок развития у неё был исходно. Либо атрезия в области восходящей части ДПК, либо аганглиоз ДПК – ситуация, аналогичная болезни Гиршспрунга. Не исключено, что именно из-за нарушения иннервации кишка утратила двигательную активность, в результате чего со временем баллонообразно расширилась и эвакуировала содержимое не регулярно, а только по мере наполнения. Сформировался синдром мегадуоденум, и вся система переваривания пищи оказалась нарушена, – рассказывает руководитель отделения, доктор медицинских наук, профессор Дмитрий Ручкин.
Фактически перед «взрослыми» хирургами центра хирургии им. А.В.Вишневского был чудом выживший ребёнок с врождённым пороком развития, ведь обычно без оперативного лечения такие дети долго жить не могут. Трудно объяснить, почему коррекцию аномалии ДПК девочке не выполнили своевременно. И можно лишь удивляться компенсаторным возможностям организма пациентки, которая дожила с такой патологией до 35 лет и к тому же выносила две беременности. Но относительное благополучие – если так в принципе можно назвать жизнь впроголодь – закончилось год назад, когда наступила декомпенсация.
Хирурги по месту жительства – а это один из регионов Сибири – оперировали женщину дважды, однако ожидаемый результат так и не получили. Сначала была предпринята попытка расправить дуоденоеюнальный переход, чтобы помочь двенадцатиперстной кишке опорожняться. Во второй раз с помощью петли тонкой кишки сформировали два соустья – с желудком и с ДПК, предполагая, что содержимое из желудка и из ДПК будет дренироваться в эту петлю и оттуда двигаться дальше.
– Теоретически такой вариант допустим, но в данном случае он не сработал, потому что двигательная активность двенадцатиперстной кишки исходно была аномально снижена. Два хирургических вмешательства не устранили стойкий гастродуоденостаз. Питаться через рот пациентка так и не смогла, каждый приём пищи сопровождался тошнотой и рвотой. Поэтому ей установили тонкий зонд для энтерального питания, с которым она проходила последние 6 месяцев. Когда женщина приехала к нам, она была очень ослаблена и крайне истощена. Ситуация обретала опасный характер и могла в ближайшее время привести к гибели больной от кахексии и обезвоживания, – поясняет Д.Ручкин.
Сложная и абсолютно уникальная операция, которую выполнили женщине специалисты центра хирургии им. А.В.Вишневского – очередной пример блестящего владения «искусством кройки и шитья» в исходно сложных анатомических условиях.
– Сначала нам необходимо было разобрать сформированную коллегами конструкцию. Затем мы выполнили резекцию трёх четвертей желудка, который так же, как и двенадцатиперстная кишка, был перерастянут и обездвижен. Возможно, причина та же – аганглиоз, мы надеемся, что ответ на этот вопрос даст патологоанатомическое исследование. Следующим этапом необходимо было выполнить двустороннее выключение ДПК из пассажа пищи с сохранением за ней только функции депонирования и эвакуации желчи и панкреатического сока, – восстанавливает хронологию операции профессор.
По словам опытнейшего хирурга, никогда прежде ему не приходилось видеть такой дилатации двенадцатиперстной кишки: её диаметр превышал 13 см при анатомической норме 3 см. После того как вопрос с функцией ДПК был решён, приступили к формированию соустья её с тонкой кишкой, чтобы за счёт нормальной перистальтики подключённого сегмента тощей кишки обеспечить адекватную систему транспорта пищи. Причём, как подчёркивает Д.Ручкин, отводящие и приводящие петли со-брали из разных сегментов тонкого кишечника, то есть использовали стандартные хирургические подходы в нестандартном их сочетании.
Можно ли назвать это недопустимым отступлением от правил? Нет. В реконструктивной хирургии всё и всегда выкраивается индивидуально, как говорится, «шьётся из материала заказчика и под заказчика». Именно поэтому можно быть на 100% уверенными в том, что второй точно такой же операции никто никогда и нигде не выполнял. В то же время, убеждён Д.Ручкин, необходимо строго следовать единым принципам повторной реконструкции, главный из которых – рациональность, то есть бережное отношение к природному пластическому материалу. Проще всего «отрезать и выбросить», сложнее – сохранить и использовать.
– У нас опыт выполнения более 70 повторных реконструктивных операций, и все эти «переделки» – индивидуальные ситуации, похожих нет. Но только используя общие принципы реконструктивной хирургии пищевода и желудка, нам удаётся реализовать главные задачи: если ДПК сохранна, то вернуть через неё пассаж пищи, а если надо удалить желудок, то сформировать вместо него тонкокишечный резервуар. При этом выкроить его надо так, чтобы добиться функционально хорошего результата, – продолжает Д.Ручкин.
Передо мной рисунок, который сделал Дмитрий Валерьевич во время нашего разговора. На нём схема выполненной операции. На первый взгляд, какие-то кружева: хитросплетение органов, анастомозов, петель, сужений и расширений. Как именно должно выглядеть это «кружево» в итоге, решалось в процессе, когда хирурги уже стояли у операционного стола. Значит ли это, что даже в условиях стандартизации хирургических подходов творчество допустимо? – В идеале хирург идёт в операционную с уже готовым дизайном предстоящей реконструкции в голове, вооружённый данными предоперационной диагностики. Но планы осуществляются не всегда. Правильнее сказать: в нашей практике чаще бывает не так, поэтому тактика определяется по ходу операции. К вашему вопросу о творчестве во время принятия решений: любая повторная операция есть творчество. Но не произвольное художество! Творчество заключается в том, что обоснован и принципиально предопределён каждый из моментов нестандартной операции, и в ней нет ничего случайного. И каким бы неожиданным ни оказался сюрприз, преподнесённый болезнью пациента, при выборе тактики оперативного вмешательства должны быть реализованы все физиологические принципы повторной реконструкции. На эту тему в нашем отделении проведено научное исследование, и сейчас готовится диссертационная работа, – резюмирует мой собеседник.
Что касается 35-летней сибирячки, результат операции благополучный: гастростаз был устранён, уже через неделю моторная функция кишечника восстановилась в полной мере, равно как и вся система пищеварения. Пациентку выписали домой с возможностью полноценно питаться. Спасённая жизнь стала ей подарком в канун Нового года.
Постскриптум: и всё-таки врождённые пороки развития у детей лучше выявлять и корригировать вовремя.
Елена БУШ, обозреватель «МГ».
| |||||
| ✎ Создать тему | Личное сообщение | Имя | Дата | |||
| 7 | 111 | год = year/12 months | Sunny1 | 15.07.2021 | 13:42 |
| 2 | 45 | crust layer | bania83 | 15.07.2021 | 10:59 |
| 12 | Здравствуйте, подскажите, пожалуйста… судостр. | kris_iskorka | 15.07.2021 | 16:20 | |
| 4 | 121 | Перевод инструкции рус-англ.- что лучше использовать при долженствовании- Should be или must be? | Sergey2021 | 15.07.2021 | 9:25 |
| 8 | 132 | Договор кредитной линии: дебетовать, кредитовать, выборка, выплата | Sunny1 | 14.07.2021 | 11:16 |
| 436 | 4772 | Ошибки в словаре | 1 2 3 4 5 6 7 8 9 10 все | 4uzhoj | 23.02.2021 | 13:36 |
| 11 | 264 | Трубная проводка | Aniss | 11.07.2021 | 15:24 |
| 9 | 266 | Maskaphobes | Себастьян Перейра, торговец… | 14.07.2021 | 8:08 |
| 1 | 54 | half the type for | Miha4406 | 15.07.2021 | 3:05 |
| 10 | 238 | JUNCH REPUBLIC | adelaida | 14.07.2021 | 13:30 |
| 10 | 108 | Common shareholder number | A111981 | 13.07.2021 | 10:11 |
| 8 | 218 | перевод этнографической литературы | italmas74 | 13.07.2021 | 14:59 |
| 13 | 239 | ФИО | adelaida | 14.07.2021 | 14:12 |
| 1 | 90 | перевод | Diannat | 14.07.2021 | 17:31 |
| 2 | 68 | freetime грузоперевозки | VictorMashkovtsev | 14.07.2021 | 11:21 |
| 10 | 108 | final liquidation | VictorMashkovtsev | 14.07.2021 | 12:35 |
| 1 | 63 | installment and valid | Eleonora6088 | 14.07.2021 | 12:09 |
| 9 | 223 | Purple vs. Magenta | adelaida | 13.07.2021 | 17:03 |
| 4 | 136 | The psychology of engagement; The psychology of alleviation | shaks331 | 8.07.2021 | 18:47 |
| 9 | 160 | product gas sides backwards | adelaida | 12.07.2021 | 8:01 |
| 24 | 274 | Токарный станок | Annf25 | 13.07.2021 | 13:04 |
| 1 | 62 | erosion loss | bania83 | 13.07.2021 | 10:02 |
| 6 | 258 | SOS Trados | Agri | 10.07.2021 | 17:02 |
| 14 | 340 | Зачем нужен … | maria39 | 9.07.2021 | 13:59 |
| 4 | 397 | OFF. Умерла Нина Демурова | Ying | 12.07.2021 | 8:37 |
| 46 | 513 | Off: Apple ID | 1 2 все | qp | 3.07.2021 | 21:33 |
| 4 | 116 | undergrowth | VictorMashkovtsev | 12.07.2021 | 11:00 |
| 87 | 2467 | Переводческая ставка | 1 2 3 все | foxnatascha | 3.07.2021 | 12:00 |
Застой желудка – StatPearls – Книжная полка NCBI
Продолжение образовательной деятельности
Гастропарез (застой желудка) происходит от греческих слов гастро / желудок или желудок, а также парез или частичный паралич. Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта. Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса.Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные. Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния.В этом упражнении рассматриваются этиология, проявления, оценка и лечение желудочного стаза, а также рассматривается роль межпрофессиональной группы в оценке, диагностике и лечении состояния.
Цели:
Определить некоторые из основных состояний, которые могут привести к развитию гастропареза.
Кратко опишите процедуру обследования и оценки пациента с желудочным стазом.
Опишите доступные варианты лечения и ведения гастропареза с учетом основной этиологии.
Пересмотреть стратегии межпрофессиональной группы по улучшению координации помощи и коммуникации для улучшения результатов при ведении и лечении желудочного застоя.
Введение
Гастропарез (застой желудка) происходит от греческих слов gastro / gaster или желудок и парез или частичный паралич. Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта.Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса. Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные. Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота.Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния. Лечение пареза желудка включает первоначальное восстановление состояния питания, оптимизацию гликемического контроля, облегчение симптомов и улучшение опорожнения желудка. Медицинское лечение включает использование прокинетических агентов, таких как метоклопрамид, эритромицин и противорвотных средств. В рефрактерных случаях используются эндоскопические и хирургические методы.Интрапелорическая инъекция ботулина, электрическая стимуляция желудка, вентилирующая гастростомия, питательная еюностомия, пилоропластика, частичная гастрэктомия и самые последние эндоскопические методы, такие как пероральная эндоскопическая миотомия желудка (G-POEM), используются для облегчения симптомов.
Этиология
Наиболее частыми этиологиями гастропареза являются идиопатический у 64%, диабет у 31% и послеоперационный период у остальных пациентов. Другая, менее частая этиология включает связь с функциональными расстройствами кишечника, синдромами нарушения моторики, болезнью Шагаса, поствирусными, неврологическими расстройствами, эндокринными состояниями, нарушениями соединительной ткани, радиацией, ишемией желудка и приемом лекарств (опиоидов, холинолитиков, антидиабетических препаратов).[4]
Эпидемиология
Оценка распространенности гастропареза является сложной задачей, поскольку симптомы обычно не сопоставимы с исследованием опорожнения желудка. Согласно эпидемиологическому исследованию, проведенному в округе Олмстед, частота пареза желудка составила 24,2 на 100 000 человек, а заболеваемость – 6,3 на 100 000 человек в год.
Патофизиология
Патофизиология гастропареза плохо изучена и не совсем определена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота.Для опорожнения желудка необходимо взаимодействие между гладкими мышцами, внешними нервами, внутренними или кишечными нервами и интерстициальными клетками Кахаля (ICC). Было высказано предположение, что может быть плохое взаимодействие между местной кишечной системой вместе со сниженной местной секрецией оксида азота (NO). Оксид азота необходим для расслабления гладких мышц, что приводит к аккомодации глазного дна и нарушению расслабления пилорических мышц. ICC генерируют медленную волну и передают ее в гладкие мышцы, таким образом обеспечивая сокращение, которое нарушается с потерей ICC.Таким образом, оба фактора способствуют задержке опорожнения желудка. В настоящее время проводится несколько исследований по определению патофизиологии, которые вскоре улучшат наше понимание [5] [6] [7].
Гистопатология
Гистопатологические исследования тканей пациентов с диабетом и идиопатическим гастропарезом показали несколько изменений, таких как потеря ICC, уменьшение нервных волокон, усиление фиброза гладких мышц и аномальные иммунные инфильтраты, содержащие макрофаги. При электронной микроскопии наблюдается аномальная строма соединительной ткани, толстая базальная пластинка вокруг МКК и миоцитов, а также большие пустые нервные окончания предполагают более глубокие дефекты проводимости, что подтверждает вышеприведенное обсуждение.
Анамнез и физикальное состояние
Пациенты обычно проявляют кардинальные симптомы, такие как тошнота, рвота, раннее насыщение, сытость после еды, боль в верхней части живота, вздутие живота и потеря веса. Индекс основных симптомов гастропареза (GCSI) – это проверенный клинический инструмент, который можно использовать для оценки симптомов у пациентов, страдающих гастропарезом. Этот инструмент имеет три подшкалы: (чувство насыщения / раннее насыщение, тошнота / рвота и вздутие живота) и уровни интенсивности симптомов от нуля (нет) до пяти (очень тяжелые), а общее значение используется для оценки тяжести заболевания.GCSI используется для оценки ответа на терапию, а не в первую очередь как диагностический инструмент. Помимо желудочных симптомов, медленное и непредсказуемое опорожнение желудка может вызвать большие колебания уровня сахара в крови, особенно у пациентов с диабетом. Кроме того, это может вызвать потерю веса, усталость, дефицит калорий, образование желудочного безоара.
Оценка
Первичная оценка верхних отделов желудочно-кишечного тракта с помощью эзофагогастродуоденоскопии или рентгенографии с барием проводится для исключения механической непроходимости.Наиболее часто используемым в клинической практике тестом является сцинтиграфическое опорожнение желудка от твердых веществ. Результат исследования задержки твердого вещества через 4 часа считается диагностическим признаком гастропареза. Другие альтернативные методы оценки опорожнения желудка включают тестирование моторики с помощью беспроводной капсулы и тест на дыхание 13 C с использованием октаноата или спирулины, интегрированных в твердую пищу. Препараты, влияющие на опорожнение желудка, следует принимать не менее чем за 48 часов до исследования. Кроме того, у пациентов с диабетом уровень глюкозы в плазме крови должен быть ниже 275 мг / дл, чтобы исключить острое нарушение опорожнения желудка из-за гипергликемии.[8] [9] [10] [11]
Лечение / управление
Изменение диеты и образа жизни
Первоначальной целью лечения гастропареза является восстановление баланса жидкости и электролитов. Также следует оптимизировать пищевой статус и уровень сахара в крови. Модификации диеты включают переход на частые небольшие приемы пищи, диету с низким содержанием жиров. Следует полностью избегать таких напитков, как газированные и алкогольные напитки, а также продуктов, богатых нерастворимой клетчаткой. Кроме того, сообщается, что отказ от курения также помогает.Приветствуется пероральный прием, и если пациент не переносит твердую пищу, можно попробовать жидкую диету. В случае непереносимости пероральной диеты можно использовать энтеральное питание через постпилорический зонд. Парентеральное питание не поощряется и остается последней альтернативой, если ничего не помогает. [12] [13] [14]
Фармакологические и хирургические методы
Использование прокинетиков, таких как метоклопрамид, эритромицин и противорвотные средства, может помочь облегчить симптомы. Метоклопрамид – препарат первой линии; это антагонист дофаминового рецептора D2, который увеличивает сократительную способность, тонус желудочно-кишечного тракта в покое и тем самым способствует опорожнению желудка.Рекомендуется использовать минимально возможную дозу в течение кратчайшего времени, учитывая его экстрапирамидные побочные эффекты, если только польза не перевешивает риски. Домперидон похож на метоклопрамид, но с меньшим количеством побочных эффектов центрального действия и может использоваться при наличии побочных эффектов при применении метоклопрамида. Он не одобрен FDA для использования в США. Домперидон может быть назначен при получении расширенного доступа к исследуемым новым лекарствам от FDA. Эритромицин можно использовать коротким курсом, чтобы способствовать опорожнению желудка, но длительное применение связано с тахифилаксией, и его следует применять с осторожностью.Другие используемые противорвотные средства – это прохлорперазин, прометазин, ондансетрон и трициклические агенты, такие как нортриптилин, в случае рефрактерной рвоты.
Было продемонстрировано, что интрапилорические инъекции ботулина улучшают симптомы у пациентов, невосприимчивых к вышеуказанным лекарственным препаратам. Эффект от инъекций ботулина длится от 3 до 6 месяцев. Основным ограничением является отсутствие рандомизированных контролируемых испытаний в поддержку использования ботулина. Электростимулятор желудка (GES), используемый у рефрактерных пациентов в качестве альтернативного метода, обеспечивает высокочастотную и низкоэнергетическую стимуляцию желудка, тем самым улучшая перистальтику желудка.Исследования также показали улучшение симптомов и опорожнения желудка от использования GES. Хирургические подходы включают вентилирующую гастростомию, еюностомию с кормлением, пилоропластику и частичную гастрэктомию, когда медикаментозная терапия не помогает облегчить симптомы. В настоящее время проводится оценка новой, менее инвазивной эндоскопической техники пероральной эндоскопической миотомии желудка (G-POEM) для облегчения симптомов гастропареза. Первоначальные исследования обнадеживают, потребуются дальнейшие исследования для оценки эффективности и безопасности.
Дифференциальный диагноз
Гастропарез имитирует несколько других состояний, таких как нервная анорексия, булимия и синдром руминации. Следовательно, эти состояния необходимо исключить до постановки диагноза гастропареза. Другие состояния, такие как синдром циклической рвоты и хроническое употребление каннабиноидов, также могут иметь клиническую картину, аналогичную гастропарезу.
Прогноз
Постинфекционный гастропарез обычно проходит самостоятельно, и пациенты могут выздороветь в течение следующих 12 месяцев после появления первых симптомов.
Диабетический парез желудка обычно медленно прогрессирует и в некоторых случаях может стать серьезным и даже летальным
Сдерживание и обучение пациентов
Лекарства, такие как опиоиды для снятия боли, антидепрессанты, лекарства от гипертонии и лекарства от аллергии, могут привести к медленному опорожнению желудка , чувство полноты и, таким образом, вызывают аналогичные симптомы. Людям, у которых уже есть гастропарез, следует избегать приема этих лекарств, поскольку они могут ухудшить состояние.
Жемчуг и другие проблемы
Гастропарез – это клиническое состояние, связанное с обструктивными желудочными симптомами при отсутствии механической непроходимости, которое наблюдается при различных клинических состояниях.В настоящее время не существует окончательного лечения этого состояния. К сожалению, варианты лечения ограничены и в основном сосредоточены на облегчении симптомов. Появляется несколько новых альтернативных методов лечения этого состояния, но для оценки клинической пользы необходимы дальнейшие исследования.
Улучшение результатов команды здравоохранения
Застой желудка связан с высокой заболеваемостью, и из-за множества причин это состояние лучше всего лечится межпрофессиональной командой, в которую входят гастроэнтеролог, эндокринолог, хирург, терапевт, фармацевт, диетолог и поставщик первичной медико-санитарной помощи .Фармацевт должен убедиться, что пациент не принимает лекарства, вызывающие паралич желудка. Необходимо искать и лечить все обратимые причины. Пациентам с диабетом необходимо хорошо контролировать уровень сахара в крови. К сожалению, несмотря на оптимальное лечение, застой желудка часто является хронической проблемой, которая приводит к ухудшению качества жизни. Некоторым пациентам требуется постоянное полное парентеральное питание, а другим необходимы серьезные изменения в диете и образе жизни.
На сегодняшний день использование прокинетических препаратов не было эффективным.Размещение кардиостимуляторов в желудке действительно работает у некоторых людей, но долгосрочных исследований нет.
Хирургические подходы включают вентилирующую гастростомию, питательную еюностомию, пилоропластику и частичную гастрэктомию, которые выполняются, когда медикаментозное лечение не помогает облегчить симптомы. [15] [16]
Непрерывное образование / вопросы для повторения
Ссылки
- 1.
- Чжан Х., Чжан Дж., Цзян А., Ни Х. Пероральная эндоскопическая миотомия желудка при гастропарезе: систематический обзор эффективности и безопасности.Гастроэнтерол Гепатол. 2019 август – сентябрь; 42 (7): 413-422. [PubMed: 30954320]
- 2.
- Миллер А.С., Хан А.М., Кастро Бигалли А.А., Сьюэлл К.А., Кинг А.Р., Гадермарзи С., Мао Й., Зехтабчи С. Нейролептаналгезия при острой боли в животе: систематический обзор. J Pain Res. 2019; 12: 787-801. [Бесплатная статья PMC: PMC6396833] [PubMed: 30881092]
- 3.
- Fehnel S, Fiedorek FT, Nelson L, DiBenedetti D, Spence S, Carson RT. Разработка и психометрическая оценка дневника тяжести симптомов диабетического гастропареза.Clin Exp Gastroenterol. 2019; 12: 93-103. [Бесплатная статья PMC: PMC63] [PubMed: 30863134]
- 4.
- Мошири Б., Поттер М., Тэлли, штат Нью-Джерси. Эпидемиология и патофизиология гастропареза. Gastrointest Endosc Clin N Am. 2019 Янв; 29 (1): 1-14. [PubMed: 30396519]
- 5.
- Виджайваргия П., Камиллери М., Чедид В., Мандават А., Эрвин П.Дж., Мурад М.Х. Влияние агентов промотирования на опорожнение желудка и симптомы: систематический обзор и метаанализ. Гастроэнтерология. 2019 Май; 156 (6): 1650-1660.[PubMed: 30711628]
- 6.
- Беккелунд М., Сангнес Д.А., Гуннар Хатлебакк Дж., Обаккен Л. Патофизиология идиопатического пареза желудка и его значение для терапии. Сканд Дж Гастроэнтерол. 2019 Янв; 54 (1): 8-17. [PubMed: 30638082]
- 7.
- Ким Б.Дж., Куо Б. Гастропарез и функциональная диспепсия: нечеткое различие патофизиологии и лечения. J Neurogastroenterol Motil. 2019 31 января; 25 (1): 27-35. [Бесплатная статья PMC: PMC6326193] [PubMed: 30509017]
- 8.
- Burlen J, Runnels M, Mehta M, Andersson S, Ducrotte P, Gourcerol G, Lindberg G, Fullarton G, Abrahamsson H, Al-Juburi A, Lahr C, Rashed H, Abell T. Эффективность электрической стимуляции желудка при гастропарезе : Сравнение США и Европы. Gastroenterology Res. Октябрь 2018; 11 (5): 349-354. [Бесплатная статья PMC: PMC6188037] [PubMed: 30344806]
- 9.
- Tack J, Van den Houte K, Carbone F. Нарушения моторики желудочно-кишечного тракта. Курр Опин Гастроэнтерол. 2018 ноя; 34 (6): 428-435. [PubMed: 30199408]
- 10.
- Haskins SC, Kruisselbrink R, Boublik J, Wu CL, Perlas A. УЗИ желудка для регионального анестезиолога и специалиста по боли. Reg Anesth Pain Med. Октябрь 2018; 43 (7): 689-698. [PubMed: 30052550]
- 11.
- Krishnasamy S, Abell TL. Диабетический гастропарез: принципы и современные тенденции в лечении. Диабет Тер. 2018 июл; 9 (Приложение 1): 1-42. [Бесплатная статья PMC: PMC6028327] [PubMed: 29934758]
- 12.
- Сантханам П., Марашдех В., Солнес Л. Функциональная визуализация оценки диабетического гастропареза.Curr Diabetes Rev.2018; 14 (3): 222-226. [PubMed: 28128051]
- 13.
- Тиллман Е.М., Сметана К.С., Банту Л., Бакли М.Г. Фармакологическое лечение детского гастропареза: обзор литературы. J Pediatr Pharmacol Ther. 2016 март-апрель; 21 (2): 120-32. [Бесплатная статья PMC: PMC4869769] [PubMed: 27199619]
- 14.
- Schulze T, Heidecke CD. [Лечение послеоперационных нарушений моторики ЖКТ, холангита и панкреатита]. Chirurg. 2015 июн; 86 (6): 540-6.[PubMed: 25986675]
- 15.
- Арнольд Г., Бивз М. Обновление клинических руководств по лечению гастропареза. Am J Gastroenterol. 2013 сентябрь; 108 (9): 1538-9. [PubMed: 24005360]
- 16.
- Vanormelingen C, Tack J, Andrews CN. Диабетический гастропарез. Br Med Bull. 2013; 105: 213-30. [PubMed: 23363458]
Застой желудка – StatPearls – Книжная полка NCBI
Непрерывное обучение
Гастропарез (застой желудка) происходит от греческих слов «желудок» или «желудок», а также парез или частичный паралич.Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта. Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса. Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные.Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния. В этом упражнении рассматриваются этиология, проявления, оценка и лечение желудочного стаза, а также рассматривается роль межпрофессиональной группы в оценке, диагностике и лечении состояния.
Цели:
Определить некоторые из основных состояний, которые могут привести к развитию гастропареза.
Кратко опишите процедуру обследования и оценки пациента с желудочным стазом.
Опишите доступные варианты лечения и ведения гастропареза с учетом основной этиологии.
Пересмотреть стратегии межпрофессиональной группы по улучшению координации помощи и коммуникации для улучшения результатов при ведении и лечении желудочного застоя.
Введение
Гастропарез (застой желудка) происходит от греческих слов gastro / gaster или желудок и парез или частичный паралич. Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта. Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса.Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные. Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния.Лечение пареза желудка включает первоначальное восстановление состояния питания, оптимизацию гликемического контроля, облегчение симптомов и улучшение опорожнения желудка. Медицинское лечение включает использование прокинетических агентов, таких как метоклопрамид, эритромицин и противорвотных средств. В рефрактерных случаях используются эндоскопические и хирургические методы. Интрапелорическая инъекция ботулина, электрическая стимуляция желудка, вентилирующая гастростомия, питательная еюностомия, пилоропластика, частичная гастрэктомия и самые последние эндоскопические методы, такие как пероральная эндоскопическая миотомия желудка (G-POEM), используются для облегчения симптомов.[1] [2] [3]
Этиология
Наиболее частыми причинами гастропареза являются идиопатия у 64%, диабет у 31% и послеоперационный период у остальных пациентов. Другие, менее частые этиологии включают связь с функциональными расстройствами кишечника, синдромами нарушения моторики, болезнью Шагаса, поствирусными, неврологическими расстройствами, эндокринными состояниями, расстройствами соединительной ткани, радиацией, ишемией желудка и приемом лекарств (опиоидов, холинолитиков, антидиабетических препаратов) []. 4]
Эпидемиология
Оценка распространенности гастропареза является сложной задачей, поскольку симптомы обычно не сопоставимы с исследованием опорожнения желудка.Согласно эпидемиологическому исследованию, проведенному в округе Олмстед, частота пареза желудка составила 24,2 на 100 000 человек, а заболеваемость – 6,3 на 100 000 человек в год.
Патофизиология
Патофизиология гастропареза плохо изучена и не совсем определена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Для опорожнения желудка необходимо взаимодействие между гладкими мышцами, внешними нервами, внутренними или кишечными нервами и интерстициальными клетками Кахаля (ICC).Было высказано предположение, что может быть плохое взаимодействие между местной кишечной системой вместе со сниженной местной секрецией оксида азота (NO). Оксид азота необходим для расслабления гладких мышц, что приводит к аккомодации глазного дна и нарушению расслабления пилорических мышц. ICC генерируют медленную волну и передают ее в гладкие мышцы, таким образом обеспечивая сокращение, которое нарушается с потерей ICC. Таким образом, оба фактора способствуют задержке опорожнения желудка. В настоящее время проводится несколько исследований по определению патофизиологии, которые вскоре улучшат наше понимание.[5] [6] [7]
Гистопатология
Гистопатологические исследования тканей пациентов с диабетом и идиопатическим гастропарезом показали несколько изменений, таких как потеря ICC, уменьшение нервных волокон, усиление фиброза гладких мышц и аномальные иммунные инфильтраты, содержащие макрофаги. При электронной микроскопии наблюдается аномальная строма соединительной ткани, толстая базальная пластинка вокруг МКК и миоцитов, а также большие пустые нервные окончания предполагают более глубокие дефекты проводимости, что подтверждает вышеприведенное обсуждение.
Анамнез и физикальное состояние
Пациенты обычно проявляют кардинальные симптомы, такие как тошнота, рвота, раннее насыщение, сытость после еды, боль в верхней части живота, вздутие живота и потеря веса. Индекс основных симптомов гастропареза (GCSI) – это проверенный клинический инструмент, который можно использовать для оценки симптомов у пациентов, страдающих гастропарезом. Этот инструмент имеет три подшкалы: (чувство насыщения / раннее насыщение, тошнота / рвота и вздутие живота) и уровни интенсивности симптомов от нуля (нет) до пяти (очень тяжелые), а общее значение используется для оценки тяжести заболевания.GCSI используется для оценки ответа на терапию, а не в первую очередь как диагностический инструмент. Помимо желудочных симптомов, медленное и непредсказуемое опорожнение желудка может вызвать большие колебания уровня сахара в крови, особенно у пациентов с диабетом. Кроме того, это может вызвать потерю веса, усталость, дефицит калорий, образование желудочного безоара.
Оценка
Первичная оценка верхних отделов желудочно-кишечного тракта с помощью эзофагогастродуоденоскопии или рентгенографии с барием проводится для исключения механической непроходимости.Наиболее часто используемым в клинической практике тестом является сцинтиграфическое опорожнение желудка от твердых веществ. Результат исследования задержки твердого вещества через 4 часа считается диагностическим признаком гастропареза. Другие альтернативные методы оценки опорожнения желудка включают тестирование моторики с помощью беспроводной капсулы и тест на дыхание 13 C с использованием октаноата или спирулины, интегрированных в твердую пищу. Препараты, влияющие на опорожнение желудка, следует принимать не менее чем за 48 часов до исследования. Кроме того, у пациентов с диабетом уровень глюкозы в плазме крови должен быть ниже 275 мг / дл, чтобы исключить острое нарушение опорожнения желудка из-за гипергликемии.[8] [9] [10] [11]
Лечение / управление
Изменение диеты и образа жизни
Первоначальной целью лечения гастропареза является восстановление баланса жидкости и электролитов. Также следует оптимизировать пищевой статус и уровень сахара в крови. Модификации диеты включают переход на частые небольшие приемы пищи, диету с низким содержанием жиров. Следует полностью избегать таких напитков, как газированные и алкогольные напитки, а также продуктов, богатых нерастворимой клетчаткой. Кроме того, сообщается, что отказ от курения также помогает.Приветствуется пероральный прием, и если пациент не переносит твердую пищу, можно попробовать жидкую диету. В случае непереносимости пероральной диеты можно использовать энтеральное питание через постпилорический зонд. Парентеральное питание не поощряется и остается последней альтернативой, если ничего не помогает. [12] [13] [14]
Фармакологические и хирургические методы
Использование прокинетиков, таких как метоклопрамид, эритромицин и противорвотные средства, может помочь облегчить симптомы. Метоклопрамид – препарат первой линии; это антагонист дофаминового рецептора D2, который увеличивает сократительную способность, тонус желудочно-кишечного тракта в покое и тем самым способствует опорожнению желудка.Рекомендуется использовать минимально возможную дозу в течение кратчайшего времени, учитывая его экстрапирамидные побочные эффекты, если только польза не перевешивает риски. Домперидон похож на метоклопрамид, но с меньшим количеством побочных эффектов центрального действия и может использоваться при наличии побочных эффектов при применении метоклопрамида. Он не одобрен FDA для использования в США. Домперидон может быть назначен при получении расширенного доступа к исследуемым новым лекарствам от FDA. Эритромицин можно использовать коротким курсом, чтобы способствовать опорожнению желудка, но длительное применение связано с тахифилаксией, и его следует применять с осторожностью.Другие используемые противорвотные средства – это прохлорперазин, прометазин, ондансетрон и трициклические агенты, такие как нортриптилин, в случае рефрактерной рвоты.
Было продемонстрировано, что интрапилорические инъекции ботулина улучшают симптомы у пациентов, невосприимчивых к вышеуказанным лекарственным препаратам. Эффект от инъекций ботулина длится от 3 до 6 месяцев. Основным ограничением является отсутствие рандомизированных контролируемых испытаний в поддержку использования ботулина. Электростимулятор желудка (GES), используемый у рефрактерных пациентов в качестве альтернативного метода, обеспечивает высокочастотную и низкоэнергетическую стимуляцию желудка, тем самым улучшая перистальтику желудка.Исследования также показали улучшение симптомов и опорожнения желудка от использования GES. Хирургические подходы включают вентилирующую гастростомию, еюностомию с кормлением, пилоропластику и частичную гастрэктомию, когда медикаментозная терапия не помогает облегчить симптомы. В настоящее время проводится оценка новой, менее инвазивной эндоскопической техники пероральной эндоскопической миотомии желудка (G-POEM) для облегчения симптомов гастропареза. Первоначальные исследования обнадеживают, потребуются дальнейшие исследования для оценки эффективности и безопасности.
Дифференциальный диагноз
Гастропарез имитирует несколько других состояний, таких как нервная анорексия, булимия и синдром руминации. Следовательно, эти состояния необходимо исключить до постановки диагноза гастропареза. Другие состояния, такие как синдром циклической рвоты и хроническое употребление каннабиноидов, также могут иметь клиническую картину, аналогичную гастропарезу.
Прогноз
Постинфекционный гастропарез обычно проходит самостоятельно, и пациенты могут выздороветь в течение следующих 12 месяцев после появления первых симптомов.
Диабетический парез желудка обычно медленно прогрессирует и в некоторых случаях может стать серьезным и даже летальным
Сдерживание и обучение пациентов
Лекарства, такие как опиоиды для снятия боли, антидепрессанты, лекарства от гипертонии и лекарства от аллергии, могут привести к медленному опорожнению желудка , чувство полноты и, таким образом, вызывают аналогичные симптомы. Людям, у которых уже есть гастропарез, следует избегать приема этих лекарств, поскольку они могут ухудшить состояние.
Жемчуг и другие проблемы
Гастропарез – это клиническое состояние, связанное с обструктивными желудочными симптомами при отсутствии механической непроходимости, которое наблюдается при различных клинических состояниях.В настоящее время не существует окончательного лечения этого состояния. К сожалению, варианты лечения ограничены и в основном сосредоточены на облегчении симптомов. Появляется несколько новых альтернативных методов лечения этого состояния, но для оценки клинической пользы необходимы дальнейшие исследования.
Улучшение результатов команды здравоохранения
Застой желудка связан с высокой заболеваемостью, и из-за множества причин это состояние лучше всего лечится межпрофессиональной командой, в которую входят гастроэнтеролог, эндокринолог, хирург, терапевт, фармацевт, диетолог и поставщик первичной медико-санитарной помощи .Фармацевт должен убедиться, что пациент не принимает лекарства, вызывающие паралич желудка. Необходимо искать и лечить все обратимые причины. Пациентам с диабетом необходимо хорошо контролировать уровень сахара в крови. К сожалению, несмотря на оптимальное лечение, застой желудка часто является хронической проблемой, которая приводит к ухудшению качества жизни. Некоторым пациентам требуется постоянное полное парентеральное питание, а другим необходимы серьезные изменения в диете и образе жизни.
На сегодняшний день использование прокинетических препаратов не было эффективным.Размещение кардиостимуляторов в желудке действительно работает у некоторых людей, но долгосрочных исследований нет.
Хирургические подходы включают вентилирующую гастростомию, питательную еюностомию, пилоропластику и частичную гастрэктомию, которые выполняются, когда медикаментозное лечение не помогает облегчить симптомы. [15] [16]
Непрерывное образование / вопросы для повторения
Ссылки
- 1.
- Чжан Х., Чжан Дж., Цзян А., Ни Х. Пероральная эндоскопическая миотомия желудка при гастропарезе: систематический обзор эффективности и безопасности.Гастроэнтерол Гепатол. 2019 август – сентябрь; 42 (7): 413-422. [PubMed: 30954320]
- 2.
- Миллер А.С., Хан А.М., Кастро Бигалли А.А., Сьюэлл К.А., Кинг А.Р., Гадермарзи С., Мао Й., Зехтабчи С. Нейролептаналгезия при острой боли в животе: систематический обзор. J Pain Res. 2019; 12: 787-801. [Бесплатная статья PMC: PMC6396833] [PubMed: 30881092]
- 3.
- Fehnel S, Fiedorek FT, Nelson L, DiBenedetti D, Spence S, Carson RT. Разработка и психометрическая оценка дневника тяжести симптомов диабетического гастропареза.Clin Exp Gastroenterol. 2019; 12: 93-103. [Бесплатная статья PMC: PMC63] [PubMed: 30863134]
- 4.
- Мошири Б., Поттер М., Тэлли, штат Нью-Джерси. Эпидемиология и патофизиология гастропареза. Gastrointest Endosc Clin N Am. 2019 Янв; 29 (1): 1-14. [PubMed: 30396519]
- 5.
- Виджайваргия П., Камиллери М., Чедид В., Мандават А., Эрвин П.Дж., Мурад М.Х. Влияние агентов промотирования на опорожнение желудка и симптомы: систематический обзор и метаанализ. Гастроэнтерология. 2019 Май; 156 (6): 1650-1660.[PubMed: 30711628]
- 6.
- Беккелунд М., Сангнес Д.А., Гуннар Хатлебакк Дж., Обаккен Л. Патофизиология идиопатического пареза желудка и его значение для терапии. Сканд Дж Гастроэнтерол. 2019 Янв; 54 (1): 8-17. [PubMed: 30638082]
- 7.
- Ким Б.Дж., Куо Б. Гастропарез и функциональная диспепсия: нечеткое различие патофизиологии и лечения. J Neurogastroenterol Motil. 2019 31 января; 25 (1): 27-35. [Бесплатная статья PMC: PMC6326193] [PubMed: 30509017]
- 8.
- Burlen J, Runnels M, Mehta M, Andersson S, Ducrotte P, Gourcerol G, Lindberg G, Fullarton G, Abrahamsson H, Al-Juburi A, Lahr C, Rashed H, Abell T. Эффективность электрической стимуляции желудка при гастропарезе : Сравнение США и Европы. Gastroenterology Res. Октябрь 2018; 11 (5): 349-354. [Бесплатная статья PMC: PMC6188037] [PubMed: 30344806]
- 9.
- Tack J, Van den Houte K, Carbone F. Нарушения моторики желудочно-кишечного тракта. Курр Опин Гастроэнтерол. 2018 ноя; 34 (6): 428-435. [PubMed: 30199408]
- 10.
- Haskins SC, Kruisselbrink R, Boublik J, Wu CL, Perlas A. УЗИ желудка для регионального анестезиолога и специалиста по боли. Reg Anesth Pain Med. Октябрь 2018; 43 (7): 689-698. [PubMed: 30052550]
- 11.
- Krishnasamy S, Abell TL. Диабетический гастропарез: принципы и современные тенденции в лечении. Диабет Тер. 2018 июл; 9 (Приложение 1): 1-42. [Бесплатная статья PMC: PMC6028327] [PubMed: 29934758]
- 12.
- Сантханам П., Марашдех В., Солнес Л. Функциональная визуализация оценки диабетического гастропареза.Curr Diabetes Rev.2018; 14 (3): 222-226. [PubMed: 28128051]
- 13.
- Тиллман Е.М., Сметана К.С., Банту Л., Бакли М.Г. Фармакологическое лечение детского гастропареза: обзор литературы. J Pediatr Pharmacol Ther. 2016 март-апрель; 21 (2): 120-32. [Бесплатная статья PMC: PMC4869769] [PubMed: 27199619]
- 14.
- Schulze T, Heidecke CD. [Лечение послеоперационных нарушений моторики ЖКТ, холангита и панкреатита]. Chirurg. 2015 июн; 86 (6): 540-6.[PubMed: 25986675]
- 15.
- Арнольд Г., Бивз М. Обновление клинических руководств по лечению гастропареза. Am J Gastroenterol. 2013 сентябрь; 108 (9): 1538-9. [PubMed: 24005360]
- 16.
- Vanormelingen C, Tack J, Andrews CN. Диабетический гастропарез. Br Med Bull. 2013; 105: 213-30. [PubMed: 23363458]
Застой желудка – StatPearls – Книжная полка NCBI
Непрерывное обучение
Гастропарез (застой желудка) происходит от греческих слов «желудок» или «желудок», а также парез или частичный паралич.Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта. Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса. Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные.Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния. В этом упражнении рассматриваются этиология, проявления, оценка и лечение желудочного стаза, а также рассматривается роль межпрофессиональной группы в оценке, диагностике и лечении состояния.
Цели:
Определить некоторые из основных состояний, которые могут привести к развитию гастропареза.
Кратко опишите процедуру обследования и оценки пациента с желудочным стазом.
Опишите доступные варианты лечения и ведения гастропареза с учетом основной этиологии.
Пересмотреть стратегии межпрофессиональной группы по улучшению координации помощи и коммуникации для улучшения результатов при ведении и лечении желудочного застоя.
Введение
Гастропарез (застой желудка) происходит от греческих слов gastro / gaster или желудок и парез или частичный паралич. Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта. Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса.Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные. Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния.Лечение пареза желудка включает первоначальное восстановление состояния питания, оптимизацию гликемического контроля, облегчение симптомов и улучшение опорожнения желудка. Медицинское лечение включает использование прокинетических агентов, таких как метоклопрамид, эритромицин и противорвотных средств. В рефрактерных случаях используются эндоскопические и хирургические методы. Интрапелорическая инъекция ботулина, электрическая стимуляция желудка, вентилирующая гастростомия, питательная еюностомия, пилоропластика, частичная гастрэктомия и самые последние эндоскопические методы, такие как пероральная эндоскопическая миотомия желудка (G-POEM), используются для облегчения симптомов.[1] [2] [3]
Этиология
Наиболее частыми причинами гастропареза являются идиопатия у 64%, диабет у 31% и послеоперационный период у остальных пациентов. Другие, менее частые этиологии включают связь с функциональными расстройствами кишечника, синдромами нарушения моторики, болезнью Шагаса, поствирусными, неврологическими расстройствами, эндокринными состояниями, расстройствами соединительной ткани, радиацией, ишемией желудка и приемом лекарств (опиоидов, холинолитиков, антидиабетических препаратов) []. 4]
Эпидемиология
Оценка распространенности гастропареза является сложной задачей, поскольку симптомы обычно не сопоставимы с исследованием опорожнения желудка.Согласно эпидемиологическому исследованию, проведенному в округе Олмстед, частота пареза желудка составила 24,2 на 100 000 человек, а заболеваемость – 6,3 на 100 000 человек в год.
Патофизиология
Патофизиология гастропареза плохо изучена и не совсем определена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Для опорожнения желудка необходимо взаимодействие между гладкими мышцами, внешними нервами, внутренними или кишечными нервами и интерстициальными клетками Кахаля (ICC).Было высказано предположение, что может быть плохое взаимодействие между местной кишечной системой вместе со сниженной местной секрецией оксида азота (NO). Оксид азота необходим для расслабления гладких мышц, что приводит к аккомодации глазного дна и нарушению расслабления пилорических мышц. ICC генерируют медленную волну и передают ее в гладкие мышцы, таким образом обеспечивая сокращение, которое нарушается с потерей ICC. Таким образом, оба фактора способствуют задержке опорожнения желудка. В настоящее время проводится несколько исследований по определению патофизиологии, которые вскоре улучшат наше понимание.[5] [6] [7]
Гистопатология
Гистопатологические исследования тканей пациентов с диабетом и идиопатическим гастропарезом показали несколько изменений, таких как потеря ICC, уменьшение нервных волокон, усиление фиброза гладких мышц и аномальные иммунные инфильтраты, содержащие макрофаги. При электронной микроскопии наблюдается аномальная строма соединительной ткани, толстая базальная пластинка вокруг МКК и миоцитов, а также большие пустые нервные окончания предполагают более глубокие дефекты проводимости, что подтверждает вышеприведенное обсуждение.
Анамнез и физикальное состояние
Пациенты обычно проявляют кардинальные симптомы, такие как тошнота, рвота, раннее насыщение, сытость после еды, боль в верхней части живота, вздутие живота и потеря веса. Индекс основных симптомов гастропареза (GCSI) – это проверенный клинический инструмент, который можно использовать для оценки симптомов у пациентов, страдающих гастропарезом. Этот инструмент имеет три подшкалы: (чувство насыщения / раннее насыщение, тошнота / рвота и вздутие живота) и уровни интенсивности симптомов от нуля (нет) до пяти (очень тяжелые), а общее значение используется для оценки тяжести заболевания.GCSI используется для оценки ответа на терапию, а не в первую очередь как диагностический инструмент. Помимо желудочных симптомов, медленное и непредсказуемое опорожнение желудка может вызвать большие колебания уровня сахара в крови, особенно у пациентов с диабетом. Кроме того, это может вызвать потерю веса, усталость, дефицит калорий, образование желудочного безоара.
Оценка
Первичная оценка верхних отделов желудочно-кишечного тракта с помощью эзофагогастродуоденоскопии или рентгенографии с барием проводится для исключения механической непроходимости.Наиболее часто используемым в клинической практике тестом является сцинтиграфическое опорожнение желудка от твердых веществ. Результат исследования задержки твердого вещества через 4 часа считается диагностическим признаком гастропареза. Другие альтернативные методы оценки опорожнения желудка включают тестирование моторики с помощью беспроводной капсулы и тест на дыхание 13 C с использованием октаноата или спирулины, интегрированных в твердую пищу. Препараты, влияющие на опорожнение желудка, следует принимать не менее чем за 48 часов до исследования. Кроме того, у пациентов с диабетом уровень глюкозы в плазме крови должен быть ниже 275 мг / дл, чтобы исключить острое нарушение опорожнения желудка из-за гипергликемии.[8] [9] [10] [11]
Лечение / управление
Изменение диеты и образа жизни
Первоначальной целью лечения гастропареза является восстановление баланса жидкости и электролитов. Также следует оптимизировать пищевой статус и уровень сахара в крови. Модификации диеты включают переход на частые небольшие приемы пищи, диету с низким содержанием жиров. Следует полностью избегать таких напитков, как газированные и алкогольные напитки, а также продуктов, богатых нерастворимой клетчаткой. Кроме того, сообщается, что отказ от курения также помогает.Приветствуется пероральный прием, и если пациент не переносит твердую пищу, можно попробовать жидкую диету. В случае непереносимости пероральной диеты можно использовать энтеральное питание через постпилорический зонд. Парентеральное питание не поощряется и остается последней альтернативой, если ничего не помогает. [12] [13] [14]
Фармакологические и хирургические методы
Использование прокинетиков, таких как метоклопрамид, эритромицин и противорвотные средства, может помочь облегчить симптомы. Метоклопрамид – препарат первой линии; это антагонист дофаминового рецептора D2, который увеличивает сократительную способность, тонус желудочно-кишечного тракта в покое и тем самым способствует опорожнению желудка.Рекомендуется использовать минимально возможную дозу в течение кратчайшего времени, учитывая его экстрапирамидные побочные эффекты, если только польза не перевешивает риски. Домперидон похож на метоклопрамид, но с меньшим количеством побочных эффектов центрального действия и может использоваться при наличии побочных эффектов при применении метоклопрамида. Он не одобрен FDA для использования в США. Домперидон может быть назначен при получении расширенного доступа к исследуемым новым лекарствам от FDA. Эритромицин можно использовать коротким курсом, чтобы способствовать опорожнению желудка, но длительное применение связано с тахифилаксией, и его следует применять с осторожностью.Другие используемые противорвотные средства – это прохлорперазин, прометазин, ондансетрон и трициклические агенты, такие как нортриптилин, в случае рефрактерной рвоты.
Было продемонстрировано, что интрапилорические инъекции ботулина улучшают симптомы у пациентов, невосприимчивых к вышеуказанным лекарственным препаратам. Эффект от инъекций ботулина длится от 3 до 6 месяцев. Основным ограничением является отсутствие рандомизированных контролируемых испытаний в поддержку использования ботулина. Электростимулятор желудка (GES), используемый у рефрактерных пациентов в качестве альтернативного метода, обеспечивает высокочастотную и низкоэнергетическую стимуляцию желудка, тем самым улучшая перистальтику желудка.Исследования также показали улучшение симптомов и опорожнения желудка от использования GES. Хирургические подходы включают вентилирующую гастростомию, еюностомию с кормлением, пилоропластику и частичную гастрэктомию, когда медикаментозная терапия не помогает облегчить симптомы. В настоящее время проводится оценка новой, менее инвазивной эндоскопической техники пероральной эндоскопической миотомии желудка (G-POEM) для облегчения симптомов гастропареза. Первоначальные исследования обнадеживают, потребуются дальнейшие исследования для оценки эффективности и безопасности.
Дифференциальный диагноз
Гастропарез имитирует несколько других состояний, таких как нервная анорексия, булимия и синдром руминации. Следовательно, эти состояния необходимо исключить до постановки диагноза гастропареза. Другие состояния, такие как синдром циклической рвоты и хроническое употребление каннабиноидов, также могут иметь клиническую картину, аналогичную гастропарезу.
Прогноз
Постинфекционный гастропарез обычно проходит самостоятельно, и пациенты могут выздороветь в течение следующих 12 месяцев после появления первых симптомов.
Диабетический парез желудка обычно медленно прогрессирует и в некоторых случаях может стать серьезным и даже летальным
Сдерживание и обучение пациентов
Лекарства, такие как опиоиды для снятия боли, антидепрессанты, лекарства от гипертонии и лекарства от аллергии, могут привести к медленному опорожнению желудка , чувство полноты и, таким образом, вызывают аналогичные симптомы. Людям, у которых уже есть гастропарез, следует избегать приема этих лекарств, поскольку они могут ухудшить состояние.
Жемчуг и другие проблемы
Гастропарез – это клиническое состояние, связанное с обструктивными желудочными симптомами при отсутствии механической непроходимости, которое наблюдается при различных клинических состояниях.В настоящее время не существует окончательного лечения этого состояния. К сожалению, варианты лечения ограничены и в основном сосредоточены на облегчении симптомов. Появляется несколько новых альтернативных методов лечения этого состояния, но для оценки клинической пользы необходимы дальнейшие исследования.
Улучшение результатов команды здравоохранения
Застой желудка связан с высокой заболеваемостью, и из-за множества причин это состояние лучше всего лечится межпрофессиональной командой, в которую входят гастроэнтеролог, эндокринолог, хирург, терапевт, фармацевт, диетолог и поставщик первичной медико-санитарной помощи .Фармацевт должен убедиться, что пациент не принимает лекарства, вызывающие паралич желудка. Необходимо искать и лечить все обратимые причины. Пациентам с диабетом необходимо хорошо контролировать уровень сахара в крови. К сожалению, несмотря на оптимальное лечение, застой желудка часто является хронической проблемой, которая приводит к ухудшению качества жизни. Некоторым пациентам требуется постоянное полное парентеральное питание, а другим необходимы серьезные изменения в диете и образе жизни.
На сегодняшний день использование прокинетических препаратов не было эффективным.Размещение кардиостимуляторов в желудке действительно работает у некоторых людей, но долгосрочных исследований нет.
Хирургические подходы включают вентилирующую гастростомию, питательную еюностомию, пилоропластику и частичную гастрэктомию, которые выполняются, когда медикаментозное лечение не помогает облегчить симптомы. [15] [16]
Непрерывное образование / вопросы для повторения
Ссылки
- 1.
- Чжан Х., Чжан Дж., Цзян А., Ни Х. Пероральная эндоскопическая миотомия желудка при гастропарезе: систематический обзор эффективности и безопасности.Гастроэнтерол Гепатол. 2019 август – сентябрь; 42 (7): 413-422. [PubMed: 30954320]
- 2.
- Миллер А.С., Хан А.М., Кастро Бигалли А.А., Сьюэлл К.А., Кинг А.Р., Гадермарзи С., Мао Й., Зехтабчи С. Нейролептаналгезия при острой боли в животе: систематический обзор. J Pain Res. 2019; 12: 787-801. [Бесплатная статья PMC: PMC6396833] [PubMed: 30881092]
- 3.
- Fehnel S, Fiedorek FT, Nelson L, DiBenedetti D, Spence S, Carson RT. Разработка и психометрическая оценка дневника тяжести симптомов диабетического гастропареза.Clin Exp Gastroenterol. 2019; 12: 93-103. [Бесплатная статья PMC: PMC63] [PubMed: 30863134]
- 4.
- Мошири Б., Поттер М., Тэлли, штат Нью-Джерси. Эпидемиология и патофизиология гастропареза. Gastrointest Endosc Clin N Am. 2019 Янв; 29 (1): 1-14. [PubMed: 30396519]
- 5.
- Виджайваргия П., Камиллери М., Чедид В., Мандават А., Эрвин П.Дж., Мурад М.Х. Влияние агентов промотирования на опорожнение желудка и симптомы: систематический обзор и метаанализ. Гастроэнтерология. 2019 Май; 156 (6): 1650-1660.[PubMed: 30711628]
- 6.
- Беккелунд М., Сангнес Д.А., Гуннар Хатлебакк Дж., Обаккен Л. Патофизиология идиопатического пареза желудка и его значение для терапии. Сканд Дж Гастроэнтерол. 2019 Янв; 54 (1): 8-17. [PubMed: 30638082]
- 7.
- Ким Б.Дж., Куо Б. Гастропарез и функциональная диспепсия: нечеткое различие патофизиологии и лечения. J Neurogastroenterol Motil. 2019 31 января; 25 (1): 27-35. [Бесплатная статья PMC: PMC6326193] [PubMed: 30509017]
- 8.
- Burlen J, Runnels M, Mehta M, Andersson S, Ducrotte P, Gourcerol G, Lindberg G, Fullarton G, Abrahamsson H, Al-Juburi A, Lahr C, Rashed H, Abell T. Эффективность электрической стимуляции желудка при гастропарезе : Сравнение США и Европы. Gastroenterology Res. Октябрь 2018; 11 (5): 349-354. [Бесплатная статья PMC: PMC6188037] [PubMed: 30344806]
- 9.
- Tack J, Van den Houte K, Carbone F. Нарушения моторики желудочно-кишечного тракта. Курр Опин Гастроэнтерол. 2018 ноя; 34 (6): 428-435. [PubMed: 30199408]
- 10.
- Haskins SC, Kruisselbrink R, Boublik J, Wu CL, Perlas A. УЗИ желудка для регионального анестезиолога и специалиста по боли. Reg Anesth Pain Med. Октябрь 2018; 43 (7): 689-698. [PubMed: 30052550]
- 11.
- Krishnasamy S, Abell TL. Диабетический гастропарез: принципы и современные тенденции в лечении. Диабет Тер. 2018 июл; 9 (Приложение 1): 1-42. [Бесплатная статья PMC: PMC6028327] [PubMed: 29934758]
- 12.
- Сантханам П., Марашдех В., Солнес Л. Функциональная визуализация оценки диабетического гастропареза.Curr Diabetes Rev.2018; 14 (3): 222-226. [PubMed: 28128051]
- 13.
- Тиллман Е.М., Сметана К.С., Банту Л., Бакли М.Г. Фармакологическое лечение детского гастропареза: обзор литературы. J Pediatr Pharmacol Ther. 2016 март-апрель; 21 (2): 120-32. [Бесплатная статья PMC: PMC4869769] [PubMed: 27199619]
- 14.
- Schulze T, Heidecke CD. [Лечение послеоперационных нарушений моторики ЖКТ, холангита и панкреатита]. Chirurg. 2015 июн; 86 (6): 540-6.[PubMed: 25986675]
- 15.
- Арнольд Г., Бивз М. Обновление клинических руководств по лечению гастропареза. Am J Gastroenterol. 2013 сентябрь; 108 (9): 1538-9. [PubMed: 24005360]
- 16.
- Vanormelingen C, Tack J, Andrews CN. Диабетический гастропарез. Br Med Bull. 2013; 105: 213-30. [PubMed: 23363458]
Застой желудка – StatPearls – Книжная полка NCBI
Непрерывное обучение
Гастропарез (застой желудка) происходит от греческих слов «желудок» или «желудок», а также парез или частичный паралич.Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта. Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса. Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные.Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния. В этом упражнении рассматриваются этиология, проявления, оценка и лечение желудочного стаза, а также рассматривается роль межпрофессиональной группы в оценке, диагностике и лечении состояния.
Цели:
Определить некоторые из основных состояний, которые могут привести к развитию гастропареза.
Кратко опишите процедуру обследования и оценки пациента с желудочным стазом.
Опишите доступные варианты лечения и ведения гастропареза с учетом основной этиологии.
Пересмотреть стратегии межпрофессиональной группы по улучшению координации помощи и коммуникации для улучшения результатов при ведении и лечении желудочного застоя.
Введение
Гастропарез (застой желудка) происходит от греческих слов gastro / gaster или желудок и парез или частичный паралич. Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта. Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса.Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные. Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния.Лечение пареза желудка включает первоначальное восстановление состояния питания, оптимизацию гликемического контроля, облегчение симптомов и улучшение опорожнения желудка. Медицинское лечение включает использование прокинетических агентов, таких как метоклопрамид, эритромицин и противорвотных средств. В рефрактерных случаях используются эндоскопические и хирургические методы. Интрапелорическая инъекция ботулина, электрическая стимуляция желудка, вентилирующая гастростомия, питательная еюностомия, пилоропластика, частичная гастрэктомия и самые последние эндоскопические методы, такие как пероральная эндоскопическая миотомия желудка (G-POEM), используются для облегчения симптомов.[1] [2] [3]
Этиология
Наиболее частыми причинами гастропареза являются идиопатия у 64%, диабет у 31% и послеоперационный период у остальных пациентов. Другие, менее частые этиологии включают связь с функциональными расстройствами кишечника, синдромами нарушения моторики, болезнью Шагаса, поствирусными, неврологическими расстройствами, эндокринными состояниями, расстройствами соединительной ткани, радиацией, ишемией желудка и приемом лекарств (опиоидов, холинолитиков, антидиабетических препаратов) []. 4]
Эпидемиология
Оценка распространенности гастропареза является сложной задачей, поскольку симптомы обычно не сопоставимы с исследованием опорожнения желудка.Согласно эпидемиологическому исследованию, проведенному в округе Олмстед, частота пареза желудка составила 24,2 на 100 000 человек, а заболеваемость – 6,3 на 100 000 человек в год.
Патофизиология
Патофизиология гастропареза плохо изучена и не совсем определена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Для опорожнения желудка необходимо взаимодействие между гладкими мышцами, внешними нервами, внутренними или кишечными нервами и интерстициальными клетками Кахаля (ICC).Было высказано предположение, что может быть плохое взаимодействие между местной кишечной системой вместе со сниженной местной секрецией оксида азота (NO). Оксид азота необходим для расслабления гладких мышц, что приводит к аккомодации глазного дна и нарушению расслабления пилорических мышц. ICC генерируют медленную волну и передают ее в гладкие мышцы, таким образом обеспечивая сокращение, которое нарушается с потерей ICC. Таким образом, оба фактора способствуют задержке опорожнения желудка. В настоящее время проводится несколько исследований по определению патофизиологии, которые вскоре улучшат наше понимание.[5] [6] [7]
Гистопатология
Гистопатологические исследования тканей пациентов с диабетом и идиопатическим гастропарезом показали несколько изменений, таких как потеря ICC, уменьшение нервных волокон, усиление фиброза гладких мышц и аномальные иммунные инфильтраты, содержащие макрофаги. При электронной микроскопии наблюдается аномальная строма соединительной ткани, толстая базальная пластинка вокруг МКК и миоцитов, а также большие пустые нервные окончания предполагают более глубокие дефекты проводимости, что подтверждает вышеприведенное обсуждение.
Анамнез и физикальное состояние
Пациенты обычно проявляют кардинальные симптомы, такие как тошнота, рвота, раннее насыщение, сытость после еды, боль в верхней части живота, вздутие живота и потеря веса. Индекс основных симптомов гастропареза (GCSI) – это проверенный клинический инструмент, который можно использовать для оценки симптомов у пациентов, страдающих гастропарезом. Этот инструмент имеет три подшкалы: (чувство насыщения / раннее насыщение, тошнота / рвота и вздутие живота) и уровни интенсивности симптомов от нуля (нет) до пяти (очень тяжелые), а общее значение используется для оценки тяжести заболевания.GCSI используется для оценки ответа на терапию, а не в первую очередь как диагностический инструмент. Помимо желудочных симптомов, медленное и непредсказуемое опорожнение желудка может вызвать большие колебания уровня сахара в крови, особенно у пациентов с диабетом. Кроме того, это может вызвать потерю веса, усталость, дефицит калорий, образование желудочного безоара.
Оценка
Первичная оценка верхних отделов желудочно-кишечного тракта с помощью эзофагогастродуоденоскопии или рентгенографии с барием проводится для исключения механической непроходимости.Наиболее часто используемым в клинической практике тестом является сцинтиграфическое опорожнение желудка от твердых веществ. Результат исследования задержки твердого вещества через 4 часа считается диагностическим признаком гастропареза. Другие альтернативные методы оценки опорожнения желудка включают тестирование моторики с помощью беспроводной капсулы и тест на дыхание 13 C с использованием октаноата или спирулины, интегрированных в твердую пищу. Препараты, влияющие на опорожнение желудка, следует принимать не менее чем за 48 часов до исследования. Кроме того, у пациентов с диабетом уровень глюкозы в плазме крови должен быть ниже 275 мг / дл, чтобы исключить острое нарушение опорожнения желудка из-за гипергликемии.[8] [9] [10] [11]
Лечение / управление
Изменение диеты и образа жизни
Первоначальной целью лечения гастропареза является восстановление баланса жидкости и электролитов. Также следует оптимизировать пищевой статус и уровень сахара в крови. Модификации диеты включают переход на частые небольшие приемы пищи, диету с низким содержанием жиров. Следует полностью избегать таких напитков, как газированные и алкогольные напитки, а также продуктов, богатых нерастворимой клетчаткой. Кроме того, сообщается, что отказ от курения также помогает.Приветствуется пероральный прием, и если пациент не переносит твердую пищу, можно попробовать жидкую диету. В случае непереносимости пероральной диеты можно использовать энтеральное питание через постпилорический зонд. Парентеральное питание не поощряется и остается последней альтернативой, если ничего не помогает. [12] [13] [14]
Фармакологические и хирургические методы
Использование прокинетиков, таких как метоклопрамид, эритромицин и противорвотные средства, может помочь облегчить симптомы. Метоклопрамид – препарат первой линии; это антагонист дофаминового рецептора D2, который увеличивает сократительную способность, тонус желудочно-кишечного тракта в покое и тем самым способствует опорожнению желудка.Рекомендуется использовать минимально возможную дозу в течение кратчайшего времени, учитывая его экстрапирамидные побочные эффекты, если только польза не перевешивает риски. Домперидон похож на метоклопрамид, но с меньшим количеством побочных эффектов центрального действия и может использоваться при наличии побочных эффектов при применении метоклопрамида. Он не одобрен FDA для использования в США. Домперидон может быть назначен при получении расширенного доступа к исследуемым новым лекарствам от FDA. Эритромицин можно использовать коротким курсом, чтобы способствовать опорожнению желудка, но длительное применение связано с тахифилаксией, и его следует применять с осторожностью.Другие используемые противорвотные средства – это прохлорперазин, прометазин, ондансетрон и трициклические агенты, такие как нортриптилин, в случае рефрактерной рвоты.
Было продемонстрировано, что интрапилорические инъекции ботулина улучшают симптомы у пациентов, невосприимчивых к вышеуказанным лекарственным препаратам. Эффект от инъекций ботулина длится от 3 до 6 месяцев. Основным ограничением является отсутствие рандомизированных контролируемых испытаний в поддержку использования ботулина. Электростимулятор желудка (GES), используемый у рефрактерных пациентов в качестве альтернативного метода, обеспечивает высокочастотную и низкоэнергетическую стимуляцию желудка, тем самым улучшая перистальтику желудка.Исследования также показали улучшение симптомов и опорожнения желудка от использования GES. Хирургические подходы включают вентилирующую гастростомию, еюностомию с кормлением, пилоропластику и частичную гастрэктомию, когда медикаментозная терапия не помогает облегчить симптомы. В настоящее время проводится оценка новой, менее инвазивной эндоскопической техники пероральной эндоскопической миотомии желудка (G-POEM) для облегчения симптомов гастропареза. Первоначальные исследования обнадеживают, потребуются дальнейшие исследования для оценки эффективности и безопасности.
Дифференциальный диагноз
Гастропарез имитирует несколько других состояний, таких как нервная анорексия, булимия и синдром руминации. Следовательно, эти состояния необходимо исключить до постановки диагноза гастропареза. Другие состояния, такие как синдром циклической рвоты и хроническое употребление каннабиноидов, также могут иметь клиническую картину, аналогичную гастропарезу.
Прогноз
Постинфекционный гастропарез обычно проходит самостоятельно, и пациенты могут выздороветь в течение следующих 12 месяцев после появления первых симптомов.
Диабетический парез желудка обычно медленно прогрессирует и в некоторых случаях может стать серьезным и даже летальным
Сдерживание и обучение пациентов
Лекарства, такие как опиоиды для снятия боли, антидепрессанты, лекарства от гипертонии и лекарства от аллергии, могут привести к медленному опорожнению желудка , чувство полноты и, таким образом, вызывают аналогичные симптомы. Людям, у которых уже есть гастропарез, следует избегать приема этих лекарств, поскольку они могут ухудшить состояние.
Жемчуг и другие проблемы
Гастропарез – это клиническое состояние, связанное с обструктивными желудочными симптомами при отсутствии механической непроходимости, которое наблюдается при различных клинических состояниях.В настоящее время не существует окончательного лечения этого состояния. К сожалению, варианты лечения ограничены и в основном сосредоточены на облегчении симптомов. Появляется несколько новых альтернативных методов лечения этого состояния, но для оценки клинической пользы необходимы дальнейшие исследования.
Улучшение результатов команды здравоохранения
Застой желудка связан с высокой заболеваемостью, и из-за множества причин это состояние лучше всего лечится межпрофессиональной командой, в которую входят гастроэнтеролог, эндокринолог, хирург, терапевт, фармацевт, диетолог и поставщик первичной медико-санитарной помощи .Фармацевт должен убедиться, что пациент не принимает лекарства, вызывающие паралич желудка. Необходимо искать и лечить все обратимые причины. Пациентам с диабетом необходимо хорошо контролировать уровень сахара в крови. К сожалению, несмотря на оптимальное лечение, застой желудка часто является хронической проблемой, которая приводит к ухудшению качества жизни. Некоторым пациентам требуется постоянное полное парентеральное питание, а другим необходимы серьезные изменения в диете и образе жизни.
На сегодняшний день использование прокинетических препаратов не было эффективным.Размещение кардиостимуляторов в желудке действительно работает у некоторых людей, но долгосрочных исследований нет.
Хирургические подходы включают вентилирующую гастростомию, питательную еюностомию, пилоропластику и частичную гастрэктомию, которые выполняются, когда медикаментозное лечение не помогает облегчить симптомы. [15] [16]
Непрерывное образование / вопросы для повторения
Ссылки
- 1.
- Чжан Х., Чжан Дж., Цзян А., Ни Х. Пероральная эндоскопическая миотомия желудка при гастропарезе: систематический обзор эффективности и безопасности.Гастроэнтерол Гепатол. 2019 август – сентябрь; 42 (7): 413-422. [PubMed: 30954320]
- 2.
- Миллер А.С., Хан А.М., Кастро Бигалли А.А., Сьюэлл К.А., Кинг А.Р., Гадермарзи С., Мао Й., Зехтабчи С. Нейролептаналгезия при острой боли в животе: систематический обзор. J Pain Res. 2019; 12: 787-801. [Бесплатная статья PMC: PMC6396833] [PubMed: 30881092]
- 3.
- Fehnel S, Fiedorek FT, Nelson L, DiBenedetti D, Spence S, Carson RT. Разработка и психометрическая оценка дневника тяжести симптомов диабетического гастропареза.Clin Exp Gastroenterol. 2019; 12: 93-103. [Бесплатная статья PMC: PMC63] [PubMed: 30863134]
- 4.
- Мошири Б., Поттер М., Тэлли, штат Нью-Джерси. Эпидемиология и патофизиология гастропареза. Gastrointest Endosc Clin N Am. 2019 Янв; 29 (1): 1-14. [PubMed: 30396519]
- 5.
- Виджайваргия П., Камиллери М., Чедид В., Мандават А., Эрвин П.Дж., Мурад М.Х. Влияние агентов промотирования на опорожнение желудка и симптомы: систематический обзор и метаанализ. Гастроэнтерология. 2019 Май; 156 (6): 1650-1660.[PubMed: 30711628]
- 6.
- Беккелунд М., Сангнес Д.А., Гуннар Хатлебакк Дж., Обаккен Л. Патофизиология идиопатического пареза желудка и его значение для терапии. Сканд Дж Гастроэнтерол. 2019 Янв; 54 (1): 8-17. [PubMed: 30638082]
- 7.
- Ким Б.Дж., Куо Б. Гастропарез и функциональная диспепсия: нечеткое различие патофизиологии и лечения. J Neurogastroenterol Motil. 2019 31 января; 25 (1): 27-35. [Бесплатная статья PMC: PMC6326193] [PubMed: 30509017]
- 8.
- Burlen J, Runnels M, Mehta M, Andersson S, Ducrotte P, Gourcerol G, Lindberg G, Fullarton G, Abrahamsson H, Al-Juburi A, Lahr C, Rashed H, Abell T. Эффективность электрической стимуляции желудка при гастропарезе : Сравнение США и Европы. Gastroenterology Res. Октябрь 2018; 11 (5): 349-354. [Бесплатная статья PMC: PMC6188037] [PubMed: 30344806]
- 9.
- Tack J, Van den Houte K, Carbone F. Нарушения моторики желудочно-кишечного тракта. Курр Опин Гастроэнтерол. 2018 ноя; 34 (6): 428-435. [PubMed: 30199408]
- 10.
- Haskins SC, Kruisselbrink R, Boublik J, Wu CL, Perlas A. УЗИ желудка для регионального анестезиолога и специалиста по боли. Reg Anesth Pain Med. Октябрь 2018; 43 (7): 689-698. [PubMed: 30052550]
- 11.
- Krishnasamy S, Abell TL. Диабетический гастропарез: принципы и современные тенденции в лечении. Диабет Тер. 2018 июл; 9 (Приложение 1): 1-42. [Бесплатная статья PMC: PMC6028327] [PubMed: 29934758]
- 12.
- Сантханам П., Марашдех В., Солнес Л. Функциональная визуализация оценки диабетического гастропареза.Curr Diabetes Rev.2018; 14 (3): 222-226. [PubMed: 28128051]
- 13.
- Тиллман Е.М., Сметана К.С., Банту Л., Бакли М.Г. Фармакологическое лечение детского гастропареза: обзор литературы. J Pediatr Pharmacol Ther. 2016 март-апрель; 21 (2): 120-32. [Бесплатная статья PMC: PMC4869769] [PubMed: 27199619]
- 14.
- Schulze T, Heidecke CD. [Лечение послеоперационных нарушений моторики ЖКТ, холангита и панкреатита]. Chirurg. 2015 июн; 86 (6): 540-6.[PubMed: 25986675]
- 15.
- Арнольд Г., Бивз М. Обновление клинических руководств по лечению гастропареза. Am J Gastroenterol. 2013 сентябрь; 108 (9): 1538-9. [PubMed: 24005360]
- 16.
- Vanormelingen C, Tack J, Andrews CN. Диабетический гастропарез. Br Med Bull. 2013; 105: 213-30. [PubMed: 23363458]
Застой желудка – StatPearls – Книжная полка NCBI
Непрерывное обучение
Гастропарез (застой желудка) происходит от греческих слов «желудок» или «желудок», а также парез или частичный паралич.Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта. Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса. Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные.Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния. В этом упражнении рассматриваются этиология, проявления, оценка и лечение желудочного стаза, а также рассматривается роль межпрофессиональной группы в оценке, диагностике и лечении состояния.
Цели:
Определить некоторые из основных состояний, которые могут привести к развитию гастропареза.
Кратко опишите процедуру обследования и оценки пациента с желудочным стазом.
Опишите доступные варианты лечения и ведения гастропареза с учетом основной этиологии.
Пересмотреть стратегии межпрофессиональной группы по улучшению координации помощи и коммуникации для улучшения результатов при ведении и лечении желудочного застоя.
Введение
Гастропарез (застой желудка) происходит от греческих слов gastro / gaster или желудок и парез или частичный паралич. Это клиническое состояние, возникающее в результате задержки опорожнения желудка при отсутствии механической непроходимости и связанное с симптомами со стороны верхних отделов желудочно-кишечного тракта. Наиболее частые симптомы включают тошноту, рвоту, преждевременное насыщение, чувство сытости после еды, боль в верхней части живота, вздутие живота и потерю веса.Эти симптомы могут серьезно вывести из строя и отрицательно повлиять на качество жизни пациентов, страдающих этим заболеванием. Несколько этиологий могут привести к этой клинической сущности; самые распространенные из них – идиопатические, диабетические и послеоперационные. Патофизиология гастропареза плохо изучена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Сцинтиграфия опорожнения желудка (золотой стандарт), дыхательный тест с октаноатом 13C и беспроводная капсула моторики – это диагностические тесты, используемые для диагностики этого состояния.Лечение пареза желудка включает первоначальное восстановление состояния питания, оптимизацию гликемического контроля, облегчение симптомов и улучшение опорожнения желудка. Медицинское лечение включает использование прокинетических агентов, таких как метоклопрамид, эритромицин и противорвотных средств. В рефрактерных случаях используются эндоскопические и хирургические методы. Интрапелорическая инъекция ботулина, электрическая стимуляция желудка, вентилирующая гастростомия, питательная еюностомия, пилоропластика, частичная гастрэктомия и самые последние эндоскопические методы, такие как пероральная эндоскопическая миотомия желудка (G-POEM), используются для облегчения симптомов.[1] [2] [3]
Этиология
Наиболее частыми причинами гастропареза являются идиопатия у 64%, диабет у 31% и послеоперационный период у остальных пациентов. Другие, менее частые этиологии включают связь с функциональными расстройствами кишечника, синдромами нарушения моторики, болезнью Шагаса, поствирусными, неврологическими расстройствами, эндокринными состояниями, расстройствами соединительной ткани, радиацией, ишемией желудка и приемом лекарств (опиоидов, холинолитиков, антидиабетических препаратов) []. 4]
Эпидемиология
Оценка распространенности гастропареза является сложной задачей, поскольку симптомы обычно не сопоставимы с исследованием опорожнения желудка.Согласно эпидемиологическому исследованию, проведенному в округе Олмстед, частота пареза желудка составила 24,2 на 100 000 человек, а заболеваемость – 6,3 на 100 000 человек в год.
Патофизиология
Патофизиология гастропареза плохо изучена и не совсем определена, но связаны важные механизмы, связанные с потерей интерстициальных клеток Кахаля и неспособностью экспрессировать нейрональную синтазу оксида азота. Для опорожнения желудка необходимо взаимодействие между гладкими мышцами, внешними нервами, внутренними или кишечными нервами и интерстициальными клетками Кахаля (ICC).Было высказано предположение, что может быть плохое взаимодействие между местной кишечной системой вместе со сниженной местной секрецией оксида азота (NO). Оксид азота необходим для расслабления гладких мышц, что приводит к аккомодации глазного дна и нарушению расслабления пилорических мышц. ICC генерируют медленную волну и передают ее в гладкие мышцы, таким образом обеспечивая сокращение, которое нарушается с потерей ICC. Таким образом, оба фактора способствуют задержке опорожнения желудка. В настоящее время проводится несколько исследований по определению патофизиологии, которые вскоре улучшат наше понимание.[5] [6] [7]
Гистопатология
Гистопатологические исследования тканей пациентов с диабетом и идиопатическим гастропарезом показали несколько изменений, таких как потеря ICC, уменьшение нервных волокон, усиление фиброза гладких мышц и аномальные иммунные инфильтраты, содержащие макрофаги. При электронной микроскопии наблюдается аномальная строма соединительной ткани, толстая базальная пластинка вокруг МКК и миоцитов, а также большие пустые нервные окончания предполагают более глубокие дефекты проводимости, что подтверждает вышеприведенное обсуждение.
Анамнез и физикальное состояние
Пациенты обычно проявляют кардинальные симптомы, такие как тошнота, рвота, раннее насыщение, сытость после еды, боль в верхней части живота, вздутие живота и потеря веса. Индекс основных симптомов гастропареза (GCSI) – это проверенный клинический инструмент, который можно использовать для оценки симптомов у пациентов, страдающих гастропарезом. Этот инструмент имеет три подшкалы: (чувство насыщения / раннее насыщение, тошнота / рвота и вздутие живота) и уровни интенсивности симптомов от нуля (нет) до пяти (очень тяжелые), а общее значение используется для оценки тяжести заболевания.GCSI используется для оценки ответа на терапию, а не в первую очередь как диагностический инструмент. Помимо желудочных симптомов, медленное и непредсказуемое опорожнение желудка может вызвать большие колебания уровня сахара в крови, особенно у пациентов с диабетом. Кроме того, это может вызвать потерю веса, усталость, дефицит калорий, образование желудочного безоара.
Оценка
Первичная оценка верхних отделов желудочно-кишечного тракта с помощью эзофагогастродуоденоскопии или рентгенографии с барием проводится для исключения механической непроходимости.Наиболее часто используемым в клинической практике тестом является сцинтиграфическое опорожнение желудка от твердых веществ. Результат исследования задержки твердого вещества через 4 часа считается диагностическим признаком гастропареза. Другие альтернативные методы оценки опорожнения желудка включают тестирование моторики с помощью беспроводной капсулы и тест на дыхание 13 C с использованием октаноата или спирулины, интегрированных в твердую пищу. Препараты, влияющие на опорожнение желудка, следует принимать не менее чем за 48 часов до исследования. Кроме того, у пациентов с диабетом уровень глюкозы в плазме крови должен быть ниже 275 мг / дл, чтобы исключить острое нарушение опорожнения желудка из-за гипергликемии.[8] [9] [10] [11]
Лечение / управление
Изменение диеты и образа жизни
Первоначальной целью лечения гастропареза является восстановление баланса жидкости и электролитов. Также следует оптимизировать пищевой статус и уровень сахара в крови. Модификации диеты включают переход на частые небольшие приемы пищи, диету с низким содержанием жиров. Следует полностью избегать таких напитков, как газированные и алкогольные напитки, а также продуктов, богатых нерастворимой клетчаткой. Кроме того, сообщается, что отказ от курения также помогает.Приветствуется пероральный прием, и если пациент не переносит твердую пищу, можно попробовать жидкую диету. В случае непереносимости пероральной диеты можно использовать энтеральное питание через постпилорический зонд. Парентеральное питание не поощряется и остается последней альтернативой, если ничего не помогает. [12] [13] [14]
Фармакологические и хирургические методы
Использование прокинетиков, таких как метоклопрамид, эритромицин и противорвотные средства, может помочь облегчить симптомы. Метоклопрамид – препарат первой линии; это антагонист дофаминового рецептора D2, который увеличивает сократительную способность, тонус желудочно-кишечного тракта в покое и тем самым способствует опорожнению желудка.Рекомендуется использовать минимально возможную дозу в течение кратчайшего времени, учитывая его экстрапирамидные побочные эффекты, если только польза не перевешивает риски. Домперидон похож на метоклопрамид, но с меньшим количеством побочных эффектов центрального действия и может использоваться при наличии побочных эффектов при применении метоклопрамида. Он не одобрен FDA для использования в США. Домперидон может быть назначен при получении расширенного доступа к исследуемым новым лекарствам от FDA. Эритромицин можно использовать коротким курсом, чтобы способствовать опорожнению желудка, но длительное применение связано с тахифилаксией, и его следует применять с осторожностью.Другие используемые противорвотные средства – это прохлорперазин, прометазин, ондансетрон и трициклические агенты, такие как нортриптилин, в случае рефрактерной рвоты.
Было продемонстрировано, что интрапилорические инъекции ботулина улучшают симптомы у пациентов, невосприимчивых к вышеуказанным лекарственным препаратам. Эффект от инъекций ботулина длится от 3 до 6 месяцев. Основным ограничением является отсутствие рандомизированных контролируемых испытаний в поддержку использования ботулина. Электростимулятор желудка (GES), используемый у рефрактерных пациентов в качестве альтернативного метода, обеспечивает высокочастотную и низкоэнергетическую стимуляцию желудка, тем самым улучшая перистальтику желудка.Исследования также показали улучшение симптомов и опорожнения желудка от использования GES. Хирургические подходы включают вентилирующую гастростомию, еюностомию с кормлением, пилоропластику и частичную гастрэктомию, когда медикаментозная терапия не помогает облегчить симптомы. В настоящее время проводится оценка новой, менее инвазивной эндоскопической техники пероральной эндоскопической миотомии желудка (G-POEM) для облегчения симптомов гастропареза. Первоначальные исследования обнадеживают, потребуются дальнейшие исследования для оценки эффективности и безопасности.
Дифференциальный диагноз
Гастропарез имитирует несколько других состояний, таких как нервная анорексия, булимия и синдром руминации. Следовательно, эти состояния необходимо исключить до постановки диагноза гастропареза. Другие состояния, такие как синдром циклической рвоты и хроническое употребление каннабиноидов, также могут иметь клиническую картину, аналогичную гастропарезу.
Прогноз
Постинфекционный гастропарез обычно проходит самостоятельно, и пациенты могут выздороветь в течение следующих 12 месяцев после появления первых симптомов.
Диабетический парез желудка обычно медленно прогрессирует и в некоторых случаях может стать серьезным и даже летальным
Сдерживание и обучение пациентов
Лекарства, такие как опиоиды для снятия боли, антидепрессанты, лекарства от гипертонии и лекарства от аллергии, могут привести к медленному опорожнению желудка , чувство полноты и, таким образом, вызывают аналогичные симптомы. Людям, у которых уже есть гастропарез, следует избегать приема этих лекарств, поскольку они могут ухудшить состояние.
Жемчуг и другие проблемы
Гастропарез – это клиническое состояние, связанное с обструктивными желудочными симптомами при отсутствии механической непроходимости, которое наблюдается при различных клинических состояниях.В настоящее время не существует окончательного лечения этого состояния. К сожалению, варианты лечения ограничены и в основном сосредоточены на облегчении симптомов. Появляется несколько новых альтернативных методов лечения этого состояния, но для оценки клинической пользы необходимы дальнейшие исследования.
Улучшение результатов команды здравоохранения
Застой желудка связан с высокой заболеваемостью, и из-за множества причин это состояние лучше всего лечится межпрофессиональной командой, в которую входят гастроэнтеролог, эндокринолог, хирург, терапевт, фармацевт, диетолог и поставщик первичной медико-санитарной помощи .Фармацевт должен убедиться, что пациент не принимает лекарства, вызывающие паралич желудка. Необходимо искать и лечить все обратимые причины. Пациентам с диабетом необходимо хорошо контролировать уровень сахара в крови. К сожалению, несмотря на оптимальное лечение, застой желудка часто является хронической проблемой, которая приводит к ухудшению качества жизни. Некоторым пациентам требуется постоянное полное парентеральное питание, а другим необходимы серьезные изменения в диете и образе жизни.
На сегодняшний день использование прокинетических препаратов не было эффективным.Размещение кардиостимуляторов в желудке действительно работает у некоторых людей, но долгосрочных исследований нет.
Хирургические подходы включают вентилирующую гастростомию, питательную еюностомию, пилоропластику и частичную гастрэктомию, которые выполняются, когда медикаментозное лечение не помогает облегчить симптомы. [15] [16]
Непрерывное образование / вопросы для повторения
Ссылки
- 1.
- Чжан Х., Чжан Дж., Цзян А., Ни Х. Пероральная эндоскопическая миотомия желудка при гастропарезе: систематический обзор эффективности и безопасности.Гастроэнтерол Гепатол. 2019 август – сентябрь; 42 (7): 413-422. [PubMed: 30954320]
- 2.
- Миллер А.С., Хан А.М., Кастро Бигалли А.А., Сьюэлл К.А., Кинг А.Р., Гадермарзи С., Мао Й., Зехтабчи С. Нейролептаналгезия при острой боли в животе: систематический обзор. J Pain Res. 2019; 12: 787-801. [Бесплатная статья PMC: PMC6396833] [PubMed: 30881092]
- 3.
- Fehnel S, Fiedorek FT, Nelson L, DiBenedetti D, Spence S, Carson RT. Разработка и психометрическая оценка дневника тяжести симптомов диабетического гастропареза.Clin Exp Gastroenterol. 2019; 12: 93-103. [Бесплатная статья PMC: PMC63] [PubMed: 30863134]
- 4.
- Мошири Б., Поттер М., Тэлли, штат Нью-Джерси. Эпидемиология и патофизиология гастропареза. Gastrointest Endosc Clin N Am. 2019 Янв; 29 (1): 1-14. [PubMed: 30396519]
- 5.
- Виджайваргия П., Камиллери М., Чедид В., Мандават А., Эрвин П.Дж., Мурад М.Х. Влияние агентов промотирования на опорожнение желудка и симптомы: систематический обзор и метаанализ. Гастроэнтерология. 2019 Май; 156 (6): 1650-1660.[PubMed: 30711628]
- 6.
- Беккелунд М., Сангнес Д.А., Гуннар Хатлебакк Дж., Обаккен Л. Патофизиология идиопатического пареза желудка и его значение для терапии. Сканд Дж Гастроэнтерол. 2019 Янв; 54 (1): 8-17. [PubMed: 30638082]
- 7.
- Ким Б.Дж., Куо Б. Гастропарез и функциональная диспепсия: нечеткое различие патофизиологии и лечения. J Neurogastroenterol Motil. 2019 31 января; 25 (1): 27-35. [Бесплатная статья PMC: PMC6326193] [PubMed: 30509017]
- 8.
- Burlen J, Runnels M, Mehta M, Andersson S, Ducrotte P, Gourcerol G, Lindberg G, Fullarton G, Abrahamsson H, Al-Juburi A, Lahr C, Rashed H, Abell T. Эффективность электрической стимуляции желудка при гастропарезе : Сравнение США и Европы. Gastroenterology Res. Октябрь 2018; 11 (5): 349-354. [Бесплатная статья PMC: PMC6188037] [PubMed: 30344806]
- 9.
- Tack J, Van den Houte K, Carbone F. Нарушения моторики желудочно-кишечного тракта. Курр Опин Гастроэнтерол. 2018 ноя; 34 (6): 428-435. [PubMed: 30199408]
- 10.
- Haskins SC, Kruisselbrink R, Boublik J, Wu CL, Perlas A. УЗИ желудка для регионального анестезиолога и специалиста по боли. Reg Anesth Pain Med. Октябрь 2018; 43 (7): 689-698. [PubMed: 30052550]
- 11.
- Krishnasamy S, Abell TL. Диабетический гастропарез: принципы и современные тенденции в лечении. Диабет Тер. 2018 июл; 9 (Приложение 1): 1-42. [Бесплатная статья PMC: PMC6028327] [PubMed: 29934758]
- 12.
- Сантханам П., Марашдех В., Солнес Л. Функциональная визуализация оценки диабетического гастропареза.Curr Diabetes Rev.2018; 14 (3): 222-226. [PubMed: 28128051]
- 13.
- Тиллман Е.М., Сметана К.С., Банту Л., Бакли М.Г. Фармакологическое лечение детского гастропареза: обзор литературы. J Pediatr Pharmacol Ther. 2016 март-апрель; 21 (2): 120-32. [Бесплатная статья PMC: PMC4869769] [PubMed: 27199619]
- 14.
- Schulze T, Heidecke CD. [Лечение послеоперационных нарушений моторики ЖКТ, холангита и панкреатита]. Chirurg. 2015 июн; 86 (6): 540-6.[PubMed: 25986675]
- 15.
- Арнольд Г., Бивз М. Обновление клинических руководств по лечению гастропареза. Am J Gastroenterol. 2013 сентябрь; 108 (9): 1538-9. [PubMed: 24005360]
- 16.
- Vanormelingen C, Tack J, Andrews CN. Диабетический гастропарез. Br Med Bull. 2013; 105: 213-30. [PubMed: 23363458]
Гастродуоденальная артерия – обзор
Хирургическая анатомия и физиология
Желудок расположен в краниальной брюшной полости на уровне реберной дуги, находясь внутри вогнутости висцеральной поверхности печени (рис. .28-1). Положение желудка варьируется в зависимости от наполнения и размера окружающих внутренностей. Желудок кошки может принять 300–350 мл жидкости. 1 Ingesta попадает в желудок по кардии, проходя через нижний сфинктер пищевода. У кошек этот сфинктер состоит из косой перевязочной мышцы желудка, которая находится на левой боковой стороне сфинктера, и круговой мышцы, которая полностью охватывает дистальный отдел пищевода. 2 Ingesta выходит из желудка через привратник; хотя точные механизмы не ясны, очевидно, что привратник играет важную роль в координации желудочной моторики и опорожнения желудка. 3
Сосудистое снабжение желудка происходит от чревной артерии, которая разветвляется на печеночную артерию, левую желудочную артерию и селезеночную артерию. Правая и левая желудочные артерии расположены вдоль малой кривизны, а правая и левая желудочно-сальниковые артерии – вдоль большой кривизны желудка. Несколько ветвей от селезеночной артерии (короткие желудочные артерии) снабжают глазное дно. Печеночная артерия дает начало гастродуоденальной артерии, а затем продолжается в качестве правой желудочно-сальниковой артерии.В свою очередь, гастродуоденальная артерия снабжает черепную панкреатодуоденальную артерию, которая отвечает за кровоснабжение проксимального отдела двенадцатиперстной кишки. 4
Парасимпатическая иннервация обеспечивается блуждающим нервом и его дорсальным и вентральным стволами блуждающего нерва, которые снабжают ветви желудка, когда они проходят через пищеводный перерыв. Симпатическая иннервация возникает от чревных нервов, при этом постганглионарные волокна от глютенового ганглия проходят по ветвям чревной артерии.Кишечная нервная система кошек состоит из двух ганглиозных сплетений. 5 Лимфатическая система желудка стекает в желудочные, печеночные или селезеночные лимфатические узлы. 1 Лимфатические узлы желудка расположены на малой кривизне желудка внутри малого сальника и присутствуют непостоянно. 6
Брыжеечные структуры, поддерживающие желудок, известны как большой и малый сальник. Большой сальник состоит из париетального и висцерального слоев, каждый из которых состоит из двух листов брюшины.Сеть кровеносных сосудов и лимфатических сосудов, проходящих внутри нитей жировой ткани, лежит между тонкими листами, создавая сетчатый вид. Висцеральный слой большого сальника берет начало у дорсальной брюшной стенки вместе с поперечной ободочной кишкой и простирается каудально, покрывая вентролатеральную часть тонкой кишки. На уровне входа в таз сальник отражается от самого себя, образуя париетальный слой большого сальника, который прилегает к вентролатеральной брюшной стенке и продолжает краниально, чтобы попасть на большую кривизну желудка.
Желудок находится между двумя листами большого сальника, которые затем сходятся на малой кривизне желудка, образуя малый сальник. Потенциальное пространство между висцеральным и париетальным слоями сальника называется сальниковой сумкой. Доступ к этому пространству осуществляется через сальниковое отверстие (рис. 28-2) в краниодорсальной брюшной полости или хирургическим путем, осторожно создавая небольшое отверстие через большой сальник в сальниковой сумке. Левая конечность поджелудочной железы находится между листами висцерального слоя большого сальника, прилегающими к дорсальной стороне желудка, а селезенка расположена между листами теменного слоя большого сальника.Часть большого сальника, проходящая между большой кривизной желудка и селезенкой, называется желудочно-селезеночной связкой.
% PDF-1.7 % 125 0 объект > эндобдж xref 125 211 0000000015 00000 н. 0000004539 00000 н. 0000004824 00000 н. 0000004883 00000 н. 0000220153 00000 н. 0000219378 00000 п. 0000219466 00000 н. 0000219552 00000 п. 0000219639 00000 н. 0000219725 00000 н. 0000219811 00000 н. 0000219896 00000 н. 0000219982 00000 п. 0000220067 00000 н. 0000218176 00000 н. 0000218261 00000 н. 0000218347 00000 н. 0000218432 00000 н. 0000218518 00000 н. 0000218604 00000 н. 0000218689 00000 н. 0000218775 00000 н. 0000218860 00000 н. 0000218946 00000 н. 0000219032 00000 н. 0000219118 00000 п. 0000219203 00000 н. 0000219291 00000 н. 0000215542 00000 н. 0000330136 00000 п. 0000330260 00000 н. 0000330384 00000 н. 0000330508 00000 н. 0000330632 00000 н. 0000330756 00000 н. 0000330880 00000 н. 0000331004 00000 н. 0000331128 00000 н. 0000331253 00000 н. 0000331313 00000 н. 0000331871 00000 н. 0000331996 00000 н. 0000332911 00000 н. 0000333036 00000 н. 0000334064 00000 н. 0000334185 00000 п. 0000259896 00000 н. 0000335202 00000 н. 0000220625 00000 н. 0000335289 00000 н. 0000335378 00000 п. 0000335418 00000 н. 0000356478 00000 н. 0000356518 00000 н. 0000302183 00000 п. 0000302668 00000 н. 0000303047 00000 н. 0000230969 00000 н. 0000231446 00000 н. 0000231783 00000 н. 0000239195 00000 н. 0000239966 00000 н. 0000240412 00000 н. 0000249624 00000 н. 0000250410 00000 н. 0000250926 00000 н. 0000220708 00000 н. 0000221491 00000 н. 0000221997 00000 н. 0000259049 00000 н. 0000259647 00000 н. 0000259772 00000 н. 0000238085 00000 н. 0000238268 00000 н. 0000238500 00000 н. 0000238849 00000 н. 0000238910 00000 н. 0000259986 00000 н. 0000260724 00000 н. 0000261073 00000 н. 0000248517 00000 н. 0000248698 00000 н. 0000248929 00000 н. 0000249273 00000 н. 0000249336 00000 н. 0000256516 00000 н. 0000256919 00000 н. 0000257210 00000 н. 0000264449 00000 н. 0000267699 00000 н. 0000267822 00000 н. 0000267947 00000 н. 0000268072 00000 н. 0000268197 00000 н. 0000268322 00000 н. 0000268447 00000 н. 0000268570 00000 н. 0000268693 00000 п. 0000268818 00000 н. 0000268943 00000 н. 0000269068 00000 н. 0000269193 00000 н. 0000269318 00000 н. 0000269443 00000 п. 0000269568 00000 н. 0000269693 00000 п. 0000269818 00000 н. 0000269942 00000 н. 0000270066 00000 н. 0000270190 00000 н. 0000270315 00000 н. 0000270439 00000 н. 0000270564 00000 н. 0000270686 00000 н. 0000276584 00000 н. 0000276709 00000 н. 0000276833 00000 н. 0000276957 00000 н. 0000277082 00000 н. 0000277207 00000 н. 0000277330 00000 н. 0000277454 00000 н. 0000277579 00000 н. 0000277704 00000 н. 0000277829 00000 н. 0000277954 00000 н. 0000278079 00000 н. 0000278204 00000 н. 0000278329 00000 н. 0000278454 00000 н. 0000278579 00000 н. 0000278702 00000 н. 0000278883 00000 н. 0000279115 00000 н. 0000279483 00000 н. 0000279556 00000 н. 0000284868 00000 н. 0000284993 00000 п. 0000285118 00000 н. 0000285243 00000 н. 0000285368 00000 н. 0000285493 00000 н. 0000285618 00000 п. 0000285743 00000 н. 0000285868 00000 н. 0000285992 00000 н. 0000286117 00000 н. 0000286242 00000 н. 0000286367 00000 н. 0000286492 00000 н. 0000286617 00000 н. 0000286742 00000 н. 0000286867 00000 н. 0000286992 00000 н. 0000287117 00000 н. 0000319572 00000 н. 0000319695 00000 н. 0000319820 00000 н. 0000319945 00000 н. 0000320070 00000 н. 0000320195 00000 н. 0000320320 00000 н. 0000320445 00000 н. 0000320569 00000 н. 0000320694 00000 н. 0000320819 00000 н. 0000320944 00000 н. 0000321069 00000 н. 0000321194 00000 н. 0000321319 00000 н. 0000321444 00000 н. 0000321569 00000 н. 0000321694 00000 н. 0000314128 00000 н. 0000292784 00000 н. 0000299008 00000 н. 0000299399 00000 н. 0000299676 00000 н. 0000309928 00000 н. 0000377014 00000 н. 0000384179 00000 н. 00003
00000 н. 0000397145 00000 н. 0000403130 00000 н. 0000408691 00000 п. 0000415660 00000 н. 0000422422 00000 н. 0000216267 00000 н. 0000216743 00000 н. 0000216896 00000 н. 0000217063 00000 н. 0000217474 00000 н. 0000326853 00000 н. 0000327054 00000 н. 0000327286 00000 н. 0000327400 00000 н. 0000327524 00000 н. 0000327654 00000 н. 0000327767 00000 н. 0000328083 00000 н. 0000328253 00000 н. 0000328401 00000 н. 0000328581 00000 н. 0000328742 00000 н. 0000329175 00000 н. 0000329310 00000 н. 0000329428 00000 н. 0000329677 00000 н. 0000329844 00000 н. 0000330075 00000 н. 0000214561 00000 н. трейлер > startxref 0 %% EOF 126 0 объект > / Контуры 334 0 R / PageMode / UseOutlines >> эндобдж 127 0 объект > эндобдж 128 0 объект [129 0 руб. ] эндобдж 129 0 объект > / Ж 130 0 Р >> эндобдж 130 0 объект > эндобдж 131 0 объект > эндобдж 132 0 объект > эндобдж 133 0 объект > эндобдж 134 0 объект > эндобдж 135 0 объект > эндобдж 136 0 объект > эндобдж 137 0 объект > эндобдж 138 0 объект > эндобдж 139 0 объект > эндобдж 140 0 объект > эндобдж 141 0 объект > эндобдж 142 0 объект > эндобдж 143 0 объект > эндобдж 144 0 объект > эндобдж 145 0 объект > эндобдж 146 0 объект > эндобдж 147 0 объект > эндобдж 148 0 объект > эндобдж 149 0 объект > эндобдж 150 0 объект > эндобдж 151 0 объект > эндобдж 152 0 объект > эндобдж 153 0 объект > / Затенение> / ProcSet [/ PDF /Текст ] / ExtGState> / Свойства> / Шрифт> >> / Родитель 194 0 R / CropBox [9 9 594 792 ] / BleedBox [9 9 594 792 ] / Повернуть 0 / Содержание [304 0 R 305 0 руб.





 Возникает из-за приема антибиотиков, несбалансированного рациона, инфекций. Симптом – боли в районе желудка.
Возникает из-за приема антибиотиков, несбалансированного рациона, инфекций. Симптом – боли в районе желудка. В результате нормальная кислотность слизистой нарушается.
В результате нормальная кислотность слизистой нарушается. Позволяет выявить отек слизистой, очаги инфекции. Если исследование показало, что оболочка слишком тонкая и бледная, то диагностируются атрофические процессы.
Позволяет выявить отек слизистой, очаги инфекции. Если исследование показало, что оболочка слишком тонкая и бледная, то диагностируются атрофические процессы.

 Это вид характеризуется наличием воспаления как в полости желудка, так и двенадцатиперстной кишки. В основном, страдает верхний отдел кишки.
Это вид характеризуется наличием воспаления как в полости желудка, так и двенадцатиперстной кишки. В основном, страдает верхний отдел кишки. В супы разрешено добавлять немного зеленого горошка или укроп.
В супы разрешено добавлять немного зеленого горошка или укроп.