Где болит легкое: Какие симптомы бывают у пневмонии и как её лечить у взрослых и детей?
Какие симптомы бывают у пневмонии и как её лечить у взрослых и детей?
Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность.
Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет.
Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста.
Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии
Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь.
Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса.
Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением.
Признаки пневмонии у взрослого
При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота.
Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких.
Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель.
Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние.
Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания.
Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя.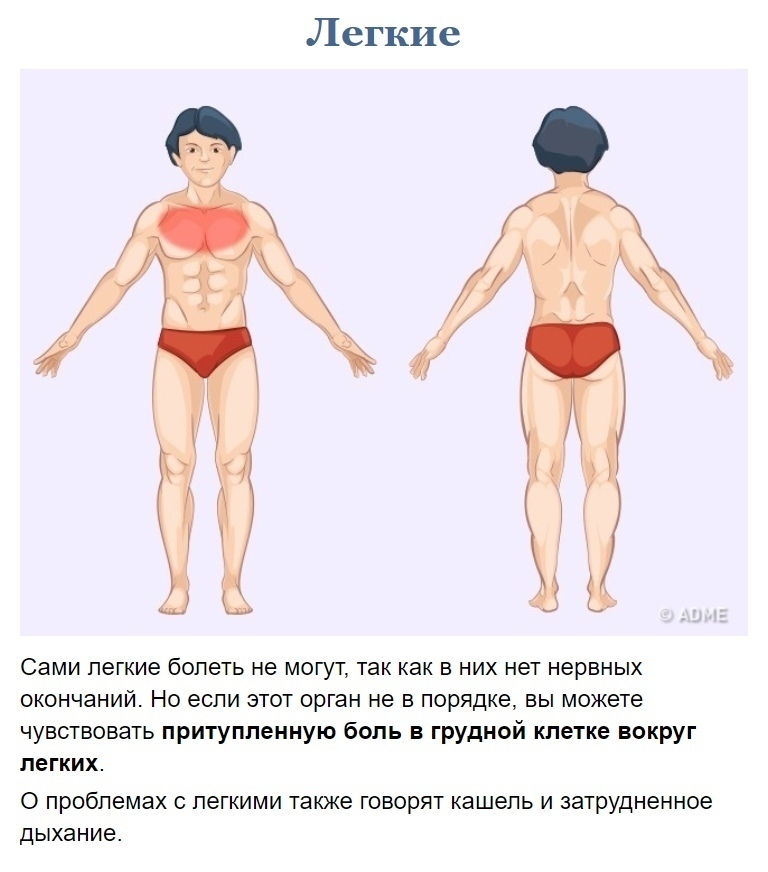 Часто заболевание протекает без повышения температуры у людей зрелого возраста.
Часто заболевание протекает без повышения температуры у людей зрелого возраста.
Признаки пневмонии у ребенка
Часто пневмония у детей появляется как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
- Кашель, который усиливается со временем;
- Если самочувствие малыша улучшилось, а затем снова стало плохо, это может говорить о присутствии осложнений;
- Каждый глубокий вздох приводит к сильному приступу кашля;
- Появляется сильная бледность кожных покровов на фоне развития перечисленных симптомов;
- Появление одышки.
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.
Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.
При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания.
При наличии каких признаков следует обратиться к доктору?
- повышенная потливость;
- слабость;
- одышка.
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
- одышка и боль в груди при передвижении;
- боль при повороте туловища
- невозможность сделать глубокий вдох;
- тахикардия;
- непереносимость физической нагрузки;
- быстрая утомляемость;
- слабость;
- человек выглядит бледным, но с ярким нездоровым румянцем.

Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
- Воздушно-капельный способ. Во время заболевания на слизистой оболочке рта и носа образуются капли, которые распространяются по воздуху во время чихания и кашля. Заразиться воздушно-капельным путем можно в любом общественном месте: больнице, магазине, общественном транспорте. Патогенный возбудитель распространяется по воздуху вместе с частичками слизи, мокроты, слюны.
- Контактный. Также инфекция передается во время соприкосновений – рукопожатия, объятия, поцелуя. Люди подвергаются инфекции, когда прикасаются к загрязненным предметам или во время того, когда трогают грязными руками рот, глаза, нос.
- Бытовой. Инфекция может передаваться через полотенца, посуду и постельное белье общего пользования. Поэтому больного нужно снабдить личными предметами гигиены, и по мере возможности чаще их менять и стирать.
- Фекальный. Вирус выживает до двух суток в фекальных массах при нормальном опорожнении кишечника. Можно легко перенять заболевание при неправильной уборке унитаза или личной гигиене. Чтобы не произошло заражения, особенно от маленьких детей, важно постоянно мыть руки после уборки детского горшка, часто менять подгузники и тщательно мыть место испражнения.
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.
| Пневмония | Бронхит |
В большинстве случаев сопровождается резким повышением температуры до 38-39° и лихорадочным состоянием. Наблюдается незначительное повышение температуры. Наблюдается незначительное повышение температуры.
|
Сопровождается сильным сухим кашлем. В некоторых случаях может появиться мокрота зеленоватого цвета или с прожилками крови. Влажный кашель, мокрота имеет светлый оттенок. |
| При прослушивании грудной клетки слышны «влажные» хрипы. | При прослушивании грудной клетки слышны «сухие» хрипы. |
Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
- Общий анализ крови;
- Общий анализ мочи;
- Анализ мокроты – проводится для определения воспалительного процесса в организме, а также возбудителя пневмонии и его чувствительности к антибиотикам.

Из диагностических методов исследования вам назначат:
- Рентгенографию грудной клетки – на снимках появляются затемнения в местах поражения тканей;
- Компьютерную томографию и магнитно-резонансную томографию – используют в качестве дополнительных мер, когда другие методы не позволяют поставить точный диагноз.
Способы лечение пневмонии
Если пневмония имеет бактериальную природу, назначают прием антибиотиков. Их эффективность можно оценить через 48-72 часа. Если температура спадает, кашель становится реже, а пациент начинает чувствовать себя лучше, прием продолжается. Прерывать курс лекарств нельзя, и важно принимать их правильно по предписанию врача. Если антибиотики не помогают, назначают другое лечение или меняют на препарат из другой группы.
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
- Происходят частые вспышки заболеваний;
- Посещение зон общественного пользования;
- Работа в бактериологической лаборатории;
- Частые пневмонии, ОРВИ и грипп, от которых страдает пациент.
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:
- Онлайн на нашем сайте medyunion.ru. Заполните электронную форму, указав ваши контактные данные, специализацию врача, удобные дату и время для приема.
- Закажите обратный звонок, указав ваше имя и номер телефона. Наши менеджеры перезвонят вам в течение 15 минут и ответят на интересующие вас вопросы.
- Позвоните в регистратуру медицинской клиники по номеру телефона +7 (391) 202-95-80.
Не пропустите первые признаки пневмонии
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне. Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.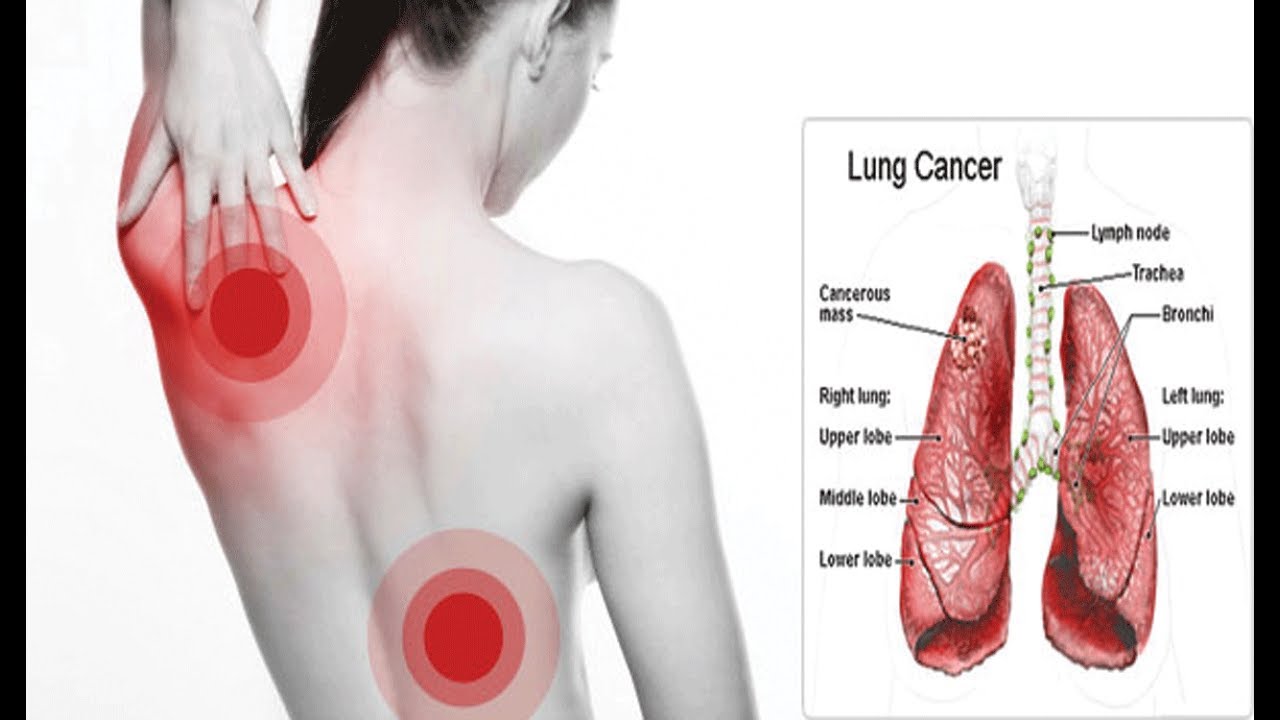
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия).
 Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания. - Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Основные симптомы заболеваний легких | Евромед. Частная клиника в Омске. Крупнейший медицинский центр Омска
Основные симптомы заболеваний легких
Боль в грудной клетке. Боль может носить разнообразный характер. Она может быть постоянной или усиливаться на вдохе. Боль может иррадиировать в шею, плечо, лопатку. Боль в грудной клетке игнорировать нельзя, поскольку она может быть проявлением не только «пресловутого остеохондроза», или «межреберной невралгии», а гораздо более серьезных и опасных заболеваний. Кроме того, боль в груди может иметь настоящую причину вовсе и не в грудной клетке, а, например, в животе или забрюшинном пространстве. Боль в груди – это повод для обращения к врачу, а не для самолечения в виде бездумного и бесконтрольного употребления таблеток и разогревающих мазей.
Кашель и мокрота. Кашель бывает сухой (когда мокрота не откашливается) и влажный (с отхождением мокроты). Кашель – это один из наиболее постоянных симптомов легочной патологии, хотя и не строго обязательный. Кашлем могут сопровождаться не только заболевания легких, но и болезни сердца, прием некоторых лекарственных препаратов, болезни периферических нервов, желудка и пищевода и т.д. Мокрота, которую пациент откашливает, имеет свои характеристики, которые могут помочь в диагностике. Например, важен цвет мокроты. Слизистая мокрота – белая и (или) прозрачная, гнойная мокрота имеет цвет от светло-желтого до зеленого. При наличии крови в мокроте, она может быть от алой до ржавой или коричневой. Важен так же запах мокроты. Зловонный гнилостный запах – свидетельствует о деструктивных процессах в легких. К сожалению, зачастую пациенты пренебрегают обращением к врачу, считая, что ежедневный кашель это обычное явление «Я курю-значит кашляю», «Да, подкашливаю, надо будет обратиться». К сожалению, нередко при несвоевременном обращении помочь больному трудно, а бывает что и невозможно.
Кашлем могут сопровождаться не только заболевания легких, но и болезни сердца, прием некоторых лекарственных препаратов, болезни периферических нервов, желудка и пищевода и т.д. Мокрота, которую пациент откашливает, имеет свои характеристики, которые могут помочь в диагностике. Например, важен цвет мокроты. Слизистая мокрота – белая и (или) прозрачная, гнойная мокрота имеет цвет от светло-желтого до зеленого. При наличии крови в мокроте, она может быть от алой до ржавой или коричневой. Важен так же запах мокроты. Зловонный гнилостный запах – свидетельствует о деструктивных процессах в легких. К сожалению, зачастую пациенты пренебрегают обращением к врачу, считая, что ежедневный кашель это обычное явление «Я курю-значит кашляю», «Да, подкашливаю, надо будет обратиться». К сожалению, нередко при несвоевременном обращении помочь больному трудно, а бывает что и невозможно.
Одышка и удушье. Пожалуй, это единственная жалоба, которая не позволяет откладывать в долгий ящик визит к врачу. Одышка может быть при физической нагрузке, может беспокоить пациента в покое и даже во сне. Бывает, что одышка усиливается или возникает при контакте с резкими запахами или домашними животными. Некоторые больные одышку «списывают» на возраст, массу тела, курение, усталость. Причин для одышки очень много. Это могут быть: болезни легких (астма, ХОБЛ, бронхит, туберкулез, рак и т.д.), болезни сердца (миокардит, аритмия, ИБС, сердечная недостаточность, пороки сердца), болезни крови (анемия, эритрэмия), болезни сосудов (тромбоэмболия легочной артерии, легочные васкулиты, легочная артериальная гипертензия), болезни почек (гломерулонефрит, пиелонефрит, поликистоз почек), болезни обмена веществ (ожирение) и многое, многое другое. Для того, что бы выявить причину одышки необходимо пройти углубленное обследование, которое позволит поставить правильный диагноз и начать лечение. Одышка – это ВСЕГДА ГРОЗНЫЙ СИМПТОМ, требующий немедленного обращения за помощью.
Одышка может быть при физической нагрузке, может беспокоить пациента в покое и даже во сне. Бывает, что одышка усиливается или возникает при контакте с резкими запахами или домашними животными. Некоторые больные одышку «списывают» на возраст, массу тела, курение, усталость. Причин для одышки очень много. Это могут быть: болезни легких (астма, ХОБЛ, бронхит, туберкулез, рак и т.д.), болезни сердца (миокардит, аритмия, ИБС, сердечная недостаточность, пороки сердца), болезни крови (анемия, эритрэмия), болезни сосудов (тромбоэмболия легочной артерии, легочные васкулиты, легочная артериальная гипертензия), болезни почек (гломерулонефрит, пиелонефрит, поликистоз почек), болезни обмена веществ (ожирение) и многое, многое другое. Для того, что бы выявить причину одышки необходимо пройти углубленное обследование, которое позволит поставить правильный диагноз и начать лечение. Одышка – это ВСЕГДА ГРОЗНЫЙ СИМПТОМ, требующий немедленного обращения за помощью.
Храп. К сожалению, храпу у нас в стране уделяют внимание исключительно как к неудобство для окружающих, а не симптому заболевания.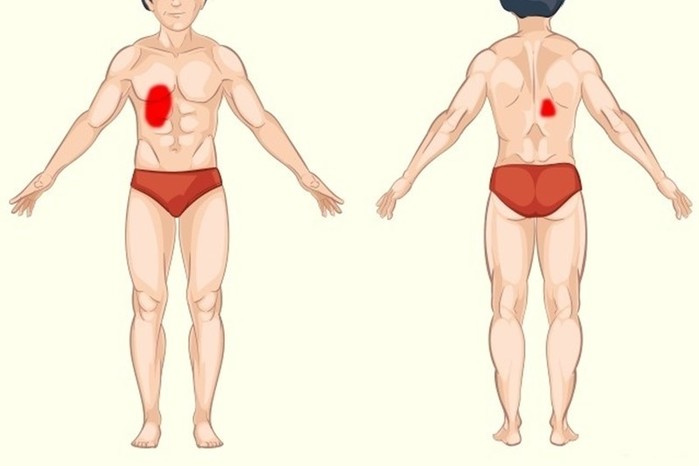 На самом деле у каждого пятого жителя земли после 30 лет – храп является симптомом тяжелого заболевания – синдром обструктивного апноэ сна или сокращенно СОАС. Это заболевание повышает в десятки раз риск смерти от инфаркта или инсульта, является причиной ощущения хронической усталости и разбитости. Для того, чтобы определить угрожает ли храп Вам и Вашему здоровью, необходимо обратиться к врачу и пройти обследование.
На самом деле у каждого пятого жителя земли после 30 лет – храп является симптомом тяжелого заболевания – синдром обструктивного апноэ сна или сокращенно СОАС. Это заболевание повышает в десятки раз риск смерти от инфаркта или инсульта, является причиной ощущения хронической усталости и разбитости. Для того, чтобы определить угрожает ли храп Вам и Вашему здоровью, необходимо обратиться к врачу и пройти обследование.
Как видно из многообразия болезней и симптомов, провести диагностику болезней органов дыхания самостоятельно (при помощи интернета, справочников, знакомых) сложно. При возникновении любого из вышеперечисленных симптомов следует обратиться к врачу-пульмонологу.
Пневмония может возникнуть из-за длительного стресса
Всемирный день борьбы с пневмонией отмечают ежегодно 12 ноября. Больше других от этой болезни страдают дети, это первая причина смертности среди них во всем мире. Однако болезнь распространена среди совершенно разных социальных групп и возрастов: пневмонией болеют как ослабленные хроники, так и в целом здоровые и успешные молодые люди. Что это за болезнь и можно ли уменьшить риск столкнуться с ней? Об этом попросили рассказать заведующую отделением пульмонологии Боткинской больницы Светлану Николаевну Швайко.
Что это за болезнь и можно ли уменьшить риск столкнуться с ней? Об этом попросили рассказать заведующую отделением пульмонологии Боткинской больницы Светлану Николаевну Швайко.
Пневмония – это инфекционно-воспалительное заболевание легочной ткани, чаще всего поражаются альвеолы (дыхательные отделы в легком). В наше время, несмотря на то, что появились новейшие антибиотики и есть возможность вакцинации, количество пневмоний неуклонно растет. По данным статистики, пневмония является наиболее частой причиной смерти. Отмечу, кстати, что огромный вклад в изучение пневмоний внес Сергей Петрович Боткин, имя которого носит больница. Он еще в 19 веке занимался самой опасной – крупозной – пневмонией, когда смертность от этой болезни была очень высока.
Группы риска по пневмонии
Пневмонией болеют люди совершенно разного возраста и социального статуса. Однако есть группы риска – дети, пожилые люди, пациенты с другими хроническими заболеваниями, курильщики и злоупотребляющие алкоголем. Курение, например, поддерживает воспалительный процесс в бронхах, поэтому инфекция присоединяется гораздо чаще. Самые тяжелые пневмонии – у алкоголиков, у них просто молниеносное течение. И часто именно у пьющих людей воспаление легких заканчивается смертью.
Курение, например, поддерживает воспалительный процесс в бронхах, поэтому инфекция присоединяется гораздо чаще. Самые тяжелые пневмонии – у алкоголиков, у них просто молниеносное течение. И часто именно у пьющих людей воспаление легких заканчивается смертью.
Но пневмонией заболевают и молодые пациенты. Да, это уже не группа риска, однако даже при хорошем уровне жизни, питании, отсутствии вредных привычек человек «вдруг» получает пневмонию. Он всего лишь очень много работали и очень мало отдыхали. Но длительный стресс заметно снижает иммунитет. Переохлаждение при определенном стечении обстоятельств – тоже фактор риска.
Но важно отметить, что пневмония не возникает просто так. Как правило, это первый звоночек о том, что не все благополучно в организме и пора что-то менять в привычках и образе жизни. Да, чаще всего надо бросать пить и курить.
Диагностика, симптомы, лечение
По каким признакам в обычной простуде можно заподозрить воспаление легких? Во-первых, высокая температура держится дольше 3 дня, иногда даже после приема жаропонижающих, плюс тяжелая интоксикация, слабость, одышка, утомляемость, головная боли и кашель, боли в грудной клетке. Эти симптомы должны заставить немедленно обратиться к врачу. Рекомендуется провести рентген органов дыхания: диагноз «пневмония» определяется рентгенологически, можно сделать флюорографию. На самом деле, далеко не все случаи пневмонии диагностируются, многие проходят как вирусная инфекция. Бывает, терапевты сразу назначают антибиотики и быстро достигают эффекта.
Эти симптомы должны заставить немедленно обратиться к врачу. Рекомендуется провести рентген органов дыхания: диагноз «пневмония» определяется рентгенологически, можно сделать флюорографию. На самом деле, далеко не все случаи пневмонии диагностируются, многие проходят как вирусная инфекция. Бывает, терапевты сразу назначают антибиотики и быстро достигают эффекта.
Самое главное в успешном лечении пневмонии – как можно раньше обратиться к доктору. Вылечить пневмонию в настоящее время можно в большинстве случаев, но бывают и летальные исходы. Они связаны, как правило, с наличием иммунодефицита у больных. И это не только ВИЧ, но различные хронические заболевания, которые приводят к ослаблению иммунной системы – и заболевания органов дыхания, и гематологические, и онкологические очень часто, и сахарный диабет. Пневмония часто сопровождает многие болезни.
Тяжело протекают пневмонии на фоне хронических заболеваний легких: хроническая обструктивная болезнь легких (ХОБЛ), бронхоэктатическая болезнь. Все они характеризуются затяжным течением, и применения просто антибиотиков бывает недостаточно, необходимо эндоскопическое очищение легких, которое позволяет добиться хорошего эффекта.
Все они характеризуются затяжным течением, и применения просто антибиотиков бывает недостаточно, необходимо эндоскопическое очищение легких, которое позволяет добиться хорошего эффекта.
Как передается?
Пневмония передается воздушно-капельным или контактно-бытовым путем. Чаще проветривать помещение. В холодное время года вирусные инфекции служат причиной присоединения бактериальной инфекции и как исход – пневмонии. Входными воротами инфекции бывают и вирусные инфекции. Инфекция может попасть в легкие и через лимфоток, когда в организме есть какой-то очаг хронической инфекции, например, кариозные зубы.
Вакцинация
Прививки от пневмонии существуют, однако они не дают полной гарантии, что вы никогда ей не заболеете. Дело в том, что пневмонию может вызвать множество различных микробов. Самый опасный из них – пневмококк, именно такая пневмония – крупозная, пневмококковая – чаще всего приводит к летальному исходу. Существующая вакцина – как раз от этого типа. Сейчас она содержит антитела к основным серотипам пневмококка. Добавлю, что эти прививки не входят в обязательный набор детских, однако если ребенок часто болеет, то такую прививку стоит сделать. Ее рекомендуют также пожилым людям старше 65 лет и страдающим хроническими заболеваниями.
Сейчас она содержит антитела к основным серотипам пневмококка. Добавлю, что эти прививки не входят в обязательный набор детских, однако если ребенок часто болеет, то такую прививку стоит сделать. Ее рекомендуют также пожилым людям старше 65 лет и страдающим хроническими заболеваниями.
Советы
Главный совет – соблюдать здоровый образ жизни, не курить и не злоупотреблять алкоголем, а также не перенапрягаться на работе, обязательно находить время для отдыха. Ведите подвижный образ жизни: полезны любые умеренные физические нагрузки. Ведь легкие не имеют мышечной массы, сами по себе они – меха, поэтому их нужно регулярно раздувать с помощью нашей грудной мускулатуры. Обычная зарядка на свежем воздухе хорошо проветрит легкие, в них не будет застоя.
Пневмония: опасности, симптомы, профилактика и лечение – Биографии и справки
ТАСС-Досье. Пневмония (или воспаление легких) – острое респираторное инфекционное заболевание, вызывающее поражение легочной ткани. Несмотря на то, что заболевание распространено повсеместно, в наибольшей степени, по данным Всемирной организации здравоохранения (ВОЗ), от него страдают дети и семьи в странах Южной Азии и Африки (южнее пустыни Сахара).
Несмотря на то, что заболевание распространено повсеместно, в наибольшей степени, по данным Всемирной организации здравоохранения (ВОЗ), от него страдают дети и семьи в странах Южной Азии и Африки (южнее пустыни Сахара).
Согласно статистике ВОЗ, это заболевание является причиной смертности 15% детей в возрасте до 5 лет во всем мире (99% летальных случаев приходятся на слабо и среднеразвитые страны мира).
Для привлечения внимания к этой проблеме был учрежден Всемирный день борьбы с пневмонией (World Pneumonia Day). Он проводится 12 ноября при поддержке ВОЗ, начиная с 2009 г. В этот день учреждения здравоохранения организуют профилактические мероприятия, проводят медицинские осмотры, волонтеры рассказывают людям о пневмонии, раздают информационные листовки и буклеты.
Симптомы
Проявления заболевания во многом зависят от возбудителя и объема поражения легочной ткани. Однако практически для всех видов пневмонии характерны общие симптомы: слабость и утомляемость, головная боль, озноб, резкий подъем температуры (при острой форме заболевания), кашель (в первые дни – сухой, затем становится влажным с обильным выделением мокроты с примесью крови), боль в грудной клетке (на стороне поврежденного легкого), одышка (чем больше очаг воспаления, тем она сильней), посинение кожных покровов.
Течение болезни, осложнения
Пневмония может протекать в острой, подострой (затяжной) или хронической формах, в тяжелых случаях не исключен смертельный исход. Смешанная вирусно-бактериальная инфекция отягощает течение болезни. В зависимости от вовлеченности легких в воспалительных процесс выделяют одностороннюю (когда поражено одно легкое) и двухстороннюю (оба легких) пневмонию.
Заболевание может привести к таким осложнениями, как плеврит, отек или абсцесс легких, острая сердечно-легочная недостаточность, миокардит, эндокардит, менингоэнцефалит, менингит, сепсис, инфекционно-токсический шок и др.
Возбудители
Пневмонию могут вызывать различные микроорганизмы: преимущественно бактерии (пневмококки, гемофильная палочка, стафилококки, стрептококки и др.), вирусы (гриппа, респираторно-синцитиальный вирус, риновирусы, аденовирусы и др.), редко грибки и паразиты (аскариды, стронгилоиды и др.).
В последнее время отмечается тенденция к увеличению количества атипичных пневмоний, причиной которых становятся нехарактерные (атипичные) возбудители: например, вирусы и внутриклеточные бактерии легионеллы, микоплазмы, хламидии.
В легкие возбудитель чаще всего попадает при вдыхании, а также может проникать через кровь или лимфу из других очагов инфекции в организме. Кроме того, микробы могут быть занесены в легкие с частичками пищи и рвотными массами, случайно попавшими в дыхательные пути.
Группа риска
Вероятность возникновения пневмонии повышается при переохлаждении, респираторных заболеваниях, стрессе, переутомлении.
В группу риска входят маленькие дети (до 5 лет), пожилые люди (старше 65 лет), лица с ослабленной иммунной системой (например, больные сахарным диабетом, СПИДом, онкологическими заболеваниями и др.), с врожденными пороками бронхо-легочной системы, имеющие хронические заболевания (болезни сердца, пиелонефрит и др.), астматики, лежачие больные, а также курящие и злоупотребляющие спиртным.
Лечение
Основное лечение заболевания – медикаментозное. Назначаются антибиотики в виде таблеток, внутримышечно или внутривенно (в зависимости от тяжести заболевания), антибактериальные и противогрибковые препараты (при выявлении бактериальной или грибковой инфекции). При необходимости больному прописываются иммуностимуляторы, муколитические и отхаркивающие препараты, витамины. Если возникает необходимость, могут назначаться ингаляции кислорода. В большинстве случаев при пневмонии необходима госпитализация пациента в стационар – отделение терапии или пульмонологии.
При необходимости больному прописываются иммуностимуляторы, муколитические и отхаркивающие препараты, витамины. Если возникает необходимость, могут назначаться ингаляции кислорода. В большинстве случаев при пневмонии необходима госпитализация пациента в стационар – отделение терапии или пульмонологии.
Во время острого периода болезни рекомендуется соблюдать постельный режим, употреблять теплое питье до 1,5-2 л в сутки (в виде чая с лимоном, морсов, соков), исключить из рациона жирную пищу и кондитерские изделия.
Профилактика
Универсальной прививки от пневмонии нет. Однако существуют вакцины, которые действуют в отношении определенных микроорганизмов: против пневмококка, некоторых типов стрептококка, кори и коклюша (в детском возрасте) и др. Учитывая то, что пневмония часто возникает как осложнение после гриппа, показаны ежегодные противогриппозные вакцинации.
Для профилактики следует вести здоровый образ жизни с полноценным питанием и отдыхом, избегать стрессов.
Берегите легкие
Что надо знать о пневмонии
О пневмонии, или воспалении легких, большинство людей знают лишь то, что оно бывает одно– или двусторонним. Многие даже не подозревают, насколько оно опасно и какие неблагоприятные последствия может иметь. Еще относительно недавно пневмония являлась одной из главных причин высокой смертности населения — от нее погибало не менее трети заболевших. Следует отметить, что в настоящее время способы лечения этого легочного недуга значительно продвинулись, однако это ни в коей мере не умаляет всей серьезности патологии. Что нужно знать о пневмонии в первую очередь и как избежать зимой серьезнейшего заболевания легких и последующей за ним госпитализации?
Пневмония — острое воспалительное инфекционное заболевание, при котором поражается легочная ткань человека. Заболеть воспалением легких может абсолютно любой человек независимо от возраста и общего состояния здоровья. В то же время известно, что у детей и пожилых лиц риск заболеть пневмонией значительно выше, а болезнь протекает в более тяжелой форме и может иметь затяжной характер. Определенные факторы могут способствовать снижению иммунитета и в некотором смысле располагать к пневмонии, например, переохлаждение, физическое переутомление, стресс, перенесенные инфекции, плохое питание, курение (в том числе пассивное), воздействие на легкие некоторых химикатов, гиподинамия, хронические заболевания органов дыхания (бронхит, тонзиллит, астма) и т.д. Закономерно, что пик заболеваемости приходится на осень и зиму.
Определенные факторы могут способствовать снижению иммунитета и в некотором смысле располагать к пневмонии, например, переохлаждение, физическое переутомление, стресс, перенесенные инфекции, плохое питание, курение (в том числе пассивное), воздействие на легкие некоторых химикатов, гиподинамия, хронические заболевания органов дыхания (бронхит, тонзиллит, астма) и т.д. Закономерно, что пик заболеваемости приходится на осень и зиму.
Моржи плывут тихо
Основной причиной развития пневмонии является бактериальная инфекция. В числе доминирующих инфекционных агентов выделяют пневмококки, стафилококки, гемофильную палочку, легионеллу, микоплазму и др. Вместе с тем воспаление легких может вызывать смешанная вирусно–бактериальная микрофлора — когда человек заболевает прежде острой респираторной вирусной инфекцией (ОРВИ) верхних дыхательных путей, болеет в течение 5 — 7 дней, а затем инфекция «опускается» в нижние отделы дыхательных путей. Разумеется, попадание в здоровый организм болезнетворного микроба еще не означает, что человек обязательно заболеет воспалением легких. Для развития заболевания необходимы определенные условия, например, очень высокая концентрация бактерий в воздухе или ослабленный иммунитет организма на момент «встречи» с возбудителем. По характеру течения пневмония бывает острой, хронической и затяжной.
Проявления заболевания во многом зависят от вида возбудителя и объема поражения легочной ткани. Легче протекает очаговое воспаление легких (бронхопневмония), обычно возникающее как осложнение ОРВИ, — в его лечении иногда можно обойтись и без госпитализации. Гораздо опаснее, особенно для детей и пожилых людей, острая форма болезни — крупозная пневмония, которая, как правило, является следствием длительного переохлаждения. Такое воспаление характеризуется яркой клинической картиной с высокой температурой тела (38 — 40°C), болью в области груди, усиливающейся при кашле, затрудненным дыханием, ощущением нехватки воздуха, потливостью, слабостью и общим недомоганием. Поскольку симптомы банальной простуды, острого бронхита и пневмонии очень схожи, окончательный диагноз может поставить только врач, для чего обычно требуются дополнительные исследования — как лабораторные, так и рентгенологические.
Владимир ХРЫЩАНОВИЧ, доктор медицинских наук.
21 ДЕКАБРЯ 2017 газета «СБ Беларусь сегодня»
Пневмония у детей: симптомы, лечение, профилактика
Четверг, 13 Декабря 2018
Воспаление легких (пневмония) – тяжелое инфекционное заболевание, которому подвержены люди всех возрастов. И дети не являются исключением. В последнее время наблюдается увеличение количества острых инфекционных заболеваний органов дыхания, и воспаление легких является самым опасным из них. Поэтому родители должны понимать, что это такое – пневмония, как распознать эту болезнь, и что делать в случае ее появления у ребенка.
Описание
Опасность болезни связана с той важной ролью, которую играют легкие в организме человека. Ведь легкие выполняют функцию доставки кислорода в ткани организма и, следовательно, поражение столь важного органа может иметь тяжелые последствия.
В легкие поступает кислород из верхних дыхательных путей во время вдоха. В специальных пузырьках легких – альвеолах происходит процесс обогащения крови кислородом. Одновременно из крови в альвеолы поступает углекислый газ, который выбрасывается наружу при выдохе. Внутренняя поверхность легких имеет слизистую оболочку, назначение которой — защищать легкие от негативных внешних воздействий.
Каждое легкое состоит из 10 сегментов, которые сгруппированы в доли – в правом легком их три, в левом – два. При воспалении легких инфекционный процесс поражает внутренние структуры легких, что значительно затрудняет процесс дыхания и газообмена. А это может отражаться и на других органах, прежде всего, на сердце.
Газообмен отнюдь не исчерпывает функции легких в организме. Также они участвуют в следующих процессах:
- регулирование температуры тела,
- фильтрация вредных веществ ,
- регулирование количества жидкостей и солей,
- очищение крови,
- выведение токсинов,
- синтез и нейтрализация белков и жиров.
При инфекционных заболеваниях желудочно-кишечного тракта, отравлениях, травмах и ожогах во много раз возрастает нагрузка на легкие, и они могут не справляться с выведением токсинов из организма. Это может спровоцировать инфекционный процесс в легких.
Разновидности воспаления легких
В отличие от других заболеваний органов дыхания доля случаев, имеющих чисто вирусную этиологию, невелика. Примерно в 80% случаев речь идет о поражении легких различными штаммами бактерий. В детском возрасте основная масса заболеваний пневмонией связана с тремя типами бактерий – пневмококком, микоплазмой и легочной хламидией. Однако и бактерии других видов также могут стать источником заболевания.
В их число входят стафилококки, стрептококки, клебсиеллы, гемофильная палочка, кишечная палочка, синегнойная палочка, микобактерии туберкулеза и некоторые другие. Гораздо реже легкие страдают от воздействия патогенных грибков, еще реже могут наблюдаться пневмонии, вызванные гельминтами.
По возрастным группам возбудители также распределяются неравномерно. Пневмония у грудных детей и у детей дошкольного возраста чаще всего вызвана пневмококками. В младшем школьном возрасте дети чаще подвержены микоплазменной пневмонии. Подростки чаще всего болеют пневмонией, вызываемой хламидиями.
По размерам и форме области воспаления пневмония делится на:
- очаговую,
- сегментарную,
- сливную,
- крупозную,
- левостороннюю,
- правостороннюю.
При очаговой пневмонии существуют лишь отдельные очаги воспаления размером около 1 см, а при сливной эти очаги сливаются вместе. При сегментарной пневмонии поражается один из сегментов легких. При крупозном типе воспаления легких патологическим процессом охватывается вся доля.
При бронхопневмонии затрагиваются не только ткань легких, но и слизистая оболочка бронхов. Обычно бронхопневмония является следствием бронхитов.
Реже встречается чисто вирусная пневмония. Возбудителями данной формы болезни могут являться вирусы гриппа, парагриппа, аденовирусы. Двусторонняя пневмония чаще всего вызывается пневмококками и гемофильной палочкой. Атипичная пневмония у ребенка чаще всего вызывается микоплазмами и хламидиями. Этот вид пневмонии может длиться дольше, и тяжело поддается лечению антибиотиками.
Больничная пневмония чаще всего вызывается стафилококками, синегнойной палочкой и клебсиеллой.
Особенности воспаления легких в детском возрасте
Левосторонняя пневмония у ребенка чаще всего протекает тяжелее, чем правосторонняя. Это обусловлено тем, что легкие имеют ассиметричное строение, и с левой стороны дыхательные пути уже, чем с правой. Это обстоятельство затрудняет выведение слизи и способствует укоренению инфекции.
Хорошо известно, что дети подвержены пневмонии чаще, чем взрослые. У этого факта есть несколько причин. Прежде всего, у маленьких детей довольно слабый иммунитет по сравнению с взрослыми. А вторая причина заключается в том, что органы дыхания у ребенка не столь развиты как у взрослого. Кроме того, узость дыхательных ходов у детей обуславливает застой в них слизи и затрудняет ее выведение.
Также у грудных детей обычно осуществляется дыхание при помощи движений диафрагмы, на которые влияет состояние желудочно-кишечного тракта. Нарушение его работы, выражающееся, например, во вздутии живота, немедленно отражается на легких – в них возникают застойные явления, приводящие к повышению количества болезнетворных микроорганизмов. У грудных детей также относительно слабая дыхательная мускулатура, которая не позволяет им эффективно откашливать мокроту.
Симптомы пневмонии у ребенка
Как проявляется пневмония? Симптомы пневмонии у детей разного возраста несколько отличаются. Однако стоит отметить, что при всех видах пневмонии отмечается такой симптом, как дыхательная недостаточность. Она выражается, прежде всего, в учащении дыхания при пневмонии, чего обычно не бывает при инфекционных заболеваниях верхних дыхательных путей. В норме соотношение пульса и частоты дыхания составляет 3 к 1. Однако при пневмонии соотношение может достигать 2 к 1 и 1 к 1. То есть, если пульс у ребенка – 100, то частота дыхания может составлять более 50 вдохов в минуту. Несмотря на повышенную частоту дыхания, оно обычно поверхностное, неглубокое.
Как еще можно определить дыхательную недостаточность? Существует и ряд других признаков, свидетельствующих о ней, например, посинение кожных поверхностей, прежде всего, в области носогубного треугольника. Иногда может наблюдаться бледность кожных покровов.
Во-вторых, при воспалении легких существует и другой характерный признак – высокая температура. Уровень гипертермии при пневмонии обычно значительно выше, чем при прочих респираторных заболеваниях и может достигать +39-40ºС. Однако этот симптом может наблюдаться не при всех видах пневмонии. Признаки атипичной пневмонии у ребенка включают субфебрильную температуру или температуру несколько выше +38ºС. Иногда может наблюдаться и такой сценарий заболевания, когда температура в первые дни повышается до высоких значений, а затем снижается. Кроме того, у детей до года из-за несовершенства иммунной системы температура также может оставаться в пределах субфебрильной даже при тяжелейших формах пневмонии.
Признаки пневмонии у ребенка включают и другие респираторные симптомы. Прежде всего, это кашель. Как правило, он может наблюдаться в том случае, если инфекцией затронуты не только легкие, но и бронхи, что чаще всего и бывает на практике, а также в том случае, если пневмония является осложнением ОРЗ. Кашель может быть разнообразным, но как правило, он не совсем сухой, а связан с отхождением мокроты. Или же в первые дни заболевания появляется сухой кашель, а затем он переходит в кашель с отхаркиванием мокроты. Многообразием проявлений отличается двусторонняя крупозная пневмония. У детей симптомы при данной форме заболевания включают не только кашель, но «ржавую» мокроту, включающую эритроциты из поврежденных мелких капилляров.
При развитии пневмонии у ребенка симптомы будут включать признаки интоксикации – головные боли, тошнота, головокружение. При некоторых видах пневмонии у детей симптоматика может включать боли в груди, иногда в области подреберья.
Симптомы пневмонии у грудного ребенка могут быть не столь сильно выражены, как у детей старшего возраста. Часто симптомы пневмонии у грудных детей включают лишь субфебрильную температуру и кашель (в некоторых случаях может и отсутствовать). Поэтому распознавание недуга в возрасте до года затруднено. Следует обращать внимание на косвенные симптомы – низкий тонус мышц, вялость, отказ от груди, беспокойство, частые срыгивания.
Причины возникновения
По причинам возникновения пневмония делится на первичную и вторичную. К первичным пневмониям относятся случаи заболевания, которые возникают непосредственно от заражения болезнетворными микроорганизмами. К вторичным пневмониям относятся случаи заболевания, представляющие собой осложнения других респираторных заболеваний – ОРВИ, бронхита, гриппа, ангины, и т.д.
В большинстве случаев речь идет о вторичных заболеваниях. Надо отметить, что вирусные респираторные заболевания очень часто провоцируют возникновение пневмоний и подготавливают для них почву тем, что они ослабляют иммунитет и понижают защитные свойства бактерицидной мокроты, образующейся в легких.
Довольно редко пневмония переносится от человека к человеку воздушно-капельным путем. Как правило, возбудители заболевания уже обитают в организме, задолго до его начала, и просто ждут своего часа, чтобы начать свое наступление на легкие. Спусковым крючком, способным спровоцировать активизацию патогенной микрофлоры, может быть инфекционное заболевание верхних дыхательных путей, грипп, ослабление иммунитета, например, в результате переохлаждения организма.
В особую группу случаев заболеваний пневмонией входят так называемые госпитальные инфекции. Они возникают в стационарах, в том случае, если больные лечатся от других заболеваний. Госпитальные пневмонии вызываются особыми, госпитальными штаммами бактерий, имеющих повышенную устойчивость к традиционным антибиотикам.
Таким образом, пневмонию могут вызвать и застойные явления в легких, связанные с долгим постельным режимом. У маленьких детей застой в легких может вызываться и кишечными инфекционными заболеваниями, при которых появляется вздутие живота и нарушается нормальная вентиляция легких. Также возникновению пневмонии может способствовать частое срыгивание пищи ребенком, при котором рвотные массы с содержащимися в них кишечными патогенными микроорганизмами могут частично попадать в легкие.
Если пневмония возникает у новорожденных, то этому могут быть две основные причины – либо ребенок заразился непосредственно в роддоме, либо был инфицирован уже в утробе матери.
Прочие факторы, способствующие заболеванию:
- стрессы,
- авитаминозы,
- неправильное питание,
- пассивное курение окружающих.
Диагностика
У ребенка острая пневмония может диагностироваться лишь врачом. При первых признаках пневмонии у ребенка следует вызвать терапевта. Опытный врач может определить очаг воспаления при помощи прослушивания шумов и хрипов в легких и простукивания грудной клетки. Также для распознавания болезни используются и прочие диагностические признаки: дыхательная недостаточность, характер гипертермии, поражение верхних дыхательных путей.
Однако для того, чтобы однозначно поставить диагноз и определить местоположение очага заболевания в большинстве случаев требуется рентгенография. На рентгеновском снимке прекрасно видны степень поражения легких и область распространения патологического процесса. Именно этот признак является наиболее важным при диагностике.
Тем не менее, рентген далеко не всегда позволяет определить возбудителя заболевания. А ведь от этой информации во многом зависит стратегия лечения. Для этой цели используются бактериологические анализы – выделение антител к возбудителю или самих возбудителей из крови и капелек мокроты. Правда, далеко не всегда удается однозначно определить возбудителя, поскольку в мокроте может содержаться сразу несколько потенциально патогенных микроорганизмов. Кроме того, принимается во внимание нарушение лейкоцитарной формулы, увеличение уровня СОЭ (20 мм/ч и более), снижение гемоглобина. Однако значительное увеличение количества лейкоцитов сопровождает не все виды пневмонии. Максимальное увеличение количества лейкоцитов наблюдается при хламидийных инфекциях (30 000 на мкл).
Прогноз
В большинстве случаев пневмонии у детей, при условии своевременного обращения к врачу прогноз благоприятный. Серьезную опасность для жизни представляют пневмонии у новорожденных и грудных детей, особенно у недоношенных. Также опасны своими тяжелыми осложнениями пневмонии, вызванные стафилококками и стрептококками, а также синегнойной палочкой. В большинстве случаев при правильном лечении вероятность осложнений невелика.
Осложнения
Воспаление легких у ребенка в возрасте 2 года может принимать тяжелые формы и перекидываться на другие органы.
Среди наиболее распространенных осложнений стоит назвать абсцесс легкого, деструкцию легочной ткани, плеврит, попадание воздуха в область плевры.
Осложнения при пневмонии у детей, оказывающие влияние на другие органы:
- сердечная недостаточность,
- сепсис и септический шок,
- менингит,
- миокардит,
- эндокардит,
- перикардит,
- нарушение свертываемости крови.
Лечение
Лечение острой пневмонии у ребенка может проводиться как в стационаре, так и в домашних условиях. Выбор того или иного варианта делается врачом, исходя из таких факторов:
- возраст ребенка,
- состояние больного,
- предполагаемый тип заболевания,
- возможность родителей обеспечить должный уход за ребенком,
- наличие курящих в семье.
Если не вылечить острую пневмонию, то она может перейти в хроническую, длящуюся до полугода.
Лечение бактериальной пневмонии у ребенка осуществляется в основном при помощи антибиотиков. Разумеется, во время первого осмотра у врача зачастую нет возможности точно установить тип возбудителя. Поэтому сначала назначаются антибиотики общего действия или же выбирается антибиотик на основе приблизительных предположений. Впоследствии, по мере того, как будут накапливаться диагностические данные, это назначение может быть либо отменено, либо подтверждено. Эффективность антибиотика оценивается в первые дни после назначения, обычно спустя 2-3 дня. Как понять, подействовал ли препарат? Если на фоне его приема происходят улучшения состояния пациента – снижение температуры, ослабление симптомов, свидетельствующих о легочной недостаточности, то медикаментозная терапия данным препаратом продолжается. Если же улучшений не наступает, то используется другой препарат. К этому времени у врача уже могут быть в распоряжении данные о природе инфекции, которые могут помочь ему сделать правильный выбор.
Далеко не всякий антибактериальный препарат может использоваться при лечении пневмонии у детей. Среди препаратов, эффективных при пневмонии и разрешенных в педиатрической практике, наибольшее распространение получили антибиотики группы цефалоспоринов и макролидов. Однако возможен и выбор других препаратов – пенициллинов, сульфаниламидов, амоксициллинов. Реже используются фторхинолоны и тетрациклины, лишь в случае тяжелых осложнений и неэффективности других средств. Стоит учитывать и возраст ребенка, например, в 3 года могут подойти одни препараты, а в 1 год – уже нет.
Выбор препарата – непростое дело, и он должен осуществляться не наобум, людьми, не обладающими сведениями о свойствах антибиотиков, а квалифицированным специалистом, обладающим большим практическим опытом и способным учесть все факторы, такие как противопоказания, эффективность и побочные действия препарата, а также состояние больного, его возраст, особенности заболевания. В противном случае применение антибиотиков может только навредить.
Если у ребенка пневмония, то, как правило, назначается пероральный прием антибиотиков. Однако в случае тяжелого протекания болезни, или же в том случае, если прием антибиотиков вызывает у ребенка тошноту или рвоту, назначается парентеральное введение препаратов.
Следует строго соблюдать указанную врачом дозировку препаратов. Нерегулярный прием может свести на нет весь терапевтический эффект лекарств, из-за того, что в крови не будет достаточной концентрации вещества. Также, если у больного появились признаки улучшения, не стоит бросать прием препарата, необходимо довести курс лечения до конца.
Среди негативных факторов, связанных с приемом антибиотиков, следует выделить то обстоятельство, что они негативно воздействуют на полезную микрофлору организма, прежде всего, кишечную. Поэтому параллельно с приемом антибиотиков следует принимать и препараты-пробиотики.
Стоит ли использовать жаропонижающие и противовоспалительные средства при пневмонии у ребенка? Это делать в отдельных случаях можно, но только с разрешения врача. Сбивать температуру при помощи жаропонижающих при воспалении легких не рекомендуется по той причине, что гипертермия является защитной реакцией организма и призвана мобилизовать все его силы на борьбу с инфекцией. Разумеется, многое зависит от того, насколько высоки значения температуры. Если она превышает +39ºС, то такой перегрев организма может негативно сказываться на состоянии больного. У маленьких детей высокая температура может даже приводить к судорогам. В подобных случаях стоит давать ребенку жаропонижающее уже при достижении градусником отметки в +37, 5ºС. В противном случае, если ребенок хорошо переносит температуру, и у него нет каких-то сопутствующих заболеваний, при которых высокая температура может быть опасна, то температуру лучше не снижать искусственно. В качестве жаропонижающих препаратов чаще всего используются парацетамол и прочие нестероидные препараты.
Необходимо также давать больному как можно больше питья. При пневмонии у ребенка организм теряет много жидкости – это связано, прежде всего, с обильным выделением пота. Кроме того, обильное питье позволяет скорее выводить токсины из организма. Однако при признаках отека легких прием жидкости ограничивается.
Как правило, пневмония у ребенка сочетается с образованием слизи в бронхах и кашлем, при котором эта слизь выводится из дыхательной системы. Поэтому важной категорией средств являются препараты для облегчения кашля. Они делятся на три основные группы – муколитические, отхаркивающие и бронхорасширяющие. Муколитические средства понижают вязкость бронхиальной слизи, а отхаркивающие средства облегчают ее вывод. Среди отхаркивающих и муколитических препаратов чаще всего используют бромгексин, амброгексал, ацетилцистеин. Среди бронхорасширяющих препаратов, предназначенных для снятия бронхоспазмов, чаще всего используется эуфиллин.
Противокашлевые препараты, подавляющие активность кашлевого центра, противопоказаны, поскольку они приводят к застою мокроты в легких.
Можно ли применять народные средства?
Стоит ли использовать средства народной медицины при пневмонии, выявленной у ребенка, и могут ли они заменить антибиотики? Как известно, многие родители настороженно относятся к антибиотикам. И эта обеспокоенность понятна – ведь антибиотики могут иметь побочные эффекты, например, дисбактериоз и способны вызывать аллергические реакции. Поэтому они стараются заменить антибиотики при лечении инфекционных заболеваний какими-то альтернативными средствами. Стоит прямо сказать, что подобный подход в случае бактериальной пневмонии – это безответственное легкомыслие.
Пневмония у ребенка – это не ангина, которая проходит за семь дней в случае лечения, и за неделю в случае отсутствия лечения. Это тяжелая и представляющая опасность для жизни болезнь, которая не имеет других эффективных способов лечения, кроме приема антибиотиков. Связано это с тем, что очаг воспаления находится очень глубоко, порой в нижней части легких, и никакие полоскания горла настоями трав и даже ингаляции не смогут на него воздействовать. Желающим лечить своего ребенка народными методами следует вспомнить, что до изобретения антибиотиков выживаемость маленьких детей в случае пневмонии составляла около 30%. Эта статистика наглядно показывает эффективность народных средств по сравнению с современной антибиотикотерапией. Разумеется, если ребенок плохо переносит какой-то антибиотик, то следует сказать об этом врачу, и он наверняка сможет найти замену.
Дополнительные меры при лечении
В качестве вспомогательных мер могут назначаться массаж и физиопроцедуры. Их проводят при пневмонии, когда у ребенка началась снижаться температура.
Само собой разумеется, что при лечении в домашних условиях больной должен соблюдать постельный режим. Воздух в комнате, где он находится, не должен быть ни слишком теплым, ни слишком холодным. Оптимальной является температура в 19-20 градусов. Также следует следить за достаточной влажностью воздуха, поскольку сухой воздух раздражает слизистые оболочки дыхательных путей. Помимо обильного питья также стоит обратить внимание на диету. Разумеется, больного не стоит кормить насильно, если нет аппетита при высокой температуре. Однако стоит отметить, что при заболевании организм должен получать повышенное количество белков, витаминов и микроэлементов, так что питание должно быть полноценным. Пища должна быть легкоусвояемой и гипоаллергенной.
В стационарных условиях при тяжелом состоянии проводится оксигенотерапия (искуственная вентиляция легких).
Восстановительный период
При правильном соблюдении всех предписаний врача полное выздоровление может произойти за 10-14 дней. Однако даже после выздоровления ребенок, посещающий школу, на несколько месяцев (от 1,5 до 3) должен быть освобожден от занятий физкультурой и физических нагрузок Следует избегать эмоционального и физического переутомления детей, переболевших пневмонией. Их ставят на диспансерный учет на период до полутора лет. В этот время могут назначаться дополнительные анализы и рентгеновские исследования. В период реабилитации рекомендуется использовать дыхательную гимнастику.
После выздоровления могут в течение некоторого времени наблюдаться остаточные симптомы болезни, например, сухой кашель, связанный с недостаточным восстановлением слизистой оболочки. Для скорейшего восстановления функциональности легких рекомендуется санаторно-курортное лечение, вдыхание морского воздуха.
Профилактика
Пневмония у ребенка в большинстве случаев – это болезнь пониженного иммунитета. Поэтому профилактика заболевания у детей включает мероприятия по повышению иммунитета – закаливание, правильный распорядок дня, физическая активность, полноценное питание, прием витаминных комплексов. Вместе с этим следует следить за тем, чтобы ребенок не получал бы переохлаждений, за чистотой и достаточной влажностью воздуха в квартире. И, разумеется, необходимо вовремя лечить респираторные заболевания, которые могут стать непосредственной причиной пневмонии – ОРВИ, фарингиты, ларингиты, тонзиллиты, и в первую очередь, бронхиты.
Важной мерой профилактики является вакцинация детей. Универсальных прививок от пневмонии на данный момент не существует, однако можно сделать прививки от некоторых возбудителей пневмонии, например, пневмококка и гемофильной палочки. Прививки против пневмококковой инфекции ведены в Национальный календарь профилактических прививок и являются обязательными, проводятся детям до 1 года двукратно с интервалом 2 месяца, прививки против гемофильной инфекции проводятся детям из группы риска трехкратно одновременно с вакцинацией против дифтерии, коклюша и столбняка в 3, 4,5 и 6 месяцев и однократной ревакцинацией на втором году жизни.
Причины, лечение и когда обратиться к врачу
Термин «легочная боль» на самом деле неправильный, потому что в легких нет болевых рецепторов, а те, что находятся в грудной клетке (грудной полости), предоставляют мозгу лишь неопределенную информацию о точном местонахождении боли. То, что может показаться болью в легких, может быть связано с астмой или другим легочным заболеванием.
Но поскольку несколько мышц, суставов и органов расположены рядом друг с другом в пределах грудной клетки, ваш дискомфорт может быть результатом чего-то совершенно не связанного – воспаленного сустава, травмы мышцы или, что более серьезно, больного сердца.
Иллюстрация Александры Гордон, VerywellПричины
Есть много возможных причин того, что может казаться болью в легких, некоторые из которых могут оказаться неожиданными.
Проблемы с легкими
Конечно, лучше всего начать с проблем, связанных с легкими.
Астма и ХОБЛ
И астма, и хроническая обструктивная болезнь легких (ХОБЛ) являются респираторными заболеваниями, которые могут быть связаны со стеснением в груди, особенно во время обострения или приступа.Взаимодействие с другими людьми
Другие симптомы приступа астмы включают кашель, усиливающийся ночью, затрудненное дыхание и хрипы (пронзительный свистящий звук). Свистящее дыхание также может возникать у людей с ХОБЛ, наряду с одышкой, хроническим кашлем и выделением мокроты (слизи).
Инфекции
Инфекции от пневмонии до бронхита и абсцесса легкого могут вызывать боль в легких. Часто инфекция легких сопровождается лихорадкой и глубоким кашлем.
Легочная эмболия
Легочная эмболия – это опасная для жизни причина боли в легких, которая возникает, когда сгусток крови в ногах (так называемый тромбоз глубоких вен) отрывается и перемещается в легкие. Боль при тромбоэмболии легочной артерии иногда очень трудно отличить от боли по другим причинам, хотя обычно она бывает резкой и усиливается при дыхании.
Другие симптомы, которые могут возникать при тромбоэмболии легочной артерии, включают кашель, одышку, учащенное сердцебиение и болезненность теленка, тепло и отек.Взаимодействие с другими людьми
Плеврит
Плеврит – это воспаление тканей, выстилающих легкие (плевры). Боль при плеврите обычно усиливается при глубоком вдохе и ощущается скорее острой, чем тупой или ноющей.
Существует множество заболеваний, вызывающих плеврит в легких, включая аутоиммунные заболевания, такие как системная красная волчанка и ревматоидный артрит, а также бактериальные или вирусные инфекции легких.
Пневмоторакс
Пневмоторакс (коллапс легкого) может вызывать боль, обычно внезапную острую боль в груди, наряду с затрудненным дыханием.Кроме того, это может сопровождаться крепитацией в груди – ощущением, будто у вас под кожей лопается пузырчатая пленка.
Пневмоторакс может возникнуть по разным причинам. Это может произойти само по себе (наблюдается у людей в возрасте от двадцати лет без заболеваний легких) или в результате основного заболевания легких, такого как ХОБЛ.
Рак
Раковые заболевания, включая рак легких и мезотелиому (рак, поражающий слизистую оболочку легких), могут вызывать боль, как и доброкачественные опухоли легких, такие как гамартома.Опухоли легких часто вызывают боль на той же стороне, что и рак, и могут быть связаны с другими симптомами, такими как кашель с кровью (кровохарканье) и потеря веса.
Боль в мышцах груди
Люди, которые испытывают мышечную боль в области груди, могут чувствовать, будто она исходит из легких.
Костохондрит
Костохондрит – это синдром мышечной боли в груди, часто сопровождающийся воспалением в областях, где ребра соединяются с грудиной (грудиной).При этом заболевании люди обычно жалуются на жалящие, грызущие или острые участки боли в передней части груди. Боль воспроизводится, когда на них надавливает врач.
Фибромиалгия
Фибромиалгия – это синдром центральной чувствительности, который вызывает широко распространенную скелетно-мышечную боль, несмотря на отсутствие видимых повреждений мышц или суставов или воспаления. Некоторые люди с фибромиалгией особо отмечают болезненность в области грудной стенки (болезненные точки), которую можно принять за боль в легких.Взаимодействие с другими людьми
Аутоиммунные заболевания
Некоторые аутоиммунные заболевания могут вызывать боль в воспринимаемой области легких. Например, у некоторых людей с ревматоидным артритом (РА) развивается воспаление грудино-ключичного сустава (сустава, соединяющего ключицу с грудиной), которое вызывает сплошную боль в передней части грудной клетки.
Аналогичным образом, при анкилозирующем спондилите воспаление различных суставов может вызывать боль в средней и верхней части спины и в грудной клетке, и это может быть ошибочно воспринято как связанное с проблемой легких.Взаимодействие с другими людьми
Заболевания сердца
Боль в области грудной клетки или легких всегда вызывает беспокойство по поводу основного сердечного заболевания, особенно стенокардии (боли в груди, вызванной ишемической болезнью сердца) и сердечного приступа, при котором кровоток в части сердца блокируется.
Помимо давления, тяжести или стеснения в центральной или левой части груди (которые усиливаются при нагрузке), другие потенциальные симптомы сердечного приступа включают:
- Боль при движении в шею, челюсть или плечо
- Проблемы с дыханием
- Потоотделение
- Тошнота и рвота
- Головокружение и / или потеря сознания
- Сердцебиение
- Слабость
Другие сердечные заболевания также могут проявляться в виде боли в легких, в том числе:
Расслоение аорты
Ваша аорта снабжает ткани богатой кислородом кровью и является самой большой артерией в вашем теле.Расслоение аорты вызывает внезапную и очень острую боль в груди и спине, которая часто вызывает ощущение, будто что-то рвется внутри вас. Это неотложная медицинская помощь, требующая немедленного хирургического восстановления разорванной аорты.
Перикардит
Перикардит – это воспаление мешка, окружающего сердце. Это может вызвать острую или колющую боль в груди, которая усиливается при вдохе или кашле. Боль обычно облегчается, если вы сядете и наклонитесь вперед.Взаимодействие с другими людьми
Проблемы с пищеводом
Пищевод – это полая трубка, по которой пища и жидкости переносятся изо рта в желудок. Иногда состояния, поражающие пищевод, могут вызывать боль, которая может восприниматься как боль в легких.
Кислотный рефлюкс
Кислотный рефлюкс или гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – это малоизвестная причина боли, которая может ощущаться в области легких и сердца, часто за грудиной. Боль часто носит жгучий характер и чаще всего возникает после еды.Срыгивание кислоты из-за некоторых непереваренных продуктов также часто встречается при ГЭРБ.
Эзофагит
Боль воспаленного пищевода, как правило, ощущается за грудиной и связана с затруднениями и / или болью при глотании. Эзофагит может возникнуть в результате приема определенных лекарств, облучения или заражения грибком или вирусом. Пищевая аллергия и накопление клеток аллергии, называемых эозинофилами, также могут вызывать воспаление пищевода (эозинофильный эзофагит).
Другие проблемы
Иногда боль, вызванная заболеваниями органов пищеварения, таких как желчный пузырь или поджелудочная железа, может распространяться на грудную клетку. Боль также может относиться к вам, то есть ощущение, что она возникает в груди, но на самом деле исходит из далекого места – например, грыжа межпозвоночного диска в спине.
Помимо излучающей или отраженной боли, психологические заболевания, такие как панические атаки, могут вызывать боль в груди из-за гипервентиляции, как и опоясывающий лишай (опоясывающий герпес) на груди или спине – состояние кожи, которое вызывает жгучую волдырями сыпь.
Когда обращаться к врачу
Несмотря на то, что он обширен, этот список не затрагивает все возможные причины боли в легких. Вот почему так важно записаться на прием к врачу, даже если вы чувствуете, что у вас есть явная причина боли.
Например, хотя болезненность грудной стенки является отличительной чертой скелетно-мышечной боли в груди, ее наличие не исключает такой опасной для жизни причины, как сердечный приступ или сгусток крови в легком (тромбоэмболия легочной артерии).Взаимодействие с другими людьми
Немедленно позвоните в службу 911 и немедленно обратитесь за медицинской помощью, если вы испытываете сильную и / или продолжительную боль в груди или если ваша боль связана с такими симптомами, как затрудненное дыхание или ощущение, что вы собираетесь потерять сознание.
Диагностика
Диагноз «легочная боль» начинается с подробного анамнеза и медицинского осмотра.
История болезни
Ваш врач задаст вам много вопросов, чтобы определить источник вашей боли.Знание того, чего ожидать, поможет вам подготовиться и более точно ответить на них.
Ваш врач может спросить:
- Как долго у вас была боль в легких?
- Боль постоянная или приходит и уходит?
- Боль острая или неопределенная и ноющая по своему характеру?
- Боль локализована в одном месте или вы чувствуете ее диффузно по всей груди?
- Усиливается ли боль при глубоком вдохе?
- Вы кашляли или испытывали лихорадку?
- У вас болят ноги?
- У вас есть необъяснимая потеря веса?
Помимо соответствующих симптомов, ваш врач также поинтересуется вашей личной и семейной историей болезни, так как это может дать ключ к постановке вашего диагноза.Некоторые связанные вопросы могут включать:
- Есть ли у вас какие-либо заболевания, например болезни сердца или легких, или аутоиммунные заболевания, такие как ревматоидный артрит?
- Были ли у вас в семье какие-либо проблемы с сердцем или легкими?
- Курили ли вы в анамнезе?
Медицинский осмотр
Во время медицинского осмотра ваш врач сначала поговорит с вами, чтобы узнать, насколько хорошо вы дышите. Внимание к вашему цвету также является важным шагом: синие губы и / или ногти очень беспокоят и требуют немедленной медицинской помощи, так как предполагают низкую доставку кислорода по всему телу.
Бегло взглянув на ваш общий комфорт и состояние дыхания, врач осмотрит вашу спину и грудную стенку, чтобы найти любые высыпания или деформации грудной клетки и позвоночника.
Затем ваш врач внимательно прослушает ваши легкие и тоны сердца с помощью стетоскопа и надавит на грудную стенку и мышцы спины, чтобы убедиться, что за вашим дискомфортом нет мышечного источника. Ваш врач также может провести обследование брюшной полости или суставов, если он подозревает, что боль может быть вызвана желудочно-кишечным или ревматологическим заболеванием.
Лаборатории и тесты
В зависимости от результатов вашего физического осмотра ваш врач может назначить один или несколько из следующих тестов:
- Рентген грудной клетки для выявления признаков инфекции
- Электрокардиограмма (ЭКГ) для оценки сердечного приступа
- Анализы крови для исключения сердечного приступа и поиска признаков воспаления или аутоиммунных состояний
Изображения
В некоторых случаях визуализирующие тесты могут использоваться в сочетании с вышеперечисленным.Они могут включать:
- Эхокардиограмма для оценки сердечных клапанов, поиска жидкости вокруг сердца или обнаружения повреждения сердца
- Стресс-тест для диагностики сердечных заболеваний
- Спирометрия, тест функции легких, ключевой для диагностики астмы и ХОБЛ
Лечение
Как вы, вероятно, догадались, лечение воспринимаемой боли в легких сильно варьируется и зависит от диагноза.
Например, если рентген грудной клетки выявляет пневмонию как виновницу вашей боли, ваш врач назначит вам один или несколько антибиотиков, покой и жидкости.Чтобы облегчить боль, связанную с пневмонией, ваш врач может порекомендовать лекарство от кашля, которое содержит кодеин или нестероидные противовоспалительные средства (НПВП). В тяжелых случаях пневмонии или если вы пожилой человек, вам может потребоваться госпитализация для лечения пневмонии.
Если причиной вашей боли является стенокардия, кардиолог может назначить лекарство, такое как нитраты или бета-блокаторы, для расслабления кровеносных сосудов, идущих к сердцу, и уменьшения нагрузки на сердце. Поскольку причиной стенокардии является болезнь сердца. , ваш врач также, скорее всего, назначит вам лекарство, снижающее уровень холестерина, под названием статин и аспирин (разжижитель крови).
Учитывая широкий спектр возможных причин вашей боли и тот факт, что методы лечения не обязательно совпадают, важно обратиться за медицинской помощью для выявления симптомов и получить профессиональную консультацию о следующих шагах.
Профилактика
Как и лечение, профилактика боли в легких зависит от конкретной причины. В случае пневмонии не забывайте делать прививки, включая ежегодную прививку от гриппа и пневмонию (если применимо).
Для предотвращения сердечных заболеваний (или их прогрессирования) чрезвычайно важны различные образ жизни, в том числе отказ от курения, диета с низким содержанием жиров, богатая фруктами и овощами, регулярные физические упражнения и потеря веса, если у вас избыточный вес или ожирение.
Слово Verywell
Хотя хорошо знать о потенциальных источниках боли в вашем теле, постарайтесь не слишком увлекаться деталями. Вместо этого примите тот факт, что ваше тело – сложная, замечательная сущность, которая заслуживает самого лучшего. При этом позвольте своему врачу выполнить сложную диагностическую работу, чтобы вы могли сосредоточиться на своем выздоровлении.
Причины, симптомы и время обращения к врачу
В легких нет значительного количества болевых рецепторов, а это означает, что любая боль, ощущаемая в легких, вероятно, возникает где-то в другом месте тела.
Однако некоторые заболевания, связанные с легкими, могут вызывать боль в левом легком.
В сундуке находятся несколько жизненно важных органов, включая сердце и легкие. Из-за этого понятно, почему человек, испытывающий боль в этой области, может беспокоиться о том, что ее вызывает.
В этой статье мы рассмотрим некоторые потенциальные причины боли в легких и что люди должны делать, если они испытывают этот симптом.
Ниже приведены примеры наиболее распространенных причин боли в легких, включая боль в левом легком:
Астма
Астма – это состояние, которое вызывает воспаление дыхательных путей и раздражение легких, что делает человека более склонным к хрипу и одышке. дыхание.
Хронический кашель и хрипы, связанные с астмой, могут вызывать чувство стеснения в груди.
Обычно это заставляет человека чувствовать напряжение в груди с обеих сторон, а не только слева.
Костохондрит
Костохондрит – это воспаление соединительной ткани, которая соединяет ребра человека с грудиной. Костохондрит может вызывать боль, напоминающую боль в груди, которая может быть односторонней.
Гипервентиляция
Гипервентиляция или учащенное дыхание могут быть результатом болезни или панических атак.Это состояние может повлиять на естественный баланс между углекислым газом и кислородом в организме.
Одним из основных симптомов гипервентиляции является боль в груди.
Человек может также испытывать головокружение, головную боль и проблемы с концентрацией внимания.
Рак легкого
Рак легкого сначала обычно не вызывает симптомов. По мере распространения рака легких человек может замечать такие симптомы, как хронический кашель, одышка, чувство усталости или слабости по неизвестной причине.
Пневмоторакс
Пневмоторакс – это коллапс части или всего легкого. Это может вызвать внезапную и значительную боль в груди на пораженной стороне груди.
Пневмоторакс может возникнуть внезапно или после травмы или болезни.
Плевральный выпот
Плевральный выпот – это состояние, при котором избыток жидкости накапливается внутри слизистой оболочки легкого, известной как плевральная полость. Это скопление может вызвать затруднение дыхания, а также дискомфорт на пораженной стороне, которая может быть левой.
Плеврит
Это состояние возникает, когда две оболочки грудной стенки воспаляются. Когда они трутся друг о друга, может возникнуть боль и одышка.
Если у человека плеврит, врач проведет ряд тестов, чтобы определить причину. Причиной может быть вирусная инфекция, травма или волчанка – аутоиммунное заболевание, поражающее ткани и органы человека.
Пневмония
Пневмония – это состояние, при котором человек переносит тяжелую респираторную инфекцию, которая может поражать одно или оба легких.Если пневмония поражает левое легкое, человек может испытывать боль в левом легком.
Дополнительные симптомы могут включать кашель, жар, озноб и одышку.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии (ТЭЛА) – это сгусток крови или сгустки в артериях легких. ПЭ может возникнуть после того, как человек перенес операцию или какое-то время ведет малоподвижный образ жизни.
Поделиться на PinterestПотенциальные симптомы проблемы с легкими включают одышку или боль в груди.Хотя некоторые причины левосторонней боли в легких могут быть умеренными, другие могут вызывать беспокойство.Некоторые признаки того, что боль в левом легком может быть неотложной медицинской помощью, включают:
- боль в груди, особенно боль в груди, которая распространяется вниз по левой руке
- кашель с кровью
- губы или ногти синеватого оттенка, что может указывать на то, что человек не получает достаточно кислорода
- одышка или затрудненное дыхание
- температура выше 105 ° F
Если человек испытывает те или иные симптомы, он должен позвонить в службу 911 или попросить кого-нибудь немедленно отвезти его в отделение неотложной помощи.
Признаки рака легких
Признаки рака легких могут включать:
- долгосрочные изменения звука и тона голоса человека, такие как охриплость
- хроническая инфекция, такая как бронхит или пневмония, которая не проходит
- кашель, который не проходит с течением времени
- кашель с ржавой или кровавой слизью
- необъяснимое чувство усталости и слабости
- хрип без известной первопричины
Если кто-то испытывает эти симптомы, они должны увидеть врач.
Независимо от того, связана ли боль с легкими или ощущается так, как будто это так, человек должен обратиться к врачу, если его боль мешает его повседневной жизни.
Это особенно верно, если боль усиливается, а не уменьшается.
Поделиться на Pinterest Для диагностики боли в левом легком могут проводиться визуальные тесты, например рентген.Врач диагностирует причину боли в левом легком, изучив историю болезни и проведя медицинский осмотр.
Врач задаст вопросы о том, от чего боль усиливается, от чего лучше и когда боль началась.Они также будут прослушивать легкие с помощью стетоскопа.
Визуализирующие тесты
Врач может порекомендовать начальные визуальные исследования, такие как рентген грудной клетки, для выявления потенциальных аномалий, связанных с легкими. Если этот рентгеновский снимок не выявил каких-либо проблем, но врач подозревает наличие основной проблемы, он может порекомендовать дальнейшее обследование.
Дополнительные тесты могут включать магнитно-резонансную томографию (МРТ) или компьютерную томографию (КТ). Эти визуализационные исследования могут предоставить различные высококачественные изображения легких для помощи в постановке диагноза.
Анализы крови
Другие режимы тестирования могут включать полный анализ крови для определения количества лейкоцитов в организме человека. Высокое количество лейкоцитов может указывать на наличие инфекции в организме.
Другой тест, который может использовать врач, – это панель сердечных ферментов, которая представляет собой тест для определения того, действительно ли боль в левом легком связана с болью в груди, связанной с сердечным приступом или другой проблемой с сердцем.
Врачи могут также порекомендовать индивидуальные тесты, основанные на симптомах человека в дополнение к боли в левом легком.
Отдых и прием безрецептурных противовоспалительных препаратов могут помочь, если причина связана с мышцами вокруг легких. Эти лекарства включают парацетамол или ибупрофен.
Лечение других возможных причин боли в левом легком может варьироваться. Например, если у человека коллапс левого легкого, врач может вставить небольшую трубку между ребрами в пространство вокруг легкого, чтобы повторно надуть его.
Врачи могут назначать антибиотики для лечения респираторных инфекций, вызванных бактериями.
Самое важное, что нужно сделать, – это обратиться к врачу, который может начать диагностический процесс, чтобы лечение могло начаться как можно скорее.
Боль в левом легком – это симптом, который может иметь множество потенциальных причин. Боль часто может быть связана с соседними органами, такими как сердце и желудок.
Любому, кто испытывает боль в левом легком, следует немедленно обратиться за медицинской помощью, чтобы убедиться, что боль не является симптомом серьезного основного заболевания.
Причины, симптомы и время обращения к врачу
В легких нет значительного количества болевых рецепторов, а это означает, что любая боль, ощущаемая в легких, вероятно, возникает где-то в другом месте тела.
Однако некоторые заболевания, связанные с легкими, могут вызывать боль в левом легком.
В сундуке находятся несколько жизненно важных органов, включая сердце и легкие. Из-за этого понятно, почему человек, испытывающий боль в этой области, может беспокоиться о том, что ее вызывает.
В этой статье мы рассмотрим некоторые потенциальные причины боли в легких и что люди должны делать, если они испытывают этот симптом.
Ниже приведены примеры наиболее распространенных причин боли в легких, включая боль в левом легком:
Астма
Астма – это состояние, которое вызывает воспаление дыхательных путей и раздражение легких, что делает человека более склонным к хрипу и одышке. дыхание.
Хронический кашель и хрипы, связанные с астмой, могут вызывать чувство стеснения в груди.
Обычно это заставляет человека чувствовать напряжение в груди с обеих сторон, а не только слева.
Костохондрит
Костохондрит – это воспаление соединительной ткани, которая соединяет ребра человека с грудиной. Костохондрит может вызывать боль, напоминающую боль в груди, которая может быть односторонней.
Гипервентиляция
Гипервентиляция или учащенное дыхание могут быть результатом болезни или панических атак.Это состояние может повлиять на естественный баланс между углекислым газом и кислородом в организме.
Одним из основных симптомов гипервентиляции является боль в груди.
Человек может также испытывать головокружение, головную боль и проблемы с концентрацией внимания.
Рак легкого
Рак легкого сначала обычно не вызывает симптомов. По мере распространения рака легких человек может замечать такие симптомы, как хронический кашель, одышка, чувство усталости или слабости по неизвестной причине.
Пневмоторакс
Пневмоторакс – это коллапс части или всего легкого. Это может вызвать внезапную и значительную боль в груди на пораженной стороне груди.
Пневмоторакс может возникнуть внезапно или после травмы или болезни.
Плевральный выпот
Плевральный выпот – это состояние, при котором избыток жидкости накапливается внутри слизистой оболочки легкого, известной как плевральная полость. Это скопление может вызвать затруднение дыхания, а также дискомфорт на пораженной стороне, которая может быть левой.
Плеврит
Это состояние возникает, когда две оболочки грудной стенки воспаляются. Когда они трутся друг о друга, может возникнуть боль и одышка.
Если у человека плеврит, врач проведет ряд тестов, чтобы определить причину. Причиной может быть вирусная инфекция, травма или волчанка – аутоиммунное заболевание, поражающее ткани и органы человека.
Пневмония
Пневмония – это состояние, при котором человек переносит тяжелую респираторную инфекцию, которая может поражать одно или оба легких.Если пневмония поражает левое легкое, человек может испытывать боль в левом легком.
Дополнительные симптомы могут включать кашель, жар, озноб и одышку.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии (ТЭЛА) – это сгусток крови или сгустки в артериях легких. ПЭ может возникнуть после того, как человек перенес операцию или какое-то время ведет малоподвижный образ жизни.
Поделиться на PinterestПотенциальные симптомы проблемы с легкими включают одышку или боль в груди.Хотя некоторые причины левосторонней боли в легких могут быть умеренными, другие могут вызывать беспокойство.Некоторые признаки того, что боль в левом легком может быть неотложной медицинской помощью, включают:
- боль в груди, особенно боль в груди, которая распространяется вниз по левой руке
- кашель с кровью
- губы или ногти синеватого оттенка, что может указывать на то, что человек не получает достаточно кислорода
- одышка или затрудненное дыхание
- температура выше 105 ° F
Если человек испытывает те или иные симптомы, он должен позвонить в службу 911 или попросить кого-нибудь немедленно отвезти его в отделение неотложной помощи.
Признаки рака легких
Признаки рака легких могут включать:
- долгосрочные изменения звука и тона голоса человека, такие как охриплость
- хроническая инфекция, такая как бронхит или пневмония, которая не проходит
- кашель, который не проходит с течением времени
- кашель с ржавой или кровавой слизью
- необъяснимое чувство усталости и слабости
- хрип без известной первопричины
Если кто-то испытывает эти симптомы, они должны увидеть врач.
Независимо от того, связана ли боль с легкими или ощущается так, как будто это так, человек должен обратиться к врачу, если его боль мешает его повседневной жизни.
Это особенно верно, если боль усиливается, а не уменьшается.
Поделиться на Pinterest Для диагностики боли в левом легком могут проводиться визуальные тесты, например рентген.Врач диагностирует причину боли в левом легком, изучив историю болезни и проведя медицинский осмотр.
Врач задаст вопросы о том, от чего боль усиливается, от чего лучше и когда боль началась.Они также будут прослушивать легкие с помощью стетоскопа.
Визуализирующие тесты
Врач может порекомендовать начальные визуальные исследования, такие как рентген грудной клетки, для выявления потенциальных аномалий, связанных с легкими. Если этот рентгеновский снимок не выявил каких-либо проблем, но врач подозревает наличие основной проблемы, он может порекомендовать дальнейшее обследование.
Дополнительные тесты могут включать магнитно-резонансную томографию (МРТ) или компьютерную томографию (КТ). Эти визуализационные исследования могут предоставить различные высококачественные изображения легких для помощи в постановке диагноза.
Анализы крови
Другие режимы тестирования могут включать полный анализ крови для определения количества лейкоцитов в организме человека. Высокое количество лейкоцитов может указывать на наличие инфекции в организме.
Другой тест, который может использовать врач, – это панель сердечных ферментов, которая представляет собой тест для определения того, действительно ли боль в левом легком связана с болью в груди, связанной с сердечным приступом или другой проблемой с сердцем.
Врачи могут также порекомендовать индивидуальные тесты, основанные на симптомах человека в дополнение к боли в левом легком.
Отдых и прием безрецептурных противовоспалительных препаратов могут помочь, если причина связана с мышцами вокруг легких. Эти лекарства включают парацетамол или ибупрофен.
Лечение других возможных причин боли в левом легком может варьироваться. Например, если у человека коллапс левого легкого, врач может вставить небольшую трубку между ребрами в пространство вокруг легкого, чтобы повторно надуть его.
Врачи могут назначать антибиотики для лечения респираторных инфекций, вызванных бактериями.
Самое важное, что нужно сделать, – это обратиться к врачу, который может начать диагностический процесс, чтобы лечение могло начаться как можно скорее.
Боль в левом легком – это симптом, который может иметь множество потенциальных причин. Боль часто может быть связана с соседними органами, такими как сердце и желудок.
Любому, кто испытывает боль в левом легком, следует немедленно обратиться за медицинской помощью, чтобы убедиться, что боль не является симптомом серьезного основного заболевания.
Причины, симптомы и время обращения к врачу
В легких нет значительного количества болевых рецепторов, а это означает, что любая боль, ощущаемая в легких, вероятно, возникает где-то в другом месте тела.
Однако некоторые заболевания, связанные с легкими, могут вызывать боль в левом легком.
В сундуке находятся несколько жизненно важных органов, включая сердце и легкие. Из-за этого понятно, почему человек, испытывающий боль в этой области, может беспокоиться о том, что ее вызывает.
В этой статье мы рассмотрим некоторые потенциальные причины боли в легких и что люди должны делать, если они испытывают этот симптом.
Ниже приведены примеры наиболее распространенных причин боли в легких, включая боль в левом легком:
Астма
Астма – это состояние, которое вызывает воспаление дыхательных путей и раздражение легких, что делает человека более склонным к хрипу и одышке. дыхание.
Хронический кашель и хрипы, связанные с астмой, могут вызывать чувство стеснения в груди.
Обычно это заставляет человека чувствовать напряжение в груди с обеих сторон, а не только слева.
Костохондрит
Костохондрит – это воспаление соединительной ткани, которая соединяет ребра человека с грудиной. Костохондрит может вызывать боль, напоминающую боль в груди, которая может быть односторонней.
Гипервентиляция
Гипервентиляция или учащенное дыхание могут быть результатом болезни или панических атак.Это состояние может повлиять на естественный баланс между углекислым газом и кислородом в организме.
Одним из основных симптомов гипервентиляции является боль в груди.
Человек может также испытывать головокружение, головную боль и проблемы с концентрацией внимания.
Рак легкого
Рак легкого сначала обычно не вызывает симптомов. По мере распространения рака легких человек может замечать такие симптомы, как хронический кашель, одышка, чувство усталости или слабости по неизвестной причине.
Пневмоторакс
Пневмоторакс – это коллапс части или всего легкого. Это может вызвать внезапную и значительную боль в груди на пораженной стороне груди.
Пневмоторакс может возникнуть внезапно или после травмы или болезни.
Плевральный выпот
Плевральный выпот – это состояние, при котором избыток жидкости накапливается внутри слизистой оболочки легкого, известной как плевральная полость. Это скопление может вызвать затруднение дыхания, а также дискомфорт на пораженной стороне, которая может быть левой.
Плеврит
Это состояние возникает, когда две оболочки грудной стенки воспаляются. Когда они трутся друг о друга, может возникнуть боль и одышка.
Если у человека плеврит, врач проведет ряд тестов, чтобы определить причину. Причиной может быть вирусная инфекция, травма или волчанка – аутоиммунное заболевание, поражающее ткани и органы человека.
Пневмония
Пневмония – это состояние, при котором человек переносит тяжелую респираторную инфекцию, которая может поражать одно или оба легких.Если пневмония поражает левое легкое, человек может испытывать боль в левом легком.
Дополнительные симптомы могут включать кашель, жар, озноб и одышку.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии (ТЭЛА) – это сгусток крови или сгустки в артериях легких. ПЭ может возникнуть после того, как человек перенес операцию или какое-то время ведет малоподвижный образ жизни.
Поделиться на PinterestПотенциальные симптомы проблемы с легкими включают одышку или боль в груди.Хотя некоторые причины левосторонней боли в легких могут быть умеренными, другие могут вызывать беспокойство.Некоторые признаки того, что боль в левом легком может быть неотложной медицинской помощью, включают:
- боль в груди, особенно боль в груди, которая распространяется вниз по левой руке
- кашель с кровью
- губы или ногти синеватого оттенка, что может указывать на то, что человек не получает достаточно кислорода
- одышка или затрудненное дыхание
- температура выше 105 ° F
Если человек испытывает те или иные симптомы, он должен позвонить в службу 911 или попросить кого-нибудь немедленно отвезти его в отделение неотложной помощи.
Признаки рака легких
Признаки рака легких могут включать:
- долгосрочные изменения звука и тона голоса человека, такие как охриплость
- хроническая инфекция, такая как бронхит или пневмония, которая не проходит
- кашель, который не проходит с течением времени
- кашель с ржавой или кровавой слизью
- необъяснимое чувство усталости и слабости
- хрип без известной первопричины
Если кто-то испытывает эти симптомы, они должны увидеть врач.
Независимо от того, связана ли боль с легкими или ощущается так, как будто это так, человек должен обратиться к врачу, если его боль мешает его повседневной жизни.
Это особенно верно, если боль усиливается, а не уменьшается.
Поделиться на Pinterest Для диагностики боли в левом легком могут проводиться визуальные тесты, например рентген.Врач диагностирует причину боли в левом легком, изучив историю болезни и проведя медицинский осмотр.
Врач задаст вопросы о том, от чего боль усиливается, от чего лучше и когда боль началась.Они также будут прослушивать легкие с помощью стетоскопа.
Визуализирующие тесты
Врач может порекомендовать начальные визуальные исследования, такие как рентген грудной клетки, для выявления потенциальных аномалий, связанных с легкими. Если этот рентгеновский снимок не выявил каких-либо проблем, но врач подозревает наличие основной проблемы, он может порекомендовать дальнейшее обследование.
Дополнительные тесты могут включать магнитно-резонансную томографию (МРТ) или компьютерную томографию (КТ). Эти визуализационные исследования могут предоставить различные высококачественные изображения легких для помощи в постановке диагноза.
Анализы крови
Другие режимы тестирования могут включать полный анализ крови для определения количества лейкоцитов в организме человека. Высокое количество лейкоцитов может указывать на наличие инфекции в организме.
Другой тест, который может использовать врач, – это панель сердечных ферментов, которая представляет собой тест для определения того, действительно ли боль в левом легком связана с болью в груди, связанной с сердечным приступом или другой проблемой с сердцем.
Врачи могут также порекомендовать индивидуальные тесты, основанные на симптомах человека в дополнение к боли в левом легком.
Отдых и прием безрецептурных противовоспалительных препаратов могут помочь, если причина связана с мышцами вокруг легких. Эти лекарства включают парацетамол или ибупрофен.
Лечение других возможных причин боли в левом легком может варьироваться. Например, если у человека коллапс левого легкого, врач может вставить небольшую трубку между ребрами в пространство вокруг легкого, чтобы повторно надуть его.
Врачи могут назначать антибиотики для лечения респираторных инфекций, вызванных бактериями.
Самое важное, что нужно сделать, – это обратиться к врачу, который может начать диагностический процесс, чтобы лечение могло начаться как можно скорее.
Боль в левом легком – это симптом, который может иметь множество потенциальных причин. Боль часто может быть связана с соседними органами, такими как сердце и желудок.
Любому, кто испытывает боль в левом легком, следует немедленно обратиться за медицинской помощью, чтобы убедиться, что боль не является симптомом серьезного основного заболевания.
Почему болит грудь? 26 причин боли и стеснения в груди
Боль в груди нельзя игнорировать.Но вы должны знать, что у этого есть много возможных причин. Во многих случаях это связано с сердцем. Но боль в груди также может быть вызвана проблемами, например, с вашими легкими, пищеводом, мышцами, ребрами или нервами. Некоторые из этих состояний являются серьезными и опасными для жизни. Другие нет. Если у вас возникла необъяснимая боль в груди, единственный способ подтвердить ее причину – обратиться к врачу.
Вы можете чувствовать боль в груди от шеи до верхней части живота. В зависимости от причины боль в груди может быть:
- Острая
- Тупая
- Жжение
- Боль
- Колющая
- Ощущение сжатия, сжатия или раздавливания
Вот некоторые из наиболее распространенных причин боли в груди .
Проблемы с сердцем
Эти проблемы с сердцем являются частыми причинами:
Ишемическая болезнь сердца или ИБС. Это закупорка кровеносных сосудов сердца, которая снижает приток крови и кислорода к сердечной мышце. Это может вызвать боль, известную как стенокардия. Это симптом сердечного заболевания, но обычно не вызывает необратимого повреждения сердца. Однако это признак того, что вы рискуете инфарктом в будущем. Боль в груди может распространиться на вашу руку, плечо, челюсть или спину.Это может быть ощущение давления или сдавливания. Стенокардия может быть вызвана физическими упражнениями, возбуждением или эмоциональным стрессом и облегчается отдыхом.
Инфаркт миокарда ( инфаркт ). Это уменьшение кровотока через кровеносные сосуды сердца вызывает гибель клеток сердечной мышцы. Хотя сердечный приступ похож на боль в груди при стенокардии, сердечный приступ обычно представляет собой более сильную сокрушающую боль, обычно в центре или левой стороне груди, и не проходит в покое.Боль могут сопровождать потливость, тошнота, одышка или сильная слабость.
Миокардит . Помимо боли в груди, это воспаление сердечной мышцы может вызвать жар, усталость, учащенное сердцебиение и затрудненное дыхание. Несмотря на отсутствие закупорки, симптомы миокардита могут напоминать симптомы сердечного приступа.
Перикардит . Это воспаление или инфекция сердечной сумки. Это может вызвать боль, похожую на боль при стенокардии.Но часто это вызывает резкую, устойчивую боль в верхней части шеи и плечевой мышцы. Иногда становится хуже, когда вы дышите, глотаете пищу или лежите на спине.
Гипертрофическая кардиомиопатия . Это генетическое заболевание приводит к чрезмерному увеличению толщины сердечной мышцы. Иногда это приводит к проблемам с оттоком крови из сердца. Боль в груди и одышка часто возникают при физических упражнениях. Со временем может возникнуть сердечная недостаточность, когда сердечная мышца сильно утолщается.Это заставляет сердце работать тяжелее, перекачивая кровь. Наряду с болью в груди этот тип кардиомиопатии может вызывать головокружение, дурноту, обморок и другие симптомы.
Пролапс митрального клапана . Пролапс митрального клапана – это состояние, при котором клапан сердца не закрывается должным образом. С пролапсом митрального клапана связаны различные симптомы, включая боль в груди, сердцебиение и головокружение, хотя оно также может не иметь никаких симптомов, особенно если пролапс легкий.
Коронарная артерия расслоение. Это редкое, но смертельное заболевание может быть вызвано многими причинами, когда в коронарной артерии образуется разрыв. Это может вызвать внезапную сильную боль с ощущением разрыва или разрыва, которая распространяется вверх в шею, спину или живот.
Проблемы с легкими
Распространенные причины боли в груди:
Плеврит. Также известный как плеврит, это воспаление или раздражение слизистой оболочки легких и грудной клетки.Скорее всего, вы чувствуете резкую боль при дыхании, кашле или чихании. Наиболее частыми причинами плевритной боли в груди являются бактериальные или вирусные инфекции, тромбоэмболия легочной артерии и пневмоторакс. К другим менее частым причинам относятся ревматоидный артрит, волчанка и рак.
Пневмония или легкое абсцесс . Эти легочные инфекции могут вызывать плевритические и другие виды боли в груди, например, глубокую боль в груди. Пневмония часто возникает внезапно, вызывая лихорадку, озноб, кашель и отхождение гноя из дыхательных путей.
Тромбоэмболия легочной артерии . Когда сгусток крови проходит через кровоток и застревает в легких, это может вызвать острый плеврит, затрудненное дыхание и учащенное сердцебиение. Это также может вызвать жар и шок. Легочная эмболия более вероятна после тромбоза глубоких вен или после нескольких дней неподвижности после операции, или как осложнение рака.
Пневмоторакс. Пневмоторакс, часто вызываемый травмой грудной клетки, возникает, когда часть легкого коллапсирует, выпуская воздух в грудную полость.Это также может вызвать боль, которая усиливается при дыхании, а также другие симптомы, такие как низкое кровяное давление.
Легочная гипертензия . При боли в груди, напоминающей стенокардию, это аномально высокое кровяное давление в легочных артериях заставляет правую часть сердца работать слишком тяжело.
Астма . Астма, вызывающая одышку, хрипы, кашель, а иногда и боль в груди, является воспалительным заболеванием дыхательных путей.
ХОБЛ . Это включает одно или несколько из трех заболеваний: эмфизему, хронический бронхит и хроническую обструктивную астму. Болезнь блокирует воздушный поток, сужая и повреждая как дыхательные пути, по которым газы и воздух поступают в легкие и из них, так и крошечные воздушные мешочки (альвеолы), которые переносят кислород в кровоток и удаляют углекислый газ. Курение – самая частая причина.
Желудочно-кишечные проблемы
Желудочно-кишечные проблемы также могут вызывать боль в груди и включают:
Гастроэзофагеальная рефлюксная болезнь ( ГЭРБ ). ГЭРБ, также известная как кислотный рефлюкс, возникает, когда содержимое желудка возвращается в глотку. Это может вызвать кислый привкус во рту и жжение в груди или горле, известное как изжога. Кислотный рефлюкс может спровоцировать ожирение, курение, беременность, а также острая или жирная пища. Боль в сердце и изжога от кислотного рефлюкса ощущаются одинаково отчасти потому, что сердце и пищевод расположены близко друг к другу и имеют общую нервную сеть.
Расстройства сокращения пищевода. Несогласованные сокращения мышц (спазмы) и сокращения высокого давления (пищевод щелкунчика) – это проблемы в пищеводе, которые могут вызывать боль в груди.
Повышенная чувствительность пищевода. Это происходит, когда пищевод становится очень болезненным при малейшем изменении давления или воздействии кислоты. Причина этой чувствительности неизвестна.
Разрыв или перфорация пищевода. Внезапная сильная боль в груди после рвоты или операции на пищеводе может быть признаком разрыва пищевода.
Язвенная болезнь . Неопределенный повторяющийся дискомфорт может быть результатом этих болезненных язв на слизистой оболочке желудка или первой части тонкой кишки. Чаще встречается у людей, которые курят, пьют много алкоголя или принимают обезболивающие, такие как аспирин или НПВП, боль часто уменьшается, когда вы едите или принимаете антациды.
Грыжа пищеводного отверстия диафрагмы . Эта распространенная проблема возникает, когда после еды верхняя часть живота толкается в нижнюю часть грудной клетки.Это часто вызывает симптомы рефлюкса, включая изжогу или боль в груди. Когда вы ложитесь, боль усиливается.
Панкреатит . У вас может быть панкреатит, если у вас есть боль в нижней части грудной клетки, которая часто усиливается, когда вы лежите, и лучше, когда вы наклоняетесь вперед.
Проблемы с желчным пузырем . Есть ли у вас ощущение полноты или боли после жирной еды в правой нижней части груди или в правой верхней части живота? Если да, то боль в груди может быть связана с проблемой желчного пузыря.
Проблемы с костями, мышцами или нервами
Иногда боль в груди может возникнуть в результате чрезмерного использования или травмы области груди в результате падения или несчастного случая. Вирусы также могут вызывать боль в области груди. К другим причинам боли в груди относятся:
Проблемы с ребрами. Боль от сломанного ребра может усиливаться при глубоком дыхании или кашле. Часто она ограничена одной областью и может вызывать болезненные ощущения при нажатии на нее. Область соединения ребер с грудиной также может воспаляться.
Напряжение мышц . Даже очень сильный кашель может повредить или воспалить мышцы и сухожилия между ребрами и вызвать боль в груди. Боль имеет тенденцию сохраняться и усиливается при физической активности.
Битумная черепица . Вызванный вирусом ветряной оспы опоясывающий лишай может вызвать резкую, напоминающую ленту боль, прежде чем через несколько дней появится характерная сыпь.
Другие возможные причины боли в груди
Другая потенциальная причина боли в груди – тревога и панические атаки. Некоторые сопутствующие симптомы могут включать головокружение, ощущение одышки, сердцебиение, покалывание и дрожь.
Когда обращаться к врачу по поводу боли в груди
В случае сомнений позвоните своему врачу по поводу любой боли в груди, особенно если она возникает внезапно или не снимается противовоспалительными препаратами или другими мерами по уходу за собой, например изменение диеты.
Позвоните 911, если у вас есть какие-либо из этих симптомов наряду с болью в груди:
- Внезапное чувство давления, сдавливания, стеснения или раздавливания под грудиной
- Боль в груди, которая распространяется на вашу челюсть, левую руку или спину
- Внезапная острая боль в груди с одышкой, особенно после длительного периода бездействия
- Тошнота, головокружение, учащенное сердцебиение или учащенное дыхание, спутанность сознания, пепельный цвет или чрезмерное потоотделение
- Очень низкое артериальное давление или очень низкая частота сердечных сокращений
Позвоните своему врачу, если у вас есть какие-либо из этих симптомов:
- Лихорадка, озноб или кашель желто-зеленой слизи
- Проблемы с глотанием
- Сильная боль в груди, которая не проходит
Перикардит (заболевание перикарда) : Симптомы, причины, диагностика, лечение
Заболевание перикарда или перикардит – это воспаление любого из слоев перикарда.Перикард представляет собой тонкий тканевый мешок, который окружает сердце и состоит из:
- Висцеральный перикард – внутренний слой, который охватывает все сердце
- Средний слой жидкости для предотвращения трения между висцеральным перикардом и париетальным перикардом
- Париетальный перикард – внешний слой из фиброзной ткани
Что вызывает перикардит?
Причины перикардита включают:
У некоторых людей причину невозможно найти.
Перикардит может быть острым (возникающим внезапно) или хроническим (длительным).
Каковы симптомы перикардита?
Симптомы перикардита могут включать:
- Боль в груди . Эта боль часто бывает острой и локализуется в центре груди. Боль может распространяться в шею и плечи, а иногда и в руки и спину. Оно может ухудшиться в положении лежа, при кашле или глотании и может облегчиться, если вы сядете вперед.
- Субфебрильная температура.
- Учащение пульса.
Как диагностируется перикардит?
Ваш врач может диагностировать перикардит на основании:
- Сообщенных симптомов
- Результаты электрокардиограммы (ЭКГ или ЭКГ)
- Эхокардиограмма
- МРТ сердца
- Физикальное обследование
Для определения причины перикардита могут быть выполнены другие тесты.
Как лечить перикардит?
Лечение перикардита зависит от причины и может включать:
- Нестероидные противовоспалительные средства (НПВП) для уменьшения боли и воспаления
- Стероиды, иногда используемые при тяжелых приступах
- Антибиотики, если перикардит вызван инфекция
- Колхицин, особенно если симптомы длятся несколько недель или возникают повторно.
Большинство пациентов выздоравливают от перикардита через две-четыре недели.
Что такое констриктивный перикардит?
Констриктивный перикардит возникает, когда перикард утолщается и покрывается рубцами. Это может затруднить расширение сердца от крови.
Каковы симптомы констриктивного перикардита?
Симптомы констриктивного перикардита такие же, как и у перикардита, с добавлением:
Как диагностируется констриктивный перикардит?
Те же тесты, которые используются для диагностики перикардита, используются для диагностики констриктивного перикардита.Другие диагностические тесты, используемые при констриктивном перикардите, включают:
- Эхокардиограмма
- Катетеризация сердца
- МРТ
- КТ
Как лечить констриктивный перикардит?
Лечение констриктивного перикардита может включать:
- Анальгетики и противовоспалительные средства для лечения боли или воспаления
- Диуретики для лечения симптомов сердечной недостаточности
- Антиаритмические средства для лечения любых нарушений сердечного ритма, таких как фибрилляция предсердий
- Перикардиэктомия ( хирургическое удаление жесткого перикарда от сердца)
Причины, симптомы, диагностика, лечение и осложнения
Что такое плеврит?
Плеврит – это разновидность боли в груди.Это влияет на часть вашего тела, называемую плеврой.
Плевра – это тонкий слой ткани, покрывающий легкие. Они плотно прилегают к груди, которая выстлана еще одним тонким слоем плевры.
Эти слои предохраняют ваши голые легкие от трения о стенку грудной полости при каждом вдохе. В узком пространстве между двумя слоями плевры есть немного жидкости, чтобы все двигалось плавно.
Когда вы здоровы, вы никогда не замечаете свою плевру в работе.Но если у вашей плевры есть проблема, вы это почувствуете.
Когда плевры опухшие и воспаленные, они очень болезненно трутся друг о друга каждый раз, когда ваши легкие расширяются. Когда вы глубоко вдыхаете, кашляете, чихаете или смеетесь, вы, вероятно, почувствуете резкую колющую боль в пораженной области.
В большинстве случаев плеврит возникает из-за инфекции. Если ваш врач лечит вашу инфекцию, это поможет избавиться от нее – и от боли.
Причины плеврита
Бактериальные инфекции, такие как пневмония, часто вызывают плеврит.Это также может быть вызвано вирусом, например гриппом, или грибком.
Другие факторы, которые могут вызвать плеврит:
Симптомы плеврита
Боль в груди при плеврите имеет признаки, по которым вашему врачу может быть легко узнать, что у вас он есть. Вы, вероятно, заметите следующие вещи:
Диагноз плеврита
Ваш врач попросит вас описать тип боли, которую вы чувствуете при дыхании или кашле, и он спросит, становится ли она лучше или хуже с течением дня. .Они послушают ваши легкие с помощью стетоскопа, чтобы увидеть, не издают ли они какие-нибудь странные звуки. (Врачи часто слышат, как плевры трутся друг о друга.)
Вам также могут потребоваться анализы, например:
- Визуализация. Если ваш врач хочет исключить другие проблемы, он может отправить вас на рентген, компьютерную томографию или ультразвуковое исследование. Эти изображения могут показать, является ли ваша боль причиной плеврита.
- Кровь анализов. Это может указывать на то, что причиной является инфекция.Это также может выявить, есть ли у вас аутоиммунное заболевание, такое как волчанка, или другая проблема.
- ЭКГ . Электрокардиограмма вашего сердца может показать, что боль в груди вызвана проблемой с сердцем, а не плевритом.
- Торакоцентез. Техник изучает образец вашей плевральной жидкости под микроскопом на наличие таких проблем, как инфекции или рак.
- Торакоскопия. Ваш врач использует тонкую гибкую трубку, называемую торакоскопом, чтобы заглянуть внутрь грудной клетки.
Лечение плеврита
Чтобы правильно лечить плеврит, ваш врач должен знать, что его вызывает:
- Если это бактерий , антибиотики могут помочь вам.
- Если это грибок , вероятно, вам дадут противогрибковый препарат.
- Если это вирус , вы поправитесь самостоятельно через несколько дней или недель.
У некоторых людей с плевритом скопилось слишком много жидкости между двумя слоями плевры.Вашему врачу может потребоваться удалить часть жидкости. Для этого они могут вставить тонкую иглу в пространство между плеврой.
Обезболивающие и стероидные препараты могут помочь, пока вы поправляетесь.
Если кашель вызывает слишком сильную боль, ваш врач может прописать вам лекарство (кодеин), которое может уменьшить кашель.
Возможно, вам станет лучше, если вы лягте на бок, который причиняет вам боль. Когда боль начнет уходить, попробуйте дышать глубже и откашляйтесь от имеющейся мокроты.
Осложнения плеврита
Осложнения плеврита могут быть серьезными. К ним относятся:
- Легкие, которые заблокированы или не могут расширяться должным образом (ателектаз)
- Гной в плевральной полости (эмпиема)
- Внезапное падение кровотока (шок)
- Опасная реакция на инфекцию (сепсис)
Воспаление также может вызвать скопление жидкости в плевральной полости.



 Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.