Как называется болезнь почек у взрослых: виды болезней, диагностика, лечение и профилактика
виды болезней, диагностика, лечение и профилактика
Оглавление
Почки являются одним из важнейших органов в организме человека, так как обеспечивают нормализацию давления, вывод шлаков и токсинов, а также контроль элементов крови.
Постоянно испытывая нагрузки, они подвергаются различным патологиям.
Нередко заболевание почек, лечение которого проводят урологи и нефрологи, возникает при:
- Переохлаждении
- Чрезмерном употреблении алкоголя
- Инфекциях
- Недостатке отдыха
- Нарушениях в работе других органов
- Переполнении мочевого пузыря и даже снижении веса
Нельзя игнорировать такие патологии! При обнаружении первых же признаков следует обратиться к специалисту.
Врачи клиник МЕДСИ проведут обследование и, быстро поставив диагноз, назначат лечение, учитывающее стадию патологии и состояние больного.
Первые признаки заболеваний почек
Как правило, в начале заболевания почки сигнализируют
 Из-за этого почечные патологии нередко путают с обычной простудой. Тем не менее многим пациентам удается помочь себе самостоятельно.
Из-за этого почечные патологии нередко путают с обычной простудой. Тем не менее многим пациентам удается помочь себе самостоятельно.
Опытные больные, которые уже сталкивались с почечными заболеваниями, прогревают ноги, пьют горячий чай и ложатся спать. Симптомы действительно могут отступить, но это не значит, что отступила и сама болезнь.
Часто только отдыха и прогревания ног недостаточно. Болезнь будет прогрессировать и потребует уже более серьезного лечения. Поэтому игнорировать симптомы нельзя, а заниматься самолечением просто опасно!
Симптомы заболеваний почек у мужчин и женщин
Также пациенты жалуются на дискомфорт и боль, концентрирующуюся в зоне проекции почек (слева и справа от поясницы).
К основным симптомам заболеваний почек относят:
- Затруднение мочеиспускания
- Частые позывы (преимущественно ночью)
- Повышение температуры тела и артериального давления
- Отечность нижних конечностей
- Одутловатость лица
- Появление крови и/или пены в моче
Женщины чаще страдают от инфекционных заболеваний почек. Их признаки являются более выраженными и проявляются уже спустя 40–48 часов после попадания в организм инфекции. У представительниц прекрасного пола основным признаком патологии часто становится боль, которая может быть как ноющей и притупленной, так и достаточно острой.
Их признаки являются более выраженными и проявляются уже спустя 40–48 часов после попадания в организм инфекции. У представительниц прекрасного пола основным признаком патологии часто становится боль, которая может быть как ноющей и притупленной, так и достаточно острой.
Неприятным симптомом становится и болезненность мочеиспускания. При некоторых патологиях возможна даже задержка менструации. Женщины нередко жалуются на отечность ног и лица, которая особенно ярко выражена утром, сразу после сна.
Мужчины обычно не обращают внимания на невыраженные симптомы и идут в клинику уже при сильных болях, помутнении мочи и серьезном повышении температуры. К основным жалобам также относят сухость во рту, сонливость и шелушения кожи.
Болезни почек у женщин и мужчин
К наиболее распространенным заболеваниям относят:
- Мочекаменную болезнь
- Нефроптоз
- Почечную недостаточность
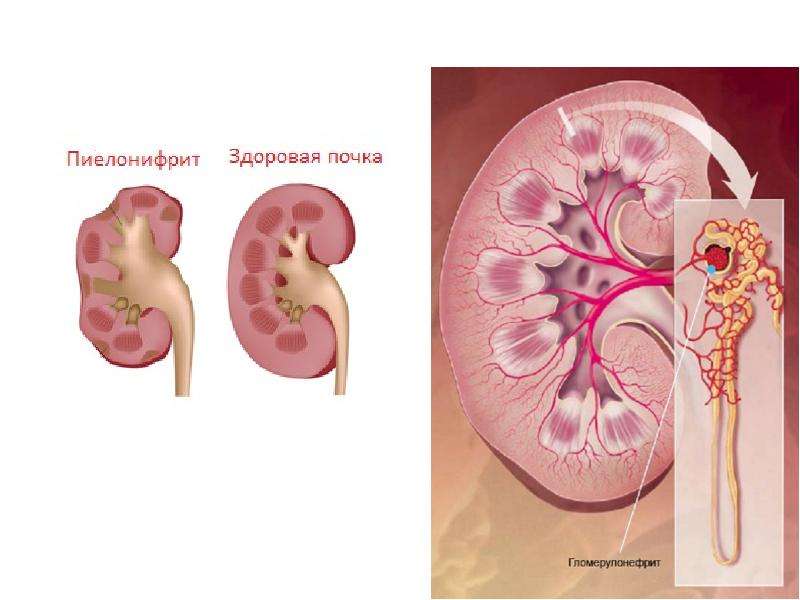
- Пиелонефрит
- Гидронефроз
- Острый и хронический гломерулонефрит
Также мужчины страдают от непроходимости мочи и почечных колик. Зачастую патологии являются достаточно опасными и быстро прогрессирующими. Это связано с тем, что мужчины часто запускают заболевание и обращаются к врачам уже достаточно поздно.
Зачастую патологии являются достаточно опасными и быстро прогрессирующими. Это связано с тем, что мужчины часто запускают заболевание и обращаются к врачам уже достаточно поздно.
Болезни почек у женщин
Часто встречающимися заболеваниями являются:
- Цистит
- Уретрит
- Мочекаменная болезнь
- Восходящий пиелонефрит
Цистит и уретрит очень часто провоцируются простым переохлаждением.
Женщины, как правило, пристальнее следят за своим здоровьем, но более уязвимы к патологиям почек. Для запуска механизма болезни нередко достаточно простой простуды и обуславливающего ее ослабления иммунитета.
Диета при заболеваниях почек
При любых заболеваниях почек пациентам в обязательном порядке назначается диетическое питание. Его основой является присутствие углеводов и ограничение жиров и белков. Особое внимание уделяется продуктам с минимальным содержанием соли.
Правильное питание при болезни позволяет не только сократить выраженность симптомов, но и быстрее вылечиться.
Пациентам рекомендуют:
- Питаться небольшими порциями и достаточно часто
- Отказаться от спиртных напитков
Следует исключить:
- Бульоны на основе мяса, рыбы и грибов
- Бобовые
- Жирное мясо
- Соленья и маринады
- Шоколад
- Специи, приправы и острые соусы
В рацион нужно включить:
- Нежирные молочные продукты
- Сырые и приготовленные на пару овощи
- Хлеб
- Сливочное и оливковое масло
- Сухофрукты
- Нежирное мясо на пару
- Натуральные соки
- Овощные бульоны
- Ягоды
- Мед
- Яйца (не более 2–3 в день)
- Крупы и макароны
Лечение
Заболевание почек: лечение консервативными методами
Лечение заболеваний почек всегда проводится комплексно.
Важно! Без лекарственных средств фитотерапия неэффективна!
При небольших воспалениях назначаются препараты, улучшающие процессы мочеиспускания и снимающие спазмы. При обнаружении мелких камней и песка рекомендуются средства, растворяющие их. Для снятия болевого симптома также назначаются специальные препараты.
В некоторых случаях рекомендуют специализированные сборы. При длительном их применении существенно улучшается работа почек, происходит чистка мочевыводящих путей.
Важно! Народные средства неэффективны при серьезных патологиях. В некоторых случаях они могут даже навредить пациенту, а не принести пользу.
Любое лечение должно назначаться только врачом, после комплексной диагностики. В ходе терапии состояние пациента постоянно контролируется.
Заболевание почек: лечение хирургическими методами
Если консервативная терапия не дает нужного результата, прибегают к хирургическому лечению.
Основными способами являются:
- Нефростомия. Данная операция направлена на восстановление оттока мочи и позволяет устранить боль и избежать возникновения инфекционного процесса
- Стентирование. Оно направлено на нормализацию проходимости мочевыводящих путей
- Нефротомия направлена на удаление почки или ее части
Хроническое заболевание почек
Хроническое заболевание почек является опасным явлением со сложным течением, развивающимся на протяжении трех и более месяцев и возникающим при повреждении органа или снижении его функции. Такая патология требует не только постоянного лечения, но и регулярных посещений уролога, а также строгого соблюдения ряда рекомендаций.
Хронические заболевания почек возникают, если вовремя не проводилась терапия острых форм заболеваний. К усугублению состояния больного приводят и сопутствующие патологии, в числе которых:
- Сахарный диабет
- Хронические инфекционные процессы
- Ожирение
- Гипертоническая болезнь
Хроническая болезнь характеризуется повышением давления, анемией (снижением гемоглобина в крови), сокращением уровней натрия и кальция при повышенном содержании в крови калия и магния. Для точной постановки диагноза нужно провести комплексное обследование.
Профилактика позволяет улучшить работу почек и сохранить их здоровье на долгие годы.
Профилактика
- Активность
- Обязательное употребление свежих фруктов, ягод и овощей, молочных и морепродуктов
- Посещение сауны. Сухое тепло является залогом здоровых почек, так как обеспечивает их фильтрационную функцию и усиливает снабжение органов кровью и питательными веществами
- Употребление достаточного количества свежей чистой воды (не менее 1,5–2 литров в день)
Для здоровья почек важно отказаться от крепкого чая и кофе, заменив их травяным чаем или минеральной питьевой водой.
Преимущества лечения заболеваний почек в МЕДСИ
- Полный спектр услуг для диагностики и лечения заболеваний почек
- Совместная работа опытных урологов и нефрологов с терапевтами, кардиологами и эндокринологами
- Современные методики лечения
- Индивидуальный подход
Наши врачи
Уролог
Врач высшей квалификационной категории
Руководитель Центра урологии, андрологии и онкоурологии
Заместитель главного врача по клинико-диагностической работе, врач-уролог
Врач высшей квалификационной категории
- Стандарты Международной Ассоциации урологов
- Высокоточная диагностика на ультрасовременном оборудовании
- Современные высокотехнологичные операционные и стационары
- Уникальный робот-хирург Da Vinci
- Малоинвазивные техники
- Сниженный риск периоперационных осложнений
- Ускоренная реабилитация и восстановление
Заболевания почек: профилактика, диагностика, лечение
Главная \ Врачи \ Статьи \ Заболевания почек: профилактика, диагностика, лечениеавтор статьи: Хруленко Т. О.
О.
Признаки поражения почек отмечаются у каждого десятого жителя Земли. Но многие, страдающие хронической болезнью почек, длительное время не подозревают, что больны. Коварство заболеваний почек заключается в том, что они могут многие годы не давать о себе знать, не вызывая никаких жалоб, и обнаружить их можно только пройдя медицинское обследование. Именно поэтому хроническую болезнь почек, наряду с сахарным диабетом и артериальной гипертонией относят к «тихим убийцам».
Если не взять болезнь под контроль и позволить ей прогрессировать, со временем развивается терминальная почечная недостаточность, то есть почки перестают выполнять жизненно важные функции. На этой стадии болезни уже появляются серьезные жалобы, однако момент, когда можно обратить ее вспять или хотя бы затормозить прогрессирование, уже упущен.
Единственным методом лечения остается заместительная почечная терапия, то есть диализ (искусственная очистка крови) или пересадка донорской почки. Число людей в мире, нуждающихся в таком лечении, удваивается каждые 10 лет. В России от осложнений хронической болезни почек ежегодно умирают десятки тысяч граждан трудоспособного возраста.
В России от осложнений хронической болезни почек ежегодно умирают десятки тысяч граждан трудоспособного возраста.
Сохраняется низкая информированность, настороженность населения о факторах риска почечных заболеваний, из-за чего болезнь выявляется на поздней стадии, когда уже по жизненным показаниям необходимо срочно начинать гемодиализ. В современной медицине имеются простые и доступные методы ранней диагностики, разработаны надежные и необременительные методы лечения, сохраняющие почки от развития терминальной почечной недостаточности (нефропротективная терапия), однако часто они не используются или применяются с опозданием и поэтому неэффективны.
По данным Всемирной организации здравоохранения, больше половины россиян подвержены вредным привычкам, ведут нездоровый образ жизни, неправильно питаются, что вызывает не только заболевания сердечно-сосудистой системы, но и заболевания почек.
Почки занимают центральное место в системе поддержания постоянства внутренней среды организма, играют роль не только главного чистильщика, но и сами управляют процессами, отвечающими за наше здоровье, самочувствие и работоспособность. Наши почки- неутомимые труженики, не знающие отдыха. Мы не задумываемся о том, что когда мы употребляем вредные продукты питания, испытываем стрессы и перегрузки, употребляем токсические вещества, наши почки принимают удар на себя и нейтрализуют возможные драматические последствия. Нейтрализуют до тех пор, пока сами здоровы и функционально активны. Так, у людей с нарушенной работой почек, риск инфаркта и инсульта возрастает в 25-30 раз. Иными словами, состояние почек определяет молодость нашей сердечно-сосудистой системы и организма в целом.
Наши почки- неутомимые труженики, не знающие отдыха. Мы не задумываемся о том, что когда мы употребляем вредные продукты питания, испытываем стрессы и перегрузки, употребляем токсические вещества, наши почки принимают удар на себя и нейтрализуют возможные драматические последствия. Нейтрализуют до тех пор, пока сами здоровы и функционально активны. Так, у людей с нарушенной работой почек, риск инфаркта и инсульта возрастает в 25-30 раз. Иными словами, состояние почек определяет молодость нашей сердечно-сосудистой системы и организма в целом.
Болезней почек (нефропатий) существует великое множество. Выделяют генетически обусловленные болезни (поликистозная болезнь почек, болезнь Альпорта, болезнь Фабри), как правило, они проявляют себя уже в раннем детстве или юности. Другие болезни могут не иметь такой жесткой генетической предопределенности, но неблагоприятная наследственность имеет при них большое значение. Это волчаночный нефрит, диабетическая и гипертоническая нефропатии. Имея родственников, страдающих этими заболеваниями, необходимо регулярно обследоваться у нефролога.
Различают первичные болезни почек, которые являются одним из проявлений системной болезни, и вторичные нефропатии, когда поражение почек вызвано осложнением заболевания другого органа. Большая часть болезней почек – вторичные нефропатии. Безусловным лидером считаются вторичные поражения почек при сердечно-сосудистых заболеваниях (артериальная гипертония и системный атеросклероз) и сахарном диабете. Их распространенность среди населения высока и продолжает увеличиваться быстрыми темпами.
Сегодня отмечается увеличение продолжительности жизни больных гипертонической болезнью и сахарным диабетом (в прежние годы они просто не доживали до развития серьезного поражения почек и умирали значительно раньше от инфарктов и инсультов), большинство больных доживает до терминальной почечной недостаточности, но на этом их «везение» заканчивается. Поскольку почечная недостаточность приводит к необходимости проведения заместительной почечной терапии (диализа или пересадки почки), а риск инфаркта или инсульта возрастает в десятки раз по сравнению с людьми без заболеваний почек.:max_bytes(150000):strip_icc()/male-kidney-anatomy--illustration-758313113-5aa15ae80e23d90037526254.jpg)
При гипертонической болезни признаком повреждения фильтрующего аппарата клубочков является повышенная потеря альбумина с мочой (микроальбуминурия), а затем и появление белка в моче (протеинурия). При атеросклерозе возникновение атеросклеротических бляшек в почечных артериях приводит к постепенному сужению их просвета и развитию ишемического повреждения, что может привести к склеротическому сморщиванию почки. И если своевременно не заподозрить заболевание (ранние проявления ишемической болезни почек очень скудны и неспецифичны), то пользы от восстановления проходимости хирургическим путем не будет- ангиопластика возможна только на ранних стадиях болезни.
Поражение почек при сахарном диабете носит комбинированный характер: кроме диабетической нефропатии развивается тяжелый пиелонефрит, высокая артериальная гипертония и ускоренный атеросклероз почечных артерий. Поражение почек могут вызвать и другие заболевания, связанные с неправильным обменом веществ: ожирение, подагра.
Большую группу составляют аутоиммунные заболевания почек, то есть связанные с неправильной работой иммунной системы, которая при определенных обстоятельствах начинает агрессию против собственных тканей, в данном случае, тканей почек. Это гломерулонефриты, которые могут быть как первичными, так и вторичными, в рамках системных васкулитов: системной красной волчанки, ревматоидного артрита, болезни Бехтерева. Кроме того, употребление некоторых лекарственных препаратов, применяемых в ревматологии (нестероидные противовоспалительные препараты, анальгетики) может вызвать серьезные почечные осложнения – острый канальцевый некроз, острый или хронический интерстициальный нефрит.
Это гломерулонефриты, которые могут быть как первичными, так и вторичными, в рамках системных васкулитов: системной красной волчанки, ревматоидного артрита, болезни Бехтерева. Кроме того, употребление некоторых лекарственных препаратов, применяемых в ревматологии (нестероидные противовоспалительные препараты, анальгетики) может вызвать серьезные почечные осложнения – острый канальцевый некроз, острый или хронический интерстициальный нефрит.
Вторичный гломерулонефрит может развиваться в ответ на появление в организме злокачественной опухоли. Опухоль легкого, кишечника, женских половых органов, иногда крошечная по своим размерам, сенсибилизирует, то есть «раздражает» иммунную систему, что может вызвать вторичное повреждение почек, которое и заставляет больного обратиться к врачу нефрологу.
Вдумчивый подход врача, тщательный диагностический поиск позволяют в этих случаях не только справиться с почечным недугом, но и своевременно выявить и излечить еще более опасное онкологическое заболевание.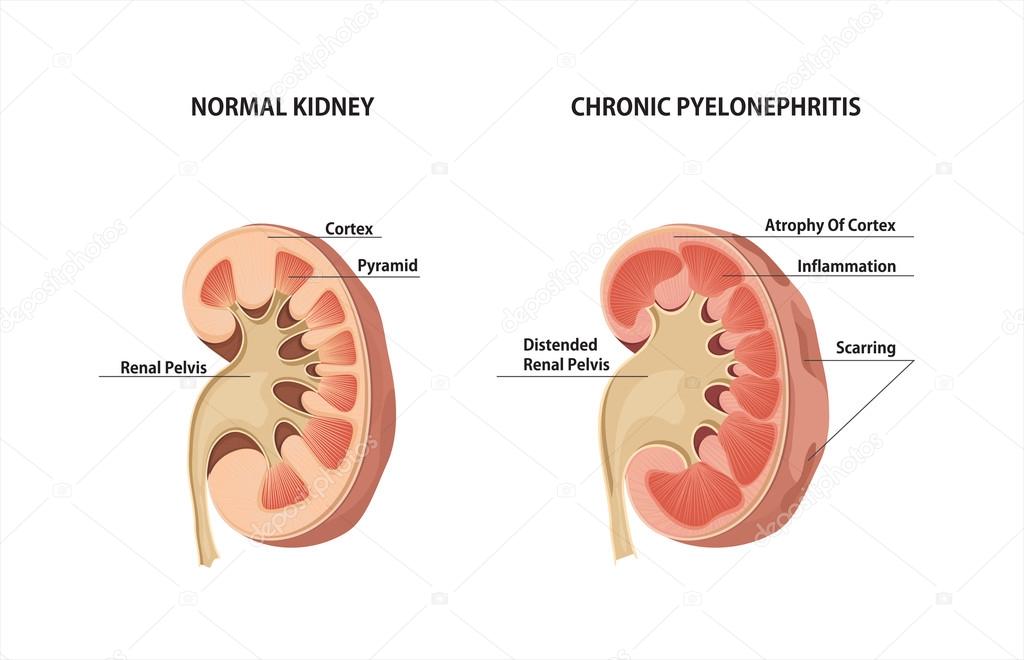
Почки нередко поражаются при заболеваниях крови (гемобластозах) – миеломной болезни, лейкозах и др., что требует совместного ведения больного гематологом и нефрологом. Иногда гемобластозы длительное время скрываются под маской болезни почек, и выявляются при нефрологическом обследовании.
Существует еще одно, не вполне корректное, деление болезней почек на «нефрологические» и «урологические». Известно, что болезнями почек занимаются два специалиста: нефролог и уролог. Так к какому же из них обращаться в каждом конкретном случае?
Урология – хирургическая специальность, поэтому область интересов урологов – это, в первую очередь, те болезни, которые могут потребовать хирургического лечения: опухоли, крупные камни, аномалии, туберкулез почек и др.
Нефрология – отрасль внутренней медицины (терапии), поэтому сфера интересов нефрологов – болезни почек, требующие терапевтического подхода, консервативного лечения. Это острый и хронический гломерулонефрит, интерстициальный нефрит, пиелонефрит и инфекция мочевых путей, гипертоническая болезнь с поражением почек, амилоидоз почек, наследственные нефропатии (поликистозная болезнь почек, болезнь Альпорта и др.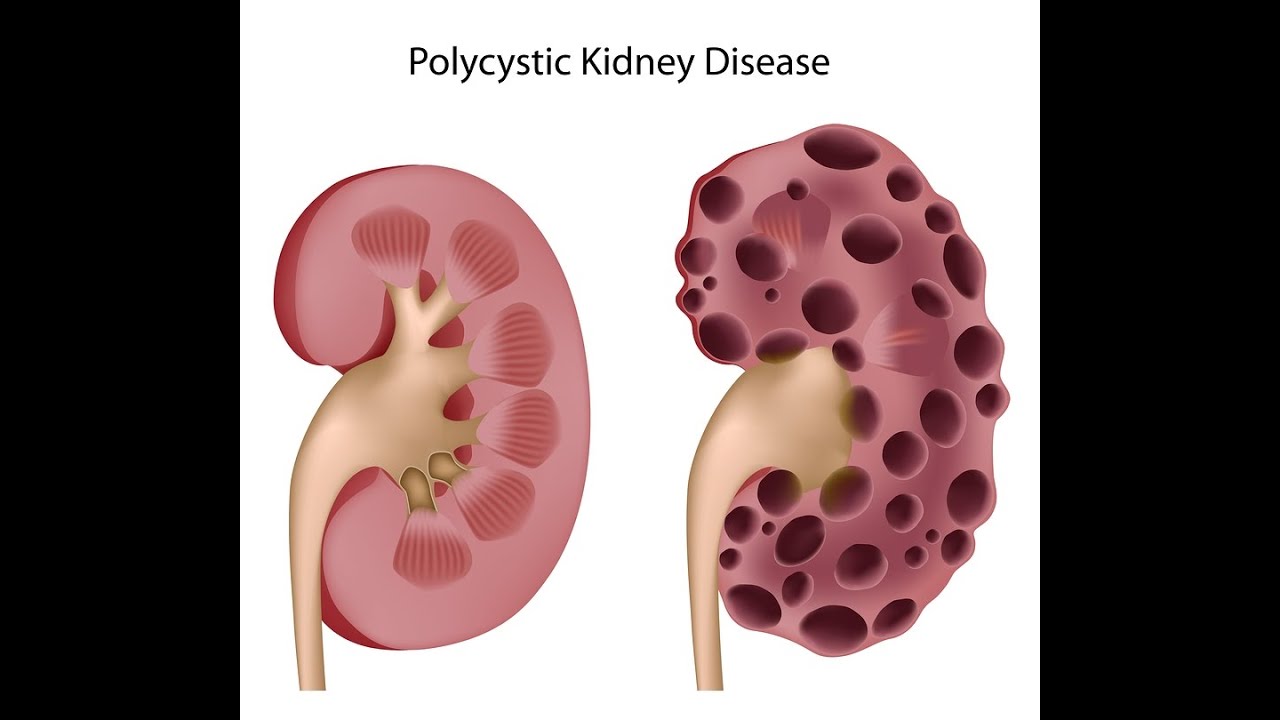 ).
).
Конечно, деление на «нефрологические» и «урологические» болезни весьма условно. Так, лечить мочекаменную болезнь на ранних стадиях может и уролог, и нефролог, и терапевт – при помощи коррекции диеты и назначения лекарств, нормализующих обмен веществ, препятствующих камнеобразованию и растворяющих уже существующие камни. Однако, на поздней стадии болезни, при больших размерах камней, когда ожидать существенного улучшения от консервативного лечения не приходится, возникает нарушение оттока мочи, создаются условия для развития осложнений (обструктивного пиелонефрита). В этом случае больной нуждается в помощи уролога, который проводит дробление или удаление камней.
Сохранение функции почек при заболеваниях разной природы, или нефропротективная терапия – одно из важнейших направлений работы нефролога. Важно подчеркнуть, что и при тех болезнях почек, которые требуют хирургического лечения, задача дальнейшего многолетнего наблюдения, динамического контроля функции почек, коррекции артериальной гипертонии и обменных нарушений – прерогатива нефролога. Нефролог определяет показания к заместительной почечной терапии (диализу или пересадке почки), проводит лечение диализом.
Нефролог определяет показания к заместительной почечной терапии (диализу или пересадке почки), проводит лечение диализом.
Позднее обращение к нефрологу ведет:
-к повышению заболеваемости и смертности от ХПН
-к социальным проблемам, инвалидизации пациентов трудоспособного возраста
-к необходимости назначения острого диализа и уменьшению возможности выполнения трансплантации почки
-увеличению стоимости лечения.
Руководство для пациентов с хронической болезнью почек
В основу настоящего руководства для пациентов легло подготовленное в 2017 году эстонское руководство по лечению «Профилактика и ведение больных с хронической болезнью почек» и обсуждаемые в нем темы вместе с рекомендациями. Рекомендации руководства для пациентов были составлены с учетом результатов анализа научной литературы, основанной на принципах доказательной медицины. В данном руководстве для пациентов Вы найдете рекомендации, которые наиболее важны с точки зрения пациента. Руководство для пациентов было составлено в сотрудничестве с нефрологами и в нем учитаны возможности системы здравоохранения Эстонии. Ясность текста руководства для пациентов и важность описываемых тем была оценена и со стороны пациентов, и обратная связь от них помогла пополнить данное руководство.
Руководство для пациентов было составлено в сотрудничестве с нефрологами и в нем учитаны возможности системы здравоохранения Эстонии. Ясность текста руководства для пациентов и важность описываемых тем была оценена и со стороны пациентов, и обратная связь от них помогла пополнить данное руководство.
Руководство для пациентов предназначено для больных хронической болезнью почек, а также для их близких. В руководстве для пациентов объясняются сущность заболевания и его возможные причины, диагностика, виды лечения и возможные осложнения. Также в руководстве стараются ответить на вопросы о питании и ежедневном образе жизни.
Хроническая болезнь почек является медленно протекающим заболеванием и на начальных стадиях не вызывает у пациента особенно много жалоб. В группу заболеваний хронической болезнью почек входит целый ряд заболеваний почек, в случае которых почечная функция снижается в течение нескольких лет или десятилетий. Если у Вас диагностирована хроническая болезнь почек, то может случиться, что в Ваш образ жизни и режим питания нужно ввести изменения, чтобы удержать почечную функцию на должном уровне.
 Вы сами можете сделать очень много, чтобы помочь лечению.
Вы сами можете сделать очень много, чтобы помочь лечению.
|
Обычно у человека две почки, которые напоминают по форме фасоль и прилегают к задней брюшной стенке под ребрами. Обе почки имеют размер сжатого мужского кулака.
Здоровые почки:
- занимаются удалением из тела конечных продуктов обмена веществ и лишней жидкости
- помогают удерживать кровяное давление под контролем
- помогают вырабатывать красные кровяные тельца
- помогают сохраняться костям здоровыми
Почки делают нечто подобное – они удерживают, оставляют необходимые вещества в организме, но в то же время фильтруют из организма ненужные ему вещества. Конечные продукты обмена веществ, которые отфильтровывают почки, появляются в организме в ходе процессов расщепления, связанных с питанием, питьем, приемом лекарств, и нормальной мышечной работой.
В каждой почке находится около миллиона маленьких фильтров, которые называются клубочками. В клубочках формируется первичная моча, которая протекает через небольшие канальцы, где часть жидкости всасывается обратно. Функциональной единицей почки является нефрон – специфическая структура, состоящая из клубочка и системы канальцев. Нефроны удаляют из крови остаточные вещества и излишнюю жидкость в виде мочи в почечную лоханку, далее моча переносится в мочеточники, а после этого – в мочевой пузырь.
В случае хронической почечной болезни ухудшаются почечные функции – почки больше не могут фильтровать в достаточной степени остаточные вещества и очищать кровь. Способность почек к фильтрованию оценивают на основании специального показателя – скорости клубочковой фильтрации (СКФ).
Хроническая болезнь почек является медленно протекающим заболеванием и на начальных стадиях не вызывает у пациента особенно много жалоб. В группу заболеваний хронической болезнью почек входит целый ряд заболеваний почек, в случае которых почечная функция снижается в течение нескольких лет или десятилетий. При помощи своевременной диагностики и лечения можно замедлить и даже приостановить прогрессирование болезни почек.
В ходе международных исследований почечной функции у многих людей было обнаружено, что почти у каждого десятого было найдено нарушение работы почек в той или иной степени.
Тремя самыми распространенными причинами хронических почечных заболеваний являются диабет, повышенное кровяное давление и гломерулонефрит.
- Диабет – в случае данной болезни повреждаются разные органы, в том числе почки и сердце, а также кровеносные сосуды, нервы и глаза. При длительном диабетическом поражении почек у многих пациентов повышается кровяное давление и нужно применять соответствующее лечение.
- Повышенное кровяное давление (гипертония, первичная артериальная гипертензия) – в ходе гипертонии кровяное давление невозможно контро- лировать и оно начинает превышать пределы нормы (более 140/90 мм рт. ст.). Если такое состояние будет постоянным, оно может стать причиной хронического почечного заболевания, инсульта мозга или инфаркта мио- карда.
- Гломерулонефрит – заболевание, возникающее вследствие нарушения работы иммунной системы, в ходе которого фильтрационную функцию почек нарушает иммунное воспаление. Болезнь может поражать только почки, а может распространяться на весь организм (васкулиты, волчаночный нефрит). Гломерулонефрит часто сопровождается повышенным кровяным давлением.
Многие другие состояния могут стать причиной хронической почечной болезни, например:
- наследственные заболевания – как, например, поликистозная болезнь почек, вследствие которой на протяжении лет в почках возникает большое количество кист, которые повреждают функционирующую почечную ткань и поэтому развивается почечная недостаточность. Другие наследственные заболевания почек встречаются значительно реже (синдром Альпорта, болезнь Фабри и др.)
- проблемы, обусловленные препятствиями, находящимися в почках и моче- выводящих путях – как, например, врожденный порок мочеточника, камни в почках, опухоли или увеличение предстательной железы у мужчин
- повторные инфекции мочевыводящих путей или пиелонефриты.
Хроническая болезнь почек может развиться в любом возрасте. Самый большой риск заболеть возникает у тех людей, у который присутствуют один или несколько следующих факторов риска:
- диабет
- повышенное кровяное давление
- у членов семьи ранее встречались болезни почек
- возраст старше 50 лет
- длительное потребление лекарств, которые могут повредить почки
- лишний вес или ожирение
Если хроническая болезнь почек прогрессирует, то в крови повышается уровень содержания конечных продуктов обмена веществ. Это, в свою очередь, является причиной плохого самочувствия. Могут возникнуть разные проблемы со здоровьем – такие как повышенное кровяное давление, малокровие (анемия), болезни костной ткани, преждевременное обызвествление сердечно-сосудистой системы, изменение цвета, состава и объема мочи (см. Осложнения хронической болезни почек).
При прогрессировании болезни основными симптомами могут быть:
- слабость, чувство обессиленности
- одышка
- проблемы со сном
- отсутствие аппетита
- сухая кожа, зуд кожи
- мышечные спазмы, особенно по ночам
- отеки в ногах
- отеки вокруг глаз, особенно по утрам
Таблица 1. Стадии тяжести болезни почек
| Стадия тяжести |
Описание | СКФ |
| 1 | Имеет место повреждение почек (альбуминурия или белок в моче), но при этом СКФ в пределах нормы. |
СКФ > 90 мл/мин |
| 2 | Небольшое снижение СКФ | СКФ 60–89 мл/мин |
| 3A 3B |
Умеренное снижение СКФ (возникают ранние симптомы почечной недостаточности) | СКФ 45-59 мл/мин СКФ 30-44 мл/мин |
| 4 | Тяжелое снижение СКФ (т.е. стадия предиализа, возникают поздние симптомы почечной недостаточности). | СКФ 15-29 мл/мин |
| 5 | Конечная, терминальная стадия почечной недостаточности (возникает уремия, необходима почечно-заместительная терапия). |
СКФ |
|
Анализ крови: скорость клубочковой фильтрации (СКФ) и уровень креатинина в сыворотке. Креатинин является одним из тех конечных продуктов обмена белка, уровень которого в крови зависит от возраста, пола, объема мышечной массы, питания, физической активности, от того, какие продукты перед сдачей пробы (например, было съедено много продуктов из мяса), а также некоторых лекарств. Креатинин выделяется из организма через почки, а если работа почек замедляется, то уровень креатинина в плазме крови увеличивается. Определение уровня креатинина само по себе недостаточно для диагностики хронической болезни почек, поскольку ее значение начинает превышать верхний предел нормы только тогда, когда СКФ уменьшилась в два раза. СКФ рассчитывается при помощи формулы, включающей четыре параметра, которые учитывают показание уровня креатинина, возраст, пол и расу пациента. СКФ показывает, на каком уровне находится способность почек к фильтрации. В случае хронической болезни почек показатель СКФ показывает стадию тяжести болезни почек (см. таблицу 1).
Анализ мочи: в моче определяется содержание альбумина, кроме этого опре- деляется отношение к друг другу значений альбумина и креатинина в моче. Альбумин – это такой белок в моче, который обычно попадает в мочу в минимальных количествах. Даже небольшое увеличение уровня альбумина в моче у некоторых людей может быть ранним признаком начинающейся болезни почек, особенно у тех, у кого есть диабет и повышенное кровяное давление. В случае нормальной функции почек альбумина в моче должно быть не больше чем 3 мг/ ммоль (или 30 мг/г). Если выделение альбумина увеличивается еще больше, то это уже говорит о болезни почек. Если выделение альбумина превышает 300 мг/г, то в мочу выделяются и другие белки и это состояние называют протеинурией.
|
Если после получения результатов анализа мочи у врача появится подозрение, что имеет место болезнь почек, то дополнительно проводится повторный анализ мочи на альбумин. Если альбуминурия или протеинурия обнаруживается повторно в течение трех месяцев, то это говорит о хронической болезни почек. Дополнительные обследования
Ультразвуковое обследование почек: при диагностике хронической болезни почек является обследованием первичного выбора. Ультразвуковое обследование позволяет оценивать форму почек, их размер, расположение, а также определить возможные изменения в ткани почек и/или другие отклонения, которые могут препятствовать нормальной работе почек. Ультразвуковое обследование почек не требует специальной подготовки и не имеет рисков для пациента.
При необходимости и при подозрении на урологическое заболевание могут назначить ультразвуковое обследование мочевыводящих путей (а также анализ остаточной мочи), для мужчин могут назначить и ультразвуковое обследование предстательной железы и направить на консультацию к урологу. При необходимости и при подозрении на гинекологическое заболевание женщину направляют на консультацию к гинекологу.
Такие диагностические обследования, как магнитно-резонансная томография, компьютерная томография и ангиография используются для диагностики и лечения разных заболеваний и травм. Во многих случаях используются внутривенные и внутриартериальные контрастные вещества (с содержанием йода или гадолиния), что позволяет увидеть исследуемые органы или кровеносные сосуды.
Если Вам назначили обследование с контрастным веществом, то нужно определить свою СКФ.
Вместе с лечащим врачом Вы сможете обсудить и оценить пользу или вред своему здоровью. Если обследование все же необходимо провести, соблюдайте следующие правила подготовки:
- За день до обследования и день после обследования пейте много жидкости (воду, чай и др.). Если Вы находитесь на лечении в больнице, то Вам через вену инфузионным путем введут необходимое количество жидкости. При нахождении на больничном лечении после обследования с контрастным веществом (в течение 48-96 часов) обычно назначается определение уровня креатинина в крови для оценки почечной функции. В амбулаторном обследовании с контрастным веществом Вашу почечную функцию сможет оценить Ваш семейный врач.
- Обсудите со своим лечащим врачом вопросы о том, какие лекарства нельзя принимать до обследования с контрастным веществом. Некоторые лекарства (антибиотики, лекарства против повышенного давления и др.) вместе с контрастными веществами начинают действовать как яд. За день до и день после обследования ни в коем случае нельзя принимать метформин – лекарство от диабета.
- Между двумя обследования с контрастным веществом при первой же воз- можности нужно оставить достаточно времени, что контрастное вещество, которое использовали при первом обследовании, успело выйти из организма. Важно исключать повторные обследования с большим объемом контрастного вещества.
Иногда контрастное вещество может повредить работу почек. Самым большим риском является повреждение почек именно у больных хронической болезнью почек. Существует два редко встречающихся, но очень серьезных заболевания, которые могут возникнуть вследствие введения контрастного вещества: нефро- патия и нефрогенный системный фиброз.
Что такое нефропатия, возникшая вследствие введения контрастного вещества? Нефропатия, возникшая вследствие введения контрастного вещества, встре- чается редко, она может возникнуть у примерно 6% пациентов. Риск заболеть особенно высок у диабетиков, а также у людей с хронической болезнью почек.
В случае нефропатии, вызванной контрастным веществом, возникает резкое снижение функции почек в течение 48-72 часов после обследования. В боль- шинстве случае это состояние проходит и человек поправляется, но в редких случаях могут возникнуть серьезные проблемы как в почках, так и в сердечно- сосудистой системе.
Что такое нефрогенный системный фиброз? Нефрогенный системный фиброз является очень редким, но тяжелым заболеванием, которое повреждает кожу и другие органы. Нефрогенный системный фиброз представлен у некоторых пациентов с хронической болезнью почек на последних стадиях развития (4%), которые прошли магнитно-резонансную томографию с контрастным веществом, включающим гадолиний. Болезнь может развиться в течение периода от 24 часов до 3 месяцев начиная со дня проведения с контрастным веществом, включающим гадолиний.
Данное заболевание является очень редким и у людей с легким нарушением функций почек или с нормальной функцией почек возникновение нефрогенного системного фиброза замечено не было.
|
Возможности лечения хронической болезни почек зависят от стадии тяжести болезни почек, от сопутствующих заболеваний и других проблем со здоровьем.
Лечение может включать в себя:
- Лечение повышенного кровяного давления
- Лечение диабета
- В случае лишнего веса – его снижение.
- Изменение образа жизни: здоровое питание, уменьшение количества по- требляемой соли, достаточная физическая активность, отказ от курения, ограничение потребления алкоголя (см. Чем Вы сами можете помочь лечению?).
- Лечение диализом и пересадка почки в случае хронической болезни почек на последних стадиях тяжести развития (стадия тяжести 5).
- Психологическая консультация и поддержка.
Диастолическое давление или нижнее значение давления, означает уровень давления крови в момент, когда сердце находится в моменте расслабления.
Повышенное кровяное давление (гипертония) является распространенным заболеванием и часто сам человек не знает, что его показатель давления выше нормы. При прогрессировании болезни основными симптомами могут быть:
• головная боль
• учащенное сердцебиение
• усталость
• нарушение равновесия
Нелеченое повышенное давление может стать причиной поражения почек, заболеваний сердечно-сосудистой системы, инсульта или глазных болезней. Повышенное кровяное давление может стать причиной повреждения почечных артерий и снизить функциональную способность почек. Почки с поврежденными артериями больше не могут выводить из организма конечных продуктов обмена веществ или излишнюю жидкость. Из-за излишней жидкости давление начинает повышаться еще больше.
Важно удерживать давление крови в пределах нормы. Независимо от возраста давление крови не должно превышать 140/90 мм рт.ст..
Если у Вас есть хроническая болезнь почек и присутствуют дополнительные факторы риска (например альбуминурия, диабет, заболевания сердечно- сосудистой системы), то давление крови нужно удерживать на уровне 130/80 мм рт.ст..
Лучшим способом для измерения кровяного давления и для удержания его под контролем является самостоятельное измерение кровяного давления на дому (и в аптеке) при помощи аппарата для измерения кровяного давления.
Обсудите план лечения со своим лечащим врачом. При необходимости врач направит Вас на контрольное обследование к кардиологу или глазному врачу. Кроме приема лекарств в виде таблеток и контроля кровяного давления важную роль в лечении играет здоровый образ жизни (см. Чем Вы сами можете помощь лечению?).
Лечение диабета в случае хронической болезни почек
Что такое диабет?
Диабет является хронической болезнью, в ходе которой содержание сахара в крови превышает нормальные показатели. Также возникают нарушения обмена углеводов, жиров и белков. В норме у здорового человек поджелудочная железа выделяет инсулин в количестве, достаточном для уравновешивании уровня содержания сахара в крови. В случае диабета выделение инсулина из поджелудочной железы нарушается и инсулина выделяется слишком мало или его выделение прекращается. Поэтому начинает расти уровень сахара в крови. Такое состояние начинает нарушать работу мышц и многих других органов, в том числе почек, сердца, кровяных сосудов, нервов и глаз.
Диабет I типа
Обычно начинается в детстве и возникает, если организм не может продуцировать инсулин в нужном количестве. Для удержания уровня сахара в крови под контро- лем всегда используется лечение инсулином.
Диабет II типа
Может формироваться медленно и сначала без симптомов. Причинами развития диабета II типа преимущественно являются наследственность (наличие заболе- вания у близких родственников), излишний вес, метаболический синдром (повышенное давление, ожирение в поясничной области, повышенное кровяное давление), а также диабет беременных. Если у человека диабет II типа, его организм по-прежнему продуцирует инсулин, но его уровень очень низок или его нельзя использовать правильным способом.
В случае диабета II типа уровень сахара иногда возможно удерживать под контролем при помощи правильного питания/диеты или физической активности, но обычно все же необходимо лечение таблетками и/или инсулином.
Для профилактики повреждения почек и/или при замедления прогрессирования заболеваний очень важно удерживать уровень сахара в крови под контролем. По результатам многих обследований лучшее значение гликированного гемоглобина (HbA1c) у людей с диабетом было 53 ммоль/моль или менее 7%.
Уровень крови в крови можно измерить самостоятельно при помощи глюкометра. Так Вы сможете сами измерить уровень сахара в крови и следить за удержанием его на правильном уровне. Спросите совета и дополнительной информации у своего семейного врача/медсестры, эндокринолога или мед- сестры, специализирующейся на диабете.
Для измерения уровня сахара в крови лучше всего подходит время перед едой (натощак) или через 1,5-2 часа после приема пищи. Ниже приведены рекомендуемые значения уровня сахара в крови.
| Сахар в крови (ммоль/л) | В норме | Слишком высокий |
| До еды | > 6,5 | |
| 1,5–2 часов после еды | > 8,0 | |
| Гликогемоглобин HbA1C (в %) | > 8,0 | |
| Гликогемоглобин HbA1C (в ммоль/моль) | > 64 |
|
Что нужно знать о лекарствах, если у Вас хроническая болезнь почек?
Лекарства от гипертонии
В случае хронической почечной болезни для лечения гипертонии используются ингибиторы ангиотензинпревращающего фермента (АПФ) – эналаприл, рами- прил, фозиноприл, каптоприл и др., или блокаторы рецепторов ангиотензина II (БРА) – например, валсартан, тельмисартан, лосартан, олмесартан, кандесартан. Исследования показали, что данные лекарства задерживают прогрессирование хронической болезни почек.
В то же время данные лекарства повышают риск возникновения гипрекалиемии (содержание калия в сыворотке крови поднимается на опасный уровень), риск увеличивается при одновременном употреблении обоих групп лекарств. Риск гиперкалиемии увеличивается в связи с уменьшением показателем почечной функции (СКФ).
Всем людям с хронической болезнью почек рекомендуются регулярные проверки уровня СКФ у семейного врача или другого лечащего врача, частота проверок зависит от функций почек и сопутствующих рисков.
Лекарства против диабета
Первичным выбором лекарств при лечении диабета II типа является метформин. Метформин применяют с целью контроля уровня сахара в крови и уменьшения содержания холестерина, и кроме этого он уменьшает риск возникновения сердечно- сосудистых заболеваний. В случае хронической болезни почек из-за нарушенной функции почек присутствует риск возникновения ацидоза, обусловленного приемом лекарств.
Если Ваш СКФ от 30 до 45 мл/мин/1,73 м2 (стадия G3B), то дозу принимаемого метформина нужно уменьшить, если Ваш СКФ меньше 30 мл/мин/1,73 м2 (стадия G4–G5), то прием лекарства нужно уменьшить и использовать для этого другие лекарства. Обсудите план лечения со своим лечащим врачом.
Другие распространенные лекарства, которые используют для лечения разных заболеваний
Статины
Статины используются для профилактики заболеваний сердечно-сосудистых заболеваний. Статины уменьшают содержание холестерина в крови. Использование статинов у пациентов с хронической болезнью почек дает хорошие результаты при профилактике серьезных сердечно-сосудистых заболеваний.
Аспирин
Аспирин часто используют в первичной профилактике сердечно-сосудистых заболеваний. Аспирин обладает разжижающим кровь свойством и поэтому вместе с потреблением аспирина повышается риск кровотечений. Если у Вас есть какое-либо заболевание сердечно-сосудистой системы, то при приеме аспирина Вы должны оценить вместе с врачом соотношение возможной пользы и риска кровотечения, при этом надо учитывать состояние своего здоровья и сопутствующие заболевания.
Нестероидные противовоспалительные средства
Если Вы регулярно употребляете нестероидные противовоспалительные средства (НПВС) – например, ибупрофен, напроксен, диклофенак или целекоксиб, то желательно проводить проверку функции почек не реже раза в год. Избегайте прием НПВС, если Ваш показатель СКФ слишком низок (до 30 мл/мин/1,73 м2). Не принимайте НПВС вместе с аспирином. Если кардиолог назначил Вам аспирин, проконсультируйтесь с врачом, какие лекарства для лечения болезней суставов и лечения боли можно будет безопасно принимать вместе с ним.
Дигоксин
Дигоксин – это широко используемое лекарство для лечения сердечной недостаточности и определенных типов нерегулярной сердечной деятельности. В случае хронической болезни почек дигоксин нужно принимать осторожно и учитывать состояние почечной функции. При уменьшении почечной функции концентрация дигоксина в крови может увеличится и вследствие этого может возникнуть накопление дигоксина в организме.
Антибиотики
Аминогликозиды являются антибиотиками определенного типа, которые используются для лечения разнообразных бактериальных заболеваний (например воспаление легких, острый бронхит и другие воспалительные заболевания). Использование аминогликозидов является распространенной причиной токсического повреждения почек, возникающего из-за приема лекарств (нефротоксических лекарств). Иногда все же прием аминогликозидов необходим. Аминогликозиды назначает врач, который при помощи анализа крови контро- лирует и концентрацию лекарства в крови.
Витамин D
До начала приема витамина D обязательно проконсультируйтесь со своим семейным или лечащим врачом. В случае недостатка витамина D и хронической болезни почек желателен прием витамина D, исходя из определенного уровня содержания витамина D (25-OH).
Чтобы избежать передозировки витамина D, нужно отслеживать уровень витамина D в крови, частоту контрольных обследований назначает семейный врач.
| Уровень витамина D в сыворотке: | |
| авитаминоз | |
| 25–50 nmol/L | тяжелый гиповитаминоз |
| 50–75 nmol/L | гиповитаминоз |
| > 75 nmol/L | достаточный уровень |
| > 300 nmol/L | токсичный уровень |
Источник: Haiglate Liit
При приеме витамина D могут возникнуть побочные действия, которые могут зависеть от стадии тяжести хронической болезни почек (излишнее количество кальция в крови, быстрое прогрессирование хронической болезни почек и др.).
|
Осложнения хронической болезни почек
Возникновение осложнений хронической болезни почек зависит напрямую от тяжести нарушения функций почек, что может быть обнаружено при помощи определения уровня СКФ и числовых показателей альбуминурии/протеинурии. При уменьшении СКФ осложнения встречаются чаще и они становятся более тяжелыми.
Основные осложнения:
- Недоедание, одной из причин которого может быть недостаточное количество калорий и/или белка в пище.
- Метаболический ацидоз – это нарушение кислотно-щелочного баланса, причиной которого является нарушенная работа почек. Почки не фильтруют достаточно крови и из-за этого уменьшается выделение кислоты (ионов водорода).
- Содержание в крови калия начинает превышать норму (гиперкалиемия), если выделение калия уменьшается из-за нарушения функций почек. Причиной этого может быть потребление продуктов с большим содержанием калия и прием лекарств, которые нарушают выделение калия (например, ингибиторы ангиотензинпревращающего фермента, блокаторы рецепторов ангиотензина II, диуретики и др).
- Нарушения баланса минеральных веществ (недостаток кальция и витамина D и излишнее содержание фосфора) и болезни костной системы (ренальная остеодистрофия). Риск появления заболеваний костной системы больше всего тогда, когда хроническая болезнь почек достигает стадии тяжести 3a-5. Уровень в крови фосфора, витамина D и кальция оценивается при проведении анализа крови.
Заболевания костной системы являются частыми осложнениями хронической болезни почек, поскольку из-за повреждения почек из организма через кровь не выделяются излишние фосфаты и таким образом возникает гиперфункция паращитовидной железы (увеличивается уровень гормона паращитовидной железы – паратгормона), что, в свою очередь, является причиной вымывания кальция из костей.
Такие нарушения баланса содержания кальция и фосфора приводят в случае отсутствия лечения к нарушению окостенения, болям в костях и переломам. В случае нарушения баланса кальция и фосфора образования костной ткани (кальцификаты) начинают покрывать внутренние органы и кровеносные сосуды, что является причиной нарушения функционирования данных органов.
- Анемия может возникнуть вследствие нарушенного эритропоэза (эритро- поэзом называют процесс образования красных кровяных телец или эритро- цитов) и низкого уровня железа в крови.
- Заболевания сердечно-сосудистой системы, которые способствуют дисли- пидемии (увеличение содержания холестерина в крови и изменение его структуры).
Хроническая болезнь почек часто сопровождается заболеваниями сердца. Из-за небольшой физической активности, неправильного питания и лишнего веса может увеличиться уровень холестерина в крови, что в свою очередь, может повредить артериальные кровеносные сосуды во всех органах и увеличить риск появления сердечно-сосудистых заболеваний.
Анемия в случае хронической болезни почек
Если почки заболели или повреждены, они не продуцируют в достаточном количестве эритропоэтин (ЭПО). Эритропоэтин, выработанный почками, не- обходим для формирования в костном мозге красных кровяных телец (эритроцитов). Эритроциты занимаются транспортировкой кислорода в организме. Если почки не вырабатывают в достаточном количестве эритропоэтин, и из-за этого уменьшается количество эритроцитов, то начинает развиваться малокровие или анемия. Анемия возникает у большинства пациентов с хронической болезнью почек.
Другой распространенной причиной возникновения анемии является недостаточное содержание железа, витамина В и фолиевой кислоты.
Симптомы анемии:
- бледность
- чувство усталости
- нехватка энергии в ежедневной деятельности
- отсутствие аппетита
- нарушения сна
- снижение концентрации внимания
- головокружения и боли в голове
- учащенное сердцебиение
- одышка и нехватка воздуха
Анемия встречается чаще всего у пациентов:
- с умеренно и тяжело пораженной функцией почек (стадия тяжести хрони- ческой болезни почек 3 или 4)
- с конечной стадией почечной недостаточности (стадия тяжести 5)
Не у всех людей с хронической болезнью почек появляются симптомы анемии. Если у Вас хроническая болезнь почек, то для проверки на возможную анемию нужно определять уровень гемоглобина (Hb) в крови не реже одного раза в год. Гемоглобин является частью красных кровяных телец, которые переносят кислород по всему телу. При слишком низком уровне гемоглобина мы имеем дело с анемией – важно выяснить причину анемии, чтобы запланировать правильную схему лечения.
Лечение анемии зависит от видов вызывающих ее причин. Лечение анемии очень важно, так как оно помогает предупреждать заболевания сердца и возникновение других проблем со здоровьем. Если у Вас уже есть какое-либо заболевание сердца, то лечение анемии поможет уменьшить риск его прогрессирования.
Возможности лечения анемии:
- Специальное лечение лекарствами, стимулирующими эритропоэтин (ESA). Врач обсудит с Вами пользу и риски ESA до начала лечения и проконтролирует действие ESA во время лечения. Лечение ESA не всегда оправдано, иногда достаточно приема препаратов с железом.
- Железосодержащие препараты. Для большинства людей прием железо-содержащих препаратов безопасен. Если у Вас аллергия на некоторые лекарства, сообщите об этом врачу. В некоторых редких случаях побочными действиями препаратов железа могут быть низкое кровяное давление, тошнота, рвота, понос, и возникновение избытка железа в организме. Некоторые реакции могут быть опасными и повредить здоровью.
- Врач сделает анализ Вашей крови для контроля содержания в ней железа и вынесет решение по поводу более безопасного и правильного метода для приема препаратов с железом. Железо можно принимать как в виде еды, таблеток, так и через инъекции.
- Витамин B12 или фолиевая кислота. Эти препараты помогают сбалансировать лечение анемии. Для того, чтобы помочь обеспечить согласованное и безопасное лечение, врач может в случае хронической болезни почек и анемии порекомендовать Вам прием витамина В12 и фолиевой кислоты или добавить в Ваш рацион содержащие их продукты.
- Переливание крови. Если уровень гемоглобина в Вашей крови упадет на слишком низкий уровень, то Вам могут назначить переливание крови (красных кровяных телец). Красные кровяные тельца вводят в Ваш организм через вену и это увеличит их содержание в крови, что, в свою очередь, увеличит и снабжение организма кислородом.
|
Определите свой интервал здорового веса и старайтесь удерживать Ваш вес в его пределах. Интервал здорового веса можно легко рассчитать при помощи формулы индекса массы тела (ИМТ) (вес человека в килограммах делят на возведенный в квадрат рост человека в метрах). Лучше обсудить дополнительно с врачом, насколько действительны для Вас полученные значения.
Индекс массы тела:
- до 19 – недостаточная масса телa
- 19-24,9 – нормальный вес
- 25-29,9 – избыточная масса тела
- более 30 – ожирение
Натрий
Натрий – это минеральное вещество, которое помогает регулировать обмен жидкости между кровью и тканями в организме, функции нервной системы и сохранять кислотно-щелочной баланс. Излишний натрий влияет на объем жидкости в организме и это может быть причиной увеличения кровяного давления, а также отека ног. В случае хронической болезни почек нужно ограничить содержание натрия в пище.
Натрий находится в большом количестве в соли, а также в продуктах, в которые добавлена соль. Больше всего соли находится в готовых соусах (например соевый соус), в приправах (чесночная или луковая соль), в готовых продуктах (супы в банках, консервы, сухие супы, бульоны), в обработанных продуктах (например ветчина, бекон, колбасы, копченая рыба), в соленых снэках, картофельных чипсах, соленых орехах и печеньях, в большинстве продуктов быстрого приготовления.
Некоторые рекомендации для уменьшения потребления соли:
- Покупайте свежие продукты и готовьте из них дома.
- Выбирайте продукты с меньшим содержанием соли. Не используйте при приготовлении продуктов соли больше, чем одну щепотку.
- Избегайте добавления соли во время еды.
- При добавлении приправ используйте свежие или сушеные травы и пряности, лимонный сок, ароматический уксус.
- Не используйте заменители соли, если врач их не рекомендовал. Большинство заменителей соли содержит излишнее количество калия.
- Старайтесь не есть фастфуд и готовые продукты, так как они содержат много скрытой соли.
- Внимательно читайте этикетки, чтобы выбирать продукты с меньшим содержанием соли.
Белки
Белки необходимы для нормальной деятельности мышц и тканей, для заживания ран и борьбы с инфекциями. Белки могут быть животного и растительного происхождения. Для ежедневной деятельности необходимы оба вида белков. Источниками животных белков являются, например, яйца, рыба, курица, красное мясо, молочные продукты и сыр. Источниками растительных белков являются овощи и зерновые культуры, бобовые и орехи.
В случае хронической болезни почек потребление как слишком большого, так и слишком малого количества белка может ухудшить состояние Вашего здоровья. Сбалансированное потребление белков поможет Вам уменьшать как нагрузку на почки, так и содержание конечных продуктов обмена веществ в крови, и таким образом замедлить прогрессирование заболевания. В то же время белковые продукты нельзя полностью исключать из рациона, так как безбелковая диета может стать причиной слабости, усталости и недоедания. Врач поможет Вам определить, сколько белка должна содержать Ваша пища в зависимости от состояния функции почек. Если из-за хронической болезни почек в пище ограничено содержание белков, то это значит, что может существенно уменьшиться и источник калорий. В таком случае Вы должны получать недостающие калории из других источников, которые не содержат белка. Например, можно увеличить потребление углеводов или добавить в свой рацион растительные жиры.
Некоторые рекомендации для разумного потребления белков:
- Вы должны знать, какое количество белков Вы можете потреблять за один день.
- Изучите, какие продукты содержат белок и выберите среди них наиболее подходящие для Вас.
- Старайтесь съедать за один раз небольшое количество белка.
Калий
Калий является важным минеральным веществом, которое помогает правильной работе мышц, нервов и сердца. Слишком высокое или слишком низкое количество калия в крови может быть опасным для организма. Обычно излишний калий удаляется из организма через почки. Если хроническая болезнь почек прогрессирует, то уровень калия в крови начинает расти, поскольку почки не способны более выводить из организма излишний калий (см. “Осложнения хронической болезни почек”). Уровень в крови калия оценивается регулярно при проведении анализа крови. Если содержание калия в крови слишком низкое, Ваш врач может назначить заменители калия. В случае, если содержание калия слишком высокое, назначаются лекарства, которые могут сбалансировать уровень калия в крови. Содержание калия в организме можно успешно регулировать и при помощи изменения диеты.
Если Вы должны ограничить потребление продуктов, содержащих калий, то:
- Изучите, какие продукты содержат наибольшее и наименьшее количество калия и делайте выбор в сторону здорового рациона.
- Внимательно читайте этикетки, чтобы выбирать продукты, не содержащие хлорид калия.
Фосфор и кальций
Фосфор является минеральным веществом, играющим важную роль в функционировании клеток, в регуляции мышечной работы, деятельности мозга и нервной системы, в формировании зубов и костей. Фосфор получают прежде всего из продуктов животного происхождения. Здоровые почки выделяют из организма излишние фосфаты, но в случае хронической болезни почек на далеко зашедших стадиях почки могут не справляться с этой задачей.
Кальций является минеральным веществом, важным для формирования цельных, здоровых костей и зубов, для свертывания крови и для функционирования сердца и нервов. Несколько продуктов, которые являются хорошими источниками кальция, часто содержат слишком много фосфора.
Если содержание фосфора в крови слишком большое, то содержание кальция уменьшается и кальций вымывается из костей. Кальций начинает накапливаться в кровеносных сосудах, суставах, мышцах и сердце – там, где обычно он не должен быть (см. “Осложнения хронической болезни почек”).
Для того, чтобы предупредить вымывание кальция из костей и уменьшить уровень фосфатов в крови, нужно ограничить потребление продуктов, которые содержат в большом количестве фосфор (например молочные продукты, бобы, горох, орехи, семена, продукты из зерновых культур, кока-кола).
Врач может назначить Вам лекарства, которые называют фосфор-связывающими препаратами. Лекарство нужно принимать во время еды согласно назначенной врачом частоте. Лекарство связывает фосфор таким образом, что он не может попасть в кровь.
- В некоторые упакованные продукты добавляется фосфор. Чтобы избежать потребление излишнего фосфора, обязательно прочитайте этикетку.
Потребление жидкости
В случае легкой и умеренной стадии тяжести хронической болезни почек потребление жидкости обычно не ограничивают. Обсудите с врачом или медсестрой, сколько Вы должны потреблять жидкости. Если Вы чувствуете, что в теле начи- нает накапливаться жидкость и ноги опухают, обязательно проинформируйте об этом врача. Если болезнь почек все больше прогрессирует, может понадобится ограничение суточных объемов потребляемой воды.
Если врач предписал Вам ограниченное потребления жидкости, то:
- Уточните, какое максимальное количество жидкости Вы можете потреблять за сутки. Каждый день начинайте с наполнения кувшина разрешенным количеством воды. Если в течение дня Вы пьете также кофе или чай, вылейте из кувшина соответствующее количество жидкости. Если кувшин опустел, то это значит, что уже Вы использовали назначенный лимит жидкости.
- Нужно помнить, что многие твердые продукты также содержат жидкость, также нужно для расчета потребляемой жидкости необходимо учитывать и жидкость в супах.
- Старайтесь выбирать полезные здоровью напитки. Контролируйте содер- жание сахара, фосфора и кальция в напитках.
- Если иногда Вы едите консервы, то жидкость из консервов также учитывайте в расчете дневного лимита или сливайие лишнюю жидкость из консервной банки перед едой.
Если Вы вегетарианец
Если Вы вегетарианец, то oбязательно проинформируйте об этом своего врача. Диета вегетарианцев может содержать продукты со слишком большим количеством калия и фосфора, и, в то же время, содержать меньше белка. С каждодневной пищей нужно получать сбалансированное и правильно скомбинированное количество растительных белков и необходимое количество калорий. В то же время нужно держать под контролем уровень калия и фосфора в крови. Если еда недостаточно калорийна, то для производства энергии организм начинает потреблять белки.
|
Курение может оказывать серьезное долговременное действие на функции почек. Курение повреждает кровеносные сосуды. Люди с хронической болезнью почек чаще подвержены заболеваниям сердечно-сосудистой системы, чем здоровые люди. Курение играет при этом роль вспомогательного фактора риска. Если у Вас хроническая болезнь почек, то вместе с врачом нужно найти лучший способ бросить курить.
В случае хронической болезни почек потребление алкоголя не противопоказано полностью. Однако принимать алкоголь можно только в очень умеренных количествах. Излишнее потребление алкоголя может повредить печень, сердце и мозг и стать причиной серьезных проблем со здоровьем.
Женщинам не рекомендуется употреблять алкоголь в количестве более 1-2 единиц, а мужчинам – более 2-3 единиц за день. В течение одной недели по крайней мере три дня подряд нужно сделать безалкогольными. Одна единица алкоголя приравнивается с 10 граммами абсолютного алкоголя. Одной единицей является, например, крепкий алкогольный напиток (4 сл), рюмка вина (12 сл) или 250 мл 4% пива.
Физическая активность
Физическая активность и занятия спортом в случае хронической болезни почек не противопоказаны. Наоборот, достаточный объем физической активности помогает лучше справляться с болезнью.
Умеренная физическая активность важна, так как:
- дает Вам энергию
- улучшается сила и упругость мышц
- помогает Вам расслабиться
- помогает удерживать кровяное давление под контролем
- уменьшает содержание холестерина и триглицеридов в крови
- улучшает сон, делает его более глубоким
- помогает удерживать здоровый вес
- помогает предупреждать возникновение заболеваний сердца и диабета
- растет уверенность в себе и улучшается общее самочувствие
Каждый день Вы можете тренироваться только небольшой период времени, но влияние тренировки длится весь день. До начала регулярных тренировок обязательно поговорите со своим врачом. Врач может помочь Вам выбрать подходящие виды спорта исходя из Вашего состояния здоровья и раннего опыта тренировок. При необходимости лечащий врач направит Вас на консультацию к врачу восстановительной медицины.
Хорошо подходят аэробные тренировки – ходьба, скандинавская ходьба, походы, плавание, водная гимнастика, езда на велосипеде (как в помещениях, так и на открытом воздухе), езда на лыжах, аэробика или другая деятельность, где необходима работа большой группы мышц. Если предпочитаются более спокойные тренировки, то для этого хорошо подходит йога.
Если Вы ранее не занимались спортом регулярно, то начинайте с легких тренировок, которые длятся 10-15 минут в день. Постепенно увеличивая нагрузку, Вы можете увеличить продолжительность тренировки до 30-60 минут и Вы тренироваться в большинстве дней недели. Начните свою тренировку с разминки и заканчивайте растяжкой, эти упражнения помогут Вам предупредить травмы. Старайтесь встроить свой график тренировок в план дня – тренировки можно проводить, например, утром или вечером. После основного приема пищи нужно подождать с тренировкой примерно один час. Также не рекомендуется проводить тренировки непосредственно перед сном (приблизительно один час).
Самым простым способом контролировать то, насколько Вам подходит трени- ровка:
- во время тренировки Вы должны быть способны говорить с компаньоном без одышки.
- в течение приблизительно одного часа после тренировки пульс должен восстановиться, самочувствие должно обычным. Если данные пункты не выполнены, то в следующий раз нужно тренироваться в более спокойном режиме
- мышцы не должны болеть настолько, чтобы это было препятствием для следующей тренировки
- интенсивность тренировки должна быть на уровне удобной нагрузки
И все же есть некоторые знаки, говорящие о том, что Вы должны отказаться от тренировок или прервать их:
- чувствуете себя очень уставшим
- во время тренировки возникает одышка
- чувствуете боль в груди, частота сердцебиений учащается внезапно или становится нерегулярной.
- чувствуете боль в животе
- в мышцах ног возникают спазмы
- возникает головокружение или сонливость
Помните, что регулярная физическая активность не дает “разрешение” на неконтролируемое потребление продуктов, которые должны быть ограничены. Диета и тренировка должны действовать совместно. Если Вы чувствуете, что кроме увеличения физической активности вырос и Ваш аппетит, обсудите это с врачом или диетологом. Они помогут изменить рацион так, чтобы количество потребляемых калорий было бы достаточным.
|
Человек может рассердиться, обвинять других и отрицать ситуацию – это первичные нормальные эмоции, но по прошествии некоторого времени человек должен начать признавать болезнь и привыкнуть к ней. После этого уже можно справится с необходимыми изменениями жизни, исходящих из хронической болезни почек. Если негативные чувства остаются сильными на протяжении времени и являются причиной ежедневных проблем, о них обязательно нужно рассказать врачу. На приеме у врача легче говорить о том, что является причиной физического неудобства: усталость, плохое самочувствие, головокружение и др. О своих чувствах всегда говорить сложнее и этого стараются избегать. Забота о психологическом состоянии также важна, признание своих чувств и воз- можность высказаться о них позволяют нам освободиться от них, и врач сможет найти возможность Вам помочь.
Стресс в основном появляется из-за изменений, которые нужно вводить в свою жизнь: менять рацион питания, зависимый от состояния почечной функции, привыкнуть к заболеванию, помнить о приеме лекарств. Вы можете получить много новой информации одновременно, и понимание ее может быть сложным. Лучший способ справиться со стрессом – признать, что проблема существует, ей нужно заниматься и это займет время. Общее плохое самочувствие и усталость (как физическая, так и эмоциональная) могут в какой-то момент довольно частыми. Вы можете чувствовать себя усталым и легко уязвимым вплоть до слез. Может быть представлено несколько симптомов – например, раздражительность, потеря личности, потеря интереса к происходящему вокруг, проблемы со сном. Эмоциональное истощение является причиной общей усталости. Такое состояние может возникнуть и прогрессировать медленно и практически незаметно. Если чувство печали уже становится отчаянным или безнадежным, из-за усталости нет больше мотивации делать что-либо, и такое состояние длится дольше чем 2 недели, то нужно проинформировать об этом врача.
Не смотря на то, что Вы не можете изменить диагноз, со своей стороны Вы можете сделать много для того, чтобы лучше справиться с болезнью:
- Обратите внимание на свои эмоции, не отрицайте их. Даже если Вы думаете, что эти эмоции не связаны с болезнью, расскажите о них, так как удержание в себе эмоций увеличивает стресс. Поделитесь ими с людьми, которым Вы доверяете – близкими, друзьями, своим врачом, медсестрой. Никто не может читать Ваши мысли, но люди всегда могут прийти Вам на помощь.
- Находите и читайте информацию о хронической болезни почек и о ее лечении, будьте активны при принятии решений, касающихся плана лечения. Не бойтесь задавать вопросы. До визита к врачу запишите все свои возникшие вопросы. Многие пациенты признают, что информированность о своей болезни и лечении помогает им чувствовать себя задействованным в процессе лечения. Если Вам кажется, что Вы не можете запомнить всю сказанное доктором, возьмите с собой на прием близкого человека или запишите полученную важную информацию.
- Старайтесь активно менять свой образ жизни и придерживайтесь реко- мендаций врача.
- Позаботьтесь о себе. Порадуйте себя любимыми занятиями: слушайте успокаивающую музыку, читайте любимую литературу или журналы, посещайте театр, совершайте прогулки на природе. Совершенно нормально сообщать людям о том, что Вы чувствуете, что не хотите и не успеваете участвовать в социальной деятельности.
- Если Вы чувствуете, что не хотите говорить о своих тревогах и обсуждать их, ведите дневник. Иногда запись своих мыслей помогает лучше справиться со своими чувствами и это в какой-то момент может облегчить и разговоры о них.
- При необходимости нужно прибегнуть к профессиональной помощи. В случае постоянных социальных проблем и перепадов настроения спросите врача, к какому специалисту Вы должны обратиться.
- Принимайте помощь, если Вы нуждаетесь в ней. Если люди предлагают помощь, значит они действительно хотят Вам помочь. Это придает им уверенность в том, что они участвуют в Вашей жизни и Вы нуждаетесь в них. Ваши близкие и друзья могут быть основным опорным пунктом Вашей поддержки.
- Местные объединения пациентов с хронической болезнью почек или группы поддержки являются хорошими местами для общения с другими пациентами. Там Вы можете получить и практические советы, обучающие курсы и эмо- циональную поддержку.
Свободное время и отпуск
Не отказывайтесь от своих любимых занятий и хобби. Они помогут Вам расслабиться, держать контакт с друзьями и отвлечься. Вы сами можете решить, насколько много Вы хотите говорить о своей болезни. Отдых является важным, так как это то время, которое Вы можете провести со своими близкими вдалеке от ежедневных обязанностей. Если Вы планируете путешествие, проинформируйте об этом врача. Проконтролируйте, сделаны ли Вам необходимые анализы, запасены ли все необходимые лекарства, и узнайте, в какие медицинские учреждения при необходимости можно будет обратиться.
Возможность работы является для всех людей важным источником хорошей самооценки и удовлетворенности своей жизнью. Диагноз хронической болезни почек еще не значит, что Ваша трудоспособность потеряна вплоть до того момента, когда заболевание начнет непосредственно влиять на деятельность, связанную с работой и ежедневными обязанностями (например, ограничения во время заместительного лечения для почек, которые становятся необходимыми в последних стадиях тяжести хронической болезни почек). Конечно, Вы должны обсудить с врачом и допустимые в случае Вашей болезни продолжительность рабочих часов и виды работы (например, поднятие тяжести). Ваш лечащий врач сможет направить Вас на прием к врачу восстановительного лечения, который научит Вас правильным движениям или рабочим приемам. Вашего работодателя нужно проинформировать о том, нуждаетесь ли Вы в изменениях рабочего режима.
Медицинское страхование В Эстонии действует система медицинского страхования, работающая на принципах солидарного страхования. Принцип солидарности означает, что все лица, имеющие медицинскую страховку, получают одинаковую медицинскую помощь, независимо от объема их денежного вклада, личных медицинских рисков или возраста. Право на медицинское страхование есть у людей, которые являются постоянными жителями Эстонии или находятся в Эстонии на основании срочного вида на жительство, или права на жительство, если за них выплачивается социальный налог. Кроме этих категорий, право на медицинское страхование имеют дети в возрасте до 19 лет, школьники, студенты, военнослужащие срочной службы, беременные, безработные, находящиеся в отпуске по уходу за ребенком, супруги-иждивенцы, пенсионеры, опекуны инвалидов, лица с частичной или отсутствующей трудоспособностью и лица, заключившие договор о добровольном страховании. Расходы на лечение застрахованного человека оплачивает Больничная касса. Статус медицинского страхования Вы можете проконтролировать на государственном портале www.eesti.ee в рубрике “Данные о медицинском страховании и семейном враче”.
Денежные компенсации Больничная касса платит застрахованным лицам многие денежные компенсации, такие как компенсации по нетрудоспособности, дополнительная компенсация за лекарства и компенсации за услуги лечение зубов и искусственного оплодотворения. Подробную информацию о денежных компенсациях Вы можете прочитать на интернет-странице http://haigekassa.ee/ru/cheloveku/denezhnye-kompensacii Лекарства, медицинские вспомогательные средства и вспомогательные средстваЛьготные лекарства
Не смотря на то, что лекарства сейчас очень дорогие, часть их стоимости помогает компенсировать Больничная касса. Льготная скидка на лекарства, т.е. полная и частичная оплата лекарств является одним из способов обеспечения населения доступными по цене лекарствами. Это помогает избегать такой ситуации, когда человек не может начать необходимое лечение из-за слишком высокой цены на него. При покупке каждого рецепта покупатель должен оплатить обязательную долю самофинансирования, которая зависит от льготной ставки на данном рецепте. Ее величина составляет около 1-3 евро. К оставшейся части цены рецепта применяется льготная ставка согласно проценту выписанного рецепта. Таким образом покупатель дополнительно к обязательной доле финансирования платит и оставшуюся после вычета льготы часть цены. В случае, если для данного лекарства установлена предельная цена и цена покупаемого лекарства превышает предельную цену, то кроме доли обязательного финансирования и доли, оставшейся после вычета льготы, покупатель должен оплатить и часть цены, превышающей предельную цену. Последнюю долю называют часть стоимости рецепта, оплату которой невозможно избежать при выборе дорогой лекарственной упаковки. Покупатель рецепта при рациональном выборе лекарства с таким же действующим веществом, но со стоимостью не выше предельной цены может сэкономить значительные суммы.
Медицинские вспомогательные средстваБольничная касса компенсирует застрахованным необходимые медицинские вспомогательные средства, которые используются на дому и с помощью которых можно лечить болезни и травмы или применение которых препятствует углублению болезни. Потребность в медицинских вспомогательных средствах оценивает лечащий врач и оформляет дигитальную карту для приобретения медицинского вспомогательного средства со льготой. Для покупки медицинского вспомогательного средства нужно обратиться в аптеку или в фирму, заключившую договор с Больничной кассой и предоставить взятый с собой документ, удостоверяющий личность.
Подробную информацию о льготных лекарствах и медицинских вспомогательных средствах Вы можете прочитать на интернет-странице.
Вспомогательные средства можно купить или взять в прокат на основании личной карты вспомогательных средств.
Основанием ходатайства о получении личной карты вспомогательных средств является справка от врача или потребность в вспомогательном средстве, которое было установлено реабилитационной группой специалистов. Потреб- ность во вспомогательном средстве не должна быть зафиксирована в справке врача или реабилитационном плане с точностью кода ISO, но должна быть записана в понятной для всех форме. Из нее должно быть ясно, в каком именно вспомогательном средстве нуждается человек. В случае некоторых вспомогательных средств (например протезы голени, инвалидные кресла, инвароллеры и др.) потребность смогут определить только врач-специалист или реабилитационная группа специалистов.
Точную информацию по поводу вспомогательных средств Вы можете найти на интернет-странице.
Оценка работоспособности Начиная с 1 января 2017 года вместо нетрудоспособности оценивается трудоспособность. Трудоспособность и/или порок здоровья определяют индивидуально для каждого человека соответственно его состоянию здоровья. Трудоспособность оценивает касса по безработице и порок здоровья определяет департамент социального страхования.
Оценка трудоспособности – это окончательное установление трудоспособ- ности человека, при этом учитывается состояние здоровья человека и оценка своей трудоспособности самим человеком. Касса по безработице подтверждает частичную трудоспособность или ее отсутствие на срок до пяти лет, до не дольше года вступления в пенсионный возраст. Дополнительную информацию об оценке трудоспособности Вы можете найти на интернет-странице кассы по безработице.
Определение порока здоровья
Порок, недостаток здоровья – это возникшая по причине состояния здоровья ущербность или отклонение, в случае которых у человека возникают препятст- вия и проблемы со способностью справится с ежедневной деятельностью и участием в жизни общества.
Ходатайствовать об установлении порока здоровья возможно, если:
- из-за проблем со здоровьем Вам трудно справиться с ежедневной деятел ностью и участвовать в жизни общества
- по сравнению с Вашими ровесниками Вы чаще нуждаетесь в руководстве, контроле и помощи
- About Chronic Kidney Disease: a Guide for Patients. National Kidney Foundation. 2013–2014.
- Chronic Kidney Disease (CKD). National Institute of Diabetes and Digestive and Kidney Diseases.
- Description of High Blood Pressure.
- Diabeet. Patsiendi infomaterjal. Ida-Tallinna Keskhaigla.
- D-vitamiinist. Patsiendijuhend. TÜ Kliinikum 2014.
- End Stage Renal Disease. New Patient Education Manual 2012. Carolinas HealthCare System Renal Services. Charlotte, North Carolina.
- Kidney Disease Education. DaVita Inc.
- Hidden Health Risks. Kidney Disease, Diabetes, and High Blood Pressure. National Kidney Foundation, 2014.
- Kroonilise neeruhaiguse ennetus ja käsitlus, RJ-N/16.1-2017 Ravijuhendite nõukoda. 2017.
- Kuidas tervislikult toituda.
- Living with Kidney Disease A comprehensive guide for coping with chronic kidney Disease. Second edition. Ministry of Health and Kidney Health New Zealand. 2014. Wellington: Ministry of Health.
- National Kidney Foundation. A to Z Health Guide.
- Rosenberg, M., Luman, M., Kõlvald, K., Telling, K., Lilienthal K., Teor, A., Vainumäe, I., Uhlinova, J., Järv, L. (2010). Krooniline neeruhaigus – vaikne ja salajane haigus. Tartu Ülikooli Kirjastus.
- Sprague, S.M. (2012). The value of measuring Bone Mineral Density in CKD non-dialysis & dialysis patients. Compact Renal.
- The Emotional Effects of Kidney Failure.
- Täiskasvanute kõrgvererõhktõve patsiendijuhend, PJ-I/4.1-2015 Ravijuhendite Nõukoda. 2015
- Virtanen, J. Metaboolne atsidoos. Eesti Arst 2016; 95 (10): 650–655.
Диагноз: почечная недостаточность
Медикаментозное лечение
Если вам необходим диализ — гемодиализ или перитонеальный диализ — ваш лечащий врач пропишет вам индивидуально подобранные лекарственные препараты. Вы всегда должны знать все лекарства, которые вы принимаете. Это значит, что вы должны знать их названия, для чего они назначаются и как их принимать. Всякий раз, когда у вас возникают проблемы с лекарствами или любые вопросы, не стесняйтесь обращаться к врачу или медсестре вашего центра. Нарушенная почечная функция и гемодиализ могут существенно повлиять на эффект лекарств. Проконсультируйтесь с врачом, прежде чем вносить изменения в примем лекарственных средств.
Далее приведены препараты, которые назначаются наиболее часто.
Антигипертензивные средства
Большинство пациентов страдают от повышения артериального давления (артериальной гипертензии). Артериальное давление необходимо регулировать с помощью ограничений потребления соли и жидкости. В случае сохранения гипертензии пациенту назначается гипотензивная терапия. Однако необходимо помнить, что никакие препараты не могут повлиять на избыточное поступление натрия (соли) и жидкости в организм, а значит, не убирают причину повышения артериального давления.
Витамин D
Витамин D поступает в организм с пищей и солнечным светом и должен пройти стадии активации в печени и почках. Витамин D облегчает усвоение организмом кальция, поступающего с едой. Кальций необходим для поддержания здорового состояния костей и передачи нервных импульсов. Люди с заболеваниями почек принимают витамин D в предварительно активированной форме, чтобы он мог использоваться организмом.
Железо
Железо является жизненно важным структурным компонентом гемоглобина, ключевого компонента, который содержится в нормальных эритроцитах (красных кровяных тельцах) и переносит кислород. Без железа организму трудно создать достаточное количество полноценных эритроцитов. Тактика ведения пациентов с дефицитом железа включает рекомендации по приему специальных препаратов, однако, чаще всего препараты железа вводятся внутривенно непосредственно во время процедуры диализа или после ее окончания.
Эритропоэтин (EPO или ЭПО)
Эритропоэтин, часто упоминаемый как ЭПО, это гормон, вырабатываемый в основной массе почками. ЭПО стимулирует работу красного костного мозга по производству эритроцитов. Поскольку синтез эритропоэтина у пациентов с хроническим заболеванием почек снижен, уровень эритроцитов в крови снижается, что приводит к анемии. Синтетический эритропоэтин может вводиться внутривенно или под кожу в качестве заменителя эритропоэтина, вырабатываемого собственным организмом, для того, чтобы сохранить необходимый для нормального функционирования и самочувствия уровень эритроцитов.
Фосфат-связывающие препараты (фосфат-биндеры)
Наши почки в нормальном состоянии выделяют фосфаты, получаемые с пищей. При хронической почечной недостаточности этот процесс нарушается. Поэтому уровень фосфата в крови и в клетках повышается, что приводит к внекостной кальцификации мягких тканей, например, кожи или сосудов глаз, это может приводить к раздражению кожи и глаз. Другими возможными отрицательными эффектами являются кальциноз сосудов, что приводит к развитию болезней сердечно-сосудистой системы. Диализ может только помочь снизить избыток фосфата, но не влияет на его поступление в организм. Таким образом, требуется регулировать его уровень в организме посредством низкофосфатной диеты и правильно подобранных фосфат-связывающих препаратов. Такие препараты «связывают» фосфат и уменьшают его всасывание в кровь из кишечника.
Гидронефроз: симптомы и лечение
Гидронефроз – заболевание почек, вызванное серьезным нарушением оттока мочевой жидкости. Причинами могут быть спайки, перегибы, атония, сужения, фиброзные разрастания мочеточников, аномальные сосудистые явления почек, сужения канала мочеиспускания, камни в мочевом пузыре. Протоки, по которым выходит жидкость, иногда сдавливаются увеличенными или аномально расположенными органами. Причина гидронефроза у детей – аномалии или недоразвитость мочеточных каналов.
Гидронефроз симптомы
Течение и симптомы гидронефроза зависят от причины затруднения оттока мочи, степени развития процесса, врожденного строения почки. На первых этапах проблемы незаметны и обнаруживаются при случайных обследованиях. С развитием гидронефроза могут проявиться следующие симптомы:
– ноющие боли в пояснице с приступами колики;
– мутная моча содержит гной, соли, иногда кровь;
– медлительность, слабость, утомляемость, бессонница;
– в подреберье прощупывается почка, увеличенная в размерах;
– почечная недостаточность, в случае заболевания обоих почек.
Стадии гидронефроза
Заболевание развивается постепенно. В некоторых случаях на начальном этапе проходит без специализированного лечения. В дальнейшем требуется помощь хирурга. Определение стадии гидронефроза очень важно для выяснения необходимости операций.
1 стадия. Лоханка немного увеличена и деформирована. Почка работает практически без изменений. В этой стадии моча, скапливаясь, давит на лоханку изнутри. Лоханочная стенка благодаря упругости сдерживает напор, но постепенно растягивается.
2 стадия. Лоханка растянута и истончена, больше не может удерживать объем жидкости. В итоге вся масса начинает давить на почку, нарушая ее работу. Почечная ткань истончается и атрофируется.
3 стадия. Почка практически не работает.
Диагностика гидронефроза
При подозрении на гидронефроз исследуются анализы крови и мочи, выполняется УЗИ почек, расположенных рядом органов и мочевого пузыря. Затем требуется уточнение причин заболевания. С помощью рентгена можно увидеть увеличенную деформированную почку, наличие камней в ней и мочевом пузыре. При компьютерной томографии с контрастированием выясняется степень развития процесса, возможность восстановления почечной функции.
Врожденный гидронефроз у детей можно обнаружить уже на 15-й неделе развития во время УЗИ плода. Если заболевание проявилось позже, то все исследования начинают с 4-5-й недели рождения, когда водообмен организма малыша уже наладился.
Лечение гидронефроза
Выбор метода и сложность лечения зависит от серьезности стадии заболевания. С момента постановки диагноза пациент должен наблюдаться медиками. Своевременность операции не только сохранит орган, а и восстановит утраченные функции.
1 стадия.
При отсутствии хронических симптомов гидронефроза и камней в почках взрослым и детям особое лечение не назначается.
2 стадия.
Показана операция малотравматичным методом лапароскопией. Пациенту через малые проколы в брюшной области вводят зонд с миниатюрной видеокамерой и манипуляторы – инструменты, заменяющие руки хирурга. Специалист, наблюдая в монитор за ходом операции, реконструирует отток мочи.
Врожденный гидронефроз у детей требует операции – пиелопластики. Хирург аккуратно отсекает мочеточник от лоханки и пришивает его к предварительно насеченному надрезу. Внутрь нового канала вставляется тоненькая трубочка, не дающая сосуду срастись. Через некоторое время ее извлекают. После проведения пиелопластики в 95% случаев функции органов восстанавливаются.
3 стадия. Во избежание инфекций и развития опухолей предписано лапароскопическое удаление почки.
Болезни почек и мочевыделительной системы у детей
Наиболее частый – восходящий путь инфицирования, особенно у девочек (короткая уретра, влагалище, анус). Основным возбудителем являются представители микрофлоры кишечника. 40-90% это кишечная палочка, далее протей и клебсиелла. Развитию воспалительного процесса в мочевых путях способствуют ослабление иммунитета неправильный и нерегулярный туалет промежности, застой мочи. размножение бактерий и прикрепление их жгутиками, вульвовагинит, баланопостит.
Поэтому прежде всего для постановки правильного диагноза от родителей требуется правильный забор мочи (После подмывания девочек спереди назад – забор средней порции мочи в стерильный контейнер).
Необходимые методы диагностики – УЗИ почек и мочевого пузыря, общий анализ мочи, анализ крови, посев мочи на стерильность. Клинические симптомы у детей старшего возраста – чаще всего учащенное, болезненное мочеиспускание. В зависимости от уровня поражения МВС повышение температуры
У детей с ПН младшего возраста обязательно повышение температуры. интоксикация и неспецифические симптомы В последние годы увеличилось число детей с расширением лоханок почек., так как улучшилась УЗИ диагностика. В этом случае обязательна консультация врача нефролога. Только он определит правильную тактику ведения таких детей. Она будет разной у пациентов с пиэлоэктазией и не позволит прийти к печальному исходу (ХПН) Все будет зависеть не только от данных УЗИ, но и от многих других факторов (возраста, размеров и формы расширения, клинических симптомов и др.)
Лечение детей с ИМС антибактериальными препаратами необходимо начинать только после назначения врача. Самолечение даже травами недопустимо, так как в настоящее время в связи с неблагоприятной экологической ситуацией участились у детей (даже раннего возраста) – дисметаболическая нефропатия (т.е. повышенная кристализация). При этой патологии ряд общепринятых трав (например, клюкву) надо исключать.
Редкие заболевания почек и мочевыводящей системы
Редкие (орфанные) заболевания почек и мочевыводящей системы — это группа болезней и синдромов, для которых характерны врожденные или приобретенные структурные и функциональные аномалии органов мочевыводящей системы, включая гломерулопатии и тубулопатии почек, нефропатии, связанные с нарушением обменных процессов или системными заболеваниями соединительной ткани, кисты и злокачественные новообразования.
Для них характерны врожденные или приобретенные структурные и функциональные аномалии органов мочевыводящей системы, включая гломерулопатии и тубулопатии почек, нефропатии, связанные с нарушением обменных процессов или системными заболеваниями соединительной ткани, кисты и злокачественные новообразования.
Общая распространенность редких заболеваний почек и мочевыводящей системы в США и Европе составляет 60-80 случаев на 100 000 человек. Более 150 (или около 80%) этих болезней обусловлены генетическими причинами. 50% пациентов — дети.
Согласно данным последних исследований, проводившихся в США, 20% случаев ХБП (хронической болезни почек) у детей и 10% ХБП у взрослых обусловлены мутациями более чем 200 различных моногенных генов. Однако причины развития большинства наследственных нефропатий до сих пор не определены. Так, по данным на 2014 год, моногенными причинами объясняются только 30-40% случаев стероид-резистентного нефротического синдрома, 40-50% случаев врожденной тубулопатии и 50-60% случаев атипичного гемолитико-уремического синдрома.
Зачастую даже при идентифицированных редких почечных болезнях и синдромах (таких, как синдром Альпорта или семейный гломерулонефрит) проведение генетического тестирования членов одной семьи остается редкостью, в основном из-за высокой стоимости анализа, его недоступности и несогласованности в подходах к диагностике.
До 70% случаев редких врожденных аномалий почек и мочевыводящей системы, стероид-резистентного нефротического синдрома, хронического гломерунефрита и кистозных целиопатий ассоциированы с ранней манифестацией ХБП (до 25 лет).
Для множества редких заболеваний почек и мочевыводящей системы не существует лекарств, воздействующих на причины их развития. Однако разработаны доказанно эффективные методы симптоматической и поддерживающей терапии, направленные на улучшение качества и увеличение продолжительности жизни пациентов. Например, при лечении первичного амилоидоза почек используются химиотерапевтические препараты и препараты таргетной терапии, проводится пересадка аутологичных стволовых клеток. Прогноз при миеломной нефропатии улучшается при использовании противоопухолевых (цитостатических) препаратов, глюкокортикостеродов, пересадке аутологичных стволовых клеток.
Редкие заболевания почек и мочевыводящей системы, которые диагностируют и лечат врачи клиники РассветПреимущества лечения редких заболеваний почек и мочевыводящей системы в клинике Рассвет
С каждым годом увеличивается число людей, страдающих хронической болезнью почек, вызванной распространенными заболеваниями почек и мочевыводящей системы. На данный момент во всем мире насчитывается около 850 млн пациентов с диагнозом ХБП. Поскольку рост носит «эпидемический» характер, все силы ученых и врачей-нефрологов брошены на сдерживание этого темпа и снижение глобального бремени болезни. Но не стоит забывать и о «сложных» пациентах, страдающих редкими почечными болезнями и синдромами, которые зачастую не могут получить правильный диагноз, не знают, какое лечение им необходимо, и погибают, потому что думают, что такого лечения не существует.
Врачи Рассвета специализируются на сложных диагнозах и редких болезнях. В нашей клинике вам помогут точно установить диагноз редкого заболевания и подберут оптимальную схему лечения. Если лекарств, воздействующих на причину вашей болезни, не существует, наши врачи назначат эффективную симптоматическую (или поддерживающую) терапию, способную снизить клинические проявления заболевания и обеспечить нормальное качество жизни.
Хроническая болезнь почек (ХБП) – Симптомы, причины, лечение
Хроническая болезнь почек (ХБП) – это состояние, характеризующееся постепенной потерей функции почек с течением времени. Чтобы узнать больше о функции почек, см. Как работают ваши почки. ХБП также называют хроническим заболеванием почек.
Хроническая болезнь почек и COVID-19
Здесь вы найдете ответы о заболевании почек во время вспышки COVID-19.
Что такое хроническая болезнь почек (ХБП)?
Хроническая болезнь почек включает состояния, которые повреждают ваши почки и снижают их способность поддерживать ваше здоровье при выполнении перечисленных работ.Если заболевание почек ухудшается, в крови могут накапливаться отходы, и вы чувствуете себя плохо. У вас могут развиться такие осложнения, как высокое кровяное давление, анемия (низкий показатель крови), слабость костей, плохое питание и повреждение нервов. Кроме того, заболевание почек увеличивает риск заболевания сердца и кровеносных сосудов. Эти проблемы могут возникать медленно в течение длительного периода времени. Хроническое заболевание почек может быть вызвано диабетом, высоким кровяным давлением и другими заболеваниями. Раннее выявление и лечение часто могут предотвратить обострение хронического заболевания почек.Когда заболевание почек прогрессирует, это может в конечном итоге привести к почечной недостаточности, что требует диализа или трансплантации почки для поддержания жизни.
Факты о хронической болезни почек (ХБП)
- 37 миллионов взрослых американцев страдают ХБП, а миллионы других людей находятся в группе повышенного риска.
- Раннее обнаружение может помочь предотвратить прогрессирование заболевания почек до почечной недостаточности.
- Болезнь сердца – основная причина смерти всех людей с ХБП.
- Скорость клубочковой фильтрации (СКФ) является наилучшей оценкой функции почек.
- Гипертония вызывает ХБП, а ХБП вызывает гипертонию.
- Стойкая протеинурия (белок в моче) означает наличие ХБП.
- Группы высокого риска включают лиц с диабетом, гипертонией и семейной историей почечной недостаточности.
- афроамериканцев, выходцев из Латинской Америки, жителей островов Тихого океана, американских индейцев и пожилых людей подвергаются повышенному риску.
- Два простых теста могут определить ХБП: артериальное давление, альбумин мочи и креатинин сыворотки.
Что вызывает ХБП?
Двумя основными причинами хронического заболевания почек являются диабет и высокое кровяное давление, на которые приходится до двух третей случаев.Диабет возникает, когда уровень сахара в крови слишком высок, что приводит к повреждению многих органов вашего тела, включая почки и сердце, а также кровеносных сосудов, нервов и глаз. Высокое кровяное давление или гипертония возникает, когда давление крови на стенки кровеносных сосудов увеличивается. Неконтролируемое или плохо контролируемое высокое кровяное давление может быть основной причиной сердечных приступов, инсультов и хронических заболеваний почек. Также хроническое заболевание почек может вызвать высокое кровяное давление.
Другие состояния, поражающие почки:
- Гломерулонефрит – группа заболеваний, вызывающих воспаление и повреждение фильтрующих элементов почек.Эти расстройства являются третьим по частоте типом заболеваний почек.
- Унаследованные заболевания, например поликистоз почек, при котором в почках образуются большие кисты и повреждаются окружающие ткани.
- Пороки развития, которые возникают у ребенка в утробе матери. Например, может возникнуть сужение, которое препятствует нормальному оттоку мочи и заставляет мочу оттекать обратно к почкам. Это вызывает инфекции и может повредить почки.
- Волчанка и другие болезни, влияющие на иммунную систему организма.
- Препятствия, вызванные такими проблемами, как камни в почках, опухоли или увеличенная предстательная железа у мужчин.
- Повторные инфекции мочевыводящих путей.
Каковы симптомы ХБП?
У большинства людей могут отсутствовать какие-либо серьезные симптомы до тех пор, пока заболевание почек не продвинется. Однако вы можете заметить, что вы:
- Вы чувствуете себя более уставшим и теряете энергию
- проблемы с концентрацией
- Плохой аппетит
- проблемы со сном
- Ночные судороги в мышцах
- Отек ступней и лодыжек
- есть отечность вокруг глаз, особенно по утрам
- Сухая, зудящая кожа
- Потребность в мочеиспускании чаще, особенно ночью.
Хронической болезнью почек может заболеть любой человек в любом возрасте. Однако у некоторых людей вероятность развития почечной недостаточности выше, чем у других. У вас может быть повышенный риск заболевания почек, если вы:
- больны сахарным диабетом
- имеют высокое кровяное давление
- имеют в семейном анамнезе почечную недостаточность
- старше
- принадлежат к группе населения с высоким уровнем диабета или высокого кровяного давления, такой как афроамериканцы, испаноязычные американцы, выходцы из Азии, островов Тихого океана и американские индейцы.
Подробнее о скорости клубочковой фильтрации (СКФ)
СКФ – скорость клубочковой фильтрации – лучший тест для измерения уровня функции почек и определения стадии заболевания почек. Ваш врач может рассчитать его на основе результатов анализа на креатинин крови, вашего возраста, расы, пола и других факторов.
Чем раньше будет обнаружено заболевание почек, тем больше шансов замедлить или остановить его прогрессирование.
Что произойдет, если результаты моего анализа покажут, что у меня может быть хроническая болезнь почек?
Ваш врач захочет точно установить ваш диагноз и проверить функцию почек, чтобы спланировать лечение.Врач может сделать следующее:
- Рассчитайте скорость клубочковой фильтрации (СКФ), это лучший способ определить, насколько хорошо у вас функционируют почки. Вам не нужно проходить еще один тест, чтобы узнать свою СКФ. Ваш врач может рассчитать его на основе вашего креатинина в крови, вашего возраста, расы, пола и других факторов. Ваша СКФ сообщает врачу о вашей стадии заболевания почек и помогает ему спланировать лечение.
- Выполните УЗИ или компьютерную томографию, чтобы получить изображение почек и мочевыводящих путей.Это скажет вашему врачу, слишком ли велики ваши почки или слишком малы, есть ли у вас проблемы, такие как почечный камень или опухоль, и есть ли какие-либо проблемы в структуре ваших почек и мочевыводящих путей.
- Выполните биопсию почки, которая в некоторых случаях проводится для выявления определенного типа заболевания почек, определения степени повреждения почек и помощи в планировании лечения. Чтобы сделать биопсию, врач удаляет небольшие кусочки ткани почек и рассматривает их под микроскопом.
Ваш врач может также попросить вас посетить специалиста по почкам, который проконсультирует вас по вашему делу и поможет организовать ваше лечение.
Щелкните здесь, чтобы разобраться в значениях лабораторных показателей.
Подробнее о Хронической болезни почек
Заболевание почек: причины | Национальный фонд почек
Ваши почки могут быть небольшими, но они выполняют множество жизненно важных функций, которые помогают поддерживать ваше общее состояние здоровья, включая фильтрацию отходов и лишней жидкости из крови. Серьезное заболевание почек может привести к полной почечной недостаточности и необходимости диализа или трансплантации почки, чтобы остаться в живых.Хотя существуют эффективные методы лечения многих заболеваний почек, люди иногда даже не подозревают, что заболевание почек можно предотвратить. Ниже приведены десять основных причин заболевания почек.
Высокое кровяное давление
В Соединенных Штатах двумя основными причинами почечной недостаточности, также называемой терминальной стадией почечной недостаточности или ТПН, являются диабет (также называемый диабетом 2 типа или диабетом у взрослых) и высокое кровяное давление. Когда эти два заболевания контролируются лечением, связанное с ними заболевание почек часто можно предотвратить или замедлить.
Существует множество эффективных лекарств для лечения высокого кровяного давления. Кроме того, изменения в здоровом образе жизни, такие как похудание и регулярные физические упражнения, часто помогают контролировать высокое кровяное давление и даже могут помочь предотвратить его.
33% водителей
рядом с вами на оживленной трассе могут быть
из группы риска по заболеванию почек.
Вы 33%? Пройдите тест «Риск почек
», чтобы узнать.
Диабет
Тщательный контроль уровня сахара в крови у диабетиков помогает предотвратить такие осложнения, как заболевание почек, ишемическая болезнь сердца и инсульт.Когда у диабетиков связано высокое кровяное давление, специальные препараты, называемые ингибиторами ангиотензинпревращающего фермента (АПФ), могут помочь защитить их функцию почек.
Гломерулонефрит
Третьей ведущей причиной терминальной стадии болезни почек в США является гломерулонефрит, заболевание, которое повреждает фильтрующие элементы почек, называемые клубочками. Во многих случаях причина этого заболевания неизвестна, но некоторые случаи могут передаваться по наследству, а другие могут быть вызваны инфекцией.
Другие причины
Некоторые из других болезней, которые могут поражать почки, включают инфекции, камни в почках и наследственные заболевания, такие как поликистоз почек. Почки также могут быть повреждены из-за чрезмерного употребления некоторых безрецептурных обезболивающих и приема запрещенных наркотиков, таких как героин. Некоторые из этих болезней можно вылечить. В других случаях лечение может помочь замедлить болезнь и продлить жизнь.
Терминальная стадия болезни почек возникает, когда почечная недостаточность составляет около 90 процентов.Люди с почечной недостаточностью могут испытывать тошноту, рвоту, слабость, утомляемость, спутанность сознания, трудности с концентрацией внимания и потерю аппетита. Его можно диагностировать по анализам крови и мочи.
Здесь вы найдете ответы о заболевании почек во время вспышки COVID-19.
Если вам нужна дополнительная информация, свяжитесь с нами.
© 2015 Национальный фонд почек. Все права защищены. Этот материал не является медицинским советом. Он предназначен только для информационных целей.Проконсультируйтесь с врачом для получения конкретных рекомендаций по лечению.
Причины хронической болезни почек
Диабет и высокое кровяное давление являются наиболее частыми причинами хронической болезни почек (ХБП). Ваш лечащий врач изучит вашу историю болезни и может провести тесты, чтобы выяснить, почему у вас заболевание почек. Причина вашего заболевания почек может повлиять на тип лечения, которое вы получаете.
Диабет
Слишком много глюкозы, также называемой сахаром, в крови повреждает фильтры почек.Со временем ваши почки могут стать настолько поврежденными, что они больше не будут эффективно фильтровать отходы и лишнюю жидкость из вашей крови.
Часто первым признаком заболевания почек, вызванного диабетом, является белок в моче. Когда фильтры повреждены, белок, называемый альбумином, который вам необходим для поддержания здоровья, выходит из вашей крови в мочу. Здоровая почка не пропускает альбумин из крови в мочу.
Диабетическая болезнь почек – это медицинский термин, обозначающий заболевание почек, вызванное диабетом.
Высокое кровяное давление
Высокое кровяное давление может повредить кровеносные сосуды почек, поэтому они перестают работать. Если кровеносные сосуды в почках повреждены, они могут перестать эффективно удалять отходы и лишнюю жидкость из организма. Избыток жидкости в кровеносных сосудах может еще больше поднять кровяное давление, создавая опасный цикл.
Более подробная информация представлена в разделе здоровья NIDDK «Высокое кровяное давление и заболевание почек».
Высокое кровяное давление может повредить кровеносные сосуды в почках.Другие причины болезней почек
Другие причины болезней почек включают
Этот контент предоставляется как услуга Национального института диабета, болезней органов пищеварения и почек.
(NIDDK), часть Национального института здоровья. NIDDK переводит и распространяет результаты исследований, чтобы расширить знания и понимание о здоровье и болезнях среди пациентов, медицинских работников и общественности. Контент, созданный NIDDK, тщательно проверяется учеными NIDDK и другими экспертами.
Причины, симптомы и лечение почечной недостаточности (ТПН)
Загрузите бесплатное руководство для врачей и узнайте, как предотвратить и лечить заболевание почек.
НАЧАТЬПочечная недостаточность, также называемая терминальной почечной недостаточностью (ТПН), является последней стадией хронической болезни почек. Когда ваши почки перестают работать, это означает, что они перестали работать достаточно хорошо, чтобы вы могли выжить без диализа или трансплантации почки.
Загрузите бесплатное руководство для врачей и узнайте, как предотвратить и лечить заболевание почек.
НАЧАТЬЧто вызывает почечную недостаточность?
В большинстве случаев почечная недостаточность вызвана другими проблемами со здоровьем, которые постепенно, с течением времени нанесли необратимый вред (вред) вашим почкам.
Когда ваши почки повреждены, они могут работать не так, как должны.Если повреждение почек продолжает ухудшаться, а почки все меньше и меньше могут выполнять свою работу, у вас хроническое заболевание почек. Почечная недостаточность – последняя (наиболее тяжелая) стадия хронического заболевания почек. Вот почему почечную недостаточность также называют терминальной стадией почечной недостаточности или сокращенно ТПН.
Диабет – самая частая причина ТПН. Высокое кровяное давление – вторая по частоте причина ТПН. Другие проблемы, которые могут вызвать почечную недостаточность, включают:
Иногда почки перестают работать очень внезапно (в течение двух дней).Этот тип почечной недостаточности называется острым повреждением почек или острой почечной недостаточностью. К частым причинам острой почечной недостаточности относятся:
- Сердечный приступ
- Незаконное употребление наркотиков и злоупотребление наркотиками
- Недостаточный приток крови к почкам
- Проблемы с мочевыводящими путями
Этот тип почечной недостаточности не всегда постоянен. Ваши почки могут вернуться в нормальное или почти нормальное состояние после лечения и, если у вас не будет других серьезных проблем со здоровьем.
Наличие одной из проблем со здоровьем, которая может привести к почечной недостаточности, не означает, что у вас обязательно будет почечная недостаточность. Здоровый образ жизни и работа с врачом для контроля этих проблем со здоровьем могут помочь вашим почкам работать как можно дольше.
Вернуться к началу
Каковы симптомы почечной недостаточности?
Вы можете заметить один или несколько из следующих симптомов, если ваши почки начинают отказывать:
- Зуд
- Мышечные судороги
- Тошнота и рвота
- Не чувствую голода
- Отек стоп и лодыжек
- Слишком много мочи (моча) или недостаточно мочи
- Проблемы с дыханием
- Проблемы со сном
Если ваши почки внезапно перестают работать (острая почечная недостаточность), вы можете заметить один или несколько из следующих симптомов:
- Боль в животе
- Боль в спине
- Диарея
- Лихорадка
- Носовое кровотечение
- Сыпь
- Рвота
Наличие одного или нескольких из вышеперечисленных симптомов может быть признаком серьезных проблем с почками.Если вы заметили какой-либо из этих симптомов, немедленно обратитесь к врачу.
Вернуться к началу
Каковы варианты лечения почечной недостаточности?
Если у вас почечная недостаточность (терминальная стадия почечной недостаточности или ТПН), вам понадобится диализ или трансплантация почки, чтобы выжить. Лекарства от ТПН нет, но многие люди живут долгой жизнью на диализе или после трансплантации почки.
Существует всего несколько вариантов лечения почечной недостаточности, включая трансплантацию почки и несколько видов диализа.Ваш врач может помочь вам выяснить, какое лечение лучше всего подходит для вас. Узнайте больше о вариантах лечения почечной недостаточности.
Вернуться к началу
Как приспособиться к почечной недостаточности?
Информация о том, что у вас почечная недостаточность, может стать шоком, даже если вы давно знали, что ваши почки не работают должным образом. Необходимость изменить свой образ жизни, чтобы выделить время для лечения, может еще больше усложнить жизнь в этой новой реальности. Возможно, вам придется прекратить работать или найти новые способы заниматься спортом.Вы можете грустить или нервничать. Еще не все потеряно. Вы можете получить помощь, чтобы почувствовать себя лучше и жить полноценной жизнью. Узнайте больше о психическом здоровье и о том, как получить помощь.
Вернуться к началу
Как мне приспособиться к диализу?
Начало диализа часто означает создание новой нормы для себя и своей семьи. Есть над чем подумать – от выбора варианта лечения до поиска новых способов получить удовольствие от любимых занятий и до управления новой диетой. Программа FIRST30 призвана помочь вам в этот период адаптации.Здесь вы найдете видеоролики с участием таких же людей, как вы, которые когда-то были новичками в диализе, а также список важных вопросов, которые следует задать своим медицинским работникам.
Вернуться к началу
Каковы осложнения почечной недостаточности?
Ваши почки выполняют множество функций, чтобы вы были здоровы. Очистка вашей крови – лишь одна из их задач. Они также контролируют химические вещества и жидкости в вашем теле, помогают контролировать артериальное давление и способствуют выработке красных кровяных телец. Диализ может выполнять только некоторые, а не все функции, которые выполняют здоровые почки.Таким образом, даже когда вы лечитесь от почечной недостаточности, у вас могут быть проблемы, связанные с плохой работой почек. Узнайте больше об осложнениях почечной недостаточности.
Вернуться к началу
Что мне есть при почечной недостаточности?
Диализ помогает выполнять часть работы, которую выполняли ваши почки, когда они были здоровы, но он не может делать все, что делают здоровые почки. Следовательно, даже когда вы находитесь на диализе, вам нужно будет ограничить то, что и сколько вы едите и пьете.Ваша диета может зависеть от типа диализа (гемодиализ или перитонеальный диализ) и графика лечения. Узнайте больше о диете для людей с почечной недостаточностью.
Узнайте, что означает здоровое питание для людей на всех стадиях заболевания почек, в том числе находящихся на диализе или живущих с трансплантатом почки. Найдите рецепты на Почечной кухне.
Вернуться к началу
Заболевание почек (хроническое и острое)
Что такое болезнь почек?
Заболевание почек может повлиять на способность вашего организма очищать кровь, отфильтровывать лишнюю воду из крови и помогать контролировать кровяное давление.Он также может влиять на выработку красных кровяных телец и метаболизм витамина D, необходимый для здоровья костей.
Вы рождены с двумя почками. Они находятся по обе стороны от позвоночника, чуть выше талии.
Когда ваши почки повреждены, в вашем теле могут накапливаться продукты жизнедеятельности и жидкость. Это может вызвать отек лодыжек, тошноту, слабость, плохой сон и одышку. Без лечения повреждение может усугубиться, и в конечном итоге ваши почки могут перестать работать. Это серьезно и может быть опасно для жизни.
Что делают ваши почки
Здоровые почки:
- Поддерживайте баланс воды и минералов (таких как натрий, калий и фосфор) в крови
- Удаляйте отходы из крови после пищеварения, мышечной активности и воздействия химические вещества или лекарства
- Сделайте ренин, который ваш организм использует для управления артериальным давлением
- Сделайте химическое вещество под названием эритропоэтин, которое побуждает ваше тело вырабатывать красные кровяные тельца
- Сделайте активную форму витамина D, необходимого для здоровья костей и прочее
Причины заболевания почек
Причины острого заболевания почек: Если ваши почки внезапно перестают работать, врачи называют это острым повреждением почек или острой почечной недостаточностью.Основными причинами являются:
- Недостаточный приток крови к почкам
- Прямое повреждение почек
- Моча скопилась в почках
Это может произойти, если вы:
- Получили травму с кровопотерей , например, в автомобильной катастрофе
- Обезвожены или ваша мышечная ткань разрушается, в результате чего в кровоток попадает слишком много белка
- Впадение в шок из-за тяжелой инфекции, называемой сепсисом
- Увеличенная простата, которая блокирует отток мочи
- Принимайте определенные лекарства или токсины, которые непосредственно повреждают почки.
- Есть осложнения во время беременности, такие как эклампсия и преэклампсия.
Аутоиммунные заболевания, когда ваша иммунная система атакует ваше тело, также могут вызывать острое повреждение почек. .
Люди с тяжелой сердечной или печеночной недостаточностью также часто страдают острым повреждением почек.
Причины хронической болезни почек: Когда почки не работают более 3 месяцев, врачи называют это хроническим заболеванием почек. На ранних стадиях у вас может не быть никаких симптомов, но тогда лечить проще.
Наиболее частыми виновниками являются диабет (типы 1 и 2) и высокое кровяное давление. Высокий уровень сахара в крови со временем может нанести вред почкам. А высокое кровяное давление приводит к износу кровеносных сосудов, в том числе и почек.
К другим состояниям относятся:
Дефекты, присутствующие при рождении, могут блокировать мочевыводящие пути или поражать почки. Один из наиболее распространенных – это своего рода клапан между мочевым пузырем и уретрой. Уролог часто может сделать операцию для устранения этих проблем, которые могут быть обнаружены, пока ребенок еще находится в утробе матери.
Наркотики и токсины, такие как отравление свинцом, длительный прием некоторых лекарств, включая НПВП (нестероидные противовоспалительные препараты), такие как ибупрофен и напроксен, а также внутривенные уличные наркотики, могут необратимо повредить ваши почки.То же самое со временем может быть и рядом с некоторыми химическими веществами.
Симптомы болезни почек
Ваши почки легко адаптируются. Они могут компенсировать некоторые проблемы, которые могут возникнуть при заболевании почек. Поэтому, если повреждение почек ухудшается медленно, симптомы со временем будут проявляться медленно. Фактически, вы можете не ощущать симптомов, пока болезнь не продвинется.
У вас может быть:
Диагностика почечной недостаточности
Ваш врач начнет с вопросов о вашей семейной истории болезни, о том, какие лекарства вы принимаете, и если вы заметите, что писаете больше или меньше обычного.После этого они пройдут медицинский осмотр.
У вас также могут быть:
- Анализы крови, чтобы узнать, сколько отходов в вашей крови
- Анализы мочи для проверки почечной недостаточности
- Визуализирующие обследования, такие как УЗИ, чтобы позволить врачу осмотреть ваши почки
- Биопсия почки, при которой ткань почек отправляется в лабораторию для исследования, чтобы попытаться выяснить причину проблем с почками.
Лечение заболеваний почек
Некоторые формы заболеваний почек поддаются лечению.Цели этого лечения – облегчить симптомы, помочь предотвратить обострение болезни и уменьшить осложнения. В некоторых случаях ваше лечение может помочь восстановить некоторые функции почек. От хронического заболевания почек нет лекарства.
План, который выберете вы и ваш врач, будет зависеть от того, что вызывает у вас заболевание почек. В некоторых случаях, даже когда причина вашего состояния находится под контролем, ваше заболевание почек будет ухудшаться.
Когда ваши почки не справятся с отходами сами по себе, вы пройдете курс лечения терминальной стадии болезни почек.Это может включать:
Диализ. Отходы и лишняя жидкость выводятся из вашего тела, когда ваши почки больше не могут этого делать. Есть два типа:
- Гемодиализ, при котором аппарат удаляет отходы и лишние жидкости из вашей крови.
- Перитонеальный диализ, при котором в брюшную полость вводится тонкая трубка, называемая катетером. Затем в брюшную полость попадает раствор, который поглощает отходы и жидкости. Через некоторое время раствор стечет с вашего тела.
Пересадка почки. Хирург заменяет вам почку здоровой от донора. Этот донор может быть живым или умершим. После процедуры вы принимаете лекарства всю оставшуюся жизнь, чтобы убедиться, что ваше тело не отторгает новую почку.
Основы хронической болезни почек | Инициатива по хронической болезни почек
Ваши почки, каждая размером с компьютерную мышь, фильтруют всю кровь в вашем теле каждые 30 минут. Они усердно работают над удалением шлаков, токсинов и лишней жидкости. Они также помогают контролировать кровяное давление, стимулируют выработку эритроцитов, поддерживают здоровье костей и регулируют химические вещества в крови, которые необходимы для жизни.
Правильно функционирующие почки имеют решающее значение для поддержания хорошего здоровья, однако, по оценкам, более одного из семи взрослых американцев страдают хронической болезнью почек (ХБП).
О хронической болезни почек
Более 1 из 7
По оценкам, 15% взрослого населения США страдают хроническим заболеванием почек, то есть около 37 миллионов человек.
ХБП – это заболевание, при котором почки повреждены и не могут фильтровать кровь должным образом.Из-за этого избыточная жидкость и отходы крови остаются в организме и могут вызвать другие проблемы со здоровьем, такие как сердечные заболевания и инсульт.
Некоторые другие последствия ХБП для здоровья включают:
- Анемия или низкое количество эритроцитов
- Увеличение числа инфекций
- Низкий уровень кальция, высокий уровень калия и высокий уровень фосфора в крови
- Потеря аппетита или недоедание
- Депрессия или снижение качества жизни
ХБП имеет разную степень серьезности.Обычно со временем состояние ухудшается, хотя было показано, что лечение замедляет прогрессирование. Если не лечить, ХБП может прогрессировать до почечной недостаточности и ранних сердечно-сосудистых заболеваний. Когда почки перестают работать, для выживания необходим диализ или трансплантация почки. Почечная недостаточность, которую лечат диализом или трансплантацией почки, называется терминальной стадией почечной недостаточности (ТПН). Узнайте больше о ESRD.
Не все пациенты с заболеванием почек прогрессируют до почечной недостаточности. Чтобы предотвратить ХБП и снизить риск почечной недостаточности, контролируйте факторы риска ХБП, ежегодно проходите тестирование, меняйте образ жизни, принимайте лекарства по мере необходимости и регулярно посещайте свою медицинскую бригаду.
- Заболевания почек – девятое место среди причин смерти в США.
- Около 37 миллионов взрослых в США, по оценкам, больны ХБП, и большинство из них не диагностировано.
- 40% людей с сильно сниженной функцией почек не знают о наличии ХБП.
- Каждые 24 часа 350 человек начинают диализ по поводу почечной недостаточности.
- В Соединенных Штатах диабет и высокое кровяное давление являются основными причинами почечной недостаточности, что составляет около 3 из 4 новых случаев .
- В 2018 году лечение получателей Medicare с ХБП стоило более 81,8 миллиарда долларов , а лечение людей с ТПН стоило дополнительно 36,6 миллиардов долларов .
Хроническая болезнь почек – NHS
Хроническая болезнь почек (ХБП) – это хроническое заболевание, при котором почки не работают должным образом.
Это распространенное заболевание, часто связанное со старением. Это может повлиять на кого угодно, но чаще встречается у чернокожих людей или людей южноазиатского происхождения.
ХБП со временем может ухудшиться, и в конечном итоге почки могут вообще перестать работать, но это случается редко. Многие люди с ХБП могут прожить долгую жизнь с этим заболеванием.
Информация:Консультации по коронавирусу
Получите консультацию по коронавирусу и заболеванию почек от Kidney Care UK
Симптомы ХБП
Обычно симптомы заболевания почек на ранних стадиях отсутствуют. Это может быть диагностировано только в том случае, если у вас есть анализ крови или мочи по другой причине, и результаты показывают возможную проблему с вашими почками.
На более поздней стадии симптомы могут включать:
Обратитесь к терапевту, если у вас постоянные или тревожные симптомы, которые, по вашему мнению, могут быть вызваны заболеванием почек.
Узнайте больше о симптомах ХБП.
Причины ХБП
Хроническая болезнь почек обычно вызывается другими состояниями, которые создают нагрузку на почки. Часто это результат сочетания разных проблем.
ХБП может быть вызвана:
Вы можете помочь предотвратить ХБП, изменив здоровый образ жизни и обеспечив хороший контроль любых сопутствующих заболеваний.
Анализы на ХБП
ХБП можно диагностировать с помощью анализов крови и мочи. Эти тесты выявляют высокий уровень определенных веществ в крови и моче, что является признаком того, что ваши почки не работают должным образом.
Если вы подвержены высокому риску развития заболевания почек (например, у вас есть известный фактор риска, такой как высокое кровяное давление или диабет), вам могут посоветовать регулярно сдавать анализы для проверки на ХБП, чтобы ее можно было найти в ранняя стадия.
По результатам анализов крови и мочи можно определить стадию заболевания почек. Это число, которое отражает серьезность поражения почек, при этом большее число указывает на более серьезную ХБП.
Узнайте больше о диагностике ХБП.
Лечение ХБП
Лекарства от ХБП нет, но лечение может помочь облегчить симптомы и остановить их ухудшение.
Ваше лечение будет зависеть от тяжести вашего состояния.
Основными видами лечения являются:
- изменение образа жизни, чтобы помочь вам оставаться максимально здоровым
- лекарство для контроля сопутствующих проблем, таких как высокое кровяное давление и высокий уровень холестерина
- диализ – лечение для воспроизведения некоторых функций почек; это может быть необходимо при расширенной трансплантации почки с ХБП
- – это также может быть необходимо при расширенной ХБП
. Вам также будет рекомендовано проходить регулярные осмотры для контроля вашего состояния.
Узнайте больше о лечении ХБП и о жизни с ХБП.
Перспективы ХБП
ХБП может варьироваться от легкой степени без симптомов или с небольшими симптомами до очень серьезного состояния, при котором перестают работать почки, иногда называемого почечной недостаточностью.
Большинство людей с ХБП смогут контролировать свое состояние с помощью лекарств и регулярных осмотров. ХБП прогрессирует до почечной недостаточности примерно у 1 из 50 человек с этим заболеванием.
Если у вас ХБП, даже если она легкая, у вас повышенный риск развития других серьезных проблем, таких как сердечно-сосудистые заболевания. Это группа состояний, поражающих сердце и кровеносные сосуды, в том числе сердечный приступ и инсульт.
Сердечно-сосудистые заболевания – одна из основных причин смерти людей с заболеваниями почек, хотя здоровый образ жизни и лекарства могут помочь снизить риск их развития.
Хотите узнать больше?
Информация:Руководство по социальной помощи и поддержке
Если вам:
- нужна помощь в повседневной жизни из-за болезни или инвалидности
- Регулярный уход за кем-то из-за болезни, пожилого возраста или инвалида, включая членов семьи
В нашем руководстве по социальной помощи и поддержке объясняются ваши варианты и где вы можете получить поддержку.

 Для этого очень важны и соблюдение диеты, активного образа жизни, удержание веса на нормальном для Вас уровне и прием лекарств.
Для этого очень важны и соблюдение диеты, активного образа жизни, удержание веса на нормальном для Вас уровне и прием лекарств.