Как расположена печень у человека фото: Страница не найдена | Профессорский медицинский центр “Исида”
с какой стороны она расположена, фото
Печень – это самый крупный орган в организме у людей. Она выполняет ряд жизненно важных функций и тесно связана со всеми органами пищеварительного тракта. Фильтрация крови, контроль обменных процессов, нейтрализация вредоносных веществ – за все это и многое другое отвечает печень.
Без этого органа жизнь была бы просто невозможной. Это наш защитник от бактериальной и вирусной инфекции. Он является резервуаром запасной крови. Это защищает организм при больших кровопотерях. Печень состоит из двух основных частей, которые соединены связкой кровеносных сосудов. Капсула органа разделяет его на небольшие доли.
Где находится печень и какие функции она выполняет, знают далеко не все. Все же эту информацию необходимо знать для того чтобы своевременно выявить симптомы заболеваний печени и оказать своевременную помощь. Итак, в каком боку находится печень у человека? Что ниже: печень или желудок? Разберемся в этих и многих других вопросах.
Особенности расположения
Где расположена печень?Печень находится таким образом, что о её нарушениях могут говорить и другие органы желудочно-кишечного тракта, например, поджелудочная железа. Дело в том, что печень вырабатывает желчный секрет, который хранится в полости желчного пузыря.
В процессе пищеварения желчь по протокам проникает в двенадцатиперстную кишку. В норме панкреатический сок и желчный секрет взаимодействуют, но при имеющихся нарушениях происходит негативное воздействие на поджелудочную железу.
Печень находится справа или слева? Орган располагается в брюшной полости под диафрагмой в районе правого подреберья. Если быть точнее, то стоит отметить тот факт, что печень является большим органом и занимает значительную часть.
Поэтому правильнее было бы сказать, что в правой части брюшной полости расположена большая доля. Левая часть гораздо меньше и расположена в левом боку живота возле селезенки. Нижняя часть правой доли достигает почки. В норме края органа ровные, структура однородная.
В норме края органа ровные, структура однородная.
На фото представлена схема расположения печени
Верхняя граница органа расположена на уровне сосков, а нижняя – прикрывается ребрами. Самым ближайшим органом является желчный пузырь. Они тесно связаны между собой пищеварительными и обменными процессами. Верхней своей частью печень упирается в диафрагму, вот почему при увеличении органа могут возникать проблемы с дыханием.
Расположение печени у каждого человека может несколько отличаться и связано это с анатомическим строением. Как показывает статистика, всего около пяти процентов людей имеют здоровую печень. Состояние может усугубляться экологической ситуацией, вредными привычками, неправильным питанием.
С помощью перкуссии и пальпации можно получить точные сведения о границах печени, ее функциональных нарушениях и имеющихся структурных изменениях. Расширение границ, а также их смещение по вертикальной оси относительно реберной дуги может указывать на развитие патологического процесса со стороны гепатоцитов.
Определение местоположения
Внутренние органы отличаются не только по размерам, функциям, но также и по плотности. При их простукивании возникают различные звуковые колебания. Благодаря анализу этих звуков можно получить достоверную информацию о локализации внутренних органов и их функциональной активности.
Существует две методики проведения перкуссии. Первый заключается в непосредственном постукивании по брюшной полости. Вторая методика подразумевает использование плессиметра. Диагностическое значение представляет определение абсолютной тупости – частей печени, которые не прикрыты легочной тканью.
Определяя границы органа, специалисты учитывают возрастные показатели пациента.
Сама по себе печень не болит, так как в ней отсутствуют болевые рецепторы, все же при заболеваниях болезненность возникает в районе правого подреберья
Специалисты проводят перкуссию по методу Курлова, он считается наиболее информативным. Вначале орган обозначается с помощью условных точек. Верхняя граница расположена с правой стороны по окологрудной линии на уровне шестого ребра. От этой области вниз и начинается простукивание.
Верхняя граница расположена с правой стороны по окологрудной линии на уровне шестого ребра. От этой области вниз и начинается простукивание.
При изменении звука отмечается первая точка. По этой же линии определяется и нижняя точка и простукивание выполняется с правой подвздошной области. Третья отметка представляет собой пересечение передней срединной линии и первой точки. Четвертая отметка определяет от пупка вверх до притупления звука.
Пальпация является физикальным методом, который основан на тактильном восприятии. Она может выполняться как в положении лежа, так и стоя. Если человек стоит, то край печени показывается из-под ребер примерно на два сантиметра.
Если же ощупывание проводится в положении лежа, тогда голова пациента должна быть немного приподнятой, а ноги могут быть либо полностью выпрямлены, либо немного согнуты в коленях. Пациенту рекомендуется положить руки на грудь, это поможет ограничить подвижность грудной клетке при вдохе и расслабить мышцы передней брюшной стенки.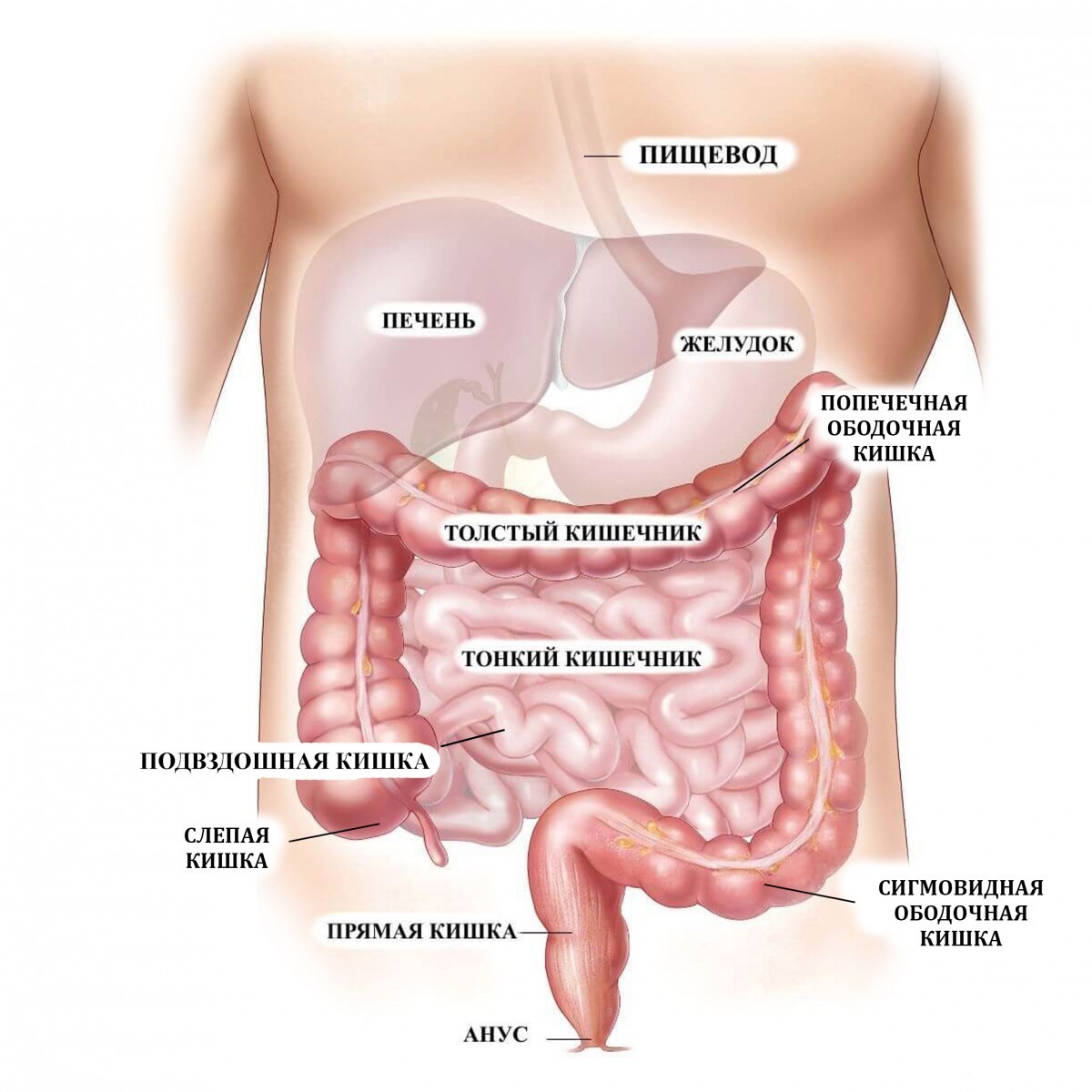
С помощью движений пальцев можно ощупать границы, консистенцию, а также расположение внутренних органов относительно друг друга. При различных заболеваниях такая методика приводит к усилению болевой вспышки. Пальпацию обычно проводят после перкуссии.
Больной должен сделать глубокий вдох, благодаря чему нижний край печени опустится ниже реберной дуги. В этот момент специалист располагает пальцы на брюшной стенке и легко может прощупать выступившую часть органа.
Пальпация и перкуссия помогают определить границы органа
Расположение печени при различных заболеваниях
На ранних стадиях поражения клеток печени пациент может не испытывать никаких дискомфортных ощущений. Болевая вспышка появляется уже на том этапе, когда орган увеличивается в размере и растягивается его капсула.
Если говорить конкретно о вирусных гепатитах, то инкубационный период этих заболеваний весьма внушителен. Иногда от момента заражения до появления первых симптомов может пройти около полугода. Хотя за это время пациента не беспокоят никакие симптомы, в печеночной ткани уже происходят дегенеративные изменения.
Хотя за это время пациента не беспокоят никакие симптомы, в печеночной ткани уже происходят дегенеративные изменения.
Если человек не в курсе с какой стороны печень, это означает, что-либо она его еще не беспокоила, либо же человек далек от медицины. Как бы то ни было, это не означает, что с печенью все хорошо. Многие знают, как болит печень, ведь согласно статистике каждый третий житель земного шара ведет нездоровый образ жизни.
Чем больше нагрузка на орган, тем более уязвимым он становится. Поэтому задача каждого – поддерживать работу нашего фильтра с помощью диетического питания и витаминотерапии. В печени отсутствуют болевые рецепторы, поэтому сам по себе орган болеть не может.
Болит печеночная оболочка, которая может изнашиваться под влиянием негативных факторов. Также болезненность могут вызвать близлежащие органы.
Читайте также:
Причина опущения органа может быть связана с падением или развивающимися заболеваниями: желтуха, цирроз, опухолевые процессы, сердечная недостаточность острые инфекции и другое. О развивающейся патологии могут свидетельствовать следующие симптомы: тяжесть в области правого подреберья, тяжесть, тошнота, горечь во рту, изменение аппетита, дискомфорт после приема острой или жареной пищи.
О развивающейся патологии могут свидетельствовать следующие симптомы: тяжесть в области правого подреберья, тяжесть, тошнота, горечь во рту, изменение аппетита, дискомфорт после приема острой или жареной пищи.
Неприятные ощущения усиливаются при физической активности. Увеличение органа в размерах и стеснение соседних органов приводит к появлению болезненных ощущений. Вот тогда человек и начинает испытывать боль, тяжесть и усталость.
Важным свойством печени является ее свойство к самовосстановлению. Это означает, что если убрать из своего рациона вредную пищу, прекратить пить, курить, а также начать принимать гепатопротекторные препараты, то через некоторое время можно вернуть ее былой вид и нормальное функционирование.
Печень занимает значительную часть брюшной полости
Анатомия
Специалисты выделяют четыре основные доли органа, а именно:
- Правая. Она является наиболее крупным сегментом и полностью заполняет собой правое подреберье. С помощью перкуссии именно правая доля является наиболее доступной для исследования.
 Этот сегмент является наиболее функционально активной, именно поэтому при заболеваниях существенно изменяются ее размеры.
Этот сегмент является наиболее функционально активной, именно поэтому при заболеваниях существенно изменяются ее размеры. - Левая. По размерам этот сегмент меньше правого. Расположен в левой части эпигастральной области (расположен желудок).
- Квадратная. Соответствует нижнему сегменту органа. Является сегментным аппаратом левой доли.
- Хвостатая. Воротами печени она отделена от квадратной части и находится сзади от нее. Часто эта доля является источником опухолевого процесса. Расположение хвостатого сегмента затрудняет проведение оперативного вмешательства.
Выделим основные функции печени:
- дезинтоксикационная. Простым языком можно сказать, что печень является очистительной базой нашего организма. Она нейтрализует токсические вещества, продукты обмена, чужеродные вещества;
- производство альбумина, факторов свертывания – белков, необходимых для нормальной жизнедеятельности организма;
- участие в обменных процессах и пищеварении;
- защитная функция.

Итак, на вопрос о том, в каком месте находится печень, специалисты уже давно дали ответ. Знания этого помогают своевременно выявить патологию и предотвратить развитие опасных осложнений. Месторасположение органа помогает определить перкуссия и глубокая пальпация.
Сама по себе печень болеть не может так как в ней нет болевых рецепторов. При имеющихся заболеваниях болезненные ощущения возникают в районе правого подреберья. Не забывайте, правильное питание, здоровый образ жизни и отсутствие вредных привычек – это залог здоровой печени!
Печень человека и ее роль в организме
Печень человека поистине многозадачный орган. Она выполняет более 70 различных функций. Возможно, именно в силу загруженности, печень — единственная из желез, которая наделена способностью к регенерации. Но это отнюдь не значит, что заботиться о ее здоровье не стоит. Печень подвержена множеству заболеваний. Чтобы не стать их жертвой, следует заранее узнать о факторах риска и предпринять меры профилактики.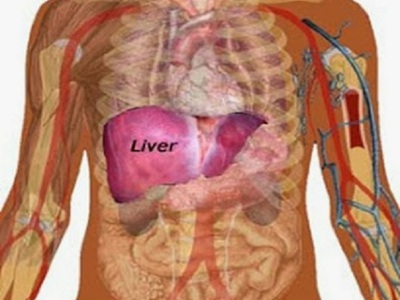
Где находится печень у человека?
Любые обменные процессы в организме человека так или иначе связаны с печенью. Все, что мы съедаем или выпиваем, пройдя первичную переработку в желудке, попадает в кишечник. После расщепления до простых соединений вещества попадают в кровь и с ее током проходят фильтрацию в печени — своеобразную «проверку» и «обезвреживание» опасных для здоровья веществ. Затем кровь разносит уже очищенные полезные вещества ко всем органам нашего тела.
У здорового человека печень находится в верхней правой части брюшной полости, за ребрами. При различных патологиях железа может быть смещена (например, в сторону желудка) или увеличена (как при гепатозе). Однако о том, что с вашей печенью что-то не так, вы вряд ли поймете на начальных стадиях заболевания. Железа просто не способна болеть — она не имеет соответствующих рецепторов. Неприятные ощущения в области правого подреберья возникают лишь на поздних этапах заболевания, когда печень серьезно увеличена в размерах и давит на окружающую ее капсулу. Последняя же имеет большое количество нервных окончаний.
Последняя же имеет большое количество нервных окончаний.
Строение и функции железы
Начнем с того, что печень состоит из особых клеток — гепатоцитов — и визуально разделена на две неодинаковые половины — правую и левую доли. Причем первая больше второй примерно в 6 раз. Согласно же медицинским анатомическим данным этот орган подразделяется на целых 8 частей.
На нижней поверхности органа находится желчный пузырь — своеобразное «хранилище» вырабатываемой железой желчи, активно участвующей в процессе пищеварения.
Народы Древнего Египта считали, что печень — это вместилище души человека. По некоторым версиям, в те времена именно этот факт являлся причиной ее извлечения и отдельного захоронения при мумификации.
Особенности строения печени человека позволяют ей выполнять разнообразные функции. Барьерное, или защитное, назначение железы заключается в переработке токсинов в относительно безопасные соединения. Выбрасывая желчь, печень участвует в процессе переваривания пищи. В этом органе осуществляются важнейшие обменные процессы. Таким образом, различные проблемы с печенью являются причиной нарушения работы многих других систем организма человека, вызывая «цепную реакцию» болезненных последствий.
В этом органе осуществляются важнейшие обменные процессы. Таким образом, различные проблемы с печенью являются причиной нарушения работы многих других систем организма человека, вызывая «цепную реакцию» болезненных последствий.
Заболевания печени
Каждый год в России заболеваниям органов пищеварительной системы (в том числе и печени) подвергаются около 5000 человек. Среди наиболее распространенных болезней печени — жировая дистрофия (неалкогольная жировая болезнь печени, НАЖБП), приводящая к замене здоровых гепатоцитов на жировые клетки. В России НАЖБП страдает около 27% населения. Последствиями жировой дистрофии могут стать цирроз и рак печени, также она повышает риск инсульта и инфаркта.
40% населения России находится в зоне риска развития алкогольных поражений печени. Ни для кого не секрет, что спиртосодержащие напитки пагубно влияют на здоровье этой железы: прогрессирующее воспаление и последующий фиброз приводят к страшным и порой необратимым последствиям — циррозу печени. Повышенное содержание этанола в крови вызывает гибель гепатоцитов, а пораженные участки заменяет грубая рубцовая ткань: именно так развивается предшествующий циррозу фиброз. Постепенно оставшиеся живыми участки печени перестают справляться со своими функциями, что влечет за собой серьезные последствия для всего организма.
Повышенное содержание этанола в крови вызывает гибель гепатоцитов, а пораженные участки заменяет грубая рубцовая ткань: именно так развивается предшествующий циррозу фиброз. Постепенно оставшиеся живыми участки печени перестают справляться со своими функциями, что влечет за собой серьезные последствия для всего организма.
Еще одним крайне серьезным заболеванием печени является вирусный гепатит различных видов — A, B, C, D и E. Его своевременное лечение помогает избежать тяжелых последствий, но выявить эти инфекции вовремя получается не всегда — некоторые из них годами могут протекать совершенно незаметно, постепенно уничтожая печень и приводя к циррозу. По данным ВОЗ, от вирусных гепатитов в мире ежегодно погибает около 1,4 миллионов человек.
При неэффективном лечении или его отсутствии все вышеперечисленные заболевания переходят в рак печени — причину смерти более миллиона людей по всему миру. Болезнь характеризуется наличием злокачественных новообразований в тканях железы.
Причины патологий
Жировая дистрофия печени возникает вследствие нарушения обмена веществ, в первую очередь — ожирения, сопровождающегося повышенным уровнем холестерина и глюкозы в крови. Скопление жиров в гепатоцитах становится причиной воспаления клеток печени и их последующего отмирания.
Алкогольные заболевания печени могут наступить вследствие чрезмерного употребления спиртосодержащих напитков. Для мужчин относительно безопасными дозами алкоголя признают ежедневное употребление менее 60 мл крепких спиртных напитков, 300 мл вина или 500 мл светлого пива. Женский организм более подвержен вредному влиянию алкоголя, поэтому для слабой половины человечества эти нормы в два раза ниже. Механизмы возникновения алкогольных заболеваний могут быть различными — это развитие жировой дистрофии печени, повреждение клеток ацетальдегидом (токсичное производное этанола), истончение мембран гепатоцитов и возникновение иммуноопосредованных воспалений.
Вирусный гепатит представляет собой воспаление печени, которое вызвано попаданием в организм человека определенных инфекционных возбудителей — именно они являются причиной поражения железы. Заражение происходит различными путями — некоторые виды заболевания (A и E) передаются через грязные продукты и воду, другие — через кровь и прочие жидкости организма (B и C).
Заражение происходит различными путями — некоторые виды заболевания (A и E) передаются через грязные продукты и воду, другие — через кровь и прочие жидкости организма (B и C).
Образование злокачественных опухолей в печени может иметь несколько причин. Первая — мутация собственных клеток под воздействием неблагоприятных факторов. Пагубным фактором может стать и одно из заболеваний — гепатит, цирроз, а также сильное канцерогенное воздействие продуктов, содержащих, например, ГМО. Второй причиной становятся метастазы опухолей других органов человека, прорастающие в ткань печени.
Все эти заболевания чрезвычайно опасны, но своевременное диагностирование каждого из них значительно повышает шансы на выздоровление. Поэтому регулярные анализы и отслеживание первых признаков поражения печени — важная задача для всех представителей группы риска и тех, кто заботится о здоровье печени.
Признаки больной печени
Опасность поражений печени заключается в том, что на начальных этапах они протекают бессимптомно. Так, например, внешним проявлением гепатита в заключительной фазе является желтуха (не во всех случаях), непроходящее ощущение усталости, жар и головные боли. Тогда как на первой стадии (а она может длиться годами) эта болезнь практически не проявляет себя.
Чаще всего о заболевании становится известно случайно. Например, при общей диспансеризации или перед операцией. Первым тревожным сигналом становятся неудовлетворительные результаты биохимического анализа крови: повышенные уровни содержания ферментов АлАт (аланинаминотрансферазы) и АсАт (аспартатаминотрансферазы).
Гепатит C является одной из самых труднодиагностируемых форм гепатита. Первые стадии заболевания чаще всего так и остаются нераспознанными. Поэтому среди врачей и пациентов гепатит C получил прозвище — «ласковый убийца».
Цирроз печени сопровождается такими симптомами, как кровоточивость десен, носовые кровотечения, увеличение живота в объеме, а также изменение поведенческих реакций. Помимо этого при циррозе часто наблюдаются потемнение мочи и более светлый оттенок кала, болевые ощущения в животе, слабость, апатия, желтуха и похудание. К особым признакам относятся покраснение ладоней и языка — до ярко-малинового цвета. Для того чтобы подтвердить диагноз, вам могут назначить такие исследования, как УЗИ, биопсия ткани печени, лабораторный анализ крови, КТ или радионуклидное исследование.
Первая стадия рака печени может проявить себя симптомами, связанными с расстройством желудочного пищеварения — тошнотой и рвотой, резким снижением веса тела, лихорадкой и общей слабостью. Прогрессирующее заболевание дает о себе знать развитием желтухи и изменением размера железы, появлением на теле множества сосудистых звездочек и учащением кровотечений из носа. В том случае, если вы обнаружили у себя похожее сочетание симптомов, стоит немедленно обратиться к онкологу или гепатологу. Скорее всего, вам назначат диагностические процедуры — УЗИ, КТ или биопсию, а также обязательное лабораторное исследование крови.
Однако помните, даже при генетической склонности заболеваний печени можно избежать, если вести правильный образ жизни, заботясь о своем здоровье.
Профилактика заболеваний печени
Большая часть вредных веществ, разрушающих железу, поступает в наш организм вместе с едой и напитками. Поэтому прежде всего для профилактики заболеваний печени стоит позаботиться о правильном рационе питания. Ограничение количества употребляемого алкоголя, жирной и острой пищи оказывают положительное влияние на орган, снимая с нее лишнюю нагрузку.
Врачи рекомендуют есть больше свежих овощей и фруктов, различных круп и других продуктов, богатых клетчаткой. Также нужно следить за массой своего тела — избыточный вес способствует развитию жирового гепатоза.
Профилактические меры могут включать в себя прием определенных медикаментов для поддержания функций печени.
Где находится печень у человека (Фото) – строение и функции
Печень – самый большой орган в человеческом теле. Он необходим для нормальной работы ряда жизнеобеспечивающих систем. Чтобы не ошибиться в симптоматике, нужно знать, где находится печень у человека.
Печень контролирует усвояемость микроэлементов
Расположение печени
Человеческая печень – не парный орган, большая часть которого располагается с правой стороны. Она находится чуть ниже диафрагмы и локализуется в верхней части брюшной полости, левая доля органа занимает центральную часть тела относительно рёбер.
Вся печень находится под рёбрами и соприкасается с другими внутренними органами, находящимися в грудной и брюшной полости:
- толстым кишечником;
- тонким кишечником;
- желчными протоками;
- желудком;
- желчным пузырем;
- поджелудочной железой;
- селезенкой.
Печень у человека находится справа и полностью покрывается рёбрами
Верхние границы печени почти касаются сердечной мышцы, ниже печени расположены почка и двенадцатиперстная кишка. Срединная линия затрагивает кишечник.
Если под влиянием какого-то заболевания печень начинает увеличиваться, происходит давление на окружающие органы. Это приводит к возникновению боли справа или слева.
Строение и размеры железы
Печень – крупный орган с железистой структурой. По форме она напоминает треугольник с удлинённым левым краем. У мужчин она крупнее, чем у женщин и весит более 1,5 кг. Железа состоит из 2 частей, которые разделяют продольная поддерживающая борозда и серповидная связка.
Орган состоит из нескольких мелких долей. Внутри каждой имеются сосудистые и нервные сетки, между которыми расположены желчные протоки, объединяющиеся в несколько крупных выводных протоков. У печени особая система кровотока: в нее поступает и венозная, и артериальная кровь.
Функции человеческой печени
Нормально работающая печень здорового человека выполняет несколько важных функций.
К ним относятся:
- Гомеостатическая: внутренняя секреция участвует в метаболическом и антигеном гемостазах.
- Метаболическая: печень отвечает за обмен жидкостей, «контролирует» гормоны, витамины, усвояемость микроэлементов.
- Выделительная: в органе происходит связка серной и глюкуроновой кислот различных токсинов.
- Депонирующая: в печени накапливаются полезные элементы и вещества.
- Детоксикационная: через специальный печеночный фильтр из человеческого тела выводятся патогенные вещества и микроорганизмы.
- Секреторная: орган нужен для выработки желчи.
При гормональных нарушениях и избыточной выработки какого-то из гормонов печень необходима для ликвидации «лишнего». Также она перехватывает токсические вещества, поступающие в организм с медикаментами и спиртными напитками.
Как понять, что болит печень?
Печень – выносливый орган, который в принципе редко болит.
Под неблагоприятным влиянием она начинает увеличиваться и «подталкивать» соседствующие органы.
Первая реакция идёт от печёночной капсулы, в которой много нервных окончаний. Из-за их натяжения появляется болевой синдром.
Если из-за глубоких вдохов появляется боль в области печени рекомендуем обратиться к врачу
При заболеваниях печени неприятные ощущения обычно локализуются в области подреберья с правой стороны. При глубоком вдохе болезненность усиливается. Для уточнения диагноза обращайте внимание на характер боли.
Периодическая незначительная болезненность свойственна хроническим заболеваниям, острые приступы указывают на камни в желчных протоках или травматический процесс. Слабая ноющая боль проявляется при воспалениях.
На основную патологию указывают сопутствующие симптомы, которые помогут определить болезнь.
При циррозе живот увеличивается и покрывается венозной сеткой
| Заболевание | Основная симптоматика |
| Гнойное воспаление печени | На протяжении длительного времени протекает без ярко выраженных симптомов. Постепенно появляются признаки интоксикации. Температура повышается до 39-40 градусов, сопровождается головными болями, лихорадкой, ознобом. Больной теряет вес. Возможна постоянная тошнота и неконтролируемая рвота. Кожа при этом приобретает восковой оттенок, заостряются черты лица. Боль в области правого подреберья тупая, иррадиирует в области лопатки, ключицы, плечевого пояса. |
| Камни в жёлчных протоках | Воспаляются стенки жёлчного пузыря. На слизистых, коже и глазных склерах наблюдается механическая желтуха. В ротовой полости больного постоянно появляется горький привкус, поднимается температура. Возможны метеоризм, приступы рвоты, частые диареи. Из-за недостатка желчи в пищеварительной системы начинается непроходимость кишечника. Во внутренних органах и в подкожно-жировой клетчатке скапливается жидкость, появляются признаки водянки. |
| Гепатиты | На начальных стадиях очевидные признаки отсутствуют, больной может испытывать только незначительное общее недомогание и небольшое повышение температуры тела. Постепенно увеличенная печень начинает давить на соседние органы, что провоцирует болезненность и ощущение сдавленности в области правого подреберья. Моча становится тёмно-коричневой, а кал светлым, постоянно возникает изжога, не зависящая от приёмов пищи. Возможны внешние признаки — желтизна кожи и склер глаз. Болят суставы и мышцы. |
| Цирроз | У части больных симптомы полностью отсутствуют и болезнь обнаруживается только после смерти. При жизни могут наблюдаться периодические боли, которые усиливаются при физических нагрузках, а также после употребления алкоголя и тяжёлой пищи. Больной становится раздражительным и быстро устаёт. Пропадает аппетит, появляются симптомы расстройства желудочно-кишечного тракта — диарея, тошнота, периодические рвоты. Возможна желтуха. Больная печень постепенно отказывает. На последней стадии цирроза руки и ноги становятся худыми, а живот неестественно увеличивается, кожа на нём покрывается венозной сеткой (как на фото). |
| Печёночная недостаточность | После приёма пищи возможны спазмирующие или ноющие боли. Кожа постоянно зудит, сыпь при этом может отсутствовать. Кал светлеет, а моча становится насыщенного тёмного оттенка. Печень увеличивается или уменьшается, если ткани заменяются соединительными. На плечах и стенках живота появляются многочисленные сосудистые звёздочки, селезёнка становится крупнее. При расширении вен в пищеводе в кале наблюдаются следы крови. |
| Рак печени | В правом подреберье возникает ноющая тупая боль и постоянное чувство тяжести. Больной резко теряет вес, потеря аппетита сопровождается рвотой и тошнотой. Печень ставится большой, при пальпации кажется твёрдой и бугристой. Возможны частые носовые кровотечения, в брюшной полости скапливается жидкость. Анализ крови укажет на снижение количества эритроцитов (анемию). |
Боль в районе печени может возникать из-за камней в желчевыводящих путях
Болевые ощущения под печенью чаще всего связаны с заболеваниями желчного пузыря, реже – с поджелудочной.
Больше информации о том, что делать, если болит печень →
Дискомфорт в печени при употреблении спиртного или «неправильной» пищи считается проходящим и безобидным.
Но нездоровый образ жизни опасен чрезмерной нагрузкой на орган и способен привести к развитию многочисленных патологий.
Профилактика заболеваний печени
Профилактические мероприятия включают в себя правильное питание и коррекцию образа жизни. Печень пьющего человека постоянно подвергается серьёзным нагрузкам. Её состояние усугубляет обилие вредных и тяжёлых закусок – снеков, солений, жирного пряного мяса.
У алкоголика вероятность развития печёночных патологий значительно выше, чем у обычного человека. При этом страдают ещё и почки. Если уже появлялась боль в боку, это тревожный сигнал.
Важно!
Чтобы сохранить здоровье внутренних органов – от откажитесь от вредных привычек.
При высоком риске печёночных болезней врачи подбирают гепатопротекторы.
Карсил нормализует работу органа
С помощью подобных препаратов нормализуется деятельность органа и восстанавливается клеточная структура:
- Карсил;
- Расторопша;
- Урсосан;
- Урсофальк;
- Гептрал.
Урсосан восстанавливает клеточную структуру печени
Применять указанные средства желательно только по рекомендациям.
Подробнее о питании, при болезнях печени →
Самостоятельно узнать, почему болит печень и от чего нужно лечиться – практически невозможно. Своевременная медицинская помощь поможет избежать летального исхода, который бывает в 30% случаев при отсутствии корректного лечения цирроза. Асцит способен развиться в энцефалопатию, которая на последней стадии вызывает кому. Поставить точный диагноз может только врач, не тяните с обращением к специалисту.
Некоторые наши органы гораздо старше нас. Но что нам дает это знание?
- Том Гармезон
- BBC Future
Автор фото, Getty Images
Согласно последним исследованиям, разные части нашего организма стареют с разной скоростью, и возраст некоторых органов может намного превышать возраст их хозяина. Но поможет ли нам более глубокое понимание этого феномена научиться жить дольше?
Ситуация была отчаянной. 19-летней турчанке с заболеванием печени срочно нужна была трансплантация. Пока она ждала своей очереди на эту операцию, у нее развилась печеночная энцефалопатия, при которой в крови накапливаются токсины из-за неправильной работы печени, и это уже начало отражаться на работе ее мозга.
Время стремительно уходило, а единственным вариантом для пересадки был орган, от использования которого уже отказались в нескольких больницах.
Эту печень считали неподходящей для трансплантации – мало того, что в ней была киста, образовавшаяся в результате паразитарной инфекции, ее прежним владельцем была недавно скончавшаяся 93-летняя женщина.
По всем стандартам трансплантологии, орган был слишком старым, особенно если учитывать, что реципиент был намного моложе.
Однако выбора не было, и врачи решили делать пересадку. Удивительно, но операция, сделанная в 2008 году в институте трансплантологии печени в турецком городе Малатья, закончилась полным успехом: молодая пациентка осталась жить и спустя шесть лет родила здорового ребенка.
Когда ее дочери исполнился год, маме было 26, а у печени мамы был юбилей – 100 лет.
Немногим из нас удастся узнать, каково это – когда твоей печени столько же лет, сколько твоей прабабушке.
Удивительно, однако, другое: насколько с разной скоростью стареют наши органы и ткани. Эта разница в старении может рассказать о состоянии нашего организма куда больше, чем календарный возраст, который, как оказывается, менее важен.
На самом деле ученых гораздо больше интересует степень несоответствия того, сколько вам лет, и вашего биологического возраста, показывающего, насколько стар ваш организм и его отдельные органы.
Автор фото, Getty Images
Подпись к фото,Количество реципиентов с пересаженной печенью, которой уже более 100 лет, неуклонно растет
Конечно, обе эти цифры могут быть взаимосвязаны, но даже интуитивно понятно, что они далеко не всегда соответствуют друг другу. Всем нам отлично известно, что если всю жизнь недосыпать и питаться чем попало, это раньше времени состарит.
Старение часто рассматривается как постепенный процесс, то, что происходит со всем организмом в целом, хотя и у разных людей с разной скоростью.
Однако такой подход не дает нам полной картины. Исследования показывают, что сложносоставной комплекс причин (генетика, образ жизни, состояние окружающей среды) по-разному влияет на разные органы.
Таким образом, мы можем выглядеть довольно моложаво в свои 38 лет, в то время как наши почки будут в таком состоянии, будто их пересадили нам от 61-летнего, как было продемонстрировано в одном из исследований.
А может быть и так: на лице у человека множество морщин, голова облысела, как у 80-летнего старца, а его сердцу – не больше 40 лет.
Генетик из Стэнфордского университета Майкл Снайдер проводит сравнение с автомобилем. “С течением времени машина начинает хуже функционировать в целом, но ее отдельные детали и узлы изнашиваются быстрее других, – говорит он. – Если ваш мотор начнет барахлить, вы можете его починить. Если на кузове появляются дефекты, вы можете отдать автомобиль в ремонт, там его подкрасят и подлатают. И так далее”.
Так что даже если мы и знаем свой общий биологический возраст, нам, чтобы прожить дольше и здоровыми, для начала надо осознать, что разные органы стареют с разной скоростью.
Однако точно установить биологический возраст отдельного органа – задача непростая. Хотя на многих сайтах предлагается с помощью “калькулятора” оценить возраст вашего сердца или легких, на самом деле для этого (чтобы получить более или менее точную картину) требуется подробное исследование функций конкретного органа, структуры его тканей, клеток и генетического здоровья.
Между тем, данные, собранные трансплантологами, дают нам уникальную возможность узнать, какие именно органы лучше справляются со старением.
Исследователи, сравнивая возраст доноров с тем, насколько долго после пересадки прожили реципиенты, обнаружили, что, как правило, менее успешными бывают трансплантации более старых органов. Однако многое зависит от того, какой именно орган пересаживается.
В то время как успех операций по пересадке сердца и поджелудочной железы снижается после 40 лет (возраст донора), в случае с легкими никакой разницы не наблюдается вплоть до того времени, пока донор не достиг 65-ти.
Наиболее стойким к старению органом оказалась роговица – тут возраст донора, судя по всему, вообще не играет роли.
Автор фото, Press Association
Подпись к фото,Красные кровяные тельца обычно живут лишь несколько месяцев, а потом их заменяют новые. А вот другие типы клеток, например, нейроны, в основном живут с нами с рождения и до смерти
Исследователи из Ливерпульского университета полагают, что ключевым фактором в том, как орган справляется с возрастом, можно считать его относительную сложность – вместе со степенью зависимости от здоровья кровеносных сосудов.
“Логично предположить, что возрастные изменения в сосудах и микрососудах разных органов должны быть серьезным фактором, усугубляющим возрастные расстройства”, – пишут ученые.
Данные, собранные трансплантологами, ставят, кроме того, вопросы по поводу существования границы жизненного цикла того или иного органа.
Некоторые исследователи предлагают активнее использовать в качестве потенциальных доноров печени девяностолетних, ссылаясь на несколько удачных операций по такой пересадке за последние годы.
Другие ученые следят за состоянием небольшого количества пациентов, печени которых уже после пересадки исполнилось 100 лет – на несколько десятилетий раньше, чем их новому хозяину.
Некоторые из органов могут быть более чувствительны к разным аспектам нашего образа жизни. “Очень хороший пример – легкие и загрязнение окружающей среды, – говорит Ричард Сиау, директор исследований старения в Королевском колледже Лондона. – Легкие стареют быстрее у тех, кто живет в больших городах или там, где воздух сильно загрязнен”.
По словам Сиау, на то, как мы стареем, влияет множество факторов. “Что и как мы едим, как и когда спим – всё это влияет на наши органы самыми разными способами, которые мы не до конца понимаем”, – говорит он.
На микроскопическом уровне концепция старения органа становится еще более расплывчатой. Отдельные клетки заставляют большинство наших органов изнашиваться, им требуется замена достаточно регулярно. Что означает: многие ткани полностью регенерируются с течением времени, однако скорость такой регенерации сильно различается от органа к органу.
Отдельная клетка эритроцита циркулирует в наших венах и артериях в среднем четыре месяца, в то время как в кишечнике ей требуется замена уже через несколько дней.
С другой стороны, большая часть клеток головного мозга, нейронов, с возрастом не заменяется, и, как правило, им столько же лет, сколько и всему организму.
Но в 2019 году коллектив ученых под руководством Мартина Хетцера из Института биологических исследований Солка (США) обнаружил, что нейроны – далеко не единственные клетки у млекопитающих, которые могут похвастаться долгой жизнью.
Оказалось, что клетки печени и поджелудочной железы у мышей – такого же возраста, что и само животное, и они сожительствуют с более молодыми клетками – это называется “генетический мозаицизм”.
Поскольку клетки-долгожители более подвержены возрастным изменениям и износу, чем те, чье существование ограничено несколькими днями, тот факт, что таковые существуют не только в мозгу, может дать исследователям ключи к разгадке механизмов старения органов.
Персонализированное старение
Независимо от того, насколько стойки наши органы перед лицом старения, все они со временем замедляют выполнение своих функций. Но свежие исследования показали, что мы сможем прогнозировать, какие из них выйдут из строя первыми.
Автор фото, Getty Images
Подпись к фото,Люди стареют с разной скоростью, так что количество лет, которое мы прожили, почти ни о чем не говорит, пока мы не разобрались в биологическом возрасте
В 2020 году Снайдер и его коллеги из Стэнфордского университета выделили по меньшей мере 87 молекул и микробов, присутствующих в организме, которые можно использовать в качестве биомаркеров старения.
Исследовав, как эти маркеры менялись у группы добровольцев в ходе нескольких ежеквартальных проверок в течение двух лет, ученые пришли к выводу, что люди, похоже, стареют согласно тем или иным биологическим механизмам.
Более того, они поняли, что можно разбить людей на категории по разным “стареотипам”, типам старения, группируя биомаркеры на основе того, с каким органом или системой они наиболее тесно ассоциируются.
Ученые нашли доказательства существования четырех разных типов стареющих на основании основного для них пути старения (почки, печень, метаболизм и иммунитет), но полагают, что есть и другие, например, кардиостареющие.
Примечательно, что исследователям удалось определить “стареотипы” людей (по словам Снайдера, сводимые к сочетанию факторов генетики и окружающей среды) задолго до того, как те состарились.
Если ученые из Стэнфорда правы в своих выводах, то однажды молодые люди смогут получить от специалистов информацию о том, на какие именно аспекты здоровья следует обратить особое внимание по мере того, как они начнут стареть.
“Если вы, предположим, кардиостареющий, то следите за уровнем плохого холестерина, регулярно обследуйте свое сердце, упражняйтесь, – говорит Снайдер. – Если вы – метаболический стареющий, следите за питанием. Печеночные стареющие должны стараться поменьше употреблять алкоголя. И так далее”.
Критики отмечают, что мы пока не знаем, приведут ли физиологические изменения, обнаруженные в сравнительно краткосрочном исследовании стэнфордских ученых, к негативным последствиям для здоровья в долгосрочной перспективе.
Но Снайдер уверен, что мы на пороге эры более персонализированного подхода к предотвращению старения.
“Тут не подстрижешь всех под одну гребенку, – говорит он. – Физические упражнения и правильное питание в целом могут помочь, но если ваше сердце или ваши почки изношены, вам, видимо, нужна более целенаправленная стратегия”.
Повернуть время вспять
При помощи компьютерных технологий ученым удается с большей точностью оценить степень биологического старения. Один из способов – изучение полупостоянных изменений в нашем ДНК (метилирования ДНК), на которые, как считается, влияют наш образ жизни и окружающая среда.
Степень метилирования меняется с возрастом – по мере того, как меняются наши эпигенетические процессы. Это позволило ученым разработать “эпигенетические часы”, часы метилирования, позволяющие определить биологический возраст ткани, клетки или органа.
Часы эти позволяют также сравнить биологический возраст разных тканей. Есть ряд свидетельств, что ткани женской молочной железы, например, стареют быстрее, чем ткани остального организма, и это заставляет задуматься о возможности прогнозирования с помощью эпигенетических часов развития рака молочной железы.
Автор фото, Getty Images
Подпись к фото,Хотя регулярные физические упражнения и правильное питание могут помочь сохранить здоровье до старости, полезен будет и более специфический подход
Впрочем, некоторые ученые указывают на то, что даже если всё работает именно так, далеко не факт, что замедление этих часов замедлит и процесс старения.
С какой бы стороны мы ни посмотрели на старение, конечная цель для многих исследователей – не просто замедлить ход часов, а повернуть время вспять.
Похоже, что на клеточном уровне это уже возможно. В марте 2020 года исследователи из школы медицины Стэнфордского университета сообщили, что им удалось омолодить клетки, взятые у пожилых людей, заставив эти клетки вырабатывать белки, разворачивающие развитие клеток вспять, к эмбриональному состоянию.
Спустя несколько дней клетки выглядели так, будто помолодели на годы.
Сделать то же самое с целым органом, видимо, гораздо сложнее, но это исследование – лишь первый шаг к новым методам, которые помогут запустить биологические часы клеток и тканей в обратном направлении.
В настоящее время, однако, многие ученые больше сосредоточены на продлении периода здоровой жизни пожилых людей.
В недавнем обзорном докладе Линды Партридж и ее коллег из Университетского колледжа Лондона особое внимание обращается на такие препараты, как рапамицин, метформин и литий, которые потенциально способны помочь замедлить возникновение болезней и проблем, сопутствующих старости.
Отмечается, однако, что ни одно из этих средств не способно отменить все многочисленные симптомы старения.
Другие исследователи сходятся на том, что средства против старения, возможно, способны влиять лишь на состояние определенных тканей. Поэтому так важно разобраться в том, как старение отражается на разных органах.
Но как бы по-разному ни старились органы, имеет смысл следить за ними в комплексе. Ричард Сиау подчеркивает, что они взаимосвязаны, зависят друг от друга, и быстрое старение одного неизбежно отражается на остальных.
“Если ваши суставы воспалены, то это сказывается и на вашем мозге, и на вашем сердце, – говорит он. – У каждого органа – своя динамика старения, но все они взаимозависимы”.
Больше статей на похожие темы – на сайте BBC Future.
с какой стороны искать, слева или справа, фото с расположением, органы рядом
Автор Чураева Екатерина Сергеевна На чтение 5 мин.
Зная, где находится печень у человека, можно правильно определить, что именно беспокоит больного, и своевременно излечить возникшую патологию. Печенка – самый большой орган в организме, способный к самостоятельной регенерации, но только при содействии человека.
Железа за час очищает около 300 л крови и постоянно вырабатывает желчь для переваривания пищи. От стабильной работы органа зависит общее состояние организма. Так где же ее искать?
С какой стороны искать – слева или справа?
На вопрос, с какой стороны находится печень у человека, врачи ответят – с правой. Большая часть органа расположена за правыми ребрами и заходит в эпигастральную область.
Орган почти весь закрыт ребрами, поэтому правильнее говорить, что он находится в груди. Его верхняя граница плотно прилегает к диафрагме и находится на уровне 4-5 ребра.
Железа состоит из правой и левой частей. Левая занимает часть пространства соответствующей верхней части брюшной полости.
Нижний край находится только справа. Им орган опускается до середины живота между последними ребрами и пупком.
Определить, в каком боку находится печень у человека, и ее величину можно постукиванием пальцами или плессиметром по брюшной полости. Расположение органа определяется по исходящему звуку.
Так определяют:
- где конкретно находится печенка у человека;
- ее размеры;
- возможные патологии органа.
Область нахождения железы обозначают точками на схеме. Диагностика состояния органа дает максимально информативный ответ, с какой стороны печень имеет увеличения или другие патологии.
Фото с расположением
При воспалении железа увеличивается и давит на близлежащие органы, что вызывает боли и дискомфорт. Чаще всего это и является причиной беспокойства. С какой стороны в норме печень у человека, видно на фото.
Точную информацию о состоянии железы конкретного пациента может предоставить специалист после прохождения обследований. Гастроэнтерологи предлагают пройти:
- УЗИ;
- МРТ;
- КТ органа.
Это позволит точно определить размеры и то, где находится печень у человека. Фото и расшифровка неинвазивных исследований демонстрируют отклонения в строении железы. Для получения полной картины потребуется также сдать анализы:
- общий и биохимический анализы крови;
- биопсию печени или фибротест.
Что расположено рядом с печенью и под ней?
Боль в правом боку может вызываться патологиями соседних с печенкой органов. Рядом с железой расположены:
- желчный пузырь;
- диафрагма;
- поджелудочная железа;
- кишечник;
- почки;
- аппендикс.
Желчный пузырь тесно связан с железой и хранит избыток выработанной желчи. Он находится непосредственно рядом с печенью. Воспаление именно этого органа часто путают с патологиями печенки, поскольку они сопровождаются схожими симптомами – тупой болью сверху живота.
Есть много вариантов расстройств, что может провоцировать у человека боли вверху живота. Это могут быть камни в желчном пузыре, инфекции или излишняя выработка желчи.
Поджелудочная железа расположена вблизи печени. Ее воспаление вызывает сильные боли с тошнотой и рвотой, вызванные патологиями желчного пузыря.
Диафрагма прилегает к самому большому органу сверху.
Чтобы определиться с вариантами причин, вызывающих боли в брюшной полости, необходимо знать, что находится под печенью у человека.
- Это может быть расстройство кишечника или его инфицирование.
- В правой части спины, в области расположения печенки, находится множество нервных окончаний грудного отдела позвоночника, защемление которых сопровождается болями.
- Ниже печени, с правой стороны, у человека находится аппендицит. Червеобразного отросток слепой кишки требует немедленного удаления при воспалении. Боль в правом боку или в области пупка при этом держится долгое время, не ослабевая, и сопровождается повышением температуры тела.
Даже зная, что находится под печенью, и какими симптомами сопровождается воспаление, самостоятельно диагностировать проблему будет сложно. Обратитесь к врачу, если вы испытываете боли в правой стороне живота.
Железа имеет гладкую и блестящую поверхность. Самый большой орган человека весит приблизительно 1,5 кг. Его правая доля больше левой почти в 6 раз. 60%-80% массы органа занимают функциональные клетки – гепатоциты. Их количество может доходить до полумиллиона. Циркуляция крови в железе осуществляется по гемокапиллярам. Желчь у здорового человека не проникает в кровь, за счет транспортировки только по желчным капиллярам.
Характерной особенностью железы является отсутствие в ней нервных окончаний, поэтому сама она при воспалении не болит. Неприятные ощущения могут быть вызваны оболочкой органа, которая уже имеет нервные окончания или близлежащие органы, на которые давит увеличенная печень.
Основной задачей печени является очищение организма от токсинов. Также клетки железы участвуют в обмене веществ, способствуют выработке:
- гликогена;
- холестерина;
- гормонов;
- аминокислот.
Также орган помогает запастись организму минералами, витаминами и обеспечить свертываемость крови.
Заключение
Печенка является одним из главных органов человека. От правильной ее работы зависит здоровье всего организма.
Основная часть печень у большинства здоровых людей не выходит за нижний край правых ребер и находится за ними, что обеспечивает ее защиту от внешних механических повреждений.
Правой частью печень заходит в эпигастральную область.
Рак печени: лечение, симптомы, диагностика рака печени 4 степени
Сегодня основной метод лечения злокачественных новообразований печени при первичных опухолях и метастазах колоректального рака – анатомическая лапароскопическая резекция печени. Такая методика используется в странах Западной Европы, в Израиле, в США и в LISOD. При метастазах других видов рака применяют атипичную резекцию, радиочастотную абляцию.
Рак печени или печеночноклеточный рак – злокачественная опухоль, которая локализуется в печени. Новообразование происходит из клеток печени или является метастазом другой (первичной) опухоли. Метастазы в печени развиваются намного чаще, чем первичные опухоли. Это связано с характером кровообращения и функцией печени в организме. Метастазы злокачественного новообразования – это тяжелое осложнение, которое более опасно, чем сама первичная опухоль. Метастатический рак выявляют как метастазы злокачественной опухоли при ее первичной локализации в других органах.
Первичный рак печени имеет следующие типы: гепатоцеллюлярная карцинома, ангиопластическая саркома (ангиосаркома), гепатобалстома и гемангиосаркома, холангиокарционома.
Саркома печени — редкое и опасное заболевание. Очень быстро происходит развитие опухоли, распространение на соседние органы. Особенностью сарком является их возникновение преимущественно у людей молодого возраста и у детей. В частности, ангиосаркома печени – это редкая форма злокачественной опухоли. Новообразование имеет агрессивное течение, проявляется инвазивным, очень быстрым ростом, метастазирует.
Холангиокрацинома или рак желчного протока может развиться как в области печени, так и за пределами органа. Опухоль может образоваться в любой части протока. В зависимости от локализации образования существуют три группы: рак внутрипеченочных протоков, рак желчного протока в области ворот печени, рак дистальных желчных протоков.
Причины и механизм развития заболевания еще недостаточно изучены. Исследовалось влияние географического положения, климата, рациона питания, некоторых медицинских препаратов. У больных алкоголизмом первичный печеночноклеточный рак нередко развивается на фоне цирроза. Рак печени может обнаружиться в любом возрасте, чаще им заболевают после 40 лет.
Диагностика
В LISOD для диагностики рака печени применяют современные методы, соответствующие международным медицинским стандартам.
Ультразвуковое исследование (УЗИ) позволяет обнаружить опухоль и в некоторых случаях определить ее тип.
Биопсия опухоли является наиболее достоверным методом диагностики рака печени. Как правило, применяют тонкую длинную иглу, которую вводят через кожу в печень в область опухоли под контролем УЗИ-аппарата. Если во время исследования участка новообразования под микроскопом обнаруживают раковые клетки, диагноз рака печени считается подтвержденным.
Компьютерная томография (КТ) очень эффективна при диагностике опухолей печени, позволяет обнаружить даже маленькие новообразования, незаметные на УЗИ. В LISOD для улучшения изображения проводится КТ с контрастированием – внутривенно вводится контрастное вещество, что дает возможность специалистам изучить расположение сосудов в печени. Во время компьютерной томографии аппарат получает изображение тонких срезов, что позволяет специалистам тщательно обследовать структуру органа и выявить даже небольшие опухоли.
Лапароскопия. Лапароскопический метод позволяет поставить точный и правильный диагноз. Метод щадящий, быстрый и безболезненный. Через небольшой разрез, под короткодействующим наркозом, врач вводит специальный прибор в брюшную полость, осматривает опухоль (на мониторе) и берет кусочек ткани на исследование.
Исследование крови. Определение уровней альфа-фетопротеина (АФП) в крови полезно как на этапе диагностики опухолей печени, так и после лечения для контроля эффективности терапии и возможного рецидива заболевания.
Лечение
Полную информацию о диагностике и лечении этого вида рака Вам предоставят консультанты Информационной службы LISOD:
- 0-800-500-110 (бесплатно для звонков
со стационарных телефонов по Украине) - или +38 044 520 94 00 – ежедневно
с 08:00 до 20:00.
Прежде всего, врачи уточняют диагноз опухоли и степень ее распространения. План лечения разрабатывается на междисциплинарной онкологической конференции.
Если опухоль операбельна, то начинается подготовка к серьезному хирургическому вмешательству. Удаление метастазов в печени – эффективный метод лечения. Печень «умеет» регенерироваться, и удаленная часть постепенно восстанавливается. Таким образом, ведущим методом остается радикальное оперативное вмешательство (например, гемигепатэктомия или атипичные резекции печени) в сочетании с последующей химиотерапией.
Радиотерапия также применяется в лечении рака печени, лечении метастазов в печень, так как снижает темпы роста опухоли. Радиотерпия – эффективный метод лечения метастазов в печени. Радиотерапия может быть использована в сочетании с хирургическим лечением либо с химиотерапией. Эмболизация печеночной артерии подразумевает блокировку артериальной крови, которая переносится к карциноидным опухолям с последующим проведением химиотерапии для уменьшения размеров оставшихся очагов.
Ранее выявление болезни является залогом успешного лечения. Операция, проведенная на ранних стадиях рака печени, как правило, дает хорошие результаты.
Симптомы
Рак печени симптомы проявляет, как правило, на фоне хронических болезней (вирусный гепатит, цирроз и т.д.). В результате, на признаки уже существующего недуга накладываются новые.
Появление боли в животе или ее усиление – симптом рака, часто свидетельствующий о больших размерах новообразования или его распространения за пределы печени.
Ощущение тяжести в правом подреберье может быть признаком рака печени.
Повышенная температура тела (выше 37.5 градусов Цельсия), которая держится длительное время и не объясняется другими причинами.
Появление водянки (асцит) – это скопление в брюшной полости жидкости, возникающее при раке печени и циррозе. Т.е. появление асцита у больного с циррозом может быть как осложнением основной болезни, так и признаком рака печени.
Желтуха – пожелтение склер глаз, слизистых оболочек и кожи тела. Возникает при разных состояниях, но, в том числе, при циррозе и при раке печени. Желтуха у больного может проявляться как осложнение цирроза, но так же может быть признаком рака печени.
Вздутие живота, снижение массы тела, отсутствие аппетита, выраженная слабость – это симптомы рака печени, но могут встречаться и при других болезнях.
Факторы риска
Известны факторы риска, которые могут способствовать развитию рака печени.
Пол. Мужчины болеют чаще, чем женщины. Возможно, это связано с большим употреблением ими алкоголя.
Заболевания печени. Хроническая инфекция (гепатит С или В) – очень значимый фактор риска. Есть некоторые наследственные заболевания, которые повышают вероятность возникновения рака печени.
Цирроз. Болезнь, развивающаяся в результате формирования в печени рубцовой ткани и часто приводящая к раку. Наиболее существенные причины цирроза – употребление алкоголя и заболевание гепатитом С и В. Другая причина – это накопление в печени избыточного количества железа.
Употребление табака. Доказана связь между курением и возникновением рака печени. При сопутствующем употреблении алкоголя риск увеличивается.
Афлатоксины. Употребление продуктов, которые из-за неправильного хранения поражены афлотоксином В1(митотоксин гриба Аspergilis flavus), повышает риск заболевания. К таким продуктам относятся: пшеница, рис, кукуруза, соевые бобы, земляные орехи и пр.
Анаболические стероиды – это мужские гормоны, которые иногда используют спортсмены. Их длительное применение может несколько увеличить риск развития злокачественной опухоли печени.
Мышьяк. Есть страны, где употребляется вода, загрязненная мышьяком, что повышает риск возникновения рака печени.
Профилактика
Основными мерами профилактики рака печени являются:
- своевременная вакцинация от гепатита В;
- своевременное и качественное лечение гепатита В и С;
- лечение алкоголизма и полный отказ от алкоголя;
- регулярное наблюдение у гепатолога для больных циррозом и хроническими вирусными гепатитами (не реже 2-3 раз в год).
Особое значение имеет борьба с алкоголизмом, поскольку цирроз печени (особенно крупноузловая форма) обнаруживают примерно у 60-90% больных с гепатомой.
Вопросы и ответы
В разделе публикуются вопросы пациентов и ответы наших специалистов. Вопрос каждого человека касается конкретной проблемы, связанной с его заболеванием. Пациентам отвечают израильские клинические онкологи и главный врач LISOD, д.м.н., профессор Алла Винницкая.
Ответы специалистов основаны на знаниях принципов доказательной медицины и профессиональном опыте. Ответы соответствуют исключительно предоставленным сведениям, имеют ознакомительный характер и не являются врачебной рекомендацией.
Основная цель раздела – дать информацию пациенту и его семье, чтобы вместе с лечащим врачом принять решение о виде лечения. Предложенная Вам тактика лечения может отличаться от принципов, изложенных в ответах наших специалистов. Не стесняйтесь задать лечащему врачу вопрос о причинах отличий. Вы должны быть уверены, что получаете правильное лечение.
Здравствуйте. У моего отца поставили диагноз – обьемное оброзование s4 печени c инвазией стенки желчного пузыря, механическая желтуха. Скажите, доктор можно ли ему помочь, пробу не берут – снижают желтизну какая опухоль не знают. Помогите, пожалуйста, что делать. Спасибо.
Без гистологической верификации диагноза (биопсии) ничего определенного сказать нельзя. Это может быть первичная опухоль печени (печеночноклеточная или из желчных протоков), может быть вторичная опухоль (метастаз) из другого источника, или другая, более «экзотическая» опухоль. Параллельно следует сделать стадирование (определить распространенность процесса). После того как у нас будет гистологический диагноз и понятие о том местный ли это процесс или распространенный (метастатический) можно будет выстраивать план лечения.
Здравствуйте! В ходе УЗИ обнаружено образование в печени (около 1,9 см), предварительный диагноз – гепатома. Подскажите, какой метод диагностики применить, чтобы подтвердить или опровергнуть онкологию? Заранее благодарна за ответ!
Для начала необходимо сделать компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ) печени.
Здравствуйте! У моего близкого друга на КТ случайно обнаружили очаговое образование в печени. Мы в испуге, не знаем куда нам обращаться. Образование маленького размера, видно в одной проекции. Заранее благодарна
Если есть сомнения по поводу природы образования и оно больше одного см,то лучше всего – проведение ПЭТ-КТ исследования.
Добрый день. С наступающим Рождеством! Вопрос касается мамы. Был диагноз: Гемангиома печени. Расшифруйте диагноз пожалуйста. Какое лечение необходимо в данном случае? Возраст: 62 Жалобы пациента на данный момент: Боли Нет, присутствие органа имеется. Данные биопсии или гистологического исследования опухоли: нет Предшествующее лечение по поводу онкологического заболевания: нет Какое обследование уже было проведено: В динамике от 19.03.2010г., при СКТ печень обычной плотности-65 НY, однородной структуры,размерами -190/114/125 мл. В правой доле (с-7) сохраняется образование прежних размеров, до 20 мл в диаметре, с неровными контурами, слабо накапливающее контрастный препарат. Внутри печеночные желчные протоки не расширены . Желчный пузырь удален. Селезенка обычно расположена, плотность ее не изменена, в ее паренхиме множественные кальцинаты. Поджелудочная железа не увеличена в объеме , однородной структуре. Ретропанкреатическое пространство свободно. Объемных образований не выявлено. Параортальные лимфоузлы не увеличены надпочечники обычной формы и размеров. Почки без структурных изменений. В теле Тh21 позвонка нельзя исключить остеосклеротический очаг до 5 мл. ЗАКЛЮЧЕНИЕ: КТ- признаки очагового образования печени, более всего соответствует С-r, кальцинатов селезенки, с остеосклеротическим мтс тело Тh 11 позвонка, без отрицательной динамики от 19,03,10 г. Ответ буду ждать с нетерпением. С уважением к Вам Людмила.
Дорогая Людмила! Гемангиома – это доброкачественное образование из кровеносных сосудов. Оно не требует лечения при расположении в печени. Для дифференциальной диагностики от опухоли возможно проведение МРТ печени или сканирования с меченными радиоизотопом эритроцитами. Судя по тому что вы описываете (образования в печени и Th21 без динамики с марта 2010) речь не идет об онкологическом заболевании. Находка в 11 грудном позвонке может быть простым так называемым “костным островком”.
У моего мужа месяц назад обнаружили на Узи и КТ множественные метастазы в печени от 12 до 45 мм, а сама опухоль не найдена нигде. Эти метастазы похожи на экране УЗИ на тёмные пятна. Ему 47 лет. Лечить его не стали, сказав мне, что в такой стадии рак уже не операбелен и неизлечим. Я ему про рак пока не говорю. Сейчас он очень слабый, потому что сильно худой. Вес 65 кг. Ходит медленно, иногда теряет равновесие, но ест всё, хотя и понемногу. Курит и бросать не собирается. Иногда жалуется на боли в области пупка и печени. Бывают дни, когда температура повышается до 37,5 и выше, и его начинает бить страшный озноб. Он становится очень холодный, губы синеют, начинается сильное потоотделение (как будто водой его окатили). Делаем ему тогда систему, в которую входит физраствор, глюкоза, преднизалон, спазмалгон и реосорбилакт. После системы потоотделение сначала усиливается, а потом прекращается и ситуация более-менее стабилизируется на некоторое время. Скажите мне, пожалуйста, это действительно рак? Или возможна ошибка. Можно что-то сделать, чтобы его вылечить или надо просто ждать конца, а все средства только на короткий срок отодвинут этот конец?
Юлия, добрый день! Ситуация не совсем понятна.
В любом случае необходимо провести стадирование и обязательно биопсию из очагов в печени для верификации диагноза. Только после этого будет понятно о каком заболевании и, соответственно, лечении будет идти речь.
Где находится печень у человека? Пальпация, размеры и болезни печени
Многие задумываются над тем, где расположен тот или иной орган, только когда появляются неприятные, болезненные ощущения. Ощутив некоторый дискомфорт в груди справа, пациенты связывают его с нарушениями печени. Однако где находится печень, справа или слева указать могут не все.
Где находится печень у человека?
О данном органе известно всем, однако где находится печень ответить способен не каждый взрослый. Нормальное расположение печени у человека – правое подреберье. Непосредственно такой термин используют медики для указания ее месторасположения. Данный орган является одним из самых крупных в организме: его масса у взрослого мужчины может достигать 1,7 кг.
В норме орган полностью прикрыт ребрами и из-под нижнего ребра выступает только 1–2 см, однако при заболеваниях расположение печени может незначительно изменяться. Для того чтобы точнее указать пациентам на локализацию органа, врачи говорят, что печень находится в нижней части грудины справа, на границе груди и живота.
Печень – строение и функции
Врачам зачастую сложно описать в двух словах, из чего состоит печень – строение этого органа сложное. Сам орган состоит из паренхиматозных клеток, которые внешне напоминают призму. Соединяясь между собой, они образуют дольки, из которых формируются две большие доли печени: левая и правая. Правая намного больше левой и по объему превосходит ее в 6 раз. Всего в составе печени выделяют 8 долей.
На нижней поверхности органа расположен желчный пузырь. Он хранит синтезируемую печенью желчь, которая необходима для нормального пищеварения. Непосредственно благодаря этой жидкости, содержащей множество ферментов, обеспечивается пищеварительная функция печени.
Среди других выполняемых органом функций необходимо выделить:
- обмен веществ – печень расщепляет аминокислоты, образует из глюкозы гликоген, вырабатывает желчные кислоты, транспортирующие витамины в кишечник;
- синтез веществ, влияющих на свертывание крови;
- расщепление гормонов;
- является депо крови;
- вывод токсинов из организма;
- препятствие проникновению вредных веществ в организм.
Можно ли нащупать печень?
Узнав где находится печень, многие пытаются нащупать орган, но данные манипуляции безрезультатны. При отсутствии патологии пальпация печени невозможна. Орган находится полностью за ребрами, поэтому прощупать его невозможно. Из-под края нижнего ребра справа выглядывает только 1–2 см органа, поэтому наглядно указать где печень расположена не удастся. Однако при развитии воспаления, наличии других патологий в организме, длительном токсическом воздействии орган значительно увеличивается в объеме. Это явление именуется гепатомегалией.
При некоторых заболеваниях может наблюдаться смещение органа в сторону желудка. В таком случае врачи назначают комплексное обследование организма. При этом изучают не только топологию органа, его размеры, но и структуру паренхимной ткани печени. Нередко о проблемах с печенью врачи узнают по развитию патологий других органов, на которых она оказывает влияние.
Больная печень – симптомы
В большинстве случаев болезни печени не удается выявить на ранних этапах патологии. Даже при нарушении работы органа пациенты длительное время могут не предъявлять жалоб. Их практически ничего не беспокоит, болезненные ощущения отсутствуют.
В отдельных случаях появляются неспецифические признаки, которые характерны ряду других заболеваний:
- общая слабость;
- снижение работоспособности;
- нарушение сна;
- апатия;
- депрессивное состояние.
Подобные признаки указывают на развитие интоксикации организма: печень перестает обезвреживать поступающие в нее продукты метаболизма. Развивается воспалительный процесс, который сопровождается повышением температуры до 38 градусов.
На фоне температуры наблюдаются:
- суставно-мышечные боли;
- кожный зуд;
- снижение аппетита;
- горечь во рту;
- тошнота;
- нарушение стула;
- головные боли и головокружения.
На поздних стадиях заболеваний печени пациенты замечают появление тянущих и тупых болей в правом подреберье. Кожные покровы приобретают желтый оттенок, изменяется масса тела в большую или меньшую сторону. При нарушении липидного обмена отмечается стул с примесью жира и повышенный уровень холестерина в крови.
Болит ли печень?
Многие пациенты узнают где у них находится печень только после появления болей справа. Однако сам орган не снабжен собственными рецепторами, поэтому болезненные ощущения он провоцировать неспособен. Возникающая при патологических состояниях органа боль обусловлена растяжением капсулы, окружающей печень.
При воспалительных процессах орган значительно увеличивается в размерах и начинает давить на внешние оболочки, которые снабжены большим количеством нервных окончаний. Ввиду таких особенностей болезненные ощущения возникают только на поздних стадиях заболевания печени, которые сопровождаются значительным увеличением органа в размерах.
Размеры печени
С возрастом размеры органа увеличиваются, поэтому печень у детей меньше, чем у взрослых. Врачи всегда учитывают возрастной параметр при проведении ультразвукового исследования органа. Существует установленные нормы данного параметра, которым сопоставляют получаемые результаты УЗИ. Однако размеры печени в норме могут немного отличаться, поэтому врачи для получения объективной картины оценивают ряд других факторов. Самостоятельно оценить результаты УЗИ не удастся, поэтому расшифровку исследования всегда проводит специалист.
Размеры печени в норме у взрослых
Изучая печень человека на УЗИ, врач сперва обращает внимание на внешние контуры органа, его очертания. В норме они должны быть четкими, ровными. Изменение этих параметров указывает на возникновение патологического процесса в ткани органа. После оценки внешних очертаний врач приступает к установлению размеров печени. Отдельно оценивают размеры обеих долей печени:
1. Правая:
- длина печени – 11–15 см;
- толщина – 11,2–11,6 см;
- косой вертикальный размер – до 15 см.
2. Левая доля:
- саггитальный размер – 9–12 см;
- кранио-каудальный – менее 10 см;
- толщина – 7 см.
Общие размеры печени у взрослых:
- длина – 14–18 см;
- поперечный размер – 20,1–22,5 см.
Размеры печени у детей
У детей размеры печени, норма этого параметра, увеличивается с возрастом.
Так, для правой доли установлены следующие значения (от верхнего до нижнего края):
- 1 год – 6 см и каждый последующий год + 6 мм;
- 15 лет – 10 см;
- 18 лет – 12 см.
Параметры левой доли печени с возрастом изменяются следующим образом:
- 1 год – меньше 4 см, каждый последующий + 2 мм;
- 15 лет – до 5,5 см;
- 18 лет – меньше 5 см.
Изображение, функция, условия, тесты, методы лечения
Источник изображения
© 2014 WebMD, LLC. Все права защищены.
Печень, вид спереди
Печень – это большой мясистый орган, расположенный на правой стороне живота. При весе около 3 фунтов печень красновато-коричневого цвета и на ощупь эластичная. Обычно вы не чувствуете печень, потому что она защищена грудной клеткой.
Печень состоит из двух больших частей, называемых правой и левой долями.Желчный пузырь находится под печенью, вместе с частями поджелудочной железы и кишечника. Печень и эти органы работают вместе, чтобы переваривать, усваивать и обрабатывать пищу.
Основная функция печени – фильтровать кровь, поступающую из пищеварительного тракта, прежде чем передать ее остальным частям тела. Печень также очищает химические вещества и метаболизирует лекарства. При этом печень выделяет желчь, которая попадает обратно в кишечник. Печень также вырабатывает белки, важные для свертывания крови и других функций.
Заболевания печени
Типы заболеваний печени включают:
- Гепатит: воспаление печени, обычно вызываемое вирусами, такими как гепатит A, B и C. аллергические реакции или ожирение.
- Цирроз: длительное повреждение печени по любой причине может привести к необратимому рубцеванию, называемому циррозом. Затем печень перестает нормально функционировать.
- Рак печени: наиболее распространенный тип рака печени, гепатоцеллюлярная карцинома, почти всегда возникает после цирроза.
- Печеночная недостаточность: Печеночная недостаточность имеет множество причин, включая инфекции, генетические заболевания и чрезмерное употребление алкоголя.
- Асцит: в результате цирроза печени жидкость (асцит) попадает в живот, который становится раздутым и тяжелым.
- Камни в желчном пузыре: если камень застревает в желчном протоке, дренирующем печень, может возникнуть гепатит и инфекция желчных протоков (холангит).
- Гемохроматоз: Гемохроматоз позволяет железу откладываться в печени, повреждая ее. Железо также откладывается по всему телу, вызывая множество других проблем со здоровьем.
- Первичный склерозирующий холангит: редкое заболевание с неизвестными причинами, первичный склерозирующий холангит вызывает воспаление и рубцевание желчных протоков в печени.
- Первичный билиарный цирроз: при этом редком заболевании неясный процесс медленно разрушает желчные протоки в печени. Со временем развивается стойкое рубцевание печени (цирроз).
Местоположение, функции, анатомия, изображения и ответы на часто задаваемые вопросы
! –Noptimize–>
Многие органы нашего тела отвечают за выполнение множества функций.Они несут ответственность за поддержание баланса между различными системами нашего тела и поддержание иммунной системы. Среди всех этих полезных органов печень занимает четвертое место в списке. После головного мозга, спинного мозга и сердца печень является тем органом в нашем теле, который косвенно или напрямую поддерживает многие другие системы. Печень, хотя это может показаться менее важным, является одним из таких органов, который помогает в разделении полезных и бесполезных веществ, помогает в поддержании баланса питательных веществ в организме и многих других важных процессах.Как функции печени разнообразны, так и структура органа. Анатомические исследования показали, что печень имеет одну из самых сложных гистологических структур. Вот почему изучение органа несколько затруднено и включает в себя множество различных биологических аспектов.
! –Noptimize–>
Определение печени
Печень – это орган, отвечающий за различные процессы метаболизма и детоксикации в организме организма. Этот конкретный орган является исключительным для хордовых и отсутствует у беспозвоночных или организмов низшего типа.Орган играет почти одинаковую роль у всех видов, единственная разница заключается в сложности структуры и функций. Это часть пищеварительной системы человека, и его роль связана с ассимиляцией.
Диаграмма печени
Она выглядит красновато-коричневой из-за огромного притока крови к органу. Изменение цвета печени человека свидетельствует о заболевании печени.
Местоположение печени
Печень расположена в верхнем правом квадранте брюшной полости, прямо под диафрагмой.Он находится над правой почкой, кишечником и желудком. Грудная клетка защищает этот орган. Пищевод или пищевая трубка проходит кзади от органа и входит в желудок, расположенный под ним.
Расположение печени
Строение печени
Печень имеет форму клина, и внешний вид органа показывает, что она состоит из четырех долей разного размера. Печень обозначается как самая большая железа и самый тяжелый внутренний орган тела.В печень входят два кровеносных сосуда – печеночная артерия, снабжающая кислородом кровь, и печеночная воротная вена, которая снабжает печень расщепленными питательными веществами.
Анатомия печени
Кровеносные сосуды делятся на капилляры, которые входят в доли печени. Капилляры известны как синусоиды печени.
- Функциональная единица печени – дольки, состоящие из печеночных клеток. Эти клетки отвечают за метаболическую активность и известны как гепатоциты.
- Каждая долька соединена между собой плотным слоем тонкой соединительной ткани. Этот слой является продолжением капсулы, окружающей печень, капсулы Глиссона.
- Капсула Glisson окружена серьезным слоем, за исключением голой области. Серозная жидкость служит смазывающим средством для органа.
- Если смотреть сверху, печень разделена серповидной связкой на две доли, правую и левую.
- Правая доля – самая большая из четырех основных сегментов печени.
- Однако, если смотреть снизу, наряду с правым и левым лепестками, есть еще два лепестка, расположенные на разделительной линии двух основных лепестков.
- Эти две маленькие лобные доли известны как хвостатая и квадратная доли.
- Хвостатая доля – это небольшая часть, которая отходит от правой доли в задней части. Он окружает нижнюю полую вену.
- Квадратная доля закрывает желчный пузырь из поля зрения, охватывая его. Он расположен ниже хвостатой доли.
- Помимо этих четырех долей, левая доля дополнительно разделена воротами гепатита на четыре сегмента. Это делает печень семичлениковой, если смотреть с теменной стороны. Однако с висцеральной стороны видно восемь сегментов.
Печень имеет множество вдавлений для прикрепления окружающих органов. Печень выделяет желчь, которая является одним из основных пищеварительных соков.
- Желчь секретируется клетками печени и стекает в микроскопические каналы.Эти каналы окружают печеночные дольки и известны как желчные каналы.
- Канальцы из разных частей печени соединяются, образуя желчные протоки.
- Скопление многочисленных желчных протоков образует левый и правый печеночные протоки.
- Эти печеночные протоки соединяются, образуя печеночный проток, который позже соединяется с пузырным протоком, образуя общий желчный проток.
Функции печени
Печень – это орган, выполняющий множество функций, связанных с метаболизмом, детоксикацией и многими другими функциями.Функции печени:
Производство желчи
Печень является местом производства желчи. Желчь – это желудочный сок, который способствует эмульгированию жиров, а также делает среду в двенадцатиперстной кишке щелочной. Соль бикарбоната натрия в желчи нейтрализует кислотность химуса и создает необходимую щелочную среду для работы панкреатического и кишечного соков. Эта желчь вырабатывается гепатоцитами и переносится в двенадцатиперстную кишку всем желчным деревом.
Дезаминирование аминокислот
Аминокислоты, которые поставляются живым организмам, редко используются в целях бодибилдинга. Остальные аминокислоты распадаются на аминовую и кислотную части. Аминная часть превращается в мочевину и мочевую кислоту. Этот процесс известен как дезаминирование, и печень является местом удаления азотистой части из белков.
Хранение глюкозы
Избыток глюкозы в крови хранится в активной форме, гликоген в клетках печени.Инсулин способствует превращению глюкозы в гликоген посредством гликогенеза. Когда есть потребность в глюкозе в организме, гликоген из печени превращается в глюкозу в процессе гликогенолиза. Следовательно, печень действует как хранилище глюкозы.
Преобразование других питательных веществ в глюкозу
Печень способствует преобразованию других питательных веществ, таких как жирные кислоты или аминокислоты, в глюкозу в процессе глюкогенеза. Глицерин является активным компонентом этого процесса, который вырабатывается клетками печени.
Некоторые другие функции
- Печень отвечает за производство эритроцитов у плода. Это происходит до тех пор, пока не разовьется сердце.
- Он также отвечает за производство тромбопоэтина, белка, который помогает в производстве тромбоцитов красным костным мозгом.
- Печень действует как место распада красных кровяных телец. Железная часть эритроцитов остается в крови, а белок расщепляется на билирубин и биливердин.
Иннервация печени
Иннервация печени в значительной степени контролируется печеночным нервным сплетением. Это нервное сплетение является центром приема как симпатических, так и парасимпатических нервных волокон. Парасимпатические нервы снабжаются блуждающим нервом, а чревное сплетение является источником симпатического пучка.
Фотографии печени
Клиническая значимость печени
- Гепатит: воспаление печени
- Цирроз : уплотнение мышц печени является симптомом цирроза.Это приводит к неправильной работе печени.
- Рак печени : гепатоцеллюлярная карцинома является основным типом рака печени, который развивается после цирроза.
- Асцит : это заболевание, при котором затвердевшие мышцы печени выделяют жидкость в желудок. Это вызывает скопление жидкости в брюшной полости.
- Гемохроматоз : отложение железа в печени является основной причиной гемохроматоза.
Часто задаваемые вопросы о печени
Можно ли назвать какое-либо нарушение функционирования печени заболеванием печени?
Да, нарушение функции печени указывает на развитие заболевания печени.
Какой первый и главный симптом любого заболевания печени?
Увеличение выработки желчи – главный симптом заболевания печени. Это состояние называется желтухой. Желчные пигменты появляются в моче человека. Белая часть глаза становится желтоватой вместе с языком и ногтями.
Что такое гепатит?
Гепатит – это заболевание, вызывающее воспаление клеток печени. Это может быть вызвано любой вирусной инфекцией или любыми другими факторами, например чрезмерным злоупотреблением алкоголем.
Смертен ли цирроз печени?
Цирроз печени – это состояние, при котором печень перестает нормально функционировать. Следовательно, это приводит к летальному исходу, так как приводит к раку печени, а также к накоплению жидкости в брюшной полости.
на какой стороне тела расположена ваша печень?
Печень расположена с правой стороны тела человека.
Можете ли вы жить без печени?
Нет, вы не можете жить без печени, вы можете прожить 2-4 дня в зависимости от случая, если печень удаляется хирургическим путем.Обычно пациенту дарят небольшую часть печени, и со временем печень возвращается к нормальному размеру.
! –Noptimize–>
Рак печени | CDC
Анатомия печени. Печень находится в верхней части живота, рядом с желудком, кишечником, желчным пузырем и поджелудочной железой. У печени четыре доли. Две доли расположены спереди, а две маленькие доли (не показаны) – сзади. Внутрипеченочные желчные протоки представляют собой сеть небольших трубок, которые переносят желчь внутрь печени.
© 2010 Terese Winslow LLC, Правительство США. имеет определенные права. Используется с разрешения. Свяжитесь с художником на сайте www.teresewinslow.comexternal icon для получения лицензии.
ЗакрытьАнатомия печени. Печень находится в верхней части живота, рядом с желудком, кишечником, желчным пузырем и поджелудочной железой. У печени четыре доли. Две доли расположены спереди, а две маленькие доли (не показаны) – сзади. Внутрипеченочные желчные протоки представляют собой сеть небольших трубок, которые переносят желчь внутрь печени.
© 2010 Terese Winslow LLC, Правительство США. имеет определенные права. Используется с разрешения. Свяжитесь с художником на сайте www.teresewinslow.comexternal icon для получения лицензии.
Рак – это заболевание, при котором клетки организма бесконтрольно разрастаются. Когда рак начинается в печени, это называется раком печени . Ежегодно в США около 24 500 мужчин и 10 000 женщин заболевают раком печени, и около 18 600 мужчин и 9 000 женщин умирают от этого заболевания. Процент американцев, заболевших раком печени, растет уже несколько десятилетий, но, возможно, начинает стабилизироваться.Рак печени чаще встречается в других частях мира, чем в Соединенных Штатах.
Что такое печень?
Печень расположена в верхней правой части тела за нижними ребрами. Печень выполняет множество функций, в том числе –
- Хранение питательных веществ.
- Удаление продуктов жизнедеятельности и изношенных клеток из крови.
- Фильтрующие и обрабатывающие химикаты в продуктах питания, алкоголе и лекарствах.
- Производит желчь , раствор помогает переваривать жиры и выводить продукты жизнедеятельности.
Каковы симптомы рака печени?
На ранних стадиях рак печени может не иметь видимых или ощутимых симптомов. Однако по мере роста рака люди могут заметить один или несколько из этих общих симптомов. Важно помнить, что эти симптомы также могут быть вызваны другими заболеваниями. Если у вас есть какие-либо из этих симптомов, обратитесь к врачу.
Симптомы рака печени могут включать:
- Дискомфорт в верхней части живота с правой стороны.
- Вздутие живота.
- Твердая шишка с правой стороны чуть ниже грудной клетки.
- Боль возле правой лопатки или в спине.
- Желтуха (пожелтение кожи и белков глаз).
- Легкие синяки или кровотечения.
- Необычная усталость.
- Тошнота и рвота.
- Потеря аппетита.
- Похудание по неизвестной причине.
У меня рак печени, но вы не должны
Болезнь застала Гэри врасплох, и результаты анализов показали то, чего он никак не ожидал.Прочтите его рассказ.
Что вызывает рак печени?
Поведение и состояния, повышающие риск заболевания раком печени:
Как снизить риск рака печени?
Вы можете снизить риск заболевания раком печени следующими способами:
Статистика
Инструмент визуализации данных позволяет любому пользователю легко изучить и использовать последние официальные данные федерального правительства о раке из Статистики рака США. Включает последние данные по раку в США.С. население.
Your Liver (для детей) – Nemours Kidshealth
Вы когда-нибудь видели печень и лук в меню закусочной? Если так, то мы предполагаем, что вы сказали «фу» и заказали что-то еще.
Но знаете ли вы, что есть одна печень, которую не нужно заказывать? Он всегда находится внутри вашего живота, под грудной клеткой, и это очень важно для вашего здоровья.
Ваша печень – самый большой твердый орган вашего тела. К тому времени, когда вы вырастете, он будет размером с футбольный мяч.Печень выполняет множество функций, но вот три основных:
- Очищает вашу кровь.
- Он производит важную пищеварительную жидкость, называемую желчью, .
- Он хранит энергию в виде сахара под названием гликоген .
Печень очищает кровь
Печень помогает вам выводить токсины (вещества в организме, которые на самом деле похожи на яды) из вашей крови. Ждать! Почему вообще у вас в крови токсины? Иногда ваше тело производит их как часть своей нормальной функции, например, расщепление белка, компонента таких продуктов, как мясо и орехи.
Печень также очищает кровь, которая только что была обогащена витаминами и минералами во время пищеварения. После того, как вы что-то съели, витамины, минералы и другие питательные вещества из пищи переходят из кишечника в кровь. Прежде чем выйти на остальную часть тела, богатая питательными веществами кровь останавливается в печени.
Печень перерабатывает полезные вещества в формы, которые может использовать остальное тело. Отходы или вещи, которые не нужны вашему организму, могут переноситься желчью обратно в кишечник и выводиться из организма, когда вы мочитесь.Другие отходы, перерабатываемые печенью, проходят через кровь к почкам и выводятся с мочой.
И, если вы когда-нибудь случайно съели что-то вредное, ваша печень попытается разрушить это и удалить из вашего организма. Но не проверяйте свою печень! Держитесь подальше от ядов и других вредных веществ.
Страница 1
Печень вырабатывает желчь
Как вы, наверное, знаете, пищеварительная система делает больше, чем просто перемещает пищу по вашему телу, пока не придет время сходить в туалет.Во время пищеварения ваше тело получает все необходимое из пищи, которую вы едите. Жир – это одна из вещей, которую организм получает с пищей.
Желчь, пищеварительный сок, вырабатываемый печенью, помогает организму абсорбировать жир в кровоток. Вы найдете это густое желто-зеленое вещество в желчном пузыре, где оно хранится до тех пор, пока организму не понадобится немного для переваривания жиров.
Печень хранит гликоген
Печень также помогает организму использовать углеводы (углеводы), еще один важный компонент пищи.Углеводы содержатся во многих продуктах, таких как хлеб, фрукты и молоко. Организм расщепляет большинство углеводов на сахар, называемый глюкозой, который является основным источником топлива для наших клеток. Глюкоза, хранящаяся в печени, называется гликогеном.
Гликоген – это как резервное топливо. Когда организму требуется быстрый прилив энергии или когда у человека падает уровень глюкозы в крови, печень расщепляет гликоген и высвобождает глюкозу в кровоток.
И это еще не все!
Ваша печень не останавливается на достигнутом.Он участвует в производстве холестерина, который вы можете считать плохим, но вашему организму он нужен. А печень способствует свертыванию крови, что помогает остановить кровотечение вскоре после пореза.
Вы тоже должны поблагодарить свою печень, когда в следующий раз примете лекарство. Например, когда вы принимаете обезболивающее от головной боли, печень забирает активный ингредиент и расщепляет его, чтобы ваше тело могло использовать его, чтобы избавиться от головной боли!
Любить свою печень
Теперь, когда вы знаете, сколько ваша печень делает для вас, вы, вероятно, задаетесь вопросом, что вы можете для нее сделать.Это действительно просто. Здоровый образ жизни – лучший способ заботиться о своей печени. Печень может быть повреждена, если человек страдает избыточным весом или употребляет слишком много алкоголя. Так что будьте активны, правильно питайтесь, и ваша печень продолжит вас любить!
Что такое рак печени?
Рак печени – это тип рака, который начинается в печени. Рак начинается, когда клетки тела начинают бесконтрольно расти. Чтобы узнать больше о том, как рак начинается и распространяется, см. Что такое рак?
Чтобы понять рак печени, полезно знать о нормальной структуре и функции печени.
Печень
Печень – самый большой внутренний орган. Он находится под вашими правыми ребрами, прямо под вашим правым легким. Имеет две доли (секции).
Печень состоит в основном из клеток, называемых гепатоцитами . В нем также есть другие типы клеток, в том числе клетки, выстилающие его кровеносные сосуды, и клетки, выстилающие маленькие трубочки в печени, называемые желчными протоками . Желчные протоки переносят желчь из печени в желчный пузырь или непосредственно в кишечник.
Вы не можете жить без печени. У него много важных функций:
- Он расщепляет и накапливает многие из всасываемых из кишечника питательных веществ, необходимых вашему организму для функционирования. Некоторые питательные вещества необходимо изменить (метаболизировать) в печени, прежде чем их можно будет использовать для получения энергии или для создания и восстановления тканей тела.
- Он вырабатывает большинство факторов свертывания крови, которые не дают вам слишком сильно истекать кровью, когда вы порезались или получили травму.
- Доставляет желчь в кишечник, помогая усваивать питательные вещества (особенно жиры).
- Расщепляет алкоголь, наркотики и токсичные отходы в крови, которые затем выводятся из организма через мочу и стул
Различные типы клеток в печени могут образовывать несколько типов злокачественных (раковых) и доброкачественных (незлокачественных) опухолей. Эти опухоли имеют разные причины, по-разному лечатся и имеют разный прогноз (перспективы).
Первичный рак печени
Рак, который запускает в печени, называется первичным раком печени.Существует несколько видов первичного рака печени.
Гепатоцеллюлярная карцинома (ГЦК)
Это наиболее распространенная форма рака печени у взрослых.
Гепатоцеллюлярный рак может иметь разные модели роста:
- Некоторые начинаются с единственной опухоли, которая увеличивается в размерах. Только на поздних стадиях болезни он распространяется на другие части печени.
- Второй тип, кажется, запускает множество небольших раковых узелков по всей печени, а не только одну опухоль.Это чаще всего наблюдается у людей с циррозом (хроническое поражение печени) и является наиболее распространенной картиной, наблюдаемой в Соединенных Штатах.
Врачи могут классифицировать несколько подтипов ГЦК. Чаще всего эти подтипы не влияют на лечение или прогноз (прогноз). Но важно распознать один из этих подтипов, фиброламеллярный, . Это редко, составляет менее 1% от ГЦК и чаще всего встречается у женщин моложе 35 лет. Часто остальная часть печени не поражается. Этот подтип имеет тенденцию иметь лучший прогноз, чем другие формы ГЦК.
Большая часть из остальная часть th – это содержание относится только к гепатоцеллюлярной карциноме, а называется раком печени.
Внутрипеченочная холангиокарцинома (рак желчных протоков)
Примерно от 10% до 20% раковых заболеваний, которые начинаются в печени, являются внутрипеченочными холангиокарциномами. Эти виды рака начинаются в клетках, выстилающих небольшие желчные протоки (трубки, по которым желчь попадает в желчный пузырь) в печени.Однако большинство холангиокарцином на самом деле возникают в желчных протоках за пределами печени.
Хотя остальная часть этой информации в основном касается гепатоцеллюлярного рака, холангиокарциномы часто лечатся таким же образом. Для получения более подробной информации об этом типе рака см. Рак желчных протоков.
Ангиосаркома и гемангиосаркома
Это редкие виды рака, которые возникают в клетках, выстилающих кровеносные сосуды печени. Люди, которые подвергались воздействию винилхлорида или диоксида тория (торотраста), более склонны к развитию этих видов рака (см. Факторы риска рака печени).Считается, что некоторые другие случаи вызваны воздействием мышьяка или радия или наследственным заболеванием, известным как наследственный гемохроматоз . Примерно в половине всех случаев невозможно определить вероятную причину.
Эти опухоли быстро растут и обычно слишком широко распространены, чтобы их можно было удалить хирургическим путем к моменту их обнаружения. Химиотерапия и лучевая терапия могут помочь замедлить развитие болезни, но эти виды рака обычно очень трудно поддаются лечению. Эти виды рака лечатся так же, как и другие саркомы.Для получения дополнительной информации см. Саркома мягких тканей.
Гепатобластома
Этот – очень редкий вид рака, который развивается у детей, обычно у детей младше 4 лет. Клетки гепатобластомы похожи на клетки печени плода. Примерно 2 из 3 детей с этими опухолями успешно лечатся хирургическим вмешательством и химиотерапией, хотя опухоли труднее лечить, если они распространились за пределы печени.
Вторичный рак печени (метастатический рак печени)
В большинстве случаев, когда рак обнаруживается в печени, он начинается не там, а распространяется (метастазирует) из других частей тела, например, из поджелудочной железы, толстой кишки, желудка, груди или легких.Поскольку этот рак распространился из своего исходного (первичного) очага, он называется вторичным раком печени . Эти опухоли называют и лечат в зависимости от их первичного очага (где они возникли). Например, рак, который начался в легком и распространился на печень, называется раком легких и распространился на печень , а не рак печени. Его также лечат как рак легких.
В США и Европе вторичные (метастатические) опухоли печени встречаются чаще, чем первичный рак печени.Обратное верно для многих регионов Азии и Африки.
Для получения дополнительной информации о метастазах в печень от различных типов рака см. Конкретные типы рака, а также Продвинутый рак.
Доброкачественные опухоли печени
Доброкачественные опухоли иногда становятся достаточно большими, чтобы вызвать проблемы, но они не прорастают в близлежащие ткани и не распространяются на отдаленные части тела. Если они нуждаются в лечении, пациента обычно можно вылечить хирургическим путем.
Гемангиома
Самый распространенный вид доброкачественной опухоли печени – гемангиомы, начинающиеся в кровеносных сосудах.Большинство гемангиом печени протекает бессимптомно и не требует лечения. Но некоторые из них могут кровоточить, и их необходимо удалить хирургическим путем.
Аденома печени
Аденома печени – доброкачественная опухоль, которая начинается с гепатоцитов (основной тип клеток печени). Большинство из них не вызывает никаких симптомов и не требует лечения. Но некоторые со временем вызывают симптомы, такие как боль или уплотнение в животе (в области живота) или кровопотеря. Поскольку существует риск того, что опухоль может разорваться (что приведет к серьезной кровопотере), и небольшой риск того, что она может в конечном итоге перерасти в рак печени, большинство экспертов обычно рекомендуют операцию по удалению опухоли, если это возможно.
Использование определенных лекарств может увеличить риск получения этих опухолей. У женщин больше шансов получить одну из этих опухолей, если они принимают противозачаточные таблетки, хотя это бывает редко. Эти опухоли также могут развиваться у мужчин, принимающих анаболические стероиды. После прекращения приема этих препаратов аденомы могут уменьшиться в размерах.
Фокальная узловая гиперплазия
Фокальная узловая гиперплазия (ФНГ) – это опухолевидное образование, состоящее из нескольких типов клеток (гепатоцитов, клеток желчных протоков и клеток соединительной ткани).Хотя опухоли FNH доброкачественные, они могут вызывать симптомы. Их бывает трудно отличить от истинного рака печени, и врачи иногда удаляют их, если диагноз неясен.
И аденомы печени, и опухоли FNH чаще встречаются у женщин, чем у мужчин.
Поджелудочная железа | MUSC Health | Чарльстон SC
Эти клетки печени производят желчь и передают ее в крошечные каналы (cannaliculi). Маленькие протоки соединяются вместе как ветви, образуя главное желчное дерево, один ствол которого образуется сразу за поверхностью печени.Это называется общим печеночным протоком.
Желчный пузырь – это мешочек для сбора желчи, которая входит и выходит через узкую трубку, называемую пузырным протоком. Желчный пузырь размером с яйцо в полном объеме. Желчный проток ниже пузырного протока обычно называют общим желчным протоком. Общий желчный проток и общий печеночный проток вместе составляют главный желчный проток. Нижний конец желчного протока проходит за двенадцатиперстной кишкой и через головку поджелудочной железы, прежде чем присоединиться к протоку поджелудочной железы у главного сосочка (Фатера).
Система протоков поджелудочной железы
Имеется главный проток поджелудочной железы, который собирает соки из всех ветвей панкреатического русла и выходит из главного сосочка Фатера. Рисунок этих ветвей значительно различается, но это не имеет значения. Однако часто существует другой важный проток (названный в честь Санторини), который соединяет главный проток поджелудочной железы с другим маленьким сосочком (второстепенным или дополнительным сосочком), который находится примерно на 2 см (3/4 дюйма) выше главного сосочка Фатера в двенадцатиперстная кишка.Это (нормальное) устройство возникает в результате сложной перестройки во время внутриутробного развития. В начале развития эмбриона поджелудочная железа состоит из двух частей (дорсальной и вентральной частей). Эти части обычно соединяются вместе, образуя одну поджелудочную железу на сроке от шести до восьми недель беременности. Даже после присоединения santorini остается открытым или «проходимым» и стекает в малый сосочек более чем у половины пациентов. Таким образом, у пациента, у которого развивается проблема на главном сосочке (например, камень или опухоль), могут не развиться какие-либо симптомы обструкции поджелудочной железы, если проток Санторини и малый сосочек открыты, и он может взять на себя дренажную функцию.
Рентгеновское изображение желчного дерева во время процедуры ERCP.Однако это слияние (присоединение) не происходит примерно у каждого двенадцатого человека (по крайней мере, в западных популяциях). Тогда поджелудочная железа остается разделенной (так называемая «поджелудочная железа»). У пациентов с divisum самая большая (дорсальная) часть поджелудочной железы отводится через проток Санторини и малый сосочек, в то время как только небольшая часть (вентральная поджелудочная железа) оттекает через обычный (большой) сосочек. Важность этого состоит в том, что малый сосочек может быть слишком маленьким, чтобы позволить беспрепятственный отток панкреатического сока; и у некоторых пациентов с делением поджелудочной железы в результате этого относительного сужения могут развиться приступы боли и панкреатит.
Существуют и другие, более редкие варианты анатомии поджелудочной железы. Кольцо поджелудочной железы описывает врожденное состояние, при котором одна из ветвей поджелудочной железы вращается вокруг двенадцатиперстной кишки; это может сузить двенадцатиперстную кишку настолько, чтобы вызвать обструкцию и потребовать операции. Это состояние обычно проявляется в младенчестве (по очевидным причинам), но может быть обнаружено только в более позднем возрасте, если сужение не такое сильное, а иногда и когда с ним связаны приступы панкреатита. Другие аномалии развития поджелудочной железы дают интересные картины, но не имеют клинического значения.
Функционирование и управление
Ткани поджелудочной железы (ацинарные клетки) производят прозрачную пищеварительную жидкость, состоящую из бикарбоната и ферментов. Бикарбонат является щелочным веществом и помогает пищеварению, нейтрализуя желудочную кислоту, содержащую пищу, когда она попадает в двенадцатиперстную кишку. Ферменты более важны. Они предназначены для помощи в расщеплении (переваривании) сложных углеводов (сахаров), белков и жиров, содержащихся в пище. Основные ферменты – амилаза, протеазы (трипсин, химотрипсин) и липаза.Секреция фермента и бикарбоната вместе называется «экзокринной» функцией поджелудочной железы.
Желчные протоки функционируют как дренажная система для печени. Желчь – это горькая темная жидкость, состоящая из желчных кислот, желчных пигментов, билирубина, холестерина и других жиров, воды и электролитов. Некоторые из этих компонентов полезны для пищеварения, другие – просто продукты жизнедеятельности (например, холестерин).
Желчный пузырь хранит желчь и делает ее более концентрированной за счет удаления воды.Несмотря на свою тонкость, стенка желчного пузыря имеет мышечную ткань, поэтому при необходимости она может сокращаться и опорожняться.
Производство сока желчи и поджелудочной железы и их выброс в двенадцатиперстную кишку через сосочек Фатера контролируются брюшными нервами, а также специфическими мессенджерами (гормонами), которые передаются к своим целям через кровоток. Эти системы также контролируют сокращение желчного пузыря и расслабление сфинктера Одди (мышечный клапан внутри сосочка Фатера).Вместе они гарантируют, что соки производятся и попадают в двенадцатиперстную кишку только тогда, когда они необходимы, то есть когда пища поступает из желудка, готовая к окончательному перевариванию и последующему всасыванию.
Поджелудочная железа также выполняет «эндокринную» функцию – вырабатывает инсулин и другие важные гормоны. Они вырабатываются в отдельных тканях поджелудочной железы (островки Лангерганса) и попадают непосредственно в кровоток (а не в проток поджелудочной железы). Инсулин очень важен для контроля уровня сахара в крови; недостаток инсулина приводит к диабету.Поджелудочная железа вырабатывает многие другие ферменты (например, соматостатин, полипептид поджелудочной железы, глюкагон и т. Д.), Функции которых имеют менее важное значение. Глюкагон помогает противодействовать инсулину и помогает предотвратить гипогликемию, частую проблему после обширных / тотальных операций на поджелудочной железе.
Дисфункция и симптомы
Сок поджелудочной железы может не достигнуть двенадцатиперстной кишки, если проток или сосочек заблокирован, или если поджелудочная железа настолько повреждена болезнью, что не может производить достаточное количество бикарбоната и ферментов.Недостаток сока поджелудочной железы приводит к нарушению пищеварения. Клинически это заметно по прохождению большого испражнения, который имеет сильный запах и который трудно смыть в унитаз из-за высокого содержания жира. Действительно, иногда пациенты с недостаточностью поджелудочной железы могут заметить «масляное пятно» на туалетной воде. Избыточный жир в стуле называется стеатореей. Поскольку пища не усваивается должным образом, пациенты обычно теряют вес.
Эти ферменты поджелудочной железы можно заменить, по крайней мере, до определенной степени, давая их в виде лекарств через рот – так называемых добавок ферментов поджелудочной железы.Обычно нет необходимости заменять отсутствующий выход бикарбоната.
Недостаток желчи также нарушает пищеварение (особенно жиров) и может привести к стеатореи. Недостаток желчи в двенадцатиперстной кишке обычно происходит из-за закупорки главного желчного протока или сосочка. Печень продолжает вырабатывать желчь, которая затем попадает обратно в кровоток. В конечном итоге это вызывает пожелтение тела (желтуху), которое сначала проявляется в белках глаз. Если желчь не попадает в двенадцатиперстную кишку, испражнения теряют свой обычный цвет и выглядят как бледная замазка.Когда желчные протоки заблокированы, задержка солей желчных кислот в крови может также привести к значительному зуду (зуду). Закупорка желчных протоков или протоков поджелудочной железы может вызвать боль из-за чрезмерного растяжения.
Недостаток секреции инсулина поджелудочной железой приводит к диабету. Также возможно получить слишком много инсулина, когда островки Лангерганса чрезмерно израстают или становятся опухолевыми. Это приводит к падению сахара в крови ниже нормального уровня, что приводит к обмороку и, в конечном итоге, к коме. Недостаток или избыток других гормонов поджелудочной железы (таких как соматостатин, вазоингибиторный пептид, глюкагон и т. Д.)) очень редко может вызывать необычные симптомы.
Операция по пересадке – Трансплантация печени
Трансплантация печени – это операция, при которой больная печень заменяется полностью или частично здоровой печенью другого человека. В этой статье объясняются текущие показания к трансплантации печени, типы донорской печени, сама операция и иммуносупрессия, которая требуется после трансплантации.
Трансплантация печени – это операция, при которой больная печень заменяется полностью или частично здоровой печенью другого человека.В этой статье объясняются текущие показания к трансплантации печени, типы донорской печени, сама операция и иммуносупрессия, которая требуется после трансплантации.
В 2017 году программа UCSF по трансплантации печени получила наивысший балл за результаты с поправкой на риск на основании данных Научного реестра реципиентов (SRTR) с использованием новой модели SRTR «5-уровневой оценки результатов». Среди учреждений, получивших наивысший рейтинг в стране, UCSF занял первое место по количеству выполненных трансплантаций печени взрослым.
Анатомия и функции печени
Печень – жизненно важный орган, а это значит, что без нее невозможно жить. Печень выполняет множество важных функций, включая метаболизм лекарств и токсинов, удаление продуктов разложения нормального метаболизма организма (например, удаление аммиака и билирубина из крови) и синтез многих важных белков и ферментов (таких как факторы, необходимые для свертывания крови. ).
Кровь поступает в печень по двум каналам, печеночной артерии и воротной вене, доставляя питательные вещества и кислород к клеткам печени, также известным как гепатоциты, и желчным протокам.Кровь покидает печень по печеночным венам, которые стекают в нижнюю полую вену, которая сразу же попадает в сердце. Печень вырабатывает желчь – жидкость, которая помогает растворять жир и выводить метаболические отходы и токсины через кишечник. Каждый гепатоцит создает желчь и выводит ее в микроскопические каналы, которые соединяются, образуя желчные протоки. Подобно притокам, соединяющимся в реку, желчные протоки соединяются, образуя единый «печеночный проток», по которому желчь попадает в кишечник.
Желчные протоки соединяются в единый «печеночный проток», по которому желчь попадает в кишечник. |
Вернуться к началу
Кому нужна пересадка печени?
При трансплантации печени хирургическим путем поврежденная или больная печень заменяется нормальной и здоровой. В настоящее время трансплантация – единственное лекарство от печеночной недостаточности или печеночной недостаточности, потому что ни одно устройство или аппарат не выполняет надежно все функции печени. Люди, которым требуется пересадка печени, обычно имеют одно из следующих состояний.
Острая печеночная недостаточность
Острая печеночная недостаточность, также известная как молниеносная печеночная недостаточность , возникает, когда ранее здоровая печень получает массивное повреждение, приводящее к клиническим признакам и симптомам печеночной недостаточности. Любое количество причин может привести к острой печеночной недостаточности, но наиболее частыми причинами являются передозировка парацетамолом (Тайленол®), вирусные инфекции (известный или еще неизвестный вирус), прием токсина, такого как ядовитые грибы, или идиосинкразическая реакция на лекарства.
Отличительным признаком этого состояния является развитие спутанности сознания (энцефалопатия) в течение восьми недель после начала пожелтения кожи (желтухи). Путаница возникает из-за того, что токсины, обычно метаболизируемые в печени, накапливаются. В отличие от пациентов с хроническим заболеванием печени, которые могут выжить от недель, месяцев до лет в ожидании трансплантации печени, пациенты с острой печеночной недостаточностью могут умереть в течение нескольких дней, если им не будет проведена трансплантация. Эти пациенты перечислены с наивысшим приоритетом (Статус I), что делает их первыми в местных, региональных и национальных списках ожидания донорской печени.
Хроническая печеночная недостаточность
Печень обладает замечательной способностью восстанавливать себя в ответ на травму. Тем не менее, повторные травмы и восстановление, обычно в течение многих лет и даже десятилетий, навсегда оставляют рубцы на печени. Конечная стадия рубцевания называется циррозом и соответствует моменту, когда печень больше не может восстанавливаться. Как только человек заболевает циррозом, он или она могут начать проявлять признаки неадекватной функции печени. Это называется «декомпенсированное заболевание печени». «Хотя лекарства могут уменьшить симптомы, вызванные печеночной недостаточностью, трансплантация печени представляет собой единственное постоянное лекарство.
К началу
Признаки и симптомы декомпенсированной болезни печени
- Желудочно-кишечное кровотечение: По мере того, как печень становится все более рубцовой, сопротивление портальному кровотоку увеличивается, что приводит к увеличению давления в системе воротной вены. Эта портальная гипертензия требует альтернативных путей возврата крови к сердцу.Небольшие вены по всей брюшной полости, но за пределами печени, затем становятся увеличенными и тонкостенными из-за аномально большого количества крови, протекающей по ним под повышенным давлением. Эти хрупкие вены, называемые варикозом, часто выстилают части желудочно-кишечного тракта, особенно пищевод и желудок, и склонны к разрыву и кровотечению. Когда кровотечение происходит в пищеварительный тракт, оно может быть опасным для жизни.
- Задержка жидкости : одна из функций печени – синтез многих белков, циркулирующих в кровотоке, включая альбумин.Альбумин и другие белки в кровотоке удерживают жидкость в сосудистом пространстве, оказывая так называемое онкотическое (или осмотическое) давление. При печеночной недостаточности низкий уровень альбумина вытесняет жидкость из кровотока, которая не может быть повторно абсорбирована. Таким образом, жидкость накапливается в тканях и полостях тела, чаще всего в брюшной полости, что называется «асцитом». Жидкость также может накапливаться в ногах (периферический отек или отек стопы) или в грудной полости (гидроторакс). Задержка жидкости лечится, во-первых, строгим ограничением потребления соли с пищей, во-вторых, лекарствами (диуретиками), которые увеличивают потерю соли и воды через почки, и, наконец, периодическим дренированием путем введения иглы в брюшную или грудную полость.
- Энцефалопатия : Неспособность печени вывести аммиак и другие токсины из крови позволяет этим веществам накапливаться. Эти токсины приводят к когнитивной дисфункции, которая варьируется от нарушенных циклов сна и бодрствования до легкой дезориентации и комы.
- Желтуха : Одна из основных функций печени – устранять продукты распада гемоглобина, молекулы, которая переносит кислород в нашей крови. Билирубин – один из тех продуктов распада, которые перерабатываются и выводятся печенью.При печеночной недостаточности билирубин не выводится из организма, и уровень билирубина повышается в крови. Кожа и все ткани тела приобретут желтый цвет.
Наверх
Причины хронической травмы печени
Вирусный гепатит
- Гепатит B: На инфекцию гепатита B приходится 5% всех трансплантаций печени, выполняемых в Соединенных Штатах, но на него приходится большая часть трансплантаций печени в других частях мира, особенно в Азии и Австралии / Новой Зеландии.
- Гепатит C: это наиболее частое показание к трансплантации печени в Соединенных Штатах, поражающее почти 50% всех реципиентов трансплантата печени.
Алкогольная болезнь печени
Печеночная недостаточность, вызванная злоупотреблением алкоголем, является вторым наиболее частым показанием к трансплантации печени в США. В большинстве центров требуется как минимум шестимесячный период воздержания, часто в рамках признанной программы злоупотребления психоактивными веществами, такой как Анонимные алкоголики, в качестве условия включения в список для трансплантации.
Метаболическая болезнь печени
Неалкогольный стеатогепатит (НАСГ): Отложение жира в клетках печени может привести к воспалению, которое повреждает и оставляет рубцы на печени. Факторы риска развития ожирения печени и НАСГ включают ожирение и нарушения обмена веществ, такие как диабет и гиперлипидемия (повышенный уровень холестерина). Процент пациентов, которым была сделана трансплантация по поводу этого заболевания, увеличился в 35 раз с 2000 по 2005 год.
Аутоиммунное заболевание печени
- Аутоиммунный гепатит (разрушение печени собственной иммунной системой пациента)
- Холестатическая болезнь печени
- Первичный билиарный цирроз (ПБЦ) (разрушение мелких желчных протоков в печени)
- Первичный склерозирующий холангит (ПСХ) (разрушение желчных протоков внутри и снаружи печени).Семьдесят процентов пациентов с ПСХ также страдают язвенным колитом, аутоиммунным заболеванием толстой кишки.
- Неонатальный склерозирующий холангит (инфекция и рубцевание желчных протоков в печени младенца)
- Атрезия желчевыводящих путей (отсутствие желчных протоков вне печени)
- Болезнь Кароли (аномалия желчных протоков в печени)
- Холестаз, вызванный ПП. У пациентов, получающих внутривенное питание, называемое полным парентеральным питанием (ПП), иногда развивается застой желчи (замедление или прекращение нормального оттока желчи), который со временем может привести к повреждению и отказу печени.
Генетическая болезнь печени
- Гемахроматоз: избыточное отложение железа в печени
- Болезнь Вильсона: нарушение обмена меди
- Дефицит антитрипсина альфа-1: отсутствие продукта гена, ограничивающего активность трипсина, фермента, переваривающего белок. Со временем это приводит к прогрессирующему разрушению печени и легких.
- Болезнь накопления гликогена (тип I, III, IV): наследственное нарушение обмена веществ
- Тирозинемия: нарушение обмена тирозина
Болезнь сосудов печени
Синдром Бадда-Киари – это тромбоз (свертывание) печеночных вен, приводящий к ухудшению кровотока через печень.
Гепатоцеллюлярная карцинома
Гепатоцеллюлярная карцинома (ГЦК) – это первичный рак печени, что означает, что он происходит из аномальных клеток печени. ГЦК редко возникает в нормальной печени без цирроза. Однако его частота резко возрастает на фоне цирроза и, в частности, некоторых типов заболеваний печени, которые приводят к циррозу (гепатиты B и C, гемахроматоз и тирозинемия). Хотя рак сначала начинается в печени, по мере роста он может распространяться на другие органы. Этот процесс называется метастазированием.ГЦК чаще всего распространяется на легкие или кости. Риск распространения за пределы печени увеличивается с увеличением размера рака.
Трансплантация печени окончательно излечивает пациента с ГЦК, при условии, что опухоль не распространилась за пределы печени. Поскольку людей, нуждающихся в трансплантации печени, гораздо больше, чем доступных органов, были разработаны специальные руководящие принципы, называемые Миланскими критериями, чтобы определить, какие пациенты с ГЦК имеют право на трансплантацию. Эти критерии определяют пределы количества и размера опухоли, которые обеспечивают очень низкую вероятность распространения рака за пределы печени.
К началу
Кто не является кандидатом на пересадку печени
Есть много людей с циррозом и декомпенсированным заболеванием печени, но не все подходят для трансплантации печени. Пациент должен уметь пережить операцию и возможные послеоперационные осложнения, надежно принимать лекарства, предотвращающие отторжение и оппортунистические инфекции, соблюдать частые посещения клиники и лабораторные анализы, а также не заниматься деятельностью, которая может повредить печень, например употребление алкоголя.Перечисленные ниже состояния обычно считаются абсолютными противопоказаниями к трансплантации печени.
- Тяжелое необратимое заболевание, ограничивающее краткосрочную продолжительность жизни
- Тяжелая легочная гипертензия (среднее давление в легочной артерии более 50 мм рт. Ст.)
- Рак, распространившийся за пределы печени
- Системная или неконтролируемая инфекция
- Злоупотребление активными веществами (наркотиками и / или алкоголем)
- Неприемлемый риск злоупотребления психоактивными веществами (наркотиками и / или алкоголем)
- Несоблюдение или невозможность соблюдать строгий медицинский режим в анамнезе
- Тяжелое неконтролируемое психическое заболевание
Наверх
Распределение печени
Политика распределения определяет, как любые доступные органы будут распределены среди множества кандидатов в списке ожидания.За последние пять лет количество пациентов, ожидающих трансплантации печени, практически не изменилось.
Наша текущая политика распределения руководствуется принципами, изложенными в Заключительном правиле, изданном Министерством здравоохранения и социальных служб в марте 2000 года. Правило предусматривает, что политика распределения должна уделять первоочередное внимание срочности потребности реципиента в трансплантации. Это стало известно как концепция «сначала самое болезненное».
Оценка MELD
Было проведено много исследований, направленных на то, чтобы понять, как точно определить, насколько человек болен заболеванием печени.Система оценки, называемая MELD (Модель терминальной стадии заболевания печени), была определена как высокоэффективная прогностическая система риска смерти, связанная с хроническим заболеванием печени.
Оценка MELD определяется по результатам трех объективных и доступных лабораторных тестов:
- Билирубин общий, мера желтухи
- Протромбиновое время, мера свертываемости
- Креатинин, показатель функции почек. Ввод этих трех чисел в следующую формулу дает фактический числовой балл.
MELD = 3,8 X log e (общий билирубин [мг / дл]) + 11,2 X log e (INR) + 9,6 X log e (креатинин [мг / дл])
Калькулятор MELD используется для определения оценок MELD.
По мере ухудшения функции печени пациента результаты лабораторных тестов увеличиваются, как и его / ее оценка MELD, что перемещает пациента на более высокую позицию в списке ожидания. Таким образом, первым в списке находится пациент с наивысшим баллом по шкале MELD (самый болезненный пациент). Однако списки составлены по группам крови.Когда становится доступной донорская печень, определяется группа крови донора и человеку, находящемуся в верхней части списка для этой группы крови, предлагается орган. Если этот человек слишком болен или не принимает печень по какой-либо причине, печень предлагается следующему человеку в списке и так далее, пока не будет найден подходящий реципиент.
География и DSA
Еще одним фактором, осложняющим политику распределения печени, является география. Соединенные Штаты разделены на 11 регионов, и каждый регион, в свою очередь, разделен на несколько зон обслуживания доноров (DSA).
| 11 Множественные зоны обслуживания доноров (DSA) в США |
DSA – это наименьшая или «местная» единица распределения органов. Чаще всего органы, приобретаемые у доноров в рамках определенного DSA, распределяются между кандидатами-получателями в рамках того же DSA. Эта политика возникла как подход к минимизации времени на транспортировку и сохранение органов. Однако в Заключительном правиле подчеркивается важность серьезности заболевания и не учитывается влияние географии на политику распределения органов.Следовательно, если есть кандидаты с самой высокой остротой и серьезностью заболевания печени – те, которые указаны как «Статус 1» из-за острой / фульминантной печеночной недостаточности или первичной нефункциональности – печень распределяется на региональной или национальной основе.
К началу
Типы доноров органов
Доноры мертвых органов головного мозга
Большинство печени, используемой для трансплантации, получают от пациентов с мертвым мозгом. Смерть мозга обычно происходит из-за большого удара или массивной травмы головы в результате тупой травмы (например, удара по голове из-за автомобиля или аварии на мотоцикле) или проникающей травмы (например, огнестрельного ранения).Травма остановила все функции мозга, хотя другие органы, включая печень, могут продолжать нормально функционировать.
Существуют строгие определения того, что представляет собой смерть мозга, основанная на полном отсутствии каких-либо функций мозга. Поскольку пациенты, соответствующие критериям смерти мозга, юридически мертвы, они являются подходящими донорами органов и тканей. В Соединенных Штатах семья человека с мертвым мозгом должна дать согласие на донорство органов и / или тканей. В других странах, например во Франции, согласие на донорство органов предполагается и допускается, если только семья не возражает.
Обычно центры трансплантации, пациенты которых будут получать органы от определенного донора, направляют группу хирургов для приобретения соответствующего органа. Процедура получения органов происходит в операционной в донорской больнице. Органы удаляются и консервируются таким образом, чтобы оптимизировать их состояние во время хранения и транспортировки. Затем каждый закупленный орган доставляется в больницы, где его ожидает назначенный реципиент.
Доноры органов, умерших от сердечной смерти
Иногда пациент получает разрушительное повреждение головного мозга и имеет мрачный неврологический прогноз, но не соответствует строгим критериям, определяющим смерть мозга, поскольку функция мозга все еще поддается обнаружению.В этих обстоятельствах семья пациента может решить прекратить поддерживающую жизнь медицинскую помощь с намерением позволить пациенту умереть. В этом сценарии смерть определяется не смертью мозга, а сердечной смертью. Донорство органов может происходить после сердечной смерти, но, опять же, только с согласия семьи.
Только ПОСЛЕ решения семьи об отказе от поддержки пациент может быть рассмотрен на предмет донорства органов после смерти. В этих обстоятельствах поддержка прекращается по желанию семьи и осуществляется врачом пациента, и пациенту разрешается умереть.Врач пациента, который не участвует ни в каком аспекте трансплантации органов, присутствует, чтобы определить, когда сердце перестает биться и кровообращение прекращается, так что у пациента больше нет никаких признаков жизни. Затем он или она объявляют о смерти пациента.
Затем проводится срочная операция по сохранению и удалению органов для трансплантации. Этот способ сердечной смерти, в отличие от смерти мозга, приводит к увеличению повреждений органов в течение двух периодов времени. Первый период – период между прекращением жизнеобеспечения и смертью.Поскольку дыхание и кровообращение донора ухудшаются, органы могут перестать получать достаточно кислорода. Второй период составляет минуты сразу после смерти и до тех пор, пока органы не будут промыты консервирующим раствором и охлаждены. В результате печень, полученная от доноров, умерших от сердечной смерти, связана с повышенным риском первичной нефункциональности или плохой ранней функции органов, тромбоза печеночной артерии и желчных осложнений (см. Раздел «Осложнения»).
Живые доноры
Хотя у каждого человека есть только одна печень, и он умер бы без нее, можно пожертвовать часть печени для трансплантации другому человеку.Сегментарная анатомия (см. Рисунок ниже) позволяет хирургам создавать трансплантаты различного размера в зависимости от потребности реципиента в ткани печени. Частичная печень как у донора, так и у реципиента будет расти, чтобы обеспечить нормальную функцию печени для обоих людей.
Исторически эта процедура была разработана для трансплантации детей, поскольку для этой группы было трудно найти подходящую печень от умерших доноров. Для трансплантации ребенка обычно используется трансплантат, состоящий из сегментов 2 и 3, вместе известных как левый боковой сегмент, представляющий 20-25% всего объема печени.
Однако для трансплантации старшего ребенка или, возможно, миниатюрного взрослого могут потребоваться сегменты 2, 3 и 4, вместе называемые левой долей и составляющие примерно 40% всего объема печени. Однако за последнее десятилетие этот метод был дополнительно расширен, чтобы сделать возможной трансплантацию взрослым с использованием правой доли, сегментов 5, 6, 7 и 8, которые составляют примерно 60% от общего объема печени. Трансплантация печени от живого донора взрослому человеку – очень сложная и технически сложная процедура, которая несет в себе значительный риск как для донора, так и для реципиента.
| Печень разделена на восемь (8) сегментов, отражающих восемь (8) основных отделов воротной вены и желчного протока. Изображение предоставлено Королевским колледжем хирургов Ирландии (RCSI) по лицензии Creative Common. http://www.healcentral.org/ |
Вернуться к началу
Операция по пересадке печени
Трансплантация печени включает удаление и подготовку донорской печени, удаление пораженной печени и имплантацию нового органа.В печени есть несколько ключевых связей, которые необходимо восстановить, чтобы новый орган мог получать кровоток и отводить желчь из печени. Структуры, которые необходимо повторно соединить, – это нижняя полая вена, воротная вена, печеночная артерия и желчный проток. Точный метод соединения этих структур варьируется в зависимости от конкретного донора и анатомии или анатомических проблем реципиента и, в некоторых случаях, от болезни реципиента.
Для человека, перенесшего трансплантацию печени, последовательность событий в операционной выглядит следующим образом:
- Разрез
- Оценка брюшной полости на предмет аномалий, препятствующих трансплантации печени (например, недиагностированная инфекция или злокачественное новообразование)
- Мобилизация собственной печени (рассечение прикреплений печени к брюшной полости)
- Изоляция важных структур (нижняя полая вена над, позади и под печенью; воротная вена; общий желчный проток; печеночная артерия)
- Пересечение вышеупомянутых структур и удаление собственной пораженной печени.(Рисунок 7)
- Вшивание новой печени: сначала восстанавливается венозный кровоток путем соединения нижней полой и воротной вены донора и реципиента. Затем восстанавливается артериальный кровоток путем сшивания печеночных артерий донора и реципиента. Наконец, дренаж желчных путей достигается сшиванием общих желчных протоков донора и реципиента.
- Обеспечение адекватного контроля кровотечения
- Закрытие разреза
Как и при любой хирургической процедуре, в дополнение к множеству возможных осложнений, которые могут случиться с любым госпитализированным пациентом, могут возникнуть осложнения, связанные с операцией.Некоторые из проблем, характерных для трансплантации печени, которые могут возникнуть, включают:
Первичное нефункционирование или плохое функционирование недавно пересаженной печени встречается примерно в 1–5% новых трансплантатов. Если функция печени не улучшается достаточно или достаточно быстро, пациенту может срочно потребоваться вторая трансплантация, чтобы выжить.
- Тромбоз печеночной артерии или свертывание печеночной артерии (кровеносного сосуда, по которому насыщенная кислородом кровь из сердца в печень) встречается в 2-5% всех трансплантатов от умерших доноров.Риск увеличивается вдвое у пациентов, перенесших трансплантацию от живого донора. Сами клетки печени обычно не страдают от потери кровотока из печеночной артерии, потому что они в основном питаются кровью через портальный кровоток. Напротив, желчные протоки сильно зависят от печеночной артерии для питания, и потеря этого кровотока может привести к рубцеванию желчных протоков и инфекции. В этом случае может потребоваться повторная пересадка.
- Тромбоз воротной вены или свертывание большой вены, по которой кровь из органов брюшной полости (кишечник, поджелудочная железа и селезенка – органы, относящиеся к портальному кровообращению) поступают в печень, происходит нечасто.Это осложнение может потребовать или не потребовать повторной пересадки печени.
- Осложнения со стороны желчевыводящих путей: Обычно существует два типа проблем с желчью: утечка и стриктура. Осложнения со стороны желчевыводящих путей затрагивают примерно 15% всех трансплантатов от умерших доноров и до 40% всех трансплантатов от живых доноров.
- Подтекание желчи означает, что желчь выходит из желчного протока в брюшную полость. Чаще всего это происходит при сшивании желчных протоков донора и реципиента.Это часто лечат, помещая стент или пластиковую трубку через соединение, проходящее через желудок и тонкий кишечник, а затем позволяя соединению зажить. В случае трансплантации печени от живого донора или расщепленной печени желчь также может вытекать из срезанного края печени. Обычно дренаж помещают и оставляют во время операции по пересадке вдоль края разреза, чтобы удалить желчь, которая может вытечь. Пока желчь не собирается в брюшной полости, пациент не заболевает. Утечки часто проходят со временем, но могут потребоваться дополнительные лечебные процедуры.
- Стриктура желчевыводящих путей означает сужение желчного протока, приводящее к относительной или полной блокаде оттока желчи и возможной инфекции. Чаще всего сужение происходит в одном месте, где донорский и реципиентный протоки сшиваются вместе. Это сужение часто можно лечить путем расширения суженной области с помощью баллона и / или введения стента через стриктуру. Если эти методы оказываются безуспешными, часто проводится операция по созданию нового соединения между желчным протоком печени и сегментом кишечника.Редко стриктуры желчных путей возникают на множестве или бесчисленных участках желчного дерева. Чаще всего это происходит из-за того, что желчное дерево плохо сохранялось в тот период, когда печень не находилась в обращении донора или реципиента. Печень, полученная от доноров, умерших от сердечной смерти, подвержена более высокому риску, чем печень от доноров с мертвым мозгом. В качестве альтернативы могут возникнуть диффузные стриктуры желчных протоков, если желчное дерево имеет недостаточное кровоснабжение из-за патологии печеночной артерии.
- Кровотечение – это риск любой хирургической процедуры, но особый риск возникает после трансплантации печени из-за обширного характера операции и потому, что для свертывания крови необходимы факторы, производимые печенью. У большинства пациентов после трансплантации кровотечение незначительное, и после операции им могут потребоваться дополнительные переливания. Если кровотечение значительное или быстрое, часто необходимо вернуться в операционную для остановки кровотечения. В целом, примерно 10% реципиентов трансплантата потребуется повторная операция по поводу кровотечения.
- Инфекция – Инфекции могут возникнуть во время заживления раны, образовавшейся в результате любой операции. Реципиенты трансплантата печени также подвержены риску инфекций глубоко в брюшной полости, особенно при скоплении крови или желчи (из-за утечки желчи). Иммунодепрессанты наряду с печеночной недостаточностью в анамнезе увеличивают риск развития инфекции у реципиента печени после трансплантации.
Человеческое тело разработало очень сложную систему защиты от бактерий, вирусов и опухолей.Механизм иммунной системы эволюционировал за миллионы лет, чтобы идентифицировать и атаковать все, что является чужеродным или не «я». К сожалению, пересаженные органы относятся к категории чужеродных, а не собственных. Реципиентам трансплантата вводят ряд лекарств, чтобы ослабить реакцию их иммунной системы в попытке сохранить орган в безопасности и избежать иммунологической атаки. Если иммунная система недостаточно ослаблена, то следует отторжение – процесс, с помощью которого иммунная система идентифицирует, атакует и повреждает пересаженный орган.
Обычно используемые препараты для предотвращения отторжения путем подавления иммунной системы перечислены ниже. Они работают с помощью различных механизмов, ослабляя реакцию иммунной системы на стимулы, и связаны с различными побочными эффектами. В результате эти лекарства часто используются в различных комбинациях, которые усиливают общий иммуносупрессивный эффект при минимизации побочных эффектов.
- Кортикостероиды (метилпреднизолон вводится внутривенно; преднизон вводится перорально): кортикостероиды представляют собой класс противовоспалительных средств, которые подавляют выработку цитокинов, сигнальных молекул, вырабатываемых клетками иммунной системы для управления и усиления иммунного ответа.Таким образом, кортикостероиды предотвращают активацию лимфоцитов, основных солдат иммунного ответа на пересаженные органы. Считается, что это неспецифическим образом предотвращает активацию Т-клеток (подмножество лимфоцитов). Побочные эффекты кортикостероидов обширны и включают гипергликемию, гипертензию, снижение плотности костей и нарушение заживления ран,
- Ингибиторы кальциневрина (циклоспорин, такролимус): этот класс препаратов блокирует функцию кальциневрина, молекулы, имеющей решающее значение для очень важного сигнального пути лимфоцитов, который запускает выработку множества цитокинов.Эти препараты, впервые разработанные примерно 20 лет назад, произвели революцию в трансплантации органов. Они существенно снизили частоту отторжения, увеличили продолжительность жизни пересаженных органов и тем самым открыли современную эру трансплантации и иммуносупрессии. К сожалению, эти препараты обладают значительным профилем побочных эффектов. Самая серьезная токсичность, особенно при длительном применении, – это повреждение почек. Ингибиторы кальциневрина также повышают артериальное давление, уровень глюкозы и холестерина, а также вызывают тремор и головные боли.
- Mycophenolate mofetil (Cellcept®, Myfortic®): Этот препарат превращается в организме в микофеноловую кислоту, которая подавляет способность лимфоцитов воспроизводить ДНК, генетический материал, необходимый для каждой клетки. Если лимфоциты не могут синтезировать ДНК, они не могут делиться с образованием дополнительных клеток. Таким образом, микофенолятмофетил подавляет иммунный ответ, предотвращая пролиферацию лимфоцитов. Основные побочные эффекты микофенолятмофетила влияют на кишечную систему, что приводит к расстройству желудка и / или диарее.Он также может угнетать функцию костного мозга и тем самым снижать уровень в крови лейкоцитов (клеток, борющихся с инфекциями), красных кровяных телец (клеток, переносящих кислород) и тромбоцитов (агентов свертывания крови).
- Ингибиторы mTOR (сиролимус; эверолимус): mTOR означает мишень рапамицина млекопитающих. mTOR принадлежит к семейству ферментов, известных как киназы, и участвует в регуляции клеточного цикла, репарации ДНК и гибели клеток. Ингибирование mTOR останавливает Т-клетки от прохождения различных фаз клеточного цикла, что приводит к остановке клеточного цикла.Таким образом, лимфоциты не могут делиться, чтобы усилить иммунный ответ. Побочные эффекты ингибиторов mTOR включают угнетение костного мозга, плохое заживление ран и повышение уровня холестерина.
- Антитела, которые нацелены на рецептор IL-2, сигнальную молекулу, усиливающую иммунный ответ (базиликсимаб, даклизумаб): Т-клетки, агенты острого отторжения, при стимуляции экспрессируют увеличивающееся количество рецепторов IL2. Рецептор IL-2 позволяет постоянно усиливать иммунный ответ.Таким образом, блокировка этого рецептора ослабляет иммунный ответ. Эти антитела наиболее часто используются в течение короткого периода времени, начинающегося во время трансплантации, для обеспечения дополнительной иммуносупрессии в этот период наивысшего риска отторжения. Непосредственные побочные эффекты включают жар, сыпь, синдром высвобождения цитокинов и анафилаксию. Они действительно повышают риск инфекций у кур в сочетании с другими иммуносупрессивными препаратами.
- Антитела, которые удаляют Т-клетки из кровотока (Тимоглобулин®, ОКТ-3®): эти агенты представляют собой молекулы, которые нацелены на различные клетки иммунной системы, связывают их, инактивируют и удаляют.Их можно использовать во время трансплантации печени. но чаще используются для лечения тяжелого отторжения или отторжения, которое не поддается лечению меньшими стратегиями. Непосредственные побочные эффекты этих препаратов варьируются от лихорадки и сыпи до синдрома высвобождения цитокинов, что приводит к внезапному отеку легких и гипотонии. Эти препараты могут также привести к увеличению заболеваемости PTLD и раком кожи (см. Ниже)
- исследуемых лекарств – По мере того, как наше понимание иммунной системы улучшается, исследователи определили новые клетки, молекулы и пути, которые играют роль в реакции организма на трансплантированные органы.Каждое открытие представляет новые возможности в виде новых целей для разработки лекарств. Некоторые из этих лекарств в настоящее время проходят клинические испытания, чтобы определить, являются ли они безопасными и эффективными для использования при трансплантации. Будем надеяться, что будущие поколения лекарств будут более специфичными в предотвращении отторжения, не оказывая значительного влияния на другие функции иммунной системы и не вызывая неиммунологических побочных эффектов.
Наверх
Отклонение
Отторжение – это термин, который применяется к дисфункции органа, вызванной реакцией иммунной системы реципиента на трансплантированный орган.Повреждение печени обычно опосредуется иммунными клетками, Т-лимфоцитами или Т-лимфоцитами. Отторжение обычно не вызывает никаких симптомов; пациенты не чувствуют другого и ничего не замечают. Первым признаком обычно является аномально завышенные результаты лабораторных исследований печени. При подозрении на отторжение проводится биопсия печени. Биопсию печени легко сделать у постели больного с помощью специальной иглы, которая вводится через кожу. Затем ткань анализируется и исследуется под микроскопом, чтобы определить характер повреждения печени, а также найти наличие иммунных клеток.
Острое клеточное отторжение происходит у 25-50% всех реципиентов трансплантата печени в течение первого года после трансплантации с периодом наибольшего риска в течение первых четырех-шести недель после трансплантации. После постановки диагноза лечение становится довольно простым и, как правило, очень эффективным. Первая линия лечения – это высокие дозы кортикостероидов (см. Раздел «Иммуносупрессия»). Режим поддерживающей иммуносупрессии пациента также усиливается, чтобы предотвратить последующее отторжение.Небольшая часть эпизодов острого отторжения, примерно 10-20%, не поддается лечению кортикостероидами и называются «стероидорезистентными», требующими дополнительного лечения.
Вторая линия лечения отторжения – препараты сильных антител (см. Раздел «Иммуносупрессия»). При трансплантации печени, в отличие от других органов, острое клеточное отторжение обычно не влияет на общие шансы на выживание трансплантата. Считается, что это связано с тем, что печень обладает уникальной способностью к регенерации при повреждении, тем самым полностью восстанавливая функцию печени.
Хроническое отторжение происходит у 5% или менее всех реципиентов трансплантата. Самым сильным фактором риска развития хронического отторжения являются повторяющиеся эпизоды острого отторжения и / или рефрактерного острого отторжения. Биопсия печени показывает потерю желчных протоков и облитерацию мелких артерий. Исторически сложилось так, что хроническое отторжение было трудно обратить вспять, часто требовалась повторная трансплантация печени. Сегодня, благодаря нашему большому выбору иммунодепрессантов, хроническое отторжение чаще бывает обратимым.
Рецидивирующее заболеваниеНекоторые процессы, которые привели к отказу собственной печени пациента, могут повредить новую печень и в конечном итоге разрушить ее. Возможно, лучший пример – инфекция гепатита B. В начале 1990-х годов пятилетняя выживаемость пациентов, перенесших трансплантацию печени по поводу гепатита B, составляла менее 50%. Подавляющее большинство этих пациентов страдали от очень агрессивного повторного заражения новой печени вирусом гепатита В. Однако в течение 1990-х годов были разработаны и широко внедрены центры трансплантации несколько лекарств и стратегий для предотвращения повторного инфицирования и повреждения новой печени.Эти подходы оказались очень успешными, так что рецидивирующее заболевание больше не является проблемой. Гепатит B, который когда-то считался противопоказанием к трансплантации, теперь дает отличные результаты, превосходящие многие другие показания для трансплантации печени.
В настоящее время наша основная проблема с рецидивирующим заболеванием сосредоточена на гепатите С. У любого пациента, который поступает на трансплантацию с циркулирующим в его крови вирусом гепатита С, после трансплантации будет продолжаться гепатит С.Однако у тех, кто полностью избавился от вируса и у которых нет измеримого гепатита С в крови, не будет гепатита С после трансплантации.
В отличие от гепатита B, при котором рецидивирующее заболевание, приводящее к печеночной недостаточности, происходит очень быстро, рецидивирующий гепатит C обычно вызывает более постепенное ухудшение функции печени. Лишь небольшой процент реципиентов гепатита С, примерно 5%, возвращаются к циррозу и терминальной стадии заболевания печени в течение двух лет после трансплантации.
У большинства из них заболевание прогрессирует постепенно, так что примерно половина из них страдает циррозом печени примерно через 10 лет после трансплантации.Препараты интерферона в сочетании с рибавирином, широко применяемые у пациентов с гепатитом С перед трансплантацией, также могут быть назначены после трансплантации. Шансы на постоянное излечение несколько ниже, чем при лечении перед трансплантацией. Более того, лечение связано со значительным набором побочных эффектов. Рецидивирующее заболевание является причиной того факта, что у реципиентов трансплантата печени с гепатитом C средние и долгосрочные результаты после трансплантации хуже, чем у реципиентов трансплантата печени без гепатита C (Рисунок 8).
Некоторые другие заболевания также могут рецидивировать после трансплантации, но обычно болезнь протекает в легкой форме и медленно прогрессирует. Первичный склерозирующий холангит (ПСХ) и первичный билиарный цирроз (ПБЦ) рецидивируют примерно в 10-20% случаев и лишь очень редко приводят к рецидиву цирроза и терминальной стадии заболевания печени. Возможно, самым большим неизвестным в наше время является жировая болезнь печени после трансплантации, поскольку эта проблема становится все более частой. Жировая болезнь печени может возникать у пациентов, которым была проведена трансплантация по поводу НАСГ, а также у пациентов, которым была проведена трансплантация по другим показаниям, и у которых развиваются факторы риска жировой болезни печени.Частота, траектория и прогноз рецидивов жировой болезни печени после трансплантации и ее течение являются активными областями исследований.
Оппортунистические инфекции и ракКак указывалось ранее, основная роль иммунной системы состоит в том, чтобы идентифицировать и атаковать все, что является чужеродным или чужеродным. Основными мишенями были не трансплантированные органы, а бактерии, вирусы, грибки и другие микроорганизмы, вызывающие инфекцию. Иммуносупрессия ослабляет защиту реципиента трансплантата от инфекции
В результате у реципиентов трансплантата повышается риск развития не только стандартных инфекций, которые могут поразить всех людей, но и «оппортунистических» инфекций, инфекций, которые возникают только у людей с ослабленной иммунной системой.Изменения в иммунной системе предрасполагают реципиентов трансплантата к различным инфекциям в зависимости от времени, связанного с их операцией по трансплантации.
Их можно разделить на три периода: первый месяц, месяцы с первого по шестой и более шести месяцев. В течение первого месяца наиболее часто встречаются инфекции, вызванные бактериями и грибками. Вирусные инфекции, такие как цитомегаловирус, и другие необычные инфекции, такие как туберкулез и пневмоцистная инфекция, выявляются в течение первых шести месяцев.
Иммунная система борется не только с инфекциями, но и с раком.Считается, что здоровая иммунная система обнаруживает и устраняет аномальные раковые клетки до того, как они умножатся и превратятся в опухоль. Общеизвестно, что у реципиентов трансплантата повышен риск развития нескольких конкретных типов рака.
Посттрансплантационное лимфопролиферативное заболевание (PTLD)
Посттрансплантационное лимфопролиферативное заболевание (PTLD) – это необычный тип рака, который возникает исключительно у реципиентов трансплантата, как следует из его названия. Это почти всегда связано с вирусом Эпштейна-Барра (EBV), тем же вирусом, который вызывает инфекционный мононуклеоз или «болезнь поцелуев».«
Большинство взрослых подвергались воздействию ВЭБ, чаще всего в детстве или подростковом возрасте. У этих пациентов ВЭБ-ассоциированный PTLD может развиться после трансплантации, поскольку иммуносупрессия позволяет вирусу реактивироваться. Напротив, многие дети поступают на трансплантацию печени, никогда не подвергаясь воздействию ВЭБ. Если пациенты подвергаются воздействию ВЭБ после трансплантации и, следовательно, находятся под влиянием иммуносупрессии, они могут быть не в состоянии контролировать инфекцию.
PTLD возникает в любом сценарии, когда EBV-инфицированные В-клетки (подмножество лимфоцитов) бесконтрольно растут и делятся.Поскольку это в основном результат ослабленной иммунной системы, первая линия лечения – это просто остановка или существенное снижение иммуносупрессии. Хотя этот подход часто работает, он также может привести к отторжению трансплантата, что потребует усиления иммуносупрессии. Недавно стало доступно лекарство, которое специально уничтожает В-клетки, клетки, инфицированные ВЭБ.
Сегодня распространенным подходом является назначение этого препарата, ритуксимаба, в сочетании с менее радикальным сокращением иммуносупрессивных препаратов.Если этот подход не контролирует PTLD, то используются более традиционные схемы химиотерапии, обычно назначаемые для лечения лимфом, которые развиваются у пациентов без иммуносупрессии. Большинство случаев PTLD можно успешно лечить с сохранением трансплантированного органа.
Немеланомный рак кожи (NMSC)Рак кожи является наиболее распространенным злокачественным новообразованием в популяции после трансплантации. Частота рака кожи у пациентов, перенесших трансплантацию органов, составляет 27% через 10 лет, что отражает 25-кратное увеличение риска по сравнению с нормальным населением.В свете этого значительного риска настоятельно рекомендуется, чтобы все реципиенты трансплантата сводили к минимуму пребывание на солнце.
Кроме того, всех реципиентов трансплантата следует регулярно обследовать, чтобы обеспечить раннюю диагностику и быстрое лечение любого рака кожи. Есть некоторые свидетельства того, что сиролимус, иммунодепрессант из класса ингибиторов mTOR (см. Раздел «Иммуносупрессия»), не увеличивает риск рака кожи.
Следовательно, реципиенты трансплантата, у которых развиваются множественные раковые заболевания кожи, могут рассматриваться для перехода на режим иммуносупрессии на основе сиролимуса без ингибиторов кальциневрина.В настоящее время нет данных, указывающих на то, что у реципиентов трансплантата печени повышен риск развития других распространенных видов рака, таких как рак груди, толстой кишки, простаты или других видов рака.
К началу
РезультатыВ целом результаты трансплантации печени очень хорошие, но значительно различаются в зависимости от показаний к трансплантации печени, а также факторов, связанных с донором. В настоящее время общая выживаемость пациентов через год после трансплантации печени составляет 88%.Выживаемость пациентов через пять лет после трансплантации печени составляет 73%.
Как упоминалось выше, эти результаты значительно различаются в зависимости от показаний к трансплантации печени. Например, пациенты, перенесшие трансплантацию по поводу гепатоцеллюлярной карциномы, имели однолетнюю выживаемость только 86%, тогда как пациенты, перенесшие трансплантацию по поводу билиарной атрезии печени, имели однолетнюю выживаемость 94%.Обнадеживающая тенденция заключается в том, что за последние 20 лет краткосрочная и долгосрочная выживаемость пациентов продолжала улучшаться. Мы надеемся, что с развитием хирургической техники, сохранения органов, периоперационного ухода и иммуносупрессии выживаемость продолжит улучшаться в будущем.
К началу
Авторство
Это обсуждение трансплантации печени было написано хирургами-трансплантологами Кайваном Роайе, доктором медицины, доктором философии. и Сэнди Фэн, доктор медицины, доктор философии. Доктор Фэн является действующим членом факультета трансплантологии UCSF и является директором программы стипендий UCSF по трансплантации органов брюшной полости.Доктор Роайе – бывший научный сотрудник и клинический инструктор в отделении трансплантологии UCSF.

 Этот сегмент является наиболее функционально активной, именно поэтому при заболеваниях существенно изменяются ее размеры.
Этот сегмент является наиболее функционально активной, именно поэтому при заболеваниях существенно изменяются ее размеры.