Кал с кровью что делать – – , ?
причины, симптомы и лечение патологий
Почему кровь в стуле имеет разный цвет?
В ЖКТ содержатся вещества (соляная кислота, ферменты и т. д.) и микроорганизмы, которые могут изменять цвет крови. Чем дальше от прямой кишки источник её излития, и чем длительнее она находится в просвете пищеварительного тракта, тем значительнее её цвет будет отличаться от красного. Каким бы ни был цвет крови (красный, бордовый, черный), она не должна появляться во время испражнения.
В каких случаях кровь имеет обычный цвет?
Кровь обычного красного цвета может появляться в стуле, если на нее не воздействовали ферменты и бактерии, находящиеся в ЖКТ. Это может произойти, если источник кровотечения находится близко от анального отверстия или при быстром её прохождении по пищеварительному тракту.
При каких заболеваниях толстого кишечника при дефекации обнаруживается кровь?
Если скорость движения пищевого комка обычная, то неизмененная кровь в стуле у взрослого свидетельствует о заболеваниях сигмовидной и прямой кишки с анальным участком. Чаще всего появлению крови в кале способствуют:
- Трещины заднего прохода. Алая кровь при этом заболевании окрашивает поверхность каловых масс. Она может оставаться на белье и салфетке после дефекации и выглядит неизмененной. Внутри калового конгломерата её нет, потому что кровь попадает на фекалии уже после их формирования. Трещина заднего прохода может быть следствием хронических запоров или чрезмерного натуживания при опорожнении кишечника. В этом случае кровотечение небольшое, может беспокоить несколько дней. Диагностика заболевания происходит при осмотре и пальцевом исследовании прямой кишки. Заболевание хорошо поддается лечению при своевременном обращении и не осложненных формах.
- Геморрой. В этом случае кровь также появляется на поверхности (прожилки крови в кале), беспокоят чувство инородного тела, зуд, боль в прямой кишке. Ситуацию усугубляют хронические запоры и увеличение внутрибрюшного давления. Это отвечает на вопрос, почему геморрой может появиться у женщины при беременности, а после родов уменьшается. У мужчин заболевание возникает на фоне поднятия тяжестей. При кажущейся простоте установления диагноза необходимо помнить, что геморрой может быть не только наружным, но и внутренним. При последнем варианте геморроидальные узлы невозможно увидеть после опорожнения кишечника. Их возможно разглядеть только при использовании ректоскопа. Для лечения геморроя используется диета, нормализующая стул, консервативные и хирургические методы лечения. При применении терапевтических средств можно уменьшить воспалительные явления, снизить болевые ощущения, тонизировать сосуды, оказать веносклерозирующее воздействие (Этоксисклерол), уменьшить скорость развития заболевания. Методы хирургического лечения применяются планово при запущенных формах или экстренно при массивном кровотечении. При их применении геморроидальные узлы можно выключить из системы кровообращения, склерозировать. Основная часть операций направлена на удаление измененных участков вен.
- Неспецифический язвенный колит. В результате изъязвления слизистой оболочки толстого кишечника, из-за иммунологических изменений появляется кал с кровью. Значительное место в развитии этого заболевания занимает воспаление. Поэтому в кале обнаруживается не только кровь, но и слизь с гноем. Появляются жалобы на боль в животе, диарею, повышение температуры тела и т.д. Диагноз можно поставить только на основании результатов гистологического и эндоскопического исследований.
- Рак. Неизмененная кровь чаще появляется при локализации очага в терминальном отделе кишечника (сигмовидной, прямой кишке). Характерными жалобами при этом являются уменьшение массы тела, боли, повышение температуры тела и другие признаки интоксикации.

Если источник кровотечения находится дальше от прямой кишки, то при увеличении скорости движения каловых масс кровь выходит наружу в неизмененном виде. К заболеваниям, которые необходимо заподозрить в таком случае, относятся:
- Болезнь Крона. Иммунное воспаление локализуется преимущественно в тонкой и поперечно-ободочной кишке. Провоцировать заболевание наследственного характера может стресс, курение и пищевая аллергия. В этом случае учащенный жидкий стул с кровью, гноем и слизью сочетается с высокой температурой, болью в животе, изъязвлением в ротовой полости, появлением кожной сыпи и снижением остроты зрения. В кале могут появляться сгустки крови. Симптоматика бывает похожей на неспецифический язвенный колит.
- Кишечные инфекции. Воспаление кишечника, вызванное бактериями (стафилококками, клебсиеллами, сальмонеллами и т. д.), вирусами (энтеровирусами, ротовирусами), паразитами (амебами, шистозомами) приводит к диарее с кровью. Подъем температуры, жидкий стул с кровью и слизью и боли в животе могут сочетаться с кожными высыпаниями. Диагностика инфекционных заболеваний производится на основании лабораторных методов исследования (микроскопических, культуральных и серологических).

Какие заболевания приводят к появлению черного стула?
К этой группе заболеваний относятся все болезни, при которых источник кровотечения находится далеко от прямой кишки (в верхних отделах ЖКТ) при сохраненном объеме и скорости прохождения пищевого комка. В этом случае соляная кислота, ферменты и бактерии, влияющие на эритроциты, изменяют цвет крови. Пищевой комок превращается в тягучую клейкую субстанцию черного цвета – её называют «мелена». К её появлению может привести потеря крови объемом от 50 мл. Причиной такого кровотечения могут стать следующие заболевания:
- Язвенная болезнь. При кровопотере, локализованной в желудке или двенадцатиперстной кишке, мелена будет появляться на фоне болей в верхней части живота, связанной с приемом пищи (возникающей после еды или на голодный желудок). У больных может наблюдаться тошнота, изжога и отрыжка.
- Заболевания пищевода (дивертикулы, опухоли, пептические язвы). Чаще всего, кровотечение при них будет провоцировать кровавую рвоту. Однако при диагностике мелены необходимо помнить о том, что значительная часть такой патологии приводит к появлению черного стула с характерным запахом.
- Опухоли пищевода, желудка и двенадцатиперстной кишки. В их диагностике информативными являются пальпация, применение рентгена с контрастированием, УЗИ и анализ крови.
- Травмы. В этом случае, кроме мелены, болей и т.д. имеется четкая связь с воздействием травмирующего агента. Диагностика зависит от характера повреждения и его локализации.
- Прием лекарственных средств. Прием препаратов, которые оказывают противовоспалительное воздействие (НПВС) и уменьшают свертывание крови, может привести к развитию осложнения в виде желудочно-кишечного кровотечения. Аспириновая язва является классическим примером такого эффекта. При осуществлении диагностики при возникновении мелены, врач должен быть осведомлен о принимаемых препаратах и сопутствующих заболеваниях. Это упростит и ускорит последующее лечение.
- Заболевания желчного пузыря и желчевыносящих протоков (опухоли и т.д.). Могут сопровождаться механической желтухой с изменением цвета слизистых оболочек и интенсивными болями в правом подреберье. Диагностика проводится с помощью лабораторных методов (печеночных проб и т. д.) и УЗИ.
- Заболевания поджелудочной железы. При кисте, раке и панкреонекрозе возможно попадание крови в просвет двенадцатиперстной кишки. Боли, диспептические явления и признаки интоксикации дополняют клиническую картину.
Вне зависимости от причин появления мелены, она свидетельствует о возникновении кровотечения, объем которого превышает 50 мл. Это сопровождается бледностью кожных покровов, головокружением, слабостью и потерей сознания.
Что делать при желудочно-кишечном кровотечении?
При появлении в стуле крови необходимо обратиться к врачу. В зависимости от того, чем вызвано заболевание, лечение будет осуществлять инфекционист, терапевт, гастроэнтеролог, проктолог или другой доктор. Куда обратиться за помощью? Если кровопотеря серьезная, необходимо вызвать скорую помощь. Если обнаружена кровь на кале в небольшом количестве или её следы, можно обратиться к врачу поликлиники. Там, в зависимости от клинических признаков, будут назначены лабораторные методы исследования (общий анализ крови, кал на яйца гельминтов и т.д.), инструментальные обследования (ректороманоскопия, УЗИ и т. д.) и осмотр проктолога.
mojkishechnik.ru
Что значит кал с кровью у человека. Кровь в кале у взрослого, причины, лечение.
Чаще всего именно после сдачи анализов человек узнает о скрытом кровотечении, которое становится возможным из-за микроповреждений слизистой оболочки.
Источником кровотечения могут быть пищевод, желудок, двенадцатиперстная кишка, толстый и тонкий кишечник.
Определить, где именно возникла проблема, насколько все серьезно, сможет только специалист. Но ни в коем случае не откладывайте обследование на потом, ведь выявленные на ранней стадии язва желудка, полипы и опухолевые процессы намного легче поддаются лечению.
Немедленное обращение к медикам должно последовать и в том случае, если кровь видна невооруженным взглядом: прожилки или сгустки, понос с кровянистыми выделениями, кровотечение, следы которого видны на нижнем белье.
К какому врачу необходимо обратиться?
Заметив следы крови в кале, узнав о положительной реакции на скрытую кровь, в первую очередь нужно обратиться к своему лечащему врачу или участковому терапевту.
Именно они, расспросив о симптомах, характере кровотечений, дают направления на дополнительные исследования, а затем – к специалистам: гастроэнтерологу, проктологу, онкологу. Среди обязательных анализов, от которых ни в коем случае нельзя отказываться:
- копрограмма, анализа кала, крови;
- осмотр и обследование тканей заднего прохода;
- ректороманоскопия (обследование кишечника специальным аппаратом, при помощи которого можно оценить состояние тканей на глубине 30 – 40 см;
- колоноскопия;
- рентген;
- ультразвуковое исследование;
- гастроскопия.
Результаты обследования помогут поставить точный диагноз, после чего лечением займется специалист. Сделать все необходимое нужно в самые короткие сроки, ведь причины появления крови в кале могут быть самыми разными.
- Если кровь алая, ее можно заметить и на туалетной бумаге, и на белье, скорее всего, источник находится в непосредственной близости от анального отверстия. Подобные симптомы характерны для онкологических заболеваний прямой кишки, геморроя.
- Боль при дефекации и обильные кровяные выделения бывают при трещинах в заднем проходе.
- Если кровь в виде сгустков или прожилок, причиной может быть дисбактериоз, колит, другие хронические воспалительные заболевания.
- Черный цвет испражнений говорит о кровотечении в одном из верхних отделов пищеварительного тракта, вызывать которые могут рак пищевода, желудка, кишечника, цирроз.
- Жидкие водянистые испражнения с кровью, особенно на фоне повышенной температуры, говорят об инфекционных заболеваниях, от дизентерии до сальмонеллеза.
- Слизь с кровью в кале может появиться, если человек болен брюшным тифом, заражен глистами.
- Жидкие черные испражнения – грозный симптом сильного кровотечения в пищеводе, желудке, кишечнике. Речь может идти о кровопотере, угрожающей жизни, так что медицинская помощь требуется немедленно.
- Нужно тщательно соблюдать все рекомендации и назначения врача, потому что исчезновение симптомов вовсе не говорит о том, что проблема решена.
Лечение недуга народными средствами
Если причиной кровотечений и появления в кале следов крови и слизи стали геморрой, трещины, глистные инвазии, воспалительные процессы, наряду с медикаментозным лечением можно попробовать и средства народной медицины.
 Дисбактериоз . 3 листа комнатного растения «золотой ус» заварить литром кипящей воды, настоять 2- мин., пить 3 раза в день по половине стакана.
Дисбактериоз . 3 листа комнатного растения «золотой ус» заварить литром кипящей воды, настоять 2- мин., пить 3 раза в день по половине стакана.
Воспалительные процессы . Травяной сбор из календулы, ромашки и тысячелистника заваривают из расчета 1 ст.л. на 1 стакан кипятка, вып
aqpi.ru
у взрослого, причины, симптомы, что это значит
По внешнему виду кала можно судить об состоянии пищеварительной системы человека. Одним из тревожных сигналов служит кровь в кале. Причин ее появления несколько и все они свидетельствуют о серьезных патологических процессах. О том какие факторы способствуют формированию явления и что делать если калл с кровью подробно в этой статье.
Этиология
Кровавый стул у людей явление не частое. Однако вероятность обнаружить следы крови в кале высока в любом возрасте независимо от пола человека. Данное состояние не является заболеванием, это скорее ярко-выраженный симптом существующей в организме болезни внутренних органов. В основном при заболеваниях пищеварительной системы.

Кровь из ануса может идти во время испражнения в большом количестве, либо появляться немного, по капельке. Она бывает алой, или практически черной. Что означает развитие различных форм патологий, находящихся на разной стадии сложности. На ряду с опасными факторами появления крови в стуле у взрослого человека, имеются и неопасные состояния при которых можно обнаружить алую кровь не смешанную с калом. В основном причиной ее возникновения служат частые запоры.
В случае ректального кровотечения огромное значение имеет их цвет. По мнению специалистов если причина появления биологической жидкости в кале кроется ближе к заднему проходу, то цвет крови будет интенсивней.
При проблемах в прямой или толстой кишке кровотечения имеют ярко-красный оттенок, при заболеваниях в желудке или пищеводе — кровь темно-красная, бывает черная.
При обнаружении крови в кале у взрослого причины явления, кроются в различных патологиях. Алая кровь в кале — жидком либо нормально сформированном появляется из-за развития в ЖКТ таких патологий как: язвенный копит, дивертикулез кишечника, инфекционные заболевания, злокачественные и доброкачественные новообразования, болезнь Крона. Ярко-красна кровь без сгустков сигнализирует о формировании восполнения геморроидальных узлов.
Появившиеся темные кровотечения это результат развития патологии в верхних отделах ЖКТ. Черный цвет биологической жидкости свидетельствует о долгом ее нахождении в толстой кишке. В медицинской практике кровь в кале черного цвета с резким специфическим запахом называют — мелена. Также кровь в каловых массах может носить скрытый характер, для ее обнаружения назначают специальный анализ.
Что обозначает калл с кровью причины явления следующие:
- язва желудка или 12-ти перстной кишки;
- рак кишечника;
- заражение глистами;
- инфекции от дизентерии до сальмонеллеза — жидкий стул с повышением температуры;
- травмы отделов кишечника. Если травмирован нижний отдел появиться свежая кровь в кале, если верхний темная;
- полипы толстого кишечника;
- желудочно-пищеводный разрывно-геморрагический синдром;
- рубцевание печени;
- медикаменты снижающие свертываемость крови;
- туберкулез кишечника;
- рак пищевода.
Важно! Если появились черные каловые массы у человека это служит прямым доказательством о наличие серьезных патологических процессах в организме. При обнаружении черной крови в кале, необходимо немедленно обращаться за медицинской помощью. Исчезновение симптома не является показателем, что проблема решена.
Не патологические факторы влияющие на изменение цвета стула
Иногда взрослому человеку может показаться что каловая масса имеет биологическую жидкость. Чтобы понять что это значит, необходимо вспомнить какую пищу вы принимали на досуге. Способностью окрашивать калл обладают следующие продукты питания:
- блюда из свеклы и сам овощ. При употреблении вареной свеклы цвет масс будет бордовым, прием в пищу свежего овоща окрашивает стул в алые тона;
- употребление в большом количестве красного жгучего перца. Ожог слизистой кишечника проявиться в виде прожилок в кале;
- прием некоторых лекарственных средств, одним из них является активированный уголь, который выходит в не измененном цвете, пугая забывчивых пациентов;
- высокая концентрация железа в организме, также способствует изменению цвета стула. При интоксикации этим веществом появляются сгустки крови. При обнаружении прожилки крови в кале вызванной препаратами железа, необходимо немедленно прекратить их прием.
Если не один из описанных критериев возможного образования крови в испражнениях, не имеет место, следует узнать в регистратуре к какому врачу обратиться за помощью и записаться на прием. При стуле с кровью без боли стационарное лечение, может и не понадобиться. В противном случае будьте готовы к тому, что вас положат в больницу.
Прожилки крови в стуле у детей
Здоровье малыша особая тема волнующая многих родителей, возникновение сложных состояний у ребенка мамы переживает намного сильней, чем собственные недуги. Непривычный цвет экскрементов у детей, очень часто сопровождается безобидными причинами, не имеющими оснований для паники. Для выявления причины появления крови в кале у ребенка, необходимо обратить внимание на продукты питания, входящие в его рацион.
О том какие продукты вызывают покраснения калла описано выше. Подробнее остановимся на проявление этого явления у детей разного возраста:
- Банан. Если малыш еще не приучен к прикорму, при проявлениях окрашивания стула кормящей маме следует ограничить потребление фрукта.
- У детей старшего возраста явление может проявиться благодаря желатиновым драже и напиткам с красителями. О вреде которых знают многие, вот еще одна причина отказаться от их употребления.
- Шоколад. Тоже часто является причиной окрашивания экскрементов у детей в пугающий мамочек оттенок.
- Антибиотики. Лекарственные препараты способствуют развитию дисбактериоза, что в свою очередь влечет за собой небольшое выделение сгустков крови вместе с калом.
- Прием витаминных комплексов. Кал изменяет свой цвет в основном из-за входящего в их состав железа.
Если кал с кровью сопровождается болями в животе следует обратиться к педиатру. После тщательного обследования лечащий врач определит в чем причина появления биологической жидкости в стуле у ребенка, и назначит адекватную терапию. К клиническим кровотечениям с калом у детей приводят следующие заболевания:
- трещинки в анусе, образовавшиеся из-за твердых каловых масс;
- аллергическая реакция на некоторые продукты питания, у детей 6-ти месяцев такое состояние может вызвать первые прикормки кашами с использованием молока коровы;
- кишечная непроходимость;
- недостаток в детском организме лактозы.
Появившаяся биологическая жидкость в кале ребенка требует серьезного подхода к выяснению причины повлиявшей на ее возникновение. Паниковать и впадать в крайность не следует, достаточно обратиться к педиатру. Который назначит лечение направленное на устранение причины появления биологической жидеости в кале, нужно только неукоснительно ему следовать.
Кровотечения из ануса у взрослых
Причины почему кал с кровью может быть у мужчин и женщин различаются по некоторым характерным для каждого пола особенностям. Выделение крови в кале у взрослого мужчины провоцируют такие состояния как: трещины прямой кишки, травмы, цирроз печени, в результате которого происходит расширенных сосудов, онкология.
Симптоматика цирроза печени:
- тошнота;
- привкус горечи во рту;
- непереносимость некоторых продуктов питания;
- кожный зуд;
- купероз на животе.
Для женщин также характерны эти причины появления крови в кале, но к ним у прекрасного пола могут присоединиться следующие специфические факторы: в период ожидания малыша на последних сроках, если имеется варикоз промежности, при эндометриозе кишечника и после облучения онкологии женских половых органов.
Наиболее опасным считается черный жидкий стул. Он свидетельствует об обширном кровотечении в верхних отделах пищеварительной системы. Опасность заключается еще и в том, что выходящая из организма с калом кровь, приводит к формированию анемии. Такое состояние требует немедленного медицинского вмешательства.
Онкологический процесс в ЖКТ
К сожалению наиболее распространенной причиной провоцирующей стул с кровью у взрослого является онкология ЖКТ. В совокупности с появлением анального кровотечения наблюдаются другие характерные признаки онкологических процессов в организме. Интенсивность их проявлений зависит от локализации новообразования. Наиболее часто врачи диагностируют рак кишечника.
Симптоматика онкологии ЖКТ:
- отвращение к еде;
- повышенная утомляемость;
- бледность кожных покровов;
- болезненные ощущения в кишечнике;
- кишечные расстройства;
- повышенное газообразование;
- урчание в животе;
- тяжесть в желудке;
- ощущение неполного испражнения.
По мере формирования онкологии кал приобретает характерный внешний вид, он принимает ленточную форму. Больной все чаще испытывает ложные позывы, во время стула идет кровь, которая имеет черный цвет с гнойными выделениями. Все это характерно для последних стадий рака, до которых желательно не доводить.
Диагностические меры установления причин
При обнаружении кала с кровью у взрослого следует обратиться за помощью к участковому терапевту. Узнав от пациента признаки и характерные черты кала с примесью крови доктор выдаст направление на вспомогательное исследование к таким специалистам как: проктолог, онколог, гастроэнтеролога.
К лабораторным относят следующие методы обследования:
- анализ кала на скрытую кровь;
- визуальный осмотр заднего прохода;
- рентген;
- УЗИ;
- гастроскопия;
- колоноскопия кишечника.
По результатам исследования лечащий врач выяснит почему кровь с калом, поставит диагноз и назначит терапевтические меры. Результаты обычно делаются в предельно сжатые сроки. Поскольку, чем быстрее начать лечение, тем выше шанс избежать печальных последствий. Так как причины крови в кале у женщины или мужчины весьма серьезные.
Терапевтические меры
Жидкий кровянистый стул явление опасное, а в сочетании с онкологией смертельное. Лечить такое состояние как кровь в кале у взрослого необходимо основательно. С четким выполнением всех предписаний доктора.
При первых проявлениях крови в кале у мужчины или женщины до приезда скорой, необходимо положить пациента набок и приложить к промежности лед. Это поможет сузить сосуды и остановить кровотечение. Держать примерно минут 20, затем сделать пятиминутный перерыв, после чего повторить процедуру.
Лечение такого явления как кровь в кале подразумевает устранение первопричины спровоцировавшей появление симптома. Первоначально необходимо посетить проктолога, который проведет визуальный осмотр, назначит колоноскопическое обследование.
Если кровь в кале появилась из-за геморрагических узлов, доктор порекомендует ректальные свечи (Вольтарен) и венотоники (Венолан, Троксерутин).
При кровотечении и выходящих сгустков крови с калом вызванных патологическими изменениями и онкологией в прямой кишке пациенту запрещены любые телодвижения. А также необходимо ограничить прием продуктов вызывающих раздражение слизистой оболочки. Независимо от того, в чем причина анальных кровотечений о самолечении лучше даже не думать. Только квалифицированный специалист способен назначить лечение, которое поможет устранить биологическую жидкость из кала.
Подводим итоги. Желудочно-кишечный тракт занимает особое место в организме, примерно как мотор в автомобиле. От качества топлива зависит работа двигателя. Тут тоже самое от качественной и сбалансированной пищи напрямую зависит, как долго будет продолжаться ваш жизненный путь. Будьте здоровы берегите себя и своих близких.
Вконтакте
Google+
Одноклассники
krov.expert
причины кровотечений, сопутствующие симптомы и варианты лечения
Процесс отхождения каловых масс очень важен для обеспечения жизнедеятельности. Ведь в его результате организм избавляется от большей части остатков переваренной пищи, не несущих никакой питательной ценности для него.
Процесс дефекации требует к себе достаточного внимания, впрочем, как и остальные процессы жизнедеятельности. Если акт дефекации затруднен, а с калом выходит кровь, надо срочно бить тревогу и идти на прием к врачу.
Возможные причины и заболевания
Геморрой может вызвать появление крови при дефекации.
Существуют определенные признаки кровотечений из заднего прохода, по которым легко распознать отдельные заболевания.
Иногда же кровотечения могут быть неявными (скрытыми), что приводит к развитию серьезных заболеваний в течение длительного промежутка времени, пока симптомы не проявлялись.
Можно выделить следующие характеристики кровотечений из ануса:
- Цвет. Кровь, в зависимости от пораженного отдела организма, может различаться оттенками. Ярко-алая окраска сигнализирует о поражении одного из нижних отделов кишечника или трещинах в анусе. Темно-бордовый (почти черный) цвет указывает на застойные процессы в каком-либо отделе пищеварительной системы и заражении скопившейся крови бактериальными организмами).
- Консистенция. Кровянистые выделения бывают двух типов – густые или жидкие. В густой массе часто присутствуют элементы слизи.
- Длительность. Кровотечение может повторяться во время или после каждого акта дефекации, либо являться единичным процессом кратковременного характера.
- Степень болезненности. Болевой синдром, сопровождающий кровотечения, может различаться по силе проявления – от слабо выраженного до нетерпимого.
- Степень проявления. Кровотечение может быть явно выраженным – кровяные прожилки видны в кале, а также (в зависимости от заболевания) – на нижнем белье, туалетной бумаге, и скрытым – когда выявить наличие кровяных телец в фекалиях возможно только при помощи специальных анализов.
Основные заболевания, сопровождающиеся процессом, когда с калом выходит кровь, следующие:
- болезнь Крона;
- язвенная болезнь желудка или двенадцатиперстной кишки;
- дивертикулез;
- геморрой;
- анальные трещины;
- полипоз кишечника;
- бактериальные инфекции;
- раковые опухоли в кишечнике или желудке.
Кровь в кале может говорить о наличии анальной трещины в заднем проходе.
О том или ином заболевании, сопровождающемся кровотечением из заднего прохода, свидетельствует также консистенция каловых масс:
- Если кровь ярко-алого цвета не смешана с фекалиями, речь может идти как о геморрое или анальных трещинах, так и о раке прямой кишки. При геморрое кровь выходит в своем первоначальном жидком состоянии, без сгустков, за редким исключением, после каждого акта дефекации или во время него.
- Кровотечения при анальных трещинах характеризуются меньшим объемом по сравнению с отделением крови при образовании геморроидальных узлов. В обоих случаях кровь выделяется непосредственно после акта дефекации или же во время него.
- На болезнь Крона, злокачественные и доброкачественные опухоли органов ЖКТ, дивртикулез, язвенные колиты указывают кровотечения в случае, если фекалии выходят в нормальной консистенции или стул является кашицеобразным.
- Жидкий черный кал указывает на обширное кровотечение в каком-либо отделе ЖКТ. Цвет крови может превращаться в черный под воздействием соляной кислоты. В этом случае характерными причинами кровотечений могут быть эрозийные и язвенные процессы в двенадцатиперстной кишке и желудке, цирроз печени, попадание в пищеварительный тракт ядовитых веществ, прием отдельных медикаментозных препаратов.
Причиной того, что с калом выходит кровь черного цвета, может также являться развитие в кровяном скоплении микроорганизмов и их жизнедеятельности. При этом каловые массы будут иметь резкий неприятный запах и смолистую консистенцию.
Такие фекалии в медицинской терминологии называются меленой.
Под воздействием бактериальных микроорганизмов, кровяные скопления сегментируются на отдельные химические элементы, имеющие черную окраску. Выход мелены свидельствует в первую очередь о язвенных процессах в верхних отделах пищеварительного тракта. Среди инфекционных заболеваний, вызванных бактериальными организмами и сопровождающихся кровотечениями из заднего прохода при дефекации, выделяют:
- Амебиаз. Инфекция возникает под воздействием амебиальных (простейших) организмов. При этом увеличивается частот актов дефекации, каловые массы приобретают жидкую консистенцию и выходят небольшими порциями. Кроме сгустков крови в кале обнаруживаются гнойные элементы и слизь.
- Шигеллез. Более распространенное название этого заболевания – дизентерия. Она развивается в результате размножения и деятельности в организме рода бактерий шигелла, которые повреждают слизистые оболочки нижних отделов кишечника. Стул, как и при амебиазе, учащается, в нем присутствуют элементы слизи и гнойные выделения. Шигеллез также характеризуется частыми ложными позывами к дефекации, схваткообразными болями в области брюшины, повышением температуры, общей слабостью, ломотой в суставах и ознобом.
- Балантидиаз. Инфекция вызывается балантидиями – еще одними представителями простейших. Симптомы проявления практически одинаковы с симптомами амебиаза. Кроме того при балантидиазе кровотечения могут иметь скрытый характер, а другие симптомы – не проявляться вовсе.
При любом кровотечение, пусть даже небольшом и кратковременном, рекомендовано как можно скорее обратиться к профессиональному специалисту, занимающемуся лечением подобного рода явлений – проктологу.
Диагностические процедуры
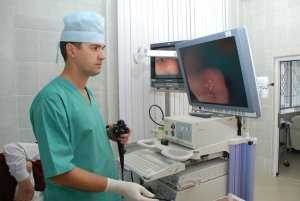
Колоноскопия — отличный метод диагностики полипов и язв.
На приеме проктолог выслушивает жалобы больного на проявляющиеся симптомы, собирает анамнез его жизни и заболеваний, затем проводит физикальный осмотр заднего прохода и его пальпацию.
Далее пациент направляется на сдачу лабораторных анализов. Он должен сдать общий анализ крови, анализ кала, при необходимости пройти другие исследования. После этого возможно назначение ряда инструментальных диагностических процедур.
При подозрении на кровотечение из нижних отделов кишечника пациент направляется на колоноскопию или ректороманоскопию. Оба исследования представляют собой осмотр состояния внутренней поверхности кишечника путем ввода специального инструмента – эндоскопа.
В процессе колоноскопии можно диагностировать образование полипов и язв, а также провести биопсию пораженного участка, чтобы исследовать его на наличие мутировавших клеток с целью установления предракового состояния.
В отличие от ректороманоскопии, при которой возможно обследование только последних 60 см толстой кишки (ее дистального участка), колоноскопия позволяет изучить состояние слизистой оболочки всей толстой кишки. Данные методы исследования следует отложить на некоторое время, если у больного наблюдаются:
- острые воспалительные процессы в области брюшной полости или анального канала;
- профузные кровотечения из толстой кишки;
- врожденное или приобретенное сужение просвета толстой кишки;
- анальные трещины в острой фазе развития.
В целом и ректороманоскопия, и колоноскопия – безболезненные методы, в большинстве случаев не требующие введения анестетических препаратов и особой подготовки, кроме очищения кишечника от остатков пищи и каловых масс.
При подозрении на кровотечение из верхнего отдела пищеварительного тракта показана эзофагогастродуоденоскопия (ЭГДС) – осмотр полости желудка, пищевода и двенадцатиперстной кишки с помощью специального зонда – гастроскопа, вводимого через рот пациента. Исследование проводится с целью оценки состояния внутренних оболочек органов на наличие эрозий, воспалений и новообразований.
После проведения всех необходимых диагностических исследований проктолог может направить пациента к другому врачу (чаще всего, гастроэнтерологу, занимающемуся заболеваниями желудочно-кишечного тракта) для уточнения формы заболевания.
После проведения всех необходимых анализов и других диагностических процедур пациенту назначают эффективную программу лечения в зависимости от выявленного заболевания. Как правило, кровотечения из нижних отделов кишечника не требуют госпитализации, в отличие от, например, язвенной болезни желудка или двенадцатиперстной кишки.
Следует помнить о том, что употребление в пищу некоторых продуктов может повлечь выход их остатков с каловыми массами, по виду напоминающих кровяные вкрапления.
К таким продуктам относятся помидоры, свекла и смородина.
Если же человек не ел подобные продукты, но обнаружил наличие крови при дефекации или после нее, он должен незамедлительно обратиться к врачу, так как подобные процессы могут свидетельствовать о развитии серьезных заболеваний, а в результате потери возможно развитие железодефицитной анемии.
Что делать если в стуле обнаружена кровь, расскажет видеоролик:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Поделиться
Поделиться
Твит
Телеграм
Класс
Вотсап
pishhevarenie.com
Алая кровь в кале – возможные заболевания и методы их лечения
Наличие алой крови в кале – довольно тревожный симптом, который может свидетельствовать о больших проблемах со здоровьем. Если скрытая кровь характеризуется темным цветом кала и является симптомом повреждений в желудке или тонком кишечнике, то алая кровь говорит о наличии проблем в прямом кишечнике. Соответственно, чем повреждение ближе к анусу, тем кровяные выделения будут ярче.
Причины появления алой крови в кале могут быть различными: от раздражения желудочно-кишечного тракта до рака кишечника. Поэтому не стоит закрывать глаза на столь неприятный и опасный симптом, чтобы не запустить болезнь, которая будет прогрессировать осложнениями.
Содержание статьи:
Причины появления алой крови в кале

Алая кровь в кале может указывать на очень серьезные заболевания
Основные заболевания, при которых можно заметить алую кровь в кале:
- Хронические запоры, следствием которых является трещины заднего прохода. Микро разрывы кишечника делают процесс дефекации очень болезненным. В его процессе выделяются сгустки крови.
- Воспалительные процессы геморроидальных узлов. Иными словами геморрой, при котором кровь появляется преимущественно при твердом стуле или после физической нагрузки. Основной симптом геморроя – это узловатые образования в анальном отверстии, которые могут быть заметны невооруженным взглядом.
- Язвенный или ишемический колит. Язвы, образующиеся в процессе заболевания, активно кровоточат, нарушается аппетит, и появляются боли в животе. Цвет выделяемой крови может быть как черным, так и алым.
- Наличие дисбактериоза в основном проявляется сгустками и прожилками в каловых массах, но можно встретить и примесь крови.
- Полипы кишечника. При запорах и слишком твердом кале полипы травмируются, вызывая кровотечение.
- Рак прямой кишки. К сожалению, такой симптом может проходить практически бессимптомно на начальном этапе. Первые кровотечения не будут массивными, однако пациента страдает от слабости и быстрой утомляемости. Далее можно будет заметить выделения из слизи и гноя, а также ложные позывы к дефекации. С развитием болезни кровотечения будут усиливаться, что вызывает анемию.
- Инфекционные заболевания: бактерии, паразиты, вирусы. Зачастую эти недуги проявляются алыми водянистыми каловыми массами, повышенной температурой и рвотой. Диарея может быть очень интенсивной, вызвать обезвоживание и большую потерю крови, поэтому в таких случаях необходимо вызвать скорую помощь и как можно скорее начать лечение в стационаре.
Опасные признаки
 Опасные признаки, которые могут сопровождать появление крови в кале:
Опасные признаки, которые могут сопровождать появление крови в кале:
- Боль в животе.
- Боль в процессе и после дефекации.
- Присутствующая слизь в кале.
- Нетипичная консистенция, цвет и объем кала (например, водянистая или слишком твердая структура).
- Наличие тошноты, рвоты, диареи и повышенной температуры.
- Резкое понижение артериального давления.
- Резкое похудение.
Если такие признаки продолжаются 3 и более суток подряд, то необходимо срочно обратиться за помощью к врачу.
Появление алой крови в кале — это тот симптом, на который нужно обратить внимание незамедлительно, особенно если он сопровождается тревожными признаками.
При сильном кровотечении необходимо уложить пациента на бок и приложить к промежности ледяную грелку, так сосуды сузятся, и кровоток замедлится, что позволит выиграть время в ожидании приезда скорой помощи.
Методы диагностики
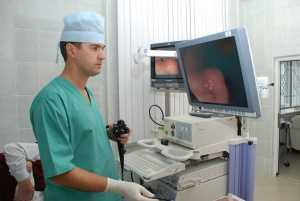
Колоноскопия – это эффективная диагностика состояния внутренней поверхности толстой кишки
Определить проблему самостоятельно зачастую невозможно, поэтому поход к врачу – это обязательная мера предосторожности при обнаружении крови в кале.
Для диагностики заболевания используют следующие методы:
- Анализ кала, который позволяет выявить наличие скрытой крови в кале, а также определить процесс, вызывающий столь неприятный симптом.
- С помощью ирригоскопии в кишечник вводят вещество, которое необходимо для получения четкого изображения на рентгене.
- С помощью гастродуоденоскопии происходит эндоскопический осмотр кишечника, на котором выявляется состояние слизистой пищеварительных органов. Иногда в процессе процедуры делают прижигание язв.
- Ректоскопия и колоноскопия. Можно сказать, что колоноскопия – это более модернизированный вид ректоскопии, который может диагностировать более широкий спектр изменений в строении кишечника. Проводятся процедуры эндоскопическим методом с подачей воздуха, который расширяет кишечник и позволяет получить четкое изображение кишечника изнутри.
Методы лечения
Методика лечения зависит от причины возникновения алой крови в кале
Очевидно, что каждое заболевание требует индивидуального подхода и лечения, которое проводится курсом, а затем оценивается прогресс при повторном обследовании.
Практически во всех случаях назначается специальная диета, которая снижает нагрузку на кишечник, помогая его восстановлению. Исключаются следующие продукты: острые специи, алкоголь, а также продукты, которые вызывают брожение.
Лечение геморроя и анальной трещины проводится с помощью медикаментов. В них входят свечи, мази и препараты для внутреннего применения. Терапия состоит из обезболивающих, кровоостанавливающих, и предотвращающих запоры препаратов. В некоторых случаях могут быть прописаны клизмы с отварами трав.
Лечение язвенного колита обычно требует много времени. Медикаментозное лечение при данном заболевании не всегда эффективно. Обязательное соблюдение строгой диеты меняет образ жизни пациента. Иногда врач может прописать гормональную терапию. Язвенный колит может привести к огромному количеству осложнений, вплоть до рака кишечника.
Полипы в кишечнике удаляются хирургическим путем, далее извлеченный материал отправляют в лабораторию на гистологию.
В случае отсутствия злокачественных клеток, дальнейшее лечение обычно не требуется. Однако важно помнить, что такому пациенту необходимо регулярно проходить диспансеризацию, чтобы исключить образования полипов вновь.
Кишечные инфекции невозможно вылечить без обследования у врача, так как они требуют приема антибиотиков, а также пребиотиков. Лечение начинается с антибактериальной терапии. Зачастую при тяжелых интоксикациях пациента госпитализируют.
Полезное видео — Кровь в кале у ребенка:
Рак толстой кишки – это всегда длительный и тяжелый процесс. В этом случае не обойтись без помощи химической и лучевой терапии, а также оперативных вмешательств. Только такие методы предотвращают возникновение метастаз.
Народная медицина
Лечение должно быть комплексным и включать в себя как медикаментозные средства, так и народные методы
Не стоит прибегать к рецептам народной медицины, не зная конкретного диагноза, однако при согласовании с врачом, травы и настои могут значительно улучшить состояние пациента.
При геморрое и анальных трещинах обычно используют:
- Теплые ванночки с раствором марганцовки, а также настоем из зверобоя.
- Клизмы из отвара ромашки.
- Тампоны, пропитанные облепиховым маслом.
Для остановки кровотечения используют следующие рецепты:
- Отвар из корок апельсина. Достаточно поварить свежие корки в течение нескольких минут и отвар готов к применению.
- Отвар из листьев крапивы, которые нужно заварить в кипятке.
- Отвар из тысячелистника, листья которого также заваривают в кипятке. Через час отвар готов к применению.
Полипы лечат следующим образом:
- Клизмы с отваром чистотела, курсом по 10 дней.
- Смесь из хрена с медом, который употребляют 3 раза в день по чайной ложке.
Несмотря на то, что наличие крови в кале не сулит ничего хорошего, не стоит отчаиваться. Главное – это вовремя обратиться к врачу и получить необходимую помощь. Ведь чем быстрее будет обнаружена болезнь, тем проще пройдет лечение, не оставив за собой тяжелых осложнений и проблем со здоровьем.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
diagnozlab.com
причины, симптомы и лечение у взрослых
Кровь в кале является тревожным клиническим проявлением, которому подвержены люди любой возрастной категории и половой принадлежности, отчего может появиться даже у грудничка. Причин возникновения подобного симптома достаточно много, но не все из них связаны с заболеваниями. Стоит отметить, что у детей и взрослых предрасполагающие факторы будут отличаться.
Дополнительная симптоматика, сопровождающая появление алой крови в стуле, будет определяться тем недугом, которым было вызвано такое состояние. Но основными симптомами принято считать – приступы тошноты и рвоты, повышение температуры и боль в животе.
Чтобы поставить правильный диагноз пациенту проводится лабораторно-инструментальное обследование. Схема терапии будет напрямую зависеть от степени тяжести основного заболевания, на фоне которого в кале появились примеси крови.
Причинами появления крови в кале у взрослого зачастую является наличие:
- анальной трещины или геморроя;
- проктита или парапроктита;
- онкологического новообразования в кишечнике;
- полипов в прямокишечном канале;
- язвенного поражения ДПК или желудка;
- неспецифического язвенного колита;
- дивертикулов кишечного тракта;
- терминальной стадии илеита;
- синдрома Крона;
- цирроза печени;
- варикозного расширения вен пищевода;
- широкого спектра болезней инфекционной природы;
- аномалий строения сосудов кишечного тракта;
- туберкулёза;
- дисбактериоза кишечника;
- синдрома Мэллори-Вейса.
В случаях наличия у человека одного из вышеуказанных недугов, каловые массы могут окрашиваться в чёрный цвет, что указывает на наличие внутреннего кровоизлияния в желудке, или будут присутствовать прожилки крови в кале – при кишечном кровотечении.
У грудничков кал с кровью может появиться на фоне:
- какой-либо патологии ЖКТ;
- заражения крови;
- болезни Гиршпрунга;
- ферментной или лактазной недостаточности;
- инвагинации кишечника;
- аллергической реакции;
- инфекционного поражения кишечника;
- неподготовленности детского организма к введению прикорма.
У детей старшего возраста кровь в стуле может появиться из-за:
- истончения сосудов толстой или прямой кишки;
- дизентерии;
- глистной инвазии;
- обильной диареи, которая имеет инфекционный характер;
- ротавирусной инфекции;
- массивных внутренних кровоизлияний в ЖКТ;
- формирования ювенильных полипов;
- травмирования слизистой оболочки желудка мелкими посторонними предметами.

Причины наличия крови в кале у ребёнка
Помимо этого, существует несколько ситуаций, когда кал с кровью у взрослого не требует обращения за квалифицированной помощью. К ним стоит отнести:
- беспорядочный приём некоторых групп лекарственных препаратов;
- продолжительное влияние стрессовых ситуаций;
- менструацию – этот процесс приводит к тому, что у женщин в кале могут быть частички крови;
- нестандартные сексуальные предпочтения, а именно анальный секс;
- растяжение анального отверстия твёрдыми каловыми массами.
Среди медикаментов, на фоне приёма которых в каловых массах могут появиться примеси, похожие за кровь, стоит выделить:
- активированный уголь;
- лекарственные средства с содержанием висмута;
- антибактериальные вещества;
- препараты, в состав которых входит железо.
Окрашивание кала в красный или чёрный цвет происходит из-за приёма внутрь:
- бананов – при этом грудной ребёнок может сам не съедать такой продукт, а его частички попадают с молоком матери;
- свеклы и томатов;
- чёрной смородины и черники;
- желатина или шоколада;
- говядины или овощей тёмно-зелёного оттенка.
В случаях, когда ребёнок скушает минимальное количество одного из вышеуказанных продуктов, его каловые массы поменяют цвет.
Оттенок крови может рассказать клиницисту по поводу того, почему появилась кровь в каловых массах. Считается, что чем ближе очаг кровотечения к анальному отверстию, тем ярче будет кровь.
Кровь в кале у взрослого и у ребёнка в любом случае не является нормой, а если причиной появления такого признака послужило какое-либо заболевание, то такой симптом не будет единственным клиническим проявлением.
Среди сопутствующей симптоматики стоит выделить:
- частые позывы к дефекации;
- тошноту и рвоту. Стоит отметить, что при внутреннем кровотечении рвотные массы будут напоминать «кофейную гущу»;
- слизь и кровь в кале;
- сильная болезненность и дискомфорт в животе, которая нередко носит опоясывающий характер;
- повышение температуры как незначительное, так и до высоких цифр;
- зуд и жжение в зоне анального отверстия. При формировании внешних геморроидальных узлов человек может самостоятельно пальпировать кавернозное новообразование;
- интенсивные головные боли и головокружения;
- общая слабость и недомогание;
- снижение или полное отсутствие аппетита, что приводит к потере в весе;
- понижение АД.
У детей стул с кровью может сопровождаться такими симптомами:
- сыпью неясной этиологии;
- повышенным беспокойством ребёнка;
- полным отказом от еды;
- обильной рвотой;
- интенсивным плачем;
- выделениями, которые по консистенции напоминают малиновое желе;
- наличием примесей не только крови, но и гноя, слизи;
- признаками обезвоживания.

Признаки обезвоживания у ребёнка
Возникновение подобной симптоматики должно стать толчком к немедленному вызову скорой помощи или обращению за квалифицированной помощью.
В независимости от причины крови в кале и возрастной категории пациента, первая помощь, при появлении вышеуказанных признаков, включает в себя:
- обеспечение полного покоя, горизонтального положения больного и притока свежего воздуха в помещение;
- регулярную подачу воды – пить можно только очищенную воду без газа, небольшими глотками. Питье дают каждые пять-десять минут по несколько глотков;
- нормализацию температуры – при необходимости;
- проведения гигиенических процедур после каждого опорожнения.
Стоит отметить, что такие признаки являются наиболее распространёнными, но в зависимости от причины появления алых вкраплений в кале, они могут изменяться и дополняться.
В то же время стоит отметить, что категорически запрещается делать:
- давать еду больному;
- выбрасывать или смывать кал с кровью. Их нужно аккуратно собрать в стерильный контейнер, после чего предоставить приехавшей бригаде скорой помощи. Это необходимо потому, что наличие вкраплений или прожилок, а также изменение оттенка кала может многое сказать касательно этиологического фактора.
Для того, чтоб выяснить причины появления кала с кровью, провести дифференциальную диагностику и поставить правильный диагноз, потребуется:
- изучение истории болезни и анамнеза жизни пациента;
- выполнение физикального осмотра и проведение детального опроса пациента или его родителей – для получения полной клинической картины и интенсивности проявления симптоматики;
- общий анализ и биохимия крови – для оценивания изменений функционирования органов ЖКТ и поиска признаков какого-либо патологического процесса;
- общий анализ мочи;
- микроскопическое изучение кала, что поможет выявить лейкоциты, слизь или сгустки крови в кале.
При неясности диагноза могут проводиться следующие инструментальные обследования:
- колоноскопия и аноскопия;
- ректороманоскопия и рентгенография;
- УЗИ брюшной полости и ФЭГДС;
- КТ и МРТ;
- биопсия поражённого органа.
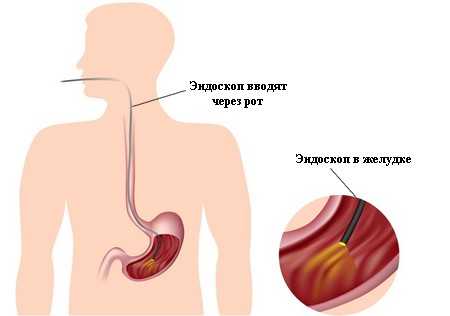
Процедура ФЭГДС
В зависимости от причин появления алой или тёмной крови в кале, терапия будет состоять из:
- приёма медикаментов, которые предписываются пациентам в индивидуальном порядке;
- диетотерапии, назначенной инфекционистом или гастроэнтерологом;
- дезинтоксикации организма пациента;
- процедур, направленных на очищение кишечника;
- восстановления водно-электролитного баланса;
- применение методик народной медицины, но только после консультирования с клиницистом;
- хирургического вмешательства – такая тактика лечения выполняется только по показаниям.
В настоящее время не разработаны специальные методы предотвращения появления алых или тёмных примесей крови в кале, пациентам рекомендуется соблюдать общие правила:
- вести активный образ жизни;
- в полной мере отказаться от пагубных пристрастий;
- родителям следить за тем, что кушает их ребёнок;
- принимать медикаменты строго по предписанию врача;
- по возможности ограничиться от влияния стрессовых ситуаций;
- контролировать рацион матери, кормящей грудью младенца;
- регулярно проходить профилактические медицинские осмотры.
Прогноз лечения кала с кровью напрямую зависит от того, что послужило причиной кровоизлияния.
okgastro.ru
Из-за чего в кале может быть кровь
Частой причиной крови в кале являются кишечные кровотечения.

Кишечные кровотечения
На долю кишечных кровотечений приходится 20% от всех острых, 50% от хронических и большинство скрытых, в том числе наиболее трудных для топической диагностики, желудочно-кишечных кровотечений.
Причиной профузных кровотечений являются
- язвы двенадцатиперстной кишки — 35-40%,
- язвы желудка — 15-20%,
- эрозивно-геморрагический гастрит — 15-20%.
Кишечные кровотечения наиболее сложно диагностировать, за исключением геморроидальных. Особенно сложно определить кровотечения из тонкой кишки.
Причины
Источником кровотечений могут быть заболевания тонкой и толстой кишок, при которых нарушается целостность слизистой оболочки и других оболочек кишечной стенки.
По данным Х.Хошино, которые он привел на основании выполнения колоноскопии у 292 больных с кишечным кровотечением, наиболее распространенными причинами были:
- ишемический колит — 20,2%,
- геморрой — 13%,
- неспецифический колит — 8,9%,
- язвенный колит — 6,9%,
- колит после антибактериальной терапии — 5,5%,
- полип — 5,5%,
- рак — 4,8%,
- дивертикулез — 3,4%
- и другие заболевания толстой кишки (ангиодисплазия, неспецифическая язва прямой кишки, инфекционный колит, болезнь Крона, радиационный колит, туберкулез).
Кровотечение может произойти при циррозе печени с синдромом портальной гипертензии, при опухолевых заболеваниях желчевыводящих путей и поджелудочной железы. В этих случаях кровь выделяется вместе с желчью или панкреатическим соком.
Некоторые болезни крови и почечная недостаточность также могут осложнены кишечными кровотечениями.
О чем может свидетельствовать внешний вид кала?
По мере продвижения крови по желудочно-кишечному тракту она приобретает темный цвет и постепенно становится черной. При желудочном кровотечении черный цвет объясняется воздействием на кровь хлористоводородной кислоты.
Дегтеобразный стул появляется вследствие расщепления гемоглобина микробной флорой кишечника. Превращения крови зависят от места кровотечения и скорости ее транзита по кишечнику.
Темный стул чаще, чем яркий или темно-красный указывает на кровотечение из верхних отделов желудочно-кишечного тракта, нижней части тонкой кишки или восходящей ободочной кишки. Темный цвет кала может быть при кровотечении из нижних отделов толстой кишки, если ниже источника кровотечения имеется препятствие для продвижения содержимого.
Красная кровь, смешанная с калом или на поверхности его, является классическим признаком кровотечения из дистальных отделов толстой кишки.
Если источник кровотечения находится в восходящей ободочной кишке , кал может напоминать мелену, но не будет блестящим и липким.
После массивного кровотечения положительная реакция на кровь в кале сохраняется 7-10 дней, иногда до 3 недель. Однако в некоторых случаях реакция на кровь может стать отрицательной и через 4-5 дней после кровотечения.
Мелену могут симулировать соли железа и висмута, уголь, лакричный корень и свекла. Употребление последней вызывает темно-красную окраску кала. Дифференциальной диагностике в необходимых случаях помогает исследование кала на кровь.
Кровяной пигмент в испражнениях часто бывает сильно изменен. В этом случае его присутствие обнаруживается только с помощью химических реакций.
Однако при оценке результатов этих реакций необходимо учитывать, что кровь могла попасть в ЖКТ
- вместе со слюной (при кровоточивости десен),
- при заболеваниях носоглотки и легких, сопровождающихся кровотечением.
Чтобы избежать такого искажения результатов, пациенту рекомендуется за 3-5 дней до сдачи анализа не чистить зубы, необходимо исключить у него заболевания носоглотки и легких.
С другой стороны, испражнения не представляют собой однородную массу и часть, взятая на анализ, может не содержать пигментов крови.
Для диагностики кровотечений из верхних отделов ЖКТ должна применяться
- эзофагогастродуоденоскопия или
- интестиноскопия (это исследование может выполняться у постели больного и позволяет не только установить источник кровотечения, но и может быть использованодля быстрого лечебного вмешательства).
При кровотечениях из нижнего отдела ЖКТ в неясных случаях применяется колоноскопия.
Особенно трудны для диагностики кровотечения из тонкой кишки, причем трудности возрастают по мере удаления источника кровотечения от луковицы двенадцатиперстной кишки.
В сложных случаях его выявляют с помощью радионуклидной диагностики.
Симптомы
Клиническая картина складывается из симптомов основного заболевания и признаков кровопотери.
С практической точки зрения различают
- профузное,
- легкое и
- скрытое кровотечение.
Профузные желудочно-кишечные кровотечения имеют три степени тяжести:
I степень– признаки малокровия выражены нерезко, тахикардия не превышает 100 сердечных сокращений в 1 минуту, снижение артериального давления не ниже 100-90 мм рт. ст., содержание гемоглобина не ниже 83 г/л, эритроцитов — более 3,0х10¹²/л;
II степень — выраженные признаки острой анемии (частота пульса 110 и более ударов в минуту, артериальное давление — около 80 мм рт.ст., снижение гемоглобина в пределах 80-66 г/л;
III степень — развивается картина коллапса.
Больные с даже незначительными кровопотерями подлежат госпитализации для детального обследования.
Легкие и тем более скрытые кишечные кровотечения протекают без клинических симптомов анемии и распознаются при обследовании больного в связи с выявленной лабораторно железодефицитной анемией и обнаружением крови в кале.
Диагностика
Так как обнаружить источник кровотечения сложно, то в первую очередь собираются анемнистические данные и проводится лабораторное исследование.
При кровотечениях из верхних отделов желудочно-кишечного тракта обычно возникают рвота и мелена, хотя может быть или рвота или мелена.
Кровавая рвота появляется при локализации источника кровотечения выше связки Трейтца. Однако иногда причиной рвоты служит патологический процесс в проксимальной или даже дистальной части тонкой кишки.
Очень важны сведения
- о предшествующих кровотечениях,
- злоупотреблении алкоголем,
- заболеваниях печени,
- системных заболеваниях крови,
- нарушениях свертываемости крови,
- прием препаратов, провоцирующих кровотечение (например, противовоспалительных средств или глюкокортикостероидов).
При осмотре всегда нужно исключить кровотечение из носа или ротоглотки, обратить внимание на наличие характерных знаков, наблюдающихся при заболеваниях печени (покраснение ладоней, сосудистые звездочки, расширение коллатеральных вен брюшной полости, увеличение печени, жидкость в брюшной полости).
В обязательном порядке проводят проктологическое исследование с целью исключения опухоли, геморроидальных узлов, выявления крови в кале.
Лечение
Все больные с массивным кровотечение подлежат срочной госпитализации в реанимационное отделение. Транспортировка должна осуществляться лежа на боку. В отделении больному необходимо обеспечить полный покой, охлаждение передней брюшной стенки и голод в течение 1-х суток.
Терапия заключается в следующих мероприятиях:
- интенсивная терапия продолжающегося массивного кровотечения — обследование хирургом, эндоскопия;
- быстрое восстановление объема циркулирующей крови — внутривенное введение солевых растворов и компонентов крови;
- трансфузионная терапия — в случае продолжающегося массивного кровотечения продолжают переливание эритроцитной массы и крови;
- медикаментозная терапия — препараты назначаются в зависимости от характера кровотечения; при патологии сосудов показаны хлорид кальция и глюконат кальция; при нарушении свертываемости крови назначают фибриноген;
- лечебная эндоскопия — инъекционное лечение, моно- и биполярная коагуляция, термокоагуляция; эндоскопическая электрокоагуляция и другие способы лечебной эндоскопии позволяют в значительной части случаев избежать хирургического вмешательства.
data-matched-content-rows-num=”4,2″ data-matched-content-columns-num=”1,2″ data-matched-content-ui-type=”image_stacked” data-ad-format=”autorelaxed”>
ogivote.ru
