Налет фибрина: Фибринозные гранулирующие раны
Как иммунитет помогает метастазам | Наука и жизнь
Чтобы отправиться в путешествие, раковые клетки используют молекулярные «леса» из белка фибрина, которые делают для них иммунные клетки.
Иммунитет должен защищать нас от рака, но раковые клетки, как известно, часто уходят из-под удара, и даже, более того, ухитряются использовать некоторые иммунные уловки в свою пользу.
Некоторое время назад мы писали о том, что раковым метастазам помогают распространяться ДНК-сети, в которые иммунные клетки нейтрофилы ловят бактерий: странствующие злокачественные клетки с помощью ДНК-сетей лучше проникают в здоровые ткани.
Другой пример того, как иммунитет помогает опухолям метастазировать, описывают в Nature Communications исследователи из Университета Северной Каролины в Чапел-Хилл. На этот раз речь идет о других клетках – моноцитах, точнее, об одной группе моноцитов, которые помогают залечивать раны.
Реакция свертывания крови заканчивается формированием пробки-сгустка, закрывающей брешь в кровеносном сосуде, и состоит такая пробка из тромбоцитов и нитей белка фибрина. Фактор XIIIa нужен для того, чтобы фибриновая сетка была прочна и надежна – фактор сшивает между собой нити фибрина и заодно прикрепляет к ним некоторые другие белки, благодаря чему значительно повышается прочность фибринового тромба и его устойчивость к расщеплению.
В экспериментах со сквамозной карциномой легких (на которую приходится 30% всех случаев рака легких) удалось выяснить, что опухолевые клетки выделяют некий сигнальный белок CCL2, который привлекает «ранозалечивающие» моноциты. Эти моноциты выделяют фактор XIIIa, и в результате рядом с раковыми клетками появляются конструкции из сшитых фибриновых нитей. Раковые клетки начинают карабкаться по фибриновым «лесам», покидают опухоль и отправляются колонизировать другие органы.
Чтобы оценить, насколько важна для опухолей помощь иммунных клеток, исследователи подавляли в опухолевых клетках синтез сигнального CCL2. Оказалось, что у мышей со сквамозной карциномой, чьи клетки не могли синтезировать CCL2, образуется намного меньше метастазов – вторичных очагов болезни. Также удалось показать, что если в опухоли формируется много фибриновых микросгустков, то такая опухоль будет метастазировать намного активнее. Появление же метастазов можно подавить, не только отключая CCL2 у раковых клеток, но и запрещая моноцитам реагировать на этот сигнальный белок.
Конечно, метастазирование зависит от множества факторов, но если подавить иммунную помощь опухолям, то, очевидно, риск метастазов можно значительно уменьшить. Как это можно проделать с наибольшей эффективностью – действуя на опухоль, или на сами иммунные клетки, или как-то еще – покажут дальнейшие исследования.
Автор: Кирилл Стасевич
Источник: Наука и жизнь (nkj. ru)
ru)
ФИБРИН – это… Что такое ФИБРИН?
Фибрин — (от лат. fibra волокно) высокомолекулярный, неглобулярный белок, образующийся из фибриногена плазмы крови в печени под действием фермента тромбина; имеет форму гладких или поперечноисчерченных волокон, сгустки которых составляют… … Википедия
ФИБРИН — (ново лат.). Протеинное вещество в крови животных и человека, а также в составных частях растений. Словарь иностранных слов, вошедших в состав русского языка. Чудинов А.Н., 1910. ФИБРИН белковое вещество в составе крови. Полный словарь… … Словарь иностранных слов русского языка
фибрин — а, м. fibrine f., нем. Fibrin <лат. fibra волокно. 1. устар. Волокно (fibre) из которого и состоит ткань мяса, устойчиво к кипящей воде и сохраняет свою форму, хотя и теряет часть своих оболочек. То что остается от куска мяса после длительной… … Исторический словарь галлицизмов русского языка
ФИБРИН — белок, образующийся из фибриногена плазмы крови под действием фермента тромбина; конечный продукт свёртывания крови, структурная основа тромба.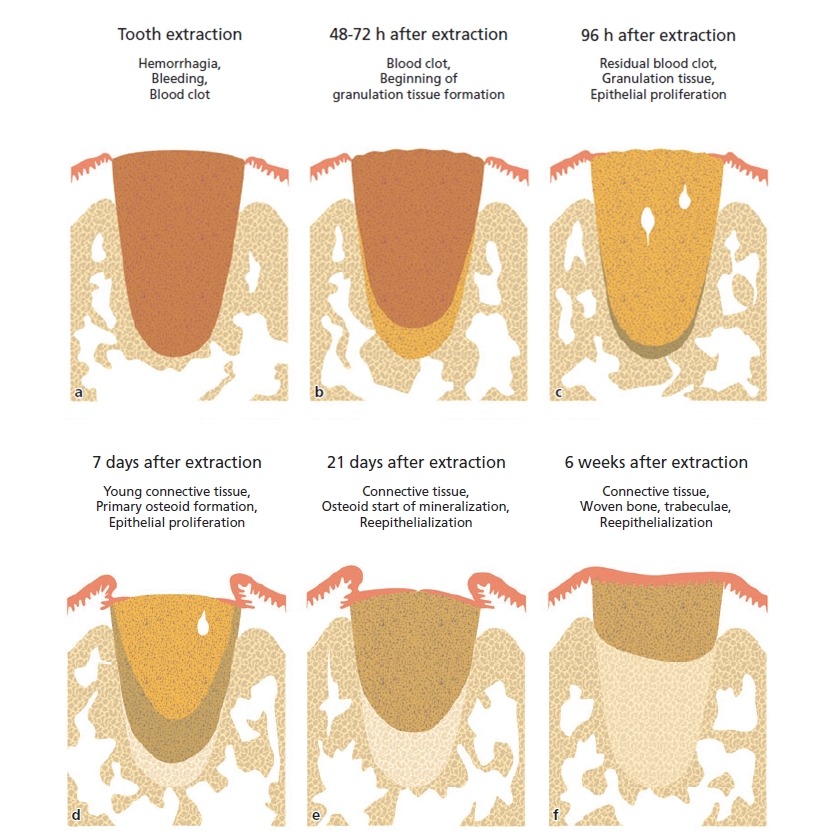 Образуется в неск. стадий. Сначала под действием тромбина от ? цепей фибриногена последовательно… … Биологический энциклопедический словарь
Образуется в неск. стадий. Сначала под действием тромбина от ? цепей фибриногена последовательно… … Биологический энциклопедический словарь
ФИБРИН — нерастворимый белок, образующийся из фибриногена в процессе свертыванния крови. Нити фибрин, полимеризуясь, образуют основу тромба, останавливающего кровотечение … Большой Энциклопедический словарь
фибрин — Нерастворим в воде. Волокно (fibre), из которого и состоит ткань мяса, устойчиво к кипящей воде и сохраняет свою форму, хотя и теряет часть своих оболочек. То, что остается от куска мяса после длительной варки в большом объеме воды, и есть… … Кулинарный словарь
ФИБРИН — ФИБРИН, фибрина, мн. нет, муж. (от лат. fibra волокно) (физиол.). Белок, образующийся при свертывании крови. Толковый словарь Ушакова. Д.Н. Ушаков. 1935 1940 … Толковый словарь Ушакова
фибрин — сущ., кол во синонимов: 3 • белок (99) • волокнина (2) • фибрина (2) Словарь синонимов ASIS … Словарь синонимов
фибрин — Белок, образующийся из фибриногена плазмы крови под действием фермента тромбина [http://www.
Фибрин — (от лат. fibra – волокно) высокомолекулярный белок, образующийся из Фибриногена плазмы крови под действием фермента Тромбина; имеет форму гладких или поперечноисчерченных волокон, сгустки которых составляют основу тромба при свёртывании… … Большая советская энциклопедия
При растяжении фибринового сгустка отдельные нити упорядочиваются и раскручиваются
Тромбы, нередко забивающие артерии с летальным исходом, по своим механическим характеристикам не уступают резине — их можно смело растянуть в три раза без малейших признаков повреждения. Эта феноменальная способность обеспечивается эластичностью молекул фибрина.
Несмотря на кажущееся однообразное строение, белки обладают разнообразными свойствами — от сверхпрочных структурных молекул до быстрых и активных ферментов. Некоторые из этих способностей до сих пор не находят логического объяснения.
Например, фибрин, мгновенно формирующий прочную и эластичную трехмерную основу для сгустков крови и тромбов. Благодаря этому умению кровоток в поврежденных, но восстановленных сосудах не прекращается. К сожалению, это же позволяет тромбам оставаться в полости вен и артерий в течение многих лет, отрываясь в самый непредвиденный момент.
Джон Вайсел из Университета Пенсильвании и его коллеги сумели разобраться в секретах биомеханики фибрина:
когда сгусток многократно растягивается, отдельно расположенные волокна выстраиваются параллельно, сохраняя прочность и эластичность.
Уровни структуры белка
Кроме последовательности аминокислот полипептида (первичной структуры), крайне важна трёхмерная структура белка, которая формируется в процессе сворачивания (фолдинга). Трёхмерная структура формируется в результате взаимодействия структур…
Фибрин нельзя назвать постоянным белком — он образуется в организме лишь в момент острой необходимости, а потом разрушается ферментными системами. Любое повреждение стенки сосуда, будь то разрез, разрыв или воспаление на месте атеросклеротической бляшки, активирует системы свертывания крови.
Любое повреждение стенки сосуда, будь то разрез, разрыв или воспаление на месте атеросклеротической бляшки, активирует системы свертывания крови.
В результате многоступенчатой реакции, детализация которой заняла больше века, образуется трехмерная сеть: сначала от фибриногена, растворимой молекулы-предшественника, отщепляются стабилизирующие «хвосты». Потом клубки фибрина превращаются в нити, формируя сгусток (фибрин-агрегат, нестабилизированный фибрин). На третьей стадии фактор свертывания XIIIа сшивает отдельные нити между собой, окончательно стабилизируя тромб.
Те же самые превращения с человеческим фибрином авторам публикации в Science
пришлось совершить и в пробирке, прежде чем начать растягивать получившийся сгусток.
Упругие способности фибрин сохранял даже при трёхкратном удлинении.
Тромб
сгусток крови, образованный застрявшими в сетях фибрина форменными элементами крови. Может стать причиной сбоя работы кровеносной системы путём закупорки какого-либо сосуда при тромбофлебите.
При этом связи, удерживающие отдельные фибриллы вместе, сохраняются. То есть нити не скользят друг относительно друга, что могло бы объяснить это феноменальное удлинение.
Вайсел и коллеги предложили другую модель — они фиксировали образцы при натяжении, после чего получали электронные и атомные микроскопические изображения как поверхности сгустка, так и его среза. Оказалось, что при удлинении в 2,5 раза параметр ориентационного порядка, характеризующий упорядоченность расположения нитей, возрастает с 0,1 до 0,7.
Более того, при этом пространства между нитями фибрина сохраняются. Это позволяет ферментам проникать внутрь сгустка, разрушая его, как только дефект стенки сосуда восстановится.
При двукратном растяжении отдельные нити становятся ближе друг к другу и занимаемый ими относительный объем увеличивается с 5 до 24%.
Это сопровождается уменьшением размеров сгустка почти в 10 раз (см. видео), а волокна истончаются почти в три раза (диаметр уменьшается со 185 нм до 74 нм). В этом истончении ученым и удалось найти объяснение. Как выяснилось, молекула фибрина, представляющая из себя спираль, немного раскручивается, удлиняясь, но при этом сохраняя упругие свойства. Из всех структурных белков на подобное способен только эластин.
Дело в том, что любой белок изначально представляет из себя цепочку из аминокислот, которая сразу после синтеза упаковывается сначала во вторичную, а потом и третичную структуру. Сначала это спираль или «лист в складках», а потом — клубки.
Сначала это спираль или «лист в складках», а потом — клубки.
Как выяснилось, параметры спирали могут меняться,
что справедливо вовсе не для всех белков: например, тот же коллаген, похожий на фибрин по химическому составу, тоже образует спираль, но она не растягивается. В результате всего лишь 50-процентное, максимум 70-процентное удлинение, что не идет ни в какое сравнение с 200–250-процентным удлинением фибринового сгустка.
Теперь ученые рассчитывают понять, что нарушается в патологических ситуациях — при тромбозе вен нижних конечностей или образовании сгустков на месте атеросклеротических бляшек. А вот члены исследовательской команды, специализирующиеся на биомеханике, наверняка планируют воспроизвести описанные процессы в новых полимерных материалах.
Белый налет на лунке после удаления зуба: патология или норма
Содержание:
- Когда белый налет — это норма
- Когда белый налет — предвестник заболевания
- Почему случаются осложнения после удаления зуба
- Как распознать проблему
- Диагностические мероприятия
- Лечение альвеолита
После удаления зуба важно наблюдать за состоянием слизистой. Очень часто в зоне экстракции появляется белый налет. Он пугает пациентов, так как кажется им чем-то странным, некоторым напоминает скопление гнойных масс.
Очень часто в зоне экстракции появляется белый налет. Он пугает пациентов, так как кажется им чем-то странным, некоторым напоминает скопление гнойных масс.
Следует отметить, белый налет в лунке после удаления зуба может быть как вариантом нормы, так и осложнением. В первом случае речь идет об естественной регенерации, во втором — об альвеолите.
Когда белый налет — это норма
Природой так задумано, что поврежденные ткани должны быть защищены от проникновения инфекционных агентов. Именно поэтому после удаления зуба в лунке образуется сгусток и белый налет. Последний представляет собой ни что иное, как фибрин — белок, нужный для свертывания крови. Он защищает раневую поверхность от инфекции и не позволяет распространяться воспалительному процессу.
Сначала белая пленочка кажется совсем тонкой, но постепенно она преобразуется в костную ткань. Некоторые даже принимают налет за остатки еды и пытаются извлечь его языком или с помощью посторонних предметов. Делать это ни в коем случае нельзя. Если рана заживает по плану, нет сильной болевой симптоматики, беспокоиться и трогать ее не нужно. Это может привести к осложнениям.
Если рана заживает по плану, нет сильной болевой симптоматики, беспокоиться и трогать ее не нужно. Это может привести к осложнениям.
Итак, фибрин в виде белесого налета нужен, чтобы:
- ранка быстро зажила;
- в лунку не проникала инфекция;
- мягкие ткани не воспалились.
Если у пациента возникнут вопросы, касающиеся белого сгусточка на поверхности поврежденной десны, ему следует проконсультироваться со стоматологом. Самостоятельно предпринимать ничего не нужно.
Когда белый налет — предвестник заболевания
Бывает и так, что белесый налет свидетельствует в пользу развития альвеолита после удаления зуба. Это значит, что зубная лунка инфицировалась. При этом состоянии пациента беспокоят:
- сильная боль в области удаленной единицы;
- повышенная температура тела;
- слабость, понижение работоспособности;
- увеличение подчелюстных лимфатических узлов;
- головные боли;
- неприятный гнилостной запах изо рта и такой же привкус во рту.

При этих симптомах нужно как можно скорее записаться на прием в стоматологическую клинику.
Почему случаются осложнения после удаления зуба
Самая частая причина развития осложнения — несоблюдение пациентом врачебных назначений. В норме лунка должна зажить за несколько дней. Она не должна болеть долгое время. В результате того, что кровяной сгусток ее закрывает, она надежно защищена от вирусов, остатков пищи.
Бывает так, что человек активно полощет рану или постоянно трогает ее языком, пальцами, пытается снять светлый налет. Тогда сгусток смещается или вообще не формируется до конца, ткани инфицируются — развивается альвеолит.
Привести к заболеванию могут и невылеченные соседние зубы (именно поэтому перед удалением нужно вылечить все кариозные «дупла»), несоблюдение правил гигиены ротовой полости. Если правильно подготовиться к экстракции и соблюдать все назначения лечащего врача, риск развития альвеолита после удаления будет минимальным.
Как распознать проблему
Как понять, что белый налет сигнализирует о проблеме? Если десна заживает хорошо, то уже через 2-3 дня после хирургического вмешательства болевые ощущения становятся совсем слабыми, мало ощутимыми. Ранка закрывается плотным сгустком и практически не беспокоит человека.
Ранка закрывается плотным сгустком и практически не беспокоит человека.
При развитии альвеолита на 3-5 сутки боль, наоборот, усиливается. Она пульсирующая. Может становиться нестерпимой. Иногда иррадиирует на всю половину лица. Температура тела повышается, лимфоузлы увеличиваются, снижается аппетит, слюноотделение становится более сильным. Может также опухать лицо.
В такой ситуации оставаться дома опасно — воспаление может перейти на глубокие ткани челюсти. Нужно незамедлительно идти в клинику стоматологии.
Диагностические мероприятия
Чтобы определить природу белой пленки после удаления зуба, врачу достаточно просто на нее посмотреть. Основные симптомы альвеолита:
- боль, усилившаяся на 3-5 день после экстракции;
- затянувшийся процесс регенерации;
- отек десны.
Чтобы подтвердить предварительный диагноз, проводится радиовизиография или рентгенография области удаленной единицы.
Лечение альвеолита
Если возник альвеолит после удаления зуба, нужно пройти стоматологическое лечение, направленное на:
- устранение инфекционного очага;
- предотвращение возникновения возможных осложнений;
- сохранения целостности остального зубного ряда.

Сначала стоматолог очищает лунку и промывает ее. Важно вымыть из нее все гнойные массы и омертвевшие ткани. С этой целью хорошо справляются антисептики, перекись водорода.
Для уменьшения болезненной симптоматики, которая лишает пациента возможности полноценно отдыхать, работать применяются анальгетики. Лучше использовать их путем наложения аппликаций. Компрессы меняют каждые полчаса. Допустим и прием препаратов пероральным путем, то есть в виде обезболивающих и противовоспалительных таблеток.
Если у больного выявлены сопутствующие заболевания, понижен иммунитет, врач может принять решение о назначении антибиотиков. Они быстро снимают воспаление и форсируют заживление поврежденных тканей.
При своевременном обращении за квалифицированной стоматологической помощью прогноз при альвеолите благоприятный. Уже через 3-5 дней симптоматика начинает стихать, самочувствие человека улучшается. Остаточные луночные боли могут беспокоить еще 2-3 недели, но они не представляют собой угрозы.
Язвенный колит кишечник, НЯК – симптомы, лечение у взрослых на сайте vzk.info
Рис.1. Эндоскоп для колоноскопии. В левой руке врача видны инструменты управления: рычаги, поворачивающие переднюю часть аппарата, и клапаны, контролирующие подачу воздуха в кишку. В правой руке – гибкая передняя часть колоноскопа с отверстиями (каналами) для подсветки, получения изображение, подачи воды и проведения биопсийных щипцов.
Диагностика язвенного колита
Основным методом диагностики язвенного колита является колоноскопия – осмотр толстой кишки через задний проход при помощи гибкой трубки, соединенной с видеокамерой. Ни один из других способов диагностики не позволяет с такой же точностью подтвердить или опровергнуть диагноз язвенного колита.
Золотым стандартом (рекомендуемой процедурой) при подозрении на язвенный колит является илеоколоноскопия (ileum – подвздошная кишка, colon – толстая кишка). Поскольку многие симптомы язвенного колита напоминают проявления болезни Крона, часто поражающей последние сантиметры тонкой кишки, при первом осмотре врач обязательно осматривает терминальный отдел подвздошной кишки, чтобы убедиться в отсутствии там воспаления. При язвенном колите воспаляется только толстая кишка, хотя при тяжелых формах этого заболевания, поражающих всю кишку (тотальном язвенном колите), может возникать легкое воспаление тонкой кишки – ретроградный илеит. Это воспаление редко бывает более выраженным, чем воспаление в самой толстой кишке.
Поскольку многие симптомы язвенного колита напоминают проявления болезни Крона, часто поражающей последние сантиметры тонкой кишки, при первом осмотре врач обязательно осматривает терминальный отдел подвздошной кишки, чтобы убедиться в отсутствии там воспаления. При язвенном колите воспаляется только толстая кишка, хотя при тяжелых формах этого заболевания, поражающих всю кишку (тотальном язвенном колите), может возникать легкое воспаление тонкой кишки – ретроградный илеит. Это воспаление редко бывает более выраженным, чем воспаление в самой толстой кишке.
При эндоскопическом исследовании врач ищет типичные внешние (макроскопические) проявления язвенного колита. Воспаление при язвенном колите начинается в прямой кишке (сразу за задним проходом) и распространяется “вверх” по кишечнику непрерывно, в отличие от болезни Крона, при которой здоровые участки кишки чередуются с воспаленными. При язвенном колите воспаляется внутренний слой толстой кишки – слизистая оболочка. Под ней располагаются кровеносные сосуды, питающие кишку. При воспалении в слизистую оболочку проникает избыток иммунных клеток, и она становится непрозрачной: исчезает сосудистый рисунок. Кроме того, повышенная проницаемость сосудов вызывает утолщение и отёк слизистой оболочки. В сосудах усиливается ток крови и кишка краснеет (возникает гиперемия), а сама слизистая оболочка становится зернистой (с очень мелкими бугорками) и тусклой – в норме она должна блестеть при свете. Иммунные клетки, атакуя кишку, повреждают внутреннюю выстилку толстой кишки. На месте погибших клеток возникают язвы и эрозии (неглубокие язвы). На поверхности этих дефектов появляется белесоватый налет фибрина – белка, выделяемого организмом на поверхность любой раны или другого участка разрушения тканей для остановки кровотечения.
Под ней располагаются кровеносные сосуды, питающие кишку. При воспалении в слизистую оболочку проникает избыток иммунных клеток, и она становится непрозрачной: исчезает сосудистый рисунок. Кроме того, повышенная проницаемость сосудов вызывает утолщение и отёк слизистой оболочки. В сосудах усиливается ток крови и кишка краснеет (возникает гиперемия), а сама слизистая оболочка становится зернистой (с очень мелкими бугорками) и тусклой – в норме она должна блестеть при свете. Иммунные клетки, атакуя кишку, повреждают внутреннюю выстилку толстой кишки. На месте погибших клеток возникают язвы и эрозии (неглубокие язвы). На поверхности этих дефектов появляется белесоватый налет фибрина – белка, выделяемого организмом на поверхность любой раны или другого участка разрушения тканей для остановки кровотечения.
Рис.2. Вид толстой кишки через эндоскоп в норме и при язвенном колите. Слизистая оболочка здоровой кишки розовая, блестящая, хорошо видны расположенные под ней сосуды.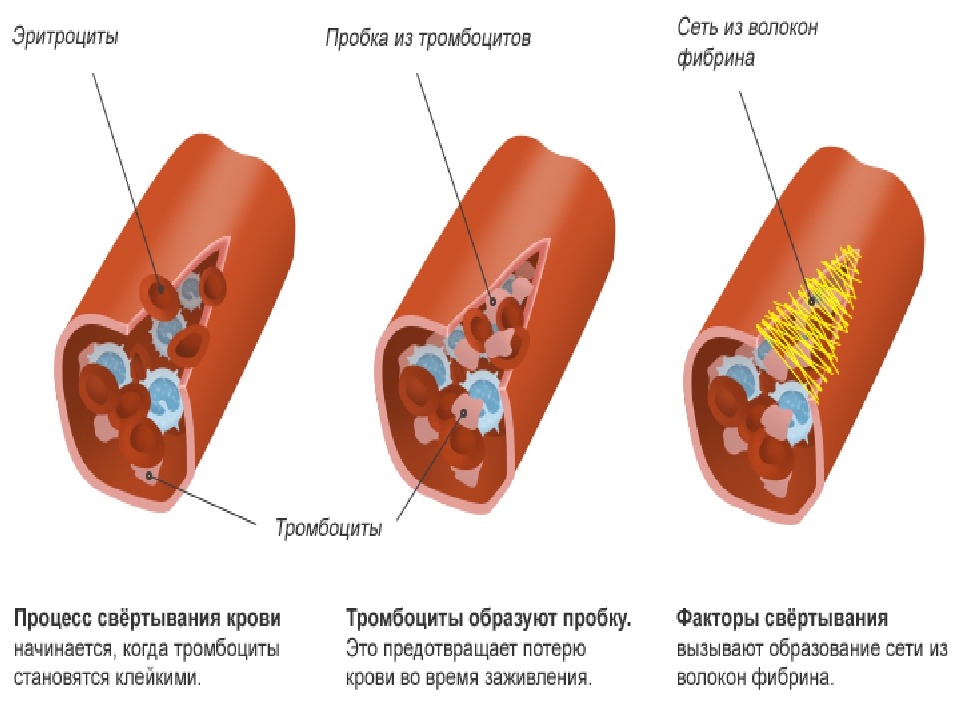 При умеренной активности оболочка становится тусклой и рыхлой, не пропускает свет (поэтому не видны сосуды), появляются кровоподтёки-геморрагии (отмечены треугольником). При выраженной активности к этим изменениями присоединяются эрозии (отмечены треугольником), покрытые налётом белого фибрина.
При умеренной активности оболочка становится тусклой и рыхлой, не пропускает свет (поэтому не видны сосуды), появляются кровоподтёки-геморрагии (отмечены треугольником). При выраженной активности к этим изменениями присоединяются эрозии (отмечены треугольником), покрытые налётом белого фибрина.
При первом исследовании кишки, когда диагноз еще неясен, врач выполняет биопсию. При помощи щипцов небольшой кусочек слизистой оболочки отрывается от кишки и извлекается наружу. Болевые рецепторы (чувствительные нервные волокна), как и крупные кровеносные сосуды, располагаются глубже слизистой оболочки, поэтому биопсия никогда не вызывает боль и редко приводит к значительному кровотечению. После биопсии врач некоторое время наблюдает за небольшим кровотечением через эндоскоп, чтобы убедиться, что кровь перестала выделяться.
Цель биопсии при язвенном колите – не столько подтвердить диагноз иммунного воспаления кишки, сколько исключить другие причины воспаления: реакцию на рост опухоли или инфекцию, особенно редкую, такую как туберкулез или сифилис.
При изучении кусочка слизистой оболочки под микроскопом врач-патоморфолог может обнаружить характерные микроскопические признаки язвенного колита. Степень воспаления (количество иммунных клеток) обычно максимальная в прямой кишке и ослабевает в выше расположенных отделах толстой кишки. Естественные углубления – крипты – при длительном воспалении укорачиваются, хотя в норме должны доходить до слоя мышц в слизистой оболочке, а также разветвляются и деформируются, становятся “приплюснутыми” на срезе. В слизистой оболочке уменьшается число бокаловидных клеток, выделяющих слизь, защищающую кишку, а в основании слизистой оболочки (в ее собственной пластинке) скапливаются лимфоциты и плазмоциты – иммунные клетки, поддерживающие воспаление. При выраженном воспалении в просвете углублений-крипт скапливаются нейтрофилы – клетки, вызывающие гнойное воспаление. Такое скопление нейтрофилов называется крипт-абсцессом. Следует отметить, что все эти признаки могут встречаться и при воспалении толстой кишки инфекционной или аллергической природы и не могут являться единственным поводом поставить диагноз язвенного колита.
Рис.3. Виды эндоскопического исследования при язвенном колите. Для ректоскопии обычно используют короткую прямую металлическую трубку. Для сигмоскопии и колоноскопии применяют гибкий эндоскоп.
Биопсию выполняют также и для своевременного выявления опасных предраковых изменений – дисплазии. За редким исключением, поиск дисплазии начинают через 7-8 лет после начала болезни. Кроме того, биопсию повторяют при поиске некоторых видов инфекции, осложняющих язвенный колит. Так, при тяжелом язвенном колите, когда не помогают гормоны-глюкокортикостероиды и иммуносупрессоры, при помощи биопсии исключают инфекцию цитомегаловирусом (ЦМВ).
Современную колоноскопию (осмотр всей толстой кишки), как правило, проводят во время седации – лекарственного сна пациента, поскольку продвижение аппарата через кишку может вызывать неприятные ощущения, особенно у людей, переносивших раньше операции на органах брюшной полости. Для седации используют ненаркотические снотворные, которые не нарушают дыхание. Собственно интубационный наркоз для колоноскопии не используют. Исследование во сне незначительно увеличивает риск перфорации (разрыва) кишки, поскольку врач не получает информации от пациента о боли во время процедуры, а она может свидетельствовать о чрезмерном растяжении кишечной стенки. В то же время, современные методики колоноскопии почти исключают саму вероятность перфорации кишки. Колоноскопия под седацией – мировой стандарт проведения этой процедуры.
Только в исключительных случаях – при тяжелом язвенном колите, когда в кишке появляются глубокие язвы, врач может воздержаться от седации и, кроме того, ограничиться неполноценным осмотром толстой кишки. Обычно при этом делают сигмоидоскопию: аппарат вводят в кишку на приблизительно 40 см (до сигмовидной кишки), чтобы определиться с диагнозом и начать лечение. Уже после улучшения состояния пациента ему предлагают полноценный осмотр кишечника.
При быстром осмотре в поликлинике врач (чаще всего, проктолог) может выполнить предварительное исследование – ректоскопию (rectum – прямая кишка). Это исследование не требует подготовки специальными растворами и может быть выполнено после очищения кишки маленькой клизмой. Если при ректоскопии врач выявляет признаки язвенного колита, он направляет пациента на колоноскопию, чтобы определить протяженность воспаления. От того, воспалена ли только прямая кишка или еще и выше расположенные отделы толстой кишки, зависит схема лечения.
Подготовка к колоноскопии заключается в специальной диете и приёме внутрь очищающего раствора – плохо всасываемой жидкости, вымывающей из кишечника кал. Подготовка к исследованию безопасна для большинства людей с язвенным колитом, за исключением пациентов с тяжелой формой заболевания. При тяжелом язвенном колите, сопровождающемся очень частым поносом с кровью и повышением температуры, очищение кишечника повышает риск токсической дилатации – опасного осложнения язвенного колита. Кроме того, при очень частой дефекации смысла в дополнительном очищении толстой кишки, как правило, нет, поскольку в кишке не задерживается стул.
Рентгенологические методы диагностики, такие как компьютерная томография (КТ) и ирригоскопия (клизма с сульфатом бария) редко используются для диагностики язвенного колита. Они позволяют определить толщину кишечной стенки и внешний контур кишки, но не оценить состояние слизистой оболочки – внутреннего слоя толстой кишки, который и воспаляется при язвенном колите. В то же время, быстрое и простое рентгенологическое исследование – обзорный снимок брюшной полости – часто назначают при подозрении на опасные осложнения заболевания: перфорацию (разрыв) толстой кишки и токсическую дилатацию (паралитическое расширение).
По этой же причине, из-за невозможности адекватно оценить изменения в слизистой оболочке, ультразвуковое исследование (УЗИ) используется только для предварительной оценки состояния кишки. Кроме того, исследование кишки при помощи УЗИ требует дополнительной подготовки врача-ультрасонолога.
Видеокапсульное исследование для диагностики язвенного колита применяется редко. Видеокапсула представляет собой небольшую камеру, которая после проглатывания выполняет снимки просвета кишки. Эти снимки передаются на компьютер, закрепленный на поясе пациента. Чаще всего к этому методу прибегают при обоснованном подозрении на заболевание тонкой, а не толстой кишки, куда невозможно ввести стандартный эндоскоп. Видеокапсула не позволяет выполнить биопсию и, кроме того, является достаточно дорогостоящим методом обследования.
Лабораторные исследования крови, мочи и кала используются и для исключения других причин диареи, и для того, чтобы оценить осложнения и тяжесть язвенного колита. При первом появлении жидкого стула с кровью, как правило, выполняют посев кала (микробилогическое исследование). При этом образец стула переносят в питательную среду и наблюдают за ростом колоний бактерий, чтобы не пропустить опасную кишечную инфекцию, такую как сальмонеллёз или шигеллёз. При помощи микроскопии в кале ищут яйца глистов и крупные паразиты, такие как амёба. Кроме того, при помощи более сложных методов в стуле пытаются обнаружить токсины бактерии Clostridium difficile, которая может размножаться в воспаленной кишке и осложнять течение болезни. Наконец, чтобы понять, насколько активно воспаление в кишке, и связана ли диарея с воспалением или другими причинами, врач может исследовать содержание кальпротектина или лактоферрина в стуле. Это белки, выделяемые иммунными клетками, когда они атакуют кишечник.
Каких-либо видов анализа крови, позволяющих с уверенностью подтвердить язвенный колит и отвергнуть другие причины симптомов, не существует. Как правило, выполняют общий анализ крови. С его помощью обнаруживают анемию (снижение уровня гемоглобина, гематокрита) и признаки воспаления (повышенное содержание лейкоцитов и тромбоцитов). Биохимическое исследование крови позволяет обнаружить гипопротеинемию (потерю белка, особенно альбумина), воспаление (повышение концентрации С-реактивного белка), электролитные нарушения (изменение соотношения натрия, калия и хлора). Согласно международным рекомендациям любому пациенту с язвенным колитом следует выполнять общий анализ крови каждые 6 месяцев, даже когда заболевание неактивно, чтобы не пропустить скрытую кровопотерю и вызванную этим анемию. Исследования крови нередко выполняют чаще у людей, получающих иммуносупрессоры, чтобы не пропустить побочное действие этих лекарств.
*Не заменяет консультацию врача. Для постановки диагноза и назначения лечения необходимо обратиться к специалисту.
Молочница.
Молочница.
Молочница – так в народе называют заболевание, при котором во рту ребенка появляется белый, позже – творожистый, налет.
По-научному заболевание называется кандидоз (кандомикоз) слизистой оболочки полости рта и губ.
Это грибковая инфекция, вызываемая дрожжеподобными грибками рода Candida.
Они широко распространены в природе и встречаются у многих здоровых людей.
Кто подвержен молочнице?
1. Ослабленные дети первых недель жизни;
2. У детей старшего возраста после длительной болезни с применением антибиотиков, гормональных и цитостатических препаратов.
3. Дети, нарушающие гигиенические правила.
Передача инфекции возможна через соски, белье и другие предметы обихода.
У новорожденных кожа и слизистые оболочки инфицируются во время прохождения через родовые пути матери, страдающей влагалищным кандидозом.
Как протекает заболевание?
▪️Начало бессимптомное.
▪️Позже ребенок становится беспокойным, плохо ест и спит.
▪️Дети старшего возраста жалуются на жжение и неприятный привкус во рту.
▪️Лимфоузлы могут быть увеличены, температура в норме или повышена.
▪️В полости рта налет в виде белых точек, который затем увеличивается и образует пленку, похожую на створоженное молоко.
– При легкой степени поражения налет полностью снимается шпателем.
– При тяжелой – налет пропитывается фибрином, пленки с трудом снимаются шпателем, а под ними вы увидите отечную красную слизистую оболочку, возможно кровоточащую и с эрозиями.
– У маленьких детей может поражаться кожа в области гениталий, шейных, межпальцевых и межъягодичных складках.
Лечение:
1. Создание щелочной среды в полости рта – после каждого кормления промывайте рот 1-2% раствором соды, а также можно использовать Мирамистин, Гексорал, полоскать йодной водой.
2. Наносят противогрибковые препараты – Канестен, Клотримазол, Холисал-гель.
3. Внутрь – Нистатин, Низорал, Пимафуцин и др. в течение 7-12 дней.
Учитывайте, что невылеченные зубы являются источником повторной инфекции грибками, поэтому проведите санирование полости рта в кратчайшие сроки.
Гидротерапия в лечении пролежней. Гидроклин плюс и ГидроТак
Гидротерапия в лечении пролежней. Гидроклин плюс и ГидроТак
Пролежни – сложная проблема пожилых людей
Пролежни сложная проблема, особенно у пожилых людей. Она развивается на фоне возрастных изменений и сопутствующей патологии (заболевания сердца, вен и артерий, сахарный диабет, опухоли, инсульты, травма и другие). При этом в преклонном возрасте не все хотят госпитализироваться, многие предпочитают остаться на дому. Все эти факторы отягощают течение процесса и затрудняют прогноз.Лечение пожилого человека в домашних условиях требует ответственности, полноценного перевязочного процесса, наблюдение хирурга и врачей других специальностей. Для эффективного ухода за пролежнями на дому нужны самые современные и вместе с тем простые, универсальные и надежные решения.
Гидротерапия – современный подход к лечению пролежней
В настоящее время одно из таких решений – гидротерапия (HydroTherapy) современная двухэтапная технология ухода за хроническими ранами. Она включает в себя последовательное применение двух повязок HydroClean plus и HydroTac, которые позволяют бережно очищать и заживлять пролежень, начиная с фазы воспаления до полной эпителизации.
В основе повязки суперабсорбирующий полимер (САП), активированный раствором Рингера, который непрерывно поступает в рану в течение 72 часов. За счет этого создается влажная среда, некрозы и налет фибрина размягчаются, расщепляются и удаляются. Одновременно повязка впитывает и надежно удерживает в себе инфицированный экссудат. Благодаря уникальному механизму промывания и абсорбции, происходит санация, очищение и активация раны. Силиконовые полоски на повязке не допускают приклеивания к раневому ложу делают перевязку менее болезненной.
Губчатая абсорбирующая повязка с гидрогелевым покрытие обеспечивает гидробаланс. Она поглощает раневой экссудат в сочетании с высвобождением влаги и за счет этого стимулирует развитие грануляций и ускоряет эпителизацию.
Наш клинический случай наглядно демонстрирует возможности и преимущества современной гидроактивной концепции.
Пациентка Л., 93 года, (лежачая) лечилась в поликлинике по месту жительства на дому с пролежнем на левой пятке с января 2019 года. Применяли мази Банеоцин и Левомеколь. Назначали антибиотики. Сформировался гнойно-некротический раневой дефект. В течение месяца отмечается отрицательная динамика. Усилился болевой синдром. Пациентка и родственники от госпитализации в стационар отказались.
С 10 февраля 2019 года больная на амбулаторном лечении в нашей клинке Жалобы при первичном осмотре на наличие болезненной раны на левой пятке с некрозами, налетом фибрина на дне и умеренным гнойным отделяемым. Состояние средней тяжести. В сознании, положение пассивное. Конституция нормостеническая. Температура тела 36,9. Кожные покровы и видимые слизистые обычно окраски, влажности. В легких дыхание везикулярное. Хрипов нет. ЧД – 20 в мин. Тоны сердца приглушены. ЧСС – 88 в мин. АД – 140/80 мм.рт. ст. Язык влажный. Живот мягкий, безболезненный. Стул обычный, оформленный. Мочеиспускание в норме.
Локальный статус
Левая нижняя конечность: Обычной формы. Кожные покровы бледно-розовые. Чувствительность не нарушена. Артериальная пульсация определяется на всех уровнях. На подошвенной и частично на задней поверхности пятки рана неправильной формы, размерами 5,0х4,0см. Края раны неровные с участками отслойки эпидермиса. Имеется перифокальный отек и гиперемия. Дно раны покрыто некротическими тканями и фибрином с неприятным запахом и гнойным отделяемым. При пальпации в области раны резкая болезненность.
Фото 1 Вид пролежня на пятке перед началом гидротерапии
Правая нижняя конечность. Обычной формы. Кожные покровы бледно-розовые. Движения в полном объёме. Чувствительность не нарушена. Артериальная пульсация определяется на всех уровнях.
В результате опроса анамнеза и осмотра выставлен диагноз: Пролежень левой пятки 4 стадии.Сопутствующие заболевания: ИБС: стенокардия напряжения ФК3. Постинфарктный и атеросклеротический кардиосклероз. Атеросклероз коронарных и мозговых сосудов. Гипертоническая болезнь с поражение сердца, почек 3 ст. А.Г.З, Ф.Р. 4. Хроническая железодифицитная анемия. ЦВБ. ДЭП 3 ст., субкомпенсация. Хронический деформирующий бронхит с развитием бронхоэктазов в стадии обострения. Нарушение толерантности к углеводам.
Гидротерапия
На первом этапе применяли квадратную повязку HydroClean Plus размером 7,5×7,5 см и затем по мере уменьшения дефекта круглую 5,0 см в диаметре. Перевязки выполняли ежедневно. Перед наложением раневого покрытия рану санировали физиологическим раствором. Уже на 7-10 сутки после начала гидротерапии появилась положительная динамика. Воспалительные явления стихли, болевой синдром уменьшился. Рана начала очищаться от некрозов и налета фибрина. На 30 сутки рана полностью очистилась и уменьшилась в размерах до 3,5×3,0 см. Появились сочные, здоровые грануляции. Отделяемое из раны приобрело серозный характер. Перевязки перестали быть болезненными.
Фото 2 Положительная динамика на 30 сутки лечения
На 45 сутки амбулаторного лечения начали применять гидроактивную губчатую повязку HydroTac диаметром 6,0 см. При ежедневной смене повязок на 55 сутки удалось добиться сокращения площади раны до 1,0 см в диаметре и активной эпителизации.
На 62 сутки достигнуто полное заживление пролежня (рис.3).
Заключение
Гидроактивные повязки HydroClean plus и HydroTac эффективны и очень удобны для амбулаторного лечения пролежней в домашних условиях без госпитализации. Благодаря их применению мы добились очищения и полного заживления раны у лежачей пациентки 93 лет с тяжелой сопутствующей патологией в течение 62 суток. Современные перевязочные средства позволили нам контролировать течение раневого процесса от воспаления до эпителизации, предотвратили реинфицирование и уменьшили болезненность перевязок. Лечение прошло без «побочных эффектов», что особенно значимо при уходе за пациентами с хроническими ранами в старческом возрасте в связи с их потенциально высокой склонностью к аллергии. Гидротерапия облегчила уход, улучшила качество жизни и помогла получить необходимый результат в комфортных для пожилого лежачего человека условиях.
Отзыв
Ирина
Летом 2020 года мы столкнулись с очень неприятной и страшной проблемой. Вследствие длительного пребывания в больнице и невозможностью двигаться из-за перелома ноги, на спине (в области поясницы) образовался пролежень. В больнице, к сожалению, он был запущен и на момент выписки оценивался на 4 степень тяжести. Знакомые посоветовали обратиться к врачу хирургу Гармаеву Александру Шагжиевичу. И хочу сказать, что мы ни на секунду об этом не пожалели. Александр приехал в тот же день, произвел все необходимые процедуры с раной, наблюдал несколько дней подряд. Доктор показал как правильно обрабатывать рану, накладывать повязки. Проблему удалось решить достаточно быстро благодаря грамотно подобранному лечению и современным препаратам.
Александр, спасибо, за профессионализм, за то что всегда были на связи, приезжали при необходимости. Психологическая поддержка пациента и родных была бесценна.
Борис
Татьяна
Врач хирург, кандидат медицинских наук Гармаев Александр Шагжиевич
Читайте также
Лечение пролежней
Шкала Ватерлоу
Шкала Нортон
Заживление раны
Поделиться:
Продукты распада фибриногена, фибрина и фибрина в связи с атеросклерозом
Многие атеросклеротические поражения человека, не показывающие признаков трещин или изъязвлений, содержат большое количество фибрина, который может быть в виде настенного тромба на неповрежденной поверхности бляшки, слоями внутри фиброзного колпачка, в богатом липидами центре. или диффузно распределены по всей бляшке. Маленькие настенные тромбы поражены SMC, и коллаген откладывается в виде структур, очень напоминающих ранние пролиферативные гелеобразные поражения.У экспериментальных животных тромбы превращаются в поражения со всеми характеристиками фиброзных бляшек, а в шунтирующих трансплантатах подкожной вены отложение фибрина является основной причиной утолщения и закупорки стенок. Кажется мало сомнений в том, что отложение фибрина может как инициировать атерогенез, так и способствовать росту бляшек. Эпидемиологические исследования показывают, что повышенные уровни фибриногена и свертывающей активности связаны с ускоренным атеросклерозом, и, хотя фибринолитическая активность крови дала противоречивые результаты, в интиме артерий как фибринолитическая активность, так и концентрация плазминогена снижаются при сердечно-сосудистых заболеваниях.Фибрин может стимулировать пролиферацию клеток, обеспечивая каркас, по которому клетки мигрируют, и связывая фибронектин, который стимулирует миграцию и адгезию клеток. Продукты распада фибрина, присутствующие в интиме, могут стимулировать митогенез и синтез коллагена, привлекать лейкоциты и изменять проницаемость эндотелия и тонус сосудов. В развитой бляшке фибрин может участвовать в плотном связывании ЛПНП и накоплении липидов. Таким образом, имеются обширные доказательства того, что повышенная свертываемость крови является фактором риска не только тромботической окклюзии, но и атерогенеза.Повышенная свертываемость крови часто сосуществует с гиперлипидемией, и вместе они могут иметь синергетический эффект на атерогенез.
Атеросклероз | Американская кардиологическая ассоциация
Атеросклероз и холестерин
Зубной налет (жировые отложения) в артериях называется атеросклерозом. Эти отложения состоят из холестерина, жирных веществ, продуктов жизнедеятельности клеток, кальция и фибрина (свертывающего вещества в крови).
По мере накопления налета стенка кровеносного сосуда утолщается. Это сужает канал в артерии, уменьшая кровоток. Это уменьшает количество кислорода и других питательных веществ, попадающих в организм.
Посмотрите анимационный ролик об атеросклерозе.
Место образования бляшки и тип пораженной артерии варьируются в зависимости от человека. Зубной налет может частично или полностью блокировать кровоток через артерии большого или среднего размера в сердце, головном мозге, тазу, ногах, руках или почках.Это может привести к возникновению таких условий, как:
- Ишемическая болезнь сердца (бляшки в артериях сердца или ведущих к нему)
- Стенокардия (боль в груди из-за снижения притока крови к сердечной мышце)
- Заболевание сонной артерии (бляшка в артериях шеи, снабжающих кровью головной мозг)
- Заболевание периферических артерий, или ЗПА (налет в артериях конечностей, особенно ног)
- Хроническая болезнь почек
Зубной налет представляет двойную угрозу
Зубной налет сам по себе может представлять опасность.Кусок налета может отломиться и унести с кровотоком, пока он не застрянет. А зубной налет, сужающий артерию, может привести к образованию тромба (тромба), который прилипает к внутренней стенке кровеносного сосуда.
В любом случае артерия может быть заблокирована, перекрывая кровоток.
Если закупоренная артерия снабжает кровью сердце или мозг, происходит сердечный приступ или инсульт. Если артерия, снабжающая кислородом конечности (часто ноги), заблокирована, это может привести к гангрене или отмиранию тканей.
Как это начинается и как развивается
Атеросклероз – это медленное, пожизненное развитие изменений в кровеносных сосудах, которые могут начаться в детстве и быстрее усугубляться с возрастом.
Причина атеросклероза до конца не выяснена.
Многие ученые считают, что образование зубного налета возникает, когда внутренняя оболочка артерии (называемая эндотелием) становится поврежденной. Четыре возможных причины такого ущерба:
Курение играет большую роль в прогрессировании атеросклероза аорты (главной артерии тела), коронарных артерий и артерий ног. Курение увеличивает вероятность образования жировых отложений и ускоряет рост зубного налета.
Заболевание коронарной артерии | Техасский институт сердца
Ишемическая болезнь сердца (ИБС) – наиболее распространенная форма сердечных заболеваний.ИБС и ее осложнения, такие как аритмия, стенокардия и сердечный приступ (также называемый инфарктом миокарда), являются основными причинами смерти в Соединенных Штатах.
ИБС чаще всего возникает в результате состояния, известного как атеросклероз, которое возникает, когда воскообразное вещество образуется внутри артерий, которые снабжают кровью сердце.Это вещество, называемое зубным налетом, состоит из холестерина, жирных соединений, кальция и свертывающего кровь материала, называемого фибрином. Врачи установили, что существует 2 вида налета: твердый и мягкий.
Если в артериях, снабжающих кровью сердце, накапливается твердый налет, кровоток замедляется или останавливается, что препятствует поступлению достаточного количества кислорода к сердцу, что приводит к сердечному приступу.
Но теперь врачи обнаружили, что большинство сердечных приступов вызвано мягким или уязвимым налетом. Уязвимая бляшка – это воспаленная часть артерии, которая может разорваться.Это может привести к образованию тромба, что может привести к сердечному приступу.
Что вызывает атеросклероз?
Ученые считают, что болезнь начинается, когда повреждена самая внутренняя оболочка артерии (эндотелий). Считается, что высокое кровяное давление, высокий уровень холестерина и триглицеридов в крови и курение приводят к образованию зубного налета.
Какие симптомы?
Атеросклероз может сохраняться годами, не вызывая симптомов.Этот медленный процесс болезни может начаться в детстве. У некоторых людей это состояние может вызывать симптомы к 30 годам. В других случаях симптомы отсутствуют, пока им не исполнится 50 или 60 лет. Но по мере усугубления закупорки замедленное кровоснабжение сердца может вызвать то, что называется стенокардией, болью в груди.
У некоторых пациентов с ИБС стенокардия может отсутствовать. Иногда недостаток кислорода в сердце (так называемая ишемия) не вызывает боли – это состояние, известное как тихая ишемия.
Как диагностируется ИБС?
Ваш врач изучит историю болезни, спросит о ваших симптомах, послушает ваше сердце с помощью стетоскопа и выполнит определенные тесты, часто включая рентген грудной клетки. Вот список других тестов, которые может назначить ваш врач.
- Электрокардиограмма (ЭКГ или ЭКГ) регистрирует электрическую активность вашего сердца.
- В ядерном стресс-тесте используется радиоактивное вещество, которое вводится в кровоток, чтобы показать, как кровь течет по артериям.
- Эхокардиография использует звуковые волны для создания изображения сердца, чтобы увидеть, как оно работает.
- Коронарная ангиография выполняется в лаборатории катетеризации сердца и дает врачам рентгеновский «фильм» о работе сердца и кровотоке через клапаны и артерии, показывая любые возможные закупорки.
- Позитронно-эмиссионная томография (ПЭТ) использует информацию об энергии определенных элементов в вашем теле, чтобы показать части сердечной мышцы, которые здоровы или повреждены.
Как лечится ИБС?
Лекарства
Ряд лекарств может помочь облегчить боль при стенокардии, сопровождающую ИБС. Людям, страдающим тяжелой стенокардией, часто назначают различные лекарства. Антиагрегантная терапия, включая аспирин, также может быть назначена пациентам со стенокардией, поскольку она снижает вероятность образования тромбов в местах закупорки.
- Лекарство под названием нитроглицерин (нитро) может расширять или расширять артерии и улучшать приток крови к сердцу.
- Бета-блокаторы «блокируют» химические или гормональные сигналы, посылаемые вашему сердцу, которые могут заставить его работать тяжелее, чем должно.
- Блокаторы кальциевых каналов могут помочь сохранить ваши артерии открытыми и снизить кровяное давление, расслабляя гладкие мышцы, окружающие артерии в вашем теле.
Чрескожные вмешательства и хирургия
Поскольку лекарства не могут очистить закупоренные артерии, сильно суженная коронарная артерия может нуждаться в дополнительном лечении, чтобы снизить риск сердечного приступа.Доступны два основных варианта: чрескожное вмешательство (также называемое транскатетерным вмешательством) или операция коронарного шунтирования.
Оба метода лечения хорошо зарекомендовали себя среди тщательно отобранных пациентов. Решение о выборе любого из вариантов зависит от степени сужения, количества пораженных артерий, местоположения сужения, степени риска сердечной мышцы и индивидуальных факторов пациента, таких как возраст и общее состояние здоровья.
Чрескожные коронарные вмешательства
Ангиопластика, открывающая суженные артерии, выполняется интервенционными кардиологами.Они используют длинную тонкую трубку, называемую катетером, с маленьким баллоном на конце. Они надувают баллон в месте закупорки артерии, чтобы прижать бляшку к стенке артерии. Ангиопластика также называется чрескожной транслюминальной коронарной ангиопластикой (ЧТКА).
Стент используется наряду с баллонной ангиопластикой. Он включает в себя введение сетчатого металлического устройства в артерию в месте, суженном бляшкой. Открытый стент сохраняет сосуд открытым и предотвращает схлопывание артерии.
Некоторые новые стенты покрыты лекарствами, которые помогают предотвратить повторное закрытие артерии. Они называются стентами с покрытием или стентами с лекарственным покрытием.
Атерэктомия может быть вариантом для некоторых пациентов, которым нельзя делать баллонную ангиопластику. Высокоскоростная дрель на кончике катетера используется для удаления налета со стенок артерии.
При лазерной абляции используется катетер с металлическим или волоконно-оптическим зондом на конце. Лазер использует свет, чтобы «сжечь» зубной налет и открыть сосуд настолько, чтобы воздушный шар мог еще больше расширить отверстие.
Чрескожная трансмиокардиальная реваскуляризация (PTMR) выполняется кардиологом в лаборатории катетеризации сердца. После обезболивания этой области кардиолог вводит катетер в артерию ноги, ведущую к сердцу. Затем через катетер пропускают лазер, который используется для создания крошечных отверстий в сердечной мышце. Эти отверстия становятся каналами, по которым кровь течет в области сердца, испытывающие недостаток кислорода. Исследователи считают, что процедура может вызвать образование новых сосудов, уменьшающих боль при стенокардии.PTMR в настоящее время используется для пациентов, которые не ответили на другие методы лечения, такие как лекарства, ангиопластика или операция коронарного шунтирования.
Хирургический
Операция по аортокоронарному шунтированию заключается в «обходе» кровотока вокруг одного или нескольких суженных сосудов. Для этого хирург удаляет вену или артерию на другом участке тела. Этот хирургически удаленный сосуд называется трансплантатом. Трансплантат можно разрезать на секции для использования в направлении кровотока вокруг заблокированных коронарных артерий.Хирург соединяет трансплантат в точках выше и ниже закупорки, чтобы восстановить кровоток.
- Минимально инвазивное шунтирование коронарной артерии – это менее инвазивный метод шунтирования. Разрез меньше, и процедуру можно проводить, пока сердце еще бьется. Это снижает риск возникновения осложнений. Процедура может сократить время восстановления пациента, что снижает стоимость. Эта операция используется только для пациентов, чьи закупорки можно обойти через этот меньший разрез и у которых риск осложнений невелик.
- Трансмиокардиальная лазерная реваскуляризация (TMLR) включает использование лазера для создания крошечных каналов в нижней левой камере сердца (левый желудочек), которые могут увеличить кровоток в сердце. TMLR используется только для пациентов, которые не ответили на другие виды лечения, такие как лекарства, ангиопластика или операция коронарного шунтирования.
Отложение фибрина – обзор
Субхорионная фибриновая бляшка
Слой субхорионического фибрина в верхней части межворсинчатого пространства присутствует в большинстве плацент, но в некоторых случаях наблюдается очаговое отложение избыточного фибрина с образованием твердой, белой многослойной бляшки в субхорионической области, которая при микроскопии состоит исключительно из фибрина.
Макроскопические особенности
Субхорионное отложение фибрина проявляется в виде слоистого белого налета, который обычно имеет примерно треугольную форму, основание которого сливается с нижней поверхностью хорионической пластинки, а верхушка выступает в плацентарное вещество (рис. 5.8 и 5.9). . Иногда бляшка имеет примерно прямоугольную форму, при этом длинная ось бляшки лежит в плоскости, параллельной плоскости хорионической пластинки. В редких случаях вся субхорионическая зона заполняется слоистым фибрином, образуя поражение, которое хорошо видно на фетальной поверхности плаценты.(Рис. 5.10) Там, где бляшка контактирует с межворсинчатым пространством, нередко можно увидеть свежий ламинированный тромб, который постепенно трансформируется в фибрин и включается в бляшку. Фибриновые бляшки очень резко отграничены от нормальной плацентарной ткани. Пренатальное ультразвуковое распознавание субхорионных фибриновых бляшек с помощью ультразвука возможно, и такие поражения могут быть связаны с обнаружением повышенных концентраций альфафетопротеина в сыворотке крови матери во время беременности (Jauniaux et al 1990; Mimmo et al 1992; Sepulveda et al 2000; Brown et al 2002).
Гистология (рис. 5.11)
Микроскопия показывает, что бляшка этого типа состоит исключительно из слоистого фибрина, в котором нет ворсинок. Фибрин плотно прикреплен к нижней поверхности хорионической пластинки, что само по себе обычно нормально во всех отношениях.
Заболеваемость
Субхорионные фибриновые бляшки небольшого размера обнаруживаются примерно в 20% плаценты; на эту заболеваемость почти полностью не влияют материнские факторы. Обширные бляшки встречаются редко.
Этиология и патогенез
Нет сомнений в том, что материалом этих бляшек является фибрин (Moe 1969), и мало сомнений в том, что он откладывается в этом месте из материнской крови в межворсинчатом пространстве, точка зрения, впервые высказанная Лангхансом. (1877) почти полтора века назад.Сорба (1948) считал, что фибрин откладывается в месте воспаления хориона, но очень частое отсутствие хорионита в присутствии субхорионического фибрина делает эту теорию несостоятельной. Кажется очевидным, что отложение фибрина является результатом застоя материнской крови в субхориональной области межворсинчатого пространства (Geller 1959). В субхорионической зоне происходит изменение как направления, так и потока материнской крови, и это, вместе с перемешиванием на боковых границах притока потоков, которое, вероятно, происходит в этой области, создает идеальную сцену для турбулентности, застоя и тромбоза.Эта турбулентность действительно возникает в местах формирования субхорионических бляшек, что было продемонстрировано ультразвуковым исследованием (Jauniaux et al 1989). Следовательно, патогенез субхорионического фибрина идентичен патогенезу отложения перивиллярного фибрина; два поражения отличаются только отсутствием включенных ворсинок в субхорионических бляшках, что, вероятно, является отражением сравнительной малочисленности ворсинок в этой области плаценты и, следовательно, относительной легкости, с которой они могут быть оттеснены расширяющейся массой. фибрина.
Значение
Субхорионные фибриновые бляшки обычно не имеют клинического значения, и их присутствие не мешает развитию или росту плода. Возможно, здесь стоит упомянуть, что Naeye (1990) подчеркивал значение отсутствия субхорионного фибрина; в очень большой серии исследований он обнаружил статистическую связь между таким недостатком и особенностями, указывающими на снижение подвижности плода, такими как короткая пуповина, и затем коррелировал этот результат с чрезмерно высокой частотой неврологических нарушений и снижением интеллекта в более позднем возрасте. .Предположение Нейе о том, что отложение субхорионического фибрина происходит в результате повреждения трофобласта в крыше межворсинчатого пространства, вызванного активностью плода, неубедительно: не только это кажется маловероятным по своей сути, но и этот слой трофобласта на самом деле рано теряется. стадии беременности и замещается фибриноидным материалом. Является ли связь между недостатком субхорионического фибрина и повышенной частотой постнатальных нарушений чем-то большим, чем статистическая причуда, несомненно, со временем прояснится, но это определенно особенность, которую патолог должен отметить.Чрезвычайно редкое появление массивного субхорионического отложения фибрина может быть связано с ограничением внутриутробного развития, хотя механизм остается неясным (Sebire & Goldin 2001; Brown et al 2002).
Электронные журналы Thieme – Тромбоз и гемостаз / Реферат
CC BY-NC-ND 4.0 · Thromb Haemost 2021; 121 (02): 234-241
DOI: 10.1055 / s-0040-1716539
Атеросклероз и ишемическая болезнь
Ацуши Ямасита
1 Кафедра патологии медицинского факультета Университета Миядзаки, Миядзаки, Япония
,
Кенсаку Нишихира
1 Кафедра патологии медицинского факультета Университета Миядзаки, Миядзаки, Япония
2 Отделение кардиологии, Госпиталь Медицинской ассоциации Миядзаки, Миядзаки, Япония
,
Toshihiro Gi
1 Кафедра патологии медицинского факультета Университета Миядзаки, Миядзаки, Япония
,
Казунари Маекава
1 Кафедра патологии медицинского факультета Университета Миядзаки, Миядзаки, Япония
,
Кинта Хатакеяма
3 Отделение диагностической патологии, Медицинский университет Нара, Кашихара, Япония
4 Отделение патологии, Национальный церебральный и сердечно-сосудистый центр, Осака, Япония
,
Saki Horiuchi
1 Кафедра патологии медицинского факультета Университета Миядзаки, Миядзаки, Япония
,
Кей Вада
5 Кафедра медицинских наук медицинского факультета Университета Миядзаки, Миядзаки, Япония
,
Йошисато Сибата
2 Отделение кардиологии, Госпиталь Медицинской ассоциации Миядзаки, Миядзаки, Япония
,
Юджиро Асада
1 Кафедра патологии медицинского факультета Университета Миядзаки, Миядзаки, Япония
›Сведения об авторах Финансирование Это исследование было частично поддержано грантами на научные исследования в Японии (номера 19H03445, 16H05163, 16K08670, 19K07437 и 18K08123) Японского общества содействия науке и Программой совместных исследовательских проектов Объединенного Использование / Исследовательский центр Института развития, старения и рака Университета Тохоку.Аннотация
Считается, что образование артериального тромба инициируется адгезией тромбоцитов к субэндотелиальному матриксу, но разорванные атеросклеротические бляшки характеризуются значительным снижением содержания белков матрикса по сравнению со стабильными бляшками. Сообщалось, что в коронарных бляшках высокого риска присутствуют эритроциты и / или фибрин внутри бляшки. Цели настоящего исследования состояли в том, чтобы определить факторы, которые обеспечивают основу для тромбоцитов в местах разрыва коронарных бляшек, и изучить отложения железа и билирубина в виде катаболитов гемоглобина в разорванных бляшках.Гистологические характеристики компонентов бляшки и интерфейса тромба были исследованы на 73 острых коронарных аспирированных тромбах. Некротический мусор (95%), макрофаги (95%) и холестериновые щели (81%) часто наблюдались на границе разорванной бляшки и тромба. Волокнистый матрикс (47%), кальцификация (32%) и внеклеточная дезоксирибонуклеиновая кислота (15%) были идентифицированы как небольшие очаги. Тканевый фактор локализован в некротическом ядре и макрофагах. Фибрин и фактор фон Виллебранда постоянно откладывались внутри бляшек и под скоплениями тромбоцитов.Цитруллинированный гистон h4-иммунопозитивная область составляла только 0,5% площади бляшки. Отложения билирубина и железа были обнаружены примерно в 20% бляшек в дополнение к экспрессии биливердинредуктазы и ферритина в макрофагах. Фибрин и фактор фон Виллебранда, а не матричные белки и внеклеточные ловушки нейтрофилов могут быть основными адгезивными молекулами в местах разрыва бляшек. Отложения железа и билирубина могут быть маркерами бляшек, склонных к разрыву.
Ключевые слова
острый инфаркт миокарда – билирубин – фибрин – патология – тромбоцитИстория публикации
Получено: 2 июня 2020 г.
Принято: 26 июля 2020 г.
Дата публикации:
13 сентября 2020 г. (онлайн)
© 2020.Авторы). Это статья в открытом доступе, опубликованная Thieme в соответствии с условиями лицензии Creative Commons Attribution-NonDerivative-NonCommercial, разрешающей копирование и воспроизведение при условии, что оригинальная работа имеет соответствующую ссылку. Контент не может быть использован в коммерческих целях, а также адаптирован, переделан, преобразован или надстроен. (https://creativecommons.org/licenses/by-nc-nd/4.0/)
Georg Thieme Verlag KG
Rüdigerstraße 14, 70469 Stuttgart, Germany
Ссылки
- 1 Фьюри Б, Фьюри BC.Механизмы тромбообразования. N Engl J Med 2008; 359 (09) 938-949
- 2 Оцука Ф, Ясуда С, Ногучи Т, Ишибаши-Уэда Х. Патология коронарного атеросклероза и тромбоза. Cardiovasc Diagn Ther 2016; 6 (04) 396-408
- 3 Вирмани Р., Колоджи Ф.Д., Берк А.П., Фарб А, Schwartz SM. Уроки внезапной коронарной смерти: комплексная морфологическая классификационная схема атеросклеротических поражений. Артериосклер Thromb Vasc Biol 2000; 20 (05) 1262-1275
- 4 Стакос Д, Скендрос П, Константинидес S, Ритис К.Ловушки N ‘сгустков: NET-опосредованный тромбоз и родственные заболевания. Thromb Haemost 2020; 120 (03) 373-383
- 5 Фукс Т.А., Брилл А, Дюршмид Д. и другие. Ловушки внеклеточной ДНК способствуют тромбозу. Proc Natl Acad Sci U S A 2010; 107 (36) 15880-15885
- 6 де Бур О.Дж., Ли Х, Тилинг П. и другие. Нейтрофилы, внеклеточные ловушки нейтрофилов и интерлейкин-17 связаны с организацией тромбов при остром инфаркте миокарда. Thromb Haemost 2013; 109 (02) 290-297
- 7 Pertiwi KR, ван дер Валь AC, Pabittei DR.и другие. Внеклеточные ловушки нейтрофилов участвуют во всех типах тромботических и геморрагических осложнений коронарного атеросклероза. Thromb Haemost 2018; 118 (06) 1078-1087
- 8 Сато Й, Хатакеяма К., Ямасита А, Маруцука К, Сумиёси А, Асада Ю. Доля фибрина и тромбоцитов в тромбах разорванных и эродированных коронарных атеросклеротических бляшек у людей различается. Сердце 2005; 91 (04) 526-530
- 9 Тавора Ф, Крессвелл N, Ли Л, Рябь M, Берк А.Иммунолокализация фибрина при коронарном атеросклерозе: последствия для развития некротического ядра. Патология 2010; 42 (01) 15-22
- 10 Куроива Ю. Учида А, Ямасита А. и другие. Коронарные бляшки с высокой интенсивностью сигнала на Т 1 -взвешенная магнитно-резонансная томография отражают внутрибляшечное кровоизлияние. Cardiovasc Pathol 2019; 40: 24-31
- 11 Ямасита А, Сумы Т, Перейти к S. и другие. Обнаружение фактора фон Виллебранда и тканевого фактора в коронарных тромбах, богатых тромбоцитами и фибрином, при остром инфаркте миокарда.Am J Cardiol 2006; 97 (01) 26-28
- 12 Колоджи Ф.Д., Золото HK, Берк А.П. и другие. Кровоизлияние в бляшку и прогрессирование коронарной атеромы. N Engl J Med 2003; 349 (24) 2316-2325
- 13 Такая Н, Юань C, Чу Б. и другие. Наличие внутрибляшечного кровоизлияния стимулирует прогрессирование атеросклеротических бляшек сонных артерий: исследование с помощью магнитно-резонансной томографии высокого разрешения. Тираж 2005 г .; 111 (21) 2768-2775
- 14 Пимстон NR, Tenhunen R, Зейтц ПТ, Марвер HS, Шмид Р.Ферментативная деградация гемоглобина макрофагами до желчных пигментов. J Exp Med 1971; 133 (06) 1264-1281
- 15 Фруктовый сад GE. Пигменты и минералы. В: Суварна СК, Лейтон С, Бэнкрофт Дж. Д. ред. Теория и практика гистологических методов. 7-е изд. Амстердам: Elsevier; 2013: 239-270
- 16 Дхалл Д, Ким С.А., Мак Фол К. и другие. Неоднородность фиброза в биоптатах печени пациентов с сердечной недостаточностью, которым проводится оценка трансплантации сердца.Am J Surg Pathol 2018; 42 (12) 1617-1624
- 17 Ямасита А, Нисихира К, Мацуура Ю. и другие. Недостаток CD34-положительных клеток и повышенная экспрессия высокоподвижного блока 1 группы в коронарных тромбах с сахарным диабетом 2 типа. Атеросклероз 2012; 224 (02) 511-514
- 18 Катаяма Y, Танака А, Таруя А. и другие. Возможность и клиническое значение обнаружения кристаллов холестерина in vivo с помощью оптической когерентной томографии.Артериосклер Thromb Vasc Biol 2020; 40 (01) 220-229
- 19 Нисихира К, Ямасита А, Имамура Т. и другие. Тиоредоксин при поражении коронарных артерий: возможная связь с окислительным стрессом и кровоизлиянием в бляшку. Атеросклероз 2008 г .; 201 (02) 360-367
- 20 Сахебкар А, Сербан C, Урсониу С. и другие; Группа сотрудничества по метаанализу липидов и артериального давления (LBPMC). Влияние терапии статинами на уровни антигена фактора фон Виллебранда в плазме.Систематический обзор и метаанализ рандомизированных плацебо-контролируемых исследований. Thromb Haemost 2016; 115 (03) 520-532
- 21 Лиакос CI, Виссулис Г.П., Михаэлидес AP. и другие. Эффекты блокаторов рецепторов ангиотензина по сравнению с блокаторами кальциевых каналов на острую воспалительную и тромботическую реакцию, вызванную физической нагрузкой. Hypertens Res 2012; 35 (12) 1193-1200
Атеросклероз | Johns Hopkins Medicine
Что такое атеросклероз?
Утолщение или затвердение артерий атеросклерозом.Это вызвано накоплением бляшки на внутренней выстилке артерии.
Зубной налет состоит из отложений жирных веществ, холестерина, продуктов жизнедеятельности клеток, кальция и фибрина. По мере того, как он накапливается в артериях, стенки артерий утолщаются и становятся жесткими.
Атеросклероз – медленное прогрессирующее заболевание, которое может начаться уже в детстве. Однако он может быстро прогрессировать.
Что вызывает атеросклероз?
Неясно, как именно начинается атеросклероз и что его вызывает.Однако на внутренней стороне стенок артерии происходит постепенное накопление налета или утолщение из-за воспаления. Это снижает приток крови и поступление кислорода к жизненно важным органам и конечностям.
Каковы факторы риска атеросклероза?
Факторы риска атеросклероза, включая:
Каковы симптомы атеросклероза?
Признаки и симптомы атеросклероза могут развиваться постепенно, а их может быть немного, поскольку бляшка постепенно накапливается в артерии.Симптомы также могут различаться в зависимости от пораженной артерии. Однако при закупорке основной артерии признаки и симптомы могут быть серьезными, например, при сердечном приступе, инсульте или сгустке крови.
Симптомы атеросклероза могут быть похожи на другие сердечные заболевания. Обратитесь к своему врачу за диагнозом.
Как диагностируется атеросклероз?
Сначала ваш врач соберет полную историю болезни и проведет медицинский осмотр. Вы также можете пройти один или несколько из этих тестов:
Катетеризация сердца. С помощью этой процедуры длинная тонкая трубка (катетер) вводится в коронарные артерии. Рентген делается после того, как краситель вводится в артерию, чтобы определить местонахождение сужения, закупорки и других аномалий конкретных артерий.
Допплерография. Специальный зонд используется для направления звуковых волн в кровеносный сосуд для оценки кровотока. Аудиоприемник усиливает звук крови, движущейся по сосуду. Слабость или отсутствие звука могут означать закупорку.Это используется для выявления сужения кровеносных сосудов живота, шеи или ног.
Сравнение артериального давления . Сравнение измерений артериального давления в лодыжках и руках помогает определить любое сужение кровотока. Значительные различия могут означать, что кровеносные сосуды сужены из-за атеросклероза.
MUGA / радионуклидная ангиография. Это ядерное сканирование, чтобы увидеть, как движется сердечная стенка и сколько крови выделяется с каждым ударом сердца, когда человек находится в состоянии покоя.
Сканирование перфузии таллия / миокарда. Это ядерное сканирование, проводимое во время отдыха или после тренировки, которое может выявить области сердечной мышцы, которые не получают достаточного количества крови.
Компьютерная томография или КТ. Это вид рентгеновского обследования, позволяющего определить наличие кальцификации коронарных артерий, которая может указывать на проблемы с сердцем в будущем.
Как лечится атеросклероз?
Лечение атеросклероза может включать изменение образа жизни, прием лекарств и хирургическое вмешательство.
Изменения образа жизни
Вы можете изменить некоторые факторы риска атеросклероза, такие как курение, высокий уровень холестерина, высокий уровень сахара (глюкозы) в крови, отсутствие физических упражнений, неправильное питание и высокое кровяное давление.
Лекарства
Лекарства, которые можно использовать для лечения атеросклероза, включают:
Антиагрегантные препараты. Эти лекарства используются для уменьшения способности тромбоцитов в крови слипаться и вызывать образование тромбов.Аспирин, клопидогрель, тиклопидин и дипиридамол являются примерами антиагрегантов.
Антикоагулянты. Эти лекарства, также называемые разжижителями крови, действуют иначе, чем антиагреганты, снижая способность крови к свертыванию. Варфарин и гепарин являются примерами антикоагулянтов.
Лекарства, снижающие холестерин. Это лекарства, используемые для снижения содержания жиров (липидов) в крови, особенно холестерина липидов низкой плотности (ЛПНП).Статины – это группа лекарств, снижающих уровень холестерина. Они включают, среди прочего, симвастатин, аторвастатин и правастатин. Секвестранты желчных кислот – колесевелам, холестирамин и колестипол – и никотиновая кислота – это другие лекарственные средства, которые можно использовать для снижения уровня холестерина. Ваш врач может также назначить фибраты, чтобы улучшить уровень холестерина и триглицеридов.
Лекарства от кровяного давления. Несколько разных групп лекарств по-разному действуют на снижение артериального давления.
Коронарная ангиопластика
При этой процедуре длинная тонкая трубка (катетер) вводится через кровеносный сосуд к сердцу. Там надувается баллон, чтобы открыть в сосуде большее отверстие для увеличения кровотока. Хотя ангиопластика выполняется в других кровеносных сосудах в других частях тела, чрескожное коронарное вмешательство (ЧКВ) относится к ангиопластике коронарных артерий, чтобы обеспечить больший приток крови к сердцу. Существует несколько типов процедур PCI, в том числе:
Баллонная ангиопластика. Небольшой баллон надувается внутри заблокированной артерии, чтобы открыть заблокированную область.
Атерэктомия. Забитый участок внутри артерии срезается крошечным приспособлением на конце катетера.
Лазерная ангиопластика. Лазер, используемый для испарения закупорки артерии.
Стент коронарной артерии. Крошечная сетчатая спираль расширяется внутри заблокированной артерии, чтобы открыть заблокированную область, и остается на месте, чтобы артерия оставалась открытой.
Аортокоронарное шунтирование
Эта операция, которую обычно называют шунтированием, часто проводится людям, страдающим стенокардией (болью в груди) из-за ишемической болезни сердца (когда в артериях образовался зубной налет). Во время операции создается шунтирование путем пересадки части здоровой вены из другого места тела и прикрепления его выше и ниже заблокированной области коронарной артерии. Это позволяет крови обходить закупорку. Вены обычно берут на ноге или на грудной клетке.Иногда во время одной операции необходимо обходить более одной артерии.
Каковы осложнения атеросклероза?
Накопление бляшек внутри артерий снижает кровоток. Сердечный приступ может произойти, если кровоснабжение сердца уменьшится. Поврежденная сердечная мышца может не перекачивать кровь и может привести к сердечной недостаточности. Инсульт может произойти, если прекращено кровоснабжение головного мозга. Сильная боль и отмирание тканей могут возникнуть, если кровоснабжение рук и ног уменьшится.
Можно ли предотвратить атеросклероз?
Вы можете предотвратить или отсрочить развитие атеросклероза, уменьшив факторы риска. Это включает в себя здоровый образ жизни. Здоровое питание, снижение веса, физическая активность и отказ от курения могут помочь снизить риск атеросклероза. Здоровая диета включает фрукты, овощи, цельнозерновые продукты, нежирное мясо, курицу без кожи, морепродукты, а также обезжиренные или нежирные молочные продукты. Здоровая диета также ограничивает потребление натрия, рафинированного сахара и зерна, а также твердых жиров.
Если вы подвержены риску атеросклероза из-за семейного анамнеза или высокого уровня холестерина, важно, чтобы вы принимали лекарства в соответствии с указаниями вашего лечащего врача.
Когда мне следует позвонить своему врачу?
Если ваши симптомы ухудшатся или у вас появятся новые симптомы, сообщите об этом своему лечащему врачу.
Ключевые точки атеросклероза
Атеросклероз – это утолщение или уплотнение артерий, вызванное накоплением бляшки на внутренней выстилке артерии.
Факторы риска могут включать высокий уровень холестерина и триглицеридов, высокое кровяное давление, курение, диабет, ожирение, физическую активность и употребление насыщенных жиров.
Атеросклероз может вызвать сердечный приступ, инсульт, аневризму или образование тромба.
Вам могут потребоваться лекарства, лечение или операция, чтобы уменьшить осложнения атеросклероза.
Какова патофизиология уязвимой эрозии зубного налета?
Автор
Елена Р. Ладич, доктор медицины Медицинский директор отделения сердечно-сосудистой патологии, Региональная больница Мемориал
Елена Р. Ладич, доктор медицины, является членом следующих медицинских обществ: Коллегия американских патологов, Общество сердечно-сосудистой патологии, США и Канадская академия патологии
Раскрытие информации: раскрывать нечего.
Соавтор (ы)
Фумиюки Оцука, MD, PhD Научный сотрудник по сердечно-сосудистым исследованиям, CVPath Institute, Inc
Фумиюки Оцука, MD, PhD является членом следующих медицинских обществ: Японское общество внутренней медицины, Японский колледж кардиологии, Японское общество интервенционной кардиологии , Японское общество циркуляции
Раскрытие информации: не подлежит разглашению.
Рену Вирмани, MBBS, MD Президент и медицинский директор, CVPath Institute, Inc
Рену Вирмани, MBBS, MD является членом следующих медицинских обществ: Американского колледжа кардиологии, Американской кардиологической ассоциации, США и Канадской академии медицины. Патология
Раскрытие информации: Получена плата за консультацию от Abbott Vascular, 480 Biomedical, Lutonix, Medtronic, W.Л. Гору за консультации; Не получено от Merck, Abbott Vascular, Biosensors International, Boston Scientific, CeloNova, Cordis J&J, Lutonix, Medtronic, Terumo, 480 Biomedical, W.L. Гор для разговоров и обучения; Получены гранты / средства на исследования от Abbott Vascular, Atrium, Biosensors International, Biotronik, Boston Scientific, CeloNova, Cordis J&J, GlaxoSmithKline, Medtronic, MicroPort Medical, OrbusNiech, ReCo.
Главный редактор
Аллен Патрик Берк, MD Доцент кафедры патологии Медицинской школы Университета Мэриленда; Председатель отделения сердечно-сосудистой патологии Института патологии вооруженных сил
Аллен Патрик Берк, доктор медицины, является членом следующих медицинских обществ: Американской академии судебных наук, Американского колледжа кардиологии, Американского колледжа гастроэнтерологии, Американской медицинской ассоциации, Общества Сердечно-сосудистая патология, Академия патологии США и Канады
Раскрытие информации: раскрывать нечего.
Благодарности
Авторы и редакторы Medscape Reference выражают признательность Эндрю Фарбу, доктору медицины, и Фрэнку Колоджи, доктору философии, за их вклад в разработку и написание этой статьи.


