Налет фибрина в пищеводе что это: Страница не найдена – Болезни ЖКТ
Эрозия пищевода – Симптомы, лечение
Эрозия пищевода – заболевание, которое характеризуется появлением дефектов на слизистой поверхности пищевода. Обычно воспаление вызывает осложнение грыжи пищеводного отверстия диафрагмы.
Очень часто эта патология остается незамеченной, так как имеет стертые симптомы. Многие люди, имеющие эту патологию, даже не подозревают о ее наличии, списывая приступы легкого недомогания на погрешности в питании.
Проконсультируйтесь с гастроэнтерологом
Не откладывайте лечение
Причины эрозии пищевода
Развитие патологии могут вызывать:
- повышение внутрибрюшного давления
- ослабление тонуса мышц пищевода
- сокращение длинны пищевода по причине наличия опухоли или воспаления
- заболевания печени
- изменение диаметра пищеводного отверстия
- остеохондроз (кифоз) позвоночника
- преклонный возраст
Перечисленные выше заболевания могут спровоцировать грыжи пищевода.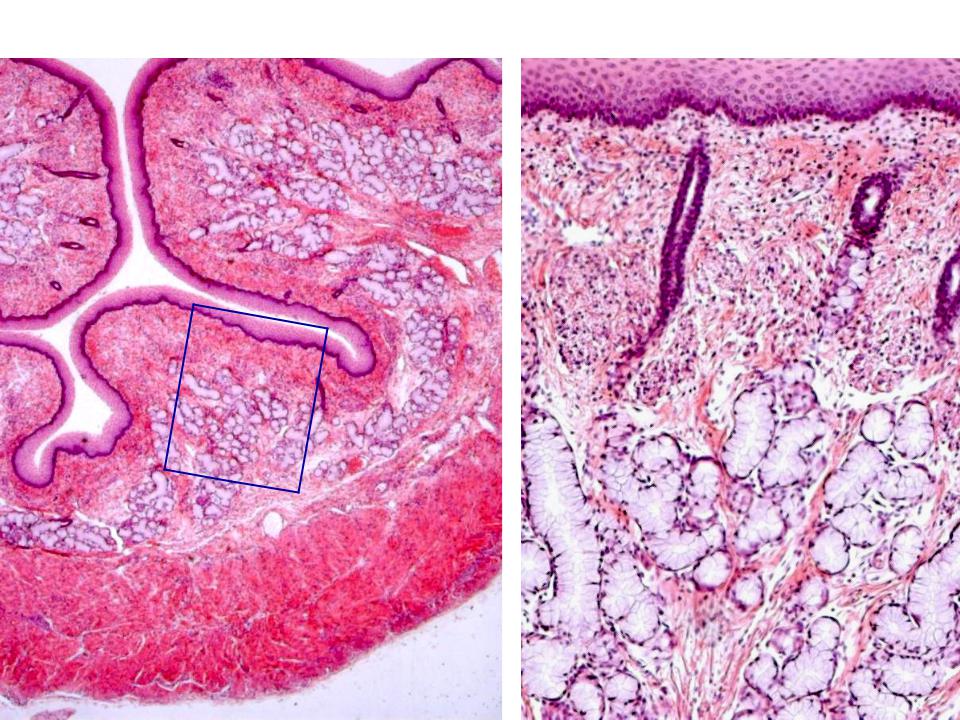 А они в свою очередь способны вызывать развитие эрозии слизистой.
А они в свою очередь способны вызывать развитие эрозии слизистой.
Как проявляет себя эрозия пищевода
Заболевание может себя никак не проявлять или иметь стертую симптоматику. Однако если больные обращаются к врачу, то чаще всего жалуются на появление болевых ощущений за грудиной или в животе, отдающих в разные участки тела. Болевой синдром имеет схожесть с проявлением стенокардии.
Нередко больные отмечают появлении боли во время еды или при изменении положения тела. Эти ощущения сопровождаются чувством переполнения желудка и его распиранием. Когда человек меняет положение тела, проявление симптома уменьшается.
Так же к характерным симптомам можно отнести следующие состояния:
- боль при глотании пищи
- частая отрыжка
- внезапная икота
- появление рвоты
- выделение большого количества слюны
- плохой запах изо рта
Диагностика эрозии пищевода
Доктор собирает анамнез и опрашивает больного об имеющихся симптомах. При подозрении на патологию назначается рентген брюшной полости. Он поможет обнаружить первопричину развития заболевания – грыжу или рефлюкс.
При подозрении на патологию назначается рентген брюшной полости. Он поможет обнаружить первопричину развития заболевания – грыжу или рефлюкс.
Кроме этого рекомендовано проведение эзофаготонокимографии и колоноскопии (ФКС), лабораторные анализы крови и мочи. Показана сдача кала на скрытую кровь.
Терапия эрозии пищевода
При постановке диагноза для лечения заболевания назначается прием таблеток. Действие препаратов направлено на снятие воспаления, снижение вероятности контакта пищевода с соляной кислотой при рефлюксе, улучшение способности кишечника к очищению.
Для достижения положительного эффекта стоит принимать лекарственные препараты строго по прописанной врачом схеме. Чтобы полностью вылечить эрозию пищевода, может потребоваться несколько курсов. Далее необходимо назначение профилактической схемы.
Запишитесь на ФКС
Не откладывайте лечение
Почему стоит выбрать Американскую Медицинскую Клинику?
-
Команда профессионалов.
 В клинике 24 часа в сутки 7 дней в неделю работают кандидаты и доктора медицинских наук, профессора и доценты кафедр ведущих вузов, врачи первой и высшей квалификационной категории. Мы трудимся без праздников и выходных для того, чтобы вы были здоровы и счастливы.
В клинике 24 часа в сутки 7 дней в неделю работают кандидаты и доктора медицинских наук, профессора и доценты кафедр ведущих вузов, врачи первой и высшей квалификационной категории. Мы трудимся без праздников и выходных для того, чтобы вы были здоровы и счастливы. - Регулярное повышение квалификации. Каждый врач на регулярной основе проходит курсы повышения квалификации, посещает семинары, ездит на стажировки, участвует в конференциях, проходит обучение за границей. Это помогает поддерживать квалификацию врачей на высшем уровне. На сегодняшний день подготовка докторов АМК позволяет им обучать молодых докторов, выступая в качестве экспертов на семинарах европейского уровня.
- Передовые технологии. Мы регулярно инвестируем средства не только в обучение и профессиональное развитие персонала, но и в приобретение самого современного оборудования ведущих европейских производителей.
-
Ценность времени.

- Доверие со стороны клиентов. За 25 лет безупречной работы свое здоровье нам доверили более чем 500 000 пациентов. Более 80% пациентов рекомендуют нас своим родным и близким.
- Гарантии. Мы несем 100 % ответственность за качество предоставляемых услуг, высокий уровень которых подтвержден многолетним опытом работы. Внимание и чуткое отношение врачей с более чем десятилетним стажем медицинской практики дают устойчивый положительный результат.
Смотрите также:
ЧЕРНЫЙ ПИЩЕВОД (ОСТРЫЙ НЕКРОЗ ПИЩЕВОДА)
ЧЕРНЫЙ ПИЩЕВОД (ОСТРЫЙ НЕКРОЗ ПИЩЕВОДА)
В. И. Никишаев, Киевская городская клиническая больница скорой медицинской помощи
г. Киев
Острый некроз пищевода (Acute esophageal necrosis), который не связан с приемом едких или коррозийных агентов, является весьма редко встречающейся патологией.

С 2006 по 2011гг., из 25192 ЭГДС выполненных по ургентным показаниям у 20 (0,08 %) пациентов был выявлен ОНП в возрасте 57,5±3,3 года. Обращает на себя внимание тот факт, что у 16 (84,2 %) пациентов до розвития этого состояния отмечалась рвота жидкостью цвета «кофейной гущи». Умерло 13 (65 %). Из 20 больных находящихся под нашим наблюдением 17 находились в тяжелом состоянии (обусловленного основным заболеванием) и лечение их проводилось в реанимации, из которых у 2 ОНП развился в стационаре.
На основании небольшого нашего опыта нельзя говорить обо всех звеньях этиопатогенеза развития черного пищевода, но несомненно, что рефлюксная природа его возникновения – преобладает. В случае, когда проводилась повторная ЭГДС, у больных с ухудшением общего состояния, отмечалось распространение процесса вверх по пищеводу. Об рефлюксной природе может также говорить то, что поражения всех стенок пищевода не возникало, что может быть объяснено быстрым развитием струпа на стенке пищевода, который предотвращал дальнейшее воздействие на глубокие слои оболочки пищевода желудочным содержимым. Ни в одном случае не имелось наличия четкой демаркации между неизмененным и измененным сегментами пищевода. Всегда циркулярному сегменту измененной оболочки предшествовали очаговые изменения СО пищевода, от очаговых, в верхней трети пищевода, с переходом дистальнее в продольные отложения фибрина и далее в циркулярное поражение покрытое рыхлым налетом черного цвета. Таким образом, возможно острый некроз пищевода является терминальной стадией остро развившегося рефлюкс-эзофагита.
Ни в одном случае не имелось наличия четкой демаркации между неизмененным и измененным сегментами пищевода. Всегда циркулярному сегменту измененной оболочки предшествовали очаговые изменения СО пищевода, от очаговых, в верхней трети пищевода, с переходом дистальнее в продольные отложения фибрина и далее в циркулярное поражение покрытое рыхлым налетом черного цвета. Таким образом, возможно острый некроз пищевода является терминальной стадией остро развившегося рефлюкс-эзофагита.
Выводы:
Причиной возникновения черного пищевода полагаем, как и некоторые другие авторы, является остро возникший массивный желудочно-пищеводный рефлюкс при нарушении эвакуации из желудка.
Прогноз этого состояния зависит от общего статуса пациента, эффективности лечения основного заболевания, а не от местного некротического поражения пищевода.
Обязательным является назначение прокинетиков и ингибиторов протонной помпы.
Плотный белый фибрин что это – Вопрос гастроэнтерологу
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.
Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 71 направлению: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гериатра, гинеколога, гинеколога-эндокринолога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, дефектолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, неонатолога, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.
Мы отвечаем на 97.22% вопросов.
Оставайтесь с нами и будьте здоровы!
Случающий эзофагит связан с хроническим истощением и приемом лекарств, повреждающих слизистую оболочку пищевода
Используя определение, приведенное выше, слущивающийся эзофагит ранее описывался только одной другой группой в двух отрывках, сначала у четырех пациентов, а затем у 32 пациентов. . 10, 11 Как и в настоящем исследовании, в этих отрывках сообщалось об эндоскопических белых экссудатах или бляшках, в основном в средней и дистальной части пищевода, а также слущивающемся эпителии или эрозиях.Описанные гистологические признаки также были сходными: плоская слизистая оболочка с поверхностной эозинофильной некротической зоной, которая частично или полностью отделилась от нижних слоев, придавая ткани «двухцветный» вид. Описаны нейтрофилы на стыке некротического и подлежащего эпителия. В некоторых случаях поляризуемый материал был связан со слизистой оболочкой. Почти наверняка эти отрывки описывают то же поражение, что и текущее исследование. Единственные различия между их случаями и нашими заключались в большей доле пациентов мужского пола (56 против 32%) и пациентов с ослабленным иммунитетом (56 против 32%), различия, которые не являются статистически значимыми ( P = 0.4536 и 0,0769).
Почти наверняка эти отрывки описывают то же поражение, что и текущее исследование. Единственные различия между их случаями и нашими заключались в большей доле пациентов мужского пола (56 против 32%) и пациентов с ослабленным иммунитетом (56 против 32%), различия, которые не являются статистически значимыми ( P = 0.4536 и 0,0769).
Ряд других состояний, как распространенных, так и редких, входит в дифференциальный диагноз слущивающегося эзофагита. Наиболее распространенным из них является кандидозный эзофагит, распространенное заболевание, которое эндоскопически проявляется в виде белых бляшек. Псевдогифы, а иногда и дрожжевые формы присутствуют в поверхностном плоском эпителии. Коррозионное повреждение пищевода в результате проглатывания щелочи или кислоты также сопровождается эндоскопическими белыми мембранами, отеком и кровотечением. Гистологически некроз и сильное воспаление включают плоский эпителий, но могут распространяться глубже, даже через собственную мышечную мышцу, что приводит к перфорации. После этой тяжелой травмы обычно образуются рубцы и стриктуры. 1, 2, 3
После этой тяжелой травмы обычно образуются рубцы и стриктуры. 1, 2, 3
Существует редкое заболевание, известное как острый некроз пищевода, впервые описанное в 1990 г. в эндоскопической литературе, которое первоначально имеет пятнистую или диффузную пигментацию слизистой оболочки пищевода («черный пищевод»). Однако уже через 7 дней этот вид сменяется густым белым экссудатом и некротическими остатками над язвой. Некроз и обширное острое воспаление часто распространяются на подслизистую основу и даже глубже в собственную мышечную оболочку и могут быть связаны с тромбами фибрина в расширенных капиллярах собственной пластинки. 4, 5, 6 Острый некроз пищевода возникает у пожилых пациентов с множественными сопутствующими медицинскими проблемами, и считается, что он вызван ишемией, поскольку у пациентов также может быть ишемический колит, недавнее хирургическое вмешательство или нестабильность гемодинамики. Его патогенез также включает обструкцию выходного отверстия желудка, приводящую к рефлюксу в пищевод. 4, 5, 6 Таким образом, острый некроз слизистой оболочки имеет несколько общих черт с слущиванием, включая пожилой возраст пациента, c оморбидности и локализацию в средней и нижней части пищевода, но это гораздо более глубокое и более некротическое заболевание, чем слущивающийся эзофагит. .Пациенты с острым некрозом пищевода и пациенты с слущивающимся эзофагитом, как правило, старше, и, таким образом, в обеих группах выше вероятность развития атеросклеротического заболевания, недавнего хирургического вмешательства или периода гемодинамической нестабильности, ведущего к ишемии. Однако только у 3 из 31 пациента, участвовавших в нашем исследовании, за несколько дней до биопсии были случаи гипотонии или хирургическое вмешательство.
4, 5, 6 Таким образом, острый некроз слизистой оболочки имеет несколько общих черт с слущиванием, включая пожилой возраст пациента, c оморбидности и локализацию в средней и нижней части пищевода, но это гораздо более глубокое и более некротическое заболевание, чем слущивающийся эзофагит. .Пациенты с острым некрозом пищевода и пациенты с слущивающимся эзофагитом, как правило, старше, и, таким образом, в обеих группах выше вероятность развития атеросклеротического заболевания, недавнего хирургического вмешательства или периода гемодинамической нестабильности, ведущего к ишемии. Однако только у 3 из 31 пациента, участвовавших в нашем исследовании, за несколько дней до биопсии были случаи гипотонии или хирургическое вмешательство.
Недавнее сообщение приравнивает слущивающийся эзофагит к поверхностному рассекающему эзофагиту, редкому заболеванию, которое спорадически описывалось в течение последних 70 лет в серии сообщений о случаях заболевания. 12 Из 21 пациента в недавнем отчете было только 12, которые соответствовали нашим критериям SE, имея как характерные эндоскопические, так и гистологические особенности. В исследовании также участвовало до девяти пациентов с «бактериальными и грибковыми колониями». Без контрольной группы, преобладания пациентов мужского пола из Медицинского центра Управления по делам ветеранов и отсутствия клинической информации для большинства пациентов, сравнения между этим исследованием и данным разумно невозможно. Вполне вероятно, что это описание поверхностного рассекающего эзофагита включает некоторых пациентов с слущивающимся эзофагитом.Поверхностный рассекающий эзофагит был описан в конце 1800-х годов и эндоскопически характеризуется отшелушиванием «слепка» пищевода или жемчужно-белой слизистой оболочкой, которая может иметь продольные и / или периферические трещины, кольца или гребни, напоминающие признаки слущивающегося эзофагита. Гистологические особенности поверхностного рассекающего эзофагита включают отслоившиеся фрагменты нормального плоского эпителия, и плоскость расщепления может быть в надбазальных плоскоклеточных слоях или иногда между слоем базальных клеток и собственной пластинкой.
В исследовании также участвовало до девяти пациентов с «бактериальными и грибковыми колониями». Без контрольной группы, преобладания пациентов мужского пола из Медицинского центра Управления по делам ветеранов и отсутствия клинической информации для большинства пациентов, сравнения между этим исследованием и данным разумно невозможно. Вполне вероятно, что это описание поверхностного рассекающего эзофагита включает некоторых пациентов с слущивающимся эзофагитом.Поверхностный рассекающий эзофагит был описан в конце 1800-х годов и эндоскопически характеризуется отшелушиванием «слепка» пищевода или жемчужно-белой слизистой оболочкой, которая может иметь продольные и / или периферические трещины, кольца или гребни, напоминающие признаки слущивающегося эзофагита. Гистологические особенности поверхностного рассекающего эзофагита включают отслоившиеся фрагменты нормального плоского эпителия, и плоскость расщепления может быть в надбазальных плоскоклеточных слоях или иногда между слоем базальных клеток и собственной пластинкой. Спонгиоз встречается редко. 13, 14 В большинстве отчетов отмечается недостаточность или даже полное отсутствие воспаления, которое в большинстве случаев представляет собой мононуклеарное воспаление. Однако сообщалось о микроабсцессах вокруг базальных сосочков пищевода. 15, 16 И при слущивающемся эзофагите, и при рассекающем поверхностном эзофагите имеется шелушащийся плоский эпителий с воспалением или без него, но при рассекающем поверхностном эзофагите, как правило, нет некроза плоского эпителия или язв. 14, 17 Хотя очаговый паракератоз описан, нет упоминания о двухцветном проявлении, как при слущивающемся эзофагите. 14 Напротив, у пациентов с слущивающимся эзофагитом всегда присутствовал некроз и / или двухцветный эпителий.
Спонгиоз встречается редко. 13, 14 В большинстве отчетов отмечается недостаточность или даже полное отсутствие воспаления, которое в большинстве случаев представляет собой мононуклеарное воспаление. Однако сообщалось о микроабсцессах вокруг базальных сосочков пищевода. 15, 16 И при слущивающемся эзофагите, и при рассекающем поверхностном эзофагите имеется шелушащийся плоский эпителий с воспалением или без него, но при рассекающем поверхностном эзофагите, как правило, нет некроза плоского эпителия или язв. 14, 17 Хотя очаговый паракератоз описан, нет упоминания о двухцветном проявлении, как при слущивающемся эзофагите. 14 Напротив, у пациентов с слущивающимся эзофагитом всегда присутствовал некроз и / или двухцветный эпителий.
Считается, что поверхностный рассекающий эзофагит является вторичным по отношению к повреждению слизистой оболочки пищевода (термическому, химическому или физическому), в частности, от лекарств, горячих напитков, едких веществ, алкоголя, острой пищи, быстрого проглатывания большого количества пищи, повторяющейся сильной рвоты , Синдром Мэллори – Вейсса, склеротерапия пищевода и назогастральная интубация, а также такие лекарства, как бисфосфонаты. 18, 19, 20 Интересно, что одна из двух пациентов, о которых в литературе сообщалось о поверхностном рассекающем эзофагите, вызванном бисфосфонатами, была 90-летняя женщина, прикованная к постели и принимавшая алендронат в постели. 20 Поверхностный рассекающий эзофагит также наблюдался у пациентов со стриктурами, тяжелым инфекционным эзофагитом, почечной недостаточностью и в сочетании с различными аутоиммунными буллезными дерматозами, включая вульгарную пузырчатку и буллезный пемфигоид, оба из которых имеют плоскости расщепления, которые иногда наблюдаются гистологически. поверхностный рассекающий эзофагит.С другой стороны, поверхностный рассекающий эзофагит может быть идиопатическим без сопутствующей травмы или заболевания. 13, 17 В литературе сообщается о широком возрастном диапазоне с равным распределением по полу, а также описаны случаи заболевания у здоровых молодых людей, у которых часто наблюдается дисфагия или одинофагия, или у которых в редких случаях может возникать рвота через перепончатую повязку.
18, 19, 20 Интересно, что одна из двух пациентов, о которых в литературе сообщалось о поверхностном рассекающем эзофагите, вызванном бисфосфонатами, была 90-летняя женщина, прикованная к постели и принимавшая алендронат в постели. 20 Поверхностный рассекающий эзофагит также наблюдался у пациентов со стриктурами, тяжелым инфекционным эзофагитом, почечной недостаточностью и в сочетании с различными аутоиммунными буллезными дерматозами, включая вульгарную пузырчатку и буллезный пемфигоид, оба из которых имеют плоскости расщепления, которые иногда наблюдаются гистологически. поверхностный рассекающий эзофагит.С другой стороны, поверхностный рассекающий эзофагит может быть идиопатическим без сопутствующей травмы или заболевания. 13, 17 В литературе сообщается о широком возрастном диапазоне с равным распределением по полу, а также описаны случаи заболевания у здоровых молодых людей, у которых часто наблюдается дисфагия или одинофагия, или у которых в редких случаях может возникать рвота через перепончатую повязку. 13, 14, 15, 16, 17, 18, 19, 20, 21 Таким образом, рассекающий эзофагит поверхностный эзофагит имеет то же самое, что и слущивающийся эзофагит, что оба они являются интраэпителиальными аномалиями, оба могут быть связаны с лекарственными препаратами, и оба могут иметь эндоскопический характер. мембраны.Однако в некоторых случаях кажется, что поверхностный рассекающий эзофагит имеет ассоциации, которые не наблюдаются при слущивающемся эзофагите, и часто имеет разные гистологические паттерны и разные клинические проявления. Возможно, случаи, которые были сгруппированы вместе под названием esophagitis dissecans superficialis, включают повреждения пищевода из разных случаев, включая некоторые случаи слущивающегося эзофагита наряду с другими повреждениями пищевода.
13, 14, 15, 16, 17, 18, 19, 20, 21 Таким образом, рассекающий эзофагит поверхностный эзофагит имеет то же самое, что и слущивающийся эзофагит, что оба они являются интраэпителиальными аномалиями, оба могут быть связаны с лекарственными препаратами, и оба могут иметь эндоскопический характер. мембраны.Однако в некоторых случаях кажется, что поверхностный рассекающий эзофагит имеет ассоциации, которые не наблюдаются при слущивающемся эзофагите, и часто имеет разные гистологические паттерны и разные клинические проявления. Возможно, случаи, которые были сгруппированы вместе под названием esophagitis dissecans superficialis, включают повреждения пищевода из разных случаев, включая некоторые случаи слущивающегося эзофагита наряду с другими повреждениями пищевода.
Хорошо известно, что лекарства могут повредить слизистую пищевода и вызвать эндоскопические белые мембраны.Таблеточный эзофагит, наиболее часто встречающийся в среднем или дистальном отделе пищевода, может быть вызван доксициклином, хинидином или другими лекарствами, и гистологически может иметь некротический плоский эпителий, но также имеется спонгиоз и иногда выраженный эозинофильный инфильтрат. Слущивание слизистой оболочки нижних двух третей пищевода было описано в случае эзофагита, вызванного нестероидным противовоспалительным препаратом целекоксибом, ингибитором ЦОГ-2. 8 Хлорид и алендронат калия (бисфосфонат) могут вызывать язвы и стриктуры пищевода.Пероральные добавки железа могут вызвать эрозивный эзофагит с отшелушившимся эпителием, содержащим коричнево-черный материал, обычно у пожилых пациентов. Кайексалат (компонент сорбита, смешанный с ним) может вызывать эрозии или язвы с ромбовидными или треугольными базофильными кристаллами, которые не поляризуются, прикрепляются к поверхностному эпителию или в экссудатах. Кроме того, добавки витамина С, метилксантины, такие как теофиллин, аспирин, продукты, содержащие кислоты (клиндамицин, эритромицин и тетрациклин), зидовудин (AZT) и глюконат, могут быть причиной повреждения пищевода.
Слущивание слизистой оболочки нижних двух третей пищевода было описано в случае эзофагита, вызванного нестероидным противовоспалительным препаратом целекоксибом, ингибитором ЦОГ-2. 8 Хлорид и алендронат калия (бисфосфонат) могут вызывать язвы и стриктуры пищевода.Пероральные добавки железа могут вызвать эрозивный эзофагит с отшелушившимся эпителием, содержащим коричнево-черный материал, обычно у пожилых пациентов. Кайексалат (компонент сорбита, смешанный с ним) может вызывать эрозии или язвы с ромбовидными или треугольными базофильными кристаллами, которые не поляризуются, прикрепляются к поверхностному эпителию или в экссудатах. Кроме того, добавки витамина С, метилксантины, такие как теофиллин, аспирин, продукты, содержащие кислоты (клиндамицин, эритромицин и тетрациклин), зидовудин (AZT) и глюконат, могут быть причиной повреждения пищевода.
В текущем исследовании пациенты с шелушащимся эзофагитом значительно чаще, чем контрольная группа, принимали несколько лекарств (77 против 32%), включая депрессанты центральной нервной системы, которые могут снижать произвольный мышечный контроль и влиять на глотание, и лекарства, которые, как известно, травмируют эпителий пищевода. Средний пищевод традиционно считается наиболее распространенным местом. Повышенное употребление лекарств в исследуемой популяции сохраняется, даже когда их сравнивают только с более старыми контрольными пациентами, что делает вызванные лекарствами травмы вероятным кандидатом в причину по крайней мере некоторых случаев слущивающегося эзофагита.Пациенты
Средний пищевод традиционно считается наиболее распространенным местом. Повышенное употребление лекарств в исследуемой популяции сохраняется, даже когда их сравнивают только с более старыми контрольными пациентами, что делает вызванные лекарствами травмы вероятным кандидатом в причину по крайней мере некоторых случаев слущивающегося эзофагита.Пациенты
SE значительно чаще, чем контрольная группа, имели клинические признаки хронической истощения (68 против 21%), и были более вероятны смерти в промежутке между биопсией и данным исследованием. Ослабление может повысить вероятность лекарственного травмы пищевода, увеличивая вероятность того, что пациенты будут принимать несколько лекарств, а также увеличивая вероятность того, что пациенты могут принимать свои лекарства в лежачем положении.
Слущивающийся эзофагит, по-видимому, является острым и, возможно, проходит самостоятельно, поскольку ни у одного из пяти пациентов, которым была сделана последующая биопсия пищевода, все еще не было слущивания.
Заключение
Слойный эзофагит – уникальное состояние, которое еще недостаточно изучено. По сравнению с контрольной группой, пациенты с SE с большей вероятностью будут принимать несколько лекарств, включая депрессанты ЦНС и те, которые непосредственно повреждают эпителий пищевода. Кроме того, они более склонны к хроническому истощению и смерти между моментом биопсии и завершением этого исследования. Ишемическая болезнь сердца и другие сердечно-сосудистые заболевания также чаще встречаются у пациентов с SE, чем у контрольной группы, хотя это может быть связано с тем, что это более старая популяция, поскольку различия уменьшаются, когда используется более старая контрольная группа.Однако мы не можем исключить сердечно-сосудистые заболевания и ишемию как способствующие факторы. Конкретная причина слущивающегося эзофагита не была определена окончательно, но вполне вероятно, что хроническое истощение, а также некоторые лекарства, такие как депрессанты ЦНС, способствуют застою пищевода, усугубляя действие других лекарств, включая те, которые, как известно, повреждают слизистую пищевода. Хотя некоторые ишемические компоненты не могут быть полностью исключены, доказательства более убедительны в том, что слущивающийся эзофагит является локальным, возможно, прямым контактным повреждением, а не ишемическим повреждением.
Хотя некоторые ишемические компоненты не могут быть полностью исключены, доказательства более убедительны в том, что слущивающийся эзофагит является локальным, возможно, прямым контактным повреждением, а не ишемическим повреждением.
Эзофагит, вызванный сохранением капсулы L-аргинина: описание четырех случаев
В 1970 году Пембертон1 впервые опубликовал поражения пищевода, вызванные приемом таблеток хлорида калия. С тех пор увеличилось количество сообщений о поражениях, вызванных другими веществами, в основном антибиотиками, нестероидными противовоспалительными и гипотензивными средствами, 2,3. Мы представляем здесь эндоскопические поражения, обнаруженные в пищеводе 4 подростков, принимавших L-аргинин, их причины и способы их предотвращения.
11-летняя девочка принимала L-аргинин для увеличения роста. После приема препарата с очень небольшим количеством воды у нее возникла загрудинная боль, тошнота, рвота, дисфагия при приеме твердой пищи и одинофагия при приеме жидкости. Эндоскопия выявила 2-сантиметровую язву с неровными краями, покрытую фибрином, и еще одну меньшую, зеркальную, или «целующуюся», язву в средней трети пищевода. Ей помогали голодание, омепразол и стероиды. Она переносила жидкости в течение 2 дней, а затем твердую.Симптоматика исчезла через 10 дней.
Эндоскопия выявила 2-сантиметровую язву с неровными краями, покрытую фибрином, и еще одну меньшую, зеркальную, или «целующуюся», язву в средней трети пищевода. Ей помогали голодание, омепразол и стероиды. Она переносила жидкости в течение 2 дней, а затем твердую.Симптоматика исчезла через 10 дней.
14-летняя девочка принимала 500 мг L-аргинина в течение 4 месяцев, потому что она находилась в 10-м процентиле веса и роста. За два дня до эндоскопического исследования она приняла капсулу, запивая небольшим количеством воды перед сном. Она проснулась от сильной загрудинной боли и прогрессирующей дисфагии даже при глотании. Поскольку симптомы не исчезли, она прошла эндоскопию, которая показала зеркальные язвы размером 1 см с неровными краями, покрытые фибрином, в средней трети пищевода и другие в дистальном отделе пищевода.Ей управляли жидкой диетой, омепразолом и сукральфатом. Ей стало лучше, и ее симптомы исчезли через 4 дня.
13-летняя девочка принимала 500 мг L-аргинина каждые 24 часа для увеличения своего роста. Она проглотила капсулу с очень небольшим количеством воды, и на следующее утро у нее появилась сильная загрудинная боль, тошнота, одинофагия при употреблении жидкости и дисфагия при приеме твердой пищи. Эндоскопия выявила язву размером 2,5 см с приподнятыми краями, покрытыми фибрином, и еще одну более мелкую язву в виде зеркала в средней трети пищевода (рис.1). Ей управляли жидкой диетой, омепразолом и сукральфатом. Симптоматика исчезла через 10 дней.
Она проглотила капсулу с очень небольшим количеством воды, и на следующее утро у нее появилась сильная загрудинная боль, тошнота, одинофагия при употреблении жидкости и дисфагия при приеме твердой пищи. Эндоскопия выявила язву размером 2,5 см с приподнятыми краями, покрытыми фибрином, и еще одну более мелкую язву в виде зеркала в средней трети пищевода (рис.1). Ей управляли жидкой диетой, омепразолом и сукральфатом. Симптоматика исчезла через 10 дней.
11-летний мальчик принимал 500 мг L-аргинина каждые 24 часа для увеличения своего роста, который был задержан из-за ацидоза почечных канальцев. Принимал капсулу на ночь, запивая небольшим количеством воды. Утром он жаловался на сильную загрудинную и грудную боль, гипорексию, рвоту и дисфагию от приема твердой пищи. Эндоскопия показала язву размером примерно 1,5 см с неровными краями, покрытыми фибрином, и другую язву меньшего размера, зеркально отображаемую на уровне средней трети пищевода, и линейную фибриновую бляшку в проксимальной трети (рис. 2). Ему управляли мягкой жидкой диетой, омепразолом, сукральфатом и стероидами в течение 72 часов. Симптоматология исчезла через 5 дней.
2). Ему управляли мягкой жидкой диетой, омепразолом, сукральфатом и стероидами в течение 72 часов. Симптоматология исчезла через 5 дней.
Точный механизм, посредством которого эти вещества вызывают поражение пищевода, неизвестен. Было высказано предположение, что гастроэзофагеальный рефлюкс, иммуносупрессия и инфекция могут способствовать проявлению поражения или что прямой контакт вещества, являющегося разъедающим, вызывает повреждение слизистой оболочки или гиперосмолярный цитотоксический эффект. 4–6 Сообщалось о причинах, способствующих удержанию лекарств. это: принимать его без жидкости или с очень небольшим количеством и проглатывать перед сном, с последующим положением пролежня, способствующим удержанию, а также тем фактом, что капсулы легче и имеют более липкую поверхность, чем таблетки, что облегчает их употребление. поселиться.1,5,6 Диагноз в большинстве случаев является клиническим, поскольку существует взаимосвязь между приемом продукта и появлением симптомов 7, таких как сильная загрудинная боль, одинофагия, дисфагия, рвота и гематемезис. Первые 2 являются наиболее частыми и усиливаются при проглатывании жидкости или твердой пищи.1,5,7 Этого анамнеза и острых клинических симптомов достаточно для постановки диагноза, и эндоскопия не всегда требуется.6 Однако проведение исследования позволяет выявить поражения. следует рассмотреть и удалить таблетку целиком или удалить ее остатки, если они есть.Поражения слизистой оболочки обнаруживаются в основном в средней трети пищевода, поскольку сдавливание костной мозоли аорты на пищевод уменьшает диаметр ее просвета. Этому способствует положение пролежня во время сна. Поражения слизистой оболочки включают: эритему, беловатый экссудат, эрозии, одиночные или множественные зеркальные язвы с экссудатом или без него, рыхлость слизистой оболочки, утолщение стенки пищевода и, реже, геморрагические зоны3,5,7. лечили голоданием, приостановкой приема лекарств и эмпирическим использованием местных анестетиков, ингибиторов протонной помпы и сукральфата с хорошими результатами.3-5 L-аргинин – это натуральная аминокислота, которая используется для увеличения объема мышц.
Первые 2 являются наиболее частыми и усиливаются при проглатывании жидкости или твердой пищи.1,5,7 Этого анамнеза и острых клинических симптомов достаточно для постановки диагноза, и эндоскопия не всегда требуется.6 Однако проведение исследования позволяет выявить поражения. следует рассмотреть и удалить таблетку целиком или удалить ее остатки, если они есть.Поражения слизистой оболочки обнаруживаются в основном в средней трети пищевода, поскольку сдавливание костной мозоли аорты на пищевод уменьшает диаметр ее просвета. Этому способствует положение пролежня во время сна. Поражения слизистой оболочки включают: эритему, беловатый экссудат, эрозии, одиночные или множественные зеркальные язвы с экссудатом или без него, рыхлость слизистой оболочки, утолщение стенки пищевода и, реже, геморрагические зоны3,5,7. лечили голоданием, приостановкой приема лекарств и эмпирическим использованием местных анестетиков, ингибиторов протонной помпы и сукральфата с хорошими результатами.3-5 L-аргинин – это натуральная аминокислота, которая используется для увеличения объема мышц. Его эффект основан на увеличении кровотока, увеличении количества оксида азота в крови и потенцировании высвобождения гормона роста.8 Его вводили некоторым пациентам для стимуляции роста, но его полезность не была продемонстрирована в контролируемых исследованиях. .9 Он считается слабой кислотой, поэтому ее патогенный эффект вызывает коррозию. Мы обнаружили 2 случая, о которых сообщалось ранее.4,8 Чтобы предотвратить это поражение, пациентам и их родственникам необходимо посоветовать принимать лекарство, запивая большим количеством жидкости (100 мл), сидя или стоя, и подождать не менее 10-15 минут, прежде чем лечь. .1,3,7
Его эффект основан на увеличении кровотока, увеличении количества оксида азота в крови и потенцировании высвобождения гормона роста.8 Его вводили некоторым пациентам для стимуляции роста, но его полезность не была продемонстрирована в контролируемых исследованиях. .9 Он считается слабой кислотой, поэтому ее патогенный эффект вызывает коррозию. Мы обнаружили 2 случая, о которых сообщалось ранее.4,8 Чтобы предотвратить это поражение, пациентам и их родственникам необходимо посоветовать принимать лекарство, запивая большим количеством жидкости (100 мл), сидя или стоя, и подождать не менее 10-15 минут, прежде чем лечь. .1,3,7
Авторы заявляют об отсутствии конфликта интересов.
Эзоинофильный эзофагит: симптомы и лечение
Обзор
Что такое эозинофильный эзофагит?
Эозинофильный эзофагит – это воспалительное состояние (опухоль) пищевода (трубки, соединяющей рот с желудком). При этом состоянии у вас избыток определенного типа белых кровяных телец (эозинофилов).
Число людей, страдающих эозинофильным эзофагитом, составляет примерно 1 из 10 000.Почти три четверти случаев заболевания происходят у белых мужчин. Это недавно признанное заболевание, которое за последнее десятилетие все чаще диагностируется у взрослых и детей.
Симптомы и причины
Каковы симптомы эозинофильного эзофагита?
Люди с эозинофильным эзофагитом могут иметь такие симптомы, как изжога, срыгивание, боль в груди и проблемы с глотанием. Подростки и взрослые с эозинофильным эзофагитом будут время от времени жаловаться на проблемы с глотанием.У младенцев и детей младшего возраста могут развиваться нарушения питания, приводящие к плохой прибавке в весе.
В небольшом количестве случаев эозинофильный эзофагит приводит к развитию чрезвычайно суженного пищевода. В результате пища может застрять в пищеводе и потребовать экстренного удаления.
Диагностика и тесты
Как диагностируется эозинофильный эзофагит?
Эозинофильный эзофагит диагностируется с помощью эндоскопии верхних отделов и биопсии. Эндоскопия иногда выявляет кольца, белые бляшки (пятна) или бороздки в пищеводе.
Эндоскопия иногда выявляет кольца, белые бляшки (пятна) или бороздки в пищеводе.
Однако у человека может быть эозинофильный эзофагит, даже если пищевод выглядит нормально. Вот почему берутся образцы биопсии (образцы тканей). Образцы биопсии ищут необычно большое количество эозинофилов в ткани пищевода. Иногда может потребоваться несколько биопсий.
Ведение и лечение
Как лечится эозинофильный эзофагит?
Существует два основных подхода к лечению эозинофильного эзофагита: медикаменты и диетическое питание.
Подходы к лечению: Антацидные препараты, называемые ингибиторами протонной помпы, и стероиды являются наиболее часто используемыми лекарствами как для контроля воспаления, так и для прямого подавления эозинофилов. Ингибиторы протонной помпы можно принимать перорально (в форме таблеток), в то время как стероидные препараты принимают местно (глотать, жидкие лекарства). Эти лекарства нужно принимать в течение длительного времени, чтобы воспаление не вернулось. У некоторых людей продолжение использования стероидов может вызвать инфекцию Candida (дрожжевые инфекции полости рта и пищевода) в качестве побочного эффекта.
У некоторых людей продолжение использования стероидов может вызвать инфекцию Candida (дрожжевые инфекции полости рта и пищевода) в качестве побочного эффекта.
Диетический менеджмент: Некоторые медицинские работники считают, что пищевая аллергия может быть причиной эозинофильного эзофагита. Однако продукты, которые могли быть причиной, до сих пор неизвестны. Наиболее распространенные продукты, связанные с пищевой аллергией, – это молоко, яйца, орехи, говядина, пшеница, рыба, моллюски, кукуруза и соя. В случае эозинофильного эзофагита одна пища может вызывать проблемы у одних людей, а у других причиной может быть множество продуктов.
Можно попробовать несколько диетических подходов.При «целевом» подходе продукты исключаются из рациона по одной на основании результатов тестирования на аллергию. К сожалению, типичные тесты на аллергию, такие как кожные пробы или анализы крови, обычно неэффективны для выявления проблемных продуктов, которые вызывают эозинофильный эзофагит. Так что другой тип исключающей диеты – отказ от обычных продуктов, упомянутых выше, – это обычный подход.
Так что другой тип исключающей диеты – отказ от обычных продуктов, упомянутых выше, – это обычный подход.
В любой из этих пробных диет продукты постепенно возвращаются в рацион, чтобы попытаться определить, какие из них вызывают аллергическую реакцию.Пациенту придется пройти дополнительные биопсийные и эндоскопические исследования, чтобы определить, какие продукты не вызывают проблем.
Другие немедикаментозные подходы: Еще одно лечение, которое было опробовано для некоторых людей, – это расширение пищевода. Это процедура, при которой врач расширяет (растягивает) пищевод либо во время эндоскопии, либо в рамках отдельной процедуры. Это делается специально для пациентов, у которых пища застревает в пищеводе.
Перспективы / Прогноз
Каковы перспективы для пациентов с эозинофильным эзофагитом?
На основании того, что известно на сегодняшний день, эозинофильный эзофагит не вызывает рака пищевода и никоим образом не ограничивает продолжительность жизни.
Инфекции желудочно-кишечного тракта
Бактерии
Escherichia coli Хотя большинство штаммов E. coli безвредны, некоторые из них могут вызывать серьезные пищевые отравления. Безвредные штаммы относятся к нормальной кишечной флоре и приносят пользу хозяину, производя витамин K2 132 или предотвращая распространение патогенных бактерий в кишечнике. 133 , 134 Вирулентные штаммы E.coli , которые могут вызывать гастроэнтерит, классифицируются на основе серологических характеристик и свойств вирулентности. Это энтеротоксигенные E. coli (ETEC), энтеропатогенные E. coli (EPEC), энтероагрегантные E. coli (EAggEC), энтероинвазивные E. coli (EAEC), энтероинвазивные E. coli (E ) и энтерогеморрагическая E. coli (EHEC). Из них EPEC, EIEC и EHEC уничтожают или проникают в энтероцит, тогда как ETEC и EAggEC неинвазивны и вызывают диарею, продуцируя энтеротоксины или гемолизин, или и то, и другое. EAEC не являются инвазивными или токсигенными 135 ; они активно прикрепляются к щеточной кайме эпителия через специфические рецепторы, и гистология кишечника у инфицированных людей часто бывает нормальной. Из инвазивных форм EPEC преимущественно колонизирует тонкий кишечник, прежде чем вызвать диарею.
EAEC не являются инвазивными или токсигенными 135 ; они активно прикрепляются к щеточной кайме эпителия через специфические рецепторы, и гистология кишечника у инфицированных людей часто бывает нормальной. Из инвазивных форм EPEC преимущественно колонизирует тонкий кишечник, прежде чем вызвать диарею.
Энтеропатогенные
Escherichia coli .EPEC является основной причиной детской диареи в развивающихся странах, а некоторые типы EPEC также являются важной причиной диареи путешественников.Биопсия слизистой оболочки выявляет повреждения от средней до тяжелой с нерегулярной атрофией поверхностного эпителия и субядерной вакуолизацией эпителия крипт. Ультраструктурное исследование выявляет прилипшие к энтероцитам бактерии с уплощением микроворсинок, потерей терминальной клеточной сети и купированием плазматической мембраны вокруг отдельных бактерий – характерные повреждения прикрепления-сглаживания. 136
Salmonella Salmonella typhi обычно вызывает легкое, самоограничивающееся заболевание, но у пожилых людей, младенцев и пациентов с ослабленным иммунитетом может развиться серьезное течение с сепсисом и смертью. Вызывает беспокойство тот факт, что появляется все больше свидетельств того, что штаммы S. typhi с множественной лекарственной устойчивостью растут во всем мире. 137 Нетифозные виды ( Salmonella paratyphi , Salmonella enteritidis , Salmonella typhimurium , Salmonella muenchen , Salmonella anatum , и Salmonella – ограниченный результат при гастроэнтерите ).
Вызывает беспокойство тот факт, что появляется все больше свидетельств того, что штаммы S. typhi с множественной лекарственной устойчивостью растут во всем мире. 137 Нетифозные виды ( Salmonella paratyphi , Salmonella enteritidis , Salmonella typhimurium , Salmonella muenchen , Salmonella anatum , и Salmonella – ограниченный результат при гастроэнтерите ).
На основании исследования, в котором изучалась функция кишечника и образцы биопсии тощей кишки, полученные вскоре после фазы выздоровления от острого заболевания у 29 пациентов с инфекцией Salmonella , нормальная или почти нормальная гистология тонкой кишки наблюдалась более чем в 90% случаев. , несмотря на дефектное поглощение, которое временно наблюдалось в 50%.У остальных пациентов развилось частичное притупление ворсинок с усилением воспаления в собственной пластинке и поверхностном эпителии, связанном с реактивным эпителием. 138 Если заболевание проявляется тяжелым желудочно-кишечным кровотечением, требующим хирургического вмешательства, Salmonella spp. обычно затрагивают подвздошную и слепую кишку. В этих случаях стенка кишечника утолщена, а на слизистой оболочке видны эрозии и язвы, которые могут быть афтозными, линейными, дискоидными или полными по своей природе (
).Может быть видна перфорация с образованием свища или без него. 139
обычно затрагивают подвздошную и слепую кишку. В этих случаях стенка кишечника утолщена, а на слизистой оболочке видны эрозии и язвы, которые могут быть афтозными, линейными, дискоидными или полными по своей природе (
).Может быть видна перфорация с образованием свища или без него. 139
A, Вскрытый фиксированный формалином образец терминального отдела подвздошной кишки от пациента с брюшным тифом, показывающий изъязвление пейеровских бляшек. B, При малом увеличении подвздошной кишки виден диффузный воспалительный инфильтрат, трансмурально вовлекающий стенку кишечника с поверхностным изъязвлением, а также узловые лимфоидные агрегаты.
Микроскопически утолщение слизистой оболочки подвздошной и слепой кишки в результате преимущественно моноцитарного инфильтрата.При обследовании с малым увеличением выявляются узловые и диффузные области инфильтрации, причем последняя присутствует преимущественно в центре поражения (см.). Узелки бывают двух типов. Первый – зародышевый центр, окаймленный рваной и сжатой зоной мантии. Второй и преобладающий тип узелков состоит из однородных слоев моноцитов-макрофагов с многочисленными апоптотическими телами и клеточными остатками, окруженных небольшими лимфоцитами. Центры этих богатых моноцитами очагов состоят из аморфных эозинофильных остатков и дегенерирующих клеток.
Первый – зародышевый центр, окаймленный рваной и сжатой зоной мантии. Второй и преобладающий тип узелков состоит из однородных слоев моноцитов-макрофагов с многочисленными апоптотическими телами и клеточными остатками, окруженных небольшими лимфоцитами. Центры этих богатых моноцитами очагов состоят из аморфных эозинофильных остатков и дегенерирующих клеток.
Межфолликулярные и диффузные области заменяются фагоцитарными моноцитами с ядрами круглой или неправильной формы и смешанными с небольшими зрелыми лимфоцитами. Нейтрофилы встречаются редко, даже в местах изъязвления слизистой оболочки. Воспалительный процесс затрагивает собственную мышечную оболочку и может распространяться на серозную оболочку. Небольшие эрозии слизистой оболочки в не вовлеченных частях подвздошной кишки выявляют преимущественно лимфоидный инфильтрат с образованием зародышевого центра и скопления моноцитов-макрофагов, которые, скорее всего, представляют собой ранние поражения. 139
В регионарных лимфатических узлах наблюдается некротический лимфаденит и выраженное синусоидальное и паракортикальное расширение из-за пролиферации моноцитов-макрофагов, идентичных тем, которые наблюдаются в кишечнике. Субкапсулярные синусы расширены моноцитами, но могут быть сдавлены или уничтожены. Макрофаги могут быть активно фагоцитирующими, многие из них содержат внутриклеточные апоптотические тельца и клеточные фрагменты. Очаги некроза, как правило, хорошо ограничены краем пенистых макрофагов, которые плавно переходят в узел, напоминающий узел. 139
Ближайшим миметиком энтероколита S. typhi является инфекция Yersinia . 140 , 141 , 142 При обоих поражениях терминальная слизистая оболочка подвздошной кишки и мезентериальные лимфатические узлы искажены лимфоидной и гистиоцитарной гиперплазией; однако глубокие проникающие язвы и обширные эпителиоидные гранулемы являются характерными чертами инфекций Yersinia , а не энтероколита S. typhi .
Также при дифференциальной диагностике, особенно при поражении узлов, используются гистиоцитарно-некротический лимфаденит (болезнь Кикучи-Фудзимото) и гистиоцитоз синуса с массивной лимфаденопатией (болезнь Розая-Дорфмана). Однако эти образования редко вовлекают кишечник в качестве основного участка. 139
VibrioEleven Vibrio spp. признаны причиной заражения человека. 143 , 144 , 145 , 146 , 147 , 148 Инфекция, вызванная водяной холерой и водяной диареей, важные результаты 9011 дизентерия, которая может привести к значительному обезвоживанию и смерти.Хотя это заболевание широко распространено, роль биопсии кишечника ограничена, поскольку V. cholerae является неинвазивным, продуцирующим токсины организмом, который вызывает минимальные гистологические изменения или не вызывает их. Слизистая оболочка кишечника выглядит неповрежденной, с обедненными муцином, расширенными криптами на фоне собственной отечной пластинки с расширением сосудов и без значительного воспаления. Ультраструктурное исследование выявляет расширение межклеточных пространств и изменение апикальных соединительных комплексов в эпителии ворсинок, в то время как в эпителии крипт возникают пузыри на границе микроворсинок и митохондриальные изменения.Степень изменений коррелирует с клинической тяжестью. 149
Clostridium
Из нескольких форм клостридиальных инфекций нектозный энтерит уникален, поскольку он в первую очередь поражает тонкий кишечник, тогда как другие обычно наблюдаются в толстой кишке.
Некротический энтерит – опасное для жизни инфекционное заболевание, вызываемое комменсальным организмом. C. perfringens (welchii) , тип C, штамм, продуцирующий β-токсин. Он характеризуется сегментарным некрозом проксимального отдела тощей кишки и высокой смертностью, если не диагностировать на ранней стадии и не лечить соответствующим образом.Это может быть связано с пищевым отравлением, но не связано с госпитализацией или антибактериальной терапией. Помимо антибиотиков, в запущенных случаях требуется хирургическая резекция некротизированной кишки. Заболевание было впервые зарегистрировано как Дармбранд (ожог кишечника) на севере Германии после Второй мировой войны, где оно развилось у голодающих детей и взрослых после приема больших порций мяса и овощей. Он был распространен между 1944 и 1948 годами, но затем исчез в Европе по мере улучшения состояния питания населения.В 1963 году аналогичное заболевание было зарегистрировано в высокогорье Папуа-Новой Гвинеи, где преимущественно дети мужского пола и молодые люди испытывали сильную боль в животе после церемониального пиршества большого количества сладкого картофеля и неадекватно приготовленной свинины, загрязненной кишечником свиней. Это было названо «pigbel», английский термин пиджин для обозначения боли в животе после пиршества свиньи. В настоящее время некротический энтерит редко встречается в развитых странах, и большинство заболевших – диабетики. 150 , 151 Нарушение способности расщеплять экзогенные токсины из-за снижения секреции протеазы поджелудочной железы у диабетиков и лиц, соблюдающих низкобелковые диеты, или присутствия природных ингибиторов протеаз в сладком картофеле или соевой муке вместе с задержкой транзит через тонкий кишечник, может способствовать этой уникальной форме клостридиальной инфекции. 150
Гистопатологически поражение начинается внезапно в проксимальном отделе тощей кишки и обычно распространяется дистально на подвздошную и слепую кишку.Пораженные сегменты кишечника расширены, отечны, заметно перегружены и утолщены. Могут быть видны незатронутые сегменты пропуска. После слущивания некротической слизистой оболочки остаются сильно изъязвленные поражения, а в тяжелых случаях может наблюдаться трансмуральное воспаление.
Патология варьируется в зависимости от тяжести и продолжительности заболевания, но общие признаки включают некроз слизистой оболочки с образованием псевдомембран или без него, выраженный подслизистый отек и кровоизлияние, а также фибринозный или фиброзный серозный экссудат ( ).Тяжелые случаи сопровождаются трансмуральным некрозом и перфорацией. Может наблюдаться пневматоз. Некроз, как правило, более выражен на вершине циркулярных складок, тогда как слизистая оболочка может казаться нормальной в долине циркулярных складок. 151 Некротическая слизистая оболочка часто покрыта большим количеством булавовидных грамположительных палочек длиной от 0,5 до 1,2 мкм. Иммуногистохимия или ПЦР для α- и β-токсинов C. perfringens , тип C (обозначенные cpa и cpb соответственно) подтверждают диагноз. 150 , 151
Энтерит некротический.
A, Тяжелый некроз слизистой оболочки. B, Некротическая слизистая оболочка покрыта многочисленными булавовидными грамположительными палочками.
(любезно предоставлено доктором Еленой Брахтель.)
YersiniaРод Yersinia включает три вида, патогенных для человека и грызунов: Yersinia pestis (возбудитель чумы), ocolitica enterica , и Yersinia pseudotuberculosis. Эти грамотрицательные коккобациллы чаще всего вызывают у людей самоограниченный энтероколит и мезентериальный лимфаденит. 152 Острое предлежание брюшной полости вследствие острого гастроэнтерита, колита или псевдоаппендицита в результате острого терминального илеита является наиболее характерным проявлением заболевания. Патенты с избытком железа, 153 , 154 , 155 те, кто получает десфериоксамин, 156 , 157 , 158 0003 и 154 больные с заболеваниями печени имеют ослабленный иммунитет или ослабленный 159 имеют повышенный риск тяжелого заболевания. Yersinia может иногда вызывать внекишечные проявления, такие как артрит и узловатая эритема, 156 , 157 , 158 , а также молниеносную сепсис и перитонит. 153 , 154 , 155 , 160
Энтеропатогенные штаммы Yersinia обладают тропизмом к лимфоидной ткани. 161 Бактерии связываются и проникают в М-клетки эпителия, покрывающего лимфоидные фолликулы пейеровских бляшек. 162 , 163 После попадания в пейеровские пятна бактерии вызывают иммунный ответ хозяина, характеризующийся инфильтрацией нейтрофилов и макрофагов. 164 Из-за лимфоидного тропизма инфекции Yersinia преимущественно поражают илеоцекальную и аппендикулярную области, хотя может быть поражен любой сегмент тонкой или толстой кишки. 165 Стенка кишечника закупорена и отечна. Могут развиваться диффузные или очаговые афтозные язвы слизистой оболочки.Серозная оболочка кажется тусклой и гиперемированной. Увеличенные лимфатические узлы содержат желтоватые микровпадины, которые могут стать матовыми.
Микроскопически тяжелый активный энтерит с криптитом, абсцессами крипт и изъязвлениями можно увидеть при инфекциях Y. enterocolitica и Y. pseudotuberculosis . Гиперплазия крипт возникает по всему тонкому кишечнику с атрофией ворсинок. 141 Четко обозначенные участки лимфоидной гиперплазии содержат заметные зародышевые центры.Фолликулярный илеит может сохраняться месяцами. Примечательно, что на слизистой оболочке, покрывающей фолликулы, развиваются маленькие точечные афтоидные язвы, напоминающие ранние поражения слизистой оболочки при болезни Крона. 141 Язвы покрыты фибрино-гнойным экссудатом и большим количеством грамположительных коккобацилл. Эпителиоидные гранулемы с центральным некрозом и заметной лимфоидной манжеткой обычно присутствуют на слизистой, подслизистой оболочке и лимфатических узлах, но также могут быть замечены на серозной оболочке и лимфатических узлах ( ). Собственная мышечная и серозная оболочки могут проявлять смешанные воспалительные инфильтраты, включая эозинофилы.Сообщалось, что острый васкулит и инвагинация вызывают сегментарную ишемию кишечника.
Инфекция Yersinia .
Эпителиоидные гранулемы, окруженные заметным лимфоидным инфильтратом, видны в глубоких слизистых и подслизистых.
(любезно предоставлено доктором Лаурой Лэмпс.)
Дифференциальный диагноз инфекции Yersinia включает болезнь Крона, и ее бывает трудно отличить только на гистологическом основании. Культуры, требующие специальной среды, 165 серологических титров и ПЦР-анализы должны быть рассмотрены при оценке пациента с воспалительным заболеванием кишечника, в частности, болезни Крона, или пациента с подозрением на болезнь Крона, у которого стероидная терапия оказалась неэффективной, до более агрессивной терапии. рассматривается иммуносупрессивная терапия. 165 Признаки, благоприятствующие диагностике болезни Крона, включают деформацию крипт, утолщение мышечной оболочки и выраженную нервную гиперплазию; эти особенности свидетельствуют о хроничности.
Mycobacterium tuberculosisВ соответствии с распределением лимфоидной ткани илеоцекальная область поражена у 90% пациентов с инфекцией M. tuberculosis с поражением желудочно-кишечного тракта. В целом туберкулез кишечника имеет язвенный, гипертрофический или смешанный характер.Язвенная форма, характеризующаяся множественными поверхностными язвами, является наиболее распространенной и связана с опасным клиническим течением и высокой смертностью. Гипертрофическая форма встречается реже и имитирует болезнь Крона из-за ее рубцевания, фиброза и скопившихся массовых поражений. 166 При язвенно-гипертрофической форме стенка кишечника утолщается и изъязвляется воспалительной массой, состоящей из брыжеечного жира, фиброзной ткани и воспаленных лимфатических узлов. Он сосредоточен в илеоцекальном клапане и часто закрывает его. 167
Бугорки начинаются на участках Пейера или лимфоидных фолликулах, придавая слизистой оболочке вид булыжника. По мере прогрессирования заболевания они поражают всю стенку кишечника множественными узелками, которые также могут образовывать серозные и брыжеечные «шипы». Язвенная форма болезни начинается с образования рваных язв, различающихся по количеству и размеру. В отличие от болезни Крона туберкулезные язвы имеют периферическую форму с длинной осью, перпендикулярной просвету; можно увидеть образование трещин, которое распространяется на собственную мышечную мышцу. 166 Язвы могут содержать КУБ даже при отсутствии гранулем. Слизистая оболочка отечная и геморрагическая.
Гипертрофические поражения вызваны выраженным утолщением стенок с изъязвлением и непроходимостью. Фиброз, стриктуры и стеноз, развившиеся в процессе заживления язв, могут быть широкими, иногда в несколько сантиметров в длину. Эпителиоидные гранулемы с явной казеацией ( ) чаще возникают при язвенных, чем при гипертрофических поражениях, и распределяются по всей толщине стенки кишечника.Регионарные брыжеечные лимфатические узлы увеличиваются и также содержат области казеозного некроза.
A, M. tuberculosis терминального отдела подвздошной кишки и илеоцекального клапана, демонстрирующие язвы, расположенные по окружности с их длинной осью, перпендикулярной просвету. B, Стенка кишечника утолщена эпителиоидными гранулемами, лимфоидными агрегатами и фиброзом. C, Высокое увеличение позволяет выявить казеозный некроз и эпителиоидные гистиоциты.
(любезно предоставлено Dr.Sachiko Minmiguchi.)
Изолированные микроорганизмы могут быть обнаружены в гранулемах и лимфатических узлах с помощью специальных красителей и могут быть восстановлены в культуре тканей. Однако образцы тканей положительны на КУБ только примерно в одной трети случаев. 168 В этом случае обнаружение микобактериальной ДНК в фиксированной формалином и залитой парафином ткани с помощью дуплексной ПЦР может подтвердить диагноз. Другие микобактерии (например, M. kansasii , M. bovis ) могут вызывать аналогичные патологические признаки.
Хотя гранулемы характерны для туберкулеза, их можно увидеть по другим причинам, включая грибковые инфекции и болезнь Крона. Последнее бывает трудно отличить от туберкулеза; трансмуральные лимфоидные агрегаты, глубокие свищи и трещины способствуют развитию болезни Крона (вставка 10.1). ).
Box 10.1
Причины гранулем в тонком кишечнике
Болезнь Крона
Саркоидоз
Инфекции
Инородный материал: швы, перфузия кала, тальк
Пневматоз кишечника
Малакоплакия
Гистиоцитоз клеток Лангерганса
MACистическая оппортунистическая инфекция.Диссеминированная МАК-инфекция обычно наблюдается у пациентов с запущенной ВИЧ-инфекцией, обычно у тех, у кого число CD4-положительных Т-лимфоцитов ниже 50 клеток / мкл, и ассоциируется со значительной заболеваемостью и смертностью. 169 , 170 С момента начала антимикробной профилактики и высокоактивной антиретровирусной терапии (ВААРТ) частота диссеминированной МАК-инфекции резко снизилась, что привело к увеличению выживаемости. 171
Распространенная МАК-инфекция возникает в результате первичной инфекции, и ее обычным входом для пациентов со СПИДом, по-видимому, является желудочно-кишечный тракт. 172 Микобактерии проникают в слизистую оболочку желудочно-кишечного тракта по еще не определенным механизмам. Это происходит быстро, и отдельные организмы можно увидеть в собственной пластинке без видимых аномалий слизистой оболочки. Микобактерии внутри собственной пластинки фагоцитируются макрофагами, но внутриклеточного уничтожения не происходит. Вместо этого макрофаги наполняются организмами по мере их внутриклеточного размножения. При продолжении бактериальной репликации клетка-хозяин разрывается, что приводит к появлению листов макрофагов, нагруженных AFB.Неповрежденная репликация микобактерий приводит к массивному утолщению кишечной стенки, 173 , и инфекция распространяется через лимфатические сосуды стенок и вовлекает лимфатические узлы. Микобактерии также размножаются в лимфатических узлах, и в конечном итоге нормальная гистология лимфатических узлов стирается. Одновременно происходит гематогенное распространение. Ретикулоэндотелиальные органы, такие как печень, селезенка и костный мозг, являются наиболее частыми удаленными участками. 172
Общие симптомы включают диарею, лихорадку, потерю веса и боли в животе.Язва желудка, энтероколит, кишечные свищи, внутрибрюшные абсцессы и кровотечения также могут рассматриваться как желудочно-кишечные проявления. 174 Может возникать инвагинация вторичного по отношению к гиперплазии пейеровских бляшек, а клинические и рентгенологические картины могут напоминать болезнь Крона подвздошной кишки. Чаще всего поражается двенадцатиперстная кишка, затем прямая кишка, подвздошная кишка, толстая кишка, пищевод, тощая кишка и желудок по неизвестным причинам. При эндоскопическом исследовании в двенадцатиперстной кишке видны множественные выпуклые желто-белые узелки, но слизистая оболочка может казаться нормальной.Другие эндоскопические находки включают в нисходящем порядке изъязвления, эритему, отек, рыхлость, сливающиеся узелки и стриктуры. 174
Гистологически узелковые поражения показывают атрофическую слизистую оболочку с притуплением ворсинок, а также расширение собственной пластинки за счет инфильтрата пухлых макрофагов с гранулированной пенистой цитоплазмой ( ). Однако общая архитектура кишечника обычно сохраняется. Другие воспалительные клетки, такие как лимфоциты, плазматические клетки и нейтрофилы, немногочисленны, если присутствуют.В регионарных лимфатических узлах наблюдаются сопоставимые инфильтраты. Эпителиоидные гранулемы встречаются редко 173 ; если они присутствуют, они плохо сформированы и редко содержат многоядерные гигантские клетки. Небольшие участки некроза присутствуют в 30% случаев. 175 Если отмечен некроз, инфильтраты легко распознаются на окрашивании H&E даже при малом увеличении, но для обнаружения очагового поражения могут потребоваться специальные окрашивания. В дополнение к окраске по Цилю-Нильсену и Фите окраска PAS позволяет выявить микобактерии.В отличие от инфекции M. tuberculosis , микобактерии обычно присутствуют в макрофагах, а не в гигантских клетках или областях казеозного некроза.
Mycobacterium avium-intracellulare Комплексная инфекция.
A, Кишечные ворсинки уничтожены инфильтрацией многочисленных пухлых макрофагов с пенистой цитоплазмой в собственной пластинке кишечника. B, Макрофаги собственной пластинки заполнены кислотоустойчивыми окрашивающими микобактериями.
Болезнь Уиппла
(Tropheryma whipplei)Болезнь Уиппла – это мультисистемное заболевание, которое возникает в результате инфицирования грамположительной палочковидной бактерией, T.Уипплей . Это редкое заболевание, и на сегодняшний день зарегистрировано только около 1000 случаев. Хотя это заболевание встречается у людей всех возрастов, обычно оно поражает белых мужчин среднего возраста. 176 T. whipplei , по-видимому, присутствует в общей среде, хотя ни его источник, ни способ передачи точно не установлены. Поскольку сообщалось о связи между болезнью Уиппла и инфекцией Giardia lamblia , вполне вероятно, что оба микроорганизма занимают одну и ту же экологическую нишу. 177 Учитывая, что T. whipplei могут подвергаться воздействию многих людей, но болезнь развивается только у части из них, вполне вероятно, что существуют неопределенные предрасполагающие иммунные факторы. 178
Несколько исследований продемонстрировали дефектную функцию макрофагов с неспособностью эффективно расщеплять бактериальные антигены, скорее всего, из-за неадекватной продукции интерлейкина-12 (ИЛ-12), 179 , что может привести к снижению выработки интерферона. γ Т-клетками и дефектной активацией макрофагов.Снижение продукции ИЛ-12 может предотвратить развитие эффективного иммунного ответа Т-хелперных Т-клеток типа 1 и способствовать переходу к ответу Т-хелперных Т-клеток типа 2. Репликация T. whipplei в макрофагах связана с апоптозом клетки-хозяина, который коррелирует с экспрессией и высвобождением IL-16. 180
Болезнь Уиппла характеризуется двумя стадиями: продромальной стадией и стационарной стадией. Продромальная стадия характеризуется разнообразными симптомами наряду с хроническими неспецифическими проявлениями, в основном артралгией и артритом.Стадия устойчивого состояния характеризуется потерей веса, диареей или и тем, и другим, а иногда и другими проявлениями, вторичными по отношению к поражению других органов. 181 Среднее время между продромальной и установившейся стадиями составляет 6 лет. У пациентов, получающих иммуносупрессивную терапию, такую как кортикостероиды или антагонисты фактора некроза опухоли, может наблюдаться более быстрое клиническое прогрессирование. 182 , 183
Болезнь Уиппла поражает тонкий кишечник, тощую и подвздошную кишку чаще, чем двенадцатиперстную кишку. 184 При эндоскопическом обследовании в дистальной части двенадцатиперстной кишки и тощей кишки часто видны бледно-желтые мохнатые изменения слизистой оболочки, связанные с отложениями липидов, чередующиеся с эродированными, эритематозными или слегка рыхлыми участками слизистой оболочки. 185 , 186
Гистологическим признаком болезни Уиппла является наличие макрофагов с цитоплазматическими PAS-положительными, устойчивыми к диастазе гранулами или серповидными частицами; они известны как клетки, содержащие серповидные частицы, или клетки SPC.Бациллы также можно увидеть внутри эпителиальных клеток и между ними, особенно до начала противомикробной терапии. 186 Кишечные ворсинки притуплены и искажены скоплением макрофагов. Промежуточная или полная атрофия ворсинок может наблюдаться в тяжелых случаях, тогда как структура ворсинок относительно нормальна примерно в одной пятой случаев. 186
Большинство макрофагов накапливаются в собственной пластинке ворсинок, непосредственно под базальной мембраной эпителия просвета ( ).Небольшое количество макрофагов также можно увидеть в собственной перикриптальной пластинке или подслизистой основе, либо в обеих. 186 Лимфоциты, нейтрофилы, эозинофилы и плазматические клетки можно увидеть среди скоплений макрофагов. В редких случаях ненекротические гранулемы, состоящие из эпителиоидных клеток, которые являются PAS-отрицательными в 40%, могут присутствовать в слизистой оболочке, лимфатических узлах и других органах, напоминая саркоидоз. 185 , 187 , 188 Лимфатическая непроходимость может вызвать расширение млечных сосудов, что приводит к отложению липидов на слизистой оболочке.
Болезнь Уиппла с поражением двенадцатиперстной кишки.
A, Биопсия слизистой оболочки демонстрирует частичное притупление ворсинок скоплением макрофагов в собственной пластинке слизистой оболочки. B, Большое количество макрофагов накопилось в собственной пластинке под люминальной эпителиальной базальной мембраной. C, Окрашивание периодической кислотой по Шиффу выделяет внутрицитоплазматические гранулярные частицы, устойчивые к диастазе. D, Электронная микрофотография показывает интактные бациллы с характерными толстыми стенками и внутрицитоплазматическими вакуолями.
Противомикробное лечение может повлиять на гистологию заболевания. При уменьшении количества PAS-положительных макрофагов изменяется характер поражения слизистой оболочки. Он может переходить от диффузного к пятнистому; распределение макрофагов может сместиться от ворсинчатого интерстиция к перикриптальному интерстицию; и интенсивность PAS-положительного окрашивания может уменьшиться. 185
PAS-положительные скопления макрофагов в собственной пластинке кишечника можно увидеть и у других объектов.К ним относятся инфекция M. avium-intracellulare , гистоплазмоз, хроническая гранулематозная болезнь, ксантомы, болезнь накопления и общий вариабельный иммунодефицит. Хотя макрофаги могут выглядеть одинаково в этих условиях, отложения липидов наблюдаются только при болезни Уиппла. Болезнь Уиппла можно отличить от инфекции MAC по отрицательному кислотоустойчивому окрашиванию. Важно отметить, что с учетом того, что у 10% пациентов не наблюдаются характерные гистологические признаки, требуется 185 ПЦР-анализ для подтверждения диагноза в клинически подозрительных случаях с недиагностической гистологией ( ).
ТАБЛИЦА 10.4
Сравнение Mycobacterium avium-intracellulare Инфекция и болезнь Уиппла
| M. avium-intracellulare | Болезнь Уиппла 9067 Дуппла | Тонкая кишка и подвздошная кишка> двенадцатиперстная кишка | ||
|---|---|---|---|---|
| Макроскопические особенности | Желто-белые узелки или нормальные | Эритема, чередующаяся с бледно-желтыми, мохнатыми | 3 | 3 архитектура | Притупленная или нормальная | Притупленная |
| Лактальные средства | Не расширенные | Расширенные | ||
| PAS пятно | + | + | ||
| AFB пятно | + | – | ||
Синдром тропического спруса
у пациентов с синдромом Tropical Sprue
в тропики, включая Пуэрто-Рико, Карибский бассейн, северную часть Южной Америки, Западную Африку, Индию и Юго-Восточную Азию. 189 Хотя этиология и патогенез этого заболевания остаются неясными, имеется серьезное подозрение на инфекционную причину из-за наличия тропических литников, особенно в сельских районах с плохой гигиеной, восприимчивостью посетителей из развитых стран в эндемичных регионах, 190 и благоприятным ответом на антибактериальная терапия. 191 У пациентов также обнаружено аэробное бактериальное заражение тонкой кишки, хотя специфические микроорганизмы не являются общими для всех пациентов. 192 Кроме того, существующее ранее длительное время ороцекального транзита может способствовать развитию болезни у некоторых пациентов. 192 Диагностическая оценка тропического литника требует дифференциации его от инфекционной этиологии, особенно паразитарных диарейных заболеваний и болезни Уиппла, а также от других синдромов мальабсорбции, таких как целиакия. Биопсия тощей кишки необходима для установления наличия характерной гистологии и исключения других заболеваний.
Гистологические особенности тропического стояка включают неполное притупление ворсинок двенадцатиперстной кишки, хроническую воспалительную клеточную инфильтрацию (плазматические клетки, лимфоциты, гистиоциты и особенно эозинофилы) и повышенное количество интраэпителиальных лимфоцитов. 193 Ядерно-цитоплазматическая диссоциация созревания (т. Е. Увеличение ядер и уменьшение митотических фигур) может наблюдаться в энтероцитах. 194 , 195 Гистологические данные, хотя и схожи с таковыми при глютеновой болезни, не идентичны, и полная атрофия ворсинок у тропических литников встречается редко (<10%). 196 , 197 , 198 Следует отметить, что в подвздошной кишке наблюдается более выраженное воспаление и притупление ворсинок, чем в проксимальном отделе тонкой кишки. 193
Заболевание сначала поражает проксимальный отдел тонкой кишки, а затем распространяется дистально на подвздошную кишку. На ранней стадии слизистая оболочка может казаться нормальной или может показывать только повышенное количество интраэпителиальных лимфоцитов. При хорошо установленном заболевании патологические изменения становятся, по крайней мере, столь же заметными в подвздошной кишке. 198 И наоборот, целиакия обычно проявляется выраженными изменениями слизистой оболочки проксимального отдела тонкой кишки. Это различие в распределении болезни объясняет более частую ассоциацию тропического спру с мегалобластной анемией, вызванной дефицитом витамина B 12 и фолиевой кислоты.
Вирусы
Кишечные вирусные инфекции
Многочисленные вирусы, включая ротавирус, кишечный аденовирус, вирус Норуолк (норовирус), коронавирус, эховирус, энтеровирус, калицивирус и астровирус, 205 , 206 , 208 , 209 может вызвать гастроэнтерит. Диагноз ставится на основании вирусного посева, электронной микроскопии, ELISA образцов кала или генетических проб.Патологи редко берут биопсию у пациентов с вирусным энтеритом, но если они это делают, кишечник показывает неспецифические признаки, такие как реактивные и дегенеративные изменения эпителия и инфильтрат мононуклеарных клеток в собственной пластинке. Также можно увидеть архитектурные изменения микроворсинок.
Норовирус
Ежегодно около 20 миллионов американцев заболевают острым гастроэнтеритом, связанным с норовирусом. Большинство пораженных пациентов не обращаются за помощью, но 1,6 миллиона обращаются. Примерно 14% обращающихся за неотложной помощью нуждаются в госпитализации, и до 0.2% из них могут умереть от сопутствующих осложнений. 210 В большом исследовании 1099 случаев показано, что общая заболеваемость гастроэнтеритом, связанным с норовирусом (среди тех, кто обратился за медицинской помощью), составляла 5,6 на 1000 человеко-лет. Однако этот показатель был выше среди детей младше 5 лет (25,6 на 1000 человеко-лет), за ним следовали взрослые 85 лет и старше (7,8 на 1000 человеко-лет). 209
Острая инфекция норовирусом приводит к обратимым гистопатологическим изменениям тощей кишки с очевидной сохранностью желудка и прямой кишки. 211 , 212 , 213 , 214 , 215 Они довольно неспецифичны, характеризуются притуплением ворсинок с мононуклеарными пролонгированными и полиморфолуковыми прорывами. Эти изменения обычно проявляются в течение 2 недель после начала заболевания, но некоторые изменения могут сохраняться и через 6 недель после начала заболевания.
Цитомегаловирус
ЦМВ-инфекция тонкого кишечника составляет только 4% всех ЦМВ-инфекций, а ЦМВ-инфекция двенадцатиперстной кишки составляет 22% всех ЦМВ-инфекций желудочно-кишечного тракта. 216 Пациенты с ослабленным иммунитетом, в том числе не только люди с ВИЧ-инфекцией, но и те, кто перенесли трансплантацию тонкой кишки по поводу синдрома короткой кишки, склонны к инфекции ЦМВ. У последней группы пациентов наблюдается высокая частота рецидивов из-за тяжелой иммуносупрессии, необходимой для лечения трансплантата. 217 , 218 В этой ситуации ПЦР-анализ образцов биопсии тонкого кишечника может быть чувствительным методом раннего выявления ЦМВ и может быть полезен для превентивной терапии. 219 Клинические проявления ЦМВ-инфекции включают широкий спектр симптомов, таких как недомогание, анорексия, лихорадка, тошнота, диарея, боль в животе, кишечная непроходимость, желудочно-кишечное кровотечение и перфорация. Тяжелым осложнениям, таким как кровотечение и перфорация, часто предшествуют нечеткие симптомы на срок до 2 недель. 220 , 221 Смертность, связанная с ЦМВ энтеритом, связана с пожилым возрастом (> 65 лет) и задержкой начала лечения, но не с анатомическим местом инфекции. 222
ЦМВ энтерит, как правило, поражает только одну область, а не вызывает пантерическую инфекцию. 223 Патологические изменения варьируются от нескольких стромальных или эндотелиальных клеток с включениями вируса ЦМВ без тканевой реакции до явных изъязвлений и перфорации. Инфекцией может быть практически любой тип клеток, хотя чаще всего ЦМВ поражает эндотелиальные или стромальные клетки сосудов ( ). Инфицированные и набухшие эндотелиальные клетки приводят к нарушению просвета с образованием фибриновых тромбов, что приводит к ишемическому повреждению слизистой оболочки и, как следствие, образованию язв. 220
ЦМВ-инфекция, наложенная на хроническую ишемию тонкой кишки.
Образец резекции тонкой кишки у пациента с инфекцией, вызванной вирусом иммунодефицита человека, у которого обнаружена непроходимость тонкой кишки, выявляет хронический энтерит с изъязвлением и фиброзом стенок кишечника (A) . Пролиферирующие капилляры в подслизистой оболочке содержат эндотелиальные клетки, демонстрирующие атипичные цитопатические изменения ЦМВ, то есть цитомегалию с множественными небольшими эозинофильными гранулами в цитоплазме (стрелка) (B) , которые реагируют с иммуноокрашивателем CMV (C) .
Энтеропатия, связанная с вирусом иммунодефицита человека
ВИЧ-энтеропатия – это плохо определенная клиническая форма, которая представляет собой патоген-отрицательную диарею у ВИЧ-инфицированного человека. Возможность того, что это связано непосредственно с местной ВИЧ-инфекцией, подтверждается обнаружением белков ВИЧ и ядерных кислот в различных типах клеток кишечника (то есть эпителиальных клетках, лимфоцитах и макрофагах). Кроме того, комбинированная антиретровирусная терапия привела к улучшению желудочно-кишечных симптомов у этих людей. 224
Были выдвинуты две конкурирующие гипотезы, объясняющие диарейное заболевание слизистой оболочки, вызванное ВИЧ-инфекцией. Было высказано предположение, что энтеропатия ВИЧ является патофизиологическим следствием воздействия gp120, который возникает из мононуклеарных клеток собственной пластинки, и поэтому не зависит от эпителиальной ВИЧ-инфекции. 225 , 226 , 227 Другие утверждали, что диарея вызывается цитокинами (фактором некроза опухоли и родственными частями), выделяемыми инфицированными лимфоидными клетками, которые могут ингибировать поток ионов слизистой оболочки, 228 228 229 приводит к нарушению всасывания, диарее и потере веса. 230 , 231 , 232
Вакуолизированные энтероциты могут демонстрировать преобразование столбчатой в кубовидную морфологию с клеточным апоптозом, наблюдаемым на фоне атрофии ворсинок и крипт или гиперплазии ( ). Эти эпителиальные изменения связаны с легким воспалением слизистой оболочки, интраэпителиальным лимфоцитозом и расширенными млечными сосудами. Гистологические изменения часто незначительны и несоразмерны симптомам. 233 , 234
Энтеропатия, вызванная вирусом иммунодефицита человека.
A, Слизистая оболочка тонкой кишки с частичным притуплением ворсинок демонстрирует апоптоз внутри эпителия, а также в мононуклеарных клетках собственной пластинки. B, Видна область апоптоза (в кружке) . C, Собственная пластинка показывает увеличение плазматических клеток.
Простейшие
Жгутиковые
Giardia Кишечник ( G. lamblia ) – наиболее распространенный простейший патоген человека и основная причина вспышек диарейных заболеваний, передаваемых через воду, в Северной Америке.Инфекция G. кишечник имеет широкий спектр проявлений. Серьезная диарея с кишечной мальабсорбцией и заметной потерей веса может наблюдаться у маленьких детей и у взрослых, ранее не подвергавшихся воздействию, особенно у путешественников из стран с низкой или высокой распространенностью. Младенцы и маленькие дети могут страдать от нарушения роста и развития. Однако у подавляющего большинства людей во всем мире паразит, по-видимому, переносится без каких-либо серьезных заболеваний. 235
Жизненный цикл Giardia включает две стадии: цисту и трофозоит. Первая – инфекционная форма; он относительно инертен и экологически устойчив. После приема внутрь происходит эксцистанция в двенадцатиперстной кишке в результате воздействия желудочного сока и ферментов поджелудочной железы, в результате чего из каждой кисты выделяется по два трофозоита. 236 , 237 Эти трофозоиты реплицируются в криптах двенадцатиперстной кишки и в верхней части тощей кишки, размножаясь бесполым путем путем бинарного деления. 235 Кисты могут быть круглыми или овальными размером 11 × 10 мкм 2 . Каждый из них имеет четыре ядра, аксонемы и два срединных тела. Трофозоиты имеют длину от 10 до 20 мкм и ширину от 5 до 15 мкм и имеют форму слезы, если смотреть с дорсальной или вентральной стороны. У них есть два идентичных ядра и вентральный вогнутый присасывающий диск с четырьмя парами жгутиков, двумя аксонемами и двумя срединными телами. 235 Разрушение и деформация микроворсинок кишечника происходит в том месте, где вентральный диск соприкасается с мембраной микроворсинок. 238
Биопсия двенадцатиперстной кишки и / или тощей кишки у инфицированных пациентов с нормальным всасыванием демонстрирует сохраненную структуру ворсинок с признаками эпителиального повреждения или без них, а количество интраэпителиальных лимфоцитов не увеличивается ( ). И наоборот, инфицированные пациенты с доказанной кишечной мальабсорбцией, вероятно, будут иметь притупление ворсинок от легкого до заметного, воспалительное расширение собственной пластинки и увеличение интраэпителиальных лимфоцитов. 239 , 240 , 241 , 242 Однако уплощенная слизистая оболочка встречается редко.Даже без явных гистологических аномалий трофозоиты обычно обнаруживаются, если взяты по крайней мере два образца биопсии из двенадцатиперстной кишки. 239 Микроорганизмы могут быть обнаружены при биопсии желудка или подвздошной кишки, а также в редких случаях при биопсии толстой кишки. 240 Также может наблюдаться узловая лимфоидная гиперплазия тонкой кишки. 239 Пациенты, в биопсии которых отсутствуют плазматические клетки собственной пластинки, обычно имеют сопутствующую гипогаммаглобулинемию.
Giardia Инфекция двенадцатиперстной кишки у пациента с острым началом диареи после похода.
A, При малой мощности слизистая двенадцатиперстной кишки ничем не примечательна, без значительного воспаления или деформации ворсинчатой архитектуры. B, При высоком увеличении видны характерные каплевидные трофозоиты между ворсинками.
При наличии нормальной или относительно сохраненной ворсинчатой архитектуры дифференциальный диагноз включает глютеновый спру (классификация Марша I), другие инфекционные агенты (например, поствирусный энтерит, криптоспоридии, избыточный бактериальный рост), пищевую чувствительность к неглютену (особенно у детей), использование нестероидные противовоспалительные препараты, аутоиммунные расстройства, иммунодефицит и воспалительные заболевания кишечника.Если присутствует притупление ворсинок, наиболее важным дифференциальным диагнозом является глютеновая спру (Marsh III), учитывая, что оба состояния часто связаны с кишечной мальабсорбцией. Другие болезни, которые следует учитывать, включают тропический спру, аутоиммунную энтеропатию, иммунодефицит, чувствительность к пище, не содержащей глютен, и инфекционный энтерит или затяжную инфекцию тонкой кишки. Однако при тщательном рассмотрении биоптатов тонкого кишечника обычно можно идентифицировать трофозоиты, вызывающие нарушение.
кокцидии
Cryptosporidium , Microsporidium , Isospora и Cyclospora были идентифицированы в тонком кишечнике больных СПИДом, но также являются важными патогенами у здоровых людей, включая младенцев и детей в развивающихся странах ( ). 243 , 244 Из них микроспоридии – одноклеточные облигатные внутриклеточные паразиты, которые были переклассифицированы из простейших в грибы, но тем не менее будут обсуждаться в этом разделе. 245 Передается фекально-оральным путем при прямом контакте или через загрязненную воду или пищу. 244
ТАБЛИЦА 10,5
| Кокцидии | Морфология |
|---|---|
| C.parvum | Базофильные сферические тельца размером 2-5 мкм, выступающие из вершины энтероцитов GMS-отрицательный |
| Cyclospora cayetanensis | микроорганизмов, обычно локализованных в яйцеклетках, но обычно локализуются в яйцеклетках или могут проникать 8-10 микроорганизмов присутствовать на поверхности клетки На некоторых стадиях инфекции в окружении паразитофорной вакуоли (EM) GMS отрицательный |
| Isospora belli | 20-мкм овальные, синие перинуклеарные включения энтероцитов и субядерный Редко присутствует в собственной пластинке или в макрофагах На некоторых стадиях инфекции в окружении паразитофорной вакуоли (EM) |
| Microsporidia ( Enterocytozoon bieneusi и кишечник Трудно обнаружить на срезах, окрашенных H и E Апикальный размер 2-3 мкм в скопления в энтероцитах | |
У иммунокомпетентных людей инфекция обычно купируется самостоятельно и обычно длится несколько дней, но может сохраняться до 4 недель.Симптомы часто включают диарею, боль в животе и недомогание. Могут сообщаться тошнота, рвота и лихорадка. И наоборот, пациенты с ослабленным иммунитетом подвержены риску тяжелой и хронической диареи, которая может быть опасной для жизни. Похудание и схваткообразные боли в животе пропорциональны тяжести диареи.
Другие кишечные условно-патогенные микроорганизмы могут инфицировать пациентов с ослабленным иммунитетом. 244 Пациенты с изоспориазом могут иметь периферическую эозинофилию.Эндоскопическое исследование часто показывает нормальную слизистую оболочку кишечника или легкую эритему, зернистость слизистой оболочки, атрофию и поверхностные эрозии. Хотя все четыре кокцидия в первую очередь поражают слизистую оболочку тонкой кишки, особенно в ее дистальном сегменте, слизистая оболочка толстой кишки и желчные пути также могут быть вовлечены в обстановку тяжелой инфекции. 244
Диагноз обычно основывается на исследовании образцов кала. Реже исследование аспирата двенадцатиперстной кишки / тощей кишки с помощью специальных красителей может установить диагноз.Оценка биоптатов тонкой кишки с помощью электронной микроскопии может быть более чувствительной, чем исследование кала, для диагностики кишечного микроспоридиоза ( а также ). 246 , 247 С развитием чувствительных диагностических тестов (например, ELISA), иммуногистохимии и ПЦР, 63 , вероятно, что инфекции низкой интенсивности будут выявляться чаще, а некоторые, вероятно, будут слабо клиническими. значение. 244
Enterocytozoon bieneusi Инфекция двенадцатиперстной кишки.
Биопсия слизистой оболочки показывает частичное притупление ворсинок с энтероцитами, инфицированными спорами микроспоридий (стрелка) (окраска толуидиновым синим).
Septataestiveis Инфекция двенадцатиперстной кишки.
Споры сгруппированы в надъядерные вакуоли энтероцитов (стрелка) (окраска толуидиновым синим).
При всех кокцидиозных инфекциях слизистая оболочка тонкой кишки имеет неспецифические признаки, включая нормальную слизистую оболочку кишечника при инфекциях низкой плотности или интраэпителиальный лимфоцитоз, атрофию ворсинок различной степени, гиперплазию крипт и смешанное воспаление в собственной пластинке, если нагрузка на организм высокий. 248 , 249 Диагноз ставится на основании морфологии организма с помощью световой микроскопии и / или ультраструктурного исследования биоптатов. Микроспоридии трудно обнаружить на срезах, окрашенных H и E, но специальные окраски, такие как GMS, PAS, модифицированные кислотоустойчивые, модифицированные трихромные, аурамин, окраски Вартина-Старри и Брауна-Бренна, могут значительно помочь в диагностике (см.) .
Гельминты
Обычным методом диагностики желудочно-кишечных гельминтозов является исследование стула на предмет наличия яйцеклеток и паразитов, но патологи иногда могут встретить эти организмы при эндоскопической биопсии или в образцах после резекции.Таким образом, в этом разделе кратко описаны гельминты, которые могут поражать тонкий кишечник.
Enterobius vermicularis (Острица)Острицы являются одними из наиболее распространенных паразитов человека и, как правило, поражают маленьких детей. Они распространены по всему миру, но чаще встречаются в холодном или умеренном климате и в развитых странах. Черви живут и размножаются в подвздошной кишке, слепой кишке, проксимальном отделе толстой кишки и аппендиксе; однако патологоанатомы чаще всего обнаруживают их в образцах толстой кишки, обычно как случайную находку в приложении.
Ascaris lumbricoidesАскаридоз распространен во всем мире, с наибольшей частотой во влажном тропическом климате. Способ заражения – фекальное заражение игрушек, земли и пальцев; загрязненные сырые овощи; и питьевая вода. Обычно дети более уязвимы, чем взрослые, к инфекции Ascaris . Пациенты могут протекать бессимптомно или они могут жаловаться на неопределенные боли в животе. Однако массивное инфицирование с непроходимостью, перфорацией с перитонитом, аппендицитом и панкреатобилиарной обструкцией все же происходит. 250 , 251 , 252
Повреждение тканей можно увидеть в основном в местах прикрепления, но у взрослых A. lumbricoides в тонкой кишке обычно не вызывает диагностических поражений. 250 , 251 , 252 Эта нематода (аскарида) отличается большими размерами даже в личиночной форме. Женские черви достигают длины более 30 см; самцы несколько мельче.Гельминт имеет кольцевидную многослойную кутикулу с выступающей подкожной клетчаткой и заметными боковыми тяжами. Женский псевдокоэлем включает парные половые трубки, содержащие бесчисленное количество яйцеклеток, которые в зрелом состоянии демонстрируют заметные соскобы ( ). Даже если организм больше не жизнеспособен, его можно легко идентифицировать по размеру.
A, Ascaris lumbricoides с толстой кольчатой кутикулой и подкожной клетчаткой. B, Зрелые яйцеклетки Ascaris демонстрируют заметные соскальзывания (наконечник стрелки) .
Анкилостомоз (анкилостомоз)
Анкилостомоз (анкилостомоз (анкилостомоз)
) Анкилостомоз ( Necator americanus и Ancylostoma duodenale ) распространен во всем мире, особенно в сельских районах влажных тропиков, где нет надлежащей санитарии и люди ходят босиком. Нитевидные личинки проникают через кожу стоп или рук, попадают в венулы и переносятся в капилляры легких, где прорываются через капилляры в альвеолярные мешочки. Впоследствии они мигрируют через проксимальные дыхательные пути в желудочно-кишечный тракт.Взрослые анкилостомы представляют собой кремово-белые нематоды цилиндрической формы с большой буккальной капсулой, которая включает зубы или режущие пластины. 251 , 253 , 254
Пациенты обычно протекают бессимптомно, но могут наблюдаться диспепсия, тошнота и дискомфорт в эпигастрии. Кроме того, поскольку черви прикрепляются к слизистой оболочке кишечника и забирают кровь из капилляров ворсинок, у пациента развивается анемия, если заражение не лечить.
Повреждение слизистой оболочки обычно незначительное, но может наблюдаться плотный эозинофильный инфильтрат, распространяющийся в подслизистую основу, или притупление ворсинок.Образцы биопсии могут иногда выявлять слизистую оболочку кишечника в ротовой полости червя. 251 , 253 , 254
Strongyloides stercoralisРаспространение S. stercoralis по всему миру с наибольшей распространенностью в теплых и влажных регионах. Взрослые, особенно пожилые, госпитализированные, помещенные в специализированные учреждения или лица с ослабленным иммунитетом, более подвержены заражению Strongyloides , чем другие.
Личинки нитевидной формы проникают через кожу, проникают в венозную систему, перемещаются в легкие и мигрируют вверх по проксимальным дыхательным путям и вниз в пищевод, в конечном итоге достигая тонкой кишки. Взрослые самки гельминтов, паразитирующие в тонком кишечнике человека, откладывают яйца в слизистой оболочке кишечника, из которых вылупляются рабдитообразные личинки, которые выделяются со стулом. В неблагоприятной среде рабдитоформные личинки трансформируются в нитевидных личинок (паразитическая фаза). В цикле аутоинфекции рабдитообразные личинки превращаются в инфекционных нитевидных личинок в кишечнике или на коже перианальной области и напрямую вторгаются в хозяина.Эта аутоинфекционная способность приводит к длительной болезни. Распространенная инфекция (т. Е. Миграция личинок к органам за пределами аутоинфекционного цикла) может возникать у хозяев с ослабленным иммунитетом и приводить к тяжелым, опасным для жизни заболеваниям. 250 , 251 , 255 , 256 , 257 , 258 , 259 2603 , 262 Системная паразитарная инфекция предрасполагает к грамотрицательному сепсису.
Взрослые самки червей имеют длину от 2 до 3 мм, с кутикулой толщиной от 1 до 2 мкм и тонкими поперечными бороздками. Яйца от 50 до 60 мкм, овальные, с тонкой оболочкой и зародыши на выходе из самки. Размер личинок рабдитовидной формы составляет от 200 до 300 мкм, а у нитевидных личинок – от 300 до 600 мкм. 250 , 251 , 255 , 256 , 257 , 258 , 259 2603 , 262
Многие пациенты являются бессимптомными носителями, но сообщалось о боли в животе, диарее, тошноте, рвоте, анорексии, потере веса и желудочно-кишечном кровотечении в любом порядке или комбинации.Также встречаются илеус, непроходимость тонкой кишки и недоедание. КТ иногда выявляет внутрибрюшную лимфаденопатию. Желудочно-кишечные проявления могут сопровождаться кожным зудом, сыпью, эозинофилией и легочными симптомами. 250 , 251 , 255 , 256 , 257 , 258 , 259 2603 , 262
Поражения слизистой оболочки могут приводить к эзофагиту и гастриту, а также к дуодениту, тощей кишке, илеиту и колиту с псевдомембранозным колитом.Язвы слизистой оболочки чаще всего наблюдаются в тонком кишечнике, но могут возникать на любом уровне желудочно-кишечного тракта. Гистологически крипты часто растянуты многочисленными личинками и взрослыми червями ( ), но эти организмы может быть трудно обнаружить из-за их неоднородного распределения. Другие гистологические признаки включают притупление ворсинок, язвы и некроз, отек и плотный эозинофильный инфильтрат собственной пластинки. Также могут быть видны гранулемы. 250 , 251 , 255 , 256 , 257 , 258 , 259 2603 , 262
Подвздошная кишка пациента, инфицированного взрослым S.stercoralis (A) и рабдитовидные личинки (B) в криптах.
Capillaria philippinensis (Кишечный капилляриоз)
Несмотря на эндемичность на Филиппинах и в Таиланде, случаи C. philippinensis были зарегистрированы в неэндемичных районах. Передача человеку происходит при попадании в организм пресноводных рыб, инфицированных личинками. Черви обитают как в тонком, так и в толстом кишечнике. При вскрытии из литра кишечного содержимого можно выделить до 200 000 глистов.Аутоинфекцию приписывают огромному количеству организмов. 251 , 253 , 263 , 264
Размер женских червей варьируется от 2,5 до 4,3 мм, а мужские черви немного меньше. C. philippinensis Яйца длиной от 36 до 45 мкм имеют бочкообразную форму с приплюснутыми биполярными пробками. C. philippinensis похож на Trichuris и Trichinella spp. но отличается от них характерными яйцеклетками.Симптомы инфекции неспецифичны и включают тупую боль в желудке или генерализованную боль в животе, а также водянистую и объемную диарею с повышенным количеством жира. Неизлечимая диарея может привести к асциту и потере веса, за которыми следует кахексия и смерть. Естественное течение болезни относительно быстрое, а период между появлением симптомов и смертью составляет всего 2–3 месяца. 251 , 253 , 263 , 264
Тонкая кишка сильно утолщена, перегружена и расширена жидкостью.Чрезвычайно большое количество взрослых червей, личинок и яйцеклеток можно увидеть в тощей кишке, проксимальной части подвздошной кишки и иногда в двенадцатиперстной кишке. Черви чаще всего встречаются в криптах тонкой кишки, но они также могут проникать в собственную пластинку. В ворсинах кишечника наблюдаются вторичные изменения, такие как атрофия ворсинок и шелушение эпителия ( ). 251 , 253 , 263 , 264
Capillaria philippinensis .
Пораженная подвздошная кишка демонстрирует атрофию ворсинок, слущивание эпителия и наличие гельминта в крипте.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Атеросклероз | Сидарс-Синай
Не то, что вы ищете?Что такое атеросклероз?
Атеросклероз – утолщение стенки артерий.Это также известно как затвердение артерий. Это вызвано накоплением налета на внутренней выстилке артерии.
Зубной налет состоит из отложений жирные вещества, холестерин, продукты жизнедеятельности клеток, кальций и фибрин. Как это накапливается в артериях, стенки артерий утолщаются и становятся жесткими.
Атеросклероз – медленное, прогрессирующее заболевание.Это может начаться еще в детстве. Но у некоторых людей это может прогрессировать быстро.
Что вызывает атеросклероз?
Точно не понятно, как это запускается или что его вызывает. Постепенное накопление налета или его утолщение из-за воспаления. возникает на внутренней стороне стенок артерии. Это снижает кровоток и кислород. к органы и ткани тела.
Кто подвержен риску развития атеросклероза?
К факторам риска относятся:
- Высокий холестерин и триглицериды уровни
- Высокое кровяное давление
- Курение
- Сахарный диабет 1 типа
- Ожирение
- Отсутствие физической активности
- Диета с высоким содержанием насыщенных жиров
Каковы симптомы атеросклероза?
Могут развиться признаки и симптомы медленно с течением времени.Симптомы также могут различаться в зависимости от пораженной артерии. Или ты мая есть несколько симптомов. Но когда основная артерия заблокирована, у вас может быть сердечный приступ, инсульт или сгусток крови.
Симптомы атеросклероза могут быть похожим на другие состояния здоровья. Обратитесь к своему врачу за диагнозом.
Как диагностируется атеросклероз?
Сначала ваш врач проведет полная история болезни и медицинский осмотр.У вас также может быть один или несколько из них тесты:
- Сердечный катетеризация. Длинная тонкая трубка (катетер) вводится в коронарные артерии. Краситель вводится в артерию. Затем делают рентгеновские снимки. Краситель помогает показать сужение, закупорки и другие проблемы определенных артерий.
- Допплер сонография. Зонд используется для отправки звуковых волн в кровеносный сосуд, чтобы посмотреть на кровоток. Аудиоприемник усиливает звук крови, движущейся по сосуду. Слабый звук или отсутствие звука могут означать, что есть блокировка. Это используется для поиска суженной крови сосуды живота, шеи или ног.
- Кровь сравнение давления. Измерение артериального давления в лодыжках и в руки сравниваются.Это помогает найти любые различия в артериальном давлении. Большой различия могут означать сужение кровеносных сосудов.
- MUGA / радионуклидная ангиография. Это разновидность ядерного сканирования. Это делается для того, чтобы увидеть, как движется сердечная стенка и сколько крови перекачивается с каждым ударом сердца, когда вы находитесь в состоянии покоя.
- Сканирование перфузии таллия / миокарда. Это разновидность ядерного сканирования. Это делается в состоянии покоя или после упражнение. Он может показать участки сердечной мышцы, которые не получают достаточного количества кровь.
- Сердечный CT. Это разновидность рентгеновского обследования. Это может показать, есть ли коронарный кальциноз. Это может привести к проблемам с сердцем в будущем.
Как лечится атеросклероз?
Лечение может включать образ жизни перемены, медицина и хирургия.
Изменения образа жизни
Изменения образа жизни могут включать:
- Отказ от курения
- Контроль уровня холестерина
- Контроль уровня сахара (глюкозы) в крови
- Лечение высокого кровяного давления
- Выполнение упражнений
- Соблюдение здорового питания
Лекарства
Лекарства, которые могут быть использованы: перечислено ниже.
Антиагрегантные препараты
Они используются для уменьшения способности тромбоцитов в крови слипаться. и c
Антикоагулянты
Их также называют разжижителями крови. Они работают иначе, чем антиагреганты. лекарства, снижающие способность крови к свертыванию.Бивалирудин, эноксапарин, и гепарин являются примерами внутривенных (внутривенных) и инъекционных антикоагулянтов. Там много других антикоагулянтов, используемых для лечения тромбов, возникающих при нерегулярные сердечные ритмы. Но они не часто используются при атеросклерозе.
Лекарственные средства, снижающие уровень холестерина
Это лекарства, используемые для снижения содержания жиров (липидов) в крови.Они сосредоточены на изменение уровня холестерина липидов низкой плотности (ЛПНП). Статины являются разновидностью этого медицина. Они включают симвастатин, аторвастатин и правастатин. Другие виды лекарство может использоваться для снижения уровня холестерина. К ним относятся желчная кислота секвестранты, такие как колесевелам, холестирамин и колестипол. Другое лекарство никотиновая кислота. Ваш врач может также назначить фибраты.Это помогает улучшить ваш уровень холестерина и триглицеридов. Люди с унаследованным высоким уровнем холестерин (семейная гиперхолестеринемия), возможно, потребуется использовать лекарство, называемое Ингибитор PCSK9 для контроля холестерина. Два вида этого лекарства: алирокумаб и эволокумаб.
Лекарства от кровяного давления
Несколько различных типов лекарств по-разному действуют на снижение артериального давления.
Коронарная ангиопластика
При этой процедуре длинный тонкий трубка (катетер) вводится в кровеносный сосуд и продвигается вверх в сердце. Там, надувается воздушный шар, чтобы открыть в сосуде отверстие большего размера. Это увеличивает кровь поток. Ангиопластика проводится на других кровеносных сосудах в других частях тела.Чрескожное коронарное вмешательство (ЧКВ) относится к ангиопластике коронарных артерий. артерии, чтобы больше крови попадало в сердце. Есть несколько типов PCI, включая:
- Воздушный шар ангиопластика. Небольшой баллон надувается внутри заблокированной артерии, чтобы открыть заблокированную артерию. площадь.
- Атерэктомия. Забитый участок внутри артерии срезается крошечным приспособлением на конце катетера.
- Лазер ангиопластика. Лазер, используемый для испарения закупорки артерии.
- Коронарный артериальный стент. Крошечная сетчатая спираль расширяется внутри заблокированной артерии, чтобы открыть заблокированную артерию. области и оставляют на месте, чтобы артерия оставалась открытой.
Аортокоронарное шунтирование
Это чаще всего называют байпасом. операция.Это часто делается у людей, страдающих стенокардией (болью в груди) из-за: атеросклероз сердечных артерий. Во время операции создается обходной анастомоз вокруг закупоренный участок артерии. Здоровая вена берется из других частей тела. Этот называется прививкой. Трансплантат обычно берется с ноги или с грудной клетки. Трансплантат прикрепляется выше и ниже заблокированного участка коронарной артерии. Этот позволяет крови течь по заблокированной области.Иногда требуется более одной артерии. обошли во время той же операции.
Какие возможные осложнения атеросклероза?
Наращивание бляшек внутри артерий снижает кровоток. Сердечный приступ может произойти, если кровоснабжение снизится до в сердце. Поврежденная сердечная мышца также может не качать кровь.Это может привести к сердечной недостаточности. А инсульт может произойти, если прекращено кровоснабжение головного мозга. Если кровоснабжение является уменьшается в руках или ногах, это может вызвать сильную боль и разрушить ткани.
Можно ли предотвратить атеросклероз?
Вы можете предотвратить или задержать атеросклероз за счет снижения факторов риска. Это включает:
- Соблюдение здорового питания
- Похудение
- Физическая активность
- Не курить
В здоровую диету входят:
- Фрукты и овощи
- Цельнозерновые
- Постное мясо, курица без кожи и рыба
- Обезжиренные или нежирные молочные продукты и напитки
- Низкое содержание натрия
- Низкое содержание рафинированного сахара и зерна
- Низкое содержание твердых жиров
Если вы рискуете атеросклероз из-за семейного анамнеза или высокого холестерина, принимайте лекарства как под руководством вашего лечащего врача.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если:
- Ваши симптомы ухудшаются
- У вас появились новые симптомы
Ключевые точки атеросклероза
- Атеросклероз – утолщение стенки артерий. Это также известно как затвердение артерий.Это вызвано к накопление налета на внутренней выстилке артерии
- Факторы риска могут включать высокие уровень холестерина, высокое кровяное давление, курение, диабет, ожирение и насыщение жиры.
- Атеросклероз может вызвать сердце приступ, инсульт, аневризма или сгусток крови.
- Вам могут потребоваться лекарства, лечение или операция по уменьшению осложнений атеросклероза.
Следующие шаги
Советы, которые помогут получить максимальную отдачу от визит к вашему лечащему врачу:
- Знайте причину вашего визита и что вы хотите.
- Перед визитом запишите вопросы, на которые вы хотите получить ответы.
- Возьмите с собой кого-нибудь, чтобы помочь вам спросить вопросы и запомните, что вам говорит ваш провайдер.
- При посещении запишите имя новый диагноз и любые новые лекарства, методы лечения или тесты. Также запишите любые новые инструкции, которые дает вам ваш провайдер.
- Знайте, почему новое лекарство или лечение прописан, и как он вам поможет. Также знайте, какие бывают побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему тест или процедура рекомендуются и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство или пройти тест или процедуру.
- Если вам назначен повторный прием, запишите дату, время и цель визита.
- Узнайте, как можно связаться со своим поставщиком услуг Если у вас есть вопросы.
Медицинский обозреватель: Мэнди Снайдер APRN
Медицинский обозреватель: Лу Каннингем
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Каротидная эндартерэктомия | Johns Hopkins Medicine
Что такое эндартерэктомия сонной артерии?
Каротидная эндартерэктомия (CEA) – это операция по лечению болезни сонной артерии.Сонные артерии – это главные кровеносные сосуды, по которым кислород и кровь поступают в мозг. При заболевании сонной артерии эти артерии сужаются. Это снижает приток крови к мозгу и может вызвать инсульт.
Во время эндартерэктомии сонной артерии ваш лечащий врач хирургическим путем удалит налет, который накапливается внутри сонной артерии. Он или она сделает разрез (надрез) сбоку шеи над пораженной сонной артерией. Артерия открывается, и бляшка удаляется. Ваш лечащий врач снова сшит артерию.Это восстанавливает нормальный приток крови к мозгу. Вы можете пройти эту процедуру во время бодрствования под местной анестезией или во время сна под общим наркозом.
Зачем мне нужна каротидная эндартерэктомия?
Сужение сонных артерий чаще всего вызывается атеросклерозом. Это накопление бляшки на внутренней выстилке артерии. Зубной налет состоит из жирных веществ, холестерина, продуктов жизнедеятельности клеток, кальция и фибрина. Атеросклероз еще называют «затвердением артерий».«Он может поражать артерии по всему телу. Заболевание сонной артерии похоже на заболевание коронарной артерии. При ишемической болезни сердца закупорки образуются в артериях сердца и могут вызвать сердечный приступ. В мозге это может привести к инсульту.
Для правильной работы мозгу требуется постоянный приток кислорода и питательных веществ. Даже кратковременный перерыв в кровоснабжении может вызвать проблемы. Клетки мозга начинают умирать всего через несколько минут без крови и кислорода. Если сужение сонных артерий становится достаточно серьезным, чтобы блокировать кровоток, или если кусок налета отламывается и блокирует кровоток в головном мозге, может произойти инсульт.Мини-инсульт (транзиторная ишемическая атака или ТИА) – это симптомы, похожие на инсульт, которые длятся от нескольких минут до нескольких часов. ТИА может быть первым признаком болезни.
У вас может не быть симптомов, если у вас заболевание сонной артерии. Накопление зубного налета может не блокировать кровоток, достаточный для возникновения симптомов. Артерия, заблокированная наполовину или реже, не вызывает никаких симптомов.
У вашего лечащего врача могут быть другие причины порекомендовать вам каротидную эндартерэктомию.
Каковы риски каротидной эндартерэктомии?
Некоторые возможные осложнения каротидной эндартерэктомии включают:
- Инсульт или TIA
- Сердечный приступ
- Скопление крови в ткани вокруг места разреза, вызывающее отек
- Нервные проблемы с определенными функциями глаз, носа, языка или ушей
- Кровотечение в мозг (внутримозговое кровоизлияние)
- Судороги (редко)
- Повторная закупорка сонной артерии.Или новая закупорка артерии на другой стороне шеи.
- Кровотечение из разреза на шее
- Инфекция
- Высокое кровяное давление
- Нерегулярное сердцебиение
- Заблокированы дыхательные пути из-за отека или кровотечения в шее
Если у вас аллергия на лекарства, контрастный краситель, йод или латекс или вы чувствительны к ним, сообщите об этом своему врачу. Также сообщите своему врачу, если у вас почечная недостаточность или другие проблемы с почками.
В зависимости от вашего состояния могут быть другие риски. Перед процедурой обсудите любые проблемы с вашим лечащим врачом.
Как мне подготовиться к эндартерэктомии сонной артерии?
- Ваш лечащий врач объяснит вам процедуру, и вы сможете задать вопросы.
- Вам будет предложено подписать форму согласия, которая дает ваше разрешение на выполнение процедуры. Внимательно прочтите форму и задавайте вопросы, если что-то непонятно.
- Ваш лечащий врач изучит вашу историю болезни и проведет медицинский осмотр, чтобы убедиться, что ваше здоровье в целом хорошее, перед процедурой.У вас могут быть анализы крови или другие диагностические тесты.
- Сообщите своему врачу, если вы чувствительны к каким-либо лекарствам, йоду, латексу, ленте, контрастному красителю или анестезии или у вас аллергия на них.
- Сообщите своему врачу обо всех лекарствах, отпускаемых по рецепту и без рецепта, и растительных добавках, которые вы принимаете.
- Сообщите своему врачу, если у вас в анамнезе есть нарушения свертываемости крови. Также сообщите своему врачу, если вы принимаете какие-либо разжижающие кровь лекарства (антикоагулянты), аспирин или другие лекарства, влияющие на свертываемость крови.Вам могут потребовать прекратить прием некоторых из этих лекарств перед процедурой.
- Если вы беременны или думаете, что можете быть беременны, сообщите об этом своему врачу.
- Следуйте всем инструкциям по отказу от еды и питья перед операцией.
- Ваш лечащий врач может запросить анализ крови перед процедурой, чтобы узнать, сколько времени требуется для свертывания крови.
- Перед процедурой вы можете принять лекарство (успокаивающее), которое поможет вам расслабиться.
- Сообщите своему врачу, если у вас есть кардиостимулятор.
- Если вы курите, бросьте курить как можно скорее перед процедурой. Это может помочь вам быстрее восстановиться. Это также может улучшить ваше общее состояние здоровья. Курение повышает риск образования тромбов ..
- В зависимости от вашего состояния ваш лечащий врач может дать вам другие инструкции для подготовки.
Что происходит во время каротидной эндартерэктомии?
Каротидная эндартерэктомия требует госпитализации. Процедуры могут отличаться в зависимости от вашего состояния и практики вашего лечащего врача.
Как правило, эндартерэктомия сонной артерии (CEA) следует этому процессу:
- Вас попросят удалить все украшения или другие предметы, которые могут помешать процедуре.
- Вы снимете одежду и наденете больничную одежду.
- Вам будет предложено опорожнить мочевой пузырь перед процедурой.
- В вашу руку будет введена линия для внутривенного введения. Другой катетер будет вставлен в ваше запястье, чтобы контролировать артериальное давление и брать образцы крови.Один или несколько дополнительных катетеров могут быть введены в шею напротив места операции, чтобы контролировать состояние вашего сердца. Другие места для катетера включают область под ключицей и пах.
- Если на месте операции слишком много волос, медицинская бригада может сбрить их.
- Вас положат на операционный стол на спину. Ваша голова будет слегка приподнята и повернута в сторону, на которую будет производиться операция.
- В мочевой пузырь будет введен катетер для слива мочи.
- Анестезиолог проверит вашу частоту сердечных сокращений, артериальное давление, дыхание и уровень кислорода в крови во время операции.
- CEA можно проводить под местной анестезией. Вы будете сонливыми, но не почувствуете оперируемую область. Перед процедурой вам введут успокаивающее средство, которое поможет вам расслабиться. Это позволяет врачу следить за вашим самочувствием во время процедуры, задавая вам вопросы и проверяя силу захвата вашей руки.
- Если CEA проводится под местной анестезией, поставщик медицинских услуг окажет вам постоянную поддержку и обеспечит комфорт во время процедуры.При необходимости вы получите обезболивающее.
- Под местной анестезией вы будете получать кислород через трубку, которая вставляется в нос.
- CEA также может быть проведена под общим наркозом. Это означает, что вы будете спать. После того, как вы введете успокоительное, врач вставит вам дыхательную трубку в горло и дыхательное горло, чтобы обеспечить доступ воздуха к вашим легким. Вы будете подключены к аппарату ИВЛ. Этот аппарат будет дышать за вас во время операции.
- Вам введут дозу антибиотиков через капельницу, чтобы предотвратить инфекцию.
- Медицинская бригада очистит кожу над местом операции антисептическим раствором.
- Врач сделает разрез (надрез) на стороне шеи над больной артерией. Как только артерия обнажена, врач сделает разрез в артерии.
- Поставщик медицинских услуг может использовать устройство, называемое шунтом, для отклонения кровотока в зоне операции. Это будет поддерживать приток крови к мозгу. Шунт – это небольшая трубка, которая вводится в сонную артерию, чтобы направить кровоток по оперируемой области.
- При отведении кровотока врач удалит бляшку из артерии.
- Затем врач удалит шунт и осторожно закроет артерию. Разрез на шее зашивается.
- В шею можно вставить небольшую трубку (слив). Это позволит слить всю кровь в небольшую всасывающую грушу размером с ладонь. Обычно его удаляют утром после процедуры.
- Вы можете получать лекарство от кровяного давления через капельницу во время и после процедуры, чтобы поддерживать кровяное давление в определенном диапазоне.
- Если у вас была общая анестезия, врач разбудит вас в операционной, чтобы убедиться, что вы можете ответить на вопросы.
- На место операции будет наложена стерильная повязка или повязка.
Что происходит после эндартерэктомии сонной артерии?
В больнице
После процедуры вы попадете в палату восстановления. Как только ваше артериальное давление, пульс и дыхание стабилизируются и вы придете в готовность, вас могут отправить в отделение интенсивной терапии (ICU) или в палату вашей больницы.
В подходящее время вам помогут встать с постели и разойтись, так как вы справитесь с этим.
Если во время процедуры в разрез была вставлена дренажная трубка, врач, скорее всего, удалит ее на следующее утро.
Вам предложат твердую пищу по мере того, как вы с ней справитесь.
Примите обезболивающее в соответствии с рекомендациями врача. Аспирин или некоторые другие обезболивающие могут увеличить вероятность кровотечения. Обязательно принимайте только рекомендованные лекарства.
Ваш лечащий врач может назначить вам повторное дуплексное ультразвуковое исследование для контроля сонных артерий на шее.
Обычно вы можете вернуться домой в течение 1-2 дней после каротидной эндартерэктомии.
Дома
Когда вы окажетесь дома, важно, чтобы место разреза было чистым и сухим. Ваш лечащий врач даст вам конкретные инструкции по купанию. Если используются швы, они будут сняты при последующем посещении офиса. Если используются клейкие полоски, держите их сухими, и они отпадут в течение нескольких дней.
Вы можете вернуться к своей обычной диете, если лечащий врач не укажет вам иное. Обычно рекомендуется придерживаться диеты с низким содержанием жиров и холестерина. Вы должны есть овощи, фрукты, нежирные или обезжиренные молочные продукты и нежирное мясо. Избегайте обработанных или упакованных продуктов.
Попросите вашего поставщика медицинских услуг сообщить о любом из следующего:
- Лихорадка или озноб
- Покраснение, припухлость или кровотечение или другие выделения из места разреза
- Усиление боли вокруг места разреза
Позвоните 911
Позвоните в службу 911, если произойдет одно из следующих событий:
- Слабость, покалывание или потеря чувствительности одной стороны лица или тела
- Внезапное двоение в глазах или нарушение зрения одним или обоими глазами
- Внезапное затруднение при разговоре или невнятная речь
- Внезапная сильная головная боль
Ф.A.S.T. – это простой способ запомнить признаки инсульта. Когда вы видите знаки, значит, вам нужно быстро позвонить в службу 911. F.A.S.T. означает:
- F для с опущенным лицом . Одна сторона лица отвисла или онемела.
- для слабости руки . Одна рука слабая или онемела. Когда человек поднимает обе руки одновременно, одна рука может опускаться.
- S для речевой трудности .Вы можете заметить невнятную речь или проблемы с речью. Человек не может правильно повторить простое предложение, когда его спросят.
- T для раз, чтобы позвонить 911 . Если у кого-то проявляются какие-либо из этих симптомов, даже если они исчезнут, немедленно позвоните в службу 911. Отметьте время, когда впервые появились симптомы.
Ваш лечащий врач может дать вам другие инструкции после процедуры в зависимости от вашей ситуации.

 В клинике 24 часа в сутки 7 дней в неделю работают кандидаты и доктора медицинских наук, профессора и доценты кафедр ведущих вузов, врачи первой и высшей квалификационной категории. Мы трудимся без праздников и выходных для того, чтобы вы были здоровы и счастливы.
В клинике 24 часа в сутки 7 дней в неделю работают кандидаты и доктора медицинских наук, профессора и доценты кафедр ведущих вузов, врачи первой и высшей квалификационной категории. Мы трудимся без праздников и выходных для того, чтобы вы были здоровы и счастливы.