Парапапиллярный дивертикул: MEDISON.RU – Дивертикул двенадцатиперстной кишки, симулировавший кисту поджелудочной железы
MEDISON.RU – Дивертикул двенадцатиперстной кишки, симулировавший кисту поджелудочной железы
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Дивертикулом (от лат. diverto, divertere – сворачивать, направлять в другую сторону) называется выпячивание стенки полого органа, сообщающееся с его просветом. Различают дивертикулы истинные и ложные, первые – редки, преимущественно бывают врожденными, единичными. Их стенка имеет такое же строение, как и полого органа (отсюда название). Имея мышечный слой, истинные дивертикулы способны активно опорожняться, их воспаление возникает редко [2].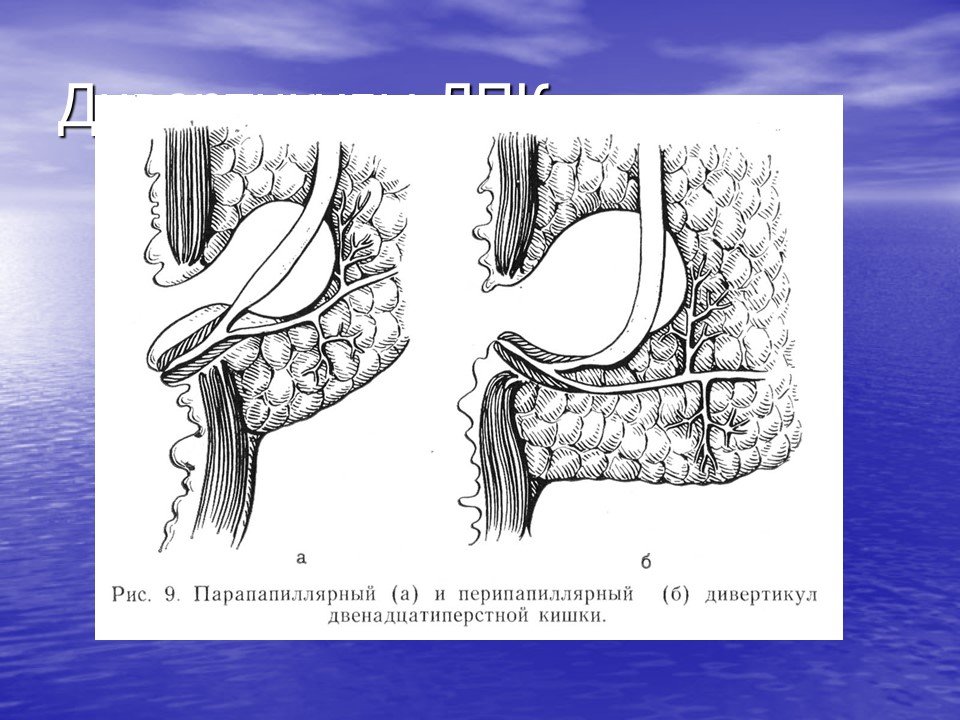
Дивертикулы возникают в слабых местах стенки, чаще в туннелях, образуемых сосудами, пенетрирующими мышечный слой. Близость к кровеносным сосудам создает высокий риск кровотечения [4, 7]. Именно поэтому клиническое значение заболевания состоит в возможности развития осложнений, в том числе угрожающих жизни [2].
В диагностике дивертикулов пищеварительного тракта (они могут возникать в любом полом органе, но, как показывает статистика, чаще встречаются в толстой кишке) ведущее место занимает рентгенологический метод, поскольку эндоскопическое исследование заметно уступает в точности. Так, эзофагогастродуоденоскопия (ЭГДС) выявляет заболевание, например в двенадцатиперстной кишке, лишь у 1/3 из числа больных, которым диагноз установлен рентгенологически.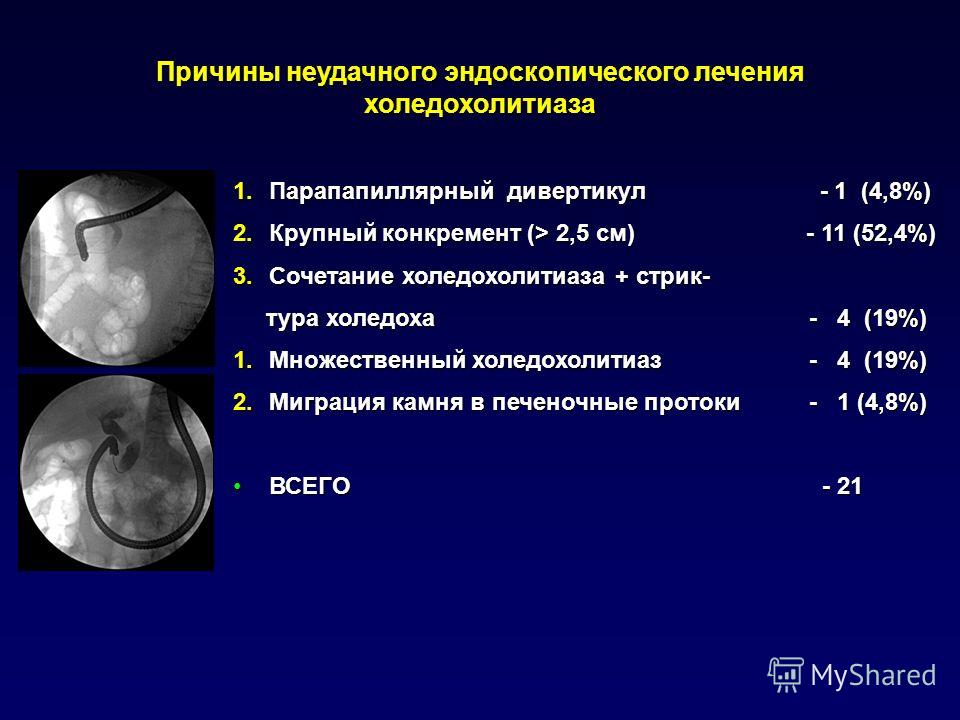
В последние годы накоплен достаточно большой опыт ультразвуковой диагностики патологических состояний и заболеваний желудочно-кишечного тракта [1, 3, 5, 6]. Вместе с тем в доступной литературе мы не встретили ни одного случая успешной ультразвуковой диагностики дивертикулов желудка или двенадцатиперстной кишки.
В настоящем сообщении хотим поделиться наблюдением, подтвердившим возможность эхографической диагностики дивертикула двенадцатиперстной кишки.
Описание случая
Больная А., 66 лет, обратилась с жалобами на непродолжительные, периодически возникающие ноющие боли в эпигастрии и правом подреберье, не связанные с приемом пищи, ощущение горечи во рту, отрыжки воздухом и пищей, изжогу, тошноту. Из анамнеза известно, что в 1982 г. произведена операция холецистэктомии по поводу желчнокаменной болезни. В последующем чувствовала себя хорошо, не обследовалась, не лечилась.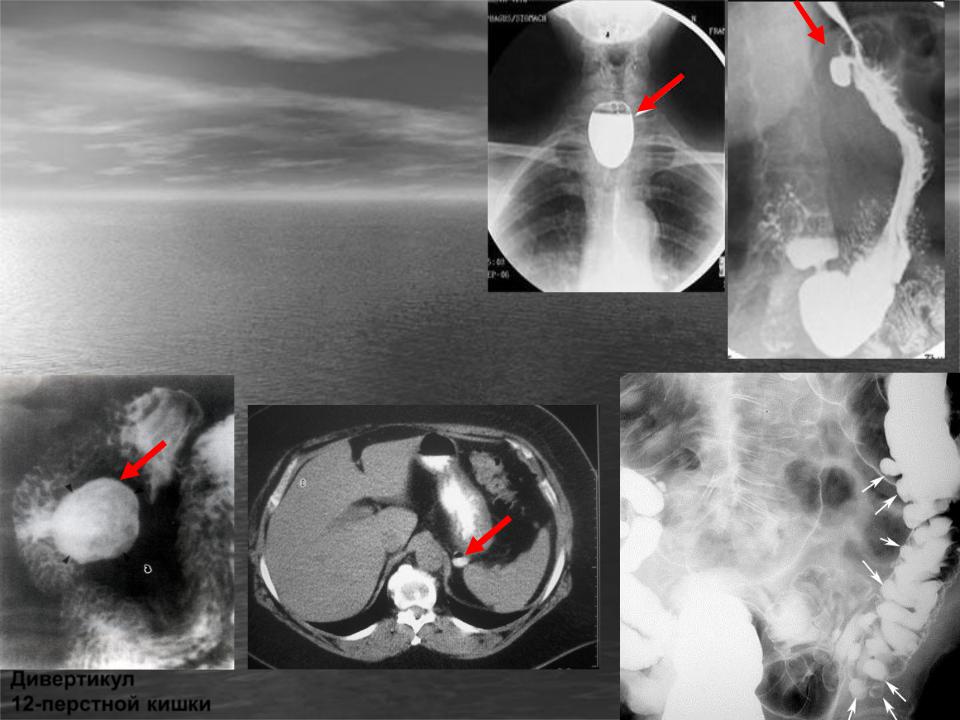
При обращении: состояние удовлетворительное, повышенного питания, кожные покровы и видимые слизистые чистые, нормальной окраски. Со стороны сердечно-сосудистой системы и легких отклонений не выявлено. Пульс 79 уд. в 1 мин, ритмичный, хорошего наполнения. АД = 135/90 мм рт. ст. Язык влажный, обложен серым налетом. Живот мягкий, умеренно болезненный при пальпации в эпигастрии. Печень не увеличена, не пальпируется. Стул со склонностью к запорам. Дизурии нет. В клиническом и биохимическом анализах крови диагностически значимых отклонений от нормы не выявлено.
При УЗИ органов брюшной полости: печень в размере не увеличена (4,3-13,3 см), контур ее ровный, паренхима с умеренно выраженными явлениями жировой инфильтрации. Очаговой патологии не выявлено. Внутрипеченочные желчные протоки и вены, портальная (0,9 см) и селезеночная (0,4 см) вены не расширены. Холедох визуализируется фрагментарно, диаметр не превышает 0,8 см. Желчный пузырь не визуализируется (оперативно удален). Поджелудочная железа нормальных размеров (2,9-1,6-2,1 см), контур ровный, равномерно диффузно уплотнена. Вирсунгов проток не расширен. Диаметр сечения пищеварительного тракта на уровне пищеводного отверстия диафрагмы 1,6 см. В желудке натощак много слизи, стенка его не утолщена (0,3-0,5 см). На уровне наружного контура головки поджелудочной железы визуализируется округлой формы с ровными контурами пониженной эхогенности образование с нежной внутренней структурой размером 2,1×3,2 см (рис. 1). При полипозиционном исследовании выявить связь данного образования с головкой железы не удалось. В то же время, локально, на уровне данного образования толщина стенки дистального отдела луковицы двенадцатиперстной кишки составила 0,5 см (в остальных отделах 0,2-0,3 см). Селезенка не увеличена, структура ее однородная.
Внутрипеченочные желчные протоки и вены, портальная (0,9 см) и селезеночная (0,4 см) вены не расширены. Холедох визуализируется фрагментарно, диаметр не превышает 0,8 см. Желчный пузырь не визуализируется (оперативно удален). Поджелудочная железа нормальных размеров (2,9-1,6-2,1 см), контур ровный, равномерно диффузно уплотнена. Вирсунгов проток не расширен. Диаметр сечения пищеварительного тракта на уровне пищеводного отверстия диафрагмы 1,6 см. В желудке натощак много слизи, стенка его не утолщена (0,3-0,5 см). На уровне наружного контура головки поджелудочной железы визуализируется округлой формы с ровными контурами пониженной эхогенности образование с нежной внутренней структурой размером 2,1×3,2 см (рис. 1). При полипозиционном исследовании выявить связь данного образования с головкой железы не удалось. В то же время, локально, на уровне данного образования толщина стенки дистального отдела луковицы двенадцатиперстной кишки составила 0,5 см (в остальных отделах 0,2-0,3 см). Селезенка не увеличена, структура ее однородная.
При рентгеноскопии желудка и двенадцатиперстной кишки: акт глотания не нарушен. Пищевод свободно проходим, определяется значительных размеров (до 7 см) грыжа пищеводного отверстия диафрагмы с выраженным рефлюкс-эзофагитом и забросом содержимого желудка в дистальный отдел пищевода, увеличивающаяся в размерах в положении лежа на животе.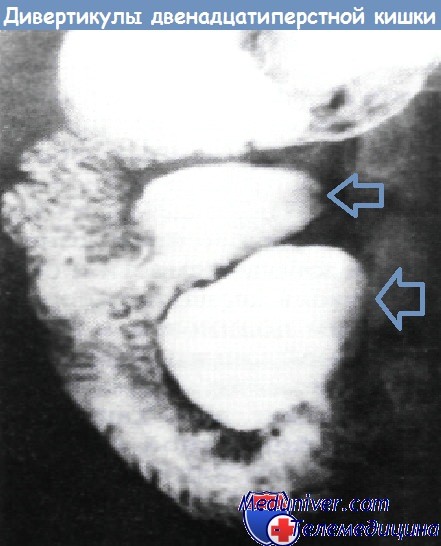 Желудок обычно расположен, натощак содержит слизь и жидкость. Складки слизистой утолщены, извиты, по задней стенке и большой кривизне в кардиальном отделе образуют зубчатость. Привратник свободно проходим, отмечается пролабирование слизистой желудка в луковицу двенадцатиперстной кишки. В нисходящей ветви петли двенадцатиперстной кишки определяется дивертикул на ножке размером 3 см с большим количеством слизи в нем (рис. 2). Луковица двенадцатиперстной кишки раздражена, бариевая взвесь очень быстро проходит ее, отмечается обратный заброс бариевой массы в желудок. Заключение: скользящая грыжа ПОД. Рефлюкс-эзофагит. Гастрит. Дуоденит. Дуоденогастральный рефлюкс. Дивертикул петли двенадцатиперстной кишки с признаками дивертикулита. От проведения ЭГДС пациентка категорически отказалась.
Желудок обычно расположен, натощак содержит слизь и жидкость. Складки слизистой утолщены, извиты, по задней стенке и большой кривизне в кардиальном отделе образуют зубчатость. Привратник свободно проходим, отмечается пролабирование слизистой желудка в луковицу двенадцатиперстной кишки. В нисходящей ветви петли двенадцатиперстной кишки определяется дивертикул на ножке размером 3 см с большим количеством слизи в нем (рис. 2). Луковица двенадцатиперстной кишки раздражена, бариевая взвесь очень быстро проходит ее, отмечается обратный заброс бариевой массы в желудок. Заключение: скользящая грыжа ПОД. Рефлюкс-эзофагит. Гастрит. Дуоденит. Дуоденогастральный рефлюкс. Дивертикул петли двенадцатиперстной кишки с признаками дивертикулита. От проведения ЭГДС пациентка категорически отказалась.
Рис. 2. Рентгенограмма дивертикула петли двенадцатиперстной кишки.
Вывод
Двенадцатиперстная кишка является самой частой локализацией дивертикулов тонкой кишки, которые в 98% наблюдений располагаются на внутренней стенке двенадцатиперстной кишки, где они внедрены в ткань поджелудочной железы, и только в 2% – на свободной наружной стенке [4]. Чаще всего дивертикулы локализуются в области большого дуоденального сосочка, превалируют лица старше 40 лет. Приблизительно у 30% пациентов дуоденальные дивертикулы сочетаются с другими заболеваниями: язвенной болезнью, полипозом желудка, холелитиазом, панкреатитом, дивертикулезом толстой кишки. Если терпеливое консервативное лечение не дает желаемых результатов, показана операция.Рассматриваемый случай интересен тем, что большой дивертикул двенадцатиперстной кишки при ультразвуковом исследовании симулировал кисту поджелудочной железы. Кисты (псевдокисты) поджелудочной железы встречаются значительно чаще дивертикулов, поэтому вполне естественно заключение о наличии у больной кисты.
Таким образом, при выявлении в процессе эхографии объемного жидкостного образования поджелудочной железы (в проекции железы) в алгоритм дифференциально-диагностического поиска необходимо включать патологию желудка и двенадцатиперстной кишки, не забывая о дивертикулах, поскольку, как справедливо замечает С.В. Герман, “Ключом к ранней диагностике дивертикулов пищеварительного тракта является высокий индекс подозрения заболевания” [2].
Литература
- Бурков С.Г. Ультразвуковая диагностика заболеваний желудочно-кишечного тракта // Врач. – 1997. – N 1.
 – С. 16-18.
– С. 16-18. - Герман С.В. Дивертикулярная болезнь толстой кишки: мифы и реальность // Рос. ж. Гастроэнтерологии, гепатологии, колопроктологии. – 2000. – N 1. – С. 66-75.
- Клиническое руководство по ультразвуковой диагностике / Под ред. В.В. Митькова. IV том. – М.: Видар, 1997. – 388 с.
- Крылов А.А., Земляной А.Г., Михайлович В.А., Иванов А.И. Неотложная гастроэнтерология. Руководство для врачей. – С.-Пб.: “Питер”, 1997. – С. 139-164.
- Berstad A., Hausken T., Gilja O.H. Ultrasonography of the human stomach // Scand. J. Gastroent, 1996. – Vol. 220. Suppl. Pp. 75-82.
- Gimondo P., Mirk P., Romano M., Jannetti G., Gallipoli A. Ecographia e tratto gastroenterico: Stato dell`arte // Giornale Italiano Di Ecografia. 2000. – Vol. 3.- N 2. S. 121-129.
- Telford G.L., Appel D. Diverticulitis // Gastrointestinal emergencies / Ed.
 M.B. Taylor. 1997. – P. 571-576.
M.B. Taylor. 1997. – P. 571-576.
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Клинические случаи: Ретроградная холангиопанкреатография при юкстадивертикулярном расположении большого дуоденального сосочка.
1. Алтиев Б.К., Хакимов Х.Х., Хаджибаев Ф.А., Хашимов М.А. Диагностика и тактика лечения холедохолимти-аза при дивертикуклах папиллярной области двенад-цатиперсной кишки. Вестник экстренной медицины 2013; 1: 8-10.2. Васильев Ю.В., Беляева В.С. Юкстапапиллярные дивертикулы двенадцатиперстной кишки и панкреатит. Экспер клин гастроэнтерол 2005;4:33-38.
3. Громова И.В., Кузовлев Н.Ф., Уржумцева Г.А., Гращенко С.А., Котовский А.Е. Эндоскопические диагностические и лечебные вмешательства при парапапилляр-ных дивертикулах. Анналы хир гепатол 2000; 5(1): 109-113.
4. Старков Ю.Г., Стрекаловский В.П., Вишневский В.А., Григорян Р.С. Эндоскопическая папиллосфинкте-ротомия при дивертикулах папиллярной области двенадцатиперстной кишки. Анналы хир гепатол 1999;4(2):32-37.
5. Харламов Б.В., Федоров В.Д., Борушко М. В. Хирургическое лечение большого парафатерального дивертикула, осложненного гипертензией желчных путей и холангитом. Хирургия 2007;10:55-57.
6. Ackermann W. Diverticula and variations of the duode- num. Ann Surg 1943;117(3):403-413.
7. Ames J.T., Federle M.P., Pealer K.M. Perforated duodenal diverticulum: clinical and imaging findings in eight patients. Abdom Imaging 2009; 34(2): 135-9.
8. Balci N.C., Akinci A., Akon E., Kler H.V. Juxtapapillary diverticulum: findings on CT and MRI. Clin Imaging 2003;27:82-8.
Clin Imaging 2003;27:82-8.
9. Boix J., Lorenzo-Zuniga V., Ananos F. et al. Impact of periampullary duodenal diverticula at endoscopic retrograde cholangiopancreatography: a proposed classification of periampullary duodenal diverticula. Surg Laparosc En-dosc Percutan Tech 2006; 16(4): 208-211.
10. Cattell R.B., Mudge T.J. The surgical significance of duodenal diverticula. New Engl J Med 1952;246(9):317-324.
11. Cheshire N.J., Glezer G. Diverticula, volvulus, superior mesenteric artery syndrome and foreign bodies. In: Zinner M.J., Schwartz S.I., Ellis H. Maingoats abdominal operation. 10th ed. L: Prentice Hall International (UK) Limited 1997:916-921.
12. Chiang T.H., Lee Y.C., Chiu H.M., Huang S.P., Lin J.T., Wang H.P. Endoscopic therapeutics for patients with cholangi-tis caused by the juxtapapillary duodenal diverticulum. Hepatogastroenterology 2006;53:501-505.
13. Chomel J. Report of a case of duodenal diverticulum containing gallstones. Hist Acad R Sci Paris 1710;48-50.
14. Christoforidis E., Goulimaris I., Kanellos I. et al. The role of juxtaduodenal diverticula in biliary stone disease. Gastro-intest Endosc 2002; 55(4): 543-547.
15. de Perrot T., Poletti P.A., Becker C.D., Platon A. The complicated duodenal diverticulum: retrospective analysis of 11 cases. Clin Imaging 2012; 36(4): 287-294.
16. Duarte B., Nagy K.K., Cintron J. Perforated duodenal diverticulum. Brit J Surg 1992;79(9):877-881. 17. Egawa N., Anjiki H., Takuma K., Kamisawa T. Juxtapapillary duodenal diverticula and pancreatobiliary disease. Dig Surg 2010;27:105-109.
18. Egawa N., Kamisawa T., Tu Y. et al. The role of juxtapap- illary duodenal diverticulum in the formation of gallbladder stones. Hepatogastroenterology 1998;45:917-920.
19. Eggert A., Teichmann W., Wittmann D.H. The pathologic implication of duodenal diverticula. Surg Gynecol Obstet 1982; 154(1): 62-64.
20. Hagege H., Berson A., Pelletier G. et al. Association of jux-tapapillary diverticula with choledocholithiasis but not with cholecystolithiasis. Endoscopy 1992;24:248-251.
Endoscopy 1992;24:248-251.
21. Harford W.V. Diverticula of the hypopharynx and esophagus, the stomach and small bowel. In: Feldman M., Scharschmidt B.F., Sleisenger M.H. Sleisenger and Fordtran’s gastrointestinal and liver diseases. 6th ed. Philadelphia WB Saunders; 1998:313-316.
22. Jones T.W., Merendino K.A. The perplexing duodenal diverticulum. Surgery 1960;48:1068-1084.
23. Katsinelos P., Dimiropoulos S., Pilpilidis I. et al. Endoscopic sphincterotomy in patients with “acalculus” cholangitis associated with juxtapapillary diverticula. Hepatogastroenterology 2004;51:649-651.
24. Kim D.I., Kim M.H., Lee S.K. et al. Risk factors for recurrence of primary bile duct stones after endoscopic biliary sphincterotomy. Gastrointest Endosc 2001;54:42-48.
25. Kim M.H., Myung S.J., Seo D.W. et al. Association of periampullary diverticula with primary choledocholithiasis but not with secondary choledocholithiasis. Endoscopy 1998;30:601-604.
26. Kimura W., Nagai H., Kuroda A., Muto T. No significant correlation between histologic changes of the papilla of Vater and juxtapapillary diverticulum. Scand J Gastroenterol 1992;27:951-956.
27. Ko K.S., Kim S.H., Kim H.C. et al. Juxtapapillary duodenal diverticula risk development and recurrence of biliary stone. J Korean Med Sci 2012;27(7):772-776.
28. Lane J.E., Ajjan M., Sedghi S. GI bleeding from duodenal diverticula. Amer J Gastroenterol 2001;96:2799-2800.
29. Leinkram C., Roberts-Thomson I.C., Kune G.A. Juxtapapillary duodenal diverticula. Med J Aust 1980;1:209-210. 30. Leivonen M.K., Halttunen J.A., Kivilaakso E.O. Duodenal diverticulum at endoscopic retrograde cholangiopancreatography, analysis of 123 patients. Hepatogastroenterology 1996;43:961-966.
31. Lobo D.N., Balfour T.W., Iftikhar S.Y., Rowlands B.J. Periampullary diverticula and pancreaticobiliary disease. Brit J Surg 1999;86:588-597.
32. López Zárraga F., Saenz De Ormijana J., Diez Orive M. et al. Abdominal pain in a young woman (2009: 8b). Europ Radiol. 2009;19(11):2783-2786.
33. Lotveit T., Osnes M., Larsen S. Recurrent biliary calculi: duodenal diverticula as a predisposing factor. Ann Surg 1982;196:30-32.
34. Matsumoto J., Shibue T., Hashimoto S. Relationship between perivaterian diverticulum and biliary tract disease. Gastroenterol Jpn 1985;20:577-581. 35. Miyazaki S., Sakamoto T., Miyata M. et al. Function of the sphincter of Oddi in patients with juxtapapillary duodenal diverticula: evaluation by intraoperative biliary manometry under a duodenal pressure load. World J Surg 1995;19:307-312. 36. Naranjo-Chavez J., Schwarz M., Leder G., Beger H.G. Ampullary but not periampullary duodenal diverticula are an etiologic factor for chronic pancreatitis. Dig Surg 2000;17:358-363.
37. Osnes M., Lotveit T., Larsen S., Aune S. Duodenal diverticula and their relationship to age, sex, and biliary calculi. Scand J Gastroenterol 1981;16:103-107. 38. Pereira-Lima J.C., Jakobs R., Winter U.H.et al. Long-term results (7 to 10 years) of endoscopic papillotomy for choledocholithiasis. Multivariate analysis of prognostic factors for the recurrence of biliary symptoms. Gastroin-test Endosc 1998;48:457-464.
39. Pimparkar B.D. Diverticulosis of the small intestine. In: Bokus H.L., Berd J.E. Gastroenterology. 3rd ed. Philadelphia WB Saunders; 1976:437-458.
40. Shemesh E., Friedman E., Czerniak A., Bat L. The association of biliary and pancreatic anomalies with periampullary duodenal diverticula. Arch Surg 1987;122:1055-1057.
41. Shocket E., Simon S.A. Small bowel obstruction due to enterolith (bezoar) formed in a duodenal diverticulum: a case report and review of the literature. Amer J Gastroenterol 1982;77:621-624.
42.Skar V., Skar A.G., Bratlie J., Osnes M. Beta-glucuroni-dase activity in the bile of gallstone patients both with and without duodenal diverticula. Scand J Gastroenterol 1989;24:205-212.
43.. Skar V., Skar A.G., Osnes M. The duodenal bacterial flora in the region of papilla of Vater in patients with and without duodenal diverticula. Scand J Gastroenterol 1989;24:649-656. 44. Sugiyama M., Atomi Y. Periampullary diverticula cause pancreatobiliary reflux. Scand J Gastroenterol 2001;36:994-997.
45. Takaaki J., Kodama T., Akaki H. et al. Relationship between juxtapapillary duodenal diverticulum and bilio-pancreatic disease. Evaluation by endoscopic biliary ma-nometry (in Japanese). Nippon Shokakibyo Gakkai Zasshi 1992;89:1270-1278.
46. Tham T.C., Kelly M. Association of periampullary duodenal diverticula with bile duct stones and with technical success of endoscopic retrograde cholangiopancreatog-raphy. Endoscopy 2004;36:1050-1053.
47. Uomo G., Manes G., Ragozzino A. et al. Periampullary ex-traluminal duodenal diverticula and acute pancreatitis: an underestimated etiological association. Amer J Gastroenterol 1996;91:1186-1188.
48. van Basten J.P., Stockbrugger R. Relationship between duodenal diverticuli, gallstones and duodenal and pancreaticobiliary disorders. Ned Tijdschr Geneeskd 1996;140:1122-1125.
49. Van Beers B., Trigaux J.P., De Ronde T., Melange M. CT findings of perforated duodenal diverticulitis. J Comput Assist Tomogr 1989;13(3):528-530.
50. van der Spuy S. The relationship between juxtapapillary diverticula and biliary calculi. An endoscopic study. Endoscopy 1979;11:197-202.
51. van Nieuwkoop C., Boere I., Rosekrans P.A., Bac DJ. Recurrent bacterial cholangitis due to a juxtapapillary diverticulum. Europ J Gastroenterol Hepatol 2002;14:189-190.
52. Wiesner W., Beglinger Ch., Oertli D., Steinbrich W. Juxtapapillary duodenal diverticula: MDCT findings in 1010 patients and proposal for a new classification. JBR-BTR 2009;92(4):191-194.
53. Yoneyama F., Miyata K., Ohta H. et al. Excision of a juxtapapillary duodenal diverticulum causing biliary obstruc- tion: report of three cases. J Hepatobiliary Pancreat Surg 2004;11:69-72.
54. Zoepf T., Zoepf D.S., Arnold J.C. et al. The relationship be- tween juxtapapillary duodenal diverticula and disorders of the biliopancreatic system: analysis of 350 patients. Gastrointest Endosc 2001;54:56-61.
ЭНДОСКОПИЧЕСКИЕ ТРАНСПАПИЛЛЯРНЫЕ МЕТОДЫ ЛЕЧЕНИЯ ХОЛЕДОХОЛИТИАЗА | Хрусталева
1. Шестаков А.Л., Юрасов А.В., Мовчун В.А., Тимошин А.Д. Малоинвазивные методы лечения желчнокаменной болезни, осложненной заболеванием общего желчного протока. Хирургия. 1999; 2: 29–32.
2. Майстренко Н.А., Нечай А.И. Гепатобилиарная хирургия. Руководство для врачей. СПб., 1999. 266 с.
3. Романов Г.А., Лобаков А.И., Долгова М.Б., Сачечелашвили Г.Л., Денисов В.А., Филижанко В.Н., Агуреев А.И., Емельянова Л.Н. Комплексная диагностика и эндоскопическое лечение рецидивного и резидуального холедохолитиаза. Анналы хирургической гепатологии. 2000; 5 (1): 98–101.
4. Нечай А.И. Рецидивный и резидуальный холедохолитиаз. Хирургия. 2001; 9: 37–41
5. Алиев Ю.Г. Миниинвазивные вмешательства в хирургическом лечении осложненной желчнокаменной болезни. Хирургия. 2013; 5: 73–75.
6. Сотниченко Б.А., Гончаров К.В. Холедохолитиаз у больных пожилого и старческого возраста. Тихоокеанский медицинский журнал. 2000; 4: 72–75.
7. Petelin J.B. Laparoscsopic common bile duct exploration. Surg. Endosc. 2003; 17 (11): 1705–1715.
8. Шаповальянц С.Г., Ардасенов Т.Б., Федоров Е.Д., Мыльников А.Г., Паньков А.Г., Будзинский С.А., Иванова Е.В., Бачурин А.Н. Хирургическая тактика лечения холедохолитиаза, осложненного механической желтухой, у больных с измененной анатомией билиодуоденальной области. Хирургия. 2011; 10: 35–38.
9. Гарипов Р.М., Нажипов Р.Д. Результаты хирургического лечения рецидивного и резидуального холедохолитиаза. Анналы хирургической гепатологии. 2007; 12 (4): 54–58.
10. Слесаренко С.С., Федоров В.Э. Билиарная декомпрессия как этап эндоскопического лечения холедохолитиаза и механической желтухи. Эндоскопическая хирургия.1997; 1: 101–102.
11. Тимошин А.Д., Шестаков А.Л., Юрасов А.В. Малоинвазивные вмешательства в абдоминальной хирургии. М., 2003. 215 с.
12. Шаповальянц С.Г., Цкаев А.Ю., Грушко Г.В. Выбор метода декомпрессии желчных путей при механической желтухе. Анналы хирургической гепатологии. 1997; 2 (1): 117–122.
13. Брискин Б.С., Иванов А.Э., Эктов П.В., Ивлев В.П., Бородин А.С. Холедохолитиаз: проблемы и перспективы. Анналы хирургической гепатологии. 1998; 3 (2): 71–78.
14. Бебуришвили А.Г., Зюбина Е.Н., Мандриков В.В., Акинчиц А.Н., Туровец М.И., Овчаров А.Н. Тактические вопросы лечения больных с резидуальным и рецидивным холедохолитиазом. Вестник ВолгГМУ. 2012; 44 (4): 100–104.
15. Bergman J., Huibregtse K. Endoscopic sphinсterotomy and stone extraction. Semin. Laparosc. Surg. 1995; 2 (2): 140–150.
16. Soehendra N., Binmoeller K., Seifert H., Schreiber H.W. Therapeutic endoscopy. Stuttgart- New York, 1998. 213 p.
17. Costamagna G. Therapeutic biliary endoscopy. Endoscopy. 2000; 32 (3): 209–216.
18. Miller B.M., Kozarek R.A., Ryan J.A., Ball T.J., Traverso L.W. Surgical versus endoscopic management of common bile duct stones. Ann. Surg. 1988; 207 (2): 135–141.
19. Tytgat G.N.J., Mulder C.J. Procedures in hepatogastroenterology. Kluwer academic publishers, 1997. 494 p.
20. Leung J.W.C., Chung S.C.S., Mok S.D., Li A.K.C. Endoscopic removal of large common bile duct stones in recurrent pyogenic cholangitis. Gastrointestinal Endoscopy. 1988; 34 (3): 238–241.
21. Hagege H., Berson A., Pelletier G., Fritsch J., Choury A., Liguory C., Etienne J.P. Association of juxtapapillary diverticula with choledocholithiasis but not with cholecystolithiasis. Endoscopy. 1992; 24 (4): 248–251.
22. Kim Kim M.-H., Myung S.J., Seo D.W., Lee S.K., Kim Y.S., Lee M.H., Yoo B.M., Min M.I. Association of periampullary diverticula with primary choledocholithiasis but not with secondary choledocholithiasis. Endoscopy. 1998; 30 (7): 601–604.
23. Sherman S., Hawes R.H., Lehman G.A. A new approach to performing endoscopic sphincterotomy in the setting of a juxtapapillary duodenal diverticulum. Gastrointest. Endosc. 1991; 37 (3): 353–355.
24. Vaira D., Dowsett J., Hatfield A., Cairns S.R., Polydorou A.A., Cotton P.B., Salmon P.R., Russell R.C. Is duodenal diverticulum a risk factor for sphincterotomy? Gut. 1989; 30 (2): 939–942.
25. Van Dam J., Sivak M.V. Jr. Mechanical lithotripsy of large common bile duct stones. Cleve Clin. J. Med. 1993; 60 (1): 38.
26. Cohello R., Bordas J.M., Guevara M.C., Liach J., Mondelo F., Gines A., Teres J. Mechanical litotripsy during retrograde cholangiography in choledocholithiasis untreatable by conventional endoscopic sphicterotomy. Gastroenterol. Hepatol. 1997; 20 (3): 124–127.
Публикации в СМИ
По поводу лечения данного заболевания Вы можете обратиться в Отделение рентгенохирургических методов диагностики и лечения Клиники факультетской хирургии им. Н.Н. Бурденко
В основе заболевания лежит развитие воспалительно-склеротического процесса, ведущего к прогрессирующему снижению функций внешней и внутренней секреции; происходит уплотнение паренхимы поджелудочной железы (индурация) вследствие разрастания соединительной ткани, появления фиброзных рубцов, псевдокист и кальцификатов. Преобладающий возраст 35–45 лет.
Классификация • Хронический кальцифицирующий панкреатит (49–95% случаев) • Хронический обструктивный панкреатит • Хронический фиброзно-индуративный панкреатит • Хронические кисты и псевдокисты поджелудочной железы.
Этиология • Алкоголизм • Заболевания жёлчных путей, желудка и двенадцатиперстной кишки (желчнокаменная болезнь, язвенная болезнь, дивертикулы двенадцатиперстной кишки, хронический гастрит) • Рацион с резко ограниченным содержанием белка и жиров (недоедание) — особенно в тропических странах • Дефицит антиоксидантов в пище • Обменные и гормональные нарушения — гиперлипидемия, гиперкальциемия • Токсические воздействия — химические вещества, включая ЛС • Нарушения кровообращения • Аллергические реакции • Наследственная предрасположенность.
Клиническая картина. Хронический панкреатит на ранних стадиях проявляется приступами острого панкреатита.
• Особенности болевого синдрома (при прогрессировании функциональной недостаточности уменьшаются продолжительность и интенсивность) •• Язвенно-подобный болевой синдром (голодные или ранние боли, ночные боли) •• Болевой синдром по типу левосторонней почечной колики •• Боли в правой подрёберной области (в 30–40% случаев сопровождаются желтухой) •• Болевой синдром с нарушением моторики (в сочетании с ощущением тяжести после еды и рвотой) •• Распространённый болевой синдром (без чёткой локализации).
• Симптом Мейо-Робсона, положительные симптомы Гено де Мюсси, Кача, Гротта. При тонкой брюшной стенке пальпируют плотную и болезненную головку поджелудочной железы.
• Через несколько лет доминируют •• Стеаторея •• Синдром мальабсорбции с последующим снижением массы тела •• Проявления СД •• Для хронического фиброзно-индуративного панкреатита характерна перемежающаяся желтуха, обусловленная сдавлением общего жёлчного протока увеличенной головкой поджелудочной железы.
Лабораторные исследования • Анализ крови в период обострения •• Лейкоцитоз со сдвигом лейкоцитарной формулы влево •• Увеличение активности амилазы (крови и мочи) •• Гипопротеинемия и диспротеинемия за счёт повышенного содержания глобулинов • Нарушение толерантности к глюкозе • Копрологическое исследование — креаторея и стеаторея, что свидетельствует о снижении внешней секреции поджелудочной железы • Дуоденальное содержимое. Уменьшение активности ферментов в дуоденальном содержимом до и после стимуляции поджелудочной железы соляной кислотой, секретином и панкреозимином указывает на снижение внешнесекреторной функции вследствие поражения паренхимы поджелудочной железы • Морфин-прозериновая проба: морфин (1 мл 1% р-ра) и неостигмина метилсульфат (1 мл 0,05% р-ра). Применяют с целью оценки функционального состояния поджелудочной железы. При склерозе паренхимы железы активность амилазы в крови и моче снижена.
Специальные исследования • Рентгенологическое исследование органов брюшной полости — в 30–40% случаев панкреатический кальциноз, симптом перевёрнутой тройки • Рентгенография желудка позволяет выявить его смещение, сужение просвета и развёртывание контура петли двенадцатиперстной кишки при кистах поджелудочной железы • Рентгенография двенадцатиперстной кишки в состоянии гипотонии (атропин 1 мл 0,1% р-ра, глюконат кальция 10 мл 10% р-ра в/в) помогает обнаружить парапапиллярный дивертикул, опухоль фатерова сосочка, дуоденобилиарный рефлюкс, контуры головки поджелудочной железы, развёрнутость петли двенадцатиперстной кишки, деформацию нисходящего сегмента двенадцатиперстной кишки (симптом Фростберга) • УЗИ — кальцификация поджелудочной железы или псевдокисты, содержащие жидкость, скопление асцитической жидкости • КТ — размер и контуры поджелудочной железы, опухоль или киста, кальцификация • Эндоскопическая ретроградная холангиопанкреатография — деформация и диффузное расширение протока, имеющее неправильный чёткообразный вид («цепь озёр»), задержка камней в общем жёлчном протоке, камни и стриктуры панкреатического протока • Стимуляция секретином и аспирация содержимого двенадцатиперстной кишки — низкая концентрация бикарбоната в панкреатическом секрете и уменьшение секреции ферментов • Селективные целиако- и мезентерикография — деформация, сужение, извилистость и расширение сосудов поджелудочной железы • Радиоизотопное исследование (технеций, селен-метионин, радиоактивное золото) — негомогенное накопление изотопа с участками разрежения, нечёткость контуров железы, дефекты накопления препарата при кисте или опухоли • Дуоденоманометрия и дуоденокинезиография — характерен гипо- и акинетический тип сокращения двенадцатиперстной кишки.
Дифференциальная диагностика • Хронический панкреатит на ранних стадиях — см. Панкреатит острый • Хронический панкреатит на поздних сроках •• Заболевания, сопровождаемые синдромом мальабсорбции •• Заболевания, сопровождаемые нарушением проходимости дистальных отделов жёлчных путей (в т.ч. опухоль поджелудочной железы).
ЛЕЧЕНИЕ
Тактика ведения • В период обострения необходимо подавление внешнесекреторной функции поджелудочной железы •• Голодание, употребление минеральной воды •• Инфузионная терапия •• Холинолитики, спазмолитики, антигистаминные препараты, антибиотики (для профилактики вторичного инфицирования кист), ингибиторы протеаз, цитостатики •• Блокаторы h3-рецепторов гистамина (например, циметидин) или антациды •• Панкреатические ферменты (панкреатин, панзинорм форте, метионин, панкреатин+жёлчи компоненты+гемицеллюлаза) — для лечения стеатореи и облегчения боли (антациды или блокаторы h3-рецепторов гистамина могут повысить эффективность пероральных ферментных препаратов) •• Паранефральная прокаиновая блокада • В период ремиссии •• Диета №5а •• Панкреатические ферменты, витаминотерапия •• Лечение сопутствующей патологии •• Санаторно-курортное лечение — бальнеологические курорты (Боржоми, Ессентуки, Железноводск, Пятигорск, Карловы Вары и др.).
Хирургическое лечение
• Показания •• Неэффективность консервативной терапии •• Упорный болевой синдром: эффективность 60–80% •• Осложнённые формы (киста, свищ, желтуха) •• Фибринозно-индуративный панкреатит, сопровождаемый механической желтухой или выраженным дуоденостазом.
• Виды операций •• Прямые вмешательства на поджелудочной железе проводят при сужениях и камнях вирзунгова протока, подозрении на рак, необратимых фиброзных изменениях паренхимы железы, кальцинозе и псевдокисте. Основные вмешательства на поджелудочной железе при первичном хроническом панкреатите — резекции и операции внутреннего дренирования •• Больным с желчнокаменной болезнью выполняют вмешательства, направленные на восстановление оттока жёлчи и панкреатического сока (холецистэктомия, холедохостомия, папиллосфинктеропластика и вирзунгопластика) •• Левостороннюю резекцию поджелудочной железы производят при выраженном фиброзно-склеротическом процессе, кальцинозе, кистах и свищах тела и хвоста железы. В зависимости от результатов вирзунгографии на операционном столе определяют показания к ушиванию культи железы или формированию панкреатоеюнального соустья по Дювалю или Пуэстоу ••• По Дювалю на культю железы накладывают анастомоз с изолированной петлёй тонкой кишки по Ру конец в конец или конец в бок, если просвет кишки уже культи поджелудочной железы. Проксимальный конец тощей кишки анастомозируют с дистальной частью конец в бок ••• По Пуэстоу. В продольном направлении рассекают вирзунгов проток культи железы и формируют анастомоз с изолированной петлёй тощей кишки по Ру. Продольную панкреатоеюностомию по Пуэстоу выполняют при множественных стриктурах и камнях вирзунгова протока, рубцовом процессе и блокаде панкреатического протока в области головки железы.
Цель операции — декомпрессия протокового бассейна путём улучшения оттока панкреатического сока в кишечник •• При изолированном стенозе устья вирзунгова протока производят продольную панкреатоеюностомию в сочетании с вирзунгопластикой •• При диффузном поражении поджелудочной железы показана её субтотальная резекция. При портальной гипертензии, вызванной сдавлением селезёночной вены поджелудочной железой, выполняют резекцию железы со спленэктомией для предупреждения возможных пищеводно-желудочных кровотечений •• Операции на желудке и двенадцатиперстной кишке при хроническом панкреатите направлены на иссечение язвы, дивертикула, подавление кислотообразующей функции желудка, ликвидацию дуоденостаза, улучшение пассажа жёлчи и панкреатического сока. При язвах желудка, пенетрирующих в поджелудочную железу, показана резекция желудка по Билльрот-I. При язве двенадцатиперстной кишки, пенетрирующей в головку поджелудочной железы и осложнённой вторичным панкреатитом, эффективна селективная проксимальная ваготомия в сочетании с дренирующими операциями желудка или резекция желудка по Билльрот-II в модификациях •• При парапапиллярных дивертикулах показана дивертикулэктомия. При неудалимых дивертикулах производят отключение двенадцатиперстной кишки.
Осложнения • Абсцессы, кисты, кальцификаты поджелудочной железы • Стеноз вирзунгова протока • Тромбоз селезёночной вены • Портальная гипертензия • СД • На фоне длительного течения возможно вторичное развитие рака поджелудочной железы.
МКБ-10 • K86 Другие болезни поджелудочной железы
Дивертикул двенадцатиперстной кишки: симптомы, лечение, необходимость операции
Двенадцатиперстная кишка (ДПК) – это верхняя часть тонкой кишки. Отрезок кишечника длиной 20-30 сантиметров. Отвечает за изменение уровня pH до оптимальных для кишечника значений. Регулирует кислотность сока, поступающего из желудка. Форма этого органа различна у каждого человека. Наблюдаются наиболее типичные формы, напоминающие петли, подковы, буквы П или С.
Разделяют на четыре части: верхняя, нижняя, восходящая и нисходящая. Верхняя часть имеет форму луковицы, слизистые оболочки складчатые в горизонтальном направлении. В остальных отделах складки слизистой поперечные.
Читайте также дополнительные материалы, это важно знать.Понятие дивертикулярной болезни
Дивертикулы – это мешкоподобные выпячивания на стенках органа. Величина дивертикулов 5-10 миллиметров. Образования до 5 мм обычно не вызывают жалоб пациента и протекают бессимптомно. Перипапиллярный и парафатеральный дивертикул кишечника почти всегда ложный, так как состоит только из слизистого слоя с мелкими сосудами, выступающего между волокнами мышц.
Дивертикулы в стенке кишечника
Дивертикулярную болезнь разделяют на три основных разновидности: дивертикулёз, дивертикулит, дивертикульные кровотечения.
Дивертикул двенадцатиперстной кишки – это грыжеподобные образования на стенках верхней части кишечника. Встречается часто у лиц старше 60 лет, в основном у людей с ожирением, одинаково у мужчин и женщин. Кишечник склонен к образованию дивертикулов, так как это полый орган.
Дивертикулярные карманы располагаются по всей длине двенадцатиперстной кишки, но чаще всего на внутренней стороне в средней части. Также могут находиться по всей длине и обретать огромные размеры. Опасность дивертикулов в том, что они сдавливают желчный проток, вызывая желтушные симптомы. Хронический панкреатит часто становится следствием дивертикулярной болезни.
Дивертикул двенадцатиперстной кишки может быть парапапиллярный, парафатериальный по своему расположению.
Причины развития дивертикулов двенадцатиперстной кишки
Не существует единого медицинского мнения о причинах образования дивертикулов в этой части кишечника. Общеизвестный факт, что для возникновения дивертикулёза необходимо выполнение одного из трёх условий:
- Ослабленные ткани, формирующие органы.
- Большое внутрикишечное давление.
- Давление снаружи.
Факторы, вызывающие дивертикулярные заболевания, могут быть как врождённые, так и приобретённые. У лиц, имеющих врождённые патологии в виде слабых стен двенадцатиперстной кишки, заболевание развивается в молодом возрасте. Но таких случаев в медицинской практике мало. Отсюда можно сделать вывод, что большинство случаев дивертикулов в двенадцатиперстной кишке вызвано приобретёнными факторами. Обширная группа провокаторов принадлежит к группе естественных возрастных изменений.
Возрастные изменения, приводящие к образованию диверикулов:
- Потеря эластичности тканей, растянутая стенка кишечника.
- Атрофия мышц брюшного пресса.
- Расхождение мышц.
- Грыжи в паху и пупке и другие.
Дивертикулёз бывает врождённый. Как правило, это сопровождается другими патологиями желудочно-кишечного тракта.
Симптомы
Дивертикулит двенадцатиперстной кишки беден симптомами. В большинстве случаев больные не знают о своём заболевании. Выявляют случайно при диагностике сопутствующих болезней. В ряде случаев симптоматика выражена умерено или интенсивно.
Симптоматика чаще симуляционная, жалобы похожи на признаки следующих заболеваний:
- Язва.
- Диспепсия.
- Заболевания печени и желчного пузыря.
- Болезни поджелудочной железы с потерей веса.
По степени выраженности жалоб дивертикулы делят на:
- Бессимптомные.
- Панкреатические.
- Ульцерозные.
Распространённые жалобы больных дивертикулёзом:
- Боль в животе в области нижнего правого ребра – характерный симптом.
- Усиление болей после еды и переедания.
- Тошнота.
- Изжога.
- Отрыжка с неприятным запахом.
- Диарея.
- Непроходимость кишечника и диарея при осложнениях.
Диагностика
Применяют инструментальные и лабораторные методы обследования:
- Исследование клинической картины и сбор анамнеза. Собираются и диагностируются интенсивные жалобы пациента, данные о сопутствующих диагнозах и наследственных заболеваниях.
- Колоноскопия. Используют редко из-за риска повреждения дивертикула.
- Рентгенологическое обследование. Надёжный и информативный метод. До изобретения рентгенологического аппарата дивертикулярная болезнь диагностировалась только при вскрытии после смерти пациента, когда больной орган можно было осмотреть. При диагностике дивертикулёза рентгенологическим методом обследуется весь желудочно-кишечный тракт и пищевод. Перед постановкой окончательного диагноза рентген назначают 2-5 раз для уточнения деталей заболевания.
- Компьютерная томография. Достоинство компьютерной томографии в том, что результаты исследования можно сохранить. С помощью томограммы возможно обследование простого неосложнённого дивертикулёза в тех случаях, где рентген бессилен (в особенности, сложный дивертикул). Информирует об осложнениях и заболеваниях расположенных рядом органов.
- Колонография. Применяют преимущественно при решении вопроса об операции.
Осложнения
Двертикулит может приобретать острый характер. В таком случае говорят об осложнениях. Это воспалённые заболевания мешковидного образования. Обязательным условием развития дивертикулита является наличие перфорации различного размера в стенках новообразования. При заполнении дивертикула пищей и слизью давление внутри возрастает и происходит прободение. Дивертикулит может быть простым или осложнённым. На долю простых приходится 75% всех случаев.
Если боль иррадиирует в другие части живота, подозревают инфекцию не только 12-перстной кишки, но и других органов. Воспаление характеризуется в первую очередь повышенной температурой тела.
При проведении диагностики исключают следующие диагнозы:
- Карцинома.
- Аппендицит.
- Колиты.
- Воспаление органов таза.
Обнаруживают с помощью рентгенологического обследования, компьютерной томограммы, ультразвукового исследования, ирригоскопии и эндоскопии. Дивертикулит часто сопровождается абсцессом.
Обструкция
Обструкция – это полная непроходимость полого органа. Непроходимость двенадцатиперстной кишки встречается редко. Чаще бывает частичная непроходимость вследствие отеков и спазмирования мышц кишечника.
Абсцесс
При неспособности тканей кишечника ограничивать воспаление (сниженный иммунитет) начинается абсцесс. Это воспаление окружающих кишку тканей с образованием гноя. При этом заражённые ткани растворяются, расслаиваются и меняют свою структуру. В процесс бывает вовлечён даже желудок.
Симптомы начинающегося абсцесса: повышенная температура тела, не отзывающаяся на антибиотики и жаропонижающие средства и образования, болезненные при пальпации.
Почти все кишечные абсцессы купируются антибиотиками. Также применяют дренаж через прокол в коже, как один из самых эффективных инструментов.
Свищ
Свищ появляется в 2% случаев, но влияет на качество жизни пациентов. Может быть одиночный или множественный. Встречаются коловагинальные или коловазикальные свищи.
Перфорация
Перфорация брюшины происходит редко при сильном угнетении иммунитета. Осложнение даёт чрезвычайно высокую смертность – 35%. Срочное хирургическое вмешательство неизбежно!
Кровотечение
При открывшемся кровотечении ставится подозрение на рак, так как 90% всех ректальных кровотечений связано с онкологическими заболеваниями. Начинается внезапно, очень обильно, требует срочной госпитализации и переливания крови.
В 40% случаев дивертикулярные кровотечения повторяются.
При диагностике и лечении требуется установить источник кровотечения, часто это так и не удаётся сделать.
Лечение
Консервативная терапия – лечение амбулаторное. Коррекция питания с целью исключения продуктов, производящих большое количество кала. При наличии ожирения корректируется вес. После еды рекомендуют принимать особую позу в зависимости от локализации дивертикулов для профилактики застоя пищи.
Антибиотикотерапия. Применяют антибиотики курсом 7-10 дней. Улучшение наступает через 2-3 суток. При неэффективности терапии проводят исследование на предмет осложнений.
Спазмолитики назначаются для снятия боли и напряжения.
Стационарное лечение
Госпитализация требуется редко, в тяжёлых случаях. В обязательном порядке назначается строгая диета с щадящим меню, питанием малыми порциями, с ужином не позднее, чем за 4 часа до сна. Рекомендованы клизмы, очищение желудка, внутривенно антибиотические препараты и жидкость, для снятия симптомов – анальгетики. 30% случаев госпитализации требуют операции.
Оперативное лечение
Операция проходит под общим наркозом. В это время трудно обнаружить мешковидный нарост. Для облегчения поисков применяют продувание воздухом. Дивертикул удаляют, производя резекцию. При обширных повреждениях и множественных неоперабельных дивертикулах исключают двенадцатиперстную кишку. Послеоперационный прогноз благоприятный, больные реабилитируются и возвращаются к привычному образу жизни.
панкреатит – это… Что такое панкреатит?
Панкреатит — МКБ 10 K85.85., K86.86. МКБ 9 577.0 … Википедия
ПАНКРЕАТИТ — (лат., от греч. pagkreas). Воспаление поджелудочной железы. Словарь иностранных слов, вошедших в состав русского языка. Чудинов А.Н., 1910. панкреатит (гр. pankreas поджелудочная железа) воспаление поджелудочной железы. Новый словарь иностранных… … Словарь иностранных слов русского языка
панкреатит — а, м. pancréatite f. < гр. pankretitits мед. Воспаление поджелудочной железы. БАС 1. Лекс. Южаков: панкреатит; СИС 1949: пакреати/т … Исторический словарь галлицизмов русского языка
ПАНКРЕАТИТ — (pancreatitis), воспаление поджелудочной железы. До наст, времени нет твердо установленной классификации П. В действительности детальное подразделение П. (катаральный, геморагический, некроз и т. д.) не имеет значения, т. к. нередко клинически и… … Большая медицинская энциклопедия
ПАНКРЕАТИТ — (от греч. pankreas род. п. pankreatos поджелудочная железа), острое или хроническое воспаление поджелудочной железы. При остром панкреатите резкая, нередко опоясывающая боль в верхней половине живота, многократная рвота, падение артериального… … Большой Энциклопедический словарь
панкреатит — сущ., кол во синонимов: 2 • болезнь (995) • воспаление (320) Словарь синонимов ASIS. В.Н. Тришин. 2013 … Словарь синонимов
Панкреатит — (от греческого pankreas, родительный падеж pankreatos поджелудочная железа), воспаление поджелудочной железы. При остром панкреатите резкая опоясывающая боль в верхней половине живота, рвота, падение артериального давления; необходима срочная… … Иллюстрированный энциклопедический словарь
Панкреатит — I Панкреатит (pancreatitis, греч. pankreas, pancreatos поджелудочная железа + itis) воспаление поджелудочной железы. Выделяют острый и хронический панкреатит. Острый панкреатит Острый панкреатит среди острых хирургических заболеваний органов… … Медицинская энциклопедия
ПАНКРЕАТИТ — мед. Панкреатит заболевание, характеризующееся аутолизом поджелудочной железы, обусловленным активацией ферментов в протоках. Частота Городские жители 22:10000, сельские 10:100000. Генетические аспекты • Наследственный панкреатит (#167800,7q35,… … Справочник по болезням
ПАНКРЕАТИТ — – воспаление поджелудочной железы. Различают острый и хронический панкреатит. Острый панкреатит – острое воспалительно некротическое поражение поджелудочной железы – занимает 3 е место по частоте встречаемости среди острой хирургической патологии … Энциклопедический словарь по психологии и педагогике
ПАНКРЕАТИТ — (pancreatitis) воспаление поджелудочной железы. Острый панкреатит (acute pancreatitis) обычно развивается внезапно и характеризуется сильной болью в верхней части живота и спины, которая нередко может сопровождаться развитием шока; причины… … Толковый словарь по медицине
Роль ранней дуоденоскопии при остром билиарном панкреатите в определении показаний к ранней ЭПСТ
Роль ранней дуоденоскопии при остром билиарном панкреатите в определении показаний к ранней ЭПСТ
Короткевич А.Г., Ярощук С.А., Леонтьев А.С.
НГИУВ, МБЛПУ ГКБ №29
г. Новокузнецк
Актуальность. Проблема острого билиарного панкреатита (ОБП) остается не до конца решенной. Эффективность своевременной инструментальной диагностики и ранней оценки тяжести течения ОБП остается невысокой. Также окончательно не определено место и время дуоденоскопии в комплексе диагностических и лечебных мероприятий. В частности, нет единого мнения о необходимости раннего – при поступлении – выполнения дуоденоскопии, а в рекомендованных стандартах лечения ОБП дуоденоскопия и/или эндоскопическая папиллотомия (ЭПСТ) в срочном порядке показана при быстро прогрессирующей механической желтухе при ущемлении камня в папилле. Однако, эффективность ультразвуковой диагностики напрямую зависит как от качества аппарата и опыта врача, так и степени расширения холедоха и давности заболевания и зачастую при поступлении пациента оказывается невысокой. Вместе с тем, одной из причин ОБП является дисфункция сфинктера Одди. Другими причинами прогрессирования ОБП и желтухи могут быть как аденомы большого дуоденального сосочка, так и собственно папиллиты.
Цель. Оценить потребность в ЭПСТ при раннем использовании дуоденоскопии у больных с ОБП.
Материал и методы. Ретроспективный анализ 220 медицинских карт пациентов с ОБП за 2009 – 2012 гг. Средний возраст больных составил 54,78 ± 16,24 года. Женщин было 141 (64,9 %), мужчин – 79 (35,91 %). Среднее время заболевания до поступления в стационар 38,03±17,69, среднее время выполнения ЭГДС от начала заболевания составил 45,81±18,39. Сплошное проспективное исследование 100 больных с острым билиарным панкреатитом выполнено в 2012 – 2014 гг. Мужчин 39 (39%), женщин – 61 (61%). Возраст 59,27±16,27 лет. В работе использовалась международная классификация острого панкреатита (Атланта, 1992). УЗИ проводились на ультразвуковом сканере Accuvix XG – компании Samsung Medison (версия XG) по стандартной методике с осмотром хвоста поджелудочной железы в положении пациента лежа на левом боку. Эндоскопический осмотр пищевода, желудка и двенадцатиперстной кишки, а также эндоскопические вмешательства на БДС, желчевыводящих протоках проводились с использованием видеоэндоскопической стойки Карл Шторц, Германия с помощью гибких видеогастроскопов PKS13801 с торцевой оптикой. При трудностях визуализации БДС и/или необходимости ЭПСТ в дополнение к осмотру торцевым видеогастроскопом применялся видеодуоденоскоп Карл Шторц 13885.
Результаты. Длительность заболевания до госпитализации составила до 6 часов – 19%, до 12 часов – 33%, до 24 часов – 17%, до 36 часов – 7%, свыше 48 часов – 24%. Из 220 поступивших пациентов ЭГДС выполнена у 165 (75%) больных в первые сутки госпитального периода.
Таблица 1 – Результаты первичной дуоденоскопии при ОБП
|
Эндоскопические находки |
1 сутки n=165 |
2 сутки n=27 |
3-4 сутки n=28 |
р
|
|||
|
1 |
2 |
3 |
|||||
|
абс |
% |
абс |
% |
абс |
% |
||
|
Разворот привратника кпереди |
31 |
19 |
5 |
19 |
3 |
11 |
р1-2=0, 9735 р2-3=0,4118 |
|
Сужение просвета ДПК за счет сдавления извне |
9 |
6 |
5 |
19 |
1 |
4 |
χ2(1-2)=5,86, р=0,0155 р2-3=0,0755 |
|
Геморрагии и эрозии в луковице ДПК |
79 |
48 |
13 |
48 |
6 |
21 |
р1-2= 0,9793 χ2(2-3)=4,34, р=0,0372 |
|
Лимфоангиоэктазии |
64 |
39 |
11 |
41 |
7 |
25 |
р=0,8471 |
|
Сглаженность складок постбульбарного отдела ДПК |
51 |
31 |
9 |
33 |
11 |
39 |
р1-2= 0,8011 р2-3= 0,6464 |
|
Стекловидный отек СО по медиальному контуру ДПК |
26 |
16 |
5 |
19 |
3 |
11 |
р1-2= 0,7178 р2-3= 0,4118 |
|
Продольная складка напряжена |
33 |
20 |
6 |
22 |
2 |
7 |
р1-2=0,7902 р2-3= 0,1128 |
|
Рубцовая деформация БДС |
4 |
2 |
9 |
33 |
11 |
39 |
χ2(1-2)= 35,12, р1-2= 0,0000 р2-3= 0,6464 |
|
Папиллиты |
40 |
24 |
8 |
30 |
6 |
21 |
р1-2= 0,5490 р2-3= 0,4852 |
|
Парапапиллярный дивертикул |
22 |
13 |
9 |
33 |
9 |
32 |
χ2(1-2)= 5,96 р1-2= 0,0146 р2-3= 0,9251 |
|
Ущемленный камень БДС |
9 |
6 |
8 |
30 |
6 |
21 |
χ2(1-2)= 16,8 р1-2= 0,0000 р2-3= 0,4852 |
|
Отсутствие поступления желчи |
15 |
9 |
9 |
33 |
6 |
21 |
χ2(1-2)= 12,47 р1-2= 0,0004 р2-3= 0,3217 |
Как видно, абсолютные показания для желчеотведения (ЭРПХГ и ЭПСТ) в первые сутки составили 26% (43 пациента), во вторые сутки – 52% (14 больных), на 3-4 сутки – 32% (9 больных). Относительные показания к ЭРПХГ соответственно составили 12% (19 больных), 48% (13 больных) и 61% (17 больных). В ретроспективном исследовании ЭПСТ всего выполнена 34 больным (16%) с гипербилирубинемией. Еще 34 больным (16%) было осуществлено наружное дренирование холедоха при лапаротомии в связи с острым ущемлением камня, холангитом и рецидивирующей механической желтухой. Всего желчеотведение потребовалось 68 больным (32%).
В проспективном исследовании при УЗИ протоков в 67 случаях (67%) конкрементов в них не выявлено. В 33 наблюдениях (33%) обнаружены конкременты внепеченочных желчных протоков. В 22 (66%) случаях камни носили единичный характер, размер камней составлял от 5 до 22 мм. Чаще камни были свободно смещаемыми и мигрировали в просвете холедоха. В редких случаях встречались фиксированные конкременты, располагавшиеся в дистальной части холедоха.
Виды и частота патологических изменений ДПК у больных ОБП представлены в таблице 2.
Таблица 2. – Изменения 12-п.к. при остром билиарном панкреатите (n=100)
|
Эндоскопические находки |
Абс |
% |
|
Папиллит |
41 |
41% |
|
Напряжение продольной складки |
25 |
25% |
|
Парапапиллярный дивертикул |
18 |
18% |
|
Отсутствие поступления желчи |
18 |
18% |
|
Ущемленный камень БДС |
15 |
15% |
|
Рубцовая деформация БДС |
11 |
11% |
|
Сужение просвета ДПК за счет сдавления извне |
8 |
8% |
|
БДС развернут и малоподвижный |
8 |
8% |
|
Поддавливание БДС |
7 |
7% |
|
Аденома БДС |
7 |
7% |
Эндоскопическая ретроградная холангиография (ЭРПХГ) в проспективном исследовании выполнена 26 больным с гипербилирубинемией, при которой исследовалось состояние желчевыводящих путей и вирсунгова протока, ЭПСТ у 21 больного.
При этом во всех случаях отмечалось расширение внепеченочных желчных протоков. Диаметр ОЖП достигал от 7 до 30 мм. Сужение терминальной части холедоха, вызванное отеком головки поджелудочной железы, наблюдалось в 9 случаях (35%).
Выводы:
- прямой обтурационный механизм острого билиарного панкреатита (ущемление камня) имеет место в 15% случаев
- напряжение продольной складки, как признак протоковой гипертензии, требующей ЭПСТ, при остром билиарном панкреатите встречается в 27% случаев
- отсроченная дуоденоскопия на 2 и 3-4 сутки выявляет в 2 раза чаще показания к ЭПСТ, чем в первые сутки
- абсолютные показания к ЭПСТ и парапапиллярные дивертикулы достоверно чаще выявлялись при отсроченной дуоденоскопии и указывают на запоздалую диагностику
- выполнение дуоденоскопии в первые сутки госпитализации позволяет своевременно определить показания к интервенционной эндоскопии и оптимизировать лечение ОБП
Успешно вылеченный случай синдрома Леммеля с панкреатобилиарной недостаточностью: отчет о болезни
Основные моменты
- •
Синдром Леммеля – редкое состояние, которое приводит к холангиту и / или панкреатиту из-за интрадуоденального дивертикула.
- •
Операция рассматривается для лечения тяжелых или повторяющихся симптомов у пациентов с этим заболеванием.
- •
В этом документе мы сообщаем об успешно диагностированном и вылеченном случае синдрома Леммеля с панкреатобилиарной недостаточностью.
Реферат
Предпосылки
Синдром Леммеля – редкое заболевание, которое приводит к холангиту и / или панкреатиту из-за интрадуоденального дивертикула. Для лечения тяжелых или повторяющихся симптомов у пациентов с этим заболеванием рассматривается хирургическое вмешательство.
Изучение клинического случая
В нашу больницу поступила женщина 81 года с жалобами на общую утомляемость, степень БТ 38,8, правую ипохондоралгию. Уровни гепатобилиарных ферментов были повышены, а улучшенная компьютерная томография брюшной полости выявила расширение общего желчного протока и интрадуоденального дивертикула.После возобновления приема внутрь ее симптомы обострились. Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) выявила нарушение соединения поджелудочной железы и парапапиллярный дивертикул. При диагнозе синдрома Леммеля с нарушением соединения панкреатобилиарной системы, осложненном острым панкреатитом и холангитом, выполнена внепеченочная резекция желчного протока с холецистэктомией и папиллопластикой. Послеоперационный период протекал без осложнений, пациентка была выписана через 20 дней после операции. Через 5 месяцев после операции она остается здоровой.
Заключение
В данном документе мы сообщаем об успешно диагностированном и пролеченном случае синдрома Леммеля с нарушением соединения поджелудочной железы.
Сокращения ЭРХПэндоскопическую ретроградную холангиопанкреатография
ПАД periampullary дивертикулов
АСТ в сывороткеаспартатаминотрансферазы
ALT сыворотки аланинаминотрансфераза
МРХПГ магнитного резонанса холангиопанкреатографии
Ключевые слова синдромLemmel Pancreaticobiliary maljunction
Parapapillary выпячиваниеРекомендуемые статьиЦитирующие статьи (0)
© 2020 Автор (ы).Опубликовано Elsevier Ltd от имени IJS Publishing Group Ltd.
Рекомендованные статьи
Цитирующие статьи
Эндоскопическая транспапиллярная литоэкстракция в случае парапапиллярного дивертикула
Связанные концепции
Двустворчатая анатомическая структура Дуктоскопия
Trending Feeds
COVID-19
Коронавирусы включают большое семейство вирусов, вызывающих простуду, а также более серьезные заболевания, такие как продолжающаяся вспышка коронавирусной болезни 2019 г. (COVID-19; формально известная как 2019 г.) -ncov).Коронавирусы могут передаваться от животных человеку; симптомы включают жар, кашель, одышку и затрудненное дыхание; в более тяжелых случаях заражение может привести к летальному исходу. Этот канал охватывает недавние исследования COVID-19.
Бластомикоз
Бластомикоз Грибковые инфекции распространяются при вдыхании спор Blastomyces dermatitidis. Ознакомьтесь с последними исследованиями грибковых инфекций бластомикоза здесь.
Комплекс ядерных пор в ALS / FTD
Изменения в ядерно-цитоплазматическом транспорте, контролируемом комплексом ядерных пор, могут быть вовлечены в патомеханизм, лежащий в основе множественных нейродегенеративных заболеваний, включая боковой амиотрофический склероз и лобно-височную деменцию.Вот последние исследования комплекса ядерных пор при ALS и FTD.
Применение молекулярного штрих-кодирования
Концепция молекулярного штрих-кодирования заключается в том, что каждая исходная молекула ДНК или РНК прикрепляется к уникальному штрих-коду последовательности. Считывания последовательностей с разными штрих-кодами представляют разные исходные молекулы, в то время как считывания последовательностей с одинаковым штрих-кодом являются результатом дублирования ПЦР с одной исходной молекулы. Ознакомьтесь с последними исследованиями в области молекулярного штрих-кодирования здесь.
Синдром хронической усталости
Синдром хронической усталости – заболевание, характеризующееся необъяснимой инвалидизирующей усталостью; патология которого не до конца изучена.Ознакомьтесь с последними исследованиями синдрома хронической усталости здесь.
Развитие плюрипотентности
Плюрипотентность означает способность клетки развиваться в три первичных слоя зародышевых клеток эмбриона. Этот канал посвящен механизмам, лежащим в основе эволюции плюрипотентности. Вот последнее исследование.
Вариагация эффекта положения
Вариагация эффекта положения Возникает, когда ген инактивирован из-за его расположения вблизи гетерохроматиновых областей в хромосоме.Ознакомьтесь с последними исследованиями вариагации эффекта позиции здесь.
Агонисты рецепторов STING
Стимуляторы генов IFN (STING) представляют собой группу трансмембранных белков, которые участвуют в индукции интерферона I типа, важного для врожденного иммунного ответа. Стимуляция STING была активной областью исследований в лечении рака и инфекционных заболеваний. Вот последние исследования агонистов рецепторов STING.
Микробицид
Микробициды – это продукты, которые можно наносить на поверхности слизистой оболочки влагалища или прямой кишки с целью предотвращения или, по крайней мере, значительного снижения передачи инфекций, передаваемых половым путем.Вот последние исследования микробицидов.
Сопутствующие документы
Deutsche Zeitschrift für Verdauungs- und Stoffwechselkrankheiten
F BAYER
Желудочно-кишечная эндоскопия
PBR AGG Burwood
Diamonds
Bordeauxin chrome DELAITO
Хирургия
А.Л. Прусов, А.А. Квиадарас
Клиническое исследование причинных факторов и рецидивов холедохолитиаза
Для выявления факторов холедохолитиаза изучены клинические характеристики. с использованием одномерного и многомерного анализа.Факторы, участвующие в рецидиве, также были исследованы. В исследование вошли 51 пациент с камнями из билирубината кальция (группа В) и 52 пациента с камнями холестерина (группа С). Все пациенты страдали холедохолитиазом. и прошли литотрипсию путем эндоскопической сфинктеротомии (EST) во время последние 9 лет. Двадцать переменных, включая клинические симптомы и ретроградную эндоскопию. Результаты холангиопанкреатографии (ERCP) были проанализированы с использованием статистического анализа. Системный программный пакет (SAS).Одномерный анализ проводился с использованием t-критерия Стьюдента и тест хи-квадрат. Многомерный анализ проводился с помощью пошаговой логистической регрессии. анализ. В однофакторном анализе были выявлены значительные различия между группой B. и группа C по девяти переменным: возраст, диаметр общего желчного протока, общий печеночный проток. диаметр, диаметр камня общего желчного протока, диаметр пузырного протока и наличие камни желчного пузыря, атипичное расположение печеночного протока, парапапиллярный дивертикул, и большой парапапиллярный дивертикул.В многомерном анализе четыре переменные отсутствие камня в желчном пузыре, большой парапапиллярный дивертикул, пузырный проток менее 8 мм и атипичное расположение печеночного протока было значимым независимым фактором для развитие камней в группе B с относительными рисками 37,75, 16,73, 5,56 и 5,49, соответственно. Результаты показали, что камни с билирубинатом кальция часто были связаны с парапапиллярным дивертикулом и аномальным расположением желчного протока.В образование этих камней было связано с хроническим застоем желчных путей, вызванным дисфункцией желчевыводящих путей, включая сосочек. Напротив, большинство холестериновых камней, обнаруженных в общий желчный проток очевидно вышел из желчного пузыря. Общий желчный проток камни рецидивировали после EST у 9 пациентов, у всех из которых были камни с билирубинатом кальция. На ERCP, рецидивы часто связаны с камнями желчного пузыря, большими парапапиллярные дивертикулы и атипичное расположение печеночного протока.Пациенты с эти характеристики на начальном этапе ЭРХПГ должны получить соответствующее лечение. и проходить строгое последующее наблюдение в связи с повышенным риском рецидива вызвано дисфункцией желчевыводящих путей.
Авторские права
Авторские права © 1996 Hindawi Publishing Corporation. Это статья в открытом доступе, распространяется под Лицензия Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Перфорированный дивертикул двенадцатиперстной кишки, успешно вылеченный с помощью комбинации хирургического дренажа и эндоскопического назобилиарного и назопанкреатического дренажа: клинический случай | Сообщения о хирургических случаях
Сообщается, что частота выявления дивертикулов двенадцатиперстной кишки при вскрытии достигает 22% [10]. Дивертикулы двенадцатиперстной кишки обычно находятся в парапапилляре Фатера, а также в горизонтальной и восходящей части двенадцатиперстной кишки. Большинство дивертикулов протекают бессимптомно, и только у 5% пациентов возникают такие осложнения, как острый дивертикулит, кровотечение, перфорация, непроходимость желчевыводящих путей и панкреатит [2, 11].Причинами перфорированного дивертикула двенадцатиперстной кишки могут быть дивертикулит, язвы, энтеролитиаз, инородные тела и тупая травма живота, причем дивертикулит считается наиболее частой причиной среди всех этих заболеваний [7, 12]. Перфорированный дивертикул двенадцатиперстной кишки – редкое, но серьезное осложнение, связанное со значительной смертностью до 30% [13]. Yeh рассмотрел 186 случаев перфорированного дивертикула двенадцатиперстной кишки, о которых сообщалось в литературе с 1907 по 2016 год, и было установлено, что общая смертность составила 16% [14].
Клиническая картина перфорированного дивертикула двенадцатиперстной кишки очень важна, но ее трудно диагностировать с первого взгляда. Некоторые пациенты могут жаловаться на боли в спине, особенно если перфорация забрюшинная. Другими симптомами будут жар, тошнота и рвота [15]. КТ эффективна для диагностики внепросветного газа и внепросветной жидкости, и это наиболее полезный метод диагностики перфорированного дивертикула двенадцатиперстной кишки [15].
С 1907 г. по настоящее время во всем мире был зарегистрирован 201 случай перфорации дивертикула двенадцатиперстной кишки [3,4,5, 7, 13,14,15,16,17,18,19,20,21,22,23 , 24].Включая наш единственный случай, сводка всех 202 случаев представлена в таблице 1. Наиболее часто выполняемым лечением перфорированного дивертикула двенадцатиперстной кишки была дивертикулэктомия. В общей сложности 17% всех зарегистрированных случаев лечились консервативной терапией. Применимые хирургические процедуры следует определять в зависимости от тяжести воспаления вокруг места перфорации. Если воспаление слишком сильное и риск протекания анастомоза неизбежен, нас могут заставить рассечь кишечник, что приведет к панкреатодуоденэктомии [3,4,5,6].Однако хирургическая процедура может быть для пациентов очень инвазивной. Вместо этих инвазивных методов лечения наше внимание привлекает более консервативное лечение. Eeckhout et al. сообщили об эндоскопическом доступе к абдоминальному абсцессу из-за перфорированного дивертикула двенадцатиперстной кишки [8]. На сегодняшний день имеется лишь несколько сообщений об эндоскопическом лечении перфорированных дивертикулов двенадцатиперстной кишки [15].
Таблица 1 Зарегистрированные случаи перфорирования дивертикула двенадцатиперстной кишкиВ данном случае первоначально было выполнено хирургическое дренирование абсцесса брюшной полости; однако воспаление было слишком сильным, чтобы безопасно выполнять какие-либо хирургические вмешательства в дополнение к дренажу.Чтобы промыть полость абсцесса в послеоперационном периоде, мы поместили две дренажные трубки в пространство абсцесса и закончили, не выполняя пластырь сальника. Чрескожный дренаж с помощью КТ может быть альтернативой хирургическому вмешательству; однако абсцесс, который формировался постепенно за 1 неделю, был очень большим, и мы сочли, что одного чрескожного дренирования может быть недостаточно для лечения абсцесса. Вместо этого мы решили выполнить лапаротомию с достаточным дренированием и запланировали послеоперационное орошение, чтобы постоянно промывать абсцесс.Затем мы выполнили ENBD и ENPD, чтобы контролировать утечку желчи и панкреатического сока. Эндоскопическое лечение может быть выбрано не только для прямого дренирования абсцесса, но и для дренирования желчевыводящих путей и протоков поджелудочной железы. Мы считаем, что эндоскопическое лечение может помочь этим пациентам в худшей ситуации, контролируя утечку желчи и панкреатического сока. Что касается нашего случая, если мы не сможем успешно провести эндоскопическое лечение, мы подумали о проведении панкреатодуоденэктомии. К счастью, в нашем случае эндоскопическая проблема оказалась эффективной.Следовательно, мы могли избежать проведения каких-либо дальнейших инвазивных операций для этих пациентов в дополнение к дренажу. Насколько нам известно, наш случай является первым, демонстрирующим эффективность ENBD и ENPD в сочетании с хирургическим дренированием перфорированного дивертикула двенадцатиперстной кишки.
Когда мы сталкиваемся с перфорированным дивертикулом двенадцатиперстной кишки, следует тщательно оценить любую возможную утечку желчи и панкреатического сока, которую трудно контролировать только консервативной терапией. Хотя мы думаем, что ENBD и ENPD могут быть эффективными для лечения перфорированного дивертикула двенадцатиперстной кишки, хирургическое вмешательство следует рассматривать в любое время, если ситуация ухудшится.
| [1] | . [J]. Китайский журнал общей хирургии, 2006 г., 15 (3): 18-226. |
| [2] | ЦЗО Ши, Ли Чжаньофэй, ЛУО Цзянь, ГУ Вэй, Сюй Линьин, Лю Минёфэн, ДУН Цзинёцин, ЦЗО Шэнгоуань.Влияние трансфекции эукариотического вектора экспрессии антисмыслового гена MBD1 на экспрессию гена MBD1 в клеточной линии холангиокарциномы человека [J]. Китайский журнал общей хирургии, 2005 г., 14 (12): 9-913. |
| [3] | . [J]. Китайский журнал общей хирургии, 2005 г., 14 (11): 24-876. |
| [4] | . [J]. Китайский журнал общей хирургии, 2005, 14 (8): 22-. |
| [5] | . [J]. Китайский журнал общей хирургии, 2005, 14 (8): 24-. |
| [6] | YE Zhou, TUO Kuanqian, ZHANG Shenfu, PENG Ge, CHEN Kesheng, LIU Ping, Able · ahmtg4.Эпидемиологическое исследование желчного камня у жителей Келамайского района [J]. Китайский журнал общей хирургии, 2005, 14 (8): 6-. |
| [7] | . [J]. Китайский журнал общей хирургии, 2005, 14 (8): 18-. |
| [8] | .[J]. Китайский журнал общей хирургии, 2005, 14 (8): 15-. |
| [9] | ЧЭНЬ Бо, ХЭ Шэн, ДЭНГ Цзингою. Холецистэктомия у пациентов с циррозом печени и заболеваниями желчевыводящих путей: сообщение о 40 случаях [J]. Китайский журнал общей хирургии, 2005, 14 (8): 7-. |
| [10] | Сюй Сяньлинь1,2, ЙЭ Цифа1, ХЭ Сяоучжоу2, Чжан Сяоин2, ЛУО Гуанхуа2, Чжу Цзян2, Нин Сюй3, ЦАО Чжифу2, Чжан Маоцзу4, Чжан И1. Ранняя экспрессия аполипопротеина М при ишемии реперфузионное повреждение крыс 〖STBZ〗 [J]. Китайский журнал общей хирургии, 2005, 14 (7): 7-. |
| [11] | . [J]. Китайский журнал общей хирургии, 2005, 14 (1): 21-. |
| [12] | .[J]. Китайский журнал общей хирургии, 2005, 14 (1): 25-. |
| [13] | HE Gui-jin1, ZHANG Hong1, XU Shu-he2, DAI Xian-wei1, JIANG Wei-guo3, GAO Hong4. Экспериментальное исследование использования радиоактивного стента 103Pd в профилактике посттравматической стриктуры желчных протоков у собак [J].Китайский журнал общей хирургии, 2005, 14 (1): 8-. |
| [14] | . [J]. Китайский журнал общей хирургии, 2005, 14 (1): 30-. |
| [15] | . [J]. Китайский журнал общей хирургии, 2005, 14 (1): 22-. |
Дивертикул с сосочками: влияет ли положение сосочка на техн …: Ingenta Connect
Основание и назначение:
Наличие перипапиллярного дивертикула (PPD) может вызывать некоторые заболевания желчевыводящих путей, особенно общие камни желчных протоков, а также, буквально, может изменить методику эндоскопической ретроградной холангиопанкреатографии (ERCP) и повлиять на частоту осложнений
этой процедуры. В этом исследовании мы исследуем влияние локализации и положения сосочка в соответствии с дивертикулом на успех терапевтических процедур ERCP.
Материалы и методы:
Исследование выполнено проспективно на пациентах с наивными сосочками,
которые перенесли ЭРХПГ в течение 16 месяцев. У всех пациентов положение сосочков в соответствии с дивертикулом (периферия дивертикула рассматривается как окружность часов, а положение сосочков определяется как циферблаты часов), степень успеха канюляции желчевыводящих путей,
Исследуются общее время процедуры, общий показатель успешности лечения ЭРХПГ и осложнения.
Результатов:
В течение этого периода 222 (18,5%) из 1205 включенных пациентов, перенесших ЭРХПГ, имели PPD. Среди пациентов с PPD 123 (55,4%) составляли женщины и 99 (44,6%) – мужчины,
средний возраст составлял 68,9 ± 10,1 года. По положению сосочка у дивертикула у 90 (40,5%) пациентов он находится в положении на 7 часов, у 64 (28,8%) пациентов – в положении на 6 часов, у 63 (28,3%) пациентов – на положении 5 часов. положение часов, и 5 (2,3%) пациентов
имеют положение 1 час.В случаях расположения сосочка в положении на 1 час в соответствии с дивертикулом, процедуры канюляции оказались более сложными, чем у других пациентов ( P Выводы:
При наличии PPD для процедуры могут потребоваться дополнительные методы канюляции. В частности, может потребоваться чрескожная техника для сосочка в положении «1 час».
Нет доступной справочной информации – войдите в систему для доступа.
Информация о цитировании недоступна – войдите в систему, чтобы получить доступ.
Нет дополнительных данных.
Нет статей СМИ
Без показателей
Ключевые слова: эндоскопическая ретроградная холангиопанкреатография; перипапиллярный дивертикул
Тип документа: Исследовательская статья
Филиал: 1: Клиники гастроэнтерологии, Университет Сакарья, Сакарья 2: Клиника гастроэнтерологии, Больница Турки Юксек Ихтисас, Анкара 3: Клиники гастроэнтерологии, Университет Аджибадем, Стамбул, Турция
Дата публикации: 1 октября 2015 г.
РОЛЬ БИЛИАРНОГО МИКРОЛИТИАЗА В ПАТОГЕНЕЗЕ ВОСПАЛЕНИЯ ПОДЖЕЛЁНОЙ ЖЕЛЕЗЫ Citefactor.org-Journal | Исследования | Индексирование | Импакт-фактор
Острый билиарный панкреатит (АБП) составляет 60-75% острого воспаления поджелудочной железы, и его количество продолжает расти в соответствии с увеличением числа пациентов с желчнокаменной болезнью. Исследования последних лет показали значительную роль микротравмы слизистой оболочки большого дуоденального сосочка, вызванной не только макроконкрементами, но и мигрирующим микролитиазом. Целью нашего исследования было выявить желчный микролитиаз на различных стадиях острого билиарного панкреатита и установить связь между частотой микролитиаза и изменениями большого дуоденального сосочка.Материалы и методы исследования. Мы провели микроскопическое исследование желчи, взятой непосредственно из желчных путей во время эндоскопической ретроградной холангиографии у 104 пациентов с АД. В первые 48 часов от начала заболевания эндоскопическая ретроградная холангиография и микроскопическое исследование желчи проведено 34 (32,7%) пациентам с АД (первая группа). Обследовано 42 (40,4%) пациента второй группы через 48 часов от начала заболевания с такими осложнениями холедохолитиаза или панкреатита, как проявления билиарной гипертензии, холангита, признаков ретинированного папиллярного камня, повторного приступа АД.У пациентов третьей группы (26,9%) данный комплекс обследований проводился после исчезновения клинических признаков АД. Результаты исследований и их обсуждение. В первой группе при проведении радиоэндоскопических методов признаки острого папиллита выявлены у 25 (73,5%) пациентов, папиллярный стеноз – у 7 (20,6%), холангит – у 4 (11,8%), парапапиллярный дивертикул двенадцатиперстной кишки – у 3 (8,8%). ), холедохолитиаз – у 29 (85,3%). При микроскопическом исследовании микролитиаз желчи выявлен у 28 (82.4%) случаев. Гранулы билирубината кальция обнаружены в 13 (46,4%) пробах желчи, кристаллы моногидрата холестерина – в 3 (10,7%). Комбинация кристаллов моногидрата холестерина и гранул билирубината кальция наблюдалась у 12 (42,9%) пациентов. Во второй группе у 13 (31,0%) пациентов имелись признаки острого папиллита, у 3 (7,1%) – парапапиллярный дивертикул двенадцатиперстной кишки. Конкременты разного размера обнаружены у 33 (78,6%) больных, холангит – у 7 (16,7%), папиллярный стеноз – у 6 (14.3%). При микроскопическом исследовании желчный микролитиаз выявлен у 31 (73,8%) пациента. Гранулы билирубината кальция обнаружены в 16 (51,6%) случаях микролитиаза, а кристаллы моногидрата холестерина – только в 2 (6,5%). Комбинация моногидрата холестерина и гранул билирубината кальция наблюдалась у 13 (41,9%) пациентов. В третьей группе при проведении радиоэндоскопических методов признаки острого папиллита выявлены у 8 (28,6%) пациентов. Папиллярный стеноз обнаружен еще у одного пациента, парапапиллярный дивертикул двенадцатиперстной кишки – у 7 (25.0%). При микроскопическом исследовании желчи отмечено значительное снижение количества случаев микролитиаза. Таким образом, гранулы билирубината кальция были идентифицированы только у 6 (66,7%) из 9 пациентов, а у 3 (33,3%) пациентов наблюдалась комбинация кристаллов моногидрата холестерина и гранул билирубината кальция. Таким образом, выявление значительной доли микролитиаза с папиллитом на фоне ранних стадий АД (до 48 часов от начала заболевания) у пациентов первой группы показывает прямую связь между миграцией микрокристаллов через сосочек и воспалительным процессом. изменения большого дуоденального сосочка.Выводы. При микроскопическом исследовании желчи больных АД микролитиаз выявляется в 65,4% случаев, что подтверждает его важную роль в возникновении острого воспаления поджелудочной железы. Обнаружение значительной доли микрокристаллов при папиллите на фоне ранних стадий заболевания (до 48 часов) свидетельствует о прямой связи миграции микрокристаллов с воспалительными изменениями в большом сосочке двенадцатиперстной кишки.Импакт-фактор в реальном времени: 1
Имя автора: Б.ВЕРВЕГА
URL: Открыть PDF
Ключевые слова: острый билиарный панкреатит, микролитиаз, большой дуоденальный сосочек, микроскопическое исследование желчи, эндоскопическая ретроградная холангиография
ISSN: 1609-6371
EISSN: 1609-6371
EOI / DOI:
Добавить цитату Просмотры: 1061
.

 – С. 16-18.
– С. 16-18. M.B. Taylor. 1997. – P. 571-576.
M.B. Taylor. 1997. – P. 571-576.