Поджелудочная железа при сахарном диабете 2 типа – Как восстановить поджелудочную железу при сахарном диабете: лечение и улучшение работы
Чем лечить поджелудочную железу при сахарном диабете
Некоторые органы в организме человека напрямую связаны с развитием диабета и, если они перестают нормально функционировать – это непременно приведет к заболеваниям. Чем лечить поджелудочную железу при сахарном диабете, когда она перестала вырабатывать достаточное количество инсулина? Возникшие изменения в состоянии железы в этом случае очень трудно поддаются коррекции, а лечение предусматривает только пожизненную заместительную терапии, а в критических ситуациях – оперативные методы.
Содержание статьи
Что влияет на работу ПЖ?
Поджелудочная железа является органом с чрезвычайно сложной и тонкой структурой, выполняющим пищеварительные и эндокринные функции одновременно. Влияние различных внешних и внутренних факторов способно нарушить ее работу и повлиять на состояние самого органа. В случае нарушений функций железы, отвечающих за секрецию, чаще всего, возникает воспалительный процесс в виде панкреатита. Если патологические изменения затрагивают эндокринную деятельность – развивается диабет со всеми характерными для него симптомами.
Воспаление поджелудочной железы нарушает выработку инсулина и его количество становится недостаточным для расщепления и переваривания пищи. Такое состояние соответствует диабету первого типа, при диабете второго типа функциональность железы не изменяется и инсулин вырабатывается в нормальном количестве, но организм не в состоянии нормально воспринимать этот гормон.
Основными факторами, влияющими на работу поджелудочной железы и вызывающими изменение уровня глюкозы в крови, считаются:
- Заболевание муковисцидозом и другие наследственные патологии;
- Воспаление, поражающее ткани ПЖ в виде панкреатита и его осложнений, таких как панкреонекроз с развитием фиброза;
- Новообразование большого размера, имеющее доброкачественную природу, а также другие опухоли, которые сдавливают тело железы;
- Хирургические вмешательства и травмы ПЖ;
- Болезни, затрагивающие надпочечники;
- Нарушение кровообращения и питания железы в результате развития атеросклероза;
- Заболевания, полученные при рождении, но не связанные с генетическими нарушениями;
- Воздействие внешних причин в виде неправильно питания и наличия вредных привычек;
- Употребление большого количества углеводных продуктов, в результате чего может быть спровоцирована гипогликемическая кома с нарушением выработки инсулина.
- Период беременности.
Кроме этих внутренних факторов, имеются и внешние причины, которые могут повлиять на работу поджелудочной железы и нарушить ее функции:
- Ожирение;
- Патологические нарушения в состоянии других органов пищеварительной системы, напрямую связанных с ПЖ, чаще всего это касается желчного пузыря и его протоков;
- Проникновение и распространение вирусных инфекций в ПЖ;
- Наличие глистных инвазий;
- Инфицирование ПЖ бактериальными возбудителями, способствующими развитию гнойных процессов;
- Длительное применение некоторых лекарственных препаратов в виде эстрогенов, антибиотиков тетрациклиновой группы, кортикостероидных и нестероидных средств;
- Длительный прием средств контрацепции;
- Наличие аутоиммунных заболеваний.
Подобные состояния могут и не привести к патологическим процессам в поджелудочной железе, однако, при создании благоприятных условий и при ослаблении собственных защитных сил, такая возможность сохраняется в течение всей жизни.
Как развивается панкреатический сахарный диабет?
До сих пор не существует единого мнения, касаемо этиологии панкреатического сахарного диабета. Его развитием считают постепенно происходящее разрушение и процессы склеротирования в инсулярном аппарате, отвечающим, таким образом, на воспаление клеток, продуцирующих пищеварительные ферменты. Как уже было замечено, поджелудочная железа характеризуется смешанной секрецией, заключающейся в выработке ферментов для пищеварения и также выступающей в качестве органа для выработки гормонов, регулирующих сахар в крови благодаря способности его утилизации.
Наличие хронической формы панкреатита или воспаления, вызванного злоупотреблением алкоголя, часто способствует тому, что патологические изменения происходят не только в самом органе, но и в инсулярном аппарате, находящихся в железе в виде островков, получивших название Лангерганса.
Толчком к развитию такого заболевания, как сахарный диабет, могут являться и другие изменения в эндокринной системе, ими чаще всего могут послужить:
- Болезнь Ищенко-Кушинга;
- Заболевание феохромоцитомой;
- Наличие глюкагономы;
- Патология Вильсона-Коновалова;
- Развитие гемохроматоза.
Симптомы диабета способны проявиться в результате синдрома Кона, когда у больного нарушается калиевый обмен. В результате недостатка этого элемента гепатоциты печени не могут полностью производить утилизацию сахара, что приводит к гипергликемическому состоянию организма.
Замечено, что сахарный диабет обычно сопровождается панкреатитом, так как панкреатический диабет начинает развиваться под действием разрушения инсулинового аппарата, причинами которого могут выступать аутоиммунные расстройства.
Диабет классифицируют на два его вида, на первый и второй. Панкреатический диабет обязан своим развитием аутоиммунным сбоям, развивается по правилам диабета первого типа, но имеет от этого заболевания и некоторые отличия, требующие особого подхода:
- При применении инсулина при панкреатическом диабете может развиться острая гипергликемия.
- Недостаточное количество инсулина часто вызывает кетоацидоз.
- Такую форму диабета легко корректировать диетой с ограниченным количеством быстроусвояемых углеводов.
- Панкреатический вид диабета хорошо отзывается на терапию с использованием диабетических лекарственных препаратов.
Основное отличие панкреатического диабета от его классического типа заключается не в недостаточности гормона инсулина, а в непосредственном повреждении бета-клеток железы пищеварительными ферментами. Причем само заболевание панкреатитом, на фоне сахарного диабета, развивается по-другому, воспаление в железе протекает медленно, имеет хроническую природу с отсутствием обострений.

При развитии болезни можно заметить ее характерные проявления:
- Болезненные симптомы, имеющие различную выраженность;
- Наблюдаются нарушения в системе пищеварения;
- Больные ощущают вздутие живота, приступы изжоги, понос.
Продолжительно развивающийся панкреатит, имеющий хроническую форму, почти в половине случаев приводит к заболеванию сахарным диабетом, что в два раза чаще, чем диабет, вызванных другими причинами.
Виды диабетов
Для того чтобы лечение проходило с большей эффективностью, необходимо прежде всего выяснить, какой вид диабета развивается у пациента. Сахарный диабет затрагивает эндокринную систему, а клетки, которые задействованы в этом направлении, имеют различное строение, выполняют разные функции и объединяются в островки Лангерганса, занимающие около двух процентов объема всей поджелудочной железы. Секреция гормонов, производимая этими клетками, состоит из активных компонентов, принимающих участие в метаболизме, в процессах пищеварения и роста.
Из всего количества выделяют несколько видов эндокринных клеток, связанных с гормонами, принимающих участие в углеводном обмене:
- Бета-клетки – вырабатывающие инсулин и небольшое количество амилина, необходимого для регуляции сахара в крови;
- Альфа-клетки – вырабатывающие глюкагон, участвующие в расщеплении жиров и повышающие уровень глюкозы.
Различают диабет по механизму своего развития, а также в связи с различными клиническими проявлениями болезни:
- Сахарный диабет 1 типа. Является инсулинозависимым заболеванием, обычно развивается в молодом возрасте, хотя в последнее время наблюдается его повышение и болезнь диагностируют у людей в 40-45 лет. Течение болезни обостряется после гибели большей части бета-клеток, что случается при аутоиммунных состояниях организма, когда он начинает усиленную выработку антител против собственных клеток. Итогом становится гибель клеток, вырабатывающих инсулин и его критический недостаток.
- Сахарный диабет 2 типа. Инсулинонезависимое заболевание, характеризуемое относительно низким уровнем инсулина. Обычно страдают им пожилые люди, имеющие избыточный вес. Механизм развития заключается в нормальной выработке инсулина, но в невозможности его контакта с клетками для их насыщения глюкозой. Клетки, в свою очередь, испытывают недостаток углеводов и начинают подавать сигналы к увеличению выработки этого гормона. Так как подобный рост не способен продолжаться бесконечно, наступает момент резкого снижения вырабатываемого инсулина.
- Сахарный диабет латентного вида. Протекает скрытно, с нормальной выработкой инсулина, поджелудочная железа в этом случае не повреждена и здорова, а организм не воспринимает этот гормон.
- Симптоматический сахарный диабет. Является вторичным заболеванием, возникшим в результате патологий поджелудочной железы. Это приводит к резкому снижению выработки инсулина, как при диабете 1 типа и с клинической картиной развития – как при диабете 2 типа.
- Гестационный диабет. Возникает у беременных во вторую половину срока вынашивания ребенка. Встречается редко и проявляется в выработке плодом гормонов, блокирующих усвоение инсулина организмом матери. Сахар в крови женщины возрастает в результате нечувствительности клеток матери к нормальному уровню инсулина.
- Сахарный диабет, развивающийся в ответ на неполноценное питание, вызванное голоданием. Обычно возникает у людей разного возраста, проживающих в странах тропиков и субтропиков.
Независимо от этиологии сахарного диабета, все его виды сопровождаются выраженной гипергликемией, изредка осложнениями, вызванными этим состоянием в виде глюкозурии. Источником энергии в этом случае становятся жиры, сопровождаемые процессами липолиза, в результате которого образуется большое количество кетоновых тел. Они, в свою очередь, оказывают токсическое действие на организм с нарушениями процессов обмена.
Симптомы панкреатического диабета
Панкреатический диабет обычно поражает пациентов с повышенной нервной возбудимостью и имеющим нормальное или близкое к худощавому, телосложение. Заболевание нередко сопровождается симптомами нарушения состояния ЖКТ с развитием диспепсии, диареи, а также приступами тошноты, изжоги и метеоризма. В качестве симптомов следует воспринимать болезненные ощущения в области эпигастрия, причем имеющих самую различную интенсивность. Развитие гипергликемии при воспалении поджелудочной железы имеет постепенный характер, обычно выраженность этого симптома наблюдается через пять – семь лет с начала заболевания.
Диабет этого типа обычно протекает в легкой степени и сопровождается умеренным повышением глюкозы в составе крови и часто повторяющимися приступами гипогликемии. Обычно пациенты удовлетворительно себя чувствуют с гипергликемией, доходящей до 11 ммоль/л, и не испытывают ярко выраженных симптомов болезни. Если же этот показатель еще больше возрастает, то больные начинают испытывать характерные проявления панкреатического диабета в виде постоянной жажды, полиурии, сухости кожного покрова и др. Обычно в течение заболевания сопровождается различными инфекциями и кожными болезнями.
Отличия панкреатического диабета от других его видов, заключаются в эффективности его лечения от применения сахаросжигающих препаратов и соблюдения диетических требований.
Как проявляет себя панкреатит при диабете 2 типа?
Обычно причиной диабета второго типа является воспаление поджелудочной железы с развитием хронического панкреатита. Причина этого заключается в увеличении уровня глюкозы в крови в момент воспалительного процесса в этом органе. Болезнь проявляет себя острой болью в левом подреберье и нарушением пищеварительных процессов.
Наблюдается несколько периодов развития заболевания:
- Наблюдаются чередующиеся стадии обострений панкреатита и периоды ремиссии;
- В результате раздражения бета-клеток происходит расстройство углеводного обмена;
- Дальнейшее развитие панкреатита становится причиной диабета 2 типа.
Оба эти заболевания, проявляясь вместе, увеличивают негативное влияние на организм больного. Поэтому пациенты с наличием панкреатита не только проводят терапию основного заболевания, но и придерживаться определенных требований в питании.
Болезненные симптомы, возникающие при панкреатите, сопровождающимся диабетом 2 типа, обычно локализуются в левом боку под ребрами. В первые месяцы развития заболевания боль обычно продолжается недолго, после чего наступают длительные затишья. Если больные легкомысленно относятся к этим приступам и не придерживаются диеты, то панкреатит принимает хроническую форму, сопровождаемую симптоматикой нарушений в ЖКТ.
Боли в поджелудочной железе, возникающие при диабете
Сахарный диабет всегда заканчивается различными патологиями в поджелудочной железе, нарушающими выработку инсулина. Все это время в этом органе продолжают происходить дистрофические изменения, в результате которых страдают эндокринные клетки и нарушается функционирование железы. Место погибших эндокринных клеток занимает соединительная ткань, нарушая функциональность оставшихся здоровых клеток. Патологические изменения в состоянии железы способны привести к полной гибели этого органа, причем их развитие по мере прогрессирования болезни, сопровождается все более выраженным проявлением боли, интенсивность которой напрямую зависит от степени поражения.
Механизм появления болей
Обычно начальная стадия сахарного диабета не сопровождается сильной болью, чаще всего болевой синдром развивается в результате поражения поджелудочной железы возникшим в ней воспалительным процессом в виде панкреатита. Начальный этап, в течение которого происходит смена болезненных симптомов на периоды затишья, может продолжаться до десяти лет и дольше. В дальнейшем, боль становиться интенсивнее и к ней присоединяются другие симптомы, свидетельствующие о возникших изменениях в органах пищеварения.
При переходе панкреатита в хроническую форму, в поджелудочной железе повышается скорость разрушения клеток, с образованием толерантности к глюкозе. Несмотря на то что уровень содержания сахара в крови повышается только после приема пищи, а натощак остается в норме, боли, сопровождающие процессы разрушения, становятся интенсивнее. Они в большинстве случаев возникают после еды, в момент выделения панкреатического сока. Локализация болезненного симптома напрямую зависит от того, какая часть поджелудочной железы оказывается пораженной. При полном поражении органа больной испытывает сильную постоянную опоясывающую боль, с трудом поддающуюся устранению сильнодействующими лекарственными препаратами.
Диагностика
Проведение диагностики панкреатического диабета часто бывает затруднено, так как его явные проявления можно обнаружить только на поздних стадиях при переходе болезни в хроническое состояние. Обнаружить это можно по нарушению пищеварения, вызванного снижением количества ферментов. Иногда удается выявить диабет по признакам первичного заболевания, в этом случае больные корректируют состояние исключительно сахароснижающими препаратами.
Ранее выявление диабета во многом способствует сохранению поджелудочной железы и облегчает решение вопросов о тактике дальнейшего лечения.
Наиболее эффективными методами диагностики служат комплексные технологические процедуры, например:
- Периодически повторяющийся анализ крови на содержание сахара. Это простое исследование позволяет вести контроль за отклонениями сахара в крови от принятых норм. Контролировать свои показатели можно самостоятельно при помощи глюкометра. Если показатель после измерения будет превышать 12, необходимо обратиться к врачу.
- Необходимой диагностической процедурой является УЗИ поджелудочной железы на возможность угрозы развития панкреатита. Исследование на эхогенность органа способно выявить начало изменений в состоянии железы, наличие деформирования ее плотной железистой ткани.
- Проведение зондирования при помощи тонкого катетера, позволяет оценить состояние секреции желудочного сока. Способно выявить наличие дисбаланса химического составляющего желудка и его поджелудочного сектора.
- Исследование с использованием рентгена с раствором брома. На изображении можно тщательно рассмотреть весь пищевой тракт, участки с патологическими изменениями будут выглядеть затемненными.
Нелишним будет использовать методы самоконтроля, пациенты с риском обострения диабета должны следить за мочеиспусканием и дефекацией и при изменении их цвета или иных отклонений, немедленно обращаться к врачу. Поводом должны стать наличие прожилок, появление осадка или хлопьев в моче, изменение цвета кала.
Больным с наличием диабета и с риском его развития необходимо проходить диагностическое обследование каждые полгода. Предупредительные меры помогут своевременно определиться с выбором лекарственных средств, предназначенных для лечения и восстановления функций поджелудочной железы.
Лабораторное исследование
Одно из первых мест по важности диагностического исследования при диабете, сопровождаемом воспалительным процессом в поджелудочной железе, принадлежит проведению анализа на уровень сахара. Причем, необходимо проводить мониторирование этого показателя. Измерение проводят натощак и с нагрузкой, через 2 часа после приема пищи. При таком типе диабета увеличенный уровень сахара будет обнаружен после еды.
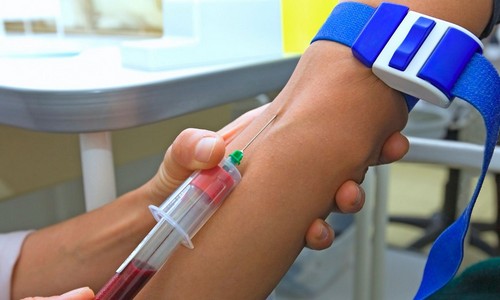
Состояние поджелудочной железы можно оценить с помощью лабораторных биохимических тестов, которые определяют уровень трипсина, липазы, амилазы и диастазы. Наличие патологии и величину негативных изменений в состоянии железы можно определить по показателям ацетона и глюкозы в анализе мочи.
Инструментальная диагностика
Для выявления величины произошедших изменений в структуре поджелудочной железы и в качестве дифференциальной диагностики, используют ультразвуковое исследование органов, расположенных в брюшной полости. С помощью УЗИ можно выявить участки атрофии в железе, образованные запущенными стадиями панкреатита.
Более информативным методом диагностики служит МРТ. Благодаря обследованию удается получить точное представление о размерах исследуемого органа, имеющиеся в нем включения, особенности и отклонения в его строении, а также эхогенность железы.
Лечение поджелудочной железы при диабете 1 и 2 типа
Воспалительный процесс, которым подвергается поджелудочная железа при диабете, нуждается в применении лекарственных препаратов, действие которых направлено на восстановление ее функциональности. В этом качестве используют длительный курс терапии, с помощью которого пытаются приостановить дальнейшее прогрессирование патологических изменений в состоянии этого органа. Так как характер диабета 1 и 2 типа хотя и имеет много общего, тем не менее коренным образом отличается в причинах своего развития, а также в характере клинических симптомов, то и лечение этих двух форм имеет различия. Особенно сложные случаи заболевания диабетом нередко не поддаются лечению лекарственными препаратами, в таком случае помочь смогут использование других лечебных методик, вплоть до проведения трансплантации органа.
Медикаментозная терапия
При лечении поджелудочной железы, в которой произошли изменения, вызванные сахарным диабетом, необходимо использовать медикаментозные средства, направленные на восстановление функций этого органа. В этом качестве обязательным считается применение:
- В виде средства заместительной терапии организм пациента нуждается в инсулине;
- Так как в результате воспаления нарушается функционирование поджелудочной железы, целесообразно восполнять недостаток ферментов ферментосодержащими препаратами;
- В случае повышения уровня глюкозы в крови при сахарном диабете, необходимо осуществлять прием сахароснижающих лекарственных средств.
Для восстановления пищеварительных процессов назначают прием лекарств с содержанием амилазы, липазы и других, не менее необходимых ферментов, без достаточного количества которых невозможно расщепление пищи и извлечение из нее питательных веществ. Ферменты в составе медикаментов также способствуют улучшению всасывания белка.

При развитии приступов гипергликемии снижают уровень сахара при помощи препаратов, являющихся производными сульфанилмочквины. Часто таким пациентам с различными формами диабета назначают прием препаратов из группы заместительной терапии. Лечение инсулином также показано в случае полной или частично проведенной резекции поджелудочной железы. Такие медикаменты применят в количестве не превышающим 30 ЕД в сутки, так как в ином случае возникает не менее опасное состояние с резким снижением уровня сахара. После того как проведенное лечение позволило стабилизировать состояние организма и в поджелудочной железе наметились позитивные изменения, можно переходить на таблетки, снижающие сахар и поддерживающие его стабильные показатели.
В случае возникающих обострений диабета, сопровождающихся панкреатитом, при наличии болезненной симптоматики, используются препараты из ряда анальгетиков и спазмолитиков. С их помощью можно быстро и эффективно устранить болезненные проявления.
Трансплантация поджелудочной железы, как метод восстановления
В случае значительного поражения поджелудочной железы и при незначительной видимой положительной динамике проводимой терапии, единственным способом восстановления остается хирургическая операция по пересадке поджелудочной железы, взятой у донора.
В настоящее время применяют другой вариант проведения трансплантации, когда больному заменяют только часть железы, где сконцентрированы бета-клетки. С помощью этого нового метода удается восстановить утраченные железой функции по обмену глюкозы до ее нормы.
Проведение такой операции представляет определенную сложность из-за отсутствия донорского органа, а также из-за послеоперационных осложнений и случаев отторжения органа после проведенной трансплантации.
Увеличение бета-клеток
Можно решить проблему снижения вешней секреции поджелудочной железы при диабете, увеличивая число бета-клеток, чьи функции заключаются в продуцировании инсулина. С этой цель клонируют собственные клетки, после чего их вживляют в железу. Благодаря этим манипуляциям происходит полное восстановление утраченных органом функций и улучшения производимых в ней, процессов обмена.
Благодаря специальным белковым препаратам, оказывается поддерживающая помощь при переходе пересаженных клеток, являющихся по своей сути лишь трансплантационным материалом, в полноценные зрелые бета-клетки, способные производить инсулин в достаточном количестве. Эти лекарства также повышают выработку инсулина оставшимися неповрежденными собственными бета-клетками.
Как восстановить орган посредством иммуномодуляции?
При поражении поджелудочной железы в результате ее воспаления, определенное количество бета-клеток в любом случае остается сохраненным. Однако собственный организм, продолжая находиться под действием негативных изменений в состоянии поджелудочной железы, продолжает вырабатывать антитела, направленные на разрушение оставшихся структур. Спасти положение удается с помощью нового метода с введением особого препарата, содержащего в себе активные вещества, способные уничтожать антитела. В результате клетки железы остаются неповрежденными и начинают активно увеличивать свою численность.
Лечение народными средствами
Для большей эффективности проводимой терапии можно дополнить ее лечением с помощью народных средств. В этом качестве используют отвары и настои на основе лекарственных растений, обладающих необходимыми для восстановления поджелудочной железы, свойствами.

Особыми восстановительными свойствами, благоприятно отражающимися на состоянии поджелудочной железы в случае ее воспаления, служит простой и, в то же время, эффективный отвар из овсяных зерен на молоке. Для его приготовления в 1.5 л молока варят 0.5 стакана цельных зерен овса в течение 45 минут, после чего зерна измельчают и продолжают варить на медленном огне еще 15 минут. Отвар процеживают и принимают по половине стакана до четырех раз в день.
Имеется немало и других эффективных способов на основе народного опыта, способствующих восстановлению поджелудочной железы. Однако, применять их лучше после того, как получено одобрение своего лечащего врача.
Диета и предупреждение болезни
Диетические требования при заболевании диабетом имеют одно из решающих значений в лечении этого заболевания. В основном они заключаются в максимальном ограничении потребления легких углеводсодержащих продуктов в виде сдобы, кондитерских изделий, сладкой выпечки и т.д. Основу питания должны составлять белковые блюда с низкой жирностью, с исключением жареных блюд, острых приправ, бобовых, концентрированных наваристых бульонов.
В качестве профилактики, направленной против развития панкреатического диабета, необходимо контролировать состояние своей поджелудочной железы и заботиться о ее здоровье. Прежде всего нужно отказаться от любого алкоголя, придерживаться диеты, причем постоянно, а не только в периоды обострений, а при первых симптомах ухудшения в состоянии этого органа, не откладывать посещение врача.
Отзывы
Уважаемые читатели, была ли полезна эта статья? Что вы думаете о методах лечения поджелудочной железы при сахарном диабете. Оставьте обратную связь в комментариях! Нам важно ваше мнение!

Валерий:
Мне кажется, что в лечении диабета основное место занимает диета. Какие лекарства ни принимай, а если питаешься неправильно, то ничего не поможет, все лечение пойдет насмарку.
Инга:
Диета, конечно, важна, но и ферменты во многих случаях необходимы. Они помогут поджелудочной железе выполнять свои функции.
Видео
ogkt.ru
Поджелудочная железа при сахарном диабете 2 типа
Панкреатит и сахарный диабет: механизм развития
Ученые еще не пришли к единогласному мнению о тонкостях патогенеза. Но не является новостью, что к диабету приводит постепенная деструкция и склерозирование инсулярного аппарата в ответ на воспалительные явления в рядом лежащих клетках, вырабатывающих пищеварительные ферменты.
Поджелудочная железа обладает свойством смешанной секреции. Первая ее функция — производство ферментов и выброс их пищеварительный тракт для переваривания пищи, вторая функция — выработка инсулина — гормона, регулирующего уровень глюкозы путем ее утилизации.
Длительное течение панкреатита может грозить тем, что помимо зоны поджелудочной железы, отвечающей за пищеварение (ферментативный аппарат) будет поражена и инсулярная зона, которая находится в виде островков Лангерганса.
Другие эндокринные заболевания часто выступают триггерами. Клинически вторичный сахарный диабет напоминает СД 1 типа, но отличается отсутствием поражения тканей железы аутоантителами.
Панкреатогенный диабет: причины и симптомы
Ведущее звено патогенеза панкреатогенного СД- прогрессирующий склероз и деструкция инсулярного аппарата (не каждая бетта — клетка, а определенный их процент) Некоторые ученые не исключают аутоимунные причины развития заболевания.
Развивается панкреатогенный диабет, который отличается от диабета 1 или 2 типа:
- При инсулинотерапии чаще гипогликемические эпизоды.
- Дефицит инсулина обуславливает более частые случаи кетоацидоза.
- Панкреатогеный диабет легче поддается коррекции низкоуглеводной диетой.
- Более эффективно поддается лечению таблетированными средствами против диабета.
Классический сахарный диабет 2 типа развивается на фоне полной или частичной инсулярной недостаточности. Инсулярная недостаточность развивается вследствие инсулинорезистентности, которая, в свою очередь предстает как явление, ставшее следствием гиперкалорийного питания с преобладанием низкомолекулярных углеводов.
В отличие от СД 2 типа панкреатогенный диабет развивается в результате прямого повреждения бета клеток ферментами.
Панкреатит при сахарном диабете (второе заболевание развилось самостоятельное, а первое является фоном) выглядит иначе: воспаление поджелудочной носит хронический характер, нет обострений, преобладает вялотекущий тип течения.
Самый высокая группа риска — люди, страдающие алкоголизмом. Более чем у 50% больных начинают развиваться панкреатиты алкогольного генеза. К группам риска относятся страдающие гастродуоденальными язвами, люди с тенденцией к белковой недостаточности.
Панкреатит и сахарный диабет: механизм развития
Сначала заболевание проявляется болевым синдромом, затем начинается пищеварительная дисфункция, после этого развивается сахарная болезнь.
Первый этап может длиться несколько лет, сопровождаясь болями разной силы.
На втором этапе у больного появляется изжога, вздутие. Он теряет аппетит, его беспокоят частые диареи. Эти состояния являются следствием инсулиновых выбросов раздраженных бета-клеток.
На третьем этапе, когда клетки этого органа уже частично разрушены болезнью, поднимается уровень сахара в крови выше нормы после приема пищи. Это состояние в 30% случаев заканчивается сахарной болезнью 2 типа.
Как лечить панкреатит и диабет
Лечить эти заболевания одновременно – непростая задача. Заместительная терапия в этом случае должна:
- привести в норму углеводный обмен;
- устранить нехватку пищеварительных ферментов.
Больному при диабете 2 типа и панкреатите назначаются препараты и ферментативные, и гормональные.
Одновременно с приемом лекарств больной должен соблюдать диету. Исключив из рациона еду, вредную для поджелудочной, и принимая лекарства, назначенные врачом, при диабете можно успешно лечить воспаление этого органа.
Терапевтические меры
Все же основным методом лечения поджелудочной железы при сахарном диабете остается лекарственный. Для восстановления и дальнейшего поддержания функции органа используются различные группы лекарственных средств. Как лечить поджелудочную железу при сахарном диабете с помощью препаратов?
Панкреатит при сахарном диабете лечится довольно сложно. Обусловлено это тем, что для лечения недуга потребуется применение заместительной терапии, как для обеспечения нормального углеводного обмена, так и для того, чтобы исключить ферментную недостаточность.
Если пациенту был диагностирован панкреатин при сахарном диабете 2 типа, то в рамках лечения следует исключить из рациона продукты, которые вредны для поджелудочной.
Таким образом, при диабете 2 типа и панкреатите соответствующий диетический режим питания и медикаментозная терапия являются теми составляющими, которые позволят обеспечить хорошее состояние здоровья и привычное качество жизни.
Лекарства при хроническом панкреатите
Можно ли помочь поджелудочной с помощью медикаментов? Да! Кроме диеты врачи при сахарном диабете 2 типа и хроническом панкреатите назначают таблетки, содержащие ферменты, которые поджелудочная железа не может вырабатывать в нужном количестве из-за этих заболеваний. Чаше всего они выписывают панкреатин и фестал.
Эти препараты отличаются количеством активных веществ. В фестале их больше, но он имеет много противопоказаний и может вызывать запоры, тошноту и аллергические реакции. Панкреатин переносится легче и редко вызывает аллергию. Врач в каждом конкретном случае подберет препарат и его дозировку, чтобы нормализовать работу поджелудочной железы.
Соблюдение рекомендаций врача и правильное питание поможет этому органу восстановить свои функции. Постепенно состояние больного улучшиться. Диета при сахарном диабете и панкреатите одновременно с приемом лекарств помогает человеку избежать осложнений этих тяжелых заболеваний.
Диетическое меню
Эти сложные заболевания вынуждают человека соблюдать специальную диету. В первую очередь придется отказаться от сладостей, сдобы, белого хлеба, а также жирных и жареных блюд. Пища, раздражающая желудок должна исключаться из рациона. Диета при панкреатите и диабете заставляет больного не кушать:
- соусы и острые специи;
- майонез;
- жирные бульоны;
- колбасы, копчености;
- яблоки и капусту, а также другие продукты, в которых много клетчатки.
При диабете 2 типа углеводы нужно подсчитывать и ограничивать их употребление. Сахар надо исключить из меню полностью.
Железа поджелудочная — сложный орган, на него возложено выполнение эндокринной и пищеварительной функции в организме. Производимые сок и гормоны соучаствуют в обменных явлениях. Вследствие изменений в функциональности органа появляются тяжелые болезни, к примеру, панкреатит или диабет. Пациенты, которые проходят лечение, нередко спрашивают, как восстановить поджелудочную железу при сахарном диабете.
Как развивается болезнь
Различают 2 заболевания, их появление неблагоприятнно отпечатывается на деятельности поджелудочной железы – диабет и панкреатит. Диабет и поджелудочная железа имеют связь друг с другом. Для контроля самочувствия следует понять, как лечить железу при изменениях ее деятельности.
Зачастую появление диабета наблюдается, когда возникают разлады эндокринной функции поджелудочной железы. Орган сложной структуры. Островки Лангерганса охватывают 2% величины органа, которые несут ответственность за производительность гормонов, требуемых для естественного обменного явления.
Когда присутствующие на островках бета-клетки претерпевают распад, развивается нехватка инсулина, перерабатываемого глюкозу. Излишество вырабатываемого гормона ведет к формированию гипогликемического состояния, а нехватка к повышению присутствия инсулина в кровеносной системе.
К факторам повреждения бета-клеток относят разные патологии, при этом нередко разрушение островков Лангерганса спровоцировано панкреатитом.
По причине появления воспаления наблюдается прекращение выброса в 12-перстную кишку ферментов поджелудочной. Они задерживаются в теле железы и приступают к перевариванию самих себя.
К причинам появления воспаления относят:
Однако частая проблема появления панкреатита диагностируется у лиц, которые злоупотребляют спиртным. А также заболевание возникает после хирургического лечения железы поджелудочной.
Опасность заболевания панкреатит состоит в том, что болезнь легко спутать с простым отравлением. Приступ исчезает, за терапией пациент не обращается и тогда болезнь становится хронической. Воспалительный процесс постепенно оказывает разрушающий эффект на клетки бета, ведя к неполноценности глюкозы.
Нарушение состояния поджелудочной железы препровождается признаками:
- болезненные проявления в зоне живота;
- возникновение нарушений со стулом.
Первичное формирование воспалительного явления характеризуется болевыми синдромом различного течения, который способен проявляться в разных участках.
Продолжительность первичного проявления болезни поджелудочной составляет около 10 лет.
- Болевой дискомфорт беспокоит под правым ребром и эпигастрии, когда поражена больше головка поджелудочной железы либо перешел на тело.
- Формирование в эпигастральной области и в левой стороне ребра говорит о повреждении тела с вероятным привлечением хвоста.
- Боли под ребрами с отдачей в область поясницы, руку, челюсть, похожие на болезненность как при стенокардии, опоясывающие проявления появляются во время полного повреждения всех отделов поджелудочной с вовлечением брюшной полости.
Когда боли обостряются, они бывают:
Когда развивается следующий этап, у пострадавшего возникают приступы рвоты, изжога, вздутие живота, тошнота и понос. При запущенности патологии происходят затруднения в лечении, поскольку наблюдается распад клеток и образуется привычка к сахару.
Уровень глюкозы в крови растет после еды, в других ситуациях коэффициент инсулина нормальный.
При присутствии 2 степени диабета часто выявляется хронический вид панкреатита. Заболевание появляется вследствие изменения деятельности поджелудочной вследствие поражения и когда увеличивается глюкоза. У больного ощущаются острые боли в зоне живота, происходит изменение деятельности системы пищеварения.
Панкреатит и 2 стадия диабета охарактеризована так:
- у пациента иногда возникает обострение, патология переступает в ремиссию;
- выявляются изменения обменных явлений;
- доктор выявляет развитие 2 степени диабета.
Симптоматика
Развитие болезненности в поджелудочной железе при патологии диабет на первоначальных этапах не происходит. Орган болит несколько позже, когда проявляется панкреатит. При первичном его возникновении оказать помощь пострадавшему реально, если сразу будет проведено обследование и назначена терапия. Иногда, если фактором диабета становится серьезная форма панкреатита, железа начинает болеть во время панкреатических приступов и увеличение показателя глюкозы.
Кроме болезненности при диабете возникает кратковременный болевой дискомфорт в качестве реакции на принимаемые продукты, или указывающий на иную болезнь. При разной силе болевого синдрома, если он даже невыраженный, идите к медику обследоваться, поскольку при диабете происходит понижение болевого порога – боли чувствуются уже при несущественных либо критических переменах, которые требуют незамедлительного медицинского вмешательства.
Если вовремя не приступить к лечению, положение приведет к развитию болевого шока.
По причине резкого воспаления самочувствие больного ухудшается. Заболевание способно:
- повышать и снижать коэффициент давления;
- возрастает температурный коэффициент;
- кожа становится бледной;
- больного тошнит;
- сильно сохнет во рту;
- пострадавший рвет с примесями желчи.
При выявлении подобного заболевания больному требуется пару дней придерживаться диетического стола, затем проводится лечение железы при патологии диабет.
Кроме того у больного возможны признаки:
- поноса;
- запора;
- возникает одышка;
- сильное потоотделение, часто после рвоты;
- вздутие живота, вследствие невозможного нормального сокращения кишечника и желудка.
К синдрому пораженной железы относят синюшный оттенок кожных покровов зоне поясницы либо пупка.
В случае незначительных перемен в работе поджелудочной железы, признаки плохого самочувствия могут вызываться осложнениями панкреатита. К причинам, которые провоцируют болевые ощущения при диабете, относят:
- язву желудка;
- кетоацидоз;
- заболевания печени;
- ответ на употребление Метформина вследствие недостаточного питания либо прием диабетиком бигуанидов вместе с алкоголем.
Как восстановить поджелудочную железу при сахарном диабете? На данном этапе медикаментозных методик возобновления деятельности поджелудочной не существует, когда у пострадавшего имеется диабет. Однако можно возродить клетки органа. Сюда относят пересаживание костного мозга либо манипуляции с наименьшей угрозой.
Сахарный диабет и поджелудочная железа методы лечения
Лечение органа при патологии диабет проходит под наблюдением медика. Лишь доктор способен подобрать верный план терапии, которая станет приносить эффект в каждой ситуации.
Когда происходит расстройство поджелудочной железы при сахарном диабете 2 типа, чаще всего удается уклониться от назначения глюкозы. Производство гормона в необходимом количестве обеспечивается благодаря занятиям физкультурой и рациональным потреблением продукции. В основе стола имеются продукты низкого количества углеводов.
Если у пострадавшего 1тип, то положение несколько другое. Основной задачей является поиск методик возобновления клеток бета, в необходимом объеме, чтобы поджелудочная действовала правильно.
Больному требуется комплексная терапия, которая состоит:
- из диетического стола;
- употребления медикаментов;
- массажа;
- упражнений;
- в тяжелых ситуациях оперативное вмешательство.
Эндокринологом также могут прописываться народные рецепты, если гликемия невысокая, с приемом целебных трав, оказывающие влияние на показатель инсулина.
Лечение медикаментами
Комплексное лечение медикаментами поджелудочной при заболевании диабет считается терапией, как основной метод восстановления. Больной проходит лечение у гастроэнтеролога и эндокринолога, ему положено употребление сахаропонижающих лекарств, витаминов, ноотропов из-за повреждения сосудистых и нервных структур. Диапазон лечения будет определен гликемией и появившимся ухудшением диабета.
Чем лечить поджелудочную железу при сахарном диабете:
- Если ощущается болевой дискомфорт в животе, необходим прием спазмолитиков и лекарств, снимающих боль – Папаверин, Но-шпа.
- Для поддержки деятельности железы требуется пить медикаменты – Мезим, Панкреатин, Дигестал.
- Антибактериальное лечение требуется, в качестве недопущения появления инфекции. Врач назначает легкие антибиотики.
- Если имеется 2 стадия, незаменимым будет средство Метформин 500. В дополнение к препарату диабетикам принимать Дибикор. Он оказывает воздействие на поврежденный орган и приводит в норму процессы обмена.
- Антисекреторные лекарства, которые имеют разный механизм воздействия – препараты, подавляющие соляную кислоту слизистой, блокаторы H-2 гистаминовых рецепторов, анациды.
Оперативное вмешательство
Пересаживание поджелудочной при патологии диабет сложная и небезопасная задача, однако, подобный маневр позволяет возобновить клетки бета.
При клинических обследованиях пострадавшим делали трансплантацию клеток островков Лангерганса от донора. Это позволяло восстановить возможность организма поправлять углеводный показатель. В периоде после операции осуществляется иммуносупрессивное лечение.
Трансплантация не проводится, если:
- возникают сложности с поиском подходящего органа;
- высокая чувствительность железы к нехватке кислорода;
- туберкулез;
- СПИД;
- есть раковая опухоль;
- отклонения на психиатрическом уровне;
- прием наркотиков, алкоголя, курение;
- сложности с печенью и легкими.
Еще одним способом является ксенотрансплантация, которая подразумевает трансплантацию свиного органа. Ее вытяжки были применены для лечения диабета до обнаружения инсулина.
Массаж поджелудочной железы при сахарном диабете
Зачастую прописывается общее массирование. Манипуляция проводят со средней силой, возможно применение всех способов.
Благодаря манипуляции у пострадавшего улучшается состояния:
- Наблюдается ускорение обмена веществ.
- Увеличивается работоспособность.
- Снижается коэффициент инсулина.
Курс составляет 30 манипуляций.
Проведение физических упражнений
У диабетиков 1 типа постоянно скачет показатель инсулина в системе кровообращения. Для повышения глюкозы необходимы занятия физкультурой. Упражнения подбираются тщательно. Подбор программы осуществляется врачом.
Занятия спортом при 2 стадии диабета — это настоящее лекарство. Упражнения помогают повысить уязвимость клеток к сахару, побуждает выработку гормонов.
Как восстановить работу поджелудочной железы при помощи диеты
Неоднократно пострадавшие интересуются, реально ли возобновление работы больного органа, как лечить поджелудочную железу при сахарном диабете, как понизить коэффициент глюкозы.
Для выздоровления принимать лекарства и есть полезные продукты, которые помогают поджелудочной железе регенерировать.
Восстановительный промежуток при болезни длительный, потому необходимо придерживаться правил питания при панкреатите, чтобы улучшить работу органа, придерживаться пропорций потребления жиров, белков и углеводов.
- Разрешено потреблять углеводы в количестве 300 гр., белки 100 гр. и жиры 60 грамм.
- Принимать еду нужно часто 5-6 раз на протяжении дня, порции накладывать небольшие.
- Больным диабетом употреблять вареную, пареную еду.
- Полностью исключить жареные продукты.
- Тушить, запекать, возможно, при ремиссии.
- Заправлять блюда запрещено теми специями, которые ведут к возбуждающему действию слизистой кишечника.
- Если имеется обострение патологии и при терапии недопустимо принимать в пищу жирные, острые, копченые блюда, сдобу.
Перед проведением лечения заболевания стоит посоветоваться с врачом, поскольку возможны осложнения болезни.
Поджелудочная железа и сахарный диабет имеют тесную взаимосвязь. Поджелудочная железа продуцирует особый гормон – инсулин. При его недостаточном образовании либо нарушении чувствительности тканей к инсулину развивается такое заболевание, как сахарный диабет.
Основные функции органа
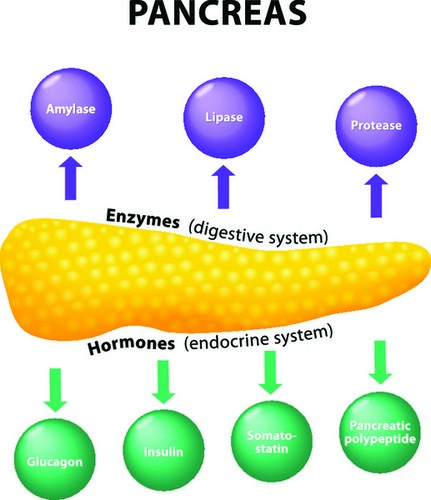
Поджелудочная железа является органом внутренней секреции и выполняет в организме две основные функции: экзокринную (секреция ферментов) и эндокринную (выработка гормонов). Также она выделяет панкреатический сок, который поступает в начальный отдел кишечника. Эта жидкость начинает вырабатываться через несколько минут после попадания пищи из пищевода в желудок. В зависимости от количества поступающей еды железой может вырабатываться от 500 мл до 2 л. пищеварительного сока.
К панкреатическим ферментам относятся:
- Амилаза, сахараза, мальтаза. Они расщепляют сложные углеводы на простые: глюкозу и фруктозу. Уменьшают брожение и образование газов в кишечнике.
- Лактаза. Способствует усвоению молочных продуктов.
- Трипсин – фермент, катализирующий расщепление белков. В поджелудочной железе образуется в неактивном виде, иначе железа переваривала бы сама себя. Он активизируется только при поступлении в двенадцатиперстную кишку.
- Липаза. Расщепляет жиры до легкоусвояемых жирных кислот, способствует всасыванию жирораствримых витаминов.
Количество вырабатываемых ферментов зависит от преобладания поступившей в организм пищи: белковой, углеводной или жирной. Это позволяет расщепить все поступающие вещества и улучшить их всасывание.
Вторая основная функция поджелудочной железы – выработка инсулина и глюкагона. Инсулин регулирует уровень глюкозы в крови и оказывает следующие действия: повышение артериального давления, увеличения числа сердечных сокращений.
Патологические изменения при диабете
При сахарном диабете структурных изменений в поджелудочной железе может и не наблюдаться. В основном при этом заболевании ухудшается функциональная способность органа. Размеры, эхогенность, контуры железы или другие изменения можно определить при помощи УЗИ или КТ.
При диабете 1 типа в начальной стадии нет никаких изменений: эхоструктура не нарушена, контуры ровные и четкие. По мере прогрессирования заболевания железа уменьшается в размерах, развивается вторичное сморщивание. Происходит замена нормальных клеток соединительной и жировой тканью, развивается липоматоз.
Симптомы проявления
Сахарным диабетом называется патология, характеризующаяся абсолютной или относительной инсулиновой недостаточностью. Возможно развитие осложнений со стороны сосудов, нервной системы, внутренних органов, глаз. Абсолютная – характеризуется пониженной выработкой инсулина клетками поджелудочной железы. В крови его недостаточно, нарушается проникновение глюкозы в клетку. Развивается сахарный диабет 1 типа.
При относительной недостаточности количество вырабатываемого инсулина в норме, но нарушена чувствительность рецептов тканей к инсулину. Это так называемый сахарный диабет второго типа.
Симптомы, характерные для каждого из видов диабета указаны в таблице:
| Признак | 1 тип | 2 тип |
|---|---|---|
| Повышенная жажда и выделение большого количества мочи. | Является одним из основных признаков. Из-за недостаточной выработки инсулина уменьшается его количество в крови. Глюкоза не проникают в клетку, а свободно циркулирует в плазме. Избыток сахара выводится из организма с мочой, это вызывает обильное мочеиспускание. | Эти симптомы не выражены либо могут быть вызваны другими причинами |
| Аппетит. | Повышенный. Глюкоза является основным поставщиком энергии в организме. При недостатке инсулина сахар не может проникнуть через клеточную мембрану, следовательно, не усваивается клетками. Ткани недополучает углеводов и энергии. | Повышен. Это наиболее опасно для диабета такого типа. Переедание провоцирует повышение уровня сахара в крови. |
| Изменение массы тела. | Часто бывает резкое похудание на 10 — 15 кг за 2-3 месяца. Нарушается синтез белка, усиливается распад, его запасы истощаются. Это способствует снижению массы тела и мышечной массы. | Нехарактерно. Больной страдает лишним весом или ожирением. |
| Зуд кожи. | Выражен. Обычно кожа чешется в области половых органов, между пальцами, на сгибательных и разгибательных поверхностях суставов. | Появляется очень часто. |
| Утомляемость, усталость. | Глюкоза является основным источником энергии. При диабете она не может попасть в ткани, так как вырабатываются малое количество инсулина. Глюкоза остаётся циркулировать в крови. Организм не получает энергию Не характерно. | Не характерно. |
| Нарушение зрения. | В первую очередь поражаются мелкие кровеносные сосуды, развивается диабетическая ретинопатия. Возможно развитие глаукомы, катаракты, снижение зрения. | Развивается постепенно. Могут быть возрастные болезни органов зрения. |
| Возраст. | Чаще возникает у детей, подростков, молодых юношей и девушек. | У лиц старше 45 лет, склонных к ожирению. |
| Начало заболевания. | Быстрое, стремительное. | Постепенное. |
Характерным признаком диабета является запах ацетона изо рта. Этот признак возникает в результате кетоацидоза (скопления кетоновых тел в крови), возникает неприятный запах изо рта и от мочи.
При появлении хотя бы одного из подобных признаков необходимо проверить уровень сахара в крови и обратиться к врачу
Иногда могут появиться симптомы, свидетельствующие о нарушении работы поджелудочной железы: тошнота, рвота, непереваренные кусочки пищи в кале. В такой ситуации многие задумываются том, как можно почистить поджелудочную железу в домашних условиях.
Иногда может вырабатываться недостаточно веществ, способствующих расщеплению жиров, белков и углеводов. В этом случае назначается ферментативная замещающая терапия. К ней относится лекарства: панзинорм, фестал, креон. Также эти методы будут профилактировать развитие диабета 2 типа.
Диагностика
Диагностика включает в себя определение формы диабета, степени тяжести и наличие возможных осложнений. При подозрении на диабет назначаются следующие виды наследования:
- Глюкоза крови натощак. В норме составляет 3,3 – 5,5 ммоль/л. Повышение этого показателя свыше 11 ммоль/л при отсутствии погрешности в диете позволяет поставить диагноз диабета без дальнейших обследований.
- Сахар крови с нагрузкой. Забор крови производится натощак и через 2 часа после принятия внутрь раствора глюкозы. В норме он равен 7,8 моль/л. Все, что выше расценивается как преддиабетическое состояние или нарушение толерантности к глюкозе.
- Сахар в моче. В норме его быть не должно. Глюкоза в моче определяется только при превышении почечного барьера (свыше 6 миллимоль на литр).
- Гликозилированный гемоглобин. Определяет, было ли повышение сахара за последние 3 месяца. Кровь для этого анализа берется только из вены.
УЗИ – один из методов диагностики поджелудочной железы
Для диагностики возможных осложнений диабета проводят дополнительные методы исследования: осмотр глазного дна, УЗИ внутренних органов, электрокардиограмма.
Также производится взятие биохимия и общеклинических анализов.
Способы лечения
Лечение диабета направлено на повышение уровня инсулина в крови, улучшение чувствительности тканей к глюкозе, нормализации обмена веществ и предупреждение осложнений. К основным методам лечения диабета 1 и 2 типа относятся:
- Медикаментозное лечение. Применяются сахароснижающие таблетки или инъекции инсулина.
- Диета. Ограничиваются углеводы и жиры. Пища должна быть богатым белками витаминами и микроэлементами.
- Умеренная физическая нагрузка. При этом происходит усиленный распад глюкозы, в связи с чем уменьшается ее содержание в крови. Иногда при активных занятиях в спортзале диабетики могут уменьшать дозу инсулина.
В диете используются такое понятие, как хлебная единица. 1 ХЕ примерно равна небольшому кусочку черного хлеба и содержит 12 г углеводов или столовую ложку сахара. Для расщепления одной хлебной единицы необходимо от 1 до 2 единиц инсулина. При употреблении продуктов необходимо обращать внимание на содержание в них углеводов. Это число нужно разделить на 12, полученное количество будет равняться содержанию хлебных единиц в продукте. В зависимости от массы тела, роста, физической активности организм нуждается в употреблении 18 – 25 хлебных единиц в сутки. Они распределяются на 4 – 5 приемов пищи, причем больше половины общего количества должно употребляться на обед и ужин.
Поэтому необходимо строго соблюдать назначенную лекарственную терапию.
Экзокринная функция этого органа подается коррекции.
Лечить и восстановить поджелудочную железу при хроническом панкреатите можно соблюдением строгой диеты и одновременным применением медикаментозных препаратов. Восстановить эндокринную функцию при сахарном диабете невозможно. Достижение “ремиссии” при этом заболевании возможно только при строгом соблюдении рекомендаций лечащего врача.
Медикаментозные
К медикаментозному лечению относится применение таблетированных форм, направленных на снижение сахара в крови, и инъекции инсулина.
Инсулин может быть:
- Ультракороткого действия. Начинает работать через пять-десять минут после укола. После этого необходимо употребить пищу. Такие препараты редко применяют в комплексном лечении, так как они оказывают очень короткое инсулинснижающее действие. К ним относятся: апидра, новорапид.
- Короткого действия. Актрапид, хумулин чаще используют в лечении диабета. Их вводят за 15-20 минут до еды. Дозу и количесто введения инсулина рассчитывается индивидуально.
- Средней продолжительности. Такие лекарства, как протафан, инсуман обычно назначают утром и вечером за час-полтора до еды. Их эффект длится от 16 до 20 часов.
- Продленный или пролонгированный. Левемир, лантус являются базисной терапией сахарного диабета. Вводятся один раз в день, эффект длится в течение суток. Они не имеют пиков активности и устанавливают равномерную концентрацию в крови.
Актрапид – препарат для лечения поджелудочной железы при сахарном диабета
Доза инсулина и часы приема устанавливаются врачом. Не рекомендуется допускать нарушения во времени введения инъекций. Это чревато развитием комы или возникновения иных осложнений.
Таблетки для лечения сахарного диабета делятся на две группы:
- Увеличивающие выработку инсулина: гликлазид, глипизид.
- Повышающие чувствительность тканей к инсулину: сиофор, метформин.
Полностью вылечиться от диабета невозможно. Лечение при этом диагнозе направлено в первую очередь на предотвращение осложнений. При диабете 2 типа с помощью коррекции питания, нормализации массы тела, умеренных физических нагрузок от гипергликемии можно успешно избавиться.
Народные
Необходимо помнить, что при применении народных методов нельзя отказываться от инсулина. Иначе возможно развитие серьезных осложнений, которые могут привести к летальному исходу.
Существует множество способов и методов, направленных на то, чтобы почистить поджелудочную железу народными средствами. Вот несколько из них:
- Гречка. Нужно измельчить столовую ложку крупы, положить в миску, влить 1 стакан кефира. Закрыть крышкой и оставить на ночь. Утром полученную смесь выпить за 30 минут до еды.
- Лавровый лист. 10 средних листков хорошо промыть под проточной холодной водой. Залить двумя стаканами кипятка. Настоять течение 12 часов, принимать по 50 мл 2 раза в день.
- 1 крупный лимон, по 300 г чеснока и петрушки перекрутить на мясорубке. Поставить в холодное место, применять по одной чайной ложке 3 раза в день.
Поджелудочную железу также можно почистить при помощи трав. Чтобы знать, какой травяной сбор правильно очистит железу, необходимо проконсультироваться с врачом. Часто применяют следующее травы:
- Липа. Одну столовую ложку цветков липы заваривают одним стаканом крутого кипятка. Настаивают, процеживают и пьют вместо чая на протяжении нескольких недель.
- Листья облепихи вечером заливают кипятком. Настаивают до утра, пьют по одной трети стакана два раза в день.
- Одну чайную ложку мяты и две столовые ложки расторопши заливают кипятком. Настой принимают по 1 столовой ложке 3 раза в день.
- По столовой ложке зверобоя, плодов шиповника, душица и бузины заливают 500 мм кипятка. Настаивают в течение 10 -12 часов, пьют по 1/3 ст. 3 раза в сутки.
- Ромашку заваривают и пьют вместо чая.
Отвар липа – народное средство для лечения поджелудочной железы при сахарном диабете
Применение таких средств обязательно нужно проводить под строгим контролем сахара в крови, чтобы не допустить его резких скачков.
Осложнения
К осложнениям этого заболевания относятся:
- Поражение сосудов: ангиопатия, ретинопатия, нефропатия.
- Поражение периферических нервов, развитие полинейропатии.
- Нарушение кровообращения в нижних конечностях, формирование «диабетической» стопы и трофических язв.
- Гипергликемическое состояние. Развивается при резком повышении сахара и кетоновых тел в крови.
- Гипогликемическая кома. Наступает при значительном понижении сахара, чаще связано с передозировкой инсулина.
Адекватное лечение и постоянный самоконтроль уровня сахара в крови помогут предотвратить возможные осложнения.
Профилактика
Чтобы минимизировать вероятность развития этой патологии необходимо соблюдать некоторые правила:
- Ограничение углеводов и жиров.
- Физическая активность.
- Нормализация массы тела.
- Отказ от вредных привычек.
- Частое дробное питание малыми порциями.
- Отсутствие стрессов.
- Витаминотерапия.
Полностью предотвратить развитие этого заболевания нельзя, поскольку оно имеет наследственную предрасположенность. Однако путем соблюдения вышеперечисленных мер можно уменьшить факторы риска развития сахарного диабета.
doc-diabet.com
Поджелудочная железа при сахарном диабете: лечение и восстановление
Сахарный диабет (СД) – одно из серьезных заболеваний поджелудочной железы, которое оказывает непосредственное влияние на ее работу. На фоне развития такой патологии пациенты часто испытывают боли в области данного органа, жалуются на сопутствующую малоприятную симптоматику. Почему же болит поджелудочная при диабете и как с этим бороться? Поговорим далее.
Содержание статьи:
Боли в поджелудочной железе при диабете
Развитие сахарного диабета приводит к различным патологическим процессам в органе, продуцирующем инсулин. В момент прогрессирования недуга в поджелудочной происходят дистрофические изменения и поражения: эндокринные клетки значительно уменьшаются в размерах или вовсе погибают. Это может приводить к двум сценариям развития дальнейших событий:
- возникновению панкреатита;
- полному прекращению функционирования органа.

Данные изменения происходят вследствие того, что соединительная ткань начинает заполнять место погибших эндокринных клеток, сдавливая здоровые клетки и приводя к их гибели.
СД – заболевание, которое может привести не просто к патологическим изменениям в поджелудочной железе, но и вызвать полную гибель органа.
Любые деструктивные нарушения в инсулинпродуцирующем органе протекают на фоне ярко выраженного болевого синдрома, интенсивность которого зависит от стадии заболевания, степени поражения железы.
Механизм появления болей в поджелудочной при диабете
На первых этапах развития СД боли в области поджелудочной железы – большая редкость. Чаще всего болевой синдром дает о себе знать по мере развития такого заболевания, как панкреатит.
При панкреатите, на начальных его стадиях, диабетик испытывает периодические боли в области железы. В это время периоды обострения сменяются стадиями ремиссии. Длится этот этап примерно 10-12 лет.
В последующем к болям разной интенсивности и локализации присоединяется сопутствующая симптоматика, свидетельствующая о нарушениях процессов пищеварения:
- расстройство стула;
- изжога;
- повышенное газообразование;
- снижение аппетита и т. п.
Как только панкреатит переходит в хроническую форму, начинается процесс разрушения клеток поджелудочной, формирование толерантности к глюкозе. При этом показатель сахара в крови натощак остается в пределах нормы и повышается после приема пищи, боли становятся более выраженными.
При воспалении поджелудочной, диабетика, как правило, мучают интенсивные, внезапно возникающие боли в верхней части живота, в правом или левом подреберье. Локализация болей напрямую зависит от того, какой отдел железы оказался пораженным. Иногда боли могут иррадиировать в область спины.
При полном поражении поджелудочной человека мучает постоянная опоясывающая боль. Во время пальпации живота больной испытывает сильный дискомфорт, интенсивные боли.
Поджелудочная железа на УЗИ при диабете
Сахарный диабет – болезнь, при которой поджелудочная железа претерпевает различные изменения. При развитии недуга в ней наблюдаются:
- склеротические процессы;
- липоматоз;
- атрофия отдельных участков.
В первые годы после заболевания диабетом, при проведении ультразвукового исследования поджелудочной какие-либо изменения со стороны органа не выявляются. В более позднем периоде наблюдаются мелкие участки уплотнений, при этом размеры железы по-прежнему остаются в пределах допустимой нормы.
У пациентов с длительным течением СД во время УЗИ наблюдаются многочисленные обширные участки уплотнений, которые находятся преимущественно в области головки. При этом в размерах железа становится меньше допустимых норм.
Определяемые во время диагностики изменения в поджелудочной железе имеют много сходного с картиной, которая наблюдается при обычном воспалении органа – типичном панкреатите.
Очень часто определяемые на эхограммах изменения в поджелудочной железе выявляются на фоне различных изменений и нарушений со стороны желчного пузыря и печени.
Познавательное видео о поджелудочной железе
Поджелудочная железа: где находится, за что отвечает. Интересный разговор о том, как влияет алкоголь на поджелудочную железу, приводя в итоге к возникновению сахарного диабета. Возможные проблемы и методы их лечения.
Как лечить поджелудочную диабетику?
Лечение диабетиков с одновременным воспалением в поджелудочной железе – задача не из легких. Как правило, симбиоз таких патологий довольно тяжело поддается лечению. Это обусловлено тем, что необходимо проводить соответствующую терапию не только для нормализации углеводного обмена, но и для решения такой проблемы, как ферментативная недостаточность.
Основные способы лечения включают следующее.
Диетическое питание
При повышенном уровне сахара в крови и наличии панкреатита чрезвычайно важно соблюдать правильный рацион питания: полностью отказаться от «запрещенных» продуктов, сделав основной упор на полезные для организма диабетика продукты питания. Конкретные рекомендации по поводу диетического рациона может дать гастроэнтеролог, эндокринолог или диетолог.
В первую очередь из рациона следует исключить все продукты с повышенным содержанием жиров, острые блюда, значительно ограничить потребление хлебобулочной продукции, мясных бульонов, капусты, яблок, различных соусов.
При диабете и воспалении поджелудочной разрешены только специальные сладости для диабетиков.
Не рекомендованы для диабетиков продукты, раздражающе действующие на органы ЖКТ, они способствуют росту или резким скачкам уровня глюкозы в крови, создают дополнительную нагрузку на поджелудочную железу.
За основу можно взять следующую диету, рекомендованную людям, страдающим диабетом, периодическими или постоянными болями в поджелудочной железе:
- фрукты и овощи с низким содержанием сахаров в обработанном виде – до 400 г за одни прием пищи;
- белковые блюда – 100-120 г;
- пищевая заправка – 30-50 г.
Следуя простым и понятным рекомендациям относительно питания, лечить поджелудочную и держать уровень сахара в крови в пределах нормы будет намного проще. При этом следует помнить о том, что диета – не панацея, а лишь одна из составляющих комплексного лечения, которая должна использоваться совместно с основной медикаментозной терапией.
Медикаментозная терапия
Если у человека, страдающего диабетом, случилось обострение, и воспалительный процесс в поджелудочной железе дал о себе знать сильными болями и прочей сопутствующей симптоматикой, предпочтительно лечь в стационар и пройти необходимое лечение. В условиях больницы имеется больше возможностей для более быстрого снятия болевого синдрома и улучшения состояния, в том числе за счет внутривенных вливаний и инъекций.
Если боли не сильно выражены, а ложиться в больницу уж очень не хочется, можно попытаться справиться с начинающимся воспалением с помощью следующих препаратов:
- «Омепразол» или «Фамотидин» – препараты, уменьшающие болевой синдром за счет снижения продукции соляной кислоты в желудке.
- «Церукал» или «Мотилиум» – помогают справиться с тошнотой и рвотой.
- «Креон», «Панкреатин» – ферментные препараты, уменьшающие секрецию ферментов железы, создавая тем самым для нее функциональный покой.
- «Баралгин», «Диклофенак» или «Парацетамол» – обезболивающие средства, которые помогают справиться с интенсивными болями.
Очень часто СД и воспаление поджелудочной протекают на фоне желчнокаменной болезни или холецистита. В таком случае будет целесообразным прием спазмолитиков, например, «Но-шпы» или «Дюспаталина».

Народные средства
Являются вспомогательным методом лечения и не могут рассматриваться в качестве альтернативы медикаментозному лечению.
Сок из брюссельской капусты. Популярное в народе средство, эффективность которого доказана не одним поколением народных целителей. Они утверждают, что регулярное потребление свежевыжатого напитка способствует нормализации работы поджелудочной железы, стимулирует ее внешнюю и внутрисекреторную работу.
Свежевыжатый сок готовится из овощной смеси: брюссельской капусты с добавлением таких овощей, как морковка, зеленая стручковая фасоль и листовой салат.
Комбинация соков удачно используется при лечении пораженного органа, для уменьшения негативной симптоматики СД, борьбы с панкреатитом в стадии ремиссии или обострения.
Приготовить чудодейственный напиток весьма просто: основные ингредиенты берутся в равных пропорциях и перемалываются в мясорубке. Из полученной кашицы через марлю выдавливается сок. Принимать напиток следует по ½ стакана утром перед едой.
Продолжительность лечения – ровно 4 недели. Через пару недель курс лечения, при необходимости, можно повторить.
Параллельно с лечением свежевыжатым соком диабетику следует не забывать про лечебную диету.
Компресс из простокваши. Используется при сильных болях в железе, которые возникли при обострении панкреатита.
Небольшой кусок марли следует хорошенько пропитать кисломолочным продуктом, уложить на верхнюю часть живота, захватив его левую половину. Сверху положить компрессную бумагу и хорошенько укутать теплым платком. Компресс рекомендовано прикладывать на всю ночь. Длительность лечения составляет от четырех до шести недель.
Настой из цветков ромашки и бессмертника. Эффективное средство для снятия воспаления в железе и уменьшения болей разной интенсивности. Чтобы приготовить целебный напиток, следует: в стеклянную емкость всыпать по одной столовой ложке ромашки и бессмертника, и залить полученную смесь 250 мл кипятка. Дать выстояться в течение получаса, после чего процедить. Пить лекарственный настой по 100-150 мл дважды в день за час до еды. Длительность терапии составляет от двух до трех недель.
Настой из овса. Полкилограмма овса залить 1 л кипятка и дать настояться в течение часа. Затем – процедить. Принимать по четверти стакана трижды в день.
О пользе овса для диабетика читайте в следующей статье: https://diabet.biz/pitanie/produkty/krupy/oves-pri-saxarnom-diabete.html.
Кефир с гречкой. Гречка перемалывается до получения гречневой муки. 20-25 г исходного ингредиента заливается 200 мл кефира на ночь и утром употребляется в качестве завтрака.
Тройная настойка. Используется для улучшения процесса выработки инсулина, уменьшения болей при воспалении поджелудочной, поддержания хорошего самочувствия у людей, страдающих повышенным уровнем глюкозы в крови.
Для приготовления настойки используются три основных компонента:
- 50 г измельченного лука залить стаканом водки и дать настояться в темном месте на протяжении пяти дней. Процедить.
- 50 г мелко нарубленных листьев грецкого ореха залить стаканом водки и также настоять в течение 5-7 дней в прохладном темном месте. После процедить.
- Траву манжетки залить стаканом водки и дать настояться в течение такого же времени, затем процедить.
Когда основные ингредиенты настойки будут готовы, все они смешиваются в следующей пропорции: 150 мл первой, 60 мл – второй, 40 мл – третьей. Получившееся лекарственное средство следует пить: две чайные ложки 2 раза в день за полчаса перед утренним и вечерним приемом пищи.
Что делать при сильных болях в поджелудочной
Если болевой синдром застал врасплох, можно сделать следующим образом:
- На 24 часа полностью отказаться от пищи, и пить только минеральную воду (негазированную или выпустить газ из газированной) небольшими порциями каждые 15-20 мин. В качестве альтернативы воде могут использоваться отвар шиповника и некрепкий черный чай.
От соков на период обострения придется отказаться.
- На второй день начать дробно и часто питаться, сделав основной упор в рационе на каши, нежирные мясо и рыбу, приготовленные на пару, вареные овощи и печеные фрукты.
- На 3-4 день понемногу ввести в рацион кисломолочные продукты.
- Полностью отказаться от жареного, сладкого, выпечки, субпродуктов и консервов, магазинных соусов, шоколада.
Придерживаться такой строгой диеты необходимо не менее 1-2 месяцев.
Операция на поджелудочной железе при диабете
Хирургическое лечение поджелудочной железы при диабете, как и других органов, проводится лишь по определенным показаниям, в случае острой необходимости.
Очевидно, что хирургическое вмешательство может быть рекомендовано до появления тяжелых осложнений СД: прогрессирующей ретинопатии, нефропатии, серьезных проблем с крупными и мелкими сосудами.
Трансплантация может быть рекомендована пациентам, у которых орган оказался пораженным настолько, что перестал справляться со своими функциональными задачами. Второй случай, когда может проводиться операция – развивающиеся осложнения угрожают жизни диабетика.
Состояния, при которых проводится пересадка:
- серьезные патологические изменения со стороны органа при диабете 1-го или 2-го типа;
- рак железы;
- синдром Кушинга;
- прогрессирующие гормональные нарушения;
- прогрессирующая нефропатия.
Кроме того, хирургическое лечение рекомендовано тогда, когда пищеварительные ферменты не выводятся из органа и приводят к его разрушению.

Существует всего несколько возможных вариантов проведения трансплантации органа:
- Одновременная пересадка железы и почки. Проводится при диабетической нефропатии, уже имеющейся почечной недостаточности, дисфункции почек.
- Изолированная пересадка. Рекомендуется диабетикам с диабетом первого типа при отсутствии тяжелых осложнений.
- Пересадка почки с последующей пересадкой железы. Такое оперативное вмешательство рекомендовано, если имеется необходимость защитить пациента от развития нефропатии и прочих осложнений диабета.
Официальная статистика говорит о том, что оперативное лечение поджелудочной железы оказывается успешным в 85% случаев.
При диабете первого типа без серьезных сопутствующих осложнений может применяться экспериментальная методика лечения, которая предусматривает пересадку отдельных клеток органа.
Трудности трансплантации поджелудочной железы вызваны поиском подходящего донора. Так как данный орган является непарным, он не может быть взят для пересадки у живого человека. Донорским материалом выступают только трупные органы.
Другая проблема – минимальные сроки хранения. Поджелудочная – орган, который не терпит кислородного голодания и погибает уже через 30 минут с момента прекращения поступления кислорода. Только холодная консервация способна сохранить жизнеспособность железы и продлить ее на 3-6 часов.
Как видим, проблемы с поджелудочной железой – распространенное явление среди диабетиков. Несмотря на сложный диагноз и наличие различных сопутствующих заболеваний и осложнений, поддерживать нормальную работоспособность органа вполне возможно. Главное – вовремя обратиться к врачу, заняться лечением, скорректировать рацион и придерживаться правильного режима питания.
diabet.biz
Лечение поджелудочной при диабете 2 типа народными средствами — Лечим диабет

Содержание статьи:
Диабет и поджелудочная железа
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Эндокринное заболевание сахарный диабет и поджелудочная железа имеют тесную связь между собой. От работы этого органа внутренней секреции зависит возникновение многих болезней в человеческом организме. Сахарный диабет – одно из них, проявляется хроническим повышением уровня глюкозы в крови и сниженной выработкой инсулина, который необходим для связывания глюкозы и транспортировки ее в мышечную ткань для преобразования в энергию. Поджелудочная железа при сахарном диабете не выполняет функцию выработки гормона инсулина в достаточном количестве для организма.
Строение поджелудочной железы и виды диабета

Поджелудочная железа – крупная железа внутренней и внешней секреции, участвующая в пищеварении. С одной стороны, она выделяет панкреатический сок, в состав которого входят ферменты, участвующие в пищеварении. С другой стороны, её внутренняя секреторная функция отвечает за выработку гормона инсулина. Кроме этого, у нее есть еще другие свойства, это контроль обмена в организме белков, жиров и углеводов.
В строении поджелудочной железы выделяют три основные части:
- Головка в поджелудочной железе обхватывается двенадцатиперстной кишкой. Отделяется от тела органа бороздой и имеет проток, впадающий в эту кишку через дуоденальный малый сосочек.
- Треугольная форма тела этого органа имеет 3 края и 3 поверхности.
- Хвост грушевидной формы простирается к селезенке.

Состоит железа из разных типов тканевой поверхности, отвечающих каждый за свою функцию. Экзокринная секреция выполняется при помощи мелких составляющих внешней секреторной функции – ацинусов. Они имеют протоки, соединяющиеся в один общий, и через головку поджелудочной железы выходят в двенадцатиперстную кишку, по ним туда попадает панкреатический сок.
Эндокринная функция зависит от клеток, расположенных между ацинусов. Это островки Лангергарса, которые не имеют протоков и благодаря сети кровеносных сосудов, соединяющих их, гормон инсулин поступает в кровь.
Чтобы понять, как проявляется сахарный диабет, надо знать, что его разделяют на несколько видов:
- Заболевание первого типа проявляется сбоем в работе поджелудочной железы и отсутствием выработки инсулина клетками этого органа.
- Недуг второго типа не проявляется дефицитом инсулина, потому что клетки вырабатывают его в достаточном количестве. Организм перестает воспринимать этот гормон и становится резистентным к инсулину. Железа при этом может оставаться совершенно здоровой.
- Симптоматический.
- Скрытая форма.
- Диабет беременных.
- Вызванный недостаточным количеством пищи.
Как появляется диабет первого типа
Сахарный диабет и поджелудочная железа для первого типа заболевания характеризуется связью синдромов развития:
- боль;
- нарушение пищеварения;
- диабет.
Воспалительные процессы, панкреатиты проявляются болями разного характера, длящимися много лет, с периодическими обострениями и периодами ремиссий.

Далее появляется пищеварительная дисфункция с ухудшением аппетита, изжогой, диареей и метеоризмом. Клетки, ответственные за выработку инсулина, находятся в раздраженном состоянии и начинают работать с перебоями. Часто случаются инсулиновые выбросы, из-за которых наступает нарушение углеводного обмена и гипогликемические состояния.
Такие воспаления перерастают в развитие хронического панкреатита, клетки ответственные за выработку гормона разрушаются и заменяются жировой или соединительной тканью. Уровень глюкозы в крови утром натощак составляет норму, после еды повышается выше допустимой нормы. Часто проявляются гипергликемические состояния.
Более трети всех болеющих хроническим панкреатитом впоследствии становятся обладателями сахарного диабета. Это намного чаще, чем у больных с другими хроническими патологиями.
Второй тип диабета и панкреатит
Очень часто развитие этого заболевания происходит из-за панкреатита. Воспалительные процессы способствуют повышению в крови уровня глюкозы. Острая опоясывающая боль в животе и нарушение пищеварения свидетельствуют о заболевании и далее возможно развитие диабета.

- Происходящие обострения с последующими ремиссиями могут нарушить нормальную работу железы, а также погрешности в питании способны еще больше усугубить ситуацию.
- Довольно часто диабет этого типа возникает в здоровой железе при переизбытке питательных веществ в организме и глюкозы в крови и моче. Это случается из-за неадекватного отношения организма к инсулину, он его не чувствует.
- Избыточная масса тела и генетическая предрасположенность в более зрелом возрасте увеличивают риск возникновения инсулиновой резистентности в организме и развитие диабета. Избыточная жировая ткань нарушает действие инсулина.
Регулярные физические нагрузки способны вместе с диетой отрегулировать обменные процессы и чувствительность к инсулину, она может повышаться.
Другие виды заболевания их развитие
Симптоматический вид диабета, как указывалось ранее, вызывается хроническими воспалениями поджелудочной железы.
Кроме этого, существует еще несколько причин его развития:
- удаление железы;

- онкологическое заболевание железы;
- гемохроматоз;
- патологические процессы в надпочечниках.
Признаки диабета первого типа развиваются при удалении или раке поджелудочной железы, а также гемохроматозе – наследственном нарушении обмена железа и накопление его в организме.
При патологических процессах в надпочечниках развиваются неконтролируемые выбросы гормонов, негативно действующих на инсулин, что впоследствии вызывает развитие диабета второго типа.
Скрытая форма диабета бывает при нормальных показателях сахара в крови до и после еды. При исследовании крови после перегрузки организма глюкозой в анализе наблюдаются патологически высокие показатели. Если не ограничивать прием углеводов, скрытый диабет становится явным.
В период беременности диабет и поджелудочная железа у женщин находятся под усиленным контролем врачей.

Потому что в это время у женщины, в связи с гормональными перестройками, может возникнуть такое заболевание.
Из-за этого может случиться выкидыш, родиться мертвый ребенок или живой и здоровый малыш, но с очень большим весом. В дальнейшем диабет может пройти по истечении срока беременности, а может остаться на всю жизнь.
Разновидность диабета, развивающегося от недостаточного поступления пищи, чаще происходит у детей, проживающих в тропических странах, это может произойти и на наших территориях, если у ребенка в детстве были постоянные недоедания или однообразная вредная еда.
Лечение и профилактика
Современная медицина диагностирует диабет, тоже исследуя мочу на содержание сахара в ее составе лабораторными методами, а также делается анализ крови.
Лечение назначает врач, который ставит заключительный диагноз и определяет тип диабета в организме больного:
- Для больных диабетом первого типа лечение состоит из назначения препаратов инсулина и диеты, а также лечения хронического панкреатита.
- Для второго типа подбирается диета с низким содержанием углеводов и препараты, которые возвращают клеткам чувствительность к инсулину.
- Беременным назначается диета и инсулин, любые другие препараты могут вызвать уродство у детей, поэтому лечение проводится под строгим контролем гинеколога и эндокринолога.
Диабетикам второго типа соблюдение диеты назначается пожизненно. Здоровое питание и физические нагрузки оказывают положительное действие на организм человека с диагнозом диабет.
Поджелудочная железа: симптомы заболевания и лечение народными средствами
- Стабилизирует уровень сахара надолго
- Восстанавливает выработку инсулина поджелудочной железой
Узнать больше…
Чтобы ускорить процесс выздоровления при панкреатите и других заболеваниях поджелудочной железы нередко прибегают к рецептам нетрадиционной медицины. Такое лечение не приносит вреда ослабленному организму и помогает улучшать самочувствие пациента.
Поджелудочная железа – это орган, продуцирующий гормон инсулин и ферменты, необходимые для переваривания пищи. Если имеются нарушения работы органа, речь идет о панкреатите (острое или хроническое течение) и сахарном диабете второго типа (который развивается не с рождения).
Диагноз панкреатит ставят при локальном либо полном воспалительном процессе в поджелудочной железе, предпосылки болезни необходимо искать в закупорке желчегонных путей, интоксикации алкогольными напитками, травмах, инфекционных заболеваниях и нарушении соединительных тканей.
Любые изменения работы поджелудочной железы становятся причиной сахарного диабета, обычно это происходит из-за ожирения, атеросклероза сосудов, генетической предрасположенности. Основными симптомами болезни станут: сухость в ротовой полости, постоянная жажда, усталость.
Народное лечение поджелудочной железы
Существует множество народных рецептов, помогающих очистить поджелудочную железу и кровеносные сосуды от скопления вредных веществ и застоя низкоплотного холестерина. Такое лечение будет щадящим, эффективным и максимально действенным. Народные средства в ряде случаев дают более сильный эффект, нежели медикаменты из аптеки.
Чтобы лечение поджелудочной железы народными средствами принесло исключительно пользу, дополнительно не помешает пересмотреть свои пищевые привычки, сесть на рекомендованную доктором диету.
Недуги поджелудочной требуют отказа от продуктов питания, содержащих белый сахар, животный жир, еда должна быть не острая, не жареная. Нельзя пить напитки, имеющие в составе спирт. Рацион предусмотрен сбалансированный, кушают маленькими порциями, не допуская переедания.
Врачи рекомендуют прекратить курение, употреблять различные каши:
- овсянка;
- гречка;
- рис.
Воспалительные процессы в брюшной полости лечат не только правильным питанием, также важно пить достаточно чистой воды. В нее можно добавлять немного сока лимона, лайма.
Выходит, что основной инструмент в лечении поджелудочной железы – это здоровое питание, применение рецептов нетрадиционной медицины.
При таком подходе можно рассчитывать на устранение симптомов заболевания, болевого синдрома, улучшение состояния организма в целом.
Рецепты для лечения поджелудочной железы
 Быстро снять боль помогает применение простокваши, в данном случае показан мягкий компресс, который делают каждый вечер перед сном. Нужно взять тонкую простыню, аккуратно пропитать ее продуктом, наложить на кожу в области желудка, обязательно захватив левую половину тела.
Быстро снять боль помогает применение простокваши, в данном случае показан мягкий компресс, который делают каждый вечер перед сном. Нужно взять тонкую простыню, аккуратно пропитать ее продуктом, наложить на кожу в области желудка, обязательно захватив левую половину тела.
Поверх пропитанной ткани кладут кусок полиэтилена, затем тело укутывают теплым шарфом или платком из шерсти. Такое лечение потребуется проводить в течение недели, пока не пройдет симптоматика острого панкреатита.
Можно приготовить лечебную смесь из лимона и чеснока, берут килограмм цитрусов, 300 г чеснока и столько же зелени петрушки. Ингредиенты измельчают блендером или при помощи мясорубки, перекладывают в стеклянную емкость, хранят в холодном месте. Принимать лечение можно в острый период болезни по маленькой ложке трижды в сутки, обычно рекомендовано лечиться перед приемом пищи.
Вылечить воспаление помогают всевозможные настойки, их можно приготовить из ягод:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
- брусника;
- черника;
- ежевика;
- земляника.
Рецепт простой, не требует затрат времени и сил. Для начала компоненты смешивают в равном соотношении, отмеряют столовую ложку, засыпают в термос и заливают стаканом крутого кипятка. Средство необходимо настаивать в течение суток, полученный объем нужно выпить за день. Длительность лечения – 3-4 месяца, в зависимости от тяжести недуга и состояния больного.
Еще один домашний метод лечения – настойка бессмертника, берут 5 г цветков, измельчают, заливают 500 мл очищенной воды комнатной температуры, настаивают 8 часов (можно оставить на ночь). Каждый день выпивают по стакану жидкости, курс рассчитан на 3 недели.
Существует похожий рецепт, но для него нужно взять еще и немного аптечной ромашки. Насыпают по чайной ложке цветков ромашки и бессмертника, заливают 250 мл кипящей воды, настаивают 30 минут, процеживают и оставляют остывать до комнатной температуры.
Пьют лекарство по стакану перед едой трижды в сутки.
Лечение кашами и злаковыми
Лечение поджелудочной железы народными средствами проверенными на себе – это регулярное употребление каш и лекарств на их основе. Для избавления от воспалительного процесса из геркулеса варят жидкую кашу, не добавляя соли. Блюдо едят в течение нескольких дней маленькими порциями.
Приготовить эффективное лечебное средство можно из овса, рекомендовано взять половину килограмма сырья, промыть под проточной водой, залить литром теплой кипяченой воды, дать настояться. Спустя 40 минут настой процеживают через марлю, выпивают по половине стакана трижды в день.
 Снять обострение и помочь организму можно благодаря лечению овсяным молоком, для рецепта пациент должен взять необработанный овес, промыть его при помощи сита, пересыпать в кастрюлю и залить половиной литра воды.
Снять обострение и помочь организму можно благодаря лечению овсяным молоком, для рецепта пациент должен взять необработанный овес, промыть его при помощи сита, пересыпать в кастрюлю и залить половиной литра воды.
Как только зерно закипит, огонь убирают до минимума, продолжают кипятить еще 40 минут. Затем кашу следует истолочь, варить еще минут 20, не забывая следить за тем, чтобы овес не подгорел.
Готовый овес процеживают через марлю, добавляют к нему немного фруктов. Овсяное молоко:
- переливают в стеклянную емкость;
- хранят в холодильнике;
- принимают по 50-100 г трижды в день.
Средство можно хранить не более двух суток, после овсяное молоко потеряет целебные свойства. Лучше всего на завтра готовить лечение с вечера.
Если человек уже принимает медикаментозный препарат для лечения хронического панкреатита, дополнительно ему полезно употреблять гречку с кефиром. Медики советуют насыпать столовую ложку сухой помытой гречки перемолоть до состояния муки, залить стаканом обезжиренного кефира, настоять 8-12 часов.
Диетическое средство кушают утром вместо завтрака.
Травяные отвары
 Прекрасное лечебное средство можно приготовить из трав, нужно взять по столовой ложке листьев мяты, семян укропа, кориандра, девясила, расторопшы, сушеницы и зверобоя, смешать, измельчить. Отмеряют ложку травки, заливают стаканом крутого кипятка, настаивают 30 минут, затем пьют по половине стакана 5 раз в день.
Прекрасное лечебное средство можно приготовить из трав, нужно взять по столовой ложке листьев мяты, семян укропа, кориандра, девясила, расторопшы, сушеницы и зверобоя, смешать, измельчить. Отмеряют ложку травки, заливают стаканом крутого кипятка, настаивают 30 минут, затем пьют по половине стакана 5 раз в день.
Еще один способ поддержать организм – приготовить отвар из ириса и горькой полыни, просто нужно взять сбор, залить кипятком и настаивать в течение пары часов. Готовое средство запивают настоем из настоя сушеных ягод.
Если пациенту не запрещена фитотерапия, полезно употреблять настойку из родиолы розовой, корневище растения высокоэффективно при панкреатите и других воспалительных процессах в поджелудочной железе. Из растения готовят средства по разным рецептам, обычно применяют настойку, в основе которой медицинский спирт. Лечение принимают по 30 капель за полчаса до еды.
Восстановление и поддержание организма предусматривает применение отвара из зелени петрушки, берут:
- 800 г зелени;
- литр коровьего молока;
- эмалированную кастрюлю
Зелень мелко рубят ножом, пересыпают в кастрюлю и заливают молоком. Смесь ставят на медленный огонь, томят до того момента, пока полностью не испарится жидкость. При этом важно не допускать кипячения!
Когда будет готово, отвар необходимо остудить до комнатной температуры, употреблять по столовой ложке каждые 2 часа. Предложенное количество средства рассчитано на 1 день лечения.
Лекарственный отвар делают из топинамбура (земляная картошка), клубень давно известен своими целебными свойствами, он помогает при лечении панкреатита и сахарного диабета первого и второго типа. Медики советуют помимо отвара каждый день съедать по одному клубню овоща, его можно добавлять в:
- салаты;
- супы;
- кашу
Существует еще один необычный рецепт лечения, для него нужно собрать 300 граммов коры осины, правильное сырье добывают весной с молодых деревьев, в диаметре они должны быть не более 20 сантиметров.
Кору кладут в маленькую кастрюлю, заливают водой из-под крана, ставят на огонь на 20 минут с момента закипания. По истечении этого времени отвар настаивают еще 12 часов, употребляют утром и вечером перед едой по 50 мл. Рецепт поможет вылечить панкреатит, заболевания печени, желудка, убрать кисты.
Отвары готовят из льняного или конопляного семени, зернышки измельчают в кофемолке, отмеряют одну чайную семян, заливают 500 мл обезжиренного молока, уваривают на медленном огне до того момента, пока не останется примерно половина стакана смеси. После все нужно процедить и настоять пару часов. Можно добавить немного:
- алоэ;
- тыквы;
- прополис;
- куриное яйцо.
Лечиться рекомендовано по утрам перед завтраком, через два часа выпивают пару таблеток Но-шпы. Принимать пищу разрешается спустя 3-4 часа после таблеток, длительность терапии – 5 суток, затем делают 10-дневный перерыв и возобновляют лечение.По такой схеме лечиться можно несколько раз подряд, средство не только поможет избавиться от острого течения воспалительного процесса, но также прочистит желчные пути.
Если поставлен диагноз сахарный диабет 1 типа, подходит применение сбора из нескольких лекарственных растений. Необычайно полезными станут календула, одуванчик, листки ежевики, корневище лопуха, клевер, сушеные почки бузины.
Из сбора готовят чай, он улучшает самочувствие, приводит к норме показатели сахара крови, устраняет воспалительный процесс. Как вариант, можно пить сок картошки, берут пару крупных картофелин, тщательно моют, при помощи соковыжималки делают сок, выпивают его два раза в сутки.
При обострении воспалительного процесса показано употреблять овсяный кисель, овес промывают проточной водой, затем наливают холодную воду и оставляют настаиваться в течение суток. Когда приготовится, массу просушивают, измельчают в кофемолке, разводят с кипяченой водой, доводят до кипения, потребуется всего пару минут. После отключают плиту, настаивают 15 минут, процеживают, употребляют только в свежем виде.
Предложенные рецепты работают, если пациент не забывает о специальной лечебной диете, не употребляет вредную пищу, ведет здоровый образ жизни (ЗОЖ).Только приэтом условии удается получить всю пользу от рецептов нетрадиционной медицины. Список эффективных способов лечения на этом не заканчивается.
Информация о народных методах лечения панкреатита предоставлена в видео в этой статье.
- Стабилизирует уровень сахара надолго
- Восстанавливает выработку инсулина поджелудочной железой
Узнать больше…
Сахарный диабет и поджелудочная железа лечатся в комплексе, поскольку связаны друг с другом
Сахарный диабет и поджелудочная железа неразрывно связаны друг с другом. Поскольку неправильная работа последней является одной из причин возникновения заболевания.
Как позаботиться о своем организме? Как лечить поджелудочную железу, если ее функции нарушены? Во всех этих вопросах необходимо разобраться, чтобы контролировать состояние своего здоровья.
Работа поджелудочной железы при сахарном диабете
 Поджелудочная железа – важный орган, гарантирующий за правильную работу пищеварительной и эндокринной систем. Без вырабатываемого железой панкреатического сока и определенных гормонов, нарушается обмен веществ. Если поджелудочная железа не выполняет своих функций, то через некоторое время человек чувствует серьезное недомогание.
Поджелудочная железа – важный орган, гарантирующий за правильную работу пищеварительной и эндокринной систем. Без вырабатываемого железой панкреатического сока и определенных гормонов, нарушается обмен веществ. Если поджелудочная железа не выполняет своих функций, то через некоторое время человек чувствует серьезное недомогание.
Сахарный диабет появляется из-за расстройства эндокринной функции органа. У поджелудочной железы очень сложное строение. Островки Лангерганса занимают только 2% площади органа, а ведь именно они отвечают за производство гормонов, нужных для нормализации обмена веществ.
Если бета-клетки, которые находятся на островках, разрушаются, возникает недостаток инсулина – гормона, перерабатывающего глюкозу. Его переизбыток вызывает гипогликемическое состояние, а недостаток – рост содержания сахара в крови.
 Причиной поражения бета-клеток являются различные заболевания. Но чаще всего деструкция островков Лангерганса вызвана таким известным недомоганием, как панкреатит. Из-за развития воспалительного процесса поджелудочная железа прекращает выбрасывать в двенадцатиперстную кишку ферменты. Они остаются в теле органа и начинают самоперевариваться.
Причиной поражения бета-клеток являются различные заболевания. Но чаще всего деструкция островков Лангерганса вызвана таким известным недомоганием, как панкреатит. Из-за развития воспалительного процесса поджелудочная железа прекращает выбрасывать в двенадцатиперстную кишку ферменты. Они остаются в теле органа и начинают самоперевариваться.
Причиной возникновения воспалительного процесса становится отравление, удар, грибковая или желчнокаменная болезнь. Но чаще всего панкреатит диагностируют у людей, злоупотребляющих алкогольными напитками.
Панкреатит опасен тем, что его легко перепутать с обычным отправлением. Приступ проходит, за лечением никто не обращается. Болезнь перетекает в хроническую. Воспаление постепенно разрушает бета-клетки, вызывая инсулиновую недостаточность.
У больных часто возникает вопрос, болит ли поджелудочная железа при сахарном диабете. Поскольку сахарный диабет и панкреатит «ходят» вместе, во время приступа хронического заболевания может возникать боль в левой верхней части живота.
Как восстановить поджелудочную железу при сахарном диабете?
Сегодня нет медикаментозных способов полностью восстановить функции поджелудочной железы, если человек болен сахарным диабетом. Однако есть возможность восстановить ее клетки. Например, с помощью пересадки костного мозга и других процедур с меньшим уровнем риска.
Как лечить поджелудочную железу при сахарном диабете?
Ответ один – под строгим наблюдением доктора. Только квалифицированный специалист может выбрать правильную схему лечения, которая будет эффективной в конкретном случае. Чтобы обеспечить пациенту хорошее самочувствие, врач должен обеспечить регулярное поступление инсулина в организм. Сам больной обязуется принимать назначенные медикаменты и соблюдать диету.
 При сахарном диабете 2 типа в большинстве случаев удается избежать медикаментозного приема инсулина. Выработку гормона в нужном количестве обеспечивают за счет занятий физкультурными упражнениями и особого режима питания.
При сахарном диабете 2 типа в большинстве случаев удается избежать медикаментозного приема инсулина. Выработку гормона в нужном количестве обеспечивают за счет занятий физкультурными упражнениями и особого режима питания.
Основу рациона должны составлять низкоуглеводные продукты.
Если человек болен сахарным диабетом 1 типа, ситуация обстоит немного иначе. Ученые активно ищут новые методы лечения. Основная задача найти способы реанимации бета-клеток, в количестве достаточном для правильной работы поджелудочной железы.
Ведутся исследования в таких направлениях:
- Иммуномодулирование;
- Размножение бета-клеток;
- Пересадка органа.

Операция на поджелудочной железе при сахарном диабете
Трансплантация поджелудочной железы при сахарном диабете считается сложной и опасной операцией. Но такой подход дает возможность реанимировать структуру бета-клеток.
Во время клинических исследований больным пересаживали донорские клетки островков Лангерганса, что помогало восстановить способность организма регулировать уровень углеводов. На послеоперационный период назначается врачом иммуносупрессивная терапия.
Еще один перспективный метод – ксенотрансплантация. В этом случае пациенту пересаживают свиную поджелудочную железу. До того, как был открыт инсулин, ее экстракты применяли, чтобы лечить диабет.
Лекарства для поджелудочной железы при сахарном диабете
Таблетки для поджелудочной железы при сахарном диабете составляют значительную часть терапевтического лечения. Назначать медикаменты должен врач на основе анализов и самочувствия больного. Заниматься самолечением, принимая лекарства, которые советуют друзья или знакомые, столкнувшиеся с подобной проблемы, категорически запрещено.
 Каждый организм индивидуально реагирует на подобранный курс лечения. Если что-то подошло вашей подруге, дяде, тете или любому другому родственнику, не значит, что подойдет и вам.
Каждый организм индивидуально реагирует на подобранный курс лечения. Если что-то подошло вашей подруге, дяде, тете или любому другому родственнику, не значит, что подойдет и вам.
Самолечение может привести к резкому ухудшению самочувствия и обострению хронических заболеваний.
Как помочь поджелудочной железе при сахарном диабете
Поджелудочная железа при сахарном диабете 2 типа нуждается в определенной заботе. Это не значит, что вам придется отказаться от комфортного образа жизни. Но подкорректировать некоторые привычки придется.
Устранив их, достигается значительный терапевтический эффект. Поэтому прежде всего врач назначает специальную диету, основой которой являются низкоуглеводные блюда. Чтобы увеличить эффект от диеты, пациенту также предлагается регулярно выполнять физические упражнения. Начать можно с обычной утренней зарядки, по мере снижения веса дополняя ее походами в тренажерный зал, на фитнесс или аэробику, йогу или пилатес.
 Правильное питание и здоровый образ жизни помогут на долгое время отодвинуть проблемы с поджелудочной железой. Если предложенные врачом блюда кажутся вам скучными, в интернете вы найдете множество рецептов из разрешенных диабетикам продуктов, которые являются не только полезными, но и очень вкусными.
Правильное питание и здоровый образ жизни помогут на долгое время отодвинуть проблемы с поджелудочной железой. Если предложенные врачом блюда кажутся вам скучными, в интернете вы найдете множество рецептов из разрешенных диабетикам продуктов, которые являются не только полезными, но и очень вкусными.
Кроме того, следует отказаться от курения и употребления алкоголя. Эти привычки и для здорового организма губительны, а для диабетика и вовсе смертельно опасны.
Массаж поджелудочной железы при сахарном диабете
Людям, болеющим сахарным диабетом, чаще всего назначают общий массаж. Процедура должна иметь среднюю интенсивность, допускается использование всех массажных приемов.
После пройденного курса массажа у пациентов значительно улучшается самочувствие:
 Ускоряется обмен веществ;
Ускоряется обмен веществ;- Повышается работоспособность;
- Уменьшается уровень сахара в крови.
Процедура активизирует поджелудочную железу, заставляя лучше работать инсулярный аппарат. А эффект от инсулина, вводимого искусственно, усиливается. Кроме того, стимулируется гликогенообразовательная функция печени.
Во время массажа прорабатываются крупные группы мышц. Первая процедура длится не более 30 минут, последний сеанс занимает около 40 минут. Если пациент не испытывает неприятных ощущений во время, и после массажа, его можно делать ежедневно. Курс обычно состоит из 30 процедур.
Упражнения для поджелудочной железы при сахарном диабете
Известно, что люди, регулярно занимающиеся спортом, выглядят и чувствуют себя лучше других. Добавив в свою жизнь физкультуру, уже через несколько недель вы почувствуете, как улучшается самочувствие, подтягивается кожа, тело обретает рельефы.
Но для того, чтобы хотелось ежедневно заниматься спортом, необходимо потратить немного времени и найти тот вид, который будет доставлять удовольствие и положительные эмоции.
Сегодня очень много различных спортивных залов, где предлагается множество самых разных программ на любой вкус. Фитнес и шейпинг, аэробика или пилатес, йога, каланетика – подобрать интересные занятия не сложно. Если вы не хотите посвящать себя физкультурным упражнениям, займитесь танцами.
Больные диабетом 1-го типа подвержены скачкам уровня сахара в крови, хронической усталости и депрессиям. В таком состоянии заниматься спортом не хочется, но малая подвижность только усугубляет проблемы со здоровьем. При сахарном диабете 1 типа физкультура может повысить сахар в крови, но для этого необходимо тщательно подбирать упражнения.
Для больных диабетом 2-го типа занятия спортом могут стать настоящей панацеей. Они способствуют повышению чувствительности клеток к инсулину, стимулируют выработку гормона поджелудочной железой.
Инсулинорезистентность снижается благодаря росту мышечной массы. Впрочем, добиться такого результата можно и регулярными кардио-тренировками. Доказано, что простые физические упражнения в 10 раз эффективнее любых таблеток, повышающих инсулиночувствительность клеток.
Как и при любом заболевании, эффективность лечения сахарного диабета и поджелудочной железы зависит от самого пациента. Задача врача подобрать комплексную программу, включающуюся в себя медицинские препараты, диету и физические упражнения.
Source: dieta.diabet-lechenie.ruЧитайте также
diabet.zydus.su
Поджелудочная железа при сахарном диабете
Крупная железа, выполняющая внутрисекреторную и внешнесекреторную функции, называется поджелудочной железой. Этот орган относится к пищеварительной системе человека и обеспечивает организм гормонами, которые участвуют в белковом, углеводном, жировом обмене.
Также поджелудочная железа имеет отношение и к эндокринной системе, вырабатывает панкреатический сок, обеспечивающий обмен веществ. Если нарушается выработка гормонов или сока, у человека происходят сбои в организме, как результат развивается сахарный диабет или панкреатит.
При сахарном диабете возникает заболевание поджелудочной железы, при котором она перестает выбрасывать должное количество инсулина, который регулирует количество сахара, и происходит его переизбыток. Инсулин требуется организму, потому что именно это вещество наполняет внутренние органы глюкозой. Если поджелудочная железа болит, а из-за сахарного диабета постоянно скачет сахар, то выработка инсулина практически не происходит.
Работа поджелудочной железы при сахарном диабете
Определить изменения в поджелудочной железе можно только с помощью проведения УЗИ. При заболевании СД 1-ого типа на ранних стадиях каких-либо изменений в размерах и тканях нет. Однако, уже через 5-6 лет может сглаживаться панкреатический рисунок, сморщиваться железа, превращаться в форму ленты.
Если заболевание диагностируется вторым типом, то железа уже на первых этапах может значительно увеличиться в размере.
Патанатомия поджелудочной железы при сахарном диабете указывает на следующие общие изменения органа при длительном развитии болезни СД:
- Изменение размера поджелудочной (зачастую она становится меньше).
- Замена обычной ткани соединительной (более грубой).
- Разрастание внутри органа жировых клеток.
- Снижение эхогенности.
- Появление кисты или некроза.
При сахарном диабете островки Лангерганса, которые занимают 2% площади поджелудочной бета-клетки, отвечающие за выработку инсулина, разрушаются, из-за чего происходит его недостаток в организме. Клетки могут быть разрушены из-за генетической предрасположенности к заболеваниям, болезней экзокринной части органа или при аутоиммунных процессах.
Симптомы болезни поджелудочной при диабете
При сахарном диабете у человека могут появляться следующие симптомы, свидетельствующие о проблемах с поджелудочной железой:
- Боли в животе, под ребрами с правой и левой стороны.
- Проблемы со стулом.
- Бледнеет кожа.
- Появляются рвотные приступы.
- Во рту сухость.
- Излишняя потливость и одышка.
- Вздувается кишечник.
Существует несколько фаз, которые подробно описывают симптоматику развития болезни:
- Первичная форма. При которой происходит воспалительный процесс поджелудочной, появляются некие болевые ощущения с разной интенсивностью.
- Вторичная фаза. Проявляется в виде изжоги, рвоты, тошноты или диареи.
- Запущенная форма. Происходит процесс разрушения клеток, формируется привыкание к глюкозе, из-за чего ее уровень повышается.
- Последняя фаза. При ней формируется само заболевание – сахарный диабет.
В результате патологических изменений в работе поджелудочной железы развивается панкреатогенный сахарный диабет, который относят к третьему типу СД, отличающейся своими признаками и симптомами. Основными признаками именно такой формы заболевания проявляются в том, что им могут заболеть люди с вполне нормальной массой тела. Болезнь развивается и-за склонности человека к гипогликемии, заболеваниям кожи.
Лечение
Как уже говорилось, понять, какие именно происходят изменения с поджелудочной железой при сахарном диабете можно на УЗИ. Изменения в хоре развития болезни проявляются, в результате чего врач может назначать способы лечения. Воспаленную поджелудочную железу можно лечить только с помощью медикаментов и строгого соблюдения специально разработанной диеты.
Эффективное лечение возможно лишь при строгом соблюдении всех указаний врача, потому что сам по себе процесс достаточно долгий и сложный. Он состоит из приема гормональных лекарств, ферментов и диеты.
Инфаркт при сахарном диабете
Что касается правильного питания при СД и проблемах с поджелудочной, то здесь стоит учитывать множество достаточно важных моментов, которые продлят жизнь человеку, избавляя его от боли. Меню строго сбалансированное, где производится четкое соотношение углеводов, белков и жиров.
Лечение происходит не так легко, как кажется, под строгим контролем потребляемой пищи:
- Углеводы потребляются только в пределах 350 г за один сутки, еще меньшее количество белков и 100 граммов жиров.
- В сутки необходимо питаться минимум 4 раза маленькими порциями.
- Блюда лучше всего готовить на пару, исключая жареное.
- Рекомендуется полностью исключить из меню чеснок, специи, уксус, то есть продукты, способные раздражать слизистую кишечника.
- При появлении обострений необходимо полностью устранять из рациона соленую, жирную и острую пищу.
Для каждого человека меню составляется строго индивидуально, в зависимости от уровня заболевания и его протекания. Важно запомнить, что при проблемах с поджелудочной рекомендовано воздержаться от капусты, мясного бульона, соуса, яблок, майонеза, так как они негативно влияют на эпителий кишечника.
Лекарства
При правильном подходе к медикаментозному лечению можно устранить многие проблемы:
- Но-шпа, Папаверин – эти таблетки позволяют устранить боли в животе.
- Панкреатин, Дигестал, Мезим разгружают поджелудочную.
- Антибактериальная терапия для устранения развития инфекции в организме.
Врачи также могут консультировать на вопрос очищения поджелудочной железы с помощью народных средств и трав, в результате чего может снизиться уровень сахара. В таком случае можно использовать корни цикория, которые улучшают работу внутренних органов. Также помочь снизить сахар могут листья облепихи, при этом выводя желчь из организма.
При развитии 2 типа заболевания СД назначают препараты, которые повышают чувствительность к гормону, а при первом обязательно требуется инъекция инсулина.
Операция на поджелудочную железу
В большинстве случаев медикам удается бороться классическими методами с болезнью поджелудочной при сахарном диабете. Однако в некоторых случаях может происходить процесс появления осложнений от СД, при которых требуется пересадка данного органа.
Согласно статистике, в цифрах глобальность проблемы людей, больных СД проявляется в следующем:
- В 25 раз больше других люди имеют проблемы со зрением, чаще всего – слепоту.
- Больше в 17 раз появляются проблемы с почечной недостаточностью.
- На 5 рад больше появляется гангрена.
- В 2 раза увеличивается число людей, имеющих проблемы с сердцем.
В результате появления тяжелого протекания болезни, сложности в корректировке осложнений, медики начали искать новые выходы, которые помогают возвращать людей с СД к привычной жизни. Благодаря этому в современном мире устранить недуг можно с помощью:
- Аппаратного лечения.
- Трансплантации поджелудочной.
- Пересадки островковых клеток.
Чтобы провести операцию по пересадке поджелудочной, необходим донорский материал. Данное хирургические вмешательство можно проводить только при условии развития диабета 1-го типа, так как именно оно оказывает большее внимание на состояние поджелудочной.
Отказать в операции могут лишь в том случае, если инсулинозависимый пациент имеет туберкулез или рак.
В результате хирургического вмешательства человеку разрезают живот, справа от мочевого пузыря помещают донорский орган и сосуды сшиваются. Данная операция – сложная процедура, требующая профессионализма. Ранее процент смертности от данной процедуры был более высоким, сейчас он не достигает 10%.
В большинстве случаев операция проходит успешно и человек на протяжении нескольких лет не нуждается в постоянном повышении количества инсулина в организме. В лучшем случае до конца своей жизни пациент становится полностью независимым от инсулина.
Диабетическая ангиопатия. Ангиопатия сосудов нижних конечностей
При оперативном вмешательстве родную поджелудочную человеку не удаляют, потому что она продолжает принимать участие в метаболизме и при пищеварении. Положительный результат от операции можно ожидать лишь в том случае, если она проводилась на ранних стадиях заболевания, пока не появились значительные осложнения и патологии.
Также врачи могут назначить операцию по замещению островков Лангерганса, которые непосредственно вырабатывают инсулин. В таком случае процедура проводится при любом типе диабета. Чтобы осуществить данное хирургическое вмешательство требуется сразу несколько доноров, у которых берут ткани поджелудочной с помощью энзимов. Далее катетером эти клетки вводят в воротную вену, которая находится печени, таким образом, клетки питаются и синтезируются с инсулином, что повышает уровень содержания сахара в организме.
При проведении такой операции также возрастает возможность стать полностью инсулиннезависимым человеком, однако многих останавливает стоимость таких процедур и возможные последствия. Хотя в современном мире врачи делают все возможное, чтобы процент летального исхода значительно снижался, а возможность вернуть человеку нормальный образ жизни повышался.
Восстановление поджелудочной при сахарном диабете
Чтобы восстановить работу поджелудочной железы необходимо набраться терпения и четко соблюдать все рекомендации, данные лечащим врачом. Главное правило – это правильная диета, при которой строго соблюдаются соотношения жиров, белков и углеводов.
Кроме того, если человек болен вторым типом СД, то необходимо изменить комфортный образ жизни на тот, который поможет поддержать щитовидную железу в нормальном работоспособном состоянии. Для этого, помимо диеты, врачи назначают массаж поджелудочной железы. В таком случае можно проводить также общий массаж. Эта процедура поможет улучшить самочувствие, обмен веществ, повысится работоспособность и снизится количество сахара.
Благодаря правильному, не интенсивному массажу, больной диабетом сможет улучшить работу инсулярного аппарата и активизирует щитовидную железу. Также немало важно проводить специальные физические упражнения, способствующие улучшению общего состояния организма, что поможет повысить работоспособность самого органа.
Больные СД 1-ого типа могут выбрать более легкие физические упражнения, которые помогут держать себя в тонусе и снижать депрессивность состояния. При 2-ом типе заболевания, интенсивные тренировки значительно повысят уровень состояния к лучшему, в результате чего клетки будут более чувствительны, и поджелудочная железа сможет самостоятельно вырабатывать инсулин. Из-за роста мышц уменьшается инсулинозернистость, и клетки имеют большую чувствительность.
Как избежать проблем с поджелудочной железой
Избежать страшных проблем, касающихся поджелудочной железы возможно, если человек начнет тщательно следить за тем, что ежедневно употребляет в пищу. Несбалансированное питание способно привести к сложным осложнениям и отказу некоторых клеток в функциональности.
Чтобы снизить риск заболевания сахарным диабетом достаточно вести здоровый и активный образ жизни, регулировать питание и устранять опасность появления ожирения. Человек, который испытывает проблемы с лишним весом, наиболее подвержен заболеванию, нежели человек, ведущий здоровый образ жизни, занимающийся спортом.
Сахарный диабет считается серьезным заболеванием, от которого избавиться достаточно сложно. Проблема состоит в том, что сбои происходят непосредственно в клетках организма и поджелудочной железе, которая является одним из самых главных органов, вырабатывающий важные гормоны. При появлении первых признаков и сбоев болезни щитовидной железы необходимо сразу же обращаться к врачу, проходить УЗИ и начинать лечение. Также не стоит забывать о правильном питании и активном образе жизни.
Тест: на определение риска сахарного диабета 2 типа
diabetsahar.ru
Сахарный диабет I типа, или Охота на поджелудочную железу
Сахарная болезнь — звучит загадочно и как будто несерьезно. Что же кроется за этим названием? К сожалению, сахарная болезнь (diabetes mellitus) — совсем «не сахар»: на фоне масштабной потери жидкости больных изнуряет постоянная жажда, а многие узнают о своем недуге лишь после выхода из диабетической комы. Среди осложнений неконтролируемого сахарного диабета нередки поражения глаз, почек, нервной и сердечно-сосудистой систем, в связи с чем это заболевание относят к одной из серьезнейших проблем нашего общества.

Мы продолжаем цикл по аутоиммунным заболеваниям — болезням, при которых организм начинает бороться сам с собой, вырабатывая аутоантитела и/или аутоагрессивные клоны лимфоцитов. Мы рассказываем о том, как работает иммунитет и почему иногда он начинает «стрелять по своим». Некоторым самым распространенным заболеваниям будут посвящены отдельные публикации. Для соблюдения объективности мы пригласили стать куратором спецпроекта доктора биологических наук, чл.-корр. РАН, профессора кафедры иммунологии МГУ Дмитрия Владимировича Купраша. К тому же у каждой статьи есть свой рецензент, более детально вникающий во все нюансы.
Рецензентом этой статьи стал Павел Юрьевич Волчков — заведующий лабораторией геномной инженерии МФТИ.
Партнеры проекта — Михаил Батин и Алексей Маракулин (Open Longevity / «Объединенные Консультанты Финправо»).
О «болезни неутолимой жажды и потери жидкости» писали еще древнеиндийские, древнеегипетские и древнегреческие врачи. Конкретное же ее наименование — διαβαινω (что по-гречески означает «перехожу, пересекаю») — появилось в третьем веке до нашей эры, вероятнее всего, в трудах Аполлона из Мемфиса. Оно отражало представления тех времен об этом недуге: больной, вынужденный постоянно выводить и принимать жидкость, окружающим напоминал своеобразный сифон, через который постоянно «переходит» вода. Первое подробное описание того, что мы сейчас называем diabetes mellitus, то есть сахарный диабет, дал Аретей из Каппадокии.
Сегодня сахарным диабетом первого и второго типов страдает примерно 8,5% населения Земли, то есть каждый двенадцатый ее житель. Чаще всего диабет второго типа поражает жителей развитых стран, однако темпы роста заболеваемости сейчас выше в не столь благополучных регионах. Статистические данные, собранные в США, указывают и на расово-этническую неоднородность в предрасположенности к сахарной болезни: например, диабет находят чуть ли не у каждого шестого индейца или аляскинского эскимоса и лишь у каждого тринадцатого «белого» с неиспанскими корнями. При таких масштабах распространения заболевание приобретает помимо медицинской еще и социальную значимость. Только представьте себе, что будет, если у государств закончатся деньги на производство инсулина или на обучение врачей — специалистов по диабету! Поэтому развитые страны уделяют этой болезни особое внимание, создавая центры адаптации для заболевших и выделяя ученым деньги на исследования, посвященные diabetes mellitus.
Первый рецепт микстуры для лечения сахарной болезни (точнее, ее ведущего симптома — полиурии, или учащенного мочеиспускания) обнаружили в источнике 16 века до нашей эры — папирусе Эберса (рис. 1). Вероятно, в районе шестого века до нашей эры индийский врачеватель Сушрута изобрел метод диагностики диабета, суть которого остается неизменной и по сей день. Конечно, изменилось «оборудование»: в Древней Индии болезнь определяли по сладкому вкусу мочи пациента. Примерно тогда же были описаны и другие симптомы: склонность к ожирению, усиленная жажда, диабетическая гангрена. Самые блестящие доктора разных веков пытались справиться с этой болезнью, однако, несмотря на солидный «возраст» детального описания диабета, больших успехов не достигли.

Рисунок 1. Папирус Эберса.
Что сулит нам инсулин?
Что же ломается в нашем таком тонко и изящно устроенном организме, что он начинает так тяжело болеть? Сахарный диабет может довести больного до комы и смерти, а значит, с ним шутки плохи, и надо обязательно разобраться, откуда что берется.
У всех на слуху некое вещество — инсулин, — но не все знают, что оно собой представляет. Инсулин — это пептид [1], а еще точнее — пептидный гормон. Он выделяется в кровь человека клетками островков Лангерганса поджелудочной железы. Эти островки в 1869 году открыл 22-летний студент-медик Лангерганс, впоследствии ставший известным немецким гистологом и анатомом (рис. 2а). Рассматривая в микроскоп срезы поджелудочной железы, он обнаружил необычные островки клеток (рис. 2б), которые, как выяснилось позже, выделяют важные для пищеварения субстанции. Островки Лангерганса состоят из трех видов клеток:
- α-клеток немного (около 20%), они выделяют гормон глюкагон — антагонист инсулина;
- β-клеток большинство, они секретируют инсулин — главный гормон переработки сахаров в организме человека;
- δ-клеток совсем мало (около 3%), они секретируют гормон соматостатин, который угнетает секрецию многих желез.

Рисунок 2а. Пауль Лангерганс (1849–1888).
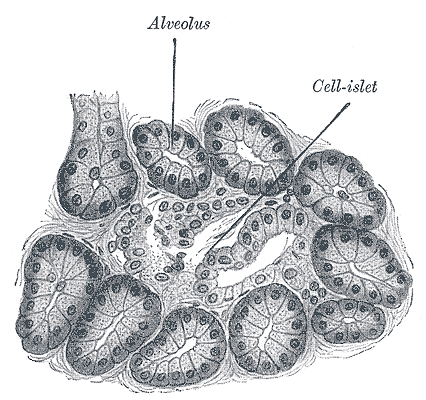
Рисунок 2б. Островки Лангерганса (cell islets) в поджелудочной железе.
Непосредственная задача инсулина заключается в том, чтобы помочь потребляемым сахарам попасть в клетку, которая в них нуждается .
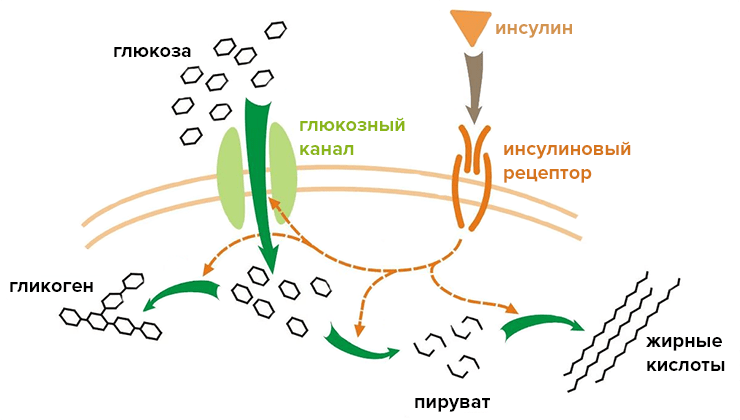
Рисунок 3. Механизм действия инсулина. Связывание инсулина запускает каскад фосфорилирования внутриклеточных белков, что приводит к сборке глюкозного транспортера на мембране и проникновению молекул глюкозы внутрь клетки.
Сахар — жизненно необходимое для организма вещество. Именно благодаря сахару глюкозе функционирует наш сложный и умный мозг: при расщеплении глюкозы он получает энергию для своей работы [5]. Клетки других органов тоже очень нуждаются в глюкозе — это наиболее универсальный источник их жизненной энергии. Наша печень делает запасы сахара в виде гликогена — полимера глюкозы, — а на черный день ее можно переработать и хранить в виде жировых отложений. Однако чтобы проникнуть в клетки некоторых тканей, глюкозе нужен инсулин. Такие ткани называются инсулинзависимыми. В первую очередь к ним относятся печеночная, мышечная и жировая ткани. Есть и инсулиннезависимые ткани — нервная, например, — но это уже совсем другая история.
В случае инсулинзависимых тканей глюкоза самостоятельно не может проникнуть в клетки — ей обязательно нужен проводник, которым как раз и является инсулин. Глюкоза и инсулин независимо проникают к клеткам органов через «двери» кровеносного русла. Затем инсулин взаимодействует со своим рецептором на поверхности клетки и открывает проход для глюкозы.
Главным сигналом к поступлению инсулина в кровь служит повышение в ней уровня глюкозы. Но есть и иные стимулы: например, секрецию инсулина усиливают не только углеводы, но и некоторые другие вещества, поступающие с пищей — аминокислоты и свободные жирные кислоты. Нервная система тоже вносит свой вклад: при получении определенных сигналов она может давать команду к повышению или понижению уровня инсулина в крови.
Вас много, а я один
Казалось бы, недостаток такого важного гормона, как инсулин, — и так немалая беда для заболевших и врачей. Но нет, проблема диабета гораздо глубже. Дело в том, что существует два его типа , различающихся причинами недостаточной эффективности инсулина.
Диабет 2 типа (его еще называют инсулинорезистентным) встречается гораздо чаще, чем все прочие формы болезни: его диагностируют примерно у 80% диабетиков. Главная его особенность в том, что чувствительность клеток к действию инсулина значительно снижается, то есть инсулин практически теряет способность запускать глюкозу в ткани. Поджелудочная железа при этом получает сигнал, что инсулина недостаточно, и начинает производить его с повышенной интенсивностью. Из-за постоянной перегрузки β-клетки со временем истощаются, и человеку приходится делать инсулиновые инъекции. Но у заболевших вторым типом диабета есть возможность свести его проявления к минимуму: при достаточной физической активности, соблюдении диеты и снижении массы тела количество глюкозы в крови уменьшается, углеводный обмен нормализуется.
Диабет 1 типа выявляется у 5–10% диабетиков, однако этот диагноз сулит менее радужные перспективы для больного. Это аутоиммунное заболевание, то есть организм по каким-то причинам атакует сам себя, в результате чего содержание инсулина в крови стремится к нулю. Нападкам подвергаются β-клетки островков Лангерганса поджелудочной железы (рис. 2б).
Хотя симптомы двух диабетов схожи, их биологическая сущность разнится. Диабет 1 типа является заболеванием иммунной системы, первопричина же диабета 2 типа кроется в метаболических нарушениях. Различаются они и «типажом» заболевших: диабетом первого типа чаще всего страдают молодые люди до 30 лет, а второго — люди среднего и старшего возраста.
Выживших нет. Механизм развития аутоиммунного диабета
Основные механизмы уничтожения нормальных тканей организма своими же иммунными клетками уже рассматривались в первой статье нашего спецпроекта по аутоиммунным заболеваниям («Иммунитет: борьба с чужими и… своими» [8]). Для того чтобы без затруднений изучать, что происходит с организмом во время сахарного диабета, очень рекомендуем ее прочесть.
Что же должно случиться, чтобы организм начал атаковать клетки собственной поджелудочной железы? Чаще всего это происходит из-за того, что иммунные клетки Т-хелперы пробиваются через гематоэнцефалический барьер — преграду между кровеносными сосудами и головным мозгом, не дающую некоторым веществам и иммунным клеткам взаимодействовать с нейронами. Когда эта преграда страдает, и эти два вида клеток встречаются, происходит иммунизация защитных клеток организма. По сходному механизму развивается еще одно заболевание — рассеянный склероз (РС), однако при РС происходит иммунизация другими антигенами нервных клеток. При помощи своего Т-клеточного рецептора и дополнительного рецептора CD4 Т-хелперы взаимодействуют с комплексом MHC-II—пептид на поверхности антигенпрезентирующих клеток мозга и обретают способность распознавать антигены, которые находятся в нервных клетках. Такие Т-хелперы уже знают, какое «оружие» им потребуется, если они столкнутся с такими же «врагами-антигенами», как в клетках мозга, и они уже полностью готовы вступить с ними в борьбу. По несчастью, MHC-комплекс у некоторых людей «слишком» эффективно презентирует антигены β-клеток поджелудочной железы, очень похожие на те, что существуют в нервных клетках , и этим вызывает сильный иммунный ответ.
Т-хелперы в скором времени распознают антигены β-клеток, начинают их атаковать и, увы, чаще всего побеждают. Поэтому при диабете 1 типа инсулин у больных прекращает вырабатываться совсем, ведь все клетки, которые были способны его производить, уничтожаются иммуноцитами. Единственное, что можно посоветовать таким пациентам, — это вводить инсулин в кровь искусственно , в виде инъекций. Если этого не делать, то довольно быстро диабет приводит к масштабным «разрушениям» в организме .
Поскольку те ткани, которым инсулин для усвоения глюкозы нужен больше всего (печеночная, мышечная и жировая), перестают утилизировать этот сахар, его уровень в крови стремительно возрастает: начинается гипергликемия. Это состояние порождает другие проблемы, в числе которых активизация распада белков и жиров в мышечной и жировой тканях соответственно, а следовательно, выброс жирных кислот и аминокислот в кровеносное русло и усиление образования кетоновых тел. Эти тела мозг и некоторые другие ткани в условиях голодания (дефицита углеводов) вынуждены использовать для извлечения энергии. Из организма активно выводится жидкость, так как глюкоза в крови «оттягивает» на себя воду из тканей и заставляет ее превращаться в мочу. Последствия всех этих процессов очень неприятны: организм обезвожен, лишен большинства необходимых минералов и основного источника энергии, в нём начинают разрушаться мышечная и жировая ткани.
Образование кетоновых тел вследствие разрушения жировой ткани вызывает так называемый кетоацидоз. Это состояние опасно тем, что кетоновые тела (в частности, ацетон) в высоких концентрациях очень токсичны, и если его вовремя не купировать, может развиться диабетическая кома.
Так как при диабете начинается разрушение нервов и сосудов, больному грозят такие осложнения, как диабетическая нейропатия и энцефалопатия, нередко ведущие к парезам, параличам, психическим расстройствам.
Один из самых известных и пугающих симптомов — нарушение зрения, или диабетическая офтальмопатия, — развивается в результате разрушения сетчатки глаза. Кроме того, значительно нарушается работа почек, начинают сильно болеть и хрустеть суставы, в результате чего страдает подвижность пациента.
Эти проявления и осложнения болезни действительно ужасны, но научные достижения всё же способны корректировать ситуацию. Ученые и врачи уже очень много знают об этом заболевании и умеют управлять его течением. Однако чтобы найти ключ к излечению или предотвращению сахарного диабета, необходимо знать его причины.
Всех причин не перечислишь…
Причин и поводов для развития такого сложного заболевания, как diabetes mellitus, немало. Невозможно для всех заболевших выявить какую-то одну, универсальную первопричину, которую можно было бы устранить и тем самым окончательно избавить их от сахарной болезни.
До начала двадцатого столетия врачи даже не предполагали, что может вызывать диабет. Однако к тому времени у них накопилась огромная статистическая база, так что можно было сделать кое-какие выводы. После длительного анализа информации о заболевших людях стало понятно, что к диабету есть генетическая предрасположенность [12], [13]. Это совсем не означает, что при наличии определенных вариантов генов вы обязательно заболеете. Но риск точно повышается. Спокойно вздохнуть могут лишь те, у кого нет никаких генетических особенностей, способствующих развитию диабета.
Предрасположенность к диабету 1 типа связывают в первую очередь с генами главного комплекса гистосовместимости человека второго типа (HLA II) — молекулярного комплекса, играющего важнейшую роль в иммунном ответе. Это не вызывает удивления, ведь именно взаимодействие HLA с рецептором Т-клеток определяет силу иммунного ответа. У HLA-генов существует множество аллельных вариантов (различных форм гена). Одними из наиболее предрасполагающих к заболеванию считают аллели гена рецептора HLA-DQ с названиями DQ2, DQ2/DQ8 и DQ8 , а наименее — аллель DQ6 [14].
Хотя гены главного комплекса гистосовместимости составляют 50% всех «генов-предсказателей» [14], не только они определяют степень устойчивости человека к развитию диабета.
Несмотря на обширные поиски, в последнее время ученые успели открыть всего несколько интересных генов предрасположенности к сахарному диабету:
- генетические вариации молекулы CTLA4, в норме отвечающей за торможение активности Т-клеток, тоже влияют на развитие этой болезни. При некоторых точечных мутациях гена CTLA4 риск заболеть повышается [16], ведь чем хуже будет работать система, снижающая силу иммунной реакции, тем, увы, выше будет вероятность аутоиммунного ответа;
- мутация в гене МТТL1, который кодирует митохондриальную транспортную РНК, переносящую аминокислоту лейцин при синтезе белка в митохондриях, вызывает «синдром диабета и глухоты» и передается по материнской линии [17];
- мутации в гене GCK, кодирующем глюкокиназу (фермент, стимулирующий присоединение фосфора к глюкозе), и в генах гепатоцитарных ядерных факторов HNF-1α или HNF-4α (транскрипционных факторов, синтезирующихся преимущественно в клетках печени) — самые частые изменения, приводящие к диабету MODY.
Как мы видим, генетических причин возникновения диабета может быть довольно много. Но если мы будем знать, какие гены ответственны за заболевание, можно будет быстрее его диагностировать и подбирать самое эффективное лечение.
Однако помимо генетических факторов развития диабета 1 типа есть еще и другие, внешние факторы. Наиболее интересен вклад вирусов. Казалось бы, диабет не относится к вирусным заболеваниям в привычном для нас смысле. Но исследования показывают, что некоторые энтеровирусы вносят значительный вклад в патогенез этого заболевания [18]. Если задуматься, не так уж это и удивительно. Когда вирусы (например, коксакиевирус B1) поражают β-клетки поджелудочной железы, развивается ответ врожденного иммунитета — воспаление и выработка интерферона-α, которые в норме служат для защиты организма от инфекции. Но они же могут сыграть и против него: такая атака патогена организмом создает все условия для развития аутоиммунного ответа (рис. 4).
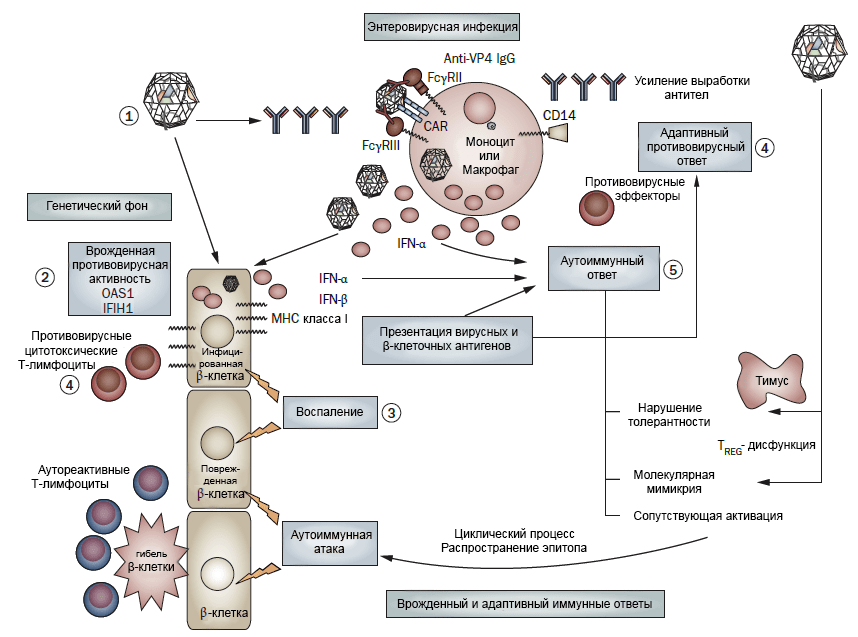
Рисунок 4. Развитие иммунного ответа при размножении коксакиевируса В1 в β-клетках поджелудочной железы. 1 — Организм реагирует на вторжение вируса выработкой антител. Вирус заражает лейкоциты и β-клетки, в результате чего вырабатывается интерферон-α, способный стимулировать аутоиммунные процессы. 2 — Генетическая вариабельность влияет на вероятность заболевания сахарным диабетом 1 типа. Варианты гена OAS1 повышают риск заболевания, а полиморфизм гена IFIh2 понижает. 3 — Энтеровирус вызывает выработку интерферона-α и интерферона-β, индуцирует апоптоз и экспрессию антигенов MHC класса I, а также стимулирует выработку хемокинов, которые привлекают Т-клетки, вырабатывающие провоспалительные цитокины. 4 — Энтеровирусная инфекция одновременно стимулирует приобретенный иммунитет: вырабатываются антитела и привлекаются Т-киллеры, поражающие β-клетки, что приводит к высвобождению их антигенов. 5 — Одновременная активация воспаления и презентация β-клеточного антигена становятся причиной повышенной стимуляции приобретенного иммунитета. Все эти процессы ведут к возникновению аутореактивных Т-клеток, поражающих β-клетки. Чтобы увидеть рисунок в полном размере, нажмите на него.
Конечно, нельзя забывать и о более привычных для нас внешних факторах, влияющих на развитие болезни. Самые важные из них — стресс и малоподвижный образ жизни. Ожирение, возникающее из-за низкой физической активности и неправильного питания, играет бóльшую роль в развитии диабета 2 типа, однако и в случае 1 типа тоже вносит свой вклад. Люди, в организм которых поступает избыточное количество сахаров, находятся в группе риска, так как повышение уровня глюкозы в крови при низком уровне инсулина может стимулировать аутоиммунные процессы. Любителям сахара приходится несладко, ведь соблазны повсюду. При таких масштабах распространения сахарного диабета необходимо подходить к проблеме «перепотребления» сахара комплексно. В первую очередь ученые советуют убрать глюкозу из списка безопасных веществ. Заодно стόит научить людей определять углеводный состав продуктов и следить за тем, чтобы не превышать допустимые нормы потребления сахара [19].
Ученые выяснили, что существует связь между сахарным диабетом 1 типа и составом кишечной микробиоты [20], [21]. Эксперимент, в котором исследовали крыс, предрасположенных к заболеванию, показал, что у здоровых животных в кишечнике содержится меньше представителей типа Bacteroidetes. Тщательное обследование детей с диабетом 1 типа выявило существенную разницу в составе их кишечной микробиоты относительно здоровых детей. Причем у диабетиков было повышено соотношение Bacteroidetes/Firmicutes, и преобладали бактерии, утилизирующие молочную кислоту. У здоровых же детей в кишечнике было больше продуцентов масляной кислоты [22].
В третьем исследовании ученые «выключали» взаимодействие микробиоты с клетками хозяина, удаляя у экспериментальных животных ген MyD88 — один из главных генов-передатчиков сигналов. Оказалось, что нарушение общения кишечных микробов с хозяином довольно быстро ведет к развитию сахарного диабета 1 типа у мышей [23]. Такая зависимость не удивительна, ведь именно наши бактерии в первую очередь «тренируют» иммунную систему.
Источник многих бед человека — стресс — тоже вносит не последний вклад в развитие diabetes mellitus. Он усиливает воспалительные процессы в организме, что, как уже было описано, повышает вероятность развития сахарного диабета 1 типа. Кроме того, на данный момент достоверно известно, что из-за стресса может «пробиваться» гематоэнцефалический барьер, что ведет ко многим и многим неприятностям…
Что же делать? Как нам быть? Терапия сахарного диабета 1 типа
Казалось бы, ответ на вопрос «что делать?» лежит на поверхности. Если не хватает инсулина — значит, надо его добавить. Так оно и происходит. Инсулин заболевшим вводят внутримышечно на протяжении всей жизни. С того момента, как у человека выявляют diabetes mellitus первого типа, его жизнь кардинально меняется. Ведь даже если в организм поступает инсулин, метаболизм уже всё равно нарушен, и больному приходится следить за каждым своим шагом, чтобы не развалилась с таким трудом собранная заново хрупкая система.
Сейчас, с развитием современных технологий, ученые стараются максимально облегчить пациентам уход за собой. В 2016 году сотрудники компании Google разработали линзу с датчиками, измеряющими концентрацию глюкозы в слезной жидкости. При достижении порогового уровня сахара в линзе загораются миниатюрные светодиоды, тем самым оповещая своего хозяина о произошедших изменениях и о необходимости сделать очередную инъекцию.
Чтобы можно было автоматически вбрасывать инсулин в кровь по мере необходимости, ученые из Швейцарии придумали специальный прибор — инсулиновую помпу с набором функций, существенно облегчающих жизнь больного (рис. 5) [24], [25]. Пока что подобные приборы используют для химиотерапии онкологических заболеваний, но, возможно, в скором времени многие диабетики смогут обзавестись похожей медицинской машиной. Создаются и более комфортные приборы: например, уже разработали датчики, регистрирующие концентрацию глюкозы в поту, и на их основе создали специальный пластырь, определяющий и даже регулирующий уровень сахара в крови [26]. Для этого выстроили систему микроигл, которые впрыскивают лекарство, если концентрация сахара в поту высока. Пока что эту систему опробовали только на лабораторных мышах.
Рисунок 5. Имплантируемая помпа для людей, страдающих сахарным диабетом.
Пока разнообразные девайсы находятся в разработке, врачи дают своим пациентам старые рекомендации. Впрочем, от больного не требуется ничего сверхъестественного: обычно рекомендуют соблюдать низкоуглеводную диету, заниматься легким спортом и тщательно следить за своим общим состоянием. Со стороны может показаться, что это довольно несложно. Но стόит только представить себя на месте заболевшего человека, как появляется очень неприятное ощущение, что теперь всю жизнь тебе придется во многом себя ограничивать и придерживаться строгого режима во всех сферах жизни — иначе последствия будут тяжелыми. Жить с настолько серьезной ответственностью за свое здоровье никому не хочется. Поэтому врачи и ученые продолжают искать иные способы терапии сахарного диабета, с помощью которых можно будет или полностью излечивать заболевших, или хотя бы существеннее облегчать их жизнь.
Одним из самых интересных и, похоже, работающих подходов оказалась иммунотерапия диабета [27]. Чтобы уменьшить разрушающее действие Т-хелперов, Т-киллеров и B-клеток, в организм вводят так называемую ДНК-вакцину [28]. Звучит загадочно, но на самом деле ДНК-вакцина представляет собой маленькую кольцевую молекулу ДНК, содержащую ген проинсулина (в случае с диабетом 1 типа) или другого белка, который нужен для предотвращения того или иного заболевания. Кроме гена белка, в такой вакцине содержатся все генетические элементы, необходимые для выработки этого белка в клетках организма. Более того, ДНК-вакцину научились конструировать таким образом, чтобы при ее взаимодействии с иммунными клетками врожденного иммунитета происходило ослабление, а не усиление их реакций. Такого эффекта добились благодаря замене нативных CpG-мотивов в ДНК проинсулина на GpG-мотивы, которые супрессируют антиген-специфический иммунный ответ.
Еще один вариант потенциального лечения сахарного диабета 1 типа — блокада рецепторных молекул на атакующих поджелудочную железу Т-клетках. Рядом с Т-клеточным рецептором находится функционально дополняющий его, то есть корецепторный, белковый комплекс. Называется он CD3 (от англ. cell differentiation — дифференцировка клетки). Несмотря на то, что этот молекулярный комплекс не является самостоятельным рецептором, он очень важен, поскольку без него Т-клеточный рецептор не будет полноценно распознавать и передавать внутрь клетки сигналы извне. Без CD3 Т-клеточный рецептор может даже отсоединиться от клеточной мембраны, поскольку корецептор помогает ему держаться на ней. Ученые быстро догадались, что если заблокировать CD3, то Т-клетки будут работать не очень хорошо. Хотя для здорового организма ослабленный таким образом иммунитет не принесет никакой радости, при аутоиммунных заболеваниях это может сослужить добрую службу [29].
Более радикальные подходы и вовсе предполагают замену «не оправдавшей надежды» поджелудочной железы на новую. В 2013 году группа японских ученых сообщила о разработке технологии выращивания человеческих органов в свиньях. Для того чтобы получить чужеродную поджелудочную железу, у эмбриона свиньи необходимо «выключить» гены, отвечающие за образование и развитие его собственного органа, а затем внедрить в этот эмбрион человеческую стволовую клетку, из которой разовьется нужная поджелудочная железа [30]. Идея отличная, однако налаживание массового производства органов таким способом вызывает много вопросов, в том числе и этических. Но возможен и вариант без использования животных: заранее изготавливаемые синтетические каркасы можно заселять клетками необходимых органов, которые впоследствии будут «разъедать» эти каркасы. Также разработаны технологии построения некоторых органов на основе каркасов природных, полученных из других животных [31]. И конечно, нельзя забывать об очень быстро распространяющемся методе 3D-печати. Принтер в таком случае вместо краски использует соответствующие клетки, выстраивая орган слой за слоем. Правда, эта технология еще не вошла в клиническую практику [32], и к тому же у пациента с подобной поджелудочной железой всё равно придется угнетать иммунитет, чтобы избежать нападок иммунных клеток на новый орган.
Предупрежден — почти спасен
Но всё-таки мало кто не согласится с тем, что болезнь лучше предотвратить, чем потом лечить. Или хотя бы заранее знать, к чему готовиться. И тут человечеству приходит на помощь генетическое тестирование. Генов, по которым можно судить о предрасположенности к сахарной болезни, немало. Как уже было сказано, сейчас наиболее перспективными в этом плане считают гены главного комплекса гистосовместимости человека [33]. Если проводить такие тесты в самом раннем возрасте или даже до рождения ребенка, можно будет заранее оценить, насколько велика вероятность когда-либо столкнуться с диабетом, и в дальнейшем избегать тех факторов, которые могут заставить болезнь развиться.
Диабетики всего мира — объединяйтесь!
Хотя диабет 1 типа уже не считается смертельно опасным заболеванием, пациенты сталкиваются с большим количеством неприятностей. Конечно, заболевшим очень нужна поддержка — как со стороны близких, так и со стороны общества в целом. Для таких целей и создаются сообщества диабетиков: благодаря им люди общаются с другими заболевшими, узнают об особенностях своей болезни и учатся новому образу жизни. Одна из лучших организаций подобного рода — Американское диабетическое общество. Портал общества наполнен статьями о разных типах диабета, а еще там работает форум и предоставляется информация о возможных проблемах для «новичков». Похожие сообщества есть во многих развитых странах, в том числе и в Англии. В России тоже есть такое общество, и это здорово, ведь без него российским диабетикам было бы гораздо сложнее адаптироваться к сложившейся ситуации.
* * *
Приятно мечтать о том, что сахарный диабет может исчезнуть с лица Земли. Как оспа, например. Ради осуществления такой мечты можно много чего придумать. Можно, например, пересаживать пациентам островки Лангерганса со всеми необходимыми клетками. Правда, к этому методу еще очень много вопросов: пока неизвестно, как они будут приживаться, будут ли адекватно воспринимать гормональные сигналы от нового хозяина, и так далее.
А еще лучше создать искусственную поджелудочную железу. Только представьте: кроме того что больным не придется постоянно вводить себе инсулин, можно будет еще и регулировать его уровень одним нажатием кнопки в мобильном приложении. Впрочем, пока это всё остается в мечтах. Но вполне вероятно, что когда-нибудь диагноз «сахарный диабет 1 типа» исчезнет из списка пожизненных тяжелых заболеваний, и люди с предрасположенностью к нему смогут вздохнуть спокойно!
- Неизвестные пептиды: «теневая» система биорегуляции;
- C R Kahn. (1985). The Molecular Mechanism of Insulin Action. Annu. Rev. Med.. 36, 429-451;
- Рецептор «нетрадиционной ориентации»;
- Alan R. Saltiel, C. Ronald Kahn. (2001). Insulin signalling and the regulation of glucose and lipid metabolism. Nature. 414, 799-806;
- Прожорливый мозг;
- P. Pozzilli, U. Di Mario. (2001). Autoimmune Diabetes Not Requiring Insulin at Diagnosis (Latent Autoimmune Diabetes of the Adult): Definition, characterization, and potential prevention. Diabetes Care. 24, 1460-1467;
- Kazuya Yamagata, Hiroto Furuta, Naohisa Oda, Pamela J. Kaisaki, Stephan Menzel, et. al.. (1996). Mutations in the hepatocyte nuclear factor-4α gene in maturity-onset diabetes of the young (MODY1). Nature. 384, 458-460;
- Иммунитет: борьба с чужими и… своими;
- Cirulli V., Baetens D., Rutishauser U., Halban P.A., Orci L., Rouiller D.G. (1994). Expression of neural cell adhesion molecule (N-CAM) in rat islets and its role in islet cell type segregation. J. Cell Sci. 107, 1429–1436;
- Esni F., Täljedal I.B., Perl A.K., Cremer H., Christofori G., Semb H. (1999). Neural cell adhesion molecule (N-CAM) is required for cell type segregation and normal ultrastructure in pancreatic islets. J. Cell Biol. 144, 325–337;
- Зинченко А.А., Мелихова Т.Д., Нокель Е.А., Гордеева Е.А., Толстов Д.Н., Михалев А.В. и др. (2002). Способ получения генно-инженерного инсулина человека. Патент № 2208637;
- Ilonen J., Herva E., Tiilikainen A., Akerblom H.K., Koivukangas T., Kouvalainen K. (1978). HLA-Dw2 as a marker of resistance against juvenile diabetes mellitus. Tissue Antigens. 11, 144–146;
- Bluestone J.A., Herold K., Eisenbarth G. (2010). Genetics, pathogenesis and clinical interventions in type 1 diabetes. Nature. 464, 1293–1300;
- F Pociot, M F McDermott. (2002). Genetics of type 1 diabetes mellitus. Genes Immun. 3, 235-249;
- Thomson G., Robinson W.P., Kuhner M.K., Joe S., MacDonald M.J., Gottschall J.L. et al. (1988). Genetic heterogeneity, modes of inheritance, and risk estimates for a joint study of Caucasians with insulin-dependent diabetes mellitus. Am. J. Hum. Genet. 43, 799–816;
- V M de Jong, A Zaldumbide, A R van der Slik, S Laban, B P C Koeleman, B O Roep. (2016). Variation in the CTLA4 3′UTR has phenotypic consequences for autoreactive T cells and associates with genetic risk for type 1 diabetes. Genes Immun. 17, 75-78;
- J. Finsterer. (2007). Genetic, pathogenetic, and phenotypic implications of the mitochondrial A3243G tRNALeu(UUR) mutation. Acta Neurol Scand. 116, 1-14;
- Didier Hober, Pierre Sauter. (2010). Pathogenesis of type 1 diabetes mellitus: interplay between enterovirus and host. Nat Rev Endocrinol. 6, 279-289;
- Сахар — сладкая смерть;
- Зоопарк в моем животе;
- Микробиом кишечника: мир внутри нас;
- Новые функции кишечной микрофлоры;
- Li Wen, Ruth E. Ley, Pavel Yu. Volchkov, Peter B. Stranges, Lia Avanesyan, et. al.. (2008). Innate immunity and intestinal microbiota in the development of Type 1 diabetes. Nature. 455, 1109-1113;
- Киборги среди нас;
- Ebrahim Ghafar-Zadeh. (2015). Wireless Integrated Biosensors for Point-of-Care Diagnostic Applications. Sensors. 15, 3236-3261;
- «Большой брат следит за тобой», или Как развитие технологий меняет нашу жизнь;
- Roep B.O., Solvason N., Gottlieb P.A., Abreu J.R., Harrison L.C., Eisenbarth G.S. et al. (2013). Plasmid-encoded proinsulin preserves C-peptide while specifically reducing proinsulin-specific CD8⁺ T cells in type 1 diabetes. Sci. Transl. Med. 5, 191ra82;
- Что такое ДНК-вакцины и с чем их едят?;
- Anastasia G. Daifotis, Scott Koenig, Lucienne Chatenoud, Kevan C. Herold. (2013). Anti-CD3 clinical trials in type 1 diabetes mellitus. Clinical Immunology. 149, 268-278;
- Желудок размером с горошину + человеческий кишечник, выращенный в мыши;
- Искусственные органы и тканевая инженерия;
- Органы из лаборатории;
- Steck A.K., Dong F., Wong R., Fouts A., Liu E., Romanos J. et al. (2014). Improving prediction of type 1 diabetes by testing non-HLA genetic variants in addition to HLA markers. Pediatr. Diabetes. 15, 355–362..
biomolecula.ru
Поджелудочная железа и сахарный диабет: взаимосвязь и лечение
Поджелудочная железа и сахарный диабет имеют тесную взаимосвязь. Поджелудочная железа продуцирует особый гормон – инсулин. При его недостаточном образовании либо нарушении чувствительности тканей к инсулину развивается такое заболевание, как сахарный диабет.
Основные функции органа
Поджелудочная железа является органом внутренней секреции и выполняет в организме две основные функции: экзокринную (секреция ферментов) и эндокринную (выработка гормонов). Также она выделяет панкреатический сок, который поступает в начальный отдел кишечника. Эта жидкость начинает вырабатываться через несколько минут после попадания пищи из пищевода в желудок. В зависимости от количества поступающей еды железой может вырабатываться от 500 мл до 2 л. пищеварительного сока.
К панкреатическим ферментам относятся:
- Амилаза, сахараза, мальтаза. Они расщепляют сложные углеводы на простые: глюкозу и фруктозу. Уменьшают брожение и образование газов в кишечнике.
- Лактаза. Способствует усвоению молочных продуктов.
- Трипсин – фермент, катализирующий расщепление белков. В поджелудочной железе образуется в неактивном виде, иначе железа переваривала бы сама себя. Он активизируется только при поступлении в двенадцатиперстную кишку.
- Липаза. Расщепляет жиры до легкоусвояемых жирных кислот, способствует всасыванию жирораствримых витаминов.
Количество вырабатываемых ферментов зависит от преобладания поступившей в организм пищи: белковой, углеводной или жирной. Это позволяет расщепить все поступающие вещества и улучшить их всасывание.
Вторая основная функция поджелудочной железы – выработка инсулина и глюкагона. Инсулин регулирует уровень глюкозы в крови и оказывает следующие действия: повышение артериального давления, увеличения числа сердечных сокращений.
Патологические изменения при диабете
При сахарном диабете структурных изменений в поджелудочной железе может и не наблюдаться. В основном при этом заболевании ухудшается функциональная способность органа. Размеры, эхогенность, контуры железы или другие изменения можно определить при помощи УЗИ или КТ.
При диабете 1 типа в начальной стадии нет никаких изменений: эхоструктура не нарушена, контуры ровные и четкие. По мере прогрессирования заболевания железа уменьшается в размерах, развивается вторичное сморщивание. Происходит замена нормальных клеток соединительной и жировой тканью, развивается липоматоз.
Симптомы проявления
Сахарным диабетом называется патология, характеризующаяся абсолютной или относительной инсулиновой недостаточностью. Возможно развитие осложнений со стороны сосудов, нервной системы, внутренних органов, глаз. Абсолютная – характеризуется пониженной выработкой инсулина клетками поджелудочной железы. В крови его недостаточно, нарушается проникновение глюкозы в клетку. Развивается сахарный диабет 1 типа.
При относительной недостаточности количество вырабатываемого инсулина в норме, но нарушена чувствительность рецептов тканей к инсулину. Это так называемый сахарный диабет второго типа.
Симптомы, характерные для каждого из видов диабета указаны в таблице:
| Признак | 1 тип | 2 тип |
|---|---|---|
| Повышенная жажда и выделение большого количества мочи. | Является одним из основных признаков. Из-за недостаточной выработки инсулина уменьшается его количество в крови. Глюкоза не проникают в клетку, а свободно циркулирует в плазме. Избыток сахара выводится из организма с мочой, это вызывает обильное мочеиспускание. | Эти симптомы не выражены либо могут быть вызваны другими причинами |
| Аппетит. | Повышенный. Глюкоза является основным поставщиком энергии в организме. При недостатке инсулина сахар не может проникнуть через клеточную мембрану, следовательно, не усваивается клетками. Ткани недополучает углеводов и энергии. | Повышен. Это наиболее опасно для диабета такого типа. Переедание провоцирует повышение уровня сахара в крови. |
| Изменение массы тела. | Часто бывает резкое похудание на 10 – 15 кг за 2-3 месяца. Нарушается синтез белка, усиливается распад, его запасы истощаются. Это способствует снижению массы тела и мышечной массы. | Нехарактерно. Больной страдает лишним весом или ожирением. |
| Зуд кожи. | Выражен. Обычно кожа чешется в области половых органов, между пальцами, на сгибательных и разгибательных поверхностях суставов. | Появляется очень часто. |
| Утомляемость, усталость. | Глюкоза является основным источником энергии. При диабете она не может попасть в ткани, так как вырабатываются малое количество инсулина. Глюкоза остаётся циркулировать в крови. Организм не получает энергию Не характерно. | Не характерно. |
| Нарушение зрения. | В первую очередь поражаются мелкие кровеносные сосуды, развивается диабетическая ретинопатия. Возможно развитие глаукомы, катаракты, снижение зрения. | Развивается постепенно. Могут быть возрастные болезни органов зрения. |
| Возраст. | Чаще возникает у детей, подростков, молодых юношей и девушек. | У лиц старше 45 лет, склонных к ожирению. |
| Начало заболевания. | Быстрое, стремительное. | Постепенное. |
Характерным признаком диабета является запах ацетона изо рта. Этот признак возникает в результате кетоацидоза (скопления кетоновых тел в крови), возникает неприятный запах изо рта и от мочи.
При появлении хотя бы одного из подобных признаков необходимо проверить уровень сахара в крови и обратиться к врачу
Иногда могут появиться симптомы, свидетельствующие о нарушении работы поджелудочной железы: тошнота, рвота, непереваренные кусочки пищи в кале. В такой ситуации многие задумываются том, как можно почистить поджелудочную железу в домашних условиях.
Иногда может вырабатываться недостаточно веществ, способствующих расщеплению жиров, белков и углеводов. В этом случае назначается ферментативная замещающая терапия. К ней относится лекарства: панзинорм, фестал, креон. Также эти методы будут профилактировать развитие диабета 2 типа.
Диагностика
Диагностика включает в себя определение формы диабета, степени тяжести и наличие возможных осложнений. При подозрении на диабет назначаются следующие виды наследования:
- Глюкоза крови натощак. В норме составляет 3,3 – 5,5 ммоль/л. Повышение этого показателя свыше 11 ммоль/л при отсутствии погрешности в диете позволяет поставить диагноз диабета без дальнейших обследований.
- Сахар крови с нагрузкой. Забор крови производится натощак и через 2 часа после принятия внутрь раствора глюкозы. В норме он равен 7,8 моль/л. Все, что выше расценивается как преддиабетическое состояние или нарушение толерантности к глюкозе.
- Сахар в моче. В норме его быть не должно. Глюкоза в моче определяется только при превышении почечного барьера (свыше 6 миллимоль на литр).
- Гликозилированный гемоглобин. Определяет, было ли повышение сахара за последние 3 месяца. Кровь для этого анализа берется только из вены.
 УЗИ – один из методов диагностики поджелудочной железы
УЗИ – один из методов диагностики поджелудочной железыДля диагностики возможных осложнений диабета проводят дополнительные методы исследования: осмотр глазного дна, УЗИ внутренних органов, электрокардиограмма.
Также производится взятие биохимия и общеклинических анализов.
Способы лечения
Лечение диабета направлено на повышение уровня инсулина в крови, улучшение чувствительности тканей к глюкозе, нормализации обмена веществ и предупреждение осложнений. К основным методам лечения диабета 1 и 2 типа относятся:
- Медикаментозное лечение. Применяются сахароснижающие таблетки или инъекции инсулина.
- Диета. Ограничиваются углеводы и жиры. Пища должна быть богатым белками витаминами и микроэлементами.
- Умеренная физическая нагрузка. При этом происходит усиленный распад глюкозы, в связи с чем уменьшается ее содержание в крови. Иногда при активных занятиях в спортзале диабетики могут уменьшать дозу инсулина.
В диете используются такое понятие, как хлебная единица. 1 ХЕ примерно равна небольшому кусочку черного хлеба и содержит 12 г углеводов или столовую ложку сахара. Для расщепления одной хлебной единицы необходимо от 1 до 2 единиц инсулина. При употреблении продуктов необходимо обращать внимание на содержание в них углеводов. Это число нужно разделить на 12, полученное количество будет равняться содержанию хлебных единиц в продукте. В зависимости от массы тела, роста, физической активности организм нуждается в употреблении 18 – 25 хлебных единиц в сутки. Они распределяются на 4 – 5 приемов пищи, причем больше половины общего количества должно употребляться на обед и ужин.
Недостаток инсулина или его повышенное количество может привести к развитию опасных для жизни осложнений. Следует помнить, что соблюдение диеты, применение народных методов, физическая активность не могут полноценно регулировать содержание глюкоза в крови.
Поэтому необходимо строго соблюдать назначенную лекарственную терапию.
Экзокринная функция этого органа подается коррекции.
Лечить и восстановить поджелудочную железу при хроническом панкреатите можно соблюдением строгой диеты и одновременным применением медикаментозных препаратов. Восстановить эндокринную функцию при сахарном диабете невозможно. Достижение “ремиссии” при этом заболевании возможно только при строгом соблюдении рекомендаций лечащего врача.
Медикаментозные
К медикаментозному лечению относится применение таблетированных форм, направленных на снижение сахара в крови, и инъекции инсулина.
Инсулин может быть:
- Ультракороткого действия. Начинает работать через пять-десять минут после укола. После этого необходимо употребить пищу. Такие препараты редко применяют в комплексном лечении, так как они оказывают очень короткое инсулинснижающее действие. К ним относятся: апидра, новорапид.
- Короткого действия. Актрапид, хумулин чаще используют в лечении диабета. Их вводят за 15-20 минут до еды. Дозу и количесто введения инсулина рассчитывается индивидуально.
- Средней продолжительности. Такие лекарства, как протафан, инсуман обычно назначают утром и вечером за час-полтора до еды. Их эффект длится от 16 до 20 часов.
- Продленный или пролонгированный. Левемир, лантус являются базисной терапией сахарного диабета. Вводятся один раз в день, эффект длится в течение суток. Они не имеют пиков активности и устанавливают равномерную концентрацию в крови.
 Актрапид – препарат для лечения поджелудочной железы при сахарном диабета
Актрапид – препарат для лечения поджелудочной железы при сахарном диабетаДоза инсулина и часы приема устанавливаются врачом. Не рекомендуется допускать нарушения во времени введения инъекций. Это чревато развитием комы или возникновения иных осложнений.
Таблетки для лечения сахарного диабета делятся на две группы:
- Увеличивающие выработку инсулина: гликлазид, глипизид.
- Повышающие чувствительность тканей к инсулину: сиофор, метформин.
Полностью вылечиться от диабета невозможно. Лечение при этом диагнозе направлено в первую очередь на предотвращение осложнений. При диабете 2 типа с помощью коррекции питания, нормализации массы тела, умеренных физических нагрузок от гипергликемии можно успешно избавиться.
Народные
Необходимо помнить, что при применении народных методов нельзя отказываться от инсулина. Иначе возможно развитие серьезных осложнений, которые могут привести к летальному исходу.
Существует множество способов и методов, направленных на то, чтобы почистить поджелудочную железу народными средствами. Вот несколько из них:
- Гречка. Нужно измельчить столовую ложку крупы, положить в миску, влить 1 стакан кефира. Закрыть крышкой и оставить на ночь. Утром полученную смесь выпить за 30 минут до еды.
- Лавровый лист. 10 средних листков хорошо промыть под проточной холодной водой. Залить двумя стаканами кипятка. Настоять течение 12 часов, принимать по 50 мл 2 раза в день.
- 1 крупный лимон, по 300 г чеснока и петрушки перекрутить на мясорубке. Поставить в холодное место, применять по одной чайной ложке 3 раза в день.
Поджелудочную железу также можно почистить при помощи трав. Чтобы знать, какой травяной сбор правильно очистит железу, необходимо проконсультироваться с врачом. Часто применяют следующее травы:
- Липа. Одну столовую ложку цветков липы заваривают одним стаканом крутого кипятка. Настаивают, процеживают и пьют вместо чая на протяжении нескольких недель.
- Листья облепихи вечером заливают кипятком. Настаивают до утра, пьют по одной трети стакана два раза в день.
- Одну чайную ложку мяты и две столовые ложки расторопши заливают кипятком. Настой принимают по 1 столовой ложке 3 раза в день.
- По столовой ложке зверобоя, плодов шиповника, душица и бузины заливают 500 мм кипятка. Настаивают в течение 10 -12 часов, пьют по 1/3 ст. 3 раза в сутки.
- Ромашку заваривают и пьют вместо чая.
 Отвар липа – народное средство для лечения поджелудочной железы при сахарном диабете
Отвар липа – народное средство для лечения поджелудочной железы при сахарном диабетеПрименение таких средств обязательно нужно проводить под строгим контролем сахара в крови, чтобы не допустить его резких скачков.
Осложнения
К осложнениям этого заболевания относятся:
- Поражение сосудов: ангиопатия, ретинопатия, нефропатия.
- Поражение периферических нервов, развитие полинейропатии.
- Нарушение кровообращения в нижних конечностях, формирование «диабетической» стопы и трофических язв.
- Гипергликемическое состояние. Развивается при резком повышении сахара и кетоновых тел в крови.
- Гипогликемическая кома. Наступает при значительном понижении сахара, чаще связано с передозировкой инсулина.
Адекватное лечение и постоянный самоконтроль уровня сахара в крови помогут предотвратить возможные осложнения.
Профилактика
Чтобы минимизировать вероятность развития этой патологии необходимо соблюдать некоторые правила:
- Ограничение углеводов и жиров.
- Физическая активность.
- Нормализация массы тела.
- Отказ от вредных привычек.
- Частое дробное питание малыми порциями.
- Отсутствие стрессов.
- Витаминотерапия.
Полностью предотвратить развитие этого заболевания нельзя, поскольку оно имеет наследственную предрасположенность. Однако путем соблюдения вышеперечисленных мер можно уменьшить факторы риска развития сахарного диабета.
med-advisor.ru


 Ускоряется обмен веществ;
Ускоряется обмен веществ;