Расположение прямой кишки: Анатомическое строение прямой кишки | “МедЦентрСервис”
Анатомическое строение прямой кишки | “МедЦентрСервис”
Прямая кишка является частью толстого кишечника
Прямая кишка находится в полости малого таза, располагаясь на задней его стенке, образованной крестцом, копчиком и задним отделом мышц тазового дна. Длина ее 14- 18 см.
Прямая кишка представляет концевой отдел толстой кишки и пищеварительного тракта вообще. Диаметр ее на протяжении изменяется от 4 см (начало от сигмовидной кишки) до 7,5 см в средней части (ампула) и снова суживается до щели на уровне заднего прохода.
Задний проход
Задний проход – конечная часть прямой кишки – является наружным отверстием заднепроходного канала. В норме задний проход представляет собой щелевидное углубление, ведущее в заднепроходный канал.
Задний проход может располагаться глубоко, быть воронкообразным при хорошо развитых ягодичных мышцах, что чаще встречается у мужчин, или плоским, даже несколько выступать вперед, что наиболее характерно для женщин.
Кожа, окружающая задний проход, пигментирована и морщиниста, что обусловлено функцией подкожной порции наружного сфинктера и мышцы, сморщивающей кожу заднего прохода. Кожа перианальной области содержит обычные железистые элементы кожи и перианальные железы (апокринные и эккринные).
Диаметр заднепроходного канала колеблется от 3 до 6 см. Эпителиальное покрытие стенок заднепроходного канала постепенно истончается и заканчивается у зубчатой линии, вдаваясь в слизистую оболочку прямой кишки.
Анодерма представляет собой ткань с гладкой поверхностью серого цвета, слабо васкуляризованную, но обладающую высокой чувствительностью, благодаря многочисленным свободным нервным окончаниям, обеспечивающим болевую, тактильную и температурную чувствительность. Импульсы от этих окончаний через волокна половых нервов и спинной мозг достигают коры головного мозга.
При пальцевом исследовании можно четко определить верхнюю границу внутреннего сфинктера (круговой мышцы). При пальпации задней стенки канала определяется и нижняя граница внутреннего сфинктера заднего прохода. При пальпации нижнего края заднепроходного отверстия удается определить подкожную порцию наружного сфинктера, имеющего форму эллипса, вытянутого в переднезаднем направлении.
Заднепроходной канал
Длина заднепроходного канала – 3 -5 см. Заднепроходный канал связан с расположенными рядом органами. По передней стенке он связан с мышечными и фиброзными образованиями перепончатой части и луковицы мочеиспускательного канала, вершиной предстательной железы, фасцией мочеполовой диафрагмы или влагалищем.
В подслизистом слое канала обильно располагаются нервные окончания, лимфатическая система, а также сосудистая с пещеристыми телами.
Внутренний сфинктер
Внутренний сфинктер – следующий слой стенки заднепроходного канала, – представляет собой утолщение циркулярного гладкомышечного покрова прямой кишки и является его продолжением. Он заканчивается закругленным краем на 6—8 мм выше уровня наружного отверстия заднего прохода и на 8—12 мм ниже уровня заднепроходных клапанов. Толщина внутреннего сфинктера варьирует от 0,5 до 0,8 и даже 1,2 см, длина — от 3 до 3,6 см.
Он заканчивается закругленным краем на 6—8 мм выше уровня наружного отверстия заднего прохода и на 8—12 мм ниже уровня заднепроходных клапанов. Толщина внутреннего сфинктера варьирует от 0,5 до 0,8 и даже 1,2 см, длина — от 3 до 3,6 см.
Часть волокон внутреннего сфинктера соединяется с сухожильным центром промежности, а у мужчин с гладкими мышцами перепончатой части уретры. Доказано влияние симпатической иннервации на повышение тонуса внутреннего сфинктера с одновременным расслаблением мускулатуры прямой кишки.
Наружный сфинктер
Наружный сфинктер располагается снаружи, окружая внутренний сфинктер. Наружный сфинктер состоит из поперечно-полосатой мускулатуры. Он распространяется ниже внутреннего, фиксируясь к коже заднепроходного отверстия. Взаимоположение внутреннего и наружного сфинктеров напоминает выдвижные телескопические трубки.

Прямая кишка, активно участвуя в эвакуации кишечного содержимого, выполняет одновременно и резервуарную функцию. Удерживание кишечного содержимого обеспечивают все многочисленные компоненты, координирующие работу запирательного аппарата прямой кишки, в состав которого входят не только мышечный компонент, но и сенсорная и моторная деятельность заднепроходного канала и кожи перианальной области, прямой и сигмовидной кишки.
Прямая кишка – это конечный отдел толстой кишки и желудочно-кишечного тракта. Назначением прямой кишки является накопление отходов пищеварения – каловых масс и их эвакуация из организма
Анатомия прямой кишки.
Длина прямой кишки имеет значительные индивидуальные различия и в среднем составляет ~15 см. Её диаметр ~2,5 ч 7,5 см. В прямой кишке различают две части: ампулу прямой кишки и заднепроходный (анальный) канал. Ампула прямой кишки расположена в полости малого таза перед крестцом и копчиком. Анальный канал находится в толще промежности. Спереди от прямой кишки расположены: у мужчин – предстательная железа, мочевой пузырь, семенные пузырьки и ампула правого и левого семявыносящих протоков, у женщин – матка и влагалище. Заднепроходный канал открывается наружу заднепроходным (анальным) отверстием .
Заднепроходный канал открывается наружу заднепроходным (анальным) отверстием .
Клиницисты считают, что для практических целей удобнее разделять прямую кишку на пять отделов:
1. надампулярный (или ректосигмовидный) отдел,
2. верхнеампулярный отдел,
3. среднеампулярный отдел,
5. промежностный отдел.
Прямая кишка, вопреки названию, образует изгибы. Это постоянные изгибы в сагиттальной плоскости и непостоянные, изменчивые изгибы во фронтальной плоскости. Сагиттальный проксимальный изгиб обращен выпуклостью назад и соответствует вогнутости крестца. Его также называют крестцовым изгибом прямой кишки. Сагиттальный дистальный изгиб направлен вперед. Он находится в толще промежности на уровне копчика. Его также называют промежностным изгибом прямой кишки.
Проксимальная часть прямой кишки со всех сторон покрыта брюшиной (интраперитонеальное положение). Средняя часть прямой кишки покрыта брюшиной с трех сторон (мезаперитонеальное положение). Дистальная часть не имеет серозного покрова (ретро- или экстраперитонеальное положение).
Дистальная часть не имеет серозного покрова (ретро- или экстраперитонеальное положение).
В месте перехода сигмовидной кишки в прямую кишку расположен сигмаректальный сфинктер, сфинктер О’Бэмрна-Пирогова-Мютье. Его основой является циркулярный пучок гладкомышечных волокон, а вспомогательной структурой – широкая циркулярная складка слизистой по всей окружности кишки (см.: сфинктеры системы пищеварения). На протяжении прямой кишки располагаются последовательно друг за другом еще три сфинктера.
1. Проксимальный (третий) сфинктер прямой кишки (синоним: сфинктер Нелатона) в своей основе имеет циркулярный пучок гладкомышечных волокон. Его вспомогательной структурой является циркулярная складка слизистой по всей окружности кишки.
2. Внутренний непроизвольный сфинктер прямой кишки – это хорошо заметная структура прямой кишки, расположенная в области промежностного изгиба прямой кишки Дистально этот сфинктер заканчивается на уровне соединения поверхностного и подкожного слоев наружного сфинктера заднего прохода (см.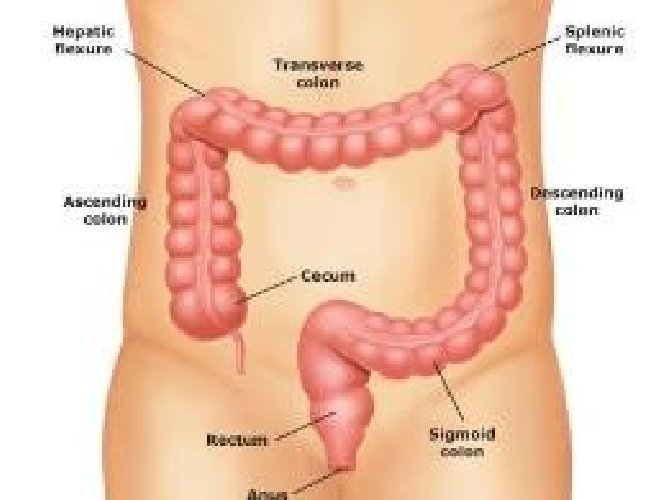 схему 2). Его основой является утолщение внутренних циркулярных, спиральных и продольных пучков гладких мышечных волокон прямой кишки. Длина сфинктера ~1,5 ч 3,5 см, толщина ~5 ч 8 мм. Проксимальная часть этого сфинктера переходит в циркулярный мышечный слой прямой кишки. В дистальную часть сфинктера могут вплетаться волокна продольного мышечного слоя Эти волокна могут также вплетаться в наружный сфинктер заднего прохода и соединяться с кожейзаднего прохода. Внутренний сфинктер прямой кишки обычно тоньше у женщин, чем у мужчин и становится толще с возрастом. Он также может утолщаться при некоторых заболеваниях (запор).
схему 2). Его основой является утолщение внутренних циркулярных, спиральных и продольных пучков гладких мышечных волокон прямой кишки. Длина сфинктера ~1,5 ч 3,5 см, толщина ~5 ч 8 мм. Проксимальная часть этого сфинктера переходит в циркулярный мышечный слой прямой кишки. В дистальную часть сфинктера могут вплетаться волокна продольного мышечного слоя Эти волокна могут также вплетаться в наружный сфинктер заднего прохода и соединяться с кожейзаднего прохода. Внутренний сфинктер прямой кишки обычно тоньше у женщин, чем у мужчин и становится толще с возрастом. Он также может утолщаться при некоторых заболеваниях (запор).

Часть прямой кишки, расположенная в полости малого таза, на уровне крестца имеет расширение. Оно называетсяампулой прямой кишки. Часть прямой кишки, проходящая через промежность, имеет меньший диаметр и называетсязаднепрохомдным (анальным) каналом. Заднепрохомдный канал имеет открывающееся наружу отверстие – задний проход (анус).
Кровообращение и лимфообращение в прямой кишке
Прямая кишка питается артериальной кровью, притекающей по ветвям верхней прямокишечной артерии (ветвь нижней брыжеечной артерии), а также по парным средней и нижней прямокишечным артериям (ветви внутренней подвздошной артерии). Венозная кровь оттекает от прямой кишки по верхней прямокишечной вене в нижнюю брыжеечную вену, а затем в систему воротной вены.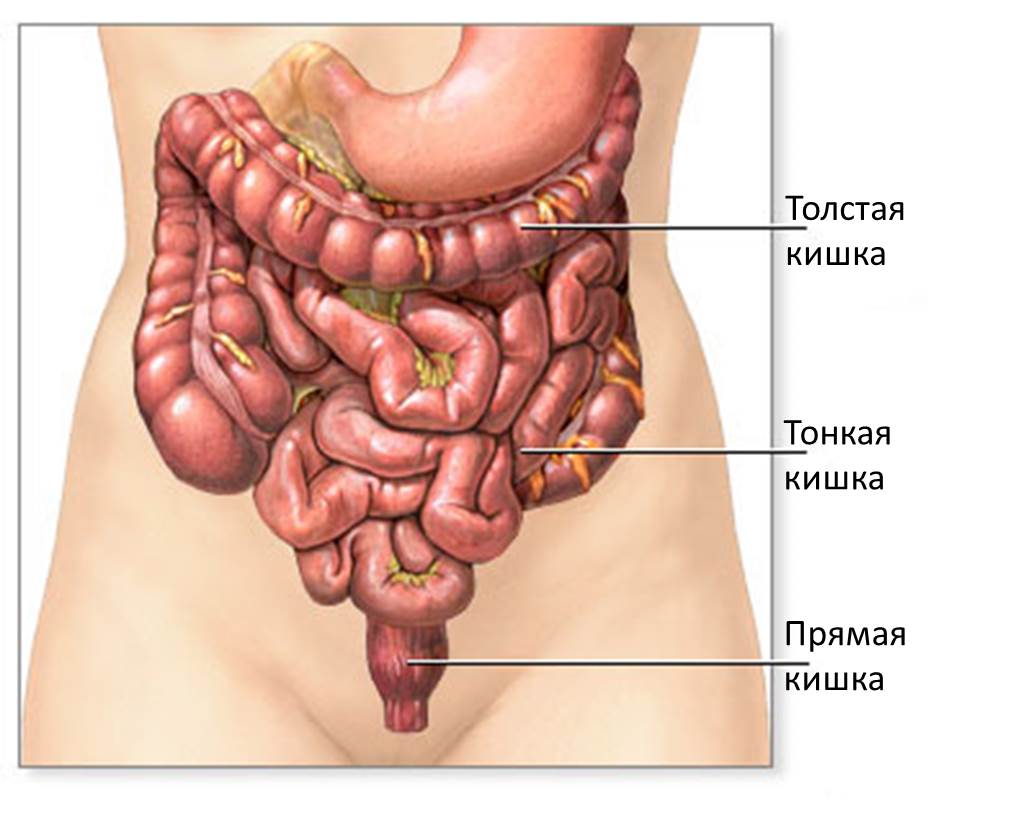
Иннервация прямой кишки
Парасимпатическая иннервация прямой кишки осуществляется тазовыми внутренностныминервами. Симпатическая иннервация осуществляется симпатическими нервами из верхнего прямокишечного сплетения (часть нижнего брыжеечного сплетения), а также из среднего и нижнего прямокишечного сплетений (части верхнего и нижнего подчревных сплетений).
Обращает на себя внимание определенное сходство в развитии, морфологии и функциях начального отдела желудочно-кишечного тракта – пищевода и конечного отдела желудочно-кишечного тракта – прямой кишки, а также существенные отличия пищевода и прямой кишки от остальных отделов желудочно-кишечного тракта.
Топография прямой кишки
Прямая кишка расположена кпереди от крестца и копчика.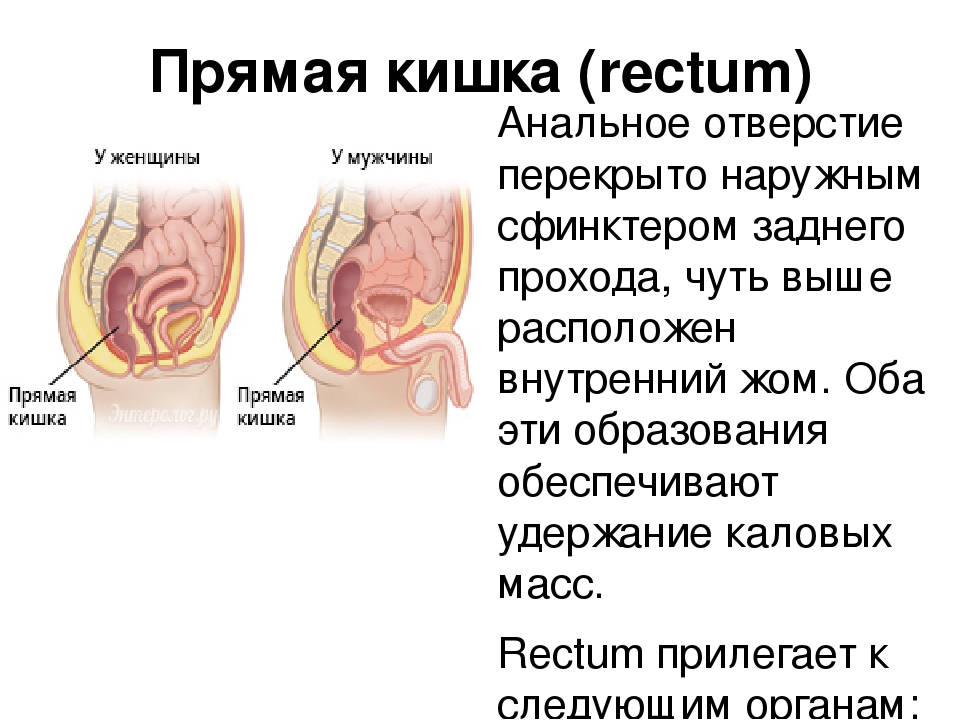 У мужчин прямая кишка своим отделом, лишенным брюшины, вентрально (кпереди) примыкает к семенным пузырькам и семявыносящим протокам, а также к лежащему между ними участку мочевого пузыря не покрытому брюшиной. Еще дистальнее прямая кишка прилежит к предстательной железе. У женщин прямая кишка вентрально граничит с маткой и задней стенкой влагалища на всем его протяжении. Прямая кишка отделена от влагалища прослойкой соединительной ткани. Между собственной фасцией прямой кишки и передней поверхностью крестца и копчика нет каких-либо прочных фасциальных перемычек. Эта особенность морфологии дает возможность при хирургических операциях отделять и удалять прямую кишку вместе с её фасцией, охватывающей кровеносные и лимфатические сосуды.
У мужчин прямая кишка своим отделом, лишенным брюшины, вентрально (кпереди) примыкает к семенным пузырькам и семявыносящим протокам, а также к лежащему между ними участку мочевого пузыря не покрытому брюшиной. Еще дистальнее прямая кишка прилежит к предстательной железе. У женщин прямая кишка вентрально граничит с маткой и задней стенкой влагалища на всем его протяжении. Прямая кишка отделена от влагалища прослойкой соединительной ткани. Между собственной фасцией прямой кишки и передней поверхностью крестца и копчика нет каких-либо прочных фасциальных перемычек. Эта особенность морфологии дает возможность при хирургических операциях отделять и удалять прямую кишку вместе с её фасцией, охватывающей кровеносные и лимфатические сосуды.
Записаться на прием
Анатомическое строение прямой кишки 3. 09/5
Проголосовало: 137
09/5
Проголосовало: 137250 2200 UAH
Анатомия прямой кишки
Геморрой, трещина заднего прохода (наиболее часто встречающиеся проктологические болезни) – развиваются в конечном отделе пищеварительной системы – прямой кишке. Не в последнюю очередь развитие и течение данных заболеваний связано с анатомическими предпосылками в строении этого органа человеческого тела.
Прямая кишка
Прямая кишка представляет собой трубку с мышечными стенками, состоящими из продольных и поперечных слоев, она фиксирована в малом тазу связками и имеет длину около 15 см. Далее прямая кишка переходит через ректосигмоидное соединение в сигмовидную кишку. Ректосигмоидный переход имеет вид изгиба 70-120 градусов. На протяжении 10-15 см от заднего прохода прямая кишка практически не имеет болевых окончаний и не контактирует с расположенным в животе тонким кишечником.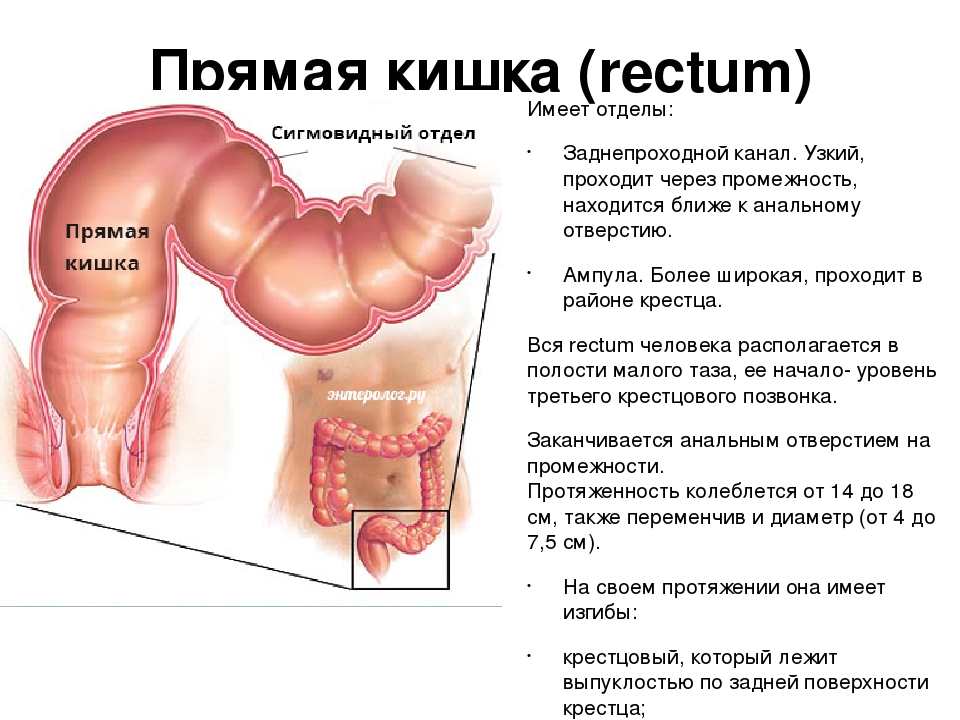 Вследствие данных особенностей при проведении ректороманоскопии дискомфорт возникает лишь при необходимости осмотреть ректосигмоидный отдел и конечный сегмент сигмовидной кишки и обусловлен прохождением через ректосигмоидное соединение и контактом через стенку сигмовидной кишки с тонким кишечником, на поверхности которого много болевых рецепторов, диагностика же самой прямой кишки практически безболезненная.
Вследствие данных особенностей при проведении ректороманоскопии дискомфорт возникает лишь при необходимости осмотреть ректосигмоидный отдел и конечный сегмент сигмовидной кишки и обусловлен прохождением через ректосигмоидное соединение и контактом через стенку сигмовидной кишки с тонким кишечником, на поверхности которого много болевых рецепторов, диагностика же самой прямой кишки практически безболезненная.
Анальный канал
Анальный канал – это конечная часть прямой кишки, он заканчивается заднепроходным отверстием и имеет выраженную мышечную стенку – комплекс сфинктеров анального канала. Данный комплекс состоит из наружного и внутреннего сфинктеров, которые отвечают за произвольное и непроизвольное удержание кала и газов. В анальном канале происходит переход слизистой прямой кишки в эпителий (анодерму) анального канала, который далее переходит в кожу перианальной области. В кожной части анального канала находится очень большое количество болевых рецепторов, а на слизистой оболочке они практически отсутствуют.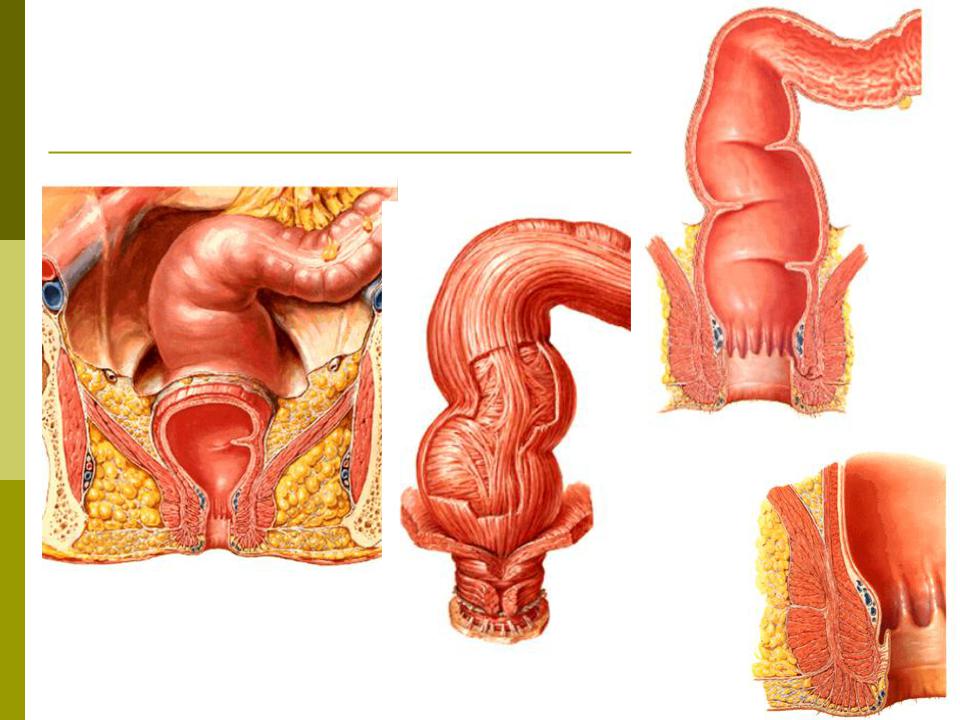 При развитии трещины анального канала, она располагается на кожной части, ее дном является подкожная/поверхностная порция сфинктера (составляющая не более 1/10 общего его объема), и при механическом раздражении (опорожнение кишечника) развивается выраженный спазм этой мышцы, а также развивается интенсивный болевой синдром. Именно поэтому выполнение лекарственной блокады или дозированной сфинктеротомии в случае трещины с болевым синдромом, не поддающейся консервативному лечению приводит к ее быстрому заживлению.
При развитии трещины анального канала, она располагается на кожной части, ее дном является подкожная/поверхностная порция сфинктера (составляющая не более 1/10 общего его объема), и при механическом раздражении (опорожнение кишечника) развивается выраженный спазм этой мышцы, а также развивается интенсивный болевой синдром. Именно поэтому выполнение лекарственной блокады или дозированной сфинктеротомии в случае трещины с болевым синдромом, не поддающейся консервативному лечению приводит к ее быстрому заживлению.
Анатомия геморроя
Выше перехода анодермы в слизистую оболочку в подслизистом слое поверх мышц сфинктера располагаются внутренние геморроидальные сплетения, их количество может варьировать от трех до шести, расположение геморроидальных сплетений определяется по условному циферблату при расположении человека на спине (на 3,7,11,а также на 5,9,13 часах). В проекции внутренних сосудистых сплетений симметрично под кожей перианальной области располагаются наружные геморроидальные сплетения.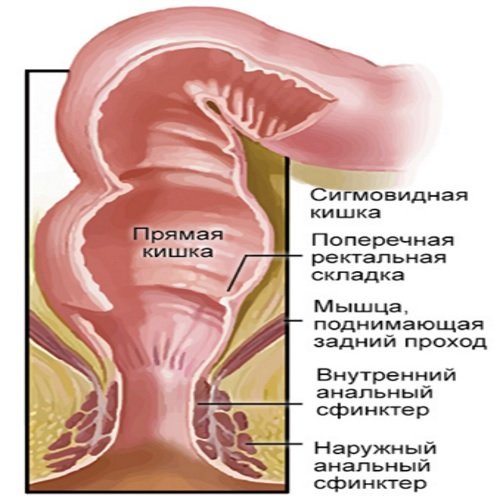 Данные системы сосудистых сплетений сообщаются друг с другом посредством соединительных сосудов (сосуды Паркса).
Данные системы сосудистых сплетений сообщаются друг с другом посредством соединительных сосудов (сосуды Паркса).
Геморроидальные сплетения – это сосудистые структуры объемом 0,3-0,5 кубического сантиметра, нормальный компонент анатомии прямой кишки, имеющиеся в не увеличенном состоянии у каждого человека. Считается, что их функция – частичное участие в тонкой регулировке удержания газов, однако, после их удаления (при отсутствии осложнений) изменения функции удержания в худшую сторону не происходит. Увеличение геморроидальных узлов связано с постоянно действующим давлением крови в них с одной стороны и слабостью сосудистой стенки с другой (генетический дефект коллагена и эластина – белков, из которых состоит сосудистая стенка), растяжение и истончение стенки внутренних сплетений приводит к их легкой травматизации во время опорожнения и выделению алой крови каплями или струйкой. Факторы прогрессирования и обострения геморроидальной болезни – все те, что приводят к натуживанию и повышению давления в сосудах малого таза (тугое опорожнение кишечника, интенсивные физические нагрузки, роды)/
Увеличение геморроя начинается с внутренних, далее происходит увеличение наружных сплетений. В последующем происходит разрушение структурного каркаса вокруг, и сплетения сливаются в единую структуру, что проявляет себя невправимым выпадением узлов наружу (III-IV стадии). Геморроидальная ткань, в следствие своих особенностей, легко разрушается под воздействие лазерного излучения, именно это ее свойство легло в основу применения лазерного скальпеля при устранении геморроидальной болезни. На определенной стадии внутренний геморрой имеет форму шаровидного образования (II стадия) на ножке или «холмообразного» возвышения (I стадия) – данные особенности позволяют с успехом применить лигирование геморроидальных узлов латексными кольцами или провести склеротерапию.
В последующем происходит разрушение структурного каркаса вокруг, и сплетения сливаются в единую структуру, что проявляет себя невправимым выпадением узлов наружу (III-IV стадии). Геморроидальная ткань, в следствие своих особенностей, легко разрушается под воздействие лазерного излучения, именно это ее свойство легло в основу применения лазерного скальпеля при устранении геморроидальной болезни. На определенной стадии внутренний геморрой имеет форму шаровидного образования (II стадия) на ножке или «холмообразного» возвышения (I стадия) – данные особенности позволяют с успехом применить лигирование геморроидальных узлов латексными кольцами или провести склеротерапию.
Режим работы
Понедельник
10:00-20:00
Вторник
10:00-18:00
Среда, Четверг
Выходной
Пятница
10:00-20:00
Суббота
9:00-18:00
Воскресенье
Выходной
Запись на прием
Хотите попасть к нам на прием в удобное время, запишитесь заранее.
Выпадение кишки (ректальный пролапс)
Кишечник человека характеризуется большой протяженностью, как правило, длина равна четырем метрам. Конечный отдел кишечника представлен прямой кишкой, в которой формируются каловые массы и их вывод наружу. Согласно норме, прямая кишка должна плотно прикрепленной и не смещаться. Однако можно наблюдать и патологическое состояние, когда прямая кишка выходит за пределы анального отверстия.
Данное заболевание в медицине характеризуют, как ректальный пролапс. При выпадении кишки растягивается и выпадает нижняя часть прямой кишки из заднепроходного канала. В результате этого пациенты могут сталкиваться с недержанием газов и кала. С проблемой выпадение кишки могут сталкиваться люди разного возраста, в том числе дети. Патологический сегмент по длине соответствует масштабам от одного до двадцати сантиметров.
Выпадение прямой кишки может быть внутренним (скрытым) и внешним. Разница заключается в том, что при внутреннем выпадении прямой кишкой уже потеряно положение, но при этом она еще не выпала наружу.
Разница заключается в том, что при внутреннем выпадении прямой кишкой уже потеряно положение, но при этом она еще не выпала наружу.
Выпадение прямой кишки может протекать в грыжевой форме, подразумевающей, что смещается передняя стенка органа из-за ослабленных тазовых мышц и высокого давления в брюшной полости; а также инвагинационной форме, возможной при вдавливании сегмента сигмовидной или прямой кишки внутри слизистой анального отверстия.
Проблема выпадения прямой кишки изучается уже более ста лет, и за это время было предложено несколько классификаций данного заболевания. Среди них наиболее популярными являются следующие классификации выпадения:
- Первая степень предполагает, что прямая кишка выпадает только при дефекации.
- Вторая степень характеризуется выпадением прямой кишки не только в ходе дефекации, но во время физической нагрузки.
- Третья степень связана с выпадением прямой кишки при ходьбе и даже, когда человек занимает вертикальное положение.

Причины выпадения прямой кишки
Основной причиной выпадения прямой кишки является инвагинация кишечника. Однако к провокаторам болезни можно отнести анатомические или генетические особенности организма человека, выражающиеся в слабых мышцах, находящихся в тазовом дне и не справляющихся с нагрузкой во процессе дефекации, в связи с чем постепенно растягиваются; аномальном расположении матки относительно прямой кишки; удлиненной брыжейке — связке, соединяющей заднюю и переднюю стенки брюшины; удлиненной сигмовидной кишке; аномалиях строения крестца и копчика; слабом анальном сфинктере.
Данные причины связаны с врожденными патологиями, но могут обладать и травматической природой. Мышц тазового дна и анального сфинктера могут ослабиться у женщины после естественных родов. Из-за хирургического вмешательства, травм передней брюшной стенки, промежности, прямой кишки или ануса происходит изменение удерживающих способностей мышц и связок.
Как лечить пролапс прямой кишки у взрослых
Чтобы устранить выпадение прямой кишки, проводится консервативное и хирургическое лечение. Пациентам рекомендуется соблюдение диеты, выполнение комплекса упражнений для укрепления мышц тазового дна, анального сфинктера и промежности, чтобы нормализовать стул. Для того, чтобы болезнь не прогрессировала, пациент полностью исключает физические нагрузки.
Пациентам рекомендуется соблюдение диеты, выполнение комплекса упражнений для укрепления мышц тазового дна, анального сфинктера и промежности, чтобы нормализовать стул. Для того, чтобы болезнь не прогрессировала, пациент полностью исключает физические нагрузки.
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ
На первых стадиях заболевания рекомендуется применение консервативного лечения, когда втягивание прямой кишки происходит самостоятельно. Цели терапии заключаются в том, чтобы уменьшить неприятную симптоматику; исключить запоры и диарее; восстановить тонуса анального сфинктера и прямой кишки.
Перечень лекарственных препаратов является немногочисленным. В большинстве случаев назначаются препараты, способные регулировать стул. Речь идет о слабительных свечах или пероральных препаратах (таблетках, порошках для приготовления напитков. Если пациент испытывает сильные боли, необходимо начать принимать обезболивающие препараты.
ХИРУРГИЧЕСКОЕ ВМЕШАТЕЛЬСТВО
Лечение хирургическим путем применяют на 3 и 4 стадиях выпадения прямой кишки, а также в случае, если консервативная терапия оказалась неэффективной. В медицине принято говорить о нескольких методах, закрепляющих прямую кишку в физиологически правильном положении. Все методы дифференцируются на несколько групп, отличие которых связано с принципом влияния на органы.
В медицине принято говорить о нескольких методах, закрепляющих прямую кишку в физиологически правильном положении. Все методы дифференцируются на несколько групп, отличие которых связано с принципом влияния на органы.
Рассмотрим основные методы хирургического лечения выпадения прямой кишки, представленные методами сужения заднего прохода; операциями ректопексии или прикрепления дистального отдела прямой кишки к неподвижным частям малого таза; колопексией — чрезбрюшинной фиксации дистального отдела сигмовидной кишки к неподвижным образованиям таза или брюшной стенке; операциями, направленными на укрепление тазового дна и промежности; частичная или полная резекция выпавшей кишки.
ОСЛОЖНЕНИЯ
Наиболее распространенная форма осложнения выпадения прямой кишки – это ущемление выпавшего участка прямой кишки. Если лечение начали несвоевременно, есть риск развития некроза ущемлённых тканей.
ПРОФИЛАКТИКА
Профилактика предполагает, что, во-первых, надо устранить тяжёлые физические нагрузки и другие факторы, которые развивают данные патологии, а, во-вторых, нормализовать работу пищеварительного тракта.
Симптомы заболевания тонкой и толстой кишки
Специалисты нашей клиники эффективно и качественно справляются с различными болезнями тонкой и толстой кишки. К вашим услугам квалифицированные врачи, современное диагностическое оборудование, новейшие методики лечения. Если вас беспокоят подобные патологии, мы ждем вас вклинике.
Болезни тонкой кишки
В тонкой кишке происходит заключительный процесс переваривания пищи, затем всасывание веществ переваривания, витаминов и минералов. Различные болезни тонкой кишки проявляются однообразно. Чаще всего наш врач в таком случае ставит диагноз «синдром нарушенного всасывания».
Проявления болезни, которые вы можете у себя заметить
Заболевания тонкой кишки, как правило, проявляются:
- нарушениями стула
- урчанием, а также вздутием живота
- болями.
Самым частым проявлением выступает диарея 3-6 раз за день. Боли возникают в области пупка, порой в подложечной области либо правой половине живота. Они чаще всего тянущие, ноющие, распирающие и снижаются после отхождения газов. Может быть кишечная колика: очень сильные боли при спазмах кишечника.
Они чаще всего тянущие, ноющие, распирающие и снижаются после отхождения газов. Может быть кишечная колика: очень сильные боли при спазмах кишечника.
Тонкая кишка: коротко о болезнях
Хронический энтерит – воспаление тонкой кишки. Возбудители острых кишечных болезней играют первостепенную роль в его возникновении. Сам энтерит чаще представляет собой постинфекционный процесс.
Сосудистые болезни: боли в животе, случающиеся после еды, нарушения стула. Своевременное обращение к профессионалу очень важно, поскольку может случиться полная закупорка сосудов.
Аллергия, проявляющаяся кишечными расстройствами.
Глютеновая энтеропатия: дефицит фермента пептидазы, которая расщепляет глютен, ингредиент белка зерновых растений; заболевание проявляется тяжелыми поносами, снижается вес.
Редкая болезнь Уиппла, характеризующаяся тяжелыми поносами, повышением температуры, схваткообразными болями в животе, похуданием, увеличением лимфоузлов.
Опухоли, в основном, доброкачественные.
Болезни толстой кишки
Болезнями толстой кишки являются:
- язвенный колит
- ишемический колит
- болезнь Крона
- раздраженная толстая кишка
- долихосигма, мегаколон
- дивертикулез
- опухоли толстой кишки.
Симптомы, которые вы можете заметить
- нарушения стула
- боли в животе
- патологические выделения
- урчание и вздутия.
Нарушения стула: чаще встречаются запоры. Боль в заднем проходе, боковых отделах живота, над пупком либо в подложечной области. Боли схваткообразные либо ноющие, распирающие и не связаны обычно с приемом пищи. Ослабевают после опорожнения кишечника и отхождения газов.
Толстая кишка: коротко о болезнях
Язвенный колит поражает слизистую. Опасен возможным развитием полипов и опухолей.
Раздраженная толстая кишка – комплекс кишечных расстройств из-за сбоев двигательной функции кишечника.
Болезнь Крона: поражена вся кишка, пищевод, желудок.
При ишемическом колите имеет место воспаление, обусловленное сужением сосудов, которые питают стенки кишки.
Дивертикулез означает присутствие множественных дивертикулов (оканчивающихся слепо мешковидных выпячиваний ограниченных областей кишки) и ведет к запорам.
Долихосигма – удлинение сигмовидной кишки; мегаколон – расширение отдельных зон либо всей толстой кишки. Обе болезни бывают причиной непрекращающихся запоров.
Из доброкачественных и злокачественных новообразований вторые встречаются чаще. Сейчас рак толстой и прямой кишки по частоте лидирует среди злокачественных опухолей.
Диагностика
Трудности диагностики болезней тонкой кишки объясняются особенностями ее расположения. Решающее значение имеет анализ клинической картины, гистологические, эндоскопические, иммунологические методы.
Практически все болезни толстой кишки распознаются при фиброколоноскопии (применяют гибкие фиброколоноскопы с волоконной оптикой). Также обследование включает:
Также обследование включает:
- исследование с помощью контрастных веществ
- ангиографию
- фистулографию
- лимфографию
- париетографию
- ультразвук
- исследование с помощью радиоактивных изотопов.
Лечение болезней
Наши врачи пропишут вам эффективные лекарства, витамины, минералы, разработают для вас диету. В некоторых случаях необходимо оперативное вмешательство.
Вы должны помнить, что всегда следует вовремя обращаться к врачам клиники, когда еще можно успешно вылечить вышеназванные болезни. На приеме у гастроэнтеролога вам окажут самую квалифицированную помощь, избавив вас от дискомфорта и болей.
Рак прямой кишки
Вам поставили диагноз: рак прямой кишки?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».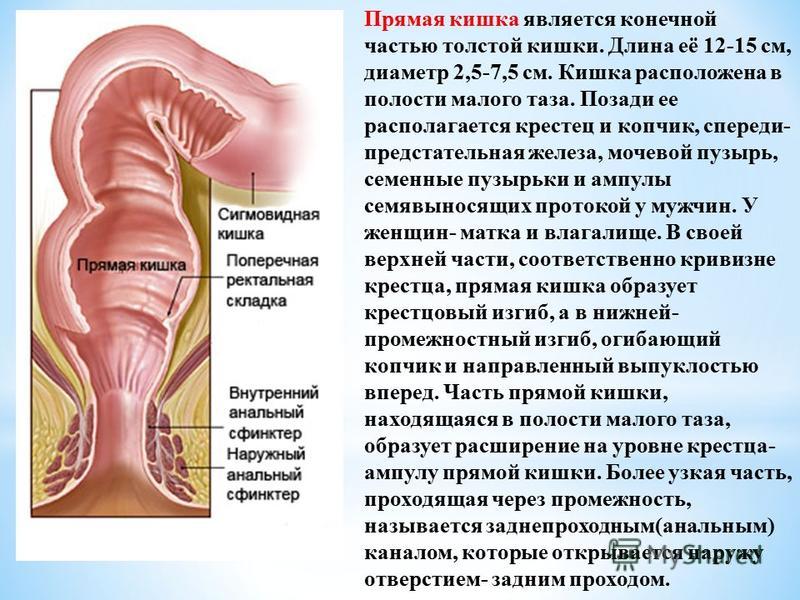 Очень часто пациенты чувствуют себя безгранично одинокими вначале пути. Но вы должны понимать – вы не одни. Мы поможем вам справиться с болезнью и будем идти с Вами рука об руку через все этапы вашего лечения.
Очень часто пациенты чувствуют себя безгранично одинокими вначале пути. Но вы должны понимать – вы не одни. Мы поможем вам справиться с болезнью и будем идти с Вами рука об руку через все этапы вашего лечения.
Рак прямой кишки прогрессирует среди онкологических заболеваний. В 2017 году было выявлено 29918 новых случаев данного заболеваний у мужчин и у женщин в Российской Федерации. Смертность от этого заболевания также остаётся очень высокой. В 2017 году от этой локализации умерло 16360 человек.
Предлагаем Вашему вниманию краткий, но очень подробный обзор рака прямой кишки. Его подготовили высоко квалифицированные специалисты Абдоминального отделения МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Рак прямой кишки. ЭпидемиологияРак прямой кишки становится одной из наиболее распространенных форм злокачественных новообразований.
Эта тенденция за последние десятилетия все отчетливее проявляет себя во всех экономически развитых странах Европы и Северной Америки.
По данным одного из крупнейших исследований по эпидемиологии рака, World Cancer Report, заболеваемость раком прямой кишки стоит на третьем месте среди всех онкологических новообразований.
Анатомия прямой кишки
Прямая кишка (rectum) является дистальным отделом толстой кишки. Ее верхняя граница находится на уровне верхнего края 3-го крестцового позвонка , внизу прямая кишка переходит в анальный канал. Длина прямой кишки колеблется от 12 до 18 см, в месте перехода сигмовидной кишки в прямую ее диаметр составляет 3—4 см, ниже кишка значительно расширяется (ампула прямой кишки). Ампулу прямой кишки делят на верхний, средний и нижний отделы. Форма и ширина просвета ампулы во многом зависят от наполнения кишки. Верхний отдел прямой кишки расположен в брюшной полости, он смещен во фронтальной плоскости и располагается немного левее срединной линии, являясь как бы продолжением сигмовидной ободочной кишки.
1. Возраст старше 50 лет. Риск возникновения рака прямой кишки увеличивается с возрастом. Более 90 % случаев диагностируется у людей после 50 лет, причём он в равной степени касается мужчин и женщин. Риск развития рака прямой кишки удваивается с каждым прожитым десятилетием.
2. Наследственный фактор. Около 5% раков толстой кишки составляет наследственный рак, предрасположенность к которому передаётся по аутосомно-доминантному типу. Так, если риск возникновения рака толстой кишки у лиц, не имеющих предрасполагающих факторов, составляет 1–3%, то при его наличии у родственников первого порядка, риск повышается до 5%.
3. Генетические изменения. Изменения в определенных генах также повышают риск развития рака прямой кишки.
4. Наличие онкологического заболевания в прошлом. В некоторых случаях возможно повторное возникновение рака.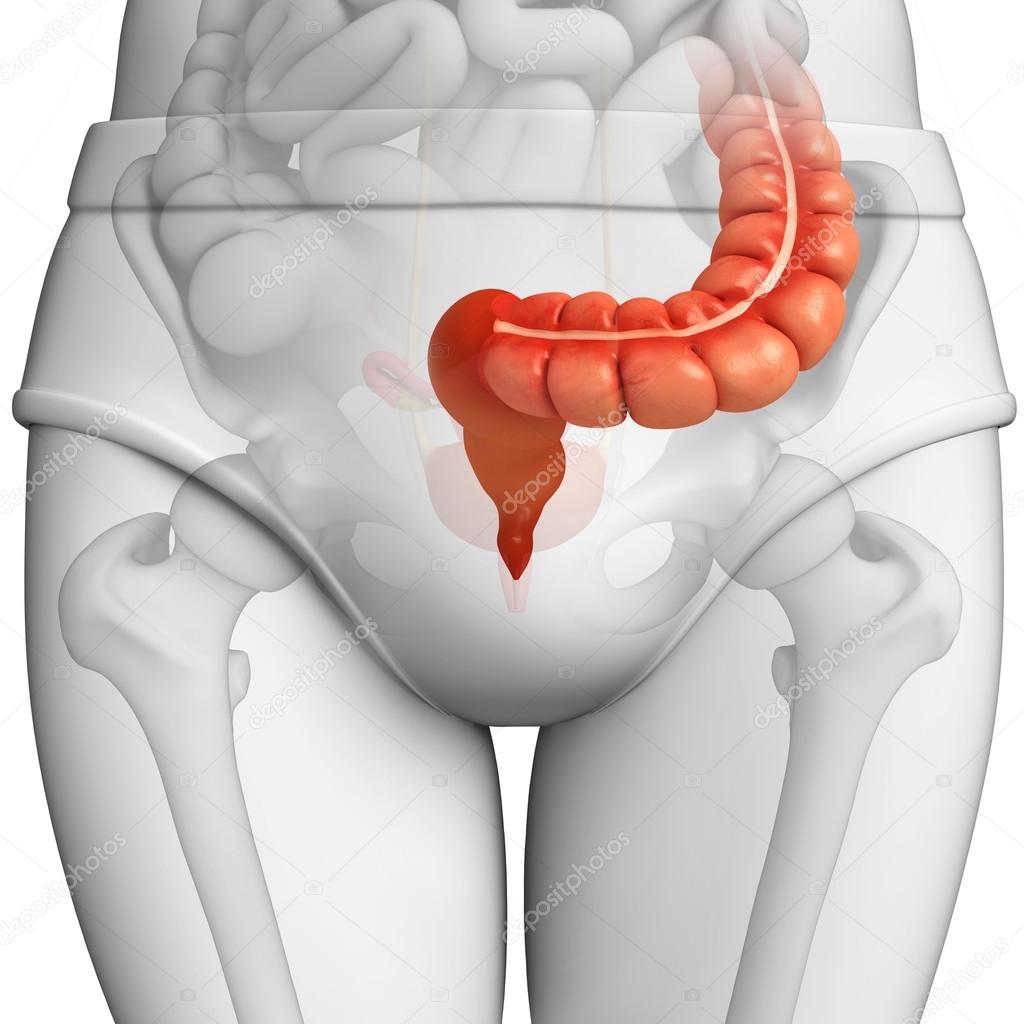 К факторам риска также следует относить злокачественные опухоли других органов. Так, у женщин, имеющих рак молочной железы или репродуктивной системы, риск заболеть раком толстой кишки значительно увеличивается.
К факторам риска также следует относить злокачественные опухоли других органов. Так, у женщин, имеющих рак молочной железы или репродуктивной системы, риск заболеть раком толстой кишки значительно увеличивается.
5. Хронические неспецифические воспалительные заболевания толстой кишки. У больных с хроническими воспалительными заболеваниями толстой кишки, особенно с язвенным колитом, частота возникновения колоректального рака значительно выше, чем в общей популяции.
6. Питание. Исследования показали, что прием пищи с высоким содержанием жиров, недостаток кальция, фолиевой кислоты и клетчатки, ограниченное количество фруктов и овощей увеличивает риск развития колоректального рака.
КлассификацияВ настоящее время рак прямой кишки классифицируют:
- – по стадии опухолевого процесса (TNM, Dukes, Dukes в модификации Aster et Coller)
- -по гистологической структуре опухоли
- – по типу роста опухоли.

Классификация TNM, 8-издание.
| Т | первичная опухоль |
| ТХ | первичный очаг невозможно выявить. |
| Т0 | отсутствие признаков первичной опухоли. |
| Tis | неинвазивный (карцинома in situ, внутриэпителиальный) рак (без прорастания собственной пластинки слизистой оболочки). Сюда относят и элементы опухоли в пределах кишечных желёз при отсутствии поражения мышечного слоя слизистой оболочки и подслизистого слоя. |
| Т1 | опухоль инфильтрирует подслизистый слой. |
| Т2 | прорастание собственной мышечной оболочки. |
| Т3 | опухоль прорастает субсерозный слой или неперитонизированные отделы стенки с выходом в прилежащую ткань (брыжейку ободочной кишки).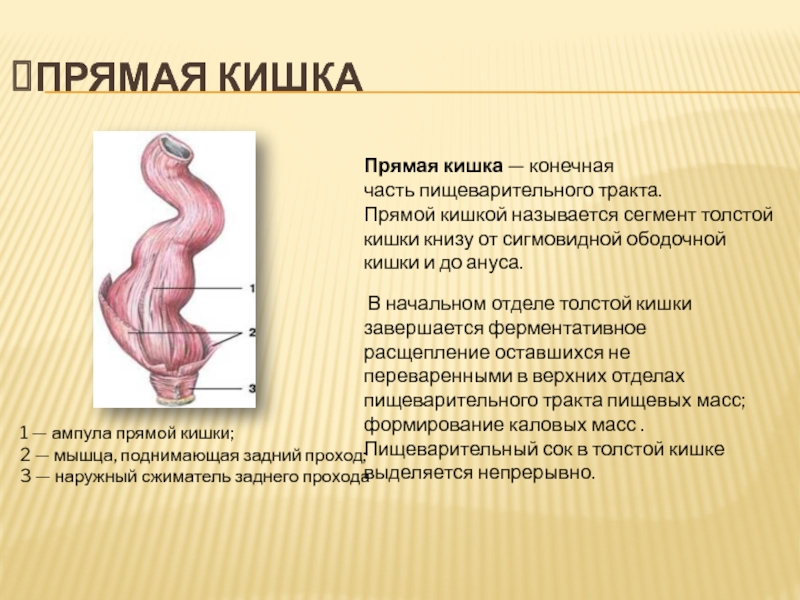 |
| T4 | опухоль распространяется на соседние органы или структуры и/или прорастает висцеральную брюшину. |
| Т4а | опухоль прорастает висцеральную брюшину |
| Т4b | опухоль непосредственно прорастает другие органы и/или структуры |
| N | регионарные лимфатические узлы |
| NX | состояние регионарных зон оценить невозможно. |
| N0 | регионарных метастазов нет. |
| N1 | метастатическое поражение от 1 до 3 регионарных лимфоузлов; |
| N1a | в одном лимфоузле |
| N1b | в 2-3 лимфоузлах |
| N1c | опухолевые отсевы в субсерозном слое без наличия поражения лимфоузлов* |
| N2 | метастазы определяются в 4 и более регионарных ЛУ. |
| N2a | 4-6 поражённых лимфоузла |
| N2b | 7 и более поражённых лимфоузлов |
| М | отдалённые метастазы |
| Mx | отдалённые метастазы не могут быть подтверждены. |
| М0 | отдалённых метастазов нет. |
| M1a | поражение одного органа |
| M1b | поражение более одного органа или диссеминация по брюшине |
| M1c | Перитонеальные метастазы самостоятельные или с метастазами в другие органы или анатомические участки. |
| Duke`s А | рост опухоли ограничен стенкой кишки. |
| Duke`s В | опухоль распространена на окружающие ткани; метастазы в лимфатических узлах отсутствуют. |
| Duke`s С | опухоль с любой степенью местного распространения при наличии метастазов в регионарных лимфатических узлах. |
При разделении опухолей по гистологическому строению учитывается преобладание тканевой структуры паренхимы, характер клеточных элементов и их способность к секреции.
Ниже представлены четыре наиболее распространённые формы рака прямой кишки.
Аденокарцинома — наиболее часто встречаемая форма рака прямой кишки.
Выделяют три степени ее дифференцировки: высокодифференцированная; умеренно дифференцированная; низкодифференцированная.
Клиническая картина рака прямой кишки находится в прямой зависимости от уровня расположения опухоли, характера ее роста, стадии заболевания. В начальных стадиях симптомокомплекс выражен слабо.
Выделяют несколько симптомокомплексов при раке прямой кишки. Наиболее частым являются патологические выделения из прямой кишки. Кровь темного цвета со сгустками выделяется до кала, во время тенезмов, или вне акта дефекации. Кроме крови при раке прямой кишки из заднего прохода может выделяться слизь. При распространенных формах и вовлечении в опухолевый процесс соседних органов и тканей возможно выделение гноя с калом.
Другим частым симптомокомплексом является нарушение функции толстой кишки. Характерным являются ложные позывы к дефекации – тенезмы. При тенезмах вместо кала выделяется кровь, слизь. При обтурации опухолью просвета кишки развивается запор. При этом изменяется вид кала – он становится лентовидный или «овечий». При вовлечении в процесс сфинктеров прямой кишки может развиться недержание.
При вовлечении в процесс сфинктеров прямой кишки может развиться недержание.
Развитие болевого синдрома является характерным симптомом лишь при вовлечении в опухолевый процесс анального канала. Выше аноректальной линии болевых рецепторов в слизистой оболочке прямой кишки нет. Поэтому при ампулярном раке боль появляется в поздних стадиях, при прорастании опухолью соседних органов.
К неспецифическим клиническим проявлениям относится нарушение общего состояния пациента. Снижение массы тела, изменение цвета кожных покровов (бледный, землистый, иногда чуть желтушный) связано с хронической опухолевой интоксикацией. Анемия развивается из-за длительной кровопотери. Однако эти симптомы развиваются в поздних стадиях опухолевого процесса. Возникновение регионарных и отдаленных метастазов, как правило, изменение клинической картины не сопровождаются и специальной симптоматики не имеют.
Одним из основных методов обследования пациентов раком прямой кишки является пальцевое исследование прямой кишки и/или бидигитальное исследование через прямую кишку и влагалище (у женщин). При исследовании оценивается высота расположения нижнего полюса опухоли над уровнем аноректальной линии, протяженность и форму роста опухоли, состояние регионарных лимфатических узлов. При локализации нижнего полюса опухоли в верхне-среднеампулярных отделах прямой кишки необходимо выполнение ректороманоскопии. При этом удается осмотреть все отделы прямой кишки (до 25 см). Во время исследования проводится визуализация патологического процесса и объективизации данных пальцевого исследования. В ходе исследования, с целью определения гистологического строения первичной опухоли, производится забор материала для цитологического и/или гистологического исследования.
При исследовании оценивается высота расположения нижнего полюса опухоли над уровнем аноректальной линии, протяженность и форму роста опухоли, состояние регионарных лимфатических узлов. При локализации нижнего полюса опухоли в верхне-среднеампулярных отделах прямой кишки необходимо выполнение ректороманоскопии. При этом удается осмотреть все отделы прямой кишки (до 25 см). Во время исследования проводится визуализация патологического процесса и объективизации данных пальцевого исследования. В ходе исследования, с целью определения гистологического строения первичной опухоли, производится забор материала для цитологического и/или гистологического исследования.
Колоноскопия выполняется с целью выявления патологических изменений толстой и прямой кишки проксимальнее опухоли.
Рентгенологическое исследование толстой и прямой кишок проводится методом трехэтапной ирригоскопии в прямой и боковой проекциях (полутугое-тугое наполнение, двойное контрастирование после опорожнения кишки, двойное контрастирование с нагнетанием воздуха). При исследовании оценивается протяженность опухолевого процесса и наличие сопутствующих заболеваний толстой кишки на участках, расположенных проксимальнее опухоли (синхронный рак, дивертикулез и др.).
При исследовании оценивается протяженность опухолевого процесса и наличие сопутствующих заболеваний толстой кишки на участках, расположенных проксимальнее опухоли (синхронный рак, дивертикулез и др.).
Ультрасонография органов брюшной полости и малого таза позволяет оценить глубину инвазии первичной опухоли, вовлеченность в процесс соседних органов и тканей, наличие увеличенных регионарных лимфатических узлов, наличие отдаленных метастазов.
Рентгенологическое исследование органов грудной клетки в прямой и боковой проекции осуществлялось в условиях рентгенологического отделения на стандартном рентгенологическом оборудовании с целью выявления патологических изменений в легких и органах средостения.
КТ органов брюшной полости используют для диагностики наличия отдаленных метастазов.
МРТ органов малого таза следует выполнить для оценки вовлеченности смежных органов в опухолевый процесс. Также методика позволяет оценить латеральный клиренс распространения опухоли и поражение параректальных лимфатических узлов.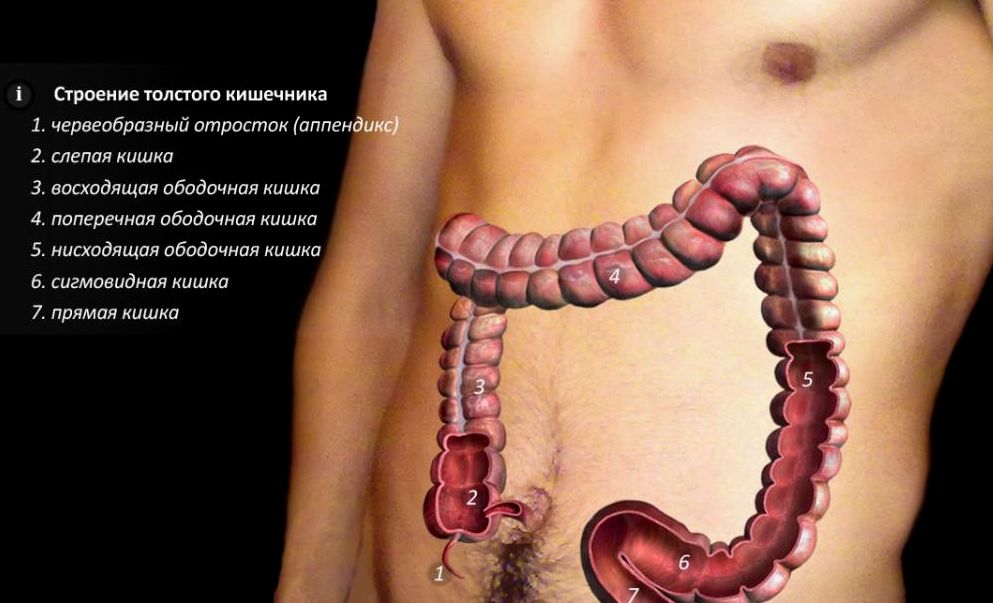
Определение уровня онкомаркёров. Наиболее часто используемые в практике при раке прямой кишки – раковоэмбриональный антиген (РЭА) и СА19-9. Маркеры неспецифичны и их концентрация не всегда коррелирует с распространённостью процесса и степенью дифференцировки опухоли, хотя чаще повышается при распространённом раке, особенно при метастазах в печени.
Хирургический метод
Единственным радикальным методом лечения рака прямой кишки является хирургический. При локализации опухоли в нижнеампулярном отделе прямой кишки в стадии сT3-4 с поражением регионарных лимфатических узлов перед оперативным вмешательством, при отсутствии противопоказаний, возможно проведение предоперационной лучевой/химиолучевой терапии.
Выбор объема операции зависит от:
– Локализация опухоли
– степени распространенности опухолевого процесса
– общее состояние больного.
Для радикального удаления опухоли прямой кишки при ее резекции необходимо отступать в проксимальном направлении от верхнего края новообразования на 12-15см, в дистальном до 2- 5см.
Лучевая / химиолучевая терапия
Основными задачами применения лучевой / химиолучевой терапия на дооперационном этапе при раке прямой кишки являются уменьшение распространенности опухолевого процесса и улучшение местного контроля.
При локализации опухоли в нижнеампулярном отделе прямой кишки, прорастанием всех слоев кишечной стенки и выходом в мезоректальную клетчатку, при наличии поражения регионарных лимфатических узлов, при отсутствии противопоказаний, всем пациентам на дооперационном этапе проводится предоперационная лучевая терапия.
Послеоперационное облучение призвано снизить частоту возникновения локальных рецидивов, особенно у пациентов с R1-R2 резекцией.
Лекарственная терапия
Цель адъювантной терапии после радикальной операции является уничтожение отдаленных микрометастазов, что приводит к увеличению общей и безрецидивной выживаемости. Вопрос о её назначении следует решать с учётом исходной стадии заболевания. Показанием для проведения адьювантной химиотерапии больным раком прямой кишки служит III стадии (Dukes C) опухолевого процесса.
Показанием для проведения адьювантной химиотерапии больным раком прямой кишки служит III стадии (Dukes C) опухолевого процесса.
Минимальный объем адъювантной химиотерапии включает в себя назначение фторпиримидинов, которые можно применять в различных вариантах: струйном (режим клиники Mayo, Roswell Park), инфузионном (режимы DeGramont, AIO) или пероральном (капецитабин).
Оптимальный объем адъювантной химиотерапии включает в себя комбинацию оксалиплатина с фторпиримидинами. Наиболее оптимальными являются режимы FOLFOX или XELOX.
Основной целью диспансерного наблюдение за пациентами, перенесших радикальное лечение по поводу рака прямой кишки, является ранняя диагностика рецидива и метастазов опухоли. Все больные, перенесшие оперативное вмешательство по поводу рака прямой кишки, должны находится под строгим динамическим контролем.
КОМПЛЕКСНОЕ ЛЕЧЕНИЕ РАКА ПРЯМОЙ КИШКИ
Комплексного лечения больных раком прямой кишки включает предоперационную лучевую терапию, хирургическое вмешательство и адъювантную химиотерапию. Использование подобного подхода позволяет снизить частоту местных рецидивов, увеличить 5-летнюю выживаемость, улучшить качество жизни больных раком прямой кишки. Комплексное лечение с предоперационной лучевой (химиолучевой) терапией и адъювантной полихимиотерапией показано при наличии прорастания опухоли за пределы стенки кишки либо при метастатическом поражении лимфатических узлов.
Использование подобного подхода позволяет снизить частоту местных рецидивов, увеличить 5-летнюю выживаемость, улучшить качество жизни больных раком прямой кишки. Комплексное лечение с предоперационной лучевой (химиолучевой) терапией и адъювантной полихимиотерапией показано при наличии прорастания опухоли за пределы стенки кишки либо при метастатическом поражении лимфатических узлов.
После завершения предоперационной лучевой терапии выполняют хирургический этап лечения. После завершения данного этапа и полной реабилитации пациента через 3-4 недели проводят адъювантную химиотерапию. Проведение адъювантной химиотерапии показано пациентам при III стадии рака прямой кишки, а также ее можно рассматривать у отдельных больных при II стадии и наличии высокого риска рецидива заболевания.
ФГБУ “НМИЦ радиологии Минздрава России обладает всем спектром методик проведения комплексного лечения у больных раком прямой кишки, что позволяет достигнуть таких же результатов лечения пациентов, как в ведущих мировых клиниках.
НЕРВОСБЕРЕГАЮЩИЕ ОПЕРАЦИИ
Наряду с усовершенствованием методики и техники операций, обеспечивающих радикальность оперативного вмешательства, в последнее время все большее внимание уделяется разработке комплекса мер, направленных на профилактику ранних и отсроченных осложнений, в частности, проблеме послеоперационной мочеполовой дисфункции у оперированных больных. По данным разных авторов частота нарушения функции мочевого пузыря в послеоперационном периоде может достигать 40% и более. Основными признаками нарушения уродинамики являются: увеличение емкости мочевого пузыря, увеличение остаточного объема мочи, ослабление чувства наполнения пузыря, снижение внутрипузырного давления и другие. Все это зачастую приводит к необходимости больным производить самокатетеризацию мочевого пузыря или постановке постоянного катетера.
Указанные осложнения снижают качество жизни, а также социальную, психо-эмоциональную и семейную реабилитацию у оперированных больных. Одной из причин развития подобного рода осложнений является травма нервных стволов, отвечающих за иннервацию мочевого пузыря.
В ФГБУ “НМИЦ радиологии Минздрава России используется техника нервосберегающих операций при раке нижне – и среднеампулярного отделов прямой кишки, которая включает в себя выполнение стандартного хирургического вмешательства с использованием приемов, направленных на максимально возможное сохранение элементов вегетативной нервной системы таза.
СФИНКТЕРОСОХРАНЯЮЩИЕ ОПЕРАЦИИ
Стремление любого онкопроктолога при вмешательствах на прямой кишке направлено с одной стороны на попытку улучшения онкологических результатов лечения, а с другой – выполнение органосохраняющих операций, что позволило бы улучшить качество жизни пациентов. В связи с этим, на протяжении долгого времени, не ослабевает интерес к определению оптимальной дистальной линии резекции, разработке подходов, обеспечивающих сохранение интактных от опухолевого процесса тканей, и вместе с тем расширению объема оперативного вмешательства с целью максимально возможной санации тканей с высоким риском опухолевого поражения.
До настоящего времени, во многих медицинских учреждениях, единственным радикальным оперативным вмешательством при раке средне- и нижнеампулярного отдела считалось выполнение брюшно-промежностной экстирпации прямой кишки с формированием противоестественного заднего прохода на передней брюшной стенки. Однако, многочисленные исследования, проведенные как в России, так и за рубежом, показали, что при определенных показаниях, возможно сохранение сфинктерного аппарата прямой кишки, что позволяет в последующем сохранить естественный пассаж по кишечнику у оперированных пациентов.
ФГБУ “НМИЦ радиологии Минздрава России в абдоминальной онкологии активно применяются современные методики оперативных вмешательств, направленные на сохранение «жома» прямой кишки, что позволяет улучшить качество жизни и психо-социальную адаптацию оперированных пациентов.
Филиалы и отделения Центра, в которых лечат рак прямой кишкиФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов. Однако надо помнить, что тактику лечения определяет консилиум врачей.
Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов. Однако надо помнить, что тактику лечения определяет консилиум врачей.
Рак прямой кишки можно лечить:
В Абдоминальном отделении МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделения – д.м.н. Дмитрий Владимирович Сидоров.
Контакты: (495) 150 11 22
В Отделении лучевого и хирургического лечения заболеваний абдоминальной области МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделением – к.м.н. Леонид Олегович Петров
Контакты: (484) 399-30-08
Специализированное научно-практическое издания для ветеринарных врачей и студентов ветеринарных ВУЗов.
TogglerВыпуски журнала по годам
Контакты журналаvetpeterburg
Подпишись на новости Вы можете подписаться на нашу новостную рассылку.
Для этого нужно заполнить форму, указав ваш почтовый e-mail.
Рассылка осуществляется не более 5-6 раз в год.
Администрация сайта никогда ни при каких обстоятельствах не разглашает и не передает другим лицам данные о пользователях сайта.
Покупка бумажной версии Чтобы приобрести бумажную версию журнала необходимо оформить заказ и оплатить его онлайн.
Доставка выполняется Почтой России.
Стоимость экземпляра журнала указанна с учетом доставки.
По вопросам рассылки в другие странны обращайтесь к заместителю главного редактора: [email protected].
Предзаказ Доставка для клиник
Для ветеринарных клиник г. Санкт-Петербурга и Лен. области.
Доставка производится курьером на адрес клиники в количестве одного экземпляра.
Для оформления доставки необходимо заполнить форму. Подписка на доставку оформляется один раз и действует до тех пор, пока представитель вашей организации не подаст заявку на отмену доставки.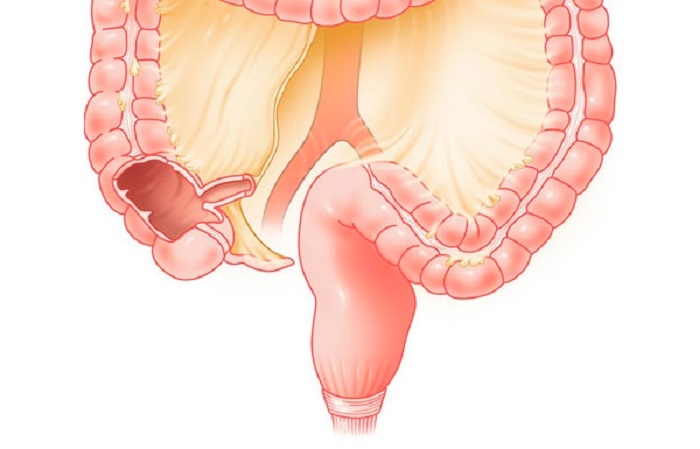
Оформить доставку
Анатомия и физиология – Консультация проктолога. ✅ Сайт доктора Недозимованого
Записаться на консультацию проктолога в Санкт-Петербурге
Как подготовиться к консультации проктолога
Очередной раз весело и плодотворно провожу свой выходной день в родной больнице по поводу очередного кровотечения (это самое частое осложнение всех проктологических манипуляций, по причинам, о которых пойдет речь в данной статье), поэтому не могу удержаться от небольшого вступления. Пациенты в последнее время часто настроены агрессивно-негативно по отношению к отечественному здравоохранению, в целом, нужно отметить, абсолютно обосновано. Но выливают свое раздражение совсем не на тех, кто виноват в сложившейся ситуации – на врачей и медсестер. «Почему доктора ну никак не хотят работать бесплатно и считают, что должны зарабатывать очень много денег?», «почему считают себя умней других и ходят, задрав нос» (у некоторых знакомых мне коллег это действительно с годами приобрело гротескный характер) – наверное это основные группы вопросов, на которых сконцентрирован негатив именно к нам, врачам. Развернутый ответ на эти вопросы – тема для отдельной статьи или даже отдельного сайта, но один из аспектов имеет самое непосредственное отношение к анатомии: сроки и сложность обучения.
Развернутый ответ на эти вопросы – тема для отдельной статьи или даже отдельного сайта, но один из аспектов имеет самое непосредственное отношение к анатомии: сроки и сложность обучения.
Чтобы на очередной встрече класса ты мог, как мечталось в свое время, скромно потупив глаза сказать не понимавшим когда-то всю степень твоей ботанической крутости одноклассницам: «а я – хирург, жизни вот помаленьку спасаю», должно пройти долгих 7 лет (6 курсов института и 1 год интернатуры). При этом, кроме тебя и твоей мамы, в этот период хирургом тебя еще никто не считает. Чтобы иметь перспективы надувать щеки по-настоящему, иметь непустую визитку, звонкое имя, свои клиники, сайты и прочие элементы сладкой жизни, обязательно нужны еще 2 года ординатуры и 3 года аспирантуры, итого суммарно 12 лет. Даже после этого (т.е. примерно в 30 лет, с учетом статистики по продолжительности жизни мужчин в нашей стране, чуть меньше половины отпущенного тебе срока), ты считаешься «юным, но подающим большие надежды специалистом». Еще минимум 3-5 лет нужно, чтобы действительно научиться более-менее сносно оперировать. Вопрос «а оно тебе надо?», возникает за это время с завидной регулярностью, поскольку зарабатываешь ты две копейки, и, если занимаешься процессом с душой, ни времени, ни сил подработать на стороне не остается. Оправдано все это может быть только одним – полжизни ты учишься, но зато вторую половину жизни о деньгах вообще не думаешь. Комментарии про родную 1/6 часть суши позвольте опустить, но даже в Западной Европе, где это условие выполняется, сейчас наметился очень значительный дефицит врачей-хирургов, что вполне объяснимо: зачем обламываться полжизни в ожидании счастливой старости, если можно безбедно существовать без этих напрягов?
Еще минимум 3-5 лет нужно, чтобы действительно научиться более-менее сносно оперировать. Вопрос «а оно тебе надо?», возникает за это время с завидной регулярностью, поскольку зарабатываешь ты две копейки, и, если занимаешься процессом с душой, ни времени, ни сил подработать на стороне не остается. Оправдано все это может быть только одним – полжизни ты учишься, но зато вторую половину жизни о деньгах вообще не думаешь. Комментарии про родную 1/6 часть суши позвольте опустить, но даже в Западной Европе, где это условие выполняется, сейчас наметился очень значительный дефицит врачей-хирургов, что вполне объяснимо: зачем обламываться полжизни в ожидании счастливой старости, если можно безбедно существовать без этих напрягов?
Вторая половина обучения – это бесконечные дежурства, операционная и суровая дедовщина в оформлении такой же бесконечной горы никому не нужных бумажек. А вот первая часть – это зубрежка и еще раз зубрежка, и не последнее место в ряду предметов, изучение которых очень отвлекало от знакомства с анатомией нежно любимых нами однокурсниц и вкусовыми свойствами разнообразных спиртосодержащих жидкостей (т.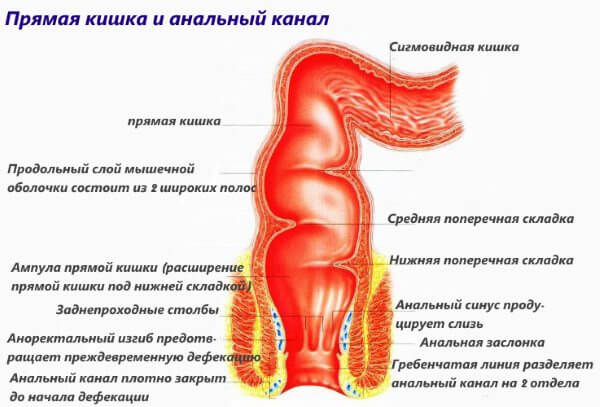 е. естественных занятий всякого уважающего себя студента) – это нормальная и патологическая анатомия. Докторам она нужна однозначно, но и пациентам в объеме «для чайников» не помешает, так как может существенно укоротить беседу с доктором на очной консультации и сделать ее намного менее утомительной для обеих сторон.
е. естественных занятий всякого уважающего себя студента) – это нормальная и патологическая анатомия. Докторам она нужна однозначно, но и пациентам в объеме «для чайников» не помешает, так как может существенно укоротить беседу с доктором на очной консультации и сделать ее намного менее утомительной для обеих сторон.
Желудочно-кишечный тракт человека (ЖКТ) имеет около 8-10 метров в длину, у мужчин он немного длинней, чем у женщин. Основными его отделами являются:
- ротовая полость
- глотка
- пищевод
- Желудок
- двенадцатиперстная кишка
- тонкая кишка, в свою очередь состоящая из:
- тощей кишки
- подвздошной кишки
- толстая кишка, также состоящая из нескольких отделов:
- слепая кишка с червеобразным отростком
- ободочная кишка, в которой также выделяют отделы:
- восходящая ободочная кишка
- поперечно-ободочная кишка
- нисходящая ободочная кишка
- сигмовидная кишка
- прямая кишка
- анальный канал (заднепроходный канал)
Для удобства описания расположения органов ЖКТ, к общим сведениям стоит добавить информацию об отделах брюшной полости, проецируемых на переднюю брюшную стенку, традиционно принятых в хирургии. По вертикали выделяется 3 этажа брюшной полости, каждый этаж дополнительно делится на 3 части:
По вертикали выделяется 3 этажа брюшной полости, каждый этаж дополнительно делится на 3 части:
- Верхний (эпигастрий)
- Правое подреберье
- Собственно эпигастрий
- Левое подреберье
- Средний (мезогатрий)
- Правая боковая область живота
- Параумбиликальная область (околопупочная)
- Левая боковая область живота
- Нижний (гипогастрий)
- Правая подвздошная область
- Собственно гипогастрий
- Левая подвздошная область
Анатомия верхних отделов ЖКТ
Поскольку желудочно-кишечный тракт представляет собой единый органокомплекс, все отделы которого связаны и плавно переходят один в другой, логичным было бы выделение одного хирургического направления, которое занималось бы лечением всех заболеваний ЖКТ. Но на практике это довольно сложно, так как ЖКТ растянут по очень многим областям нашего организма, буквально «от носа до хвоста», с очень разнообразной анатомией и различными хирургическими доступами. Верхние отделы пищеварительного тракта находятся вне зоны ответственности колоректальных хирургов, поэтому о них очень коротко.
Верхние отделы пищеварительного тракта находятся вне зоны ответственности колоректальных хирургов, поэтому о них очень коротко.
Лечением заболеваний ротовой полости занимаются стоматологи и челюстно-лицевые хирурги, глотки – оториноларингологи (ЛОР-врачи), т.е. к общей хирургии они вообще не относятся, поэтому пропустим этот раздел.
В ведении общей хирургии – все остальные отделы, начиная с пищевода, который представляет собой полую мышечную трубку длиной 25-30 см, с перистальтирующими стенками, по которой измельченная в ротовой полости пища попадает из глотки в желудок. Большая часть пищевода расположена в шейном отделе и грудной полости, меньшая – в брюшной полости, в которую пищевод проходит через одноименное отверстие в диафрагме (пищеводное отверстие). Такое протяженное расположение органа определяет высокую сложность его хирургического лечения.
Следующий отдел ЖКТ – желудок, который представляет собой полый мышечный орган, расположенный в левом подреберье и эпигастрии. На границе пищевода и желудка находится мощная круговая мышца (сфинктер), называемая кардиальным жомом, препятствующая забрасыванию агрессивного кислого содержимого в пищевод (рефлюксу). На выходе из желудка расположен пилорический жом, также препятствующий рефлюксу содержимого двенадцатиперстной кишки. Объем пустого желудка – около 0,5л, у сторонников здорового образа жизни после принятия пищи он растягивается примерно до 1,0 л, а у обжор (или по версии деликатных французов гурманов) может растягиваться до 4 литров. Если пищевод выполняет исключительно транспортную функцию, то физиология желудка намного более сложна и многогранна. В нем происходит формирование и накопление пищевого комка, его химическая обработка желудочным соком, содержащим соляную кислоту и пищеварительные ферменты (которые также образуются в желудке) и дальнейшее продвижение пищи в кишечник. Дополнительно желудок выполняет барьерную функцию за счет бактерицидных свойств желудочного сока и эндокринную функцию по выработке гормонов и биологически активных веществ (соматостатин, серотонин и т.
На границе пищевода и желудка находится мощная круговая мышца (сфинктер), называемая кардиальным жомом, препятствующая забрасыванию агрессивного кислого содержимого в пищевод (рефлюксу). На выходе из желудка расположен пилорический жом, также препятствующий рефлюксу содержимого двенадцатиперстной кишки. Объем пустого желудка – около 0,5л, у сторонников здорового образа жизни после принятия пищи он растягивается примерно до 1,0 л, а у обжор (или по версии деликатных французов гурманов) может растягиваться до 4 литров. Если пищевод выполняет исключительно транспортную функцию, то физиология желудка намного более сложна и многогранна. В нем происходит формирование и накопление пищевого комка, его химическая обработка желудочным соком, содержащим соляную кислоту и пищеварительные ферменты (которые также образуются в желудке) и дальнейшее продвижение пищи в кишечник. Дополнительно желудок выполняет барьерную функцию за счет бактерицидных свойств желудочного сока и эндокринную функцию по выработке гормонов и биологически активных веществ (соматостатин, серотонин и т. д.).
д.).
Следующий отдел пищеварительного тракта – расположенная в эпигастрии двенадцатиперстная кишка, которая анатомически является начальным отделом тонкой кишки, но имеет ряд особенностей, из-за которых стоит поговорить о ней отдельно. Основное своеобразие этого небольшого отдела ЖКТ – в 12-перстную кишку открываются протоки, несущие пищеварительные ферменты поджелудочной железы и желчь, поэтому просто взять и отрезать (резецировать) ее, как это можно сделать с любым другим отделом тонкой кишки, нельзя. В двенадцатиперстной кишке пищевой комок (химус) перемешивается с ферментами и желчью и продвигается в следующие отделы кишечника.
Два оставшихся отдела тонкой кишки занимают большую часть нижних этажей брюшной полости и очень подвижны, поскольку фиксированы только длинным листком брюшины – брыжейкой, в которой проходят питающие сосуды и который исходит из единого центра, который называют «корнем брыжейки» (чтобы лучше понимать, что такое брыжейка, представьте себе полотенце, верхний край которого является «кишкой», если скомкать нижний край и взять в кулак, получится хорошая анатомическая модель тонкой кишки). Разделение на два отдела достаточно условно, четких анатомических границ нет, при этом тощая кишка составляет примерно 2/5, подвздошная – 3/5 от общей длины тонкой кишки (5-7 метров). В просвете тонкой кишки происходит основной процесс переваривания пищи: расщепление белков, жиров и углеводов и всасывание продуктов ферментативного расщепления в кровеносные и лимфатические сосуды.
Разделение на два отдела достаточно условно, четких анатомических границ нет, при этом тощая кишка составляет примерно 2/5, подвздошная – 3/5 от общей длины тонкой кишки (5-7 метров). В просвете тонкой кишки происходит основной процесс переваривания пищи: расщепление белков, жиров и углеводов и всасывание продуктов ферментативного расщепления в кровеносные и лимфатические сосуды.
Толстая кишка как бы окаймляет петли тонкой кишки, располагаясь в виде буквы «П», поскольку фиксирована прочными связками, в левом подреберье образуя селезеночный изгиб, в правом подреберье – печеночный изгиб. Начальный отдел толстой кишки, в который впадает тонкая – слепая кишка, расположен в правой подвздошной области. Из интересных анатомических особенностей слепой кишки – из нее исходит червеобразный отросток (аппендикс). Конечные отделы толстой кишки расположены в левой подвздошной области и гипогастрии. Участок толстого кишечника от слепой кишки до середины поперечно-ободочной кишки называют «правым флангом», остальную часть – «левым флангом».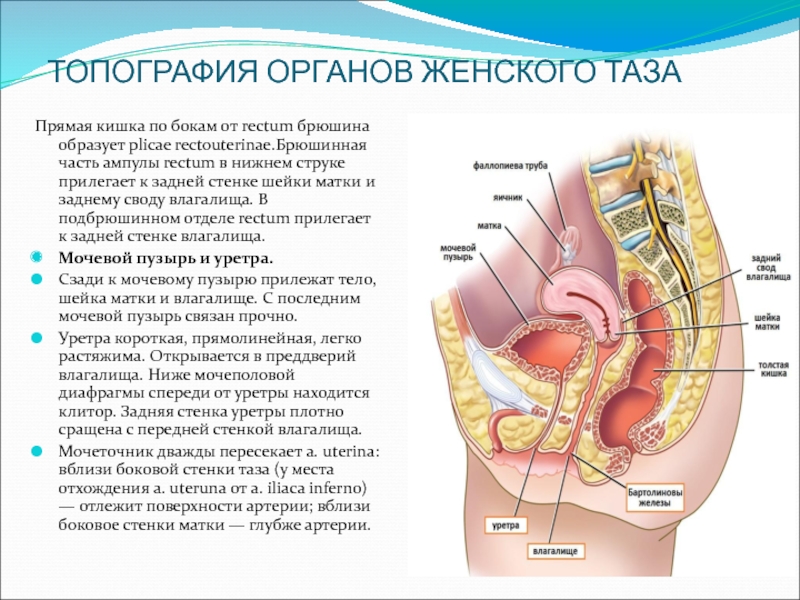 Это важно, поскольку и клиническая картина опухолей левого и правого флангов существенно отличается, и подходы к хирургическому лечению имеют ряд особенностей. В толстой кишке происходит всасывание воды и окончательное формирование из химуса плотных каловых масс.
Это важно, поскольку и клиническая картина опухолей левого и правого флангов существенно отличается, и подходы к хирургическому лечению имеют ряд особенностей. В толстой кишке происходит всасывание воды и окончательное формирование из химуса плотных каловых масс.
Наконец, самые конечные отделы пищеварительного тракта с точки зрения анатомов, но первые и основные с точки зрения проктологов – прямая кишка и задний проход. Казалось бы, очень простые органы с понятной и хорошо изученной анатомией и физиологией. Но, на самом деле, как всегда оказывается в медицине, все не так просто. Глобально, этот отдел ЖКТ отвечает только за то, чтобы наши встречи с одним из самых гениальных изобретений человечества (это я про унитаз) проходили регулярно, с удовольствием и без конфузов. Но при детальном рассмотрении, достижение этой цели подразумевает реализацию нескольких связанных между собой функций прямой кишки, что требует сложнейшего нейро-мышечного аппарата:
- накопительной функции
- запирательной функции
- эвакуаторной функции
Начать, наверное, стоит с принятого в медицине описания патологии прямой кишки и анального канала. Пациенты сталкиваются с ним при получении заключений от колопроктологов и эндоскопистов, и часто это обилие цифр вызывает массу вопросов, хотя на самом деле все очень просто. Все круглое в медицине принято описывать по условному циферблату, чтобы были точные ориентиры при передаче данных от одного специалиста к другому. Для анального канала и прямой кишки общепринятым является описание условного циферблата в положении пациента на спине, как показано на рисунке, то есть 12-часовая точка – это зона у корня мошонки у мужчин, или преддверия влагалища у женщин, а 6-часовая точка – зона, повернутая к копчику.
Пациенты сталкиваются с ним при получении заключений от колопроктологов и эндоскопистов, и часто это обилие цифр вызывает массу вопросов, хотя на самом деле все очень просто. Все круглое в медицине принято описывать по условному циферблату, чтобы были точные ориентиры при передаче данных от одного специалиста к другому. Для анального канала и прямой кишки общепринятым является описание условного циферблата в положении пациента на спине, как показано на рисунке, то есть 12-часовая точка – это зона у корня мошонки у мужчин, или преддверия влагалища у женщин, а 6-часовая точка – зона, повернутая к копчику.
Общая длина прямой кишки составляет около 16 см, и при таких относительно небольших размерах она также состоит из нескольких отделов. Большая часть органа называется ампулой – это расширение кишечной трубки, необходимое для накопления каловых масс. Ампула подразделяется на нижне-, средне- и верхнеампулярный отделы (см. рисунок). Это деление не имеет анатомических предпосылок, но очень важно в колоректальной хирургии, поскольку во-многом определяет хирургическую тактику: чем ниже расположена опухоль, тем сложнее выполнить резекцию органа с сохранением естественного заднего прохода. Самый верхний отдел прямой кишки называется ректосигмоидным – это зона перехода сигмовидной кишки в прямую. Анатомы древности, как и астрономы, судя по моему опыту посещения планетариев, обладали очень богатой и неоднозначной фантазией. Один из этих великих фантазеров назвал конечный отдел ЖКТ «прямой кишкой» и название прижилось, хотя по факту в якобы прямой кишке есть несколько физиологических изгибов, усложняющих работу хирургов и эндоскопистов при выполнении ректороманоскопии, самый выраженный из которых – ректосигмоидный.
Самый верхний отдел прямой кишки называется ректосигмоидным – это зона перехода сигмовидной кишки в прямую. Анатомы древности, как и астрономы, судя по моему опыту посещения планетариев, обладали очень богатой и неоднозначной фантазией. Один из этих великих фантазеров назвал конечный отдел ЖКТ «прямой кишкой» и название прижилось, хотя по факту в якобы прямой кишке есть несколько физиологических изгибов, усложняющих работу хирургов и эндоскопистов при выполнении ректороманоскопии, самый выраженный из которых – ректосигмоидный.
Также по-разному хирурги и анатомы подходят к понятию «анальный канал» (он же «по-простому» задний проход). Есть понятие «анатомический анальный канал» – это небольшая по протяженности зона (1,5-2 см) с четкими границами, хорошо видимыми невооруженным глазом. Есть понятие «хирургический анальный канал», проксимальной (верхней) границей которого является верхний край мышечного кольца, окружающего задний проход (2,5 – 5 см).
Большинство потенциальных пациентов приходят на наш сайт с целью разобраться для себя с выбором метода лечения «малых» проктологических недугов: геморроя, свищей и трещин заднего прохода. В контексте этой проблемы важно понимать основные термины и топографические ориентиры, связанные с анатомией анального канала, которых не так много:
В контексте этой проблемы важно понимать основные термины и топографические ориентиры, связанные с анатомией анального канала, которых не так много:
- белая линия (линия Хилтона)
- зубчатая (аноректальная, гребешковая) линия
- анальные (морганиевы) столбики
- анальные крипты (крипты Морганьи)
Белая линия (линия Хилтона) – место перехода перианальной кожи в анодерму, нам интересна только тем, что является нижней границей анального канала (и анатомического, и хирургического). Название свое она получила из-за белесоватого цвета переходного эпителия, разделяющего кожу и плоский эпителий, выстилающий анальный канал.
Зубчатая (или аноректальная, более старое и вышедшее из употребления название – гребешковая) линия представляет для нас намного больший интерес и является основным анатомическим ориентиром при проведении всех малоинвазивных хирургических процедур, применяемых в «малой» проктологии. Она является верхней границей анатомического анального канала, до нее он выстлан многослойным плоским неороговевающим эпителием (анодермой), выше находится короткая (5-7 мм) зона переходного эпителия («зона трансформации»), которая затем переходит в однослойный цилиндрический эпителий прямой кишки. Слизистая хирургического анального канала выше зубчатой линии образует вертикальные складки (от 5 до 14, чаще 6-8), так называемые морганиевы столбики, которые внизу, формируя зубчатую линию, соединяются полулунными морганиевыми заслонками, с образованием небольших углублений – морганиевых крипт, в которые открываются протоки анальных желез. По нижнему краю зубчатой линии находятся так называемые гребешки (или анальные сосочки), которые выражены не у всех пациентов, и являются вариантом нормы.
Слизистая хирургического анального канала выше зубчатой линии образует вертикальные складки (от 5 до 14, чаще 6-8), так называемые морганиевы столбики, которые внизу, формируя зубчатую линию, соединяются полулунными морганиевыми заслонками, с образованием небольших углублений – морганиевых крипт, в которые открываются протоки анальных желез. По нижнему краю зубчатой линии находятся так называемые гребешки (или анальные сосочки), которые выражены не у всех пациентов, и являются вариантом нормы.
Все вышеупомянутое «наследство Морганьи» (столбики, заслонки, крипты) вместе с гребешками создает очень характерный рельеф зубчатой линии, отраженный в ее названии, который помогает ее идентифицировать. На рисунках ниже зубчатая линия очень хорошо визуализируется, в основном из-за наличия анальных сосочков, на последнем фото ее контур более стерт, но вполне узнаваем. Кроме того, анальные крипты являются основным источником гнойно-воспалительных заболеваний анального канала: острых парапроктитов и свищей прямой кишки.
На фотографиях анального канала:
1 – Анодерма
2 – Зубчатая линия
3 – Переходный эпителий
4 – Морганиевы столбики
5 – Геморроидальный узел
6 – Цилиндрический кишечный эпителий
Почему же зубчатая линия так важна для проведения малоинвазивного лечения геморроя? Перианальная кожа и анодерма – очень богатая рецепторами (прежде всего болевыми) зона, поэтому любые манипуляции в этой зоне требуют обезболивания и чреваты очень неприятным для пациента реабилитационным периодом, при этом переходный и цилиндрический эпителий, расположенный выше зубчатой линии, практически лишен болевой чувствительности. Это основной момент, определяющий саму возможность амбулаторного лечения геморроя: при правильно выбранных показаниях к лечению и технически грамотном проведении процедуры выше аноректальной линии, манипуляции типа латексного лигирования, склеротерапии и инфракрасной коагуляции не требуют обезболивания, и сопровождаются очень незначительным дискомфортом в течение нескольких дней после проведения.
Наконец, собственно геморроидальные узлы. Их анатомический субстрат – так называемая кавернозная (эректильная) сосудистая ткань, идентичная по строению кавернам половых органов. Для грамотного выбора метода лечения геморроя, нам важно понимать несколько основных моментов анатомии геморроидальных сплетений. Во-первых, кавернозная ткань расположена в «два этажа»: как часть подслизистого венозного сплетения на уровне основания морганиевых столбиков и как часть подкожного венозного сплетения, по дистальному (нижнему) краю анального канала, где ее намного меньше, что подразумевает разделение геморроидальных узлов на наружные и внутренние. Второй момент – образуемые этой тканью «подушки» выше зубчатой линии расположены в подслизистом слое, причем неравномерно по окружности заднего прохода. Классическим вариантом, описанным во многих руководствах по лечению геморроя, является их расположение на 3-4,7 и 11 часах по условному циферблату, хотя варианты их атипичного расположения и наличие дополнительных «подушек» встречаются нередко.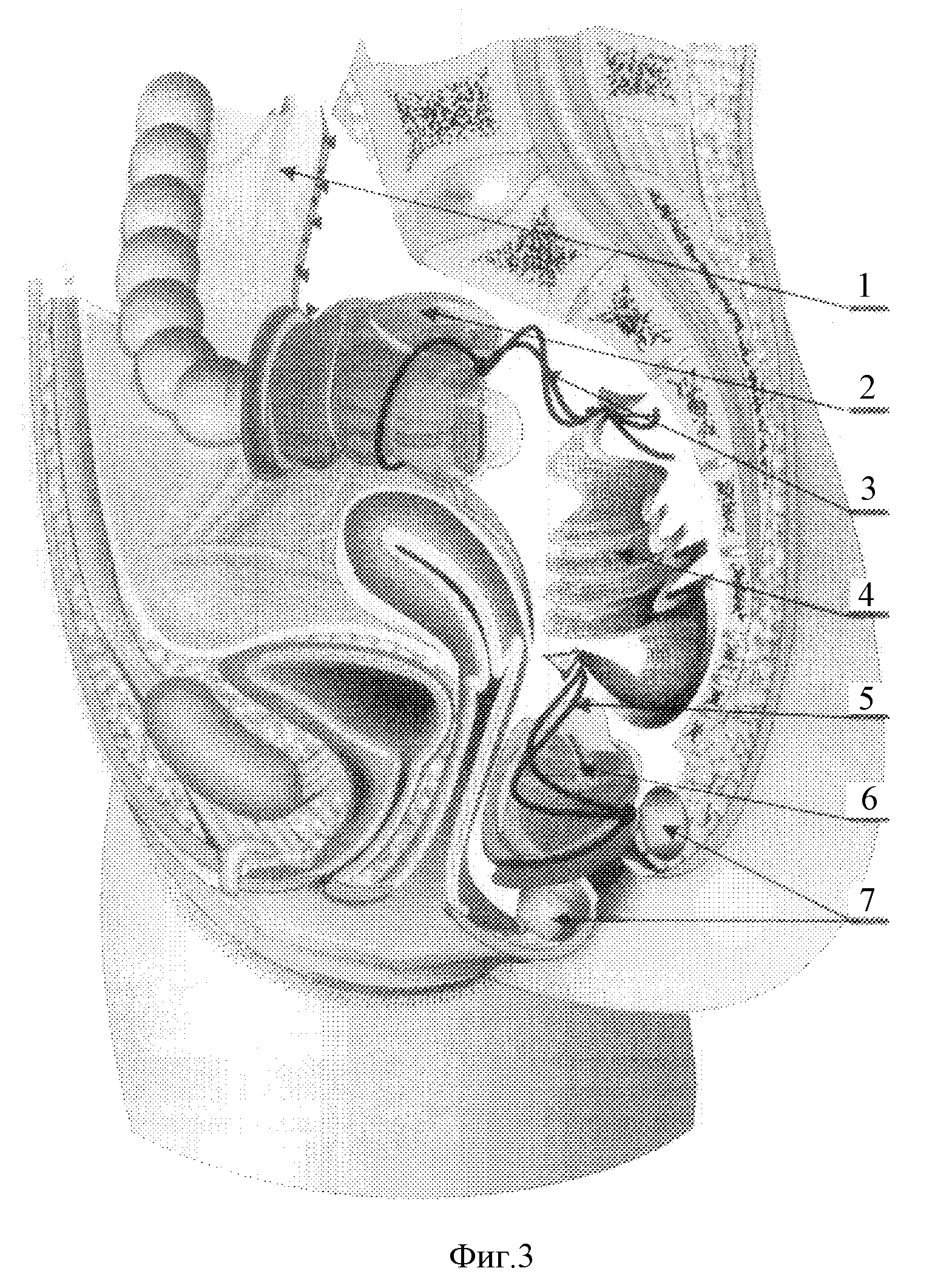
Внутреннее и наружное геморроидальные сплетения кровоснабжаются ветвями непарной верхней и парных средних и нижних прямокишечных артерий, причем верхняя прямокишечная артерия играет ведущую роль. Наличие в дистальном отделе прямой кишки и анальном канале сосудистых сплетений, питающихся достаточно крупными сосудами, определяет основную причину «головной боли» хирургов, занимающихся лечением заболеваний аноректальной области – кровотечения, которые являются самым частым осложнением всех малоинвазивных и стационарных методов лечения геморроя.
В норме и на начальных стадиях геморроидальной болезни островки кавернозной ткани достаточно хорошо фиксированы соединительнотканными связками (общее название этих образований – связка Паркса) и продольной мышцей Трейца, что делает выполнение некоторых вариантов малоинвазивного лечения, в частности латексного лигирования, достаточно затруднительным. С развитием заболевания этот поддерживающий аппарат растягивается и теряет свою функцию, что приводит в конце концов к выпадению геморроидальных узлов из заднего прохода, и именно наличие подвижных и выпадающих геморроидальных узлов является относительной гарантией хороших отдаленных результатов латексного лигирования, поскольку позволяет провести процедуру более качественно, снижая при этом эффективность склеротерапии, инфракрасной и биполярной коагуляции. Если процесс лечения доходит до встречи хирурга с пациентом в операционной, значит все уже достаточно «запущено», и связка Паркса оказывается уже практически полностью разрушенной, поэтому показать ее на интраоперационных фотографиях сложно. На приведенном фото более-менее сносно видна характерная «расческа» из соединительнотканных волокон, которую мы видим в подслизистом слое при проведении геморроидэктомии на уровне зубчатой линии, и которая с высокой долей вероятности является той самой связкой Паркса.
Если процесс лечения доходит до встречи хирурга с пациентом в операционной, значит все уже достаточно «запущено», и связка Паркса оказывается уже практически полностью разрушенной, поэтому показать ее на интраоперационных фотографиях сложно. На приведенном фото более-менее сносно видна характерная «расческа» из соединительнотканных волокон, которую мы видим в подслизистом слое при проведении геморроидэктомии на уровне зубчатой линии, и которая с высокой долей вероятности является той самой связкой Паркса.
Еще один важный момент, определяющий высокую сложность хирургического лечения заболеваний прямой кишки и анального канала – окружающий их мышечный аппарат, который состоит из внутреннего и наружного анальных сфинктеров и вплетающихся в них примерно на уровне зубчатой линии и выше волокон мышц-леваторов (мышц, понимающих задний проход, являющихся частью так называемой диафрагмы таза). Повреждение этих мышц и сопровождающее его осложнение в виде недержания кишечного содержимого является еще одним источником постоянных «ночных кошмаров» колоректальных хирургов, так как коррекция этого состояния представляет значительные сложности, а степень недовольства пациентов при его возникновении легко можно себе представить.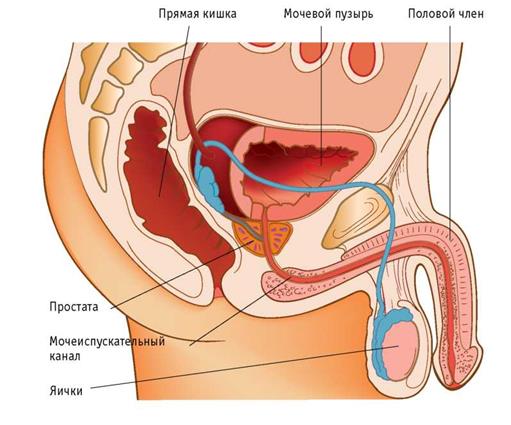 Внутренний анальный сфинктер (ВАС) является частью гладкой мускулатуры, т.е. работает автономно, без участия центральной нервной системы (ЦНС), своим постоянным тоническим сокращением обеспечивая значительную часть работы по удержанию стула и газов. Наружный анальный сфинктер (НСЗП) является частью поперечно-полосатой мускулатуры, и его работой мы можем управлять сознательно. НСЗП состоит из 3 порций: подкожной, поверхностной и глубокой. Повреждение подкожной порции не приводит к значимым функциональным нарушениям, поэтому хирурги относятся к ней без особого пиетета, а вот повреждение более глубоких порций – это всегда повод для мук творчества во время проведения операций, так как оценка возможности рассечения волокон НСЗП без потери функции целиком основывается на клиническом опыте оператора. Мышечный каркас по передней стенке анального канала и прямой кишки намного менее выражен, особенно у рожавших женщин, поэтому, например, операции по поводу передних свищей прямой кишки считаются «высшим пилотажем» малой проктологии и выполнять их рекомендуется только опытным колопроктологам.
Внутренний анальный сфинктер (ВАС) является частью гладкой мускулатуры, т.е. работает автономно, без участия центральной нервной системы (ЦНС), своим постоянным тоническим сокращением обеспечивая значительную часть работы по удержанию стула и газов. Наружный анальный сфинктер (НСЗП) является частью поперечно-полосатой мускулатуры, и его работой мы можем управлять сознательно. НСЗП состоит из 3 порций: подкожной, поверхностной и глубокой. Повреждение подкожной порции не приводит к значимым функциональным нарушениям, поэтому хирурги относятся к ней без особого пиетета, а вот повреждение более глубоких порций – это всегда повод для мук творчества во время проведения операций, так как оценка возможности рассечения волокон НСЗП без потери функции целиком основывается на клиническом опыте оператора. Мышечный каркас по передней стенке анального канала и прямой кишки намного менее выражен, особенно у рожавших женщин, поэтому, например, операции по поводу передних свищей прямой кишки считаются «высшим пилотажем» малой проктологии и выполнять их рекомендуется только опытным колопроктологам.
Наконец, последняя информация, имеющая отношение к анатомии – клетчаточные пространства, окружающие прямую кишку и анальный канал. Эти органы окружены полостями малого таза, выполненными рыхлой жировой клетчаткой, являющейся отличным питательным субстратом для бактерий. Поэтому очень часто воспаление, начинающееся в анальных криптах, переходит в эти полости с образованием разной степени величины, глубины и, соответственно, сложности хирургического лечения, гнойных абсцессов (так называемых острых парапроктитов). Как видно на рисунке, позаимствованном из советской еще монографии по лечению парапроктитов, выделяют подкожное, ограниченное кожей и подкожной фасцией, ишиоректальное, ограниченное фасцией и диафрагмой таза (прежде всего мышцами-леваторами) и пельвиоректальное, ограниченное диафрагмой таза и брюшиной, клетчаточные пространства. Понятно, что чем глубже расположен абсцесс, тем сложнее диагностика, техника операций и серьезней осложнения, вплоть до перехода гнойного процесса в брюшную полость. Отдельно выделяют межсфинктерное пространство, расположенное между волокон ВАС и НСЗП, которое вовлекается в гнойных процесс в абсолютном большинстве случаев. Более подробно об этих таинствах можно прочитать в статьях «Острый парапроктит» и «Свищи прямой кишки».
Отдельно выделяют межсфинктерное пространство, расположенное между волокон ВАС и НСЗП, которое вовлекается в гнойных процесс в абсолютном большинстве случаев. Более подробно об этих таинствах можно прочитать в статьях «Острый парапроктит» и «Свищи прямой кишки».
Как уже упоминалось в начале статьи, основными функциями аноректальной области ЖКТ являются накопительная, запирательная и эвакуаторная. Постараемся очень коротко рассмотреть основные механизмы реализации этих функций на основе полученных нами знаний об анатомии этой зоны.
В покое, когда ампула прямой кишки недостаточно заполнена кишечным содержимым, запирательная и накопительная функции обеспечены несколькими основными механизмами: тоническим (постоянным) сокращением ВАС, тоническим сокращением мыщц-леваторов, петлей охватывающих прямую кишку и обеспечивающих достаточный угол изгиба между анальным каналом и ампулой прямой кишки, препятствующий выдавливанию кишечного содержимого в анальный канал, и геморроидальными «подушками», наполненными кровью и обеспечивающими дополнительную герметизацию заднего прохода.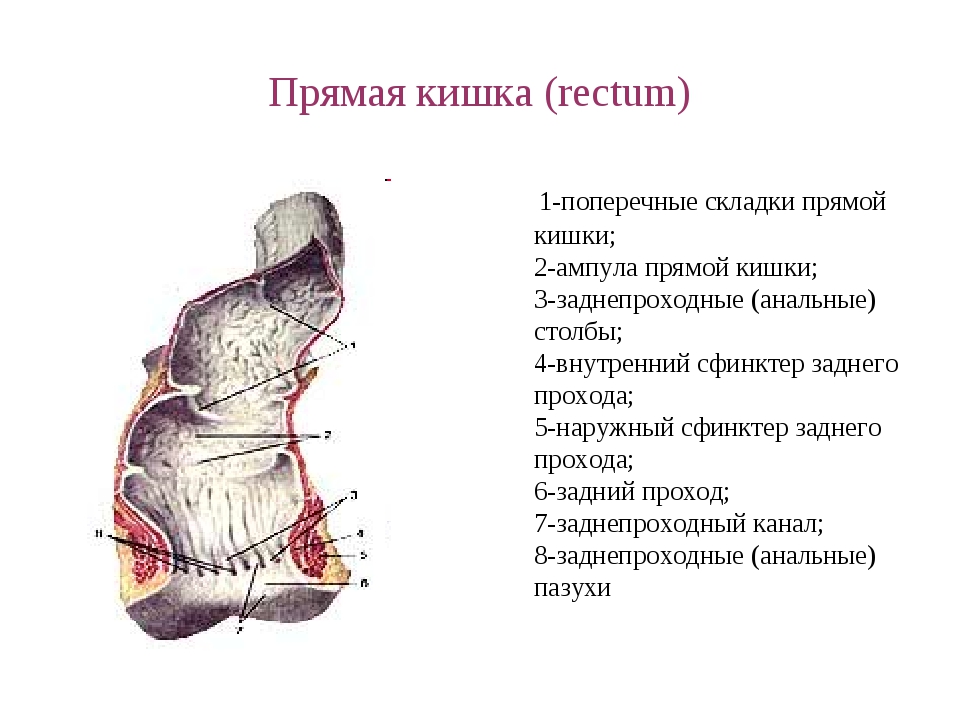
В хорошо растяжимой ампуле прямой кишки происходит постепенное накопление каловых масс и газов. При достижении пороговых значений этого растяжения (это называется объемно-пороговая чувствительность), наш организм получает соответствующий сигнал – «пора!» и мы ощущаем позыв на дефекацию. Отвечают за эту работу барорецепторы, большая часть которых расположена непосредственно в ампулярном отделе прямой кишки, меньшая – в ректосигмоидном отделе и нижней части сигмовидной кишки. Этот сигнал запускает безусловный (т.е. неподконтрольный ЦНС) рефлекс, который называется РАИР (ректоанальный ингибиторный рефлекс). Суть его состоит в том, что ВАС расслабляется, а НСЗП сокращается, обеспечивая продвижение каловых масс в анальный канал. Если бы все ограничивалось безусловными рефлексами, представляете, какими новыми красками заиграла бы наша социальная жизнь :)… Но, слава Создателю, в этот процесс включается центральная нервная система, и если окружающие условия и полученное воспитание не благоприятствуют естественным физиологическим отправлениям, мы можем этот рефлекс сознательно подавить напряжением воли и наружного сфинктера. При этом наши барорецепторы позволяют не просто контролировать давление в ампуле прямой кишки, но и более-менее точно определять содержимое: газы, жидкий либо плотный стул.
При этом наши барорецепторы позволяют не просто контролировать давление в ампуле прямой кишки, но и более-менее точно определять содержимое: газы, жидкий либо плотный стул.
Нервы, которые участвуют в обеспечении этих связанных между собой процессов, подробно описывать в рамках «анатомии и физиологии для чайников» смысла не вижу. Можно только отметить, что определенную роль играют как рефлекторные дуги, замыкающиеся в головном мозге, так и в спинном на уровне пояснично-крестцового отдела, не менее важную роль играет автономная симпатическая и парасимпатическая система, замыкающаяся на множество нервных ганглиев, в том числе расположенных непосредственно в самой кишке (интрамуральных ганглиев).
Сложность и степень защиты от сбоев этого процесса не может не вызывать как восхищение, так и сомнения во всех существующих теориях возникновения нашего вида (если такие философские мысли приходят в голову проктологам, не представляю себе, о чем думают нейрохирурги и нейрофизиологи).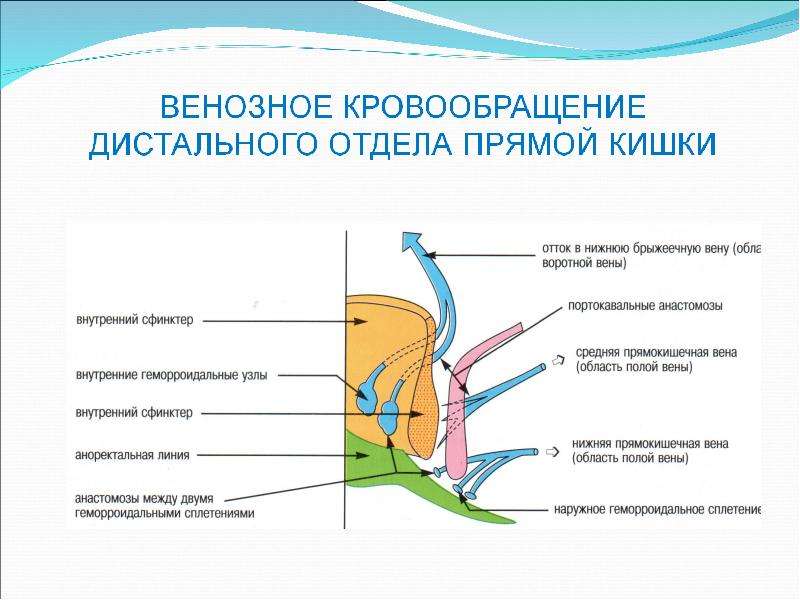 Но и проблемы в такой сложной системе могут возникать на всех уровнях. Они могут быть следствием нарушения работы барорецепторов (воспаление, врожденная патология, последствия хирургического лечения), повреждения мышечного аппарата (роды, травмы, операции), проведения импульсов по нервам (роды, травмы, операции, системные заболевания).
Но и проблемы в такой сложной системе могут возникать на всех уровнях. Они могут быть следствием нарушения работы барорецепторов (воспаление, врожденная патология, последствия хирургического лечения), повреждения мышечного аппарата (роды, травмы, операции), проведения импульсов по нервам (роды, травмы, операции, системные заболевания).
Более подробно аспекты физиологии акта дефекации и методы диагностики и лечения его нарушений рассматриваются в статье «Анальная инконтиненция», с которой можно ознакомиться в разделе «Заболевания» нашего сайта.
С уважением, Анатолий Иванович Недозимованый, доцент курса колопроктологии ПСПбГМУ имени И.П.Павлова.
Прямая кишка – положение – сосудисто-нервное русло
Прямая кишка является наиболее дистальным сегментом толстой кишки и играет важную роль в качестве временного хранилища фекалий.
Продолжается проксимально с сигмовидной кишкой , и заканчивается анальным каналом .
В этой статье мы обсудим анатомию прямой кишки – ее структуру, анатомические взаимоотношения и клиническую значимость.
Анатомическая структура
Прямая кишка начинается на уровне S3 (как продолжение сигмовидной кишки).Он макроскопически отличается от толстой кишки, с отсутствием taenia coli, гаустры и сальников.
Ход прямой кишки отмечен двумя основными изгибами:
- Крестцовый изгиб – переднезадний изгиб с вогнутостью кпереди (следует изгибу крестца и копчика).
- Аноректальный изгиб – переднезадний изгиб с выпуклостью кпереди. Этот изгиб формируется тонусом лобково-прямой мышцы и в значительной степени способствует удержанию фекалий.
Есть еще три боковых изгиба (верхний, средний и нижний), которые образованы поперечными складками внутренней стенки прямой кишки.
Последний сегмент прямой кишки, ампула , расслабляется, чтобы накапливать и временно хранить фекалии до тех пор, пока не произойдет дефекация. Он переходит в анальный канал; который проходит через тазовое дно и заканчивается анусом.
Он переходит в анальный канал; который проходит через тазовое дно и заканчивается анусом.
Покрытия брюшины
В верхней трети прямой кишки передняя и боковые стороны покрыты брюшиной. Средняя треть имеет только переднее покрытие брюшины, а нижняя треть не имеет связанной с ним брюшины.
У мужчин отражение брюшины от прямой кишки к задней стенке мочевого пузыря образует ректовезикальный мешок . У женщин брюшина отражается в заднюю часть влагалища и шейку матки, образуя прямой маточный мешок (мешок Дугласа). Подробнее о полости брюшины см. Здесь.
Рис. 2. Отражение прямой кишки в брюшине у мужчин (A) и женщин (B). [/ caption]Анатомические отношения
Прямая кишка расположена в полости таза и является самой задней частью внутренних органов таза. Его анатомическое соотношение у мужчин и женщин разное:
Его анатомическое соотношение у мужчин и женщин разное:
Нейроваскулярное снабжение
Прямая кишка получает артериальное кровоснабжение через три основные артерии:
Венозный дренаж осуществляется через соответствующие верхних, средних и нижних ректальных вен . Верхняя ректальная вена впадает в портальную венозную систему , в то время как средняя и нижняя ректальные вены впадают в системную венозную систему. Анастомозы между воротной и системной венами располагаются в стенке анального канала, что составляет портокавальных анастомозов .
Примечание: прямая кишка также анатомически тесно связана с ректальным венозным сплетением; однако эта структура более функционально связана с анальным каналом.
Иннервация
Прямая кишка получает сенсорную и вегетативную иннервацию.
Симпатическая нервная система, питающая прямую кишку, обеспечивается поясничными чревными нервами, верхним и нижним подъязычным сплетением . Парасимпатическое питание осуществляется от S2-4 через чревных нервов таза, и нижние подчревные сплетения.Висцеральные афферентные (сенсорные) волокна следуют за парасимпатическим питанием.
Рис. 4. Верхняя ректальная артерия, снабжающая верхнюю часть прямой кишки. [/ caption]Лимфодренаж
Лимфодренаж прямой кишки осуществляется через параректальные лимфатические узлы , которые отводятся в нижние брыжеечные узлы.
Кроме того, лимфа из нижней части прямой кишки оттекает непосредственно во внутренние подвздошные лимфатические узлы .
[старт-клинический]
Клиническая значимость – Цифровое исследование прямой кишки
Передняя стенка прямой кишки имеет ряд близких анатомических структур. Поэтому их можно пальпировать цифровым способом через прямую кишку. Наиболее значимыми являются предстательной железы и семенных пузырьков у мужчин и шейки матки у женщин. Костные структуры, такие как крестец и копчик, также могут пальпироваться у представителей обоих полов.
Поэтому их можно пальпировать цифровым способом через прямую кишку. Наиболее значимыми являются предстательной железы и семенных пузырьков у мужчин и шейки матки у женщин. Костные структуры, такие как крестец и копчик, также могут пальпироваться у представителей обоих полов.
Чтобы получить руководство по проведению пальцевого ректального исследования, посетите наш дочерний сайт TeachMeSurgery.
Рис. 5. Цифровое ректальное исследование простаты у мужчин. [/ caption][окончание клинической]
Анатомия, брюшная полость и таз, прямая кишка – StatPearls
Введение
Прямая кишка – это самая дистальная часть толстой кишки, проксимально связанная сигмовидной кишкой и сужающаяся к анальному каналу дистально. Этот сегмент кишечника получил свое название от латинского coectinum rectum , что означает «прямой кишечник», описывая его течение по сравнению с извилистым внешним видом остальной части желудочно-кишечного тракта (GI). Прямая кишка, движущаяся по тазу, является самым задним висцеральным органом в полости таза с разным анатомическим соотношением с мужскими и женскими структурами.
Прямая кишка, движущаяся по тазу, является самым задним висцеральным органом в полости таза с разным анатомическим соотношением с мужскими и женскими структурами.
Строение и функции
Прямая кишка начинается на уровне S3 вокруг крестцового мыса и является продолжением сигмовидной кишки. Эта часть желудочно-кишечного тракта отличается от толстой кишки слиянием taenia coli, где мышечные полосы расширяются, образуя внешний продольный мышечный слой прямой кишки.[1] Длина прямой кишки составляет от 12 до 15 см от ректосигмовидного перехода до зубчатой линии анального канала. Его ход отмечен двумя передне-задними изгибами, при этом прямая кишка сначала следует за вогнутостью крестца в области крестцового изгиба, а затем проходит с передней выпуклостью в области аноректального изгиба. Есть также три боковых изгиба, образованные подслизистыми складками в просвете, называемыми клапанами Хьюстона, часто два слева и один справа. [1] Последняя часть прямой кишки – это ампула, которая представляет собой расширенный сегмент, опирающийся на диафрагму таза.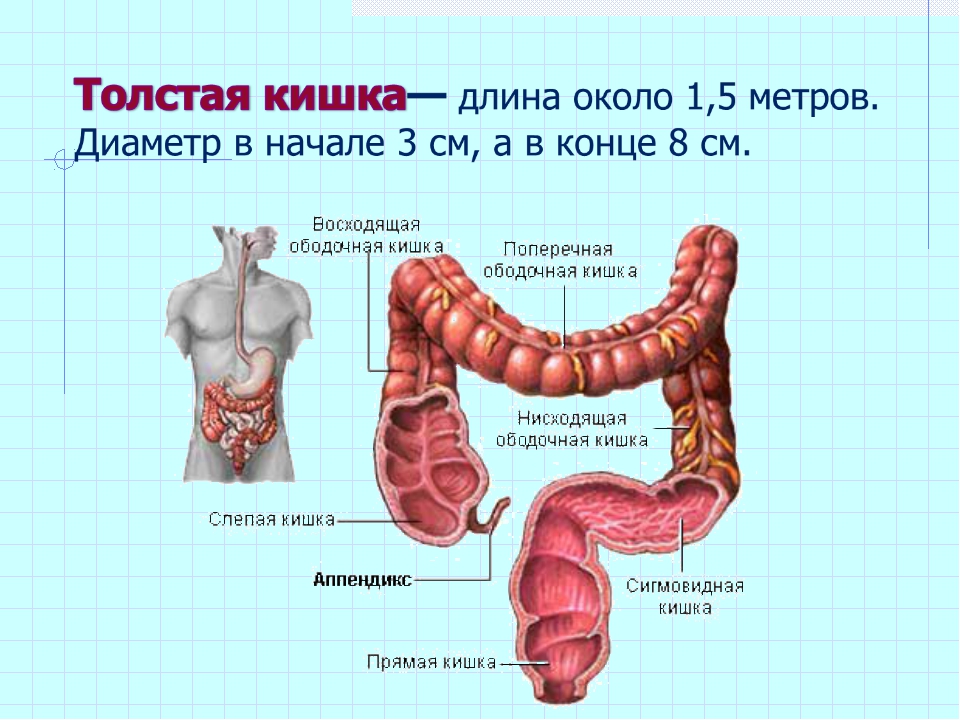 Прямая кишка переходит в анальный канал на уровне мышцы, поднимающей задний проход.
Прямая кишка переходит в анальный канал на уровне мышцы, поднимающей задний проход.
Брюшина покрывает верхнюю треть прямой кишки спереди и сбоку, но средняя треть покрывается только спереди. Нижняя треть не покрыта брюшиной, но, начиная с этого уровня, собственная фасция охватывает этот сегмент прямой кишки. Эта фасция более выражена латерально, образуя латеральные ножки прямой кишки. Прямая кишка прикрепляется сзади к пресакральной фасции на уровне S4 через фасцию Вальдейера.[2]
Отражение брюшины варьируется у разных людей, но обычно составляет от шести до восьми см от анального края. У мужчин отражение брюшины в задней части мочевого пузыря образует ректовезикальный мешок. У женщин отражение идет от прямой кишки к задней части шейки матки, образуя прямокишечно-маточный мешок, также известный как мешок Дугласа.
Стенка прямой кишки состоит из пяти слоев, начиная с просвета: слизистая оболочка, глубокая слизистая оболочка, подслизистая оболочка, собственная мышечная оболочка и серозная оболочка, покрытая брюшиной.Внутренний круговой и внешний продольный мышечный слой составляют собственную мышечную мышцу. Внутренний круговой слой утолщается в аноректальном соединении, образуя внутренний анальный сфинктер, в то время как внешний слой продолжается как продольный слой анального сфинктера. [2]
Прямая кишка функционирует в основном как временный резервуар для хранения фекалий. Он также играет важную роль в контроле дефекации, а также в поддержании удержания мочи. [2]
Эмбриология
Прямая кишка происходит от задней кишки, которая также дает начало сегменту желудочно-кишечного тракта от поперечной ободочной кишки до зубчатой линии.[3]
Кровоснабжение и лимфатика
Нижняя брыжеечная артерия (IMA), самая дистальная ветвь брюшной аорты до ее разветвления, заканчивается верхней ректальной (геморроидальной) артерией. Эта артерия снабжает прямую кишку и верхнюю треть анального канала. Прямая кишка получает дополнительные сосудистые поступления от средней ректальной артерии, которая является ветвью внутренней подвздошной артерии, кровоснабжающей дистальный отдел прямой кишки и проксимальный анальный канал. Нижняя ректальная артерия отходит от внутренней половой артерии, которая также является ветвью внутренней подвздошной артерии.Коллатерали между нижней и верхней геморроидальными артериями существуют на уровне зубчатой линии, что снижает частоту ишемии прямой кишки. [2]
Венозный дренаж прямой кишки сопровождает артериальное кровоснабжение. Кровь оттекает из прямой кишки в системную или портальную систему. Большая часть крови из прямой кишки оттекает в верхнюю ректальную вену, которая оттекает в портальную систему через нижнюю брыжеечную вену. Дистальная часть прямой кишки и анальный канал имеют дренаж через среднюю и нижнюю ректальные вены во внутренние подвздошные вены через половую вену.[1]
Лимфодренаж прямой кишки также следует за артериальным кровотоком. Прямая кишка стекает в верхние ректальные лимфатические узлы к забрюшинным нижним брыжеечным лимфатическим узлам. Кроме того, средние и нижние геморроидальные сосуды имеют лимфатический дренаж во внутренние подвздошные узлы. Ниже зубчатой линии в анальном канале лимфа оттекает к паховым узлам. [1]
Нервы
Прямая кишка имеет вегетативную иннервацию из симпатических и парасимпатических волокон.Симпатическая иннервация идет от поясничных чревных нервов, отходящих от L1 до L2. Преганглионарные симпатические волокна следуют по пути IMA, иннервируя левую и прямую кишки. Они соединяются, образуя преаортальное и верхнее гипогастральное сплетения. Нервные волокна из этих сплетений входят в прямую кишку латерально, чтобы обеспечить симпатическую иннервацию нижней части прямой кишки [2].
Парасимпатическое питание происходит из крестцовой области и направляется вперед, чтобы присоединиться к симпатическим волокнам, образующим тазовое сплетение.Постганглионарные парасимпатические и симпатические волокна затем распространяются в прямую кишку через нижнее брыжеечное сплетение [2].
Мышцы
Прямая кишка поддерживается мышцами тазового дна, которые также помогают в процессе дефекации и удержания мочи. Мышцы, поднимающие задний проход, составляют большую часть тазового дна; это подвздошно-копчиковая, лобково-копчиковая и лобково-прямая мышцы [4].
Хирургические аспекты
Анатомическое расположение рака прямой кишки имеет решающее значение, поскольку оно определяет хирургический подход.Опухоли прямой кишки, расположенные в верхней и средней трети, поддаются лечению с помощью процедур, щадящих анальный сфинктер, таких как хирургическая резекция нижней передней части. [5] Однако опухоли, расположенные в нижней части прямой кишки, в пределах 5 см от анального края, могут потребовать абдоминальной резекции промежности, при которой рак прямой кишки вместе с нормальной прямой кишкой и анальным сфинктером удаляется через промежность, что приводит к постоянной колостомии. [5]
Во время хирургической диссекции нервы подвергаются риску повреждения, ведущего к сексуальной дисфункции у мужчин с симптомами эректильной или эякуляторной дисфункции.[5] Существует несколько потенциальных участков повреждения нерва во время резекции прямой кишки. Первое потенциальное место травмы находится в источнике IMA. В этой области лежит чисто симпатическое подъязычное сплетение; следовательно, во время перевязки ножки IMA может произойти травма, вызывающая ретроградную эякуляцию.
При рассечении задней плоскости прямой кишки расслоение прямой кишки находится за пределами собственной фасции. Нервы прилегают к этой плоскости рассечения и легко повреждаются, если хирург не выберет правильную плоскость рассечения.Травма в этом месте приводит к чисто симпатическому повреждению, так как парасимпатические волокна еще не соединились. [5]
При переднем рассечении прямой кишки разделяется фасция между прямой кишкой и простатой рядом с семенными пузырьками; это очень узкое пространство, к которому трудно получить доступ, что приводит к потенциальному повреждению в основном парасимпатических волокон, вызывая импотенцию, поскольку передняя диссекция проникает глубже в таз. [5]
Клиническая значимость
Анатомическое положение прямой кишки очень важно при пальцевом ректальном исследовании у мужчин.Простата расположена кпереди от стенки прямой кишки, что позволяет при ручной пальпации оценить узелки, форму и размер простаты при скрининге карциномы. У женщин шейка матки, матка и влагалище располагаются кпереди от прямой кишки, и пальцевое ректальное исследование часто сочетается с ручным тазовым осмотром. Ослабление задней стенки влагалища может привести к ректоцеле, при котором грыжа прямой кишки переходит во влагалище.
Дальнейшее обучение / вопросы для повторения
Рисунок
Толстая кишка, подвздошная кишка, сигмовидная или тазовая ободочная кишка и прямая кишка, вид спереди после удаления лобковых костей и мочевого пузыря, бедренный нерв; Сосуды, брюшина, мышца, поднимающая задний проход.Предоставлено Gray’s Anatomy Plates
Рисунок
Толстый кишечник, внутренняя часть анальной кулачка и нижняя часть прямой кишки, демонстрирующая столбики Морганьи и анальные клапаны между их нижними концами. Предоставлено Gray’s Anatomy Plates
Ссылки
- 1.
- Барлебен А., Миллс С. Аноректальная анатомия и физиология. Surg Clin North Am. 2010 февраль; 90 (1): 1-15, Содержание. [PubMed: 20109629]
- 2.
- Стокер Дж.Анатомия аноректальной области и тазового дна. Лучшие Практики Рес Клин Гастроэнтерол. 2009; 23 (4): 463-75. [PubMed: 19647683]
- 3.
- Кахай П., Мандига П., Верле С.Дж., Лобо С. StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 10 августа 2020 г. Анатомия, брюшная полость и таз, толстый кишечник. [PubMed: 29261962]
- 4.
- Бордони Б., Сугумар К., Лесли SW. StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 10 августа 2020 г. Анатомия, брюшная полость и таз, тазовое дно.[PubMed: 29489277]
- 5.
- Линдси И., Гай Р.Дж., Уоррен Б.Ф., Мортенсен, штат Нью-Джерси. Анатомия фасции Денонвилье и тазовых нервов, импотенция и последствия для колоректального хирурга. Br J Surg. 2000 Октябрь; 87 (10): 1288-99. [PubMed: 11044153]
Прямая кишка – анатомические изображения и информация
Прямая кишка – это последний сегмент толстой кишки, соединяющий толстую кишку с анусом. Он накапливает фекалии, образующиеся в толстой кишке, до тех пор, пока организм не будет готов удалить отходы в процессе дефекации.
Анатомия
Прямая кишка представляет собой полую мышечную трубку около 8 дюймов (20 см) в длину и 2,5 дюйма в диаметре в самом широком месте. Он простирается от нижнего конца сигмовидной кишки по передней поверхности крестца и копчика в заднюю часть полости малого таза. На нижнем конце прямая кишка слегка сужается, прежде чем оканчивается анусом. Продолжайте прокрутку, чтобы узнать больше ниже …
Нажмите, чтобы просмотреть большое изображение
Продолжение сверху…Гистология
- Слизистая оболочка образует самый внутренний слой прямой кишки, контактирующий с фекальными массами. Слизистая оболочка состоит из эпителиальной ткани, которая выделяет слизь из специализированных клеток, известных как бокаловидные клетки. Слизь помогает защитить стенки прямой кишки и смазывать кал, когда они проходят через прямую кишку.
- Глубоко в слизистой оболочке находится подслизистый слой, поддерживающий другие слои прямой кишки. Многие кровеносные сосуды и нервы проходят через подслизистую основу, обеспечивая питательные вещества, кислород и нервные сигналы слизистой оболочке и мышечной ткани.
- Далее идет мышечный слой, который содержит слои висцеральных (гладких) мышц. Сокращения мышечной ткани позволяют прямой кишке выводить кал во время дефекации.
- Наконец, серозная оболочка образует самый внешний слой прямой кишки и защищает ее от внешних повреждений. Серозная оболочка состоит из тонкого слоя простого плоского эпителия, который выделяет серозную жидкость для смазывания внешней поверхности прямой кишки и предотвращения повреждений, вызванных трением между движущимися органами полости таза.
Физиология
Кал попадает в прямую кишку из сигмовидной кишки, где хранится до тех пор, пока не будет выведен через дефекацию. Пока кал хранится в прямой кишке, стенки прямой кишки впитывают немного воды и возвращают ее в кровоток. Бактерии продолжают ферментацию органических фекалий, начавшуюся в толстой кишке, и высвобождают оставшиеся питательные вещества, которые поглощаются стенками прямой кишки.
По мере того, как кал накапливается и заполняет прямую кишку, они оказывают все большее давление на стенки прямой кишки.Расширение прямой кишки стимулирует рецепторы растяжения в стенках прямой кишки, чтобы посылать нервные импульсы в мозг. Эти импульсы интегрируются в мозг и вызывают чувство дискомфорта и нарастающее давление для опорожнения прямой кишки через дефекацию. Они также вызывают расслабление гладкой мускулатуры внутреннего анального сфинктера, чтобы продолжить дефекацию.
Какова анатомия прямой кишки в отношении рака прямой кишки?
[Рекомендации] Национальная комплексная онкологическая сеть.Руководство NCCN по клинической практике в онкологии. Рак прямой кишки. Доступно на http://www.nccn.org/professionals/physician_gls/PDF/rectal.pdf. Версия 1.2021 – 22 декабря 20200 г .; Дата обращения: 5 января 2021 г.
Американское онкологическое общество. Рак в цифрах и фактах, 2021 г. Американское онкологическое общество. Доступно по адресу https://www.cancer.org/content/dam/cancer-org/research/cancer-facts-and-statistics/annual-cancer-facts-and-figures/2021/cancer-facts-and-figures- 2021.pdf. Дата обращения: 6 апреля 2021 г.
Джованнуччи Э, Ву К. Рак толстой и прямой кишки. Schottenfeld D, Fraumeni J, ред. Рак. Эпидемиология и профилактика . 3-е изд. Издательство Оксфордского университета; 2006.
Анагностопулос Г., Сакорафас Г. Х., Костопулос П. и др. Плоскоклеточный рак прямой кишки: описание случая и обзор литературы. Eur J Cancer Care (Engl) . 2005 14 марта (1): 70-4. [Медлайн].
Kapiteijn E, Marijnen CA, Nagtegaal ID, Putter H, Steup WH, Wiggers T.Предоперационная лучевая терапия в сочетании с полным мезоректальным иссечением при резектабельном раке прямой кишки. N Engl J Med . 2001 30 августа. 345 (9): 638-46. [Медлайн].
DʼSouza N, de Neree Tot Babberich MPM, d’Hoore A, et al. Определение прямой кишки: международный экспертный консенсус Delphi. Энн Сург . 2019 Декабрь 270 (6): 955-959. [Медлайн].
Heald RJ. «Священный план» ректальной хирургии. J R Soc Med .1988 сентябрь 81 (9): 503-8. [Медлайн]. [Полный текст].
Leggett BA, Devereaux B, Biden K, Searle J, Young J, Jass J. Гиперпластический полипоз: связь с колоректальным раком. Am J Surg Pathol . 2001 25 февраля (2): 177-84. [Медлайн].
Уиллер Дж. М., Бодмер В. Ф., Мортенсен, штат Нью-Джерси. Гены репарации несоответствия ДНК и колоректальный рак. Кишечник . 2000 июл. 47 (1): 148-53. [Медлайн]. [Полный текст].
Сигель Р.Л., Федева С.А., Андерсон В.Ф., Миллер К.Д., Ма Дж., Розенберг П.С. и др.Модели заболеваемости колоректальным раком в США, 1974–2013 гг. Национальный институт рака . 28 февраля 2017 г. 109: [Полный текст].
Сигель Р.Л., Миллер К.Д., Годинг Зауэр А., Федева С.А., Баттерли Л.Ф., Андерсон Дж.С. и др. Статистика колоректального рака, 2020. CA Cancer J Clin . 2020 5 марта. [Medline]. [Полный текст].
Всемирная организация здравоохранения. Колоректальный рак. КТО. Доступно на http://gco.iarc.fr/today/data/factsheets/cancers/10_8_9-Colorectum-fact-sheet.pdf. 2020; Дата обращения: 7 апреля 2021 г.
Программа эпиднадзора, эпидемиологии и конечных результатов. Факты статистики рака: колоректальный рак. Национальный институт рака. Доступно по адресу http://seer.cancer.gov/statfacts/html/colorect.html. Дата обращения: 5 января 2021 г.
Yothers G, Sargent DJ, Wolmark N, et al. Результаты среди чернокожих пациентов со стадией II и III рака толстой кишки, получающих химиотерапию: анализ испытаний адъюванта ACCENT. Национальный институт рака .2011, 19 октября. 103 (20): 1498-1506. [Медлайн]. [Полный текст].
Роббинс А.С., Сигель Р.Л., Джемал А. Расовые различия в показателях смертности от колоректального рака в зависимости от стадии с 1985 по 2008 год. J Clin Oncol . 2012 1 февраля. 30 (4): 401-5. [Медлайн].
Ротвелл П.М., Фаукс Г.Р., Белч Дж.Ф., Огава Х., Варлоу С.П., Мид ТВ. Влияние ежедневного приема аспирина на долгосрочный риск смерти от рака: анализ данных отдельных пациентов из рандомизированных исследований. Ланцет . 7 декабря 2010 г .; Ранняя онлайн-публикация. [Полный текст].
Burn J, Gerdes AM, Macrae F, et al. Долгосрочное влияние аспирина на риск рака у носителей наследственного колоректального рака: анализ рандомизированного контролируемого исследования CAPP2. Ланцет . 2011 17 декабря. 378 (9809): 2081-7. [Медлайн]. [Полный текст].
Rothwell PM, Price JF, Fowkes FG, Zanchetti A, Roncaglioni MC, Tognoni G, et al. Краткосрочные эффекты ежедневного приема аспирина на заболеваемость раком, смертность и несосудистую смертность: анализ динамики рисков и преимуществ в 51 рандомизированном контролируемом исследовании. Ланцет . 2012 28 апреля. 379 (9826): 1602-12. [Медлайн].
Stitzenberg KB, Sanoff HK, Penn DC, Meyers MO, Tepper JE. Практические шаблоны и долгосрочное выживание при ранней стадии рака прямой кишки. Дж. Клин Онкол . 2013 г., 1 декабря. 31 (34): 4276-82. [Медлайн]. [Полный текст].
Eu KW, Seow-Choen F, Ho JM, Ho YH, Leong AF. Местный рецидив после резекции прямой кишки по поводу рака. J R Coll Surg Edinb . 1998 декабрь 43 (6): 393-6.[Медлайн]. [Полный текст].
Thong MS, Mols F, Lemmens VE, et al. Влияние предоперационной лучевой терапии на общее и конкретное заболевание состояние здоровья выживших после рака прямой кишки: популяционное исследование. Int J Radiat Oncol Biol Phys . 2011 г. 1. 81 (3): e49-58. [Медлайн].
Харрисон П. Провоспалительная диета увеличивает риск CRC у обоих полов. Медицинские новости Medscape. Доступно на https://www.medscape.com/viewarticle/891665.23 января 2018 г .; Доступ: 30 января 2018 г.
Табунг Ф.К., Лю Л., Ван В., Фунг Т.Т., Ву К., Смит-Уорнер С.А. и др. Ассоциация диетического воспалительного потенциала с риском колоректального рака у мужчин и женщин. JAMA Онкол . 18 января 2018 г. [Medline].
Джанфреди В., Нуччи Д., Сальватори Т., Даллагиакома Г., Фатигони С., Моретти М. и др. Рак прямой кишки: снижение риска на 20% благодаря потреблению пищевых волокон. Систематический обзор и метаанализ. Питательные вещества . 2019 12 июля. 11 (7): 916-32. [Медлайн]. [Полный текст].
Чао А., Тун М.Дж., Коннелл С.Дж. и др. Употребление мяса и риск колоректального рака. ЯМА . 2005 12 января 293 (2): 172-82. [Медлайн].
Baron JA, Beach M, Mandel JS, van Stolk RU, Haile RW, Sandler RS и др. Добавки кальция для профилактики колоректальных аденом. Исследовательская группа по профилактике полипов кальция. N Engl J Med . 1999 14 января.340 (2): 101-7. [Медлайн].
Феррари П, Дженаб М, Норат Т., Москаль А., Слимани Н., Олсен А. и др. Пожизненное и исходное потребление алкоголя и риск рака толстой и прямой кишки в Европейском проспективном исследовании рака и питания (EPIC). Инт Дж. Рак . 2007 г. 1. 121 (9): 2065-72. [Медлайн].
Kabat GC, Howson CP, Wynder EL. Потребление пива и рак прямой кишки. Int J Epidemiol . 1986, 15 декабря (4): 494-501.[Медлайн].
Цой К.К., Пау С.Й., Ву В.К., Чан Ф.К., Гриффитс С., Сун Дж.Дж. Курение сигарет и риск колоректального рака: метаанализ проспективных когортных исследований. Клин Гастроэнтерол Гепатол . 2009 июн. 7 (6): 682-688.e1-5. [Медлайн].
Фиппс А.И., Барон Дж., Ньюкомб, Пенсильвания. Предиагностический анамнез курения, употребления алкоголя и выживаемость при колоректальном раке: Семейный реестр рака толстой кишки в Сиэтле. Рак . 2011 1 ноя.117 (21): 4948-57. [Медлайн]. [Полный текст].
Johns LE, Houlston RS. Систематический обзор и метаанализ риска семейного колоректального рака. Ам Дж Гастроэнтерол . 2001 Октябрь 96 (10): 2992-3003. [Медлайн].
Берт RW. Семейный риск и колоректальный рак. Гастроэнтерол Clin North Am . 1996 25 декабря (4): 793-803. [Медлайн].
[Руководство] Национальная комплексная онкологическая сеть. NCCN Clinical Practice Guidelines in Oncology: Genetic / Family High Risk Assessment: Colorectal.NCCN. Доступно на http://www.nccn.org/professionals/physician_gls/pdf/genetics_colon.pdf. Версия 2.2021 – 20 ноября 2020 г .; Дата обращения: 5 января 2021 г.
Хендерсон Д. Домашний тест стула выявляет 79% колоректального рака. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/820194. Доступ: 10 февраля 2014 г.
Ли Дж.К., Лайлз Э.Г., Бент С., Левин Т.Р., Корли Д.А. Точность иммунохимических тестов кала на колоректальный рак: систематический обзор и метаанализ. Энн Интерн Мед. 2014 Февраль 4. 160 (3): 171. [Медлайн]. [Полный текст].
de Wijkerslooth TR, Stoop EM, Bossuyt PM, Meijer GA, van Ballegooijen M, van Roon AH, et al. Иммунохимический анализ кала на скрытую кровь одинаково чувствителен для проксимальных и дистальных продвинутых неоплазий. Ам Дж Гастроэнтерол . 2012 31 июля. [Medline].
Нельсон Х, Петрелли Н, Карлин А, Кутюр Дж, Флешман Дж, Гиллем Дж и др. Рекомендации 2000 г. по хирургии рака прямой и толстой кишки. Национальный институт рака . 2001, 18 апреля. 93 (8): 583-96. [Медлайн].
Schoen RE, Pinsky PF, Weissfeld JL, Yokochi LA, Church T, Laiyemo AO и др. Заболеваемость и смертность от рака прямой и прямой кишки при скрининговой гибкой сигмоидоскопии. N Engl J Med . 2012 г. 21 мая. [Medline].
[Рекомендации] Целевая группа превентивных служб США, Биббинс-Доминго К., Гроссман Д.К., Карри С.Дж., Дэвидсон К.В., Эплинг Дж. У. мл. И др. Скрининг колоректального рака: Рекомендация рабочей группы США по профилактическим услугам. ЯМА . 2016, 21 июня. 315 (23): 2564-75. [Медлайн]. [Полный текст].
Макнамара Д. Доказательства поддержки скрининга молодых людей на колоректальный рак. Медицинские новости Medscape. Доступно на https://www.medscape.com/viewarticle/887768. 30 октября 2017 г .; Доступ: 15 ноября 2017 г.
Браунтс Л.Р., Леманн Р.К., Лесперанс К.Э., Браун Т.А., Стил С.Р. Повышение показателей скрининга на колоректальный рак среди населения с равным доступом. Am J Surg .2009 Май. 197 (5): 609-12; обсуждение 612-3. [Медлайн].
Келлер Д.С., Берхо М., Перес Р.О., Векснер С.Д., Чанд М. Междисциплинарное лечение рака прямой кишки. Нат Рев Гастроэнтерол Гепатол . 2020 Июл.17 (7): 414-429. [Медлайн].
Бакстер Н.Н., Гарсия-Агилар Дж. Консервация органов при раке прямой кишки. Дж. Клин Онкол . 2007 10 марта. 25 (8): 1014-20. [Медлайн].
Hospers G, Bahadoer RR, Dijkstra EA, et al.Краткосрочная лучевая терапия с последующей химиотерапией перед ТМЭ при местнораспространенном раке прямой кишки: рандомизированное исследование RAPIDO. Дж. Клин Онкол . 2020. 38 (Suppl; abstr 4006): [Полный текст].
Cercek A, Roxburgh CSD, Strombom P, Smith JJ, Temple LKF, Nash GM и др. Принятие тотальной неоадъювантной терапии местнораспространенного рака прямой кишки. JAMA Онкол . 14 июня 2018 г. 4 (6): e180071. [Медлайн]. [Полный текст].
Rothenberger D, Гарсия-Акилар Дж.Рак прямой кишки, местное лечение. Современная терапия в хирургии толстой и прямой кишки . 2-е изд. Филадельфия, Пенсильвания: Мосби; 2005.
Peng J, Chen W., Venook AP, et al. Отдаленный исход рака прямой кишки на ранней стадии после стандартной резекции и местного иссечения. Клинический колоректальный рак . 2011 г. 1. 10 (1): 37-41. [Медлайн].
Брукс М. Местное иссечение рака прямой кишки увеличивается, но неэффективно. Медицинские новости Medscape. Доступно по адресу http: // www.medscape.com/viewarticle/815376. 4 декабря 2013 г .; Дата обращения: 5 января 2021 г.
Weiser MR, Landmann RG, Wong WD, Shia J, Guillem JG, Temple LK, et al. Хирургическое лечение рецидива рака прямой кишки после трансанального иссечения. Диск прямой кишки . 2005 июн. 48 (6): 1169-75. [Медлайн].
Кваан MR, Стюарт старший DB, Данн KB. Толстая кишка, прямая кишка и анус. Бруникарди ФК, Андерсен Д.К., Биллиар Т.Р. и др., Ред. Принципы хирургии Шварца .11-е изд. Нью-Йорк, Нью-Йорк: образование Макгроу-Хилл; 2019. Vol 2: 1259-1330.
Li S, Chi P, Lin H, Lu X, Huang Y. Долгосрочные результаты лапароскопической хирургии по сравнению с открытой резекцией при раке средней и нижней прямой кишки: исследование NTCLES. Эндоскопическая хирургия . 2011 25 октября (10): 3175-82. [Медлайн].
Green BL, Marshall HC, Collinson F, Quirke P, Guillou P, Jayne DG и др. Долгосрочное наблюдение за результатами исследования CLASICC, проведенного Советом по медицинским исследованиям, по сравнению традиционной и лапароскопической резекции при колоректальном раке. Br J Surg . 2012 6 ноября [Medline].
Bonjer HJ, Deijen CL, Abis GA, Cuesta MA, van der Pas MH, de Lange-de Klerk ES, et al. Рандомизированное исследование лапароскопических и открытых операций при раке прямой кишки. N Engl J Med . 2015 Апрель 2. 372 (14): 1324-32. [Медлайн].
Augestad KM, Crawshaw B, Delany CP. Рак прямой кишки: оперативное лечение. Fazio VW, Church JM, Delaney CP, Kiran RP, ред. Современная терапия в хирургии толстой и прямой кишки .3-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2017. 146-151.
Maurer CA, Renzulli P, Kull C, et al. Влияние введения тотального мезоректального иссечения на частоту местных рецидивов и выживаемость при раке прямой кишки: отдаленные результаты. Энн Сург Онкол . 2011 июл.18 (7): 1899-906. [Медлайн].
Fujita S, Akasu T., Mizusawa J, Saito N, Kinugasa Y, Kanemitu Y, et al. Послеоперационная заболеваемость и смертность после мезоректального иссечения с и без латеральной лимфодиссекции для клинической стадии II или III стадии рака нижней прямой кишки (JCOG0212): результаты многоцентрового рандомизированного контролируемого исследования не меньшей эффективности. Ланцет Онкол . 2012 июн.13 (6): 616-21. [Медлайн].
Хан Ю.Д., Ким В.Р., Парк С.В., Чо М.С., Хур Х., Мин Б.С. и др. Предикторы патологического полного ответа у пациентов с раком прямой кишки, подвергающихся тотальному иссечению мезоректальной кишки после предоперационной химиолучевой терапии. Медицина (Балтимор) . Ноябрь 2015. 94 (45): e1971. [Медлайн]. [Полный текст].
Якобс М., Вердея Дж.С., Гольдштейн Х.С. Минимально инвазивная резекция толстой кишки (лапароскопическая колэктомия). Хирургическая лапароскопическая эндоскопия . 1991 Сентябрь 1 (3): 144-50. [Медлайн].
Trastulli S, Cirocchi R, Listorti C, Cavaliere D, Avenia N, Gullà N и др. Лапароскопическая и открытая резекция рака прямой кишки: метаанализ рандомизированных клинических исследований. Колоректальный диск . 2012, 14 июня (6): e277-96. [Медлайн].
van der Pas MH, Haglind E, Cuesta MA, Fürst A, Lacy AM, Hop WC, et al. Сравнение лапароскопических и открытых операций при раке прямой кишки (ЦВЕТ II): краткосрочные результаты рандомизированного исследования фазы 3. Ланцет Онкол . 2013 14 марта (3): 210-8. [Медлайн].
Fleshman J, Branda M, Sargent DJ и др. Влияние лапароскопической резекции и открытой резекции рака прямой кишки II или III стадии на патологические исходы: рандомизированное клиническое испытание ACOSOG Z6051. ЯМА . 2015 Октябрь 6. 314 (13): 1346-55. [Медлайн]. [Полный текст].
Bujko K, Rutkowski A, Chang GJ, Michalski W, Chmielik E, Kusnierz J. Основано ли правило резекции дистального отдела кишечника на расстоянии 1 см при раке прямой кишки на основании клинических данных? Систематический обзор. Индийский Дж. Сург Онкол . 2012 июн. 3 (2): 139-46. [Медлайн]. [Полный текст].
Quan D, Gallinger S, Nhan C, Auer RA, Biagi JJ, Fletcher GG, et al. Роль резекции печени при метастазах колоректального рака в эпоху мультимодального лечения: систематический обзор. Хирургия . 2012 июн. 151 (6): 860-70. [Медлайн].
Дир М., Лайден Э.Р., Ван А. и др. Влияние границ на общую выживаемость после резекции печени по поводу колоректального метастаза: метаанализ. Энн Сург . 2011 Август 254 (2): 234-42. [Медлайн].
Маргалит Д. Н., Мамон Х. Дж., Анчукевич М. и др. Переносимость комбинированной терапии рака прямой кишки у пожилых пациентов в возрасте 75 лет и старше. Int J Radiat Oncol Biol Phys . 2011 декабрь 1. 81 (5): e735-41. [Медлайн].
Ceelen WP, Van Nieuwenhove Y, Fierens K. Предоперационная химиолучевая терапия в сравнении с одной только радиацией при резектабельном раке прямой кишки II и III стадии. Кокрановская база данных Syst Rev . 2009 21 января. CD006041. [Медлайн].
Якобсен А., Плоен Дж., Вуонг Т., Аппельт А., Линдебьерг Дж., Рафаэльсен С.Р. Зависимость эффекта от дозы в химиолучевой терапии для местнораспространенного рака прямой кишки: рандомизированное испытание, сравнивающее две дозы облучения. Int J Radiat Oncol Biol Phys . 2012 15 мая. [Medline].
Вонг Р.К., Тандан В., Де Силва С., Фигередо А. Предоперационная лучевая терапия и лечебная хирургия для лечения локализованной карциномы прямой кишки. Кокрановская база данных Syst Rev . 18 апреля 2007 г. CD002102. [Медлайн].
Кэссиди Р.Дж., Лю Й., Патель К., Чжун Дж., Стойер С.Е., Куби Д.А. и др. Можем ли мы отменить неоадъювантную химиолучевую терапию в пользу неоадъювантной мультиагентной химиотерапии для избранных аденокарцином прямой кишки II / III стадии: анализ национальной базы данных по раку. Рак . Март 2017. 123 (5): 783-793. [Медлайн]. [Полный текст].
Ng K, Ogino S, Meyerhardt JA и др.Взаимосвязь между использованием статинов и рецидивом рака толстой кишки и выживаемостью: результаты CALGB 89803. J Natl Cancer Inst . 2011 Октябрь 19, 103 (20): 1540-51. [Медлайн]. [Полный текст].
Kidwell KM, Yothers G, Ganz PA, Land SR, Ko CY, Cecchini RS и др. Долгосрочные нейротоксические эффекты оксалиплатина, добавленного к фторурацилу и лейковорину в качестве адъювантной терапии рака толстой кишки: результаты испытаний C-07 и LTS-01 Национального хирургического адъювантного проекта груди и кишечника. Рак . 2012 8 мая. [Medline].
Cao S, Bhattacharya A, Durrani FA, Fakih M. Иринотекан, оксалиплатин и ралтитрексед для лечения запущенного колоректального рака. Экспертное мнение Фармаколог . 2006 г., 7 (6): 687-703. [Медлайн].
Моган Т.С., Адамс Р.А., Смит К.Г. и др. Добавление цетуксимаба к комбинированной химиотерапии первой линии на основе оксалиплатина для лечения распространенного колоректального рака: результаты рандомизированного исследования MRC COIN фазы 3. Ланцет . 2011, 18 июня. 377 (9783): 2103-14. [Медлайн].
Douillard JY, Siena S, Cassidy J, Tabernero J, Burkes R, Barugel M и др. Рандомизированное испытание фазы III панитумумаба с инфузией фторурацила, лейковорина и оксалиплатина (FOLFOX4) по сравнению с одним только FOLFOX4 в качестве терапии первой линии у пациентов с ранее нелеченным метастатическим колоректальным раком: исследование PRIME. Дж. Клин Онкол . 2010, 1. 28 (31): 4697-705. [Медлайн].
Peeters M, Price TJ, Cervantes A, Sobrero AF, Ducreux M, Hotko Y.Рандомизированное исследование фазы III панитумумаба с фторурацилом, лейковорином и иринотеканом (FOLFIRI) по сравнению с одним только FOLFIRI в качестве лечения второй линии у пациентов с метастатическим колоректальным раком. Дж. Клин Онкол . 2010 г., 1. 28 (31): 4706-13. [Медлайн].
Simkens LH, Koopman M, Mol L, et al. Влияние индекса массы тела на исход у пациентов с запущенным колоректальным раком, получающих химиотерапию с таргетной терапией или без нее. евро J Рак .2011 ноябрь 47 (17): 2560-7. [Медлайн].
Boisen MK, Johansen JS, Dehlendorff C, Larsen JS, Osterlind K, Hansen J и др. Первичная локализация опухоли и эффективность бевацизумаба у пациентов с метастатическим колоректальным раком. Энн Онкол . 17 июля 2013 г. [Medline].
Nelson R. Pembro Одобрено для использования 1-й линии при колоректальном раке MSI-H / dMMR. Медицинские новости Medscape. Доступно на https://www.medscape.com/viewarticle/933172. 30 июня 2020 г .; Доступ: 8 июля 2020 г.
Райан ЭДЖ, О’Салливан Д.П., Келли М.Э., Сайед А.З., Нири ПК, О’Коннелл П.Р. и др. Мета-анализ эффекта увеличения интервала после длительного курса химиолучевой терапии перед операцией при местнораспространенном раке прямой кишки. Br J Surg . 2019 июн 19, 10 (9): e0138720. [Медлайн].
Эберт М.П., Танцер М., Баллафф Б. и др. TFAP2E-DKK4 и химиорезистентность при колоректальном раке. N Engl J Med . 2012, 5 января, 366 (1): 44-53. [Медлайн].
Hendlisz A, Van den Eynde M, Peeters M, Maleux G, Lambert B, Vannoote J, et al. Испытание фазы III, сравнивающее длительную внутривенную инфузию только фторурацила или радиоэмболизацию микросфер из смолы иттрия-90 при ограниченном в печень метастатическом колоректальном раке, резистентном к стандартной химиотерапии. Дж. Клин Онкол . 2010 10 августа. 28 (23): 3687-94. [Медлайн].
Wasan HS, et al; Исследователи испытаний FOXFIRE., Исследователи испытаний SIRFLOX., Исследователи исследования FOXFIRE-Global., Ван Хейзел Г., Шарма Р.А. Селективная внутренняя лучевая терапия первой линии плюс химиотерапия по сравнению с одной химиотерапией у пациентов с метастазами в печень от колоректального рака (FOXFIRE, SIRFLOX и FOXFIRE-Global): комбинированный анализ трех многоцентровых рандомизированных исследований фазы 3. Ланцет Онкол . 2017 сентября 18 (9): 1159-1171. [Медлайн]. [Полный текст].
Сантьяго I, Барата М., Фигейредо Н., Пареш О, Энрикес В., Галцерано А. и др.Признак расщепленного рубца как показатель устойчивого полного ответа на неоадъювантную терапию при раке прямой кишки. евро Радиол . 26 июля 2019 г. [Medline].
Song M, Wu K, Meyerhardt JA, Ogino S, Wang M, Fuchs CS и др. Потребление клетчатки и выживаемость после диагностики колоректального рака. JAMA Онкол . 2 ноября 2017 г. [Medline]. [Полный текст].
Давенпорт Л. Высокое потребление клетчатки связано с улучшением выживаемости при раке толстой кишки. Медицинские новости Medscape.Доступно на https://www.medscape.com/viewarticle/888006. 3 ноября 2017 г .; Дата обращения: 8 ноября 2017 г.
[Рекомендации] Кахи С.Дж., Боланд С.Р., Доминиц Д.А., Джардиелло Ф.М., Джонсон Д.А., Кальтенбах Т. и др. Наблюдение за колоноскопией после резекции колоректального рака: Рекомендации Рабочей группы многих обществ США по колоректальному раку. Гастроэнтерология . 2016 Mar.150 (3): 758-768.e11. [Медлайн]. [Полный текст].
[Рекомендации] Левин Б., Либерман Д.А., МакФарланд Б. и др.Скрининг и наблюдение для раннего обнаружения колоректального рака и аденоматозных полипов, 2008 г .: совместное руководство Американского онкологического общества, Целевой группы США по колоректальному раку и Американского колледжа радиологии. CA Cancer J Clin . 2008 май-июнь. 58 (3): 130-60. [Медлайн].
[Рекомендации] Рекомендации Американского онкологического общества по скринингу колоректального рака. Американское онкологическое общество. Доступно по адресу https://www.cancer.org/cancer/colon-rectal-cancer/detection-diagnosis-staging/acs-recommendations.html. 17 ноября 2020 г .; Дата обращения: 6 апреля 2021 г.
Уилт Т.Дж., Харрис Р.П., Касим А., Целевая группа по высокому уходу Американского колледжа врачей. Скрининг на рак: рекомендации Американского колледжа врачей по оказанию высококачественной помощи. Энн Интерн Мед. 2015 19 мая. 162 (10): 718-25. [Медлайн].
Shaukat A, Kahi CJ, Burke CA, Rabeneck L, Sauer BG, Rex DK. Клинические рекомендации ACG: скрининг колоректального рака, 2021 г. Am J Gastroenterol .2021, 1 марта. 116 (3): 458-479. [Медлайн]. [Полный текст].
[Руководство] Национальная комплексная онкологическая сеть. Руководство NCCN по клинической практике в онкологии: скрининг колоректального рака. NCCN. Доступно на http://www.nccn.org/professionals/physician_gls/pdf/colorectal_screening.pdf. Версия 1.2021 – 25 марта 2021 г .; Дата обращения: 6 апреля 2021 г.
[Рекомендации] Рубинштейн Дж. Х., Эннс Р., Хайдельбо Дж., Баркун А., Комитет по клиническим руководствам. Руководство Института Американской гастроэнтерологической ассоциации по диагностике и лечению синдрома Линча. Гастроэнтерология . 2015 сентябрь 149 (3): 777-82; викторина e16-7. [Медлайн]. [Полный текст].
[Рекомендации] Бальманья Дж., Балагер Ф., Сервантес А., Арнольд Д., Рабочая группа по рекомендациям ESMO. Семейный риск колоректального рака: Руководство по клинической практике ESMO. Энн Онкол . 2013 24 октября Дополнение 6: vi73-80. [Медлайн]. [Полный текст].
[Рекомендации] Стоффель Э.М., Мангу П.Б., Грубер С.Б., Гамильтон С.Р., Калади М.Ф., Лау М.В. и др. Синдромы наследственного колоректального рака: Американское общество клинической онкологии. Подтверждение рекомендаций по клинической практике семейного риска – колоректального рака: Руководства по клинической практике Европейского общества медицинской онкологии. Дж. Клин Онкол . 2015 10 января. 33 (2): 209-17. [Медлайн]. [Полный текст].
[Рекомендации] Syngal S, Brand RE, Church JM, Giardiello FM, Hampel HL, Burt RW и др. Клинические рекомендации ACG: Генетическое тестирование и лечение наследственных синдромов рака желудочно-кишечного тракта. Ам Дж Гастроэнтерол . 2015 февраль 110 (2): 223-62; викторина 263. [Medline]. [Полный текст].
Umar A, Boland CR, Terdiman JP, et al. Пересмотренные рекомендации Bethesda по наследственному неполипозному колоректальному раку (синдром Линча) и микросателлитной нестабильности. Национальный институт рака . 2004 18 февраля. 96 (4): 261-8. [Медлайн].
[Руководство] Гупта С., Либерман Д., Андерсон Дж. К., Берк, Калифорния, Доминиц Дж. А., Кальтенбах Т. и др. Рекомендации по наблюдению после колоноскопии и полипэктомии: обновленный консенсус Целевой группы США по колоректальному раку. Гастроэнтерология . 2020 Март 158 (4): 1131-1153.e5. [Медлайн].
[Рекомендации] Раттер, доктор медицины, Ист Дж., Рис К.Дж., Криппс Н., Дочерти Дж., Долвани С. и др.Британское общество гастроэнтерологов / Ассоциация колопроктологов Великобритании и Ирландии / Управление общественного здравоохранения Англии после полипэктомии и постколоректальной резекции рака. Кишечник . 2020 Февраль 69 (2): 201-223. [Медлайн]. [Полный текст].
[Рекомендации] Черч Дж., Симманг К., Целевая группа по стандартам, Американское общество хирургов толстой и прямой кишки, Совместная группа Америк по наследственному колоректальному раку и Комитет по стандартам Американского общества хирургов толстой и прямой кишки.Параметры практики лечения пациентов с доминантно наследственным колоректальным раком (семейный аденоматозный полипоз и наследственный неполипозный колоректальный рак). Диск прямой кишки . 2003 августа 46 (8): 1001-12. [Медлайн].
[Рекомендации] Монсон Дж. Р., Вайзер М. Р., Буйе В. Д., Чанг Дж. Дж., Рафферти Дж. Ф., Буйе В. Д. и др. Параметры практики лечения рака прямой кишки (пересмотренная). Диск прямой кишки . 2013 май. 56 (5): 535-50. [Медлайн].
[Рекомендации] Глинн-Джонс Р., Вирвиц Л., Тирет Е., Браун Г., Рёдель С., Сервантес А. и др.Рак прямой кишки: Руководство ESMO по клинической практике по диагностике, лечению и последующему наблюдению. Энн Онкол . 2018, 1. 29 октября (Приложение_4): iv263. [Медлайн]. [Полный текст].
[Рекомендации] Meyerhardt JA, Mangu PB, Flynn PJ, Korde L, Loprinzi CL, Minsky BD, et al. Последующее наблюдение, протокол наблюдения и меры вторичной профилактики для переживших колоректальный рак: одобрение руководства по клинической практике Американского общества клинической онкологии. Дж. Клин Онкол .2013 декабрь 10. 31 (35): 4465-70. [Медлайн].
[Рекомендации] Лабианка Р., Нордлингер Б., Беретта Г.Д., Москони С., Мандала М., Сервантес А. и др. Ранний рак толстой кишки: Руководство ESMO по клинической практике по диагностике, лечению и последующему наблюдению. Энн Онкол . 2013 24 октября Дополнение 6: vi64-72. [Медлайн].
[Рекомендации] Стил С.Р., Чанг Г.Дж., Хендрен С., Вайзер М., Ирани Дж., Буйе В.Д. и др. Практическое руководство по наблюдению за пациентами после лечения рака прямой и толстой кишки. Диск прямой кишки . 2015 Август 58 (8): 713-25. [Медлайн]. [Полный текст].
[Рекомендации] Аллегра С.Дж., Рамбл Р.Б., Гамильтон С.Р., Мангу ПБ, Роуч Н., Хантел А. и др. Расширенное тестирование мутации генов RAS при метастатической колоректальной карциноме для прогнозирования ответа на терапию моноклональными антителами рецептора против эпидермального фактора роста: Обновление предварительного клинического заключения Американского общества клинической онкологии, 2015 г. J Clin Oncol . 2016 10 января. 34 (2): 179-85. [Медлайн].[Полный текст].
[Рекомендации] Ван Катсем Э., Сервантес А., Адам Р. и др. Консенсусное руководство ESMO по ведению пациентов с метастатическим колоректальным раком. Энн Онкол . 2016 27 августа (8): 1386-422. [Медлайн]. [Полный текст].
Анатомия заднего прохода | Информация о раке анального канала
Анус – это вход в нижний отдел желудочно-кишечного тракта (ЖКТ), который соединяется с прямой кишкой, которая соединяется с толстой кишкой, которая, двигаясь в обратном направлении, соединяется с тонкой кишкой, затем с желудком, затем с пищеводом и, наконец, со ртом.Анус имеет длину примерно от 2 до 3 дюймов и состоит из клеток типа кожи, также известных как плоскоклеточные клетки. Есть две мышцы сфинктера: внутренняя мышца сфинктера, которая ощущается как мышечное кольцо, за которым находится прямая кишка; и наружная мышца сфинктера. Верхняя часть ануса или та часть, которая соединяется с прямой кишкой, известна как плоскоколонный переход. Здесь столбчатые или железистые эпителиальные клетки прямой кишки переходят в плоскоклеточные клетки заднего прохода.Эта граница несколько нерегулярна и динамична, что означает, что ее можно увидеть как колеблющуюся волнистую кромку при просмотре во время аноскопии высокого разрешения (HRA) после нанесения 3% уксусной кислоты (уксуса). Есть зубчатая или зубчатая линия, соответствующая столбцам, также известная как зубчатая линия, которую можно увидеть невооруженным глазом и которая находится чуть ниже чешуйчато-столбчатого соединения или по направлению к внешней стороне. Далее следует анальный канал, который ведет к анальной грани, которая представляет собой соединение на внешней стороне ануса волосистой и неволосистой кожи, аналогично стыку губы рта с кожей лицо.За границей, выходящей наружу на 2 дюйма, находится перианальная кожа, которую также называют анальным краем. Чешуйчато-столбчатое соединение – это область, наиболее часто поражаемая ВПЧ, и здесь вероятно возникновение многих поражений. Исторически различают рак анального канала или интраанальный рак (рак, расположенный внутри или внутри ануса) и анальный край или перианальную область.
Опять же, задний проход и прямая кишка отличаются от толстой кишки . Многие люди проходят колоноскопию и полагают, что это также поможет выявить рак анального канала.Колоноскопия полностью обходит задний проход и исследует кишечник намного дальше. Хотя некоторые специалисты по колоректальному лечению ищут и находят анальные поражения, они часто не ищут их специально, поскольку ищут в основном дальше в толстой кишке.
Прямая кишка – обзор | ScienceDirect Topics
13.2.4 Микроваскуляризация мозгового вещества почек
DVR – это переходные сосуды, в которых гладкомышечные клетки заменены сократительными перицитами [4, 16, 53, 56].DVR ответвляется от родительских юкстамедуллярных эфферентных артериол для снабжения кровотоком мозгового вещества почек. DVR составляют примерно половину диаметра юкстамедуллярных эфферентных артериол в диапазоне от 12 до 18 мкм, хотя некоторые из них могут достигать 20 мкм. DVR перемещаются от своего источника во внешней полосе внешнего мозгового вещества, сначала пересекая сосудистые пучки во внутренней полосе внешнего мозгового вещества [55, 56] (рис. 13.1). ДВР большего диаметра лежат в центре сосудистых пучков и проникают в самые глубокие области внутреннего мозгового вещества [4, 19, 56].Стенка DVR характеризуется постепенным замещением гладкой мускулатуры эфферентной артериолы сократительными перицитами, гладкомышечными клетками, окружающими DVR, и непрерывными капиллярами ложа других органов [57]. С увеличением глубины мозгового слоя перицитов становится все меньше, но они хорошо сохраняются во внутреннем мозговом веществе [58]. DVR имеют сплошной эндотелий с плотными контактами. Напротив, восходящие прямые сосуды (AVR), которые возникают из DVR, имеют сильно фенестрированный эндотелий (рис. 13.4) [59–61].
Рисунок 13.4. Сравнение характеристик настенных видеорегистраторов и AVR. Электронная микрофотография DVR и AVR в сосудистых пучках крыс. DVR имеют непрерывный эндотелий, а AVR фенестрированы. Обратите внимание на минимальный интерстиций, который существует между сосудами в этой области. Воспроизведено с разрешения Ref. [61].
Продольные срезы почки выявляют поразительную характеристику внешнего мозгового кровообращения, его разделение на сосудистые пучки и плотное капиллярное сплетение межслойной области внутренней полоски [63] (Рис. 13.1 и 13.2). Анатомические взаимоотношения микроциркуляции во внутренней полоске разделяют кровоток, предназначенный для перфузии внешнего и внутреннего мозгового вещества почки. Существуют видовые вариации в отношении ассоциации сегментов нефрона с периферией сосудистых пучков. «Простой» сосудистый пучок кролика, морской свинки, собаки, кошки, обезьяны и человека состоит только из DVR и AVR, за исключением нефронов [4, 19, 63]. DVR, которые снабжают кровоток межслойным капиллярным сплетением, отслаиваются от периферии сосудистых пучков, когда они проходят через внутреннюю полоску [64].AVR в сосудистых пучках – это только те, которые исходят из внутреннего мозгового вещества. Напротив, кровь, которая стекает из капиллярного сплетения внешнего мозгового вещества, поднимается прямо в кору, не соединяя сосудистые пучки. Таким образом, противоточный обмен во внутренней полосе включает все DVR, но только те AVR, которые дренируют внутренний мозг. «Сложный» сосудистый пучок некоторых грызунов включает нисходящие тонкие конечности коротких петлевых нефронов (нефронов, которые возвращаются из соединения внутреннего и внешнего мозгового вещества).Степень, в которой тонкие нисходящие конечности Генле встраиваются в сосудистые пучки, варьирует у разных видов и сильно развита у мышей [4, 19, 56, 63].
Параллельное расположение DVR в сосудистых пучках всех видов способствует регулированию регионального распределения кровотока в почках. Сужение DVR на периферии сосудистого пучка способствует перфузии внутреннего мозгового вещества. И наоборот, сужение DVR в центре пучка должно способствовать перфузии капиллярного сплетения в области между пучками.Psammomys obesus – это грызун, обитающий в пустыне, у которого сосудистые пучки объединяются во внешней полосе внешнего мозгового вещества, образуя «гигантские» сосудистые пучки [65].
Сосудистые пучки, характерные для внутренней полоски наружного продолговатого мозга, исчезают ниже соединения внутреннего и внешнего костного мозга. Во внутреннем мозговом веществе отдельные DVR и AVR рассредоточиваются между тонкими конечностями Генле и собирательными трубками (CD). По всему мозговому веществу AVR больше и многочисленнее, чем DVR. Как следствие, во время прохождения крови от юкстамедуллярной эфферентной артериолы к DVR, а затем к AVR, скорость потока в отдельном сосуде последовательно падает по мере увеличения общей окружности микрососудов [4, 66, 67].Последнее предположительно увеличивает время прохождения, чтобы обеспечить большую степень уравновешивания концентраций растворенных веществ между AVR кровью и мозговым интерстицием. Наружные сердцевинные сосудистые пучки имеют мало интерстициального пространства. Напротив, доля поперечного сечения мозгового вещества, относящаяся к интерстицию, существенно увеличивается в направлении самых глубоких областей внутреннего мозгового вещества, около кончика сосочков [4, 56, 68]. У некоторых видов почечно-мозговые интерстициальные клетки (RMIC) внутреннего мозгового вещества, по-видимому, связаны между тонкими конечностями Генле и прямой кишкой [50].Вероятно, что горизонтальное расположение RMIC помогает сохранить кортикомедуллярные градиенты растворенных веществ, ограничивая осевую диффузию вдоль продолговатого мозга [69, 70]. RMIC имеют рецепторы вазоактивных пептидов, таких как ангиотензин II, брадикинин и эндотелин (ЕТ). Кроме того, они выделяют вазоактивные агенты, такие как PGE 2 и медуллипин. RMIC сократительны и реагируют на различные паракринные факторы [71–74].
Трехмерные компьютерные реконструкции изображений, полученных из иммуноокрашенных серийных срезов, дали представление о взаимоотношениях между канальцами, CD и сосудистой сетью у крыс [55, 62, 75, 76].В частности, CD, нисходящие тонкие конечности Генле (DLH), восходящие тонкие конечности Генле (ALH), DVR и AVR идентифицируются по их соответствующей экспрессии аквапорина 2 (AQP2), аквапорина 1 (AQP1), хлоридного канала (ClCK1), переносчик мочевины типа B (UTB) и фенестральный белок PV-1. Тонкий DLH часто лишен экспрессии AQP1 и идентифицируется как тонкие конечности, лишенные ClCK1, но экспрессирующие α, β кристаллин, антиген, который присутствует вдоль всей петли Генле [55, 77]. Тонкие DLH включают полностью нулевую группу AQP1, которая рано поворачивается во внутреннем мозговом веществе, и более длинные группы, которые положительны на AQP1 в течение первых ~ 40% своей длины.Последние превращаются в тонкий ALH в более глубоких областях внутреннего мозга. Более 50% AQP1-положительного DLH также экспрессируют ClC-K1. Положительные сегменты AQP1 имеют полулунные клеточные тела, которые регулярно выступают в просвет [78]. Часть толстых восходящих конечностей длинных петлевых нефронов мыши включена в сосудистые пучки наружной внутренней полосы мозгового вещества. Большинство длинных, петлевых, толстых восходящих конечностей связаны с периферией пучка. Напротив, тонкие DLH с короткими петлями включены в более периферические части сосудистых пучков (Рисунок 13.5) [77, 78].
Рисунок 13.5. Трубчатые сосудистые связи и скопления собирательных протоков во внутреннем мозговом веществе. (A) Кластер CD (синий) окружен DVR (красный) и тонким DLH (зеленый). Ни DVR, ни тонкий DLH не включены в центр кластера. (B) Кластер CD (синий) имеет как AVR (красный), так и тонкий ALH (зеленый) в своем окружении и внутри кластера. (C) Идеализированное изображение кластера CD (синий) в разрезе по отношению к AVR (красный) и тонкому ALH (зеленый). AVR и тонкий ALH диффузно распределены вокруг и внутри кластера CD.(D) Идеализированное изображение поперечного сечения тонких DLH (фиолетовый) и DVR (голубой), окружающих открытые области, в которых находятся кластеры CD. Из исх. [62, 78]. (См. Страницу 15 в цветном разделе в конце книги)
У крысы кластеры CD сливаются, образуя один большой CD в глубоком мозговом веществе. Структурированные паттерны канальцев и сосудов окружают кластеры CD [55, 77]. DVR и DLH занимают области вне кластеров, в то время как AVR и ALH диффузно распределены по внутреннему мозговому веществу, включая центральные области кластеров CD.Схема из четырех AVR, примыкающих к отдельным компакт-дискам (рис. 13.6) [62]. Точки привязки, где AVR близко подходят к стенке CD, предполагают механическую роль в удерживании AVR в открытом состоянии, предотвращении их коллапса, когда интерстициальное давление превышает давление в просвете, чтобы управлять поглощением жидкости [70, 80, 81]. Последствия этих подробных трубчато-сосудистых взаимоотношений были изучены с помощью математического моделирования [82–84]. Организация наружного продолговатого мозга в сосудистые пучки и область перибундала усиливает доставку жидкости с высокой осмоляльностью во внутреннее мозговое вещество с помощью длинных петель DLH и CD.Прогнозируется, что уменьшение количества DVR, которые достигают внутреннего и внешнего медуллярного соединения, будет способствовать увеличению концентрации мочи, так же как и высокая степень фенестрации AVR и проницаемости растворенных веществ. Поразительное наблюдение за толстыми восходящими конечностями Генле внутри сосудистых пучков мыши [76] может иметь важные последствия для концентрации в моче, поскольку реабсорбция хлорида натрия из этих структур может повышать вицинальную осмоляльность, что способствует поглощению воды из AQP1, экспрессирующего DVR, тем самым концентрируя их содержимое по пути к внутреннему мозговому веществу.
Рисунок 13.6. Тесная связь восходящей прямой кишки и собирающих протоков во внутреннем мозговом веществе. (A) Четыре AVR (красные) окружают единственный внутренний медуллярный CD (синий). Последовательные панели показывают вращение, как указано в идеализированном изображении над каждой панелью. (B) Просвечивающая электронная микрофотография внутреннего медуллярного CD, окруженного четырьмя AVR, которые примыкают к аблюминальной поверхности (просветы AVR отмечены звездочками). Полоса = 1 микрон. Из исх. [62]. (См. Страницу 15 в цветном разделе в конце книги)
Как и капиллярные русла других органов, мозговое кровообращение почек снабжает кислородом и питательными веществами окружающие ткани.Однако конкурирующее требование по сохранению кортикомедуллярных градиентов NaCl и мочевины должно быть выполнено, чтобы почки достигли концентрации в моче. Противоточный обмен между DVR и AVR развился для предотвращения «вымывания» кортикомедуллярных градиентов [4, 53, 85, 86] и является адаптацией, встречающейся в природе, где важно предотвратить рассеяние градиентов растворенных веществ и тепла [86]. Одним из потенциально вредных последствий противоточного обмена является результирующее низкое давление кислорода в мозговом веществе.Кислород в крови DVR диффундирует в кровь AVR и направляется в сторону коры почек, вызывая низкое кислородное напряжение, которое может предрасполагать активно транспортирующую соль толстую восходящую конечность Генле во внешнем мозговом веществе к ишемическому инсульту [6].
Микроциркуляция мозгового вещества почек улавливает NaCl и мочевину, откладываемые в интерстиций петлями Генле и CD [79]. Если бы не противоточная конструкция, кровоток через мозговой слой рассеивал бы такие пространственные градиенты.Вместо этого противоточный обмен обеспечивает средства, с помощью которых кровоток через мозговое вещество концентрируется, а затем разбавляется для сохранения градиентов, установленных противотоком размножения.
Изображение, определение, условия и многое другое
Источник изображения
© 2014 WebMD, LLC. Все права защищены.
Анус – это отверстие, где заканчивается желудочно-кишечный тракт и выходит из тела. Анус начинается в нижней части прямой кишки, последней части толстой кишки.Аноректальная линия отделяет задний проход от прямой кишки.
Жесткая ткань, называемая фасцией, окружает задний проход и прикрепляет ее к близлежащим структурам.
Круглые мышцы, называемые наружным сфинктером заднего прохода, образуют стенку заднего прохода и удерживают ее в закрытом состоянии. Железы выделяют жидкость в задний проход, чтобы его поверхность оставалась влажной.
Пластинчатая группа мышц, называемая поднимающими задний проход, окружает задний проход и образует дно таза. Сеть вен выстилает кожу заднего прохода.
Условия ануса
- Внутренний геморрой: опухшие вены внутри заднего прохода или прямой кишки.Их нельзя увидеть снаружи тела.
- Наружный геморрой: кровеносные сосуды, которые набухают возле отверстия ануса или выпячиваются снаружи.
- Рак анального отверстия: рак заднего прохода встречается редко. Заражение вирусом папилломы человека (ВПЧ), анальный секс и несколько половых партнеров увеличивают риск.
- Анальный герпес: анальный секс может распространять вирусы герпеса HSV-1 и HSV-2. Симптомы включают болезненные язвы вокруг ануса, которые приходят и уходят.
- Анальные бородавки: Заражение вирусом папилломы человека (ВПЧ) может привести к образованию бородавок внутри и вокруг ануса.
- Анальный свищ: аномальный канал, развивающийся между анусом и кожей ягодиц. Воспалительное заболевание кишечника (болезнь Крона и язвенный колит) или перенесенное хирургическое вмешательство являются частыми причинами.


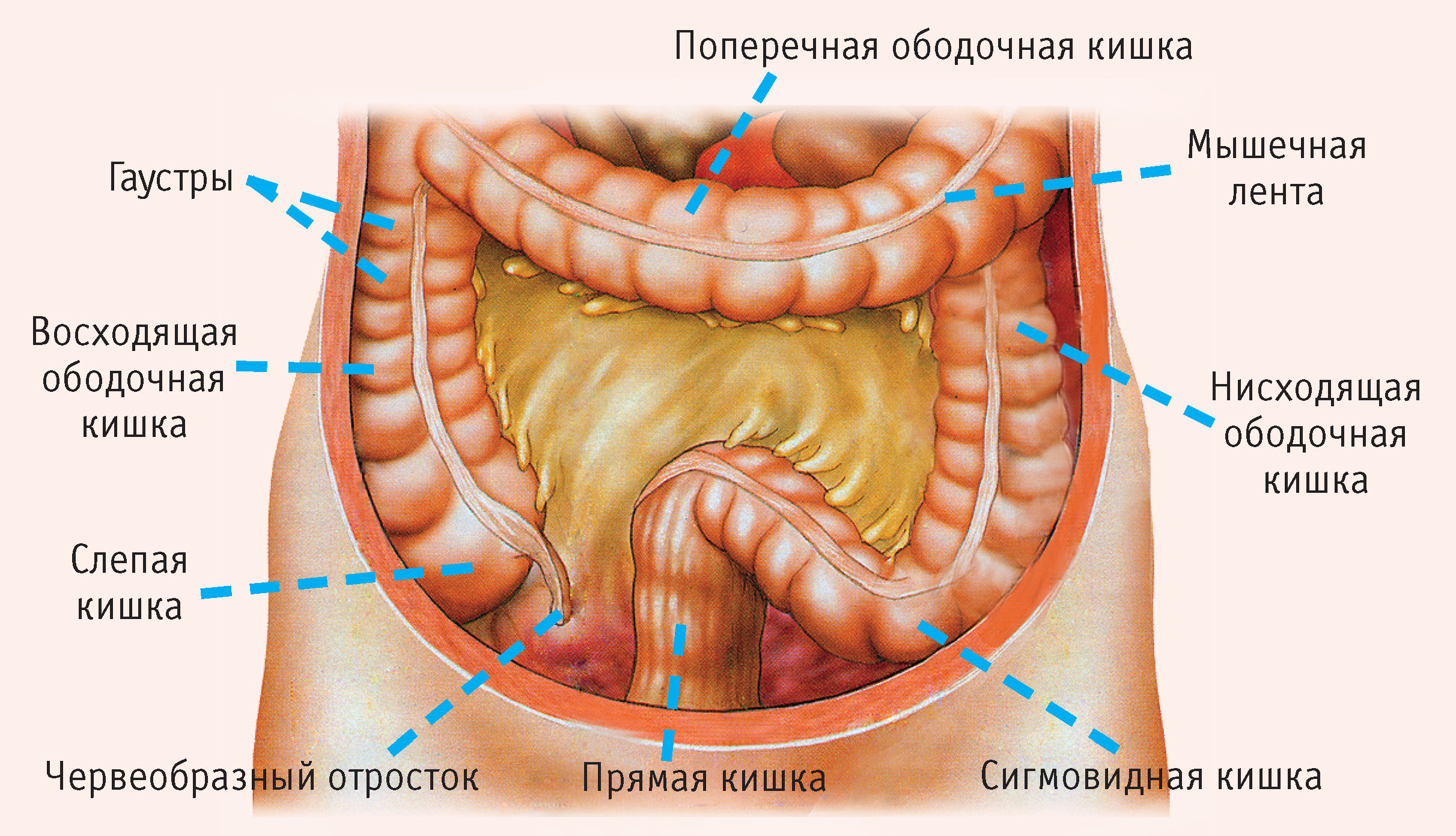
 E.Duke`s.
E.Duke`s.