Узлы в желудке что это: Рак желудка: описание заболевания | Клиника Рассвет
Рак желудка: описание заболевания | Клиника Рассвет
Быстрый переходРак желудка — злокачественное образование слизистой оболочки желудка, находящееся на 6 месте в структуре заболеваемости онкологическими заболеваниями в России (в 2017 г. в РФ раком желудка заболело 37291 человек).
Рак желудка обычно развивается в клетках, которые вырабатывают слизистый секрет, эти клетки расположены в слизистой оболочке желудка. Этот тип рака называется аденокарцинома.
За последние несколько десятилетий заболеваемость раком желудка снижается во всем мире. В то же время, рак в области, где верхняя часть желудка (кардия) встречается с нижним отделом пищевода, становится гораздо более распространенным заболеванием.
Эта область желудка называется гастроэзофагеальным переходом. А рак в этой зоне – гастроэзофагеальным раком.
Какие симптомы у рака желудка?
Признаки и симптомы гастроэзофагеального рака и рака желудка:
- Чувство вздутия после еды
- Чувство сытости после приема небольшого количества пищи
- Сильная, постоянная изжога
- Выраженные, частые желудочные расстройства
- Необъяснимая, стойкая тошнота
- Боль в животе
- Частая рвота, обычно связанная с приемом пищи
- Непреднамеренная потеря веса
- Усталость
Когда стоит обратиться к врачу?
Если у вас есть признаки и симптомы, которые вас беспокоят, запишитесь на прием к врачу. В клинике Рассвет работает мультидисциплинарная команда высококвалифицированных специалистов – гастроэнтерологов, терапевтов, диетологов, к которым вы можете обратиться за помощью.
В клинике Рассвет работает мультидисциплинарная команда высококвалифицированных специалистов – гастроэнтерологов, терапевтов, диетологов, к которым вы можете обратиться за помощью.
Врач сначала изучит более распространенные причины этих признаков и симптомов, а при выявлении опухолевого процесса направит на консультацию к врачу-онкологу клиники Рассвет.
Причины рака желудка
Рак возникает тогда, когда количество приобретенных мутаций в ДНК определенной популяции клеток, вызванных различными причинами, позволяет им бесконтрольно делиться и «прятаться» от иммунной системы.
Накапливающиеся раковые клетки образуют опухоль, которая способна проникать в близлежащие структуры. Раковые клетки могут отделяться от опухоли и распространяться по всему телу. Это называется метастазирование.
Несмотря на то, что основная причина развития рака желудка до сих пор не ясна, есть четкие представления о факторах риска и предрасполагающих факторах.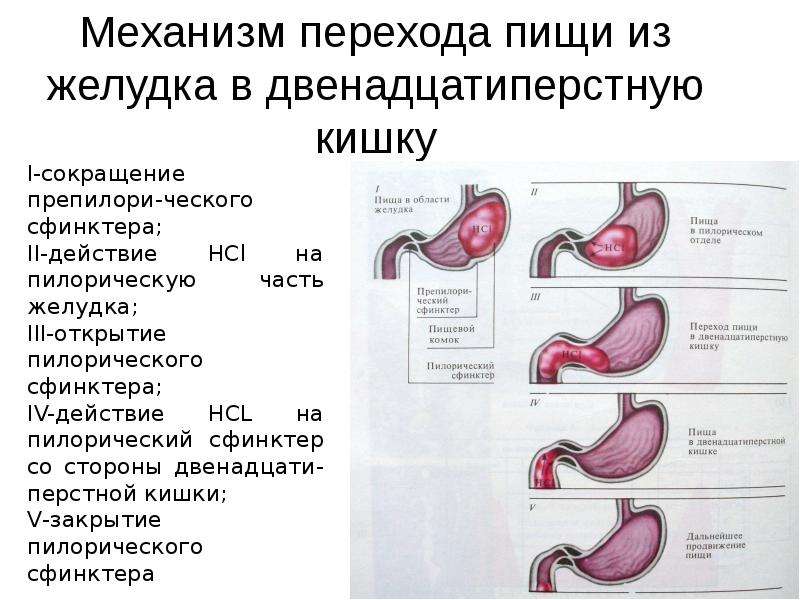
В последние годы набирает обороты доказательная база связи рака желудка с инфицированностью бактерией Helicobacter pillory, которая часто вызывает хронический гастрит и язвенную болезнь желудка.
Существует доказанная связь между диетой с высоким содержанием соленой и копченой пищи и раком, расположенным в основной части (теле) желудка. По мере расширения использования холодильной техники для сохранения пищевых продуктов во всем мире снизились показатели заболеваемости раком желудка.
Факторы риска
Основными факторами риска развития кардиоэзофагиального рака являются ГЭРБ и ожирение в анамнезе.
Факторы, повышающие риск заболевания раком тела желудка, включают:
- Диета с высоким содержанием соленой и копченой пищи
- Диета с низким содержанием фруктов и овощей
- Случаи рака желудка в семье
- Инфекция Helicobacter pylori
- Длительно существующее воспаление желудка
- Пернициозная (В12) анемия
- Курение
- Полипы желудка
Рекомендации врачей клиники Рассвет по профилактике рака желудка
До конца остается невыясненным, какой именно ключевой фактор вызывает гастроэзофагеальный рак или рак тела желудка, поэтому его невозможно предотвратить.Но Вы можете предпринять меры для снижения риска развития этого грозного заболевания.
Для этого необходимо внести небольшие изменения в вашу повседневную жизнь:
- Контролируйте свой вес. При наличии признаков ожирения проконсультируйтесь с диетологом по вопросам изменения пищевого поведения.
- Постарайтесь быть физически активными большую часть дней в неделе. Регулярные физические упражнения связаны со снижением риска заболевания раком желудка.
- Ешьте больше фруктов и овощей. Старайтесь ежедневно добавлять в рацион больше фруктов и овощей. Важно не только количество, но и разнообразие, доказано, что употребление в течение дня 5 и более видов овощей и/или фруктов значительно снижает риск рака желудка.
- Уменьшите потребление соленой и копченой пищи.
- Откажитесь от курения. Если куришь – бросай. Если не куришь – не начинай. Курение повышает риск заболевания не только раком желудка, но и многих других видов рака.
 Бросить курить самостоятельно может быть очень сложно, вы можете обратиться к врачам клиники Рассвет, вам предоставят практические советы и информацию о существующих медикаментах, позволяющих облегчить отказ от курения.
Бросить курить самостоятельно может быть очень сложно, вы можете обратиться к врачам клиники Рассвет, вам предоставят практические советы и информацию о существующих медикаментах, позволяющих облегчить отказ от курения.
Диагностика рака желудка
Исследования и процедуры, используемые для диагностики гастроэзофагеального рака и рака тела желудка, включают следующее:
ЭГДС – это эзофагогастродуоденоскопия, исследование, при котором с помощью маленькой видеокамеры производится осмотр слизистых оболочек пищевода, желудка, двенадцатиперстной кишки.
Во время этого исследования с помощью специальной видеокамеры врач осматривает слизистые оболочки и ищет признаки опухолевого процесса. При обнаружении подозрительных участков проводится забор кусочка ткани для анализа, это биопсия.
Биопсия ткани крайне важна, так как ткань подвергается современной патоморфологической диагностике, с проведением гистологического, а в ряде случаев иммуногистохимического и молекулярно–генетического исследования – это позволяет поставить правильный диагноз и назначить лечение.
Эндоскопическая ультрасонография – это ультразвуковое исследование, которое выполняется специальным датчиком, встроенным в эндоскоп, то есть исследование делается непосредственно стенки желудка. Это необходимо для оценки истинной глубины прорастания, чего не видно другими методами, для выделения пациентов, которым может быть выполнена эндоскопическая резекция слизистой с диссекцией подслизистого слоя – современный миниинвазивный вид лечения раннего (только!) рака желудка.
Лучевая диагностика. Для выявления рака желудка используются такие методы, как компьютерная томография (КТ) и специальный вид рентгеновского исследования – ренгеноскопия с контрастированием, когда пациент проглатывает специальное ренгенконтрастное вещество, которое позволяет выявить опухолевые изменения. Это исследование позволяет оценить проходимость пищевода и желудка, что особенно актуально при явлениях стеноза – затруднения прохождения пищи и воды через суженный из-за опухолевого роста просвет желудка.
Дополнительные исследования, необходимые для определения распространенности опухолевого процесса. Они могут включать КТ и МРТ других отделов организма для исключения отдаленного метастазирования. Определение стадии развития рака необходимо врачу для выбора наиболее подходящего для вас лечения.
Радионуклидное исследование, которое может быть выполнено при появившихся болях в костях – остеосцинтиграфия, позволяющая оценить поражение костей скелета.
Для определения стадии рака используются следующие методики и процедуры:
- Лучевая диагностика, которая включает методики, компьютерную томографию, магнитно-резонансную томографию, позитронно-эмиссионную томографию (ПЭТ).
- Для оценки общего состояния пациента обязательно применяются различные клинические анализы крови.
- Диагностическая операция. Если другими методиками невозможно достоверно установить распространенности опухолевого процесса, врач может порекомендовать операцию для поиска признаков того, что рак распространился за пределы пищевода или желудка, в грудной или брюшной полости.

В зависимости от ситуации могут использоваться и другие методы.
Стадии рака желудка
Выделяют следующие стадии аденокарциномы желудка или пищевода:
- I стадия. На этом этапе опухоль ограничивается слизистой оболочкой, которая покрывает внутреннюю часть пищевода или желудка.
- II стадия. Рак на этом этапе распространился глубже, прорастая в более глубокий мышечный слой пищевода или стенки желудка. Рак может распространиться и на лежащие рядом с желудком лимфатические узлы, это регионарные метастазы.
- III стадия. На данном этапе рак может распространиться через все слои пищевода или желудка и распространиться на соседние структуры. Или это может быть опухоль меньшего размера, которая более широко распространилась на лимфатические узлы.

- IV стадия. Она указывает на то, что рак распространился на отдаленные участки тела и имеются отдаленные метастазы.
Как лечить рак желудка
В клинике Рассвет для лечения злокачественных опухолей желудка применяется тактика мультидисциплинарного подхода с обсуждением сложных случаев на консилиуме с привлечением хирурга, химиотерапевта и радиотерапевта.
У нас есть все необходимое для проведения химиотерапии по российским и западным протоколам, проведения сопроводительной терапии и при необходимости маршрутизации пациента на другие методы лечения.
Автор:
Рак желудка
Вам поставили диагноз: рак желудка?Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх.
 Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».Очень часто пациенты чувствуют себя безгранично одинокими вначале пути. Но вы должны понимать – вы не одни. Мы поможем вам справиться с болезнью и будем идти с Вами рука об руку через все этапы вашего лечения.
Предлагаем Вашему вниманию краткий, но очень подробный обзор рака желудка.
Его подготовили высоко квалифицированные специалисты торакоабдоминального отделения МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России..
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
ВведениеАнатомия органа
Желудок – орган пищеварения, относится к верхним отделам пищеварительного тракта.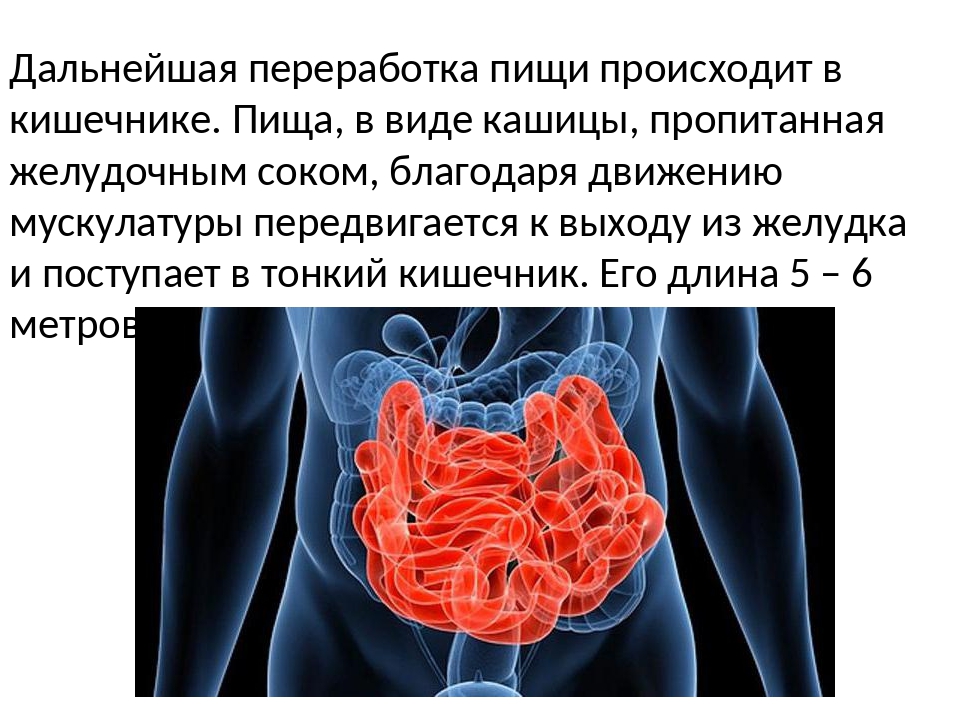 Представляет собой полый мышечный орган, располагается между пищеводом и двенадцатиперстной кишкой, в верхнем этаже брюшной полости, занимая преимущественно срединное положение. Объем и размеры желудка варьируют в зависимости от его наполнения. Пустой желудок длиной 18-20см, объем – около 400мл, при наполнении желудка объем его может возрастать до 4л.
Представляет собой полый мышечный орган, располагается между пищеводом и двенадцатиперстной кишкой, в верхнем этаже брюшной полости, занимая преимущественно срединное положение. Объем и размеры желудка варьируют в зависимости от его наполнения. Пустой желудок длиной 18-20см, объем – около 400мл, при наполнении желудка объем его может возрастать до 4л.
Желудок имеет большую и малую кривизну, переднюю и заднюю стенки, и отделы – кардиальный, субкардиальный отделы, дно, тело и антральный отдел с пилорическим каналом, содержащим пилорический сфинктер – циркулярную мышцу, регулирующую поступление пищевого комка в двенадцатиперстную кишку. Вдоль большой и малой кривизны располагаются сосуды (артерии, вены, лимфатические сосуды) и нервные волокна, обеспечивающие питание стенки желудка и регулировку его работы. Вокруг сосудисто-нервных пучков имеется жировая клетчатка, содержащая лимфатические узлы, через которые осуществляется отток лимфы из органа. К передней поверхности желудка прилежит левая доля печени, к задней – поджелудочная железа.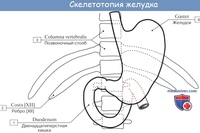
Всего выделяют 4 слоя стенки желудка: слизистая оболочка, подслизистая основа, мышечная оболочка и серозная оболочка. Далее нам пригодятся эти термины для понимания распространенности процесса.
Желудок, как было сказано выше, участвует в переваривании пищи. Это происходит благодаря наличию большого количества желез желудка, которые вырабатывают желудочный сок. Желудочный сок, в свою очередь, с помощью пищеварительных ферментов расщепляет белки и частично жиры. За счёт наличия мышц в стенке желудок перемешивает пищу и желудочный сок, образуя химус — жидкую кашицу, которая проходит дальше, в двенадцатиперстную кишку.
Основная функция желудка – накопление пищевой массы, ее механическая и химическая (с помощью желудочного сока) обработка и продвижение в двенадцатиперстную кишку. Кроме того, желудочный сок содержит соляную кислоту, выполняющую и защитную (бактерицидную) функцию, а также слизистая оболочка желудка выделяет ряд специфических факторов и биологически активных веществ, которые регулируют дальнейшее пищеварение.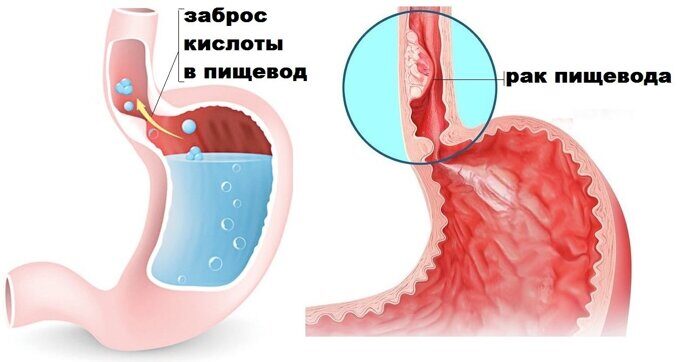 В процессе желудочного пищеварения всасываются вода, соли, глюкоза.
В процессе желудочного пищеварения всасываются вода, соли, глюкоза.
Рак желудка – это злокачественная опухоль, развивающаяся из клеток внутренней слизистой оболочки желудка. По локализации выделяют опухоли верхних (проксимальных, близких к пищеводу) отделов желудка, средних отделов (тела) желудка и нижних (дистальных, ближе к двенадцатиперстной кишке) отделов, опухоль может распространяться на два и более отдела и приобретать тотальное распространение.
Рак желудка, как и другие злокачественные опухоли, имеет способность прорастать в толщу стенки органа и врастать в прилежащие органы и структуры, а также давать отсевы в ближайшие к органу лимфатические узлы (регионарные метастазы). Рак желудка может распространяться вдоль пищеварительной трубки на пищевод, двенадцатиперстную кишку, а также прорастать в поджелудочную железу, печень, переднюю брюшную стенку, поперечно-ободочную кишку и ее брыжейку. Опухолевые клетки могут переноситься с током крови в другие органы (печень, легкие, кости и др) и давать рост новых очагов (отдаленные метастазы), а также при прорастании наружной оболочки – рассеиваться по брюшной полости и формировать множественные очаги на брюшине (перитонеальная диссеминация).
Опухолевые клетки могут переноситься с током крови в другие органы (печень, легкие, кости и др) и давать рост новых очагов (отдаленные метастазы), а также при прорастании наружной оболочки – рассеиваться по брюшной полости и формировать множественные очаги на брюшине (перитонеальная диссеминация).
В мире рак желудка занимает 5 место в структуре онкологической заболеваемости и 2 место в структуре смертности от онкологических заболеваний. Поскольку это заболевание имеет высокий показатель смертности (более 700 000 в год), оно является вторым в структуре онкологической смертности после рака лёгкого. Чаще рак желудка возникает у мужчин. В России рак желудка занимает 5-е место в структуре заболеваемости злокачественными новообразованиями у мужчин, и 6-е – у женщин. За последние 10 лет отмечается тенденция к снижению абсолютного числа первично выявленных больных раком желудка.
Морфологическая классификация рака желудкаПо строению опухоли желудка могут очень сильно различаться. Строение клеток опухоли определяет ее «гистологический» тип.
Строение клеток опухоли определяет ее «гистологический» тип.
Существует несколько вариантов рака желудка:
Аденокарцинома
Этот вид формируется в железистом эпителии желудка. Аденокарцинома, в свою очередь, подразделяется на высоко-(G1), умеренно-(G2), низко- (G3) и недифференцированную(G4). Чем меньше в опухолевой клетке остается черт «нормальной» клетки (предшественницы), тем ниже степень ее дифференцировки (G1->G4). Одной из наиболее агрессивных разновидностей аденокарцином является перстневидноклеточный рак желудка.
Плоскоклеточный рак
Самый нераспространенный тип опухоли. Появляется между слоями железистого эпителия желудка из плоских клеток.
Железисто-плоскоклеточный рак
Опухоль, в которой сочетаются элементы аденокарциномы и плоскоклеточного рака.
Нейроэндокринная карцинома (включая мелкоклеточный рак желудка)
Редкая высоко злокачественная форма рака желудка, которую можно диагностировать при помощи иммуногистохимического исследования. Отличается высоким потенциалом к метастазированию.
Отличается высоким потенциалом к метастазированию.
Недифференцированный рак
Помимо раковых опухолей в желудке могут встречаться карциноиды – опухоли из клеток диффузной нейроэндокринной системы, расположенных в желудке. Карциноиды представляют собой полиповидные опухоли, часто множественные, и отличаются более доброкачественным течением по сравнению с аденокарциномами.
Также есть классификация, которую активно используют врачи-онкологи, занимающиеся опухолями желудка. В данной классификации есть всего 2 варианта: рак желудка кишечного типа и диффузного.
Рак желудка кишечного типа сходен по строению с опухолями кишечника (откуда и берет свое название) и представлен отчетливыми железистыми структурами, состоящими из цилиндрического эпителия. Часто причинами развития рака желудка кишечного типа являются факторы окружающей среды, а именно питания и образа жизни, о которых мы поговорим позже. Также значительную роль в возникновении данного типа рака желудка играет бактерия H. pylori.
pylori.
Для рака желудка диффузного типа не характерно наличие фоновых заболеваний, однако существуют наследственные формы (синдром наследственного рака желудка диффузного типа), обусловленные передачей дефектного гена.
В отличие от рака желудка кишечного типа, для диффузного типа не характерна стадийность поражения слизистой оболочки желудка. В то же время, при этой форме чаще появляется не один, а несколько очагов опухолевого поражения одновременно. Для рака желудка диффузного типа характерно более агрессивное и быстрое течение болезни, а значит методы лечения этой формы также более агрессивны.
Как все злокачественные новообразования, в развитии рака желудка выделяют 4 стадии:
• Первой стадии процесса соответствует распространенность опухоли не глубже мышечного слоя, возможно наличие МТС в 1-2 регионарных лимфоузлах.
• Вторая стадия характеризуется глубиной инвазии до серозного слоя, но без МТС в регионарных лимфоузлах, либо наличие регионарных МТС с небольшой инвазией опухоли.
• Третья стадия определяется глубокой инвазией и наличием МТС в регионарных лимофузлах.
• Четвертая стадия определяется всегда при наличии отдаленных метастазов (М1).
На ранних стадиях развития рака желудка специфических клиническим симптомов, как правило, не бывает. Пациентов беспокоят ощущение общего дискомфорта в верхнем этаже брюшной полости, чаще всего связанного с сопутствующими заболеваниями желудочно-кишечного тракта (хронический панкреатит, холецистит, колит), либо с фоновыми воспалительными изменениями в слизистой оболочке желудка. Болевые ощущения в желудке появляются при наличии изъязвления или воспаления с вовлечением глубоких слоев стенки желудка, где имеются нервные окончания, способные воспринять боль. Изъязвление в слизистой оболочке желудка – локальное разрушение слизистой оболочки желудка до глубоких слоев (подслизистого, мышечного), может вызывать болевые ощущения в верхних отделах живота, дискомфорт и тошноту, а в редких случаях вызывать желудочные кровотечения.
Выявление рака желудка на ранних стадиях происходит, как правило, при выполнении эндоскопического исследования либо по поводу неясных ощущений в животе, либо при профилактических осмотрах.
Научные данные свидетельствуют о том, что с момента появления первой раковой клетки до достижении опухолью размером 2 мм в пределах слизистой оболочки проходит от 2 до 7 лет (в зависимости от индивидуального темпа роста опухоли). Ранняя стадия рака желудка занимает период длительностью не менее 5 лет. Следовательно, выявление рака желудка на ранней, излечимой стадии, можно считать основным благоприятным прогностическим фактором в лечении рака желудка.
В Японии, где заболеваемость раком желудка чрезвычайно высока, существует государственная национальная программа, направленная на раннее выявление и лечение рака желудка (т.н. скрининг рака желудка). Она заключается в обязательном проведении гастроскопии всем гражданам, а при наличии факторов риска и фоновых заболеваний – регулярное проведение эндоскопического исследования.
При достижении опухолью определенных размеров можно выделить условно ряд симптомов:
-дискомфорт в верхних отделах брюшной полости, чувство тяжести, невозможность принять обычный объем пищи;
-боли в верхних отделах живота или разлитого характера, умеренной интенсивности, связанные или не связанные с приемом пищи, боли натощак;
-наличие анемии без явных причин также может быть следствием опухолевого процесса в желудке и является показанием к проведению гастроскопии;
– тошнота, эпизодическая рвота съеденной пищей. При сужении опухолью выходного отдела желудка отмечается застой пищи, при присоединении гнилостной флоры появляется специфический запах изо рта, появляется обильная рвота дурно-пахнущим содержимым, накапливающимся в желудке в течение нескольких суток;
-рвота с кровью, черный жидкий стул, резкая слабость и понижение артериального давления свидетельствуют о желудочном кровотечении, причиной которого может быть опухоль желудка;
-затруднение прохождения пищи (дисфагия) развивается при распространении опухоли желудка на пищеводно-желудочный переход и пищевод;
-похудание, слабость могут быть следствие нарушения питания (при сужении просвета желудка) либо свидетельствовать о далеко зашедшем процессе с развитием отдаленных метастазов;
-иногда заболевание впервые проявляется увеличением лимфоузлов надключичной области слева, реже – на шее, либо выявлением на УЗИ малого таза увеличенных, метастатически измененных яичников;
-у молодых пациентов манифестация заболевания может быть сразу в виде появления асцита и кишечной непроходимости вследствие перитонеального канцероматоза.
Наличие факторов риска не означает, что рак желудка обязательно вас коснется. Стоит сказать, что отсутствие каких-либо факторов риска тоже не означает, что вы защищены от развития опухолей, ведь возникновение их связано с более сложными механизмами и возможными изменениями в генах.
Факторы риска настолько многообразны, что проще будет разделить их на группы:
1. Пищевые факторы (повышенное потребление поваренной соли; диета с высоким содержанием мясных продуктов, приготовленных с использованием соли, копчения, консервантов; пищевые нитраты и нитрозосодержащие компоненты).
2. Инфекционные факторы (инфекцию Helicobacter pylori и вирус Epstein-Barr)
3. Факторы внешней среды и образа жизни (курение табака, ожирение, профессиональные вредности, в т.ч. угольная пыль, лако-красочные работы, производство резины и метталургия)
4. Наследственные факторы (наличие у кровного родственника рака желудка и/или мутации гена CDh2)
Строго наследственными формами рака желудка в настоящее время считаются три генетических синдрома:
Наследственный рак желудка диффузного типа
При наличии данного синдрома вероятность развития рака желудка в течение жизни превышает 80%. Средний возраст возникновения опухоли составляет 38 лет. Одной из наиболее вероятных генетических основ данного синдрома является мутация в гене CDh2.
Согласно международным рекомендациям 2015 г. НРЖДТ можно заподозрить при наличии одного из следующих критериев:
1. если имеется как минимум два случая рака желудка в семье, среди которых хотя бы один диффузный;
2. если диффузный рак желудка возник у пациента в возрасте до 40 лет;
3. если имеется сочетание диффузного рака желудка и долькового рака молочной железы у одной больной или у близких родственников, при возникновении любой из этих опухолей в возрасте до 50 лет. Данная форма наследственного рака желудка характеризуется ранним началом заболевания и агрессивным течением.
Синдром GAPPS (от англ. – gastric adenocarcinoma & proximal polyposis of the stomach)
Обусловлен развитием полипоза желез в верхней части желудка.
Синдром фамильного рака желудка кишечного типа.
О наличии синдрома фамильного рака желудка кишечного типа у пациента с отягощенным семейным анамнезом следует задуматься при выявлении кишечного типа опухоли и отсутствии полипов в желудке.
Первичная диагностика рака желудка включает в себя:
• Осмотр врачом, выявление семейного анамнеза, факторов риска рака желудка.
• Эзофагогастродуоденоскопия (ЭГДС) выполняют специальным инструментом – гибким эндоскопом, представляющим собой тонкий гибкий шланг с подсветкой и видеокамерой на конце, который вводят через рот в просвет пищевода, желудка и двенадцатиперстной кишки. Этот метод позволяет прицельно рассмотреть все отделы пищевода, желудка, двенадцатиперстной кишки, в том числе при сильном увеличении, с применением различных дополнительных методик для выявления очагов измененной слизистой оболочки и забора материала для биопсии и гистологического/цитологического исследований. Существуют специальные методы окрашивания, прижизненной биопсии, осмотра в специальных режимах, позволяющих сразу заподозрить злокачественное заболевание. Эндоскопическое ультразвуковое исследование позволяет уточнить глубину инвазии опухоли в стенку желудка, рассмотреть ближайшие регионарные лимфатические узлы. В некоторых ситуациях эндоскопию выполняют под наркозом.
• Гистологическое или цитологическое исследование под микроскопом взятых кусочков опухоли (биопсия) позволяет подтвердить диагноз злокачественной опухоли, определить ее гистологический тип, выявить предраковые изменения слизистой оболочки желудка.
Уточняющая диагностика проводится с целью уточнения распространенности опухолевого процесса, наличие метастазов, и соответственно для определения стадии опухоли, включает в себя:
• Рентгенография пищевода и желудка с введением контраста (сульфата бария). Стандартная методика, заключающаяся в том, что больному предлагают выпить контраст, одновременно производя рентгеновские снимки. Метод позволяет выявить опухоль в желудке, места опухолевого сужения, нарушение эвакуации содержимого из желудка, уменьшение просвета желудка при диффузном раке.
• Ультразвуковое исследование (УЗИ) органов брюшной полости, забрюшинного пространства, лимфатических узлов шеи, над- и подключичных зон, малого таза. Позволяет обнаружить метастазы в печени, лимфатических узлах, малом тазу, яичниках, выявить наличие свободной жидкости в брюшной полости. В ряде наблюдений при соблюдении методики удается визуализировать опухоль непосредственно в желудке, выявить прорастание ее в соседние органы и структуры, рассмотреть регионарные лимфоузлы.
• Мультиспиральная компьютерная томография (компьютерная томография, КТ, СКТ, МСКТ), в том числе с внутривенным введением контраста, позволяет получить изображения органов грудной и брюшной полостей в виде поперечных срезов. С помощью компьютерной томографии определяют глубину прорастания опухолью стенки пищевода, расположение опухоли по отношению к окружающим органам и их вовлечение, наличие метастазов в легких, печени, лимфатических узлах.
• Диагностическая лапароскопия (исследование брюшной полости через проколы под общим наркозом) проводится для определения стадии заболевания и выявления метастазов на париетальной и висцеральной брюшине (перитонеальная диссеминация), не видимых при УЗИ и КТ. Тем самым лапароскопия сводит до минимума число эксплоративных (диагностических) лапаротомий.
Выбор метода лечения при раке желудка, как и при любом другом онкологическом заболевании, зависит от стадии процесса и общего состояния пациента на момент установления диагноза. Распространенность опухолевого процесса оценивается на основании данных обследования. Оценивают локализацию опухоли, глубину прорастания стенки желудка, вовлечение соседних органов, наличие метастазов в лимфатических узлах и отдаленных метастазов. Общее состояние пациента играет значительную роль в выборе метода лечения. Учитывается возраст, сопутствующие заболевания (сердечно-сосудистые, органов дыхания, печени, почек), лабораторные показатели (анализы крови, мочи), дефицит массы тела (недостаточность питания) и др. При тяжелом общем состоянии, у пожилых людей предпочтение отдают нехирургическим методам лечения. В некоторых случаях перед началом специального лечения требуется особая терапевтическая подготовка в условиях стационара.
План лечения каждого больного обсуждается на консилиуме с участием хирурга-онколога, химиотерапевта и радиотерапевта.
В зависимости от ситуации возможны следующие варианты лечения больных раком желудка:
1. Эндоскопическое лечение
Эндоскопическое лечение проводят при начальных формах рака (раннем раке), когда опухоль представляет собой небольшой очаг в пределах слизистой оболочки желудка. Операцию проводят через эндоскоп, удаляя фрагмент слизистой оболочки в пределах здоровой слизистой оболочки.
2. Хирургическое лечение
Основным методом лечения локализованного инвазивного рака желудка без отдаленных метастазов является радикальное хирургическое лечение. Оно заключается в тотальном (полном) или субтотальном удалении желудка. В зависимости от расположения опухоли выполняют дистальную субтотальную, либо проксимальную субтотальную резекции желудка с оставлением около ¼ органа. Такой объем требуется для максимального радикализма операции и предупреждения возобновления опухолевого роста (рецидива рака), т.к. опухолевые клетки могут распространяться вдоль стенки желудка на участки, неизмененные при осмотре. Одновременно удаляют лимфатические узлы желудка, так как в них могут быть метастазы. При распространении опухоли на пищевод производится резекция пищевода на 4-5см выше видимого опухолевого края. Удаленную часть желудка замещают петлями тонкой кишки. Существуют различные варианты реконструкции пищеварительного тракта после удаления желудка, позволяющие компенсировать утраченные функции. Прорастание опухоли в поджелудочную железу, печень, толстую кишку диктует необходимость выполнения комбинированной операции с резекцией вовлеченных в опухолевый процесс органов. Однако при прорастании жизненно важных структур, как правило магистральных сосудов, процесс признается неудалимым, операция завершается пробной лапаротомией и назначаются другие, альтернативные методы лечения.
3. Химиотерапия
Химиотерапия представляет собой вариант лечения, при котором химиопрепарат действует на быстроделящиеся клетки, тем самым вызывая их гибель. Есть три основных варианта проведения химиотерапии пациентам, которым планируется проведение хирургического вмешательства: перед операцией (так называемая неоадъювантная), после операции (адъювантная химиотерапия), а также периоперационная химиотерапия, когда химиопрепарат назначается как до операции, так и после нее.
Больным с местнораспространенным нерезектабельным процессом и/или наличии отдаленных метастазов, при хороших функциональных показателях, назначается химиотерапия в лечебном режиме. Применяются препараты фторпиримидинового ряда (капецитабин, 5-фторурацил), платины (цисплатин, оксалиплатин), таксаны, иринотеканы. Возможно применение таргетного препарата (трастузумаба) при наличии положительной экспрессии рецептора фактора роста HER2/NEU. Для определения чувствительности к трастузумабу (герцептину) необходимо исследовать эту экспрессию в кусочках опухоли путем иммуногистохимического исследования.
При выборе режима лекарственной терапии необходимо учитывать общее состояние больного, количество и тяжесть сопутствующих заболеваний, токсический профиль режимов, а также HER2-статус опухоли;
• при гиперэкспрессии / амплификации HER2 / neu в опухоли (ИГХ3+ или ИГХ2+ / FISH+) в состав первой линии лечения показано включение трастузумаба.
• трехкомпонентные режимы химиотерапии могут быть назначены сохранным больным в удовлетворительном общем состоянии, без нарушения функции внутренних органов, обязательным условием является возможность еженедельного мониторинга побочных эффектов и своевременное назначение сопроводительной терапии;
• необходимо соблюдение рекомендованных доз, режимов и продолжительности введения препаратов, составляющих комбинацию, с необходимой коррекцией их в процессе лечения;
• предпочтительно инфузионное, а не струйное назначение 5-фторурацила; эквивалентом инфузионному введению 5-фторурацила является прием таблетированной формы – капецитабина; цисплатин и оксалиплатин являются взаимозаменяемыми препаратами, выбор препарата осуществляется на основе токсического профиля;
• у больных с низким функциональным статусом или отягощенным сопутствующими заболеваниями средней тяжести возможно начало лечения с монохимиотерапии с последующим применением комбинированных режимов после улучшении общего состояния;
• при крайне низком функциональном статусе больного, наличии тяжелых сопутствующих заболеваний больным показана симптоматическая терапия
Побочные эффекты химиотерапии индивидуальны и зависят от препарата и используемой дозы, и могут включать утомляемость, тошноту и рвоту, выпадение волос, снижение аппетита и диарею. Все побочные эффекты проходят после завершения лечения.
4. Паллиативное лечение
Больным с отдаленными метастазами назначают паллиативное лечение, которое направлено на облегчение тягостных симптомов болезни. Первоочередная задача паллиативного лечения – устранение дисфагии (непроходимости пищевода и желудка). С этой целью в зону опухолевого сужения с помощью эндоскопа ставят саморасправляющийся стент – специальное устройство, которое расширяет просвет пищевода и не дает опухоли его сдавить. При стенозе выходного отдела желудка проводится попытка установки стента, при невозможности – формирование обходного желудочно-кишечного соустья.
В качестве самостоятельного метода лечения первичной опухоли желудка не продемонстрировала своей эффективности и в настоящее время продолжаются исследования в данной области. На сегодняшний день лучевая терапия используется в сочетании с химиотерапией для повышения ее эффективности.
Осложнения противоопухолевого лечения и их коррекцияНаиболее частое осложнение химиотерапии – это угнетение миелопоэза – роста и размножения различных фракций лейкоцитов с развитием лейкопении (низкого уровня в крови общего числа лейкоцитов) и нейтропении (снижение уровня относительного и абсолютного числа нейтрофильных лейкоцитов), как наиболее интенсивно делящихся и чувствительных к повреждающему действию цитотоксических препаратов. Использование колоние-стимулирующих факторов (лейкостим, филграстим и др.) позволяет существенно снизить число опасных для жизни инфекционных осложнений, возникающих при нейтропении.
Не менее часто встречается осложнение в виде тошноты и рвоты – субъективно тягостные для больных токсические проявления, связанные с разрушением клеток слизистой тонкой кишки с выбросом серотонина в кровоток, активацией волокон блуждающего нерва и воздействием на особую область в головном мозге, ответственную за рефлексы тошноты и рвоты. Для купирования этих явлений наибольшей эффективностью обладает противорвотные препараты группы антагонистов рецепторов серотонина (трописетрон, ондансетрон и др.).
Диарея достаточно часто сопровождает проведение химиотерапии. Она является следствием повреждения быстро делящихся клеток слизистой оболочки тонкой и толстой кишки, что провоцирует транссудацию жидкости в просвет кишки с последующим многократным водянистым стулом. Потери жидкости восполняются по возможности обильным питьем, при необходимости возможно проведение инфузионной терапии.
Анемия также является частым осложнением химиотерапии, применяются препараты железа, в т.ч. внутривенные формы, а также при рефрактерной анемии целесообразно назначение препаратов – стимуляторов эритропоэза (препараты эритропоэтина альфа- и бета-).
Ладонно-подошвенный синдром – дермато-нейропатия, возникающая на коже дистальных отделов конечностей. Для борьбы с эти осложнением применяются сложносоставные кремы и мази на основе масел и растительных экстрактов, облегчающие эти симптомы (крем Mapisal, Элима).
Алопеция — проявление токсического повреждения придатков кожи при использовании некоторых противоопухолевых препаратов. Это осложнение возникает в результате подавления пролиферации эпителия волосяных фолликулов. Алопеция обратима, однако является тяжелой психической травмой. Она закономерно сопровождает химиотерапию доксорубицином, эпирубицином, этопозидом, таксанами, иринотеканом, цисплатином и отмечается у 10-30% больных. Полное восстановление волосяного покрова головы происходит через 3-6 мес. после окончания медикаментозного лечения.
В ситуации, когда выявленная опухоль желудка распространилась за пределы органа в виде множественных очагов на брюшине (канцероматоз), операцию на желудке не выполняют за исключением тех случаев, когда имеются угрожающие жизни осложнения опухоли (кровотечение, перфорация). Стандартным вариантом лечения в подобной ситуации является системная химиотерапия (лекарственное лечение), однако, ее эффективность на сегодняшний день недостаточно высокая из-за того, что противоопухолевые лекарства плохо проникают в брюшинную полость.
Возможным решением данной проблемы является проведение внутрибрюшной химиотерапии. Например, методика гипертермической внутрибрюшной химиотерапии (HIPEC) показала высокую эффективность при поражениях брюшины, обусловленных такими онкологическими заболеваниями как псевдомиксома, мезотелиома, рак червеобразного отростка и толстой кишки. К сожалению, при раке желудка, эффективность внутрибрюшной химиотерапии оказалась не столь высока, поэтому данный метод применяется для профилактики канцероматоза, а также при наличии единичных очагов болезни на брюшине.
В настоящее время разработана новая методика внутрибрюшной химиотерапии, которая заключается в распылении аэрозоля химиопрепаратов под давлением во время лапароскопии (PIPAC). В отличие от обычного введения растворов химиопрепаратов в брюшную полость, распыление аэрозоля под давлением приводит к более глубокому проникновению лекарств вглубь опухолевой ткани, что увеличивает повреждающий эффект для опухоли. Результаты применения данной методики в Германии оказались обнадеживающими. У большинства больных с опухолями желудка отмечено улучшение или стабилизация опухолевого процесса.
Наибольшее значение имеет реабилитация после радикального хирургического лечения, т.к. операции носят обширный характер и зачастую пациенту предстоит продолжение противоопухолевого лечения (послеоперационная химиотерапия).
Непосредственно после операции пациент переводится в палату отделения интенсивной терапии и реанимации, где в течение 12-24 часов осуществляется наблюдение, перевязки и реабилитация. С первых суток назначается голод, а питание проводится с помощью внутривенных инфузий.
У некоторых пациентов во время операции устанавливается тонкий зонд, заведенный за зону швов, в послеоперационном периоде питание начинается сразу после операции – вводятся растворы солей, глюкозы, а затем питательные смеси. С разрешения лечащего врача рекомендуется полоскание рта и питье чистой воды небольшими глотками.
Во время операции устанавливается катетер в мочевой пузырь для отвода мочи и контроля диуреза. Мочевой катетер удаляется на 2-3 сутки, после чего пациент должен самостоятельно помочиться. Если возникают затруднения, необходимо сообщить об этом врачу.
Необходимо знать, что боли в операционной ране неизбежны, в связи с этим проводится плановое поликомпонентное обезболивание, в том числе посредством эпидуральной анестезии, однако если боль начинает усиливаться, необходимо сразу дать знать об этом врачу, т.к. предупредить сильную боль значительно легче, чем купировать развившийся выраженный болевой синдром.
С целью ранней реабилитации и профилактики нарушений дренажной функции трахеи и бронхов с развитием воспалительных явлений дыхательных путей, а также более быстрого и устойчивого появления перистальтики рекомендуются лечебная, в том числе дыхательная гимнастика в постели с первого послеоперационного дня, и ранняя вертикализация: постепенное присаживание, вставание и хождение с поддержкой. Также полезно выполнять движения кистями и стопами, сгибание в локтевых и коленных суставах, нерезкое покашливание.
Дыхательная гимнастика необходима для профилактики развития пневмонии, рекомендуется проводить серии глубоких, но не резких, вдохов и выдохов, иногда с этой целью рекомендуется упражнение с побудительным спирометром. При необходимости проводится респираторная терапия с ингаляциями противовоспалительных, бронхолитических и муколитических средств.
Питание через рот начинается при наличии устойчивой работы кишечника (хорошо выслушиваемая перистальтика и отхождение газов), что происходит в среднем на 4-5-6 сутки после операции, и отсутствии подозрений на развитие хирургических осложнений. Иногда для стимуляции перистальтики используются специальные медикаментозные средства (прозерин, убретид), а также лечебные клизмы с гипертоническим раствором соли. В это время пациент должен быть полностью активизирован, самостоятельно передвигаться и обслуживать себя. Компрессионные чулки необходимо носить постоянно, особенно ночью, допускается снять их в дневное время на 1-2 часа, затем снова надеть в положении лежа.
С 4-5 суток после операции начинается питание согласно диете №0 с добавлением питательных смесей. В рацион входят мясной бульон, сырые яйца, кефир, компот (преимущественно из сухофруктов, содержащий большое количество калия, необходимого для нормализации перистальтики кишечника), кисель, морс, минеральная негазированная вода. Питание проводится дробно, небольшими порциями (50-70 грамм) 8–12 раз в сутки. Пища не должна быть горячей. Мясной бульон – дается только жидкая часть (без мяса, крупы и т.д.), должен быть достаточно постным и ненасыщенным. Бульон и сырые яйца можно подсолить по вкусу. Через 2-3 дня стол расширяется, но при этом требования к дробности питания и температуре пищи не меняются. Расширение происходит за счет жидких протертых каш из рисовой, гречневой крупы, геркулеса, сваренных на мясном бульоне или на воде с молоком в соотношении 1:1, возможно добавление 10 – 20 грамм сливочного масла. Рекомендуются перетертые (перекрученные) в виде филе отварная рыба и отварное мясо (обязательно освободить от сухожилий, фасций, костей, кожи), паровые котлеты, хорошо разваренные крупы. Свежий хлеб категорически не рекомендуется, так как может вызвать излишнее брожение и газообразование, рекомендуется подсушенный белый хлеб. Яйца можно принимать не только в сыром виде, но и сваренные всмятку, либо в виде парового омлета. Возможен прием кисломолочных продуктов (кефир, сметана, мягкий творог). Цельное молоко не рекомендуется, так как для усвоения в кишечнике требуется его предварительное створаживание, что после операций на желудке часто попросту невозможно, а после операций на других отделах желудочно-кишечного тракта нарушено.
Разрешаются фрукты в сыром виде, желе или муссов. Из фруктов можно те, которые не вызывают излишнего газообразования и брожения: бананы, яблоки кисло-сладких сортов (без кожуры), цитрусовые, гранаты. Однозначно не рекомендуются виноград, дыня, арбуз, груши. Рекомендуются тушеные овощи в виде пюре или рагу (но без белокочанной капусты), соленья и квашенья (не маринады!!!), а свежие овощи не ранее, чем через 2-3 недели. Щадящая диета сохраняется на протяжении 1,5 – 2 месяцев после операции и после выписки из стационара. После указанного срока диету можно расширять самостоятельно, но продукты, плохо подходящие, принимать не следует, а повторить попытку (пробу) через месяц. К 6–12 месяцу после операции возможно вернуться к своему прежнему дооперационному типу питания (за некоторыми исключениями, например, цельного молока и легкоусваиваемой глюкозы, которые в большинстве случаев плохо переносятся и в отдаленном послеоперационном периоде), однако исключают сильные стимуляторы желчеотделения и секреции поджелудочной железы, а также продукты и блюда, способные вызвать демпинг-синдром (сладкие жидкие молочные каши, сладкое молоко, сладкий чай, горячий жирный суп и др.). Все блюда готовят в вареном виде или на пару, протертыми. Особое внимание больной должен уделять значению медленного приема пищи с тщательным пережевыванием ее. Питание должно происходить в вертикальном положении (сидя или стоя), после приема пищи рекомендуется некоторое время не ложиться, а посидеть или походить.
Для улучшения переваривания и усвоения пищи в первые недели после операции с приемом пищи целесообразен прием препаратов – ферментов поджелудочной железы (Панкреатин) до нормализации стула, далее постепенно отменить; для профилактики кишечных расстройств, связанных с приемом антибактериальных препаратов, рекомендован прием препаратов-пробиотиков.
Спать рекомендуется с приподнятой верхней половиной кровати, особенно в первые 5-7 суток после операции, а при развитии рефлюксных явлений в позднем послеоперационном периоде – постоянно (положение Фаулера).
При болях, повышении температуры тела возможен прием Кетопрофена 50 мг или лорноксикама 8 мг (разово, не регулярно!) внутрь или внутримышечно, при необходимости длительного приема обезболивающих средств необходимо проконсультироваться с врачом и пройти обследование. Рекомендован прием поливитаминных препаратов (ревит, ундевит, компливит, олиговит, витрум, центрум и др.) курсами по 1 мес.
После гастрэктомии в те или иные сроки (до 12-24мес) в 100% случаев развивается В12-дефицитная анемия, что является следствием отсутствия фактора Касла — специального вещества, вырабатываемого слизистой оболочкой желудка и способствующего всасыванию витамина В12, поэтому рекомендуется проводить профилактику – введение препарата В12 внтуримышечно либо ежемесячно 1,0мл, либо ежегодно курс по 1,0мл в/м в течение 7-10 дней. Также при снижении уровня гемоглобина вследствие дефицита железа рекомендован прием препараты железа (мальтофер, сорбифер-дурулес) принимать согласно аннотации до нормализации уровня гемоглобина крови (под контролем анализов).
По возвращении домой через 2-3 дня можно снять компрессионные чулки. Необходимо принять теплый душ, помыться с мылом и мочалкой, но принимать ванну категорически не рекомендуется. В бане не париться. Физиотерапия, избыточная инсоляция не рекомендована. В течение первых 3-6 мес. следует ограничить тяжелые физические нагрузки (до 3-х кг) при сохранении достаточной физической активности, выполнять лечебно-физкультурный комплекс, дыхательную гимнастику, совершать прогулки на свежем воздухе. Нахождение в вертикальном положении (не ложиться) не менее 8 часов в сутки, пищу принимать только в вертикальном положении.
Пациенты, перенесшие резекцию желудка, нуждаются в динамическом наблюдении.
Нередким последствием этой операции является рефлюкс-эзофагит — воспаление пищевода вследствие заброса содержимого тощей кишки в пищевод, раздражения последнего панкреатическим соком и желчью. Рефлюкс наступает чаще после приема жирной пищи, молока, фруктов и выражается в чувстве острой боли и жжения за грудиной и в подложечной области.
Профилактика этих неблагоприятных последствий возможна. Она требует строгого соблюдения предписанного больному режима питания и диеты, а при появлении жалоб необходимо обратится к врачу и пройти обследование. Если существенных жалоб нет, рекомендовано обследование каждые 3 месяца после операции в течение первого года, далее – 1 раз в 6 месяцев (1-2 года), далее 1 раз в год либо при появлении жалоб.
Прогноз заболевания зависит от стадии болезни на момент установки диагноза и правильности проведенного лечения. При начальных формах рака и своевременно начатом лечении шансы на выздоровление высокие. При раке желудка I стадии пятилетняя выживаемость составляет 95%, из них 70% полностью выздоравливают. У пациентов с раком желудка II стадии пятилетняя выживаемость составляет 56%, из них у половины больных наблюдается излечение. На момент диагностики I-II стадию имеют от 34 до 58% в зависимости от региона.
При больших опухолях без отдаленных метастазов излечение возможно, но его успех зависит от множества условий, среди которых важнейшее – это техническое оснащение и опыт клиники, проводящей сложное комбинированное лечение. У пациентов с раком желудка III стадии пятилетняя выживаемость в среднем составляет 38%, из них около 26% полностью выздоравливают. У пациентов с раком желудка стадии IIIB-C пятилетняя выживаемость составляет лишь 15 %, из них выздоравливают лишь 10 %.При запущенных формах опухоли прогноз неблагоприятный. У пациентов с раком желудка IV стадии пятилетняя выживаемость обычно не превышает 5%, а 10-летняя выживаемость наблюдается крайне редко.
Таким образом, в большинстве случаев рак желудка выявляется на запущенных стадиях (III, IV) и является уже распространённым, в этом случае общая 5-летняя выживаемость составляет лишь 15 %. Если человек прожил первые 5 лет, то дальнейшая выживаемость повышается — 10-летняя выживаемость составляет 11 %, что лишь на 4 % ниже 5-летней выживаемости.
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Рак желудка можно лечить:
В отделении торакоабдоминальной хирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделением – к.м.н. Владимир Михайлович Хомяков.
Контакты: (495) 150 11 22
В отделении лучевого и хирургического лечения заболеваний абдоминальной области МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделением – к.м.н. Леонид Олегович Петров
Контакты: (484) 399-30-08
УЗИ при раке желудка
Хотя частота рака желудка в последнее время несколько снизилась, он продолжает занимать значительное место в онкологической заболеваемости. Традиционно ультразвуковое исследование используется для выявления метастазов в печень и обнаружения жидкости в брюшной полости у этой категории больных. Также при раке желудка метод позволяет выявлять метастазы в регионарных лимфатических узлах (по ходу левой желудочной артерии, в паракардиальной области, в воротах печени, над поджелудочной железой, в воротах селезенки, по большой кривизне желудка). Удается визуализировать пораженные парааортальные и паракавальные лимфатические узлы.
Следует отметить, что эффективность метода для выявления пораженных узлов небольших размеров (что часто встречается при раке желудка) недостаточна высока. По данным МНИОИ им. П.А. Герцена, при осмотре брюшной полости и забрюшинного пространства чувствительность УЗИ для узлов размером менее 1 см составляет 35,7%, при узлах размером 1-2 см – 45,5% и только при узлах более 2 см достигает 80% (Чиссов В.И., Трофимова Е.Ю., 2003). Если при УЗИ выявлено поражение регионарных лимфатических узлов, необходимо осмотреть надключичные области (особенно левую) для исключения метастазов в лимфатические узлы.
Кроме выявления метастазов, ультразвуковое исследование позволяет осмотреть и сам пораженный орган. Исследование обычно выполняется в два этапа – натощак и после заполнения желудка дегазированной жидкостью. Для выполнения второго этапа пригодна негазированная бутилированная или кипяченная вода. Пациент выпивает 300-500 мл воды, ложится на 2-5 минут на левый бок (за это время растворенный в жидкости газ успевает выделиться, в то же время уйти из желудка жидкость не успевает, поскольку в положении на левом боку эвакуация жидкости из желудка замедлена). Затем производится полипозиционное и полипроекционное изучение состояния стенок желудка в положениях пациента лежа на спине, на правом и левом боку и стоя. При опухоли в проекции желудка виден симптом «пораженного полого органа», описанный З.А. Лемешко. При этом выявляется утолщение стенки желудка чаще гипоэхогенной структуры, также возможно уточнить протяженность процесса по длиннику органа, выявить переход опухоли на пищевод, что важно при планировании операции, в частности, для выбора операционного доступа (абдоминальный или торакоабдоминальный).
Также метод позволяет уточнить глубину инвазии опухоли в стенку желудка по нарушению типичной для желудка слоистой структуры. Это особенно важно при ранних стадиях опухоли, когда планируется эндоскопическое лечение, и при местно-распространенном процессе, когда важно исключить врастание опухоли в соседние органы. При распространенных опухолях удается визуализировать врастание опухоли в прилежащие органы (чаще всего печень и поджелудочную железу). При наличии врастания опухоли пораженный желудок становится неподвижным при дыхании относительно пораженного органа. Контур между опухолью и печенью и/или поджелудочной железой становится неровным. Для определения глубины инвазии опухоли желудка кроме трансабдоминального исследования эффективна также эндосонография (чреспищеводное исследование).
Для выявления гематогенных метастазов, как и при опухолях любой другой локализации, обязательно выполняется ультразвуковое исследование печени. Для рака желудка на определенном этапе характерен выход процесса на брюшину с диссеминацией опухолевых клеток. Поэтому при раке желудка обязательным является поиск свободной жидкости в брюшной полости и в полости малого таза. Сами диссеминаты на брюшины, как правило, визуализируются при размерах более 10-20 мм и только на фоне асцита. При отсутствии асцита они чаще всего неотличимы по эхогенности от петель кишечника. Кроме исследования печени, лимфатических узлов и собственно желудка брюшной полости, у женщин при раке желудка выполняется осмотр яичников для исключения их метастатического поражения.
Основным методом лечения рака желудка является хирургический. Объем ультразвукового исследования у больных раком желудка после операции тот же, что и до операции. Ультразвуковая картина лимфогенных и гематогенных метастазов, поражения брюшной полости и яичников у больных, перенесших операцию и не подвергавшихся хирургическому лечению, одинакова.
Местный рецидив рака желудка после гастрэктомии может иметь вид внеорганного гипоэхогенного опухолевого узла или инфильтрата в эпигастральной области. Также возможен продолженный рост опухоли по ходу кишечной трубки в области анастомоза. В таких случаях в зоне анастомоза визуализируется симптом пораженного полого органа. После резекции желудка при местном рецидиве выявляется симптом пораженного полого органа в оставшейся части желудка.
Рак желудка: причины, симптомы, профилактика
Пятница, 15 Февраля 2019
Онкологическое заболевание – это всегда трагедия. Однако специалисты обращают внимание на то, что в наше время хорошо известны причины возникновения раковых заболеваний, и это дает возможность предотвратить примерно треть новых случаев. В феврале два Международных дня посвящены проблеме онкологии:
4 февраля – Всемирный день борьбы с онкологическими заболеваниями,
15 февраля – Международный день детей больных раком.
Одна из наиболее часто встречающихся форм онкозаболеваний – рак желудка. Как его распознать и, главное, как не допустить его возникновение, рассказывает врач общей практики БУ Центра ОВП п. Мулымья Светлана Владимировна Медведева.
– Каковы основные причины возникновения рака желудка?
Непосредственная причина развития рака желудка, как и большинства других злокачественных опухолей у каждого конкретного человека, трудно определима. Важнейшая роль принадлежит пищевому фактору. Высокий уровень заболеваемости раком желудка отмечен среди людей с чрезмерным потреблением соленой, жареной, копченой, маринованной пищи. Причем избыточному потреблению соли в настоящее время придается особое значение.
Хроническая инфекция бактериями Helicobacter pylori (а это наиболее частая причина хронического гастрита), рассматривается многими отечественными и зарубежными авторами в качестве важного фактора в развитии рака желудка. В числе прочих причин следует назвать курение (курильщики заболевают раком желудка в 2 раза чаще), систематическое употребление крепких спиртных напитков, экологические факторы (особенности химического состава почвы, питьевой воды), некоторые профессиональные вредности.
– Каковы ранние признаки рака желудка?
Заболевание может длительное время протекать бессимптомно или сопровождаться минимальными проявлениями, на которые больные попросту не обращают внимание. Зачастую клиническая картина раннего рака желудка маскируется проявлениями тех доброкачественных процессов, на фоне которых он возникает (язвенная болезнь, гастрит). Рак желудка может сопровождаться следующими симптомами:
– неприятные ощущения или боль в верхней половине живота,
– тошнота, рвота,
– поносы или запоры,
– чувство тяжести после еды,
– снижение аппетита,
– общая слабость, утомляемость,
– кровотечение.
Перечисленные симптомы носят неспецифический характер и могут встречаться в различных сочетаниях. По мере прогрессирования заболевания перечисленные симптомы приобретают все более выраженный и постоянный характер. Нарастает общая слабость, анемия, похудание, снижается работоспособность, возникает апатия.
Если говорить о возрасте, то опухоль в желудке может возникнуть практически в любой период жизни, однако пик заболеваемости приходится на возраст 40 лет и старше.
– Каковы современные методы диагностики рака желудка?
К современным методам диагностики относят эндоскопическое ультразвуковое исследование. Суть метода состоит в том, что ультразвуковой датчик совмещен с гастроскопом и исследование проводится непосредственно со стороны слизистой желудка. Это позволяет достаточно точно определить глубину опухолевого поражения, наличие или отсутствие прорастания в прилегающие ткани, оценить состояние лимфатических узлов.
– Что вы рекомендуете для профилактики рака желудка?
Для снижения риска развития рака желудка необходимо:
1. Рациональное питание.
Рацион, включающий свежие овощи и фрукты, диетические сорта мяса и морепродукты, снижает риск возникновения злокачественных процессов в желудке. Предупреждает рак и употребление продуктов с высоким содержанием антиоксидантов. Наличие в питании продуктов с витаминами А, С и Е, а также селена снижает вероятность рака даже у людей со скудным рационом питания.
2. Профилактика ожирения.
По данным ВОЗ, ожирение входит в число основных факторов влияния на развитие рака желудка. Рекомендуется поддерживать оптимальную массу тела, соблюдая равновесие между получаемыми с пищей калориями и их расходом. Данный баланс обеспечивает физическая активность и занятия спортом. Доказано, что гиподинамия (недостаток движения) отрицательно влияет на все физиологические процессы в организме, в том числе способствует патологическим изменениям в эпителии желудка.
3. Отказ от вредных привычек.
Вредные привычки повышают риск возникновения рака желудка в несколько раз. Бросив курить, вы убережётесь не только от рака желудка, но и множества других заболеваний. Алкоголь раздражает слизистую оболочку пищевода и желудка и провоцирует перерождение эпителиальных клеток.
4. Лечение хронических заболеваний желудка.
Последние исследования доказывают, что при должной профилактике рака желудка риск его развития снижается более чем на 40%. Кроме того, периодически именно профилактические обследования помогают обнаружить данное заболевание на зачаточной стадии, когда его лечение нередко завершается вполне успешно. Берегите себя!
ABC-медицина
Рак желудка представляет собой онкологическое заболевание, при котором часть клеток слизистой оболочки данного органа перерождаются в злокачественную опухоль.
Симптомы
Первые симптомы рака желудка:
- постоянная тошнота и изжога;
- прогрессирующее уменьшение массы тела;
- беспричинная слабость;
- снижение аппетита;
- чувство тяжести в животе;
- бледность кожных покровов.
Специфические признаки рака желудка на поздних стадиях:
- значительное похудание;
- анемия;
- интенсивные боли в животе, отдающие в поясницу и спину;
- стул и рвота с примесью крови;
- неукротимая тошнота и рвота.
Любые из перечисленных симптомов рака желудка – повод немедленно обратиться к врачу, поскольку данное онкологическое заболевание наиболее чувствительно к лечению только на ранних стадиях.
Стадии
0 стадия. Опухоль имеет небольшой размер и не метастазирует. Удаление новообразования на данной стадии рака желудка дает хороший прогноз в излечении онкологического заболевания.
1 стадия
- 1а – новообразование расположено в пределах желудка, ближайшие лимфоузлы не поражены.
- 1б – опухоль находится в пределах желудка, однако раковые клетки обнаружены и в лимфоузлах.
2 стадия. Новообразование прорастает сквозь стенку желудка и поражает 2-3 лимфатических узла. На этой стадии в дополнение к операции показана химиотерапия.
3 стадия. Опухоль прорастает через все стенки желудка, ее клетки обнаруживаются в соединительной ткани вокруг органа и 5-7 лимфоузлах.
4 стадия. Опухоль поражает желудок и большинство лимфатических узлов, дает метастазы в ткани поджелудочной железы, пищевода, печени. Рак желудка 4 стадии не операбелен, применяется обезболивающая симптоматическая терапия.
Основные методы лечения
В зависимости от общего состояния и возраста больного, локализации опухоли и степени развития рака желудка используют один или несколько методов лечения.
Оперативное лечение. Хирургическое удаление опухоли является предпочтительным методом лечения этого вида рака. В зависимости от размера и локализации новообразования удаляют весь желудок или его сегмент.
Химиотерапия. Проводится в дополнение к операции или когда последняя по каким-либо причинам невозможна. Химиотерапия тормозит рост опухоли и метастазов, в некоторых случаях способствует уменьшению размеров новообразования.
Лучевая терапия. Облучение обычно применяется, если опухоль расположена в месте сочленения пищевода и желудка. Метод позволяет уменьшить размеры новообразования и дать больному возможность питаться через рот.
Внутрибрюшная гипертермическая химиоперфузия. Позволяет разрушить свободные раковые клетки при удалении основного новообразования. В ходе операции брюшную полость промывают горячим раствором противоопухолевого препарата в течение 1-1,5 часов.
Пройти обследование и при необходимости начать лечение рака желудка можно, обратившись в клинику «АВС-Медицина». Запишитесь на прием к врачу-онкологу, позвонив по номеру +7 (495) 223-38-83.
Современные методы диагностики и лечения рака желудка
Почти каждый второй пациент из числа тех, у кого был диагностирован рак желудка, погибает в течение года. Причина — позднее выявление. Можно ли обнаружить эту болезнь рано? Существуют программы скрининга (раннего выявления) рака молочной и предстательной желез, легкого, толстого кишечника, но существует ли скрининг рака желудка? О том, как диагностируют и лечат это заболевание, рассказывает доктор медицинских наук Владимир Лядов, заведующий отделением онкологии №4 Первой городской клинической онкологической больницы г. Москвы.
Что такое TNM и как определяют стадию болезни.
Начну с хорошего: россияне стали болеть раком желудка реже. Если в начале нулевых каждый год в нашей стране им заболевало более 40 тысяч человек, то за последние 10 лет заболеваемость снизилась на 15 процентов. Но есть и плохое: только треть пациентов приходят к врачам на ранних стадиях болезни, 40 процентов — на 4 стадии. Поэтому летальность в течение года от установления диагноза — 46,6 процентов.
Мы подошли к очень важному понятию стадии. Чтобы оценить, насколько далеко зашла болезнь, врачам нужны всего три буквы: T, N, M.
T– tumor, опухоль. Не так важно, каков рак по площади на стенке желудка, – главное, насколько глубоко образование проросло в стенку желудка, вышло ли оно за пределы органа. От этого зависит возможность клеток рака распространяться по организму и поражать лимфатические узлы (N) или же другие органы (метастазы, или отсевы опухоли, которые обозначаются буквой M). Поражение метастазами других органов говорит о 4 стадии рака желудка – ситуации, которую мы не должны допускать.
В зависимости от стадии выбирается тактика лечения, схема, которую предлагает врач. Допустим, 25 тысяч пациентов были пролечены одинаково, им была выполнена качественная операция. От стадии зависит, сколько из них выживут через пять лет. На первой стадии — почти все (хотя пациент, к сожалению, может погибнуть не только от рака желудка, но и от других болезней). Для более запущенных стадий характерны отсевы в другие органы, значит мы, врачи, должны предложить более интенсивное лечение.
Что показывает анализ крови на пепсиногены
Национальной программы скрининга рака желудка в нашей стране нет. Каждый человек должен оценивать собственные риски. Метод оценки — гастроскопия, осмотр желудка изнутри. А в Японии, где пациентов, страдающих раком желудка в 3-4 раза больше, чем в России, внедрен анализ крови на пепсиногены, который проводится и в российских лабораториях. Соотношение пепсиногенов I и II– проферментов, которые образуются в слизистой желудка – позволяет определить, насколько высока вероятность развития у пациента опухоли. Если соотношение не очень благоприятное, в любом случае проводится гастроскопия. Но при благоприятном результате теста необходимость проходить гастроскопию значительно меньше.
Для людей, которые не хотят периодически глотать гастроскоп, а также для врачей пепсиногеновый тест – это возможность получить информацию о риске развития злокачественной опухоли желудка у конкретного человека.
На сегодняшний день российские рекомендации таковы: пациенту, у которого есть жалобы со стороны желудка, нужно выполнить гастроскопию и биопсию опухоли, если таковая обнаружена. Ему так же выполняется КТ — не УЗИ и не рентгенография! — грудной клетки, брюшной полости и малого таза, то есть визуализируются все части тела, где могут быть отсевы опухоли. И, наконец, для большинства пациентов с достаточно значимыми по размеру опухолями проводится диагностическая лапароскопия. Это маленькая операция под наркозом, прокол брюшной стенки, в ходе которой врач оценивает, нет ли мелких отсевов опухоли, которые не видны на КТ или ПЭТ. Под микроскопом проводится исследование смыва с брюшины, то есть стерильного раствора, который вводят в брюшную полость и забирают обратно. Если выясняется, что в брюшной полости есть клетки рака желудка, пациента категорически нельзя оперировать. Диагностическая лапароскопия позволяет выявить такие метастазы у 20% пациентов. Раньше таким пациентам выполнялись операции, которые заканчивались либо диагностическим разрезом на животе, либо быстрым, в течение нескольких месяцев, развитием метастазов. Теперь в подобных ситуациях лечение начинают с химиотерапии.
Как лечат рак желудка на разных стадиях
Если при обследовании у пациента выявлен полип — предраковое состояние, или диагностирована ранняя форма рака желудка, то во многих ситуациях можно обойтись без операции с разрезами на брюшной стенке, и выполнить эндоскопическое вмешательство. В этом случае удаление образования происходит через просвет желудка с помощью гастроскопа. Если опухоль более распространенная, но метастазы в других органах отсутствуют, то основой лечения будет хирургия, чаще в сочетании с химиотерапией. Лекарственное лечение на сегодняшний день также требуется подавляющему большинству пациентов на 4 стадии процесса, то есть при наличии метастазов в других органах.
Давайте посмотрим, какие методы используются в зависимости от стадии рака желудка.
На 1 стадии применяются эндоскопия и хирургия. Первая — если образование очень небольшое, имеет благоприятную структуру. Если оно чуть больше, чуть глубже проросло в стенку желудка, проводится его хирургическое удаление, чаще всего лапароскопически через проколы.
На 2 стадии, когда опухоль глубже проросла в стенку желудка или имеется поражение 1-2 лимфоузлов, используется хирургия, нередко в сочетании с химиотерапией.
3 стадия — это прорастание насквозь стенки желудка и/или поражение нескольких лимфатических узлов. Обычно в таких случаях мы используем схему с назначением лекарственного лечения и до операции, и после нее.
На 4 стадии крайне редко используется хирургический метод лечения. Терапия лекарственная – используются химиотерапевтические препараты, у некоторых пациентов эффективна таргетная или иммунотерапия.
Чем больше манипуляций проводить с опухолью, чем больше касаться ее, тем больше клеток может попасть в брюшную полость. В Южной Корее проводились специальные исследования, которые показали, что сама операция при грубом исполнении может быть дополнительным негативным фактором распространения опухолевых клеток, поэтому она должна выполняться максимально аккуратно, с помощью современных инструментов для заваривания лимфатических и обычных сосудов, чтобы уменьшить вероятность распространения клеток рака. В том числе по этой причине малоинвазивные операции через проколы стремительно становятся стандартом современной хирургической онкологии. Проведены большие исследования, показавшие, что такая хирургия также эффективна в плане лечения рака желудка, в том числе распространенных опухолей, но сопровождается меньшим числом осложнений. Подобные операции показаны и больным старческого возраста.
Система FLOT: когда лечение начинается с химиотерапии
Отнюдь не всегда операция позволяет вылечить пациента. Если у пациента опухолевые клетки имеются в крови и других органах, а такая ситуация характерна для II-III ст. рака желудка, ему требуется химиотерапия, которая позволяет воздействовать на них. К сожалению, иногда бывают и очень агрессивные, неблагоприятные формы рака — в том числе желудка. В этом случае, когда опухоль быстро развивается, операция может быть гибельна для пациента, поскольку ускорит развитие рака. Для решения задачи лечения таких пациентов разработано несколько вариантов химиотерапии, среди которых наибольшая эффективность у комбинации FLOT: это сочетание 4-х препаратов, которое довольно хорошо переносится и позволяет в сочетании с операцией намного улучшить результаты лечения. В ходе больших сравнительных испытаний в Германии были получены данные о том, что применение схемы FLOT почти в два раза увеличивает выживаемость пациентов. Если раньше пациенты с местно-распространенными формами рака желудка могли в среднем прожить 2-3 года, то сейчас мы стремимся к средним показателям более 4 лет, при этом многие пациенты имеют шанс полностью вылечиться.
Есть и новые технологии — хирургия с помощью робота, которая потенциально еще точнее, чем лапароскопическая хирургия, лучевая терапия, которая пока не так часто используется при раке желудка, но все же появились определенные точки приложения и для новых радиохирургических методик. Мы видим колоссальный сдвиг в лечении многих опухолей за счет так называемой иммунотерапии: появился способ дать клеткам иммунной системы возможность распознать клетки опухоли как чужеродные и бороться с ними. При раке желудка этот метод работает пока лишь у отдельных пациентов, но тем не менее некоторым пациентам этот метод позволяет радикальным образом продлить жизнь. Еще недавно у нас в арсенале было 2 химиопрепарата для терапии рака желудка, а сегодня мы имеем уже 7-8 различных препаратов с доказанной эффективностью.
Рак желудка — распространенная болезнь. Но она хорошо поддается лечению при выявлении на ранних этапах. У многих пациентов есть все шансы вылечиться — это важно понимать и помнить, и ни в коем случае не отказываться от лечения, как иногда, к сожалению, бывает даже при вполне излечимых формах рака. Лучший способ профилактики — здоровый образ жизни с отказом от курения и любой физической активностью. Лучший способ диагностики — гастроскопия. Если все же обнаружен рак желудка, успешное лечение возможно – в современных специализированных центрах, где есть команда опытных врачей, способная предложить пациенту весь спектр методов лечения и правильно их применить.
Рак желудка: симптомы, лечение и специалисты
Что такое рак желудка?
Рак желудка – это злокачественное новообразование клеток желудка, которое распространяется на окружающие ткани и может метастазировать через сосудистую систему в другие органы. Рано обнаруженный рак желудка легко поддается лечению.
Частота и причины возникновения рака желудка
Рак желудка является вторым наиболее распространенным раком пищеварительного тракта после колоректального рака .
В Западной Европе 13 из 100 000 женщин или 7 из каждых 100 000 мужчин заболевают каждый год. Заболевание возникает в основном после 50 лет, но у женщин в 10 % случаев и раньше. В Китае, Японии, Финляндии и некоторых странах Южной Америки рак желудка встречается во много раз чаще из-за питания с высоким содержанием нитритов (консервированные и копченые продукты содержат много нитритов). Нитраты могут превращаться в нитрозамины, которые обладают канцерогенным действием. Также нитрозамины содержатся в табачном дыме.
Помимо питания, значение имеют и генетические факторы. Таким образом, у родственников больного раком желудка первой степени риск развития заболевания в 2–3 раза выше.
Наиболее значимым фактором риска развития рака желудка является хронический (длительный) гастрит типа А и B.
Гастрит типа B вызывается бактериями, обычно Helicobacter pylori, и увеличивает риск рака желудка в пять раз. Путем эрадикационной терапии бактерия Helicobacter pylori может быть полностью удалена.
При гастрите типа А также наблюдается повышенный риск развития рака желудка. Это аутоиммунное заболевание, вызванное реакцией на париетальные клетки желудка.
Кроме того, рак желудка может также возникать как следствие удаления желудка (карцинома культи желудка), развиваться из полипа желудка или из-за синдрома раздраженного желудка.
Симптомы рака желудка
Пациенты, страдающие раком желудка, часто обращаются к врачу с неопределенными незначительными жалобами. Следующие симптомы могут указывать на рак желудка:
- Быстрая потеря веса
- Сниженная работоспособность
- Отвращение к мясу
- Тошнота
- Сдавленность в верхней части живота
- Затруднение глотания
- Кровотечение
Для забора образца клеток обычно используется гастроскопия, а также для исключения других возможных диагнозов, таких как язва желудка, рефлюксная болезнь и синдром раздраженного кишечника.
Лечение рака желудка и хирургия
Если диагностирован рак желудка, решающее значение для терапии имеет стадия заболевания. Чтобы оценить степень рака, на наличие метастазов (вторичных опухолей) могут быть обследованы печень, легкие, кости и лимфатические узлы желудка. Мозг также может быть поражен.
Хирургия рака желудка
В основном рак желудка лечится хирургическим путем, что имеет смысл, только если опухоль может быть полностью удалена. По умолчанию удаляется весь желудок и окружающие лимфатические узлы. Чтобы не прерывался проход пищеварительного тракта, конец пищевода соединяют с частью тонкой кишки. Эта процедура называется реконструкцией по методу Roux-Y.
На некоторых ранних стадиях рак желудка также можно удалить с помощью эндоскопа, что означает более щадящую процедуру для пациента.
На поздних стадиях преднамеренно используется дополнительная химиотерапия. Она основана на активных ингредиентах цисплатина и 5-фторурацила, которые назначаются в период до и после операции.
Терапия для продления жизни
Если исцеление не предполагается, показана терапия для продления жизни и улучшения ее качества.
Обычно с химиотерапевтическими средствами используется комбинация фолината кальция, 5-фторурацила и цисплатина (схема PLF). Очень сложным, но еще более успешным является сочетание эпирубицина, цисплатина и фторурацила (схема ECF), которое вводится в виде непрерывной инфузии.
Если неоперабельная опухоль сужает пищеварительный тракт, так что пища больше не может проходить через желудок, возможна установка металлического стента.
Возможности выздоровления и ожидаемая продолжительность жизни при раке желудка
Вероятность выздоровления при раке желудка зависит от времени, в которое он обнаружен. Ранний рак желудка, а также несильно выраженный, который еще не распространяет метастазы, имеет 5-летнюю выживаемость в 90 % случаев.
Чем запущеннее стадия заболевания, тем хуже прогноз (0–45%). Прогноз и риск рецидива рака желудка также зависят от опыта хирургов и от того, насколько тщательно удалены лимфатические узлы.
Какие медицинские врачи и клиники являются специалистами по лечению рака желудка в Германии, Австрии и Швейцарии?
Любой пациент, страдающий раком желудка, желает получить лучшее медицинское обслуживание. Вот почему пациент задается вопросом, где он может найти лучшую клинику для лечения рака желудка.
Поскольку на этот вопрос нельзя дать объективный ответ и авторитетный врач никогда не будет утверждать, что является лучшим, можно полагаться только на его опыт. Чем больше пациентов с онкологией рака прооперировал врач, тем опытнее он становится в своей специальности.
Таким образом, специалистами по лечению рака желудка являются клиники и гастроэнтерологи , специализирующиеся на диагностике и лечении рака желудка. Для оперирования рака желудка подходящими кандидатами являются висцеральные хирурги. В онкологических центрах на междисциплинарной основе различные специалисты работают в сотрудничестве и на консилиумах выбирают наилучший курс действий для каждого пациента в отдельности.
Мезентериальный лимфаденит: причины, симптомы и лечение
Мезентериальный лимфаденит – это воспаление лимфатических узлов. Воспаленные лимфатические узлы находятся в мембране, которая прикрепляет кишечник к брюшной стенке.
Эти лимфатические узлы – одни из сотен, которые помогают вашему телу бороться с болезнями. Они улавливают и уничтожают микроскопических «захватчиков», таких как вирусы или бактерии.
Брыжеечный лимфаденит часто вызывает боль в животе. Чаще всего встречается у детей и подростков.
Причины мезентериального лимфаденита
Иногда врачи не могут определить причину мезентериального лимфаденита. Но наиболее частая причина – инфекция.
Воспалительные состояния также могут быть связаны с мезентериальным лимфаденитом.
Гораздо реже воспаленные брыжеечные лимфатические узлы являются результатом рака, в том числе:
Инфекции, вызывающие брыжеечный лимфаденит, могут локализоваться в одном месте (локально) или по всему телу (системно). Инфекции могут быть вызваны:
Общие инфекции, вызывающие мезентериальный лимфаденит, включают:
- Гастроэнтерит.Это может быть результатом вирусных инфекций, таких как ротавирус или норовирус. Это также может быть результатом бактериальных инфекций, таких как сальмонелла, стафилококк или стрептококк . Гастроэнтерит часто ошибочно называют желудочным гриппом.
- Yersinia enterocolitica. Это наиболее частая причина мезентериального лимфаденита у детей. Эта бактерия может вызвать гастроэнтерит и другие проблемы. Это может напоминать болезнь Крона или острый аппендицит.
Продолжение
К другим инфекциям, вызывающим мезентериальный лимфаденит, относятся:
- Прямые или косвенные инфекции, связанные с ВИЧ.Это вирус, который может привести к СПИДу.
- Туберкулез. Это бактериальная инфекция, которая обычно поражает легкие. Но он также может атаковать другие части тела.
- Острый терминальный илеит. Это воспаление конца тонкой кишки. Это может быть вызвано бактерией или болезнью Крона.
Воспалительные состояния, обычно связанные с мезентериальным лимфаденитом:
- Аппендицит, воспаление аппендикса
- Воспалительные заболевания кишечника, такие как болезнь Крона или язвенный колит
- Заболевания соединительной ткани, такие как волчанка, склероз или ревматоидный артрит , воспаление слизистой оболочки толстой кишки
- Панкреатит, воспаление поджелудочной железы
Мезентериальный лимфаденит Признаки и симптомы
При мезентериальном лимфадените инфекция верхних дыхательных путей может возникнуть прямо перед появлением любых других симптомов.Это может вызвать такие симптомы, как боль в горле.
Продолжение
Общие симптомы мезентериального лимфаденита:
Продолжение
Мезентериальный лимфаденит часто вызывает симптомы в нижней правой части живота. Поэтому люди часто принимают это за аппендицит.
У вас могут быть и другие признаки и симптомы. Это зависит от причины воспаления. Признаки и симптомы включают:
Когда следует обращаться к врачу?
Немедленно позвоните своему врачу, если у вас или вашего ребенка возникла резкая или внезапная боль в животе.Также позвоните, если это происходит вместе с другими симптомами, такими как перечисленные выше. Опишите своему врачу степень тяжести и локализацию боли, а также то, что ее усугубляет. Будьте готовы обсудить любые другие симптомы, которые были у вас или вашего ребенка.
Брыжеечный лимфаденит Диагноз
Иногда брыжеечный лимфаденит протекает бессимптомно. Врач может просто обнаружить это, делая визуализационные тесты для какой-то другой проблемы.
Иногда симптомы мезентериального лимфаденита могут побудить вас обратиться к врачу.Врач спросит об этих симптомах и тщательно изучит историю болезни. Они также могут провести некоторые тесты.
Продолжение
Анализ крови может помочь обнаружить инфекцию. Анализы мочи могут помочь исключить инфекцию мочевыводящих путей. УЗИ брюшной полости или компьютерная томография могут помочь исключить другие причины симптомов.
Многие состояния связаны с мезентериальным лимфаденитом – одни серьезные, другие нет. Итак, вы понимаете, почему так важен диагноз.
Лечение мезентериального лимфаденита
Мезентериальный лимфаденит часто проходит без лечения.Тем не менее, вам может потребоваться лекарство, чтобы снизить температуру или снять боль. Покой, жидкость и теплое тепло, прикладываемое к животу, также могут помочь облегчить симптомы.
Вам может потребоваться лечение от причины воспаления. Антибиотики могут предотвратить осложнения тяжелой бактериальной инфекции (сепсиса), которая может привести к смерти.
Мезентериальный аденит: причины, симптомы и лечение
Мезентериальный лимфаденит, также известный как мезентериальный аденит, представляет собой воспаление лимфатических узлов брыжейки.
Брыжейка прикрепляет кишечник к брюшной стенке и удерживает ее на месте. Обычно мезентериальный лимфаденит возникает в результате кишечной инфекции.
Инфекция обычно легкая и проходит без лечения. Его можно спутать с аппендицитом. Это чаще встречается у детей младше 16 лет, чем у взрослых.
Лимфатические узлы или железы являются частью лимфатической системы.
Они встречаются по всему телу. Являясь частью иммунной системы, лимфатические узлы помогают защитить организм от инфекций и болезней.
Они хранят лимфоциты, белые кровяные тельца, которые борются с инфекциями.
При заражении увеличивается количество лейкоцитов, лимфатические узлы набухают и становятся болезненными. Больше всего пострадают лимфатические узлы, которые находятся ближе всего к инфекции.
Если лимфатические узлы брыжейки реагируют на инфекцию в брюшной полости или кишечнике, они набухают и становятся болезненными, вызывая дискомфорт в животе.
Мезентериальный аденит обычно возникает в результате вирусной или бактериальной инфекции.Это также может произойти при некоторых видах рака или воспалительном заболевании кишечника (ВЗК).
Симптомы мезентериального аденита аналогичны симптомам аппендицита, но состояние не такое серьезное.
Симптомы включают:
Боль в животе может быть локализована около пупка, внизу, справа или, возможно, широко распространена. Иногда боль в горле или симптомы простуды могут возникнуть до того, как боль начнется.
Также может развиться инфекция верхних дыхательных путей.
Мезентериальный аденит обычно протекает в легкой форме и длится всего несколько дней.В большинстве случаев проблема решается без вмешательства.
Однако следует обращаться за медицинской помощью, если боль усиливается или возникает одно из следующих событий:
- внезапная сильная боль в желудке
- боль в желудке с лихорадкой
- боль в желудке с диареей или рвотой
Человек также должен Обратитесь к врачу, если боль мешает спать, а также если есть изменение аппетита или привычки кишечника, которые не проходят самостоятельно.
Мезентериальный аденит обычно не опасен, но увеличение лимфатических узлов в течение длительного времени может быть признаком чего-то более серьезного.
Если железы опухли из-за тяжелой бактериальной инфекции и не лечить, она может распространиться в кровоток, что может привести к сепсису. Сепсис – это инфекция крови, опасная для жизни.
Симптомы мезентериального аденита можно спутать с симптомами внематочной беременности, а также аппендицита. Если у женщины есть симптомы и она может забеременеть, ей следует немедленно обратиться за медицинской помощью.
Поделиться на PinterestВрач может диагностировать мезентериальный аденит с помощью УЗИ брюшной полости.В некоторых случаях мезентериальный аденит трудно диагностировать, потому что боль широко распространена.
Врач может подтвердить диагноз мезентериального аденита:
- Осмотрев человека и изучив его историю болезни.
- Проведение визуализирующих исследований, таких как УЗИ брюшной полости или компьютерная томография (КТГ) брюшной полости, чтобы определить, есть ли у человека мезентериальный аденит или аппендицит.
- Сканирование может показать увеличение лимфатических узлов или утолщение стенки кишечника.
- Отправка образца крови на лабораторный анализ, чтобы узнать, есть ли инфекция, и если да, то какого она типа. Причиной этого может быть целый ряд патогенов. В Северной Америке бактериями, наиболее часто вызывающими мезентериальный аденит, являются Yersinia enterocolitia .
Легкие случаи мезентериального аденита часто проходят сами по себе, хотя некоторые методы лечения могут помочь облегчить симптомы.
Лекарства, отпускаемые без рецепта (OTC) для снятия боли и лихорадки, могут помочь частично облегчить дискомфорт.
При умеренных и тяжелых бактериальных инфекциях врач может назначить антибиотики.
Другие предложения, которые помогут выздороветь, включают:
- как можно больше отдыхать, чтобы помочь организму восстановиться
- пить много жидкости, чтобы предотвратить обезвоживание, особенно после рвоты и диареи
- прикладывать тепло к области живота для облегчения некоторых из них. боль
Домашние средства также могут помочь при брыжеечном адените. К естественным способам лечения, которые могут поддерживать здоровье иммунной системы и помочь в борьбе с инфекцией, относятся:
- Эхинацея : трава, полученная из растения эхинацея и используемая для борьбы с инфекциями.Трава укрепляет иммунную систему и выводит токсины, вызывающие инфекцию. Это может помочь ускорить процесс заживления.
- Дикий индиго : Эта добавка известна своими свойствами борьбы с инфекциями, но ее необходимо использовать с эхинацеей, иначе она может быть токсичной. При правильном использовании он может очистить иммунную систему и помогает бороться с болезнями.
- Солодка : Используется для лечения различных инфекций, поскольку обладает противовоспалительным действием и усиливает защиту слизистой оболочки.Он также может помочь при брыжеечном адените, загружая кишечник полезными бактериями.
Однако в настоящее время существует мало научных данных, подтверждающих использование этих природных средств.
Профилактика
Мезентериальный аденит не всегда можно предотвратить, но иногда можно снизить риск бактериальных и вирусных инфекций.
Некоторые вещи, которые люди могут сделать для снижения риска мезентериального аденита, включают:
- Регулярное мытье рук водой с мылом.Это может убить бактерии и вирусы, чтобы не передать их другим людям.
- Избегать больного человека. Некоторые бактерии и вирусы могут передаваться при тесном контакте с другими.
- Дезинфекция. Старайтесь содержать в чистоте места, где готовят пищу, и регулярно дезинфицируйте места, такие как ванные комнаты, которые могут быть заражены.
Исследования показывают, что те, кто страдает мезентериальным аденитом в детстве или подростковом возрасте, имеют более низкий риск развития язвенного колита в более позднем возрасте.
Мезентериальный аденит: причины, симптомы и лечение
Мезентериальный лимфаденит, также известный как мезентериальный аденит, представляет собой воспаление лимфатических узлов брыжейки.
Брыжейка прикрепляет кишечник к брюшной стенке и удерживает ее на месте. Обычно мезентериальный лимфаденит возникает в результате кишечной инфекции.
Инфекция обычно легкая и проходит без лечения. Его можно спутать с аппендицитом. Это чаще встречается у детей младше 16 лет, чем у взрослых.
Лимфатические узлы или железы являются частью лимфатической системы.
Они встречаются по всему телу. Являясь частью иммунной системы, лимфатические узлы помогают защитить организм от инфекций и болезней.
Они хранят лимфоциты, белые кровяные тельца, которые борются с инфекциями.
При заражении увеличивается количество лейкоцитов, лимфатические узлы набухают и становятся болезненными. Больше всего пострадают лимфатические узлы, которые находятся ближе всего к инфекции.
Если лимфатические узлы брыжейки реагируют на инфекцию в брюшной полости или кишечнике, они набухают и становятся болезненными, вызывая дискомфорт в животе.
Мезентериальный аденит обычно возникает в результате вирусной или бактериальной инфекции. Это также может произойти при некоторых видах рака или воспалительном заболевании кишечника (ВЗК).
Симптомы мезентериального аденита аналогичны симптомам аппендицита, но состояние не такое серьезное.
Симптомы включают:
Боль в животе может быть локализована около пупка, внизу, справа или, возможно, широко распространена.Иногда боль в горле или симптомы простуды могут возникнуть до того, как боль начнется.
Также может развиться инфекция верхних дыхательных путей.
Мезентериальный аденит обычно протекает в легкой форме и длится всего несколько дней. В большинстве случаев проблема решается без вмешательства.
Однако следует обращаться за медицинской помощью, если боль усиливается или возникает одно из следующих событий:
- внезапная сильная боль в желудке
- боль в желудке с лихорадкой
- боль в желудке с диареей или рвотой
Человек также должен Обратитесь к врачу, если боль мешает спать, а также если есть изменение аппетита или привычки кишечника, которые не проходят самостоятельно.
Мезентериальный аденит обычно не опасен, но увеличение лимфатических узлов в течение длительного времени может быть признаком чего-то более серьезного.
Если железы опухли из-за тяжелой бактериальной инфекции и не лечить, она может распространиться в кровоток, что может привести к сепсису. Сепсис – это инфекция крови, опасная для жизни.
Симптомы мезентериального аденита можно спутать с симптомами внематочной беременности, а также аппендицита. Если у женщины есть симптомы и она может забеременеть, ей следует немедленно обратиться за медицинской помощью.
Поделиться на PinterestВрач может диагностировать мезентериальный аденит с помощью УЗИ брюшной полости.В некоторых случаях мезентериальный аденит трудно диагностировать, потому что боль широко распространена.
Врач может подтвердить диагноз мезентериального аденита:
- Осмотрев человека и изучив его историю болезни.
- Проведение визуализирующих исследований, таких как УЗИ брюшной полости или компьютерная томография (КТГ) брюшной полости, чтобы определить, есть ли у человека мезентериальный аденит или аппендицит.
- Сканирование может показать увеличение лимфатических узлов или утолщение стенки кишечника.
- Отправка образца крови на лабораторный анализ, чтобы узнать, есть ли инфекция, и если да, то какого она типа. Причиной этого может быть целый ряд патогенов. В Северной Америке бактериями, наиболее часто вызывающими мезентериальный аденит, являются Yersinia enterocolitia .
Легкие случаи мезентериального аденита часто проходят сами по себе, хотя некоторые методы лечения могут помочь облегчить симптомы.
Лекарства, отпускаемые без рецепта (OTC) для снятия боли и лихорадки, могут помочь частично облегчить дискомфорт.
При умеренных и тяжелых бактериальных инфекциях врач может назначить антибиотики.
Другие предложения, которые помогут выздороветь, включают:
- как можно больше отдыхать, чтобы помочь организму восстановиться
- пить много жидкости, чтобы предотвратить обезвоживание, особенно после рвоты и диареи
- прикладывать тепло к области живота для облегчения некоторых из них. боль
Домашние средства также могут помочь при брыжеечном адените.К естественным способам лечения, которые могут поддерживать здоровье иммунной системы и помочь в борьбе с инфекцией, относятся:
- Эхинацея : трава, полученная из растения эхинацея и используемая для борьбы с инфекциями. Трава укрепляет иммунную систему и выводит токсины, вызывающие инфекцию. Это может помочь ускорить процесс заживления.
- Дикий индиго : Эта добавка известна своими свойствами борьбы с инфекциями, но ее необходимо использовать с эхинацеей, иначе она может быть токсичной.При правильном использовании он может очистить иммунную систему и помогает бороться с болезнями.
- Солодка : Используется для лечения различных инфекций, поскольку обладает противовоспалительным действием и усиливает защиту слизистой оболочки. Он также может помочь при брыжеечном адените, загружая кишечник полезными бактериями.
Однако в настоящее время существует мало научных данных, подтверждающих использование этих природных средств.
Профилактика
Мезентериальный аденит не всегда можно предотвратить, но иногда можно снизить риск бактериальных и вирусных инфекций.
Некоторые вещи, которые люди могут сделать для снижения риска мезентериального аденита, включают:
- Регулярное мытье рук водой с мылом. Это может убить бактерии и вирусы, чтобы не передать их другим людям.
- Избегать больного человека. Некоторые бактерии и вирусы могут передаваться при тесном контакте с другими.
- Дезинфекция. Старайтесь содержать в чистоте места, где готовят пищу, и регулярно дезинфицируйте места, такие как ванные комнаты, которые могут быть заражены.
Исследования показывают, что те, кто страдает мезентериальным аденитом в детстве или подростковом возрасте, имеют более низкий риск развития язвенного колита в более позднем возрасте.
Мезентериальный аденит: причины, симптомы и лечение
Мезентериальный лимфаденит, также известный как мезентериальный аденит, представляет собой воспаление лимфатических узлов брыжейки.
Брыжейка прикрепляет кишечник к брюшной стенке и удерживает ее на месте. Обычно мезентериальный лимфаденит возникает в результате кишечной инфекции.
Инфекция обычно легкая и проходит без лечения. Его можно спутать с аппендицитом. Это чаще встречается у детей младше 16 лет, чем у взрослых.
Лимфатические узлы или железы являются частью лимфатической системы.
Они встречаются по всему телу. Являясь частью иммунной системы, лимфатические узлы помогают защитить организм от инфекций и болезней.
Они хранят лимфоциты, белые кровяные тельца, которые борются с инфекциями.
При заражении увеличивается количество лейкоцитов, лимфатические узлы набухают и становятся болезненными.Больше всего пострадают лимфатические узлы, которые находятся ближе всего к инфекции.
Если лимфатические узлы брыжейки реагируют на инфекцию в брюшной полости или кишечнике, они набухают и становятся болезненными, вызывая дискомфорт в животе.
Мезентериальный аденит обычно возникает в результате вирусной или бактериальной инфекции. Это также может произойти при некоторых видах рака или воспалительном заболевании кишечника (ВЗК).
Симптомы мезентериального аденита аналогичны симптомам аппендицита, но состояние не такое серьезное.
Симптомы включают:
Боль в животе может быть локализована около пупка, внизу, справа или, возможно, широко распространена. Иногда боль в горле или симптомы простуды могут возникнуть до того, как боль начнется.
Также может развиться инфекция верхних дыхательных путей.
Мезентериальный аденит обычно протекает в легкой форме и длится всего несколько дней. В большинстве случаев проблема решается без вмешательства.
Однако следует обращаться за медицинской помощью, если боль усиливается или возникает одно из следующих событий:
- внезапная сильная боль в желудке
- боль в желудке с лихорадкой
- боль в желудке с диареей или рвотой
Человек также должен Обратитесь к врачу, если боль мешает спать, а также если есть изменение аппетита или привычки кишечника, которые не проходят самостоятельно.
Мезентериальный аденит обычно не опасен, но увеличение лимфатических узлов в течение длительного времени может быть признаком чего-то более серьезного.
Если железы опухли из-за тяжелой бактериальной инфекции и не лечить, она может распространиться в кровоток, что может привести к сепсису. Сепсис – это инфекция крови, опасная для жизни.
Симптомы мезентериального аденита можно спутать с симптомами внематочной беременности, а также аппендицита. Если у женщины есть симптомы и она может забеременеть, ей следует немедленно обратиться за медицинской помощью.
Поделиться на PinterestВрач может диагностировать мезентериальный аденит с помощью УЗИ брюшной полости.В некоторых случаях мезентериальный аденит трудно диагностировать, потому что боль широко распространена.
Врач может подтвердить диагноз мезентериального аденита:
- Осмотрев человека и изучив его историю болезни.
- Проведение визуализирующих исследований, таких как УЗИ брюшной полости или компьютерная томография (КТГ) брюшной полости, чтобы определить, есть ли у человека мезентериальный аденит или аппендицит.
- Сканирование может показать увеличение лимфатических узлов или утолщение стенки кишечника.
- Отправка образца крови на лабораторный анализ, чтобы узнать, есть ли инфекция, и если да, то какого она типа. Причиной этого может быть целый ряд патогенов. В Северной Америке бактериями, наиболее часто вызывающими мезентериальный аденит, являются Yersinia enterocolitia .
Легкие случаи мезентериального аденита часто проходят сами по себе, хотя некоторые методы лечения могут помочь облегчить симптомы.
Лекарства, отпускаемые без рецепта (OTC) для снятия боли и лихорадки, могут помочь частично облегчить дискомфорт.
При умеренных и тяжелых бактериальных инфекциях врач может назначить антибиотики.
Другие предложения, которые помогут выздороветь, включают:
- как можно больше отдыхать, чтобы помочь организму восстановиться
- пить много жидкости, чтобы предотвратить обезвоживание, особенно после рвоты и диареи
- прикладывать тепло к области живота для облегчения некоторых из них. боль
Домашние средства также могут помочь при брыжеечном адените.К естественным способам лечения, которые могут поддерживать здоровье иммунной системы и помочь в борьбе с инфекцией, относятся:
- Эхинацея : трава, полученная из растения эхинацея и используемая для борьбы с инфекциями. Трава укрепляет иммунную систему и выводит токсины, вызывающие инфекцию. Это может помочь ускорить процесс заживления.
- Дикий индиго : Эта добавка известна своими свойствами борьбы с инфекциями, но ее необходимо использовать с эхинацеей, иначе она может быть токсичной.При правильном использовании он может очистить иммунную систему и помогает бороться с болезнями.
- Солодка : Используется для лечения различных инфекций, поскольку обладает противовоспалительным действием и усиливает защиту слизистой оболочки. Он также может помочь при брыжеечном адените, загружая кишечник полезными бактериями.
Однако в настоящее время существует мало научных данных, подтверждающих использование этих природных средств.
Профилактика
Мезентериальный аденит не всегда можно предотвратить, но иногда можно снизить риск бактериальных и вирусных инфекций.
Некоторые вещи, которые люди могут сделать для снижения риска мезентериального аденита, включают:
- Регулярное мытье рук водой с мылом. Это может убить бактерии и вирусы, чтобы не передать их другим людям.
- Избегать больного человека. Некоторые бактерии и вирусы могут передаваться при тесном контакте с другими.
- Дезинфекция. Старайтесь содержать в чистоте места, где готовят пищу, и регулярно дезинфицируйте места, такие как ванные комнаты, которые могут быть заражены.
Исследования показывают, что те, кто страдает мезентериальным аденитом в детстве или подростковом возрасте, имеют более низкий риск развития язвенного колита в более позднем возрасте.
Мезентериальный аденит: причины, симптомы и лечение
Мезентериальный лимфаденит, также известный как мезентериальный аденит, представляет собой воспаление лимфатических узлов брыжейки.
Брыжейка прикрепляет кишечник к брюшной стенке и удерживает ее на месте. Обычно мезентериальный лимфаденит возникает в результате кишечной инфекции.
Инфекция обычно легкая и проходит без лечения. Его можно спутать с аппендицитом. Это чаще встречается у детей младше 16 лет, чем у взрослых.
Лимфатические узлы или железы являются частью лимфатической системы.
Они встречаются по всему телу. Являясь частью иммунной системы, лимфатические узлы помогают защитить организм от инфекций и болезней.
Они хранят лимфоциты, белые кровяные тельца, которые борются с инфекциями.
При заражении увеличивается количество лейкоцитов, лимфатические узлы набухают и становятся болезненными.Больше всего пострадают лимфатические узлы, которые находятся ближе всего к инфекции.
Если лимфатические узлы брыжейки реагируют на инфекцию в брюшной полости или кишечнике, они набухают и становятся болезненными, вызывая дискомфорт в животе.
Мезентериальный аденит обычно возникает в результате вирусной или бактериальной инфекции. Это также может произойти при некоторых видах рака или воспалительном заболевании кишечника (ВЗК).
Симптомы мезентериального аденита аналогичны симптомам аппендицита, но состояние не такое серьезное.
Симптомы включают:
Боль в животе может быть локализована около пупка, внизу, справа или, возможно, широко распространена. Иногда боль в горле или симптомы простуды могут возникнуть до того, как боль начнется.
Также может развиться инфекция верхних дыхательных путей.
Мезентериальный аденит обычно протекает в легкой форме и длится всего несколько дней. В большинстве случаев проблема решается без вмешательства.
Однако следует обращаться за медицинской помощью, если боль усиливается или возникает одно из следующих событий:
- внезапная сильная боль в желудке
- боль в желудке с лихорадкой
- боль в желудке с диареей или рвотой
Человек также должен Обратитесь к врачу, если боль мешает спать, а также если есть изменение аппетита или привычки кишечника, которые не проходят самостоятельно.
Мезентериальный аденит обычно не опасен, но увеличение лимфатических узлов в течение длительного времени может быть признаком чего-то более серьезного.
Если железы опухли из-за тяжелой бактериальной инфекции и не лечить, она может распространиться в кровоток, что может привести к сепсису. Сепсис – это инфекция крови, опасная для жизни.
Симптомы мезентериального аденита можно спутать с симптомами внематочной беременности, а также аппендицита. Если у женщины есть симптомы и она может забеременеть, ей следует немедленно обратиться за медицинской помощью.
Поделиться на PinterestВрач может диагностировать мезентериальный аденит с помощью УЗИ брюшной полости.В некоторых случаях мезентериальный аденит трудно диагностировать, потому что боль широко распространена.
Врач может подтвердить диагноз мезентериального аденита:
- Осмотрев человека и изучив его историю болезни.
- Проведение визуализирующих исследований, таких как УЗИ брюшной полости или компьютерная томография (КТГ) брюшной полости, чтобы определить, есть ли у человека мезентериальный аденит или аппендицит.
- Сканирование может показать увеличение лимфатических узлов или утолщение стенки кишечника.
- Отправка образца крови на лабораторный анализ, чтобы узнать, есть ли инфекция, и если да, то какого она типа. Причиной этого может быть целый ряд патогенов. В Северной Америке бактериями, наиболее часто вызывающими мезентериальный аденит, являются Yersinia enterocolitia .
Легкие случаи мезентериального аденита часто проходят сами по себе, хотя некоторые методы лечения могут помочь облегчить симптомы.
Лекарства, отпускаемые без рецепта (OTC) для снятия боли и лихорадки, могут помочь частично облегчить дискомфорт.
При умеренных и тяжелых бактериальных инфекциях врач может назначить антибиотики.
Другие предложения, которые помогут выздороветь, включают:
- как можно больше отдыхать, чтобы помочь организму восстановиться
- пить много жидкости, чтобы предотвратить обезвоживание, особенно после рвоты и диареи
- прикладывать тепло к области живота для облегчения некоторых из них. боль
Домашние средства также могут помочь при брыжеечном адените.К естественным способам лечения, которые могут поддерживать здоровье иммунной системы и помочь в борьбе с инфекцией, относятся:
- Эхинацея : трава, полученная из растения эхинацея и используемая для борьбы с инфекциями. Трава укрепляет иммунную систему и выводит токсины, вызывающие инфекцию. Это может помочь ускорить процесс заживления.
- Дикий индиго : Эта добавка известна своими свойствами борьбы с инфекциями, но ее необходимо использовать с эхинацеей, иначе она может быть токсичной.При правильном использовании он может очистить иммунную систему и помогает бороться с болезнями.
- Солодка : Используется для лечения различных инфекций, поскольку обладает противовоспалительным действием и усиливает защиту слизистой оболочки. Он также может помочь при брыжеечном адените, загружая кишечник полезными бактериями.
Однако в настоящее время существует мало научных данных, подтверждающих использование этих природных средств.
Профилактика
Мезентериальный аденит не всегда можно предотвратить, но иногда можно снизить риск бактериальных и вирусных инфекций.
Некоторые вещи, которые люди могут сделать для снижения риска мезентериального аденита, включают:
- Регулярное мытье рук водой с мылом. Это может убить бактерии и вирусы, чтобы не передать их другим людям.
- Избегать больного человека. Некоторые бактерии и вирусы могут передаваться при тесном контакте с другими.
- Дезинфекция. Старайтесь содержать в чистоте места, где готовят пищу, и регулярно дезинфицируйте места, такие как ванные комнаты, которые могут быть заражены.
Исследования показывают, что те, кто страдает мезентериальным аденитом в детстве или подростковом возрасте, имеют более низкий риск развития язвенного колита в более позднем возрасте.
Мезентериальный аденит: причины, симптомы и лечение
Мезентериальный лимфаденит, также известный как мезентериальный аденит, представляет собой воспаление лимфатических узлов брыжейки.
Брыжейка прикрепляет кишечник к брюшной стенке и удерживает ее на месте. Обычно мезентериальный лимфаденит возникает в результате кишечной инфекции.
Инфекция обычно легкая и проходит без лечения. Его можно спутать с аппендицитом. Это чаще встречается у детей младше 16 лет, чем у взрослых.
Лимфатические узлы или железы являются частью лимфатической системы.
Они встречаются по всему телу. Являясь частью иммунной системы, лимфатические узлы помогают защитить организм от инфекций и болезней.
Они хранят лимфоциты, белые кровяные тельца, которые борются с инфекциями.
При заражении увеличивается количество лейкоцитов, лимфатические узлы набухают и становятся болезненными.Больше всего пострадают лимфатические узлы, которые находятся ближе всего к инфекции.
Если лимфатические узлы брыжейки реагируют на инфекцию в брюшной полости или кишечнике, они набухают и становятся болезненными, вызывая дискомфорт в животе.
Мезентериальный аденит обычно возникает в результате вирусной или бактериальной инфекции. Это также может произойти при некоторых видах рака или воспалительном заболевании кишечника (ВЗК).
Симптомы мезентериального аденита аналогичны симптомам аппендицита, но состояние не такое серьезное.
Симптомы включают:
Боль в животе может быть локализована около пупка, внизу, справа или, возможно, широко распространена. Иногда боль в горле или симптомы простуды могут возникнуть до того, как боль начнется.
Также может развиться инфекция верхних дыхательных путей.
Мезентериальный аденит обычно протекает в легкой форме и длится всего несколько дней. В большинстве случаев проблема решается без вмешательства.
Однако следует обращаться за медицинской помощью, если боль усиливается или возникает одно из следующих событий:
- внезапная сильная боль в желудке
- боль в желудке с лихорадкой
- боль в желудке с диареей или рвотой
Человек также должен Обратитесь к врачу, если боль мешает спать, а также если есть изменение аппетита или привычки кишечника, которые не проходят самостоятельно.
Мезентериальный аденит обычно не опасен, но увеличение лимфатических узлов в течение длительного времени может быть признаком чего-то более серьезного.
Если железы опухли из-за тяжелой бактериальной инфекции и не лечить, она может распространиться в кровоток, что может привести к сепсису. Сепсис – это инфекция крови, опасная для жизни.
Симптомы мезентериального аденита можно спутать с симптомами внематочной беременности, а также аппендицита. Если у женщины есть симптомы и она может забеременеть, ей следует немедленно обратиться за медицинской помощью.
Поделиться на PinterestВрач может диагностировать мезентериальный аденит с помощью УЗИ брюшной полости.В некоторых случаях мезентериальный аденит трудно диагностировать, потому что боль широко распространена.
Врач может подтвердить диагноз мезентериального аденита:
- Осмотрев человека и изучив его историю болезни.
- Проведение визуализирующих исследований, таких как УЗИ брюшной полости или компьютерная томография (КТГ) брюшной полости, чтобы определить, есть ли у человека мезентериальный аденит или аппендицит.
- Сканирование может показать увеличение лимфатических узлов или утолщение стенки кишечника.
- Отправка образца крови на лабораторный анализ, чтобы узнать, есть ли инфекция, и если да, то какого она типа. Причиной этого может быть целый ряд патогенов. В Северной Америке бактериями, наиболее часто вызывающими мезентериальный аденит, являются Yersinia enterocolitia .
Легкие случаи мезентериального аденита часто проходят сами по себе, хотя некоторые методы лечения могут помочь облегчить симптомы.
Лекарства, отпускаемые без рецепта (OTC) для снятия боли и лихорадки, могут помочь частично облегчить дискомфорт.
При умеренных и тяжелых бактериальных инфекциях врач может назначить антибиотики.
Другие предложения, которые помогут выздороветь, включают:
- как можно больше отдыхать, чтобы помочь организму восстановиться
- пить много жидкости, чтобы предотвратить обезвоживание, особенно после рвоты и диареи
- прикладывать тепло к области живота для облегчения некоторых из них. боль
Домашние средства также могут помочь при брыжеечном адените.К естественным способам лечения, которые могут поддерживать здоровье иммунной системы и помочь в борьбе с инфекцией, относятся:
- Эхинацея : трава, полученная из растения эхинацея и используемая для борьбы с инфекциями. Трава укрепляет иммунную систему и выводит токсины, вызывающие инфекцию. Это может помочь ускорить процесс заживления.
- Дикий индиго : Эта добавка известна своими свойствами борьбы с инфекциями, но ее необходимо использовать с эхинацеей, иначе она может быть токсичной.При правильном использовании он может очистить иммунную систему и помогает бороться с болезнями.
- Солодка : Используется для лечения различных инфекций, поскольку обладает противовоспалительным действием и усиливает защиту слизистой оболочки. Он также может помочь при брыжеечном адените, загружая кишечник полезными бактериями.
Однако в настоящее время существует мало научных данных, подтверждающих использование этих природных средств.
Профилактика
Мезентериальный аденит не всегда можно предотвратить, но иногда можно снизить риск бактериальных и вирусных инфекций.
Некоторые вещи, которые люди могут сделать для снижения риска мезентериального аденита, включают:
- Регулярное мытье рук водой с мылом. Это может убить бактерии и вирусы, чтобы не передать их другим людям.
- Избегать больного человека. Некоторые бактерии и вирусы могут передаваться при тесном контакте с другими.
- Дезинфекция. Старайтесь содержать в чистоте места, где готовят пищу, и регулярно дезинфицируйте места, такие как ванные комнаты, которые могут быть заражены.
Исследования показывают, что те, кто страдает мезентериальным аденитом в детстве или подростковом возрасте, имеют более низкий риск развития язвенного колита в более позднем возрасте.
Мезентериальный аденит | Пациент
Причина мезентериального аденита?
Мезентериальный аденит – это опухшие (воспаленные) лимфатические узлы в животе (брюшной полости), которые вызывают боль в животе. Обычно это не серьезно и обычно проходит без лечения. Мезентериальный аденит – довольно частая причина болей в животе у детей до 16 лет.У взрослых это встречается гораздо реже.
Название происходит от брыжейки – части брюшной полости, где расположены железы. Аденит, что означает воспаление лимфатических узлов. Иногда его называют мезентериальным лимфаденитом.
Что такое лимфатические узлы?
Лимфатические узлы (также называемые лимфатическими узлами) расположены по всему телу. Обычно они размером с горошину. Они являются важной частью защитной (иммунной) системы организма. Во время инфекции лимфатические узлы набухают и становятся болезненными, в то время как иммунная система борется с инфекционными микробами.Они возвращаются в норму после того, как инфекция закончится.
Большинство людей знакомы с лимфатическими узлами на шее, которые могут увеличиваться при ангине или тонзиллите. Точно так же лимфатические узлы в животе, рядом с кишечником, набухают во время приступа брыжеечного аденита. (Дополнительную информацию о лимфатических узлах см. В отдельной брошюре «Увеличенные лимфатические железы».)
Что вызывает мезентериальный аденит?
Вероятно, микроб (инфекция) вызывает воспаление и отек лимфатических узлов.Большинство случаев, вероятно, связано с вирусной инфекцией. Реже причиной может быть бактериальная инфекция – например, бактериальная инфекция в кишечнике. Воспаленные железы вызывают боль, болезненность и высокую температуру (жар).
Насколько это распространено?
Мезентериальный аденит – довольно частая причина боли в животе (животе) у детей в возрасте до 16 лет. У взрослых это встречается гораздо реже.
Каковы симптомы?
Мезентериальный аденит – это обычно легкое заболевание, которое вызывает временную боль в животе, как правило, у детей.Симптомы мезентериального аденита часто возникают после боли в горле или симптомов простуды. Основные симптомы мезентериального аденита:
- Боль в горле или симптомы простуды до появления боли в животе.
- Боль в животе. Боль обычно ощущается в середине живота (около пупка). Боль может быть в правой нижней части живота (называемой правой подвздошной ямкой).
- Высокая температура (жар) и общее плохое самочувствие.
- Чувство тошноты и / или диареи.
Как диагностируется мезентериальный аденит?
Обычно это диагностируется на основании ваших симптомов и осмотра врача. Если у вас (или у вашего ребенка) есть типичные симптомы и нет никаких признаков чего-либо еще, вызывающего боль, ваш врач может подумать, что вероятен мезентериальный аденит.
Трудно доказать диагноз, потому что железы находятся глубоко в животе (брюшной полости), их нельзя увидеть или почувствовать. Таким образом, диагноз часто включает в себя исключение других проблем, которые могут вызвать этот тип боли, а затем постановку предполагаемого диагноза мезентериального аденита.
Иногда сложно поставить диагноз или исключить другие причины боли в животе, например, аппендицит. См. Также отдельные брошюры «Аппендицит и боль в животе».
Если диагноз неясен, ваш врач может предложить:
- Подождите и посмотрите, а через несколько часов врач проведет еще один осмотр, чтобы увидеть, изменились ли симптомы.
- Второе мнение – например, направление в больницу на осмотр хирурга.
- Проверяет наличие других условий (см. Ниже).
Нужны ли тесты?
Не существует специального теста, подтверждающего точный диагноз брыжеечного аденита. Однако некоторые тесты могут помочь в диагностике других состояний, которые могут вызывать боль. Например, анализы крови, анализ мочи на наличие инфекции или сканирование (УЗИ или компьютерная томография). Эти тесты могут показать признаки, позволяющие предположить диагноз мезентериального аденита.
Если диагноз все еще не ясен и есть риск получить более серьезное заболевание, такое как острый аппендицит, вам может потребоваться операция, чтобы убедиться в этом.Обычно это операция через замочную скважину (лапароскопия), но иногда требуется более обширная операция (лапаротомия), чтобы проверить наличие серьезных заболеваний.
Примечание : если есть вероятность, что вы беременны, вам необходимо пройти тест на беременность. Это связано с тем, что серьезное состояние, называемое внематочной беременностью, которое может возникнуть на ранних сроках беременности, может вызывать симптомы, похожие на мезентериальный аденит. См. Дополнительную информацию в отдельной брошюре «Внематочная беременность».
Что такое лечение?
Обычно при брыжеечном адените не требуется никакого лечения, кроме обезболивающих (при необходимости).При подозрении на инфекцию микробом (бактериальная инфекция) вам могут назначить лечение антибиотиками, но это случается редко.
Ваш врач посоветует вам симптомы, на которые следует обратить внимание, которые предполагают, что вас следует срочно осмотреть для осмотра. Например, усиление боли или ухудшение самочувствия означает, что вам следует немедленно обратиться за дальнейшим советом.
Когда может потребоваться операция?
В некоторых случаях нельзя полностью исключить такие проблемы, как аппендицит или внематочная беременность, даже после проведения анализов.

 Но Вы можете предпринять меры для снижения риска развития этого грозного заболевания.
Но Вы можете предпринять меры для снижения риска развития этого грозного заболевания.
 Бросить курить самостоятельно может быть очень сложно, вы можете обратиться к врачам клиники Рассвет, вам предоставят практические советы и информацию о существующих медикаментах, позволяющих облегчить отказ от курения.
Бросить курить самостоятельно может быть очень сложно, вы можете обратиться к врачам клиники Рассвет, вам предоставят практические советы и информацию о существующих медикаментах, позволяющих облегчить отказ от курения.