Воспален кишечник: Страница не найдена – ГАУЗ АО “Городская поликлиника №1”
Воспалительные заболевания кишечника
Воспалительные заболевания кишечника (ВЗК) представляют собой хронический воспалительный процесс, захватывающий весь кишечник или часть желудочно-кишечного тракта (ЖКТ). Обычно это приводит к болям в животе и диарее, иногда могут возникать внекишечные симптомы: воспаление суставов, кожные высыпания, поражения глаз воспалительного характера.
Причины данной патологии до сих пор точно неизвестны, хотя предполагается участие иммунной системы и генетических факторов.
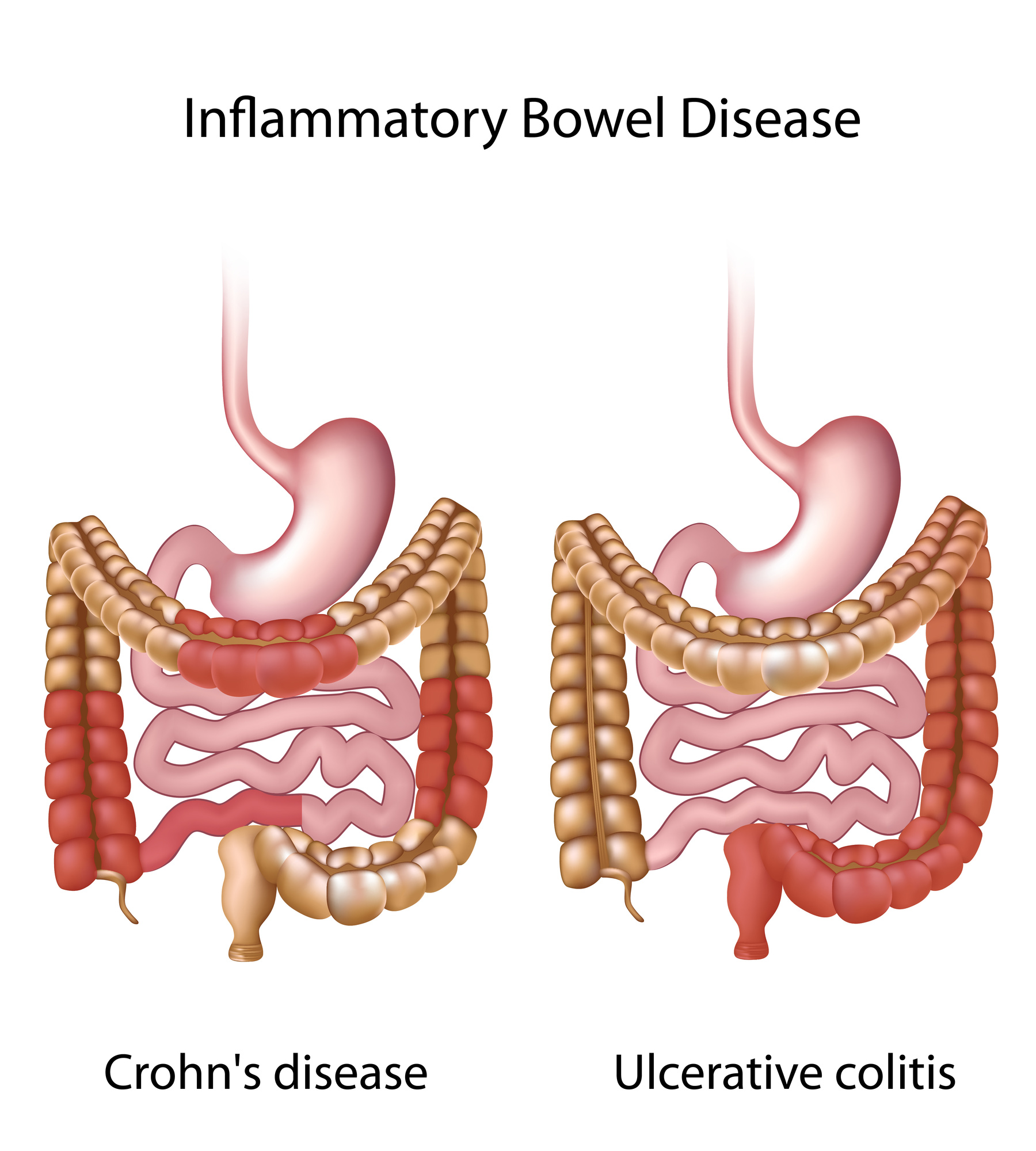
Основные воспалительные заболевания кишечника: язвенный колит (ЯК) и болезнь Крона.
Также к ним можно отнести коллагенозный и лимфоцитарный колит, однако они обычно рассматриваются отдельно от основных видов ВЗК.
Течение ВЗК может быть длительным и изнуряющим, кроме того, иногда возникают осложнения, опасные для жизни: кровотечение, развитие онкологического процесса, воспаление брюшной полости из-за попадания в нее кишечного содержимого через дефект в стенке кишки.
Медикаментозная терапия достаточно часто оказывается успешной, приводя к исчезновению симптомов на длительное время. При ее неэффективности проводится хирургическое лечение.
Синонимы русские
ВЗК.
Синонимы английские
Inflammatory bowel disease, IBD.
Симптомы
Проявления заболевания зависят от тяжести процесса и его локализации. К тому же бывают периоды ремиссии (полное исчезновение симптомов), которые длятся месяцами или даже годами.
Наиболее частыми симптомами ВЗК являются:
- хроническая диарея с примесью крови в стуле, иногда слизи,
- боли в животе, возможно, схваткообразного характера,
- кишечные кровотечения (больше характерны для болезни Крона),
- чувство неполного опорожнения кишечника и ложные позывы на дефекацию,
- анальные трещины (характерны для язвенного колита),
- свищи (патологические ходы, соединяющие кишку с внешней средой или с другой кишкой в неположенном месте; характерно для болезни Крона)
Кроме того, существует ряд внекишечных симптомов:
- общая слабость и недомогание,
- повышение температуры,
- потеря аппетита и массы тела,
- анемия вследствие кровотечений и нарушения всасывания железа.

Иногда появляются боли в суставах, воспалительные поражения глаз, красные, шишкообразные, болезненные высыпания на любом участке кожи
Общая информация о заболевании
Воспалительные заболевания кишечника – это хронические рецидивирующие заболевания, при которых поражается слизистая оболочка ЖКТ.
В настоящее время причина ВЗК до конца неизвестна. Считается, что главным образом они вызваны:
- нарушениями в иммунной системе, приводящими к ее повышенной активности и избыточной выработке антител (защитных факторов) против клеток собственной слизистой оболочки,
- генетическими факторами, из-за чего ВЗК больше подвержены лица, родственники которых болели ими.
Дополнительно повышать риск возникновения ВЗК могут стрессовые воздействия и характер питания.
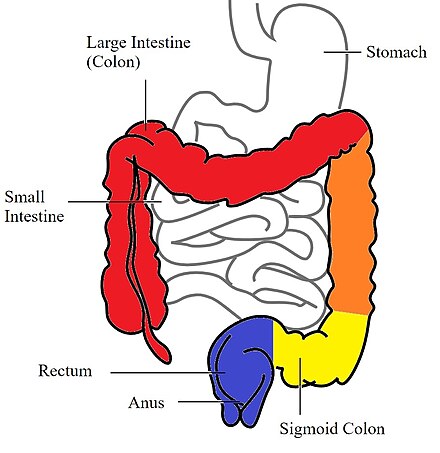
Основными формами данной патологии являются язвенный колит и болезнь Крона. При язвенном колите патологический процесс локализован в толстой кишке, воспаление носит непрерывный характер и затрагивает только верхние слои слизистой оболочки, не проникая глубоко в ткани.
При болезни Крона пораженным может оказаться любой участок ЖКТ, от ротовой полости до прямой кишки, воспаление проникает глубоко в ткань и характеризуется сегментарным поражением слизистой оболочки.
Хроническое воспаление ведет к нарушению переваривания и всасывания питательных веществ (мальабсорбции), в результате чего в крови снижается уровень микроэлементов, глюкозы, белка, витаминов, что может вызывать истощение организма.
Кто в группе риска?
- Лица, родственники которых болели воспалительными заболеваниями кишечника.
- Молодые люди до 30 лет.
- Курящие (причем курение отрицательно влияет на течение болезни Крона, но отказ от него может спровоцировать ее обострение).
- Лица, часто принимающие обезболивающие средства (нестероидные противовоспалительные), такие как ибупрофен, напроксен, аспирин.
- Жители мегаполисов.
Диагностика
При симптомах воспалительных заболеваний кишечника, особенно при частом жидком стуле с кровью или сильной боли в животе, необходимо обратиться к врачу.
Может меняться электролитный состав крови, снижаться уровень общего белка, глюкозы, витаминов. В общем анализе крови вероятно снижение гемоглобина, свидетельствующее о развитии анемии и/или повышении уровня лейкоцитов, что говорит о присоединении инфекции.
Также используется исследование кала, позволяющий выявить нарушение переваривания и невидимое глазом количество крови в стуле.
Доктор может назначить рентгенологическое или эндоскопическое исследование кишечника, последнее позволяет взять биоптат (кусочек слизистой кишки) для его исследования под микроскопом, что часто помогает окончательно поставить диагноз.
Лечение
В основе лечения лежит назначение препаратов, подавляющих активность иммунной системы. Снижается синтез антител к слизистой оболочке кишки и активность воспаления.
При отсутствии эффекта от терапии необходима консультация хирурга для решения вопроса об оперативном лечении.
Рекомендуемые анализы
Воспаление кишечника у кошек.

Воспаление кишечника у кошек. Лечение. (812) 607-68-62
Причина воспаления кишечника у кошек точно не известна. Это состояние могут вызывать различные факторы: гены, инфекции и аномалии иммунной системы. Воспаление кишечника – заболевание желудочно-кишечного тракта, при котором воспаляется слизистая оболочка пищеварительного тракта. Колит, энтерит и гастрит – всё это разновидности воспаления, наблюдаемые в пищеварительном тракте кошки. Кошки любого возраста подвержены воспалению кишечника, однако кошки среднего возраста и пожилые кошки отличаются повышенной восприимчивостью к этому заболеванию.
Симптомы воспаления кишечника у кошек – это, прежде всего, рвота и диарея. Другими указаниями на воспаление кишечника могут служить гипертиреоз, хроническая почечная недостаточность и панкреатит. Некоторые кошки также проявляют отвращение к пище, что может сопровождаться потерей веса. Пожилые кошки больше восприимчивы к этим нарушениям.
Различают несколько форм воспаления кишечника у кошек. Наибольшее распространение имеет лимфоцитарный плазматический энтероколит. Выражаясь простым языком это – состояние, при котором лимфоциты, разновидность белых клеток крови, и клетки плазмы вызывают воспаление кишечника. Нейтрофильные и гранулематозные клетки – менее распространённые причины воспаления кишечника. Когда воспаление происходит в тонком кишечнике – это энтерит, а когда воспаление происходит в толстом кишечнике – это колит.
Диагностирование воспаления кишечника проводится по результатам анализа крови, рентгена, радиографии, ультразвука, анализа мочи и кала.
Лечение воспаления кишечника у кошек состоит из диетотерапии и лекарственной терапии. Кошке назначается диета отличная от её повседневного питания. Ветеринар может предложить многокомпонентную диету, состоящую из белков и углеводов, которые кошки обычно не едят. На время диетотерапии воздержитесь от кормления кошки пищей со стола и лакомствами.
Лекарственная терапия основана на использовании кортикостероидов. Эти препараты оказывают противовоспалительное и иммунодепрессивное действие. Проявление побочных эффектов небольшое. Кортикостероиды также способствуют повышению аппетита и увеличению способности кишечника впитывать соли и воду. Преднизон для орального применения – самый распространённый кортикостероид. Этот препарат более предпочтителен, так как он выпускается в таблетках подходящего размера и действует кратковременно. При сильной рвоте и плохой всасывающей способности кишечника, могут быть использованы стероиды в инъекциях.
Когда кортикостероидная терапия не помогает, используют метронидазол или тилозин наряду с обычной диетой. В маленьких дозах метронидаол редко вызывает побочные эффекты, но он может вызвать потерю аппетита и рвоту. Из-за неприятного вкуса у некоторых кошек может появиться усиленное слюнотечение. Воспаление кишечника лечится также сульфасалазином.
Воспаление кишечника полностью не излечивается. Его можно только контролировать лекарственными препаратами и диетотерапией. Без строгого соблюдения рекомендаций по лечению могут возникать рецидивы. Пищеварительная система у кошек очень хрупкая, поэтому она нуждается в особой заботе.
Его можно только контролировать лекарственными препаратами и диетотерапией. Без строгого соблюдения рекомендаций по лечению могут возникать рецидивы. Пищеварительная система у кошек очень хрупкая, поэтому она нуждается в особой заботе.
ПРОКОНСУЛЬТИРУЙТЕСЬ У ВЕТЕРИНАРА (812) 607-68-62
ЭОЗИНОФИЛЬНЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА И ПИЩЕВАЯ АЛЛЕРГИЯ У ДЕТЕЙ | Шумилов
1. Baral V.R., O’B Hourihane J. Food allergy in children. Postgrad. Med. J. 2005; 81: 693–701.
2. Боровик Т.Э., Ревякина В.А., Макарова С.Г. Диетотерапия при пищевой аллергии у детей раннего возраста. Российский аллергологический журнал. 2004; 4 (Прил.).
3. Sampson H.A., Scanlon S.M. Natural history of food hypersensitivity in children with atopic dermatitis. J. Paediatr. 1989; 115: 23–27.
J. Paediatr. 1989; 115: 23–27.
4. Dannaeus A., Inganaes M.A. Follow up study of children with food allergy. Clinical course in relation to serum IgE and IgG antibody levels to milk, egg and fish. Clin. Allergy. 1981; 11: 533–539.
5. Lowichik A.,Weinberg A.G. A quantitative evaluation of mucosal eosinophils in the pediatric gastrointestinal tract. Mod. Pathol. 1996; 9 (2): 110–114.
6. Gonsalves N. Food allergies and eosinophilic gastrointestinal illness. Gastroenterol. Clin. N. Am. 2007; 36: 75–91.
7. Noel R., Putnam P., Rothenberg M. Eosinophilic esophagitis. N. Engl. J. Med. 2004; 351 (9): 940–941.
8. Straumann A., Simon H. Eosinophilic esophagitis: escalating epidemiology? J. Allergy. Clin. Immunol. 2005; 115 (2): 418–419.
Straumann A., Simon H. Eosinophilic esophagitis: escalating epidemiology? J. Allergy. Clin. Immunol. 2005; 115 (2): 418–419.
9. Методическое письмо «Новые технологии питания детей, больных целиакией и лактазной недостаточности». М. 2005.
10. Cavataio F., Guandalini S. Cow’s milk allergy. In: Essential pediatric gastroenterology, hepatology, & nutrition. Ed. Guandalini S. New York: McGraw–Hill. 2005. P. 175–192.
11. Rugo E., Wahl R., Wahn U. How allergenic are hypoallergenic infant formulae? Clinical and Experimental Allergy. 1992; 22: 635–639.
12. Rosendal A., Barkholt V. Detection of potentially allergenic material in 12 hydrolyzed formulas. J. Dairy Sci. 2000; 83 (10): 2200–2210.
13. Von Berg A., Koletzko S., Grübl A., et al. The effect of hydrolyzed cow’s milk formula for allergy prevention in the first year of life: The German Infant Nutritional Intervention Study, a randomized double-blind trial. J. Allergy Clin. Immunol. 2003; 111 (3): 533–540.
14. Suzuki J., Kawasaki Y., Nozawa R., et al. Oral disodium cromoglycate and ketotifen for a patient with eosinophilic gastroenteritis, food allergy and protein losing enteropathy. Asian. Pac. J. Allergy. Immunol. 2003; 21: 193–197.
15. Ревякина В.А. Общие принципы диагностики и лечения пищевой аллергии. РМЖ. 2000; 8 (18): 739–745.
16. Teitelbaum J., Fox V., Twarong F., et al. Eosinophilic esophagitis in children: immunopathological analysis and response to fluticasone propionate. Gastroenterology. 2002; 122: 1216–1225.
Gastroenterology. 2002; 122: 1216–1225.
17. Tan A.C., Kruimel J.W., Naber T.H. Eosinophilic gastroenteritis treated with non-enteric coated budesonide tablets. Eur. J. Gastroenterol. Hepatol. 2001; 13: 425–427.
18. Attwood S., Lewis C., Bronder C., et al. Eosinophilic esophagitis: a novel treatment using Montelukast. Gut. 2003; 52: 181–185.
19. Neustrom M.R., Friesen C. Treatment of eosinophilic gastroenteritis with montelukast. J. Allergy. Clin. Immunol. 1999; 104: 506.
20. Schwartz D.A., Pardi D.S., Murray A.J. Use of montelukast as steroid sparing agent for recurrent eosinophilic gastroenteritis. Dig. Dis. Sci. 2001; 46: 1787–1790.
21. Garrett J., Jameson S., Thomson B., et al. Anti-interleukin-5 (mepolizumab) therapy for hypereosinophilic syndromes. J. Allergy. Clin. Immunol. 2004; 113: 115–119.
Garrett J., Jameson S., Thomson B., et al. Anti-interleukin-5 (mepolizumab) therapy for hypereosinophilic syndromes. J. Allergy. Clin. Immunol. 2004; 113: 115–119.
От воспалительного заболевания кишечника до рака толстого кишечника?
Распространенные острые воспаления кишечника, вызываемые
бактериями, вирусами, грибками, паразитами, пищевой
непереносимостью или медикаментами (например, антибиотиками),
не связаны с повышенным риском развития рака толстой кишки.
Однако существуют две специфические формы хронического
воспаления кишечника, которые невозможно вылечить и которые
через несколько лет связаны с повышенным риском развития рака
толстой кишки. Причиной трансформации карциномы являются так
называемые дисплазии вследствие длительного воспаления. Эти
изменения клеток представляют собой признаки превращения
доброкачественных в злокачественные клетки. Эти клеточные
изменения могут быть обнаружены микроскопически только из
биопсий, которые должны быть взяты во время колоноскопии.
- Язвенный колит: риск развития рака толстой кишки коррелирует с продолжительностью этого заболевания и зависит от того, какие части толстой кишки хронически воспалены. Если поражены только прямая кишка или левая нижняя часть толстой кишки, риск карциномы умеренный. У пациентов, у которых поражена вся толстая кишка (панколит), риск заболеть раком толстой кишки в 32 раза выше, чем у здоровых людей. Основываясь на этих фактах, существуют следующие рекомендации: если поражена вся толстая кишка, после 8-го года диагностики хронического воспаления, колоноскопию следует проводить один раз в год, и образцы биопсии должны быть взяты из всех сегментов толстой кишки. Если язвенный колит ограничен прямой кишкой или левой нижней частью толстой кишки, ежегодные колоноскопии с биопсией через 15 лет после первоначальной диагностики язвенного колита будут достаточны.
Если биопсия ткани показывает признаки злокачественной
трансформации кишечных клеток («дисплазия высокой степени»),
назначается операция. Иногда требуется резекция всей толстой кишки и прямой кишки с предварительным восстановлением
Иногда требуется резекция всей толстой кишки и прямой кишки с предварительным восстановлением
анального сфинктера.
- Morbus Crohn (Колит Крона): также эта форма хронического
- кишечного воспаления, по-видимому, связана с более высоким
- риском развития рака толстой кишки, однако клинические
- исследования показали различные результаты. Общая
- рекомендация для более частых колоноскопий по сравнению
- со здоровым человеком, таким образом, еще не существует.
Навигация по записям
⚕ Какой врач лечит кишечник: к кому обратиться ❓
Специалисты, занимающиеся лечением кишечника
Если у вас возникли проблемы с кишечником, врач-терапевт назначает ряд обязательных анализов: общий анализ крови и мочи, биохимический анализ крови, иммунохимический анализ кала на скрытую кровь, копрограмма. Для уточнения диагноза могут быть назначены рентген, УЗИ, МРТ, эндоскопия.
Основываясь на клинических проявлениях, этиологии заболевания и полученных анализах, терапевт дает направление к одному из врачей, специализирующихся на особенностях тех или иных патологий. Для исключения заболеваний мочевыводящей системы и патологий органов малого таза, назначаются консультации у уролога, гинеколога, венеролога.
Энтерология – это наука, изучающая нормальное анатомо-физиологическое строение органов пищеварения и желудочно-кишечного тракта, гастроэнтеролог – “главный” специалист по заболеваниям желудка и кишечника. В компетенции врача-гастроэнтеролога входит лечение не только заболеваний кишечника, но и остальных органов, обеспечивающих функционирование пищеварительной системы – желудка, поджелудочной железы, печени и желчного пузыря.
Основной метод обследования у гастроэнтеролога – эндоскопический (фиброгастродуоденоскопия, колоноскопия, ректороманоскопия). Как правило, эндоскопия проводиться одновременно с биопсией (взятием кусочков тканей слизистых оболочек для дальнейшего гистологического исследования). По результатам этого обследования гастроэнтеролог может направить пациента для дальнейшего лечения к онкологу.
По результатам этого обследования гастроэнтеролог может направить пациента для дальнейшего лечения к онкологу.
Врач-онколог диагностирует и лечит предраковые состояния, доброкачественные и злокачественные новообразования желудочно-кишечного тракта, проводит профилактику распространения опухоли.
Среди онкологических заболеваний кишечника чаще всего встречается рак толстой кишки (колоректальный рак). Рак толстой кишки не имеет специфической клинической картины и, как правило, до 3-4 стадии никак себя не проявляет, что таит в себе крайне тяжелые последствия. При операбельной опухоли толстой кишки, хирург-онколог проводит операцию по ее иссечению. Также онкологи лечат наследственный неполипозный рак толстой кишки, неэпителиальные опухоли толстой кишки, рак ободочной кишки, прямой кишки, анального канала.
Проктолог диагностирует и лечит заболевания толстого кишечника. Наиболее распространенным функциональным нарушением работы толстой кишки является синдром раздраженного кишечника.
Взаимосвязь здоровья зубов и органов желудочно-кишечного тракта
В предыдущем номере газеты мы говорили о том, как влияет здоровье полости рта на организм человека. Плохое состояние зубов неизбежно приводит к снижению иммунитета, поэтому люди со стоматологическими проблемами чаще болеют гриппом и ОРВИ, сильнее страдают при обострении хронических заболеваний. Зубы, пораженные кариесом и пародонтитом, оказывают отрицательное воздействие на все внутренние органы.
Сегодня мы расскажем, как состояние полости рта влияет на органы пищеварительной системы.
Заболевания зубов и десен могут привести к развитию таких недугов, как гастрит, панкреатит, язвенная болезнь желудка и двенадцатиперстной кишки. Патогенная микрофлора, содержащаяся в пораженной кариесом ротовой полости, может распространиться на органы ЖКТ, став причиной воспалительного процесса. Кариесогенные микроорганизмы вместе с едой и слюной поступают в пищевод, вызывая раздражение его слизистой, а затем попадают в желудок, провоцируя воспаление. Болезнетворные бактерии начинают активно размножаться в органах ЖКТ, вытесняют полезную микрофлору и вызывают развитие патологических процессов.
Болезнетворные бактерии начинают активно размножаться в органах ЖКТ, вытесняют полезную микрофлору и вызывают развитие патологических процессов.
Кроме того, здоровье нашей пищеварительной системы связано с тем, насколько тщательно мы пережевываем пищу. Когда зубы повреждены, они не могут обработать пищу до состояния, достаточного для ее усвоения и переваривания желудком. В связи с этим органы ЖКТ испытывают дополнительную нагрузку, которая может привести к различным заболеваниям. Неправильный прикус, разрушение или отсутствие некоторых зубов препятствуют качественному измельчению пищи и тормозят процесс усвоения организмом полезных веществ.
Однако, не только кариес представляет опасность для органов пищеварительной системы. По мнению врачей-стоматологов, риск развития язвенной болезни желудка или двенадцатиперстной кишки возрастает при наличии в полости рта зубного налета. Именно на зубном камне скапливаются колонии бактерий Helicobacter pylori, которые приводят к появлению язвы.
Сахар вызвал у мышей воспаление кишечника
Shahanshah Khan et al. / Science Translational Medicine, 2020
Биологи изучили влияние простых сахаров на воспалительные заболевания кишечника у мышей. Они посадили животных на диету с разным содержанием сахара и выяснили, что у мышей с высоким содержанием сахара в пище чаще развивается колит — воспалительное заболевание кишечника. Исследователи нашли связь между развитием колита после сахарной диеты и составом микробиоты кишечника, в которой выросло содержание бактерий, расщепляющих слизистую оболочку./GettyImages-154725275-56c40d663df78c0b1399f650.jpg) Исследование опубликовано в журнале Science Translational Medicine.
Исследование опубликовано в журнале Science Translational Medicine.
Сахар принято считать не самым полезным компонентом рациона — и не зря: согласно исследованию 2010 года, 133 тысячи смертей от диабета и 45 тысяч смертей от сердечно-сосудистых заболеваний связаны с употреблением прохладительных напитков с добавлением сахара или других подсластителей. Метаанализ также связал употребление сахара с ожирением.
Глюкоза и фруктоза, которые составляют 36 процентов всех потребляемых человеком сахаров, содержатся в основном в сладких напитках и сиропах, причем рост потребления этих простых сахаров совпал с ростом развития воспалительных заболеваний кишечника в западных странах. Также показано, что избыток фруктозы и глюкозы влияет на жизнь Bacteroides thetaiotaomicron — типичной для здорового кишечника бактерии.
Исследователи из Юго-западного медицинского центра Университета Техаса под руководством Шаханшаха Хана (Shahanshah Khan) изучили влияние глюкозы и других простых сахаров на развитие у мышей колита — воспаления толстой кишки.:max_bytes(150000):strip_icc()/GettyImages-155301106-56a504e55f9b58b7d0da9271.jpg) Для этого мышам давали декстран сульфат натрия, который повреждает стенки кишечника, чтобы создать модель для исследования воспаления. Мышей поделили на две группы: одним давали воду, а другим — десятипроцентный раствор глюкозы (для сравнения: в газировке глюкозы около 15 процентов).
Для этого мышам давали декстран сульфат натрия, который повреждает стенки кишечника, чтобы создать модель для исследования воспаления. Мышей поделили на две группы: одним давали воду, а другим — десятипроцентный раствор глюкозы (для сравнения: в газировке глюкозы около 15 процентов).
Оказалось, что мыши, которые сидели на сахарной диете, гораздо быстрее теряли вес, страдали от диареи и кровотечений (p < 0,0001). У этих мышей также был короче кишечник. Схожие данные были получены и для смеси простых сахаров. Влияние сахаров на развитие колита ученые подтвердили и на генетической модели: мыши, у которой был нарушен ген противовоспалительного агента, препятствующего развитию колита.
Чтобы исследовать причины развития колита у мышей с сахарной диетой, ученые проанализировали изменения в физиологии кишечника. Сахар не повлиял на длину складок кишечника, количество клеток, вступивших в апоптоз, а также на факторы воспаления: то есть колит был вызван не патологическими изменениями физиологии.
Тогда исследователи проанализировали состав микробиоты кишечника после сахарной диеты. Для этого они собрали фекалии мышей и изучили состав РНК из клеток микроорганизмов в них. Оказалось, что сахара действительно изменяют бета-разнообразие микроорганизмов в кишечниках мышей (p < 0,001).
Изучение состава бактерий после принятия сахара показало, что в кишечнике повышается содержание муколитических бактерий Akkermansia muciniphila и Bacteroides fragilis. Эти бактерии способны расщеплять слизь, которой покрыта стенка кишечника. Толщина слоя слизи после приема глюкозы действительно стала меньше (p < 0,0001).
Чтобы подтвердить, что развитие колита связано с микробиотой, ученые давали мышам вместе с сахаром антибиотики, которые подавляли микроорганизмы. Мыши после антибиотиков действительно меньше болели, согласно гистологическому анализу (p < 0,001). Тогда ученые попробовали пересадить микробиоту кишечника мышей, которые питались сахаром, мышам-реципиентам. Оказалось, такие мыши больше болеют (p < 0,05), то есть колит передается вместе с микроорганизмами.
Оказалось, такие мыши больше болеют (p < 0,05), то есть колит передается вместе с микроорганизмами.
Так американские исследователи показали, что сахар способен менять микробиоту кишечника и вызывать его воспаление. Однако сахар негативно влияет не только на кишечник. Например, было показано, что употребление сладких напитков (в том числе фруктовых соков) связано с развитием разных видов рака.
Анна Муравьева
ВЗК и рак толстой кишки: как часто вам нужно обследоваться?
Вы можете беспокоиться о связи между воспалительным заболеванием кишечника (ВЗК) и раком толстой кишки, если у вас ВЗК , которое включает болезнь Крона и язвенный колит. Важно понимать, что, хотя IBD увеличивает риск рака толстой кишки, это не обязательно приводит к раку толстой кишки.
Существует несколько распространенных скрининговых тестов на рак толстой кишки, в том числе колоноскопия, виртуальная колоноскопия (КТ-колонография), анализ кала на скрытую кровь и гибкую ректороманоскопию.Лучшим скрининговым тестом для людей с болезнью Крона, поражающей нижнюю часть толстой кишки, является колоноскопия. В этом скрининговом тесте используется длинная, гибкая и тонкая трубка, прикрепленная к видеокамере и монитору для просмотра всей толстой и прямой кишки. Если обнаружены какие-либо подозрительные участки, ваш врач может пропустить через трубку хирургические инструменты, чтобы взять образцы ткани (биопсии) для анализа.
Общие рекомендации по скринингу на рак толстой кишки для людей без IBD требует проведения колоноскопии каждые 10 лет, начиная с 50 лет.Однако, в зависимости от того, как долго у вас было IBD и какая часть вашей толстой кишки поражена, вам может потребоваться колоноскопия каждые один-два года. Поговорите со своим врачом о наиболее подходящем для вашей ситуации графике скрининга на рак толстой кишки.
Поговорите со своим врачом о наиболее подходящем для вашей ситуации графике скрининга на рак толстой кишки.
- Язвенный колит. Руководство Merck Professional Version. https://www.merckmanuals.com/professional/gastrointestinal-disorders/inflamasted-bowel-disease-ibd/ulcerative-colitis.По состоянию на 4 июня 2019 г.
- Язвенный колит. Национальный институт диабета, болезней органов пищеварения и почек. https://www.niddk.nih.gov/health-information/digestive-diseases/ulcerative-colitis. По состоянию на 4 июня 2019 г.
- Тесты на обнаружение колоректального рака и полипов. Национальный институт рака. https://www.cancer.gov/types/colorectal/screening-fact-sheet?redirect=true. По состоянию на 4 июня 2019 г.
- Rex DK, et al. Скрининг колоректального рака: Рекомендации для врачей и пациентов из США.S. Многосторонняя целевая группа по колоректальному раку. Гастроэнтерология. 2017; 153: 307.
Продукция и услуги
- Книга: Клиника Мэйо по здоровью пищеварительной системы
См.
 Также
Также- Боль в животе
- Аэробные упражнения
- Анальная боль
- Артрит
- Боль при артрите: что можно и чего нельзя делать
- Бариевая клизма
- Инъекции ботокса: Могут ли они облегчить боль при артрите?
- Могут ли быть вредными обезболивающие от артрита?
- Колоноскопия
- Голубой цвет обнаруживает рак толстой кишки
- КТ
- КТ: безопасны ли они?
- Обезвоживание
- Диарея
- Вы пьете достаточно воды?
- Упражнения при артрите
- Усталость
- Гибкая ректороманоскопия
- Частые испражнения
- Домашнее энтеральное питание
- Воспалительное заболевание кишечника (ВЗК)
- Лиза М.Epp, RDN, LD, обсуждает домашнее энтеральное питание
- Lisa M. Epp, RDN, LD, обсуждает, как удалить ваш зонд для кормления в домашних условиях
- Lisa M. Epp, RDN, LD, обсуждает новые энтеральные соединители
- Low- клетчатка
- Манприт С.
 Мунди, доктор медицины, обсуждает зондовое питание
Мунди, доктор медицины, обсуждает зондовое питание - МРТ
- МСМ при боли при артрите: это безопасно?
- Игольная биопсия
- Слабительные
- Риски и преимущества преднизона
- Пробиотики и пребиотики
- Стратегии отказа от курения
- МРТ-исследование сердца
- Шок
- Упражнения для рук для людей с артритом
- Защита суставов
- Расщепление дозы для подготовки к колоноскопии
- Группы поддержки
- Бариевая клизма
- Колоноскопия
- МРТ
- Водные упражнения
- Рентген
- Юкка: Может ли она облегчить боль при артрите?
.
Воспалительное заболевание кишечника (ВЗК): симптомы, причины, лечение
Обзор воспалительного заболевания кишечника
Термин воспалительное заболевание кишечника (ВЗК) описывает группу заболеваний, при которых кишечник воспаляется. Его часто считают аутоиммунным заболеванием, но исследования показывают, что хроническое воспаление может быть не из-за того, что иммунная система атакует сам организм. Напротив, это результат того, что иммунная система атакует безвредный вирус, бактерии или пищу в кишечнике, вызывая воспаление, которое приводит к повреждению кишечника.
Его часто считают аутоиммунным заболеванием, но исследования показывают, что хроническое воспаление может быть не из-за того, что иммунная система атакует сам организм. Напротив, это результат того, что иммунная система атакует безвредный вирус, бактерии или пищу в кишечнике, вызывая воспаление, которое приводит к повреждению кишечника.
Двумя основными типами ВЗК являются язвенный колит и болезнь Крона. Язвенный колит ограничен толстой или толстой кишкой. С другой стороны, болезнь Крона может поражать любую часть желудочно-кишечного тракта от рта до заднего прохода. Однако чаще всего это поражает последнюю часть тонкой кишки или толстую кишку, или и то, и другое.
Если у вас ВЗК, вы знаете, что он обычно проходит через курс депиляции и убыли. Когда есть сильное воспаление, болезнь считается активной, и у человека наблюдается обострение симптомов.Когда воспаление слабое или отсутствует, у человека обычно отсутствуют симптомы и болезнь находится в стадии ремиссии.
Что вызывает воспалительное заболевание кишечника?
ВЗК – заболевание с неизвестной причиной. Некоторый агент или комбинация агентов – бактерии, вирусы, антигены – запускают иммунную систему организма, чтобы вызвать воспалительную реакцию в кишечном тракте. Недавние исследования показывают, что некоторая комбинация наследственных, генетических и / или экологических факторов может вызвать развитие ВЗК.Также может быть, что собственная ткань тела вызывает аутоиммунный ответ. Что бы ни было причиной, реакция продолжается бесконтрольно и повреждает стенку кишечника, что приводит к диарее и болям в животе.
Некоторый агент или комбинация агентов – бактерии, вирусы, антигены – запускают иммунную систему организма, чтобы вызвать воспалительную реакцию в кишечном тракте. Недавние исследования показывают, что некоторая комбинация наследственных, генетических и / или экологических факторов может вызвать развитие ВЗК.Также может быть, что собственная ткань тела вызывает аутоиммунный ответ. Что бы ни было причиной, реакция продолжается бесконтрольно и повреждает стенку кишечника, что приводит к диарее и болям в животе.
Каковы симптомы воспалительного заболевания кишечника?
Как и в случае с другими хроническими заболеваниями, у человека с ВЗК обычно бывают периоды, когда болезнь обостряется и вызывает симптомы, за которыми следуют периоды, когда симптомы уменьшаются или исчезают, и хорошее здоровье возвращается.Симптомы варьируются от легких до тяжелых и обычно зависят от того, какая часть кишечного тракта поражена. Они включают:
Есть ли осложнения, связанные с ВЗК?
ВЗК может привести к нескольким серьезным осложнениям в кишечнике, включая:
- Обильное кишечное кровотечение из язв
- Перфорация или разрыв кишечника
- Сужение, называемое стриктурами, и непроходимость кишечника; обнаружен в свищах Крона
- (аномальные ходы) и перианальном заболевании, заболевании тканей вокруг заднего прохода; эти состояния чаще встречаются при болезни Крона, чем при язвенном колите.

- Токсичный мегаколон, представляющий собой крайнее расширение толстой кишки, опасное для жизни; это больше связано с язвенным колитом, чем с болезнью Крона.
- Недоедание
ВЗК, особенно язвенный колит, также увеличивает риск рака толстой кишки. ВЗК также может поражать другие органы; например, у человека с ВЗК может быть артрит, кожные заболевания, воспаление глаз, заболевания печени и почек или потеря костной массы. Из всех осложнений вне кишечника наиболее распространенным является артрит.Осложнения со стороны суставов, глаз и кожи часто возникают одновременно.
Как диагностируется ВЗК?
Ваш врач ставит диагноз воспалительного заболевания кишечника на основании ваших симптомов и различных обследований и тестов:
- Исследование стула. Вам будет предложено сдать образец стула, который будет отправлен в лабораторию, чтобы исключить возможность бактериальной, вирусной или паразитарной причины диареи. Кроме того, стул будет исследован на наличие следов крови, которые не видны невооруженным глазом.

- Общий анализ крови. Медсестра или лаборант возьмут кровь, которая затем будет проверена в лаборатории. Увеличение количества лейкоцитов предполагает наличие воспаления. А если у вас сильное кровотечение, количество эритроцитов и уровень гемоглобина могут снизиться.
- Другие анализы крови. Электролиты (натрий, калий), белок и маркеры воспаления, такие как скорость оседания эритроцитов (СОЭ) и С-реактивный белок (СРБ), могут быть использованы для оценки тяжести заболевания.Уровни перинуклеарных антинейтрофильных цитоплазматических антител (pANCA) могут повышаться при язвенном колите. Кроме того, могут проводиться специальные тесты на заболевания, передающиеся половым путем.
- Барий рентгеновский. Хотя он используется редко, он позволяет проверить верхние отделы желудочно-кишечного тракта – пищевод, желудок и тонкий кишечник – на предмет аномалий, вызванных болезнью Крона. Вы проглатываете мелово-белый раствор, который покрывает кишечный тракт, поэтому он будет виден на рентгеновских снимках.
 Если для проверки нижних отделов желудочно-кишечного тракта используется исследование с барием, вам сделают клизму, содержащую барий, и попросят подержать ее, пока делается рентгеновский снимок прямой и толстой кишки.На этих рентгеновских снимках могут обнаруживаться аномалии, вызванные болезнью Крона или язвенным колитом.
Если для проверки нижних отделов желудочно-кишечного тракта используется исследование с барием, вам сделают клизму, содержащую барий, и попросят подержать ее, пока делается рентгеновский снимок прямой и толстой кишки.На этих рентгеновских снимках могут обнаруживаться аномалии, вызванные болезнью Крона или язвенным колитом. - Другие радиологические тесты. Компьютерная томография (компьютерная томография), магнитно-резонансная томография (МРТ) и ультразвук также использовались для диагностики болезни Крона и язвенного колита.
- Ригмоидоскопия. В этой процедуре врач использует сигмоидоскоп, узкую гибкую трубку с камерой и светом, чтобы визуально осмотреть последнюю треть толстой кишки, которая включает прямую и сигмовидную кишки.Сигмоидоскоп вводится через задний проход, и стенка кишечника визуально исследуется на наличие язв, воспалений и кровотечений. Врач также может взять образцы – биопсию – слизистой оболочки кишечника с помощью инструмента, вставленного через трубку.
 Затем они будут исследованы в лаборатории под микроскопом.
Затем они будут исследованы в лаборатории под микроскопом. - Колоноскопия. Колоноскопия похожа на ректороманоскопию, за исключением того, что врач будет использовать колоноскоп, более длинную гибкую трубку, чтобы исследовать всю толстую кишку. Эта процедура позволяет оценить степень заболевания толстой кишки.
- Верхняя эндоскопия. Если у вас есть симптомы со стороны верхних отделов желудочно-кишечного тракта, такие как тошнота и рвота, врач будет использовать эндоскоп, узкую гибкую трубку с камерой и светом, которую вводят через рот, чтобы исследовать пищевод, желудок и двенадцатиперстную кишку, это первая часть вашего тонкого кишечника. Язвы в желудке и двенадцатиперстной кишке возникают примерно у одного из каждых 10 человек с болезнью Крона.
- Капсульная эндоскопия. Этот тест может быть полезен для диагностики заболевания тонкой кишки, например, болезни Крона.Вы проглатываете небольшую капсулу с фотоаппаратом. Снимки пищевода, желудка и тонкой кишки отправляются на приемник, который вы носите на поясе.
 По окончании процедуры снимки загружаются из приемника в компьютер. Камера проходит через ваше тело в унитаз.
По окончании процедуры снимки загружаются из приемника в компьютер. Камера проходит через ваше тело в унитаз.
Как лечится воспалительное заболевание кишечника?
Лечение ВЗК включает сочетание ухода за собой и медицинского лечения.
Самопомощь
Хотя не было доказано, что какая-либо диета предотвращает или лечит ВЗК, изменения в диете могут помочь справиться с симптомами.Важно обсудить со своим врачом способы изменить свой рацион и при этом убедиться, что вы получаете необходимые питательные вещества. Например, в зависимости от ваших симптомов врач может посоветовать вам уменьшить количество потребляемой клетчатки или молочных продуктов. Кроме того, лучше переносятся частые и небольшие приемы пищи. В общем, нет необходимости избегать определенных продуктов, если они не вызывают или не усугубляют ваши симптомы.
Одно диетическое вмешательство, которое может порекомендовать ваш врач, – это диета с низким содержанием остатков, очень ограниченная диета, которая снижает количество клетчатки и других непереваренных материалов, которые проходят через толстую кишку.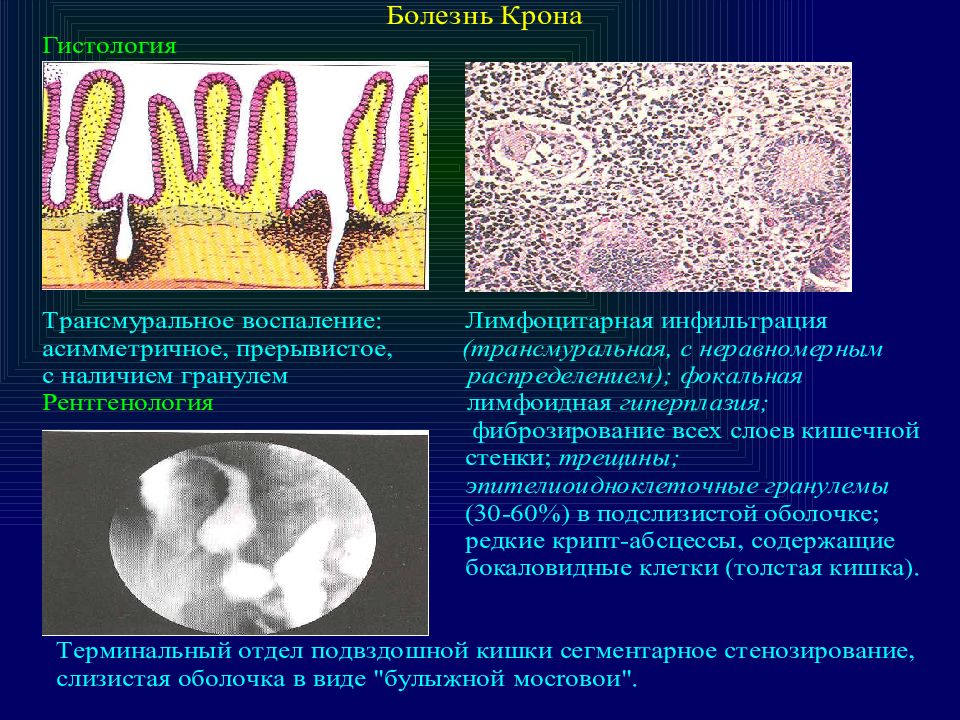 Это поможет облегчить симптомы диареи и боли в животе. Если вы все же придерживаетесь диеты с низким содержанием остатков, убедитесь, что вы понимаете, как долго вам следует придерживаться этой диеты, потому что диета с низким содержанием остатков не обеспечивает всех необходимых вам питательных веществ. Ваш врач может порекомендовать вам принимать витаминные добавки.
Это поможет облегчить симптомы диареи и боли в животе. Если вы все же придерживаетесь диеты с низким содержанием остатков, убедитесь, что вы понимаете, как долго вам следует придерживаться этой диеты, потому что диета с низким содержанием остатков не обеспечивает всех необходимых вам питательных веществ. Ваш врач может порекомендовать вам принимать витаминные добавки.
Еще один важный аспект ухода за собой – научиться справляться со стрессом, который может ухудшить ваши симптомы. Одна вещь, которую вы можете сделать, – это составить список вещей, которые вызывают у вас стресс, а затем подумать, какие из них вы можете исключить из своей повседневной жизни.Кроме того, когда вы чувствуете приближение стресса, сделайте несколько глубоких вдохов и медленно их выдохните. Обучение медитации, выделение времени для себя и регулярные упражнения – все это важные инструменты для снижения уровня стресса в вашей жизни.
Участие в группе поддержки дает вам возможность познакомиться с другими людьми, которые точно знают, какое влияние ВЗК оказывает на вашу повседневную жизнь, потому что они проходят через то же самое, что и вы. Они могут предложить поддержку и советы о том, как бороться с симптомами и как они влияют на вас.
Лечение
Целью лечения является подавление аномальной воспалительной реакции, чтобы кишечная ткань могла зажить. При этом должны уменьшиться симптомы диареи и боли в животе. Как только симптомы будут взяты под контроль, лечение будет сосредоточено на уменьшении частоты обострений и поддержании ремиссии.
Врачи часто применяют поэтапный подход к применению лекарств от воспалительных заболеваний кишечника.При таком подходе в первую очередь используются наименее вредные лекарства или лекарства, которые принимаются только в течение короткого периода времени. Если они не приносят облегчения, используются препараты более высокой ступени.
Лечение обычно начинается с аминосалицилатов, которые представляют собой аспириноподобные противовоспалительные препараты, такие как бальсалазид (колазал), месаламин (Asacol, Apriso, Lialda, Pentasa), олсалазин (Dipentum) и сульфасалазин (азульфидин). Месаламин можно принимать перорально или вводить в виде ректальных суппозиториев или клизм для лечения язвенного колита.Поскольку они обладают противовоспалительным действием, они эффективны как для облегчения симптомов обострения, так и для поддержания ремиссии. Врач также может назначить противодиарейные средства, спазмолитики и подавители кислоты для облегчения симптомов. Не следует принимать противодиарейные средства без консультации врача.
Если у вас болезнь Крона, особенно если она сопровождается осложнением, например перианальной болезнью (поражение тканей вокруг заднего прохода), врач может назначить антибиотик, который следует принимать вместе с другими лекарствами.Реже антибиотики используются при язвенном колите.
Если первые лекарства не принесут должного облегчения, врач, скорее всего, пропишет кортикостероид, который является быстродействующим противовоспалительным средством. Кортикостероиды, как правило, обеспечивают быстрое облегчение симптомов наряду со значительным уменьшением воспаления. Однако из-за побочных эффектов, связанных с их длительным применением, кортикостероиды используются только для лечения обострений и не используются для поддержания ремиссии.
Иммуномодифицирующие агенты – это следующие препараты, которые будут использоваться, если кортикостероиды неэффективны или требуются в течение длительного времени.Эти лекарства не используются при обострениях болезни, потому что на принятие мер может уйти от 2 до 3 месяцев. Эти лекарства нацелены на иммунную систему, которая высвобождает вызывающие воспаление химические вещества в стенках кишечника. Примерами наиболее распространенных иммунодепрессантов являются азатиоприн (имуран), метотрексат (ревматрекс) и 6-меркаптопурин или 6-МП (пуринетол).
Биологические препараты – это антитела, которые нацелены на действие некоторых других белков, вызывающих воспаление. Инфликсимаб (Remicade) и инфликсимаб-абда (Renflexis) или инфликсимаб-dyyb (Inflectra), биоподобный Remicade, являются лекарствами, одобренными FDA для лечения умеренной и тяжелой болезни Крона, когда стандартные лекарства были неэффективны.Они принадлежат к классу препаратов, известных как агенты против TNF. TNF (фактор некроза опухоли) продуцируется лейкоцитами и, как полагают, отвечает за повреждение тканей, которое происходит при болезни Крона. Другими анти-TNF агентами, одобренными для лечения болезни Крона, являются адалимумаб (Хумира), адалимумаб-атто (Амджевита), биоподобный Хумире, и цертолизумаб (Цимзия). Альтернативой анти-TNF лечению болезни Крона являются биопрепараты, нацеленные на интегрин, два из которых – натализумаб (Tysabri) и ведолизумаб (Entyvio).Другой препарат, устекинумаб (Стелара), блокирует IL-12 и IL-23.
Адалимумаб (Humira), адалимумаб-атто (Amjevita), цертолизумаб (Cimzia), голимумаб (Simponi, Simponi Aria), инфликсимаб (Remicade), инфликсимаб-абда (Renflexis) и инфликсибимаб-дира препараты против TNF, одобренные FDA для лечения язвенного колита.
Если вы не отвечаете на препараты, рекомендованные для лечения ВЗК, поговорите со своим врачом о регистрации в клиническом исследовании. Клинические испытания – это способ тестирования новых методов лечения болезни, чтобы увидеть, насколько они эффективны и как пациенты на них реагируют.Вы можете узнать о клинических испытаниях на веб-сайте Американского фонда Крона и колита.
Используется ли когда-либо хирургия для лечения воспалительного заболевания кишечника?
Хирургическое лечение ВЗК зависит от заболевания. Например, язвенный колит можно вылечить хирургическим путем, потому что болезнь ограничивается толстой кишкой. После удаления толстой кишки болезнь больше не возвращается. Однако операция не вылечит болезнь Крона, хотя некоторые операции могут быть применены. Чрезмерное хирургическое вмешательство у людей с болезнью Крона на самом деле может привести к большему количеству проблем.
Людям с язвенным колитом доступно несколько хирургических вмешательств. Какой из них вам подходит, зависит от нескольких факторов:
- Степень вашего заболевания
- Ваш возраст
- Ваше общее состояние здоровья
Первый вариант называется проктоколэктомией. Он включает удаление всей толстой и прямой кишки. Затем хирург делает отверстие в брюшной полости, называемое илеостомией, которое входит в часть тонкой кишки. Это отверстие обеспечивает новый путь для выхода фекалий в мешочек, который прикрепляется к коже с помощью клея.
Другая часто используемая операция называется подвздошно-анастомозом. Хирург удаляет толстую кишку, а затем создает внутренний мешок, который соединяет тонкий кишечник с анальным каналом. Это позволяет фекалиям выходить через задний проход.
Несмотря на то, что операция не вылечит болезнь Крона, примерно 50% людей с болезнью Крона в какой-то момент нуждаются в операции. Если у вас болезнь Крона и вам требуется операция, врач обсудит с вами возможные варианты. Убедитесь, что вы задаете вопросы и понимаете цель или задачи операции, ее риски и преимущества, а также то, что может случиться, если вам не сделают операцию.
Симптомы ВЗК будут появляться и исчезать в течение многих лет. Это не значит, что они контролируют вас; Управление вашим состоянием с помощью вашего поставщика медицинских услуг – лучший способ оставаться максимально здоровым в долгосрочной перспективе.
Воспалительное заболевание кишечника (ВЗК): симптомы, причины, лечение
Обзор воспалительного заболевания кишечника
Термин воспалительное заболевание кишечника (ВЗК) описывает группу заболеваний, при которых кишечник воспаляется.Его часто считают аутоиммунным заболеванием, но исследования показывают, что хроническое воспаление может быть не из-за того, что иммунная система атакует сам организм. Напротив, это результат того, что иммунная система атакует безвредный вирус, бактерии или пищу в кишечнике, вызывая воспаление, которое приводит к повреждению кишечника.
Двумя основными типами ВЗК являются язвенный колит и болезнь Крона. Язвенный колит ограничен толстой или толстой кишкой. С другой стороны, болезнь Крона может поражать любую часть желудочно-кишечного тракта от рта до заднего прохода.Однако чаще всего это поражает последнюю часть тонкой кишки или толстую кишку, или и то, и другое.
Если у вас ВЗК, вы знаете, что он обычно проходит через курс депиляции и убыли. Когда есть сильное воспаление, болезнь считается активной, и у человека наблюдается обострение симптомов. Когда воспаление слабое или отсутствует, у человека обычно отсутствуют симптомы и болезнь находится в стадии ремиссии.
Что вызывает воспалительное заболевание кишечника?
ВЗК – заболевание с неизвестной причиной.Некоторый агент или комбинация агентов – бактерии, вирусы, антигены – запускают иммунную систему организма, чтобы вызвать воспалительную реакцию в кишечном тракте. Недавние исследования показывают, что некоторая комбинация наследственных, генетических и / или экологических факторов может вызвать развитие ВЗК. Также может быть, что собственная ткань тела вызывает аутоиммунный ответ. Что бы ни было причиной, реакция продолжается бесконтрольно и повреждает стенку кишечника, что приводит к диарее и болям в животе.
Каковы симптомы воспалительного заболевания кишечника?
Как и в случае с другими хроническими заболеваниями, у человека с ВЗК обычно бывают периоды, когда болезнь обостряется и вызывает симптомы, за которыми следуют периоды, когда симптомы уменьшаются или исчезают, и хорошее здоровье возвращается.Симптомы варьируются от легких до тяжелых и обычно зависят от того, какая часть кишечного тракта поражена. Они включают:
Есть ли осложнения, связанные с ВЗК?
ВЗК может привести к нескольким серьезным осложнениям в кишечнике, включая:
- Обильное кишечное кровотечение из язв
- Перфорация или разрыв кишечника
- Сужение, называемое стриктурами, и непроходимость кишечника; обнаружен в свищах Крона
- (аномальные ходы) и перианальном заболевании, заболевании тканей вокруг заднего прохода; эти состояния чаще встречаются при болезни Крона, чем при язвенном колите.
- Токсичный мегаколон, представляющий собой крайнее расширение толстой кишки, опасное для жизни; это больше связано с язвенным колитом, чем с болезнью Крона.
- Недоедание
ВЗК, особенно язвенный колит, также увеличивает риск рака толстой кишки. ВЗК также может поражать другие органы; например, у человека с ВЗК может быть артрит, кожные заболевания, воспаление глаз, заболевания печени и почек или потеря костной массы. Из всех осложнений вне кишечника наиболее распространенным является артрит.Осложнения со стороны суставов, глаз и кожи часто возникают одновременно.
Как диагностируется ВЗК?
Ваш врач ставит диагноз воспалительного заболевания кишечника на основании ваших симптомов и различных обследований и тестов:
- Исследование стула. Вам будет предложено сдать образец стула, который будет отправлен в лабораторию, чтобы исключить возможность бактериальной, вирусной или паразитарной причины диареи. Кроме того, стул будет исследован на наличие следов крови, которые не видны невооруженным глазом.
- Общий анализ крови. Медсестра или лаборант возьмут кровь, которая затем будет проверена в лаборатории. Увеличение количества лейкоцитов предполагает наличие воспаления. А если у вас сильное кровотечение, количество эритроцитов и уровень гемоглобина могут снизиться.
- Другие анализы крови. Электролиты (натрий, калий), белок и маркеры воспаления, такие как скорость оседания эритроцитов (СОЭ) и С-реактивный белок (СРБ), могут быть использованы для оценки тяжести заболевания.Уровни перинуклеарных антинейтрофильных цитоплазматических антител (pANCA) могут повышаться при язвенном колите. Кроме того, могут проводиться специальные тесты на заболевания, передающиеся половым путем.
- Барий рентгеновский. Хотя он используется редко, он позволяет проверить верхние отделы желудочно-кишечного тракта – пищевод, желудок и тонкий кишечник – на предмет аномалий, вызванных болезнью Крона. Вы проглатываете мелово-белый раствор, который покрывает кишечный тракт, поэтому он будет виден на рентгеновских снимках. Если для проверки нижних отделов желудочно-кишечного тракта используется исследование с барием, вам сделают клизму, содержащую барий, и попросят подержать ее, пока делается рентгеновский снимок прямой и толстой кишки.На этих рентгеновских снимках могут обнаруживаться аномалии, вызванные болезнью Крона или язвенным колитом.
- Другие радиологические тесты. Компьютерная томография (компьютерная томография), магнитно-резонансная томография (МРТ) и ультразвук также использовались для диагностики болезни Крона и язвенного колита.
- Ригмоидоскопия. В этой процедуре врач использует сигмоидоскоп, узкую гибкую трубку с камерой и светом, чтобы визуально осмотреть последнюю треть толстой кишки, которая включает прямую и сигмовидную кишки.Сигмоидоскоп вводится через задний проход, и стенка кишечника визуально исследуется на наличие язв, воспалений и кровотечений. Врач также может взять образцы – биопсию – слизистой оболочки кишечника с помощью инструмента, вставленного через трубку. Затем они будут исследованы в лаборатории под микроскопом.
- Колоноскопия. Колоноскопия похожа на ректороманоскопию, за исключением того, что врач будет использовать колоноскоп, более длинную гибкую трубку, чтобы исследовать всю толстую кишку. Эта процедура позволяет оценить степень заболевания толстой кишки.
- Верхняя эндоскопия. Если у вас есть симптомы со стороны верхних отделов желудочно-кишечного тракта, такие как тошнота и рвота, врач будет использовать эндоскоп, узкую гибкую трубку с камерой и светом, которую вводят через рот, чтобы исследовать пищевод, желудок и двенадцатиперстную кишку, это первая часть вашего тонкого кишечника. Язвы в желудке и двенадцатиперстной кишке возникают примерно у одного из каждых 10 человек с болезнью Крона.
- Капсульная эндоскопия. Этот тест может быть полезен для диагностики заболевания тонкой кишки, например, болезни Крона.Вы проглатываете небольшую капсулу с фотоаппаратом. Снимки пищевода, желудка и тонкой кишки отправляются на приемник, который вы носите на поясе. По окончании процедуры снимки загружаются из приемника в компьютер. Камера проходит через ваше тело в унитаз.
Как лечится воспалительное заболевание кишечника?
Лечение ВЗК включает сочетание ухода за собой и медицинского лечения.
Самопомощь
Хотя не было доказано, что какая-либо диета предотвращает или лечит ВЗК, изменения в диете могут помочь справиться с симптомами.Важно обсудить со своим врачом способы изменить свой рацион и при этом убедиться, что вы получаете необходимые питательные вещества. Например, в зависимости от ваших симптомов врач может посоветовать вам уменьшить количество потребляемой клетчатки или молочных продуктов. Кроме того, лучше переносятся частые и небольшие приемы пищи. В общем, нет необходимости избегать определенных продуктов, если они не вызывают или не усугубляют ваши симптомы.
Одно диетическое вмешательство, которое может порекомендовать ваш врач, – это диета с низким содержанием остатков, очень ограниченная диета, которая снижает количество клетчатки и других непереваренных материалов, которые проходят через толстую кишку.Это поможет облегчить симптомы диареи и боли в животе. Если вы все же придерживаетесь диеты с низким содержанием остатков, убедитесь, что вы понимаете, как долго вам следует придерживаться этой диеты, потому что диета с низким содержанием остатков не обеспечивает всех необходимых вам питательных веществ. Ваш врач может порекомендовать вам принимать витаминные добавки.
Еще один важный аспект ухода за собой – научиться справляться со стрессом, который может ухудшить ваши симптомы. Одна вещь, которую вы можете сделать, – это составить список вещей, которые вызывают у вас стресс, а затем подумать, какие из них вы можете исключить из своей повседневной жизни.Кроме того, когда вы чувствуете приближение стресса, сделайте несколько глубоких вдохов и медленно их выдохните. Обучение медитации, выделение времени для себя и регулярные упражнения – все это важные инструменты для снижения уровня стресса в вашей жизни.
Участие в группе поддержки дает вам возможность познакомиться с другими людьми, которые точно знают, какое влияние ВЗК оказывает на вашу повседневную жизнь, потому что они проходят через то же самое, что и вы. Они могут предложить поддержку и советы о том, как бороться с симптомами и как они влияют на вас.
Лечение
Целью лечения является подавление аномальной воспалительной реакции, чтобы кишечная ткань могла зажить. При этом должны уменьшиться симптомы диареи и боли в животе. Как только симптомы будут взяты под контроль, лечение будет сосредоточено на уменьшении частоты обострений и поддержании ремиссии.
Врачи часто применяют поэтапный подход к применению лекарств от воспалительных заболеваний кишечника.При таком подходе в первую очередь используются наименее вредные лекарства или лекарства, которые принимаются только в течение короткого периода времени. Если они не приносят облегчения, используются препараты более высокой ступени.
Лечение обычно начинается с аминосалицилатов, которые представляют собой аспириноподобные противовоспалительные препараты, такие как бальсалазид (колазал), месаламин (Asacol, Apriso, Lialda, Pentasa), олсалазин (Dipentum) и сульфасалазин (азульфидин). Месаламин можно принимать перорально или вводить в виде ректальных суппозиториев или клизм для лечения язвенного колита.Поскольку они обладают противовоспалительным действием, они эффективны как для облегчения симптомов обострения, так и для поддержания ремиссии. Врач также может назначить противодиарейные средства, спазмолитики и подавители кислоты для облегчения симптомов. Не следует принимать противодиарейные средства без консультации врача.
Если у вас болезнь Крона, особенно если она сопровождается осложнением, например перианальной болезнью (поражение тканей вокруг заднего прохода), врач может назначить антибиотик, который следует принимать вместе с другими лекарствами.Реже антибиотики используются при язвенном колите.
Если первые лекарства не принесут должного облегчения, врач, скорее всего, пропишет кортикостероид, который является быстродействующим противовоспалительным средством. Кортикостероиды, как правило, обеспечивают быстрое облегчение симптомов наряду со значительным уменьшением воспаления. Однако из-за побочных эффектов, связанных с их длительным применением, кортикостероиды используются только для лечения обострений и не используются для поддержания ремиссии.
Иммуномодифицирующие агенты – это следующие препараты, которые будут использоваться, если кортикостероиды неэффективны или требуются в течение длительного времени.Эти лекарства не используются при обострениях болезни, потому что на принятие мер может уйти от 2 до 3 месяцев. Эти лекарства нацелены на иммунную систему, которая высвобождает вызывающие воспаление химические вещества в стенках кишечника. Примерами наиболее распространенных иммунодепрессантов являются азатиоприн (имуран), метотрексат (ревматрекс) и 6-меркаптопурин или 6-МП (пуринетол).
Биологические препараты – это антитела, которые нацелены на действие некоторых других белков, вызывающих воспаление. Инфликсимаб (Remicade) и инфликсимаб-абда (Renflexis) или инфликсимаб-dyyb (Inflectra), биоподобный Remicade, являются лекарствами, одобренными FDA для лечения умеренной и тяжелой болезни Крона, когда стандартные лекарства были неэффективны.Они принадлежат к классу препаратов, известных как агенты против TNF. TNF (фактор некроза опухоли) продуцируется лейкоцитами и, как полагают, отвечает за повреждение тканей, которое происходит при болезни Крона. Другими анти-TNF агентами, одобренными для лечения болезни Крона, являются адалимумаб (Хумира), адалимумаб-атто (Амджевита), биоподобный Хумире, и цертолизумаб (Цимзия). Альтернативой анти-TNF лечению болезни Крона являются биопрепараты, нацеленные на интегрин, два из которых – натализумаб (Tysabri) и ведолизумаб (Entyvio).Другой препарат, устекинумаб (Стелара), блокирует IL-12 и IL-23.
Адалимумаб (Humira), адалимумаб-атто (Amjevita), цертолизумаб (Cimzia), голимумаб (Simponi, Simponi Aria), инфликсимаб (Remicade), инфликсимаб-абда (Renflexis) и инфликсибимаб-дира препараты против TNF, одобренные FDA для лечения язвенного колита.
Если вы не отвечаете на препараты, рекомендованные для лечения ВЗК, поговорите со своим врачом о регистрации в клиническом исследовании. Клинические испытания – это способ тестирования новых методов лечения болезни, чтобы увидеть, насколько они эффективны и как пациенты на них реагируют.Вы можете узнать о клинических испытаниях на веб-сайте Американского фонда Крона и колита.
Используется ли когда-либо хирургия для лечения воспалительного заболевания кишечника?
Хирургическое лечение ВЗК зависит от заболевания. Например, язвенный колит можно вылечить хирургическим путем, потому что болезнь ограничивается толстой кишкой. После удаления толстой кишки болезнь больше не возвращается. Однако операция не вылечит болезнь Крона, хотя некоторые операции могут быть применены. Чрезмерное хирургическое вмешательство у людей с болезнью Крона на самом деле может привести к большему количеству проблем.
Людям с язвенным колитом доступно несколько хирургических вмешательств. Какой из них вам подходит, зависит от нескольких факторов:
- Степень вашего заболевания
- Ваш возраст
- Ваше общее состояние здоровья
Первый вариант называется проктоколэктомией. Он включает удаление всей толстой и прямой кишки. Затем хирург делает отверстие в брюшной полости, называемое илеостомией, которое входит в часть тонкой кишки. Это отверстие обеспечивает новый путь для выхода фекалий в мешочек, который прикрепляется к коже с помощью клея.
Другая часто используемая операция называется подвздошно-анастомозом. Хирург удаляет толстую кишку, а затем создает внутренний мешок, который соединяет тонкий кишечник с анальным каналом. Это позволяет фекалиям выходить через задний проход.
Несмотря на то, что операция не вылечит болезнь Крона, примерно 50% людей с болезнью Крона в какой-то момент нуждаются в операции. Если у вас болезнь Крона и вам требуется операция, врач обсудит с вами возможные варианты. Убедитесь, что вы задаете вопросы и понимаете цель или задачи операции, ее риски и преимущества, а также то, что может случиться, если вам не сделают операцию.
Симптомы ВЗК будут появляться и исчезать в течение многих лет. Это не значит, что они контролируют вас; Управление вашим состоянием с помощью вашего поставщика медицинских услуг – лучший способ оставаться максимально здоровым в долгосрочной перспективе.
Воспалительное заболевание кишечника (у детей)
Что такое воспалительное заболевание кишечника?
У всех детей время от времени болит живот – это нормально. Но у некоторых детей постоянно болит живот.Они устали и даже чувствуют, что их может рвать. У некоторых из этих детей может быть так называемое воспалительное заболевание кишечника (или IBD ).
ВЗК – это заболевание, при котором части кишечника (кишечника) становятся красными и опухшими. Это хроническое заболевание, то есть оно длится долго или постоянно приходит и уходит.
Какие типы ВЗК?
Существует два вида ВЗК: болезнь Крона и язвенный колит (скажем: UL-sur-uh-tiv keh-LYE-tis).Оба вызывают воспаление (скажем: in-fluh-MAY-shun) и, часто, язвы в кишечном тракте (скажем: in-TES-tuh-nul). Язвы – это разрывы или разрывы слизистой оболочки кишечника, которые могут вызвать боль или кровотечение.
Что происходит при ВЗК?
Болезнь Крона вызывает болезненность, воспаление и опухание всех слоев кишечной стенки. Это может повлиять на любую часть пищеварительного тракта, включая рот, пищевод, желудок, тонкий кишечник, толстый кишечник и задний проход.
В отличие от болезни Крона, язвенный колит воспаляет только внутреннюю выстилку всей или части толстой и прямой кишки. Иногда поражается только прямая кишка.
Как при болезни Крона, так и при язвенном колите воспаление может сохраняться в течение многих лет, вспыхивая снова и снова.
Каковы признаки ВЗК?
Наиболее частыми симптомами ВЗК являются боль в животе и диарея. Другие симптомы включают:
- кровь в туалете, на туалетной бумаге или в стуле (фекалиях)
- лихорадка
- с низким энергопотреблением
- потеря веса
Воспалительное заболевание кишечника может вызывать другие проблемы, такие как сыпь, проблемы с глазами, боли в суставах и артрит, а также проблемы с печенью.
Кто болеет воспалительным заболеванием кишечника?
IBD имеет тенденцию передаваться семьями. Но не у всех с ВЗК есть семейная история болезни. Воспалительное заболевание кишечника может возникнуть в любом возрасте, но обычно диагностируется у подростков и молодых людей.
Чем занимаются врачи?
Если у вас есть какие-либо симптомы ВЗК, вам необходимо обратиться к врачу. Врач осмотрит вас и спросит о любых проблемах и симптомах, которые у вас есть, о вашем прошлом здоровье, здоровье вашей семьи, о любых лекарствах, которые вы принимаете, о любых аллергиях и других проблемах.
Врач может назначить анализы крови, стула (фекалий), рентген и другие анализы.
Как лечится ВЗК?
Если у кого-то есть ВЗК, врач может порекомендовать диету с низким содержанием клетчатки, жиров и молочных продуктов. Он или она может также прописать лекарства для уменьшения воспаления и предотвращения инфекции.
Иногда требуется операция. Детей с язвенным колитом можно вылечить, удалив толстую кишку. Болезнь Крона неизлечима, но хирургическое вмешательство часто помогает путем удаления пораженных частей кишечника.
Какова жизнь детей с ВЗК?
Воспалительное заболевание кишечника – это не болезнь, которую дети перерастут. Однако у многих детей менструальный цикл протекает в течение длительного времени, иногда даже годами, без каких-либо симптомов.
Некоторые дети с ВЗК пропускают много школы. Тем, у кого возникают болезненные спазмы, частая диарея или рвота, трудно сидеть на уроках или ехать на автобусе в школу и обратно. Некоторые из тех, кто не получает необходимого питания, могут пойти в больницу, где им вводят питательные вещества через капельницу.
В некоторых случаях детям с ВЗК, которые растут или созревают медленно, можно назначать гормоны роста.
Друзья и одноклассники должны относиться к детям с ВЗК так же, как и к любым другим друзьям. Приятно быть чутким и готовым выслушать, когда кто-то с ВЗК хочет поговорить. Иногда простой разговор о своей болезни может помочь детям с ВЗК почувствовать себя лучше.
Лучшее, что могут сделать дети с ВЗК, – это хорошо заботиться о себе, заниматься спортом, принимать лекарства и есть продукты, которые сделают их сильными.Управляя ВЗК, дети с этим заболеванием могут вести нормальную жизнь.
Воспалительное заболевание кишечника – NHS
Воспалительное заболевание кишечника (ВЗК) – это термин, который в основном используется для описания двух состояний: язвенного колита и болезни Крона.
Язвенный колит и болезнь Крона – это хронические заболевания, которые включают воспаление кишечника.
Язвенный колит поражает только толстую кишку.Болезнь Крона может поражать любую часть пищеварительной системы, от рта до ануса.
Люди любого возраста могут заболеть ВЗК, но обычно это диагностируется в возрасте от 15 до 40 лет.
Информация:Консультации по коронавирусу
Получите консультацию о коронавирусе и ВЗК:
Симптомы ВЗК
Симптомы ВЗК включают:
- боль, спазмы или отек в животе
- повторяющаяся или кровавая диарея
- потеря веса
- крайняя усталость
Не у всех есть все эти симптомы, а у некоторых людей могут быть дополнительные симптомы , включая высокую температуру, тошноту (рвоту) и анемию.
Артрит, болезненные красные глаза (увеит), болезненные красные шишки на коже (узловатая эритема) и желтуха (первичный склерозирующий холангит) реже связаны с ВЗК.
Симптомы ВЗК могут приходить и уходить. Могут быть случаи, когда симптомы тяжелые (обострение), за которыми следуют длительные периоды, когда симптомов мало или совсем нет (ремиссия).
Подробнее о симптомах язвенного колита и симптомах болезни Крона.
Лечение IBD
В настоящее время нет лекарства от язвенного колита или болезни Крона.
Если у вас язвенный колит легкой степени, вам может потребоваться минимальное лечение или полное его отсутствие, и вы будете оставаться здоровыми в течение длительных периодов времени.
Лечение направлено на облегчение симптомов и предотвращение их повторного появления и включает определенные диеты, изменение образа жизни, лекарства и хирургическое вмешательство.
Лекарства, используемые для лечения язвенного колита или болезни Крона, включают:
По оценкам, каждый пятый человек с язвенным колитом имеет тяжелые симптомы, которые не улучшаются с помощью лекарств. В этих случаях может потребоваться операция по удалению воспаленного участка толстой кишки (толстой кишки).
Примерно от 60 до 75% людей с болезнью Крона потребуется операция для восстановления повреждений пищеварительной системы и лечения осложнений, вызванных болезнью Крона.
Люди с язвенным колитом или болезнью Крона также подвержены повышенному риску заболевания раком кишечника. Ваш врач порекомендует вам регулярно проходить обследование кишечника (эндоскопию) для выявления рака.
Причины ВЗК
Неясно, что вызывает ВЗК, но считается, что это вызвано комбинацией факторов, включая:
- генетика – у вас больше шансов заболеть ВЗК, если у вас есть близкий родственник с заболеванием
- проблема с вашим иммунитетом system
У курящих в два раза больше шансов заболеть болезнью Крона, чем у некурящих.
Справка и поддержка
Благотворительная организация Crohn’s and Colitis UK оказывает помощь и поддержку людям с ВЗК.
Звоните по телефону доверия 0300 222 5700 с понедельника по пятницу с 10 до 17 часов. Или вы можете использовать онлайн-форму для связи.
IBS Network – еще одна британская благотворительная организация, у которой есть полезная информация о группах поддержки.
Синдром раздраженного кишечника (СРК)
ВЗК – это не то же самое, что синдром раздраженного кишечника (СРК), который является распространенным заболеванием, вызывающим такие симптомы, как:
Последняя проверка страницы: 15 апреля 2020 г.
Срок следующего рассмотрения: 15 апреля 2023 г.
Лучшие продукты питания, которых следует избегать при воспалительном заболевании кишечника
Воспалительное заболевание кишечника (ВЗК) – это излечимое, но хроническое заболевание, продолжающееся всю жизнь.ВЗК – это широкий термин, который относится к воспалению желудочно-кишечного тракта и включает определенные состояния, такие как язвенный колит и болезнь Крона.
Нет доказательств того, что план по предотвращению или контролю ВЗК отсутствует. Но соблюдение диеты может помочь справиться с болезнью во время обострений и периодов ремиссии. Обязательно поговорите со своим врачом или диетологом о своих потребностях в питании и ведении ВЗК.
Вот рекомендации по диете для лечения обострений и ремиссий ВЗК от UH Outpatient Nutrition Services.
Что есть во время вспышек болезни
Уменьшите потребление клетчатки – Продукты с низким содержанием клетчатки легче усваиваются и менее раздражают кишечник, особенно с такими симптомами, как боль в животе или диарея. Выберите:
- Зерна / крахмалы: Белые продукты вместо пшеницы или цельнозерновых продуктов, а также продукты, содержащие менее 2 граммов клетчатки на порцию
- Приготовленные овощи: Хорошо приготовленные овощи, такие как стручковая фасоль, морковь, картофельное пюре без кожи, тушеные кончики спаржи и протертые тыквенные пюре.Используйте свежие или замороженные.
- Консервированные или мягкие фрукты: Очищенные яблоки, спелые бананы, дыня, медвяная роса, арбуз и консервированные фрукты в фруктовом соке или легком сиропе
Обязательно ешьте достаточно белка – Воспаление вызывает повышенную потребность в белке. Выберите:
- Нежное, хорошо прожаренное мясо: Птица, лосось или другая рыба, нежирная говядина и свинина, приготовленные без добавления жира
- Мясные деликатесы: С низким содержанием натрия и нежирными сортами
- Яйца: Хорошо прожаренные
- Тофу
- Масло из гладких орехов и семян: Арахис, миндаль или семена подсолнечника
Пейте много жидкости – Старайтесь выпивать восемь чашек в день и при необходимости рассмотрите возможность использования напитков для пероральной регидратации.Постарайтесь ограничить употребление напитков с кофеином, сахаром и напитков с заменителями сахара.
Ограничьте добавление жиров и масел – Сосредоточьтесь на маслах, а не на твердых жирах, и ограничьте потребление до менее восьми чайных ложек в день.
Потребляйте достаточное количество кальция, витамина D, пробиотиков и пребиотиков – Источники включают:
- Сгущенное обезжиренное 1-процентное и 2-процентное молоко
- Молоко без лактозы
- Обогащенное немолочное молоко, такое как миндальное, кешью, кокосовое или рисовое молоко – эти варианты не содержат много белка
- Обогащенное гороховое и соевое молоко – они могут вызывать газы и вздутие живота
- Йогурт / йогурт без лактозы
Что есть во время ремиссии
Увеличьте количество клетчатки и повторно введите в рацион цельнозерновые продукты – Медленно включайте продукты с более высоким содержанием клетчатки, когда симптомы со стороны желудочно-кишечного тракта уменьшаются.
Потребляйте омега-3 жирные кислоты – Подумайте о том, чтобы есть больше свежей или консервированной жирной рыбы или принимать добавки из рыбы или льняного масла.
Сосредоточьтесь на полезных продуктах в их естественном состоянии – Это включает продукты с минимальной обработкой и минимальным количеством ингредиентов.
Молочные и лактозные продукты переносятся лучше – Если у вас непереносимость лактозы, избегайте молочных продуктов или ешьте продукты с низким содержанием лактозы или безлактозные продукты.
Добавленные жиры будут лучше переноситься – Продолжайте сосредотачиваться на использовании масел, таких как оливковое масло или масло канолы, вместо твердых жиров.
Продолжайте уделять внимание белковой пище – Употребляйте говядину, яйца, птицу и другое нежирное мясо или растительные белки, такие как соевые продукты.
Обязательно пейте много воды – Пейте воду вместо фруктовых соков, безалкогольных напитков, алкоголя и напитков с кофеином, таких как кофе или чай.
Ссылки по теме
УслугиUH по амбулаторному питанию доступны в медицинском центре UH Cleveland, медицинском центре UH Ahuja, UH Minoff в Chagrin Highlands, Landerbrook, Medina, Solon и Westlake в медицинских центрах и W.Центр О. Уокера. Позвоните по телефону 216-844-1499, чтобы записаться на прием.
Недоедание и ВЗК | Фонд Крона и Колита
При болезни Крона или язвенном колите очень важно соблюдать диету и правильное питание. Мы можем помочь вам начать путь к более здоровой жизни, понимая, как воспалительное заболевание кишечника (ВЗК) влияет на питание вашего организма.
Болезнь Крона и язвенный колит могут повлиять на способность вашего организма правильно переваривать пищу и усваивать питательные вещества, что может привести к серьезному дефициту витаминов и недоеданию .
Продолжительность видео 00:02:06
Недоедание и ВЗК Воспалительные заболевания кишечника могут вызывать множество симптомов и осложнений, которые, если их не устранить, могут привести к дефициту питательных веществ и недоеданию. Смотрите и слушайте, чтобы узнать больше.
Недоедание и желудочно-кишечный тракт
Воспаление кишечника, осложнения, связанные с ВЗК, и некоторые лекарства могут затруднить соблюдение здорового питания.Например:
Воспаление тонкого кишечника может вызывать проблемы с перевариванием пищи и усвоением питательных веществ.
Воспаление толстой кишки (включая толстую и прямую кишку) может вызвать проблемы с усвоением воды и электролитов.
Признаки недоедания
Даже легкие случаи недоедания могут затруднить восстановление вашего организма после болезни.Признаки недоедания включают:
Недоедание и / или строгое ограничение разнообразия и типов потребляемых продуктов
Похудание
Общая усталость и низкая энергия
Слабость
Потеря мышечной массы
Недостаток витаминов и минералов
Причины недоедания
Помимо воспаления кишечника, общие симптомы болезни Крона и язвенного колита могут способствовать недоеданию.
Тяжелая диарея может вызвать обезвоживание, что означает, что ваше тело может быть истощено жидкостью, питательными веществами и необходимыми электролитами, такими как натрий, калий, магний, фосфор и цинк. Это также может привести к потере веса.
Боль в животе и тошнота могут снизить аппетит, что затрудняет потребление достаточного количества калорий и питательных веществ.
Ректальное кровотечение из язв в кишечнике может привести к дефициту железа и анемии.
Частые испражнения могут привести к сокращению приема пищи, чтобы избежать диареи или частых походов в туалет. Недостаточное питание подвергает вас риску истощения.
В то время как лекарства являются распространенным и полезным лечением ВЗК, некоторые лекарства могут повлиять на вашу способность поддерживать здоровый статус питания:
Кортикостероиды , такие как преднизон, могут вызвать увеличение веса и повысить риск диабета.Длительное употребление также может вызвать снижение здоровой мышечной массы, а также прочности костей и кожи.
Сульфасалазин и метотрексат могут препятствовать всасыванию фолиевой кислоты, витамина, который способствует росту здоровых клеток.
Осложнения недоедания
Недоедание, связанное с ВЗК, может вызвать серьезные осложнения, если его не лечить и не устранить. Если вы подозреваете, что вы или ваш близкий страдаете от недоедания из-за болезни Крона или язвенного колита, запишитесь на прием к врачу как можно скорее.
Мальабсорбция
Мальабсорбция затрудняет всасывание в тонком кишечнике необходимых питательных веществ, таких как белки, жиры, сахара, витамины и минералы. Это может быть вызвано воспалением кишечника.
Степень мальабсорбции зависит от того, какая часть тонкого кишечника поражена. Нарушение всасывания и дефицит питательных веществ часто становятся более значительными, если большие участки тонкой кишки воспалены или были удалены хирургическим путем.Если значительная часть подвздошной кишки или концевой части тонкой кишки воспаляется или удаляется, всасывание жирорастворимых витаминов A, D, E, K и B12, вероятно, будет нарушено.
Пациенты с язвенным колитом могут иметь менее значительный дефицит питательных веществ, хотя тяжелая диарея и потеря крови могут вызывать потерю веса и анемию.
Стриктура
Стриктура – это сужение кишечника, возникающее при нарастании рубцовой ткани после повторяющихся циклов воспаления и заживления слизистой оболочки кишечника.Стриктуры могут затруднить прохождение переваренной пищи через кишечник и в конечном итоге могут привести к закупорке.
Продукты с высоким содержанием клетчатки , такие как свежие фрукты и овощи, могут застревать в суженном кишечнике, вызывая боль, вздутие живота или тошноту. Продукты с низким содержанием клетчатки или жидкие диеты могут потребоваться для уменьшения симптомов, если стриктура носит преимущественно воспалительный характер. Ваш врач также может прописать лекарства для уменьшения воспаления или порекомендовать операцию по восстановлению или удалению стриктуры.
Снижение прочности костей
Снижение прочности костей – частое осложнение у людей с ВЗК. Это увеличивает риск переломов.
Причины снижения прочности костей включают:
Плохое усвоение кальция
Дефицит витамина D
Пониженная физическая активность
Воспаление
Длительный прием некоторых лекарств, включая кортикостероиды
Задержка роста
Это осложнение может возникнуть у некоторых детей с ВЗК, страдающих хроническим воспалением и недоеданием, или у которых длительно принимают кортикостероиды.Примерно у одной трети детей с болезнью Крона и у одной десятой детей с язвенным колитом их конечный взрослый рост меньше ожидаемого из-за ВЗК.
Правильные пищевые привычки, адекватное потребление калорий и контроль основного заболевания необходимы для минимизации негативного воздействия ВЗК на рост вашего ребенка.


 Мунди, доктор медицины, обсуждает зондовое питание
Мунди, доктор медицины, обсуждает зондовое питание
 По окончании процедуры снимки загружаются из приемника в компьютер. Камера проходит через ваше тело в унитаз.
По окончании процедуры снимки загружаются из приемника в компьютер. Камера проходит через ваше тело в унитаз.