Воспаление протоков желчного пузыря: Воспаление желчных протоков – что это такое, причины, лечение, прогноз и исход
симптомы и чем лечить в домашних условиях
Воспаление желчного пузыря протекает очень специфично, и спутать с другим заболеванием его не удастся. Причинами этой болезни может стать патогенная микрофлора, ослабляющая иммунную защиту организма, а также камни в желчном пузыре и полости желчного протока. Для воспаления желчного пузыря в клинической медицине есть специальный термин, холецистит.
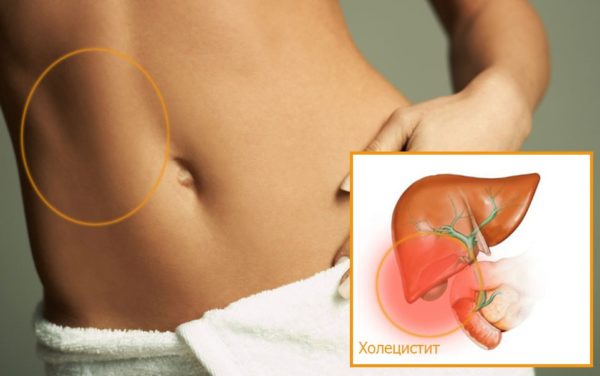

Клиническая практика показывает, что холецистит чаще поражает женщин в зрелом возрасте, от 40 лет и старше, а мужчины в 2 раза реже болеют. Протекает заболевание в разных формах, чаще холецистит проходит с образованием камней, это калькулёзное воспаление (относится к каменным заболеваниям). При отсутствии камней холецистит называется бескаменным. Исходя из формы болезни, врач определяет симптомы и лечение, устраняющее первопричину.
Как проявляется холецистит?
Проявление симптомов зависит от формы болезни, поэтому рассмотрим подробнее, как клинически проявляется острый и хронический холецистит.
Симптомы острого холецистита
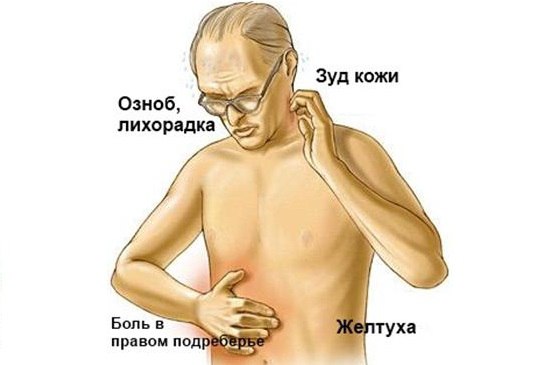
Острое воспаление всегда сопровождается сильной интоксикацией, при которой развивается головные боли, растет температура, ломит суставы, появляется вялость и разбитое состояние, резкое похудение. Признаки воспаления желчного пузыря в острой стадии:
- приступообразные боли справа в животе под ребрами. Возникновение резких болей объясняется обструкцией просвета в протоках сгустком желчи или камнем;
- потеря массы тела, плохой аппетит;
- желтушность кожных покровов и глазных склер;
- при диагностике на приеме у врача отмечается болезненность и расширение желчных путей;
- появление озноба при температуре до 39 градусов;
- тошнота и рвота с выделениями зеленой желчи;
- частые запоры;
- метеоризм и вздутие живота;
- у ребенка появляется раздражительность и неприятие жирной еды.
При обострениях воспалений с образованием камней симптомы отличаются тяжелым протеканием, при этом часто развиваются опасные осложнения, при этом лечение желчного пузыря в домашних условиях не проводится. Одним из таких состояний может стать абсцесс в печени, когда внутри органа появляется воспалённый очаг с капсулой, содержащей гной.

Симптомы холецистита
Также возможно появление перитонита, когда воспаление переходит в брюшину, или панкреатит с очагом воспаления в поджелудочной железе. Нередко происходит поражение инфекциями, развитие холангитов с воспалением путей вывода желчи. Все эти симптомы подразумевают срочное обращение в медицинское учреждение за врачебной помощью, вплоть до прохождения лечения в стационаре.
Симптомы хронического холецистита
В хронической форме воспаления растут болевые спазмирования в билиарной системе и ЖКТ при употреблении еды, в стрессовых переживаниях, после приема спиртного:
- тянущая боль в правом подреберье, возможно жжение в области печени;
- боль в желудке, в верхнем отделе;
- иррадиация в крестец или поясницу;
- боль в грудной клетке в области сердца (холецистокардиальный синдром), при этом отмечается сбой сердечного ритма. Сердце поражается при токсичном воздействии очага инфекции в пузыре на весь организм и кровоток.
Специалисты указывают на солярный синдром, возникающий при игнорировании симптоматики хронического воспаления. В таком случае боль отмечается возле солнечного сплетения. Иррадиация происходит в пупок, спину, интенсивность растет до крайне высокой.
Общие симптомы холецистита
Важно знать! У 78% людей имеющих заболевания желчного пузыря страдают от проблем с печенью! Врачи настоятельно рекомендуют пациентам с заболеваниями желчного пузыря проходить чистку печени хотя бы раз в полгода… Читать далее…
Для всех пациентов есть ряд общих симптомов холецистита желчного пузыря. В большинстве случаев отмечаются признаки вегето-сосудистой дистонии – учащенное биение сердца, тахикардия, чрезмерная потливость, головная боль, потеря сна. Из специфически билиарных проявлений того, что орган воспалился, часто отмечаются следующие симптомы:
| № | Полезная информация |
|---|---|
| 1 | отрыжка воздухом, после которой остается неприятный вкус |
| 2 | в ротовой полости отмечается горечь, особенно по утрам |
| 3 | метеоризм и вздутие живота |
| 4 | сбой пищеварительного процесса, проявления диспепсии – рвота и/или тошнота, запоры и диарея |
| 5 | зуд кожи из-за переизбытка желчи в крови и желчи |
| 6 | рвота рефлекторного типа, появляющаяся после употребления жирной еды или спиртного |
Пациенты с аллергией могут испытать отек Квинке, самый опасный для жизни человека симптом. Хронический холецистит начинает развиваться ещё у детей, не проявляя клинических симптомов. С течением времени стенки желчного пузыря утолщаются, образуется сильное воспаление, которое обуславливает столь яркую симптоматику.
Воспаление билиарного органа у женщин
Женщины не только подвержены воспалению желчного пузыря чаще мужчин, но и имеют несколько дополнительных симптомов:
- синдром ПМС, когда перед менструацией начинается сильное напряжение;
- за неделю до критических дней начинаются сильные головные боли;
- отмечаются перепады настроения;
- пастозность в ногах и руках. Пациентка наблюдает небольшую отечность, которая вызывает припухлость кожи и её бледность, напоминающую сырое тесто.
Хронический холецистит своими проявлениями всегда различается в зависимости от формы болезни, стадии и общего состояния пациента. Из-за связи протоками с печенью, если воспаляется пузырь, часто может быть обнаружено воспаление и в печени.
Как лечат холецистит?
При воспалении желчного пузыря у пациента врач учитывает симптоматику, узнает общее состояние, определяет место локализации боли, изучает результаты лабораторных и инструментальных обследований для назначения эффективно терапии антибактериальной направленности. Лечение антибиотиками может назначить только лечащий доктор, поскольку самостоятельно можно нанести вред организму и спровоцировать побочные эффекты. Рассмотрим, как лечить холецистит желчного пузыря, чтобы не возникало осложнений.
Медикаментозное лечение
Чтобы купировать боли и простимулировать отток желчи из желчного пузыря лечение необходимо дополнить спазмолитиками. Это Дротаверин или Но-шпа, Мебеверин или Папаверин, Дюспаталин или Спазган. Выбор правильного медикамента осуществляется врачом. Также допускает принимать таблетки анальгетики – Баралгин или Анальгин. Каждый из них в течение 15-20 минут снимет боль. Как антихолинэргик принимается Риабал. Лечить воспаление желчного пузыря нужно не до снятия болей, а до устранения причины.
При снижении функции печени и желчного пузыря врач при выборе, чем лечить сопутствующие патологии, включают в терапию прием препаратов с желчегонным эффектом – Холензим, Аллохо, Холагол.
Лечение камней
При микролитах в составе желчи и гипотонии стенок билиарного органа, воспаление желчного пузыря симптомы лечение проводят препаратами на основе кислот – Урсофальк или Хенофалк, произведенные с урсодехоксихолевыми кислоьтами. Курс всегда длителен и проводится под строгим контролем анализов. Если конкременты крупные, то препараты неэффективны.
Холецистит лечат медикаментами с усилением секреции печенью желчи, разжижением её вязкости, снижения концентрации. Также необходимо устранять причину воспалительного процесса в пузыре и печени.
Защита печени
Прием гепатопротекторов поможет работе печени в условиях воспаления билиарной системы. Желчегонные препараты улучшают проходимость, если есть воспаление желчных протоков, и качество самого секрета. Это может быть растительное лекарство Хофитол, произведенный как экстракт артишока, или же, Гепабене, комбинированное средство из расторопши и дымянки. Препараты принимаются в течение года и более.

Вегето-сосудистая дистония
У пациентов с вегето-сосудистой дистонией протекание воспалений желчного пузыря всегда проходит в более тяжелой форме, чем у других пациентов. Воспаленный желчный пузырь лечение требует и успокоительными. Это следующие лекарства – валериана, Адаптол или настойка пустырника. Специалисты рекомендуют эти препараты также пациенткам в предменструальном периоде, если у женщин в это время диагностировано острое воспаление желчного пузыря. Курс лечения седативными препаратами продолжается до 2-х месяцев.
Улучшение работы ЖКТ
Поддержать необходимо и органы пищеварения. В этом помогут ферментные препараты Мезим-форте или Креон, Панкреатин или их аналоги. Врачами рекомендуется прохождение физиотерапевтических процедур с использование отваров и настоек на целебных травах. Народные средства помогут не только пищеварительной системе, но и печени и желчного пузыря.
Диета
Устранить воспаление и облегчить состояние пациента невозможно без выполнения правил диетического питания. Рекомендованная врачом диета предполагает исключение тяжелых блюд и продуктов, которые сложно перевариваются и усваиваются. Это жирные и острые, копченые и жареные блюда, а также фас-фуд. В рацион включается большее количество растительной пищи, необходимо пить не только чистую воду, но и минеральную, компоты и травяные отвары вместо чая. Диета не является разовой мерой и может быть отменена после улучшения самочувствия.
что это такое, причины, симптомы и лечение
Холангит — воспаление желчных протоков, возникающее на фоне нарушения проходимости желчевыводящих путей или же бактериального инфицирования самой желчи.
Если вас «температурит», увы, это не всегда от «горячих чувств». Иногда лихорадка — один из грозных признаков серьезного недуга — холангита. Что представляет собой это заболевание и как ему воспрепятствовать, читайте далее.
Факт. Холерез — процесс образования желчи — происходит непрерывно. А холекинез — процесс поступления желчи в 12-перстную кишку — во время приема пищи.
Различают:
- Острый холангит — его возбудителями выступают разнообразные бактерии, которые проникают из просвета кишечника и желчного пузыря в желчные пути. Иногда попадают в протоки через кровеносное русло и лимфу. Практически при любой клинической картине болезнь формируется на основе застоя желчи.
- Хронический холангит часто развивается после оперативных вмешательств на протоках, на фоне регулярно повторяющихся приступов панкреатита, гастродуоденита (воспаление слизистой оболочки 12-перстной кишки и примыкающей к ней зоны желудка) и холецистита.
- Склерозирующий холангит — вследствие воспалительного процесса или после операций желчные протоки постепенно перекрываются и зачастую возникает болезнь печени — цирроз.
Факт. Нет определенной тенденции, кто именно чаще страдает холангитом. В этой ситуации возрастных и гендерных разграничений нет.
Симптомы холангита
Острый холангит «прихватывает» неожиданно. Для него характерны:
- озноб, лихорадка
- приступообразные колики в правом подреберье, ощутимые даже в области шеи и плеча, а также лопатки
- состояние слабости и снижение аппетита, связанное с интоксикацией
- головная боль
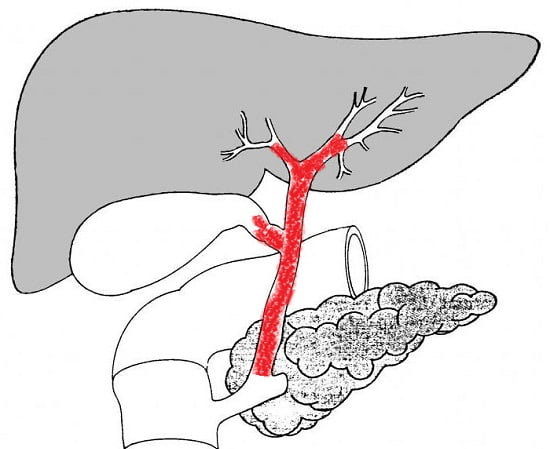
Эта разновидность болезни зачастую принимает осложненную форму желтухи, сопровождаемой изменением окраски кожной оболочки и склер, зудом.
Факт. Древнеримский медик Гален считал желчь маркером поведения человека. Преобладание светлой желчи относил к прямой связи с такими чертами человека, как вспыльчивость и неуравновешенность. А избыток темной желчи связывал с доминантой пессимистичного настроения в темпераменте. «Сhole» в переводе с греческого означает «желчь».
Признаки хронического холангита
- периодически возникающая лихорадка
- приглушенные боли слабой интенсивности в правом подреберье
- ощущение «вздутия» верхних отделов живота
- на тяжелой стадии ему может сопутствовать механическая желтуха
- субфебрильная температура тела (в пределах 37-38 градусов)
- частая утомляемость
Симптоматика склерозирующего холангита аналогична острому и хроническому подвидам. Но иногда может усугубляться развитием множественных абсцессов (гнойных воспалений ткани) печени, сепсисом («заражением крови»), токсическим шоком.

Диагностика холангита
- ультразвуковое обследование органов брюшной полости
- МРТ органов брюшной полости с виртуальной холангиографией
- общие анализы
- ЭРХПГ — рентген-эндоскопическое исследование желчных протоков и главного протока поджелудочной железы с введением контрастных веществ.
Факт. В течение дня у человека скапливается примерно 15 мл желчи на кг массы тела.
Лечение холангита
Врач назначает пациенту либо консервативное, либо хирургическое лечение. Если желчевыводящие протоки полностью заблокированы, то явно понадобится оперативное вмешательство, если же нет — то еще допустимо применение в отношении больного медикаментозного курса. Он предусматривает прием:
- антибиотиков для ликвидации инфекционного очага
- спазмолитиков и анальгетиков для устранения болевого синдрома
- антигельминтных препаратов при проникновении в протоки паразитарной инфекции
- гепатопротекторов — для нормализации обменных процессов желчных кислот
- инфузии (внутривенные вливания) глюкозо-солевых растворов при проявленной интоксикации
Хирургическое вмешательство представляет собой:
- наружное чреспеченочное дренирование желчных протоков (установление дренажа в просвете желчных протоков для выведения патологических жидкостных скоплений)
- эндоскопическое бужирование опухолевой стриктуры внепеченочных желчных протоков — расширение суженных желчных протоков с помощью специальных бужей (инструментов для расширения каналов), введенных через дуоденоскоп (снабженный видеокамерой оптический прибор). Это помогает восстановить нарушение оттока желчи в 12-перстную кишку.
Послеоперационный период длится в среднем от двух суток до недели. А процесс восстановления организма занимает около полугода и предусматривает самостоятельную регуляцию уровня физической нагрузки на организм, максимальное ее снижение, и соблюдение режима диеты.

Автор статьи врач-инфекционист, гепатолог
© 2019 – 2020. Все права защищены.
Воспаление желчных протоков: причины, симптомы и лечение
Воспаление желчных протоков характеризуется ярко выраженной болью в области живота. Многие пациенты жалуются и на горький привкус во рту, а также на ощущение тошноты по утрам. Воспалительный процесс может протекать в хронической или в острой форме, проявляясь такими заболеваниями, как холангиты, холецистит, холангиогепатит. Причин, вызвавших заболевания желчных путей, очень много, а симптомы, указывающие на наличие болезни, являются яркими и характерными, что позволяет быстро и безошибочно поставить нужный диагноз и назначить эффективное лечение. Ликвидировать воспалительный процесс может только лечащий врач. Самостоятельно лечить болезнь опасно.
Причины болезни
Как уже было сказано, существует много факторов, которые могут спровоцировать воспаление желчного протока. Среди основных причин выделяют такие болезни:
- киста;
- инфекции, например, кишечная палочка;
- опухоли протоков желчного пузыря;
- хронический холецистит;
- некоторые паразиты и, в частности, токсоплазма;
- аллергия;
- нарушение кровоснабжения.


Для того чтобы лечение было максимально эффективным, врач изначально должен установить причину возникновения болезни.
Симптомы воспаления
Воспаление желчного пузыря возникает в результате повреждения стенок органа. Изначально оно проходит бессимптомно, однако через некоторое время стенки воспаляются, продолжают увеличиваться, отток желчи значительно ухудшается, что приводит к образованию камней. В таких случаях врач назначает соответствующее обследование, чтобы проконтролировать ход болезни.
Как правило, большинство пациентов жалуется на сильное вздутие и боли в области живота, приступы тошноты и рвоты (особенно по утрам), диарею. Не исключено выраженное повышение температуры (иногда до 38 – 40 градусов), желтуха. Врач должен провести максимально тщательный осмотр.
Со временем у больного ухудшается аппетит, притупляется вкусовое восприятие пищи, появляются сильные и частые головные боли, зуд, ощущение постоянной слабости и сонливости. Болезнь обостряется после употребления жареной и жирной пищи, поэтому лечение требует не только применения медикаментозных средств, но также соблюдения специальной диеты, которую врач прописывает для каждого пациента индивидуально.
В некоторых случаях рецидивы могут привести к шоковому состоянию и потере сознания.
Если болезнь перетекла в хроническую, пациент жалуется на малоинтенсивные боли в правом подреберье, а остальные симптомы только продолжают прогрессировать.
Заболевание также дает о себе знать более отчетливо после интенсивных физических упражнений и нагрузок, стрессов, езды на велосипеде или катания верхом. Обычно врач во время осмотра и консультации все это объясняет пациенту.

Диагностика и лечение
При любых проявлениях симптомов необходимо незамедлительно обратиться к врачу. Чтобы поставить безошибочный диагноз, доктор направляет пациента на УЗИ, биохимический и общий анализ крови. Таким образом, доктор получит полную картину состояния пациента, а также выяснит, на какой стадии находится заболевание. Если оно не обострено, врач может назначить дополнительные рентгенологические исследования.
Как только диагноз подтвердится, лечащий врач купирует воспаление, а также рекомендует дезинтоксикацию желчного пузыря и желчных протоков. В качестве вспомогательных средств пациенты должны применять антибактериальные препараты. Если будут выявлены паразиты, потребуется прием противогельминтных препаратов.
Хорошо помогает в этих случаях инфузионная терапия, пациенту показана специальная диета. Так, из нового рациона пациента полностью исключена жареная пища, жирная еда, копчености. Не стоит злоупотреблять специями, консервами, колбасными изделиями.
На смену им приходят молочные продукты, легкие супы (желательно без мяса), рыба, приготовленная на пару, овощи, фрукты, минеральная негазированная вода, натуральные соки, травяные чаи. Как правило, лечащий врач определяет рацион пациента, однако может понадобиться консультация диетолога или другого специалиста.
Комплекс терапии предусматривает применение обычных спазмолитиков (в случае сильных болевых ощущений), различные желчегонные лекарства и отвары, а иногда антибиотики.
Часто для того чтобы билиарный (желчный) проток продолжил нормальное функционирование, медики применяют метод тюбажа. Он заключается в промывании протоков при помощи специального зонда.
Проводить очищение пациент может и самостоятельно в домашних условиях. Так болезнь скорее отступит. Для этого утром на голодный желудок необходимо выпить теплую минеральную воду или травяной отвар. Затем нужно отдохнуть полтора часа с теплой грелкой, которую кладут на правый бок. Если удалось достичь положительного эффекта, то стул приобретет зеленоватый оттенок. Проводить такое очищение нужно не менее раза в неделю на протяжении 2-3 месяцев. Обязательно перед этим пациент должен получить консультацию врача.
Важно: такие процедуры категорически запрещены пациентам, которые страдают хроническим холециститом или язвой.
Особенности питания и лечебная диета
Как уже было сказано ранее, жирную пищу необходимо исключить из рациона. В то же время потребность в жирах будет покрываться за счет употребления растительных масел. В период лечения рекомендуется употреблять кукурузное, оливковое или подсолнечное масло. Они благотворно влияют на работу желчных протоков.

Придется прекратить есть сало, свинину, баранье мясо, говяжье или утиное. Животные жиры богаты холестерином, который способствует образованию камней.
Ягоды, фрукты и овощи содержат достаточное количество растительной клетчатки, которую необходимо употреблять как можно больше, так как она стимулирует желчеотделение.
Примерное меню на день состоит из следующих продуктов:
- первый завтрак – не более 100 грамм творожного несладкого пудинга, столько же гречневой каши с растительным маслом;
- на второй завтрак два небольших яблока;
- обед – немного отварного мяса, вегетарианские щи, тушеная морковь;
- на полдник сухарики и чай;
- для ужина подойдет отварной картофель (100 грамм), а также отварная рыба и запеченные морковные котлеты.
Систему здорового питания нужно соблюдать и после того, как пройдет обострение болезни. Некоторые диетологи рекомендуют придерживаться магниевой диеты, указывая на то, что она содержит оптимальное количество белка, необходимых организму жиров и углеводов.
Для нормального функционирования желчных протоков и других жизненно важных органов необходимо питаться регулярно, но небольшими порциями. Важно учесть и тот факт, что холодная пища, как и холодные напитки, вызывает спазмы, а это только усиливает болевые ощущения и негативно влияет на отток желчи.
Заключение
Воспаление в желчных путях может быть вызвано многими факторами. В первую очередь, это инфекции, наличие паразитов в организме, сильная аллергическая реакция или киста. Симптомы у пациентов всегда ярко выражены и проявляются в виде повышенной температуры, сонливости, приступов тошноты, рвоты или диареи. При малейших признаках воспаления необходимо обратиться к врачу, который поставит диагноз и назначит соответствующее лечение. Кроме приема медикаментов, крайне важно соблюдать систему правильного питания.
Воспаление желчных протоков – что это такое, причины, лечение, прогноз и исход
При холангите происходит воспаление желчных протоков. При этом имеет значение воспаление неспецифического характера. Течение болезни острое и хроническое. Одновременно с холангитом поражается печень, поджелудочная железа.
Данный патологический процесс имеет системное поражение органов. Благодаря чему холангит сочетается со следующими заболеваниями:
- гастродуоденит;
- холецистит;
- гепатит;
- желчнокаменная болезнь;
- панкреатит.
В зависимости от течения патологического процесса различают различные формы холангитов. При остром течении холангита имеет значение следующая форма заболевания:
- катаральная;
- гнойная;
- некротическая.
Самой тяжелой формой холангита при остром течении является некротический холангит. Так как некроз сопровождается отмиранием тканей желчного пузыря. Хронический холангит, наиболее встречаемый вариант заболевания. При этом выделяют рецидивирующую форму болезни.
Что это такое?
Холангит – острое или хроническое воспаление желчных протоков. В зависимости от локализации воспаления различают виды холангитов. Первый вид холангита связан с воспалением общего желчного протока. Второй вид холангита связан с воспалением внутрипеченочных и внепеченочных желчных протоков.
В том числе в зависимости от возбудителей воспалительного процесса в желчных протоках различают холангит бактериальной, асептической и паразитарной природы. Бактериальная природа холангита свидетельствует о бактериальном поражении. Паразитарная форма холангита свидетельствует о поражении, связанном с внедрением паразитов.
Холангит деформирующего характера связан с хроническим течением заболевания. При этом разрастается соединительная ткань, что вызывает стриктуры желчных протоков. В результате чего они претерпевают деформацию.
перейти наверхПричины
Каковы же основные причины заболевания? Чаще всего болезнь обусловлена попаданием возбудителей. Как было сказано выше, возбудители различаются в зависимости от степени и природы поражения. Например, бактериальное поражение связывают со следующими возбудителями:
- кишечная палочка;
- стафилококк;
- анаэробная инфекция.
Имеет значение вирусное происхождение возбудителя. При этом вирусное происхождение связывают с развитием гепатитов. Поражение, связанное с паразитами различают при следующих заболеваниях:
Могут иметь значение в этиологии болезни врожденные патологии. Например, аномалии развития желчных протоков. В том числе болезнь может быть вызвана наличием опухолевых разрастаний. Например, рак желчного пузыря.
Также провоцирующими факторами холангитов могут стать инструментальные методы диагностики и лечения. К примеру, операции на желчных путях. Так как они способствуют воспалительным процессам.
перейти наверхСимптомы
Каковы же основные клинические признаки болезни? Следует отметить, что симптоматика болезни развивается внезапно. Нередко отмечается повышенная температура тела. А также боль в правом подреберье, характерная для желчных протоков, желтуха.
В зависимости от течения заболевания различают признаки, характерные для острого и хронического холангита. При остром течении холангита наиболее актуальны следующие симптомы:
- лихорадка;
- озноб;
- потливость.
Наряду с перечисленными признаками отмечается болевой порог. Данный болевой порог напоминает желчную колику. Также весьма уместна интоксикация, слабость. У больного наблюдается потеря аппетита, головная боль и диспепсия.
Данные признаки не ограничиваются только одним набором клинических симптомов. В дальнейшем по мере прогрессирования заболевания проявляет себя желтуха. Происходит пожелтение кожи и склер.
Желтуха сопровождается кожным зудом. Кожный зуд усиливается преимущественно по ночам, нарушает сновидение больного. Благодаря усиленному зуду отмечается повреждение кожи в виде расчесов.
В тяжелой форме заболевания прослеживается нарушение сознания. У больного может наблюдаться шок. Хронический холангит имеет следующую симптоматику:
- тупая боль в правом боку;
- дискомфорт в районе желудка;
- распирание желудка.
Также отмечается слабость, утомляемость, субфебрильная температура тела. Что свидетельствует о воспалительном процессе. Требуется срочное принятие лечебных мер.
Более подробную информацию о заболевании вы можете получить на сайте: bolit.info
Данный сайт является информативным!
перейти наверхДиагностика
По клиническим признакам можно заподозрить болезнь. Однако этого обычно недостаточно. Большое значение в диагностике холангита имеет анамнез. При этом исследуются возможные причины болезни, жалобы больного. Диагностика может быть основана на врожденных патологиях желчных протоков.
Диагностические методы включают также лабораторные и инструментальные исследования. В некоторых случаях требуется биохимические пробы. При их применении прослеживается следующий характер проявление болезни в показателях крови:
- увеличение билирубина;
- увеличение щелочной фосфатазы;
- увеличение альфа-амилазы
При наличии возбудителя заболевания требуется зондирование с посевом желчи. Это способствует не только установлению возбудителя заболевания, но и определение смешанной бактериальной флорой. Что является наиболее встречаемым патологическим фактором.
Если имеет место паразитарное поражение, то применяют исследование кала на яйца гельминтов. Обычно данное исследование проводится трехкратно. Так как однократное исследование имеет сомнительные результаты.
Болезнь имеет системное поражение. Именно поэтому нередко в диагностике используют ультразвуковое исследование брюшной полости и печени. Это позволяет выявить поражающий фактор, касающийся других органов и систем.
Наиболее точным исследованием в диагностике холангитов является КТ желчных путей. При этом исследовании удается выявить патологические изменения в желчных протоках. Используют и рентгенограмму.
Рентгенограмма позволяет визуально рассмотреть структуру желчевыводящих путей. Обязательно необходимо дифференцировать болезнь с вирусным гепатитом. А также дифференцировать холангит с пневмонией.
перейти наверхПрофилактика
Для того чтобы предупредить данное заболевание достаточно своевременно вылечивать некоторые патологии, касающиеся желудка, поджелудочной железы, печени. К данным патологиям, требующим своевременного лечения, относят:
- гастродуоденит;
- холецистит;
- панкреатит;
- паразитарные болезни.
Обязательным условием профилактики холангита является наблюдение у специалиста. Особенно это наблюдение уместно после оперативных вмешательств. Гастроэнтеролог поможет установить причину болезни, назначит соответствующее лечение.
Профилактика также включает методы диспансеризации. Особенно на начальном этапе развития болезни. Именно диспансеризация поможет установить точный диагноз на основе клинических, лабораторных и инструментальных исследованиях.
Во избежание паразитарных процессов целесообразно соблюдать правила личной гигиены. В том числе необходимо мыть тщательно руки с мылом перед едой, после посещения санитарной комнаты. Также следует мыть фрукты и овощи перед употреблением.
Если имеются опухолевые заболевания, то нередко приходится прибегнуть к оперативным вмешательствам. Это поможет справиться с дальнейшими осложнениями. Если болезнь вызвана хирургическим вмешательством, то мерами профилактики ее являются следующие мероприятия:
- операция должна проводиться по назначению врача;
- операция проводится только квалифицированными специалистами;
- необходимо осуществить подготовку к оперативному вмешательству.
Все эти меры способствуют предупреждению воспаления желчных потоков. Что позволяет исключить данную болезнь. После перенесенного холангита важно придерживаться следующих методов профилактики повторного возникновения болезни:
- режим и качество питания;
- диета;
- личная гигиена;
- строгое соблюдение врачебных назначений.
Лечение
Основным методом лечения при холангите является метод купирования воспалительных процессов. В том числе уместно применить консервативное и хирургическое лечение. Оно выбирается в зависимости от тяжести патологического процесса.
Консервативная методика заболевания рассчитана на снятие процессов воспалительного характера, а также применяется с целью снятия явлений интоксикации. При этом используются следующие методы лечебной терапии:
- постельный режим;
- голод;
- медикаментозные препараты.
Какие же именно медикаментозные препараты используют в лечении холангита? Предпочтение отдают антибактериальным средствам, противопаразитарным средствам, инфузионной терапии. Инфузионная терапия направлена на использование средств, которые снижают интоксикационное поражение.
Если обнаружены возбудители заболевания, то целесообразно использовать антибактериальные препараты следующей группы:
- цефалоспорины;
- аминогликазиды;
- метронидазол;
- противопаразитарные средства.
В период ослабления острой симптоматики болезни используют лечение физиотерапевтическими методиками. В данном случае широко используются следующие методы:
- увч;
- электорофорез;
- грязевые аппликации.
Нередко требуется хирургическое вмешательство. Поэтому прибегают к экстракции конкрементов желчных протоков. А также к эндоскопическим методикам лечения. В особо тяжелых случаях требуется трансплантация печени.
перейти наверхУ взрослых
Холангит у взрослых встречается чаще в возрасте от пятидесяти лет и выше. Он является следствием различных заболеваний. Причем данные болезнь связана с недостаточным лечением патологий. Или же с отсутствием должного лечебного процесса.
Холангит у взрослых является патологией женского населения. У мужчин данная разновидность заболевания встречается значительно реже. У взрослых людей различают острое и хроническое течение. Этиология холангита чаще всего связана:
- желчнокаменной болезнью;
- злокачественными и доброкачественными опухолями;
- панкреатитами;
- послеоперационными вмешательствами.
Также различают разновидности заболевания у взрослых людей. К данным разновидностям относят:
- катаральный;
- гнойный;
- обструктивный;
- негнойный.
Жалобы взрослых людей основаны на повышении температуры тела, ознобе, боли в правом подреберье. В том числе выделяют следующие симптоматические комплексы у взрослых людей:
- понижение артериального давления;
- потемнение мочи;
- сухость во рту;
- слабость;
- кожный зуд;
- тошнота;
- рвота.
Также изменения касаются центральной нервной системы в особо тяжелых случаях. У взрослых может наблюдаться нарушение психики. Из диагностических методик в приоритете следующие мероприятия:
- осмотр;
- пальпация;
- перкуссия.
Также прибегают к диагностике с помощью лабораторных, инструментальных и других исследованиях. Лечебный процесс общий. То есть с включением консервативных и хирургических методик.
перейти наверхУ детей
У детей холангит встречается довольно редко. Однако, если он возник, то болезнь протекает наиболее тяжело. Нередко осложнением острого холангита у детей становятся следующие патологии:
Если острый холангит у детей не вылечился вовремя, то возникает хроническая стадия болезни. Причем хроническая стадия выражается в скрытом течении болезни. Симптоматика при этом следующая:
- отсутствие болезненности в правом подреберье;
- слабость;
- повышение температуры тела;
- озноб;
- кожный зуд.
Нередко у детей отмечается увеличение печени. В результате исходом может стать цирроз печени. Какова же основная этиология холангита у детей? Чаще всего причиной болезни у детей является кишечная инфекция.
В том числе причинами болезни у детей могут стать паразитарные инфекции. В особенности аскариды и глисты. Известно, что дети наиболее подвержены паразитарному внедрению в организм.
Родителям стоит с малых лет приучать ребенка к гигиеническим правилам. Это способствует не только профилактике глистного поражения, но и предотвращению осложнений. Коими является холангит.
перейти наверхПрогноз
При холангите прогноз зависит от его вида. А также от течения болезни и причин ее возникновения. Самый тяжелый прогноз наблюдается при гнойном течении болезни.
Гнойное течение болезни наиболее тяжелая патология. В том числе наихудший прогноз при системном поражении органов брюшной полости. Особенно при поражении печени. А также при развитии перитонита.
Прогноз наилучший при своевременном лечении болезни. Своевременная терапия позволяет достичь результатов выздоровления. Но при наличии рецидивов и прогрессирования болезни прогноз ухудшается.
перейти наверхИсход
Скрытая хроническая форма холангита является следствием неадекватного, неправильного и несвоевременного лечения. Поэтому важно не допустить переход болезни из острой стадии в хроническую стадию. Известно, что хроническая стадия плохо поддается лечению.
Весьма тяжело протекает гнойный холангит. А также высокий риск осложнений при некротической форме заболевания. Поэтому исход нередко зависит от формы и течения болезни.
Смертельный исход возможен при абсцессе печени. А также при циррозах печени. Во избежание данных исходов большое значение имеет своевременность лечебного процесса.
перейти наверхПродолжительность жизни
На продолжительность жизни также оказывает влияние течение болезни. При прогрессивном течении холангита длительность жизни уменьшается. А хроническая стадия болезни ведет к инвалидизации.
Инвалидность больного не только снижает качество жизни. Но и ведет к различным осложнениям. Чаще всего инвалидность связывают с осложнениями. Например, в связи с развитием цирроза печени.
На продолжительность жизни оказывает влияние не только лечение, но и налаживание образа жизни. В том числе соблюдение правил личной гигиены. Если больной соблюдает рекомендации врача и четко им следует, то это улучшает не только качество жизни, но и ее продолжительность!
Заболевания желчных и печеночных протоков
Нужна операция?Скидка 10% на хирургию

Желчь, которая выработалась в печени, по печеночному протоку поступает в желчный пузырь и желчные протоки. Часть желчи по общему каналу сразу отправляется в 12-перстную кишку. Иногда в этой системе случаются сбои, что сразу можно определить по характерной боли в правом подреберье. Характер этой боли связан с типом заболевания. Например, при наличии крупных камней в выводных протоках человек испытывает колюще-режущие боли.
Заболевания желчных и печеночных протоков и их проявления
Причины болезней желчевыводящих протоков:
- паразиты;
- опухоли слизистой оболочки и подслизистого слоя;
- неоднородная консистенция желчи;
- повреждение протока кальцинатами.
Основная группа риска – женщины, потому что они чаще, чем мужчины, испытывают гормональные проблемы и страдают от лишнего веса.
Закупорка протоков
Чаще всего протоки закупориваются из-за желчнокаменной болезни. К непроходимости также может привести опухоль, воспаление стенок протоков, киста, глистная инвазия, бактериальная инфекция.
Сужение протоков (стриктуры)
Главная причина такой патологии – перенесенная операция по удалению желчного пузыря или опухоли, кисты в протоке. Долгое время после операции сохраняется воспаление, что и приводит к сужению. Пациент теряет аппетита, испытывает боль в правом боку, у него повышается температура тела.
Стяжки и рубцы
Стенки протока замещаются рубцовой тканью вследствие воспаления, вызванного склерозирующим холангитом. В результате нарушается отток желчи, она всасывается в кровь и застаивается в желчном пузыре. Симптомов никаких нет, но при этом по мере развития заболевания происходит гибель печеночных клеток.
Отечность
Стенки желчных протоков уплотняются вследствие катарального воспаления. При этом возникает переполненность кровеносных сосудов, отекает слизистая оболочка протока, на стенках скапливаются лейкоциты, эпителий отслаивается. Часто такое заболевание переходит в хроническую форму. При этом больно постоянно испытывает дискомфорт в правом боку, его мучает тошнота, случается рвота.
Желчнокаменная болезнь
Камни в билиарной системе образуются вследствие застоя желчи в желчном пузыре и нарушения холестеринового обмена. Для лечения назначаются лекарства, под действием которых камни выходят из желчного пузыря через протоки. Больной при этом чувствует колющую, режущую боль в правом боку. Большой камень может частично или полностью перекрыть проток. Это называется «спазм желчного пузыря». Его симптомы – боль, тошнота, рвота.
Опухоли и метастазы при раке
Опухоль Клацкина часто обнаруживают у пожилых пациентов с проблемами билиарной системы. В 50 % случаев злокачественная опухоль образуется в общем желчном протоке. Если ее не лечить, то появляются метастазы, поражающие регионарные лимфоузлы, поджелудочную железу, печень. Болезнь можно обнаружить на ранней стадии, если не игнорировать симптомы: боль в правом подреберье, которая отдает в шею и лопатку.
Паразиты
В желчном пузыре и протоках могут появиться трематоды, лямблии, сосальщики. Они вызывают хроническое воспаление стенок желчного пузыря, нарушают сокращательную функцию протоков.
Дискинезия
При этом заболевании нарушается согласованность сокращения стенок желчного пузыря и его протоков. В результате желчь поступает в 12-перстную кишку в дефиците или избытке, что нарушает процесс пищеварения и усвоения питательных веществ.
Холангит
Воспаление желчных протоков возникает, когда они закупориваются либо инфицируется бактериями печеночный секрет. Воспаление бывает трех видов:
- острое, возникающее неожиданно, – у человека болит голова, желтеет кожа, появляется колющая боль в правом подреберье, которая отдает в плечо и шею;
- хроническое – слабый болевой синдром справа, повышение температуры тела, вздутие верхней части живота;
- склерозирующее – симптомов нет, а при отсутствии лечения развивается печеночная недостаточность, вылечить которую нельзя.
Расширение
Чаще всего возникает из-за усиленной сократимости стенок желчного пузыря. Есть и другие причины – закупорка общего протока опухолью или камнем, неправильная работа сфинктеров. В результате в желчевыводящей системе повышается давление, протоки расширяются.
Билиарная атрезия
Это закупорка или отсутствие желчевыводящих путей. Болезнь обнаруживают у новорожденных. У ребенка кожа становится желто-зеленой, темнеет моча, а кал приобретает бело-серый цвет. Если патологию не лечить, ребенок не проживет больше полутора лет.
Методы диагностики заболеваний желчевыводящих путей
- Биохимический, клинический, иммунологический анализы крови. Они показывают воспаление и характер работы поджелудочной железы и печени.
- Копрограмма – показывает, как в кишечнике перевариваются жиры, белки и углеводы.
- Исследование ректальной слизи на паразитов либо зондирование с забором материала для лабораторного исследования.
- УЗИ печени, поджелудочной железы (эндоскопическое) для выявления опухолей, кисты, оценки размеров и расположения органов.
Методики лечения
Терапия предполагается комплексная – диета и прием лекарств, а в сложных случаях показана операция.
Консервативная терапия
Пациентам назначают стол №5 по Певзнеру. Из рациона исключают жареное, жирное, алкоголь, газированные напитки и продукты, вызывающие газообразование. Главная цель этой диеты – снизить нагрузку на билиарную систему и предотвратить резкий отток желчи. Если выраженной боли нет, можно питаться как обычно, но без вредных продуктов. Питание должно быть разнообразным и полноценным. Есть надо 4-6 раз в день маленькими порциями. Диету нужно совмещать с приемом витаминов группы В, а также Е, К, А, С.
- Желчегонные препараты.
- Антибиотики широкого спектра.
- Спазмолитики.
- Отказ от курения и активный образ жизни.
Хирургическое лечение
Операция проводится тогда, когда есть какая-то преграда, которую нужно удалить. Это может быть киста, опухоль, рубец. При различных заболеваниях применяются разные методы:
- Дренаж по Прадери – проводится при формировании искусственного соединения между тонким кишечником и желчным протоком, чтобы не было сужения прооперированной области. Также проводится после удаления желчного пузыря, чтобы поддерживать нормальное давление в общем желчном протоке.
- Стентирование – при сужении протока в него устанавливается расширяющий стент – тонкая трубка из металла или пластика. Стент восстанавливает проходимость.
- Эндоскопическая папиллосфинктеротомия – щадящая операция по удалению камней из протоков при помощи специального зонда.
Уточните дополнительную информацию по телефону +7 (812) 435 55 55 или заполните форму online — администратор свяжется с Вами для подтверждения записи.
«СМ-Клиника» гарантирует полную конфиденциальность Вашего обращения.
Ведущие врачи
-

Сенько Владимир Владимирович
Руководитель Центра хирургии и Онкологии
 Дунайский пр., 47
Дунайский пр., 47 -

Михайлов Алексей Геннадьевич
Хирург, онколог, маммолог, эндокринный хирург
 пр. Ударников, 19, Дунайский пр., 47, ул. Маршала Захарова, 20
пр. Ударников, 19, Дунайский пр., 47, ул. Маршала Захарова, 20 -

Хохлов Сергей Викторович
Хирург, онколог, колопроктолог
 пр. Ударников, 19, Выборгское шоссе, 17-1
пр. Ударников, 19, Выборгское шоссе, 17-1 -

Карапетян Завен Суренович
Колопроктолог, хирург
 ул. Маршала Захарова, 20
ул. Маршала Захарова, 20 -

Масленников Дмитрий Юрьевич
Хирург, проктолог
 ул. Маршала Захарова, 20
ул. Маршала Захарова, 20 -

Осокин Антон Владимирович
Врач-хирург/онколог (маммолог), врач-колопроктолог
 Дунайский пр., 47
Дунайский пр., 47 -

Хангиреев Александр Бахытович
Хирург, онколог, колопроктолог
 пр. Ударников, 19
пр. Ударников, 19 -

Шишкин Андрей Андреевич
Хирург, флеболог, проктолог. Кандидат медицинских наук
 Дунайский пр., 47
Дунайский пр., 47 -

Карнаухов Алексей Сергеевич
Хирург, онколог, проктолог
 Выборгское шоссе, 17-1
Выборгское шоссе, 17-1 -

Колосовский Ярослав Викторович
Хирург, маммолог, онколог
 пр. Ударников, 19, ул. Маршала Захарова, 20
пр. Ударников, 19, ул. Маршала Захарова, 20
Посмотреть всех
-

Огородников Виталий Викторович
 Выборгское шоссе, 17-1
Выборгское шоссе, 17-1 -

Горбачев Виктор Николаевич
 Дунайский пр., 47
Дунайский пр., 47 -

Петрушина Марина Борисовна
 пр. Ударников, 19
пр. Ударников, 19 -

Арамян Давид Суренович
 Дунайский пр., 47, ул. Маршала Захарова, 20
Дунайский пр., 47, ул. Маршала Захарова, 20 -

Устинов Павел Николаевич
 Дунайский пр., 47
Дунайский пр., 47 Ардашов Павел Сергеевич
 пр. Ударников, 19
пр. Ударников, 19 -

Волков Антон Максимович
 пр. Ударников, 19
пр. Ударников, 19 -

Гриневич Владимир Станиславович
 Выборгское шоссе, 17-1
Выборгское шоссе, 17-1 -

Измайлов Руслан Расимович
 ул. Маршала Захарова, 20
ул. Маршала Захарова, 20 -

Крикунов Дмитрий Юрьевич
 Дунайский пр., 47
Дунайский пр., 47 -

Назарова Мария Андреевна
 ул. Маршала Захарова, 20
ул. Маршала Захарова, 20 -

Петрова Виталина Васильевна
 Выборгское шоссе, 17-1
Выборгское шоссе, 17-1 -

Саликов Александр Васильевич
 Дунайский пр., 47
Дунайский пр., 47
Скрыть
Адреса
Воспаление протоков желчного пузыря симптомы и лечение
Воспалительный процесс в желчных протоках называют холангитом. Провоцируют заболевание инфекции, поступающие с кровью и лимфой из кишечника или желчного пузыря. Он бывает острым или хроническим, сложен в диагностике и выборе методов лечения. Болезнь возникает самостоятельно либо становится осложнением панкреатита, гепатита, а также камней в желчном пузыре.
Причины возникновения холангита
Не существует специальной бактерии, из-за которой возникает заболевание. Среди самых распространенных инфекций, вызывающих воспаление вне- или внутрипеченочных протоков, выделяют:
- кишечную палочку;
- стафилококки;
- энтерококки;
- неклостридиальную анаэробную инфекцию;
- бледную спирохету;
- палочку брюшного тифа.
Болезнетворные бактерии способны попадать в протоки печени восходящим путем, их источником становятся двенадцатиперстная кишка, кровь воротной вены, лимфа.
Встречается паразитарный холангит. Его вызывают различные глисты: аскарида, лямблии, печеночные сосальщики и т.д. При вирусном гепатите поражаются клетки печени и желчные протоки.
Ключевая предпосылка для возникновения холангита – непроходимость желчевыводящих протоков, провоцирующая застой желчи. Первопричинами становятся следующие заболевания:
- Холедохолитиаз. Первый симптом – закупорка желчевыводящих протоков камнями.
- Холецистит. Хроническое воспаление стенок желчного пузыря, из-за которого сужается просвет протоков зарубцевавшейся тканью.
- Постхолецистэктомический синдром. Перестройка желчевыводящей системы, происходящая после оперативного вмешательства.
- Кистоз. Невоспалительное заболевание, спровоцированное скоплениями слизи в желчевыводящих путях.
- Стеноз дуоденального соска. Возникает из-за травматичного прохождения камней по протокам.
- Холестаз. Затруднение выделения желчи, происходящее вследствие дискинезии протоков.
Повреждение стенок желчевыводящих путей приводит к воспалению, причины которого могут иметь механическую, биологическую, паразитарную, дистрофическую природу. Во избежание развития холангита следует не пропускать плановые осмотры у лечащего врача. Его рекомендации должны выполняться неукоснительно.
Симптомы холангита
Заболевание развивается по-разному в зависимости от возраста пациента. У взрослых в острой стадии почти отсутствуют другие симптомы, кроме боли в правом подреберье. Если медицинская помощь вовремя не оказана, воспаление развивается быстро, переходя в гнойную стадию. Велика опасность общего сепсиса.
В детском возрасте холангит крайне редко встречается в острой форме. Воспаление развивается на фоне вторичной стрептококковой инфекции. Симптомы смазаны. Требуется дифференциальная диагностика, после чего составляется индивидуальная программа лечения.
Острый холангит проявляется следующими симптомами:
- ноющая боль в правом подреберье, отдающая в правое плечо или лопатку;
- высокая температура, озноб, потливость;
- тошнота с рвотными позывами;
- пожелтение кожных покровов и склер, зуд.
Отсутствие лечения приводит к переходу острой формы в хроническую. Происходит это с различной скоростью, в зависимости от возраста, общего состояния здоровья, сопутствующих заболеваний. Хронический холангит имеет признаки:
- Упадок сил, снижение работоспособности, слабость.
- Покрасневшая кожа, особенно на ладонях, ощущение зуда.
- Высокая температура без симптомов простуды.
- Ногтевые фаланги пальцев на руках утолщаются.
Дети, заболевшие холангитом, теряют в весе из-за непрекращающейся тошноты. Ребенок отказывается от еды. Поскольку размножение микроорганизмов в желчевыводящих путях протекает очень активно, воспаление быстро переходит в гнойный абсцесс в желчных протоках. Внешне это проявляется в анемичности. Кожа бледнеет, белки глаз приобретают устойчивый желтушный оттенок. Появляются жалобы на головную боль.
Классификация форм и видов холангита
В процессе диагностики врачу необходимо выяснить, о какой именно форме и типе заболевания идет речь в каждом конкретном случае. Только тогда возможно правильно подобрать метод лечения, а также дать индивидуальные рекомендации пациенту по восстановительной терапии и профилактике.
Острый холангит
Речь идет не о специфической разновидности заболевания, а о скорости его развития. Типичные признаки холангита наряду с общим тяжелым состоянием пациента возникают в течение всего 1-2 суток. Боль, высокая температура, слабость, рвота – эти симптомы требуют немедленного реагирования. Пациенту вызывают скорую, после чего происходит госпитализация.
Острое воспаление редко охватывает только протоки желчного пузыря, поэтому проводится комплексная диагностика для установления точной картины заболевания. Промедление крайне опасно, так как грозит пациенту сепсисом.
Существует молниеносная («фульминантная») форма заболевания. Характерные клинические симптомы холангита появляются очень быстро, а от времени их начальных проявлений до сепсиса проходит всего несколько часов. Летальность превышает 90% случаев даже при оказании пациенту немедленной помощи в условиях стационара.
Хронический холангит
Сложно диагностируемая форма заболевания. Долгие годы может протекать скрытно, без особых симптомов. Возникает самостоятельно, но ее первопричиной может быть острый холангит, лечение которого не дало ожидаемого результата. Сложность терапии заключается в том, что клиническая картина нечеткая. Пациенты жалуются лишь на жидкий стул, а также периодические боли в животе в правом подреберье. Требуются стандартная диагностика и длительное наблюдение, по итогам которого врач подбирает схему лечения.
Одна из хронических форм заболевания – первичный билиарный холангит. Относится к аутоиммунным патологиям, проявляющимся в виде прогрессирующего, но негнойного воспаления внутрипеченочных желчных протоков. На этом фоне формируется фиброз, а вслед за ним – цирроз печени. В группе риска женщины 30-65 лет, у мужчин билиарный холангит встречается значительно ниже.
Склерозирующий тип
Хронический холангит, проявляющийся в нарушении оттока желчи. Пищеварительный фермент застаивается, что приводит к постепенному и разрастающемуся разрушению клеток печени. Типичное последствие – печеночная недостаточность. Патологический процесс часто не имеет специфических симптомов. По мере ухудшения состояния у пациента появляются:
- боль справа в животе;
- пожелтение кожи;
- зуд;
- апатия;
- потеря массы тела.
Частота заболевания не превышает 1-4 случаев на 100 тыс. населения по официальной статистике, но реальный показатель может быть выше, так как у многих пациентов оно протекает бессимптомно. В 80% случаев такое воспаление желчных протоков сопровождается другими хроническими заболеваниями органов пищеварительного тракта.
Гнойный тип болезни
Воспаление желчных протоков, протекающее в острой гнойной форме. Первопричина: полная блокировка оттока желчи. У пациента гнойный холангит сопровождается симптомами: стремительно развивающаяся желтуха с покраснением кожи, озноб, боль. Если проходимость протоков не восстановить, гнойный холангит приводит к билиарному сепсису.
В 100% случаев при отсутствии лечения болезнь завершается летальным исходом. Гнойный холангит вызывают конкременты в холедохе как осложнение при желчнокаменной болезни. В группе риска люди старшего возраста. Часто патологию вызывают травмы печени, опухоли, а также паразитарная инвазия.
Гнойный холангит имеет характерные симптомы, вписывающиеся в триаду Шарко: желтуха, боль в правом подреберье, высокая температура.
Холецистохолангит
Хронический воспалительный процесс, охватывающий желчный пузырь и проходы. В него вовлекаются паренхимы печени. Если у пациента с хроническим холангитом есть подозрение на холецистохолангит, то симптомы следующие: сильная боль в животе, интоксикационный синдром, уплотнение паренхимы печени, печеночная недостаточность.
Возбудителями являются патогенные микроорганизмы. К ним относят кишечную палочку, стафилококки и другие. Встречается вместе с вирусным гепатитом, а также микозами. Пути инфицирования: двенадцатиперстная кишка, лимфа, кровь. Необходимое условие: нарушение оттока желчи. Симптомы заболевания – не только воспаление желчных протоков, но и температура, слабость, пожелтение кожи, боль, на которые могут накладываться признаки сопутствующих заболеваний желудочно-кишечного тракта.
Диагностика
Для постановки диагноза требуется проведение лабораторных и инструментальных исследований. В большинстве случаев все необходимое имеется в любой многопрофильной поликлинике. Если же оснащения на месте недостаточно, пациента перенаправляют в соседний населенный пункт в соответствующее медучреждение.
Лабораторная диагностика
Для выявления симптомов холангита и назначения лечения необходимо провести исследование мочи и крови пациента. Для этого врач после осмотра и опроса больного выписывает направления на следующие лабораторные анализы:
- Клинический анализ крови. Отслеживаются количественные показатели СОЭ, нейтрофилов и лейкоцитов.
- Общий анализ мочи. В норме в нем отсутствует билирубин.
- Биохимический анализ крови.
- Иммунологический анализ сыворотки крови при подозрении на склерозирующую форму.
Этих исследований достаточно для того, чтобы установить, что это – холангит, либо иное заболевание. Дополнительно назначают анализ кала на выявление глистной инвазии. Если показатели далеки от нормы, следующим этапом проводятся инструментальные исследования. Для них выписывают соответствующие направления.
Инструментальные обследования
Сегодня у врачей есть выбор, каким методам диагностики отдать предпочтение, так как их достаточно много. В зависимости от того, как именно оснащено данное медучреждение, будет назначено соответствующее обследование:
- Магнитно-резонансная холангиопанкреатография (МРХПГ). Пациенту в кровь вводят контрастное вещество, после чего выполняют снимки на аппарате МРТ. Процедура занимает не более получаса, а для больного наименее травматична.
- Исследования на УЗИ. Этот метод диагностики холангита достаточно точен, безболезнен, но уступает МРХПГ степенью детализации. Самые мелкие протоки рассмотреть почти невозможно.
- Эндоскопическая ретроградная панкреато-холангиография (ЭРХПГ). Выполняется при помощи фиброгастродуоденоскопа, который пациенту вводят перорально до конечного отдела холедоха, который заполняют контрастным веществом. Методика достаточно травматична, хотя до недавнего времени являлась основной.
- Чрескожная чреспеченочная холангиография (сокращенно ЧЧХ). С помощью иглы под контролем УЗИ прокалывают кожу и печень, чтобы ввести контрастное вещество в желчные протоки. Травматичная методика, используемая все реже.
Самые точные результаты и объективную картину состояния печени, желчного пузыря и паренхимы дает МРХПГ, поэтому именно этой методике отдают предпочтение в частных клиниках, а также крупных лечебных учреждениях здравоохранения.
Методы лечения холангита
Выбор терапии зависит от состояния пациента, симптомов, а также данных диагностических исследований. При острой и многих хронических формах болезни выполняется госпитализация. Лечение холангита – сложный многоэтапный процесс, включающий оказание неотложной помощи, при необходимости оперативное вмешательство, а также длительную восстановительную терапию.
Медикаментозная терапия
Входит в состав консервативного лечения. Цель – освободить желчевыводящие протоки, снять воспаление. Преимущественный состав лекарственных средств – антибиотики, которые принимают не менее 10 дней. Точный подбор препаратов выполняют после посева желчи. Дополнительно пациенту требуется:
- Восстановить реологические свойства крови. Для этого вводят Реополиглюкин или Пентоксифиллин.
- Повысить показатели центральной гемодинамики. Могут использовать плазму, кардиотонические средства, электролитные растворы и т.д.
- Устранить интоксикацию. Вводят инфузионные растворы, выполняют форсированный диурез.
- Восстановить клетки печени. Подбирают витаминный комплекс, а также назначают Эссенциале.
Для снятия болевых симптомов прописывают анальгетики, а для улучшения пищеварения – ферментные препараты.
Физиотерапевтическое лечение
Неотъемлемая часть консервативного лечения и восстановительной терапии. Лечащий врач индивидуально назначает процедуры – диатермию, УВЧ, парафиновые или озокеритовые аппликации на область печени, лечебную физкультуру, санаторно-курортное лечение.
Хорошие результаты показало пребывание в специализированных санаториях Кавказских Минеральных Вод, а также в Трускавце.
После завершения восстановительной терапии требуется на протяжении нескольких лет для закрепления результата строго придерживаться предписанной гастроэнтерологом диеты.
Хирургическое вмешательство
Оперативное лечение показано при симптомах нарушения оттока желчи, если проведенные до этого консервативные методы не дали должного результата. Предпочтение отдается эндоскопической хирургии как наименее травматичной для пациента. С ее помощью удается выполнить дренирование желчных протоков, удалить имеющиеся камни и конкременты. Кровопотеря при такой операции минимальна, а восстановительный период сокращается до минимума. А цена операции на данный момент приблизилась к традиционной лапаротомии. К полостным операциям прибегают, только если имеет место гнойный холангит.
Народная медицина
При хронических формах холангита у взрослых лечение под контролем врача может включать применение травяных сборов, устраняющих типичные симптомы застоя желчи. Рецептов довольно много, все они относятся к желчегонным.
| Тысячелистник, календула, спорыш в равных пропорциях | 2 ст. л. смеси настаивают 1 час в 0,5 л кипятка (в термосе). Отфильтрованный настой пьют 3 раза в сутки за 20 мин. до еды на протяжении 30 дней. |
| Мята, вахта трехлистная, кориандр, бессмертник | Помогает снять болевой синдром, улучшить отток желчи, стимулирует работу печени. Смесь в равных пропорциях в количестве 1 ст. л. заваривают 200 мл кипятка и настаивают 1 час. Процеженный настой принимают по 2 ст. л. натощак за 20 мин. до еды на протяжении 3 недель. |
| Пижма | 1 ст. л. сухой травы с цветками настаивают в 200 мл кипятка в течение 1 часа. Выпивают по 1 ст. л. перед едой. Средство улучшает отток желчи и оказывает антисептическое воздействие на воспаленные протоки. |
Строго не рекомендуется принимать стимулирующие выделение желчи средства без консультации с лечащим врачом. Ошибочно подобранный сбор может ухудшить состояние.
Диета и питание при холангите
При обострении симптомов болезни показан голод. В первые 1-2 дня допускается пить только чистую воду. После снятия острого синдрома назначают диету с приемом пищи 5-6 раз в день маленькими порциями с максимальным интервалом между трапезами – 4 ч. Нельзя пить и есть холодное, а также жареное. Можно употреблять лишь отварные и приготовленные на пару продукты.
В меню большую часть блюд составляют супы на вторичном бульоне, а также не овощных отварах. Мясо, рыбу можно, но только в отварном виде. Крупы, хлеб (лишь черствый), макароны – можно, но понемногу. Запрещены бобовые, лук, чеснок, а также очень кислые фрукты и ягоды. Допустимая суточная норма потребления сахара – 70 г для взрослого или вдвое меньше для детей.
Соки необходимо разбавлять водой в пропорции 1:2. Чай пьют только слабой заварки с добавлением молока. При приготовлении компотов сахар заменяют на мед. Полностью отказываются от употребления консервов, колбас, грибов, острых специй, горчицы, перца, хрена, шоколада, мороженого, кофе, какао.
Для поддержания моторики кишечника показаны умеренная физическая нагрузка, прогулки на свежем воздухе. Важно следить за тем, чтобы не было запоров.
Профилактика и прогноз
Врач поможет пациенту во всем, что относится к тому, как лечить холангит. Но профилактика – это преимущественно работа над собой. В нее входят: отказ от вредных привычек, соблюдение диеты, лечебная физкультура.
Ежегодно необходимо проходить осмотры у лечащего врача, выполнять назначенные предписания, сдавать анализы.
Прогноз в большей части случаев благоприятный, так как большая часть летальных случаев приходятся на гнойный холангит, когда пациенту не была оказана помощь. Однако успех лечения во многом зависит от возраста больного, предшествующего анамнеза, а также развития осложнений.
Видео
Воспаление протоков желчного пузыря лечение
Воспалительный процесс в желчных протоках называют холангитом. Провоцируют заболевание инфекции, поступающие с кровью и лимфой из кишечника или желчного пузыря. Он бывает острым или хроническим, сложен в диагностике и выборе методов лечения. Болезнь возникает самостоятельно либо становится осложнением панкреатита, гепатита, а также камней в желчном пузыре.
Причины возникновения холангита
Не существует специальной бактерии, из-за которой возникает заболевание. Среди самых распространенных инфекций, вызывающих воспаление вне- или внутрипеченочных протоков, выделяют:
- кишечную палочку;
- стафилококки;
- энтерококки;
- неклостридиальную анаэробную инфекцию;
- бледную спирохету;
- палочку брюшного тифа.
Болезнетворные бактерии способны попадать в протоки печени восходящим путем, их источником становятся двенадцатиперстная кишка, кровь воротной вены, лимфа.
Встречается паразитарный холангит. Его вызывают различные глисты: аскарида, лямблии, печеночные сосальщики и т.д. При вирусном гепатите поражаются клетки печени и желчные протоки.
Ключевая предпосылка для возникновения холангита – непроходимость желчевыводящих протоков, провоцирующая застой желчи. Первопричинами становятся следующие заболевания:
- Холедохолитиаз. Первый симптом – закупорка желчевыводящих протоков камнями.
- Холецистит. Хроническое воспаление стенок желчного пузыря, из-за которого сужается просвет протоков зарубцевавшейся тканью.
- Постхолецистэктомический синдром. Перестройка желчевыводящей системы, происходящая после оперативного вмешательства.
- Кистоз. Невоспалительное заболевание, спровоцированное скоплениями слизи в желчевыводящих путях.
- Стеноз дуоденального соска. Возникает из-за травматичного прохождения камней по протокам.
- Холестаз. Затруднение выделения желчи, происходящее вследствие дискинезии протоков.
Повреждение стенок желчевыводящих путей приводит к воспалению, причины которого могут иметь механическую, биологическую, паразитарную, дистрофическую природу. Во избежание развития холангита следует не пропускать плановые осмотры у лечащего врача. Его рекомендации должны выполняться неукоснительно.
Симптомы холангита
Заболевание развивается по-разному в зависимости от возраста пациента. У взрослых в острой стадии почти отсутствуют другие симптомы, кроме боли в правом подреберье. Если медицинская помощь вовремя не оказана, воспаление развивается быстро, переходя в гнойную стадию. Велика опасность общего сепсиса.
В детском возрасте холангит крайне редко встречается в острой форме. Воспаление развивается на фоне вторичной стрептококковой инфекции. Симптомы смазаны. Требуется дифференциальная диагностика, после чего составляется индивидуальная программа лечения.
Острый холангит проявляется следующими симптомами:
- ноющая боль в правом подреберье, отдающая в правое плечо или лопатку;
- высокая температура, озноб, потливость;
- тошнота с рвотными позывами;
- пожелтение кожных покровов и склер, зуд.
Отсутствие лечения приводит к переходу острой формы в хроническую. Происходит это с различной скоростью, в зависимости от возраста, общего состояния здоровья, сопутствующих заболеваний. Хронический холангит имеет признаки:
- Упадок сил, снижение работоспособности, слабость.
- Покрасневшая кожа, особенно на ладонях, ощущение зуда.
- Высокая температура без симптомов простуды.
- Ногтевые фаланги пальцев на руках утолщаются.
Дети, заболевшие холангитом, теряют в весе из-за непрекращающейся тошноты. Ребенок отказывается от еды. Поскольку размножение микроорганизмов в желчевыводящих путях протекает очень активно, воспаление быстро переходит в гнойный абсцесс в желчных протоках. Внешне это проявляется в анемичности. Кожа бледнеет, белки глаз приобретают устойчивый желтушный оттенок. Появляются жалобы на головную боль.
Классификация форм и видов холангита
В процессе диагностики врачу необходимо выяснить, о какой именно форме и типе заболевания идет речь в каждом конкретном случае. Только тогда возможно правильно подобрать метод лечения, а также дать индивидуальные рекомендации пациенту по восстановительной терапии и профилактике.
Острый холангит
Речь идет не о специфической разновидности заболевания, а о скорости его развития. Типичные признаки холангита наряду с общим тяжелым состоянием пациента возникают в течение всего 1-2 суток. Боль, высокая температура, слабость, рвота – эти симптомы требуют немедленного реагирования. Пациенту вызывают скорую, после чего происходит госпитализация.
Острое воспаление редко охватывает только протоки желчного пузыря, поэтому проводится комплексная диагностика для установления точной картины заболевания. Промедление крайне опасно, так как грозит пациенту сепсисом.
Существует молниеносная («фульминантная») форма заболевания. Характерные клинические симптомы холангита появляются очень быстро, а от времени их начальных проявлений до сепсиса проходит всего несколько часов. Летальность превышает 90% случаев даже при оказании пациенту немедленной помощи в условиях стационара.
Хронический холангит
Сложно диагностируемая форма заболевания. Долгие годы может протекать скрытно, без особых симптомов. Возникает самостоятельно, но ее первопричиной может быть острый холангит, лечение которого не дало ожидаемого результата. Сложность терапии заключается в том, что клиническая картина нечеткая. Пациенты жалуются лишь на жидкий стул, а также периодические боли в животе в правом подреберье. Требуются стандартная диагностика и длительное наблюдение, по итогам которого врач подбирает схему лечения.
Одна из хронических форм заболевания – первичный билиарный холангит. Относится к аутоиммунным патологиям, проявляющимся в виде прогрессирующего, но негнойного воспаления внутрипеченочных желчных протоков. На этом фоне формируется фиброз, а вслед за ним – цирроз печени. В группе риска женщины 30-65 лет, у мужчин билиарный холангит встречается значительно ниже.
Склерозирующий тип
Хронический холангит, проявляющийся в нарушении оттока желчи. Пищеварительный фермент застаивается, что приводит к постепенному и разрастающемуся разрушению клеток печени. Типичное последствие – печеночная недостаточность. Патологический процесс часто не имеет специфических симптомов. По мере ухудшения состояния у пациента появляются:
- боль справа в животе;
- пожелтение кожи;
- зуд;
- апатия;
- потеря массы тела.
Частота заболевания не превышает 1-4 случаев на 100 тыс. населения по официальной статистике, но реальный показатель может быть выше, так как у многих пациентов оно протекает бессимптомно. В 80% случаев такое воспаление желчных протоков сопровождается другими хроническими заболеваниями органов пищеварительного тракта.
Гнойный тип болезни
Воспаление желчных протоков, протекающее в острой гнойной форме. Первопричина: полная блокировка оттока желчи. У пациента гнойный холангит сопровождается симптомами: стремительно развивающаяся желтуха с покраснением кожи, озноб, боль. Если проходимость протоков не восстановить, гнойный холангит приводит к билиарному сепсису.
В 100% случаев при отсутствии лечения болезнь завершается летальным исходом. Гнойный холангит вызывают конкременты в холедохе как осложнение при желчнокаменной болезни. В группе риска люди старшего возраста. Часто патологию вызывают травмы печени, опухоли, а также паразитарная инвазия.
Гнойный холангит имеет характерные симптомы, вписывающиеся в триаду Шарко: желтуха, боль в правом подреберье, высокая температура.
Холецистохолангит
Хронический воспалительный процесс, охватывающий желчный пузырь и проходы. В него вовлекаются паренхимы печени. Если у пациента с хроническим холангитом есть подозрение на холецистохолангит, то симптомы следующие: сильная боль в животе, интоксикационный синдром, уплотнение паренхимы печени, печеночная недостаточность.
Возбудителями являются патогенные микроорганизмы. К ним относят кишечную палочку, стафилококки и другие. Встречается вместе с вирусным гепатитом, а также микозами. Пути инфицирования: двенадцатиперстная кишка, лимфа, кровь. Необходимое условие: нарушение оттока желчи. Симптомы заболевания – не только воспаление желчных протоков, но и температура, слабость, пожелтение кожи, боль, на которые могут накладываться признаки сопутствующих заболеваний желудочно-кишечного тракта.
Диагностика
Для постановки диагноза требуется проведение лабораторных и инструментальных исследований. В большинстве случаев все необходимое имеется в любой многопрофильной поликлинике. Если же оснащения на месте недостаточно, пациента перенаправляют в соседний населенный пункт в соответствующее медучреждение.
Лабораторная диагностика
Для выявления симптомов холангита и назначения лечения необходимо провести исследование мочи и крови пациента. Для этого врач после осмотра и опроса больного выписывает направления на следующие лабораторные анализы:
- Клинический анализ крови. Отслеживаются количественные показатели СОЭ, нейтрофилов и лейкоцитов.
- Общий анализ мочи. В норме в нем отсутствует билирубин.
- Биохимический анализ крови.
- Иммунологический анализ сыворотки крови при подозрении на склерозирующую форму.
Этих исследований достаточно для того, чтобы установить, что это – холангит, либо иное заболевание. Дополнительно назначают анализ кала на выявление глистной инвазии. Если показатели далеки от нормы, следующим этапом проводятся инструментальные исследования. Для них выписывают соответствующие направления.
Инструментальные обследования
Сегодня у врачей есть выбор, каким методам диагностики отдать предпочтение, так как их достаточно много. В зависимости от того, как именно оснащено данное медучреждение, будет назначено соответствующее обследование:
- Магнитно-резонансная холангиопанкреатография (МРХПГ). Пациенту в кровь вводят контрастное вещество, после чего выполняют снимки на аппарате МРТ. Процедура занимает не более получаса, а для больного наименее травматична.
- Исследования на УЗИ. Этот метод диагностики холангита достаточно точен, безболезнен, но уступает МРХПГ степенью детализации. Самые мелкие протоки рассмотреть почти невозможно.
- Эндоскопическая ретроградная панкреато-холангиография (ЭРХПГ). Выполняется при помощи фиброгастродуоденоскопа, который пациенту вводят перорально до конечного отдела холедоха, который заполняют контрастным веществом. Методика достаточно травматична, хотя до недавнего времени являлась основной.
- Чрескожная чреспеченочная холангиография (сокращенно ЧЧХ). С помощью иглы под контролем УЗИ прокалывают кожу и печень, чтобы ввести контрастное вещество в желчные протоки. Травматичная методика, используемая все реже.
Самые точные результаты и объективную картину состояния печени, желчного пузыря и паренхимы дает МРХПГ, поэтому именно этой методике отдают предпочтение в частных клиниках, а также крупных лечебных учреждениях здравоохранения.
Методы лечения холангита
Выбор терапии зависит от состояния пациента, симптомов, а также данных диагностических исследований. При острой и многих хронических формах болезни выполняется госпитализация. Лечение холангита – сложный многоэтапный процесс, включающий оказание неотложной помощи, при необходимости оперативное вмешательство, а также длительную восстановительную терапию.
Медикаментозная терапия
Входит в состав консервативного лечения. Цель – освободить желчевыводящие протоки, снять воспаление. Преимущественный состав лекарственных средств – антибиотики, которые принимают не менее 10 дней. Точный подбор препаратов выполняют после посева желчи. Дополнительно пациенту требуется:
- Восстановить реологические свойства крови. Для этого вводят Реополиглюкин или Пентоксифиллин.
- Повысить показатели центральной гемодинамики. Могут использовать плазму, кардиотонические средства, электролитные растворы и т.д.
- Устранить интоксикацию. Вводят инфузионные растворы, выполняют форсированный диурез.
- Восстановить клетки печени. Подбирают витаминный комплекс, а также назначают Эссенциале.
Для снятия болевых симптомов прописывают анальгетики, а для улучшения пищеварения – ферментные препараты.
Физиотерапевтическое лечение
Неотъемлемая часть консервативного лечения и восстановительной терапии. Лечащий врач индивидуально назначает процедуры – диатермию, УВЧ, парафиновые или озокеритовые аппликации на область печени, лечебную физкультуру, санаторно-курортное лечение.
Хорошие результаты показало пребывание в специализированных санаториях Кавказских Минеральных Вод, а также в Трускавце.
После завершения восстановительной терапии требуется на протяжении нескольких лет для закрепления результата строго придерживаться предписанной гастроэнтерологом диеты.
Хирургическое вмешательство
Оперативное лечение показано при симптомах нарушения оттока желчи, если проведенные до этого консервативные методы не дали должного результата. Предпочтение отдается эндоскопической хирургии как наименее травматичной для пациента. С ее помощью удается выполнить дренирование желчных протоков, удалить имеющиеся камни и конкременты. Кровопотеря при такой операции минимальна, а восстановительный период сокращается до минимума. К полостным операциям прибегают, только если имеет место гнойный холангит.
Народная медицина
При хронических формах холангита у взрослых лечение под контролем врача может включать применение травяных сборов, устраняющих типичные симптомы застоя желчи. Рецептов довольно много, все они относятся к желчегонным.
| Тысячелистник, календула, спорыш в равных пропорциях | 2 ст. л. смеси настаивают 1 час в 0,5 л кипятка (в термосе). Отфильтрованный настой пьют 3 раза в сутки за 20 мин. до еды на протяжении 30 дней. |
| Мята, вахта трехлистная, кориандр, бессмертник | Помогает снять болевой синдром, улучшить отток желчи, стимулирует работу печени. Смесь в равных пропорциях в количестве 1 ст. л. заваривают 200 мл кипятка и настаивают 1 час. Процеженный настой принимают по 2 ст. л. натощак за 20 мин. до еды на протяжении 3 недель. |
| Пижма | 1 ст. л. сухой травы с цветками настаивают в 200 мл кипятка в течение 1 часа. Выпивают по 1 ст. л. перед едой. Средство улучшает отток желчи и оказывает антисептическое воздействие на воспаленные протоки. |
Строго не рекомендуется принимать стимулирующие выделение желчи средства без консультации с лечащим врачом. Ошибочно подобранный сбор может ухудшить состояние.
Диета и питание при холангите
При обострении симптомов болезни показан голод. В первые 1-2 дня допускается пить только чистую воду. После снятия острого синдрома назначают диету с приемом пищи 5-6 раз в день маленькими порциями с максимальным интервалом между трапезами – 4 ч. Нельзя пить и есть холодное, а также жареное. Можно употреблять лишь отварные и приготовленные на пару продукты.
В меню большую часть блюд составляют супы на вторичном бульоне, а также не овощных отварах. Мясо, рыбу можно, но только в отварном виде. Крупы, хлеб (лишь черствый), макароны – можно, но понемногу. Запрещены бобовые, лук, чеснок, а также очень кислые фрукты и ягоды. Допустимая суточная норма потребления сахара – 70 г для взрослого или вдвое меньше для детей.
Соки необходимо разбавлять водой в пропорции 1:2. Чай пьют только слабой заварки с добавлением молока. При приготовлении компотов сахар заменяют на мед. Полностью отказываются от употребления консервов, колбас, грибов, острых специй, горчицы, перца, хрена, шоколада, мороженого, кофе, какао.
Для поддержания моторики кишечника показаны умеренная физическая нагрузка, прогулки на свежем воздухе. Важно следить за тем, чтобы не было запоров.
Профилактика и прогноз
Врач поможет пациенту во всем, что относится к тому, как лечить холангит. Но профилактика – это преимущественно работа над собой. В нее входят: отказ от вредных привычек, соблюдение диеты, лечебная физкультура.
Ежегодно необходимо проходить осмотры у лечащего врача, выполнять назначенные предписания, сдавать анализы.
Прогноз в большей части случаев благоприятный, так как большая часть летальных случаев приходятся на гнойный холангит, когда пациенту не была оказана помощь. Однако успех лечения во многом зависит от возраста больного, предшествующего анамнеза, а также развития осложнений.
Видео
Симптомы воспаления желчного пузыря: признаки, осложнения и причины
Желчный пузырь – это пищеварительный орган грушевидной формы, расположенный в правой части живота. Его роль заключается в хранении и выделении желчи для переваривания жиров.
При воспалении может вызвать боль в животе, рвоту и жар.
Соединяется с печенью протоком. Если камень блокирует этот проток, желчь поднимается вверх, вызывая воспаление желчного пузыря. Это называется острым холециститом.
Желчный пузырь набухает и становится красным во время приступа воспаления, а скопление жидкости в органе может привести к вторичной инфекции.
В этой статье описаны симптомы инфекции желчного пузыря и описаны способы лечения этого состояния.
Наиболее частыми симптомами воспаления желчного пузыря являются:
- Боль в верхнем правом квадранте: Эта боль часто возникает внезапно, часто вскоре после приема пищи с высоким содержанием жиров. Он может начинаться чуть выше пупка, но в конечном итоге осядет под краем грудной клетки на правой стороне живота, вокруг места расположения желчного пузыря.
- Тошнота и рвота: Жиры не могут быть расщеплены для пищеварения из-за закупорки желчных протоков, что приводит к отсутствию аппетита, ощущению тошноты и рвоты.
- Лихорадка: Лихорадка выше 100 ° по Фаренгейту (37,8 ° Цельсия) встречается примерно у половины людей с холециститом.
- Недомогание: Человек с воспаленным желчным пузырем может испытывать общее чувство дискомфорта, болезни и беспокойства. Недомогание – распространенная жалоба при многих заболеваниях и часто является первым признаком воспаления или инфекции.
Дополнительные симптомы воспаления желчного пузыря могут различаться в зависимости от возраста и общего состояния здоровья.
Боль в желчном пузыре сначала проявляется в виде спазматических болей в животе, но со временем переходит в устойчивую сильную боль, которую невозможно устранить в состоянии покоя, смене положения или других мер. Боль также может возникать в правом плече или верхнем правом углу спины.
Боль со временем усиливается, особенно при глубоком вдохе или любом движении. Большинство людей звонят своему врачу в течение 4-6 часов после того, как почувствовали боль такого типа.
У детей и пожилых людей симптомы со стороны желчного пузыря могут быть нечеткими.Они могут не испытывать боли или лихорадки и жаловаться только на недомогание, отсутствие аппетита и слабость. У некоторых людей с воспалением желчного пузыря кожа приобретает желтый оттенок, известный как желтуха. Однако такое бывает редко.
В отделении неотложной помощи человек с острым воспалением желчного пузыря обычно лежит совершенно неподвижно на столе для осмотра, поскольку малейшее движение может усилить его боль.
Человек может также напрячь мышцы живота, что будет похоже на спазм.Напряжение этих мышц или защита помогает защитить воспаленный орган от потенциальной боли при обследовании.
В некоторых случаях воспаленный желчный пузырь может разрываться и прогрессировать до опасной для жизни инфекции, называемой сепсисом.
Любой человек, у которого наблюдаются симптомы воспаления желчного пузыря, должен немедленно обратиться за медицинской помощью, чтобы избежать любых потенциально серьезных или опасных для жизни осложнений.
Хирург часто удаляет желчный пузырь, чтобы предотвратить прогрессирование холецистита в более тяжелые состояния.
Многие случаи воспаления желчного пузыря возникают в результате образования желчных камней. Это небольшие кристаллические образования, состоящие из желчных пигментов, холестерина и солей кальция.
Примерно у 10-15 процентов американцев есть камни в желчном пузыре, и у одной трети этих людей разовьется воспаление. Камни в желчном пузыре обычно сами по себе не вызывают симптомов.
Риск воспаления желчного пузыря увеличивается с возрастом. К другим факторам риска относятся:
- женщина
- беременность
- ожирение
- диабет
- камни в желчном пузыре
- быстрая потеря веса
Борьба с воспалением желчного пузыря жизненно важна для предотвращения развития любых потенциально смертельных осложнений.
.Желчный пузырь и желчные протоки – структура и функции


Анатомия
ПРОДОЛЖИТЬ ОБУЧЕНИЕ НАЧИНАЙ СЕЙЧАС ПРОДОЛЖИТЬ ОБУЧЕНИЕ НАЧИНАЙ СЕЙЧАС КАТЕГОРИИ
КАТЕГОРИИ 
- Медицинская онлайн-библиотека Lecturio Учебная программа
- Pre-Med
- Биология
- Химия
- Физика
- Статистика
- Доклиническая учебная программа
- Анатомия
- Бихевиоризм
- Биохимия
- Биомедицинские науки
- Эмбриология
- Эпидемиология и биостатистика
- Гистология
- Иммунология
- Микробиология
- Патология
- Фармакология
- Физиология
- Клиническая программа
- Анестезиология
- Кардиология
- Дерматология
- Скорая помощь
- Эндокринология
- Семейная медицина
- Гастроэнтерология
- Гинекология
- Гематология
- Гепатология
- Инфекционные болезни
- Медицинская генетика
- Неврология
- Офтальмология
- Отоларингология (ЛОР)
- Онкология
- Ортопедия
- Психиатрия
- Педиатрия
- Радиология
- Ревматология
- Болезни репродуктивной системы
- Респираторная медицина
- Хирургия
- Нефрология / урология
- Сосудистая медицина
- Учить и преподавать медицину
Заболевания и лечение желчного пузыря | Программа для пищеварения Summa Health
Желчный пузырь – это мешок грушевидной формы, расположенный чуть ниже печени, который является «местом хранения» желчи. Желчь вырабатывается печенью, чтобы помочь переваривать пищу. Желчный пузырь выделяет желчь в тонкий кишечник, чтобы помочь расщепить пищу, особенно жирную.
Обычно желчный пузырь не вызывает проблем со здоровьем. Однако если что-то замедляет отток желчи или полностью его блокирует, могут возникнуть проблемы.
Наличие других (сопутствующих) состояний также может вызывать проблемы с желчным пузырем, в том числе:
- Ожирение
- Роды
- Гендерные (женские) состояния
- Потребление жирной пищи
Распространенные заболевания желчного пузыря включают:
- Желчная колика. Термин, обозначающий приступы сильной боли, вызванной закупоркой пузырного протока желчными камнями. Закупорка вызывает сильное сокращение желчного пузыря, вызывая спазматическую (или иногда постоянную) сильную боль.Эпизоды обычно длятся всего час или два и могут повторяться нечасто, часто с интервалом в годы.
- Дисфункциональный желчный пузырь или хроническая болезнь желчного пузыря. Желчный пузырь покрывается рубцами из-за камней в желчном пузыре и повторяющихся эпизодов воспаления.
- Желчные камни (холелитиаз). Камни образуются внутри желчного пузыря и могут вызывать боль. Однако около 90% пациентов, страдающих камнями в желчном пузыре, могут не иметь никаких симптомов, и они могли иметь камни в течение нескольких лет.Исследования показывают, что если у пациента камни в желчном пузыре присутствуют в течение 10 и более лет, они с меньшей вероятностью будут вызывать симптомы.
- Воспаление желчного пузыря (холецистит). Воспаление желчного пузыря может быть вызвано желчными камнями – наиболее частая причина – чрезмерное употребление алкоголя, инфекции или даже опухоли, вызывающие накопление желчи. Желчный пузырь может разорваться, что является причиной неотложного хирургического вмешательства.
- Склерозирующий холангит. Заболевание желчных протоков, вызывающее воспаление печени, замедляющее поступление желчи в кишечник.Это может привести к циррозу печени, печеночной недостаточности или даже к раку печени.
Признаки и симптомы заболеваний желчного пузыря
Симптомы расстройства желчного пузыря могут различаться в зависимости от типа состояния. Однако большинство симптомов начинается с боли в верхней части живота, справа или посередине. Другие общие симптомы включают:
- Боль в груди
- Озноб
- Табурет глиняный
- Ощущение полноты
- Изжога, несварение желудка и повышенное газообразование
- Желтуха (пожелтение кожи и глаз)
- Боль, которая распространяется ниже правой лопатки или в спину; что ухудшается после еды, особенно жирной или жирной пищи; или боль, которая усиливается при глубоком вдохе
- Болезненность в животе, особенно в правом верхнем квадранте
- Рвота, тошнота, лихорадка
Диагностика заболеваний желчного пузыря
Первым шагом в диагностике заболевания желчного пузыря является точное определение истинной причины дискомфорта пациента.Обычно процесс исключения используется для исключения любых других расстройств, которые могут имитировать приступ желчного пузыря, например :
.Ваш врач сначала проведет полную историю болезни и проведет медицинский осмотр. Затем будут использованы диагностические тесты, чтобы определить, вызвана ли боль в животе исключительно камнями в желчном пузыре или другим состоянием – можно использовать один или несколько из следующих методов:
- Рентген брюшной полости
- Анализы крови
- Компьютерная томография (КТ) органов брюшной полости
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) .Через горло в желудок, а затем в тонкий кишечник вводится трубка. Вводится краситель, и протоки желчного пузыря можно увидеть на рентгеновском снимке.
- Эндоскопическое УЗИ (EUS) – специальный ультразвуковой датчик, устанавливаемый на эндоскоп, который используется для визуализации желчного пузыря и желчных протоков.
- HIDA сканирование. Радиоактивный материал, называемый гидроксииминодиуксусной кислотой (HIDA), вводится и поглощается желчным пузырем для измерения функции опорожнения желчного пузыря.Этот тест также называется холесцинтиграфией.
Лечение заболеваний желчного пузыря
Желчные камни обычно лечатся путем медицинского наблюдения или удаления желчного пузыря (холецистэктомия). Менее распространенные методы лечения включают сфинктеротомию и удаление камней в желчном пузыре или растворение камней в желчном пузыре пероральными препаратами.
Ваш гастроэнтеролог может также порекомендовать изменение диеты для лечения желчных камней:
- Кофе . Ежедневное употребление кофе снижает риск образования камней в желчном пузыре; Считается, что кофеин стимулирует сокращение желчного пузыря и снижает концентрацию холестерина в желчи.
- Жиры. Хотя жиры (особенно насыщенные жиры, содержащиеся в мясе, масле и других продуктах животного происхождения) были связаны с приступами желчнокаменной болезни, некоторые исследования показали более низкий риск образования желчных камней у людей, потребляющих продукты, содержащие мононенасыщенные жиры (содержатся в оливковом масле и масле канолы). или омега-3 жирные кислоты (содержатся в каноле, льняном семени и рыбьем жире).Рыбий жир может быть особенно полезным для пациентов с высоким уровнем триглицеридов, поскольку он улучшает опорожнение желчного пузыря.
- Волокно. Высокое потребление клетчатки связано с меньшим риском образования желчных камней.
- Фрукты и овощи . Исследования показали, что пациенты, которые потребляют много фруктов и овощей, могут иметь меньший риск развития желчных камней, требующих удаления желчного пузыря.
- Высокие углеводы. Диеты с высоким содержанием углеводов (например, макаронные изделия и хлеб) также могут повышать риск; углеводы в организме преобразуются в сахар.
- Гайки . Исследования показывают, что люди могут снизить риск образования желчных камней, употребляя больше орехов (арахис и древесные орехи, такие как грецкие орехи и миндаль).
- Сахар. Высокое потребление сахара может увеличить риск образования желчных камней.
В качестве комплексной меры лечения неотложных случаев или более серьезных заболеваний желчного пузыря может потребоваться операция. Хирурги Summa выполняют множество операций на желчном пузыре, включая холецистэктомию, которая представляет собой удаление желчного пузыря с использованием минимально инвазивного подхода, открытого хирургического доступа или минимально-инвазивной операции с роботизированной помощью вместо эндоскопа.
Чтобы записаться на прием к врачу Summa для обсуждения лечения вашего желудочно-кишечного заболевания, щелкните или позвоните по номеру 234.867,7965.
.Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 20 мая 2020 г.
Что такое рак желчного пузыря и желчных протоков?

Желчный пузырь – это небольшой мешочек грушевидной формы, расположенный под печенью в верхней части живота. Хранит желчь. Эта жидкость, вырабатываемая печенью, помогает переваривать жир. Желчный пузырь выпускает желчь в тонкий кишечник через желчный проток. Эта тонкая трубка соединяет печень и желчный пузырь с тонкой кишкой.Рак развивается, когда аномальные клетки в этих структурах быстро размножаются и растут.
Большинство видов рака желчного пузыря и желчных протоков представляют собой аденокарциномы – рак клеток, выстилающих железы и протоки. Аденокарцинома желчного протока образуется из слизистых желез, выстилающих проток.Он может развиваться в любом отделе желчного протока.
Рак желчного пузыря и желчных протоков встречается редко. Рак желчного пузыря чаще встречается у женщин, чем у мужчин. Люди с желчными камнями имеют немного более высокий риск развития рака желчного пузыря и желчных протоков. Эти виды рака также были связаны с инфекциями, вызванными паразитом печеночной двуустки. Они также были связаны со склерозирующим холангитом, язвенным колитом и циррозом печени. Эти заболевания могут вызывать воспаление и рубцевание желчных протоков, толстой кишки или печени.
Симптомы
На ранней стадии рак желчного пузыря и желчных протоков может протекать бессимптомно. Их также нельзя увидеть или почувствовать во время обычного медицинского осмотра. Скорее, многие из них обнаруживаются при удалении желчного пузыря в качестве лечения желчных камней. Скрининговых тестов на эти виды рака нет.
Когда возникают симптомы, они могут включать
Желтуха – наиболее частый симптом рака желчных протоков, и почти половина всех людей с раком желчного пузыря страдает желтухой на момент постановки диагноза.Желтуха делает кожу и белки глаз желтыми. Это случается, когда печень не может избавиться от желчи. Затем уровень билирубина (темно-желтого химического вещества в желчи) повышается в кровотоке. Желчь и билирубин также могут вызывать зуд.
Хотя многие люди с раком желчного пузыря и желчных протоков имеют желтуху, наиболее частой причиной желтухи является гепатит, а не рак. Попадание желчного камня в желчный проток также может вызвать желтуху; он может предотвратить попадание желчи в тонкий кишечник.Это незлокачественное состояние.
Диагностика
Ваш врач спросит о вашей истории болезни и осмотрит вас, уделяя особое внимание области живота. Он или она проверит опухоли, болезненные пятна, скопление жидкости и увеличенные органы. Кроме того, врач проверит вашу кожу и глаза на предмет желтухи и ощупает лимфатические узлы на предмет отека.
Далее вам сделают анализ крови. Эти тесты могут измерять уровни ферментов печени и желчного пузыря, а также билирубина.Слишком много билирубина в крови может означать, что ваш желчный проток заблокирован или у вас проблемы с желчным пузырем или печенью. Повышенный уровень фермента, называемого щелочной фосфатазой, также может указывать на закупорку желчных протоков или заболевание желчного пузыря. Вещество под названием CA 19-9 может быть повышено у людей с раком желчных протоков.
Но анализы крови не могут определить, почему уровни этих веществ повышены. Для этого ваш врач может назначить один или несколько из следующих тестов:
Ультразвук – Ультразвук использует звуковые волны для получения изображений внутренних органов.Он может обнаружить около половины случаев рака желчного пузыря. Это также может помочь найти непроходимость желчного протока или опухоль, если она достаточно велика.
Ультразвук можно комбинировать с эндоскопией и лапароскопией. Во время эндоскопии ваш врач вставляет в ваш рот гибкий зонд (эндоскоп). Затем он или она вводит трубку через желудок в первую часть тонкой кишки, где желчный проток опорожняется. Лапароскопия – это ограниченный вид хирургии. Он включает в себя введение хирургического инструмента, называемого лапароскопом, через небольшой разрез сбоку тела.Обе процедуры позволяют разместить ультразвуковой датчик ближе к желчному пузырю. Такое размещение дает более детальные изображения, чем при стандартном ультразвуковом исследовании.
Компьютерная томография (КТ) – В этом тесте используется вращающийся рентгеновский луч для получения подробных изображений поперечного сечения тела. Компьютерная томография может выявить опухоль внутри желчного пузыря или опухоль, распространившуюся за его пределы. Это также может помочь определить, распространилась ли опухоль на желчный проток, печень или близлежащие лимфатические узлы.
Магнитно-резонансная томография (МРТ) – Эти сканирования также создают изображения поперечного сечения внутренних органов. Однако вместо излучения они используют радиоволны и мощные магнитные поля. Они могут делать более подробные изображения, чем УЗИ и КТ. Вот почему они эффективны для того, чтобы показать, находится ли опухоль только в желчном пузыре или проникла в печень. Особый вид магнитно-резонансной томографии – магнитно-резонансная холангиопанкреатография (ko-LAN-gee-o-PAN-cree-a-TOG-ruh-fee) (MRCP) – создает изображения, которые выделяют желчный проток.Это один из лучших неинвазивных способов проверки на рак желчных протоков.
Эндоскопическая ретроградная холангиопанкреатография (ERCP) – В этой процедуре гибкая трубка проходит по горлу, через пищевод и желудок в общий желчный проток. Для выделения желчного протока на рентгеновских снимках используется небольшое количество контрастного красителя. Эти изображения могут показать, сужен или заблокирован желчный проток. Преимущество ERCP состоит в том, что ее можно использовать для взятия биопсии заблокированной области и снятия закупорки.Для этого врач помещает трубку из проволочной сетки, называемую стентом, в желчный проток, чтобы он оставался открытым. Иногда установка стента устраняет необходимость в хирургическом вмешательстве.
Хирургия – Иногда требуется операция, чтобы определить, есть ли рак желчного пузыря или желчного протока.
Биопсия – Чтобы быть уверенным в диагнозе, из опухоли или новообразования берется образец ткани и исследуется в лаборатории.Желчь может быть взята на предмет наличия раковых клеток. Образцы ткани и желчи могут быть взяты во время ERCP, с помощью иглы, управляемой компьютерной томографией, путем соскабливания слизистой протоков с помощью небольшой щетки или во время операции.
Ожидаемая длительность
Рак желчного пузыря и желчных протоков будет продолжать расти без лечения.
Профилактика
Невозможно предотвратить рак желчного пузыря или желчных протоков. Однако вы можете снизить риск рака желчного пузыря, поддерживая здоровый вес и избегая табака.
Профилактика и лечение инфекций, вызванных двуусткой печени, может помочь снизить риск рака желчных протоков. Для этого
Перед едой приготовьте или заморозьте пресноводную рыбу из Азии.
Покупайте моллюсков только в магазинах с хорошей репутацией.
Принимайте назначенные лекарства, если у вас диагностирована инфекция, вызванная двуусткой.
Профилактика гепатита также может снизить риск рака желчных протоков. Для этого
Практикуйте более безопасный секс, используя презервативы.
Не употребляйте инъекционные наркотики. В таком случае никогда ни с кем не делитесь иглами.
Спросите своего врача о вакцинах против гепатита A и B. Вакцины против других форм гепатита не существует.
Если вы контактировали с кем-то, кто болеет гепатитом A или B, поговорите со своим врачом о вакцинации или прививке иммуноглобулина как можно скорее.
Если у вас воспалительное заболевание кишечника, такое как язвенный колит, у вас повышенный риск рака желчного пузыря и желчных протоков. Ваш врач может оценить вас на наличие этих видов рака во время обычных осмотров.
Лечение
Лечение будет зависеть от
тип, расположение и степень вашего рака
ваше общее состояние здоровья
шансов излечить болезнь, продлить жизнь или облегчить симптомы.
Поскольку рак желчного пузыря и желчных протоков встречается редко, прежде чем принимать решение о лечении, узнайте мнение другого врача. Обратитесь за помощью в медицинский центр с персоналом, который специализируется на лечении вашего типа рака.
Хирургия – основное лечение рака желчного пузыря и желчных протоков. Хирургия – единственный возможный способ вылечить болезнь, но мнения расходятся относительно того, насколько далеко может быть рак желчного пузыря или желчных протоков, и насколько он излечим.Поскольку симптомы обычно отсутствуют на ранней стадии, эти виды рака часто находятся на довольно поздней стадии, когда их обнаруживают. Операция по поводу рака желчного пузыря и желчного протока сложна как для врачей, так и для пациентов. Если нет четких доказательств того, что процедура может значительно продлить вашу жизнь или улучшить ее качество, она может быть не лучшим вариантом.
Однако хирургическое вмешательство иногда помогает облегчить боль или предотвратить осложнения. Этот вид «паллиативной хирургии» включает обходное билиарное анастомозирование.Эта процедура восстанавливает отток желчи. Хирург может вставить билиарный стент или катетер (трубку) для выпуска желчи в тонкий кишечник или наружу. Билиарные стенты также можно установить без хирургического вмешательства. Врач может направить эндоскоп изо рта в желудок и тонкий кишечник, где можно добраться до отверстия желчного протока.
Лучевая терапия также может использоваться для лечения рака желчного пузыря и желчных протоков.Есть два вида лучевой терапии:
Внешний луч излучения направляет рентгеновские лучи на опухоль от аппарата, расположенного вне тела.
Брахитерапия включает помещение радиоактивного материала в тело рядом с опухолью.
Радиация может быть использована после операции для уничтожения оставшихся раковых клеток. Если рак распространился слишком далеко, чтобы удалить его полностью, это может быть основным методом лечения.Однако лучевая терапия не может вылечить эти виды рака.
В запущенных случаях лучевая терапия также может использоваться в качестве паллиативной терапии. Это означает, что цель состоит не в том, чтобы вылечить рак, а в том, чтобы уменьшить боль или другие симптомы, уменьшив опухоль.
Если у вас рак желчных протоков, ваш врач может также порекомендовать химиотерапию. Химиотерапия предполагает использование лекарств, принимаемых внутрь или вводимых в вену, для уничтожения раковых клеток. Химиотерапия может помочь уменьшить опухоль желчного протока перед операцией.Это также может помочь контролировать симптомы, когда операция не рекомендуется или опухоль прогрессировала, несмотря на другие методы лечения.
Рак желчного пузыря плохо поддается химиотерапии.
На поздних стадиях рака желчного пузыря реакцию на лечение иногда можно оценить с помощью онкомаркеров. Анализы крови на CA 19-9 и CEA можно сделать до начала лечения. Если один или оба уровня высоки и снижаются после лечения рака, это обычно указывает на сокращение рака.
Когда звонить профессионалу
Вам следует обратиться к врачу, если у вас есть
желтуха (пожелтение кожи и белков глаз)
постоянный зуд
Постоянные боли в животе
потеря веса по неизвестной причине
лихорадка, которая не пройдет.
Все эти симптомы могут быть связаны с доброкачественными заболеваниями. Но вам следует посетить врача, чтобы как можно скорее диагностировать ваше состояние и вылечить его.
Прогноз
Прогноз зависит от вашего общего состояния здоровья, степени распространения рака и типа лечения. На ранних стадиях рака желчного пузыря и желчных протоков, когда возможно хирургическое вмешательство, от 15 до 50 процентов пациентов выживают как минимум пять лет.Когда опухоль развита и операция невозможна, пятилетняя выживаемость намного ниже. К сожалению, именно тогда диагностируется много случаев рака желчного пузыря и желчных протоков.
Внешние ресурсы
Американское онкологическое общество (ACS)
1599 Clifton Road, NE
Atlanta, GA 30329-4251
(бесплатный): 800-227-2345
http://www.cancer.org/
Национальный институт рака (NCI)
Национальные институты здравоохранения США
Справочная служба
, здание 31, комната 10A03
, 31 Center Drive, MSC 8322
Bethesda, MD 20892-2580
Телефон: 301-435-3848
Toll- Бесплатный: 800-422-6237
TTY: 800-332-8615
http: // www.nci.nih.gov/
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности
.


 Дунайский пр., 47
Дунайский пр., 47



















