Специфический язвенный колит: причины заболевания, симптомы и признаки, диагностика, лечение – Язвенный колит неуточненный (K51.9) > Справочник заболеваний MedElement > MedElement
Диагностика и классификация неспецифического язвенного колита
Неспецифический язвенный колит – хроническое воспалительное заболевание кишечника , характеризующееся поверхностным воспалением слизистой оболочки, ректальным кровотечением, диареей и болью в животе. В отличие от болезни Крона, неспецифический язвенный колит обычно ограничивается толстой кишкой, а само воспаление ограничено слизистой оболочкой. Заболевание затрагивает любые возрастные группы от младенцев до пожилых людей, с максимальным пиком заболеваемости в возрасте от 15 до 30 лет и между 50 и 70 годами.
Механизм возникновения и развития неспецифического язвенного колита
Хотя точный механизм возникновения и развития болезни (этиопатогенез) неспецифического язвенного колита до сих пор точно не установлен, выявлено несколько иммунологических, генетических и экологических факторов, способствующих заболеванию. В последние годы осносвной фокус исследований переместился на взаимодействие между кишечной микробиотой и защитными механизмами кишечного барьера, слизистым слоем и иммунной системой слизистой оболочки. Язвенный колит можно рассматривать как иммуно-опосредованное расстройство, которое развивается у генетически предрасположенных людей из-за дисрегулированных иммунных реакций против внутрипросветных антигенов в кишечнике.
В недавнем метаанализе исследований ассоциации генома для болезни Крона и неспецифического язвенного колита были идентифицированы более 160 ассоциированных с воспалительными заболеваниями кишечника локусов. Многие из них связаны как с язвенным колитом, так и с болезнью Крона. Более низкая наследуемость у монозиготных близнецов в 15% при неспецифическом язвенном колите и 30% при болезни Крона, указывает на то, что генетический вклад при колите значительно слабее, чем при болезни Крона, а факторы окружающей среды оказывают чрезвычайно сильное влияние на болезнь, как на рост заболеваемости язвенным колитом так и его распространение во всем мире.
Интересно, что дети, эмигрировавшие вместе с родителями из районов с низкой распространенностью заболевания язвенным колитом в райны с высокими показателеми, заболевали язвенным колитом чаще чем их родители. Это говорит о том, что факторы окружающей среды во время младенчества и раннего детства влияют на развивающуюся иммунную систему и микробиоту кишечника, и имеют решающее значение в развитии неспецифического язвенного колита. Питание с высоким содержанием насыщенных жиров, обычное явление для современной повседневной пищи, изменяет состав кишечной микрофлоры, что приводит к увеличению числа колитов.
Диагностические критерии неспецифического язвенного колита
Диагностика неспецифического язвенного колита основана на истории болезни и клинической оценке, а затем подтверждается лабораторными, радиологическими, эндоскопическими, гистологическими и серологическими результатами.
Наиболее важные диагностические критерии
1. Клинические симптомы, которые должны
присутствовать на
не менее 4 недель:
– Диарея
– Явные или оккультные (скрытые) ректальное кровотечения. Оккультное кровотечение распознаются только при анализе кала на скрытую кровь
– Необходимо исключить следующие кишечные инфекции: Salmonella, Shigella, Yersinia, Campylobacter, E coli 0157: H7, Clostridium difficile.
2. Лабораторные показатели заболевания
– Железодефицитная анемия
–
Тромбоцитоз
–
Гипоальбуминемия
–
Аутоантитела: перинуклеарные антинейтрофильные цитоплазматические антитела АНЦА, антитела к бокаловидным клеткам кишечника GAB
–
Повышенный фекальный кальпротектин
3. Эндоскопические особенности и гистологические критерии
Пациенты с язвенным колитом классифицируются в зависимости от распространённости и тяжести заболевания, возраста, особенностей проявлений и генетических маркеров. Перед постановкой диагноза следует исключить инфекционные, ишемические и иные причины колита.
Однако общепринятого каталога хорошо определенных критериев или балльной оценки для классификации язвенного колита не существует. В связи с чем у 5-10% пациентов с воспалительными заболеваниями кишечника нет возможности поставить точный диагноз, неспецифический язвенный колит или болезнь Крона.
Медицинская история и клинические проявления НЯК
Анамнез пациента должен включать вышеперечисленные клинические симптомы,соответствующие воспалительному заболеванию кишечника и возможный семейный анамнез, так как родственники первой степени у пациентов с НЯК имеют в 10-15 раз повышенный риск развития заболевания. Клинически НЯК характеризуется кровавой диареей и хронической абдоминальной болью, неспецифическое воспаление слизистой оболочки в терминальной подвздошной кишке встречается у 10-20% пациентов с язвенным колитом. Вовлечение верхних отделов желудочно-кишечного тракта является спорным вопросом, особенно у детей.
Общая клиническая картина в основном зависит от степени поражения кишечника, активности болезни, а также внеуниверсальных проявлений и осложнений. Воспалительные артропатии и первичный склерозирующий холангит являются наиболее распространенными и важными внеуниверсальными проявлениями при неспецифическом язвенном колите и диагностируются примерно у 2-10% пациентов. Другие встречающиеся вне кишечные проявления включают: кожу (узловатая эритема, гангренозная пиодермия), глаза (эписклерит, увеит) и кости (остеопороз).
Эндоскопическая диагностика НЯК
При диагностировании пациенты должны пройти эндоскопическую оценку состояния, илеоколоноскопию и гастродуоденоскопию. По степени заболевания, пациенты классифицируются как имеющие проктит, левосторонний колит или панколит. В отличие от взрослых НЯК у детей, чаще затрагивает всю ободочную кишку (панколит) и поэтому чаще ассоциируется с острым колитом.
Лабораторные и серологические маркеры
Лабораторные особенности не являются специфическими для неспецифического язвенного колита маркерами. Они обнаруживают сам факт воспалительного процесса или проблемы с усваиваемостью:дефицит железа, анемия, и могут помочь оценить активность болезни, а также возможные осложнения. Наиболее часто изучаемыми серологическими маркерами при воспалительных заболеваниях кишечника являются антинейтрофильно-цитоплазматические антитела (АНЦА) и антитела к Saccharomyces cerevisiae (ASCA). Перинуклеарные или атипичные АНЦА можно найти у 50-70% пациентов с язвенным колитом и менее чем у 10% пациентов с болезнью Крона. Положительность АНЦА и отрицательный тест на специфичные для болезни Крона антитела к Saccharomyces cerevisiae указывают на то, что НЯК более вероятен, чем болезнь Крона.
У пациентов с неклассифицированным воспалительным заболеванием кишечника определение ANCA и ASCA может помочь в установлении окончательного диагноза. Другим серологическим маркером, специфичным для НЯК, являются антитела к бокаловидным клеткам кишечника GAB, встречающиеся у 15-28% пациентов с язвенным колитом. Если аутоантигенные мишени, используемые для тестирования, правильно подобраны и подготовлены, GAB являются высокоспецифичными для НЯК.
Индексы активности язвенного колита
Для классификации и прогноза лечения НЯК существует несколько индексов активности, хотя для клинической практики достаточно описать активность болезни как мягкую – стул с кровью до четырех раз в день, умеренную – стул от четырех до шести раз в день и тяжелую – стул более шести раз в день температура, тахикардия. При фульминантном колите (быстропрогрессируюшем, остром), как самой тяжелой форме, стул с кровью более 10 раз в день, с анемией и признаками токсического мегаколона.
.Оригинал статьи: Conrad K, et al, Diagnosis and classification of ulcerative colitis, Autoimmun Rev (2014), http://dx.doi.org/10.1016/j.autrev.2014.01.028
Неспецифический язвенный колит – симптомы, лечение, профилактика, причины, НЯК
Общие сведения
НЯК болеют люди всех возрастных групп (чаще в возрасте 20-40 и 60-70 лет), мужчины и женщины болеют одинаково часто.
Новости по теме
Причины развития неспецифического язвенного колита
Точных сведений о причине развития болезни в настоящее время нет. Среди факторов, способствующих развитию НЯК, следует в первую очередь назвать наследственную предрасположенность. Считается, что основой заболевания является иммунное воспаление кишечной стенки вследствие выработки антител к клеткам толстого кишечника. По-видимому, этот процесс запускается инфекционными агентами. Иммунные механизмы обуславливают также вовлечение в патологический процесс других органов и систем, к которым относятся поражения кожи, глаз (ириты, иридоциклиты, конъюнктивиты), полости рта, суставов и др.
Симптомы неспецифического язвенного колита
Ведущими проявлениями неспецифического язвенного колита являются частый жидкий стул с примесью крови, слизи или гноя, кровотечения из анального отверстия. При тяжелом течении частота стула достигает 20 раз в сутки и более (в том числе в ночное время). При НЯК пациенты жалуются на сильные схваткообразные боли в животе, усиливающиеся после еды. Иногда больные предъявляют жалобы на ложные позывы к дефекации и чувство неполного опорожнения кишечника.
Осложнения при неспецифическом язвенном колите
- Кишечные кровотечения;
- разрыв стенки кишки;
- формирование свищей и абсцессов;
- сужение просвета кишечника.
Что можете сделать вы
НЯК это тяжелое хроническое заболевание, требующее квалифицированного лечения. Если вам поставили этот диагноз, не запускайте течение заболевания и следуйте всем предписаниям врача.
Что может сделать врач
Диагноз неспецифического язвенного колита основывается на результатах рентгенологического, эндоскопического и гистологического исследований. Иногда проводят также копрологический анализ и бактериологическое исследование кала. Больные с обострением подлежат госпитализации, желательно в специализированное гастроэнтерологическое или колопроктологическое отделение.
Диета для таких пациентов должна обеспечивать максимально щадящий механический, химический и термический режим для кишечника: дробный прием пищи до 5-6 раз в сутки, пища вареная, или приготовленная на пару в пюреобразном или протертом виде с исключением продуктов, раздражающих слизистую оболочку.
Основными препаратами, используемыми для лечения НЯК, остаются кортикостероиды, препараты 5-аминосалициловой кислоты и цитостатики. При лихорадке и признаках тяжелого инфекционного процесса назначают антибиотики.
Хирургическое лечение может потребоваться в случае разрыва стенки кишки, массивного кровотечения, сужения просвета кишки с явлениями кишечной непроходимости, возникновения колоректального рака.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Язвенный колит кишечника – симптомы, причины, осложнения, лечение и профилактика

Характеризуется поражением слизистой оболочки с образованием деструктивных язв. Воспалительный процесс начинается с прямой кишки, могут быть вовлечены любые отделы толстой кишки.
Историческая справка
Впервые заболевание с подобной симптоматикой было описано в Англии в 1859 году, а в 1885 другой английский врач продемонстрировал препарат толстой кишки с язвами, полученный при вскрытии. В 1907 году отечественный хирург В. А. Оппель докладывал о хронических язвенных колитах, термин НЯК был предложен А. С. Казаченко в 1913 году.
Распространенность и значимость
Заболеваемость составляет 35-100 случаев на 100 тысяч. Начинается заболевание в основном у людей молодого возраста, от 20 до 40 лет. Более позднее начало для колита не характерно. Страдает преимущественно белое население.
Факторы риска
Механизм возникновения НЯК разработан не до конца, но выявлены определенные факторы риска развития этого заболевания:
 НЯК у близких родственников;
НЯК у близких родственников;- инфекционные факторы, предположительно вирусы и бактерии;
- курение, которое негативно влияет на образование защитной слизи и кровоснабжение кишки;
- антибактериальная терапия, уничтожающая полезную кишечную микрофлору;
- стрессовые факторы играют роль в инициации обострения заболевания.
Причины
В настоящее время нет единого мнения о причинах этого заболевания. Согласно первой теории, НЯК вызывается факторами окружающей среды, а именно инфекционными агентами. Большую роль играет и снижение защитных свойств кишки, что ведет к возникновению дефектов слизистой. Через них проникают бактерии и вирусы, вызывающие повреждение ткани и провоцируют воспалительный ответ. С прогрессированием воспаления нарастает глубина и площадь язвенного дефекта.
Вторая концепция предполагает, что язвенный колит является аутоиммунным заболеванием. У людей, предрасположенных к развитию НЯК, имеется определенный генный дефект. Воздействие провоцирующих факторов стимулирует лейкоцитарные реакции и синтез иммуноглобулинов, образуются иммунные комплексы.
Сами по себе комплексы, а также медиаторы воспаления способны повреждать клетки слизистой толстой кишки, что опять же ведет к воспалению. Таким образом, возникает замкнутый круг патологических реакций самоповреждения.
Еще одна теория объясняет повреждение толстой кишки специфическим нейрогуморальным ответом на стресс. В возникновении и развитии язвенного колита имеет значение подверженность больного эмоционально-психическим факторам, особенности психики и устойчивость к стрессовым ситуациям. Такое состояние может сочетаться с нарушением иммунной защиты толстой кишки, что ведет к каскаду воспалительных реакций.

Клиническая картина
Симптоматика язвенного колита зависит от локализации процесса, его объема и тяжести. По течению заболевания выделяют острую и молниеносную форму, хроническую рецидивирующую. По протяженности НЯК классифицируют следующим образом:
- дистальный колит: в процесс вовлекается прямая кишка, возможно поражение сигмовидной;
- левосторонний: к воспалению присоединяется нисходящая и поперечная ободочная кишка;
- тотальный, при котором поражается весь толстый кишечник.
В большинстве случаев воспалительный процесс начинается с нижних отделов кишечника. Первые симптомы заболевания связаны с поражением прямой кишки. Затем повреждение переходит на вышележащие отделы, неуклонно прогрессируя.
 Обострения, которые при хроническом течении возникают один раз в полгода, сменяются временным стиханием симптомов.
Обострения, которые при хроническом течении возникают один раз в полгода, сменяются временным стиханием симптомов.
Возможна и непрерывная форма, когда обострившийся колит беспокоит пациента несколько месяцев, даже при правильном лечении.
При типичной хронической форме обострения язвенного колита случаются раз в несколько месяцев.
Их тяжесть зависит от продолжительности болезни, объема поражения органа, а также от факторов, которые спровоцировали обострение. Симптоматика может варьировать от незначительных схваткообразных болей перед актом дефекации и примесей крови до мучительного болевого синдрома и массивного кровотечения.
Симптомы
Симптоматика НЯК складывается из проявлений местного процесса и общих симптомов. Местные: боль в животе, жидкий стул, затрудненное отхождение кала, тенезмы. К общим относятся слабость, тошнота, повышение температуры, потеря массы тела.
Тенезмы – частые позывы к испражнению, не дающие эффекта, сопровождаются болевыми ощущениями. В кале обнаруживаются прожилки крови, примеси гноя и слизи. Так начинается проктит – воспаление прямой кишки.
Подобные проявления долгое время остаются незамеченными больным, общие симптомы еще не выражены, слабости нет, работоспособность не страдает. Такой скрытый период способствует тому, что воспаление распространяется вверх. Затем присоединяются запоры, сменяющиеся диареей.
При тяжелом процессе, затронувшем все отделы толстого кишечника, характерна более выраженная боль в животе. Она проявляется схватками, неприятными ощущениями внизу живота, усиливающимися перед тем, как сходить в туалет. При дефекации теряется небольшое количество крови, которая со временем начинает выходить сгустками. Подобное состояние может вызвать анемию, которая сопровождается слабостью, бледностью, сухостью кожных покровов и ногтей.
Диарея, возникающая при развитии воспаления кишки, может спровоцировать обезвоживание и нарушение водно-солевого равновесия. Больной теряет микроэлементы и электролиты, что может вызвать проявления со стороны сердечно-сосудистой, мочевыводящей, костно-мышечной систем. Пациента будут беспокоить судороги в мышцах, слабость, нарушение работы сердца, аритмии.
К симптомам, не относящимся к поражению пищеварительного тракта, относят воспаления суставов, межпозвоночных соединений, век и радужной оболочки глаза. Может возникнуть стоматит, конъюнктивит. Заболевания печени и желчевыводящих органов проявляются циррозом, холециститом, образованием камней в желчных протоках и почках. Также нередки заболевания кожи и подкожно-жировой клетчатки, поражение поверхностных вен.
Осложнения
 Грозным осложнением является токсический мегаколон (расширение толстой кишки) развивается у десяти процентов заболевших НЯК.
Грозным осложнением является токсический мегаколон (расширение толстой кишки) развивается у десяти процентов заболевших НЯК.
Это неотложное состояние, которое без своевременного хирургического вмешательства приводит к смерти. Активно выраженный процесс и большая протяженность могут спровоцировать перфорацию кишки. При этом осложнении летальность очень высока.
Нередко возникают стриктуры, просвет кишки сужается. Массивное кровотечение также является осложнением, требующим неотложной операции. При локализации процесса в прямой кишке могут случиться трещины, раздражение заднего прохода, образование свищей.
Доказано, что язвенный колит может являться фоном и предрасполагающим фактором для возникновения рака толстой кишки.
Диагностика
 Первоначально НЯК диагностируют на основании жалоб, предъявляемых больным, и сбора анамнеза. Заболевание зачастую не сразу проявляет себя, поэтому важно очень подробно расспросить пациента о возникновении первых симптомов и их развитии.
Первоначально НЯК диагностируют на основании жалоб, предъявляемых больным, и сбора анамнеза. Заболевание зачастую не сразу проявляет себя, поэтому важно очень подробно расспросить пациента о возникновении первых симптомов и их развитии.
При осмотре обращается внимание на состояние кожи, глаз, болезненность живота. Необходим осмотр и пальцевое исследование прямой кишки на предмет утолщения и изменения структуры слизистой.
Диагноз подтверждается фиброколоноскопией. Для этого врач через задний проход вводит специальный гибкий инструмент с камерой, через который осматривается слизистая кишки на предмет наличия дефектов, язв, источников кровотечения. Возможно выполнение биопсии. Для повышения эффективности исследования рекомендуется очистить кишечник от каловых масс.
Характерная эндоскопическая картина включает в себя отек, покраснение слизистой, большое количество слизи. Нарушается венозный рисунок и нормальное строение кишки. О тяжелом течение свидетельствует наличие язв, эрозий, которые могут быть наполнены гноем. При большой давности заболевания нередко обнаруживают полипы, усиленную эпителизацию слизистой.
Рентгенологическое исследование позволяет обнаружить наличие газа в толстой кишке, изменение строения (исчезновение гаустр), крупные язвы. Постоянное напряжение мышечного слоя кишки ведет к ее укорочению. Возможно обнаружение полипов и выростов слизистой.
В анализе крови – картина воспаления (много лейкоцитов, увеличивается СОЭ). При длительном тяжелом течении обнаруживается снижение гемоглобина – анемия. При биохимическом исследовании выявляются иммунные комплексы, повышение уровня воспалительного белка. На сегодняшний день появился метод обнаружения фекального кальпротектина, который увеличивается в период обострения.
Лечение
 При язвенном колите больным назначается диета, включающая белковую пищу (творог, рыба, мясо без жира). Фрукты, ягоды и агрессивные продукты исключаются из рациона.
При язвенном колите больным назначается диета, включающая белковую пищу (творог, рыба, мясо без жира). Фрукты, ягоды и агрессивные продукты исключаются из рациона.
Следует есть часто малыми порциями. Для коррекции нарушений солевого баланса вводят инфузионные растворы.
При необходимости назначают противодиарейные препараты. При наличии показаний используются антибиотики, седативные лекарственные средства.
Применение сульфосалазина и гормонов является патогенетическим лечением язвенного колита. Сульфасалазин оказывает противовоспалительное действие, его назначают по 3-4 г.
При тяжелом течении заболевания к терапии добавляется глюкокортикостероид преднизалон, доза до 100 мг в сутки с последующим снижением.
Хирургическое лечение применяется в основном для осложнений колита. При кровотечении, которое не поддается остановке, при развитии мегаколона и перфорации возможна резекция кишки, то есть удаление ее части. Для того, чтобы полностью устранить симптомы НЯК, единственным вариантом является удаление толстой кишки. Это тяжелая операция, обрегающая пациента на пожизненное ношение илеостомы.
Профилактика
Специфических мер профилактики язвенного колита не существует. При предрасположенности больным следует исключить воздействие бактериальных факторов, стресса. Для профилактики осложнений следует проводить адекватную хирургическую коррекцию.
Видео на тему: Если ли у вас язвенный колит?
Прогноз
При своевременной постановке диагноза и раннем начале лечения прогноз благоприятный. При тяжелых молниеносных формах возможен летальный исход в течение одного года (примерно 5% больных). Осложнения язвенного колита происходят у четверти больных.
Язвенный колит > Клинические протоколы МЗ РК
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИДиагностические критерии
Однозначных диагностических критериев ЯК не существует. Диагноз выставляется на основании сочетания данных анамнеза, клинической картины и типичных эндоскопических и гистологических изменений [EL 2].
Алгоритм диагностики представлен на Рисунке 1.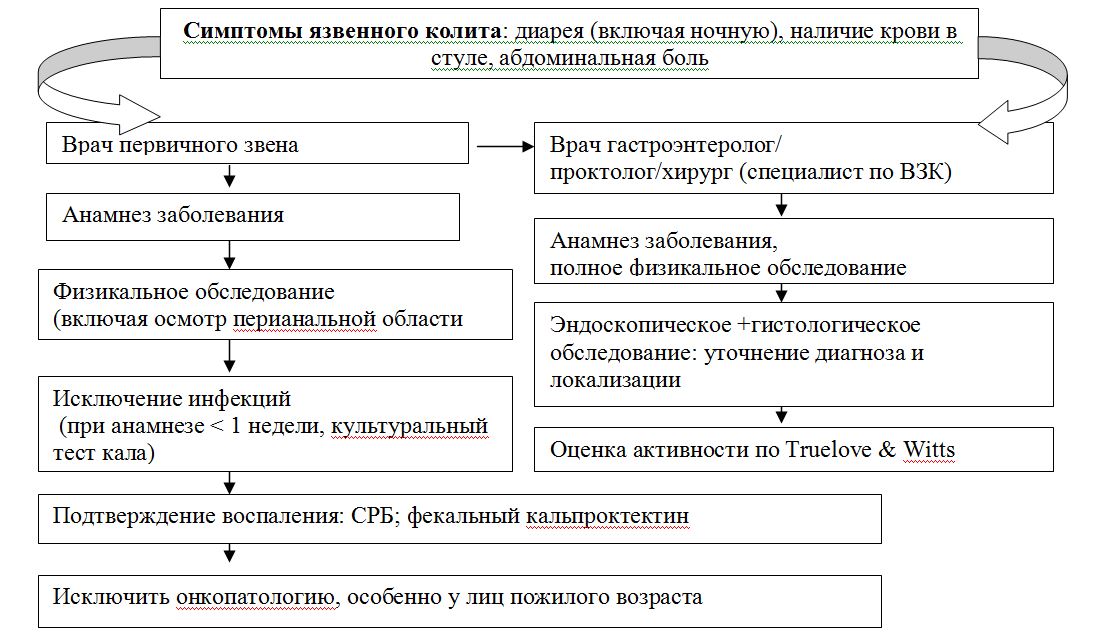
Рисунок 1. Алгоритм диагностики язвенного колита
Жалобы: Наиболее типичной жалобой является хроническая диарея. К кишечным симптомам протяженного (левостороннего или тотального) колита относят частый стул, наличие крови и/или слизи в стуле, ночные дефекации, чувство неполного опорожнения кишечника, боли и урчание в животе. Пациенты с ректальной формой язвенного колита жалуются на ректальные кровотечения, тенезмы, метеоризм и выраженные запоры.
Наличие крови в стуле является характерным симптомом воспаления толстой кишки (более 90% пациентов при язвенном колите).
Системные симптомы, такие как потеря веса, лихорадка, диспепсические явления встречаются в случае тяжелой атаки (у 15% пациентов).
Анамнез и факторы риска: Полный анамнез направлен на детализацию дебюта заболевания, продолжительности диареи, рецидивирующего характера описанных жалоб. Необходимо уточнить связь возникновения симптомов с недавними путешествиями, пищевой непереносимостью, приемом антибактериальных или нестероидных противовоспалительных препаратов, перенесенной кишечной инфекцией, аппендэктомией, наследственностью по ВЗК и колоректальному раку (КРР).
Факторами риска являются: наличие ВЗК у близких родственников; активное табакокурение (протективный фактор для ЯК и фактор риска для БК), аппендэктомия и мезентериальный лимфаденит в анамнезе (протективный фактор для ЯК). Неселективные нестероидные противовоспалительные препараты увеличивают риск обострения язвенного колита.
Физикальное обследование:
· осмотр кожных покровов: сухость кожи, ломкость ногтей, сниженный тургор за счет мальабсорбции (нарушение всасываемости микроэлементов), наличие признаков гангренозной пиодермии
· измерение температуры (повышение до 38-39 С, признак высокой активности заболевания и/или осложнений)
· подсчет ЧСС (тахикардия, как признак активности заболевания, сопутствующей анемии или осложнений)
· осмотр ротовой полости (на предмет наличия или отсутствия язв-афт более характерный признак БК),
· напряжение мышц брюшной стенки, пальпируемый инфильтрат брюшной полости,
· обязательный осмотр перианальной области и половых органов
· пальцевое исследование прямой кишки,
· измерение индекса массы тела (ИМТ): динамика состояния, мониторинг эффективности терапии.
· осмотр глаз (признаки увеита или коньюктивита)
Лабораторные исследования [1-6]:
Основные:
· ОАК с обязательным подсчетом тромбоцитов и лейкоформулой;
· ОАМ;
· в биохимическом анализе крови: исследование электролитов, показателя острофазового воспаления – количественного СРБ, а также определение функциональных проб печени (АЛТ, АСТ) и почек (креатинин, мочевина), обмена железа (ферритин, сывороточное железо, ОЖСС) и витамина Д, общего белка и альбумина, маркера холестаза и остеопороза: щелочная фосфатаза;
· копрограмма;
· определение ВИЧ (дифференциальная диагностика диарейного синдрома)
Биологическими маркерами воспаления являются протеины – продукты распада нейтрофилов – лизоцим, лактоферрин и, наиболее чувствительный – фекальный кальпротектин [EL5]. В качестве скринингового метода, укоряющего уточнение диагноза ВЗК, а также для мониторинга терапии может быть рекомендован экcпресс тест на фекальный кальпротектин, являющийся альтернативой ИФА методике [1]. Уровень фекального кальпротектина значительно выше при толстокишечном воспалении [6].
Дополнительные:
По показаниям изучается иммунологический статус (клеточный, гуморальный, ЦИКи) [EL5].
Инфекционная диарея, а также рефрактерный колит (резистентный к проводимой терапии), исключаются серологическими и культуральными тестами на инфекции, включая C. difficile (токсины А и В) [EL2].
Для дифференциального диагноза язвенного колита и болезни Крона может быть использовано серологическое тестирование ANCA, ASCA.
Диагностика оппортунистических инфекций перед стартом биологической терапии (смотреть раздел 6 «Оппортунистические инфекции»)
Инструментальные обследования:
Основные:
Следует учитывать опасность эндоскопических манипуляций у больных в острой фазе заболевания из-за вероятности перфорации кишечника.
· Эндоскопические методы исследования:
Эндоскопическое исследование верхних и нижних отделов ЖКТ проводится для подтверждения диагноза ВЗК, оценки локализации и распространенности патологического процесса и получения образцов ткани для морфологического анализа с целью дифференциальной диагностики между ЯК и БК, выявления дисплазии или злокачественного образования.
При ЯК выявляется непрерывное (сплошное) воспаление слизистой толстой кишки, начинающееся в прямой кишке. Терминальный отдел подвздошной кишки вовлекается в 50% тотального колита (рефлюкс-илеит).
При активном колите, как правило, следует избегать назначения слабительных средств и применения колоноскопии, в этом случае рекомендуется выполнение гибкой сигмоидоскопии без предварительной подготовки (EL5) [7].
Индекс эндоскопической активности ЯК (The ulcerative colitis endoscopic index of severity, UCEIS) представлен в Таблице 6 (EL2).
Таблица 6. Индекс эндоскопической активности ЯК
Лечение язвенного колита, неспецифический язвенный колит (НЯК), симптомы и диагностика
Неправильное питание, спешка, острая и соленая пища – все это приводит к нарушениям в работе желудочно-кишечной системы. И если чаще всего дело заканчивается гастритом и постоянным употреблением таблеток для стабилизации работы кишечника, развитие болезни может пойти и по другому пути. Воспалительные процессы могут начаться незаметно для человека, и, в случае игнорирования, перейти в неспецифический язвенный колит.
Колиты возникают в результате недолеченного воспалительного заболевания, переходящего в хроническую форму. Неспецифический язвенный колит проявляется как хроническое воспалительное заболевание слизистой толстого отдела кишечника различной степени тяжести. Может протекать в скрытой форме с периодическими обострениями на фоне внешних факторов, или постоянно напоминать о себе различными симптомами.
Специалисты GMS Clinic
Врач гастроэнтеролог, гепатолог, ведущий специалист
Стаж и опыт
Семейный врач, гастроэнтеролог, ведущий специалист
Стаж и опыт
Классификация
В зависимости от области локализации, колит может классифицироваться на четыре основных типа. Они могут встречаться как отдельно, так и в сочетании друг с другом.
Типы язвенного колита по месту локализации:
- Региональный язвенный колит – развивается при местном поражении толстой кишки. Представляет собой небольшую область воспаления, которая со временем может расширяться и переходить в более тяжелую форму;
- Тотальный неспецифический язвенный колит – воспаление охватывает практически весь эпителиальный слой толстого кишечника, может затрагивать глубинные ткани. Развивается при игнорировании симптомов легкой региональной формы;
- Левосторонний язвенный колит;
- Неспецифический язвенный проктит – характеризуется региональным воспалением конечного отдела толстой кишки.
Разумеется, вылечить региональное воспаление намного проще, чем тотальный колит, поэтому не стоит затягивать с визитом к врачу при обнаружении хотя бы нескольких симптомов, наблюдаемых в течение недели.
Типы язвенного колита по степени тяжести:
- Легкая форма – характеризуется мягким, но нечастым стулом, возможно наличие примесей крови, в картине крови отсутствует анемия и другие отклонения, общее состояние удовлетворительное;
- Форма средней тяжести – жидкий стул с явной примесью крови, лихорадка, возможна тахикардия, изменение гемоформулы, общее состояние удовлетворительное, возможна слабость;
- Тяжелая форма – ярко выраженная диарея, анемия, лихорадка, сопровождающаяся повышением температуры, общее состояние тяжелое или очень тяжелое.
 Тяжелая форма неспецифического язвенного колита требует срочной госпитализации пациента в стационар и проведения оперативного вмешательства с последующей реабилитацией, в то время как лечение легкой формы может потребовать всего несколько недель.
Тяжелая форма неспецифического язвенного колита требует срочной госпитализации пациента в стационар и проведения оперативного вмешательства с последующей реабилитацией, в то время как лечение легкой формы может потребовать всего несколько недель.
Типы неспецифического язвенного колита в зависимости от течения:
- Острый колит – явные приступы, которые возникают чаще всего внезапно при доминирующем действии внешних факторов;
- Хронический колит – вялотекущее заболевание, для которого доминирующим фактором является генетическая предрасположенность;
- Рецидивирующий колит – хронический колит, который при действии определенных внешних факторов может переходить в острый, и при исчезновении раздражающего фактора снова переходить в хронический.
Сложнее всего, разумеется, вылечить хронический и рецидивирующий колит, так как при этих типах заболевания поражена достаточно большая площадь слизистой оболочки. Ее восстановление занимает больше времени, чем лечение точечных воспалений на стенках кишечника, а порой и вовсе может потребоваться хирургическое вмешательство.
Симптомы неспецифического язвенного колита
В зависимости от степени тяжести развития заболевания, симптомы неспецифического язвенного колита могут быть разными. Если заболевание протекало в скрытой форме, возможно длительное проявление незначительных симптомов, которые долгое время игнорировались пациентом.
Все симптомы, которые можно наблюдать при неспецифическом язвенном колите, можно разделить на кишечные и внекишечные.
Основные кишечные симптомы заболевания:
- Диарея с примесью крови и слизи в кале;
- Боли в животе, режущего и ноющего характера, чаще всего в левом боку;
- Заметное снижение аппетита, на фоне этого – потеря веса;
- Лихорадка с повышением температуры;
- Нарушения водно-электролитного баланса в организме, что отражается на работе почек.
Можно заметить, что симптомы колита схожи с симптомами других заболеваний кишечника, таких как болезни Крона, гастрита или синдрома раздраженного кишечника, именно поэтому врач при постановке точного диагноза учитывает и внекишечные симптомы.
Внекишечные симптомы:
- Поражение органов зрения – конъюнктивиты, ириты, сопровождающиеся ухудшением зрения;
- Воспалительные процессы на слизистой в ротовой полости;
- Артриты;
- Заболевания кожи местного или локального характера;
- Тромбофлебиты, тромбоэмболии.
Сочетание кишечных и внекишечных симптомов позволяет переходить к более подробной диагностике заболевания для выяснения причины неспецифического язвенного колита, определения степени тяжести и подбора наиболее эффективного метода лечения.
Диагностика язвенного колита
 Перед проведением глубокой диагностики, взятием анализов, специалисты GMS Clinic проводят опросный контроль и внешний осмотр. При обнаружении нескольких внешних симптомов заболевания, врач назначает диагностические тесты. Среди них можно выделить три основных: рентгенологическое, микробиологическое и патоморфологическое исследования. Каждый вид дает определенную информацию о степени тяжести и течении заболевания, поэтому назначают чаще всего прохождение всех трех исследований.
Перед проведением глубокой диагностики, взятием анализов, специалисты GMS Clinic проводят опросный контроль и внешний осмотр. При обнаружении нескольких внешних симптомов заболевания, врач назначает диагностические тесты. Среди них можно выделить три основных: рентгенологическое, микробиологическое и патоморфологическое исследования. Каждый вид дает определенную информацию о степени тяжести и течении заболевания, поэтому назначают чаще всего прохождение всех трех исследований.
Рентгенологическое исследование
Этот вид исследования позволяет определить воспалительные процессы на слизистой кишечника. Чаще всего наблюдается уменьшение просвета кишечника, изъязвление слизистой, проявляющееся неровностями на поверхности, возможно обнаружение единичных крупных язвенных образований. Если же при подходящей симптоматике на рентгенограмме отсутствуют проявления колита, за исключением язв, пациента направляют на повторное обследование к онкологу.
При подозрении на хронический неспецифический язвенный колит возможно наблюдение сужения просвета кишки наравне с ее ригидностью, отсутствует перистальтическая активность, возможно укорочение кишки, вызванное мышечным спазмом.
Микробиологическое исследование
Для пациентов, которые впервые столкнулись с проблемой колита, необходимо проведение микробиологического исследования на предмет исключения вирусной природы заболевания. Производят посев материала, на основании которого делают дальнейшее заключение. Чаще всего при неспецифическом язвенном колите наблюдается значительное повышение активности патогенной флоры, увеличение числа стафилококков протея, снижение количества лактобактерий, появление специфической микрофлоры, нехарактерной для здорового кишечника.
Патоморфологическое исследование
Чаще всего неспецифический язвенный колит характеризуется поражениями слизистой оболочки, которые могут проникать до подслизистого слоя, а в некоторых случаях затрагивать и мышечный слой. Края язвенных прободений ровные, на сохранившейся части слизистого эпителия может образовываться излишнее разрастание железистого эпителия. На рентгенограмме эти образования хорошо заметны, и в зависимости от их количества и плотности можно говорить о степени тяжести заболевания.
Для дополнительной уверенности в правильности поставленного диагноза могут проводиться дополнительные лабораторные тесты на определение картины крови. Также возможно использование особого маркера, который затем определяется в крови, и по его количеству можно судить о развитии колита.
Неспецифический язвенный колит и болезнь Крона. Осложнения
Симптоматика и этиология двух этих заболеваний очень похожа, однако специалисту необходимо различать их для предложения наиболее эффективного метода лечения.
Главное отличие неспецифического язвенного колита от болезни Крона – выраженная локализация в одном отделе кишечника. Кроме того, болезнь Крона не характеризуется обильными кровотечениями, которые можно наблюдать при колите, а также вместо язвенных образований в стенках кишечника появляются свищевые ходы. Колит характеризуется хаотичным расположением очагов воспаления, в то время как болезнь Крона носит ярко выраженный сегментарный характер: заметное чередование зон поражения слизистой и здоровых зон.
Не стоит забывать и о том, что, как и любое другое заболевание, язвенный колит может давать осложнения. Это происходит из-за нежелания пациента проходить лечение, или в случаях перехода острой формы колита в хроническую. Специалисты GMS Clinic советуют не затягивать с лечением, так как намного проще вылечить заболевание на начальной стадии и без осложнений, чем лечить целый комплекс кишечных воспалений.
Возможные осложнения неспецифического язвенного колита:
- Токсический мегаколон, который проявляется значительным утолщением стенки кишечника и сужением просвета. Происходит постепенное истощение и обезвоживание организма, что приводит к летальному исходу;
- Перфорация кишки с последующим открытым кровотечением. Приводит к заражению слизистой, еще более тяжелому воспалению и обезвоживанию. Характерно заметное снижение гемоглобина в крови, что приводит к ослаблению организма и, возможно, летальному исходу;
- Рак толстой кишки также может развиваться в результате неспецифического язвенного колита. Чаще всего возникает у пациентов с тотальным колитом, и риск развития повышается в течение 10 лет;
- Острая перфорация кишки в нескольких сегментах, что может приводить к смертельному исходу болезни. Наблюдается сильнейшее кровотечение и острые боли, сопровождающиеся утолщением стенки кишечника;
Для того, чтобы избежать осложнений и максимально быстро вернуться к здоровому образу жизни, не следует игнорировать малейшие симптомы и обратиться к врачу для проведения диагностического обследования. Осложнения могут развиваться не только при острой, но и при хронической форме неспецифического язвенного колита.
Лечение неспецифического язвенного колита
 В зависимости от степени тяжести заболевания, специалисты GMS Clinic принимают решение об оперативном вмешательстве, или медикаментозной терапии. Общими показаниями являются переливания крови и инфузионное введение жидкости, так как при колите происходит обезвоживание и нарушение электролитного баланса в сторону ацидоза. Чаще всего больного переводят на параэнтеральное питания для снижения влияния на слизистую кишечника.
В зависимости от степени тяжести заболевания, специалисты GMS Clinic принимают решение об оперативном вмешательстве, или медикаментозной терапии. Общими показаниями являются переливания крови и инфузионное введение жидкости, так как при колите происходит обезвоживание и нарушение электролитного баланса в сторону ацидоза. Чаще всего больного переводят на параэнтеральное питания для снижения влияния на слизистую кишечника.
Специалисты GMS Clinic проводят индивидуальный подбор медикаментозной терапии, которая проводится в нескольких направлениях:
- Остановка внутреннего кровотечения;
- Стабилизация водно-солевого баланса организма: для этого применяются инфузионные препараты и препараты, позволяющие остановить диарею;
- Снижение травмирующего воздействия на слизистую кишечника для успешного обновления эпителиального слоя.
Индивидуальный подбор препаратов позволяет максимально сократить сроки лечения, а также оказать минимальное токсическое воздействие на организм. Так, при антибиотикотерапии, врач назначает лактопрепараты для поддержки естественной микрофлоры кишечника.
В случае, если медикаментозная терапия не дает результатов и все симптомы сохраняются, принимается решение о проведении хирургической операции. Можно выделить три основных типа операций, которые проводятся при неспецифическом язвенном колите:
- Паллиативные операции, которые не предусматривают полного удаления слизистой и очагов воспаления. Этот тип выбирают в случае, когда поражено мене 60% кишечника, и очаги воспаления локализованы в различных его частях;
- Радикальные оперативные вмешательства проводят в случае сильного поражения кишечника и невозможности его восстановления. Предусматривает резекцию отдельных сегментов кишечника с последующим восстановлением его целостности;
- Реконструктивные операции подразумевают полное удаление собственного кишечника и заменой его на протезы.
После проведения медикаментозной терапии или операции, пациенту требуется длительная реабилитация. Она включает в себя несколько основных положений:
- Диета. Речь идет скорее не об исключении каких-либо продуктов питания, а о щадящей форме пищи. Мягкие каши, супы, нежирное мясо и продукты с повышенным содержанием легкоусвояемых белков – основа дневного рациона. Не рекомендуется использование в пищу продуктов, содержащих клетчатку (фрукты, овощи), углеводы, мучные изделия. Кроме того, специалисты GMS Clinic советуют обращать внимание и на температуру блюд: излишне горячие или холодные могут также негативно повлиять на развитие заболевания;
- Индивидуальный подбор антибиотиков для приема, при котором необходимо учитывать чувствительность внутренней микрофлоры кишечника. Чаще всего сочетают с препаратами, восстанавливающими внутреннюю микрофлору;
- Инфузионная терапия – введение в организм жидкости для стабилизации водно-солевого баланса, устранения обезвоженности, восполнения углеводного запаса;
- Вяжущие препараты для скрепления стула и предотвращения дальнейшего обезвоживания. В зависимости от общего состояния, это могут быть как препараты растительного происхождения, так и новейшие синтезированные препараты;
- Чаще всего в качестве поддерживающей терапии назначают прием кортикостероидных гормонов.
Прогнозы
Как и при любом другом заболевании, чем дольше затягивать с лечением колита, тем больше болезнь будет прогрессировать и ее все труднее будет вылечить. Если изначально 25% больных имеют шансы на полное восстановление организма без применения хирургических вмешательств, то через несколько лет этот процент значительно снижается, а около 30% пациентов уже имеют тотальный колит.
У более чем половины больных с тотальным колитом не удается добиться полной ремиссии, в то время как раннее обращение к врачу значительно повышает шансы на выздоровление.
Если Вы обнаружили у себя симптомы колита, лучше обратиться к специалистам и пройти обследование. Согласитесь, лучше, если анализы не дадут положительного результата, чем затягивать с лечением и проходить длительную реабилитацию при затягивании посещения специалиста.
Почему именно GMS Clinic?
Клиника предоставляет новейшее оборудование для проведения всех необходимых тестов и анализов, у нас есть все, чтобы поставить диагноз без долгого ожидания в очередях и посещения большого количества кабинетов врачей. Все будет проведено максимально оперативно для того, чтобы мы могли как можно быстрее приступить к лечению.
Принимая во внимание особенности заболевания, GMS Clinic предоставляет все необходимые условия для комфортного выздоровления пациентов. После проведения терапии Вы можете посоветоваться с врачом для подбора наиболее оптимальной диеты и режима питания, узнать, как поддержать организм и защитить себя от дальнейших проблем с пищеварительной системой.
Статья «Неспецифический язвенный колит»
Это хроническое воспалительное заболевание слизистой оболочки толстой кишки (ободочной и прямой) с образованием множественных язв. Это заболевание — одна из наиболее серьезных проблем для гастроэнтерологов и колопроктологов: по тяжести течения, частоте осложнений и уровню летальности во всем мире он занимает одно из ведущих мест среди болезней желудочно-кишечного тракта. Первый пик заболеваемости приходится на наиболее активный трудоспособный возраст — 18-25 лет, второй пик – после 55. Заболевание хроническое, требует постоянного приема лекарств и частого стационарного лечения.
Почему развивается неспецифический язвенный колит?
Причины развития этого заболевания до сих пор окончательно не выяснены. Предполагают, что воздействие разнообразных неблагоприятных факторов приводит к чрезмерному воспалительному ответу, который возникает из-за наследственных или приобретенных нарушений в механизмах регуляции иммунной системы. В результате развивается неинфекционное воспаление слизистой оболочки кишечника.
Наблюдается генетическая предрасположенность к развитию этого заболевания: если родственник первой линии (мать, отец, сестра, брат) болеют язвенным колитом, то риск развития заболевания весьма высок.
Симптомы неспецифического язвенного колита
Поражение кишечника на начальных стадиях может ограничиваться только прямой кишкой, постепенно распространяясь по всей толстой кишке. Главные проявления язвенного колита — частый жидкий стул до 25 раз в день, с примесью крови и слизи, спазмы и боли в животе, потеря веса. Более чем у половины пациентов наблюдаются внекишечные проявления заболевания: поражение суставов, глаз (иридоциклит — воспаление радужной оболочки глаза, увеит—воспаление сосудистой оболочки глаза), кожи (узловатая эритема — воспалительное поражение кожных и подкожных сосудов, пиодермия — гнойное поражение кожи), полости рта (афтозный стоматит — воспаление слизистой оболочки рта с образованием эрозий), печени. В ряде случаев эти проявления болезни могут предшествовать появлению кишечных симптомов.
Как диагностируют неспецифический язвенный колит?
Диагноз основывается на результатах эндоскопического (внутрипросветного) исследования кишечника — колоноскопии и гистологического исследования образцов ткани кишечника. Колоноскопия позволяет визуально оценить состояние толстой кишки почти на всем ее протяжении (до 2-х метров), обнаружить признаки воспаления (характерный вид слизистой оболочки), псевдополипы (полипообразные изменения слизистой кишечника под влиянием воспаления) и при необходимости взять кусочки слизистой оболочки для гистологического анализа.
В некоторых случаях при невозможности выполнить пациенту колоноскопию проводится ирригография – рентгенологическое исследование толстой кишки с применением контрастного вещества, которое позволяет обнаружить дефекты слизистой оболочки – эрозии и язвы, псевдополипы и измененные, деформированные в результате воспалительного процесса участки кишки.
При первичной диагностике язвенного колита необходимо исключить инфекционную природу заболевания (проводится анализ кала на возбудители бактериальных и паразитарных кишечных инфекций), а также определить уровень фекального кальпротектина — этот показатель, характеризует интенсивность воспаления в кишечнике.
Лечение неспецифического язвенного колита
Медикаментозное лечение в острой фазе заболевания проводится гормональными противовоспалительными препаратами, поддерживающая терапия – негормональными противовоспалительными препаратами и иммуносупрессорами (препаратами, подавляющими патологический иммунный ответ), в том числе так называемыми биологическими препаратами — моноклональными антителами. У большинства пациентов современная консервативная терапия позволяет контролировать течение язвенного колита, однако, по данным литературы и по нашим собственным, до 30% больных нуждаются в хирургическом лечении в связи с неэффективностью/непереносимостью лекарственной терапии или из-за развития осложнений , в том числе высокого риска развития рака толстой кишки, вероятность которого тем выше, чем больше длительность заболевания. Если у ребенка, страдающего неспецифическим язвенным колитом, наблюдается замедление физического развития на фоне длительного приема гормонов, хирургическое лечения является методом выбора. Тяжелые кишечные осложнения — кишечные кровотечения, токсическая дилатация (расширение) ободочной кишки, перфорация (разрыв) кишки — являются показанием к экстренной операции.
Раньше хирургическая операция заключалась в удалении всей толстой кишки (ободочной и прямой — колопроктэктомия) с формированием постоянной илеостомы. Операция полностью устраняет болезнь и риск развития рака в ободочной или прямой кишке, но сопровождается необходимостью пожизненного использования калоприемников (специальных мешков для сбора выделений из кишки).
Современная восстановительно-пластическая операция заключается в удалении толстой и прямой кишки до анального канала и формировании из тонкой кишки резервуара (J-pouch, пауч), который берет на себя функции прямой кишки. Резервуар накапливает стул, за счет этого дефекация становится контролируемой, частота снижается до 4-6 в сутки. Хирургическое вмешательство освобождает пациента от длительного лечения лекарственными препаратами с выраженными побочными эффектами, Операция исключает дальнейшее развитие колита, риск развития рака кишечника сводится к минимуму.
Каждая операция по поводу НЯК имеет свои преимущества и недостатки, метод проведения хирургического вмешательства обсуждается в каждом случае индивидуально. В Клинике колопроктологии ЕМС успешно выполняются все виды операций по поводу НЯК, в том числе и тотальная колопроктэктомия с формированием тонкокишечного резервуара.
Язвенный колит у детей > Клинические рекомендации РФ (Россия) > MedElement
Диагноз ЯК у детей должен устанавливаться на основании сочетания данных анамнеза, физикального осмотра и илеоколоноскопии с множественной биопсией, выполненной гастроэнтерологом с педиатрической специализацией.
Единого критерия для постановки диагноза ЯК не существует. Как правило, диагноз ЯК следует подозревать у ребенка с хронической (≥4 недель) или повторяющейся (≥2 эпизодов в течение 6 мес) диареей с кровью, тенезмами, болями в животе после исключения инфекционных и других причин, а в тяжелых случаях – с потерей массы тела, общей слабостью и рвотой. Особенно настораживающими данными в отношении ВЗК у ребенка являются сопутствующая задержка роста и/или пубертатного развития, наличии ВЗК в семье, повышении маркеров воспаления или наличии анемии.
Язвенный колит, дебютирующий в детском возрасте, оказывается тотальным в 60-80% всех случаев, то есть в два раза чаще, чем у взрослых [6]. Поскольку доказано, что протяженность поражения коррелирует с большей активностью заболевания, в детском возрасте при первой атаке течение болезни становится более тяжелым, приводя к колэктомии у 30-40% детей в течение 10 лет, по сравнению с 20% у взрослых [6,7]. Кроме того, при лечении детей приходится учитывать возрастные особенности, такие как рост, половое развитие, питание и прирост минеральной плотности костной ткани (МПК) в подростковом возрасте, а также особенности психосоциального поведения и развития [8,9,10].• Для формулирования диагноза и определения тактики лечения рекомендовано определять тяжесть текущего обострения (атаки), для чего применяют педиатрический индекс активности ЯК (PUCAI). Выделяют легкую, среднетяжелую и тяжелую атаки ЯК (Приложение Г1) [81].
(Уровень убедительности рекомендаций В, Уровень достоверности доказательств 1b)Жалобы и анамнез
При сборе жалоб и анамнеза следует оценить типичные клинические симптомы болезни:
• Хроническая (≥4 недель) или повторяющаяся (≥2 эпизодов в течение 6 месяцев) диарея
• Боли в животе
• Примесь крови в стуле
• Тенезмы
• Внекишечные симптомы (поражение кожи, слизистых, суставов, глаз, первичный склерозирующий холангит и др.)
• Задержка роста и/или пубертатного развития
• Общая слабость
• Потеря массы тела
• ЛихорадкаФизикальное обследование
При физикальном осмотре могут быть обнаружены различные проявления ЯК, включая лихорадку, периферические отеки, дефицит питания, наличие признаков перфорации или токсической дилатации толстой кишки, а также внекишечных проявлений.
• При проведении физикального обследования рекомендовано включать осмотр перианальной области, пальцевое исследование прямой кишки
(Уровень убедительности рекомендаций D; уровень достоверности доказательств 5)
• Для уточнения локализации и объема поражения рекомендовано обратить внимание на следующую симптоматику:
О наличии проктита, проктосигмоидита свидетельствуют:
– Стул ежедневный 1-2 раза в день, может быть нормальным оформленным или спастического характера, кровь располагается на каловых массах в виде ректального «плевка» или мазка, учащение ночных дефекаций, частые тенезмы
– Боли в животе локализуются в левой половине живота, предшествуют акту дефекации.
– Дефицит массы тела развивается редко.
О наличии левостороннего колита, тотального колита свидетельствуют:
– Стул учащенный до 20-50 раз в сутки, примесь крови в большом количестве и перемешана с каловыми массами
– Боли в животе локализуются по всему животу, предшествуют акту дефекации
– Ночные позывы
– Дефицит массы тела.Лабораторная диагностика
• Всем пациентам рекомендовано проводить клинический анализ крови (гематокрит, скорость оседания эритроцитов (СОЭ), определять С-реактивный белок, гемокоагулограмму, определять общий белок, альбумины, печеночные пробы, электролиты, оценить обмен железа.
Комментарии: лабораторные проявления ЯК носят неспецифический характер. При клиническом анализе крови могут быть диагностированы анемия (железодефицитная, анемии хронического заболевания), лейкоцитоз (на фоне хронического воспаления или на фоне стероидной терапии), тромбоцитоз. Биохимическое исследование позволяет выявить электролитные нарушения, гипопротеинемию (в частности, гипоальбуминемию), а также повышение щелочной фосфатазы, что является возможным проявлением ассоциированного с ЯК первичного склерозирующего холангита.
Уровень маркеров воспаления у детей с активным колитом может быть нормальным, особенно при слабой активности заболевания.[9,10]
• Серологические маркеры (антинейтрофильные цитоплазматические антитела, антитела к saccharomyces cerivisiae) рекомендовано использовать для дифференциальной диагностики между ЯК и БК; диагноз ЯК следует оценить повторно при положительных результатах анализа на антитела к saccharomyces cerivisiae. [10]
• При остром течении ЯК (первой атаке заболевания) рекомендовано выполнить бактериологическое и микроскопическое исследование кала для исключения острой кишечной инфекции. Как при дебюте заболевания, так и при обострениях, рекомендуется исследование токсинов А и В C.difficile (особенно, при недавно проведенном курсе антибиотикотерапии или пребывании в стационаре), определение токсина Clostirium difficile рекомендуется проводить не менее, чем в 3 отдельных порциях стула. Данное исследование также рекомендуется выполнять при развитии тяжелой резистентности к проводимой терапии [11].
(Уровень убедительности рекомендаций B; уровень достоверности доказательств 2b)
Комментарии: для выявления инфекции в 90% случаев требуется минимум 4 образца кала [14,15]. При первичной дифференциальной диагностике язвенного колита с функциональными заболеваниями кишечника, а также для неинвазивной оценки активности воспалительного процесса в кишечнике на фоне лечения [14,15] возможно исследование уровня фекального кальпротектина.
• Фекальные маркеры воспаления, в наибольшей степени – кальпротектин, позволяют эффективно дифференцировать колит от диареи невоспалительной природы. При наличии кровавой диареи, указывающей на воспаление толстой кишки, определение фекальных маркеров не рекомендовано для постановки диагноза ЯК, однако может оказаться полезным для наблюдения в динамике.
Комментарии: На момент дебюта концентрация маркеров воспаления оказывается выше при БК, чем при ЯК [16, 17]. При впервые выявленном ЯК у 54% пациентов с легкой атакой результаты анализа 4 наиболее часто используемых маркеров (гемоглобина, альбумина, тромбоцитов и СОЭ) могут находиться в пределах нормы, в то время как при легкой атаке БК доля нормальных результатов составляет 21% [16]. Несмотря на то, что фекальный кальпротектин превосходит по информативности маркеры воспаления, определяемые в крови [18,19], остается неизвестным, является ли рутинное исследование кальпротектина у детей более точным, чем обычная клиническая оценка. В условиях острой тяжелой атаки у детей клинический индекс PUCAI с большей точностью прогнозировал краткосрочный клинический ответ, чем 5 фекальных биомаркеров [20, 21]. Фекальные биомаркеры, вне сомнения, могут применяться в отдельных случаях, при которых связь симптомов с воспалением слизистой оболочки остается спорной (например, при диарее без крови).
Инструментальная диагностика
Диагностика ЯК преимущественно основана на инструментальных методах исследования. Для подтверждения диагноза необходимы следующие мероприятия:
• Рекомендовано проводить осмотр перианальной области, пальцевое исследование прямой кишки, ректороманоскопию
• Рекомендовано проведение обзорной рентгенографии брюшной полости (при тяжелой атаке) для исключения токсической дилятации и перфорации толстой кишки;
• Рекомендовано проведение колоноскопии с илеоскопией. Данные исследования являются обязательной процедурой для установления диагноза ЯК, а также для решения вопроса о колэктомии. Визуализация тонкой кишки рекомендована для исключения болезни Крона (БК), особенно у пациентов с нетипичной клинической симптоматикой [9,10].
(Уровень убедительности рекомендаций B; уровень достоверности доказательств 1b)
Комментарии: эндоскопическое исследование толстой кишки является основным методом диагностики ЯК, однако специфичные эндоскопические признаки отсутствуют. Наиболее характерными являются непрерывное воспаление, ограниченное слизистой оболочкой, начинающееся в прямой кишке и распространяющееся проксимальнее, с четкой границей воспаления. Эндоскопическую активность ЯК наилучшим образом отражают контактная ранимость (выделение крови при контакте с эндоскопом), отсутствие сосудистого рисунка и наличие или отсутствие эрозий и изъязвлений (Уровень достоверности доказательств 2b, уровень убедительности рекомендаций В).
Эндоскопическая оценка рекомендована при постановке диагноза, существенных изменениях схемы лечения и затруднениях в оценке клинических симптомов. Эндоскопическое исследование у детей не следует проводить рутинно при нетяжелых обострениях или в период ремиссии, при отсутствии подозрений на развитие колоректального рака [22].
Поскольку различные обнаруживаемые проявления в отдельности могут не соответствовать ЯК, при диагностике ВЗК у детей важно выполнить полную илеоколоноскопию и эндоскопическое исследование верхних отделов ЖКТ с серийной биопсией. У пациентов с острым тяжелым колитом, диагностическая сигмоскопия может использоваться в качестве первого исследования для оценки состояния, однако, в дальнейшем следует провести контрольную колоноскопию.
• Биопсию слизистой оболочки толстой кишки рекомендовано производить:
– При первичной постановке диагноза;
– При сомнениях в правильности ранее выставленного диагноза;
• Рекомендовано при проведении биопсии при постановке диагноза взятие биоптатов слизистой оболочки прямой кишки и не менее чем из 4 других участков толстой кишки, а также слизистой оболочки подвздошной кишки [8]
(Уровень убедительности рекомендаций B; уровень достоверности доказательств 1b)
Комментарии: к микроскопическими признакам ЯК относятся деформация крипт (разветвленность, разнонаправленность, появление крипт разного диаметра, уменьшение плотности крипт, «укорочение крипт», крипты не достигают подлежащего слоя мышечной пластинки слизистой оболочки), «неровная» поверхность слизистой в биоптате слизистой оболочки, уменьшение числа бокаловидных клеток, базальный плазмоцитоз, инфильтрация собственной пластинки слизистой оболочки, наличие крипт-абсцессов и базальных лимфоидных скоплений. Степень воспалительной инфильтрации обычно уменьшается по мере удаления от прямой кишки.
• Рекомендовано при длительном анамнезе ЯК (более 7-10 лет) проведение хромоэндоскопии с прицельной биопсией или ступенчатой биопсии (из каждого отдела толстой кишки) для исключения дисплазии эпителия [8]
(Уровень убедительности рекомендаций В; уровень достоверности доказательств 3а)
Комментарий: Интактность прямой кишки, очаговые макроскопические изменения, а также нормальная или минимально измененная архитектоника крипт на момент дебюта заболевания чаще встречается у детей младшего возраста [23,24]. Подобные особенности характерны для детей в возрасте 10 лет и младше [25]. Легкий неэрозивный илеит при наличии тяжелого панколита может быть следствием ретроградного илеита, ассоциированного с ЯК, и микроскопически может проявляться атрофией ворсинок, повышением содержания мононуклеарных клеток и несгруппированными крипт-абсцессами [26]. У 1 из 13 пациентов с колитом, диагноз БК может быть установлен на основании изменений, найденных при эндоскопии верхних отделов ЖКТ (24).
• При обнаружении стойкого сужения кишки на фоне ЯК рекомендовано обязательно исключить колоректальный рак.
• Рекомендовано проведение ультразвукового исследования органов брюшной полости, забрюшинного пространства, малого таза
• При необходимости дифференциальной диагностики или при невозможности проведения полноценной илеоколоноскопии рекомендовано проведение следующих визуализационных исследований:
– Магнитно-резонансная томография (МРТ) с контрастированием кишечника;
– Компьютерная томография (КТ) с контрастированием кишечника.• При невозможности выполнения МРТ или КТ рекомендовано проведение ирригоскопии с двойным контрастированием (для оценки протяженности поражения в толстой кишке, уточнения наличия образований, стриктур и др.).
• При неясности клинической картины рекомендовано проведение дополнительных исследований:
– Трансабдоминальное ультразвуковое сканирование тонкой и ободочной кишки;
– Трансректальное ультразвуковое исследование прямой кишки и анального канала;
– Фиброгастродуоденоскопия;
– Видеокапсульная эндоскопия;
– Одно- или двухбаллонная энтероскопия

 НЯК у близких родственников;
НЯК у близких родственников;